б) активную фазу ревматизма; в) период активности ревматоидного артрита; г) ревмокардит; д) ревматический полиартрит.
014.В ВОЗНИКНОВЕНИИ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ ИГРАЮТ РОЛЬ ВСЕ ФАКТОРЫ, КРОМЕ:
а) инфекции β-гемолитическими стрептококками группы А; б) наследственной предрасположенности; в) гиподинамии;
г) дефекта иммунного ответа на стрептококковую инфекцию; д) большой скученности в жилищах.
015.ПОРАЖЕНИЕ КАКИХ СЛОЁВ СЕРДЦА ХАРАКТЕРНО ДЛЯ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ?
а) Только эндокарда. б) Только миокарда. в) Только перикарда.
г) Эндокарда и миокарда. д) Эндокарда и перикарда.
016.КАКОЕ ПОРАЖЕНИЕ КОЖИ ХАРАКТЕРНО ДЛЯ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ?
а) Папулёзная сыпь. б) Петехиальная сыпь.
в) Кольцевидная эритема. г) Отрубевидный лишай. д) Телеангиоэктазии.
017.В КАЧЕСТВЕ ЭТИОТРОПНОЙ ТЕРАПИИ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ ИСПОЛЬЗУЮТ:
а) пенициллин; б) индометацин; в) эритромицин; г) преднизолон; д) делагил.
018.БОЛЬНОЙ Н., 23 ГОДА, ОБРАТИЛСЯ К ВРАЧУ С ЖАЛОБАМИ НА БОЛИ В КОЛЕННЫХ, ЛОКТЕВЫХ СУСТАВАХ. ДВЕ НЕДЕЛИ НАЗАД ПЕРЕНЁС АНГИНУ. ПРИ ОБЪЕКТИВНОМ ИССЛЕДОВАНИИ: ТЕМПЕРАТУРА ТЕЛА 37,4 0 С. ПРИПУХЛОСТЬ, ГИПЕРЕМИЯ В ОБЛАСТИ КОЛЕННЫХ, ЛОКТЕВЫХ
СУСТАВОВ. НА КОЖЕ ГРУДНОЙ КЛЕТКИ – КОЛЬЦЕВИДНЫЕ ВЫСЫПАНИЯ. В АНАЛИЗАХ КРОВИ: ЛЕЙКОЦИТЫ- 9,4х10 9 /л, СОЭ25 ММ/ЧАС, СРБ – ДВА ПЛЮСА, ФИБРИНОГЕН – 4 200 МГ/Л, ТИТР АСЛ-О ПОВЫШЕН В 2 РАЗА. ВАШ ПРЕДПОЛОЖИТЕЛЬНЫЙ ДИАГНОЗ?
б) Острая ревматическая лихорадка. в) Болезнь Бехтерева.
д) Деформирующий остеоартроз.
019.КОЖНЫМИ ПРОЯВЛЕНИЯМИ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ ЯВЛЯЮТСЯ:
а) ревматические узелки; б) тофусы; в) ксантомы и ксантелазмы;
г) папилломы; д) телеангиоэктазии.
020.ПОРАЖЕНИЕ КАКОЙ СИСТЕМЫ ОТРАЖАЕТ РЕВМАТИЧЕСКАЯ ХОРЕЯ?
а) Сердечно-сосудистой системы. б) Пищеварительной системы. в) Мочевыделительной системы. г) Центральной нервной системы. д) Дыхательной системы.
021.ДЛЯ РЕВМАТИЧЕСКОГО ПОРАЖЕНИЯ ПОЧЕК ХАРАКТЕРНО:
а) умеренная протеинурия; б) лейкоцитурия; в) цилиндрурия;
г) выраженная протеинурия; д) макрогематурия.
022.ПОСЛЕ ПЕРЕНЕСЁННОЙ СТРЕПТОКОККОВОЙ ИНФЕКЦИИ ОСТРАЯ РЕВМАТИЧЕСКАЯ ЛИХОРАДКА ВОЗНИКАЕТ ЧЕРЕЗ: а) 4 дня; б) 2-3 недели; в) 6 недель;
023.ДЛЯ ВТОРИЧНОЙ СЕЗОННОЙ ПРОФИЛАКТИКИ ОСТРОЙ РЕВМАТИЧЕСКОЙ ЛИХОРАДКИ ИСПОЛЬЗУЕТСЯ ПРЕПАРАТ: а) ампициллин; б) дигоксин; в) делагил; г) бициллин — 5;
024.НАИБОЛЕЕ ЧАСТОЙ ПРИЧИНОЙ ВОЗНИКНОВЕНИЯ ПРИОБРЕТЁННЫХ ПОРОКОВ СЕРДЦА ЯВЛЯЕТСЯ:
а) атеросклероз; б) острая ревматическая лихорадка; в) сифилис;
г) системная красная волчанка; д) затяжной септический эндокардит.
025.ДЛЯ КАКОГО ПОРОКА СЕРДЦА ХАРАКТЕРЕН ГРОМКИЙ I ТОН НА ВЕРХУШКЕ?
б) Митральная недостаточность.
в) Трикуспидальная недостаточность. г) Аортальный стеноз.
д) Аортальная недостаточность.
026.МЯГКИЙ ТИХИЙ II ТОН НА ОСНОВАНИИ СЕРДЦА ХАРАКТЕРЕН ДЛЯ:
а) митрального стеноза; б) митральной недостаточности;
в) трикуспидальной недостаточности; г) аортального стеноза; д) аортальной недостаточности.
027.СИМПТОМ МЮССЕ БЫВАЕТ ПРИ : а) митральном стенозе; б) митральной недостаточности;
в) трикуспидальной недостаточности; г) аортальном стенозе; д) аортальной недостаточности.
028.КЛИНИЧЕСКАЯ СИМПТОМАТИКА РЕВМАТИЧЕСКИХ ПОРОКОВ СЕРДЦА ВКЛЮЧАЕТ:
а) синдром клапанного поражения; б) синдром ревматического процесса;
в) синдром нарушения системного кровообращения; г) всё вышеперечисленное; д) ничего из перечисленного.
029.ВЕДУЩИМИ ГЕМОДИНАМИЧЕСКИМИ ИЗМЕНЕНИЯМИ ПРИ МИТРАЛЬНОМ СТЕНОЗЕ ЯВЛЯЮТСЯ:
а) повышение давления в левом предсердии; б) лёгочная гипертензия;
в) гипертрофия и дилатация правого желудочка; г) гипертрофия и дилатация правого предсердия; д) всё вышеперечисленное.
030.КАКОЕ ВЫРАЖЕНИЕ ЛИЦА ХАРАКТЕРНО ДЛЯ БОЛЬНЫХ С МИТРАЛЬНЫМ СТЕНОЗОМ?
в) Лицо Гиппократа. г) Лицо Виолетты.
031.КАКИЕ ПУЛЬСАЦИИ МОЖНО ВЫЯВИТЬ ПРИ ОСМОТРЕ ОБЛАСТИ СЕРДЦА У БОЛЬНЫХ С МИТРАЛЬНЫМ СТЕНОЗОМ? а) Верхушечный толчок.
в) Пульсацию во II межреберье справа от грудины. г) Положительный венный пульс.
д) Пульсацию в ярёмной ямке.
032.ПРИ ПАЛЬПАЦИИ ОБЛАСТИ СЕРДЦА ПРИ МИТРАЛЬНОМ СТЕНОЗЕ ОПРЕДЕЛЯЕТСЯ:
а) систолическое «кошачье мурлыканье»; б) диастолическое «кошачье мурлыканье»; в) разлитой верхушечный толчок;
г) пульсация во II межреберье справа от грудины;
д) пульсация в IV межреберье справа от грудины.
033.ПРИ ПЕРКУССИИ ОТНОСИТЕЛЬНОЙ ТУПОСТИ СЕРДЦА У БОЛЬНЫХ С МИТРАЛЬНЫМ СТЕНОЗОМ ВЫЯВЛЯЕТСЯ:
а) смещение границ вверх и влево; б) смещение границ вверх и вправо; в) смещение границ вниз и влево; г) смещение границ вниз и вправо; д) ничего из перечисленного.
034.АУСКУЛЬТАТИВНАЯ СИМПТОМАТИКА ПРИ МИТРАЛЬНОМ СТЕНОЗЕ ВКЛЮЧАЕТ:
а) хлопающий I тон на верхушке;
б) акцент II тона над лёгочной артерией; в) щелчок открытия митрального клапана; г) диастолический шум на верхушке; д) всё вышеперечисленное.
035.КАКОВЫ ХАРАКТЕРИСТИКИ ШУМА ПРИ МИТРАЛЬНОМ СТЕНОЗЕ:
а) диастолический; б) убывающий с пресистолическим усилением;
в) возникает после щелчка открытия митрального клапана; г) лучше выслушивается на верхушке сердца; д) всё вышеперечисленное.
036.АУСКУЛЬТАТИВНАЯ КАРТИНА МИТРАЛЬНОГО СТЕНОЗА НОСИТ НАЗВАНИЕ:
а) «ритм галопа»; б) «ритм перепела»; в) эмбриокардия; г) киниклокардия;
037. «ПРЯМЫМИ» ПРИЗНАКАМИ МИТРАЛЬНОГО СТЕНОЗА ЯВЛЯЮТСЯ ВСЕ, КРОМЕ:
б) тона открытия митрального клапана; в) диастолического шума; г) эпигастральной пульсации;
д) диастолического «кошачьего мурлыканья».
038. «КОСВЕННЫМИ» ПРИЗНАКАМИ МИТРАЛЬНОГО СТЕНОЗА ЯВЛЯЮТСЯ ВСЕ, КРОМЕ:
а) ЭКГ-признаков гипертрофии левого предсердия; б) хлопающего I тона;
в) ЭКГ-признаков гипертрофии правого желудочка; г) левожелудочковой сердечной недостаточности; д) правожелудочковой недостаточности.
039.КОНЕЧНОЙ СТАДИЕЙ ТЕЧЕНИЯ МИТРАЛЬНОГО СТЕНОЗА ЯВЛЯЕТСЯ:
а) компенсация клапанного дефекта левым предсердием;
б) лёгочная гипертензия; в) гиперфункция правого желудочка;
г) гиперфункция левого желудочка; д) правожелудочковая недостаточность.
040.ОСЛОЖНЕНИЯМИ МИТРАЛЬНОГО СТЕНОЗА МОГУТ БЫТЬ ВСЕ, КРОМЕ:
а) приступа сердечной астмы; б) аневризмы лёгочной артерии; в) аневризмы аорты;
г) тромбоэмболии сосудов головного мозга; д) появления осиплости голоса.
041.ДЛЯ КАКОГО ПОРОКА ХАРАКТЕРЕН КАПИЛЛЯРНЫЙ ПУЛЬС КВИНКЕ?
б) Митральная недостаточность.
в) Трикуспидальная недостаточность. г) Аортальный стеноз.
д) Аортальная недостаточность.
042.ОБЪЕКТИВНЫМИ ПРИЗНАКАМИ НЕДОСТАТОЧНОСТИ МИТРАЛЬНОГО КЛАПАНА ЯВЛЯЮТСЯ:
а) усиленный и разлитой верхушечный толчок; б) смещение верхушечного толчка влево;
в) расширение границ относительной тупости сердца влево и вверх; г) систолический шум на верхушке сердца;
043.ДЛЯ АУСКУЛЬТАТИВНОЙ КАРТИНЫ НЕДОСТАТОЧНОСТИ МИТРАЛЬНОГО КЛАПАНА ХАРАКТЕРНО ВСЁ, КРОМЕ: а) усиления I тона на верхушке;
б) появление дополнительного III тона; в) ослабления I тона на верхушке;
г) акцента II тона над лёгочной артерией; д) систолического шума на верхушке.
044.КАКОВЫ СВОЙСТВА ШУМА ПРИ НЕДОСТАТОЧНОСТИ МИТРАЛЬНОГО КЛАПАНА?
б) Проводится в левую подмышечную область. в) Лучше выслушивается на верхушке.
045.РЕНТГЕНОЛОГИЧЕСКИМИ ПРИЗНАКАМИ НЕДОСТАТОЧНОСТИ МИТРАЛЬНОГО КЛАПАНА ЯВЛЯЮТСЯ ВСЕ, КРОМЕ:
а) закругления 4-й дуги левого контура; б) выбухания 3-й дуги левого контура;
в) отклонения пищевода по дуге малого радиуса; г) отклонения пищевода по дуге большого радиуса; д) митральной конфигурации сердца.
046.КАКИЕ ИЗМЕНЕНИЯ ВНУТРИСЕРДЕЧНОЙ ГЕМОДИНАМИКИХАРАКТЕРНЫ ДЛЯ АОРТАЛЬНОГО СТЕНОЗА?
а) Удлинения систолы левого желудочка.
б) Увеличение давления в полости левого желудочка. в) Выраженная гипертрофия левого желудочка.
г) Всё вышеперечисленное. д) Ничего из перечисленного.
047.ОБЪЕКТИВНЫМИ ПРИЗНАКАМИ АОРТАЛЬНОГО СТЕНОЗА ЯВЛЯЮТСЯ ВСЕ, КРОМЕ:
а) бледности кожных покровов; б) усиления верхушечного толчка;
в) систолического “ кошачьего мурлыканья” во II межреберье справа от грудины; г) смещения границ относительной тупости сердца вправо и вверх;
д) систолического шума на аорте.
048.УКАЖИТЕ СВОЙСТВА ШУМА ПРИ АОРТАЛЬНОМ СТЕНОЗЕ:
б) выслушивается во II межреберье справа от грудины; в) проводится на сосуды шеи; г) шум изгнания; д) всё вышеперечисленное.
049.ДЛЯ АУСКУЛЬТАТИВНОЙ КАРТИНЫ АОРТАЛЬНОГО СТЕНОЗА ХАРАКТЕРНО ВСЁ, КРОМЕ:
а) ослабления I тона на верхушке;
б) ослабления II тона на аорте;
в) акцента II тона на аорте;
г) расщепления I тона на верхушке; д) систолического шума на аорте.
050. «ПРЯМЫМИ» ПРИЗНАКАМИ АОРТАЛЬНОГО СТЕНОЗА ЯВЛЯЮТСЯ ВСЕ, КРОМЕ:
а) систолического шума в точке Боткина;
б) систолического дрожания во II межреберье справа от грудины; в) ослабления II тона над аортой;
г) появления дополнительного III тона;
д) изменения клапанов аорты на эхокардиограмме.
051.КАКИЕ ОБЪЕКТИВНЫЕ ИЗМЕНЕНИЯ МОЖНО ВЫЯВИТЬ У БОЛЬНЫХ С НЕДОСТАТОЧНОСТЬЮ АОРТАЛЬНОГО КЛАПАНА: а) бледность кожных покровов; б) симптом Мюссе; в) «пляска каротид»;
г) капиллярный пульс Квинке; д) всё вышеперечисленное.
052. ДЛЯ НЕДОСТАТОЧНОСТИ АОРТАЛЬНОГО КЛАПАНА НЕ ХАРАКТЕРНО:
а) низкое диастолическое давление; б) низкое систолическое давление; в) высокий, скорый пульс;
г) двойной тон Траубе и двойной шум Дюрозье на периферических артериях; д) диастолический шум в точке Боткина.
Атеросклероз. Коронарная недостаточность. Стенокардия и инфаркт миокарда
001.ПРИ КАКИХ ЗАБОЛЕВАНИЯХ РАЗВИВАЕТСЯ КОРОНАРНАЯ НЕДОСТАТОЧНОСТЬ?
в) Железодефицитная анемия. г) Все ответы верны.
002.ПРИ КАКИХ ЗАБОЛЕВАНИЯХ ВОЗНИКАЕТ ОТНОСИТЕЛЬНАЯ КОРОНАРНАЯ НЕДОСТАТОЧНОСТЬ?
г) Узелковый периартериит. д) Нет правильного ответа.
003.АБСОЛЮТНАЯ КОРОНАРНАЯ НЕДОСТАТОЧНОСТЬ ВОЗНИКАЕТ ПРИ:
в) железодефицитной анемии; г) тиреотоксикозе; д) дыхательной недостаточности.
004.АТЕРОСКЛЕРОТИЧЕСКИЕ ИЗМЕНЕНИЯ ВОЗНИКАЮТ: а) в артериях крупного и среднего калибра; б) в артериях среднего и мелкого калибра; в) в артериолах; г) в капиллярах; д) в венах.
005.НАИБОЛЕЕ РАСПРОСТРАНЁННЫМ КЛИНИЧЕСКИМ ПРОЯВЛЕНИЕМ АТЕРОСКЛЕРОЗА ЯВЛЯЕТСЯ:
а) сосудистое заболевание головного мозга; б) ишемическая болезнь сердца; в) атеросклероз артерий нижних конечностей; г) цирроз печени; д) мезентериальный тромбоз.
006.АТЕРОГЕННЫМ КЛАССОМ ЛИПОПРОТЕИНОВ ЯВЛЯЮТСЯ:
в) хиломикроны; г) ЛПОНП; д) триглицериды.
007.АТЕРОСКЛЕРОТИЧЕСКОЕ ПОРАЖЕНИЕ СОСУДОВ ВЫЗЫВАЮТ:
в) липопротеиды; г) микроэлементы; д) ферменты.
008.КЛИНИЧЕСКИМ ПРОЯВЛЕНИЕМ АТЕРОСКЛЕРОЗА КОРОНАРНЫХ АРТЕРИЙ ЯВЛЯЕТСЯ ВСЁ, КРОМЕ:
а) приступа стенокардии; б) инфаркта миокарда;
в) нарушения сердечного ритма; г) гипертонического криза; д) внезапной коронарной смерти.
009.ВНЕШНИМИ ПРИЗНАКАМИ АТЕРОСКЛЕРОТИЧЕСКОГО ПРОЦЕССА ЯВЛЯЮТСЯ:
а) ксантомы и ксантелазмы; б) папилломы; в) ревматические узелки;
г) «сосудистые звёздочки»; д) пятна Лукина-Либмана.
010.К ФАКТОРАМ РИСКА РАЗВИТИЯ АТЕРОСКЛЕРОЗА НЕ ОТНОСИТСЯ:
а) артериальная гипертензия; б) гиперхолестеринемия; в) гиподинамия; г) курение; д) женский пол.
011.НАИБОЛЕЕ ГРОЗНЫМ ОСЛОЖНЕНИЕМ АТЕРОСКЛЕРОЗА КОРОНАРНЫХ АРТЕРИЙ ЯВЛЯЕТСЯ:
а) приступ стенокардии; б) инфаркт миокарда; в) мерцательная аритмия;
г) гипертонический криз; д) инсульт.
012.ПРИ КАКИХ СОСТОЯНИЯХ ВОЗНИКАЕТ ПРИСТУП СТЕНОКАРДИИ?
а) Спазм коронарных артерий.
б) Атеросклероз коронарных артерий. г) Воспаление коронарных артерий.
в) Повышение потребности миокарда в кислороде. д) Всё вышеперечисленное.
источник
А) ревматическая артропатия;
Б) ревматический остеоартроз;
В) ревматический полиартрит;
Д) псориатическая артропатия.
020. Для ревматического миокардита характерно:
А) синдром недостаточности кровообращения;
В) динамичность клинических проявлений на фоне антиревматической терапии;
Д) ничего из перечисленного.
021. Физикальными симптомами ревматического миокардита являются все, кроме:
А) расширения границ относительной тупости сердца влево;
Б) пресистолического ритма галопа;
Г) диастолического шума на верхушке сердца;
Д) систолического шума на верхушке сердца.
022. Физикальным симптомом поражения эндокарда при острой ревматической лихорадке является:
А) бархатный тон Дмитренко;
Г) металлический тембр I тона;
Д) акцент II тона на аорте.
023. Лёгочными проявлениями острой ревматической лихорадки являются:
А) ревматический пневмонит;
Б) ревматический лёгочный васкулит;
Д) ничего из перечисленного.
024. Абдоминальным проявлением острой ревматической лихорадки является:
Д) острая кишечная непроходимость.
025. Критериями хронической ревматической болезни сердца являются:
А) наличие сформировавшегося порока сердца;
Б) повторные ревматические атаки;
В) поствоспалительный краевой фиброз клапанных створок;
Д) ничего из перечисленного.
026. В качестве этиотропной терапии ревматической лихорадки используют:
027. В качестве патогенетической терапии ревматической лихорадки используют все препараты, кроме:
028. Из нестероидных противовоспалительных препаратов при лечении ревматической лихорадки предпочтение стоит отдать:
029. Для выявления степени активности ревматического процесса необходимо провести все исследования, кроме:
Б) исследования белковых фракций;
Д) исследования титра АСЛ-О.
030. Больной М., 37 лет, обратился в поликлинику с жалобами на сердцебиение, одышку, выраженную общую слабость. Из анамнеза выяснено, что 2 недели назад перенёс ангину, лечился самостоятельно. При объективном исследовании: температура тела – 37,5 0 C, на коже живота – бледно-розовые кольцевидные высыпания – диаметром 2-4 мм. Акроцианоз. Частота пульса – 110 в 1 минуту. АД – 100/70 мм рт. cт.. Границы относительной тупости сердца расширены влево. При аускультации сердца: ослабление I тона, пресистолический ритм галопа. Предположительный диагноз?
А) Острая ревматическая лихорадка.
Б) Инфекционный эндокардит.
В) Ревматический кардиосклероз.
031. Больной Н., 23 года, обратился к врачу с жалобами на боли в коленных, локтевых суставах. Две недели назад перенёс ангину. Приобъективном исследовании: температура тела 37,4 0 С. Припухлость, гиперемия в области коленных, локтевых суставов. На коже грудной клетки – кольцевидные высыпания. В анализах крови: лейкоциты – 9,4х10 9 /л, СОЭ – 25 мм/час, СРБ – два плюса, фибриноген – 4 200 мг/л, титр АСЛ-О повышен в 2 раза. Ваш предположительный диагноз?
Б) Ревматический полиартрит.
Д) Деформирующий остеоартроз.
032. Кожными проявлениями ревматической лихорадки являются:
033. 30-летняя женщина прооперирована 2 месяца назад по поводу митрального стеноза ревматической этиологии. На текущий момент жалоб нет. При объективном исследовании лёгких, сердца, органов брюшной полости отклонений не обнаружено. Назовите наиболее важный фактор профилактики рецидива стеноза:
А) сезонное назначение ацетилсалициловой кислоты;
В) сезонное назначение бициллина;
Г) круглогодичная бициллинопрофилактика;
Д) диспансерное наблюдение.
Последнее изменение этой страницы: 2016-12-29; Нарушение авторского права страницы
источник
Острая ревматическая лихорадка появляется в качестве осложнения фарингита или тонзиллита, если они были вызваны бета — гемолитическим стрептококком А. После острой ревматической лихорадки возможно развитие хронической ревматической болезни сердца. На сегодняшний день острая ревматическая лихорадка является актуальной проблемой медицины, так как заболеваемость и смертность от данной патологии за последние десятилетия увеличилась. В мире болеют около 15 млн людей, преимущественно дети в возрасте от 5 до 14 лет. Какие клинические проявления острой ревматической лихорадки?
Острая ревматическая лихорадка является социально зависимым заболеванием. Бедность, недостаточное питание, совмещенное проживание и недостаточная внимательность докторов при инфекционных заболеваниях горла повышают вероятность развития острой ревматической лихорадки.
Этиологическим фактором развития острой ревматической лихорадки является перенесенная инфекция горла, спровоцированная бета – гемолитическим стрептококком.
Сегодня продолжаются исследования, в которых определяется роль стрептококков других групп (С и G), но пока основная роль принадлежит стрептококком группы А.
Существует 3 теории развития острой ревматической лихорадки:
- Инфекционная теория.
- Теория, которая утверждает, что острая ревматическая лихорадка развивается в результате действия токсинов стрептококка.
- В результате взаимодействия антигенов стрептококка, которые имеют молекулярную схожесть с антигенами тканей организма, на фоне изменений иммунного ответа хозяина формируются аутоиммунные реакции. Данная теория имеет наиболее весомые подтверждения.
Кардит — является единственным и наиболее важным прогностическим фактором острой ревматической лихорадки, поскольку именно повреждение тканей сердца приводит к необратимым органическим нарушениям и определяет дальнейшую тактику ведения больного.
О наличии кардита свидетельствует голосистолический шум при аускультации верхушки сердца, шум трения перикарда или беспричинное увеличение сердца с симптомами сердечной недостаточности.
При первой атаке ревматической лихорадки выявления сердечной недостаточности достаточно для установления диагноза активного ревматического кардита.
Ревматическая хорея характеризуется эмоциональной нестабильностью, слабостью мышц и нарушением координации движений с появлением насильственных спастических движений. Проявления усиливаются во время стрессовых ситуаций и исчезают во время сна. Хорея развивается при острой ревматической лихорадке спустя месяц после перенесенной инфекции горла. Хорея сопровождается изменениями почерка и мелкой моторики. Осознанные движения выполняются с трудом из-за насильственных движений и гримас.
Артрит является одним из наиболее частых проявлений острой ревматической лихорадки, встречается у 75% больных. Проявления поражения суставов при ревматической лихорадке могут колебаться от артралгии до тяжелого артрита. Типичный артрит проявляется мигрирующим полиартритом крупных суставов. Пораженные суставы на ощупь горячие, имеют розовую окраску и припухлость, болезненные при касании.
Подкожные ревматические узелки являются редким проявлением острой ревматической лихорадки. Это безболезненные подвижные подкожные узелки над суставами, которые в диаметре достигают 2 см. Они также могут располагаться над позвонками, в ахилловых сухожилиях, под кожей головы. Узелки самостоятельно исчезают на протяжении 1-2 недель.
Кольцевидная эритема – это специфическая для острой ревматической лихорадки сыпь в виде красной эритемы или папул на туловище или конечностях, которые имеют просветления в центре, исчезают при надавливании, не сопровождаются болью или зудом. Прием противовоспалительных препаратов не влияет на исчезновение эритемы.
Для подтверждения диагноза острой ревматической лихорадки проводятся лабораторные исследования крови, в которых выявляется повышение острофазовых показателей воспаления. Диагностическим критерием является повышение температуры до 38 0 С и больше, которое сохраняется на протяжении нескольких недель. На ЭКГ определяется удлинение интервала RR.
Своевременное обнаружения бета- гемолитического стрептококка группы А сможет предотвратить развитие острой ревматической лихорадки. Для этого при воспалительных заболеваниях горла у ослабленных людей целесообразно проводить взятие мазка из ротоглотки.
источник
Версия: Справочник заболеваний MedElement
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | ||
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | — без порока сердца*** — порок сердца**** | III | IV | ||
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
— кардит;
— полиартрит;
— хорея;
— кольцевидная эритема;
— подкожные ревматические узелки.
Малые критерии:
— клинические: артралгии, лихорадка;
— лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
— удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
— позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
— повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия — значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
— краевое утолщение, рыхлость, «лохматость» створок клапана;
— ограничение подвижности утолщенной задней створки;
— наличие митральной регургитации, степень которой зависит от тяжести поражения;
— небольшой концевой пролапс Пролапс — смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
— утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
— чаще выражено утолщение правой коронарной створки;
— аортальная регургитация (направление струи к передней митральной створке);
— высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител — одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма — СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
— уровень фибриногена плазмы выше 4 г/л;
— альфа-глобулины — выше 10%;
— гамма-глобулины — выше 20%;
— гексозы — выше 1,25 гм;
— серомукоид — выше 0,16 гм;
— церулоплазмин — выше 9,25 гм;
— появление в крови С-реактивного белка.
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
— медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены — антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
Получить консультацию по медтуризму
Получить консультацию по медтуризму
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
— азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
— или кларитромицин по 250 мг 2 р. в день 10 дней;
— или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
— линкомицин по 500 мг 3 р. в день 10 дней;
— или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
— низкая степень активности;
— изолированный суставной синдром;
— затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
— ярко и умеренно выраженный кардит;
— максимальная или умеренная степень активности;
— острое, реже — подострое и рецидивирующее течение;
— малая хорея;
— наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Первичная профилактика ОРЛ
В основе — своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина — 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
— взрослым и подросткам — 2,4 млн ЕД;
— детям при массе тела менее 25 кг — 600 000 Ед;
— детям с массой тела более 25 кг -1,2 млн ЕД.
источник
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии — боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки — плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Исходом ревматического миокардита может являться миокардиосклероз, эндокардита – пороки сердца (митральная недостаточность, митральный стеноз и аортальная недостаточность). При эндокардите также возможны тромбоэмболические осложнения (инфаркт почек, селезенки, сетчатки, ишемия головного мозга и др.). При ревматическом поражении могут развиваться спаечные процессы плевральной, перикардиальной полостей. Смертельно опасными осложнениями ревматизма служат тромбоэмболии магистральных сосудов и декомпенсированные пороки сердца.
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ — удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
источник
Распространенность острой ревматической лихорадки (ОРЛ) в развитых странах составляет 3 – 8 случаев на 10 тысяч населения. Максимальная заболеваемость отмечается у детей в возрасте от 7 до 15 лет, причем мальчики и девочки болеют с одинаковой частотой. Это объясняется тем, что в данном возрасте обычно происходят первые контакты детского организма со стрептококком, что и обуславливает соответствующую реакцию иммунной системы. У 10 – 15% пациентов первые проявления заболевания могут возникать и в более позднем возрасте.
Интересные факты
- Ревматическая лихорадка развивается у 3% людей, перенесших стрептококковую инфекцию.
- Поражение сердца при ревматической лихорадке является одной из самых распространенных причин инвалидности среди людей трудоспособного возраста.
- В начале 20 века более 40% людей, заболевших ревматической лихорадкой, умирали. У 70% развивались необратимые пороки сердца.
- Сегодня, ввиду широкого распространения антибиотиков, частота развития ревматической лихорадки и ее осложнений снизилась в несколько раз.
- Поражение суставов при ревматической лихорадке является полностью обратимым.
Иммунная система – комплекс органов и тканей человека, которые обеспечивают иммунитет, то есть сопротивляемость организма по отношению к чужеродным бактериям, вирусам, грибкам и другим органическим структурам. Эта функция осуществляется благодаря наличию и совместной работе, так называемых, иммунокомпетентных клеток.
После рождения организм ребенка защищен врожденным иммунитетом, который осуществляется посредством циркуляции в его крови иммунных факторов (антител), перешедших от матери. Примерно через 6 месяцев жизни функциональная активность материнских антител истощается, и у ребенка начинает активно развиваться собственная иммунная система (вырабатывается приобретенный иммунитет).
Органами иммунной системы являются:
- Красный костный мозг. Располагается преимущественно в губчатых костях (таза, грудины, тел позвонков). Является основным органом кроветворения, в котором также образуются клетки иммунной системы.
- Тимус (вилочковая железа). В нем происходит образование и дифференциация (обучение) Т-лимфоцитов.
- Селезенка. В данном органе происходит дифференциация иммунокомпетентных клеток, а также разрушение «старых» и поврежденных клеток крови, чужеродных бактерий и других инородных частиц.
- Лимфатические узлы. Располагаются по ходу лимфатических сосудов во всем организме и содержат Т-лимфоциты и В-лимфоциты. В лимфоузлах происходит уничтожение различных бактериальных и вирусных частиц, что предотвращает их дальнейшее распространение по организму.
В центральных органах иммунной системы (в костном мозге и тимусе) происходит образование и дифференцировка всех иммунокомпетентных клеток. После этого они поступают в общий кровоток и в другие органы, где выполняют свои функции.
Клетками, обеспечивающими иммунитет, являются:
- Лимфоциты (Т и В) – основные иммунокомпетентные клетки, регулирующие деятельность всей иммунной системы.
- Нейтрофилы – мигрируют в очаг воспаления, где фагоцитируют (то есть поглощают и разрушают) небольшие фрагменты бактерий, грибов.
- Эозинофилы – участвуют в поглощении и нейтрализации фрагментов бактерий и грибов, а также оказывают токсическое действие на других паразитов в очаге воспаления (посредством выработки антител).
- Базофилы – играют важную роль в развитии аллергических реакций.
- Моноциты – находятся в тканях различных органов, поглощая и уничтожая чужеродные микроорганизмы и опухолевые клетки.
В общих чертах принцип работы иммунной системы человека заключается в следующем. Любой микроорганизм (бактерия, вирус, грибок и так далее) имеет на своей поверхности определенные структуры, называемые антигенами, причем антигенный набор каждой клетки уникален и специфичен. При попадании в организм человека бактериальные антигены распознаются иммунокомпетентными клетками (лимфоцитами) как «чужие» и уничтожаются посредством различных механизмов.
Важно отметить, что клетки собственного организма человека также содержат определенные антигены, однако в процессе синтеза лимфоцитов данные антигены программируются как «свои» и не разрушаются.
С функциональной точки зрения иммунная система человека включает:
- клеточный иммунитет;
- гуморальный иммунитет.
Данный вид иммунитета подразумевает непосредственное участие иммунокомпетентных клеток в выявлении и уничтожении чужеродного агента, попавшего в организм. Клеточный иммунитет регулируется различными подвидами Т-лимфоцитов (Т-хелперами, Т-киллерами, Т-супрессорами и Т-клетками памяти), а также другими клетками иммунной системы.
В чистом виде «чужой» антиген не способен взаимодействовать с иммунной системой человека, поэтому он поглощается так называемыми антигенпрезентирующими клетками, обрабатывается и представляется на поверхности их клеточных мембран. В таком виде микробные антигены распознаются Т-хелперами. Это приводит к ускоренному образованию и активации Т-киллеров (особых лимфоцитов, способных разрушать клетки, на поверхности которых имеется чужеродный антиген), моноцитов и других клеток иммунной системы, которые распространяются по всему организму, находя и уничтожая «чужие» антигены.
Результатом описанных реакций является разрушение всех клеток, содержащих бактериальные антигены (как чужих, так и собственных, пораженных инфекцией).
Антигенпрезентирующие клетки, на поверхности которых находится чужеродный антиген, попадают в лимфатическую систему. С током лимфы они доставляются в ближайший лимфатический узел, являющийся местом скопления большого количества В-лимфоцитов. При контакте с чужеродным антигеном (прямом либо опосредованном Т-хелперами) В-лимфоциты превращаются в так называемые плазматические клетки, в которых синтезируется большое количество особых антител (иммуноглобулинов класса M, G и других), строго специфичных к распознанному антигену. Данные антитела выделяются в кровь, связываются с чужеродными антигенами и активируют целый ряд неспецифических иммунных реакций (систему комплемента, фагоцитоз, синтез нейтрофилов и моноцитов), что приводит к разрушению «чужого» антигена и всех клеток, на мембране которых он расположен.
Весь процесс активации В-лимфоцитов и синтеза антител занимает около 2 недель. Как только чужеродный антиген полностью удаляется из организма, прекращается и образование плазматических клеток. Однако определенная часть В-лимфоцитов превращается в так называемые В-клетки памяти, которые могут циркулировать в крови на протяжении многих лет. Они несут в себе информацию об инфекционном агенте, вызвавшем иммунный ответ. При повторном его проникновении в организм клетки памяти обуславливают быструю (в течение нескольких минут или часов) активацию В-лимфоцитов и синтез большого количества специфических антител.
Как говорилось ранее, ревматическая лихорадка развивается в результате попадания в организм человека В-гемолитического стрептококка группы А. Этот микроорганизм обладает огромным набором различных антигенов (м-протеином, полисахаридами), а также вырабатывает множество токсинов (стрептолизины S и О, протеиназу, гиалуронидазу и другие), каждый из которых активирует образование специфических антител.
Центральным звеном патогенеза ревматической лихорадки является тот факт, что некоторые антигены В-гемолитического стрептококка структурно схожи с антигенами определенных тканей человеческого организма. В результате этого антитела, вырабатываемые с целью уничтожения чужеродных агентов, взаимодействуют и с клетками тканей человека, вызывая их разрушение.
Важно отметить, что системные поражения обусловлены не только нарушениями в работе иммунной системы, но и способностью некоторых токсинов В-гемолитического стрептококка непосредственно повреждать ткани человеческого организма.
Антитела против стрептококковых антигенов поражают:
- Соединительную ткань. Это особый тип ткани, имеющийся практически во всех органах человека и выполняющий поддерживающую и защитную функции. При ревматической лихорадке поражается преимущественно соединительная ткань сердца, стенок сосудов и суставов, что и приводит к соответствующим клиническим проявлениям заболевания.
- Кардиомиоциты. После того как клетки сердечной мышцы поражаются стрептококковыми токсинами, некоторые их антигены начинают распознаваться иммунной системой как «чужие», в результате чего к ним также могут вырабатываться антитела.
- Нервные клетки (нейроны). Нейроны определенных зон мозга (субталамического и хвостатого ядер) также имеют сходство с антигенами стрептококков и могут поражаться антителами.
Все описанные выше явления приводят к тому, что в различных органах развиваются характерные воспалительные процессы, исходом которых является некроз (гибель) поврежденного участка. Вокруг очага некроза образуется так называемая гранулема, представляющая собой компенсаторное разрастание соединительной ткани. Гранулема развивается в течение 3 – 4 месяцев, после чего она склерозируется, то есть на месте повреждения образуется плотный рубец. Множественные рубцовые изменения вызывают необратимые нарушения функций пораженного органа, что может являться причиной инвалидности.
Важно отметить, что ОРЛ возникает только после инфицирования лимфоидных образований глотки. Гемолитические стрептококки могут поражать и другие участки тела (кожу, мягкие ткани), однако развивающиеся в данном случае заболевания не осложняются острой ревматической лихорадкой. Это объясняется различиями в иммунных реакциях, которые активируются в ответ на поражение кожи и глотки, а также различным антигенным составом стрептококков, участвующих в развитии данных инфекционных заболеваний.
Причиной ревматической лихорадки может быть:
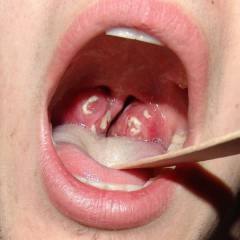
- Острый тонзиллит (ангина). Это инфекционное воспаление лимфоидных образований глотки, чаще небных миндалин (гланд). Заболевание проявляется болью в горле, повышением температуры тела, покраснением слизистой оболочки небных миндалин. Иногда на них может появляться белый налет или язвочки.
- Фарингит. Данным термином обозначается воспаление слизистой оболочки глотки, развивающееся при попадании стрептококка в дыхательные пути. Заболевание проявляется першением и болью в горле, сухим, мучительным кашлем и повышением температуры тела до 37,5 – 38,5ºС.
- Скарлатина. Инфекционное заболевание, проявляющееся мелкой сыпью на коже, симптомами общей интоксикации (повышением температуры, ознобом, мышечными и головными болями), а также поражением лимфоидных образований глотки по типу ангины.
Все перечисленные заболевания могут быть вызваны и другими факторами – различными бактериями, вирусами, слизистая оболочка глотки может воспалиться при вдыхании холодного или горячего воздуха или различных химикатов, однако острая ревматическая лихорадка развивается только после инфицирования В-гемолитическим стрептококком группы А.
Для развития острой ревматической лихорадки недостаточно единичного попадания стрептококка в организм. Дело в том, что при первичном инфицировании (которое обычно происходит до 3 – 5 лет) клетки иммунной системы взаимодействуют со стрептококковыми антигенами, однако освобождение организма от инфекции и выздоровление наступает быстрее, чем развиваются патологические иммунные реакции.
Для возникновения ревматической лихорадки необходимы повторные и длительные контакты иммунной системы с антигенами и развитие так называемой сенсибилизации (или повышенной чувствительности) к микроорганизму. Если организм человека сенсибилизирован к стрептококку, то при очередном инфицировании развивается длительная, выраженная иммунная реакция (как клеточная, так и гуморальная). Этим объясняется тот факт, что дети до трехлетнего возраста болеют ревматической лихорадкой в исключительно редких случаях.
Многие проведенные исследования указывают на наличие генетической предрасположенности к ОРЛ. Это подтверждается более частым развитием ревматической лихорадки у близнецов, а также у братьев и сестер, если один или оба их родителя страдали данным заболеванием.
Точный механизм наследования науке неизвестен, однако предполагается участие генов так называемого главного комплекса гистосовместимости (MHC). Исследованиями последних лет установлено, что у детей с генетической предрасположенностью, часто страдающих стрептококковыми инфекциями, в области небных миндалин образуются специальные рецепторы к поверхностным антигенам В-гемолитического стрептококка, что и обуславливает развитие выраженного иммунного ответа при контакте с данным микроорганизмом.
Появлению симптомов ОРЛ обычно предшествует так называемый период мнимого благополучия, когда признаки перенесенной инфекции выражены минимально (может отмечаться слабость, повышенная утомляемость, безболезненное увеличение подчелюстных лимфоузлов). В это время происходит превращение В-лимфоцитов в плазматические клетки и синтез специфических антител. Когда антитела начинают выделяться в кровь в больших количествах, наступает период развернутых клинических проявлений заболевания.
Клинические проявления ОРЛ различаются в зависимости от возраста больного, поражаемых органов и проводимого лечения. У детей дошкольного и младшего школьного возраста симптомы возникают остро, ярко выражены и существенно сказываются на общем состоянии ребенка. У взрослых заболевание характеризуется более медленным началом и менее выраженной симптоматикой.
Острая ревматическая лихорадка может проявляться:
- повышением температуры тела;
- поражением сердца (кардитом);
- воспалением суставов (полиартритом);
- подкожными ревматическими узелками;
- кольцевидной эритемой (специфической сыпью);
- поражением центральной нервной системы (малой хореей);
- поражением других органов и систем.
Как только антитела начинают поступать в кровь, они взаимодействуют со стрептококками и с антигенами соединительной ткани организма хозяина, вызывая системный воспалительный процесс. В очаг воспаления мигрируют лейкоциты (нейтрофилы, моноциты, базофилы), которые выделяют биологически активные вещества (главным образом серотонин и гистамин), что и обуславливает повышение температуры.
Чем сильнее больной человек сенсибилизирован к инфекции, тем быстрее будет развиваться воспалительный процесс и тем выраженнее будет температурная реакция организма. В тяжелых случаях температура тела может повышаться до 38 — 39ºС и выше, сопровождаясь обильным потоотделением, общей слабостью, сонливостью, головными и мышечными болями.
Стоит отметить, что у взрослых людей данный симптом менее выражен, а у пожилых может и вовсе отсутствовать, что связано с уменьшением активности иммунной системы в старческом возрасте.
Поражение сердца встречается у 50 – 80% больных при первом эпизоде ревматической лихорадки и почти у 100% больных при рецидивах заболевания.
Сердце представляет собой мышечный орган, состоящий из четырех камер — двух предсердий (правого и левого) и соответствующих им желудочков. Камеры сердца разделены между собой клапанами, которые открываясь и закрываясь в определенной последовательности обеспечивают циркуляцию крови в организме.
Насыщенная кислородом (артериальная) кровь из легких поступает в левое предсердие, а из него через митральный клапан – в левый желудочек. Через аортальный клапан артериальная кровь изгоняется из левого желудочка в системный кровоток, отдавая кислород тканям и превращаясь в венозную. Венозная кровь собирается в венах и впадает в правое предсердие, а затем (через трикуспидальный клапан) в правый желудочек, откуда (через клапан легочной артерии) перекачивается в легкие.
В структуре сердца различают три оболочки, которые в равной степени могут повреждаться антистрептококковыми антителами, что и будет обуславливать клиническую картину заболевания.
Поражение сердца при ОРЛ может проявляться:
- эндокардитом;
- миокардитом;
- перикардитом.
Эндокардит
Данным термином обозначается воспаление внутренней оболочки сердца, непосредственно контактирующей с кровью. В норме она идеально гладкая, что предотвращает тромбообразование (прилипание и склеивание клеток крови). При развитии воспаления целостность ее поверхности нарушается, что создает препятствия протекающей через сердце крови (клинически это проявляется появлением патологических шумов при выслушивании сердца) и предрасполагает к образованию тромбов.
Результатом воспалительного процесса является образование рубцов на эндокарде, причем наиболее опасным является поражение клапанов сердца. Их рубцовые изменения могут привести к стенозу (сужению просвета) либо к недостаточности (неполному смыканию створок клапанов), в результате чего может нарушаться кровоснабжение всего организма.
Чаще всего поражаются митральный и аортальный клапаны, что может проявляться общей и мышечной слабостью, частыми головокружениями и обмороками, а в тяжелых случаях – кашлем, одышкой, отеком легких и другими симптомами сердечной недостаточности.
Миокардит (воспаление сердечной мышцы)
Возникает как в результате прямого токсического влияния стрептококков на сердце, так и вследствие поражения кардиомиоцитов антителами. Насосная функция сердечной мышцы при этом сильно снижается и организм не получает достаточного количества крови, в связи с чем человек может жаловаться на колющие боли в области сердца, одышку (чувство нехватки воздуха), общую слабость и быструю утомляемость при физических нагрузках.
Перикардит
Редкое проявление ОРЛ (встречается не более чем у 10% больных), при котором воспаляется наружная оболочка сердца (перикард). Перикард состоит из двух листков, один из которых прилегает непосредственно к сердечной мышце, а второй фиксирует орган в грудной клетке. В норме между этими листками существует небольшое щелевидное пространство, позволяющее им смещаться друг относительно друга во время сердечных сокращений.
При воспалении перикарда в этом пространстве скапливается больше количество воспалительной жидкости (экссудата), либо откладывается особый белок – фибрин, который склеивает наружный и внутренний листки перикарда между собой. В обоих случаях происходит сдавливание сердца и снижение его насосной функции, что может проявляться болями в грудной клетке, одышкой в покое или при физической нагрузке, кашлем.
Полиартрит встречается более чем у 70% больных ревматической лихорадкой. Поражение суставов развивается остро и часто сочетается с другими проявлениями заболевания.
В норме любой сустав состоит из суставных поверхностей двух костей, на концах которых располагается суставной хрящ. Полость сустава окружена плотно прилегающей оболочкой – синовиальной мембраной. Она содержит небольшое количество синовиальной жидкости, которая выполняет питательную и защитную функции. При поражении синовиальной мембраны антителами в ней развивается выраженный воспалительный процесс, который сопровождается миграцией лейкоцитов к очагу воспаления и выделением гистамина и серотонина. В полость сустава выделяется большое количество экссудата, что повышает внутрисуставное давление и нарушает подвижность в нем.
Полиартрит при острой ревматической лихорадке характеризуется:
- Поражением множества суставов. Признаки воспаления возникают одновременно в обоих симметричных суставах, что является характерной особенностью ревматической лихорадки. Вначале поражаются наиболее крупные суставы (коленный, плечевой). Через некоторое время присоединяется поражение средних суставов – локтевых, голеностопных. Воспаление мелких суставов (кистей, стоп) встречается реже и свидетельствует о тяжелом течении заболевания.
- Болью. Боль обусловлена выделением медиаторов воспаления и носит острый характер, усиливается при любых активных или пассивных движениях в пораженном суставе и при его пальпации (прощупывании).
- Покраснением. В очаге воспаления происходит расширение кровеносных сосудов (обусловленное выделением гистамина), в результате чего цвет кожных покровов становится более красным.
- Припухлостью. Гистамин и серотонин повышают проницаемость мелких сосудов, в результате чего жидкая часть крови выходит из сосудистого русла в окружающие ткани. Этим обусловлено развитие отека и припухлости пораженных суставов.
- Местным повышением температуры. Расширение сосудов приводит к увеличению количества крови, поступающей в очаг воспаления. В результате этого температура кожи над пораженным суставом повышается на 1 – 2 градуса по сравнению с соседними участками (что определяется при пальпации).
- Нарушением функции пораженных суставов. Выделение экссудата в полость синовиальной оболочки, а также выраженная болезненность при любых движениях заставляют больного максимально снизить нагрузку на пораженные суставы, что может повлиять на повседневный образ жизни.
Важно отметить, что полиартрит при первой атаке ревматической лихорадки является обратимым. Без лечения воспалительные явления самостоятельно стихают через 2 – 3 недели, не оставляя после себя никаких признаков структурного поражения суставов. При назначении противовоспалительной терапии боли исчезают гораздо быстрее – в течение нескольких часов или дней.
В легких случаях заболевания поражение суставов может проявляться только болезненностью (артралгией) без других признаков воспаления.
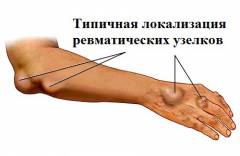
Подкожные узелки встречаются крайне редко (в 1 – 3 % случаев). Они развиваются в результате разрушения соединительной ткани и компенсаторного разрастания непораженных участков, расположенных вокруг зоны воспаления. При пальпации ревматические узелки определяются как плотные, малоподвижные и безболезненные образования, от 1 мм до 2 см в диаметре. Чаще всего они обнаруживаются над костными выступами, в местах прикрепления сухожилий (на разгибательных поверхностях крупных суставов, в области лодыжек, затылка, позвоночника).
Данные образования появляются позже других симптомов болезни (обычно через 5 – 10 дней после начала клинических проявлений). Узелки рассасываются медленно (в течение 2 – 4 недель), однако исчезают без остаточных явлений.
Обычно возникает на пике клинических проявлений заболевания, на фоне выраженной лихорадки и полиартрита. Характеризуется появлением на коже в области туловища или верхних частей рук и ног красных или розовых пятен различных размеров (до нескольких сантиметров в диаметре). Они не возвышаются над поверхностью кожи, имеют четкие края, безболезненны, не чешутся, бледнеют при надавливании. Пятна постепенно увеличиваются в размерах, при этом в центре появляется относительно бледное пятно (внешне напоминает кольцо). Они могут сливаться друг с другом, появляться и исчезать в различных областях тела, но никогда не располагаются в области лица.
Развитие данного симптома связывают с поражением кожи специфическими антителами, в результате чего развивается воспалительная реакция, сопровождающаяся расширением кровеносных сосудов. После стихания воспалительного процесса кольцевидная эритема исчезает без каких-либо остаточных явлений.
Механизм поражения центральной нервной системы (ЦНС) при ревматической лихорадке окончательно не установлен. Считается, что основную роль в этом играет выработка антител, которые поражают нервные клетки. Первые признаки поражения ЦНС появляются через 2 – 4 месяца после стихания лихорадки, редко сопровождаются артралгиями или другими симптомами заболевания.
Типичным проявлением ревматической лихорадки является малая хорея, которая характеризуется появлением неконтролируемой, беспорядочной двигательной активности. Внешне движения ребенка напоминают нормальные, однако характеризуются чрезмерно выраженной амплитудой и интенсивностью. Данное состояние развивается постепенно — родители замечают, что ребенок начинает ронять предметы из рук, нарушается его почерк, позже появляются непроизвольные подергивания мышц лица и конечностей. Несмотря на повышенную двигательную активность мышечный тонус у таких детей снижен, что является характерным признаком ревматической хореи.
В тяжелых случаях может отмечаться нарушение походки, трудности при общении, нарушение процессов глотания. Ребенок становится агрессивным, раздражительным, плаксивым. Обычно данное состояние длится от 2 до 4 месяцев, однако при назначении противострептококковой терапии симптомы регрессируют довольно быстро.
Помимо разрушения нейронов специфическими антителами, нарушения в работе центральной нервной системы могут быть обусловлены поражением сосудов, питающих головной и спинной мозг.
Поражения ЦНС при ревматической лихорадке могут проявляться:
- Энцефалитом – воспалением головного мозга.
- Менингитом – воспалением оболочек головного и/или спинного мозга.
- Невралгиями – болезненностью определенного участка тела, иннервируемого пораженным нервом.
- Нарушением умственного развития – ухудшением памяти, снижением успеваемости в школе и так далее.
Перечисленные выше симптомы являются наиболее характерными проявлениями ревматической лихорадки, однако при данном заболевании поражаться может практически любой орган и любая ткань, что будет отражаться на состоянии пациента.
Менее частыми проявлениями ревматической лихорадки являются:
- Поражение легких. Развивается на пике лихорадки. Характеризуется воспалительным повреждением легочной ткани (пневмонией) либо легочных сосудов (васкулитом), а также экссудативным плевритом (скоплением экссудата в плевральной полости – щелевидном пространстве между легкими и грудной клеткой). Это может проявляться болью в груди, одышкой, кашлем с небольшим количеством мокроты. Ревматический характер пневмонии подтверждается полным отсутствием эффекта при применении антибиотиков и быстрым улучшением состояния пациента после назначения противоревматических препаратов.
- Поражение желудочно-кишечной системы (абдоминальный синдром). Проявляется резкими острыми болями в животе. Их возникновение может быть связано с воспалением сосудов брыжейки (особой ткани, фиксирующей кишечник в животе), перитонитом (воспалением брюшины – тонкой пленки, покрывающей поверхность внутренних органов). Кроме этого, больные могут жаловаться на диарею или запоры, тошноту, рвоту. Как и при поражении легких, симптомы полностью исчезают после назначения противоревматических препаратов.
- Поражение почек. В норме в почках происходит фильтрация крови, в результате чего побочные продукты обмена веществ и часть жидкости превращаются в мочу и выводятся из организма. При ОРЛ функция почек нарушается, следствием чего может стать появление в моче клеток крови и других веществ (например, белков), которые обычно в ней отсутствуют.
- Поражение печени. Воспаление ткани печени (гепатит) встречается довольно редко. Гораздо чаще поражение печени обусловлено развитием сердечной недостаточности – состояния, при котором сердце не может перекачивать необходимое количество крови, в результате чего она скапливается в печени. Это приводит к перерастяжению органа и нарушению его функций, что проявляется тяжестью и болями в правом подреберье.
- Поражение глаз. Характеризуется воспалением радужной оболочки (иритом), роговицы (кератитом) и других структур глаза. Это может проявляться режущей болью в глазах, усиленным слезотечением, светобоязнью, помутнением роговицы и другими симптомами, вплоть до нарушения зрения.
- Поражение сосудов. Как уже говорилось, воспалительный процесс может поражать любые сосуды организма, приводя к самым разнообразным проявлениям – кровотечениям, нарушению кровоснабжения и некрозу (гибели) части органа и так далее.
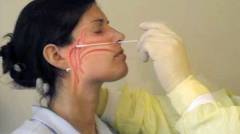
При подозрении на ревматическую лихорадку назначается:
- выделение стрептококка из носоглотки;
- общий анализ крови;
- биохимический анализ крови;
- иммунологическое исследование крови;
- общий анализ мочи;
- электрокардиография (ЭКГ);
- эхокардиография (Эхо-КГ);
- фонокардиография (ФКГ);
- рентгенография органов грудной клетки.
Выделение В-гемолитического стрептококка группы А из носоглотки является обязательным условием для подтверждения диагноза ревматической лихорадки. Забор материала на анализ производится в лаборатории, где медсестра стерильной ватной палочной несколько раз проводит по слизистой оболочке зева, глотки, полости рта и носа. Затем производится посев полученного материала на специальных питательных средах, на которых стрептококк растет и размножается лучше всего.
Рост колоний В-гемолитического стрептококка подтверждает наличие данного микроорганизма на слизистой оболочки носоглотки, однако не дает информацию о давности инфицирования и степени активности заболевания. Стоит отметить, что культура стрептококка может выделяться при полном отсутствии клинических проявлений инфекции (у так называемых бессимптомных носителей), однако это не исключает возможность развития ревматической лихорадки у таких пациентов.
Данное исследование позволяет подтвердить наличие инфекции в организме, а также выявить некоторые признаки системного воспалительного процесса.
Изменения в общем анализе крови характеризуются:
- Увеличением количества лейкоцитов. При наличии стрептококковой инфекции и в течение нескольких дней после нее может определяться повышение общего числа лейкоцитов (более 9,0 х 10 9 /л), преимущественно за счет молодых (палочкоядерных) форм нейтрофилов. Это обусловлено активацией иммунной системы в ответ на наличие чужеродной бактерии в организме, в результате чего лейкоциты не успевают полностью дифференцироваться в лимфоидных органах и выделяются в кровоток в незрелом виде.
- Повышением скорости оседания эритроцитов (СОЭ). Данный показатель определяется путем помещения крови в пробирку и измерения времени, за которое более тяжелые эритроциты осядут на дно пробирки. В нормальных условиях поверхность эритроцитов заряжена отрицательно, что препятствует их сближению и поддерживает клетки крови во взвешенном состоянии. При наличии воспалительного процесса в кровь выделяется большое количество белков острой фазы воспаления, что способствуют более быстрому оседанию эритроцитов. СОЭ при этом может увеличиваться в несколько раз (при норме не более 10 мм в час у мужчин и 15 мм в час у женщин).
| Название | Норма |
| С-реактивный белок | Менее 5 мг/л. |
| А-1 антитрипсин | 0,9 – 2 г/л |
| А-2 глобулин | Мужчины: 1,5 – 3,5 г/л. |
| Женщины: 1,75 – 4,2 г/л. | |
| Фибриноген | 2 – 4 г/л. |
| Церулоплазмин | 0,15 – 0,6 г/л. |
| Лактоферрин | 190 – 750 нг/мл |
| Гаптоглобин | 0,8 – 2,7 г/л. |
| Название | Что обозначает | Норма |
| Иммуноглобулин М (IgM) | Концентрация IgM в крови начинает повышаться через несколько часов после инфицирования. По мере освобождения организма от инфекции их концентрация будет снижаться. | 0,5 – 3,5 г/л. |
| Иммуноглобулин G (IgG) | Появляются в крови через 10 – 14 дней после инфицирования и нарастают по мере развития заболевания. Могут оставаться в крови на протяжении длительного времени, обеспечивая защиту от перенесенной инфекции. | 7,0 – 17,0 г/л. |
Более информативным является определение специфических антител, образующихся к стрептококковым антигенам. Их концентрация достигает максимума к 3 – 4 неделе после инфицирования, а по мере удаления стрептококков из организма снижается, что является надежным маркером выздоровления.
| Название | Допустимые значения |
| Антистрептолизин-О (АСЛ-О) | Взрослые: до 200 Международных Единиц в 1 мл (МЕ/мл). |
| Дети: до 150 МЕ/мл. | |
| Антистрептогиалуронидаза (АСГ) | до 335 МЕ/мл. |
| Антистрептокиназа (АСК) | до 300 МЕ/мл. |
| Анти-дезоксирибонуклеаза-В (анти-ДНКаза-В) | Взрослые: до 120 МЕ/мл. |
| Дети: до 200 МЕ/мл. |
В процессе диагностики и лечения необходимо многократное определение титра иммуноглобулинов и антистрептококковых антител в крови. Их повышение будет говорить о нарастании активности воспалительного процесса, в то время как снижение будет свидетельствовать о выздоровлении.
При ревматической лихорадке специфических изменений в общем анализе мочи не наблюдается.
При повреждении почек или на пике лихорадки может отмечаться:
- Протеинурия – наличие белка в моче в концентрации более 0,033 г/л.
- Гематурия – наличие в моче более 2 – 3 эритроцитов в поле зрения (при исследовании под микроскопом).
Данное исследование назначается при подозрении на ревматическую лихорадку в обязательном порядке, так как поражение сердца является частым осложнением заболевания.
При ревматической лихорадке ЭКГ может выявить:
- Признаки миокардита – снижение (брадикардию) или увеличение (тахикардию) частоты сердечных сокращений, нарушение их ритма, нарушение проводимости в сердечной мышце.
- Признаки поражения клапанов – на них может указывать гипертрофия (увеличение размеров) сердечной мышцы, развивающаяся при наличии стеноза или недостаточности аортального клапана.
- Признаки перикардита – снижение вольтажа (высоты зубцов) на ЭКГ и подъем сегмента RS-T (отражает переход воспалительного процесса с перикарда на верхние слои миокарда).
Суть данного метода заключается в использовании ультразвуковых волн для исследования строения и функции сердца. Определяются размеры стенок и объемы камер сердца, а также количество крови, изгоняемой во время сердечного сокращения (ударный объем).
При ревматической лихорадке Эхо-КГ позволяет выявить:
- Экссудативный перикардит. В данном случае воспалительная жидкость скапливается в перикарде, уменьшая наполнение сердца кровью, вследствие чего снижается ударный объем.
- Стеноз аортального клапана. Проявляется наличием рубцовых изменений в области клапана, а также уменьшением ударного объема. При длительном течении возможно развитие гипертрофии (утолщения) стенки левого желудочка.
- Недостаточность аортального клапана. Проявляется регургитацией (обратным током) крови через не полностью сомкнувшиеся створки клапана во время расслабления сердечной мышцы (диастолы).
- Стеноз митрального клапана. Проявляется наличием рубцов в области клапана и гипертрофией левого предсердия (при длительном существовании порока).
- Недостаточность митрального клапана. Проявляется регургитацией крови из левого желудочка в левое предсердие во время систолы.
Суть данного метода заключается в следующем. С помощью высокочувствительного микрофона производится определение тонов и шумов сердца, которые после компьютерной обработки отображаются в виде графика (на бумаге или на мониторе).
Фонокардиография может определить:
- Шум трения перикарда – появляется при фибринозном перикардите в результате трения листков перикарда друг об друга.
- Систолические шумы – могут появляться при стенозе аортального клапана либо при недостаточности митрального.
- Диастолические шумы – возникают при недостаточности аортального клапана либо при стенозе митрального.
При сочетанном поражении обоих клапанов шумы будут определяться как во время систолы, так и во время диастолы.
| Большие критерии | Малые критерии |
|
|
Диагноз ревматической лихорадки считается подтвержденным, если у больного выявлено хотя бы два больших критерия либо один большой и два малых, при этом лабораторное подтверждение перенесенной стрептококковой инфекции носоглотки является обязательным условием для постановки диагноза.

При выраженном воспалительном процессе с вовлечением сердца, суставов и центральной нервной системы пациентам показан постельный режим на срок от 5 до 14 дней. Расширять режим возможно только в том случае, если устранены признаки кардита, полиартрита и малой хореи.
Выписка пациента из стационара производится после стихания клинических проявлений и нормализации лабораторных показателей (снижения СОЭ и белков острой фазы воспаления). В дальнейшем пациенту показано санаторно-курортное и амбулаторное лечение (на дому), при этом он должен регулярно посещать лечащего врача и сдавать необходимые анализы, чтобы контролировать процесс выздоровления и предотвратить развитие осложнений.
Лекарственная терапия является основным методом лечения острой ревматической лихорадки. С этой целью применяются средства, снижающие активность воспалительного процесса и предупреждающие дальнейшее повреждение тканей и органов (включая антибактериальную терапию, направленную на уничтожение В-гемолитического стрептококка).
Важно помнить, что чем раньше начато адекватное лечение, тем больше будет его эффективность и тем меньше вероятность развития осложнений заболевания, поэтому при появлении первых признаков ревматической лихорадки необходимо немедленно обратиться к врачу.
| Группа медикаментов | Основные представители | Механизм лечебного действия и показания к использованию | Способ применения и дозы |
| Противовоспалительная терапия | |||
| Нестероидные противовоспалительные препараты (НПВП) | Диклофенак | Ингибируют циклооксигеназу и синтез простагландинов, тем самым угнетая образование и высвобождение медиаторов воспаления. Оказывают противовоспалительное, обезболивающее и жаропонижающее действие. | |
Применяются при умеренном воспалительном процессе (СОЭ 30 мм/час), при тяжелых поражениях сердца, суставов, ЦНС, а также при неэффективности нестероидных противовоспалительных препаратов.
Рекомендуемые дозы:
- Взрослым– по 10 – 20 мг 2 раза в день после еды.
- Детям – 0,7 – 0,8 мг/кг/сутки, разделенные на три приема.
Ожидаемый эффект развивается в среднем через 2 недели после приема. Отменять препарат следует очень медленно, снижая дозу на 2,5 мг 1 рад в 5 – 7 дней. После прекращения лечения следует принимать НПВП в течение как минимум 4 – 6 недель.
(Ремикейд)
(Оренсия)
(Мабтера)
Эффективность данного препарата при ревматической лихорадке продолжает изучаться.
Рекомендуемые дозы:
- Взрослым — по 400 000 – 1 000 000 Единиц Действия (ЕД) 4 раза в сутки.
- Детям – по 100 – 150 тысяч ЕД 4 раза в сутки.
Длительность лечения не менее 10 дней. При тяжелой инфекции суточная доза может быть увеличена до 10 миллионов ЕД.
Рекомендуемые дозы:
- Взрослым –300 – 600 тысяч ЕД 1 раз в неделю.
- Детям –5 – 10 тысяч ЕД/кг 1 раз в неделю.
Рекомендуемые дозы:
- Взрослым – 250 мг 2 раза в стуки.
- Детям – 10 мг/кг 2 раза в сутки.
Длительность лечения не менее 10 дней.
Рекомендуемые дозы:
- Взрослым – 500 мг 2 раза в стуки.
- Детям – 30 мг/кг 1 раз в сутки.
Длительность лечения не менее 10 дней.
(используются при неэффективности либо при непереносимости пенициллинов и цефалоспоринов)
Поражение различных органов и систем обычно не требует специфического лечения и устраняется при использовании стандартной противовоспалительной терапии, однако в некоторых случаях (при нарушении работы сердца либо при выраженных неврологических симптомах) требуется назначение целого ряда других лекарственных средств.
Для лечения сердечной недостаточности применяются:
- мочегонные препараты – фуросемид, спиронолактон;
- сердечные гликозиды – дигоксин, дигитоксин;
- медикаменты, снижающие артериальное давление – лизиноприл, атенолол;
- при развитии аритмии применяются антиаритмические средства – лидокаин, амиодарон и другие.
Для лечения малой хореи назначаются:
- успокоительные препараты – мидазолам, фенобарбитал;
- антипсихотики – галоперидол, дроперидол;
- ноотропные препараты (улучшающие умственную активность) – пирацетам (ноотропил);
- психотерапия.
Санаторно-курортное лечение назначается после стихания острого воспалительного процесса, подтвержденного клинически и лабораторно (нормализацией СОЭ и белков острой фазы, снижением общего количества лейкоцитов).
Пациент направляется в специализированный ревматологический санаторий на 1,5 – 2 месяца, где продолжает принимать противовоспалительное и антистафилококковое лечение. Кроме того, для каждого пациента разрабатывается специальная диета и индивидуальный комплекс лечебной физкультуры, направленный на нормализацию работы сердечно-сосудистой и легочной систем и предотвращение дальнейшего поражения суставов.
Санаторно-курортное лечение противопоказано:
- в остром периоде ревматической лихорадки;
- при наличии активного инфекционного процесса в носоглотке – пациент является переносчиком и распространителем инфекции;
- в случае выраженного поражения органов и систем – при сердечной недостаточности, отеке легких и так далее;
- при наличии тяжелых сопутствующих заболеваний – опухолей, туберкулеза, психических отклонений.
Все больные, перенесшие острую ревматическую лихорадку, должны в обязательном порядке продолжать лечение на дому, систематически посещая врача и сдавая необходимые анализы (общий анализ крови и мочи, посев из носоглотки) раз в 3 – 6 месяцев.
Кроме этого, больные должны принимать профилактические дозы антибиотиков в течение нескольких лет (вторичная профилактика), чтобы предотвратить прогрессирование заболевания и его рецидивы. С этой целью чаще всего используется бензатина бензилпенициллин, вводимый внутримышечно, 1 раз в 3 недели. Взрослым препарат вводится в дозе 2,4 миллиона ЕД, детям с массой тела менее 25 кг – 600 тысяч ЕД, а с массой тела более 25 кг – 1,2 миллиона ЕД.
Длительность такого лечения после неосложненной ревматической лихорадки должна продолжаться до 5 лет, а в случае развития пороков сердца – до 10 лет и более (иногда пожизненно).
Специальной диеты при данном заболевании не требуется. Тем не менее, пациентам во время обострения ревматической лихорадки, а также на протяжении всего периода выздоровления необходимо полноценное, сбалансированное питание, чтобы организм мог адекватно сопротивляться инфекции (стрептококку) и в то же время восстанавливать поврежденные органы и ткани.
Больным ревматической лихорадкой рекомендуется:
- Употреблять не менее 1 грамма белков на килограмм массы тела в сутки (белки являются строительным материалом, за счет которого происходит восстановление поврежденных тканей).
- Употреблять фрукты и овощи, содержащие витамины С (шиповник, красную смородину, яблоки), В1 (орехи, фасоль), В2 (молоко, яйца) и В5 (зеленые овощи, яичный желток). Данные витамины участвуют в восстановлении тканей организма после различных повреждений.
- При развитии сердечной недостаточности назначается диета (стол) номер 10 по Певзнеру, при этом рекомендуется потреблять не более 3 – 5 г соли в сутки (включая соль в различных продуктах питания). Это объясняется тем, что соль задерживает жидкость в организме, тем самым увеличивая объем циркулирующей крови и нагрузку на сердце.
Основными показаниями к хирургическому лечению при ревматической лихорадке являются развившиеся пороки сердца (стеноз и/или недостаточность митрального и/или аортального клапанов), при которых нарушается функция органа (развивается сердечная недостаточность, отек легких). Вид хирургического вмешательства зависит от типа порока сердца и общего состояния пациента (операция производится только при отсутствии активного воспалительного процесса).
Для устранения клапанных пороков сердца может применяться:
- Баллонная вальвулопластика. Через артерию вводится катетер с баллончиком на конце. Когда баллончик оказывается на уровне пораженного (стенозированного) клапана – в него накачивается воздух, в результате чего спайки и рубцы на створках клапана разрываются.
- Открытая вальвулопластика. Через разрез в передней стенке грудой клетки производится рассечение спаек на пораженном клапане (при его стенозе). Частота рецидивов поражения клапана после данного метода довольно высока.
- Протезирование клапана. Производится удаление пораженного клапана и пересадка нового, механического либо биологического (от свиньи, коровы либо от доноров).
Изменения в суставах при ревматической лихорадке носят обратимый характер, поэтому их хирургическая коррекция требуется в исключительно редких случаях.

Опасными осложнениями ревматической лихорадки являются:
- Стеноз или недостаточность клапанов сердца. Один или несколько клапанных пороков развивается более чем у 60% людей, впервые перенесших ревматическую лихорадку, в то время как после рецидива данный показатель приближается к 90%.
- Аритмия. Нарушение ритма и частоты сердечных сокращений может возникать из-за формирования рубцов непосредственно в миокарде, что нарушает распространение нервных импульсов по сердечной мышце и ток крови в ней.
- Хроническая сердечная недостаточность. Развивается в результате выраженных повреждений сердечной мышцы или клапанного аппарата, при которых сердце оказывается не в состоянии перекачивать необходимые объемы крови. При этом состоянии кровь скапливается в венах организма и может выходить из сосудистого русла, что проявляется отеками ног, увеличением печени, одышкой, отеком легких и другими симптомами.
- Тромбоэмболия (закупорка просвета артерии тромбом). Нарушение целостности эндокарда предрасполагает к тромбообразованию. Иногда тромбы могут отрываться от эндокарда и с током крови разноситься по всему организму, застревая в артериях мелкого диаметра и закупоривая их. Это приводит к инфаркту (гибели участка ткани, который кровоснабжался пораженной артерией) и формированию рубца. При множественных инфарктах какого-либо органа его функция значительно снижается, что может проявляться соответствующими симптомами. Наиболее опасной считаются тромбоэмболия легочной артерии, сосудов головного мозга и почек, которые могут привести к смерти больного.
Ревматическая лихорадка у детей и подростков характеризуется:
- Обязательным наличием инфекции верхних дыхательных путей (ангины, скарлатины, фарингита) за 2 – 3 недели до начала заболевания.
- Выраженным повышением температуры (до 39 – 41ºС). Ребенок становится вялым, плаксивым, жалуется на сильные головные боли и боли в мышцах.
- Более тяжелым течением у девушек в подростковом возрасте (от 14 до 17 лет), чем у детей и взрослых. Это связано с особыми изменениями (нервными и эндокринными), происходящими в женском организме в период полового созревания.
- Быстрым формированием клапанных пороков сердца. Почти в 70% случаев первая атака острой ревматической лихорадки сочетается с кардитом (поражением сердца) и осложняется развитием митрального стеноза (сужения левого предсердно-желудочкового отверстия).
- Частым вовлечением суставов в воспалительный процесс (отеком, покраснением, болезненностью при движениях), причем одновременно поражаются как крупные (коленные и локтевые), так и мелкие суставы кистей и стоп.
- Поражением центральной нервной системы при первом обострении заболевания (отмечается более чем у 25% подростков).
- Трудностями в лечении подростков, связанными с нетипичными реакциями их организма на принимаемые медикаменты, частым нарушением режима лечения, отказом от приема лекарственных средств. Этим обусловлен тот факт, что рецидивы ревматической лихорадки у подростков наблюдаются почти в два раза чаще, чем у детей и взрослых.
Все дети после первой атаки острой ревматической лихорадки должны принимать профилактические дозы пенициллинов длительного действия до 21 года, а иногда и дольше.

Сразу после установления диагноза инфекции верхних дыхательных путей необходимо назначить антибиотики широкого спектра действия и взять мазок со слизистой носоглотки с целью определения конкретного микроорганизма, вызывавшего заболевание. Также в лаборатории проводится антибиотикограмма (определение чувствительности бактерии к различным антибиотикам), на основании результатов которой подбирается наиболее эффективный антибактериальный препарат.
| Название медикамента | Механизм лечебного действия | Способ применения и дозы |
| Амоксициллин | Пенициллиновые антибиотики широкого спектра действия. Нарушают синтез клеточной стенки бактерий, что приводит к их гибели. | Внутрь, после еды, не менее 10 дней подряд. |
Рекомендуемые дозы:
- Детям – 250 мг 3 раза в сутки.
- Взрослым – 500 мг 3 раза в сутки.
Рекомендуемые дозы:
- Детям с весом до 25 кг – по 125 мг 3 раза в сутки.
- Детям с весом более 25 кг – 250 мг 3 раза в сутки.
- Взрослым – 500 мг 3 раза в сутки.
Рекомендуемые дозы:
- Детям с весом до 25 кг – 600 тысяч ЕД (единиц действия).
- Детям с весом более 25 кг – 1,2 миллиона ЕД.
- Взрослым – 2,4 миллиона ЕД.
Рекомендуемые дозы:
- Детям – 12 миллиграмм на килограмм массы тела в сутки за 1 прием.
- Взрослым – в первый день лечения 500 мг (за 1 прием), а в дальнейшем по 250 мг 1 раз в день.
Длительность лечения 5 – 7 дней.
Рекомендуемые дозы:
- Взрослым – по 150 мг каждые 6 часов.
- Детям – по 7 мг/кг 3 раза в сутки.
Длительность лечения не менее 10 дней подряд.

При вторичной профилактике обычно используется бензатина бензилпенициллин (синонимы: экстенциллин, ретарпен), который назначается:
- Детям с весом менее 25 кг – в дозе 600 000 ЕД.
- Детям с весом более 25 кг – в дозе 1 200 000 ЕД.
- Взрослым – в дозе 2 400 000 ЕД.
| Особенности течения РЛ | Рекомендуемая длительность профилактики |
| Во время первой атаки заболевания не отмечалось клинических и лабораторных признаков поражения сердца (кардита). |
|
| Во время первой атаки имелись признаки кардита, но клапанный порок сердца (стеноз и/или недостаточность одного из клапанов) не сформировался. | В течение 10 лет либо до 21 года (по принципу «что дольше»). |
| После острого периода заболевания сформировался клапанный порок сердца. | Не менее 10 лет после последнего обострения заболевания, иногда пожизненно (если после отмены профилактики отмечаются рецидивы). |
Если у больного, перенесшего ревматическую лихорадку, сформировался клапанный порок сердца, то ему необходимо принимать антибиотики в профилактических целях каждый раз, когда производятся различные медицинские манипуляции, связанные с риском инфицирования (стоматологические процедуры, эндоскопические исследования желудочно-кишечной или мочеполовой систем). С этой целью обычно назначается антибиотик амоксициллин в дозе 2 грамма для взрослых или 50 мг/кг для детей. Препарат назначается однократно (внутрь, внутримышечно или внутривенно), за 30 – 40 минут до проведения медицинской процедуры.

В зависимости от времени появления различают:
- впервые возникшую ревматическую лихорадку;
- повторную ревматическую лихорадку (рецидив).
В зависимости от преобладающих клинических проявлений различают:
- Латентное (скрытое) течение – клинические проявления заболевания отсутствуют, однако в крови определяются антитела к В-гемолитическому стрептококку (бактерии, являющейся причиной развития заболевания) – антистрептолизин-О, антистрептокиназа, антистрептогиалуронидаза и другие.
- Ревмокардит – поражение сердца, обусловленное действием антистрептококковых антител.
- Артрит – поражение суставов с вовлечением или без вовлечения сердца.
- Малую хорею – нарушение функции центральной нервной системы (ЦНС), которое может сочетаться с поражением других систем либо быть единственным проявлением заболевания.
- Поражение кожи и мягких тканей – кольцевидную эритему, подкожные узелки.
- Артралгию – характеризуется болезненностью в суставах, без других проявлений заболевания.
- Поражение внутренних органов (абдоминальный синдром).
В зависимости от выраженности воспалительного процесса различают ревматическую лихорадку минимальной, умеренной и высокой степени активности.
| Степень активности | Клинические проявления | Лабораторные проявления |
| Минимальная | Характеризуется легкими клиническими проявлениями заболевания, которые полностью исчезают после завершения лечения. Прогноз благоприятен (при своевременном и адекватном лечении наблюдается полное выздоровление). |
|
| Умеренная | Характеризуется поражением сердца, суставов и других систем. Почти всегда формируются клапанные пороки сердца. |
|
| Высокая | Характеризуется выраженным повышением температуры (более 40 ºС), тяжелым ревмокардитом и признаками сердечной недостаточности II – IV степени. Прогноз неблагоприятен. |
|
Исходом ревматической лихорадки может быть:
- Выздоровление (полное исчезновение всех симптомов заболевания после проведения лечения и отсутствие осложнений).
- Хроническая ревматическая болезнь сердца без клапанного порока.
- Хроническая ревматическая болезнь сердца с клапанным пороком.
Кроме этого, при формулировке диагноза обычно указывается степень сердечной недостаточности (I, II, III или IV), определяемая в зависимости от характера поражения сердца и его функциональных возможностей.

Наиболее опасным во время беременности (с точки зрения развития осложнения) считается наличие клапанных пороков сердца. Они формируются при поражении эндокарда (внутренней оболочки сердца), что приводит к снижению функциональной активности сердечной мышцы и нарушению циркуляции крови во всем организме.
Ревматическая лихорадка может осложниться:
- Митральным стенозом – сужением просвета митрального клапана, пропускающего кровь из левого предсердия в левый желудочек.
- Митральной недостаточностью – неполным смыканием створок митрального клапана при его закрытии.
- Аортальным стенозом или недостаточностью – поражением клапана аорты, который пропускает кровь из левого желудочка сердца в аорту (самую крупную артерию организма) и далее в системный кровоток.
Так как во время беременности (и особенно во время родов) нагрузка на сердце женщины увеличивается в несколько раз, наличие описанных выше поражений может привести к развитию острой сердечной (левожелудочковой) недостаточности и отеку легких, что часто заканчивается смертельным исходом.
| Беременность и роды допускаются без ограничений | Беременность и роды допускаются при условии, что женщина будет наблюдаться в специализированном отделении стационара | Беременность и роды абсолютно противопоказаны |
|
|
|
При выявлении признаков сердечной недостаточности легкой степени в третьем триместре беременности поднимается вопрос о кесаревом сечении с целью предотвращения чрезмерных нагрузок на сердце, которые переносит женщина во время естественных родов. Срок операции определяется врачами индивидуально в зависимости от состояния женщины.
Если при наличии абсолютных противопоказаний женщина настаивает на сохранении беременности, она должна быть госпитализирована в специализированное кардиоакушерское отделение, где будет проводиться специфическое лечение на протяжении всей беременности, а при необходимости могут быть оказаны реанимационные мероприятия.
Беременные женщины, хотя бы раз в жизни перенесшие ревматическую лихорадку, но не имеющие абсолютных противопоказаний к беременности, должны систематически госпитализироваться и обследоваться, чтобы врачи могли вовремя обнаружить и предотвратить различные осложнения.
| Период госпитализации | Цель госпитализации |
| 8 – 12 недели беременности | Выявление пороков сердца и оценка резервов сердечно-сосудистой системы (то есть определяется, сможет ли женщина выносить и родить ребенка). При необходимости на данном этапе может быть поднят вопрос о прерывании беременности по медицинским показаниям. |
| 28 – 32 недели беременности | Женщина госпитализируется в кардиоакушерское отделение, где повторно оценивается функциональное состояние сердечно-сосудистой системы и проводится укрепляющее и поддерживающее лечение. |
| С 34 недели до родов | На данном этапе решается вопрос о способе родоразрешения (через естественные родовые пути или с помощью кесарева сечения). |
Выписывать женщину из роддома рекомендуется не ранее, чем через 2 недели после родов (или кесарева сечения), так как к этому времени нормализуется работа сердечно-сосудистой системы и снижается риск развития осложнений.
В любом случае, женщине, хотя бы раз в жизни перенесшей ревматическую лихорадку, рекомендуется принимать профилактические дозы пенициллинов длительного действия до наступления беременности. С этой целью назначается бензатина бензилпенициллин в дозе 2,4 миллиона единиц действия. Препарат вводится внутримышечно, 1 раз в 3 недели, что предупреждает инфицирование В-гемолитическим стрептококком (бактерией, вызывающей обострение заболевания).
источник




