Некоторые болезни могут передаваться человеку только от насекомых и вызывают неприятные, иногда тяжелые осложнения. Кожный лейшманиоз вызван паразитом, который передает от москита, возбудитель вызывает недуг, оставляющий на теле язвы. Известна эта патология еще под названием пендинская язва или болезнь Боровского и изучена она хорошо. Происходят эпидемические вспышки заболевания, которые имеют характерные признаки.
Характеризуется недуг поражением кожных покровов. Кожный лейшманиоз – это инфекционная патология, которая возникает после проникновения паразитов в тело человека трансмиссивным путем (через укус москита). Распространен недуг по всему миру, но чаще он возникает на территории стран, где температура воздуха свыше 30 градусов длиться не менее 50 дней. По причине связи паразитов и температурного режима патология носит эпидемический характер проявления. В большинстве случаев переносчиком становятся москиты, но есть и другие варианты заражения.
Паразиты проникают вместе со слюной во время укуса москита. Возбудитель лейшманиоза – это простейшие из рода Leishmania, развитие их происходит в пищеварительном канале у насекомого. Через слюну во время укуса они проникают под кожу, за один укус выделяется до 100 паразитов, которые уже достигли стадии промастигот. Лейшманиоз у человека – последняя фаза развития этих простейших.
Лейшмании обладают способностью попадать в макрофаги и не провоцировать иммунную реакцию организма. Там они принимают внутриклеточную форму, адаптируются к кисло среде и начинают активно размножаться. Недуг передается от человека к москиту и от москита к человеку. Отмечены случаи перехода паразита от животного к комару, а только затем к конечному хозяину, называют такую форму – зоонозной.
Относятся эти простейшие к трипаносоматидам, и являются облигатным паразитами. Жизненный цикл лейшманий состоит из размножения в двух последовательных хозяевах: сначала в насекомом, затем в позвоночном. К первому носителю проникает возбудитель лейшманиоза при высасывании крови из животного, проникают паразиты в органы пищеварения москита. У насекомого по периметру заглатываемой крови в среднем кишечнике формируется перитрофическая матрица.
Паразит в промастиготной форме в органах пищеварения размножается только у самок комаров. Инфекционное поражение доходит до верхней части пищеварительной системы через неделю. Орган пищеварения вскоре полностью перекрыт возбудителями. После укуса млекопитающего насекомому, вместе со слюной под кожу попадает большое скопление паразитов. К месту проникновения организмом направляются нейтрофилы (иммунные клетки крови), захватывающие возбудителей. Внутри клеток лейшмании живет до момента естественно гибели нейтрофилов.
Существует несколько видов этой болезни. Из-за этого симптомы лейшманиоза у человека немного отличаются. Выделяют такие формы болезни:
- Висцеральный лейшманиоз (он же кала-азар). Проникает возбудитель из первичного очага к жизненно важным органам. после попадания в ткани, паразит активно размножается и наносит серьезные повреждения, вызывает нарушения функции, что и формирует дальнейшую клиническую картину лейшманиоза. Эту форму патологии диагностируют часто, часто случаи висцерального лейшманиоза встречаются у детей. Инкубационный период патологии – около 5 месяцев.
- Лейшманиоз кожный. Паразитирует возбудитель в макрофагах человека, лейшмании быстро созревают и переходят к безжгутиковой форме. Такая патологическая активность вызывает формирование первичного очага воспаления, который называется специфическая гранулема. Состоит этот бугорок из лимфоцитов, плазматических клеток, макроагов. Вместе сростом лейшманиомы скапливаются продукты распада, которые формируют некротические, воспалительные изменения, которые могут привести к лимфадениту, лимфангиту.
Кожно-слизистый и дермальный лейшманиоз может иметь разную степень выраженности. Зависят проявления от особенности иммунитета человека, который подвергся заражению паразитами. При лейшманиозе кожного типа инкубационный период возбудителя составляет 10-20 суток. Туристы, посещающие опасные зоны, где распространены случае заражения, успевают уже покинуть эту территорию и забыть про укус москита. Когда заканчивается инкубационная стадия, начинают проявляться характерные симптомы:
- Образовывается на кожи гладкая папула диаметром до 3 см. Это новообразование легко заметить, а уже через несколько дней она внешне становится похожа на фурункул. При нажатии ощущается болезненность.
- Температура фурункула выше, чем у близлежащих тканей, спустя 3 дня появляется орел воспаления, отек становится более выраженным.
- Через 7 дней начинается распространение некротического процесса. Около новообразования появляются изъязвления с рифлеными краями. В обычных случаях они не вызывают боль, из первичной раны появляются серно-гнойные, геморрагические выделения.
- Дополнительные язвы формируют на открытых участках кожных покровов, иногда число достигает десятков. Сливаться в единые очаги они могут при тяжелом течении лейшманиоза кожного типа.
- Региональные лимфоузлы опухают при увеличении количества фурункулов, при пальпации узлы болят.
- Заживать язвы начинают, спустя 2 месяца, поверхность подсыхают, формируется толстая корочка, что приводит к рубцеванию кожных покровов. Лейшманиоз оставляет на поверхности тканей дефекты, которые могут стать причиной осложнений со стороны ротовой полости, носоглотки, где будет формироваться фиброзная ткань и это может привести к деформации структуры.
- При тяжелой форме течения лейшманиоза может возникать геморрагический диатез, пневмония, другие патологии, которые спровоцированы гнойно-некротическими изменениями.
- Если иммунная защита организма сильно ослаблена, то могут проявиться еще осложнения из-за лейшманиоза и инфекции. Появляются рожистые воспаления, флегмоны, обширный фурункулез. Тяжело протекает болезнь у маленьких детей и людей, которые страдают синдромом иммунодефицита.
Определить первопричину развития патологии удается не всегда сразу по причине латентного протекания у некоторых пациентов. Методы диагностики кожного лейшманиоза включают обязательный внешний осмотр на наличие кожных дефектов, сбор анамнеза, опрос больного на предмет пребывания в странах, где встречаются вспышки заболевания. Как правило, первым выполняют общий анализ при начале проведения всестороннего обследования. Он помогает выявить типичные признаки:
- ускорения СОЭ;
- нейтропении;
- анемию;
- сниженную концентрацию тромбоцитов;
- лимфоцитоз.
Биохимический анализ поможет выявить гипергаммаглобулинемию. Для подтверждения диагноза врач должен выделить возбудителя лейшманиоза кожного. Для этого проводят обычный забор тканей с поверхности язвы, чтобы изучить материал под микроскопом. Иногда удается выявить паразита при посеве крови. Обнаружить лейшманий удается при биопсии опухших лимфоузлов. Важное значение играет серологическая диагностика, которая проводится при помощи РЛА, РСК, ИФА, РНИФ.
Медицине известно, что возбудитель имеет устойчивость к антибактериальным препаратам, поэтому использовать их нет необходимости. Переносчики лейшманиоза гибнут при употреблении средств пятивалентной сурьмы, к этой группе медикаментов относятся:
На ранних стадиях лечение кожного лейшманиоза проводят при помощи Микарпина. Этим лекарственным средством обкладывают бугорки, чтобы уничтожить паразитов. По таком уже принципу могут применяться:
Люди обращают в больницу, когда симптомы уже имеют яркую выраженность, поэтому эти медикаменты не дают необходимый эффект. Когда уже сформировались узлы, указывающие на некротический процесс, Мирамин должен вводиться внутримышечно для борьбы с паразитами. Если лейшманиоз так вылечить не удается, у возбудителя сформировалась резистентность к медикаменту или болезнь носит рецидивирующий характер, то назначают Доксицилин, Пентамидин, Амфотерицин. Правильный курс лечения поможет быстрее убить паразитов в организме человека.
Для скорейшего заживления кожных покровов больному прописывают мономициновую мазь (2-3%). При наличии опасности присоединения инфекции, если язвы покрывают большие участки кожи, врач назначает антисептические средства, наносят их местно, используют риваноловую и акрихиновую мазь 1%. Из современных методов для терапии лейшманиоза кожного вида эффективно применяют криодеструкцию, лазерную терапию. Это целенаправленное воздействие на ранки (язвы), которое ускоряет процесс заживления кожного покрова, предотвращает формирование глубоких рубцов.
Чтобы паразитарная инвазия не распространялась, человек должен предпринять комплекс мер. В крупных городах заболевших людей должны своевременно выявлять, у которых симптоматика еще не яркая, проведение эффективного лечения. При подтверждении диагноза профилактика кожного лейшманиоза включает их изоляцию, защиту от укусов москитов, распространяющих паразитов дальше.
Человек, который находится на территории, где можно заразиться лейшманиозом кожного типа, нужно обязательно пользоваться специальными репеллентами от москитов. Существует вакцина с ослабленной живой культурой возбудителя, вводят препарат этот внутрикожно в осенне-зимний период. Течение патологии очень легкое, а после выздоровления у человека формируется устойчивый иммунитет к лейшманиозы кожного типа.
Рекомендуется спать под куполом из мелкой сетки, которая обрабатывается заранее инсектицидным средством. Перед посещением районов, где есть риск заразиться лейшманиозом кожного вида, природных лесных массивов необходимо:
- применение кремов, спреев, отпугивающих москитов;
- носить одежду с длинным рукавами, не допускающую укусов;
- соблюдать правила гигиены.
источник
Трансмиссивная природно-очаговая болезнь, вызываемая простейшими рода Leishmania, сем. Trypanosomidae. У собак различают две формы лейшманиоза: наружный (кожный) и внутренний (висцеральный). Это заболевание встречается также и у людей.
Морфология возбудителя. Leishmania tropica (Wright,1903) – возбудитель кожного лейшманиоза собак и человека, паразитирует в клетках кожи.
Leishmania donovani (Jakimof, 1915) – возбудитель висцерального (внутренних органов) лейшманиоза собак и человека, паразитирует в клетках печени, селезенки, костного мозга и крови.
Морфологически оба вида идентичны. В организме теплокровных животных обнаруживают безжгутиковых шаровидных или овальной формы паразитов размером 3-5 х 1-3 мкм.
Биология возбудителя. Переносчиками лейшманиоза являются москиты Phlebotomus, весьма широко распространенные в тропических и субтропических странах. При нападении на людей и собак, больных лейшманиозом, в кишечник москитов попадает нежгутиковая форма паразита (из язв кожи, крови). В нем лейшмании энергично размножаются и преобразуются в жгутиковые формы. К 6-7 дню после заражения они заселяют глотку и ротовую полость москитов, и, начиная с 8-10-го дня, насекомые приобретают способность при нападании на собак инокулировать им паразитов в кровь или ткани кожи, а при раздавливании москитов лейшмании могут быть втерты в наружные покровы. В дальнейшем жгутиковые формы проникают в ретикуло-эндотелиальные клетки внутренних органов и кожи, теряют жгутики и начинают быстро размножаться, разрушая те клетки, в которых паразитируют, затем переселяются в другие, где повторяют тот же цикл развития.
Эпизоотологические данные. Заражаются собаки при укусах москитами, инвазированными лейшманиями. Резервуаром возбудителя для москитов могут быть грызуны (песчанки, полевки, суслики), шакалы, дикобразы, лошади, кошки, собаки и люди. Болеют главным образом собаки до двухлетнего возраста, и наиболее восприимчивы животные с короткой шерстью. Заражаются они обычно в теплое время года, в период максимальной активности переносчиков. Переболевшие собаки, как правило, повторно не болеют, у них создается нестерильный иммунитет.
Патогенез. Продукты жизнедеятельности лейшмании повреждают клетки ретикулоэндотелиальной системы, вызывают гиперплазию лимфатических узлов, селезенки. На коже образуются язвы.
Симптомы. Болезнь может протекать остро и хронически. При кожном лейшманиозе у собак, как правило, отмечают хроническое течение болезни, которое сопровождается язвами на спинке носа, губах, бровях, на краях ушей и на пальцах. Температура тела нормальная, но иногда может несколько повышаться. Незначительно увеличены лимфатические узлы, которые в последующем уплотняются и становятся бугристыми. В этих бугорках содержится огромное количество лейшмании. В дальнейшем бугорки вскрываются и на их месте образуются язвы. Висцеральный лейшманиоз у собак может протекать остро и хронически. Острое течение болезни характеризуется лихорадкой, быстро прогрессирующей анемией и истощением, отсутствием аппетита, диареей. Отмечается интенсивное шелушение эпидермиса, появляется облысение (особенно головы и спины), развиваются конъюнктивит и блефарит, изъязвления слизистой оболочки носа, а также парезы и параличи. Болезнь обычно длится несколько недель и при явлениях кахексии заканчивается смертью.
При хроническом лейшманиозе признаки болезни малохарактерны. Она может длиться до трех лет и нередко заканчивается выздоровлением.
Патологоанатомические изменения. При вскрытии трупов обнаруживают истощение, увеличение печени, селезенки, лимфатических узлов и гиперплазию костного мозга.
В ряде случаев находят катаральное воспаление слизистой желудка и кишечника, нефрит, отек легких, язвы на коже, а также на слизистой оболочке носовой полости.
Диагноз. Кроме тщательного учета клинических симптомов для диагностики лейшманиоза исключительно важное значение имеет микроскопическое исследование окрашенных по методу Романовского мазков из пунктата костного мозга, соскобов облысевших участков кожи, а также мазков с периферических участков кожных язв на наличие нежгутиковых форм лейшманий (тельца Боровского).
При кожном лейшманиозе рекомендуется в кожу вокруг язв и в толщу узелков вводить 4–5%-ный раствор акрихина в 1%-ном растворе новокаина.
При висцеральном лейшманиозе в медицинской практике с успехом применяют солюсурмин. Его вводят в вену в 20%-ном водном стерильном растворе в дозе 0,12–0,2 г на 1 кг массы животного ежедневно на протяжении 12 суток. Это средство также высокоэффективно при лечении кожного лейшманиоза у людей.
Профилактика и меры борьбы:
В неблагополучных по лейшманиозу очагах необходимо совместно с медицинским персоналом санэпидемстанции проводить комплексные мероприятия по уничтожению москитов, грызунов и бродячих бесхозных собак.
Рекомендуется лечить только ценных собак, а малоценных целесообразно уничтожать, так как они представляют большую опасность распространения инвазии во внешней среде.
источник
Своевременная диагностика и адекватное лечение лейшманиоза представляют больному шанс на полное выздоровление, предотвращают прогрессирование заболевание, уменьшают риск развития вторичной гнойно-некротической инфекции. Лейшманиоз легче предотвратить, чем лечить. Для всех форм заболевания меры профилактики едины, это борьба с переносчиками инфекциями и животными-носителями.
Рис. 1. Кожная форма лейшманиоза у детей.
Окончательный диагноз лейшманиоза ставится при обнаружении паразитов (амастигот) в тонких мазках на предметных стеклах. Материалом для исследования являются соскобы и отделяемое, полученное из бугорков и язв. Окрашивание производится по Романовскому-Гимзе.
Амастиготы (безжгутиковые формы) имеют овальное тело от 2 до 6 мкм в длину. 1/3 объема клетки занимает округлое ядро, возле которого находится кинетопласт. Жгутики отсутствуют. Наличие ядра и кинетопласта присуще только лейшманиям. Эти признаки отличают паразитов от других включений в препарате.
Размножение лейшманий происходит в макрофагах путем простого деления надвое. При скоплении большого количества паразитов клеточная оболочка растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.
Рис. 2. Лейшмании под микроскопом. Окраска по Романовскому-Гимзе. 1 — фагоцит, нафаршированный лейшманиями. 2 — тельца Боровского (лейшмании). 3 — кинетопласт.
Рис. 3. Лейшмании под микроскопом в макрофагальных клетках. Мазки окрашены по Романовскому-Гимзе. Клетки лейшманий овальной формы, имеют большое ядро и кинетопласт.
Рис. 4. При скоплении большого количества паразитов клеточная оболочка макрофага растягивается и разрывается, лейшмании выходят наружу и начинают поражать другие клетки.
Забор материала для посева производится из краев язвы или инфильтрата, предварительно обработанных раствором йода или спиртом, путем прокола толстой иглой или пастеровской пипеткой из места прокола. Можно произвести надрез скальпелем эпидермиса у краев язвенного дефекта, далее сделать соскоб со стенок надреза и полученный материал посеять на питательную среду.
Обычно используется среда NNN-агар. Рост паразитов начинается через 8 — 10 дней. Из культуры производится микроскопия. Лейшмании выявляются в лепромонадной форме (жгутиковой). Они удлиненные, веретенообразной формы от 10 до 20 мкм в длину. Жгутики длиной от 15 до 20 мкм. Передний конец паразитов заострен, задний — закруглен. В передней части тела располагается жгутик, который отходит от кинетопласта. В середине располагается ядро. В старых культурах промастиготы располагаются в виде розеток (кучками), с обращенными к центру жгутиками.
Кожный лейшманиоз следует отличать от лепры, сифилиса, туберкулеза кожи, эпителиомы и тропической язвы. При кожном лейшманиозе папулы и язвы безболезненные, края язвы подрыты, вокруг инфильтрированный ободок, отделяемое из язвы серозно-гнойное.
Рис. 5. Лейшмании под микроскопом. Внутриклеточно расположенные паразиты (слева). Мазок из посева, лейшмании располагаются в виде розетки (справа).
Рис. 6. Жгутиковая форма лейшманий.
Материалом для исследования при подозрении на висцеральный лейшманиоз служат биопаты печени, костного мозга, лимфатических узлов и селезенки. Для получения биопата костного мозга производится пункция грудины.
Мазки окрашиваются по Романовскому-Гимзе. Культуру получают путем посева биопата на среду NNN-агар.
У больных висцеральным лейшманиозом отмечается гипохромная анемия, относительный лимфоцитоз, нейтропения, тромбоцитопения, анэозинофилия, ускоренное СОЭ. Изменяется форма и размер эритроцитов. В сыворотке крови значительно повышается количество иммуноглобулинов.
Для диагностики висцеральной формы лейшманиоза применяется формоловая проба Непира. Ее суть заключается в том, что при взаимодействии сыворотки крови больного с формалином, сыворотка свертывается и приобретает белую окраску в течение от 3 минут до 24 часов. Чем длительнее протекает заболевание, тем быстрее сворачивается сыворотка. При заболевании положительные результаты получаются на 2 — 3 месяце висцерального лейшманиоза.
Висцеральный лейшманиоз следует отличать от брюшного тифа и паратифа, малярии, лимфомы, бруцеллеза, сепсиса и лимфомы. Следует уделить внимание пребыванию больного в эндемичных очагах заболевания. Длительная лихорадка, кахексия, значительное увеличение печени и селезенки являются основными симптомами заболевания.
Рис. 7. Висцеральный лейшманиоз у детей. Кахексия, увеличение печени и селезенки — основные симптомы заболевания.
Аллергическая проба (реакция Монтенегро) применяется с целью ретроспективной диагностики и при массовых обследованиях населения эндемичных районов. Реакция проводится внутрикожно. В качестве аллергена используется лейшманин. При заболевании уже через 6 — 10 часов на месте инъекции возникает отек, гиперемия и инфильтрация. Максимальная результативность теста отмечается через 48 часов.
Серологические тесты (РНИФ, РПГА, ИФА, РСК, непрямой иммунофлюоресценции) недостаточно специфичны и в процессе диагностики имеют вспомогательное значение.
Рис. 8. Кожно-слизистая форма лейшманиоза.
Основу лечения лейшманиозов составляют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат), мономицин, акрихин, аминохолон, липосомальный амфотерицин В, пентамидин, милтефозин.
Из немедикаментозных средств при лечении применяются:
- Криотерапия.
- Теплотерапия.
- Хирургическое лечение.
Для лечения висцерального лейшманиоза используют препараты 5-и валентной сурьмы (сольсурмин, натрия стибоглюконат). При применении этих препаратов летальность снижается на 75 — 90% по сравнению с нелеченными случаями заболевания. На основании исследований, проведенных в Африке, выявлено, что в 30% случаев эти препараты оказывались неэффективными, а у 15% отмечались рецидивы. К препаратам 2-го ряда относятся пентамидин и липосомальный амфотерицин В. Из хирургических методов лечения в ряде случаев показана спленэктомия.
При появлении бугорков показано местное лечение в виде мазей и лосьонов, содержащих мономицин, мепакрин, сульфат берберина, уротропин. При развитии язв внутримышечно вводят мономицин. Язвенную поверхность обрабатывают аминохинолином. Показано лазерное облучение язвы. Препараты амфотерицина, пентамидина и пентавалентной сурьмы применяются только в тяжелых случаях и при рецидивах заболевания.
Эффективные препараты для лечения данной формы заболевания отсутствуют. Болезнь трудно поддается лечению и часто рецидивирует. Применяются препараты пятивалентной сурьмы, амфотерицин В и новарсенол.
По окончании лечения у больных формируется стойкий пожизненный иммунитет.
Рис. 9. На фото кожная форма лейшманиоза. Язва на конечности и лице.
К профилактическим мероприятиям заболевания относятся: раннее выявление больных и их адекватное лечение, нейтрализация источника заражения, химиопрофилактика, иммунизация и санитарно-просветительная работа.
При выявлении больных лейшманиозом выясняются границы очага, планируется система мер борьбы, которые будут воздействовать на все составляющие природного очага.
Основной мерой профилактики распространения данной форы заболевания являются дератизационные мероприятия — уничтожение больших песчанок — основных источников инфекции в радиусе 2,5 — 3 км вокруг населенного пункта.
К профилактическим мероприятиям относятся госпитализация больных в защищенные от москитов помещения, участки поражения закрываются повязкой, защищающей от укусов насекомых.
Раннее выявление больных висцеральным лейшманиозом осуществляется путем подворовых обходов. Производится отлов и отстрел бродячих и больных собак (с поражением кожи, облысевших и истощенных). Ветеринары периодически осматривают домашних животных.
Профилактика всех видов заболевания включает мероприятия по уничтожению переносчиков инфекции — москитов и мест их выплода. Необходимо проводить обработку ядохимикатами мест пребывания людей, животноводческих и сельскохозяйственных помещений. Население должно пользоваться репеллентами, противомоскитными сетками и пологами.
Во время эпидемий в малых группах показано применение с профилактической целью хлоридина (пириметамина).
Иммунизация проводится лицам, отбывающих на работу в эндемичные очаги лейшманиоза, не позднее 3-х месяцев до выезда, а также детям, постоянно проживающих в природных очагах инфекции. Для иммунизации используется вакцина, содержащая живую культуру Leishmania tropica major. Выработка антител завершается к концу третьего месяца. Дефект кожи после введения вакцины незначительный.
Большое место среди мер профилактики лейшманиоза занимает санитарно-просветительная работа среди граждан.
источник
Диагностика лейшманиозов основывается на анамнестических, клинических и паразитологических данных. Паразитологический метод диагностики – обнаружение возбудителя в материале, взятом от больного, имеет решающее значение. Лейшмании обнаруживаются у больного человека в первичном аффекте (особенно на ранних стадиях болезни), в лимфатических узлах, селезёнке, печени, костном мозге, лейшманоидах, а при некоторых формах – регулярно в крови. Вспомогательную роль могут играть серологические, культуральные методы и метод биологических проб.
Висцеральный лейшманиоз.
В общем анализе крови в начальный период болезни особых изменений может не быть. По мере прогрессирования заболевания нарастают анемия, лейкопения (в отдельных случаях число лейкоцитов может быть менее 1·10 9 /л), характерны лимфо- и моноцитоз, анэозинофилия, тромбоцтопеня, резко увеличенная СОЭ (50-70мм/ч). Лейшманиоз часто сопровождается бактериальными осложнениями, поэтому лейкопении может и не быть.
Паразитологический диагноз висцерального лейшманиоза ставиться при микроскопическом обнаружении лйшманий (Leishmania donovani) в окрашенных мазках из пунктатов главным образом костного мозга (а так же из селезёнки, печени, лимфатических узлов). Костный мозг обычно получают пункцией грудины. Можно так же пунктировать гребень подвздошной кости, гребень лопатки или эпифиз большой берцовой кости (у маленьких детей). Из пунктата готовят тонкие мазки на предметных стёклах. Часть пунктата может быть посеяна на питательную среду для получения культуры. В разгар болезни лейшмании обнаруживаются легче, чем в ранней стадии, когда требуется тщательный просмотр всего мазка.
Раньше наиболее часто применяли пункцию селезёнки, поскольку этот метод почти в 100% случаев позволял обнаружить паразитов. Но сейчас от него практически полностью отказались из-за угрозы развития тяжёлых осложнений после пункции (шок, кровотечение, абсцессы и т.д.) и большого количества противопоказаний.
Широко используют серологические методы: РСК (реакция ставиться с антигеном из L.donovani или перекрёстно реагирующими антигенами из Mycobacterium Phlei), непрямой ИФА или ELISA (антигены приготовлены из промастигот). Однако все эти тесты не отличаются высокой специфичностью, в невысоких титрах они дают перекрёстные положительные реакции так же с сыворотками больных малярией, шистосомозом, лепрой, болезнью Шагаса, кожным лейшманиозом и даже брюшным тифом. Поэтому коммерческие диагностические системы для этих методик ещё не созданы. Они удобны как экспресс- методы, а так же при необходимости проведения массовых обследований (существуют микрометодики). В последнее время появилась возможность повысить специфичность серологических методов. Так, в качестве антигена используют специфический очищенный лейшманиозный протеин, а так же систему рекомбинантной ДНК.
Кожный тест Монтенегро (внутрикожная аллергологическая проба с аллергеном из лейшманий) может быть использован для ретроспективной диагностики, поскольку в острой фазе он всегда отрицателен. Проба становиться положительной не ранее чем через 6 месяцев после выздоровления. Более того, в острой фазе лейшманиоза становиться отрицательным и туберкулиновый тест (реакция Манту) у больного туберкулёзом. Кожный тест также не является специфическим, так как бывает положительным не только у 90% лиц, перенесших висцеральный лейшманиоз, но и у больных с анемией, длительной лихорадкой. Из вышеперечисленного следует, что Кожный тест Монтенегро не имеет большой диагностической ценности.
Кожный лейшманиоз.
Общеклинические методы существенных изменений не выявляют, особенно на ранних стадиях и при наличии единичных поражений.
Паразитологический диагноз кожного лейшманиоза основывается на обнаружении лейшманий (L.tropica – возбудитель антропонозного, городского кожного лейшманиоза; L.major – возбудитель сельского кожного лейшманиоза) в мазках из соскобов кожных поражений: бугорка или краевого инфильтрата язвы в начальной стадии изъязвления. На стадии заживления язвы лейшмании обнаруживаются реже. Мазки окрашивают по методу Романовского-Гимзы. Непригодны для исследования мазки, содержащие кровь, гной или эпителиальный детрит. С большим трудом находят лейшманий в мазках из бугорков при туберкулоидном кожном лейшманиозе. В этих случаях применяют культуральный метод – посев соскоба из кожного бугорка на NNN-агар (ответ получают через 3 недели) или среду Шнайдера (ответ получают через 7 дней).
Все серологические методы, используемые при висцеральном лейшманиозе, пригодны и при кожном лейшманиозе (при всех его формах). В ранний период (первые месяцы болезни) серологическе реакции отрицательны у большинства больных (80%). Наиболее рано положительными становятся реакции при кожном лейшманиозе, вызванном L.major. При лейшманиозах вызванных другими возбудителями антитела проявляются в различные сроки, титры непостоянны и часто не коррелируют с выраженностью клинических проявлений. Не исключены и ложноположительные результаты.
Кожный тест становиться положительным у всех больных кожными формами и кожно-слизистым лейшманиозом через 3 месяца от начала болезни. Он бывает резко положительным при рецидивирующем кожном лейшманиозе, но остаётся отрицательным во все периоды болезни при диссеминированном кожном лейшманиозе. Но тест не строго специфичен и возможны ложноположительные результаты.
В мазках, окрашенных по Романовскому, лейшмании (безжгутиковая – амастиготная форма) обнаруживаются в цитоплазме больших одноядерных клеток типа макрофагов или в свободном состоянии. Они имеют вид округлых, овальных или удлинённых телец длиной 3-5 мкм. Цитоплазма окрашена в серовато-голубой цвет, ядро – в красно-фиолетовый. В цитоплазме хорошо виден кинетопласт – округлое или палочковидное образование, окрашивающееся более интенсивно, чем ядро.
Классической средой для выращивания лейшманий является NNN-агар. При 22-25 °С рост лейшманий обнаруживается с 3-4 дня как на поверхности агара, в виде мелких прозрачных, в последствии сливающихся колоний, так и в жидкой фазе среды в виде подвижный жгутиковых форм – промастигот. В мазках, окрашенных по Романовскому, промастиготы имеют веретеновидное тело длиной 10-15 мкм и шириной 5-6мкм. Цитоплазма окрашивается в серовато-голубой цвет. В средней части тела расположено крупное красновато-фиолетовое ядро, в передней – палочковидный, более интенсивно окрашенный, кинетопласт. Вблизи кинетопласта начинается и затем свободно выходит из переднего конца клетки жгут длиной 10-20 мкм, окрашивающийся в розовато-сиреневый цвет. Часть промастигот собирается в розетки жгутами к центру. В стареющих культурах часть лейшманий теряют жгут и приобретают овальную или округлую форму.
- Руководство по клинической лабораторной диагностике. под ред.. В.В.Меньшикова.-М.:Медицина,1982 г.
- Инфекционные и паразитарные болезни. Ж.И.Возианова.-К.:Здоров`я,2001г.
источник
Кожный лейшманиоз – это инфекционная болезнь, вызываемая простейшими и сопровождающаяся поражением кожных покровов, реже слизистых оболочек. Характерным признаком являются язвы на месте внедрения возбудителя. Температурная реакция организма варьируется в широких пределах, другие признаки заболевания выявляются очень редко. Диагностика базируется на обнаружении возбудителя и антител к нему. Лечение проводится с помощью этиотропных препаратов и симптоматических мероприятий. В некоторых случаях необходимо хирургическое вмешательство, криодеструкция или лазеротерапия.
Кожный лейшманиоз (болезнь Боровского) представляет собой инфекцию, передающуюся преимущественно трансмиссивным путем. Эта болезнь известна с древности, впервые была описана английским врачом Пококом в 1745 году. Более полную клиническую характеристику нозологии дал русский хирург Боровский в 1898 году. Сам возбудитель – лейшмания – обязан своим названием английскому патологу Лейшману, который в 1903 году описал этого простейшего практически параллельно с итальянским исследователем Донованом. Патология распространена в тропических странах, сезонность связана с активностью переносчиков – с мая по ноябрь.
Возбудитель инфекции – паразит Leishmania, относящийся к простейшим. Самыми распространенными видами являются L. tropica, L. major, L. aethiopica, L. infantum, L. mexicana, L. amazonensis, L. braziliensis. Резервуарами паразитов в природе служат москиты, енотовидные собаки, ленивцы, грызуны, лисы и дикобразы. Основным способом заражения является трансмиссивный путь, реализуемый с помощью переносчиков – москитов, реже песчаных мух.
Микроорганизм нуждается в смене двух хозяев для размножения, при этом безжгутиковая фаза развития проходит в организме людей либо животных, а жгутиковая – в пищеварительном тракте самки москита. При укусе переносчик срыгивает в ранку лейшманий, которые внедряются в толщу кожи. Другие пути инфицирования (вертикальный, при гемотрансфузиях и оперативных вмешательствах) встречаются редко. Группами риска по кожному лейшманиозу являются дети, сельские жители, путешественники, ВИЧ-инфицированные лица и онкологические больные. Чаще всего заболевают молодые мужчины и пожилые женщины.
После проникновения в толщу дермы лейшмании поглощаются макрофагами, внутри которых могут размножаться. Для контроля репликации возбудителя в организме CD8 + Т-лимфоциты в большом количестве продуцируют фактор некроза опухоли и интерферон гамма, с помощью которых пораженные клетки кожи и макрофаги начинают индуцировать производство собственных микробицидных эффекторов, способных уничтожать лейшманий. CD8 + -лимфоциты играют значительную роль в патогенезе болезни – они активно уничтожают пораженные клетки, но не действуют на самих внутриклеточных паразитов.
Роль В-лимфоцитов изучается; ряд исследований показали возможность длительной персистенции заболевания из-за стимуляции В-лимфоцитами CD4 + -клеток и возникновения избыточной продукции как провоспалительных, так и регуляторных цитокинов. При гистологическом исследовании обнаруживаются воспалительные инфильтраты переменной интенсивности с диффузным или очаговым распределением, характеризующиеся преобладанием лимфоцитов, гистиоцитов и плазматических клеток с зонами спонгиоза, паракератоза и псевдоэпителиоматозной гиперплазии. В области поражения определяются язвы, очаговая зона некроза и хорошо организованные гранулемы.
Кожный лейшманиоз может быть распространенным (диффузным) либо локализованным. Реже встречается кожно-слизистая форма болезни (эспундия), при которой происходит поражение слизистых оболочек рта и носоглотки. В отдельных случаях в процесс вовлекаются дыхательные пути, в частности – гортань. При этом варианте течения возникает обезображивание и деформация лица, возможна гибель от дыхательной недостаточности. Сохраняется деление болезни на городской и сельский лейшманиоз – считается, что при первом типе течение язвенного процесса медленнее, чем при втором, а заражение происходит из-за больных собак и грызунов соответственно.
Инкубационный период городской формы патологии длится от 10 суток до года, чаще – 3-5 месяцев; для сельского варианта время инкубации может сокращаться до 1-8 недель. Начало болезни постепенное, с лихорадкой до 38°C. Острый дебют характерен для маленьких детей и ВИЧ-позитивных пациентов, часто приводит к кожно-висцеральному поражению и гибели. На месте укуса москита появляется бурого цвета бугорок, который постепенно вырастает до 2-х и более сантиметров, покрывается мелкими чешуйками (лейшманиома). Затем образование продолжает свой рост и через полгода изъязвляется с появлением характерного слизисто-гнойного отделяемого. Заживление язвы завершается образованием рубца.
Сельская форма болезни протекает гораздо быстрее и агрессивнее: лейшманиомы практически сразу переходят в язвенную стадию с формированием дочерних бугорков, через 2-4 месяца дно язвы начинает напоминать рыбью икру и центробежно заживать с появлением рубцового дефекта. Лимфатические сосуды воспаляются, пальпируются в виде твердых узлов-бусин, часть из которых вскрывается. После перенесенного городского кожного варианта в редких случаях отмечается хроническое течение процесса с образованием небольших бугорков около рубца, которые не изъязвляются и могут персистировать всю жизнь человека.
Наиболее частыми осложнениями несвоевременно диагностированного кожного лейшманиоза являются участки гиперпигментации и рубцы на месте лейшманиом. Помимо косметического дефекта рубцовые изменения могут приводить к инвалидности (особенно при расположении на слизистых). Реже встречаются кровотечения, вызванные расплавлением сосуда на дне язвы, и вторичные гнойные процессы. При длительном течении, обширном поражении, коморбидной патологии возможно формирование хронической венозной недостаточности, лимфостаза и рецидивирующей рожи. При вовлечении надгортанника может наблюдаться ложный круп.
Диагноз кожной формы лейшманиоза верифицируется инфекционистом, по показаниям назначаются консультации других специалистов. Обязательным является тщательный сбор эпидемиологического анамнеза на предмет пребывания в тропических зонах. В ходе диагностического поиска применяются следующие инструментальные и лабораторные методики:
- Физикальное исследование. Поражение кожи при лейшманиозе визуализируется как язвенный дефект с приподнятыми краями, краевыми «карманами» и гнойно-серозным отделяемым. Дно образования может быть зернистым, форма – неправильная. Иногда видны дочерние папулы. Пальпируются воспаленные лимфатические сосуды в форме плотных узловатых тяжей. Регионарные лимфоузлы увеличиваются редко.
- Лабораторные исследования. В общеклиническом анализе крови маркеры кожного лейшманиоза отсутствуют. При присоединении вторичной инфекции возможен лейкоцитоз, при переходе в висцеральную форму – анемия, тромбоцитопения. Биохимические показатели обычно находятся в пределах нормы. Изменения в общем анализе мочи нехарактерны.
- Выявление инфекционных агентов. ПЦР-исследование отпечатков кожных язв и гистологических материалов папул позволяет обнаружить лейшманий. Для определения возбудителя проводится микроскопия, посев биологических препаратов, биопробы. ИФА крови свидетельствует о наличии антител к возбудителю. Внутрикожная проба Монтенегро является косвенным методом подтверждения диагноза, используется в период выздоровления.
- Инструментальные методики. Рентгенография или КТ органов грудной клетки показана пациентам с подозрением на туберкулезное поражение. УЗИ лимфатических сосудов и узлов выполняется с целью дифференциальной диагностики, сонография мягких тканей рекомендована при выраженном отеке. УЗИ органов брюшной полости необходимо при подозрении на сочетание с висцеральной формой болезни.
Дифференциальную диагностику кожного лейшманиоза проводят с сибирской язвой, дермальной формой чумы, туберкулеза и туляремии. Эти заболевания имеют проявления в виде язвенных дефектов: болезненные (чума), с некротическими зонами (сибиреязвенные), шелушащимися краями (туляремия). Сифилитический шанкр обычно располагается на половых органах и слизистых, безболезненный, твердый. Псориатические бляшки представляют собой участки воспаленной кожи с серебристым шелушением. Системная красная волчанка классически манифестирует в виде макулопапулезной «бабочки» на лице, реже в виде красных дисков с шелушением.
Пациенты с кожными формами болезни не нуждаются в стационарном лечении. Постельный режим показан при выраженной лихорадке, болевом синдроме и гнойных осложнениях. Специальная диета не разработана, из-за возможных лекарственных побочных эффектов рекомендуется отказаться от приема алкоголя, наркотических средств и никотина, исключить на время лечения трудноперевариваемую пищу (жирное, жареное, маринады). Показана местная антисептическая обработка язв, полоскание рта и промывание носовых ходов при расположении очагов на слизистых, применение стерильных повязок с ежедневной сменой.
Специфическое антипротозойное лечение осуществляется с учетом вида возбудителя преимущественно препаратами пятивалентной сурьмы (натрия стибоглюконата). Возможно использование милтефозина, пентакарината, липосомального амфотерицина В. Системное применение этих средств сопряжено с риском развития побочных эффектов, поэтому в настоящее время ведется изучение местных медикаментов (кремы, мази) в качестве дополнения к основной терапии. Симптоматическое лечение подразумевает прием жаропонижающих, обезболивающих, дезинтоксикационных и других препаратов. При резистентности лейшманиоза проводится спленэктомия.
Местное лечение лейшманиозных кожных язв неразрывно связано с тепловым воздействием, поскольку возбудители крайне чувствительны к высоким температурам. Среди подобных методов терапии распространена радиочастотная, преимущество которой заключается в отсутствии повреждения здоровой кожи в процессе применения. Используется фотодинамическая и прямая электрическая терапия, инфракрасная стимуляция, лазеролечение. Существуют описания единичных случаев полного излечения от кожного лейшманиоза с помощью местных методик как монотерапии нозологии у ВИЧ-позитивных и иных иммуносупрессивных пациентов.
Прогноз при кожном лейшманиозе при отсутствии осложнений обычно благоприятный. До 85% случаев болезни заканчиваются выздоровлением; для заболевания характерно циклическое течение и естественная реконвалесценция. Летальных случаев лейшманиоза данного вида не зафиксировано. Среди ВИЧ-инфицированных и других лиц с иммунным дефицитом даже слабопатогенные штаммы лейшманий могут вызывать висцеральную патологию. Продолжительность неосложненного сельского типа лейшманиоза кожи составляет не более 3-6 месяцев, городского – до 2 лет. Лечение продолжается в течение 20-30 дней, допускается проведение терапии сроком до двух месяцев.
Специфическая профилактика показана всем выезжающим в эндемичные зоны, рекомендуется проводить вакцинацию в зимне-осенний сезон и не позднее 3-х месяцев до планируемой поездки. Главным средством неспецифической профилактики является борьба с переносчиками: осушение подвалов и овощехранилищ, инсектицидная обработка, использование репеллентов. Важна своевременная диагностика, изоляция и лечение больных, установка в палатах противомоскитных сеток. Рекомендуется плановая вакцинация домашних собак, борьба с городскими свалками, дератизация и отстрел больных диких животных.
источник
Лейшманиоз у человека — это группа инфекционных протозойных заболеваний, передающихся трансмиссивным путем (через укусы некоторых видов инфицированных москитов), вызываемое простейшими микроорганизмами (Leishmania), характеризующихся поражением кожи/слизистых оболочек (кожный лейшманиоз) или внутренних органов (висцеральный лейшманиоз).
Лейшманиозы – это природно-очаговые заболевания, которые периодически встречаются в 75 странах мира, преимущественно с тропическим/субтропическим климатом, расположенных в Средиземноморье, Ближнем Востоке, во всех регионах Африки, Центральной/Южной Америке. Наибольшее число заболеваний приходится на Индию, Бразилию, Кению, Эфиопию, Южный Судан и Сомали. Ниже приведены фото лейшманиоза у человека (ВОЗ).
Ареал распространения лейшманиоза различных форм чётко определить достаточно сложно, поскольку на распространенность заболевания значительное влияние оказывают экологические и социальные факторы (вырубка лесов, строительство ирригационных систем, отсутствие ресурсов для анти-москитных и дератизационных мероприятий, низкий уровень жизни — плохие жилищные условия, недостаточное питание, миграционные процессы, слабая иммунная система), которые могут как способствовать снижению заболеваемости в некоторых высоко эндемичных очагах, так и повышать распространенность лейшманиозов в слабо эндемичных очагах.
Согласно данным ВОЗ лейшманиозом поражено около 50 млн. млн. человек и ежегодно регистрируется около 1 миллиона новых случаев инфицирования, а смертность варьирует в пределах 20-30 тыс./год. Около 1/3 населения Земли постоянно проживает на территориях эндемичных по лейшманиозам и находятся под высокой угрозой заражения. Эти показатели не полностью отражают реальную эпидемиологическую ситуацию, так как подавляющее число заболевших приходится на развивающиеся страны, где учет больных систематически не проводится. В РФ регистрируются преимущественно завозные случаи в единичных количествах.
Однако, в ряде стран СНГ (Азербайджане, Грузии, Южном Казахстане, Узбекистане, Туркменистане) выявляются спорадические случаи заболеваний лейшманиозом. Отягощающим фактором является тенденция к росту общего числа заболевших лейшманиозом и расширение ареала, в том числе и увеличение количества случаев микст-инфекций (ВИЧ + висцеральный лейшманиоз), а у местного населения эндемических районов — лейшманиоза с туберкулезом.
Возбудитель лейшманиоза в жгутиковой форме (промастиготы) проникает в кожу человека в момент укуса и кровососания некоторых видов москитов. Возбудитель быстро проникает в макрофаги, где промастиготы переходят безжгутиковую форму (амастиготы) и активно размножаются бинарным делением, разрывая в конечном итоге клетку и проникая в рядом находящиеся макрофаги. При этом, в области входных ворот (на месте укуса) формируется лейшманиозная гранулема (первичный эффект), состоящая из макрофагов и различных клеток (ретикулярных, гигантских, эпителиоидных). Вначале визуально она схожа с бугорком (гранулемой), окруженного ободком воспаленной кожи, размер которого быстро прогрессирует до 8-12 мм в диаметре. Одновременно увеличивается воспалительный отек кожи вокруг него, иногда достигающий значительных размеров. Дальнейший процесс определяется видовой формой возбудителя и состоянием клеточного иммунитета человека: при кожной форме заболевания гранулема переходит в язву, а при висцеральной — рассасывается.
При кожном лейшманиозе через 7-15 дней начинается некроз центральной части гранулемы с образованием язвенного дефекта диаметром 2-4 мм с обрывистыми краями. Дно язвы покрыто налетом желтовато-серого цвета с обильным серозно-гнойным отделяемым. Язва окружена инфильтратом, который постепенно распадается, увеличивая язвенный дефект до 5-6 см. Число язв не ограничено и соответствует числу укусов.
При кожной форме инфекционный очаг ограничивается толщей кожи с формированием лейшманиновой реакции замедленного типа, протекающей на фоне выраженной инфильтрации лимфоцитами и снижения числа паразитов. Болезнь часто заканчивается спонтанным излечением. Однако, при кожно-слизистом лейшманиозе после полного/частичного заживления язвенного дефекта могут возникать метастатические поражения кожи и слизистых оболочек, что связывают с развитием гиперчувствительности организма к антигенам лейшманий.
Нетипичный характер развития кожной формы заболевания характерен для кожного диффузного лейшманиоза, при котором поражение кожи приобретает прогрессирующее хроническое распространение, протекающее на фоне отрицательной лейшманиновой реакции, отсутствия инфильтрации лимфоцитами и снижения количества возбудителей.
При висцеральной форме возбудитель из первичного очага с током лимфы разносятся по всему организму, поражая регионарные лимфатические узлы, вдоль которых могут формироваться несколько последовательно расположенных специфических язв (лейшманиом). Происходит генерализация процесса: лейшмании, продолжая активно размножаться в клетках мононуклеарных фагоцитов, диссимилируют в печень, селезенку, костный мозг, лимфатические узлы кишечника и другие органы.
В результате развивающихся процессов дистрофии и некроза увеличиваются размеры паренхиматозных органов и нарушаются их функции. Особенно страдает функция селезенки, в которой образуются геморрагические инфаркты и анемические очаги, подавляется гемопоэз, быстро развивается анемия, осложняющаяся поражением костного мозга, в котором развиваются некротические/дегенеративные процессы. В печени нарастают процессы гиперплазии купферовых клеток и развивается интерглобулярный фиброз, что приводит к с атрофии гепатоцитов. Развивается гранулоцитопения, снижается выработка протромбина, что в сочетании с тромбоцитопенией вызывает кровотечения в слизистых оболочках.
В основе квалификации лейшманиоза лежат различные этиологические, эпидемиологические, патогенетические и клинические признаки, в соответствии с которыми выделяют несколько клинических форм заболевания:
- Висцеральный с преимущественным поражением и вовлечением в процесс органов ретикуло-эндотелиальной системы (лимфатические узлы, костный мозг, селезенка, печень).
- Кожный с развитием процесса в структурах кожи (синонимы — пендинская язва, болезнь Боровского, пендинка).
- Кожно-слизистый (носоглоточный лейшманиоз) с поражение кожных покровов и слизистых оболочек, верхних дыхательных путей.
Висцеральный лейшманиоз в свою очередь подразделяется на несколько вариантов:
- Антропоноз — кала-азар (индийский лейшманиоз), вызываемый L. Donovani.
- Зооноз — средиземноморско-среднеазиатский лейшманиоз, вызываемый L. donovani infantum.
- Зооантропоноз — восточноафриканский лейшманиоз, вызываемый L. donovani archibaldi.
Кожный/кожно-слизистый лейшманиозы также подразделяется на несколько типов:
- Антропонозный кожный лейшманиоз (ашхабадская форма, городской тип болезни Боровского).
- Зоонозный (сельский тип болезни Боровского, пендинская язва).
- Кожный эфиопский лейшманиоз.
В зависимости от источника инфекции выделяют:
- Антропонозные лейшманиозы, при которых источником заражения может быть только человек. При этом, от него могут заражаться москиты, которые в ряде случаев могут инфицировать различных животных, но животные источниками инфекции для москитов не являются. К таким возбудителям относятся Leishmania donovani и Leishmania tropica.
- Зоонозные лейшманиозы — источником инфекции служат животные — грызуны, псовые (лисы, собаки, шакалы), дикобразы, ленивцы.
Еще одним признаком разделения лейшманиозов является их географическое распространение, в соответствии с которым выделяют лейшманиозы:
- Старого Света — Европы, Азии и Африки (лейшманиозы, перечисленные выше).
- Лейшманиозы Нового Света (стран американского континента) — висцеральный американский лейшманиоз. Кожно-слизистые лейшманиозы различных биотопов: язва Чиклеро (мексиканский лейшманиоз), Ута (перуанский лейшманиоз), лесная фрамбезия (гвианский лейшманиоз), панамский лейшманиоз, венесуэльский лейшманиоз, кожно-слизистый лейшманиоз (эспундия), диффузный кожный лейшманиоз и другие.
Разделение по географическому признаку обусловлено видовой самостоятельностью лейшманий, при этом каждый из видов включает большое количество рас, отличающихся степенью патогенности, характером вызываемых заболеваний, географическим распространением, клинико-эпидемиологическим разнообразием болезни.
Лейшманиозы относятся к группе природно-очаговых заболеваний, существующих в различных биогеоценозах. Развитие заболеваний такого типа связанно с комплексом природных условий, а их поддержание обусловлено наличием трофических связей.
Циркуляция возбудителя в таких очагах не зависит от человека, осуществляется неопределенного длительный период времени без заноса его извне. Основными компонентами природного очага являются возбудитель заболевания, переносчики, восприимчивые к конкретному возбудителю организмы и условия среды. Ареал природных очагов лейшманиоза определяется ареалом обитания естественных хозяев возбудителя и ареалом распространения переносчика.
Выявлено почти 70 видов животных, в том числе человек, являющихся естественными резервуарами лейшманий. Наибольшую значимость имеют мелкие дикие/синантропные грызуны (песчанки, мыши, крысы, суслики, даманы), дикие и домашние хищные животные (собаки, лисы, шакалы), реже — обезьяны, сумчатые. У животных, больных лейшманиозом на теле присутствуют язвы, отмечается резкое истощение, сухость кожи.
Возбудители различных видов лейшманиоза относятся к роду Leishmania.
Жизненный цикл возбудителя развивается со сменой хозяев и включает 2 последовательные стадии: безжгутиковую (амастиготную стадию), протекающую в организме теплокровного животного/грызуна или человека и жгутиковую (промастиготную), протекающую в организме переносчика.
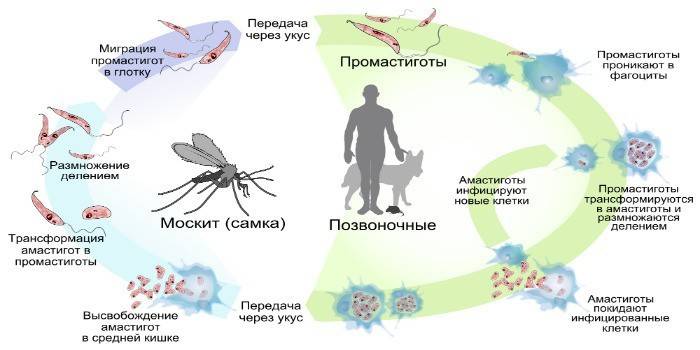
Путь передачи — трансмиссивный через укус москита (инокуляция). Специфическим переносчиком лейшманий в Старом Свете является москиты рода Phlebotomus и в Новом Свете — рода Lutzomyia. Москиты обитают в лесных массивах, заболоченной местности, сырых жилых и подвальных помещениях, на мусорных свалках. Распространение возбудителя происходит во время кровососания инфицированных млекопитающих при заглатывании самкой москита амастогиты. Далее в пищеварительном тракте москита происходит размножение паразитов, которые преобразуются в жгутиковую стадию (промастиготу) и их накопление в хоботке.
Заражение человека осуществляется во время укуса москитом, при котором самка, освобождая свой пищеварительный тракт, срыгивает в ранку укуса промастиготы. При попадании в организм позвоночных (человека, млекопитающих) промастиготы теряют жгутик, преобразуясь в асмастиготы и начинается процесс интенсивного размножения и активного паразитирования. Процесс выплода москитов происходит в норах грызунов, скоплениях гниющей растительности, термитниках, скальных расщелинах, гнёздах птиц, норах во влажном теплом микроклимате. Человек, при попадании в такой природный очаг имеет высокий риск заражения лейшманиозом.
В населенных пунктах москиты обитают в сырых жилых и подвальных помещениях, на мусорных свалках, а зараженность лейшманиозом домашних собак, являющихся естественным резервуаром лейшманиоза в местах компактного проживания людей, также формирует высокий риск заражения. Наибольшая активность насекомых характерна в период солнечного заката. Передача заболеваний от человека к человеку (кроме случаев индийского кала-азара), встречается чрезвычайно редко. Крайне редко передается инфекция во время инъекций, при переливаниях крови.
Схематически жизненный цикл возбудителя лейшманиоза приведен на рисунке:
Низкий уровень жизни (нищета), сопровождаемый плохими условиями проживания, антисанитарным состоянием прилегающих территорий (отсутствие системы канализации и утилизации отходов, скученные жилищные условия, привычка спать вне помещений) способствуют увеличению численности мест для пребывания/размножения москитов и расширению их доступа к людям.
Недостаточное потребление продуктов, содержащих животные протеины, микроэлементы (цинк, железо), витамина А ослабляет иммунитет и увеличивают риск развития лейшманиоза после инфицирования.
Эпидемические вспышки висцерального и кожного лейшманиоза во многом обусловлены миграцией и передвижением большого количества людей, не имеющих иммунитета, в места, эндемичные по лейшманиозу.
На уровень заболеваемости существенно влияют процессы урбанизации, связанные с обезлесением территорий и их освоением для проживания и ведения сельскохозяйственных работ.
Заболеваемость лейшманиозом тесно коррелирует с климатическими условиями, что обусловлено выпадением большого количества осадков и повышением влажности/температуры, благоприятно воздействующим на выживаемость и расширение ареала популяций естественных хозяев лейшманий и интенсивность выплода москитов.
Переносчиками висцерального лейшманиоза (кала-азар), являются инвазированные Leishmania donovani москиты рода Phlebotomus, заражающие человека через укус. Заражение от доноров с латентной инвазией при гемотрансфузиях (переливании инфицированной крови) и вертикальная передача возбудителя висцерального лейшманиоза встречается значительно реже. B эндемичных регионах висцеральный лейшманиоз часто возникает как оппортунистическая инфекция на фоне ВИЧ-инфицирования, а также у лиц, получающих иммуносупрессивную терапию, поэтому такие лица относятся к особой группе риска. Заражение животных может происходить при поедании мяса зараженных (больных) животных. Болеют преимущественно дети 1-5 лет, а взрослые в основном представлены приезжими лицами из неэндемичных районов.
Заболеваемость может носить как спорадический характер, так и протекать в виде локальных эпидемических вспышек. Основной период заражения – лето, а пик заболеваемости приходится на осень того же года или весну следующего.
Общая характеристика кала-азара во всех районах мира аналогична, однако существуют местные особенности клинических проявлений и длительность периодов его эндемичности на различных территориях, что является основанием разделения висцерального лейшманиоза на несколько типов.
- Африканский кала-азар встречается преимущественно в восточной части Африки. В других частях континента встречаются спорадические случаи. Болеют дети и лица молодого возраста (10-25 лет), чаще мужского пола. Заболевание устойчиво к препаратам сурьмы относительно других форм кала-азара на других территориях мира.
- Индийский кала-азар. Отличительной особенностью является то, что при этой форме лейшманиоза единственным резервуаром возбудителя является человек, а переносчики — антропофильные виды москитов. По всем основным характеристикам (возрастному и половому распределению) сходен с африканским кала-азаром.
- Средиземноморский висцеральный лейшманиоз, вызываемый L. Infantum/L. Chagasi распространен преимущественно в районах Средиземноморья, Латинской Америке, Китае, и на территории стран СНГ (Азербайджан, Казахстан, Грузия). Болеют дети и взрослые. Резервуаром возбудителя служат шакалы, лисицы, собаки, крысы.
Перекрестный иммунитет отсутствует, но формируется иммунитет против гомологичного штамма. Реинфекция аналогичным штаммом возможна в случаях выраженного иммунодефицита.
Кожный и кожно-слизистый лейшманиозы в Старом и Новом Свете вызываются целым рядом возбудителей. Для этих видов лейшманиозов характерно развитие единичных/множественных изъязвляющих поражений, локализующихся в местах укусов переносчика кожного лейшманиоза (москитов рода Phlebotomus). Для кожного лейшманиоза Старого Света более характерно спонтанное заживление изъязвлений, что значительно реже встречается в Новом Свете. Заживление язвенного дефекта происходит на протяжении 1-2 лет с остаточным явлением в виде депигментированного рубца.
- Кожный лейшманиоз Старого Света (возбудитель L. Tropica) вызывает антропонозную (городскую, сухую) форму кожного лейшманиоза (восточная язва). Эндемическое заболевание встречается среди детей и лиц молодого возраста. Основным резервуаром возбудителя является человек, в качестве синантропного хозяина могут быть домашние собаки. Встречают преимущественно в городах и поселках на протяжении всего года. Заболеваемость носит спорадический характер, эпидемические вспышки чрезвычайно редкие. Распространен на территории Средиземноморья, в Индии, на Ближнем Востоке и юге СНГ.
- Кожный лейшманиоз (возбудитель L. Major) вызывает зоонозную (сельскую, влажную острую,) форму заболевания, которая эндемична в странах Ближнего Востока (районах пустынь), Африке на юге СНГ. Резервуаром возбудителя являются грызуны.
- Кожно-слизистый лейшманиоз является разновидностью кожного лейшманиоза Нового света. Ареал — леса Южной Америки, протекает с чрезвычайно обширным поражением кожных покровов и слизистых оболочек верхних дыхательных путей, часто с глубоким разрушением мягких тканей и хрящей.
У лиц, после перенесенного кожного лейшманиоза формируется нестерильный пожизненный иммунитет ко всем формам этого заболевания.
Инкубационный период варьирует в широких пределах (от 2-3 недель до 3–6 месяцев и более). В местах укуса инфицированных москитов (места внедрения паразита) формируется первичный аффект, проявляющийся в виде гранулемы (папулы), покрытой иногда чешуйкой. Первичный эффект появляется задолго до манифестации общих проявлений заболевания. В течении висцерального лейшманиоза выделяют три периода:
- Начальный, для которого характерны появление слабости, нарастающей адинамии, понижение аппетита, незначительная спленомегалия (увеличение селезенки).
- Разгар болезни — начинается с появлением основного симптома – волнообразной лихорадки с подъемами температуры тела до 39–40°C, которая сменяется периодами ремиссии.
- Продолжительность лихорадочных периодов варьирует от 4-6 дней до 3-4 месяцев, продолжительность ремиссий – от нескольких дней до 2 месяцев. К характерным признакам заболевания относятся увеличение и уплотнение печени и, особенно, селезенки, которая существенно увеличивается в размерах, может занимать значительную часть брюшной полости. Пальпаторно оба органа безболезненны и плотные. Для висцерального лейшманиоза средиземноморско-среднеазиатского типа характерно вовлечение в процесс лимфатических узлов различной локализации с развитием лимфаденита, бронхоаденита и мезаденита. Зачастую присоединяются пневмонии, вызванные вторичной бактериальной флорой. При неправильном лечении или его отсутствии состояние больных прогрессивно ухудшается — развивается анемия, течение которой усугубляемая поражением костного мозга. Возникает агранулоцитоз/гранулоцитопения, геморрагический синдром с периодическими кровоизлияниями в кожу, слизистые, сопровождаемый кровотечениями из органов ЖКТ и носа. Возможны инфаркты селезенки. Часто развивается диарея. На фоне гепатоспленомегалии и прогрессирующего фиброза печени развивается портальная гипертензия с появлением отеков и асцита. Артериальное давление понижено. Отмечается снижение половой активности у лиц мужского пола, а у женщин олиго/аменорея. В крови — снижение гемоглобина, уменьшение числа эритроцитов и цветового показателя. Имеет место лейкопения, анэозинофилия, тромбоцитопения. Характерно резкое (до 90 мм/час) повышение СОЭ.
- Терминальной период. Отмечается резкое снижение мышечного тонуса, истончение кожи и приобретение нею «фарфорового» вида с восковой окраской, развивается дефицит массы тела, вплоть до кахексии. Через брюшную стенку визуально проступают контуры увеличенной селезенки и печени.
Висцеральный лейшманиоз средиземноморско-среднеазиатского типа может протекать в острой, подострой и хронической формах. - Острая форма, встречается редко, чаще встречается у детей младшего возраста, течение бурное и при несвоевременном обращении за помощью заканчивается летально.
- Более часто встречается подострая форма: течение тяжело, продолжающееся 5–6 месяцев, с нарастанием симптомов и развитием осложнений. При отсутствии своевременного лечения отмечается высокая смертность.
- Чаще всего больные переносят хроническую форму, которая является самой благоприятной, протекающая с длительными ремиссиями и при своевременном лечении заканчивается выздоровлением.
На современном этапе значительное число случаев лейшманиоза протекает в латентной или субклинической формах. При кала-азаре в Индии у небольшой прослойки больных (5-10 %) развивается кожный лейшманоид, появляющийся в виде пятнистых и узелковых высыпаний, которые появляются после успешного лечения через 1-2 года. В этих высыпаниях содержатся лейшмании, сохраняющиеся в них на протяжение нескольких лет.
У пациентов, имеющих сочетанную инфекцию (ВИЧ-инфицированные с висцеральным лейшманиозом) заболевание имеет более злокачественное течение с высокой резистентностью к традиционным противопаразитарным препаратам. Висцеральный лейшманиоз у ВИЧ-инфицированных больных часто протекает с обильными кожными высыпаниями и последующим изъязвлением этих элементов и резким увеличением интенсивности инвазии.
Инкубационный период составляет 1-6 недель, чаще 10-20 дней. В местах укуса инфицированных москитов формируется лейшманиома, число которых может достигать несколько десятков с локализацией на открытых участках кожи (лице, верхних/нижних конечностях). Они небольшого размера, неправильной формы, чаще с подрытыми, реже ровными краями. Язвы практически безболезненны, однако при присоединении вторичной бактериальной микрофлоры появляется болезненность с гнойно-некротическим отделяемым.
Для кожного лейшманиоза характерен регионарный лимфаденит с выраженным лимфангоитом. Через 2-4 месяца уменьшается инфильтрат, язвенный дефект очищается от гнойно-некротического налета и появляется свежие грануляции, постепенно заполняющие дно язвы, и начинается формирование рубцов, которые в дальнейшем атрофируются, но пигментация на коже остается на всю жизнь. При лимфадените нижних конечностях могут возникать отеки стоп и голеней вследствие нарастающего лимфостаза. Весь процесс от появления папулы до формирования рубца длится 2-6 месяцев.
Инкубационный период варьирует от 2-3 месяцев до 2 лет, реже до 4-5 лет. По истечении инкубационного периода в месте укуса инфицированных москитов появляются единичные, реже множественные малозаметные бугорки с гладкой, блестящей поверхностью диаметром до 3 мм, которые постепенно увеличиваются, достигая размеров 8-10 мм через 3-4 месяца, приобретая бурую окраску с синюшным оттенком. Постепенно на протяжении 5-6 месяцев бугорки могут рассосаться и исчезнуть практически бесследно, однако такое абортивное течение встречается редко.
Наиболее частым вариантом является появление незначительного кратера, покрытого чешуйками, которые превращаются позже в плотную корочку, отпадающую впоследствии с формированием неглубокой эрозии или кратерообразной язвы с мелкозернистым дном, покрытым гнойно-некрозным налетом. Через 3-5 месяцев (реже на протяжении 1-2 лет) язва постепенно рубцуется. У 10-12% больных, преимущественно с наличием иммунодефицита, после перенесенного заболевания развивается хронический туберкулоидный вялотекущий рецидивный кожный лейшманиоз, клиника которого аналогична туберкулезной волчанке, длительность течения которой может составлять 10-20 лет.
Диагноз «лейшманиоз» ставится на основании данных эпидемиологического анамнеза (нахождение, а районах эндемичных по лейшманиозу), жалоб пациента, физикальных проявлений и лабораторных данных.
- Исследования крови: лейкопения, относительный лимфоцитоз анэозинофилия, нейтропения, гипергаммаглобулинемия, повышенное СОЭ, тромбоцитопения, агранулоцитоз, анизохромия, пойкилоцитоз.
- Паразитологические исследования: выделение возбудителя (бакпосев на питательной среде NNN) из биопсийного материала лимфатических узлов, селезенки, печени костного мозга, крови при висцеральном лейшманиозе или в мазках из содержимого, отделяемого язвенных дефектов при кожной форме.
- Серологические тесты (положительная ПЦР, прямая реакция агглютинации, ИФА). Инструментальные исследования назначаются по показаниям (ЭКГ, УЗИ брюшной полости, рентгенография).
Внутрикожная аллергологическая проба лейшманином (аллергеном из лейшманий), так называемый кожный тест Монтенегро используется преимущественно для ретроспективной диагностики, так как он всегда отрицателен в острой фазе. Позитивная проба появляется только в периоде реконвалесценции не ранее, чем через 6 месяцев после выздоровления. Он не является специфическим и большой диагностической ценности не представляет. Поэтому тест Монтенегро на лейшманиоз в Москве чаще практикуется при проведении эпидемиологических исследований.
Подтвержденным диагнозом может считаться случай при наличии:
- Положительной микроскопии материала биопсии лимфатических узлов, селезенки, печени костного мозга, содержимого язвенных дефектов.
- Положительного иммуноферментного анализа.
- Положительной реакции иммунофлуоресценции/полимеразной цепной реакции.
Обязательным является проведение дифференциального диагноза с тифо-паратифозными заболеваниями, малярией, бруцеллезом, лейкозом, лимфогранулематозом. При обследовании больного особое внимание необходимо обратить на основные отличительные признаки: длительную лихорадку и ее характер, увеличение селезенки и печени, лимфаденопатию, похудание, анемию и специфическую картину крови.
Выбор препаратов и тактика лечения лейшманиозов зависит от ряда факторов: вида лейшманиоза, стадии и тяжести заболевания, присоединения вторичной микрофлоры, общего состояния больного, сопутствующих осложнений. Основой лечения лейшманиозов являются препараты, основным действующим веществом которых является пятивалентная сурьма. Ее действие базируется на угнетении энергетических процессов у безжгутиковой формы лейшманий за счет блокировки процесса гликолиза и нарушения процесса окисления жирных кислот в глизосомах, что препятствует восстановление АТФ.
Другой механизм действия обусловлен неспецифическим связыванием белков амастигот с сульфгидрильными группами, что приводит к угнетению процессов их размножения и развития. В отличие от ранее применявшихся трехвалентных препаратов сурьмы пятивалентные соединения обладают меньшей токсичностью, что позволяет использовать их в более высоких концентрациях. Препараты сурьмы назначаются преимущественно при висцеральном лейшманиозе, поскольку при кожной форме заболевания их эффективность значительно меньше.
При недостаточной эффективности препаратов сурьмы, в частности, в регионах с высокой устойчивости к сурьме при кожной форме лейшманиоза широко используется как препарат первой линии препарат Амфотерицин. В ряде случаев эффективным средством является антибиотик-аминогликозид Паромомицин, который оказывает протозоацидное действие на простейшие, вызывая нарушение синтеза белка рибосомами. Может использоваться как для монотерапии, так в сочетании с препаратами сурьмы.
Модифицированным способом лечения висцерального лейшманиоза является вариант с включением иммунотропных лекарственных средств (Тактивин), воздействующих на Т-звено иммунной системы. Препараты этой группы повышают синтез интерферона, восстанавливают синтез факторов, нарушающих процессы миграции макрофагов, усиливают дифференцировку клеток Т-ряда. Также, эффективность противолейшманиозных препаратов усиливает одновременно назначаемый Интерферон гамма человеческий рекомбинантный.
источник