Лейшманиоз — это группа паразитарных трансмиссивных заболеваний, в основном, зоонозных. Большинство форм зоонозного лейшманиоза относится к природно-очаговым заболеваниям. Заболевание распространено в странах с тропическим и субтропическим климатом. Из 88 стран, эндемичных по лейшманиозу, 72 страны относятся к развивающимся, 13 из которых входят в состав беднейших стран мира.
Ежегодно лейшманиозом заболевает более 2 млн. человек. В зонах риска проживает около 350 млн. человек. Всего в мире насчитывается более 12 млн. больных. Статистика заболевания явно занижена из-за несовершенства регистрации случаев заболевания. В ряде стран она не проводится вовсе. Резервуаром паразитов являются млекопитающие животные и человек. Переносчиками лейшманий являются москиты. Заболевание передается при укусах инфицированных насекомых. Выделяют четыре группы паразитов, каждый из которых имеет свое географическое распространение и вызывает присущую только ему клиническую картину заболевания. У человека лейшманиоз развивается в кожной и висцеральной формах.
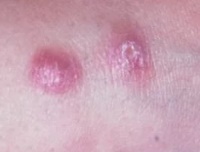
Рис. 1. Кожно-слистая форма лейшманиоза приводит к значительным косметическим дефектам.
Различают висцеральный лейшманиоз (поражение внутренних органов) и кожную форму заболевания (поражение кожи и слизистых оболочек). В различных географических зонах обе формы заболевания имеют свои клинико-эпидемиологические варианты.
С учетом разновидностей клинических вариантов выделяют:
- Антропонозный и зоонозный лейшманиоз Старого и Нового Света.
- Кожный и кожно-слизистый лейшманиозы Нового Света.
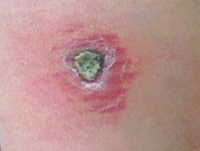
Рис. 2. Вид язвы при кожном лейшманиозе.
Различают несколько форм кожного лейшманиоза:
- Зоонозный кожный лейшманиоз Старого Света (пендинская язва, багдадская язва).
- Зоонозный кожный лейшманиоз Нового Света (мексиканский, бразильский и перуанский).
- Антропонозный или городской лейшманиоз (болезнь Боровского).
- Кожный диффузный лейшманиоз Нового Света.
- Кожно-слизистый лейшманиоз Нового Света (Американский, носоглоточный, эспундия, болезнь Бреды).
90% случаев кожного лейшманиоза регистрируется в Иране, Саудовской Аравии, Сирии, Афганистане, Перу и Бразилии.
Зоонозный кожный лейшманиоз старого Света или пустынный (пендинская язва, сартская язва, багдадский, алеппский, восточный или делийский фурункул и др.) распространен, в основном, в регионах Средней и Малой Азии, Северной и Западной Африке, Туркменистане и Узбекистане.
Заболевание вызывается около 20 видами лейшманий, основными из которых являются Leishmania tropica major и Leishmania aethiopica.
Резервуаром паразитов являются мелкие грызуны: крысы, мыши, песчанки.
Переносчиками лейшманий являются москиты рода Phlebotomus (P. papatasi и др.).
Максимальная активность москитов отмечается в осенние месяцы — период лета насекомых. Заболевание характеризуется ползучим характером распространения.
Болеют люди всех возрастов. Среди местного населения — чаще дети, так как взрослые перенесли заболевание ранее.
Классическая форма кожного лейшманиоза. Инкубационный период заболевания составляет 1 — 4 недели (в среднем 10 — 20 дней). Вначале на коже появляется папула, которая быстро увеличивается в размерах до величины лесного ореха, в центре которого появляется некротический участок. Участок некроза быстро преобразуется в глубокую язву. Иногда формируются дочерние участки поражения. Язвы бывают «мокрыми» (при поражении L. tropica подвид tropica) или «сухими» (при поражении L. tropica подвид major), всегда безболезненные. Иногда язва на первых порах развития напоминает фурункул. Типичная язва при лейшманиозе с подрытыми краями, мощным ободком инфильтрации. Отделяемое обычно серозно-гнойное или кровянисто-гнойное. Часто вокруг формируются вторичные бугорки.
Язвы образуются на открытых участках тела, бывают единичными и множественными. Заболевание сопровождается развитием безболезненного лимфангита и лимфаденита.
Через 3 — 6 месяцев язвы эпителизируются и рубцуется. Рубец грубый, пигментированный («печать дьявола»).
При поражении L.tropica подвид tropica иногда регистрируются рецидивирующие формы заболевания, которые характеризуются интенсивным образованием гранулем и чередованием участков поражения с участками заживления. Заболевание длиться годами. Признаков излечения не наблюдается длительное время.
Другие формы кожного лейшманиоза.
- Диффузно-инфильтрирующая форма. Характеризуется большим участком поражения и заживлением без следа. Регистрируется, в основном, у пожилых людей.
- Туберкулоидный (люпоидный) тип чаще всего регистрируется у детей. Вокруг рубцов или на них формируются бугорки, которые никогда не изъязвляются и всегда оставляют рубцы. Процесс протекает длительно, годами и десятилетиями.
Рис. 3. Вид язвы при кожном лейшманиозе.
Заболевание распространено в южных регионах Соединенных Штатов, Центральной и Южной Америке. Оно носит название бразильский, мексиканский и перуанский кожный лейшманиоз.
L. mexicana подвид amazonensis, L. mexicana подвид venezuelensis, L. mexicana подвид pifanoi и L. mexicana подвид garnhami.
Грызуны и многочисленные домашние и дикие животные.
Пик заболеваемости отмечается в сезон дождей, в основном, среди жителей сельских местностей.
Сходна с таковой при африканских и азиатских типах кожных лейшманиозов, за исключением «каучуковой язвы». Данное заболевание вызывается L.mexicana подвид mexicana, которые переносятся москитами Lutzomyia olmeca, регистрируется в Мексике, Белизе и Гватемале. Болеют, в основном, сборщики каучука и лесорубы. Язвы, возникшие чаще на коже шеи и ушах безболезненные, существуют несколько лет. Заболевание приводит к грубой деформации ушных раковин. В народе это носит название «ухо чиклеро» (чиклеро — сборщик каучука). Без лечения язва заживает самостоятельно в течение полугода.
Антропонозный или городской кожный лейшманиоз (болезнь Боровского первого типа, восточная язва, ашхабадская язва) вызывается L. tropica подвид minor. Заболевание распространено, в основном, в городах стран Ближнего и Среднего Востока, Средиземноморья и западной части полуострова Индостан.
Инкубационный период при заболевании составляет от 2 месяцев до 2 лет. В ряде случаев он удлиняется до 5 лет. Заболевание начинается с появления на коже бугорка — папулы 2 — 3 мм в диаметре слегка буроватого цвета. В центре папулы можно заметить (через лупу) ямку, закрытую пробочкой из чешуек, легко удаляющуюся кончиком скальпеля. Папула со временем увеличивается до 1 см в диаметре и полностью покрывается чешуйчатой коркой. При удалении корки обнажается округлая язва, покрытая гнойным налетом. Дно язвы либо гладкое, либо морщинистое. По краям язвы образуется инфильтрат, который постепенно распадается, увеличивая диаметр повреждения. Без лечения язва рубцуется в среднем через год. В ряде случаев рубцевание затягивается до 1,5 — 2 лет. Свежий рубец имеет розовую окраску, далее бледнеет и на месте язвы образуется атрофичный рубец. В зависимости от количества укусов число язв бывает от 1 до 10. Располагаются они на открытых местах тела — лицо, руки.
Иногда отмечается большая зона повреждения (кисти, стопы). Кожа над укусами застойно-красная. Поверхность слегка шелушащаяся, гладкая или слегка бугристая. Изъязвления отсутствуют. Иногда на поверхности инфильтрата появляются отдельные язвочки.
Рис. 4. Язва при кожном лейшманиозе на лице взрослого и ребенка.
Кожно-слизистый лейшманиоз еще называют лейшманиозом Нового Света, носоглоточным или американским, болезнью Бреды или эспундией. В эту группу входит ряд заболеваний, отличающихся вариабельным течением.
Кожно-слизистый лейшманиоз вызывают L. braziliensis подвид braziliensis, L. braziliensis подвид panamensis, L. braziliensis подвид guyanensis. L. peruviana вызывает кожно-слизистые поражения в эндемичных районах высокогорья.
Заболевание распространено в регионах влажных лесов Южной и Центральной Америки. Заболевают, как правило, рабочие, занятые на дорожных и лесных работах и жители лесных поселков. Носителями инфекции являются крупные грызуны. Переносчиками — москиты рода Lutzomyia.
Заболевание начинается с укуса инфицированного москита. После инкубационного периода продолжительностью 1 — 4 недели появляются первые признаки заболевания, сходные с таковыми при кожной форме лейшманиоза. В ряде случаев заболевание на этом и заканчивается. Но чаще болезнь прогрессирует. После рубцевания кожных язв появляются безболезненные язвы на языке, слизистой носа и щек, метастазирующие, эрозивные или грибовидные. Больного беспокоит лихорадка, снижается масса тела, присоединяются бактериальные инфекции. Язвенные поражения приводят к разрушению носовой перегородки, хрящей гортани и глотки, мягкого и твердого неба. При вовлечении дыхательных путей болезнь может закончиться смертью больного. Заболевание иногда исчезает спонтанно, иногда через несколько лет возможны рецидивы.
Рис. 5. Кожно-слизистый лейшманиоз.
Рис. 6. При кожно-слизистом лейшманиозе нередко поражается слизистая оболочка полости рта. На фото слева язвенное поражение твердого и мягкого неба. На фото справа — поражение слизистой оболочки десен.
Наиболее тяжелой формой лейшманиоза является висцеральный. Ежегодно им заболевает более 500 тыс. человек, 50 тыс. из которых умирает. Заболевание наблюдается в 65 странах мира, из них более 90% случаев в Индии, Непале, Бангладеж, Эфиопии, Судане и Бразилии.
- Висцеральный или общий лейшманиоз (кала-азар, болезнь Лейшмена-Донована, тропическая спленомегалия, лихорадка дум-дум). Заболевание вызывается l. donovani подвид donovani. Антропоноз. Встречается в странах Южной Азии и Африке.
- Восточно-африканский висцеральный лейшманиоз. Заболевание вызывается l. donovani подвид archibaldil. Зооноз.
- Средиземноморско — среднеазиатский висцеральный лейшманиоз («детский»). Заболевание вызывается l. donovani подвид infantum/ Зооноз. встречается в Южной Америке, странах Средиземноморья и Азии.
При висцеральном лейшманиозе паразиты проникают в клетки РЭС (ретикуло-эндотелиальной системы) и костного мозга. Основными симптомами заболевания являются увеличение печени, селезенки, лихорадка и анемия, снижение веса вплоть до истощения, лейкопения.
В качестве лечебных препаратов применяется амфотерицин В, препараты пятивалентной сурьмы и милтефозин.
Кала-азар — опасное для жизни человека заболевание. Оно протекает с длительной лихорадкой, приводит больного к сильному исхуданию, потере сил и даже к смерти. Эпидемии болезни регистрируются каждые 20 лет. Болеют подростки и люди молодого возраста, проживающие, в основном, в сельской местности.
Кала-азар регистрируется на всех континентах, кроме Австралии. Большое распространение заболевания отмечается в Южной и Средней Азии, Южной Европе и Латинской Америке.
В Латинской Америке и Евразии резервуаром инфекции являются грызуны, шакалы, лисицы и собаки, в Бангладеж и Восточной Индии — человек.
Переносчиком лейшманий являются москиты рода Phlebotomus.
Первичный эффект проявляется в виде папулы на месте укуса, которая часто рассасывается без следа. Через 3 — 12 месяцев после заражения у больного появляется лихорадка (всегда неправильного типа). Температура тела периодически повышается. Приступы лихорадки продолжаются 2 — 8 недель и далее появляются нерегулярно. У больных развивается расстройство пищеварения, транспорта питательных веществ и их всасывание в тонком кишечнике, что проявляется диареей (поносом), стеатореей, болями в животе, исхуданием, гиповитаминозом, астеновегетативным синдромом, анемией и нарушением электролитного обмена. Лейшмании, циркулирующие в крови, поглощаются клетками ретикуло-эндотелиальной системы и клетками костного мозга, в результате чего поражается печень и селезенка, увеличиваются лимфатические узлы, развивается анемия, падает количество лейкоцитов и тромбоцитов, появляются отеки. При слабой пигментации на кожных покровах появляются пятна серого цвета («черная лихорадка» — кала-азар по фарси).
Заболевание протекает тяжело. Без лечения больной погибает.
Для диагностики висцерального лейшманиоза используются биопаты печени, селезенки, лимфатических узлов и костного мозга.
Для лечения используют препараты пятивалентных солей сурьмы, пентамидин и амфотерицин В.
Раннее выявление больных людей и домашних животных, отстрел бродячих собак, уничтожение москитов, использование средств индивидуальной защиты — основа профилактики висцерального лейшманиоза.
Рис. 7. Рисунок 12. При лейшманиозе отмечается и значительное увеличение печени и селезенки.
Данный вид заболевания вызывается l. donovani подвид infantum/ chagasi. Зооноз. Встречается в Южной Америке, странах Средиземноморья, Африки, Ближнего Востока, Средней Азии и Закавказья. Заболевание еще называют детским висцеральным лейшманиозом, так как 80 — 90% всех заболевших составляют дети в возрасте 1 — 5 лет.
В городах — собаки; лисы, шакалы и дикобразы — в сельской местности. В последние годы в связи с распространением ВИЧ-инфекции, инъекционные наркоманы стали играть роль носителей инфекции.
Инкубационный период при заболевании составляет от 10 — 20 дней до 3 — 5 месяцев, редко — до 1 года и более. Первичный эффект проявляется в виде папулы на месте укуса, которая часто рассасывается без следа. У больного постепенно развивается слабость, теряется аппетит, кожные покровы становятся бледными, увеличивается печень и селезенка, периодически повышается температура. Со временем температура тела повышается до 39 — 40 0 С. Лихорадка волнообразная, нерегулярная, длится несколько дней и даже месяцев. В ряде случаев температура в первые 2 — 3 месяца может повышаться незначительно и даже быть нормальной.
Увеличиваются до больших размеров печень и селезенка, периферические, внутригрудные, мезентериальные и другие группы лимфоузлов. Постепенно состояние больного ухудшается значительно. Больной истощается (кахексия), поражение костного мозга приводит к анемии и агранулоцитозу, часто протекающего с некрозом слизистых полости рта. Развивается геморрагический синдром: появляются кровоизлияния на слизистых оболочках и кожных покровах, регистрируются кровотечения из носа и желудочно-кишечного тракта. Фиброз печени осложняется портальной гипертензией и гипоальбуминемией, протекающих с асцитом и отеками. Интоксикация и анемия приводят к сбою в работе сердечно-сосудистой системы. У взрослых отмечаются нарушения менструального цикла и импотенция. Мышечный тонус снижается значительно, кожа истончается, развиваются безбелковые отеки. Висцеральный лейшманиоз протекает в острой, подострой и хронической формах.
Рис. 8. Висцеральный лейшманиоз у детей. Кахексия, увеличение печени и селезенки — основные симптомы заболевания.
- Лейшманиоз часто является пусковым механизмом развития вторичных гнойно-некротических инфекций.
- Прогноз тяжелого висцерального лейшманиоза при отсутствии или несвоевременно начатом лечении часто неблагоприятный.
- Случаи кожного лейшманиоза имеют благоприятный прогноз, но в ряде случаев возможны косметические дефекты.
Рис. 9. Язва при кожном лейшманиозе на ноге и руке.
источник
Лейшманиоз — заболевание, вызываемое простейшими рода лейшмании, переносчиками которых являются москиты.
Это род паразитических одноклеточных животных. В организме теплокровного животного они находятся в стадии безжгутиковой внутриклеточной формы. В организме переносчика и на питательных средах существуют в жгутиковой форме.
Жизненный цикл лейшманий протекает со сменой хозяев — позвоночного животного или человека и москита.
Москит (переносчик заболевания) — это мелкое двукрылое насекомое величиной 1,2-3,7 мм. Он заражается при кровососании инфицированного позвоночного животного или человека. В кишечнике насекомого лейшмании развиваются, размножаются и в течение недели превращаются в заразные формы, которые концентрируются в передних отделах кишечника и хоботке москита.
При повторном кровососании заразные формы (промастиготы) от москита попадают в кровь позвоночного хозяина, поглощаются иммунными клетками. Там они развиваются и размножаются. Клетки, переполненные паразитами, разрушаются, паразиты захватываются другими клетками, где процесс размножения повторяется.
В теплых странах москиты активны круглый год. Это сумеречные и ночные насекомые. В течение 2-3 недель жизни самки питаются кровью и 2-3 раза откладывают яйца.
Основным природным резервуаром паразита являются грызуны и представители семейства псовых.
Существует несколько видов лейшманиоза.
Заболевания, характерные для Европы, Азии, Африки:
- индийский висцеральный (кала-азар),
- средиземноморско-среднеазиатский,
- детский висцеральный,
- зоонозный (сельский) кожный,
- антропонозный (городской) кожный,
- мексиканский кожный.
Для Америки характерны свои виды лейшманиоза:
- мексиканский (язва Чиклеро),
- перуанский (Ута),
- гвианский (лесная фрамбезия),
- панамский,
- кожно-слизистый (эспундия).

Чаще болеют дети 5-9 лет. Переболевшие приобретают стойкий и длительный иммунитет. Повторные заболевания практически не регистрируются. У больных СПИДом лейшманиоз приобретает злокачественное течение и приводит к гибели.
В месте укуса зараженного москита, который является переносчиком заболевания, на коже образуется опухоль. Лейшмании, размножаясь, проникают в лимфатические узлы, затем перемещаются в селезенку, костный мозг, печень, лимфатические узлы кишечника и других внутренних органов.
В результате нарушается работа этих органов и они увеличиваются в размерах. В наибольшей степени поражается селезенка, прогрессирует анемия, которая усугубляется поражением костного мозга.
В ряде случаев у больных развивается так называемый посткала-азарный кожный лейшманиоз — появление на коже лица и других частей тела узелков и пятнистых высыпаний, которые содержат лейшмании. Эти образования сохраняются долгие годы, и больной продолжает оставаться источником заражения на долгое время.
Инкубационный период составляет от 3 недель до 12 месяцев, в редких случаях может достигать до 2-3 лет. Начинается заболевание постепенно.
В период развития заболевания наблюдаются:
- волнообразная лихорадка,
- увеличение селезенки,
- увеличение печени,
- увеличение лимфатических узлов,
- диарея,
- потемнение кожи,
- кровоизлияния в кожу и слизистые оболочки,
- носовые и желудочно-кишечные кровотечения.
При пальпации печень и селезенка плотные, безболезненные.
У ВИЧ-инфицированных заболевание протекает злокачественно и сопровождается невосприимчивостью специфических лечебных препаратов.
Диагноз устанавливают на основе характерных симптомов и подтверждают лабораторными исследованиями.
Лейшмании обнаруживаются в мазках пунктата костного мозга, селезенки или печени. В периферической крови лейшмании находят крайне редко.
Для лечения используют препараты пятивалентной сурьмы — солюсурьмин или меглумина антимонат. Курс лечения — 30 суток. При рецидиве заболевания повторяют через 14 дней.
При тяжелом течении или неэффективности лечения препаратами сурьмы используют препараты второй линии — амфотерицин (для взрослых) и паромомицин (для взрослых и детей).
Другое название — детский лейшманиоз. Заболевание распространено в странах Средиземноморья, единичные случаи зарегистрированы в Азии, Закавказье и Крыму.
Инкубационный период составляет от 1 месяца до 1 года.
Основными отличительными признаками заболевания являются:
- отсутствие кожных высыпаний,
- воспаление лимфатических узлов,
- боли в животе,
- приступы кашля.
Часто сопровождается бактериальной пневмонией. Кожные покровы бледные, имеют землистый оттенок.
Острая и подострая формы встречаются редко, в основном у маленьких детей. Протекают эти формы заболевания тяжело, требуют немедленного лечения и характеризуются резким истощением больного, снижением мышечного тонуса, появлением фурункулов, язвенными поражениями полости рта.
Наиболее частая форма болезни — хроническая, которая наблюдается в основном у детей старшего возраста, реже у взрослых. Эта форма характеризуется более легким течением, приступы сменяются долгими периодами нормального самочувствия. При своевременном лечении наступает полное выздоровление. Даже увеличенные печень и селезенка быстро уменьшаются до нормальных размеров.
Значительное количество случаев заражения протекает бессимптомно или в стертой форме, может наступить спонтанное выздоровление.
У людей с иммунодефицитом, особенно у ВИЧ-инфицированных, болезнь развивается быстро и протекает очень тяжело, плохо поддается лечению и часто приводит к быстрой гибели больного.
Лечение такое же, как при индийском висцеральном лейшманиозе.
Человек не является источником заражения. Основной природный резервуар инфекции — грызуны.
После перенесенного заболевания вырабатывается стойкий пожизненный иммунитет ко всем формам кожного лейшманиоза. Например, на юге Туркменистана большинство местного населения переболевает в детском возрасте.
- Заболевание начинается с появления на месте укуса москита бугорка величиной 2-4 мм, окруженного ободком воспаленной кожи.
- На второй день он увеличивается до 8-10, иногда до 15 мм в диаметре.
- Одновременно увеличивается воспалительный отек кожи вокруг него.
- Через 1-2 недели в центре появляется язва с крутыми обрывистыми краями диаметром 2-4 мм.
- Дно язвы неровное, покрытое желтовато-серым или желтовато-зеленым налетом.
- Язвы могут быть множественные при многократных укусах.
- Язвы малоболезненны, однако боли возникают при перевязках или при случайных травмах язв (ударах, нажатии).
- Появление выраженной болезненности язв свидетельствует о присоединении вторичной бактериальной патогенной инфекции.
- На 2-3 месяце язвы очищаются от гноя.
- На 2-6 месяце начинается их рубцевание.
Если заболевание не очень беспокоит больного и не осложняется инфицированием язв, то лечение не проводят, предоставляют болезни естественное развитие.
Препараты используются при осложнении заболевания воспалением лимфатических узлов.
Самым эффективным методом предупреждения заболевания является вакцинация.
Источником заражения является больной человек, дополнительный резервуар — -собаки.
Заболевание встречается в течение всего года. Среди местного населения болеют преимущественно дети, среди приезжих — люди всех возрастов.
Инкубационный период колеблется от 2-4 месяцев до 1-2 лет, иногда продолжается до 4-5 лет.
По прошествии этого периода на месте укуса зараженных москитов (чаще на лице и верхних конечностях) появляются малозаметные единичные, реже множественные, бугорки (лейшманиомы) диаметром 2-3 мм с гладкой, блестящей поверхностью.
Они медленно увеличиваются и через 3-4 месяца достигают 5-10 мм в диаметре, приобретая красновато-буроватый цвет с синюшным оттенком.
После нескольких месяцев бугорки могут рассосаться. Однако такое течение заболевания встречается редко.
Как правило, на поверхности бугорка образуется чешуйка, которая затем превращается в в плотно прикрепленную к бугорку желтовато-буроватую корочку.
После отпадения или насильственного снятия корки обнаруживают кровоточащую эрозию или язву. На протяжении длительного времени язва покрыта плотной коркой.
Через 2-4 месяца постепенно начинается рубцевание язв, которое заканчивается в среднем через год после появления бугорка. В некоторых случаях заболевание затягивается на 2 года и более.
У 10% больных развивается вялотекущий хронический туберкулоидный рецидивный кожный лейшманиоз. По симптомам он напоминает туберкулезную волчанку и может длиться десятилетиями. Предположительно причиной этого осложнения является иммунодефицит.
Другим осложнением является пиодермит, развивающийся вследствие присоединения вторичной инфекции.
Прежде всего выясняется находился ли пострадавший в районах распространения этого паразита.
Проводится анализ тканей, взятых из края поражения.
Если заболевание не очень беспокоит больного, то лечение не проводят. На ранних стадиях образования бугорков их можно обработать специфическими препаратами или мазями, содержащими хлорпромазин (2%), паромомицин (15%) или клотримазол (1%).
Лечение туберкулоидного лейшманиоза такое же, как висцерального лейшманиоза, но он плохо поддается терапии. Часто необходимы повторные курсы в комбинации с иммуностимуляторами, витаминами и общеукрепляющими препаратами.
Н2Мексиканский кожный лейшманиоза
Этот вид заболевания распространен в странах Латинской Америки, Мексике, Перу, США.
Иммунитет после перенесенной болезни нестойкий.
Инкубационный период составляет от 2-3 недель до 1-3 месяцев.
Болезнь обычно протекает в относительно легкой форме, образуется одна лейшманиома на открытых, доступных для нападения частях тела. Она заживает без осложнений через несколько месяцев.
Однако при возникновении лейшманиомы на ушной раковине (40% случаев)болезнь принимает длительное, хроническое течение и приводит к деформации ушной раковины.
Известны единичные случаи образования глубоких язв и разрушения хряща носа.
Диагностика и лечение такие же, как при кожном лейшманиозе Европы (городском лейшманиозе).
источник
Возбудитель кожного лейшманиоза, открытый П.Ф.Боровским, морфологически похож на Leishmania donovani. По предложению J.Wright возбудитель кожного лейшманиоза получил название Leishmania tropica.
В 1913 – 1915 гг. В.Л. Якимов, изучая кожный лейшманиоз в Туркестане, по морфологическим особенностям выделил две разновидности лейшманий:
1. Leishmania tropica var. major – большие паразиты округлой, овальной формы и редко имеющие форму рисового зерна величиной 5,49*3,92 мкм.
2. Leishmania tropica var. minor – малые паразиты преимущественно в форме рисового зерна, реже круглые или овальные величиной 3,92*3,24 мкм.
П. В. Кожевников и Н. И. Латышев выделили 2 типа кожного лейшманиоза на основании клинических и эпидемиологических данных. Первый тип антропонозный, городской, вызывается Leishmania tropica var. minor, второй тип зоонозный, сельский, вызывается Leishmania tropica var. major.
Существование лейшманий связано со сменой «хозяев»: хранителя вируса («резервуара инфекции») и кровососущего переносчика, которым является москит. В городах основным «хранителем вируса» является больной человек. Роль собачьего лейшманиоза и других предполагавшихся резервуаров инфекции остается пока неясной. Резервуаром вируса сельского лейшманиоза является большая песчанка и тонкопалый суслик. Сельский кожный лейшманиоз является зоонозом – заболеванием животных. Попутно заболевает человек, попавший в этот природный очаг трансмиссивной болезни.
Заболеваемость зоонозным лейшманиозом в эндемических зонах (в Средней Азии и на Кавказе) начинается в июне и заканчивается в ноябре, когда прекращается лет москитов. Строго постоянная сезонная заболеваемость отсутствует при антропонозном лейшманиозе, так как основным источником заражения является больной человек.
Москиты заражаются лейшманиями при кровососании пораженных участков кожи больных грызунов или человека. В кишечнике москита лейшмании-амастиготы превращаются в жгутиковые формы лептомонады-промастиготы.
Воротами инфекции является кожа в месте укуса москита. Здесь происходят размножение и накопление лейшманий.
«А» — амастиготы в макрофагах;
«Б» — промастиготы в культуре и в кишечнике москита.
Рис. 2. Схематическое изображение ультратонкого строения промастиготной стадии лейшмании.
ЦМ — цитоплазматическая мембрана; ПМТ — пелликулярные микротрубочки;
В — цитоплазматические включения (лизосомы, липосомы, амилоидные тела и др.).
Антропонозный кожный лейшманиоз (поздно изъязвляющийся кожный лейшманиоз, городской тип болезни Боровского, ашхабадка) характеризуется длительным инкубационным периодом (3-8 мес). На месте внедрения возбудителя образуется небольшой красновато-бурый бугорок (2-3 мм в диаметре), который медленно увеличивается, через 3-6 мес покрывается чешуйчатой корочкой. Примерно через 5-10 месяцев, в среднем через 6 месяцев, начинается изъязвление. Дно язвы может быть розовым, слегка зернистым. Иногда оно покрывается желтоватыми участками некроза. Отделяемое серозное, с небольшой примесью гноя. Форма язвы иногда овальная или круглая, но чаще неправильная, фестончатая. Язва относительно неглубокая. Расположена она всегда на мощном инфильтрате, который окружает язву в виде валика темно-красного цвета. Мощный валообразный, умеренно плотный, а чаще тестоватый инфильтрат вокруг язвы весьма характерен для данного заболевания. Отсутствует наклонность к проникновению в подкожную клетчатку.
Лейшманиома и язва продолжают увеличиваться 8-10 и более месяцев, достигая размеров 2-5 см и редко более. Продержавшись 2-3 месяца, язва начинает рубцеваться. Эпителизация может идти с периферии или из центра язвы. Все заболевание, от начала бугорка до эпителизации язвы, тянется обычно около года, откуда происходит народное название годовик. Наряду с резко ограниченными более или менее выстоящими лейшманиомами встречаются более плоские диффузные инфильтраты, которые в дальнейшем разрешаются, оставляя лишь поверхностные рубцовые изменения.
Зоонозный кожный лейшманиоз (сельский тип, пендинская язва, остро некро-тизирующийся кожный лейшманиоз) встречается в сельских местностях, на окраинах городов. Инкубационный период при этом весьма короткий, от 1 недели до 2 месяцев, в связи с чем эта форма имеет выраженный сезонный характер, возникая только в теплый период – с мая по октябрь.
Заболевание начинается плоскими бугорками или фурункулоподобными инфильтратами ярко-красного цвета, которые быстро растут и через 1-2 недели изъязвляются, начиная с центра. Образуются язвы с обрывистыми краями и некротическим грязно-желтоватым дном. Язвы имеют большей частью неправильную фестончатую форму. Вокруг исходных лейшманиом часто высыпают добавочные вторичные «бугорки обсеменения», которые в свою очередь распадаются и сливаются с основной язвой, увеличивая ее размеры и фестончатость края.
Лейшманиомы сельского типа увеличиваются в размерах 2-3 месяца, достигая 4-6 см, а иногда и более. Через 2-4 месяца от начала заболевания картина процесса начинает изменяться. Дно язвы понемногу очищается от некротических масс и становится пестрым от чередования белесоватых или желтоватых участков некроза и красных сосочков разрастающихся грануляций. Дно язвы становится зернистым и начинает напоминать рыбью икру. Иногда образуются настоящие вегетации и бородавчатые разрастания. Появление подобных зернистых грануляций и вегетаций говорит о скором заживлении язвы. Через 2-3 недели после этого наступает эпителизация язвы, часто начинающаяся с центра язвы. Наоборот, по краю язвы может сохраняться язвенная полоска в виде ровика («краевой ров»), который эпителизируется позднее. Все течение сельского кожного лейшманиоза занимает от 2-3 до 5-6 месяцев.
Число лейшманиом зависит от числа укусов зараженных москитов. При городском кожном лейшманиозе обычно наблюдается 1-5 лейшманиом и лишь изредка – 20-30 и более. При сельском типе число лейшманиом составляет 10-15, а у отдельных больных оно достигает 100-200-250.
Особенно сильно поражаются открытые части тела: лицо, верхние и нижние конечности. Так как в условиях жаркого климата население ночью не укрывается, то возможны и лейшманиомы закрытых участков тела. Возможна необычная локализация: на коже волосистой части головы у бритых, на ладони у детей, на половом члене. Нередко отмечается групповое расположение лейшманиом. Это объясняется тем, что москиту свойственны множественные укусы: один москит, перепрыгивая с одного участка на другой, может укусить 10-15 раз.
По ходу лимфатических путей нередко наблюдается узловатый лимфангоит. Возможно несколько клинических разновидностей подобного лимфангоита: одиночные узлы, множественные узлы, четковидный лимфангоит, шнуровой, сетчатый, краевой (около края лейшманиомы), смешанный. Узлы лимфангоита могут изъязвляться, но нередко они не изъязвляются и даже не дают видимых воспалительных явлений. При этом по ходу лимфатических сосудов прощупываются узлы или шнуровидное уплотнение без видимой красноты. Лимфангоит при сельском типе развивается гораздо чаще, чем при городском.
Возможны разнообразные осложнения кожного лейшманиоза в виде рожи, абсцесса, флегмоны, лимфоррагии и других патологических процессов.
В 1932г. И.И. Гительзон описал особую форму кожного лейшманиоза, которому он дал сначала название «металейшманиоз», а позднее – туберкулоидный лейшманиоз. Речь идет о настоящем лейшманиозе, только не закончившемся в обычный срок, а перешедшем в затяжную форму в результате особого аллергического состояния организма, проявляющегося, в частности, в резко повышенной общей и местной реакции на введение лейшманийной вакцины.
Эта форма характеризуется тем, что после окончания рубцевания лейшманиомы вокруг рубца появляются мелкие бугорки, мало склонные к изъязвлению, желтовато-бурого цвета, иногда с небольшим красноватым оттенком. При диаскопии они дают выраженный феномен яблочного желе. Сформировавшись, бугорки долгое время мало изменяются. Однако они могут расти, увеличиваться в количестве и иногда изъязвляться.
Туберкулоидный лейшманиоз наблюдается у 3-7% всех больных кожным лейшманиозом. Заболевание держится весьма долго – до 10-20 лет и более. Чаще оно развивается в детском и юношеском возрасте.
источник
Кожный лейшманиоз – это инфекционная болезнь, вызываемая простейшими и сопровождающаяся поражением кожных покровов, реже слизистых оболочек. Характерным признаком являются язвы на месте внедрения возбудителя. Температурная реакция организма варьируется в широких пределах, другие признаки заболевания выявляются очень редко. Диагностика базируется на обнаружении возбудителя и антител к нему. Лечение проводится с помощью этиотропных препаратов и симптоматических мероприятий. В некоторых случаях необходимо хирургическое вмешательство, криодеструкция или лазеротерапия.
Кожный лейшманиоз (болезнь Боровского) представляет собой инфекцию, передающуюся преимущественно трансмиссивным путем. Эта болезнь известна с древности, впервые была описана английским врачом Пококом в 1745 году. Более полную клиническую характеристику нозологии дал русский хирург Боровский в 1898 году. Сам возбудитель – лейшмания – обязан своим названием английскому патологу Лейшману, который в 1903 году описал этого простейшего практически параллельно с итальянским исследователем Донованом. Патология распространена в тропических странах, сезонность связана с активностью переносчиков – с мая по ноябрь.
Возбудитель инфекции – паразит Leishmania, относящийся к простейшим. Самыми распространенными видами являются L. tropica, L. major, L. aethiopica, L. infantum, L. mexicana, L. amazonensis, L. braziliensis. Резервуарами паразитов в природе служат москиты, енотовидные собаки, ленивцы, грызуны, лисы и дикобразы. Основным способом заражения является трансмиссивный путь, реализуемый с помощью переносчиков – москитов, реже песчаных мух.
Микроорганизм нуждается в смене двух хозяев для размножения, при этом безжгутиковая фаза развития проходит в организме людей либо животных, а жгутиковая – в пищеварительном тракте самки москита. При укусе переносчик срыгивает в ранку лейшманий, которые внедряются в толщу кожи. Другие пути инфицирования (вертикальный, при гемотрансфузиях и оперативных вмешательствах) встречаются редко. Группами риска по кожному лейшманиозу являются дети, сельские жители, путешественники, ВИЧ-инфицированные лица и онкологические больные. Чаще всего заболевают молодые мужчины и пожилые женщины.
После проникновения в толщу дермы лейшмании поглощаются макрофагами, внутри которых могут размножаться. Для контроля репликации возбудителя в организме CD8 + Т-лимфоциты в большом количестве продуцируют фактор некроза опухоли и интерферон гамма, с помощью которых пораженные клетки кожи и макрофаги начинают индуцировать производство собственных микробицидных эффекторов, способных уничтожать лейшманий. CD8 + -лимфоциты играют значительную роль в патогенезе болезни – они активно уничтожают пораженные клетки, но не действуют на самих внутриклеточных паразитов.
Роль В-лимфоцитов изучается; ряд исследований показали возможность длительной персистенции заболевания из-за стимуляции В-лимфоцитами CD4 + -клеток и возникновения избыточной продукции как провоспалительных, так и регуляторных цитокинов. При гистологическом исследовании обнаруживаются воспалительные инфильтраты переменной интенсивности с диффузным или очаговым распределением, характеризующиеся преобладанием лимфоцитов, гистиоцитов и плазматических клеток с зонами спонгиоза, паракератоза и псевдоэпителиоматозной гиперплазии. В области поражения определяются язвы, очаговая зона некроза и хорошо организованные гранулемы.
Кожный лейшманиоз может быть распространенным (диффузным) либо локализованным. Реже встречается кожно-слизистая форма болезни (эспундия), при которой происходит поражение слизистых оболочек рта и носоглотки. В отдельных случаях в процесс вовлекаются дыхательные пути, в частности – гортань. При этом варианте течения возникает обезображивание и деформация лица, возможна гибель от дыхательной недостаточности. Сохраняется деление болезни на городской и сельский лейшманиоз – считается, что при первом типе течение язвенного процесса медленнее, чем при втором, а заражение происходит из-за больных собак и грызунов соответственно.
Инкубационный период городской формы патологии длится от 10 суток до года, чаще – 3-5 месяцев; для сельского варианта время инкубации может сокращаться до 1-8 недель. Начало болезни постепенное, с лихорадкой до 38°C. Острый дебют характерен для маленьких детей и ВИЧ-позитивных пациентов, часто приводит к кожно-висцеральному поражению и гибели. На месте укуса москита появляется бурого цвета бугорок, который постепенно вырастает до 2-х и более сантиметров, покрывается мелкими чешуйками (лейшманиома). Затем образование продолжает свой рост и через полгода изъязвляется с появлением характерного слизисто-гнойного отделяемого. Заживление язвы завершается образованием рубца.
Сельская форма болезни протекает гораздо быстрее и агрессивнее: лейшманиомы практически сразу переходят в язвенную стадию с формированием дочерних бугорков, через 2-4 месяца дно язвы начинает напоминать рыбью икру и центробежно заживать с появлением рубцового дефекта. Лимфатические сосуды воспаляются, пальпируются в виде твердых узлов-бусин, часть из которых вскрывается. После перенесенного городского кожного варианта в редких случаях отмечается хроническое течение процесса с образованием небольших бугорков около рубца, которые не изъязвляются и могут персистировать всю жизнь человека.
Наиболее частыми осложнениями несвоевременно диагностированного кожного лейшманиоза являются участки гиперпигментации и рубцы на месте лейшманиом. Помимо косметического дефекта рубцовые изменения могут приводить к инвалидности (особенно при расположении на слизистых). Реже встречаются кровотечения, вызванные расплавлением сосуда на дне язвы, и вторичные гнойные процессы. При длительном течении, обширном поражении, коморбидной патологии возможно формирование хронической венозной недостаточности, лимфостаза и рецидивирующей рожи. При вовлечении надгортанника может наблюдаться ложный круп.
Диагноз кожной формы лейшманиоза верифицируется инфекционистом, по показаниям назначаются консультации других специалистов. Обязательным является тщательный сбор эпидемиологического анамнеза на предмет пребывания в тропических зонах. В ходе диагностического поиска применяются следующие инструментальные и лабораторные методики:
- Физикальное исследование. Поражение кожи при лейшманиозе визуализируется как язвенный дефект с приподнятыми краями, краевыми «карманами» и гнойно-серозным отделяемым. Дно образования может быть зернистым, форма – неправильная. Иногда видны дочерние папулы. Пальпируются воспаленные лимфатические сосуды в форме плотных узловатых тяжей. Регионарные лимфоузлы увеличиваются редко.
- Лабораторные исследования. В общеклиническом анализе крови маркеры кожного лейшманиоза отсутствуют. При присоединении вторичной инфекции возможен лейкоцитоз, при переходе в висцеральную форму – анемия, тромбоцитопения. Биохимические показатели обычно находятся в пределах нормы. Изменения в общем анализе мочи нехарактерны.
- Выявление инфекционных агентов. ПЦР-исследование отпечатков кожных язв и гистологических материалов папул позволяет обнаружить лейшманий. Для определения возбудителя проводится микроскопия, посев биологических препаратов, биопробы. ИФА крови свидетельствует о наличии антител к возбудителю. Внутрикожная проба Монтенегро является косвенным методом подтверждения диагноза, используется в период выздоровления.
- Инструментальные методики. Рентгенография или КТ органов грудной клетки показана пациентам с подозрением на туберкулезное поражение. УЗИ лимфатических сосудов и узлов выполняется с целью дифференциальной диагностики, сонография мягких тканей рекомендована при выраженном отеке. УЗИ органов брюшной полости необходимо при подозрении на сочетание с висцеральной формой болезни.
Дифференциальную диагностику кожного лейшманиоза проводят с сибирской язвой, дермальной формой чумы, туберкулеза и туляремии. Эти заболевания имеют проявления в виде язвенных дефектов: болезненные (чума), с некротическими зонами (сибиреязвенные), шелушащимися краями (туляремия). Сифилитический шанкр обычно располагается на половых органах и слизистых, безболезненный, твердый. Псориатические бляшки представляют собой участки воспаленной кожи с серебристым шелушением. Системная красная волчанка классически манифестирует в виде макулопапулезной «бабочки» на лице, реже в виде красных дисков с шелушением.
Пациенты с кожными формами болезни не нуждаются в стационарном лечении. Постельный режим показан при выраженной лихорадке, болевом синдроме и гнойных осложнениях. Специальная диета не разработана, из-за возможных лекарственных побочных эффектов рекомендуется отказаться от приема алкоголя, наркотических средств и никотина, исключить на время лечения трудноперевариваемую пищу (жирное, жареное, маринады). Показана местная антисептическая обработка язв, полоскание рта и промывание носовых ходов при расположении очагов на слизистых, применение стерильных повязок с ежедневной сменой.
Специфическое антипротозойное лечение осуществляется с учетом вида возбудителя преимущественно препаратами пятивалентной сурьмы (натрия стибоглюконата). Возможно использование милтефозина, пентакарината, липосомального амфотерицина В. Системное применение этих средств сопряжено с риском развития побочных эффектов, поэтому в настоящее время ведется изучение местных медикаментов (кремы, мази) в качестве дополнения к основной терапии. Симптоматическое лечение подразумевает прием жаропонижающих, обезболивающих, дезинтоксикационных и других препаратов. При резистентности лейшманиоза проводится спленэктомия.
Местное лечение лейшманиозных кожных язв неразрывно связано с тепловым воздействием, поскольку возбудители крайне чувствительны к высоким температурам. Среди подобных методов терапии распространена радиочастотная, преимущество которой заключается в отсутствии повреждения здоровой кожи в процессе применения. Используется фотодинамическая и прямая электрическая терапия, инфракрасная стимуляция, лазеролечение. Существуют описания единичных случаев полного излечения от кожного лейшманиоза с помощью местных методик как монотерапии нозологии у ВИЧ-позитивных и иных иммуносупрессивных пациентов.
Прогноз при кожном лейшманиозе при отсутствии осложнений обычно благоприятный. До 85% случаев болезни заканчиваются выздоровлением; для заболевания характерно циклическое течение и естественная реконвалесценция. Летальных случаев лейшманиоза данного вида не зафиксировано. Среди ВИЧ-инфицированных и других лиц с иммунным дефицитом даже слабопатогенные штаммы лейшманий могут вызывать висцеральную патологию. Продолжительность неосложненного сельского типа лейшманиоза кожи составляет не более 3-6 месяцев, городского – до 2 лет. Лечение продолжается в течение 20-30 дней, допускается проведение терапии сроком до двух месяцев.
Специфическая профилактика показана всем выезжающим в эндемичные зоны, рекомендуется проводить вакцинацию в зимне-осенний сезон и не позднее 3-х месяцев до планируемой поездки. Главным средством неспецифической профилактики является борьба с переносчиками: осушение подвалов и овощехранилищ, инсектицидная обработка, использование репеллентов. Важна своевременная диагностика, изоляция и лечение больных, установка в палатах противомоскитных сеток. Рекомендуется плановая вакцинация домашних собак, борьба с городскими свалками, дератизация и отстрел больных диких животных.
источник
Группа простейших рода Leishmania — возбудите- ли лейшманиозов.
Для человека патогенны несколько видов лейшманий, которые сходны по морфологии, но
отличаются по эпидемиологии, географическому распространению, и вызывают следующие болезни:висцеральный лейшманиоз (возбудитель — Leishmania donovani и Leishmania infantum); кожный лейшманиоз (возбудитель Leishmania tropica major et Leishmania tropica minor).
Лейшманиозы существуют вдвух формах: безжгутиковой и жгутиковой.
Безжгутиковая форма (амастигота) образуется в организме позвоночных хозяев, располагается
внутриклеточно. Тело овальное, округлое ядро расположено в центре и занимает до 1/3 клетки. Жгутик отсутствует, сохранена основная внутрицитоплазматическая часть жгутика —
кинетопласт в виде палочки рядом с ядром. Размножается делением надвое.
Жгутиковая форма (промастигота). Образуется в теле беспозвоночного хозяина — москита и на питательной среде. Имеет удлиненное тело с одним жгутиком. Конец тела, от которого отходит жгутик,
заострен, противоположный — закруглен. Подвижна, размножается продольным делением.
Висцеральные лейшмании: Leishmania donovani — возбудитель индийского лейшманиоза
(кала-азар) и Leishmania infantum — возбудитель средиземноморского (детского) лейшманиоза.
Leishmania donovani — Индия, Пакистан, Северо- Восточный Китай, Непал, Бангладеш.
Leishmania infantum — бассейн Средиземного моря, Ближний и Средний Восток, Центральная и Южная Америка.
Жизненный цикл Позвоночные хозяева — человек, собаки, волки, шакалы и др.
Беспозвоночный хозяин и специфический переносчик — москит рода Phlebotomus
Лейшманиоз — трансмиссивное заболевание. Питаясь на больных животных и людях, москиты всасывают паразитов с кровью. В желудке москитов в течение первых суток образуются жгутиковые формы. На 6–8-е сутки лейшмании концентрируются в глотке москита, образуя блок, при укусе
происходит заражение позвоночного хозяина.
Инвазионная форма — жгутиковая.
Локализация: клетки печени, селезенки, красного костного мозга, лимфатические узлы
(средиземноморский лейшманиоз). Когда число паразитов внутри клетки достигает нескольких десятков, оболочка клетки разрывается и поражаются новые клетки.
Пути заражения — трансплацентарный, гемотрансфузионный и перкутанный.
Индийский лейшманиоз — антропоноз, то есть основной источник заражения — больные люди.
Средиземноморский лейшманиоз — антропозооноз. Основной источник заражения — шакалы,
собаки, лисы, служащие резервуарными хозяевами, редко — больной человек.
Патогенное действие: некроз и дегенерация клеток пораженных органов с разрастанием
соединительной ткани; поражение красного костного мозга, аутоимунные процессы приводят к
Лабораторная диагностика: обнаружение паразитов в мазках клеток красного костного мозга: нахо- дят безжгутиковые формы, обнаружение паразитов в толстой капле крови при индийском типе
болезни; серологические реакции
Личная: защита от укусов москитов (применение репеллентов, противомоскитных сеток),
Общественная: своевременное выявление и лечение больных; уничтожение москитов с помощью
инсектицидов; уничтожение бродячих собак в очагах средиземноморской формы висцерального
Кожные лейшмании: Leishmania tropica minor — возбудитель поздно изъязвляющегося кожного
лейшманиоза городского типа; Leishmania tropica major — возбудитель остро некротизирующегося
кожного лейшманиоза сельского типа; Leishmania braziliensis — возбудитель кожно-слизистого
лейшманиоза; Leishmania mexicana — возбудитель кожного лейшманиоза (язва Чиклеро, амазонский лейшманиоз).
· Leishmania tropica minor — Центральная и Западная Индия;
· Leishmania tropica major — Средняя Азия, Северный Афганистан, Ирак, Иран, Центральная Африка;
· Leishmania braziliensis – страны Южной Америки;
· Leishmania mexicana — Центральная и Южная Америка.
Мало отличается от жизненного цикла других лейшманий.
Городской лейшманиоз — антропоноз, источником заражения служат больные люди, редко — собаки
Сельский лейшманиоз — антропозооноз.
Leishmania braziliensis — – броненосцы, грызуны
Резервуарные хозяева — грызуны (песчанки, суслики и др.),.
Переносчик заболевания — москит; заражение происходит при укусе москита, реже — при прямом контакте поврежденной кожи с инфицированным материалом.
Инвазионная форма — жгутиковая
Локализация: внутриклеточно (моноциты и макрофаги) в клетках кожи.
Патогенное действие: выраженное воспаление в месте укуса; формирование локальной (кожной)
гиперчувствительности; развитие фиброза, обусловленного внутриклеточным размножением паразита; токсико-аллергические. При Leishmania braziliensis поражаютя хрящевые ткани(уши, нос).
Личная: защита от укусов москитов.
Общественная: уничтожение грызунов в очагах кожного лейшманиоза, прививки.
Возбудители трипаносомозов
Трипаносомозы — болезни позвоночных и человека, вызываемые паразитическими простейшими — трипаносомами.
Сонная болезнь (хронический вариант): окончательный хозяин — человек, обезьяны. Возбудитель — Trypanosoma brucei gambiense .Патогенность: Набухание шейных лимфатических узлов, лихорадка, отёки дистальных частей конечностей и вокруг глаз, менингоэнцефалит, сонливость. Переносчик — мухи рода Glossina (в основном из группы Glossina fuscipes).Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный. Распространена в странах тропической Африки.
Сонная болезнь (острый вариант): окончательный хозяин — человек. Возбудитель — Trypanosoma brucei rhodesiense. (он паразитирует также в крови некоторых антилоп, у которых не вызывает видимых симптомов заболевания и которые служат естественным резервуаром заболевания). Патогенность: набухание шейных лимфатических узлов, лихорадка, отёки дистальных частей конечностей и вокруг глаз, менингоэнцефалит, сонливость. Переносчик — мухи рода Glossina (в основном из группы Glossina morsitans). Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный.
Болезнь Шагаса: окончательный хозяин — человек, домашние животные. Возбудитель — Trypanosoma cruzi. Патогенность — лихорадка, отёки века, менингоэнцефалит, поражения желудочно-кишечного тракта, миокарда, печени, центральной нервной системы. Переносчик — триатомовые клопы из семейства хищнецов, прежде всегоTriatoma infestans и Rhodnius prolixus. ). Инвазионная стадия: трипомастиготная форма. Путь проникновения: перкутанный, способ – трансмиссивно-инокулятивный. Распространена в странах Латинской Америки.
137. Малярийный плазмодий. Борьба с малярией, задачи противомалярийной служб на современном уровне. Виды малярийных плазмодиев.
Плазмодий- внутриклеточный паразит. У зрелых форм отсутствуют органы движения. Питание, дыхание, выделение, осуществляется всей поверхностью тела. Все виды сходны морфологически и жизненными циклами, отличаясь друг от друга деталями строения и некоторыми особенностями цикла развития, проявляющимися в основном продолжительностью
К методам профилактики малярии относят медикаментозную терапию, уничтожение комаров и использование различных средств, которые позволяют избежать укусов насекомых. На сегодняшний день прививка от малярии не изобретена, однако в этом направлении ведутся активные научные поиски.
К лекарственным средствам, используемым для профилактики малярии, относят некоторые препараты, которые применяются и для лечения заболевания. Их дозировка в целях профилактики должна быть несколько меньшей, чем для лечения. Рекомендуется ежедневный приём таких препаратов. Дороговизна и побочные эффекты лекарств сделали их популярными только среди приезжих, временно пребывающих на территории с высоким риском заражения малярией. Местное население предпочитает обходиться другими профилактическими методами, в том числе и народными рецептами. Следует добавить, что медикаменты, используемые в целях профилактики, становятся неэффективными при лечении человека, который их принимал ранее в малых дозах.
Лекарственные средства, относящиеся к препаратам выбора – различные комбинации с артимизинином – не подходят для профилактики малярии, их используются только для лечения заболевания.
Самым старым средством для профилактики малярии является хинин, его назначали для этих целей ещё в XVII веке. В современной медицине хинин применяется только для лечения, для профилактики сегодня рекомендуют акрихин, хлорохин, примахин и ряд новых препаратов: мефлохин, доксициклин, атовакуон-прогуанил гидрохлорид.
Следует также учитывать тот факт, что эффект от данных препаратов развивается с течением времени. Их необходимо принимать за 1–2 недели до посещения опасных зон и продолжать приём от одной недели до одного месяца после отъезда из мест с высоким риском заражения малярией.
Борьба с малярией может проводиться путем уничтожения комаров. В некоторых регионах эта профилактическая мера оказалась достаточно успешной. С осушением болот, проведением санитарных мероприятий, лечением больных малярия ушла из США и Южной Европы.
Малярия остается актуальной проблемой для развивающихся стран, главным образом для Африки.
К наиболее эффективным инсектицидам в свое время относили ДДТ, он получил большую популярность в развивающихся странах, но был запрещен в связи с негативными отзывами. ВОЗ в своих рекомендациях затрагивает тему возвращения ДДТ в число инсектицидов, используемых для борьбы с малярийными комарами в некоторых эндемических областях.
В борьбе с малярией помогают и противокомариные сетки, пропитанные инсектицидами, они служат защитой от укусов насекомых, уменьшая число случаев инфицирования. В качестве средств личной защиты рекомендуется носить закрытую одежду и пользоваться искусственными или натуральными репеллентами.
Токсоплазма.
1. Царство Животные — Animalia
Подцарство простейшие – Protozoa
Тип Апикомплексные – Apicomplexa
Класс Споровики – Sporozoea
Вид Toxoplasma gondii- токсоплазма
Возбудитель токсоплазмоза открыт в 1908г. Ш.Николлем и Л.Мансо
2 .Латинское название: Toxoplasma gondii
3. Вызываемое заболевание: токсоплазмоз
4. Географическое распространение: повсеместно
5. Морфология: Сущ. в нескольких стадиях: эндозоит, псевдоциста, циста, ооциста
В организме человека существует в виде вегетативной формы(эндозоид) и цисты
6. Локализация: печень, селезенка, лимф.сосуды, клетки головного мозга, сердечные и скелетные мышцы, легкие, сетчатка глаза.
7. Инвазионная стадия: эндозоит, псевдоциста, циста
-путь перорально, трансплацентарно, контактный
-способ алиментарный, трансмаммарно
9. Фактор передачи: при попадании ооцист в рот с грязных рук, немытых овощей и фруктов, шерсти кошек, употребление плохо термически обработанного мяса и некипяченого молока; через поврежденную кожу при обработке мяса больных животных.
10. Источник инвазии: кошка, больная токсоплазмозом
11. Цикл развития: Сложный,со сменой 2х хозяев и чередованием полового и бесполого размножения.
Промежуточные хозяева – млекопитающие,(в том числе человек), многие виды птиц, рептилии
Окончательный хозяин – млекопитающие семейства кошачьих, заражаются при поедании
Паразит размножается в эпителии кишечника кошачьих путем шизогонии, а затем образует гаметы.После копуляции гамет формируются ооцисты, кот. выдел. во внешнюю среду(в почву).Под оболочкой ооцисты происходит спорогония с образованием 2х спороцист, в каждой 4 спорозоита.Такие спороцисты рассеиваются во внешн.среде и проникают в организм промежуточного хозяина.
12. Патогенность: разрушение клеток хозяина вследствие размножения токсоплазм, сердца, головного мозга,структур глаз.В хронический период инвазии может привести к слепоте и поражению НС.
13. Лабораторная диагностика: микроскопия мазков крови, пунктата лимфоузлов, центрифугата спинномозговой жидкости,плаценты, серологические реакции,аллергические пробы
14. Профилактика: -личная: кипячение молока, терм. Обработка мяса, соблюдение правил гигиены,ограничение контакта с кошками
-общественная: серологическое обследование беременных и их лечение
Балантидий(Balantidium coli) — возбудительбалантидиаза.
Тип —Ciliophora
Класс —Rimostomatea
Вид —Balantidium coli
Морфология:Существует в двух формах: трофозоит и циста.
Трофозоит (вегетативная форма). Тело яйцевидное, покрыто ресничками. На переднем конце тела находится клеточный рот (цитостом), ведущий в клеточную глотку (цитофаринкс). Реснички околоротового пространства (перистома) более длинные. Возле заднего конца тела находится анальная пора (цитопрокт). В цитоплазме расположены пищеварительные и 2 сократительные вакуоли. В эндоплазме 2 ядра — бобовидный макронуклеус, на вогнутой стороне которого расположен шаровидный микронуклеус. Макронуклеус регулирует жизнедеятельность клетки, микронуклеус сохраняет генетическую информацию и участвует в половом размножении. Питается углеводами, оформленными пищевыми частицами, бактериями, лейкоцитами. Размножается поперечным делением надвое, возможна конъюгация.
Циста овальная или шаровидная, покрыта двухслойной оболочкой. В цитоплазме обнаруживается макро- и микронуклеус, есть задняя сократительная вакуоль.
Источник инвазии — свиньи, реже — человек, крысы.
Инвазионная стадия —циста.
Проникновение
-путьперорально, фекально-оральный
-способалиментарный
Фактор передачи —человек заражается через загрязненную воду или пищу, грязные руки.
Локализация:толстая кишка (преимущественно слепая)
Патогенное действие:Образование язв и некроз слизистой оболочки толстой кишки; общая интоксикация, колит(при остром балантидиазе).
Лабораторная диагностика:микроскопия нативного мазка фекалий (выявление вегетативных форм).
Профилактика
Последнее изменение этой страницы: 2016-07-16; Нарушение авторского права страницы
источник