Экзема — это заболевание, которое возникает из-за аллергических реакций, стрессовых ситуаций, вирусных патологий, заражения эпидермиса, влияния на кожу химических веществ. Чтобы предупредить или вылечить болезнь, необходимо грамотно подобрать мазь от экземы.
Дерматологи склоняются к тому, что признаки этого заболевания зависят от вида.
- Идиопатическая форма. Ее возникновение происходит на фоне нервных поражений, стрессовых факторов, снижения иммунной функции. Чаще всего местами локализации поражения являются кисти рук. На них образуются красные пятна, которые впоследствии перетекают в небольшие пузырьки с сукровицей. В запущенных стадиях эти места загнаиваются, образуя эрозии.
- Сухая экзема. При этом состоянии у больного появляются небольшие трещинки на кожном покрове. Они сопровождаются формированием красной сыпи и возникают при продолжительном контакте с реактивами химического типа. Болезнь проявляется у людей, которые работают на вредных производствах.
Если говорить об общих проявлениях видов экземы, то они сопровождаются схожими клиническими симптомами — обильными покраснениями кожи, сыпью, зудом и отечностью.
Гормональные средства эффективны при кожных воспалениях.
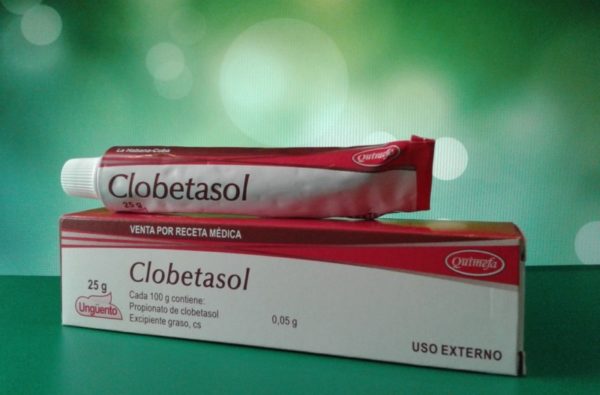
К этой категории относится Фторхинолон, Клобетазол, Дифлукортолон. Они оказывают сильное влияние на возбудителя поражения за несколько приемов. Используются в клинических случаях, когда применение других составов не дало должного результата.
К данной категории медикаментов следует относить Гальцинонид, Гидрокортизон, Бетаметазон, Дезоксиметазон. Поскольку они обладают мощным действием, то применяются лишь в исключительных клинических ситуациях и имеют ряд ограничений и противопоказаний.
Средства помогают при слабо выраженных покраснениях и на начальной стадии патологического процесса. К действенным медикаментам группы относятся составы — Беклометазон, Клобетазол, Гидрокортизон.
Это Дексаметазон, Фторхиналон, Метилпреднизолон. Они помогают бороться с различными признаками и проявлениями экземы и позволяют устранять сыпь, боль, зуд. В соседних группах препаратов против экземы могут находиться идентичные вещества. В аптеках представлен обширный выбор составов с наименованиями и действующими веществами.
Среди распространенных и эффективных средств можно выделить несколько составов.
- Гидрокортизоновая мазь. Помогает бороться с различными группами и формами дерматозов, имеющих микробный характер. Наносится посредством тонкого слоя дважды или трижды в сутки. Действующий компонент — гидрокортизон, является синтетическим аналогом гормона коры надпочечников.
- Преднизолон. Средство эффективно при терапии немикробных дерматозов аллергического типа. Основное вещество является одноименным и представляет собой аналог синтетического гормона надпочечниковой коры. Помогает бороться с зудом и воспалительным процессом. Наносится на предварительно очищенную кожу от 1 до 3 раз в сутки.
- Лоринден. Крем обладает широким спектром действия и борется с воспалительным процессом, микробами, зудом. Это достигается за счет уникального состава, являющегося активным в отношении дрожжевых грибов. Применяется медикамент при различных формах экземы (микробной и грибковой).
- Синафлан. Компоненты препарата ведут борьбу со всеми формами зуда, жжения, покалывания и покраснения. Быстро устраняют все признаки экземы. Оптимально подобранный набор вспомогательных веществ позволяет мази быстро впитываться и не оставлять на коже и одежде жирных следов.
- Тридерм. Это лекарство выпускается в форме крема и мази. Включает в себя несколько компонентов, обладающих противогрибковым, антибактериальным действием. Средство позволяет лечить аллергические, инфекционные, микробные поражения.
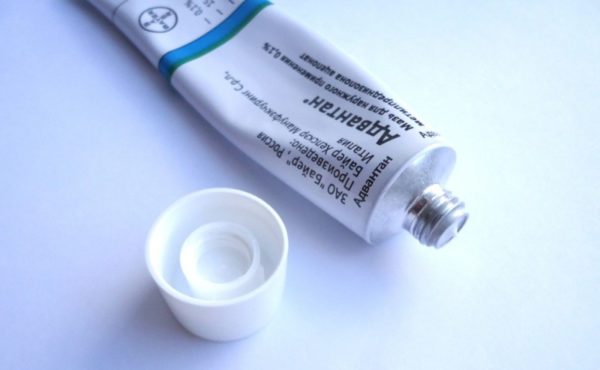
- Адвантан. Наружное применение средства подавляет воспалительные и аллергические процессы, а также приводит к уменьшению и последующему снятию симптомов. Применяется детьми и взрослыми.
- Дермовейт. Препарат против экземы, помогающий в избавлении от жжения, зуда, шелушения. Обеспечивает профилактику образования новых очагов поражения.
- Локоид. В аптеках можно найти мази, кремы, лосьоны, эмульсии. Все формы лекарства способствуют моментальному устранению отечности, зуда и жжения.
Средства этой группы, являясь эффективными, оказывают влияние на водно-электролитный баланс и на метаболические процессы. Препараты моментально всасываются через кожные покровы, что приводит к продолжительной терапии. Поэтому назначаются приведенные составы только лечащим врачом. При этом больной обязуется строго соблюдать дозировку и инструкцию.
Негормональная терапия применяется в случае неосложненной формы поражения, протекающего легко. Популярность обрели составы на базе кислоты салициловой 9 (или борная кислота), цинка, дегтя. Они могут использоваться в лечении непрерывно, поскольку не обладают побочными эффектами.
- Цинковая мазь. Средство является дешевым и содержит в составе оксид цинка 10%, имеющий выраженные вяжущие свойства и антимикробный, антисептический эффект. Цинковая мазь обладает идеальным подсушивающим действием, предотвращает присоединение вторичной инфекции, снимает воспалительный процесс. Благодаря фактическому отсутствию противопоказаний, средство используется детьми и беременными женщинами.
- Элидел. Препарат на основе этого вещества обладает выраженным антигистаминным, противовоспалительным свойством. Помогает бороться с появлением сыпи в области рук и на других местах локализации. Быстро и эффективно снимает зуд, покраснения, шелушение. Выпуск осуществляется в форме крема, который быстро впитывается.
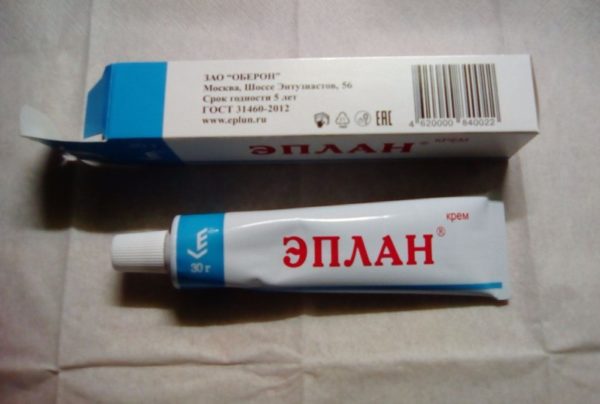
- Эплан. В аптечных пунктах можно встретить состав в виде мази, крема. Он включает в себя вещества, которые в комплексе обеспечивают бактерицидный, ранозаживляющий, обезболивающий, антибактериальный эффект. Препарат заживляет и смягчает кожный покров и может использоваться как защитный элемент перед контактом с раздражителями.
- Эмолиум. Его применяют в форме эмульсии, крема. Эмолиум способствует смягчению кожного покрова, удалению корочек и уменьшению проявлений зуда во время обострений. В период ремиссии состав справляется с уходом за кожей и восстанавливает ее защитную пленку.
- Лостерин. Это серия препаратов от экземы во всех частях тела — волосистой части головы, туловища, нижних конечностях, на руках. В аптеках можно приобрести кремы, шампуни, гели для душа. Средства снимают зуд, устраняют шелушение, предотвращают сухость кожи.
- Радевид. В составе препарата содержится множество витаминов — A, D2, E, которые обладают мощным регенеративным, противовоспалительным действием. Они снимают симптоматику заболевания и способствуют выздоровлению кожного покрова.
- Серная мазь. Еще одно копеечное средство для борьбы с поражением. Оно убирает сыпь, снимает покраснение и избавляет пациента от неприятных ощущений.
Приведенные составы — средства №1 в борьбе с недугом при различных его формах и проявлениях. Несколько малоизвестных эффективных мазей от экземы
- Скинап. Считается, что это лучшая фармацевтическая продукция от поражения кожи. Препарат обеспечивает мощный противоаллергический, противовоспалительный эффект. Его достоинства — антибактериальное и противогрибковое действие. Мазь идеально справляется с проявлениями сухой экземы, смягчает кожный покров, устраняет шелушение, заживляет трещины. Наносится состав на пораженные кожные участки трижды в сутки в течение двухнедельного периода. Побочные действия и противопоказания отсутствуют.
- Ауробин. Помогает от экземы на пальцах рук при развитии на начальных стадиях. Устраняет сухость покровов кожи, восстанавливает эпидермис, заживляет трещины и эрозивные поражения. Использовать лекарство следует на протяжении продолжительного времени.
- Эплан. Эффективная кожная мазь, предупреждающая проявления экземы. Купить ее можно без рецепта, а отсутствие ограничений к применению позволяет делать это при любом возрастном периоде и состоянии.
Помимо проверенной лекарственной терапии, существуют народные методики приготовления мазей от экземы.
- Мазь с куриным яйцом. Берется три емкости (желательно стаканы). В первую из них выливают сырое яйцо, во вторую — воду, в третью — уксус. Объемы субстанций идентичны. Все сливают в одну банку и накрывают крышкой. Смесь взбалтывают до консистенции крема и применяют для нанесения на пораженные участки кожи на ночь. Утром остатки смеси смывают, а вечером процедуру повторяют.
- Средство на основе детского крема. Избавляет от мокнущей, микробной формы заболевания. 70% кремовой массы с 30% масла пихты или воска смешивают до образования однородной массы и наносят получившуюся кашицу на воспаленные участки трижды в день в течение 14 суток.
- Лечение с подсолнечным маслом. Для использования этой рецептуры нужно 1 ст. масла и 2 ст. л. хоз. мыла в перетертом виде смешать с канифолью, пчелиным воском и соком алоэ. Подогреть на водяной бане до полного растворения ингредиентов и использовать для лечения пораженных кожных участков.
Выбором средства занимается врач. Пациент имеет право обратить внимание на состав продукта, лечебное действие, перечень противопоказаний и стоимость.
источник
Экзема – это хроническое заболевание кожи, протекающее с периодами обострений и ремиссий. В основе лежит воспаление, проходящее несколько стадий: гиперемия (покраснение), образование узелков (папулезная), пузырьков (везикулезная), после вскрытия пузырьков наступает мокнутие, образуются корки и завершающая стадия – шелушение. Клиническая картина экземы и атопического дерматита имеет много схожего. Это выраженный зуд, из-за которого человек расчесывает кожу, сыпь, сенсибилизация организма. Попробуем разобраться, в чем отличие экземы от атопического дерматита.
| Атопический дерматит | Экзема | |
|---|---|---|
| Течение | Острое, подострое, хроническое редко | Только хроническое |
| Характер сыпи | Мономорфный, т.е. сыпь состоит из одинаковых элементов | Полиморфный, т.е. встречаются узелки, пузыри,шелушение, корки |
| Мокнутие | Отсутствует | Выражено |
| Очаговость | Покрывает зону поражения целиком | В очаге воспаления есть здоровая кожа |
| Причина | Воздействие внешних факторов, стресса | В основном воздействие внутренних факторов: эндокринные нарушения, расстройства ЖКТ, аллергия и т.д. |
| Возраст больных | Всегда начинается в детском возрасте | Болеют взрослые |
По сравнению с экземой, атопический дерматит (нейродермит) больше связан с перенесенным нервным напряжением. После стресса сначала возникает зуд, затем покраснение и сыпь. Также он может развиться после контакта с химическими веществами, производственными факторами, применением медикаментов, употребления аллергенных продуктов. Выделяют диффузный, ограниченный, линейный, фолликулярный, гипертрофический, псориазоформный нейродермит. Внешне он проявляется сыпью из узелков, пузырьков, сухостью и шелушением. Стадийность в течении воспаления не наблюдается.
- Истинная. В своем развитии проходит все стадии, присущие болезни. Протекает остро, с сильным зудом. Поражает преимущественно лицо и кисти рук, но может распространяться на все тело. Образуется множество пузырьков, которые вскрываются и оставляют эрозированную поверхность. При этом больного беспокоят жжение и болезненность.
- Дисгидротическая. Пузырьки плотные, могут сливаться. При подсыхании образуются корки. Мокнутия не бывает. Возникает на ладонях и подошвах.
- Роговая. Кожа утолщается, на ней формируются мозоли, трещины.
- Микробная. Возникает при инфицировании ран, в том числе послеоперационных, ссадин, трофических язв. Имеет четкую очерченность. Разновидности:
- Монетовидная экзема – надо отличать от атопического дерматита и микоза гладкой кожи. Характерны округлые очаги поражения.
- Интертригинозная – поражаются кожные складки.
- Варикозная – болезнь затрагивает кожные покровы над зонами расширения вен, область трофических язв.
- Сикозиформная – развивается на волосистых участках кожи.
- Микотическая – при сопутствующей грибковой инфекции.
- Себорейная. Поражается кожа, на которой много сальных желез: лицо, верхняя часть спины, грудь.
- Профессиональная. Возникает при длительном воздействии производственных факторов: пыли, химических веществ, высокой или низкой температуры.
Экзема и атопический дерматит: фото
При осмотре выявляется характерная клиническая картина, пациент предъявляет жалобы на зуд, жжение. Проводятся кожные пробы с аллергеном и иммунологический анализ крови. Важным моментом является дифференциальный диагноз экземы, псориаза и атопического дерматита. Псориаз не имеет аллергической природы, основным морфологическим элементом является папула – красное пятно с шелушением. Места локализации – разгибательные поверхности конечностей, поясница, волосистая часть головы. Чем отличается экзема от атопического дерматита рассмотрено выше.
Несмотря на некоторое различие этих заболеваний, лечатся они одинаково.
- Десенсибилизирующая терапия. Антигистаминные препараты: Цетрин, Зиртек, Супрастин. Назначаются внутрь. Внутривенно применяются тиосульфат натрия, хлорид кальция.
- Противовоспалительная терапия. Глюкокортикоидные мази и кремы: Локоид, Адвантан, Элоком, Целестодерм.
- При выраженном мокнутии вяжущие мази: нафталановая, ихтиоловая. При бактериальной инфекции мази с антибиотиками: Тридерм, Бактробан. Поражение грибком требует антимикотических мазей (Экзодерил, Бифоназол). Также улучшить состояние кожи при сильной экссудации можно с помощью Ланолина, который всасывает лишнюю влагу.
Ланолин при атопическом дерматите и экземе отзывы
- Дезинтоксикационная терапия: Энтеросгель, активированный уголь.
- Системное лечение показано только при обширном поражении. Кортикостероиды внутрь в небольших дозах (Преднизолон), при гнойных поражениях – антибиотики.
- Витамины группы А и В.
- Гипоаллергенная диета.
- Главная
- Атопический дерматит
источник
Атопическая экзема встречается как у детей, так и у взрослых. Это одна из наиболее распространенных разновидностей экзем. В отличие от других дерматологических патологий она имеет свой индивидуальный ряд особенностей.
Это разновидность дерматита со своими отличительными характеристиками. До недавнего времени атопическую экзему относили к нейродермиту. Потом выделили в отдельную патологию. Страдают от нее даже малыши до трех лет. Образуется она в основном из-за аллергических реакций. Иногда это заболевание сопровождает астму. Часто обостряется после нервного перенапряжения.
У больных наблюдается чрезмерная выработка простагландина, который формирует биологически активные вещества. У заболевшего человека подобных веществ становится слишком много. Наличие простагландина в организме может привести к воспалениям кожи, потому что он провоцирует этот процесс.
Болезнь проявляется после долгого контактирования с раздражителем-аллергеном. Обычно поражает сразу большой участок кожи. Она краснеет, слегка отекает, сильно чешется и становится сухой. Через некоторое время на пораженном участке образуются высыпания, которые похожи на пузырьки небольшого размера. Последние наполнены серозной жидкостью.
Больной расчесывает эти высыпания, потому что они сильно чешутся, вызывая большой дискомфорт. Это приводит к появлению так называемых «серозных колодцев», а также трещин и расчесов. В этот период заболевание характеризуется наличием мокнущих ран, которые способствуют появлению патогенной микрофлоры. Бактерии и грибки сильно мешают заживлению этих ран. После мокнущей стадии экзема развивается дальше. Пораженная кожа сохнет и шелушится. У больного в это время наблюдается повышение температуры.
Чем отличается атопический дерматит от экземы? Это две разных патологии, однако, их часто путают. С первого взгляда их отличить может только дерматолог. Врач должен поставить правильный диагноз, потому что терапия подбирается в зависимости от патологии, которая поразила кожу.
- Экзема образуется на открытых и закрытых участках кожи. К тому же поражение часто наблюдается совсем не в том месте, где кожа контактирует с аллергеном. К примеру, при частом воздействии бытовой химии на руки, поражение может появиться не на кистях, а в районе локтевых суставов. Локализуется экзема обычно на закрытых участках кожи.
- У экземы случаются рецидивы, которые отсутствуют у дерматита.
- Экзема проявляется по причине длительного контакта с каким-либо аллергеном. А дерматит вызывается сразу же после контакта с подобным раздражителем.
- Атопическая экзема в процессе своего развития проходит мокрую стадию. У дерматита последняя отсутствует.
Зная эти характерные особенности двух патологий, нетрудно правильно диагностировать болезнь и назначить нужную терапию.
Современная медицина не может определить точную причину, вызывающую симптомы и проявление этой болезни. Если атопическая экзема перейдет в хроническую стадию, то будет сопровождать человека на протяжении всей его жизни, периодически рецидивируя и затухая. Подмечено, что она часто появляется у тех, кто предрасположен к аллергии.
Также тут играет роль и наследственность. Например, первые признаки недуга иногда появляются у малышей уже в первые месяцы жизни. В анамнезе таких младенцев есть родственники с аллергией или астмой. Экзема и атопический дерматит поражают и взрослых людей. Причиной образования патологии здесь считают целый комплекс проблем со здоровьем:
- неправильная работа иммунной системы;
- системные патологии;
- стрессы и депрессия;
- неправильное функционирование ЖКТ, нервной и эндокринной систем;
- неправильно подобранный рацион питания.
Если экзема появилась на руках, это означает, что кожа контактирует с раздражителем (аллергеном). Последним могут быть:
- латексные перчатки;
- бытовая химия;
- косметика;
- проточная вода;
- различные украшения.
Атопическое заболевание в основном появляется на коже лица, шее, коленных, локтевых суставов. Изначально кожа краснеет и отекает, затем подсыхает и начинает шелушиться. Все это время пораженные области сильно чешутся.
Через несколько дней воспаленные участки покрываются сыпью в виде небольших узелков, волдырей, наполненных серозной жидкостью, эрозий. Кожа сильно чешется, пациент ее расчесывает, что провоцирует выделение серозного экссудата. А это приводит к образованию мокрых поверхностей и эрозии. Если же больной не будет чесать сыпь, то воспалительный процесс может пройти без стадии намокания поверхности. Высыпания высохнут и превратятся в плотную корку.
После того как кожа высыхает, на месте, где были эрозии, появляются чешуйчатые наслоения, через некоторое время они пропадают. Часто воспаление долго не проходит, за это время симптоматика периодически исчезает и снова появляется. При подобном затяжном протекании патологии на коже появляются огрубевшие участки и уплотнения.
Диагноз ставится при первом осмотре пациента. Атопическую экзему характеризуют:
Врач собирает анамнез, опрашивая больного, чтобы уточнить все факторы, которые предшествовали поражению дермы. Также он изучает симптомы и интересуется протеканием патологии. Уточняется диагноз после проведения иммунологических проб, для этого нужно сдать кровь из вены в лабораторию.
В некоторых случаях врач может назначить исследование иммунной системы пациента, привлекая таких специалистов, как аллерголог, иммунолог, диетолог и т. п. Иногда показано микроскопическое исследование на выявление грибков.
Анализы ОАК и ОАМ выявляют инфекцию в организме. Часто у пациента в крови находят эозинофилию. Нарушения в пищевом тракте, которые иногда провоцируют заболевание, показывает копрограмма. Серологические исследования дифференцируют атопическую экзему и прочие патологии.
Если экзема острая, то нарушается процесс ороговения. Отекают шиповатый и сосочковый слои кожи. При хроническом виде патологии ороговение усиливается, шиповатый слой утолщается. Рядом с сосудами скапливаются лимфоциты и гистиоциты.
Чтобы поставить правильный диагноз доктору нужно досконально изучить анамнез патологии, ознакомиться с симптоматикой и характером заболевания. Чтобы дифференцировать истинную экзему, атопическую и гнойное воспаление дермы проводится биопсия.
Для отличения атопической экземы от чесотки и грибковых патологий проводится микроскопическое исследование. Их результаты выявляют причину заболевания. Также дифференциальная диагностика проводится с различными дерматитами, псориазом и прочими патологиями.
Первое, на что обращают внимание врачи при терапии, это течение заболевания и его симптомы. Тут важно определить аллерген, провоцирующий развитие болезни. По этой причине пациента опрашивают, чтобы узнать его мнение по этому поводу. Если точного раздражителя выявить не удается, то доктор направляет больного на аллергопробы.
Данный анализ позволяет определить расположенность организма пациента к определенному аллергену. После чего его нужно исключить из жизни человека. Тогда терапия будет эффективной.
При атопической экземе терапия включает в себя соблюдение диеты. Из ежедневного рациона исключаются маринады, соленья, копченья и полуфабрикаты. Еда должна быть гиппоаллергенной и желательно белково-растительной. Рекомендуется отдать предпочтение растительной пище, а также исключить из рациона аллергенные продукты: фрукты, ягоды и овощи красного цвета, цитрусовые, редис, грибы. Мясо нужно есть нежирных сортов, например, индейку, кролика. А также сократить употребление сладкого и мучного.
Диетологи советуют голодать в период острого протекания атопической экземы (максимум два дня). Это способствует очищению организма от скопившихся шлаков. Однако предварительно нужно проконсультироваться с диетологом и другими врачами, потому что голодание часто провоцирует обострение других хронических патологий.
Если экзема появилась на верхних конечностях, то больному следует воздерживаться от контактов с домашней химией и стараться как можно меньше мочить руки. Чистить их можно ватными тампонами. Следует помнить, что уход за пораженными частями кожи имеет огромное значение!
Данный вид экземы имеет большой спектр различных методов и средств для терапии. Если лечение подобрано правильно и все его ключевые принципы соблюдаются, то можно добиться перехода патологии в стадию с редкими рецидивами.
Терапия основывается на комплексе различных лечебных мероприятий. Врачи тут рекомендуют пациентам в первую очередь изменить свой образ жизни. В комплекс входят:
- соблюдение личной гигиены;
- диета;
- правильный режим сна и бодрствования;
- умеренные физические нагрузки;
- закаливающие тело процедуры.
Атопический дерматит и экзема – патологии разные. При наличии экземы следует стабилизировать психическое состояние пациента. Он должен быть полностью уверенным в положительном эффекте от лечения и прилагать к этому усилия. Основное лечение тут складывается из использования медикаментозных средств и народных методов.
Перейдем к медикаментозной терапии. Так как болезнь вызвана аллергической природой, врачи назначают сенсибилизирующие лекарственные средства. Например, хлорид кальция, Кларитин, Супрастин и т. п. Последующее лечение направляется на купирование симптомов и улучшение общего состояния пациента.
Для этого врачи прописывают:
- стероидные мази;
- седативные средства;
- противомикробные мази с содержанием антибиотиков;
- примочки на основе Фурацилина и Борной кислоты.
Из народных средств обычно используются лекарственные травы, которые легко снимают воспаление и прочие симптомы атопической экземы. Дерматит и экзема – патологии разные, но в обоих случаях одинаково эффективны такие народные средства:
- Отвар из коры ивы – 2 ч/л коры на 500 мл горячей воды. Отвар настаивается и им обмывают пораженные участки 3-4 раза в сутки.
- Сок чистотела – используется для смазывания раночек, которые долго заживают.
- Настой из почек березы – снимает отеки, красноту. Стакан почек заливается стаканом воды и кипятится примерно двадцать минут. После чего он фильтруется и настаивается в течение суток. Им смазывается пораженная кожа 3-4 раза в сутки. Курс – 15 дней.
- Сок каланхоэ – из него делаются ночные примочки.
- Картофель (сырой) – измельчается до состояния кашицы, заворачивается в марлю, после чего прикладывается к пораженным участкам.
- Облепиховое масло – наносится на места воспаления на ночь. Уменьшает зуд, снимает отеки и покраснения.
Чтобы болезнь не рецидивировала и для поддержания здоровья пациент должен придерживаться профилактики. Тут надо соблюдать такие правила:
- исключить любые вредные привычки;
- соблюдать правила гигиены;
- ограничить использование косметики;
- отказаться от посещения общественных бань и саун;
- следить за своим рационом и режимом дня.
Что быстрее лечится дерматит или экзема? Экзема является коварной патологией и может появляться снова и снова. Терапия этого недуга – трудный и длительный процесс. Чем раньше начать лечение, тем быстрее придет период выздоровления. Дерматит же не такой коварный и лучше поддается терапии.
Полное выздоровление от экземы может наступить через полгода после начала развития, если будут исключены все аллергены, которые ее провоцируют. Если же этого не сделать, то атопическая экзема перейдет в хроническую форму и останется с человеком на всю жизнь.
источник
Неотъемлемым спутником заболеваний кожи (дерматитов) становится зуд с покраснением. Развитие патологии связано с прогрессом воспалительного процесса, обусловленного психическими перегрузками совместно с наследственной предрасположенностью. Чем снять зуд при дерматите, ведь он ведет к нервной напряженности, нарушениям сна, провоцирует чувство беспокойства.
При воспалении кожных покровов места локализации поражения покрываются красными пятнами и начинают нестерпимо чесаться, что указывает на развитие зудящей формы дерматита. Признаки недуга могут обнаруживаться на разных частях тела, но перед лечением патологии следует установить, к какому виду дерматитов относятся конкретные симптомы.
- Зуд при контактной форме дерматита появляется в местах тесного контакта с раздражителем. Для избавления от дискомфорта достаточно исключить соприкосновение.
- Аллергический вид дерматита также сигнализирует сильным зудом, но как реакцией на присутствие аллергена. Удаление провокатора избавляет от воспаления верхнего слоя эпидермиса.
- Признаки атопического дерматита сопровождаются сильным зудом всего тела. Патология наблюдается в основном у малышей, может превратиться в хронический процесс.
- На себорейную форму недуга указывает воспаление сальных желез по месту условно-патогенной зоны.
При любой форме кожной патологии зуд не только создает невыносимый дискомфорт. Опасный симптом, развивающийся от чрезмерной сухости кожи, может стать причиной развития вторичной инфекции из-за нарушения целостности кожного покрова.

Терапию при любом типе дерматита врач назначает индивидуально после диагностики. Она позволяет определиться с типом патологии, ее основными причинами. Особое внимание уделяется результатам исследования крови и визуальной оценке степени поражения кожи.

- курс антигистаминных препаратов необходим для снижения уровня гистамина, вызывающего раздражение нервных окончаний (Диазолин, Димедрол, Лоратадин);
- прием витаминов группы В, а также витаминов А, Е и С должен быть не комплексным, а раздельным;
- при тяжелой форме дерматита не обойтись без подключения гормональных средств, действующих комплексно.
У маленьких детей расчёсывание очагов зудящего недуга становится причиной возникновением микротравм, сопровождается плачем. Однако следует учесть, что многие препараты для взрослых деткам давать нельзя.
Из линейки антигистаминных средств, помогающих снять беспокойные симптомы, детям разрешен препарат Супрастин. Облегчить состояние малыша можно регулярной обработкой кожи эмолентами. Специальные эмульсии разрешены к применению даже у новорожденных.
- Для избавления от зуда, вызванного аллергией, приготовьте ванну с отваром череды. Заварив траву по рекомендации на упаковке, добавьте отвар в ванну.
- Для протирания очагов зуда, воспользуйтесь содовым раствором. Питьевую соду (2 чайных ложечки) разводят в стакане воды (теплой).
- Наложение на пораженное место салфетки с порошком сухой горчицы помогает снять зуд кожи всего через 3-5 минут.
- Марлю со смесью заваренных овсяных хлопьев опускают в ванну. Затем вымачивают и отжимают до тех пор, пока вода для купания не станет клейкой.
- Известно, что огуречный сок снимает зуд, а картофельный – воспаление. Срез одного из овощей можно накладывать на проблемное место.
Если кожа ребенка полностью покрыта пятнами, а поиск источника проблемы не дал результата при исключении из рациона большинства продуктов, значит у малыша атопический дерматит. Чтобы победить недуг, необходимо увлажнять кожный покров.
Чтобы облегчить зуд у взрослого, следует исключить контакты с провокатором зуда – снять с себя синтетику. Если ребенок грудной, кормящей маме придется пересмотреть рацион питания, отказавшись от аллергенных продуктов, пищи с консервантами.

- Противовоспалительные средства. Благодаря обезболивающему эффекту, гелем Фенистил пользуются не только против укусов комаров, но и при зудящем дерматите атопического типа. Также можно применять снимающую зуд мазь Протопик, крем Дермалекс, заживляющий ранки Бепантен.
- Лекарства гормонального типа. Действие мазей и кремов при атопическом дерматите помогает снять отек, остановить распространение воспаления. Прежде, чем пользоваться Адвантаном или Лоринденом для снятия зуда у ребенка, следует ознакомиться с инструкцией, руководствоваться назначением врача.
- Выбор комбинированных трехкомпонентных средств (Пимафукорт, Триакутан, Тридерм) оправдан в случае присоединения сопутствующей инфекции. Кроме кортикостероида, препарат содержит антибиотик и противогрибковую составляющую, комплексно воздействуя на проблему.
Дети до трех лет подвержены младенческой форме атопического дерматита. Обычно заболевание проходит само, но дерме требуется регулярное увлажнение. При пересушенной коже рецидивов не избежать.
При данном типе кожной патологии симптомы зуда наиболее интенсивные. Невыносимые ощущения могут застигнуть в любом месте, а также в любое время суток, мешая нормальному сну. Человек чувствует себя уставшим, психически неустойчивым, а любой раздражитель становится причиной страдания.
С точки зрения дерматологов и аллергологов, лучшим способом облегчить состояние больного будет нанесение крема с кортикостероидом, прием антигистаминного препарата, назначенного врачом. Также врачи не исключают облегчающего влияния холода. К очагу зуда можно приложить мешочек со льдом либо промокать тканью, смоченной в холодной воде.
Народные целители советуют пользоваться примочками из отвара зверобоя или ромашки, листочков лаврового листа или черной смородины. Эффективно действует смазывание зудящих мест соками тыквы, сельдерея. К мякоти и соку алоэ можно добавить масло (персиковое либо миндальное), чтобы полученной смесью обработать обширные участки сильной сыпи.
источник
Обзор эффективных мазей при экземе на руках при зуде. Какими еще препаратами можно снять зуд на руках при этом неприятном заболевании.
Экзема считается распространенным дерматологическим заболеванием, которое провоцируется воспалительными процессами. Подвержены недугу люди с повышенной чувствительностью к различным раздражителям. Зуд является одним из основных симптомов болезни. Проявляется он с самого начала развития патологии после возникновения сыпи и очагов воспаления. Зуд, в зависимости от индивидуальных особенностей человека, может иметь разную интенсивность, принуждая пациента постоянно чесаться. В результате пораженные участки кожи повреждаются, пузырьки лопаются, а инфекция распространяется по здоровым клеткам, вызывая осложнения. В ходе лечения стоит принять необходимые меры, помогает мазь при экземе на руках при зуде. Помимо негативных последствий он снижает качество жизни, вызывает проблемы в работе ЦНС. Нередко становится источником депрессивного состояния.
Развитие экземы связано с чрезмерным увеличением количества иммунных клеток (Т-лимфоцитов). Они отвечают за определение антигенов и реакцию на их наличие. В момент осуществления подобного рефлекса Т-лимфоциты задействуют и здоровые клетки, повышая реактивность всего организма. В результате возникают разные модификации в кожных тканях. Одним из симптомов изменений является зуд.
Пациент в процессе чесания кожных покровов активизирует деятельность лейкоцитов, действие которых направлено на устранение патогенных микроорганизмов из крови и клеток. Лейкоциты вырабатывают особые вещества — лейкотриены. После их проникновения в кровь иммунные клетки получают сигнал о формировании воспалительного процесса. Т-лимфоциты начинают активно атаковать пораженные экземой ткани. Это приводит к более сильному проявлению зуда.
Не чесать зараженные ткани невозможно, поскольку зуд только усиливается. Расчесывание не приносит облегчения, а только обостряет неприятный симптом. Для полноценного лечения экземы очень важно любыми доступными способами уменьшить зуд и жжение.
Зачастую привычки и особенности жизнедеятельности пациентов способствуют развитию симптомов экземы. По этой причине важно пересмотреть свое отношение к гигиене, перегрузкам и температурному режиму. Соблюдение несложных правил поможет снизить зудящие ощущения на участках, пораженных экземой:
- Пользуйтесь только теми мылом, лосьонами и стиральными порошками, которые не содержат ароматизаторов. Избегайте средств со спиртом, поскольку он сильно сушит кожу. Не стоит использовать влажные салфетки и кондиционеры, предназначенными для белья, так как эти изделия ароматизированы и могут вызвать раздражение кожи.
- Одежда, прилегающая к телу, должна быть изготовлена из натуральных материалов. Бамбук, шелк, хлопок гораздо безопаснее для организма по сравнению с полиэстером. Шерстяные изделия являются мощным раздражителем. Новые вещи стоит предварительно постирать, а уже потом носить. Процедура помогает устранить любые вещества, которые попали на них в процессе фабричного производства.
- В помещении, где больше всего времени проводит пациент, должно быть прохладно. Высокие температурные показатели и повышенное потоотделение усугубляют ситуацию. Если больной вспотел, стоит промыть кожные покровы. При выделении пота эпидермис пересушивается. Кроме того, на нем остается соль, которая также играет роль раздражителя.
- Рекомендуется использование увлажнителей воздуха, которые будут насыщать атмосферу помещения влагой. Экзема связана с сухостью кожи, поэтому устройства помогут смягчить симптомы, в том числе и зуд. Стоит уделять пристальное внимание чистоте устройства, поскольку в нем создается благоприятная среда для развития грибков, вредоносных бактерий, плесени. Очищение увлажнителя необходимо проводить с соблюдением указанных в инструкции правил.
- К раздраженным участкам кожи стоит время от времени прикладывать влажные охлажденные компрессы. Это поможет снизить проявление зуда.
- Регулярно обрезайте ногти. Расчесывание поврежденной кожи длинными ногтевыми пластинами приведет к еще большим повреждениям. Если экзема диагностирована у ребенка, который не может не чесаться, можно надеть на его руки перчатки или забинтовать пальцы.
- Избегайте стрессовых ситуаций. Любые перегрузки провоцируют экзему. Снимать стресс помогают занятия танцами, йогой, медитацией. При этом важно снизить количество потребляемого кофеина, который приводит к нервной возбудимости и учащению сердечного ритма.
Необходимо как можно скорее выяснить, что является причиной развития заболевания. Среди наиболее распространенных раздражителей отмечаются пыль, определенные разновидности продуктов питания, одежда, мыло, парфюмерная продукция и другие. При определении аллергенов следует свести к минимуму контакты с ними.
Если методы, связанные с изменением образа жизни, не помогают справиться с симптомами экземы, стоит получить консультацию квалифицированного специалиста и приступать к медикаментозному лечению. Нельзя запускать болезнь, ведь она может спровоцировать развитие серьезных осложнений. В число таковых входят дерматологические инфекции, воспалительные процессы в слизистой глаз, нейродермит, снижение либо усиление кожной пигментации и другие.
Полное устранение зуда достигается благодаря приему мощных гормональных средств. Однако принимать их на протяжении долгого времени нельзя из-за наличия побочных эффектов. Существуют и более безопасные препараты, снижающие симптомы.
На начальных стадиях развития экземы пациентам прописывают антигистаминные лекарства. К таковым относятся Кларитин, Супрастин, Эриус. Препараты останавливают воспалительный процесс, что приводит к предотвращению зуда. Если заболевание получило широкое распространение, необходимо принимать более мощные антигистаминные препараты, в состав которых входит анестезин (Димедрол, Бенадрил). Они обладают снотворным и седативным эффектами.
Для наружного использования подходят следующие мази и кремы:
- Синаф. Стероидная мазь, обладающая высокой эффективностью, снимает воспаление, признаки аллергии, зуд. Подходит для детей в возрасте от 2 лет. Стоит отметить, что данное средство имеет немало побочных эффектов, а также противопоказаний.
- Белодерм. Эта гормональная мазь хорошо справляется с устранением зуда. Средство противопоказано женщинам в период беременности и лактации и детям, если в ранки на коже попадает инфекция.
- Элидел. Мягкий, но действенный препарат, губительно действующий на воспаление, аллергены, позволяет снять зуд при экземе. Подходит для использования маленьким детям с 3-х летнего возраста.
- Псило-бальзам. Гель быстро и эффективно устраняет воспаление, отечность, снимает зуд. Средство обладает болеутоляющим действием, приятно охлаждает пораженные участки кожи. Бальзам имеет мало противопоказаний.
- Акридерм. Гормональный крем, основанный на синтетических компонентах. Помогает избавиться от сильного зуда и нагноения, подавляет воспаление, устраняет симптомы аллергии. Акридерм имеет множество противопоказаний, не подходит детям и беременным.
- Незулин. Гель производится с использованием Д-пантенола, эфирных масел и натуральных экстрактов целебных трав: солодки, ромашки, подорожника. Благодаря безопасному составу не имеет противопоказаний за исключением индивидуальной непереносимости отдельных ингредиентов.
- Скин-Кап. Активным компонентом мази является цинк. Действие препарата направлено на уничтожение грибков и воспалений, восстановление повреждений. Средство выпускается и в форме шампуня, который удобно использовать при наличии экземы на коже головы. Противопоказаний лекарство не имеет.
Ни в коем случае не стоит самостоятельно назначать себе какие-либо препараты. Предварительно необходимо проконсультироваться с врачом, который подберет наиболее эффективные средства.
Неправильная терапия не только не принесет положительного результата, но и значительно усугубит состояние пациента. Особенно опасно применение гормональных лекарств без назначения доктора. При этом важно соблюдать назначенную дозировку и противопоказания.
Для противозудной терапии часто применяются народные средства, проверенные веками. Объясняется их популярность натуральным составом, который не имеет побочных эффектов и не приносит вреда человеческому организму. К наиболее эффективным относятся следующие:
- Необходимо заварить 20 г пустырника 250 мл воды. Принимают настой трижды в день по одной десертной ложечке за раз.
- Воспаление и зуд снимают лечебные ванночки, приготовленные из череды, дубовой коры, листьев подорожника.
- Компрессы с использованием натурального меда устраняют основные симптомы экземы.
- Свежевыжатый сок петрушки наносится на зараженную кожу, а также принимается внутрь с добавлением лимонного сока в расчете 1:1.
- При сухой разновидности заболевания рекомендуется закреплять на пораженных участках корку апельсина, при влажной — накладывать компрессы из ряженки.
Симптомы экземы нельзя игнорировать, их необходимо своевременно лечить. Перечисленные методы обязательно помогут многим пациентам избежать развития осложнений. Однако в любом случае консультация опытного врача никогда не бывает лишней.
источник
Медицинский справочник болезней
Аллергические поражения кожи. Кожный зуд. Крапивница. Экзема. Эритема и др.
АЛЛЕРГИЧЕСКИЕ ПОРАЖЕНИЯ КОЖИ.
КОЖНЫЙ ЗУД.
Это ощущение, вызывающее потребность расчесывать кожу. В большинстве случаев имеет нервно-аллергическую природу.
Может быть симптомом различных кожных болезной (экземы, крапивницы, чесотки и др.) или самостоятельным кожным заболеванием (так называемый идиопатический зуд). В первом случае при осмотре больного выявляются симптомы соответствующих дерматозов, а при идиопатическом зуде эти симптомы отсутствуют.
Клиническая картина .
- На зудящих участках кожи имеются лишь точечные или линейные экскориации (расчесы).
- При упорном зуде нередко отмечается изменение ногтей рук: зеркальный блеск их поверхности (полированные ногти), сточенность свободного края.
- У некоторых больных зуд осложняется пиодермией.
- Зуд может быть постоянным или приступообразным. Обычно зуд усиливается в вечерние часы, когда он может стать нестерпимым.
Различают генерализованный и локализованный зуд.
Генерализованный зуд может быть следствием пищевой непереносимости (пищевой зуд — от острых блюд, копченостей, грибов, свинины и др.), медикаментозной сенсибилизации (лекарственный зуд — от антибиотиков, сульфаниламидов и др.), реакцией на изменение внешней температуры (холодовый зуд и тепловой зуд). В преклонном возрасте зуд может быть результатом сухости кожи вследствие пониженной функции сальных желез (сенильный зуд). Нередко генерализованный зуд является следствием тяжелых общих заболеваний — гепатита, сахарного диабета, лейкозов, лимфогранулематоза, злокачественных новообразований и др., впрочем он может задолго предшествовать типичным клиническим проявлениям основного заболевания. Генерализованный зуд может наблюдаться при различных нервно-психических заболеваниях (неврозах, маниакально-депрессивном психозе).
Локализованный зуд чаще поражает аногенитальную область (анальный зуд, зуд мошонки, зуд вульвы) и волосистую часть головы. Наряду с упоминавшимися этиологическими факторами локализованный зуд часто провоцируют местные причины (геморрой, глистная инвазия, проктит, простатит, бели, кандидоз, себорея и др.). Локализованный зуд обычно носит приступообразный характер.
Больные зудом подлежат тщательному обследованию в поисках причины заболевания.
ЛЕЧЕНИЕ ЗУДА.
- Устранение этиологического фактора, лечение основного заболевания,
- Нераздражающая диета,
- Седативные препараты,
- Антигистамины,
- Теплые ванны, взбалтываемые взвеси или спиртовые обтирания с ментолом и анестезином,
- Димедроловый крем, кортикостероидные мази.
Прогноз. Полное излечение зависит от возможности устранения причинного фактора, в частности от прогноза заболевания, вызвавшего зуд.
Это аллергическое заболевание, характеризующееся образованием на коже и слизистых оболочках волдырей.
Этиология, патогенез.
Этиологические факторы, обусловливающие развитие крапивницы, делят на экзогенные (физические-температурные, механические, химические и др.) и эндогенные (патологические процессы во внутренних органах, нарушения нервной системы).
Патогенез во всех случаях имеет много общих звеньев.
Этиологические факторы вызывают накопление в тканях химически активных веществ типа гистамина, которые повышают проницаемость сосудистых стенок, расширяют капилляры, следствием чего является отек сосочкового слоя дермы, обусловливающий появление волдырей.
Роль аллергенов могут играть неполностью расщепленные белковые продукты, токсины (испорченные продукты, неполностью переваренные), токсические вещества, образующиеся при колитах, недостаточной функции почек. Возможна бактериальная аллергия. Важную роль в патогенезе крапивницы играют функциональные нарушения нервной системы, особенно вегетативной. В частности, известна холинергическая крапивница, развивающаяся при нервном возбуждении и обусловленная выделением ацетилхолина в тканях под влиянием раздражения парасимпатической нервной системы.
Клиническая картина .
На коже образуются (реже слизистых оболочках) экссудативные бесполостныхе эфемерные элементы — волдыри, отечные, плотные, ярко-розового цвета, приподнимающихся над уровнем кожи, различных размеров (диаметром от 0,5 до 10-15 см) и очертаний (округлых, крупнофестончатых и др.), нередко с зоной побледнения в центре. Волдыри исчезают (иногда через несколько минут) бесследно.
Острая крапивница характеризуется внезапным началом, появлением сильного зуда, жжения и высыпаний на любых участках кожного покрова, а также на слизистых оболочках губ, языка, мягкого неба, гортани. Острая крапивница чаще обусловлена лекарственной или пищевой аллергией, парентеральным введением лекарств, сывороток, вакцин, переливанием крови.
Острый ограниченный отек Квинке (Гигантская крапивница) характеризуется также внезапным развитием ограниченного отека кожи (слизистой оболочки) и подкожной жировой клетчатки лица (губы, щеки, веки и др.) или половых органов. При этом кожа становится плотноэластической, белого, реже розового цвета. Субъективные ощущения обычно отсутствуют. Через несколько часов или 1 -2 дня отек спадает.
Возможно сочетание отека Квинке с обычной крапивницей. При отеке, развивающемся в области гортани, возможны стеноз и асфиксия.
Хроническая рецидивирующая крапивница обычно развивается на фоне продолжительной сенсибилизации, обусловленной очагами хронической инфекции (тонзиллит, холецистит, аднексит и др.), нарушением деятельности желудочно-кишечного тракта, печени и др.
Рецидивы заболевания, характеризующиеся появлением волдырей на различных участках кожного покрова, сменяются ремиссиями различной длительности.
Во время приступа возможны головная боль, слабость, повышение температуры тела, артралгии, при отеке слизистой оболочки желудочно-кишечного тракта — тошнота, рвота, понор. Мучительный зуд может сопровождаться бессонницей, невротическими расстройствами.
Солнечная крапивница — разновидность фотодерматоза; развивается у лиц, страдающих заболеванием печени и нарушенным порфириновым обменом при выраженной сенсибилизации к ультрафиолетовым лучам. Болеют чаще женщины. Заболевание характеризуется появлением высыпаний на открытых участках кожи (лицо, руки и др.). Характерна сезонность (весна-лето). При длительном пребывании на солнце высыпания могут сопровождаться общей реакцией организма в виде нарушения дыхания и сердечной деятельности, возможен шок.
Диагноз в типичных случаях затруднений не представляет.
Дифференциальный диагноз проводят с дерматозом Дюринга, для которого, помимо уртикарных элементов, характерны везикулы, папулы.
ЛЕЧЕНИЕ КРАПИВНИЦЫ.
- При острой крапивнице, вызванной приемом внутрь лекарственных и пищевых веществ, показаны слабительные средства,
- Гипосенсибилизирующие препараты — 10% раствор хлорида кальция в/в, глюконат кальция в/м, антигистаминные препараты.
- В тяжелых случаях приступ можно купировать введением п/к 1 мл адреналина, кортико-стероидных препаратов (при угрожающем отеке гортани лучше вводить в/в).
Наружно — противозудные средства: 1 % спиртовой раствор ментола, салициловой кислоты, календулы.
- При хронической крапивнице необходимо выявить этиологический фактор.
- В случае обнаружения аллергена показана специфическая гипосенсибилизация,
- Санация очагов хронической инфекции,
- Лечение болезней желудочно-кишечного тракта, дегельминтизация.
- При нарушениях нервной системы — седативная терапия.
- Рекомендуется молочно — растительная диета с исключением возбуждающих средств.
- Показаны также общая ионогальванизация с хлоридом кальция, субаквальные ванны.
- В случае солнечной крапивницы—фотодесенсибилизирующие препараты (делагил, плаквекил).
Профилактика. Лечение очагов хронической инфекции, заболеваний желудочно-кишечного тракта, нервной системы, исключение повторных воздействий аллергенов.
Это токсико-аллергическое поражение кожи и слизистых оболочек, нередко сопровождающееся изменениями внутренних органов и нервной системы. Возникает как реакция на прием медикаментов (чаще сульфаниламиды, антибиотики, бутадион, барбитураты), приводит к развитию некролиза всех слоев эпидермиса и его отслоению.
Симптомы, течение.
Заболевание начинается с высокой температуры, резкой слабости, иногда боли в горле. На этом фоне возникают обширные эритематозно-пузырные поражения кожи и слизистых оболочек. После вскрытия пузырей поражение приобретает сходство с ожогом I-11 степени; симптом Никольского резко положительный. С появлением высыпаний состояние больных резко ухудшается. Процесс может принять генерализованный характер, сопровождается дистрофическими изменениями внутренних органов (печень, почки, кишечник, сердце и др.), токсическим поражением нервной системы.
В мазках-отпечатках с эрозий при окраске по Романовскому-Гимзе выявляются кубоидные клетки с крупными ядрами.
Диагноз устанавливают при наличии крупных пузырей и положительного симптома Никольского, отсутствии в мазках-отпечатках типичных акантолитических клеток, указании на предшествующий прием медикаментов. Сходство с синдромом Лайелла может иметь стафилококковое поражение: в этом случае в мазках-отпечатках определяются большие эпителиальные клетки с маленькими ядрами, а некролиз развивается только в поверхностных отделах эпидермиса.
- Преднизолон (или другие глюкокортикоиды) по 60-100 мг/сут,
- Детоксицирующие средства (унитиол по 5 мл 2 раза в сутки или гемодез и др.),
- Антигистаминные препараты,
- Гемосорбция, плазмаферез,
- Симптоматическая терапия.
Местно назначают 5% дерматоловую мазь.
Прогноз серьезный: почти 25% больных погибают, несмотря на интенсивную терапию. Ранняя диагностика и раннее начало кортикостероидной терапии улучшают прогноз.
Это острое токсико-аллергическое заболевание, сопровождающееся генерализованными высыпаниями на коже и слизистых оболочках; злокачественный вариант экссудативной эритемы.
Симптомы, течение.
Внезапно повышается температура тела, отмечаются недомогание, головная боль. На коже симметрично возникают резко ограниченные крупные розовато- или ярко-красного цвета пятна, реже — уплощенные отечные папулы, часто с цианотичной периферией, в центре некоторых формируются пузыри. На слизистых оболочках полости рта, носа, глаз, гортани, половых органов, в области заднего прохода возникают пузыри, которые в течение 2-4 дней вскрываются; образуется кровоточащая эрозия с обрывками покрышек пузырей по краю. Губы отечны, покрыты кровянистыми корками. Процесс может осложняться геморрагическими высыпаниями, носовыми кровотечениями, гнойным конъюнктивитом, изъязвлением роговицы. Возникающий токсикоз может явиться причиной сердечно-сосудистой и легочной недостаточности, нефрита и др.
Диагноз основывается на характерном начале, тяжелом общем состоянии, наличии на коже хотя бы единичных высыпаний, типичных для экссудативной эритемы, на отсутствии в мазках-отпечатках акантолитических клеток, отрицательном симптоме Никольского.
- Кортикостероиды, начиная с 60 мг преднизолона или 9 мг дексаметазона ежедневно,
- Плазмаферез, гемодез по 100-150 мл через день или введение 30% раствора тиосульфата натрия по 10-15 мл,
- Препараты кальция.
- При инфекционно-аплергической природе заболевания целесообразно присоединение антибиотиков широкого спектра действия, салицилатов;
- При наличии геморрагического синдрома — витамины Р, К, аскорбиновая кислота, препараты кальция.
Наружно применяют 5% дерматоловую мазь; полоскания 2% раствором борной кислоты, раствором фурацилина (1:5000), при наличии конъюнктивита используют капли, содержащие 1% гидрокортизон, сульфацил- натрий и др.
- По мере улучшения процесса суточную дозу кортикостероидов постепенно уменьшают, лечение прекращают после клинического выздоровления.
Прогноз хороший: болезнь длится 2-3 мес., рецидивов не наблюдается.
Это воспаление поверхностных слоев кожи нервно-аллергического характера, возникающее в ответ на воздействие внешних или внутренних раздражителей, отличающееся полиморфизмом сыпи, зудом и длительным рецидивирующим течением.
Этиология неизвестна.
Патогенез.
Поливалентная (реже моновалентная) сенсибилизация кожи, в результате которой она неадекватно реагирует на различные экзогенные и эндогенные воздействия. Сенсибилизации способствуют стрессовые переживания, эндокринопатии, болезни желудочно-кишечного тракта, печени, а также микозы стоп, хронические пиококковые процессы и аллергические заболевания. В детском возрасте экзема патогенетически связана с экссудативным диатезом.
Клиническая картина.
Экзема наблюдается в любом возрасте, на любом участке кожного покрова (чаще на лице и верхних конечностях).
Различают: истинную, микробную, себорейную и профессиональную экзему.
Истинная экзема протекает остро, подостро и хронически.
- Острая экзема характеризуется яркой отечной эритемой с множественными мельчайшими пузырьками, при вскрытии которых образуются точечные эрозии с обильным мокнути-ем, образованием корок и чешуек. Субъективно-жжение и зуд. Продолжительность острой экземы 1,5-2 мес.
- При подостром течении воспалительные явления менее выражены: окраска очагов становится синюшно-розовой, отечность и мокнутие умеренные, стихают жжение и зуд; присоединяется инфильтрация. Продолжительность процесса — до полугода.
- При хроническом течении в клинической картине преобладает инфильтрация кожи; пузырьки и мокнущие эрозии обнаруживаются с трудом, субъективно-зуд. Течение неопределенно долгое, рецидивирующее.
Разновидностью истинной экземы является Дисгидротическая экзема, которая локализуется на ладонях и подошвах и проявляется обильными, местами сливающимися в сплошные очаги пузырьками и многокамерными пузырями с плотной покрышкой, при вскрытии которых обнажаются мокнущие участки, окаймленные бахромкой рогового слоя.
Микробная экзема, в патогенезе которой значительную роль играет сенсибилизация к микроорганизмам (обычно пиококкам), отличается асимметричным расположением, чаще на конечностях, округлыми очертаниями, четкими границами отслаивающегося рогового слоя, наличием гнойничков и нередкой приуроченностью к свищам, длительно незаживающим ранам, трофическим язвам (паратравматическая экзема).
Себорейная экзема патогенетически связана с себореей. Встречается в грудном возрасте и после пубертатного периода. Локализуется на волосистой части головы, за ушными раковинами, на лице, в области грудины и между лопатками.
Ее своеобразными особенностями являются желтоватая окраска, наслоение жирных чешуек, отсутствие выраженного мокнутия, нерезкая инфильтрация, склонность очагов к регрессу в центре с одновременным ростом по периферии.
Профессиональная экзема, морфологически сходная с истинной, поражает открытые участки кожи (кисти, предплечья, шею и лицо), которые в первую очередь подвергаются в условиях производства вредному воздействию химических раздражителей, и имеет не столь упорное течение, так как сенсибилизация при ней носит не поливалентный, а моновалентный характер. С диагностической целью используют аллергические кожные пробы.
ЛЕЧЕНИЕ ЭКЗЕМЫ.
- Лечение сводится к выявлению и устранению раздражающего фактора, терапии сопутствующих заболеваний. Следует максимально щадить кожу, особенно пораженных участков, от местного раздражения.
- Диета при обострениях преимущественно молочно-растительная.
- Назначают антигистаминные и седативные средства, в том числе транквилизаторы.
- При острых явлениях, сопровождающихся отечностью и мокнутием — диуретики, препараты кальция, аскорбиновая кислота и рутин.
Местно — при отечности и мокнутии примочки из растворов риванола, фурацилина; по их устранении- пасты (2-5% борно-нафталановая, борно-дегтярная и др.), затем мазисерные,нафталановые, дегтярные); при резкой инфильтрации-тепловые процедуры. На всех этапах широко показаны кортикостероидные мази (при пиококковых осложнениях-комбинированные с антимикробными компонентами).
- При упорных отграниченных очагах, особенно дисгидротической экземы — сверхмягкие рентгеновские лучи, кортикостероидов внутрь.
- Тяжело протекающие формы подлежат лечению в стационаре с последующей курортотерапией.
Профилактика, прогноз.
Коррекция нейрогенных отклонений и сопутствующих заболеваний, особенно микозов стоп и пиококковых поражений; своевременное лечение экссудативного диатеза и себорейных состояний; исключение контакта с химическими раздражителями на производстве (трудоустройство) и в быту. Прогноз истинной экземы в отношении полного излечения сомнителен, других форм — более благоприятен.
ЭРИТЕМА ЭКССУДАТИВНАЯ МНОГОФОРМНАЯ.
Это циклически протекающее заболевание, характеризующееся эритематозно-папулезными и буллезными высыпаниями на коже и слизистых оболочках.
Этиология неизвестна.
Патогенез.
Инфекционно-аллергический и токсико-аплергический (лекарственный).
Симптомы, течение.
Начинается остро, часто с повышения температуры до 38-39 °С, недомогания. На этом фоне спустя 1-2 дня преимущественно на разгибательных поверхностях конечностей симметрично возникают резко отграниченные овальные или круглые отечные пятна и уплощенные папулы диаметром до 20 мм, розово-красного и ярко-красного цвета. Свежие высыпания появляются в течение 2- 4 дней, после чего температура снижается и общие явления постепенно проходят. Одновременно с увеличением размера высыпаний центральная их часть западает, а периферический валик приобретает цианотический оттенок. В центре многих высыпаний, а иногда и на неизмененной коже возникают разнокалиберные пузыри с серозным или геморрагическим содержимым. Постепенно пузыри спадают, иногда вскрываются с образованием эрозий; на их месте появляются грязновато-кровянистые корки.
Примерно у 1/3 больных поражается слизистая оболочка рта. Высыпания появляются на ограниченных участках или захватывают всю слизистую оболочку рта и губы. Процесс начинается с отека и гиперемии. В течение последующих 1-2 дней на этом фоне возникают пузыри. Они быстро вскрываются, образуются ярко-красные эрозии, поверхность которых легко кровоточит и очень болезненна. На губах содержимое пузырей обычно ссыхается в кровянистые корки. Поражение слизистой оболочки полости рта обусловливает тяжесть заболевания. Спустя 3-6 дней процесс начинает регрессировать и через 3-6 нед заканчивается выздоровлением.
Симптоматическая форма экссудативной эритемы обусловлена чаще медикаментозными (в том числе сыворотками и вакцинами) и инфекционными факторами, имеет обычно более распространенный характер, но бывает и фиксированной (излюбленная локализация — рот и половые органы); отсутствуют сезонность рецидивов заболевания и продромальные явления.
Наиболее тяжелой формой экссудативной эритемы является синдром Стивенса-Джонсона (см.выше).
Диагноз основан на типичной картине поражения кожи, сезонности заболевания, цикличности течения. При изолированном поражении слизистой оболочки полости рта имеют значение острое начало с быстрым прогрессированием болезни, выраженность воспалительных явлений, отсутствие акантолитических клеток в мазках-отпечатках.
- Постельный режим;
- Натрия сапицилат до 2 г в день,
- Препараты кальция,
- Антигистаминные средства;
- При более тяжелых формах, особенно при поражении слизистой оболочки полости рта, назначают кортикостероидные препараты (преднизолон не менее 20-30 мг в день в течение 10- 14 дней с последующим уменьшением дозы),
- Антибиотики широкого спектра действия или сульфанилиды (если причинами заболевания не являются медикаменты),
- Аскорбиновую кислоту, гамма-глобулин.
Местно — присыпка из окиси цинка и талька, водные и масляные болтушки. При поражении слизистой оболочки полости рта — полоскания ромазулоном, раствором фурацилина (1:5000), 0,5% раствором новокаина, 2% раствором борной кислоты с последующим орошением аэрозолем оксикорта.
Прогноз хороший, но заболевание часто рецидивирует, особенно в осенне-весеннее время, при этом тяжесть рецидивов у одного и того же больного бывает различной. Возникновению рецидивов способствует охлаждение организма.
Для профилактики рецидивов рекомендуются повторные курсы гамма-глобулина.
источник