Многообразие кожных элементов при экземе часто ставит в тупик не только простых обывателей, но и некоторых врачей. Попробуем разобраться, как выглядят разные формы экземы, и в чем состоит отличие между разными стадиями одного и того же процесса.
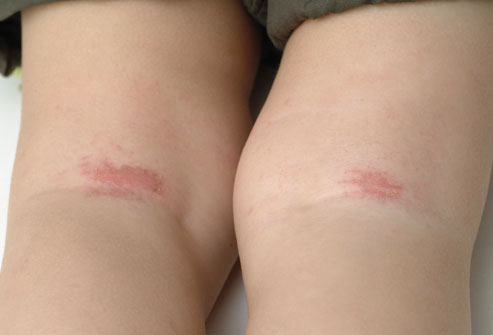
Появление на коже множественных высыпаний в виде пузырьков и бугорков на фоне покрасневшей кожи может быть проявлением истинной экземы. Характерно последующее вскрытие микровезикул с выделением серозной жидкости. Постепенно происходит замещение пузырьков неглубокими точечными эрозиями (язвочками). Выделяющаяся жидкость подсыхает, формируя мягкие корочки.
Постоянное подсыпание в области патологического очага приводит к тому, что одновременно на коже видны и везикулы, и язвочки, и корочки — это так называемый полиморфизм элементов. Все высыпания на коже сопровождаются выраженным кожным зудом. Иногда зуд носит настолько сильное ощущения раздражения, что человек страдает от бессонницы.
Истинной экземе присуща симметричность, отсутствие у очагов четких границ. Выражена склонность к распространению на остальные части тела: грудь, туловище, живот и спину.
В области волосяного покрова на голове достаточно часто появляется так называемая себорейная экзема. Выглядит она на начальной стадии как единичные желтоватые узелки. Количество этих узелков стремительно увеличивается, они сливаются в пятна, на поверхности которых образуются белесые чешуйки.
Слияние отдельных очагов себорейной экземы зачастую приводит к тому, что на границе волос образуется “себорейная корона” — сплошное чешуйчатое кольцо, по краю которого видны участки гиперемированной кожи. В отсутствии лечения в запущенном случае эта форма экземы с боков головы распространяется на заушные складки, а сзади — на шею.
Себорейную экзему очень сложно отличить от истинной себореи, и некоторые специалисты рассматривают себорейную экзему лишь как разновидность себореи с некоторыми нюансами течения патологического процесса.
Зудящие и чешущиеся высыпания на верхних конечностях могут быть симптомами большого количества заболеваний. Одно из них — экзема на руках, в 80% случаев данная локализация присуща истинной экземе, еще 15% приходится на профессиональную экзему и оставшиеся 5% — на другие разновидности.
Округлые очертания присущи экземе на начальной стадии, по мере прогрессирования заболевания они утрачивают правильность формы. Округлость очертаний также свойственно микотической экземе, при которой первичный очаг обладает крупно фестончатыми краями.
Достаточно редко на руках появляется микробная экзема, но стоит обратить внимание на характер мокнутия — если на поверхности образуются гнойные корочки, то с высокой вероятностью это именно микробная экзема.
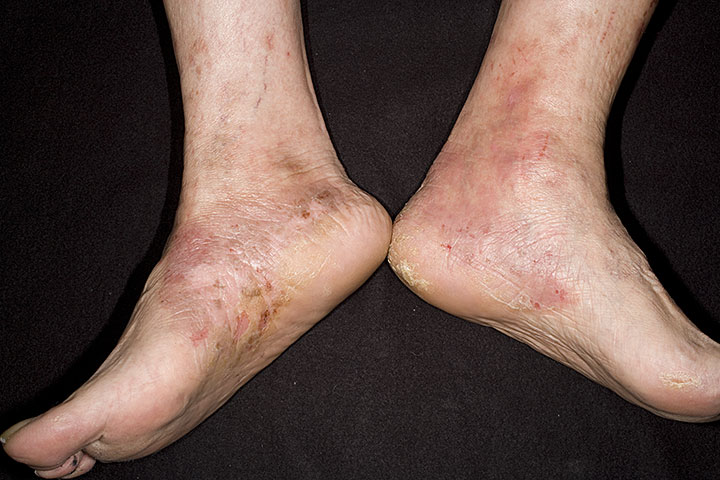
На ногах чаще всего появляется посттравматическая, варикозная или микробная экзема. Связано это с более высокой частотой травмирования кожи на ногах, а также с хронической венозной недостаточностью, в 75% случаев выявляемых пациентов с экземой, женщины.
Экзематозные высыпания на ногах чаще всего локализуются в области варикозно расширенных вен. Они имеют округлую форму и четкие границы, на которых кожа особенно сильно шелушится. Иногда отмечается отсев нескольких очагов по периферии более крупных и старых, что является характерным признаком микробной экземы.
Достаточно часто микробная экзема проявляется множеством не сливающихся друг с другом округлых очагов размером до 3-х сантиметров. Из-за сходства с россыпью монет, такая форма получила название монетовидной или нуммулярной.
Симметричность поражения больше присуща истинной экземе. Несмотря на то, что чаще всего манифестирует заболевание с появления сыпи на конечностях, в некоторых случаях очаги изначально появляются на теле.
На начальных стадиях эти очаги имеют типичный вид “закипающей кожи”. При длительном рецидивирующем (повторяющемся) течении мокнущие очаги сменяются участками уплотненной кожи с лихенификацией (усилением кожного рисунка). При длительно существующей экземе очаги на этапе заживления покрываются шелушащейся кожей, значительно уменьшается их мокнутие — в этом случае говорят о сухой экземе.
Экзема может поразить не только мягкую кожу тела, ее очаги возникают и на грубой коже ладоней и стоп. Из-за особенностей структуры кожи на этих местах экзематозные очаги принимают вид небольших белёсых бугорков.
Прогрессирование заболевания приводит к тому, что бугорки объединяются, образуя пузыри, которые могут вскрываться. В результате вскрытия на ладонях и подошвах образуются достаточно обширные язвочки, постоянно выделяющие серозную жидкость. Описанные явления получили название дисгидротической экземы.
Появление на ладонных поверхностях рук мозолевидных высыпаний в местах, где появление мозолей нехарактерно, является признаком тилотической экземы. При этом гиперемия из-за толщины рогового слоя не очень заметна, но вот везикулы продолжают появляться, при этом они могут и не вскрыться из-за толщины кожи.
При появлении подобных очагов нужно обратить внимание и на другие участки кожи, так как тилотическая экзема чаще всего сопровождает появление истинной экземы на других местах.
Появление в подмышечной области пузырьков с пронзающим их по центру волоском является признаком сикоза — специфического поражения волосяных фолликулов. Распространение этого процесса за пределы обильного волосяного покрова получило название сикозиформной экземы.
Для сикоза зуд является нетипичным симптомом, поэтому появление его говорит о том, что процесс трансформировался в экзему. Кроме подмышек сикозиформная экзема может появляться на лобке, верхней губе и подбородке.
На начальных стадиях любой экземы кожные покровы отечны и гиперемированы, но по консистенции они слабо отличаются от здоровой кожи. Появление очагов уплотнения может свидетельствовать о трансформации заболевания в хроническую форму.
Этому процессу присуще уменьшение процесса мокнутия, появление обширных участков уплотненной и шелушащейся кожи. В процессе заживления происходит регресс всех проявлений — очаги экземы исчезают полностью.
Следует помнить еще и о том, что некоторые аутоиммунные заболевания, другая кожная патология проявляются изменением характера кожных покровов, поэтому требуется осмотр врача для проведения дифференциальной диагностики.
Шелушащаяся кожа при экземе — признак либо выздоровления, либо хронизации процесса. Выздоровление обычно сопровождается полным исчезновением кожных проявлений экземы. На месте очагов остается кожа, более светлая относительно неповрежденного кожного покрова. Это нормальное явление, получившее название депигментации, то есть уменьшение количества пигмента. Обычно такие депигментированные пятна самостоятельно проходят в течение 3-5 недель.
Очаги депигментации после шелушения образуются при большинстве видов экзем, но больше присущи истинной и микробной. При себорейной, тилотической и дисгидротической они не так заметны из-за локализации этих форм патологии.
Изредка при истинной экземе вскрытия везикул не происходит, в этом случае очаги мокнут достаточно слабо, проявляясь лишь множественными бугорками и папулами. В этом случае некоторые специалисты говорят о пруригинозной экземе, выделяя ее как разновидность истинной.
Типичные места локализации пруригинозной экземы: разгибательные поверхности рук и лицо. Пруригинозную экзему называют также сухой, что не совсем верно, так как единичные вскрытия везикул все же бывают.
Наиболее сильно кожный зуд при экземе проявляется на начальной стадии или в период дополнительных подсыпаний, когда идет активное образование свежих папул и везикул. Зуд также усиливается при присоединении бактериальной флоры, то есть гиперемированный и зудящий участок кожи с множеством высыпаний — это признак либо истинной, либо микробной экземы.
У детей подобными симптомами проявляется атопический дерматит, и для установления точного диагноза требуется консультация педиатра, а лучше дерматолога.
При варикозной и посттравматической экземе подобные симптомы появляются преимущественно на ногах. При профессиональной разновидности заболевания зуд и гиперемия являются типичным признаком. Выраженность их усиливается после повторного контакта кожи с провоцирующим агентом. Важно, что после устранения воздействия провоцирующего фактора, явления профессиональной экземы исчезают самостоятельно даже без лечения.
Покраснение кожи и появление гнойных корок по краям говорит о развитии микробной экземы. Она появляется в местах, где происходит травмирование кожных покровов более часто.
Обычно на фоне уже имеющейся гиперемии с типичными экзематозными элементами покраснение кожи значительно усиливается, прозрачное серозное выделяемое на поверхности очагов сменяется желтоватым, гнойным. Гной при высыхании формирует достаточно грубые корки, которые легко снимаются, обнажая продолжающую мокнуть кожу.
Преимущественно у женщин, крайне редко у мужчин, экзема может поражать кожу вокруг соска. У женщин этот процесс достаточно часто связан с травмированием сосков из-за неправильного грудного вскармливания ребенка. У мужчин экзема сосков может формироваться на фоне чесотки.
Типичные проявления — возникновение около соска пунцовых очагов, зачастую покрытых корками или крупными чешуйками. Отмечается мокнутие, нередко появляются довольно глубокие трещины. При появлении трещин в дополнение к зуду присоединяется и выраженная болезненность.
Присоединение бактериальной инфекции зачастую приводит к тому, что экзема сосков носит микробный характер. Трудности лечения экземы данной локализации у женщин связаны с процессом лактации, на фоне которого воспаление носит избыточный характер.
На видео врач дерматолог разбирается в формах и видах экземы.
Пациентам лишь в общих чертах следует знать, чем отличаются разные виды экземы друг от друга. В любом случае для точной диагностики придется обратиться к врачу, так как есть и другие кожные заболевания, сходные с экземой. Раннее обращение к врачу повышает шансы полностью избавиться от заболевания, если оно возникло впервые, и значительно удлиняет периоды ремиссии, если заболевание носит хроническую форму.
источник
Экземой в медицинской практике называют воспаления на коже, сопровождающиеся сильным зудом и болезненными ощущениями. Заболеванием страдает каждый пятый пациент врача-дерматолога.
Экзему относят к аллергическим заболеваниям. Причиной появления болезни становится реакция организма на тот или иной аллерген. В результате проникновения аллергена в тело человека происходит выброс серотонина и гистамина. Начинается целый ряд химических реакций, приводящих к появлению воспаления. К раздражителям, вызывающим аллергическую реакцию организма исследователи относят:
- резиновые изделия;
- бижутерию. В большинстве случаев экзему провоцируют украшения, покрытые химическими веществами и сплавами недрагоценных металлов;
- гельминты;
- косметические средства (мыло, крема, краски для волос и т. д.);
- некоторые вещества естественного происхождения (продукты питания, шерсть животных, цветочная пыльца и т. д.);
- хронические и инфекционные заболевания;
- нарушения обмена веществ;
- чрезмерная физическая нагрузка;
- стрессы.
Симптомы экземы зависят от формы заболевания. Различают острую и хроническую формы.
В переводе с греческого слово «экзео» означает «закипать». При острой экземе на поверхности отёчной покрасневшей коже появляются маленькие пузыри, которые называются микровезикулами. Они похожи на пузырьки воздуха, появляющиеся на поверхности воды во время кипения. Таким образом заболевание и получило своё название.
При вскрытии пузырьков-микровезикул появляются точечные эрозии, из которых выделяется жидкость. Со временем количество микровезикул значительно сокращается, и на их месте возникают ороговевшие кожные чешуйки. Начинается шелушение. Одним из самых характерных признаков болезни считается эволюционный полиморфизм, предполагающий наличие на поражённом участке и пузырьков, и эрозий одновременно. Один из морфологических элементов может доминировать над другим.
Хроническая форма становится следствием острой. При этом происходит инфильтрация, при которой вещество просачивается внутрь клетки. Начинается усиление лихенификации и уплотнение кожного участка, поражённого болезнью.
При хронической форме активная гиперемия начинает переходить в пассивное состояние. Поражённый участок принимает «застойный» оттенок. На коже отмечается возникновение небольшого количества эрозий. Возникает шелушение. Обострения, характерные для хронической экземы, сопровождаются капельным мокнутием.
Очаги экземы могут иметь расплывчатые или, наоборот, очень чёткие контуры. В клинической практике редко встречаются одиночные очаги заболевания. Высыпания на коже, как правило, очень быстро распространяются. В некоторых особо тяжёлых случаях может быть поражён весь кожный покров. Первые очаги экземы появляются на лице или тыльной стороне кистей рук . Реже встречается экзема на ногах и паховой области.
Микробная разновидность заболевания может возникнуть вокруг инфицированной раны, ссадин, свищей, трофических язв и т. д. Очаг заболевания практически всегда воспалён, а на его поверхности наблюдается гнойная корка. Пациент чувствует сильный зуд на поражённом участке. Микробная экзема чаще всего возникает на нижних конечностях. Очаги поражения чаще всего встречаются на лице, волосистой части головы и области роста усов и бороды. В большинстве случаев наблюдается острое течение, в результате которого экзематозный процесс перекидывается на отдаленные участки кожи и принимать истинный характер.
Данная форма заболевания в основном встречается у женщин. Экзема пигментных кружков и сосков относится к микробной разновидности болезни. Заболевание может стать осложнением после чесотки или возникнуть после травмы сосков, полученной при кормлении грудью. Очаги экземы приобретают ярко-красный цвет. В некоторых местах они могут покрываться чешуйками. Со временем участки кожи, покрытые корочкой, начинают трескаться, а затем мокнут.
Иначе эту разновидность называют идиопатической. Наиболее распространенная форма, встречающаяся чаще всего. Истинная экзема может появиться на любом участке кожи. Чаще всего высыпания встречаются на ладонях и подошвах. Сопровождаясь постоянным зудом, болезнь постепенно переходит в хроническую форму. Очаги поражения имеют красноватый оттенок и покрыты крупными плотными пузырьками. Истинной форме характерны генетическая предрасположенность и постоянные рецидивы.
Исследователи также называют её бляшечной или монетовидной. Ниммулярную форму принято считать разновидностью микробной. Каждый очаг поражения в данном случае будет иметь круглую (монетовидную) форму величиной до 3 см в диаметре. Очаги слегка приподняты над непоражёнными участками. Поверхность бляшек имеет сине-красный цвет. Ниммулярная экзема считается самой трудно излечимой, склонной к рецидивам формой заболевания. Воспалительный процесс начинается остро и принимает затяжной характер, длительность которого может достигать нескольких месяцев. Все высыпания сопровождаются зудом разной интенсивности.
Появление заболевания может быть связано с тем или иным профессиональным видом деятельности пациента. У людей, склонных к аллергическим реакциям, работающим в парикмахерских, на химических производствах, в медицинских учреждениях и т. д., экзема может возникнуть на незащищённых участках тела (кисти, лицо, шея, предплечья). Поражённые участки кожи отекают, на них появляются узелки с капельным мокнутием, начинается сильный зуд. Со временем очаги поражения распространяются и на закрытые участки тела. Данная разновидность заболевания не нуждается в лечении. Пациенту достаточно прекратить контакт с аллергенами. Профессиональная экзема практически всегда имеет благоприятный прогноз, быстро регрессирует и не рецидивирует после устранения причины.
Появление экземы у детей, в частности, у новорожденных, может быть связано с нарушением обмена веществ или режима питания. Носит наследственный характер. Чувствительность к определённым аллергенам может проявиться ещё в период нахождения ребёнка в утробе матери. Чаще всего аллергические реакции наблюдаются при употреблении меда, апельсинов, клубники и некоторых сладостей.
Развитие детской экземы может происходить на фоне бронхиальной астмы, проблем с желудочно-кишечным трактом и другими заболеваниями, или при возникновении любой очаговой хронической инфекции. Если проблема возникает в очень раннем возрасте, её называют экссудативный диатез у взрослых . Следует отметить, что экссудативный диатез не считается заболеванием сам по себе, а только указывает на склонность детского организма к аллергиям. Одной из отличительных особенностей диатеза является его способность протекать без поражений на коже.
Разновидность проявляется у больных, имеющих варикозный симптомокомплекс. Симптомокомплексом называется дерматоз, который становится следствием варикозного расширения вен на ногах. Локализация очагов происходит вокруг склерозированных вен и варикозных язвочек. Варикозная экзема по своим симптомам и причине возникновения схожа с микробной разновидностью заболевания. Так же, как и микробная, варикозная экзема может быть последствием травмы.
Заболевание характерно для пациентов, страдающих сикозом , при котором воспаляются волосяные фолликулы. Очаги поражения при сикозиформной экземе чаще всего возникают в подмышечных впадинах, на верхней губе и на лобке.
Очаги поражения появляются на подошвах и ладонях. При данной форме заболевания возникают крупные пузырьки величиной с горошину. После вскрытия пузырьки способны превратиться в эрозии. Подсохшие эрозии образуют корочки жёлтого цвета. Очаг поражения чётко отделён от здоровой кожи. В некоторых случаях у страдающего заболеванием пациента могут появиться поперечные бороздки на ногтях.
Иначе называемая роговая или тилотическая. Разновидность заболевания становится последствием дисгидротической экземы. Мозолевидная экзема не распространяется, локализуясь на ладонях и подошвах. Вместо пузырьков-микровезикул на поражённом участке образуются омозолелости.
Как следует из названия, болезнь может быть спровоцирована себореей . В большинстве случаев в очагах поражения у больных с данной разновидностью обнаруживается дрожжевой грибок. Поражённый участок кожи имеет чётко очерченные границы. Воспалительные процессы и зуд при себорейной разновидности весьма незначительны. Очень часто поражения локализуются на волосистой части головы и со временем перекидываются на спину, лицо и область груди. При этом наблюдается появление перхоти . Больные, страдающие себорейной экземой, имеют тусклые и жирные волосы. При остром течение могут возникнуть сопутствующие заболевания (фолликулит, фурункулез, импетиго), вызванные расчесами в период приступов сильного зуда.
Пациент, имеющий симптомы экземы, должен быть всесторонне обследован. Немаловажную роль в этом процессе играет опрос лечащего врача. Чаще всего специалисту необходимо знать:
- где и кем работает пациент;
- есть ли среди близких родственников страдающие данным заболеванием;
- есть ли у пациента хронические болезни, в частности, заболевания эндокринной или нервной системы;
- были ли в последнее время какие-нибудь серьёзные травмы;
- есть ли у пациента аллергия на что-либо.
Все эти и некоторые другие вопросы помогут специалисту установить группу риска, к которой относится пациент.
источник

Согласно статистике, на экзему приходится примерно 40% всех заболеваний кожи. Как правило, патология начинается в детском возрасте и переходит в хроническую форму при неправильном лечении.
Как правило, при этом заболевании кожа становится сухой, краснеет и зудит. На ней могут появляться трещины. Экзема может возникать на любой части тела, однако чаще всего она появляется на ногах и руках.
По характеру развития различают себорейную, истинную, микробную и профессиональную экзему. В зависимости от особенностей течения заболевания они бывают сухие и мокнущие.
Из этой статьи вы узнаете, что это такое, о причинах ее возникновения, симптомах и конечно, как лечить экзему и к какому врачу обращаться.
Так как возникновению патологии способствует множество факторов, выделяют несколько видов экземы в зависимости от причины, расположению пораженных участков и характеру проявлений заболевания:

Существует несколько видов экзем, которые и оказывают влияние на причины их возникновения:
- Недуг начинает развиваться под воздействием внешних факторов (синтетические ткани, цветы, химические вещества, красители и так далее) и внутренних: наследственная предрасположенность, заболевания эндокринной системы, болезни желудочно-кишечного тракта;
- Себорейная – начинает развиваться из-за негативно влияния микробов (стафилококк, грибок рода кандида), на фоне нарушений в пищеварительной и эндокринной системах;
- Микробная – начинает проявляться на фоне гнойничковых поражений кожи, микозов, варикозного расширения вен, после инфицирования ожогов;
- Профессиональная – аллергия возникает на химические раздражители, которые контактируют с открытыми участками кожи.
Все же основной причиной заболевания принято считать аллергическую реакцию человеческого организма на какой-либо пищевой продукт или внешний раздражитель.
В зависимости от типа экземы и стадии развития процесса воспаления на коже могут различаться симптомы экземы.
Для всех типов экземы характерен ряд общих симптомов , таких как:
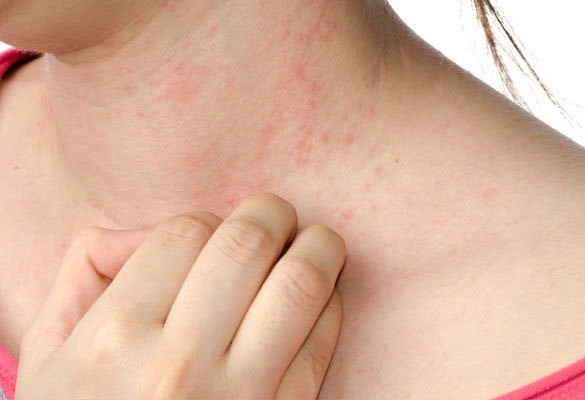
- на коже появляется участок ограниченного воспаления, он характеризуется покраснением (в некоторых случаях посинением) кожи, на вид кожа утолщенная;
- на участке воспаления образуется сыпь, в зависимости от типа недуга у сыпи могут отмечаться свои особенности;
- присутствует кожный зуд, который может носить постоянный характер, тем самым нарушая повседневную деятельность и влияя на сон,
- если пузырьки сыпи вскрыть, на их месте появляются болезненные ранки и трещины;
- в периоды обострения экземы зачастую отмечается увеличение температуры тела;
- после того как воспаление стихнет, кожа становится сухой, теряет былую эластичность, начинает трескаться.
Для хронической формы заболевания характерны периоды обострений, протекающие с активной гиперемией, высыпаниями и капельным мокнутием.
Как выглядит начальная стадия экземы на фото:

Локализуется вокруг царапин, ссадин, трофических язв, свищей и инфицированных ран. Начало болезни определяется появлением на коже крупных, резко очерченных воспалительных очагов болезни, на поверхности которых образуются папуловезикулы, серопапулы, мокнущие эрозии и гнойные корки. Процесс развития микробной экземы сопровождается выраженным жжением и нестерпимым зудом.
Практически в 80% случаев данная форма развивается у пациентов, у которых в очагах поражения обнаруживается липофильный дрожжевой грибок Pityrosporum ovale. Также спровоцировать развитие заболевания может себорея и связанные с ней нейроэндокринные расстройства.
Зуд и воспаление при себорейной экземе незначительны, границы экзематозных очагов четкие. Зачастую патологический процесс распространяется на волосистую часть головы и сопровождается возникновением перхоти. Волосы у пациентов жирные, тусклые и склеивающиеся.
Наиболее часто локализуется на тыльных частях кистей и лице. В остром периоде высыпания многочисленны. После вскрытия воспаленных пузырьков образуются мелкие точечные эрозии, выделяющие серозную жидкость. Заболевание сопровождается сильным зудом. Часто экзема осложняется вторичной инфекцией.
Возникает на участке кожи, наиболее часто контактирующем с раздражающим веществом (как правило, это кожа рук). Основные симптомы при профессиональной экземе такие же, что и при истинной: кожный зуд, покраснение кожи, появление пузырьков, которые вскрываются и образуют корочки. Обострение болезни возникает после каждого контакта с раздражителем.
Выделяется сосредоточением эрозии на ладонях, а также подошвах. Пузырьки либо вскрываются, либо подсыхают, превращаясь в серозно-гнойные корки, или объединяются в многокамерные пузыри. Со временем очаг воспаления распространяется на кисти, стопы. Зачастую дисгидротическая форма недуга выделяется трофическими изменениями ногтей.
Лечение экземы дерматолог подбирает индивидуально для каждого пациента, с учетом типа заболевания, степени выраженности проявлений воспалительного процесса, а также индивидуальных особенностей человека.
Вариантов как лечить экзему множество, прежде всего, назначается:
- Гипоаллергенная диета на срок до полугода (исключение из рациона копченостей, солений, консервов, специй, шоколада, алкоголя, цитрусовых с переходом на молочно-растительную пищу).
- Исключение контакта с аллергенами , а это включает отказ от косметических препаратов, моющих средств, синтетической одежды, ношение повязки для защиты поврежденных кожных покровов от излишней инсоляции, ветра, снега, холода, отказ от водных процедур.
- Лечение сопутствующих заболеваний и санация очагов хронической инфекции.
- Прием внутрь лекарственных препаратов : противоаллергических препаратов (супрастин, зиртек, эриус) для снятия зуда, успокоительных (валериана, пустырник, успокоительные сборы), малых транквилизаторов, витаминов (витамины С, группы В, А, Е, Р), препаратов кальция.
- Местное лечение : вяжущие и дезинфицирующие примочки и растворы, крема, пасты и пудры (цинк, тальк, крахмал). При длительном течении экземы применяют гормональные препараты в виде мазей и аэрозолей (гидрокортизон, лоринден С, фторокорт).
Также для эффективности лечения нужно устранить воздействие всех факторов раздражения кожи (грязь, сырость, солнечное излучение, кожные паразиты, химические вещества и т. д.).
Рацион больных должен быть полноценным и рациональным по белку, минералам и витаминам. В рацион включают необходимое количество аминокислот, а также микроэлементов (кобальт, цинк, сера). Лечить экзему необходимо начинать как можно раньше. Важно учитывать стадию развития заболевания.
Народные средства стоит использовать как вспомогательную терапию после консультации с дерматологом.
- Тертый сырой картофель – примочки 2 р/д.
- Аппликации тертого сырого картофеля и меда – ½ стакана картофеля перемешать с 1 ч/л меда. Нанесенную кашицу на 2 часа зафиксировать бинтом.
- Листья смородины и плоды калины – их смесь залить кипятком, после остывания делать примочки.
- Крепкий отвар из сушеной коры молодой ивы: при симптомах экземы обмывать поврежденные участки кожи. Провести 3-4 процедуры.
- При мокнущем типе неплохо помогают припарки из капустного листа сваренного в молоке и смешанных с отрубями (1-2 р/д).
- При сухой форме помогают припарки из сока клюквы.
Помимо этого, не стоит забывать, что лечение экземы предусматривает строгое соблюдение специальной диеты, курортотерапию и физиотерапию.
Основным способом лечение экземы являются мази и крема, содержащие гормоны (кортикостероиды). Благодаря этим средствам удается ускорить процесс заживления ран и трещин на коже, а также снизить интенсивность воспаления.
- Элоком выпускается в виде крема, мази и лосьона и при правильном использовании снимает воспаление и ослабляет симптомы экземы. Элоком рекомендуют наносить на кожу в области воспаления тонким слоем один раз в день. Длительность лечение определяется лечащим врачом.
- Крем Адвантан рекомендуется при очень сухой коже, например, при дисгидротическом типе заболевания. Крем Адвантан, как правило, назначают при экземе в стадии мокнутия. Лекарство наносится на кожу тонким слоем один раз в сутки. Длительность лечения определяется лечащим врачом и может составлять несколько месяцев.
- Локоид выпускается в виде крема и мази, которые следует наносить на кожу в области воспаления 3-4 раза в сутки в течение нескольких недель.
Следует помнить, что местные средства, содержащие кортикостероиды, имеют побочные эффекты: истончение кожи, склонность к присоединению грибковой и бактериальной инфекции и др., в связи с чем их назначение осуществляется только лечащим врачом.
Соблюдение гипоаллергенной диеты является важнейшей частью программы, которая позволит вылечить экзему. Больным рекомендуют ограничить употребление жидкости и легкоусвояемых углеводов, отказаться от алкоголя, острых и соленых блюд, маринадов, экстрактивных веществ и консервов.
В то же время пациентам советуют обогатить свой рацион кашами, молочными блюдами, зеленью, овощами, отварным мясом и фруктами (кроме цитрусовых).
источник

Сначала кожа становится красной, появляется сыпь, жжение и сильнейший зуд. Экзема – это мелкие пузырьки, которые после созревания вскрываются, появляется мокнущая рана. Экзема очень распространена, поскольку на нее приходится почти половина всех дерматологических заболеваний.
Пациенты с этим диагнозом испытывают не только физический, но и психологический дискомфорт, поскольку открытые раны часто кажутся окружающим страшными и заразными. Но на самом деле экзема не заразна. При попадании зараженной бактерии на здоровую кожу чаще всего не происходит никаких изменений, очень редко могут появиться незначительные высыпания. Для того чтобы заболеть экземой, нужно иметь ряд предрасположенностей. Сложность заболевания в том, что экзему очень трудно вылечить полностью. Ее течение проходит циклично – период обострения сменяется ремиссией.
Тот факт, что экзема снова и снова возвращается, является угнетающим и многие пациенты интересуются, можно ли избавиться от экземы навсегда?
Во многих случаях к поражению кожи приводит воздействие нескольких факторов. Заболевание, сопровождающееся появлением на руках пузырей, корочек, язв и шелушащихся мест часто возникает у аллергиков. В некоторых случаях врачам сложно определить причину воспалительного процесса.
- пониженный иммунитет;
- постоянный контакт с веществами, раздражающими кожу;
- аллергические реакции различного происхождения.
Причины появления экземы на руках:
- Употребление продуктов, вызывающих проявления аллергии. Среди них: клубника, цитрусовые, копчёности, яйца, мёд, шоколад, острая пища.
- Аллергические реакции на тополиный пух, пыльцу, шерсть животных, домашнюю пыль.
- Воздействие производственных факторов: работа с маслами, красителями, едкими веществами без использования средств индивидуальной защиты.
- Глистные инвазии, грибковые и бактериальные инфекции.
- Химические красители, ароматизаторы, синтетические вещества, содержащиеся в стиральных порошках, моющих и чистящих средствах, лаках, спреях, дешёвой косметике, некачественных продуктах питания.
- Длительный приём лекарственных препаратов. Побочные эффекты в виде поражений кожи проявляются во время бесконтрольного употребления популярных лекарств: анальгина, парацетамола.
- Укусы насекомых (пчёл, ос, слепней).
- Ношение колец, браслетов, одежды, наручных часов из материалов или сплавов, содержащих аллергены.
- Хронические заболевания, ослабляющие защитные силы организма.
- Постоянное нервное напряжение. Частые стрессы приводят к рецидивам заболевания и усложняют его течение.
Медицинская практика показывает, что сегодня количество людей, сталкивающихся с аллергическими поражениями кожи, увеличивается. На долю различных видов экземы приходится 40% случаев.
Самые распространенные виды экземы:
- Истинная. Острая стадия сопровождается появлением пузырьков с жидкостью, точечными эрозиями и покраснением. Пациент испытывает зуд, интенсивность которого в каждом случае разнится. При хроническом течении отек усиливается, а пораженная кожа покрывается трещинами.
- Микробная. Такая экзема появляется после заражения кожного покрова вокруг трещин, свищей и гнойников. Покрытая корочками и чешуйками сыпь имеет розовый цвет. После удаления чешуек выступает сукровичная роса. Если своевременно не начать лечение, заболевание превратится в экзему.
- Профессиональная. По своим проявлениям напоминает истинную, но появляется после продолжительного контакта рук с аллергеном. На ранних стадиях развитие можно легко остановить, а морфология кожи полностью восстановится. Первые обострения напоминают контактный дерматит. Если воздействие раздражающего фактора не прекращается, воспалительный процесс становится стойким и рецидивирующим.
- Себорейная. Эта разновидность дерматита поражает кожный покров головы. Сыпь появляется на лбу, на кожном покрове спины, груди и конечностей. Пораженный участок кожи покрывается чешуйками и становится влажным в силу выделяемой жидкости.
- Детская. Этот вид экземы появляется у детей в грудном возрасте и проходит к 3 годам. Высыпания появляются на лице. Когда заболевание прогрессирует, наблюдается поражение тела, сопровождающееся увеличением лимфатических узлов.
Экзема на руках в начальной стадии развивается стремительно. Каждая последующая стадия характеризуется развитием осложнений и сильными поражениями кожи.
- покраснение кожи на кистях, между пальцами и на тыльной стороне рук;
- зуд на воспалённых участках, усиливающийся с каждым днём;
- в поражённых местах появляются пузырьки, заполненные серозным содержимым;
- возникает чувство жжения, зуд усиливается, поражённые участки становятся горячими на ощупь;
- площадь эрозии увеличивается, появляется плотная корка, возникают мокнущие участки;
- повышается риск попадания инфекции через воспалённую кожу.
Симптомы экземы на руках в начальной стадии (см. фото) будут варьироваться в зависимости от того, какой вид заболевания поразил человека.
Симптомы идиопатической экземы на руках:
- Высыпания могут иметь вид эритем, папул, пузырьков. Локализуются на открытых участках тела, в том числе на ногах и на руках, чаще всего они симметричные.
- Начало обострения заболевания характеризуется появлением пузырьков, которые впоследствии сливаются, а после разрушения образуют эрозии.
- Весь процесс воспаления сопровождается выраженным кожным зудом, который может предшествовать началу болезни.
- При хронитизации процесса происходит лихенификация кожи.
Симптомы профессиональной экземы на руках:
- Воспаление проявляется лишь на тех участках кожи, которые контактируют с раздражителем. Именно кисти и пальцы рук подвержены появлению профессиональной экземы в большей степени.
- По мере прогрессирования заболевания экзема распространяется на иные участки тела.
- Процесс воспаления протекает по типу идиопатической экземы.
Симптомы атопической экземы на руках:
- Кожа отекает и краснеет, покрывается мелкими пузырьками.
- Пузырьки разрешаются, оставляя после себя участки мокнутия.
- По мере прогрессирования заболевания кожа покрывается корками и чешуйками, становится сухой, начинает шелушиться.
- Зуд может преследовать больного как во время ремиссии, так и во время обострения экземы. Однако, когда процесс переходит в острую фазу, зуд становится крайне выраженным.
Симптомы дисгидротической экземы:
- Появляется сыпь, имеющая вид небольших пузырьков, наполненных жидкостью.
- Возникает сыпь изначально по бокам пальцев, а затем распространяется на ладони.
- Кожа становится отечной и красной.
- После вскрытия пузырьков, на воспаленных участках появляются эрозии, которые обильно мокнут. Параллельно кожа начинает шелушиться.
- Заболевание сопровождается выраженным зудом.
- Нередко происходит присоединение вторичной инфекции, которая провоцирует появление болей, трещин, лихенизацию.
Симптомы микробной экземы:
- Микробная экзема располагается вокруг уже имеющихся ран, ожогов, свищей с гнойным воспалением.
- Поражает экзема вначале лишь ту часть кожи, где имеется гнойничковое заболевание. Происходит отслоение ее рогового слоя, начинается шелушение, либо происходит отделение экссудата.
- Впоследствии экссудат засыхает и образует корки.
- Экзема не лечится, то она начинает поражать симметрично расположенные кожные участки.
- Как правило, зуд не сильно беспокоит больного.
Перед тем как лечить экзему на руках необходимо посетить дерматолога, который сможет определить причину заболевания.
В основном врачи ставят диагноз на основании внешнего осмотра кожных покровов беседы с пациентом, но в редких случаях требуется дополнительное обследование – общий анализ крови, мазок для определения инфекционного агента. В том случае если специалист подозревает наличие другого заболевания с похожим течением (чесотка, псориаз), он может назначить проведение биопсии кожи.
Следует сказать о том, что лечение лекарствами народной медицины или использование антигистаминных кремов без предварительной консультации врача начинать не следует, так как они могут вызвать развитие осложнений. Единственное, что может сделать больной с подозрением на экзематозную сыпь, это сесть на диету, убрав из своего рациона «вредные» продукты.
Поскольку в домашних условиях достаточно проблемно определить разновидность экземы кистей рук по характерным особенностям ее протекания, при обнаружении перечисленных симптомов, больному рекомендуется обратиться за консультацией квалифицированного дерматолога.
Чем лечить экзему на руках? Хроническая экзема рук и других частей тела характеризуется длительностью течения.
Лечение назначается индивидуально для каждого пациента и учитывает тип экземы, степень выраженности воспалительного процесса и индивидуальные особенности пациента (возраст, общее состояние, результаты лечения и пр.). На вопрос, как лечить экзему на руках, можно ответить одним словом – комплексно.
Патогенетическая терапия является основным видом лечения, без которого вылечить экзему на руках невозможно. Данный вид терапии направлен на нивелирование или ослабление негативного влияния внешней среды либо измененных функций внутренней органов.
Когда диагностируется экзема на пальцах рук лечение часто включает неспецифическую терапию десенсибилизирующего действия: аутогемотерапию, гемотрансфузии, гирудотерапию, лактотерапию.
При тяжелом течении экземы проводится гемосорбция, энтеросорбция и плазмаферез.
Назначаются биостимуляторы: курсовые инъекции экстракта алоэ или плаценты по 1,0–1,5 мл.
- врач может назначить натрия бромид внутрь по 5-15 мл 3 р/день
- бромкамфору также три р/день в течение 2 недель
- только по назначению врача транквилизаторы в малых дозах — Нозепам, Фенозепам, Хлозепид не более 10 дней
- седативные растительные средства — Новопассит, Персен, Валериана, Настойка пиона, Седасен
- Среди энеросорбентов можно выделить Полифепан, Мультисорб, Энтеросгель, Полисорб, Атоксил, фильтрум СТИ (инструкция) также кратким курсом не более 10 дней
- Внутривенные инъекции натрия тиосульфата 10-20 вливаний по 10 мл. или хлорида кальция
- При микотической экземе раствор гексаметилентетрамина
- Глюконат кальция внутримышечно 10-20 инъекций
Упорная экзема пальцев рук, между пальцами лечится гормональными препаратами, которые используются только по назначению врача, кратким курсом, с постепенной отменой препарата и только в случаях крайней необходимости. Прием кортикостероидов имеет серьезные побочные эффекты и ряд противопоказаний, может способствовать развитию инфекционных процессов, обострению хронических заболеваний, поскольку снижает иммунитет (см. гормональные мази от псориаза).
Особенно опасно их длительное или частое неконтролируемое использование. При локализации экземы только на руках, пальцах рук можно ограничится использованием лишь местных гормональных средств, но в случае генерализации воспалительного процесса возможно назначение и пероральной гормональной терапии, она длится не более 10–15 дней в умеренных, контролируемых дозах:
- кортикотропин по 40 ЕД ежедневно (800–1000 ЕД на курс)
- преднизолон по 20-40 мг ежедневно
- триамцинолон по 10 мг ежедневно
- дексаметазон по 2,5 таблетки ежедневно
Витаминотерапия показана для лечения любого вида экземы на руках. Однако учитывая последние исследования ученых к препаратам, содержащим синтетические витамины, следует относится очень осторожно (см. вред синтетических витаминов):
- Витамин Е (масляный раствор)
- Аскорбиновая и никотиновая кислота
- Витамины группы В в инъекциях
- Фолиевая кислота
- При остром процессе показано парентеральное введение дифенгидрамина, хлоропирамина, прометазина
- При средней степени тяжести по 1 таблетке внутрь 2 недели 3 р/день
- Затем можно использовать препараты 2 и 3 поколения, такие как эбастин (Кестин 300 руб. 10 шт), цетиризин (Цетрин 150 руб. Зиртек, Зодак, Парлазин), Лоратадин (Кларисенс, Кларитин, Ломилан, Лорагексал, Лоратин), фексофенадин (Телфаст, Фексадин) дезлоратадин (Эриус, Лордестин, Дезал) см. полный список лекарств от аллергии.
- А также возможно применение Кетотифена — стабилизаторов мембран тучных клеток
После острого процесса, когда стихают воспалительные проявления лицам с иммунодефицитными состояниями только под контролем иммунолога и иммунограммы показаны следующие иммуномодуляторы, к использованию которых также стоит относится осторожно (см. препараты для повышения иммунитета):
- Стимуляторы фагоцитоза, к ним относятся Полиоксидоний, Ликопид, Продигиозан
- Тимомиметики — это Тимоген, Тималин, Иммунофан
- По показаниям возможно использование — Стекловидное тело, раствор гумизоля, Плазмол, экстракт плаценты, применять их для лечения экземы на руках и теле можно только при хроническом процессе.
Когда экзема сочетается с панкреатитом, прочими заболеваниями ЖКТ, гастродуоденитом, назначаются соли желчных кислот, ферментные препараты, пепсин — это Панкреатин, Эрмиталь, Креон, Фестал, Солизим, Энзистал, Панзинорм форте, Микразим, Пангрол, Гастенорм, Пепфиз, Биозим. Если экземе на руках сопутствует нарушение микрофлоры кишечника (см. лечение дисбактериоза кишечника) используются курсы пробиотиков, таких как Хилак Форте, Лактобактерин, Бифиформ, Рио флора иммуно (см. список БАД и пробиотиков, аналогов Линекса).
При наличии гнойного процесса при микробной экземе применяют антибактериальные средства. Для максимальной эффективности проводимого лечения лучше произвести предварительно посев флоры и определить устойчивость и чувствительность возбудителя экземы к конкретным антибиотикам. Обычно применяют макролиды, цефалоспорины 2 поколения, фторхинолоны и аминогликозиды.
При присоединении грибковой инфекции показаны противогрибковые препараты в таблетках или местное лечение антимикотиками — мазями, кремами.
Если у больного диагностирована микробная экзема, то ему необходимо смазывать имеющуюся на руках корку такими кремами и мазями:
- Бриллиантовым зеленым, раствором Метилвиолета, раствором Генцианвиолета.
- Кремами и аэрозолями: Пантенол, Полькортолон, Левовинизоль.
- Если заболевание имеет хроническое течение, то рекомендуют примочки с раствором Резорцина или Этакридина Лактата.
Способны оказать противовоспалительный эффект, уменьшить зуд примочки с нанесением следующих составов:
- Свинцовая примочка;
- Жидкость Бурова;
- Резорцин в растворе до 1%;
- Сульфат меди, сульфат цинка в растворе 0,1%;
- Нитрат серебра в растворе 0,15%;
- Фенол в растворе до 5%;
- Лимонная кислота в растворе 1%;
- Раствор метола до 1,0%;
- Мазь подофиллиновая;
- Паста димедроловая.
Эффективными средствами для снятия острого воспаления являются присыпки с белой глиной, с окисью цинка, с пшеничным крахмалом. Когда заболевание несколько утихнет, можно использовать цинковое масло, а также нейтральные мази, не содержащие в своем составе активных компонентов.
Устранить отек кожи, уменьшить мокнутие, убрать красноту помогает раствор борной кислоты, раствор танина, раствор галаскорбина.
Чтобы ускорить процесс выздоровления на стадии угасания воспаления можно использовать пасту Лассара, цинковую мазь с добавлением в них Нафталановой пасты, Ихтиоловой пасты, Борно-цинковой и Борно-нафталановой пасты, Дерматоловой и Метилурациловой пасты.
Что касается кортикостероидных мазей, то для избавления от экземы на руках врачи часто назначают Элоком, Адвантан, Скин-кап, Флуцинар, Целестодерм. Если у пациента микробная экзема, то лучшей всего использовать Тримистин, Лоринден С, Целестодерм с гарамицином, Травокорт, Кремген.
Любой пищевой аллерген может спровоцировать в ряде случаев развитие экземы, причем то, что крайне нежелательно для одного, совершенно нормально переносится другим. По этой причине пищевой рацион должен быть подобран строго индивидуально, исключая те продукты, которые провоцируют обострение экземы у конкретного больного.
Обычная кратность приема пищи при экземе — от 4 до 6 раз небольшими порциями.
Для того чтобы выявить продукты, вызывающие обострение, необходимо некоторое время вести пищевой дневник, куда записывать не только все, что съедено и выпито в течение дня, но и реакцию организма в течение ближайших 2-х суток. После анализа соответствующих записей «вычислить» виновный продукт труда особого не составляет. Такие продукты должны быть исключены из диеты полностью и не использоваться даже в комбинации с другими, например, при приготовлении салатов или в качестве одного из компонентов сдобной выпечки. Продолжительность такой строгой диеты составляет около 1 года, после чего организм обычно «забывает» аллерген и не реагирует воспалением на его присутствие в пище.
Наиболее распространенные аллергены продуктов животного происхождения:
- птица,
- морепродукты,
- икра,
- рыба,
- яйца,
- молоко (в том числе и козье).
Растительные продукты, содержащие аллергены:
- Зерновые: кукуруза, ячмень, рожь, пшеница.
- Орехи.
- Бобовые: горох, соя, бобы, чечевица.
- Овощи, фрукты красной, желтой или оранжевой окраски: цитрусовые, дыня, хурма, абрикос, персик, арбуз, морковь, свекла, земляника, клубника, малина, смородина, гранаты, виноград, томаты.
- Шоколад: конфеты, какао.
- Прочие продукты: киви, чеснок, авокадо, редис, хрен, грибы, баклажаны, редька, каштан, специи, кетчуп, майонез, копчености, карамель, соленья, сдобное тесто, мед, кофе, горчица, уксус, сыры, квас и т.п.
При составлении гипоаллергенной диеты необходимо помнить, что существует так называемая перекрестная аллергия, когда употребление одного продукта вызывает аллергическую реакцию при употреблении в пищу других:
- молоко — говядина — ферменты пищеварительные,
- пыльца — фрукты—ягоды.
- Плесень (например, в сыре) — кефир — различные сыры — изделия из дрожжевой выпечки — прошлогодние фрукты.
В этом случае если выявлена аллергия, скажем, на пыльцу, то необходимо исключить или резко ограничить ягоды и фрукты.
В случае возникновения экземы приходится полностью соблюдать все рекомендации, так как один эпизод экземы может быть связан с одним аллергеном, то последующее обострение заболевания может быть спровоцировано совершенно другими аллергенами.
Они способствуют разрешению воспалительных элементов и являются важной составляющей лечения. Применяются:
- 2-4-камерые ванны
- сухие радоновые ванны, ванночки с минеральной водой
- аэротерапия, электросон
- димедроловые ингаляции
- общая гальванизация
- диадинамотерапия
- сегментарное воздействие ультразвуком
- ультрафиолетовые облучения
- ультрафонофорез наружных лекарственных средств
- грязелечение, озокеритотерапия
- лазеротерапия, озонотерапия
- низкочастотное магнитное поле
- иглорефлексотерапия
- аппликации парафина
Пациентам с экземой рекомендован сухой морской климат (например, Южный берег Крыма) осенью или весной.
В копилке домашней медицинской книги есть немало рецептов и советов, которые помогут вам в борьбе с экземой.
- Уксус, яйцо и вода. В стакане нужно взбить одно яйцо с добавлением 50 мл уксуса и такого же количества воды. Смазать мокнущую экзему перед сном и закрыть чистой тканью. Утром высохшую пленку смывать не нужно, покройте ее еще одним слоем приготовленной накануне смеси. Несколько дней таких обработок и экзема перестанет мокнуть.
- Календула, ромашка, шалфей. Всыпьте в литровую банку по одной столовой ложке каждого растения. Залейте сбор кипятком, накройте крышкой и дайте настояться пару часов. Когда отвар остынет до теплого состояния, опустите в него руки. Ромашка прекрасно снимает воспаления и успокаивает кожу, шалфей устраняет зуд и жжение, календула обеззараживает поверхность раны. Такие ванночки можно делать несколько раз в день.
- Соленые ванночки. Горячие соленые ванночки очень эффективны при сухой экземе. Они обеззараживают поверхность, снимают воспаление и зуд. Насыпьте в литр горячей воды пару столовых ложек соли и растворите ее. Опустите в ванночку руки и держите их там не менее получаса.
- Сок алоэ и каланхоэ. Эти растения обладают мощным бактерицидным свойством. Листья можно измельчить в блендере, а затем отжать массу через марлю. Нужно смазывать экзему свежеприготовленным соком 2-3 раза в день для ускорения заживления раны.
- Земляника. Снять воспаление и жжение поможет земляника. Свежие ягоды следует размять и нанести на пораженные участки кожи.
- Масло и уксус. Любое растительное масло обладает огромным количеством витамина Е, который участвует в синтезе коллагена и способствует регенерации кожи. Уксус обеззараживает рану и помогает снять очаг воспаления. Смешайте два компонента в равных пропорциях, смочите в жидкости чистый кусок марли, а затем приложите примочку к экземе на 10 минут. Двух процедур в день будет достаточно, чтобы уже через 3-4 дня рана начала заживать.
- Облепиховое масло. Облепиховое масло прекрасно помогает для размягчения тканей при сухой эрозии. Масло нужно предварительно разогреть и нанести на пораженные участки кожи.
- Капуста и молоко. Капустные листья следует аккуратно снять с кочана, залить их молоком и поставить на средний огонь. Когда молоко закипит, убавьте огонь и потомите листья, чтобы они стали мягкими. Молочные листья капусты следует прикладывать к пораженной коже рук дважды в день.
Данные рецепты довольно эффективны, но могут быть использованы только в комплексе с консервативным лечением.
Сама по себе беременность является серьезным испытанием для женского организма. Свойства иммунной системы направлены на благополучное вынашивание и развитие ребенка. Если до беременности женщина страдала какими-либо аллергическими кожными заболеваниями, с высокой долей вероятности дерматит снова даст о себе знать.
Кроме этого, после прикрепления плодного яйца внутри матки в организме будущей мамы происходят серьезные гормональные изменения, усиленно вырабатываются простагландины, необходимые для расслабления гладкой мускулатуры. Эти факторы могут стать провокаторами в развитии воспалительного процесса кожи.
Будущие мамы отмечают — во время беременности кожа становится суше, повышается чувствительность. Использование привычных гелей для душа, мыла и кремов может стать причиной развития экземы.
Для предотвращения такой неприятности следует заменить косметику и гигиенические средства на гипоаллергенные, а также, начиная с 4 месяца беременности, кожу необходимо питать детским маслом или специальным молочком для будущих мам – это позволить устранить такие неприятные симптомы, как стянутость, сухость и шелушение.
Каждая беременная, столкнувшись с экземой, волнуется: не отразится ли заболевание на развитии ее малыша? Специалисты утверждают — сам по себе дерматит не представляет никакой угрозы для внутриутробного развития плода, однако зуд кожи, раздражительность женщины и бессонница на фоне неприятных ощущений могут привести к негативным последствиям.
Для предотвращения возникновения рецидивов болезни рекомендуется обезопасить себя от всех возможных аллергенов: пыльной мебели и ковров, шерсти домашних животных, корма для рыб, бытовой химии. Сон должен быть полноценным. Стрессы и бессонница снижают сопротивляемость организма заболеванию, и оно может рецидивировать. Не рекомендуется принимать водные процедуры дольше 5-10 минут. Также необходимо постоянно пользоваться гипоаллергенными питательными кремами для рук.
Особое внимание следует уделить диете, исключив из питания все возможные аллергены и вредные продукты. Рекомендуется заниматься аэробными видами спорта и почаще гулять на свежем воздухе.
источник

В данной статье мы рассмотрим с Вами такое мало-приятное заболевание, которое часто портит качество жизни болеющего ним человека, как — экзема. В том числе, мы рассмотрим с Вами — что такое экзема, ее причины, симптомы, а также, как лечить экзему традиционными и народными средствами! Итак.
Экзема (лат. Eczema) – заболевание кожи, основными симптомами которого является воспаленная поверхность кожи, жжение и зуд.
Экзема является достаточно распространенным заболеванием, на которое припадает около 40% всех кожных заболеваний, хотя экзема и не передается путем контакта с другим человеком.
Одной из особенностей экземы, как и у подобных заболеваний кожи (псориаз), является частый рецидив.
МКБ-10: L20-L30
МКБ-9: 692
Формы экземы:
— Острая экзема (мокнущая экзема);
— Подострая экзема;
— Хроническая экзема (сухая экзема).
Типы экземы:
— истинная экзема;
— микотическая экзема;
— микробная экзема;
— — Монетовидная (нуммулярная) или бляшечная экзема;
— — Паратравматическая (околораневая) экзема;
— — Варикозная экзема;
— себорейная экзема;
— Дисгидротическая экзема;
— Тилотическая (роговая, мозолевидная) экзема;
— Профессиональная экзема;
— Сикозиформная экзема;
— Экзема сосков и пигментного кружка у женщин;
— Детская экзема.
В зависимости от сопутствующих симптомов, причин заболевания и других факторов, специалисты выделяют следующие виды экземы:
Истинная экзема (Идиопатическая экзема)
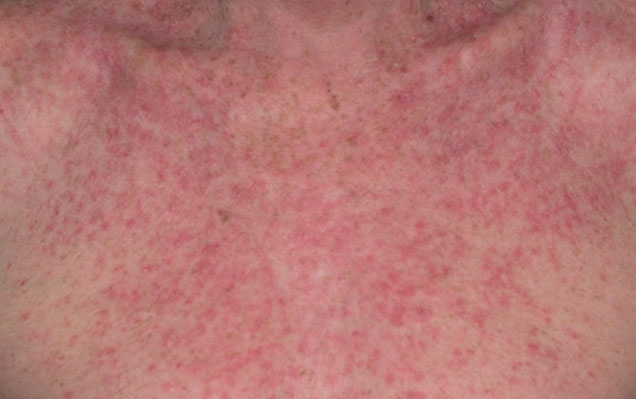
В самой легкой форме, экзема проявляется в виде покраснения кожи (эритемы), иногда с отечностью и присутствием зуда. Возможно, Вы замечали, подобную аллергическую реакцию, например, после смены мыла, контакта с одеждой из секонда или в иных случаях. Если контакт с возбудителем зуда не прекратить, при этом начать расчесывать кожу, можно вскрыть верхний (защитный) слой кожи, тем самым открыть свободный доступ болезни в организм.
Далее, на теле проявляется сыпь, а расчесанная кожа покрывается мелкими пузырьками с жидкостью (микровезикулы), которые при вскрытии образовывают мокнущие серозные «колодцы», покрывая жидкостью верхний слой поражаемого участка кожи.
Это первая стадия развития экземы, которая еще называется – острая экзема, или мокнущая экзема, которая присутствует во всех видах экземы.
Со временем, серозная жидкость подсыхает, а расчесанная кожа покрывается сухими корками серовато-желтого цвета, постепенно перетекая в хроническую форму заболевания. При хронической форме, сухие кожные корки чередуются с появлением новых мокнущих серных новообразований, поражая все больше и больше участков кожи, но т.к. на этой стадии тело в большинстве случаев покрыто именно сухими корками, хроническая стадия экземы получила название – сухая экзема.
Верхний ороговевший слой кожи часто трескается и сильно зудит, часто вызывая у больного бессонницу.
Помимо сухих корок, поражаемая кожи может шелушиться, покрываться различными пигментными пятнами.
Экзема чаще всего начинается с верхней части тела – головы, рук, туловища, плавно заражая ноги.
Хроническая форма экземы может продолжаться годами.
Микотическая экзема
Источником микотической экземы является аллергическая реакция на грибковые инфекции, например – кандидоз (молочница), стригущий лишай и другие микозы. Течении болезни характерно как и у истинной экземы – высыпания, пузырьки, мокнущие серозные колодцы, сухие корки. Единственно, очаги воспаления четко очерчены, в свою же очередь, многообразие грибков подводит к более тщательному изучению заболевания и подбору его лечения. Также, при лечении микотической (грибковой) экземы необходимо крайне нежелательно пользоваться гормональными мазями, поскольку это может стать отличным основанием к более интенсивному размножению грибов, а также их мутации. Поэтому, лечение проводится отдельно, и назначается сугубо лечащим врачом после тщательной диагностики.
Источником микробной экземы являются различные инфекции, чаще стрептококки и стафилококки. Именно поэтому, микробная экзема проявляется в местах поврежденной кожи – раны, трофические язвы, свищи и т.д. Конечно же, дополнительным фактором является и ослабленная иммунная система, которая стоит на страже против различных инфекций.
Течение болезни усложняется быстрым размножением инфекции. Мокнущие серные корки сильно уплотняются, а вверху могут начать даже гноиться. Чистая кожа вокруг ороговевшей мокнущей кожи покрывается новыми очагами высыпаний. Течение болезни сопровождается сильным зудом.
Специалисты выделяют следующие разновидности микробной экземы:
Монетовидная (нуммулярная) или бляшечная экзема. Признаками являются небольшие очаги (1-3 см), с характерными, но более ослабленными симптомами микробной экземы на небольших расстояниях от основного источника заболевания. Чаще проявляется в верхней половине тела. Если эти бляшки лечить неправильно, либо же их травмировать, возникает усиление симптомов, аллергические реакции, и небольшие бляшки могут превратиться в большие участки поражения, превращаясь в истинную экзему.

Варикозная экзема. Варикозная экзема появляется и развивается сугубо на нижних конечностях, в местах расширенных вен, варикозных язв и участках склерозирования кожи. Причинами варикозной экземы является – травмы, гиперчувствительность к лекарствам против варикоза, мацерация кожи при повязках. Симптомы – умеренный зуд, четкие очаги высыпания и др. признаки, характерные микробной экземе.
Себорейная экзема возникает на фоне такого заболевания, как себорея (перхоть). Места распространения себорейной экземы – участки кожи, богатые сальными железами – волосистая часть головы, щеки, носогубные складки, ушные раковины, грудная область, между лопатками. Себорейная экзема характеризуется жирными и шелушащимися пятнами желтовато-бурого цвета с мелкими папулами.

Тилотическая экзема характеризуется омозоливанием незначительных симптомов экземы, которые в данной форме, так же, как и у дисгидротической экземы, проявляются на ладонях и стопах. Параллельно, на других участках кожи могут проявляться некоторые высыпания, характерные данному заболеванию.
Сикозиформная экзема характеризуется фолликулярными пустулами, в центре пронизанные волосом. Чаще всего проявляется у лиц, болеющих сикозом. Сикозиформная экзема поражает в основном область усов, бороду, подмышки, лобок, но может распространятся и за пределы волосяного покрова. Симптомы – сильный зуд, экзематозные колодцы, мокрение, беспрерывное появление фолликул, появление слоистых корок с мелкими чешуйками.
Экзема сосков и пигментного кружка у женщин характеризуется очагами пунцового цвета, которые выражены в виде наслоенных корок и чешуек, которые часто мокнут и трескаются. Причиной чаще всего становится – вскармливание ребенка или осложнения чесотки.
Профессиональная экзема проявляется в основном на открытых участках тела, которые прежде всего имеют прямой или косвенный контакт с возбудителем аллергической реакции – химическая, фармацевтическая, пищевая и др. промышленности, где человек сталкивается с химически-активными веществами. Лечением чаще всего является смена работы, т.к. внутренних предрасположенностей к экземе может не наблюдаться – отсутствие ран, здоровый иммунитет, отличное физическое здоровье и т.д.
Детская экзема чаще всего начинается с верхней части тела ребенка – кожа лица, волосяной покров головы, после чего, если заболевание не лечить, опускается вниз, поражая все новые и новые участки тела.
Причинами детской экземы является еще не укрепленная иммунная система, сложное протекание беременности, а также наследственная предрасположенность от одного из родителей, особенно матери. В частности, процент заболеваемости возрастает, если у родителей наблюдались такие заболевания, как – экзема, аллергический ринит, бронхиальная астма, нейродермит. Причинами детской экземы также могут быть – искусственное вскармливание, не соблюдение правил гигиены, гиперчувствительность к различным продуктам питания, частые заболевания ребенка ангиной, отитом и ОРВИ.
Симптомы детской экземы схожи с симптомами экземы у взрослого человека, при этом, детей чаще всего поражает истинная, микробная и себорейная экзема.
1 стадия (Эритематозная) – покраснения кожи, зуд;
2 стадия (Папуловезикулезная) — высыпания, появляение пузырьков с жидкостью;
3 стадия (Мокнущая экзема) — пузырьки лопаются, образуются серозные колодцы, которые выделяют серозную жидкость;
4 стадия (Корковая или сухая экзема) — серозные колодцы и околоколодцевые участки кожи покрываются сухой коркой серовато-желтого оттенка. При этом, в других местах могут проявляться новые очаги заболевания, начиная с первой стадии. Таким образом, со временем поражается все больше участков тела.
Осложнениями экземы могут быть присоединившиеся иные инфекции и заболевания, которые могут вызвать на теле пустулы и гнойные корки.
Если не лечить, или же лечить, но неправильно детскую экзему, к ней могут добавиться другие заболевания, которые в комплексе могут привести к летальному исходу ребенка.

Рассмотрим основные причины развития экземы:
— нарушения в иммунной системе;
— наследственная предрасположенность к различным аллергиям;
— гиповитаминоз, особенно витаминов группы B;
— дефицит ненасыщенных жирных кислот и микроэлементов;
— болезни ЖКТ, печени, микозы;
— холециститы (воспаления желчного пузыря);
— хронические заболевания, истощающие иммунитет: кариес, гайморит, тонзиллит и др.
— депрессии, стрессовые ситуации, нервное истощение;
— гормональные расстройства;
— работа на пищевых, химических и фармацевтических предприятиях, на которых экзема может развиться в качестве аллергической реакции на те или иные вещества;
— аллергия на синтетическую одежду, бытовую химию, лекарственные препараты, пыльцу растений, домашнюю пыль, некачественные строительные материалы, используемые при строительстве жилого помещения (линолеум, мебель);
— гиперчувствительность к продуктам питания, особенно богатым на красители, консерванты, ароматические и другие пищевые добавки;
— глистные инвазии;
— долго не заживающие повреждения кожи: раны, ожоги;
— у детей, на фоне других заболеваний, например: атопического дерматита, диатеза.
Диагностика экземы проводится на основании личного осмотра пациента врачом — дерматологом.
Дерматолог назначает проведение аллергологическое обследование, а также исследование иммунной системы. Дополнительно может понадобиться консультация и обследование аллерголога, иммунолога, диетолога.
При необходимости назначается микроскопическое обследование на наличие различных грибов, исследование крови.
Дерматолог может провести дифференциальную диагностику, чтобы исключить такие заболевания, как чесотка, трихофития и др.

1. Проводится полная диагностика экземы;
2. На основании клинико-лабораторных исследованиях назначают комплексное лечение экземы, которое может включать местное и общее лечение, направленных на купирование заболевания и устранения его причин.
3. Устраняются все негативные факторы воздействия на кожу (грязь, синтетическая одежда, химия, сырость, паразиты, солнечное излучение и др.).
4. Назначается специальная диета, укрепляется иммунитет: рацион питания обогащают витаминами (B1, B2, B6, B12, C), белком, макро- и микроэлементами (сера, цинк, кобальт). Рекомендуется легкая пища (салаты, супы), и обильное питье минеральных вод. При этом исключают жаренную, острую, соленую и жирную пищу, консервации, алкоголь, курение. Диетолог, на основании диагностики, может дополнительно назначить или исключить те или иные продукты питания;
Читайте также: Диета при экземе
5. Многие специалисты проводят десенсибилизацию организма. Для этого:
— ежедневно или через день, внутривенно, вливают 10% раствор хлористого кальция – до 15 вливаний;
— 10-20% раствор гипосульфита натрия – до 15 вливаний;
— 10% раствор бромистого натрия – до 12 вливаний;
6. Для снятия зуда используют – «Димедрол», «Дипразин», «Пипольфен», «Супрастин» и др.
7. Для сильного беспокойства из-за сильного зуда применяют – «Аминазин», «Бромурал».
8. В качестве десенсибилизирующего и антиоксидантного средства используют 5% аскорбиновую кислоту. Для этого делают 15-25 внутримышечных инъекций аскорбиновой кислоты с тиамином, с периодичностью 2-3 дня. Дополнительно делают внутримышечные инъекции цианокобаламина.
9. На более поздних стадиях развития экземы (3-4) назначают ретинол, который помогает нормализовать обновление кожи.
10. При экземе на фоне вегетативных расстройств, заболеваний печени и хронического гастрита внутрь назначают 0,5-2%-й раствор новокаина.
11. Для нормализации трофики кожи, а также снижения процессов распространения заболевания, при первых трех стадиях экземы, в нескольких местах непораженных участков кожи, но под очаги болезни делают инъекции 0,25%-го раствора новокаина с гидрокортизоном.
12. При экземе на фоне интоксикации, внутривенно делают инъекции 40%-го раствора гексаметилентетрамина и 10%-го раствора натрия салицилата. Инъекции натрия салицилата делают 3-4 дня, ежедневно, по 10-20 мл.
13. Для предотвращения всасываний из кишечника делают клизмы, применяют слабительные, назначается специальная диета.
14. Некоторые врачи, при подострых и хронических экземах используют сверхлегкие рентгеновские лучи в малых дозах (75-125 эр).
1. Экземные участки кожи ежедневно очищают от загрязнения, в качестве чего используют воду с нейтральным мылом. Для приготовления нейтрального мыла можно использовать смесь из — 5%-го раствора мыла, 5%-го раствора натрия гидрокарбоната, 3%-го раствора борной кислоты, 2%-го танина и 0,2%-го этакридина.
2. Очищенные экземные участки вымачивают сухой стерильной ватой, а околоэкземную кожу обрабатывают 70% спиртом.
3. При 1 (эритематозной) и 2 (папулезной) стадиях экземы очаги поражения обрабатывают специальными лекарственными растворами, постепенно меняя их, чтобы инфекции к ним не привыкали.
Эти средства снижают зуд, снимают покраснение кожи, очаги заболевания останавливаются в развитии, а переход заболевания на 3-4 стадии купируется.
В качестве примочек, используют растворы с антимикробными вяжущими или дубящими свойствами: «Бриллиантгрюн», «Риванол», 0,25-0,5%-й нитрат серебра, 2%-я свинцовая вода, 3-5%-й «Танин», 0,5-1%-й «Резорцин», .
4. Дополнительно на пораженные участки кожи накладываются легкие повязки, пропитанные противовоспалительными гормонами (кортикостероиды): «Дермозолон», «Лоринден», «Синалар» и др.
5. Для снятия сильного зуда, повязки с вышеперечисленными средствами против экземы можно смочить новокаином.
Для снятия зуда при экземе также можно использовать следующую мазь: смешать 3 г анестезина, 10 г окиси цинка, 5 г ланолина и 5 г вазелина. Мазью нужно обрабатывать экземные участки после примочек (пункты 1, 2, 3).
6. При мокнущей экземе, когда воспалительные процессы идут на уменьшение, используют подсушивающие методы лечения экземы, благодаря которым уменьшается зуд, а процесс выздоровления ускоряется. Такими средствами являются специальные пудры от экземы, состоящие из: 2 г ментола, 30 г окиси цинка, 50 г пшеничного крахмала и 5 г очищенного серного цвета.
7. Для более сильного купирования экземных бактерий, используют:
— линимент — йодоформа (ксероформа), 3-5 г норсульфазола, до 100 г оливкового масла;
— индифферентные мази – цинковые (Zinci Oxydati), висмута субнитрат 5.0 (Bismuti subnitratis).
Вышеперечисленные мази наносят тонким слоем, при этом их хорошо втирают в кожу, после применения примочек. Курс терапии – до 7 недель, пока патологический процесс не будет полностью купирован.
В местах с нежной кожей, либо же после отслоения корки, применяют кератопластические пасты, например – пасту Лассара.
8. При застаивания в пораженных участках крови, к вышеперечисленным мазям добавляют 3-5% ихтиола, АСД-2, 1-3% дегтя, 3-5% протеинопиролизина, до 1% резорцина и линимент нафталанской нефти («Нафтадерм»), мазь Вилькинсона.
9. Для стимулирования эпителизации, 1-2 раза/сутки применяют «Актовегин» (гель), «Каротомен», «Солкосерил».
Нижеприведенные и дополнительные средства от экземы, а также их применение описаны немного выше, в пунктах «Общее лечение экземы» и «Местное лечение экземы».
Кортикостероидные гормоны: «Гидрокортизоновая мазь», «Дермозолон», «Лоринден», «Синалар».
Успокаивающие (седативные) средства: препараты валерианы, мелиссы;
Противозудные (антигистаминные) средства: «Димедрол», «Дипразин», «Пипольфен», «Супрастин».
При микробной экземе: антибиотиковые мази (противопоказаны при грибковых инфекциях).
Для обновления кожи: «Актовегин» (гель), «Каротомен», «Ретинол», «Солкосерил».
Для повышения эффективности наружных и внутренних средств против экземы, назначают:
— курортотерапию;
— криотерапию (лечение холодом).
Важно! Перед использованием народных средств против экземы обязательно проконсультируйтесь с врачом!
Креолин. В ведро с горячей водой добавьте 1 ст. ложку креолина. В этой воде нужно парить ноги и руки по 15-20 минут. После чего дать им высохнуть естественным путем. После подсыхания, проблемные участки кожи смажьте кремом для кожи. При зуде, применить «Флуцинар». Процедуры проводить до исцеления.
Соль. В емкость с горячей водой, на глаз насыпьте соли, желательно морской. Больные экземой места опустите в соляной раствор. Процедуру проводить пока не остынет воды в емкости. После чего, пропаренные места промокните полотенцем и обработайте детским кремом.
Соль и солодка. Перемешайте в равных частях морскую соль с травой солодки. Приложите смесь на пораженные участки и перемотайте марлевой повязкой. Через 1-2 часа повязку можно снять, а экземы промыть. Процедуру повторять 3 дня, после сделать 3х-дневный перерыв, и снова провести курс лечения. Делать до исцеления.
Огуречный рассол. Делайте примочки из огуречного рассола. Через пару дней экзема остановится в развитии и начнет исчезать.
Яйцо с уксусом. Возьмите 3 стопки по 100 г, и в каждую из них, по отдельности в одинаковой пропорции налейте яйца, уксус и воду. Далее все слейте в 500 мл банку, закройте ее плотно крышкой и взболтайте ингредиенты, пока не получится кремообразная масса. Можете для этой цели использовать блендер. Полученной смесью смазывайте мокнущую экзему каждый день, перед сном, после чего, сверху наденьте х/б носки, в которых спите до утра. Утром ноги не мойте, это нужно сделать вечером, но только без мыла. Процедуру повторять каждый вечер до полного выздоровления.
Мать-и-мачеха. Для приготовления средства, необходимо через мясорубку пропустить мать-и-мачеху, после чего добавить к ней парного молока. Полученным средством обработайте экзему, после чего заверните это место пленкой и завяжите легкой тканью. Продолжайте процедуру каждый вечер до полного выздоровления.
Виноград. Разомните ягоды темного винограда, а полученную кашицу заверните в марлю. Приготовленный компресс прикладывайте к пораженной экземой коже ежедневно, на 2-3 часа. Курс лечения 3 недели, далее перерыв на 10 дней, и повторите курс. Делайте процедуры до полного исцеления.
Мазь от сухой экземы. Сделайте смесь, в пропорции — 60% детского крема и 40% пихтового масла. Смесь тщательно перемешайте и наложите на пораженные места. Процедуру делайте 3 раза в день, на протяжении 12-24 дней.
Тибетский сбор. 4 ст. ложки тибетского сбора залейте 200 мл кипятка. Смесь настаивайте в термосе 1 час. После чего примите в теплом виде за пол часа до приема пищи. Принимайте это средство 2 раза в день.
Солидол. Смажьте солидолом пораженную кожу, обмотайте обработанные места бумагой, а сверху простой натуральной тканью. Если будет сильный зуд, терпите. Процедуру повторять ежедневно до полного выздоровления.
Сметана и купорос. Смешайте 100 г свежей домашней сметаны или сливок с 1/3 ч ложкой медного купороса. Приготовленным средством смазать экзему тонким слоем, а через 1 час смыть.
Каланхоэ. Из листка каланхоэ выдавить сок, которым смочить кусочек марли и приготовленный компресс приложить к мокнущему больному месту. Болезнь начнет проходить быстро.
Витамин А (Ретинол). Против мокнущей экземы отлично помогает употребление продуктов, богатых на витамин А (Ретинол), например – облепиха, морковь, петрушка, шпинат, тыква, калина, изюм, помидор, говяжья печень.
Рассмотрим основные правила профилактики экземы:
— соблюдайте правила гигиены;
— приобретайте средства по уходу за телом согласно особенностей Вашего организма (сухая/жирная кожа, сухие/жирные волосы и т.д.);
— не запускайте на самотек хронические заболевания;
— если Вы обнаружили у себя первые признаки экземы, незамедлительно обратитесь к врачу;
— старайтесь употреблять в пищу продукты питания, обогащенные витаминами и минералами, особенно это касается беременных;
— избегайте ношения синтетической одежды;
— избегайте ношения тесной одежды и обуви;
— если Ваша работа требует большого психического напряжения на ней Вы имеете стрессы, возможно стоит сменить такую работу?
— при контакте с химическими средствами, например при уборке дома или мойке посуды, делайте это в резиновых перчатках.
Хорошая статья. Все разложено по полочкам и разделено подзаголовками. Очень удобно и понятно. Информация выложена актуальная, без воды. Особенно понравилось, что фактически прописан курс лечения экземы, по порядку. Спасибо Вам большое.
А я заметил, что у меня после контакта с уличными животными начинают чесаться руки. Хотя позже понял, что у меня просто сухая кожа, поэтому, при любом контакте поверхности кожи с загрязненными предметами, а особенно если я немного чесану то место, сразу же появляется зуд. Ловлю себя на этой мысли, и стараюсь не чесать. Дома мою руки и через часок все симптомы проходят.
Важный момент, чтобы не расчесывать кожу. Экзема мне точно не нужна!
Мне от экземы помогла избавиться обычная Звездочка с детским кремом. В течении месяца применения ее с детским кремом, от экземы только небольшой след остался, и то подозреваю, что кожа обновиться и он пройдет. Правда Звездочка неплохо так жжет.
Много лет болею экземой, и вот один рецепт мази, который мне когда-то посоветовал врач. Мне помогает более-менее:
— витамин А (раствор масло) — 2 мл;
— витамин Е (раствор масло) — 2,5 мл;
Да экзема конечно не приятная болезнь. И лучшее средство от болезней это их профилактика. Как раз здесь описаны хорошие профилактические меры.
Статья хорошая. Но народными средствами лечится, нужно много времени, а у современного человека его нет. Выглядеть хорошо нужно всегда. Поэтому существуют аптечные средства ( я пользуюсь кремом Элидел), которые быстро и хорошо залечивают.
Даша,полностью с вами согласна. времени совсем нет что-то делать из народных рецептов( я не эпиделом мажусь,а лостерином дважды в день,ничего плохого сказать не могу, улучшения замечаю,меньше становится болячек.
Дааа, противная болячка. У мужа появилась на плече. Подумали, что ссадина с трени, а потом когда не зарастала, а наоборот стала больше — поняли, что экзема. Врач сказал, что это нехватка витаминов и нарушенная иммунка от питерской экологии, так что вот. Думаем теперь, может на юга податься)
Ну так и так пролечить же надо болячку) А что врач назначил? мне вот скин-кап для кожи и что-то внутрь принимать, в спец.аптеку придется ехать, но это завтра
Моей маме 62 года. Страдает от экземы варикозной не один год. Отекают голени, кожа грубая и в расчесах вся от зуда. Появилось расстройство сна. Спасается только лостерином и кларитином. Втирает крем утром и вечером. Помогает отлично. Если бы еще не нарушала режим питания и спала спокойно, то удалось бы на долгое время забыть о проблеме.
Любовь, расскажите подробно как ваша мама от экземы лечилась и сколько по времени лостерином пользовалась.
У меня была такая проблема — экзема на пальцах. Сначала не могла понять что это такое. потом врач объяснил, что это экзема и посоветовал акридерм. Помогло где то через месяц.
У мужа, два года назад, экзема была на руках. В лечении использовал альтернативу гормоналкам — нафтадерм. Курс где то месяц составлял. Сейчас, в принципе можно сказать, нет. При проявлении, как ему кажется, мажет дня 3-4 на всякий случай, но все реже и реже.
Всем здравствуйте! Хочу поделиться тем, как я справилась со своей проблемой. Первые симптомы заболевания экземы появились 4 года назад, пострадали только кисти рук, в основном пальцы и запястья с внутренней стороны. Обострения происходили каждые дней 10, иногда при массивной атаке не проходило и месяцами. В первый год, после появления экземы я посетила четырех разных дерматологов, и никто не смог поставить как точной причины заболевания, так и вылечить его. Причин у заболевания много. Я поняла, что в моем случае – это реакция на стресс. Потому как в дальнейшем отслеживала обострения и свое эмоциональное состояние. Дерматологи выделяют несколько ключевых причин заболевания: 1) стресс; 2) паразиты в организме; 3) пищевые аллергены. Я выполнила все показания врачей: сдала все анализы на паразитов, сидела на диетах. Толку не было. Медикаментозно боролась с проблемой по трем этим направлениям сразу: комплексно пила Бион три (пробиотики, витамины), Афабозол (успокоительные), Кестин (гистаминный) и наружные средства (мазь Адвантан и тд). Все в комплексе давало неплохой результат. Также небольшая передышка от этой проблемы была всегда после отдыха на море. Но через месяц, а то и меньше, проблема вновь возвращалась. Я уже собралась на процедуру аллергоскрининг. Это анализ на аллергены, которые могут провоцировать экзему. Выделяют несколько главных, это – пылевой клещ, домашные животные, пшеница, молоко коровье, яичный белок, соя (подробнее здесь citilab.ru/labs/119/servi. 9/99-20-523.aspx ). Процедура не из дешевых, около 6000 рублей, к тому же после консультации врач дала понять, что не всегда аллерген выявляется сразу, вполне вероятно, что придется сдавать полный пакет анализов, а это уже совсем другие цифры. Потом совершенно случайно я наткнулась на статью какого-то доктора, который вскользь упомянул экзему и возможные причины возникновения заболевания. Там он писал о недостатке в организме витамина В 6 и полиненасыщенных жирных кислот. Решила попробовать. И я просто стала самым счастливым человеком! Потому что до сих пор не могу поверить в это чудо! Все прошло в течении полумесяца и уже 4ый месяц я живу без этой ужасной проблемы!! Я пропила: 1) 1 месяц «ДОППЕЛЬГЕРЦ Актив омега-3 капсулы №30», каждый день по одной; 2) Витамин В6 «БЛАГОМИН витамин в6 капсулы 250мг №90 пиридоксин» (1 капсула 2 раза в день); 3) Хилак-форте (15 дней/3 раза в день). Всем желаю освободиться от этой проблемы со здоровьем!!
При экземе важно не сидеть долго на гормонах. После выхода из острой фазы можно мазаться берестином или другой негормональной мазью. Берестин помогает не сразу, но зато надолго.
Настасья, Здравствуйте, а он не печет? как часто нужно наносить? Хотелось бы попробовать
Таня, никаких неприятных ощущений от берестина нет. Перед нанесением на кожу нужно очистить от чешуек. Накладывать сначала минут на 15, потом — на дольше.
Моему мужу помог от экземы препарат Берестин. Это очищенный по новым технологиям березовый деготь. Мы его наносили два раза в день на пораженные участки кожи. Ну и конечно нужна строгая диета при экземе.
источник