Противодифтерийная сыворотка являет собой эффективный противодифтерийный препарат, что получают из лошадинной крови (предварительно этих животных иммунизируют дифтерийным анатоксином). После выделения сыворотки путем ферментативного гидролиза ее очищают и концентрируют.
Как упоминалось выше, противодифтерийная сыворотка содержит белковую фракцию (специфические иммуноглобулины), извлеченную из сыворотки лошадинной крови (животные предварительно гипериммунизированны дифтерийным анатоксином), концентрированную и очищенную с помощью солевого фракционирования и пептического переваривания.
Данное средство — прозрачная немного опалисцирующая желтоватая либо прозрачная жидкость, не имеющая осадка.
Кроме основного ингредиента, средство содержит 0.1% хлороформа в качестве консерванта.
В 1 мл противодифтерийной сыворотки содержится не меньше 1500 МЕ (международная антитоксическая единица активности), что обезвреживают дифтерийный бактериальный токсин. Дозировка препарата зависит от формы заболевания, общего состояния пациента и его возраста.
Применение антитоксической противодифтерийной сыворотки оправдано и высокоэффективно при развитии разнообразных форм дифтерии у взрослых либо детей.
Концентрированная противодифтерийная сыворотка фасуется в ампулы по 10 мл, кроме этого в комплект входят ампулы объемом 1 мл, что применяются для внутрикожных проб (сыворотка в них разведена 1:100). В упаковку помещены 10 ампул.
Этикетка каждой ампулы снабжена следующими сведениями:
- количество МЕ;
- сроки годности;
- номера бутылки и серии;
- наименование препарата;
- название института и завода-изготовителя (и их место расположения);
- номер ОБК.
Те же сведения должны быть нанесены и на упаковку, кроме того, на ней должна быть информация о предприятии-изготовителе (полное название, адрес и министерство, его контролирующее), название средства на латыни, способы применения, а также условия хранения.
Хранят сыворотку в темном сухом месте при температуре 3-10 градусов. Препарат, который замораживался и впоследствии оттаивал, но не изменил физических свойств, считается пригодным.
В случае помутнения, образования осадка либо посторонних включений (волокна, хлопья), не разбивающихся при встряхивании, сыворотку использовать запрещено. Кроме того, использовать средство при отсутствии на нем этикетки либо при каких-либо повреждениях ампул, также нельзя.
Введение противодифтерийной сыворотки возможно как подкожно, так и внутримышечно в ягодицу (наружный верхний квадрант) либо в бедро (верхняя треть его передней поверхности).
Перед использованием ампулу с сывороткой следует тщательно проверить. Инъекция, как правило, проводится доктором, однако может и средним медперсоналом, но исключительно под контролем врача.
Перед использованием сыворотки следует определить чувствительность пациента к лошадиному (гетерогенному) белку, что осуществляют при помощи внутрикожной пробы с сывороткой в разведении 1 к 100, что идет в комплекте с основным препаратом. Проводят данную пробу шприцем, что имеет деление 0.1 мл, и тонкой иглой. Причем для каждой такой пробы применяют индивидуальную иголку и отдельный шприц.
Выполняют пробу следующим образом: разведенную противодифтерийную сыворотку по методу Безредко (0.1 мл) вводят в предплечье (в его сгибательную поверхность) внутрикожно, после этого следят за реакцией на протяжении 20 минут. Отрицательной называют пробу, при которой диаметр возникающей папулы менее 0.9 см и есть легкая краснота вокруг нее. Положительной считают пробу, при которой папула больше 1 см и краснота вокруг нее значительная.
В случае отрицательной внутрикожной пробы под кожу вводят неразведенную сыворотку (0.1 мл), и при отсутствии реакции на нее на протяжении 30 (до 60) минут применяют всю требуемую терапевтическую дозу.
Если же в наличии разведенной сыворотки нет, то под кожу предплечья (в его сгибательную поверхность) вводится неразведенная сыворотка в количестве 0.1 мл и оценивается реакция на нее спустя 30 минут после укола.
Если реакции не последовало, под кожу вводят дополнительный объем сыворотки в количестве 0.2 мл и снова наблюдают, но уже 1-1.5 часа. В случае благополучного исхода (отсутствие реакции) вводят всю терапевтическую дозу противодифтерийной сыворотки.
Если внутрикожная проба положительная либо наблюдается возникновение анафилактической реакции, сыворотка в качестве терапии применяется лишь в крайних случаях (наличие безусловных показаний), очень осторожно, при личном участии и контроле доктора. В этом случае используют разведенную сыворотку (что применяется для внутрикожных проб): вначале 0.5, затем 2, а после 5 мл (интервал между инъекциями — 20 минут).
Если положительная реакция не возникает, подкожно вводится неразведенная сыворотка в объеме 0.1 мл и за состоянием пациента наблюдают в течение получаса. Если и при этом реакция отсутствует, то осуществляют инъекцию в количестве всей требуемой терапевтической дозы.
В случае невозможности использования антидифтерийной сыворотки вследствие возникновения положительных реакций на какую-либо из вышеописанных доз, терапевтическую дозу сыворотки следует вводить под наркозом, предварительно подготовив шприцы с 5% «Эфедрином» либо «Адреналином» (1 к 1000).
В случае развития анафилактического шока вследствие введения сыворотки от дифтерии, требуется срочная адекватная терапия: применение эфедрина либо адреналина, аналептиков, глюкокортикостероидов, сердечных гликозидов, хлорида кальция, новокаина.
Действенность сыворотки от дифтерии напрямую зависит от правильно подобранной первой, а также курсовой дозировки и как можно более раннего применения данного средства после подтверждения диагноза.
- В случае островчатой локализованной дифтерии зева (ротового отрезка глотки) первичная дозировка составляет 10-15 тыс. МЕ, а курсовая — 10-20 тыс. МЕ.
- В случае пленчатой формы: от 15 до 30 тыс. (первая доза), а курсовая — до 40 тыс. МЕ.
- При распространенной дифтерии зева 1-я доза сыворотки составляет 30-40 тыс. МЕ, а курсовая, соответственно, 50-60 тыс. МЕ.
- В случае субтоксической формы, развившейся в ротовом отрезке глотки, дозировка составляет 40-50 тыс., а курсовая — 60-80 тыс. МЕ.
- 1 степень — начальная дозировка 50-70 тыс. МЕ, курсовая 80-120 тыс. МЕ;
- 2 степень — начальная дозировка 60-80 тыс. МЕ, курсовая 150-200 тыс. МЕ;
- 3 степень — начальная (первая) доза 100-200 тыс. МЕ, курсовая 250-350 тыс. МЕ.
При токсической форме применять сыворотку следует каждые 12 часов на протяжении 2-3 дней, а затем дозу и кратность введения корректируют в соответствии с динамикой болезни. Причем в первые несколько суток пациенту вводят 2/3 курсовой дозировки.
- В случае гипертоксической дифтерии ротового отрезка глотки назначаются максимальные дозировки препарата. Так, 1 доза составляет 100-150 тыс. МЕ, а курсовая — не больше 450 тыс. МЕ.
- В случаях локализованного крупа: 1 доза — 30-40 тыс. МЕ, а курсовая 60-80 тыс. МЕ.
- В случаях дифтерии, локализованной в носовом отрезке глотки, дозы составляют 15-20 тыс. и 20-40 тыс. МЕ (первая и курсовая дозировки соответственно).
- При поражении глаз. Первичная дозировка 10-15 тыс. МЕ, курсовая — 15-30 тыс. МЕ.
- Поражения дифтерией половых органов — 10-15 тыс. МЕ, курсовая — 15-30 тыс МЕ.
- Поражения кожи: первичная доза — 10 тыс. МЕ, курсовая — 10 тыс. МЕ.
- Поражения носа: первая доза 10-15 тыс. МЕ, а курсовая — 20-30 тыс. МЕ.
- Поражения пупка: первичная доза — 10 тыс. МЕ, а курсовая — также 10 тыс. МЕ.
Количество инъекций с противодифтерийной сывороткой назначается в зависимости от клиничекой формы патологии. Например, однократное введение назначается пациентам, что имеют локализованную либо распространенную формы дифтерии ротового отдела глотки либо носа.
Если исчезновение налета не происходит на протяжении суток после назначения сыворотки, то спустя 24 часа препарат применяется повторно.
Отмену сыворотки производят после значительного улучшения в состоянии пациента (исчезновение отека шейной клетчатки, глотки (ее ротовой части), налета и уменьшение интоксикации).
- немедленные (появляются сразу после применения сыворотки);
- ранние (спустя 4-6 дней после применения препарата);
- отдаленные (спустя две и более недель после инъекции).
Возможно возникновение следующих побочных эффектов: гипертермии (повышенная температура), кожная сыпь, озноб, нарушения в функционировании сердечно-сосудистой системы, судороги и так далее. Продолжаются подобные явления не более нескольких дней. Редко возможно развитие коллапса. В случае повления подобных неблагоприятных эффектов необходимо назначение своевременной адекватной симптоматической терапии.
источник
Лечение дифтерии у детей и взрослых будет эффективным, если оно начинается своевременно. Лечение должно быть комплексным и направленным на все звенья патологического процесса.
Принципы лечения дифтерии:
- Введение антитоксической противодифтерийной сыворотки.
- Этиотропная терапия.
- Патогенетическое лечение.
- Профилактика и лечение осложнений.
Рис. 1. На фото дифтерия зева.
Всем больным с подозрением на дифтерию предписана изоляция (госпитализация) и строгий постельный режим. Длительность постельного режима зависит от тяжести заболевания и формы дифтерии.
При локализованных формах дифтерии постельный режим назначается на весь период острого проявления заболевания, после чего больные могут вставать для приема пищи, дети — для неутомительных игр.
При тяжелых формах дифтерии назначается строгий постельный охранительный режим в течение 3-х недель. Данный вид лечебного режима предписывается больным, у которых развился миокардит и полиневрит. Избыточная физическая активность в данном случае может трагически закончиться для больного.
Длительность стационарного лечения зависит от формы и тяжести дифтерии.
- При дифтерии зева 1 степени больные пребывают в стационаре 3 — 4 недели.
- При токсической форме заболевания 2 степени больные пребывают в стационаре до 40 дней.
- При дифтерии зева 3 степени больные пребывают в стационаре до 50 дней.
Выписка больного осуществляется после получения 2-х отрицательных результатов бактериологического исследования, проведенных после окончания антибиотикотерапии спустя 2 дня. Бактериологическое исследование проводится с интервалом в два дня.
За ребенком должен быть организован надлежащим образом. Закупорка дыхательных путей дифтерийными пленками может произойти совершенно внезапно. При ненадлежащем уходе риск смертельного исхода у них значительно возрастает.
При уходе за больным необходимо знать, что острая сердечно-сосудистая недостаточность, обусловленная инфекционно-токсическим шоком, острая недостаточность надпочечников и паралич сердечной мышцы являются причинами смерти больного на первой неделе заболевания, миокардит — на 2 — 3 неделе заболевания, паралич дыхательных мышц и диафрагмальных мышц — на 4 — 8 неделе заболевания.
Диета при дифтерии должна быть щадящей или полущадящей. В острый период при дифтерии зева пища должна быть жидкой или полужидкой, легкоусвояемой, богатой витаминами. Витамины группы С, В и никотиновая кислота особо важны для организма больного.
Рис. 2. На фото дифтерия гортани.
Антитоксическая противодифтерийная сыворотка (ПДС) и антибиотики являются основными лекарственными средствами при лечении заболевания. ПДС составляет основу специфического лечения дифтерии. Ее введение приводит к ликвидации специфической интоксикации, вызванной циркулирующими в крови токсинами. Введение антибиотиков приводит к уничтожению возбудителей заболевания.
Своевременная постановка диагноза и раннее введение антитоксической противодифтерийной сыворотки — залог успешного лечения дифтерии.
Раннее введение ПДС (с первых часов и не позже 2-го дня от начала заболевания) значительно снижает частоту развития токсических форм и осложнений при дифтерии.
В РФ применяется Сыворотка противодифтерийная лошадиная очищенная концентрированная жидкая. Для производства противодифтерийной сыворотки используется кровь предварительно гепериммунизированных дифтерийным анатоксином лошадей. Сыворотка содержит специфические иммуноглобулины.
Рис. 3. На фото противодифтерийная сыворотка.
Определение чувствительности организма к лошадиному (гетерогенному) белку противодифтерийной сыворотки (метод Безредки)
Прежде чем ввести ПДС, определяется чувствительность организма к препарату.
Для этих целей выпускается «Разведенная сыворотка для внутрикожной пробы». Сыворотка для пробы вводится в область сгибательной поверхности предплечья в дозе 0,1 мл.
- Если реакция отрицательная (отсутствие папулы), то через 20 минут подкожно вводится 0,1 мл сыворотки. Остальная доза вводится через 1 — 1,5 часа.
- Если реакция положительная (образовалась папула 1 см и более), противодифтерийная сыворотка вводится только по жизненным показаниям. При этом врач и медицинская сестра должны быть готовы к возможному развитию анафилактического шока и борьбы с ним.
Противодифтерийная сыворотка вводится внутримышечно в верхнюю треть передненаружной области бедра или в ягодицу.
Доза сыворотки устанавливается индивидуально. На ее уровень оказывает влияние распространенность дифтерийных пленок, степень интоксикации и срок, истекший от момента заболевания.
Эффективность применения противодифтерийной сыворотки зависит от сроков ее введения от начала заболевания и правильно подобранной (оптимальной) первой и курсовой доз.
- При локализованной форме дифтерии курсовая доза составляет 10 — 15 тыс. АЕ.
- При распространенной форме дифтерии курсовая доза составляет 15 — 20 тыс. АЕ.
- При токсической форме дифтерии курсовая доза составляет 30 — 50 тыс. АЕ.
На кратность введения сыворотки оказывает влияние форма дифтерии.
- При локальных формах заболевания ограничиваются однократным введением препарата.
- В случае, когда дифтерийные налеты не исчезли в течение суток после введения противодифтерийной сыворотки, сыворотку применяют повторно.
- В случае развития токсической формы заболевания, сыворотка вводится каждые 12 часов 2 — 3 суток подряд. ¾ курсовой дозы необходимо ввести в первые сутки заболевания. Продолжительность дальнейшего введения препарата зависит от динамики патологического процесса. При улучшении состояния больного и исчезновении фибринозных налетов введение сыворотки прекращается.
Сыворотка вводится не более 3-4-х дней.
Рис. 4. Противодифтерийная сыворотка вводится внутримышечно в верхнюю треть передненаружной области бедра или в ягодицу.
Ряд ученых (Г. Рамон, М. Мухамедов, Н. Кудрявцева и М. Залужная) при лечении дифтерии рекомендовали вводить больному одновременно с противодифтерийной сывороткой дифтерийный анатоксин. Введение анатоксина стимулирует активную продукцию анатоксина организмом больного по типу ревакцинации. У привитых больных при таком лечении быстро достигается положительный результат.
Дифтерийный анатоксин вводится в остром периоде заболевания в дозе 0,5 — 1,0 мл. Вначале вводится первая инъекция. Через 5 — 6 дней вводится вторая инъекция. Через месяц — третья.
Рис. 5. На фото дифтерийно-столбнячный анатоксин.
Антибиотики не заменяют собой антитоксическую противодифтерийную сыворотку. Они воздействуют только на дифтерийную палочку, вырабатывающую токсин.
Препаратами выбора при лечении дифтерии являются аминопенициллины, антибиотики группы макролидов (Эритромицин, Макропен, Рулид, Азитромицин, Вильпрафен), цефалоспорины 3-го поколения (Цефтриаксон, Цефтазидим, Цефотаксим и др.) и Клиндамицин.
Курс лечения антибиотиками при локализованных формах составляет 5 — 7 дней, при токсических формах — от 14 до 21 дня.
При легком течении дифтерии антибиотики принимаются внутрь, при тяжелых формах — в инъекциях.
Патогенез развития осложнений при дифтерии связан с воздействием на организм больного дифтерийного токсина. Осложнения дифтерии часто развиваются при токсической форме дифтерии, реже — при распространенных формах заболевания.
Острая сердечно-сосудистая недостаточность, обусловленная инфекционно-токсическим шоком, острая недостаточность надпочечников и паралич сердечной мышцы являются причинами смерти больного на первой неделе заболевания, миокардит — на 2 — 3 неделе заболевания, паралич дыхательных мышц и диафрагмальных мышц — на 4 — 8 неделе заболевания.
Рис. 6. На фото ребенок, больной дифтерией. Наложена трахеостома по поводу развившегося крупа.
Комплексная патогенетическая терапия направлена на борьбу с интоксикацией, компенсацию гемодинамических нарушений, борьбу с отеком мозга и недостаточностью работы коры надпочечников.
Своевременная постановка диагноза, раннее введение антитоксической противодифтерийной сыворотки и применение комплексной патогенетической терапии — залог успешного лечения дифтерии
- Повышают тонус сосудов и оказывают возбуждающее действие на сосудодвигательный и дыхательный центры кордиамин, коразол и стрихнин.
- При развитии ДВС-синдрома назначается гепарин, ингибиторы протеолитических ферментов (контрикал и трасилол), для активации фибринолиза назначается никотиновая кислота и плазмаферез.
- Купируют шок кровезаменители, глюкокортикоиды и наркотические анальгетики.
- При токсической форме дифтерии назначаются кортикостероиды внутривенно (преднизолон и гидрокортизон).
- Проводится дезинтоксикационная терапия (глюкоза, реополиглюкин, полиионные растворы, альбумин).
- При тяжелых гипертоксических формах и развившихся осложнениях показано проведение плазмафереза, гемосорбции и иммуносорбции.
- Назначаются десенсибилизирующие препараты и мембранопротективные антиоксиданты.
- Показана витаминотерапия (аскорбиновая и никотиновая кислота, витамин В1, В6 и В12.
- Орошение зева дезинфицирующими растворами
- При дифтерийном крупе для предупреждения удушья производится трахеостомия или интубация.
- При развитии миокардита и полиневропатии за больными устанавливается постоянное наблюдение соответствующих специалистов и назначается комплексное лечение.
- При подозрении на развитие миокардита больной переводится на строгий постельный режим в течение 2 — 3 недель. Электрокардиограмма повторяется через день или 2 раза в неделю в течение 1 — 1,5 месяцев. Назначается аденозинтрифосфорная кислота (АТФ) и кокарбоксилаза, преднизолон, нестероидные противовоспалительные препараты, средства, улучшающие микроциркуляцию (трентал), антиоксиданты и рибоксин.
Рис. 7. На фото трахеостомия. Классическая трахеостомия проводится в положении больного сидя или лежа.
При обращении больного за медицинской помощью еще на догоспитальном этапе врач должен:
- установить диагноз,
- определить локализацию патологического процесса,
- указать форму дифтерии,
- определить степень тяжести дифтерии,
- выявить осложнения заболевания,
- определить стадию дифтерии.
На догоспитальном этапе ведется борьба с гипертермией и инфекционно-токсическим шоком, вводятся бронхолитики (эфедрин, эуфиллин) и антигистаминные препараты (димедрол). В случае экстренной госпитализации противодифтерийная сыворотка и антибиотики не вводятся.
В условиях стационара начинается экстренное введение противодифтерийной сыворотки, антибиотиков, гормональных препаратов, проводится дезинтоксикационная терапия, вводятся мембранопротективные антиоксиданты, производится гемосорбция или плазмаферез, назначаются ингаляции с бронхолитиками и гормональными препаратами.
При нарастающем удушье решается вопрос о выборе метода оперативного вмешательства.
Безуспешная консервативная терапия при крупе является показанием к применению интубации или трахеотомии
При развитии дифтерийного крупа необходимо установить постоянное наблюдение за больным оперирующего отоларинголога. В случае стойкого стеноза, появления одышки, выраженного беспокойства больного и появления цианоза приступают к интубации.
- В случае локализованного крупа показана длительная назофарингеальная интубация с помощью пластиковых трубок.
- При нисходящем крупе производится трахеостомия и удаление электронасосом из дыхательных путей фибринозных пленок. Больной переводится на искусственную вентиляцию легких.
Рис. 8. На фото назофарингеальная интубация с помощью пластиковых трубок.
Рис. 9. Трахеостома у ребенка.
- Для лечения носителей токсикогенных дифтерийных палочек применяются антибиотики. Длительность приема составляет 7 дней. Антибиотики группы тетрациклина, макролиды (эритромицин), цефалоспорины и рифампицин являются препаратами выбора. Тетрациклин применяется у детей старше 9-и лет. Если лечение эритромицином оказалось безрезультативным, назначается повторный курс.
- Бактерионосительство токсикогенных дифтерийных палочек развивается вследствие несовершенного ответа иммунной системы. Положение усугубляется частыми заболеваниями ЛОР-органов и ОРВИ, что приводит к нарушению микробиоценоза в ротоглотке. Назначение бактериальной дифтерийной вакцины Кодивак значительно повышает иммунный ответ у носителей.
- Одновременно с назначением антибиотиков рекомендуется прием аскорбиновой кислоты.
- Рекомендовано смазывание глотки в течение 7-и дней йодинолом.
- Обязательным условием излечения является устранение очагов хронической инфекции.
Рис. 10. На фото ребенок, больной дифтерией.
Диспансерное наблюдение за больными в стадии выздоровления (реконвалесцентами) и бактерионосителями осуществляет участковый врач и врач инфекционист.
- Больные с осложнениями в виде миокардита или полирадикулоневрита наблюдаются после выписки из стационара соответствующими специалистами.
- Снятие больного с учета производится комиссионно, не ранее, чем через 3 месяца после стационарного лечения и наличия 2-х отрицательных результатов бактериологического исследования.
- Дети, не привитые от дифтерии, прививаются через полгода после выздоровления и далее подлежат ревакцинации в установленные сроки.
- Взрослые, которые перенесли тяжелую форму дифтерии, вакцинируются анатоксином АД-М или АДС-М через полгода после выздоровления. Ревакцинация у них проводится через 45 дней. Повторные ревакцинации — каждые 10 лет.
- Взрослые, которые перенесли дифтерию в легкой форме и не привитые, вакцинируются через полгода после выздоровления. Повторные ревакцинации проводятся каждые 10 лет.
- Бактерионосители токсикогенных штаммов дифтерийных палочек подлежат ежемесячному осмотру врачей, бактериологическому обследованию и лечению.
источник
Гортанный дифтерийный круп, или дифтерия гортани наблюдается при тяжелых формах дифтерии, проявляющейся признаками общего инфекционного заболевания.
И хотя дифтерийные ангина и ларингит в наше время, благодаря вакцинации противодифтерийным анатоксином, встречаются редко, все же имеют место случаи острого первичного дифтерийного ларингита, ограниченного только заболеванием гортани.

Дифтерия гортани возникает в результате нисходящей инфекции, гнездящейся в полости носа и носоглотке у бактерионосителей. Реже дифтерия гортани возникает после перенесенной банальной ангины. Дифтерийный круп намного чаще возникает у детей младше 5 лет, особенно ослабленных детскими инфекциями, авитаминозом, алиментарной недостаточностью и др.

В дебютной стадии заболевания инфекция вызывает воспалительную реакцию, ничем не отличающуюся от банального катарального воспаления. Однако вскоре на слизистой оболочке образуются язвочки, на поверхности которых образуются псевдомембранозные пленки желтовато-зелеиого цвета, образованные из фибрина и содержащие большое количество возбудителей дифтерии. Эти пленки плотно спаяны со слизистой оболочкой гортани, особенно на ее задней поверхности и голосовых складках. Позже они отторгаются, образуя как бы слепки с внутренней поверхности гортани. В некоторых случаях дифтерийный токсин вызывает язвенно-некротическое поражение слизистой оболочки и подлежащих тканей.

Начало заболевания отличается коварством, его часто принимают за обычное простудное заболевание или катаральный фарингит: небольшой субфебрилитет, бледность лица, адинамия, покраснение зева и легкий насморк — симптомы, не могущие в дебютной стадии указывать на возникновение весьма серьезного по своим последствиям заболевания. Однако вскоре с появлением дифтерийных пленок общее состояние больного резко ухудшается, повышается температура тела до 38-39°С, изменяется голос, который становится тусклым, невыразительным, почти шипящим, появляется кашель, дыхание приобретает шумный, а при нарастании стеноза гортани — и стридорозный характер, что свидетельствует о наступившем крупе гортани.
В клиническом течении дифтерии гортани можно различить три стадии:
- стадия дисфонии, характеризующаяся охриплостью голоса, сухим вначале лающим кашлем; через 1-2 дня дисфония завершается полной афонией;
- диспноэтическая стадия, признаки которой наступают уже в середине стадии дисфонии и уже на 3-4-й день доминируют в клиническом течении заболевания — появляется шумное стридорозное дыхание, учащаются приступы спазма гортани с явлениями удушья инспираторного характера; последнее проявляется втяжением на вдохе над груд и иной и надключичных ямок, межреберий; в общем состоянии больного преобладают признаки гипоксии, лицо приобретает землистый оттенок, губы и носогубныи треугольник цианотичны, дыхание частое, поверхностное, пульс частый и нитевидный, тоны сердца ослаблены и глухие, могущие свидетельствовать о возникновении токсического миокардита; ребенок лежит в кровати с запрокинутой головой (явления менингизма), проявляет двигательное беспокойство, взгляд потухший, блуждающий; конечности холодные, тело покрыто холодным потом;
- терминальная стадия характеризуется выраженным гипоксическим токсическим синдромом, проявляющимся поражением сосудодвигательного и дыхательного центров; если заболевание достигло этой стадии, то любое медикаментозное, а также кислородное лечение не приносит улучшения состояния больного, который в итоге погибает от паралича бульбарных центров.
При ларингоскопии в стадии дебюта заболевания выявляются диффузная гиперемия и отечность слизистой оболочки, которая покрыта легким беловатым налетом, в дальнейшем преобразующимся в грязно-серые или зеленые пленки, как уже отмечалось выше, плотно спаянные с подлежащими тканями. При попытке их удаления под ними выявляются язвы и мелкоточечные кровоизлияния (симптом «кровавой росы»). Эти псевдомембранозные налеты могут распространяться книзу в подскладочное пространство и далее на слизистую оболочку трахеи. В некоторых случаях выявляется отек преддверия гортани, который скрывает картину дифтерии подскладочного пространства и трахеи.
Осложнения дифтерии гортани: бронхомневмония, абсцес и перихондрит гортани, последифтерийный полиневрит (паралич мягкого неба, экстраокулярных мышц, нарушения аккомодации, параличи конечностей).

Если вместе с дифтерийным крупом развивается установленная бактериологически дифтерия глотки, или если после последней развиваются признаки острого ларингита, то диагностика не вызывает особых затруднений. Если же дифтерия гортани развивается первично, то предположить наличие дифтерийной инфекции, особенно на начальной стадии, можно лишь на основании эпидемиологического анамнеза, т. е. если ребенок находился в контакте с больным дифтерией или в среде, где наблюдались заболевания дифтерией и имеются носители возбудителя дифтерии.
Дифтерию гортани дифференцируют от псевдокрупа, гриппозного ларингобронхита и других острых инфекционных заболеваний гортани. Дифтерию гортани дифференцируют также от гортанного стридора, ларингоспазма, инородных тел гортани, заглоточного абсцесса, аллергического отека и папилломатоза гортани и др.
Окончательный диагноз устанавливают только после получения положительного бактериологического ответа. Но даже если его результаты сомнительны или еще не получены, а клиническая картина свидетельствует о возможном наличии дифтерии гортани, незамедлительно начинают проводить специфическую серотерапию.

Лечение при подозрении на дифтерию гортани является срочным и комплексным, проводится в специализированном стационаре для инфекционных больных. Оно включает в себя следующие мероприятия:
- назначают большие дозы противодифтерийной антитоксической сыворотки (3000 АЕ/кг) как внутримышечно, так и подкожно по модифицированному способу А.М. Безредки, одновременно применяют антигистаминные препараты (супрастин, диазолин и др.);
- назначают антибиотики в комбинации с гидрокортизоном для профилактики пневмонии, токсического отека легких и вторичных осложнений;
- назначают также сердечные и дыхательные аналептики, витамин В12 и кокарбоксилазу для предотвращения токсического поражения жизненно важных центров и дифтерийных полиневритов;
- проводят интенсивную детоксикационную терапию;
- для предотвращения рефлекторных спазмов гортани назначают барбитураты (фенобарбитал) в малых дозах, часто;
- проводят ингаляции и инстилляции в гортань протеолитических ферментов, гидрокортизона, щелочно-масляных растворов, антибиотиков, адреналина, эфедрина;
- маленьких детей помещают в кислородную камеру, детям старшего возраста назначают масочную кислородо- или карбогенотерапию;
- при возникновении обструкционной асфиксии проводят прямую ларингоскопию с аспирацией ложных мембран, загустевшей слизи;
- при возникновении явлений асфиксии не следует надеется на улучшение дыхания и откладывать производство трахеотомии, поскольку дыхательная обструкция гортани может наступить мгновенно, и тогда все вмешательства по реабилитации дыхания могут оказаться запоздалыми.
Профилактика дифтерии гортани заключается в проведении следующих мероприятий:
- обязательная вакцинация всех детей противодифтерийной вакциной;
- учет носителей возбудителя дифтерии и недопущение их к работе в детских учреждениях;
- проведение бактериологического обследования на возбудителя дифтерии всех лиц, поступающих на работу в детские коллективы, детские и взрослые психоневрологические стационары;
- проведение в очаге дифтерии заключительной дезинфекции и др.

Прогноз при дифтерии гортани серьезен, особенно у детей младше 2 лет, у которых инфекция часто распространяется на трахею и бронхи, вызывая тяжелые формы дифтерийной бронхопневмонии. При гипертоксических формах даже у детей старшего возраста и взрослых прогноз остается осторожным.

источник
3. Дифтерия ротоглотки. Клинические формы. Патогенез. Лабораторная диагностика. Лечение. Правила введения противодифтерийной сыворотки.
Дифтерия ротоглотки (зева) — наиболее часто встречающаяся форма дифтерии (99%)
Клинические формы дифтерии ротоглотки:
1. По типу: типичные и атипичные (катаральная, бактерионосительство)
б) токсические: субтоксическая; токсическая I степени; токсическая II степени; токсическая III степени.
г) гипертоксическая (молниеносная)
Патогенез: фиксация МБ в месте входных ворот (слизистые, реже кожные покровы) —> размножение МБ, выделение экзотоксина и ряда ферментов, действие корд-фактора —>
а) блокада синтеза белка в клетке, резкое повышение проницаемости клеточной мембраны, паралитическое расширение сосудов, некроз эпителиоцитов —> пропотевание экссудата, богатого фибриногеном + воздействие тромбокиназы, высвобождающейся из некротизированной ткани —> фибринозная пленка на слизистых и коже
б) блокада синтеза карнитина в миокардиоцитах —> жировая дистрофия и миолиз клеток, миокардиты, кардиофиброз
в) блокада синтеза миелина в нервных волокнах —> демиелинизация —> нарушение нервной проводимости
г) регионарный лимфааденит с развитием вокруг вовлеченных л.у. отека подкожной клетчатки шеи
Клиническая картина различных форм дифтерии ротоглотки:
а) локализованная — наиболее частая форма (92% всех случаев):
— острое начало заболевания, выраженные признаки интоксикации (выраженная слабость, фебрильная температура с ознобами или познабливаниями, головная боль)
— умеренная боль в горле при глотании — появляется с первых часов заболевания и нарастает в течение суток; подчелюстные л.у. пальпаторно слегка болезненны, умеренно увеличены
— на небных миндалинах – фибринозный налет, в зависимости от его характера – 3 формы локализованной дифтерии ротоглотки:
1) катаральная — налеты на миндалинах отсутствуют, слизистая ротоглотки умеренно гиперемирована, слизистая миндалин отечна, рельеф сглажен (относится к атипичным формам дифтерии)
2) островчатая и 3) пленчатая – «плюс»-ткань на миндалинах — плотная, серовато-белого или грязно-серого цвета с гладкой блестящей поверхностью, четко ограниченными краями, одинаковой толщины на всем протяжении, трудно снимаемая шпателем пленка в виде сидящих островков с неправильными очертаниями (при островчатой форме) или покрывающая значительную часть миндалин (пленчатая форма); без лечения сохраняется до 7 дней.
— лихорадочный период около 3 дней, с нормализацией температуры исчезают явления интоксикации, уменьшается или исчезает боль в горле при глотании
б) распространенная – дифтеритическая пленка с миндалин переходит, не прерываясь, на слизистую дужек, язычка; отек ротоглотки умеренный, тонзиллярные л.у. слегка увеличены, мало болезненны при пальпации, отека подкожной клетчатки шеи нет
в) субтоксическая форма – умеренно выраженная интоксикация, налеты в основном на миндалинах, незначительный отек подкожной шейной клетчатки в области подчелюстных л.у.
— бурное начало заболевания с резко выраженных симптомов интоксикации (выраженная слабость, вялость, повышение температуры до 39-40 °С с ознобами, повторная рвота, иногда боль в животе)
— сильная боль в горле при глотании с первых часов болезни, боль при открывании рта (болевой тризм), боль в области шеи; тонзиллярные л.у. значительно увеличены (до размеров куриного яйца), болезненны, вокруг них – мягкий, тестоватый, безболезненный отек подкожной клетчатки, распространяющийся в зависимости от тяжести процесса на шею и грудную клетку до мечевидного отростка, поднимающийся за уши и на область щек; кожные покровы над отечными тканями не изменены, но при геморрагической форме отек клетчатки плотный, кожа над ним розоватая
— рано появляется отек слизистых ротоглотки, гиперемия слизистых вначале яркая, затем становится «застойной»; изо рта исходит приторно-сладковатый запах; пленка на миндалинах в первые часы тонкая, паутинообразная, затем становится плотной, неравномерной толщины, грязно-серой, быстро распространяется за пределы миндалин, заходя на мягкое и даже на твердое небо
Степени тяжести токсической дифтерии:
I степень – отек подкожной клетчатки шеи к концу 1-х — началу 2-х суток распространяется до середины шеи
II степень – отек подкожной клетчатки шеи к концу 1-х – началу 2-х суток распространяется до ключицы
III степень – отек подкожной клетчатки шеи к концу 1-х – началу 2-х суток распространяется ниже ключицы
Выделят также тяжелые формы токсической дифтерии:
а) гипертоксическую – бурное начало с высокой температуры, повторной рвоты, бреда, судорог, молниеносное течение, быстрое развитие инфекционно-токсического шока
б) геморрагическую – медленное развитие, присоединение к клинике токсической дифтерии III степени геморрагических явлений – пропитывание налетов кровью, появление различных кровоизлияний, кровотечений
Лабораторная диагностика дифтерии:
а) на основании опорных клинических данных:
— наличие фибринозной пленки
— незначительная выраженность классических признаков воспаления
— своеобразная температурная кривая
— параллелизм интоксикации и местного процесса
б) бактерископия — позволяет выявить МБ, подозрительные на коринебактерий.
в) экспресс-методики: реакция латекс-агглютинации – позволяет обнаружить дифтерийный токсин в сыворотке крови больного в течение 1-2 ч
а) бактериологическое исследование мазков из участка поражения с определением токсигенных и биологических свойств возбудителя. Материал с миндалин и носа забирают раздельными стерильными ватными сухими тампонами на границе здоровых и пораженных тканей натощак или спустя 2 ч после еды и доставляют в лабораторию не позднее 3 ч после взятия. Посев осуществляют на кровяные теллуритовые среды. Предварительные результаты бактериологического исследованиям можно получить через 24 ч, окончательный ответ — через 48-72 ч.
б) серологические реакции (РПГА, РНГА, РН) в парных сыворотках, взятых с интервалом 10-14 дней; диагностически значимо нарастание титра АТ в 4 раза и более, ИФА для количественного и качественного определения антибактериальных и антитоксических иммуноглобулинов (IgA, IgM, IgG)
1. Госпитализация всех больных дифтерией (независимо от тяжести и локализации патологического процесса), а также детей с подозрением на дифтерию, больных ангинами и ларингитами, не привитых против данной инфекции. Транспортировка больных только лежа, исключая резкие движения (особенно при токсических формах заболевания).
2. Режим постельный: при локализованной форме дифтерии ротоглотки – 5-7 дней, при токсической форме 30-45 дней; питание в остром периоде жидкой или полужидкой пищей
3. Специфическая терапия — антитоксическая противодифтерийная сыворотка (АПДС), нейтрализующая циркулирующий дифтерийный экзотоксин.
— при наличии фибринозных налетов вводится немедленно после установления клинического диагноза «дифтерия», не ожидая результатов бактериологического исследования; если налеты исчезли до поступления в стационар, а в посеве обнаруживают токсигенные коринебактерии, АПДС вводить не рекомендуется (вероятность носительства)
— в целях выявления повышенной чувствительности больного к лошадиной сыворотке необходимо проводить пробу на чужеродный белок: вначале вводят разведенную 1:100 лошадиную сыворотку (ампула с разведенной сывороткой маркирована красным цветом) строго в/к в сгибательную поверхность предплечья в объеме 0,1 мл, учет реакции через 20 мин – проба отрицательна, если диаметр отека и/или гиперемии менее 1 см; затем вводят неразведенную противодифтерийную сыворотку (ампула маркирована синим цветом) в объеме 0,1 мл п/к в область средней трети плеча, учет реакции через 45 мин, если местная реакция отсутствует вводят назначенную дозу АПДС, подогретую до температуры +36° С в/м, а при токсических формах — в сочетании с внутривенным введением
— после введения АПДС ребенок наблюдается врачом в течение 1 ч
— первая доза сыворотки и курсовая доза определяются тяжестью и формой дифтерии
Локализованная дифтерия ротоглотки:
Распространенная дифтерия ротоглотки
Субтоксическая дифтерия ротоглотки
Токсическая дифтерия ротоглотки:
Гипертоксическая дифтерия ротоглотки
Локализованная дифтерия носоглотки
Локализованная дифтерия носа
— при локализованной дифтерии ротоглотки, носа, дифтерии редкой локализации и в ранние сроки болезни можно ограничиться однократным введением АПДС; повторное введение АПДС проводят при локализованной форме — через 24 ч, при распространенной – через 12-16 ч, при токсических – через 8-12 ч; общая длительность сывороточной терапии не должна превышать 2 суток
— об эффективности действия АПДС свидетельствует уменьшение интоксикации, разрыхление и «таяние» фибринозных налетов
Кроме АПДС, для специфического лечения используют иммуноглобулин человека с повышенным содержанием дифтерийного антитоксина (при токсических формах — в сочетании с АПДС, при локализованной — как основное средство специфической терапии), гипериммунную противодифтерийную плазму.
4. Этиотропная терапия – назначается всем больным дифтерией, препараты выбора – макролиды (эритромицин, рулид, мидекамицин, азитромицин), цефалоспорины (цефалексин, цефазолин, цефаклор, цефоксин, цефуроксим), длительность АБТ при локализованной форме 5-7 дней, при токсической 7-10 дней
5. Патогенетическая терапия – показана больным с токсическими формами дифтерии: ГКС (преднизолон 2-15 мг/кг/сут) 5-10 дней, инфузионная терапия (альбумин, СЗП, 5% р-р глюкозы с витамином С) с целью стабилизации гемодинамики и детоксикации; при присоединении ДВС-синдрома — ингибиторы протеаз (контрикал, трасилол), гепарин (под контролем коагулограммы), при дифтерии гортани – дополнительно кислородотерапия, седативные средства, антигипоксанты, эндоскопическая санация трахеобронхиального дерева, а при прогрессировании стеноза гортани – продленная эндотрахеальная интубация или трахеостомия с последующим переводом ребенка на ИВЛ
6. Сроки выписки определяются тяжестью дифтерии и характером осложнений; после локализованной формы и при отсутствии осложнений – на 12-14 день болезни, после распространенной — на 20-25-й день, субтоксической и токсической дифтерии зева I степени- 30-40-й день, токсической дифтерии зева II- III степени на 50-60-й день. Обязательное условие выписки — наличие двух отрицательных результатов бактериологического исследования с интервалом в 2 дня (обследование проводят через 2-3 дня после окончания АБТ).
4. Дифтерия гортани и другие редкие формы. Клиническая характеристика. Диагностика. Дифференциальный диагноз. Лечение. Бактерионосительство, борьба с ним. Мероприятия в очаге инфекции. Профилактика дифтерии.
Дифтерия гортани – может быть первичной (при первоначальной локализации процесса в гортани) и вторичной (при распространении дифтерийного воспаления из зева или носа); локализованной (дифтерийный ларингит) и распространенной (дифтерийный ларинготрахеит или ларинготрахеобронхит); изолированной и комбинированной (сочетаться с поражением зева)
Клиническая картина дифтерии гортани:
а) дисфонический период (продромальный, катаральный, стадия крупозного кашля, 1-3 дня, чем младше ребенок, тем короче):
— постепенное начало заболевания на фоне нормальной или субфебрильной температуры тела без нарушений общего состояния больных
— ведущие проявления — сухой, грубый, «лающий» кашель и осиплый голос без нарушений дыхания; слизистые зева, носа и конъюнктивы чистые, без налетов, катаральные явления отсутствуют (при первичной форме)
— при ларингоскопии — отек и гиперемия надгортанника.
— явления дисфонии нарастают, к концу дисфонического периода кашель и голос теряют звучность, появляется шумное, затрудненное дыхание
— наличие шумного, затрудненного вдоха (из-за стеноза гортани за счет фибринозных налетов, рефлекторного спазма мышц гортани и отека слизистой) на фоне стойкой афонии (беззвучный голос и беззвучный, «старческий» кашель)
— одновременно с афонией в течение 2-3 дней развивается стеноз, который без проведения специфического лечения неуклонно прогрессирует (дифтеритический круп)
I степень стеноза – появление затрудненного дыхания с шумным, удлиненным вдохом только при волнении, беспокойстве или физической нагрузке, в покое и во время сна дыхание свободное; состояние больного нарушено незначительно, признаки кислородной недостаточности отсутствуют; длительность от 18 до 24 ч.
II степень стеноза — дыхание постоянно шумное и учащенное даже в покое и во время сна, с участием в акте дыхания вспомогательной мускулатуры (инспираторная одышка), нерезким втяжением податливых мест грудной клетки (над-, подключичных областей, яремной ямки, межреберных промежутков) и эпигастрия; признаки кислородной недостаточности (периоральный цианоз, бледность кожи, тахикардия), длительность от 8 до 12 ч
III степень стеноза – очень шумное, затрудненное дыхание, слышное на расстоянии, с удлиненным вдохом, выражено втяжение всех податливых мест грудной клетки, участие в акте дыхания вспомогательной мускулатуры (включая грудино-ключично-сосцевидную мышцу — симптом Бейо); явления кислородной недостаточности нарастают (ребенок беспокоится, мечется; выражен цианоз носогубного треугольника и акроцианоз); в дальнейшем появляется ложное успокоение больного, холодный липкий пот, прогрессирует сердечно-сосудистая недостаточность: пульс частый, аритмичный, с выпадением пульсовой волны на вдохе («парадоксальный пульс»); длительность 3-5 ч.
IV степень стеноза (асфиксическая стадия) — ребенок становится вялым, адинамичным; цвет кожи бледно-серый, развивается общий цианоз, гипотония мышц; сознание затемнено или отсутствует, возможны судороги; зрачки расширены, отсутствует реакция на инъекции, отмечается гипотермия, дыхание частое или редкое, поверхностное, аритмичное; пульс нитевидный; непроизвольное отхождение кала и мочи; длительность 20-40 мин; смерть больного наступает в результате асфиксии.
При введении АПДС в ранние сроки болезни (в дисфонический период или при стенозе I степени) прогрессирования симптомов не происходит, уже через 12-18 ч после введения АПДС наблюдается постепенное уменьшение явлений стеноза, дыхание становится свободным, ребенок успокаивается, постепенно исчезают втяжения податливых мест грудной клетки, кашель становится мягким, влажным. Голос более длительное время остается беззвучным и осиплым и нормализуется лишь через 4-6 дней после исчезновения стеноза.
По степени тяжести дифтерия гортани: легкая форма — дифтерия гортани без признаков стеноза, среднетяжелая — дифтерия гортани с признаками стеноза I степени, тяжелая форма — дифтерия гортани с признаками стеноза II-IV степени.
Другие редкие формы дифтерии:
а) дифтерия носа – первичное поражение носа возникает чаще у непривитых детей раннего возраста, вторичное – в любом возрасте:
— постепенное начало, температура тела нормальная или умеренно повышенная
— затруднение носового дыхания и сосания (у детей грудного возраста), серозные, а затем серозно-слизистые выделения из носа, чаще из одной половины, а через 2-3 дня – из двух половин
— при риноскопии: набухание и гиперемия слизистой, белесоватый пленчатый налет, плотно спаянный со слизистой оболочкой (локализованная форма)
— пленчатые налеты могут распространяться на раковины и дно носа, придаточные пазухи (распространенная форма)
— возможно появление отека носа, подкожной клетчатки в области придаточных пазух (токсическая форма), распространение процесса в носоглотку и гортань
— у детей старшего возраста иногда возникают атипичные формы (катаральная и катарально-язвенная), характеризующиеся затяжным течением, длительным выделением токсигенных штаммов коринебактерий, преимущественным поражением одной половины носа, выделениями серозного или серозно-сукровичного характера, мацерациями, трещинами, корочками на коже в преддверии носа и верхней губы.
б) дифтерия глаз – чаще характерно одностороннее поражение
1. крупозная форма – заболевание начинается с поражения одного глаза на фоне незначительной интоксикации, через 3-4 дня в процесс вовлекается второй глаз; кожа век гиперемирована, отечна (более выражен отек верхнего века); конъюнктива резко отечная, светобоязнь отсутствует, роговица в процесс не вовлекается, зрение сохраняется в полном объеме; легко снимающиеся фибринозные налеты на конъюнктиве; серозно-кровянистое отделяемое из глаз
2. дифтеритическая форма — протекает более тяжело, интоксикация выражена умеренно, с подъемом температуры до фебрильных цифр; фибринозные налеты располагаются не только на конъюнктиве век, но и на глазном яблоке, они плотные, с трудом отделяются, оставляют после снятия кровоточащую поверхность; на глазном яблоке наблюдается прикорнеальная инъекция сосудов, выраженная отечность соединительной оболочки глазного яблока (хемоз), сужение зрачков; кожа век отечная, цвета «спелой сливы»
3. токсическая форма – отек век распространяется на периорбитальную область и щеки, возможно ограниченное или диффузное помутнение роговицы, ее поверхность может эрозироваться; отделяемое из глаз становится серозно-кровянистым, в последующие дни — гнойным, после отторжения пленок на конъюнктиве остаются рубцы; часто нарушается зрение, вплоть до полной потери при развитии панофтальмита.
в) дифтерия наружных половых органов — встречается редко, чаще у детей раннего возраста; клинически отек тканей, гиперемия с цианотичным оттенком, фибринозные налеты на клиторе и половых губах (у девочек), крайней плоти (у мальчиков); при типичной форме налеты снимаются с трудом, наблюдается кровоточивость подлежащих тканей, увеличение и умеренная болезненность регионарных л.у.; при локализованной форме характерно ограниченное поражение малых половых губ, клитора, крайней плоти, при распространенной воспалительный процесс переходит на большие половые губы, слизистую оболочку влагалища, кожу промежности и вокруг ануса, сопровождается отеком подкожной клетчатки (при токсической I степени — отек подкожной клетчатки промежности, II степени — отек переходит на бедра, III степени — отек распространяется на живот).
г) дифтерия кожи — дифтерийный процесс наслаивается на поврежденные участки кожи (раны, ожоги и др.), протекает длительно, с инфильтрацией и отечностью кожи, образованием фибринозной пленки, увеличением регионарных л.у. и отеком окружающей подкожной клетчатки в случае токсической формы.
Дифференциальная диагностика дифтерии гортани с поражением гортани другой этиологии:
источник
Главным в лечении всех форм дифтерии является нейтрализация дифтерийного токсина антитоксической противодифтерийной сывороткой.
Лечение локализованных и распространенных форм ограничивается введением сыворотки.
В комплексном лечении больных токсической дифтерией и крупом, кроме того, необходимо проводить патогенетическую терапию, обеспечить строгое соблюдение режима, тщательный квалифицированный уход и диету.
Тактика врача в решении вопроса о введении противодифтерийной сыворотки по клиническому подозрению на дифтерию зависит от того, какая форма дифтерии предполагается.
При подозрении на локализованную дифтерию и дифтерийный круп сыворотку вводят НЕМЕДЛЕННО
При подозрении на локализованную дифтерию выжидание возможно при условии постоянного наблюдения в стационаре.
При гипертоксической и токсической дифтерии II—III степени тяжести, крупе, тяжелых комбинированных формах положительная реакция на кожные пробы не является противопоказанием к лечению ПДС, которое проводится под защитой кортикостероидов.
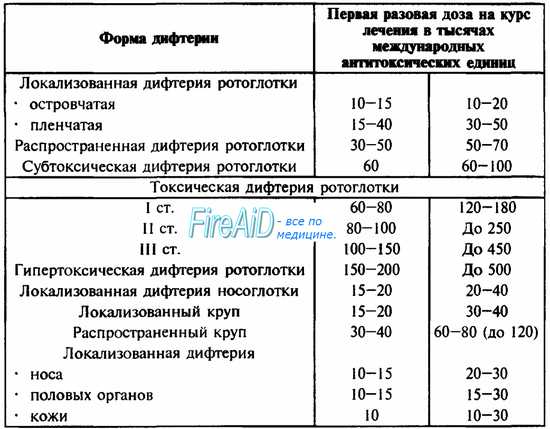
Дозы сыворотки для первого введения и на курс лечения определяются клинической формой дифтерии (см. табл. 32).
Лечение крупа проводится в соответствии со стадией: начальные дозы при I стадии — 15—20 тыс. ME, при II — 20—30 тыс. ME, при III — 30—40 тыс. ME; через 24 часа дозу повторяют, в последующие дни ежедневно следует вводить половинную дозу сыворотки.
Таблица 32. Схема введения противодифтерийной сыворотки (ПДС) при различных клинических формах дифтерии.
Кратность введения ПДС определяется формой дифтерии: при локализованной и распространенной дифтерии ротоглотки, носа, редких локализаций и ранних сроках начала терапии можно ограничиться однократным введением сыворотки;
• при задержке таяния налетов через сутки сыворотку вводят повторно;
• при токсической дифтерии сыворотку вводят через каждые 12 часов;
• при гипертоксической — через 8 часов.
Лечение сывороткой при токсической дифтерии должно быть энергичным:
• первая доза должна составлять 1/3—1/2 от курсовой;
• в первые двое суток больной получает около 3/4 всей дозы.
В процессе лечения необходима коррекция в соответствии с уточнением формы болезни.
У больных дифтерийным крупом одновременно с введением ПДС и проведением неспецифической дезинтоксикации, оксигенотерапии, коррекции кислотно-шелочного равновесия, гормональной терапии (в соответствии с формой болезни) решается вопрос о необходимости оперативного вмешательства, его экстренности и выборе метода. Необходимо непрерывное наблюдение оперирующего отоларинголога. Показанием к оперативному вмешательству являются признаки затруднения внешнего дыхания. При локализованном и распространенном крупе (дифтерия гортани и трахеи) возможна длительная интубация пластиковыми трубками, при нисходящем крупе и крупе в комбинации с наиболее тяжелыми формами токсической дифтерии показана трахеостомия.
Примечание. В случае развития стеноза и при наличии признаков ОДН II—III ст. показана срочная назотрахеальная интубация, при нисходящем крупе предпочтительна трахеостомия. При тяжелых полиради-кулоневритах — перевод на ИВЛ в плановом порядке.
При тяжелых формах дифтерии наряду с сывороточной терапией показана детоксикационная терапия и введение антибиотиков широкого спектра действия. У больных токсической дифтерией III степени тяжести, тяжелых комбинированных формах при поступлении после третьих суток, а также при гипертоксических формах показан плазмаферез (предпочтителен дискретный метод) с эксфузией плазмы от 70 до 100% объема циркулирующей плазмы. Целесообразно 2—3 кратное проведение плазмафереза.
При адекватной терапии введение сыворотки проводится не более 3—4 дней. Лечение сывороткой заканчивается с момента значительного уменьшения токсикоза, налетов, лимфаденита, отека ротоглотки и подкожной клетчатки шеи.
Примечание. В связи с частым поражением проводящей системы сердца, при дифтерии использование сердечных гликозидов противопоказано.
источник
Кафедра детских инфекционных болезней
Quot; Дифтерия гортани и носа, редкие формы «.
Волгоград, 2017
v Особенности клиники дифтерии у привитых
v Дифференциальный диагноз
v Осложнения, возможные в периоде реконвалесценции
Дифтерия — инфекционная болезнь, протекающая с местным фибринозным воспалением, преимущественно миндалин, интоксикацией, нередким поражением нервной системы и сердца.
Этиология. Возбудитель — Corynebacterium diphtheriae, токсичная, полиморфная неподвижная палочка, спор не образует, аэроб или факультативный анаэроб.
Коринебактерии продуцируют во внешнюю среду значительное количество различных белков и ферментов. Наиболее важным из них является дифтерийный экзотоксин, играющий ведущую роль в патогенезе дифтерии. Способность к токсинообразованию имеют лишь лизогенные штаммы Corynebacterium diphtheriae, инфицированные бактериофагом, несущим ген tox, кодирующий структуру токсина. Нетоксигенные штаммы заболевания не вызывают.
Дифтерийные бактерии значительно устойчивы во внешней среде. В дифтерийной пленке, в капельках слюны, на ручках дверей, детских игрушках сохраняются до 15 дней. В воде и молоке выживают в течение 6-20 дней. Неблагоприятно на них действуют прямые солнечные лучи, высокая температура. При кипячении погибают в течение 1 мин, в 10% растворе перекиси водорода — через 3 мин, в 1% растворе сулемы — через 1 мин.
Коринебактерии дифтерии чувствительны к действию многих антибиотиков: пенициллина, эритромицина, тетрациклина, рифампицина. Однако в носоглотке больных и носителей, несмотря на лечение антибиотиками, бактерии дифтерии могут сохраняться длительное время.
Эпидемиология. Источниками инфекции являются больные с различными формами дифтерии и бактерионосители.
Возбудитель дифтерии находится преимущественно в носоглотке и в верхних отделах респираторного тракта источника инфекции. Заболевание передается воздушно-капельным путем при кашле, чиханье, разговоре и воздушно-пылевым путем при аспирации контаминированной микробами пыли. Гораздо меньшее значение в распространении дифтерии имеют предметы домашнего обихода, игрушки и пищевые продукты, содержащие на своей поверхности возбудитель.
Иммунитет при дифтерии носит не антибактериальный, а антитоксический характер, поэтому при заражении заболевают далеко не все инфицированные. В высокоиммунном организме дифтерийный токсин обезвреживается в месте входных ворот, где он связывается антителами и развивается так называемое «здоровое носительство».
При недостаточном антитоксическом иммунитете, особенно если организм подвергается ослабляющему влиянию дополнительных факторов, может возникнуть заболевание, при этом его клинические проявления будут иметь не всегда типичный характер.
Полное отсутствие антитоксического иммунитета ведет к заболеванию дифтерией.
Необходимо отметить, что число носителей токсигенных дифтерийных бактерий в сотни раз превышает количество больных дифтерией. В очагах дифтерии носителями могут быть до 10% и выше внешне здоровых лиц.
Различают транзиторное носительство, когда токсигенные дифтерийные микробы выявляются однократно, кратковременное — до 2 нед, средней продолжительности (15-30 дней), затяжное — более одного месяца и хроническое (рецидивирующее) — свыше 6 мес. Более продолжительное носительство кори неб актер и и дифтерии выявляется у лиц, которые общаются с больными дифтерией и имеют хроническую патологию рото- и носоглотки.
Сезонные подъемы заболеваемости приходятся на осенне-зимний период.
Патогенез. Дифтерийные микробы, проникнув в организм человека, остаются в месте входных ворот на слизистых оболочках ротоглотки, носа, верхних дыхательных путей, иногда глаз, половых органов, раневой и ожоговой поверхности кожи. Клинические проявления дифтерии обусловлены воздействием на организм экзотоксина, состоящего из четырех фракций: некротоксин, истинный токсин, гиалуронидаза и гемолизирующий фактор.
Под воздействием некротоксина в месте входных ворот инфекции возникают некроз поверхностного эпителия, повышенная проницаемость сосудов, замедляется кровоток, сосуды становятся ломкими. Происходит пропотевание жидкой части крови в окружающие ткани. Фибриноген, содержащийся в плазме, при контакте с тромбопластином некротизированного эпителия переходит в фибрин, который выпадает в виде фибринозной пленки. Так как слизистая оболочка ротоглотки покрыта многослойным плоским эпителием, развивается дифтеритическое воспаление, при котором фибринозный выпот, пронизывая всю слизистую оболочку, плотно спаян с подлежащей тканью. На слизистых оболочках с однослойным эпителием (гортань, трахея, бронхи) развивается крупозное воспаление, при котором пленка легко отделяется. Действием некротоксина обусловлено снижение болевой чувствительности, отек тканей в месте входных ворот, в области регионарных лимфатических желез и подкожножировой клетчатки шеи.
Вторая фракция дифтерийного токсина — истинный токсин, по своей структуре сходный с цитохромом В — ферментом, участвующим в процессе клеточного дыхания. Проникая в клетки тканей, токсин замещает цитохром В, что ведет к блокированию клеточного дыхания, гибели клеток, нарушению функции различных органов: центральной и периферической нервной системы, сердечно-сосудистой системы, почек, надпочечников.
Третья фракция токсина — аиалуронидаза, разрушает гиалуроновую кислоту, являющуюся остовом соединительной ткани. При этом повышается проницаемость сосудов и других тканей, что усугубляет развитие отека.
Четвертая фракция токсина является гемопизирующим фактором. Таким образом, клинические проявления дифтерии обусловлены местным и общим действием токсина.
Дифтерийные микробы остаются в месте входных ворот. В редких случаях регистрируется кратковременная бактериемия, но ее роль в патогенезе заболевания невелика. В ответ на воздействие дифтерийного токсина вырабатываются антитоксины. Эта иммунная реакция в комплексе с другими защитными механизмами обеспечивает уменьшение интоксикации и клинических проявлений заболевания, приводит к развитию антитоксического иммунитета.
Клиника. Инкубационный период от 2 до 10 дней. В зависимости от локализации процесса различают дифтерию ротоглотки, дыхательных путей, редкой локализации (глаз, половых органов, кожи) и комбинированную.
С учетом течения современной дифтерии предлагается следующая клиническая классификация дифтерии (табл. 10).
Наиболее часто встречается дифтерия ротоглотки (85-90%).
Локализованная дифтерия ротоглотки может быть островчатой и пленчатой.
Для островчатой формы характерно постепенное начало заболевания. Появляются небольшая слабость, повышениетемпературы тела до 37,5-37 °С, нерезкая головная боль и незначительные боли в горле, усиливающиеся при глотании.
При осмотре зева слизистая оболочка умеренно гиперемирована, на увеличенных миндалинах единичные или множественные островки налетов. В первые часы с момента появления они тонкие, «паутинообразные», легко снимаются ватным тампоном, без кровоточивости. На месте снятого налета вновь быстро образуются более плотные налеты и через 20-24 ч они уже возвышаются над уровнем слизистой оболочки, с трудом снимаются шпателем, при этом возникает кровоточивость. Налеты располагаются преимущественно на внутренней поверхности миндалин. Углочелюстные лимфоузлы увеличиваются до 1 см и более, их пальпация слабо болезненна.
Пленчатая форма дифтерии чаще бывает первичной, реже развивается из прогрессирующей островчатой. При первично-пленчатой форме отмечают повышение температуры тел а до 38-38,5 °С, четко выраженные симптомы интоксикации (головная боль, вялость, адинамия), умеренные боли в горле, усиливающиеся при глотании. При фарингоскопии обнаруживают застойную неяркую гиперемию слизистой оболочки, белесоватые налеты с перламутровым блеском. Примерно с 3-го дня болезни налеты становятся тусклыми и приобретают серо-белую окраску. Углочелюстные лимфоузлы увеличены до 1,5-2 см в диаметре, малоболезненны при пальпации.
Распространенная дифтерия ротоглотки чаще начинается остро с повышения температуры тела до 38-39 °С, возникновения слабости, головной боли, вялости, адинамии, иногда рвоты. На миндалинах на фоне умеренной гиперемии и отечности появляются налеты, которые по своем у характеру не отличаются от налетов при локализованной форме болезни, но через 1-2 дня они распространяются за пределы миндалин, на небные дужки, язычок, заднюю стенку глотки. Углочелюстные лимфоузлы увеличиваются до 2-2,5 см в диаметре, становятся довольно болезненными при пальпации.
Токсическая форма дифтерии характеризуется острым началом, повышением температуры тела до 39-40 °С, быстро нарастающим и симптомами интоксикации (резкая головная боль, слабость, озноб, адинамия); в первые часы появляется боль в горле при глотании. В первые сутки заболевания уже можно наблюдать отек мягких тканей ротоглотки, который начинается с миндалин, распространяется на дужки, язычок, мягкое небо. Слизистая оболочка умеренно гиперемирована. Налеты в первые часы имеют вид паутинообразной сетки, легко снимаются, но на их месте вновь появляются налеты, которые становятся массивными, плотными, отделяются с трудом и быстро распространяются за пределы миндалин. Регионарные лимфоузлы увеличиваются до 3-4 см в диаметре, болезненны при пальпации. В конце первых суток или на вторые сутки заболевания возникает отек подкожной клетчатки шеи, тестоватой консистенции, кожные покровы над ним сохраняют нормальную окраску.
При субтоксической форме отек односторонний и только в области углочелюстных лимфоузлов. При токсической дифтерии I степени отек доходит до середины шеи, при II степени — до ключицы, при III степени — ниже ключицы. Очень редко отек распространяется на заднюю поверхность шеи и лицо. Развитию отека, как правило, предшествуют боли в области шеи. Надавливание в области отека безболезненно и не оставляет следа. В первые дни может наблюдаться болевой тризм. Часто изо рта больных токсической дифтерией II-III степени ощущается приторно-сладковатый запах. Язык обложен, сухой, на губах трещины.
В период разгара болезни усиливаются симптомы интоксикации: отмечается цианоз губ, частый пульс, снижается АД. Развивается инфекционно-токсический шок (ИТШ). Интенсивность болей в горле уменьшается. Нарастает отек тканей. Фибринозные налеты утолщаются. Дыхание становится затрудненным.
При токсической дифтерии нередко поражается носоглотка, увеличиваются заднешейные лимфоузлы. Появляются обильные серозные или серозно-геморрагические выделения из носа, а вокруг носовых отверстий возникают экскориации кожи.
Гипертоксическая форма дифтерии характеризуется внезапным началом заболевания. Температура тела повышается до 40 °С и выше, резко ухудшается самочувствие, развивается резкая бледность, цианоз носогубного треугольника, многократная рвота, судороги, температура критически падает. На фоне возникшего ИТШ быстро прогрессируют гемодинамические расстройства — бледность, мраморность кожи, холодные конечности, тахикардия. Затем возникают одышка, олигурия и признаки геморрагического синдрома.
При токсикогеморрагической форме налеты пропитываются кровью, наблюдаются кровоточивость из мест инъекций, петехии, кровоизлияния, в кожу, слизистые, профузные кровотечения. Смерть может наступить в первые 3-4 дня болезни.
Если больной не умирает от ИТШ, то с 4-5-го дня болезни возникает высокая вероятность развития раннего миокардита, определяющего неблагоприятный прогноз.
Дифтерия дыхательных путей может быть локализованной — дифтерия гортани (локализованный круп), носа и распространенной — типа А (дифтерия гортани и трахеи) и типа В (дифтерия трахеи, бронхов, бронхиол — распространенный, нисходящий круп).
Дифтерия гортани (локализованный круп) характеризуются постепенным развитием основных симптомов: осиплости голоса, грубого кашля и стеноза.
Выделяют три периода ее течения: катаральный, стенотический и асфиксический. Катаральный период начинается постепенно с повышения температуры тела до субфебрильной или низкофебрильной. С первых часов заболевания появляется небольшая осиплость голоса, которая прогрессирует и сохраняется вплоть до выздоровления. Кашель становится грубым, «лающим». Продолжительность этого периода 1-2 сут.
Постепенно лающий кашель и голос становятся менее звучными, вплоть до полной афонии, что сопровождается затрудненным дыханием. Начинается второй период — стенотический. Первые признаки развивающегося стеноза появляются в связи с приступами спазматического кашля. Дыхание шумное, вдох слышен на расстоянии, становится все бол ее удлиненным, свистящим. Податливые части грудной клетки (над- и подключичные, яремная, надгрудинная и подложечные ямки, межреберные промежутки) резко втягиваются при вдохе, вспомогательные дыхательные мышцы напрягаются, участвуют в акте дыхания. Приступы затрудненного дыхания длятся от нескольких минут до получаса. После их окончания развиваются цианоз, бледность носогубного треугольника, появляется сильное потоотделение, иногда — выпадение пульсовой волны во время вдоха.
В зависимости от степени нарушения дыхания различают четыре стадии стеноза гортани:
Первая стадия — компенсированная: вдох удлиняется, пауза между вдохом и выдохом укорачивается, частота дыхания увеличивается.
Вторая стадия — субкомпенсированная: глубокие дыхательные экскурсии с участием вспомогательной мускулатуры.
Третья стадия — некомпенсированная: выраженная инспираторная одышка, длительный звучный вдох, вынужденное сидячее положение больного с запрокинутой головой, напряжением всех вспомогательных мышц и втяжением всех податливых частей грудной клетки. Лицо больного покрыто холодным потом, губы цианотичны, тахикардия, чувство страха.
Четвертая стадия стеноза — асфиксия, соответствует развитию асфиксическоао периода. Возбуждение больного переходит в апатию, сонливость, цианоз сменяется резкой бледностью, зрачки расширены, появляются судороги. Выражены признаки сосудистой недостаточности — снижение артериального давления, аритмия. Если не оказать помощь такому больному, наступает смерть.
Особенностью дифтерии гортани у взрослых является стертость клинической симптоматики. Классические признаки, описанные выше, такие как: грубый лающий кашель, шумное стенотическое дыхание, участие в акте дыхания вспомогательной мускулатуры, втяжение податливых участков грудной клетки при вдохе, могут отсутствовать. У части больных единственным симптомом поражения гортани является осиплость голоса. О развитии дыхательной и сердечнососудистой недостаточности свидетельствуют бледность кожи, цианоз носогубного треугольника, ослабление дыхания, тахикардия, экстрасистолия. Эти симптомы следует считать немедленным показанием для экстренной госпитализации реанимационной бригадой.
Следует обратить особое внимание ВОП на то, что осмотр ротоглотки при дифтерии гортани не позволяет выявить признаков, типичных для дифтеритического воспаления. Можно обнаружить лишь умеренные гиперемию и отек слизистых оболочек. Только ларингоскопия дает возможность увидеть островчатые или сплошные налеты на надгортанных, черпаловидных хрящах, голосовых связках. При этом голосовая щель сужена, а ее края малоподвижны, черпаловидные хрящи также становятся неподвижными и сближены между собой. К сожалению, такая ларингоскопическая картина характерна уже для стенотической стадии крупа. Поэтому врач общей практики должен только на основании клинических признаков предположить развитие дифтерии, установить ее период,стадию стеноза и оказать соответствующую помощь.
Дифтерия трахеи, бронхов, бронхиол (распространенный нисходящий круп) возникает тогда, когда пленки распространяются по всему дыхательному тракту, вплоть до мельчайших разветвлений бронхиального дерева. Эта форма имеет чрезвычайно тяжелое течение, причем явления стеноза стушевываются, и на первый план выступает одышка, тахипное, бледность, тахикардия, снижение артериального давления.
Быстро присоединяется пневмония, вызванная вторичной бактериальной флорой. Оперативное вмешательство (интубация, трахеотомия) эффекта почти не дает. Смерть наступает от дыхательной и сердечно-сосудистой недостаточности. Если раньше считалось, что такая дифтерия встречается преимущественно у детей раннего возраста, то в настоящее время она является нередкой причиной смерти взрослых, имеющих иммунодефицитные состояния в результате хронического алкоголизма, недостаточности питания, тяжелых сопутствующих заболеваний, а также лиц пожилого и старческого возраста.
Дифтерия носа у подавляющего большинства больных протекает как локализованная форма — катаральная или пленчатая. Особенно сложна для диагностики катаральная форма. На фоне вполне удовлетворительного состояния возникает затрудненное носовое дыхание, появляются (чаще из одной ноздри) слизистые или слизисто-гнойные выделения. Кожные покровы вокруг носовых ходов краснеют, становятся отечными, появляются мокнущие корочки. У детей младшего возраста нарушение носового дыхания ведет к затруднению сосания. Ребенок отказывается от еды, теряет массу тела, плохо спит, капризничает.
При пленчатой форме дифтерии носа на носовой перегородке, на нижних носовых раковинах помимо разрыхленности и кровоточивости слизистой оболочки имеются фибринозные пленчатые налеты.
Распространенная форма дифтерии носа наблюдается крайне редко, но может регистрироваться у чрезвычайно ослабленных детей и взрослых, когда процесс переходит на слизистую оболочку придаточных полостей носа, среднего уха. Об этом косвенно свидетельствует отек век, спинки носа, выделения из уха.
Обычно дифтерия носа не сопровождается интоксикацией и имеет благоприятное течение. Однако для нее характерна склонность к длительному затяжному течению по типу подострых, хронических ринитов, которые купируются на фоне адекватной серотерапии.
Комбинированная дифтерия (ротоглотки и носа, ротоглотки и гортани, ротоглотки, гортани и носа, ротоглотки, гортани, трахеи и бронхов) характеризуется большей выраженностью симптомов интоксикации, чем каждая из входящих в нее форм.
Редкие формы дифтерии
Дифтерия глаз протекает в крупозной и дифтеритической формах.
При крупозной форме возникает резкий отек век и обильное гнойное отделяемое. Конъюнктива век отечна, гиперемирована, покрыта трудно удаляемыми серовато-желтыми налетами.
Более тяжелой является дифтеритическая форма, при которой на фоне интоксикации, лихорадки определяются грязно-серые, плотно сидящие налеты не только на конъюнктиве век, но и на конъюнктиве глазного яблока. Последствием этой формы дифтерии глаза могут быть язвенный кератит, панофтальмит с полной потерей зрения.
Дифтерия наружных половых органов встречается крайне редко и, в основном, у девочек. Для нее типичны припухлость, краснота, язвы, покрытые грязно-зеленоватым налетом, в области наружных половых органов, нередко гнойные выделения из влагалища.
Дифтерию раны предполагают тогда, когда в области раневой поверхности образуются грязновато-серые или зеленоватые, плотные, трудно снимаемые налеты. Из раны появляется обильное серозно-кровянистое отделяемое. Дифтерия раны может протекать и без фибринозного экссудата, но в этом случае отмечается плохое заживление, вялые грануляции пепельного цвета.
У новорожденных раневая дифтерия встречается в форме поражения пупка. В окружности пупка появляется гиперемия, отек; грануляции пупочного кольца покрываются серовато-желтым налетом. Характерны повышение температуры тела, интоксикация. Раневая дифтерия у новорожденных может иметь неблагоприятный исход в случае развития гангрены, воспаления брюшины, тромбоза вен.
Особенности клиники дифтерии у привитых
Клинические наблюдения свидетельствуют, что локализованная форм а дифтерии у привитых по начальным симптомам имеет сходство с клиникой ангины другой этиологии. В большинстве случаев заболевание развивается остро: температура тела повышается до 38-39 °С и выше. Появляются головная боль, разбитость, ломота в теле, боли в горле, которые усиливаются при глотании. Длительность лихорадочного периода не более 3 дней. После снижения температуры тела уменьшаются симптомы интоксикации, боль в горле и налеты сохраняются 6-7 дней.
Местные изменения в ротоглотке у большинства больных мало характерны для дифтерии. При островчатой форме отмечается диффузная гиперемия, налеты располагаются в лакунах и представляют собой рыхлую или вязкую массу, легко удаляются с поверхности миндалин и не всегда кровоточат.
При пленчатой форме дифтерии налеты располагаются на поверхности миндалин и в лакунах. У 1/3 больных налет носит фибринозный характер, но легко снимается, не растирается между стеклами или растирается частично, не всегда кровоточит при снятии. Отек миндалин или отсутствует, или выражен незначительно. Наиболее плотными налеты становятся на 2-е, а то и на 3-й сутки заболевания, а исчезают на 6-7-й день болезни.
Перечисленные клинические особенности приводят к тому, что диагноз устанавливается только после бактериологического подтверждения, а быстрое обратное развитие симптомов позволяет врачам отказаться от введения противодифтерийной сыворотки (ПДС), что, безусловно, увеличивает вероятность развития осложнений в период реконвалесценции.
Осложнения дифтерии
Наиболее частыми являются: инфекционно-токсический шок, стеноз гортани, миокардит (ранний и поздний), полинейропатия (ранняя и поздняя).
Инфекционно-токсический шок определяет течение гипертоксической и токсической дифтерии II-III степени. Ведущими клиническими симптомами являются признаки сердечно-сосудистой недостаточности, с чем обычной связаны летальные исходы.
Миокардит ранний развивается с 4-5-го дня болезни при токсических формах дифтерии. Состояние больного ухудшается, тоны сердца становятся глухими, появляется тахикардия, снижается АД, при физикальном обследовании определяют расширение границ сердца. Нарастающие симптомы — резкая бледность, сменяющаяся цианозом, нитевидный пульс, падение АД до 80/60-80/40 мм рт. ст. и ниже, рвота, боли в животе — свидетельствуют о прогрессирующей сердечно-сосудистой недостаточности и неблагоприятном прогнозе.
Возможно нарушение проводящей системы сердца, при этом регистрируются брадикардия, аритмия, ритм галопа и др.
При ЭКГ-исследовании отмечают резкое снижение вольтажа, отрицательный зубец Т, удлинение интервал a PQ и другие изменения, свидетельствующие о поражении миокарда и/или проводящей системы сердца. Чем больше выражены нарушения проводимости, тем скорее нарастают симптомы сердечной недостаточности. Причем смерть может наступить внезапно при попытке сесть, встать или переменить положение тела. Это следует учитывать, если госпитализация больного токсической формой дифтерии происходит на 4-5-й дни болезни. Транспортировка должна быть максимально щадящей, обязательно в сопровождении врача, а при наличии нарушений проводимости — кардиологической бригады.
Миокардит поздний возникает у больных токсической дифтерией в конце 2-й или 3-й недели болезни. Появляются слабость, недомогание, тахикардия, экстр асистолия, снижается АД. При объективном исследовании определяют глухие тоны сердца, раздвоение сердечных тонов, расширение границ сердечной тупости, увеличение размеров печени.
Вышеперечисленные симптомы наблюдаются одну-две недели, затем постепенно улучшается самочувствие и состояние больного. В тяжелых случаях появляются тошнота, рвота, боли в животе, резко увеличивается печень. На фоне расширенных границ и глухости тонов сердца возникает ритм галопа или эмбриокардия. В этих случаях смерть может наступить внезапно или при нарастающей сердечно-сосудистой недостаточности. У выздоровевших обратное развитие клинических симптомов начинается через 2-4 нед и продолжается в течение 4-6 мес.
Полинейропатии могут быть ранними (РДПНП) и поздними (ПДПНП), при этом поражение нервной системы возникает не только у больных стяжелыми формами болезни, но и при локализованной форме дифтерии в тех случаях, когда лечение ПДС не проводилось.
К лёгким формам полинейропатии относят поражение одного или двух черепных нервов. Особенно часто наблюдается паралич или парез мягкого неба, который развивается на 2-4-и неделе, обычно после исчезновения налетов. Распознавание его не представляет особых трудностей. Больной начинает говорить в нос, гнусавить, поперхиваться, при этом жидкость вытекает через нос. При осмотре обнаруживают свисание мягкого неба и язычка и отсутствие рефлекса. Продолжительность паралича мягкого неба около 2-4 нед, реже 6 нед.
Паралич или парез аккомодации (парез цилиарной мышцы) встречается значительно реже паралича мягкого неба. Больной неотчетливо различает близлежащие предметы, мелкий печатный шрифт, мелкие предметы. Реакция на свет остается нормальной. Иногда одновременно поражаются и другие глазные нервы, что проявляется косоглазием, птозом.
К среднетяжелым формам относят полинейропатии с поражением черепных нервов и нервов конечностей, которые развиваются с 10-12-го дня болезни. Появляются паралич мягкого неба, нарушение аккомодации, косоглазие, парез лицевого нерва. Может быть нерезко выраженное поражение нервов, иннервирующих мышцы спины. Одновременно отмечаются корешковые боли и боли походу нервных стволов, после чего возникают парезы мышц шеи, спины, грудной клетки, гортани, глотки, диафрагмы. Вторая фаза полиневритов начинается с 35-40-го дня болезни, в течение 5-10 дней клинические симптомы нарастают, а затем медленно, в течение 2-3 мес регрессируют.
К тяжелой форме относят распространенный полиневрит или полирадикулоневрит, которые развиваются на 5-6-й неделе заболевания. Эти парезы и параличи имеют различную локализацию.
Поражение мышц конечностей носит форму типичного периферического неврита (вялый характер параличей, ослабление или угасание сухожильных рефлексов, расстройство координации, атаксия, парестезии). Могут присоединиться параличи мышц шеи и туловища. Особенно опасны парезы мышц гортани. При этом пропадает голос, появляется афония, кашель делается беззвучным, отмечается неподвижность грудной клетки при вдохе и выдохе и отсутствие выпячивания подложечной области при вдохе вследствие паралича диафрагмы. В этот период может наступить летальный исход, обусловленный параличом дыхания. Прогноз ухудшается при присоединении аспирационной пневмонии. Длительность течения тяжелых полинейропатий составляет 4-6 мес, а остаточные явления сохраняются в течение 1 года.
В отдельных случаях при затяжном течении возможны стойкие парезы и контрактуры, приводящие к инвалидности.
Диагностика. Задачей ВОП является установление предварительного диагноза с обязательным определением формы и тяжести болезни. Основанием для постановки предварительного диагноза служат эпидемиологические, анамнестические и клинические данные.
Дифференциальная диагностика проводится со многими заболеваниями — ожог глотки, инородное тело гортани, инфекционный мононуклеоз, эпидемический паротит. Наиболее часто приходится дифференцировать дифтерию с ангиной, что представляет существенные трудности. Поэтому в эпидемический период необходима превентивная госпитализация больных ангинами для обследования на дифтерию. Если больной ангиной или симптомосходным заболеванием не госпитализируется, его следует обязательно обследовать бактериологически на дифтерию.
Окончательный диагноз дифтерии устанавливают на основании результатов клинического наблюдения с учетом эффекта сывороточной терапии, эпидемиологических, бактериологических и иммунологических методов исследования.
Бактериологическая диагностика основана на выделении чистой культуры возбудителя и его идентификации по культурально-морфологическим, биохимическим и токсигенным свойствам.
Для проведения исследования берется слизь и пленки из рото-глотки и носа. Для взятия мазка используют сухие стерильные ватные тампоны. Материал для исследования берут до полоскания рта и до приема пищи, или не ранее, чем через 24 ч после приема пищи. Для взятия слизи из зева и носа обязательно пользуются отдельными тампонами. Мазок из зева необходимо брать под контролем зрения с использованием шпателя, не касаясь тампоном слизистой оболочки щек, языка, зубов. При наличии налетов материал берут на границе здоровой и пораженной ткани.
После взятия материала его следует немедленно доставить в лабораторию. Если материал невозможно сразу отправить в лабораторию, или он подлежит транспортировке на дальние расстояния, тампон смачивается изотоническим раствором натрия хлористого или 5% раствором глицерина в изотоническом растворе.
Предварительный ответ при выделении культуры, подозрительной на коринебактерии дифтерии, выдается через 24-48 ч с момента начала исследования.
При обследовании (с профилактической целью) на бактерионосительство выдается только окончательный ответ через 72 ч.
С целью оценки антитоксического иммунитета при дифтерии используют определение антитоксина с помощью РПГА. Отсутствие или низкие показатели антитоксина в крови в первые 3-5 дней болезни до введения ПДС свидетельствуют в пользу дифтерии. Более высокий титр — против. Нарастание титров антител в РПГА в динамике имеет диагностическое значение даже в тех случаях, если больному вводилась ПДС. В типичных случаях диагноз дифтерии может быть только клиническим, так как не всегда можно получить положительные бактериологические данные при обследовании на дифтерию.
Лечение. Все больные дифтерией подлежат госпитализации в инфекционный стационар. В направлении на госпитализацию ВОП должен указать форм у дифтерии, определить тяжесть и имеющиеся осложнения. Больные распространенной, субтоксической, токсическими формами дифтерии, дифтерией дыхательных путей, дифтерией, осложненной ИТШ, стенозом гортани, миокардитом, полинейропатиями, транспортируются скорой или неотложной помощью, а по показаниям — реанимационно-хирургическими, кардиологическими, неврологическими бригадами.
На догоспитальном этапе оказывается неотложная помощь.
При развитии острой дыхательной недостаточности проводят мероприятия по ликвидации нарушений внешнего дыхания — интубацию, трахеостомию.
Острая сердечно-сосудистая недостаточность является показанием для назначения (особенно на фоне инфекционно-токсического шока) преднизолона — 2-5 мг/кг, гидрокортизона — 10-20 мг/кг. При отсутствии эффекта эту дозу вводят повторно через 20-30 мин.
Дезинтоксикационная терапия включает внутривенное капельное введение гемодеза, реополиглюкина, 5% раствора глюкозы.
Неотложная медицинская помощь включает также антибиотикотерапию: 2 млн ЕД бензилпенициллина внутримышечно с повторным введением через 4 ч при задержке госпитализации. Могут быть использованы и другие антибиотики (тетрациклины, макролиды и др.)
Противодифтерийная сыворотка при условии немедленной госпитализации не вводится. Если госпитализация задерживается, при токсических формах дифтерии ротоглотки, дифтерийного крупа II и III стадий, необходимо ввести противодифтерийную сыворотку: сначала 0,1 мл разведенной 1:10 сыворотки внутрикожно, через 20 мин повторно 0,1 мл неразведенной сыворотки, и, если нет аллергической реакции, остальную дозу вводят через 30 мин внутримышечно (при субтоксической форма 40 тыс. ME, токсической форме I степени — 60 тыс. ME, II степени — 80 тыс. ME, III степени — 100 тыс. ME). Половину дозы препарата вводят внутривенно, остальное количество — внутримышечно. Противодифтерийную сыворотку в больших дозах лучше вводить после инъекции преднизолона 120-240 мг.
Судорожный синдром купируют 0,5% раствором седуксена (2-4 мл внутримышечно взрослым и 1-0,5 мл детям).
В стационаре проводится комплексная терапия, направленная на нейтрализацию дифтерийного токсина, коррекцию нарушений гемодинамики, метаболизма тканей, купирование дыхательных расстройств.
Доза антитоксической противодифтерийной сыворотки (ПДС) индивидуальна и зависит от формы болезни и сроков начала лечения (табл. 11).
Для лечения используется высокоочищенная лошадиная гипериммунная сыворотка. Наиболее выраженный терапевтический эффект наблюдается при введении сыворотки в первые часы заболевания. Применение сыворотки при локализованной и распространенной форме дифтерии на 1-2-й дни болезни гарантирует от развития осложнений, при токсических формах — часто не предупреждает развитие осложнений, а при гипертоксической форме не всегда предупреждает летальный исход.
При дифтерийном крупе введение сыворотки в стенотическую стадию впоследствии позволяет избежать оперативных вмешательств.
Чем раньше начато лечение, тем лучше терапевтический эффект, однако если больной поступает на 4-7-й день болезни, но с выраженным местным процессом, показано введение ПДС. При отсутствии местного процесса ПДС не вводится.
Первоначальные дозы ПДС (1-е сутки лечения) колеблются в зависимости от дня болезни, распространенности пленок в глотке и дыхательных путях, их плотности и эффекта от проводимой терапии. Сыворотка вводится преимущественно внутримышечно, реже — внутривенно (при токсических формах половина первоначальной дозы вводится внутривенно, если не вводилась на догоспитальном этапе), а продолжительность лечения зависит от динамики болезни и, главным образом, местного процесса. Отменяют ПДС только после значительного уменьшения налетов и отека.
В настоящее время для лечения больных дифтерией используют высокотитрованный специфический иммуноглобулин, противодифтерийную плазму, при этом доза ПДС может быть уменьшена.
Обязательной является антибактериальная терапия одним из антибиотиков: пенициллином, гентамицином, рифампицином и др. В тяжелых случаях антибиотики используют в больших дозах и в комбинациях.
Проводится инфузионная, десенсибилизирующая терапия. Эффективность детоксикационной терапии существенно возрастает при использовании методов эфферентной терапии (экстракорпоральной гемокоррекции).
Лечебные мероприятия при дифтерии дыхательных путей должны предусматривать:
1. Специфическую дезинтоксикацию противодифтерийной сывороткой.
2. Антибактериальную терапию одним из антибиотиков с бактерицидным механизмом действия.
3. Устранение воспалительного отека слизистой оболочки (преднизолон — 2-5 мг/кг/сут парентерально, ингаляция гидрокортизона — по 125 мг на ингаляцию через 4 ч, антигистаминные средства — в общетерапевтических дозах).
4. Устранение бронхоспазма (10% раствор эуфиллина внутривенно, 0,5% раствор седуксена, литическая смесь).
5. Удаление пленок с помощью электроотсоса.
6. Устранение явлений гипоксии (ингаляция увлажненного кислорода через носовые катетеры).
Наряду с отмеченным, больным дифтерией гортани показана диагностическая и санационная бронхоскопия с целью выявления распространения патологического процесса на нижележащие дыхательные пути (трахею, бронхи), удаления из них продуктов воспаления. При прогрессировании стеноза в предасфиксической стадии показано оперативное вмешательство. При дифтерии гортани проводится продленная назофарингеальная интубация пластиковыми трубками. При распространенной дифтерии дыхательных путей — трахеостомия с последующим дренированием трахеобронхиального дерева.
При развитии ИТШ комплексное лечение должно быть направлено на стабилизацию гемодинамики: вводят большие дозы кортикостероидных гормонов в соответствии со степенью шока — преднизолона 5-10 мг/кг и гидрокортизона 20-75 мг/кг, дезоксикортикостерон ацетат (ДОКСА) — 0,5% — 2 мл, для восстановления объема циркулирующей крови используют кристалл оидные растворы (5% раствор глюкозы, раствор Рингера, Лабори 1,5-2 л/сут). После этого применяют реополиглюкин 400 мл, альбумин 5-10% 200 мл внутривенно струйно до подъема АД, затем капельно. После введения коллоидных растворов вводят 10% раствор глюкозы с витаминами С, Bg и кокарбоксилазой. Соотношение коллоидных и кристаллоидных растворов не должно превышать 1:2.
По показаниям назначают антикоагулянты, ингибиторы протеаз, вазоактивные средства.
В связи с тем, что с 5-6-го дня болезни может развиться ранний миокардит, дезинтоксикационная терапия сочетается с использованием дегидратационных средств (лазикс, маннитол, леспенефрил). При низком нестабильном давлении дополнительно вводят 1% раствор мезатона 1 мл. Объем инфузионных растворов в этот период не должен превышать 1 л/сут.
Больные дифтерией должны соблюдать постельный режим: при локализованной форме 10 дней, при распространенной и субтоксической 15, при дифтерии гортани — 15, при токсической — 25-30 дней, при клинических показаниях — более продолжительное время.
При постановке диагноза «транзиторное носительство коринебактерий дифтерии» лечение не проводится.
В том случае, если при обследовании повторно выделяется токсигенный штамм дифтерийных бактерий, проводится санация хронических очагов инфекции ЛОР-органов (при условии их наличия у бактериовыделителя). Кроме того, назначают тетрациклин по 0,3 г 4 раза в сутки или эритромицин по 0,25-0,5 г 4 раза в сутки в течение 5 дней. Для санации используют также полоскание полости рта раствором фурацилина, отваром ромашки, шалфея, зверобоя.
Выписка реконвалесцентов дифтерии и бактерионосителей проводится после полного выздоровления и получения двух отрицательных результатов анализов бактериологического исследования на дифтерию, которые проводят через 1-2 дня и не ранее, чем через Здня после отмены антибиотиков. При выписке взрослому больному вводят анатоксин в дозе 0,5 мл.
Реконвалесцента дифтерии из эпидемического очага рекомендуется выписывать не менее, чем с тремя отрицательными бактериологическими анализами.
Реконвалесценты дифтерии подлежатдиспансерному наблюдению, целью которого является восстановление функционального состояния различных систем организма, их работоспособности, своевременное выявление поздних осложнений, ихдолечивание, а также осуществление контроля за сопутствующими заболеваниями носоглотки.
Диспансерное наблюдение проводит врач ОИПЗИ с консультативной помощью кардиолога, невропатолога и отоларинголога.
После перенесенной локализованной дифтерии диспансерное наблюдение проводится в течение одного месяца с клиническим осмотром и необходимым обследованием 1 раз в месяц перед снятием с учета.
После распространенной и токсической форм дифтерии в зависимости от тяжести течения и осложнений, диспансерное наблюдение проводится 3-6 мес, а в отдельных случаях и бол ее длительный срок.
Клинический осмотр этой группы реконвалесцентов осуществляется 2 раза на протяжении 1-го месяца, а затем 1 раз в месяц или по клиническим показаниям.
Осложнения разной степени тяжестимогут наблюдаться у реконвалесцентов при любой форме дифтерии, в том числе локализованной.
Осложнения после локализованной формы дифтерии могут проявляться в виде легкого миокардита или мононеврита (чаще пареза мягкого неба).
Легкие формы миокардита развиваются в конце 2-й или 6-й недели заболевания, иногда позже, и выявляются, главным образом, на ЭКГ, поскольку у больного могут быть жалобы только на легкую слабость, повышенную утомляемость.
При ЭКГ-исследовании наблюдается снижение зубцов Р и Т, замедление атриовентрикулярной проводимости, а иногда — синусовая аритмия. Подобные изменения могут регистрироваться в течение 2 нед и до 1-1,5 мес. Необходимо повторное еженедельно проводимое ЭКГ-исследование до их исчезновения. Проведение противовоспалительной терапии не показано.
Вторым осложнением является мононеврит. Чаще наблюдается парез мягкого неба, при этом отмечается легкая гнусавость голоса, поперхивание при приеме пищи или жидкая пища попадает в нос. При осмотре ротоглотки определяется односторонний или двусторонний парез небной занавески. Длительность перечисленных симптомов от 3-4 до 18-20 дней с постепенно наступающей положительной динамикой. Если нет других проявлений поражений нервной системы, то лечение проводится в поликлинических условиях. Рекомендуется пищу принимать небольшими порциями. Из лекарственных препаратов назначают витамины группы В (внутримышечно, курсом 10 инъекций), оксацил 0,01 г 3 раза в день в течение 12-15 дней. Более подробно неврологические проявления и осложнения дифтерии описаны в разделе «Клиника».
ВОП должен помнить, что после перенесенной распространенной формы дифтерии, в тех случаях, когда ПДС вводилась несвоевременно в поздние дни болезни, и после токсической формы дифтерии, осложнения встречаются значительно чаще и развиваются не только в стационаре, но и после выписки из него.
Поэтому у этой группы реконвалесцентов необходимо обращать внимание на самочувствие (наличие слабости, утомляемости, сердцебиения, появление одышки после физической нагрузки, болей в области сердца), выяснить, нет ли затруднения при разговоре и глотании, субфебрильной температурытела, болей в области поясницы. Обязательно делают ЭКГ-исследование, клинический анализ крови и общий анализ мочи. Появление каких-либо жалоб, незначительного расширения границ сердечной тупости, снижение зубцов Р и Т, замедление атриовентрикулярной проводимости по данным ЭКГ-исследования, указываютна изменения в миокарде и позволяют диагностировать поздний миокардит. Больному назначают полупостельный режим с ограничением физической нагрузки. Обязательна консультация кардиолога.
Для лечения используют нестероидные противовоспалительные препараты: вольтарен, индометацин, ибупрофен, атакжеделагил и др.; десенсибилизирующие средства: фенкарол, тавегил, супрастин в течение 1-12 дней. Назначают средства, улучшающие трофику миокарда (АТФ, кокарбоксилаза), а также препараты, стимулирующие обменные процессы в сердечной мышце (рибоксин, аспаркам, оротат калия) в течение 2 нед.
Лечение может проводиться и более продолжительное время в зависимости от самочувствия больного, объективных данных и контрольного ЭКГ-исследования.
Если клинические проявления миокардита наблюдались в стационаре и больной был выписан с положительной динамикой воспалительного процесса, а в период диспансерного наблюдения появились дополнительные патологические изменения на ЭКГ — тахикардия или брадикардия, расширение границ сердца, нечистота первого тона или систолический шум на верхушке сердца, а также лейкоцитоз, сдвиг формулы влево, увеличенная СОЭ, повышение в сыворотке крови активности ферментов — АсАТ и АлАТ, то необходима госпитализация в кардиологическое отделение.
После перенесенного миокардита реконвалесценты находятся на диспансерном учете до полного выздоровления. У отдельных реконвалесцентов полного выздоровления может не наступить, и впоследствии возможен перевод на инвалидность.
Остаточные явления полинейропатий могут наблюдаться у реконвалесцентов, перенесших распространенную токсическую дифтерию ІІ-ІІІ степени, что проявляется остаточными явлениями пареза мягкого неба, аккомодации, онемением пальцев рук и ног, слабостью в конечностях и даже парезами конечностей. Перечисленные клинические симптомы особенно медленно исчезают у лиц, употребляющих спиртные напитки. Реконвалесценты с неврологическими осложнениями должны наблюдаться у невропатолога и по показаниям госпитализироваться в неврологическое отделение соматического стационара.
Для долечивания моно- и полиневритов в поликлинических условиях можно рекомендовать витамины группы В (В1, B6, B12), анти-холинэстеразные препараты: прозерин 0,015 по 1 таблетке 2 раза в день или 0,05% раствор подкожно в течение 10-15 дней, галантамин 1% раствор — 0,5-1 мл (при индивидуальной повышенной чувствительности или при передозировке возможны побочные явления: головокружение, слюнотечение, брадикардия). В этих случаях следует уменьшать дозу препарата. Менее токсичным является препарат оксацил, который назначается после еды (таблетки по 0,0005 г) по 1 таблетке 3 раза в день в течение 1-12 дней. Препарат очень осторожно назначается реконвалесцентам при расстройстве глотания в связи с усилением саливации и гиперсекреции бронхиальных желез.
Хорошие результаты дает применение лечебной гимнастики, массажа нижних конечностей. При отсутствии изменений на ЭКГ используют физиотерапевтические методы лечения.
В период реконвалесценции при переохлаждении в осенне-зимний период наблюдается обострение сопутствующих заболеваний верхних дыхательных путей, чаще — хронического тонзиллита. Подобные больные подлежат наблюдению и лечению у отоларинголога.
Перед снятием с учета проводят бактериологическое исследование, при выделении токсигенных коринебактерий дифтерии показана госпитализация в стационар. При отказе пациента от госпитализации проводят санацию носоглотки, назначают один из препаратов: рифампицин, тетрациклин или эритромицин.
Профилактика. Изоляция больного в стационар проводится до полного клинического и бактериологического выздоровления.
После этого в течение 7 дней за очагом ведется медицинское наблюдение. Контактные с больными дифтерией или носителями токсигенных штаммов коринебактерий разобщаются с детьми и декретированными лицами до получения окончательного ответа бактериологического исследования. В очаге дифтерии после госпитализации больного проводится заключительная дезинфекция.
В целях создания надежного коллективного иммунитета, стабилизации существующей в настоящее время эпидемической ситуации, предотвращения новых эпидемий дифтерии необходимо широкое проведение вакцинопрофилактики с использованием дифтерийного анатоксина. Следует учесть, что противопоказания к вакцинопрофилактике дифтерии минимальны. Согласно действующему в нашей стране прививочному календарю специфическая профилактика дифтерии проводится: в 3 мес (трехкратно с интервалом в 30 дней) и однократно в возрасте 18 месяцев и в 6, 11, 14 и 18 лет.
Список использованной литературы:
Ø Ющук Н.Д. Инфекционные болезни: национальное руководство. – Москва.:ГЭОТАР-Медиа, 2009. – 1056 с.
Ø Самарина В.Н., Сорокина О.А. Детские инфекционные болезни.:Невский диалект, 2001.
Ø Яковлев С.В. Схемы лечения. Инфекции. – Москва.:Литтерра, 2005. – 288 с.
Ø Ющук Н.Д., Венгеров Ю.Я. Инфекционные болезни: Учебник. – Москва: Медицина, 2003. – 544 с.
Ø Учайкин Е.Ф. Руководство по инфекционным болезням у детей. – Москва.:ГЭОТАР-МЕД, 2002. – 824 с.
Дата добавления: 2017-03-12 ; просмотров: 798 | Нарушение авторских прав
источник