Причиной дифтерии является дифтерийная палочка (Corynebacterium diphtheriae, палочка Леффлера), вырабатывающая экзотоксин, определяющий целый комплекс клинических проявлений данного заболевания. Симптомы дифтерии определяются локализацией инфекционного процесса, иммунным статусом больного и степенью выраженности отравления организма токсическими продуктами возбудителей.
Дифтерией болеют преимущественно дети в возрасте 2 — 6 лет. Воздушно-капельный — основной путь передачи инфекции.
Больные и бактерионосители — основные источники инфекции.
Рис. 1. На фото дифтерия зева.
Слизистые оболочки носа и глотки, глаз, половых органов у девочек, кожные покровы и раны являются входными воротами для дифтерийных палочек.
Латентный (скрытый) период заболевания (инкубационный период) длится от 1 до 7 — 12 суток. В конце инкубационного периода больной становится опасным для окружающих.
На месте внедрения бактерии размножаются и вызывают воспаление с образованием фибринозных пленок, плотно спаянных с подслизистым слоем. При распространении воспаления на гортань и бронхи развивается отек. Сужение дыхательных путей приводит к асфиксии. Токсин, который выделяют бактерии, всасывается в кровь, что обуславливает тяжелую интоксикацию, поражение сердечной мышцы, надпочечников и периферических нервов.
Максимальная интенсивность выделения патогенных бактерий отмечается у больных дифтерией зева, гортани и носа.
- Дифтерия может протекать в атипичной (катаральной) форме.
- При типичной форме дифтерии развивается воспаление с образованием фибринозных пленок, плотно спаянных с подслизистым слоем. Типичная форма заболевания может протекать в виде локализованной формы, распространенной и токсической.
- 90% и более всех случаев заболевания составляет дифтерия зева. Значительно реже — гортани, носа и дыхательных путей. В единичных случаях регистрируется дифтерия глаз, кожи, половых органов, ран и ушей. Дифтерийным воспалением может затрагиваться одновременно несколько органов (всегда в сочетании с дифтерией зева).
Лихорадка при дифтерии носит кратковременный характер. Температура часто не превышает 38 о С. Через 2 — 4 дня температура тела приходит в норму. При токсической форме заболевания температура более высокая и длится до 5-и дней. Далее инфекционный процесс протекает с нормальной температурой.
Рис. 2. На фото дифтерия зева (локализованная форма).
Вялость, сонливость, адинамия и артериальная гипотензия — характерные симптомы дифтерии у детей и взрослых. Симптомы интоксикации, характерные для большинства инфекционных заболеваний (ознобы, головная боль, мышечные и суставные боли) для дифтерии не характерны. Распространенная форма дифтерии протекает с более выраженными симптомами интоксикации. Токсическая форма дифтерии протекает с высокой температурой тела (до 40 о С), сильной головной болью, ознобами, рвотой и болями в животе.
На месте внедрения дифтерийных палочек (входных ворот) на поверхности слизистых оболочек образуются фибринозные пленки, плотно связанные с эпителиальным слоем. Особенно глубоко пленки проникают вглубь эпителия на слизистой миндалин, так как они покрыты многослойным плоским эпителием. При попытке отделить пленки, поврежденное место начинает кровоточить.
Цвет дифтерийных пленок бывает с сероватым оттенком. Чем больше пленки пропитываются кровью, тем они темнее. По мере выздоровления дифтерийные пленки самостоятельно отслаиваются.
Дифтерийные пленки имеют плотную консистенцию, на предметном стекле они не растираются, не растворяются и тонут в воде.
На образование пленок оказывает влияние степень иммунитета больного. При наличии частичного иммунитета пленки часто не образуются.
Рис. 3. Пленка грязно-белого цвета, расположенная на мягком небе — классический признак дифтерии.
Гиалуронидаза и дифтерийный токсин повышают проницаемость капилляров, что приводит к выходу в межклеточное пространство жидкой части крови. Развивается отек слизистой оболочки ротоглотки и подкожной жировой клетчатки шеи. Отек развивается чаще всего у детей старше 6-и лет, заражение которых произошло высокотоксичными штаммами дифтерийных палочек.
Для интоксикации 1-й степени характерно распространение отека до первой шейной складки, 2-й степени — распространение отека до ключицы, 3-й степени — распространение отека ниже ключицы.
Рис. 4. На фото дифтерия у ребенка и взрослого. Выраженный отек подкожной жировой клетчатки шеи «бычья шея» — частый симптом дифтерии у взрослых и детей.
Боль в горле при дифтерии чаще всего носит умеренный характер. Сильная боль отмечается при токсическом варианте заболевания.
Лимфатические узлы при дифтерии увеличены и умеренно болезненны. При токсических формах заболевания отмечается перинодулярный отек, лимфоузлы при этом приобретают тестообразную консистенцию.
Редкие формы дифтерии, которые составляли в прошлом в 1 — 5% всех форм дифтерии, в современном мире почти исчезли и составляют не более 1%.
90% и более всех случаев заболевания составляет дифтерия зева. Широкое проведение активной иммунизации привело к тому, что прогноз заболевания во многих случаях становится благоприятным. Зачастую дифтерия зева протекает под маской катаральной или лакунарной ангины. В 90% всех случаев дифтерия зева протекает в виде локальной формы.
Боли в горле незначительные. Температура субфебрильная продолжительностью не более 2-х дней. Миндалины гиперемированы. Подчелюстные лимфоузлы увеличены незначительно.
Температура тела повышается до 38 о С. Вялость, сонливость, адинамия и артериальная гипотензия — характерные симптомы дифтерии. Отмечаются боли при глотании. Миндалины гиперемированы и отечны. На их поверхности появляются пленчатые налеты сероватого цвета или налеты в виде островков, располагающиеся вне лакун. Пленки прочно связаны с эпителиальным слоем и, при попытке их отделить, поврежденное место начинает кровоточить. За пределы миндалин пленки не выходят.
Подчелюстные лимфоузлы увеличены незначительно. При благоприятном течении заболевание проходит в течение 4-х дней.
Рис. 5. На фото дифтерия зева у ребенка, локализованная форма. Справа на фото видны налеты в виде островков, располагающиеся вне лакун — характерный признак дифтерии.
Данная форма заболевания либо является продолжением локализованной формы заболевания, либо возникает первично. Больного беспокоит вялость, сонливость, адинамия и артериальная гипотензия. Отмечаются головные боли, иногда рвота. Температура тела поднимается до 38 о С. Боль в горле умеренная.
Миндалины гиперемированы и отечны. На миндалинах, небных дужках, язычке и мягком небе появляются пленчатые налеты.
Подчелюстные лимфоузлы увеличиваются до 3 см в диаметре, отмечается их умеренная болезненность. Отек шейной клетчатки не развивается.
При благоприятном течении заболевание проходит в течение 7 — 10 дней.
Рис. 6. На фото дифтерия зева, распространенная форма. На миндалинах, небных дужках, язычке и мягком небе видны пленчатые налеты.
Состояние больного тяжелое. Температура тела поднимается до 40 о С — 41 о С. Вялость, сонливость, адинамия и артериальная гипотензия резко выражены. У ребенка отмечается многократная рвота и боли в животе.
Миндалины значительно увеличены, полностью закрывают область зева. Миндалины, небные дужки, язычок и мягкое небо покрываются большими по размеру грязного цвета толстыми перепончатыми пленками. При распространении дифтерийных пленок на гортань и трахею развивается нисходящий круп. При гангренозном распаде дифтерийных пленок изо рта больного исходит зловонный запах, из носа появляются сукровичные выделения. Дыхание затруднено, иногда храпящее. Речь имеет носовой оттенок.
Подчелюстные лимфоузлы увеличены до 4 см в диаметре, умеренно болезненны. Отек шейной клетчатки распространяется до ключицы и ниже.
На второй неделе и позже появляются тяжелые осложнения: миокардит, полиневриты, поражение надпочечников и почек.
Рис. 7. На фото отек подкожной жировой клетчатки шеи при токсической форме дифтерии зева у ребенка.
Начало заболевание внезапное и бурное. Температура тела повышается значительно. Регистрируется многократная рвота, расстройства сознания и судороги.
Дифтерийные пленки захватывают зев, гортань и глотку. Развившийся дифтерийный круп приводит к асфиксии.
Отек шейной клетчатки распространяется до ключицы и ниже.
Смерть больных наступает на 2 — 5 день от развившегося инфекционно-токсического шока. При благоприятном течении заболевании выздоровление наступает медленно.
Рис. 8. Выраженный отек подкожной жировой клетчатки шеи у ребенка при токсической форме заболевания.
Самая тяжелая форма дифтерии, при которой появляется множественная геморрагическая сыпь на кожных покровах и обширные кровоизлияния. Из десен, носа и желудочно-кишечного тракта отмечаются кровотечения. Дифтерийные пленки пропитываются кровью.
Токсические и геморрагические формы дифтерии осложняются миокардитами, которые проявляются явлениями тяжелой сердечной недостаточности. На 2 — 4 неделе развиваются полирадируконевриты. Особо опасными для больного являются поражения нервов, иннервирующих сердце, диафрагму и гортань, что приводит к парезам и параличам. Осложнения, как правило, развиваются вследствие неправильного лечения больного, когда дифтерия зева ошибочно принимается за ангину и противодифтерийная сыворотка вводится с опозданием. Раннее введение сыворотки приводит к быстрому улучшению общего состояния больного, исчезновению симптомов интоксикации, отторжение дифтерийных пленок происходит уже через неделю.
В настоящее время в связи со снижением заболеваемостью дифтерией дифтерийный круп (острое воспаление гортани) развивается редко, в основном у детей 1 — 3-х лет. Первичный круп (изолированное поражение гортани) встречается редко. Чаще регистрируется дифтерия гортани и трахеи (распространенный круп) и нисходящий круп, когда воспаление распространяется с гортани на трахею и бронхи.
Способствуют развитию стеноза дыхательных путей спазм мышц и отек слизистой оболочки гортани, что выявляется при ларинго- и бронхоскопии. Тяжесть заболевания зависит от степени обструкции дыхательных путей.
Дифтерийный круп в своем развитии проходит несколько стадий.
Стадия катарального воспаления (дисфоническая стадия) характеризуется появлением у ребенка грубого «лающего» кашля и осиплости голоса. Длительность дисфонической стадии составляет около 7 суток у взрослых и 1 — 3 суток у детей. Если специфическое лечение отсутствует, то через 1 — 3 суток эта стадия переходит во вторую — стенотическую фазу.
Рис. 9. На фото дифтерия гортани. Справа виден пленчатый налет на голосовой связке.
В стенотическую стадию голос становится осиплым и вскоре вовсе пропадает (афония), кашель беззвучный, дыхание становится шумным, в акте дыхания начинает принимать участие вспомогательная мускулатура. Длительность стенотической стадии составляет от нескольких часов до 2 — 3 суток. Без специфического лечения быстро развивается асфиксия. Для предупреждения удушья применяется трахеостомия или интубация.
В асфиктическую стадию дыхание учащается, пульс становится нитевидным, снижается артериальное давление, развивается цианоз, появляются судороги. Смерть наступает от удушья.
Сужение гортани может наступить даже при легкой степени дифтерии, когда отслоившиеся пленки препятствуют попаданию воздуха в дыхательные пути
Рис. 10. На фото ребенок с дифтерийным крупом. Для предупреждения удушья применяется трахеостомия или интубация.
Дифтерийный ринит встречается редко. Заболевание в основном регистрируется у детей младшего возраста.
- Дифтерия носа начинается с незначительных слизистых выделений. Постепенно выделения из носа приобретают серозно-кровянистый и далее серозно-гнойный характер. На поверхности слизистой оболочки появляются дифтерийные пленки.
- Носовое дыхание затруднено. Голос гнусавый.
- На коже верхней губы и вокруг носовых ходов появляются эрозии и трещины.
- Часто от ребенка исходит неприятный запах.
- Температура тела чаще субфебрильная.
- При токсических формах температура тела повышается значительно, развивается отек мягких тканей носа и лица.
- Заболевание склонно к затяжному течению.
При осмотре полости носа и носоглотки видна отекшая и гиперемированная слизистая оболочка, на поверхности которой расположены дифтерийные пленки.
При катарально-язвенной форме дифтерии носа пленки не образуются. При риноскопии на слизистой оболочке носа можно увидеть эрозии и кровянистые корочки.
Запоздалая диагностика дифтерии носа связана с медленным всасыванием токсина и слабой выраженностью общих нарушений.
Рис. 11. На фото дифтерия носа. На коже верхней губы видны эрозии и трещины. В полости носа — дифтерийные пленки.
Дифтерия кожи чаще всего встречается в странах с жарким климатом. Заболевание представляет собой большую эпидемическую опасность. Поверхностная дифтерия кожи чаще регистрируется у маленьких детей. Поражение локализуется в складках кожи шеи, паховых складках, подмышечных впадин и за ушными раковинами. У новорожденных специфическое воспаление может развиться в области пупочной ранки. Дифтерийное воспаление в области ран и ссадин возникает чаще у детей старшего возраста. Глубокая форма заболевания чаще регистрируется в области половых органов у девочек.
Чаще всего дифтерийное поражение кожи протекает по типу импетиго, когда на поверхности кожи появляются папулы, на месте которых появляются пузырьки, наполненные серозной жидкостью. Пузырьки быстро лопаются. На их месте появляются струпы. Дифтерийные пленки часто не образуются. Поверхностная форма заболевания может протекать по типу экземы. Увеличиваются региональные лимфоузлы. Они плотные и болезненные.
Глубокая дифтерия кожи может быть следствием последующего развития поверхностной формы, либо возникает как самостоятельное заболевание. Отмечаются язвенные, флегмонозные и гангренозные поражения. Заболевание начинается с образования плотного инфильтрата, который со временем подвергается некрозу. На месте некроза образуется язва, покрытая зеленовато-серым налетом. Язва имеет округлую форму и инфильтрированный ободок по периферии. При заживлении образуются уродующие рубцы. Глубокая дифтерия кожи чаще локализуется на половых органах. При распространенной форме патологический процесс затрагивает область промежности и ануса и сопровождается выраженным отеком подкожной клетчатки, в том числе живота и бедер.
Рис. 12. На фото дифтерия кожи голени у взрослого.
Дифтерийный конъюнктивит — тяжелое заболевание, требующее к себе серьезного внимания. Дифтерия глаз обычно регистрируется как самостоятельное заболевание, но иногда болезнь протекает на фоне дифтерии носоглотки, зева и гортани. Страдают чаще всего дети.
Катаральная форма конъюнктивита регистрируется чаще всего у новорожденных и детей первого года жизни и протекает легко. Дифтеритическая форма заболевания протекает тяжело.
В начале заболевания регистрируется отек века, которое быстро приобретает плотную консистенцию и синюшную окраску. Конъюнктивальная оболочка отекает, на ней появляются кровоизлияния. В зоне переходной складки конъюнктивы век появляются пленки сероватого цвета. Они плотно спаянные с подлежащими тканями и при попытке их снять возникает кровоточивость. Постепенно пленки начинают подвергаться некрозу. Из глаз выделяется гнойно-кровянистая жидкость. На месте пленок появляются «звездчатые» рубцы. Поражение роговицы приводит к гибели глаза. Ранняя диагностика и своевременное лечение предотвращают осложнения.
Рис. 13. На фото дифтерийный конъюнктивит.
Рис. 14. На фото последствия дифтерийного конъюнктивита — паренхиматозная ксерофтальмия (сухость глаза). Воспаление конъюнктивы осложняется образованием соединительнотканных рубцов.
Ушная раковина и наружный слуховой проход при дифтерии поражается вторично. Инфекция передается через грязные пальцы и предметы.
Заболевание характеризуется сильными болями. При разложении дифтерийных пленок появляется неприятный запах. Из наружного слухового прохода выделяется гнойно-кровянистая жидкость. У маленьких детей дифтерия наружного слухового прохода осложняется разрушением слуховых косточек и сосцевидного отростка, развиваются внутричерепные осложнения.
Рис. 15. На фото дифтерия наружного слухового прохода.
источник
Код по МКБ-10: A36 — дифтерия.
Код по МКБ-10: A36.0 — дифтерия глотки.
Код по МКБ-10: A36.1 — дифтерия носоглотки.
Код по МКБ-10: A36.2 — дифтерия гортани.
Код по МКБ-10: A36.3 — дифтерия кожи.
Код по МКБ-10: A36.8 — другая дифтерия.
Код по МКБ-10: A36.9 — дифтерия без уточнения.
Выделяют две клинические формы заболевания:
1. Локальную, доброкачественную глоточную.
2. Первично-токсическую, злокачественную.
а) Симптомы дифтерии. Заболевание характеризуется легкими продромальными симптомами, после которых температура тела повышается до 38°С, но не выше 39°С.
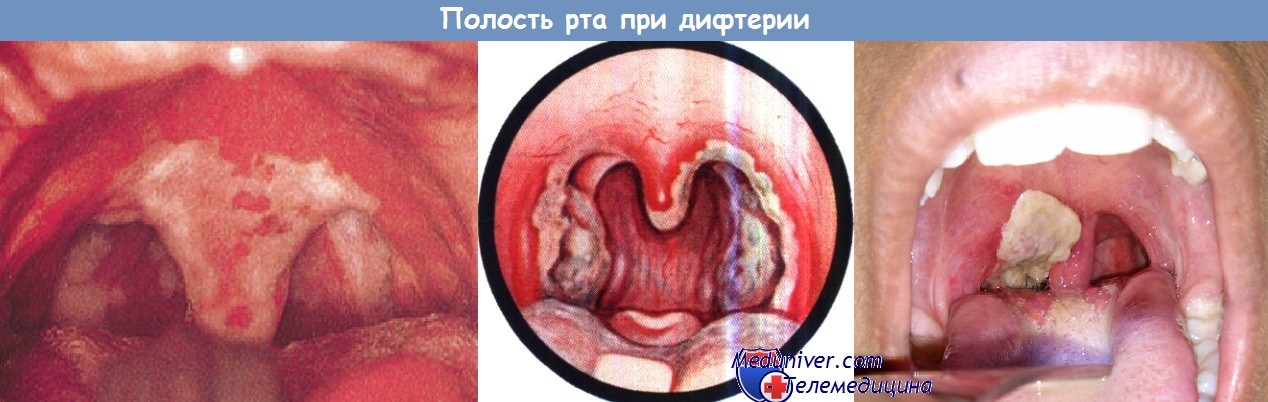
Отмечается легкая болезненность при глотании и часто выраженная тахикардия, нёбные миндалины умеренно гиперемированы и отечны, покрыты белыми или серыми бархатистыми пленками, которые, сливаясь, выходят за границы миндалин, переходя на нёбные дужки и мягкое нёбо, и плотно фиксированы к нему.
Пленки отделяются с трудом, оставляя кровоточащую поверхность. Отмечаются резко выраженные отек, болезненность и уплотнение лимфатических узлов яремно-двубрюшной системы. Выдыхаемый больным воздух имеет характерный «ацетоновый» запах. У 60% больных поражается глотка, включая нёбные миндалины, в 8% случаев помимо этой локализации поражается также гортань. Часто отмечается альбуминурия.
б) Микробиология. Заболевание вызывается дифтерийной палочкой Corynebacterium diphtheriae и передается контактным, воздушно-капельным путем либо через инфицированную слюну или выделения из носа. Инкубационный период длится 3-5 дней. При локализованных формах заболевания поражение ограничивается миндалинами, полостью носа, гортанью или раной.
При генерализованной форме заболевание имеет прогрессирующее течение и сопровождается интоксикацией.
Отмечается изъязвление тканей. Форсированное оттеснение языка позволяет увидеть надгортанник (пленки на нем отсутствуют).
в) Диагностика. Диагноз основывается на:
1) бактериологическом исследовании соскоба с миндалин и слизистой оболочки глотки; результаты исследования псевдомембран с окрашиванием по Граму можно получить в течение 1 ч;
2) результатах посева, которые становятся известны не ранее чем через 10 ч;
3) выделении возбудителя в культуре (окончательный диагноз) через 2-8 дней;
4) наличии с трудом снимающихся пленок, распространяющихся за пределы миндалин. О выявлении заболевания следует оповестить санитарно-эпидемиологическую службу.
г) Дифференциальный диагноз. Неспецифический тонзиллит, инфекционный мононуклеоз, ангина Венсана, кандидоз, агранулоцитоз, лейкоз и сифилис.
д) Лечение дифтерии. При первом же подозрении на дифтерию (по возможности до результатов бактериологического исследования) больного следует изолировать и лечить внутримышечным введением антисыворотки в дозе 200-500 МЕ/кг после предварительной аллергологической пробы с антитоксином для исключения аллергии.
В тяжелых случаях вводят высокую дозу сыворотки (1000 МЕ/кг) под прикрытием антибиотиков. Кроме того, назначают бензилпенициллин вначале в дозе 2 млн ЕД 3 раза внутривенно или эритромицин в течение 14 дней
Лечение включает постельный режим, тщательный уход за полостью рта. компрессы на шею, меняемые несколько раз в день, и паровые ингаляции. Защитное действие иммунизации дифтерийным токсином проявляется лишь через несколько недель.
е) Осложнения. К осложнениям дифтерии относятся симптомы интоксикации, сердечно-сосудистая недостаточность, геморрагический нефрит, паралич мягкого нёба в результате полиневрита, обструкция дыхательных путей, возможность асфиксии. Часть населения является носителями возбудителя заболевания.
Обычно экскреция вирулентных форм дифтерийной палочки прекращается черев несколько дней. Однако носители остаются источником заражения в течение многих месяцев и лет. Поэтому необходим бактериологический контроль, пока трехкратное исследование с интервалом 1 нед. не даст отрицательный результат.
Бактерионосителей следует лечить антибиотиками и полосканиями дезинфицирующими растворами. Если искоренить таким образом инфекцию не удается, выполняют тонзиллэктомию, а у детей и аденоидэктомию для удаления источника инфекции.
источник
Что такое дифтерия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
Дифтерия (от латинского diftera – плёнка; дореволюционное – «болезнь плача матерей», «болезнь ужаса матерей») – острое инфекционное заболевание, вызываемое токсигенными штаммами дифтерийной палочки, которые токсически поражают систему кровообращения, нервную ткань и надпочечники, а также вызывают фибринозное воспаление в области входных ворот (местах проникновения инфекции). Клинически характеризуется синдромом общей инфекционной интоксикации, углочелюстным лимфаденитом, тонзиллитом, местными воспалительными процессами фибринозного характера.
вид – Corynebacterium diphteriae
Это грамотрицательные палочки, расположенные под углом V или W. На концах имеются булавовидные утолщения (от греческого coryne – булава) за счёт волютиновых гранул. Имеется свойство метахромазии – окрашивание не в цвет красителя (по Нейссеру – в темно-синий, а бактериальные клетки – в светло-коричневый).
Содержит липополисахарид, белки и липиды. В клеточной стенке находится корд-фактор, который отвечает за адгезию (прилипание) к клеткам. Известны колонии mitis, intermedius, gravis. Сохраняют жизнеспособность во внешней среде: при обычных условиях на воздухе остаются живыми до 15 суток, в молоке и воде доживают до 20 дней, на поверхностях вещей – до 6 месяцев. Утрачивают свойства и погибают при кипячении в течение 1 минуты, в 10% перекиси водорода – за 3 минуты. Чувствительны к дезинфицирующим средствам и антибиотикам (пенициллинам, аминопенициллинам, цефалоспоринам). Любят питательные среды, содержащие сахар (шоколадная среда Мак-Лауда).
Выделяет такие патогенные продукты, как:
1) Экзотоксин (синтез токсина детерминирован геном tox+, который иногда теряется), включающий несколько составляющих:
- некротоксин (вызывает некроз эпителия в месте входных ворот, повреждает сосуды; это ведёт к экссудации плазмы и образованию фибриноидных плёнок, так как из клеток выделяется фермент тромбокиназа, который переводит фибриноген в фибрин);
- истинный дифтерийный токсин – экзотоксин (близок по действию к цитохрому Б – ферменту клеточного дыхания; он замещает цитохром Б в клетках и блокирует клеточное дыхание). Имеет две части: А (фермент, вызывающий цитотоксический эффект) и Б (рецептор, способствующий проникновению А в клетку);
- гиалуронидаза (разрушает гиалуроновую кислоту, являющуюся частью соединительной ткани, что вызывает повышение проницаемости мембран и распространение токсина за пределы очага);
- гемолизирующий фактор;
3) Цистиназа (позволяет отличать дифтерийные бактерии от других видов коринебактерий и дифтероидов). [2] [6]
Антропоноз. Генератор инфекции – человек, болеющий различными формами дифтерии, и здоровый носитель токсигенных штаммов дифтерийных микробов. Возможный источник инфекции для людей – домашние животные (лошади, коровы, овцы), у которых возбудитель может локализоваться на слизистых оболочках, вызывать язвы на вымени, маститы.
Наиболее опасны в плане распространения заражения люди с дифтерией носа, зева и гортани.
Механизмы передачи: воздушно-капельный (аэрозольный), контактный (через руки, предметы), алиментарный путь (через молоко).
Болеет человек, не обладающий естественной резистентностью (сопротивлением) к возбудителю и не имеющий антитоксический иммунитет необходимого уровня (0,03 – 0,09 МЕ/мл – условно защищенные, 0,1 и выше МЕ/мл – защищенные). После перенесенного заболевания иммунитет держится около 10 лет, затем возможно повторное заболевание. На заболеваемость влияет охват населения профилактическими прививками. Сезонность осенне-зимняя. При проведении полного курса иммунизации против дифтерии в детском возрасте и регулярной ревакцинации (раз в 10 лет) вырабатывается и поддерживается стойкий напряженный иммунитет, защищающий от заболевания.
Несмотря на успехи современного здравоохранения, смертность от дифтерии на мировом уровне (в основном малоразвитые страны) остаётся в пределах 10%. [1] [5]
Инкубационный период – от 2 до 10 суток.
Течение заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при развитии болезни в молодом и зрелом возрасте, а также при сопутствующих патологиях иммунной системы, оно может меняться.
- синдром общей инфекционной интоксикации;
- тонзиллита (фибринозного) – ведущий;
- регионарного лимфаденита (углочелюстного);
- геморрагический;
- отёка подкожной жировой клетчатки.
Начало заболевания обычно сопровождается умеренным подъёмом температуры тела, общим недомоганием, затем клиническая картина расходится сообразно форме заболевания.
Атипичная форма (характеризуется непродолжительной лихорадкой в течение двух дней, лёгким дискомфортом и болезненным ощущением в горле во время глотания, увеличением углочелюстных лимфоузлов до 1 см, слабо чувствительных при лёгком прикосновении);
Типичная форма (достаточно ощутимая тяжесть в голове, сонливость, вялость, слабость, бледность кожи, увеличение углочелюстных лимфоузлов от 2 см и более, боли при глотании):
а) распространённая (первично распространённая или развивающаяся из локализованной) – повышение температуры тела до фебрильных цифр (38-39°С), заметно выраженная слабость, адинамия, бледность кожных покровов, пересыхание во рту, боли в горле при глотании средней интенсивности, болезненные лимфоузлы до 3 см;
б) токсическая (первично токсическая или происходящая из распространённой) – характерна сильная головная боль, апатия, заторможенность, бледность кожи, сухая слизистая оболочка рта, возможное возникновение боли в животе у детей, рвотные позывы, температура 39-41°С, болезненные ощущения в горле при глотании, болезненные лимфоузлы до 4 см, отёк подкожной жировой клетчатки вокруг них, распространяющийся в некоторых случаях на другие участки организма, затруднение носового дыхания – гнусавость голоса.
Степени отёка подкожной жировой клетчатки:
- субтоксическая форма (отёк односторонний или околоушной области);
- токсическая I степени (до середины шеи);
- токсическая II степени (до ключиц);
- токсическая III степени (отёк переходит на грудную клетку).
При тяжёлых токсических формах дифтерии из-за отёка шея визуально становиться короткой и толстой, кожные покровы напоминают студнеобразную консистенцию (симптом «римских консулов»).
Бледность кожи пропорциональна степени интоксикации. Налёты на миндалинах асимметричны.
в) гипертоксическая – острое начало, резко выраженный синдром общей инфекционной интоксикации, явные изменения в месте входных ворот, гипертермия от 40°С; присоединяется острая сердечно-сосудистая недостаточность, неустойчивое артериальное давление;
г) геморрагическая – пропитывание фибринозных налётов кровью, кровотечения из носовых ходов, петехии на коже и слизистых оболочках (красные или фиолетовые пятна, образующиеся при повреждении капилляров).
Если при отсутствии адекватного лечения температура тела нормализуется, то это нельзя однозначно расценивать как улучшение – зачастую это крайне неблагоприятный признак.
Различают редкую дифтерию у привитых (похожа на дифтерию атипичного течения) и дифтерию в сочетании со стрептококковой инфекцией (принципиальных отличий нет).
Другие формы дифтерийной инфекции:
- гортани (субфебрилитет – незначительное повышение температуры; не ярко выраженный синдром общей инфекционной интоксикации, сначала катаральный период – беззвучный кашель с мокротой, с затруднением как вдоха (сильнее), так и выдоха (менее выраженно), изменения тембра или потеря голоса; затем стенотический период, сопровождающийся трудностями при дыхании и втяжением лабильных мест грудной клетки; далее период асфиксии – возбуждённое состояние, сопровождающееся потливостью, посинением кожных покровов и в дальнейшем сменяющимся угнетением дыхания, сонливостью, нарушениями ритма сердца – может закончиться смертью);
- носа (температура в норме либо слегка повышена, нет интоксикации, сначала поражается один носовой ход с проявлением в нём серозно-гнойного или гнойного отделяемого с геморрагическим пропитыванием, затем второй ход. На крыльях носа возникает намокание и коркообразование, возможно появления подсыхающих корочек на лбу, щеках и подбородочной области. Возможен отёк подкожной жировой клетчатки щёк и шеи при токсических формах);
- глаза (выражается отёком и гиперемией конъюнктивы средней интенсивности, сероватым гнойным отделяемым из конъюнктивального мешка умеренной выраженности. При плёнчатой форме – значительный отёк век и образование с трудом снимаемых серо-белых плёнок на конъюнктиве);
- раны (длительно незаживающие раны с гиперемией краёв, налёт грязно серого цвета, инфильтрация окружающих тканей).
Особенности при фарингоскопии:
а) атипичная (гиперемия и гипертрофия нёбных миндалин);
б) типичная (не ярко выраженное покраснение с синюшным оттенком, плёнчатый налёт, отёк миндалин. В начале болезни он белого цвета, далее серый или жёлто-серый; снимается с нажимом, рвётся – после удаления оставляет кровоточащую рану. Плёнка плотная, нерастворима и быстро тонет в воде, выступает над тканью. Свойственна малоболезненность, так как имеется анестезия):
- распространённая (гиперемия застойно-синюшного цвета, отёк миндалин, мягких образований ротоглотки, плёнчатый налёт, продолжающийся за пределами миндалин);
- токсическая (те же симптомы, что и у распространённой формы + миндалины совершенно перегораживают зёв, грубый плёнчатый налёт, распространяющийся на окружающие ткани. Отёк мягкого нёба. Иногда коричневатый налёт – пропитка кровью, асимметрия). [2][6]
Входные ворота – любые области покровов (чаще слизистая оболочка ротоглотки и гортани). Вслед за фиксацией бактерии происходит размножение в месте внедрения. Далее продукция экзотоксина вызывает некроз эпителия, анестезию тканей, замедление кровотока, образование фибринозных плёнок. Дифтерийные микробы за пределы очага не распространяются, но распространяется токсин по соединительной ткани и вызывает нарушение функций различных органов:
- кардиомиоциты (некроз – миолизис – инфекционно-токсический миокардит);
- парез капилляров (циркуляторные нарушения – инфекционно-токсический шок);
- тромбоцитопения, снижение факторов свёртывания крови, активация системы фибринолиза – геморрагический синдром;
- нервная ткань (дистрофия шванновских клеток, демиелинизация нервных волокон, в первую очередь регионарных по отношению к очагу – поражение черепно-мозговых нервов – парезы и параличи через 3-5 дней. Блокада сердца AV – 90% смертности от дифтерии). [1][3]
1. По клинической форме:
- локализованная;
- распространённая;
- токсическая;
2. По степени тяжести:
3. По носительству:
- транзиторное (однократно выявляемое);
- кратковременное (до 2-х недель);
- средней продолжительности (15 суток – 1 месяц);
- затяжное (до 6 месяцев);
- хроническое (более 6 месяцев).
4. По локализации:
- зева (90% встречаемости);
- гортани (локализованная и распространённая);
- носа, глаз, половых органов, кожи, раны, комбинированная.
5. При дифтерии зева:
- локализованная (островчатая и плёнчатая);
- распространённая;
- токсическая: субтоксическая, токсическая I степени, токсическая II степени, токсическая III степени, гипертоксическая, геморрагическая [3][8] (при дифтерии гортани не бывает токсической формы, так как там нет соединительной ткани).
6. По характеру воспаления:
| Локализованная форма | Катаральная |
|---|---|
- 1-2 недели: инфекционно-токсический миокардит (кардиалгия, тахикардия, бледность, расползание границ сердца, одышка);
- 2 недели: инфекционно-токсическая полиневропатия (III, VI, VII, IX, X);
- 4-6 недель: параличи и парезы (вялые периферические – парез мягкого нёба);
- инфекционно-токсический шок;
- инфекционно-токсический некроз;
- острая надпочечниковая недостаточность (болевые ощущения в эпигастрии, иногда рвота, акроцианоз, потливость, снижение АД, анурия);
- острая дыхательная недостаточность (дифтерия гортани).
- полный клинический анализ крови (нейтрофильный лейкоцитоз со сдвигом влево, повышение СОЭ);
- общеклинический анализ мочи (микрогематурия, цилиндрурия, протеинурия);
- биохимические анализы крови (повышение АСТ при миокардите);
- серологические методы (определение антител классов М и G методом ИФА в сыворотке крови, нуклеиновых кислот возбудителя методом ПЦР, определение уровня дифтерийного антитоксина методом ИФА – считается, что титр 0,01 МЕ и выше считается надёжной защитой от возникновения дифтерии);
- бактериологический метод (посев материала из зева и носоглотки на чашки с питательной средой – предварительный ответ через 48 часов). [1][3]
Проводится в стационарных условиях (лёгкие формы могут быть нераспознаны и пролечены дома).
Наиболее эффективно начало терапии в первые трое суток заболевания. Режим в стационаре боксовый, постельный (так как есть риск развития паралича сердца). Сроки при локализованной дифтерии – 10 суток, при токсической – 30 суток, при остальных формах – 15 суток.
Диета №2 по Певзнеру в разгар заболевания (механически и химически щадящая, полноценного состава), далее диета №15 (общий стол).
В самое первое время медикаментозно показано введение противодифтерийной сыворотки (в/м или в/в) после пробы:
- неотягощённое течение – 15-150 тысяч МЕ;
- при риске неблагоприятного исхода – 150-500 тысяч МЕ.
Неотъемлемой частью лечения является проведение антибиотикотерапии (антибиотики пенициллинового, аминопенициллинового, цефалоспоринового рядов).
Патогенетическая терапия включает проведение дезинтоксикации, гормональную поддержку при необходимости.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовоспалительные и противомикробные средства местного действия (таблетки, пастилки и др.);
- седативные средства;
- противоаллергические средства;
- спазмолитики.
Лечение носителей осуществляется с использованием антибиотиков по общим основаниям.
Правила выписки больных:
- исчезновение клинической картины заболевания;
- прекращение выделения возбудителя (два отрицательных посева слизи из ротоглотки и носа, выполненные не ранее 14 суток после нормализации клиники с интервалом в 2-3 дня).
После выписки из стационара в боксе проводится заключительная дезинфекция. [7] [8]
Наиболее важным способом предупреждения заболеваний тяжелыми формами дифтерийной инфекции во всём мире является проведение вакцинации. Первичный курс проводится в детском возрасте, далее осуществляются регулярные ревакцинации во взрослом состоянии (раз в 10 лет). Вакцинация спасает не от бактерионосительства, а от вырабатываемого бактерией токсина, который вызывает тяжелую клиническую картину. В этом свете становиться ясной необходимость постоянно поддерживать защитный уровень антитоксического иммунитета, регулярно проводить ревакцинацию (в РФ – вакциной АДС-м). [1] [2]
источник
Дифтерия — острая болезнь инфекционного характера, которая представляет опасность для жизни человека. При дифтерии развивается воспаление верхних дыхательных путей, а также может начаться воспалительный процесс кожных покровов на месте, где есть ссадины, воспаления и порезы.
Впрочем, дифтерия представляет для человека опасность не поражениями локального характера, а общей интоксикацией организма и последующим токсическим поражением нервной и сердечно-сосудистой систем. Об этом недуге людям известно еще с самых древних времен. Дифтерии в разное время приписывались следующие называния: «сирийская болезнь», «смертельная язва глотки», «круп», «злокачественная ангина». В качестве самостоятельной нозологической формы заболевание с названием «дифтерит» было выделено в девятнадцатом веке. Позже оно получило современное название.
Возбудителем заболевания является палочковидная грамположительная бактерия Corynebacterium diphtheriae. Он может сохраняться во внешней среде на протяжении длительного времени, находясь в пыли и на поверхности предметов. Источником и резервуаром такой инфекции является человек, который болеет дифтерией, либо являющийся носителем токсигенных штаммов. Чаще всего источниками инфекции становятся люди, больные дифтерией ротоглотки. Инфекция передается воздушно-капельным путем, но все же в некоторых случаях она может также передаться через грязные руки или предметы быта, белье, посуду и т.д. Возникновение дифтерии кожи, половых органов, глаз происходит вследствие переноса возбудителя через контаминированные руки. Иногда также фиксируются вспышки дифтерии, которые возникают как следствие размножения возбудителя болезни в пищевых продуктах. Инфекция попадает в человеческий организм преимущественно через слизистые оболочки ротоглотки, в более редких случаях – сквозь слизистую гортани и носа. Крайне редко попадание инфекции происходит через конъюнктиву, половые органы, уши, кожу.
Дифтерия – это болезнь, напрямую зависящая от уровня привитости населения. На сегодняшний день фиксируются периодические подъемы заболеваемости, которые возникают при плохом уровне вакцинопрофилактики. В настоящее время часто происходит сдвиг заболевания с детского возраста: дифтерией болеют взрослые, особенно те, которым в силу профессии приходится пересекаться с большим количеством людей. При ухудшении эпидемиологической обстановки болезнь протекает у людей в более тяжелой форме и при этом увеличивается количество летальных исходов. Тем не менее, у людей, которые ранее получили прививки от дифтерии, заболевание протекает в легкой форме и осложнениями не сопровождается.
Если у больного установлен диагноз «дифтерия», то его в обязательном порядке необходимо немедленно госпитализировать. В зависимости от того, насколько тяжелая форма заболевания имеет место, определяется длительность процесса стационарного лечения пациента. Главным моментом в процессе лечения дифтерии является введение больному антитоксической противодифтерийной сыворотки. Ее воздействие заключается в нейтрализации токсина, который циркулирует в крови. Поэтому действие такой сыворотки наиболее эффективно, если ввести ее как можно раньше. Если есть подозрение, что у пациента развивается токсическая форма болезни либо дифтерийный круп, то такую сыворотку следует ввести сразу же. Положительный результат кожной пробы (так называемой пробы Шика) у пациента является противопоказанием к использованию такой сыворотки при локализованных формах дифтерии. В остальных случаях сыворотку вводят, параллельно назначая антигистаминные средства и глюкокортикоиды. Вводят данный препарат внутримышечно и внутривенно. Иногда, в случае сильной и затяжной интоксикации препарат могут вводить повторно.

источник
Этиология: возбудитель – палочка Лефлера. Чаще всего болеют дети 1-5 лет. Заражение происходит капельным путём. Инкубационный период длится 7-10 дней.
Типичной локализацией дифтерии являются миндалины, слизистая оболочка зева, глотки и верхних дыхательных путей (реже – носа). Иногда поражение может распространяться с зева на слизистую оболочку полости рта, губ, щёк, дёсен, мягкого нёба, дна полости рта (в 0,4-0,6% случаев). Первичные поражения полости рта чрезвычайно редки и встречаются, как правило, у детей с другими тяжёлыми инфекционными заболеваниями.
Клиническая картина характеризуется саыми значительными изменениями в зеве. На фоне повышения температуры тела до 38 градусов, явлений интоксикации и жалоб на боли в горле, у детей отмечается отёк и гиперемия слизистой оболочки зева, миндалин, язычка. На фоне ярко-красных миндалин появляется нежный паутинообразный налёт, беловато-серый, с жёлтым оттенком. Уже через 1-2 суток очаги некроза эпителия слизистой имеют вид гладких или волнистых напластований, плотно спаянных с подлежащей тканью, не снимающихся тампоном, имеющих чёткие очертания и как бы наплывающих на окружающую слизистую оболочку. При отторжении некротических плёнок обнажается кровоточащая поверхность, резко болезненные эрозии и язвы. При утяжелении течения болезниплёнки утолщаются, распространяются вглубь миндалин, на зев, глотку, корень языка, надгортанник, цвет их меняется от грязно-серого до коричнево-жёлтого (вид ржавой массы при присоединении к фиброзному выпоту крови). При насильственном удалении плёнок они образуются вновь. Участки некроза служат питательной средой для возбудителя. Для дифтерии характерен лимфаденит шейных узлов, значительный отёк мягких тканей, который может распространяться до ключицы. Парез и паралич мягкого нёба является следствием полиневрита при дифтерии.
При вовлечении СОПР в патологический процесс на дёснах вначале появляется, как и в зеве, серо-жёлтый или сероватый с розовым оттенком налёт с последующим образованием плёнок, которые в отличие от плёнок в зеве легко снимаются, подлежащая поверхность кровоточит незначительно. При распространении процесса вглубь и активизации вторичной инфекции чаще, чем в зеве могут образовываться гангренозные участки. Изо рта приторно-сладкий или сладковато-гнилостный запах, обильное слюноотделение. Лимфаденит подчелюстных лимфоузлов.
Как правило, при изолированном поражении полости рта диагноз поставить очень трудно. Но прогноз благоприятный, хотя он целиком зависит от тяжести общего состояния, связанного с дифтерийным токсином, к которому особенно чувствительна деятельность сердечно-сосудистая системы.
У иммунизированных детей дифтерия зева протекает по типу катаральной или лакунарной, налёты более рыхлые, относительно легко удаляются и не склонны к распространению.
Дифференцируют дифтерию с болезнями крови, скарлатиной, ангиной.
Лечение: дифтерийный анатоксин и средства, повышающиие резистентность организма. Местно – обезболивание, антисептические, кератопластические средства, протеолитические ферменты.
Ветряная оспаЗаражение происходит воздушно-капельным путём. Инкубационный период длится от 10-12 до 14-20 дней. Дети до 6 месяцев и старше 10 лет практически не болеют. Чаще всего заболевание встречается в возрасте 1-3 года.
Клиника.На фоне повышенной температуры (37-38 градусов С), умеренной интоксикации одновременно с пятнисто-везикулярной сыпью на коже у детей нередко появляются такие же высыпания в полости рта. Расположенные на гиперемированной слизистой оболочке пузырьки быстро мацерируются и превращаются в эрозии округлой формы с чёткими краями, выполненные фиброзным налётом жёлто-серого цвета. Эрозии располагаются на слегка инфильтрированном основании, болезненны, окружены венчиком гиперемии и своим внешним видом напоминают афту. Элементы располагаются преимущественно на губах и преддверии полости рта. На красной кайме губ они покрываются корками. В ряде случаев высыпания в полости рта появляются приступообразно (подсыпание элементов может быть несколько раз за период болезни), в связи с чем сыпь в полости рта, как и на коже, имеет полиморфный характер. При этом элементы появляются на языке, твёрдом и мягком нёбе, слизистой оболочке щёк, в преддверии полости рта и на губах.
Лечение: в первые дни – применение противовирусных препаратов – теброфеновая, флореналевая, оксолиновая, интерфероновая мази. Болезненность при приёме пищи устраняют применением анестезиновой эмульсии, пиромекаиновой мази. После приёма пищи полость рта обрабатывается растворами антисептиков с последующим применением кератопластических средств. Элементы на красной кайме губ рекомендуется смазывать 1-2% раствором анилиновых красителей.
Инфекционный мононуклеоз (болезнь Филатова-Прейффера. Моноцитарная ангина). Этиология: возбудитель – вирусной природы. Возникновение заболевания в настоящее время связывают с герпесоподобным вирусом Эпштейна-Барра. Заболевание отмечается преимущественно у детей и подростков. Начинается и протекает остро. Для него характерны гиперплазия лимфоидной ткани, ангины, специфическая картина крови. Нередко при мононуклеозе развивается стоматит.
Инкубационный период 5-18 дней. Клиническая картина характеризуется повышением температуры, явлениями интоксикации, увеличением печени, селезёнки. Увеличение лимфатических узлов носит генерализованный характер. Особенно увеличиваются шейные узлы (в области угла и ветви нижней челюсти и заднего края грудинно-ключично-сосцевидной мышцы). Узлы подвижны, малоболезненны. В области увеличенных узлов иногда наблюдается коллатеральный отёк без признаков воспаления.
Изменения в полости рта неспецифичны. Зев ярко гиперемирован, иногда с цианотичным оттенком. Всегда наблюдается гипертрофия миндалин разной степени. Покрывающие их плёнки иногда напоминают дифтерийные, но в отличие от плотного, гладкого, серовато-белого налёта при дифтерии, они желтовато-песочного цвета, крошковатого вида, легко снимаются.
У большинства детей наблюдается катаральный стоматит, обложенный язык, гнилостный запах озо рта. Стоматиты иногда сопровождаются кровоизлияниями (петехии). Нередко стоматит напоминает начальную стадию лейкемического гингивостоматита с явлениями язвенно-некротического поражения не только дёсен, но и других участков СОПР с вялым течением. Гингивит и стоматит отягощают течение основной болезни. А в период её стихания язвенные разрушения десневого края становятся ведущими и при длительном течении приводят к разрушению круговой связки зуба, нарушая его устойчивость.
Характерная картина крови в разгар заболевания: число лейкоцитов достигает 18 тыс., моноциты и лимфоциты составляют 60-70% клеток белой крови, число тромбоцитов уменьшается до 40 тыс., появляются атипичные базофильные мононуклеары, характерные для инфекционного мононуклеоза. СОЭ повышенна умеренно.
Дифференцируют инфекционный мононуклеоз с ангиной, дифтерией.
Лечение: изоляция больного, постельный режи. Назначение антибиотиков широкого спектра действия (левомицетин по 0,2 г три раза в день), преднизолон 0,0005 три-пять раз в сутки. Местно – санация полости рта, полоскания 0,25% раствором хлоргексидина, преднизолоновой эмульсией три раза в день, обработка очагов поражения средствами противомикробного и противовоспалительного действия. Консультация инфекциониста и гематолога. Диспансерное наблюдение.
Краснуха – острое инфекционное заболевание, не имеющее специфических симптомов в полости рта.
Клиника. В инкубационном периоде появляется гиперемия, отёк зева, задней стенки глотки с реакцией шейных, затылочных, околоушных лимфоузлов. На следующий день после появления гиперемия исчезает. Вслед за этим, а иногда одновременно, на мягком нёбе появляются мелкопятнистые высыпания бледно-розового цвета. Энантема при краснухе напоминает коревую, однако отсуствуют пятна Филатова-Коплика-Бельского. При тяжёлом течении заболевания и плохом гигиеническом уходе за полостью рта могут возникать гингивит, язвенный стоматит, трещины, заеды в углах рта.
Лечение симптоматическое. Необходимо тщательное соблюдение гигиены полости рта. Санация полости рта показана только после выздоровления в связи с возможностью заражения медперсонала, который может заболеть опоясывающим лишаем.
Коклюш –инфекционное заразное заболевание детского возраста, в первом периоде болезни (2 недели) вызывает катаральное состотяние верхних дыхательных путей и СОПР. Во втором периоде а
(судорожном) характерным является цианоз и отёк СОПР, а в ряде случаев – язвы на уздечке языка.
Лечение – симптоматическое. После приёма пищи необходимо полоскание полости рта крепким чаем. Есть смысл в использовании этакридина лактата, препаратов нитрофуранового ряда, калия перманганата, лечебных трав, а также кератопластических в виде растительных масел. Перед едой принимают анестезиновую эмульсию, масло шиповника, облепихи, каротолин.
6.3. ПОРАЖЕНИЯ, ВЫЗВАННЫЕ ВИРУСНОЙ ИНФЕКЦИЕЙ (ОСТРЫЙ ГЕРПЕТИЧЕСКИЙ СТОМАТИТ, ХРОНИЧЕСКИЙ РЕЦИДИВИРУЮЩИЙ ГЕРПЕТИЧЕСКИЙ СТОМАТИТ, ОПОЯСЫВАЮЩИЙ ЛИШАЙ, ГЕРПЕТИЧЕСКАЯ АНГИНА)
Острый герпетический стоматит (ОГС) – самое распространённое заболевание СОПР у детей, вызывается вирусом обычного герпеса и является одной из клинических форм первичной герпетической инфекции. Заболевание передается контактным и воздушно-капельным путём. Источник инфекции – больной человек и вирусоноситель. Чаще болеют дети в возрасте от 6 месяцев до 3 лет, что связано с исчезновением полученных интерплацентарно от матери антител и нелостаточной зрелостью системы специфического иммунитета. Контактность вируса небольшая, но иногда заболевание в виде небольших эпидемических вспышек наблюдается в детских дошкольных учреждениях, больничных палатах. Инкубационный период длится от 2 до 6 дней, ионгда – до 17 дней.
Клиническая картина. В течении этого заболевания выделяют 5 периодов: инкубационный, продромальный (катаральный), разгара болезни (высыпаний), угасания и клинического выздоровления. ОГС, в зависимости от степени выраженности общего токсикоза и местных проявлений, может протекать в лёгкой, средней и тяжёлой форме.
Из общих симптомов наиболее часто встречаются подъём температуры до 41градуса С и более при тяжёлой форме болезни, головная боль, слабость, общее недомогание, отсутствие аппетита, бледность кожных покровов, кожная и мышечная гиперестезия, рвота, тошнота. Явления токсикоза объясняются энцефалотропностью вируса обычного герпеса.
Самым ранним признаком ОГС, который проявляется ещё в инкубационном и особенно в продромальном периоде, является лимфаденит подчелюстных, а в тяжёлых случаях и шейных лимфатических узлов. Уже в катаральный период заболевания у детей определяется ярко выраженный гингивит, который при тяжёлом течении приобретает характер язвенно-некротического и сопровождается выраженной кровоточивостью дёссен.
На пике подъёма температуры усиливается гиперемия и отёчность СОПР и на губах, щёках, языке (чаще на кончике и боковых поверхностях) появляются элементы поражения; число их колеблется от 2-3 до несколькх десятков, в зависимости от тяжести заболевания. Высыпания имеют склонность к слиянию и образованию эрозий с фестончатыми очертаниями. При среднетяжёлой и тяжёлой форме заболевания высыпания появляются на приротовой области, мочках ушей, веках. При этих формах высыпания часто рецидивируют, в связи с чем одновременно имеются элементы на разных стадиях клинического и морфологического развития. При каждом рецидиве у ребёнка вновь повышается температура, ухудшается общее состояние.
У детей отмечаается гиперсаливация, слюна при этом вязкая, тягучая, неприятный гнилостный запах изо рта. Губы сухие, потрескавшиеся, покрыты геморрагическими корочками, в углах рта мацерация. Иногда наблюдаются носовые кровотечения, так как вирус вызывает нарушение в свёртывающей системе крови.
В крови при тяжёлых формах заболевания лейкопения, палочко-ядерный сдвиг влево, эозинофилия, юные формы нейтрофилов, единичные плазматические клетки, резкотоксическая зернистость лейкоцитов. В моче белок или его следы. В слюне – низкий рН, отсутствие интерферона, низкое содержание лизоцима. Гуморальные факторы естественной защиты организма в период разгара заболевания также резко снижены, показатели их недостигают нормы и в период выздоровления.
Лечение детей с ОГС проводится с учётом степени тяжести заболевания, периода его развития. Лечение комплексное, общее и мстное, по направленности воздействия разделяется на этиотропное, патогенетическое и симптоматическое. Доза лекарственных веществ определяется возрастом ребёнка.
Общая терапия включает, независимо от степени тяжести, антигистаминные препараты (тавегил, фенкарол, диазолин, супрастин, глюконат кальция)) в сочетании с витамином С в соответствующих возрасту ребёнка дозах, который усиливает их эффект.
При тяжёлой форме необходима дезинтоксикационная терапия (30% раствор тиосульфата натрия 5-10 мл внутривенно капельно, капельное вливание полиглюкина, аминопептида), жаропонижающие средства, при необходимости – сердечно-сосудистые препараты.
С этой целью используются средства, стимулирующие метаболические процессы в тканях (метилурацил, пентоксил), оказывающие противовоспалительное действие и способствующие клеточной регенерации. В качестве иммунокорректоров применяют натрия нуклеинат, лизоцим, левамизол, герпетический иммуноглобулин. Однако использование их должно проводиться с учётом результатов обследования ребёнка. Продигиозан, стимулирующий образование эндогенного интерферона и факторы неспецифического и специфического иммунитета, вводят в|м по 25мкг 1 раз в 3-4 дня. Курс лечения состоит из 2-3- инъекций. Небольшое повышение температуры не является показанием к прерыванию курса лечения. Лизоцим вводят ежедневно по 75-100 мкг в течение 6-9 дней. Герпетический иммуноглобулин вводят по 1,5-3 мл 1 раз в 3-4 дня внутримышечно, на курс лечения 2-3 инъекции. Разовые дозы метилурацила по 0,15-0,25; пентоксила по 0,05-0,1; нуклеината натрия по 0,001-0,02.
В качестве этиотропного средства внутрь принимают бонатофон в таблетках (разовая доза для детей 0,025 в течение 3-10-20 дней, в зависимости от тяжести клинического течения ОГС.
Дети с ОГС должны получать обильное питьё, витаминизированную пищу жидкой консистенции и умеренной температуры, не раздражающую СОПР, а также средства, улучшающие пищеварение (пепсин, желудочный сок натуральный).
Местное лечение ОГС также определяется тяжестью и периодом заболевания. Цель его прежде всего состоит в обезболивании СОПР, предотвращении новых высыпаний, способствовании эпителизации очагов поражения.
Во избежание травматизации СОПР, которая способствует появлению новых элементов, лучше использовать такиие методы обработки полости рта, как орошение, применение аэрозолей (особенно при среднетяжёлой и тяжёлой формах). При поражении небольших участков слизистой оболочки рта, губ и кожи околоротовой области применяют мази.
Для обезболивания применяют 5% масляную эмульсию анестезина, 2-5% мазь анестезина, 0,5-1-2% раствор пиромекаина. Уже в продромальном периоде необходимо применять противовирусные препараты, купирующие процесс, сокращающие сроки заболевания и оказывающие профилактическое действие на соседние непоражённые участки СОПР. С этой целью рекомендуется использовать 0,25-0,5% флореналевую мазь, 0,25-0,5% теброфеновую; 0,25% ридоксоловую; 0,1-0,5% бонафтоновую; 5% интерфероновую; 4% гелиомициновую мази. Эффективны аппликации и полоскания (до 5 раз в день) раствором интерферона, 0,1-1% раствором дезоксирибонуклеазы, обработка рта «теброзолем» (аэрозоль, содержащий теброфен. Обрабатывать необходимо и неизменённые участки СОПР, препараты применять многократно, не только на приёме, а и дома.
В период развития болезни применяются препараты, обладающие антимикробным и болеутоляющим действием (орошение 0,5% раствором этония, 0,1% раствором натрия мефенамината с добавлением нитрофуранов в целях усиления его бактерицидного действия, что предотвращает присоединение вторичной инфекции при ОГС, способствует регенерации эпителия. Возможно использование 0,1-0,5% растворов протеолитических ферментов (трипсин, химотрипсин, панкреатин и др.) с целью растворения некротизированных тканей. Перспективным является использование глобулинов женского молока (в виде аппликаций или аэрозоли 3-4 раза в день).
В период эпителизации и отсутствии рецидивов высыпаний противовирусные препараты заменяют на масло шиповника, масляные растворы витамина А, мазь и желе солкосерила, аэрозоли «Ливиан», «Винизоль», «Гипозоль», линимент алоэ, метациловую мазь. Эффективно назначение белково-кислородных коктейлей. В домашних условиях обработка должна проводиться в виде орошений и ванночек лизоцима, отвара или настоя ромашки, календулы, крапивы, зелёного чая и др. Не следует использовать для обработки полости рта 3% раствор перекиси водорода, калия перманганата, красители, так как они угнетают действие местных защитных факторов. Противопоказаны при ОГС мази и аэрозоли, содержащие кортикостероиды. До начала эпителизации можно использовать КУФ и облучение гелий-неоновым лазером.
Независимо от периода, течения заболевания рекомендуется местное применение 1-2% раствора сульфата меди, обладающего противовирусным, противовоспалительным действием.
При лёгкой форме заболевания следует ограничиться местной терапией. Не рекомендуются частые полоскания полсти рта.
При тяжёлой форме заболевания необходимо учитывать возможность генерализации и диссиминирования инфекции, что определяет возникновение осложнений (арахноидиты, менингиты, невриты, обострение соматической патологии).
К моменту выздоровления в сыворотке крови повышается титр антигена КВОГ. Вирус же становится персистирующей инфекцией, сохраняется гингивит и регионарный лимфаденит.
Профилактика. При этом следует исходить из того, что при любой форме ОГС – контактное заболевание и требуется исключение контакта больных со здоровыми детьми, проведение мер профилактики в детских колективах.
Следует исключить работу с детьми сотрудников детских учреждений в период проявления у них рецидива герпеса, независимо от локализации.
Дети не должны посещать детские учреждения даже при лёгкой форме заболевания. С этой целью медицинский персонал детских садов, ясель и др. детских учреждений обязан проводить ежедневный осмотр детей для выявления признаков продромального периода. Это очень важно, так как проведение в этот период лечение (интерферон,интерфероногены, противовирусные мази, УФ-терапия, поливитамины, гипосенсибилизирующие и общеукрепляющие средства) в большинстве случаев предотвращают дальнейшее развитие болезни. С родителями проводится активная санитарно-просветительная работа.
В период вспышки в детских учреждениях необходима тщательная уборка, проветривание помещений, создаётся доступ солнечных лучей; для дезинфекции детских игрушек и других предметов пользования детьми, применяют 0,2% раствор хлорной извести, 1-2% раствор хлорамина. Слизистую оболочку полости рта детей многократно обрабатывают противовирусными мазями, благоприятным оказывается и ультрафиолетовое облучение.
Для исключения контакта больных ОГС детей со здоровыми в условиях лечебного учреждения рекомендуется оборудовать изолированные кабинеты для их лечения.
Хронический рецидивруюющий герпетический стоматит(РГС). Возбудитель заболевания – вирус обычного герпеса. У части детей (до 10%), перенёсших ОГС, при определённых условиях (наличие в семье родственников с рецидивирующим герпесом, частые простудные заболевания, обострение хронической патологии, травмы СОПР) в любом возрасте возникает хроническое с периодическими обострениями заболевание. Провоцирующим моментом могут быть переохлаждение, солнечное облучение. Как правило, рецидив наблюдается при воздействии нескольких факторов. Первый рецидив после ОГС наступает у большинства детей в срок от 20 дней до 3-5 лет.
Клиника. Как и ОГС, заболевание может протекать в лёгкой, среднетяжёлой и тяжёлой форме. Однако симптомы общей интоксикации выражены при этой патологии меньше: температура тела выше 38,5 С градусов не повышается, а число высыпаний – 1-3 и редко больше 4-7. Резко болезненные элементы представляют собой участки поверхностного некроза эпителия. С наступлением обратного развития патологического процесса они окаймляются венчиком гиперемии и приобретают вид обычных афт. Лишь изредка в полости рта на красной кайме можно видеть толстостеные пузырьки, быстро превращающииеся в фибринозные очаги некроза. Афты могут быть единичными, располагаться группами, сливаясь в эрозии и локализуются при рецидивах на одних и тех же участках СОПР. Местами излюбленнолй локализации являются слизистая оболочка губ, щёк, кончик и боковые поверхности языка. Рецидивы носят, в отличие от ОГС, сезонный характер чаще возникают в весенне-летне-осенний период. Реже, чем при острой форме патологии у детей наблюдается кровоточивость дёсен, а катаральный гингивит, как правило, не переходит в язвенно-некротическую форму. Обязательным симптомом является лимфаденит.
Лечение длительное, проводится по тем же принципам, что и лечение ОГС. Учитывая вирусную этиологию заболевания, слизистую оболочку полости рта необходимо обрабатывать противовирусными средствами.
В качестве противовирусного лечения используют бонатофон (0,025 на приём 2-4 раза в день, в течение 3-10-20 дней), дезоксирибонуклеазу (25-50 мг 1 раз в день, в течение 3-5 дней внутримышечно), интерферон лейкоцитарный, неспецифический гамма-глобулин (1,5 мл 1 раз в 3-4 дня,2-3 инъекции), специфический гамма-глобулин с высоким титром герпетических антител, левамизол(по показанием под контролем анализа крови, 1 таблетка (0,05) в сутки в течение 2-3 дней с пятидневными перерывами между циклами лечения, всего 2-3 цикла). Необходимо использование гипосенсибилизирующих средств. Консультация педиатра, лечение сопутствующих заболеваний.
Опоясываюющий лишай встречается у детей старше 7 лет. Заболевание развивается на фоне резкого ослабления защитных сил организма, в том числе и как осложнение пневмоний, заболеваний крови, других истощающих заболеваний. Вирус передаётся контактным или воздушно-капельным путём, отличается нейротропностью. Заболевание чаще возникает осенью и зимой.
Клиническая картина. Заболевание начинается остро с подъёма температуры до 38-39 С градусов, головной боли, чувства разбитости, появления боли на местах будущих высыпаний по ходу периферических нервов, всегда с одной стороны. На слизистой оболочке полости рта по ходу одной или двух ветвей тройничного нерва появляются парастезии, затем эритема в виде пятен, иногда сливающихся в полосы, на фоне которых образуются мелкие множественные пузырьки с серозным или геморрагическим содержимым, располагающиеся группами. Эти элементы быстро превращаются в эрозии с фестончатыми очертаниями. Эрозии иногда могут сливаться и образовывать вытянутые в длину довольно большие участки повреждения эпителия слизистой оболочки спинки языка, твёрдого нёба, щёк. Поражение носит односторонний характтер. Пузырьки появляются одновременно и находятся на одной стадии развития. Нередко отмечается изолированная локализация лишая в полости рта без одновременного высыпания пузырьков на соответствующей половине лица. Подчелюстные лимфоузлы увеличены. Заболевание длится 3-6 недель и спонтанно разрешается. Болезнь сопровождается болями невралгического характера, которые могут сохраняться и после заживления элементов поражения.
Лечение определяется периодом болезни и тяжестью течения стоматита и проводится по схеме лечения вирусных заболеваний СОПР. Внутрь назначаются жаропонижающие, гипосенсибилизирующие,обезболивающие средства, поливитаминные комплексы. Полость рта после предварительного обезболивания обрабатывают растворами антисептиков. Как и при других вирусных заболеваниях СОПР местно применяют противовирусные мази: 1-2% флореновая; 0,5-2% теброфеновая; 0,25-0,5% оксалиновая; растворы интерферола (32 ЕД в 1 мл). В период разрешения высыпаний применяют кератопластики.
Герпетическая ангина.Возбудитель – энтеровирус Коксаки группы А и В и вирус ЕСНО. Заболевание носит сезонный хпрактер, чаще встречается в летне-осенний период.
Клиническая картина. Начало острое: повышение температуры тела, миалгические боли, симптомы гастроэнтерита, общее недомогание. На 2-4 день заболевания в заднем отделе полости рта на мягком нёбе, передних дужках, язычке, миндалинах, задней стенке глотки появляются везикулы, сгруппированные и одиночные, резко болезненные, с серозным или геморрагическим содержимым. Вскрываясь они образуют эрозии, которые при слиянии представляют собой эрозированные участки различной формы с полициклическими очертаниями. Одиночные эрозии напоминают афты.
Элементы поражения малоболезненны, заживают медленно – до 2-3 недель. Возможны подсыпания, которым предшествует повышение температуры, ухудшение общего состояния. Могут наблюдаться вспышки заболевания в одной семье и даже эпидемиологические вспышки. Высыпания могут локализоваться на коньюктиве, половых органах. Регионарные лимфоузлы увеличены незначительно. Элементы располагаются на несколько гиперемированной слизистой оболочкке, но нередко слизистая оболочка обычной окраски. У чсти больных заболевание рецидивирует в летне-весенний период.
Лечение: симптоматическая общая терапия, местно-обезболивающие препараты, использование в течение первых 2-3 дней противовирусных средств, УФО, света гелий-неонового лазера,а затем кератопластических средств. Частые полоскания и смазывания замедляют процесс заживления эрозий. В силу особенностей локализации патологических элементов в полости рта местную терапию следует проводить в виде орошений, использовать лекарственные плёнки, аэрозольный метод введения лекарств.
6.4. ПОРАЖЕНИЯ ГРИБКОВОГО ПРОИСХОЖДЕНИЯ (ОСТРЫЙ КАНДИДОЗ,
ХРОНИЧЕСКИЙ КАНДИДОЗ, ХРОНИЧЕСКАЯ МИКОТИЧЕСКАЯ ЗАЕДА)
Заболевания СОПР грибкового происхождения вызываются дрожжеподобными грибами, входящими в род Кандида и в обычных условиях являющимися сапрофитирующей флорой слизистых оболочек здорового человека. Чаще всего развиваются у детей раннего возраста, особенно у недоношенных, когда организм ещё не обладает развитыми механизмами защиты, а также у ослабленных и истощённых различными заболеваниями.
Снижение резистентности организма, ускорение десквамации эпителия, увеличение содержания гликогена, его повышенный распад, изменение рН среды в сторону ацидоза приводят к явлениям дисбактериоза, при этом дрожжеподобные грибы кандида становятся паразитирующими. Для человека патогенны только: c. albicans, c. Tropicalis, c. Pseudotropicalis. C/ crusei, c.paracrusei, c.quellermondi. Из них наиболее патогенными являются c.albicans.
Заражение, как правило, возникает путём эндогенного инфицирования СОПР дрожжеподобными грибами, однако возможен и экзогенный путь инфицирования – контактный.
На возникновение кандидоза оказывают влияние многочисленные ендогенные и экзогенные факторы. К экзогенным относятся:
а) изменение состава ротовой микрофлоры при лечении
антибиотиками, кортикостероидами, цитостатиками;
б) механическая и химическая терапия;
в) действие некоторых антидиабетических препаратов;
г) лучевая терапия в области головы и щёк;
д) вирулентность и патогенность самого возбудителя;
е) антигигиеническое состояние полости рта.
Из эндогенных факторов наибольшее влияние оказывают:
а) приобретённая или врождённая иммунная недостаточность;
в) нарушение обмена веществ, эндокринные заболевания, в
особенности гипергликемическое состояние при сахарном
г) гиповитаминозы (особенно рибофлавина, пиридоксина,
никотиновой кислоты и витамина С);
д) общие тяжёлые заболевания (острые и хронические
инфекционной и неинфекционной природы), снижающие
защитные силы организма (в том числе ахиллия, анацидный
е) наличие некоторых системных заболеваний, характеризующихся
Кандидоз СОПР относится к группе поверхностных дрожжевых поражений. Частота локализации этой патологии у детей связана со своеобразной органотропностью гриба кандида и обьясняется прежде всего особенностями химического состава многослойного плоского эпителия (содержанием в ней гликогена) и гликогенофилией дрожжеподобных грибов.
По клиническому течению различают острый и хронический кандидоз. По степени поражения – поверхностный и глубокий, по распространённости – диффузный и очаговый, по локализации – стоматит, хейлит, глоссит.
Острый кандидозный стоматит (острый псевдомембранозный кандидоз) – молочноца, протекает в лёгкой, среднетяжёлой и тяжёлой форме и характеризуется появлением на гиперемированной слизистой оболочке белого, жёлтого или серого налёта. При лёгкой форме определяются точечные налёты белого цвета, которые могут сливаться и образовывать творожистые плёнки, легко снимающиеся ватным тампоном. Слизистая оболочка под ним сухая, гиперемированная, отёчная, но целостная. С увеличением тяжести заболевания плёночный крошковатый налёт занимает большую часть слизистой полости рта и распространяется на носоглотку. Налёт при тяжёлой форме заболевания грязно-серого или бурого цвета, снимается с трудом, так как мицелий прорастает не только поверхностные, но и более глубокие слои эпителия, под ним обнажается резко болезненная эрозивная кровоточащая поверхность с явлениями инфильтрации подлежащих тканей. Отмечается регионарный лимфаденит. Нерациональное противогрибковое лечение в сочетании с неблагоприятными патогенетическими факторами может способствовать переходу острой формы заболевания в хроническую, которая характеризуется стёртостью клинической картины.
Хронический кандидоз.С переходом острой формы в хроническую возникает гиперпластический или атрофический кандидоз. Основными симптомами являются преходящая сухость слизистой оболочки полости рта., периодически появляющаяся гиперемия её и разной степени выраженный налёт. Другие особенности течения хронического кандидоза зависят от локализации и проявляются в виде глоссита, ангулярного хейлита или стоматита. Грибможет распространяться из полости рта на дыхательные пути, пищеварительный тракт. Распространение грибов Кандида контактным, гематогенным или лимфогенным путём ведёт к генерализованному кандидозу.
Хронические микотические заеды. Возможны у детей дошкольного и школьного возраста, у которых частые насморки (мацерация углов рта слюной во время сна с открытым ртом), многочисленный кариес зубов, с плохой гигиеной полости рта, злоупотребление углеводистой пищей. Но общее самочувствие мало страдает, значительные неприятные ощущения доставляют довольно глубокие трещины на фоне мацерированной и гиперемированной кожи с корками жёлто-коричневого цвета в углах рта, затрудняющих свободное открывание рта. Трещины при этом углубляются, возникает кровотечение. Заеды не заживают неделями, а то и месяцами; возникают они нередко в прохладную пору года.
Диагностика грибковых поражений полости рта у детей должна включать микроскопическое исследование соскоба, который позволяет обнаружить в материале большое количество разросшихся тел мицелия гриба или вегетирующие клетки. В тяжёлых случаях диагностическую ценность представляют серологические исследования – установление титра противогрибковых антител.
Лечение проводится с учётомстепени тяжести и фазы заболевания. Оно должно быть комплексным и включать не только воздействие на этиологический фактор, но и устранять или ослаблять выявленные патологические предпосылки, приводить к гипосенсибилизации организма и, повышая специфическую и неспецифическую резистентность, улучшать общее состояние здоровья детей.
1. Отмена, если позволяет состояние больного, применяемых антибиотиков, кортикостероидов, цитостатиков или их замена.
2. Лечение сопутствующих заболеваний, в частности, эндокринных, анацидного гастрита.
3. Сбалансированное рациональное питание, богатое белками, с исключением рафинированных углеводов.
4. Витаминотерапия (поливитаминные комплексы с учётом возраста).
5. Гипосенсибилизирующая терапия.
6. В зависимости от степени тяжести – противогрибковые антибиотики (в разных лекарственных формах): нистатин, леворин, микогептин, амфотеризин В, амфоглюкамин.
К синтетическим средствам специфического действия принадлежат имидазольные производные. К синтетическим противогрибковым средствам неспецифического действия относится декамин, нипагам и нипазол. Нитроксолин и декамин целесообразно сочетать с препаратами специфического действия, так как их собственная фунгицидная активность низка. Из других химиотерапевтических средств используют препараты йода (3% раствор натрия йодида и калия йодида внутрь по 1 столовой ложке после еды, запивая молоком или киселём в течение 4-6 недель). Лечение проводят курсами.
При тяжёлом, рецидивирующем течении и висцеральных формах заболевания используют вакцины (моно- и поливалентные, аутовакцины).
Местное лечение представляет определённые трудности. Длительно персистируя в эпителиальных клетках и даже размножаясь в них, грибы Кандида, окружённые плотной микрокапсулой (плотное внешнее покрытие), в определённой степени защищены от воздействия лекарственных средств. В связи с этим местное лечение начинают с использования (5-6 раз в день) растворов, ощелачивающих полость рта: 1-2% раствор натрия гидрокарбоната, 2% раствор борной кислоты, 1-2% водные растворы анилиновых красителей (в том числе краска Кастеллани при кандидозном хейлите), полоскание йодной водой (5-10 капель настойки йода на стакан воды). Местно используются следующие противогрибковые средства в разных лекарственных формах: 5% левариновая или 5% нистатиновая мази ( а также в виде защёчных таблеток, водной взвеси леварина для ротовых ванночек), микогептиновая мазь, амфотерицина В мазь, 1% клотримазоловая мазь (раствор, крем, защёчная таблетка), 0,5% декамеиновая (самая слабая), 1% линимент сангвиритрина.
Обязательны санация полости рта, рекомендации по её гигиене с использованием бороглицериновой пасты для чистки зубов, а также антисептическая обработка всех предметов, окружающих ребёнка.
Следует помнить, что местная обработка полости рта делается многократно в течение суток. Необходимо сочетание нескольких препаратов и частая смена их (каждые 2-3 дня).
Из физиотерапевтических средств применяют УФО.
Для предотвращения рецидива молочницы лечение нужно проводить в течение 6-12 дней. Рецидивы и затяжное течение возникают, если лечение не проведено целиком или проведено без учёта общего состояния. При рецидивирующей форме заболевания через 2 недели после окончания курса общего и местного лечения проводят повторное исследование соскоба с поверхности СОПР.
Профилактика: рациональное применение антибиотиков строго по жизненным показаниям, при назначении их – комбинировать с противогрибковыми препаратами, тщательное соблюдение гигиены в семьн, в медицинских учреждениях, на предприятиях пищевой промышленности, контролировать и своевременно лечить дисбактериоз кишечника, который предшествует кандидозу СОПР, санация полости рта и обучение правилам гигиены её, особенно детей, имеющих ортодонтические аппараты и принимающих антибиотики, кортикостероиды.
6.5.ПОРАЖЕНИЯ, ВЫЗВАННЫЕ СПЕЦИФИЧЕСКОЙ ИНФЕКЦИЕЙ (ТУБЕРКУЛЁЗ, СИФИЛИС, ГОНОРРЕЯ, АКТИНОМИКОЗ, ЯЗВЕННЫЙ НЕКРОТИЧЕСКИЙ СТОМАТИТ ВЕНСАНА)
Туберкулёз СОПР –хроническое иинфекционное воспаление слизистой оболочки полости рта, чаще вторичное на фоне легочного процесса при инфицировании повреждённого участка. Возбудитель – микобактерий туберкулёза. Не исключено и гематогенное инфицирование.
Клиническое проявление первичного туберкулёза на слизистой оболочке полости рта встречается чаще всего у детей первых 2-3 лет жизни со сниженной реактивностью организма. Заражение происходит через повреждённую слизистую. На месте инвазии возникает ограниченный инфильтрат без острых воспалительных признаков. После его распада (через 8-10 дней) образуется язва с подрытыми краями, размерами до 1-1,5 см в диаметре, дно и края их уплотнены, покрыты налётом, под которым могут быть сочные грануляции. Язва локализуется, как правило, на языке, дёснах и протекает без острых воспалительных изменений окружающей слизистой оболочки. Регионарные пимфоузлы могут размягчаться и изъязвляться. Реакция Пирке становится резко положительной на 2-4 неделе заболевания.
У детей на слизистой полости рта может проявляться ранняя гематогенная туберкулёзная диссеминация. При этом у детей с диссеминированным туберкулёзом на слизистой оболочке, коже, а также на внутренних органах и на менингиальных оболочках появляются многочисленные мелкие бугорки коричнево-красного или синюшного цвета, которые быстро изъязвляются. На коже они нагнаиваются, покрыты корочками, долго не заживают. В полости рта они располагаются на языке, губах, в углах рта, дёснах, на слизистой оболочке щёк, твёрдого и мягкого нёба, миндалинах. Распадаясь, образуют эрозии с последующим изъязвлением. Язвы поверхностные, покрыты желтоватым налётом, края их мягкие, безболезненные. По периферии и на дне этих язв обнаруживаются ещё нерасплавленные милиарные бугорки. В содержимом язв содержится большое количество туберкулёзных микобактерий. После их заживления на слизистой оболочке остаются гладкие, блестящие рубцы.
Вторичное поражение СОПР у детей (симптом тяжёлого течения общего туберкулёза), страдающих туберкулёзом лёгких и других органов наступает, когда из-за снижения защитных сил организма микобактерии туберкулёза путём аутоинфицирования попадают на слизистую оболочку. Местами локализации туберкулёзных язв являются слизистая щёк по линии смыкания зубов, ретромолярное пространство, спинка и боковые поверхности языка, мягкое нёбо, миндалины. Количество их не превышает 1-3. Они округлой, овальной, зазубренной, щелевидной формы, с мягким основанием и подрытыми, неровными фестончатыми, нависающими над изъязвлённым зернистым дном, краями. Дно редко покрыто вялыми грануляциями и вегетациями с жёлто-серым налётом, при поскабливании легко кровоточит. Язвы не имеют резко выраженных воспалительных явлений.Реакция Пирке может быть отрицательная. В отделяемом обнаруживаются туберкулёзные палочки. По краям язвы располагаются мелкие вкрапления жёлтого цвета – микроабсцессы (жёлтые зёрна или зёрна Трелля). Язвы развиваются медленно. Регионарные лимфоузлы увеличены.
Дифференцируют туберкулёз СОПР с неспецифическими язвенными процессами (пролежни, трофические язвы, пузырьковые, медикаментозные). Большое диагностическое значение имеет обнаружение в содержимом язв микобактерий туберкулёза и гигинтских клеток эпителиоидного характера Пирогова-Лангханса.
Лечение комплексное, проводится в специализированном медицинском учреждении. Симптоматическая терапия состоит в обязательном обучении больных уходу за полостью рта, обработке элементов поражения антисептиками, противотуберкулёзными препаратами (в виде эмульсий и мазей), кератопластическими средствами. В период ремиссии необходимо проведение санации полости рта.
Сифилис – хроническое инфекционное заболевание, которое вызывается бледной спирохетой и характеризуется сменой периодов активного и скрытого протекания инфекции, а также постепенными и последовательными поражениями органов и тканей, в том числе полости рта. Возбудитель попадает в организм через повреждённую кожу, слизистые оболочки полости рта, мочеполовой системы, может передаваться внутриутробно.
Клиническая картина заболевания определяется периодом его течения.
Первичный период имеет среднюю продолжительность 6-7 недель – время от появления первичной сифиломы до начала генерализованных высыпаний. Первичный очаг сифилиса – твёрдый шанкр, который развивается через 3 недели (средний срок инкубационного периода) после заражения и представляет собой эрозию, реже язву с кроваво-красной поверхностью, округлой или овальной формы, размером от мелкой чечевицы до 1-2 копеечной монеты, резко отграниченную от окружающих тканей. В основании элемента поражения определяется плотный эластичный инфильтрат, размеры которого соответствуют размерам эрозии. Иногда эрозия покрыта сальным налётом серо-жёлтого цвета. Первичная сифилома безболезненна, нередко возвышается над уровнем слизистой оболочки и может локализоваться в любом участке СОПР. Регионарные лимфатические узлы увеличиваются через 5-7 дней после появления твёрдого шанкра, они эластичны, не спаяны между собой., безболезненны при пальпации. Как правило, твёрдый шанкр одиночный (в 60-95% случаев). Размеры его, внешний вид зависят от локализации. Так, на дёснах, в углах рта он имеет форму трещины, напоминая банальные заеды, отличаясь лишь уплотнением краёв, основания и большим числом трепонем на поверхности. На миндалинах может проявляться в 3 формах: язвенной, ангиноподобной и комбинированной – язвы на фоне ангиноподобной. При ангиноподобной язв нет, имеется одностороннее увеличение миндалины, она безболезненна, меднокрасного цвета, плотная на ощупь.
Встречается и ещё одна редкая разновидность сифиломы – герпетический шанкр, который по внешнему виду напоминает эрозию при герпетической инфекции, с фестончатыми очертаниями, но отличается уплотнением в основании эрозии, отсутствием жалоб, наличием трепонемы, лимфаденита. Язвенная форма первичной сифиломы может напоминать раковую, туберкулёзную. Развивается полиаденит.
Второй период длится в среднем 3-4 года и характеризуется поражением кожи, слизистых оболочек и внутренних органов. Начинается он с появления на теле больного обильной розеолёзной сыпи, которая сменяется папулёзной. В области ладоней и стоп появляется выраженное шелушение.
Около 50% больных с вторичным сифилисом в этот период имеют поражение слизистой оболочки полости рта в виде розеолёзных и папулёзных элементов (и язвенного сифилиса). Розеолёзные высыпания в полости рта проявляются резко отграниченными от окружающей слизистой оболочки пятнами ярко-красного цвета. Они часто сливаются в эритему без воспалительных явлений и субъективных ощущений. Обычно располагаются на дужках, миндалинах, мягком нёбе. Длительность существования без лечения – 1 месяц.
Чаще всего вторичный сифилис проявляется папулёзными высыпаниями. Внешний вид их зависит от длительности существования. Папулы расположены на инфильтрированном основании, обычно округлых очертаний, плотные, различной величины, серовато-белого цвета, не сливающиеся с окружающей тканью, окружены венчиком гиперемии, безболезненные. При поскабливании этих поверхностных образований возникают эрозии, на поверхности которых обнаруживаются бледные трепонемы. Папулы могут группироваться в кольца и дуги, которые располагаются по линии смыкания зубов на щеках, твёрдом нёбе, боковых поверхностях языка.
Папулы могут изъязвляться, при этом появляется резкая болезненность и расширяется зона гиперемии вокруг них. Размер папул 5-10 мм.
При длительном существовании папулы имеют тенденцию к образованию сплошных бляшек, которые принимают гипертрофический характер и превращаются в широкие кондиломы (в углах рта, на боковых поверхностях языка, по линии смыкания зубов, в складках между губой и десной), которые часто изъязвляются. На спинке языка папулы возникают на фоне или гипертрофических или атрофических нитевидных сосочков и имеют гладкий, блестящий вид, расположенные ниже уровня слизистой оболочки (“бляшки скошенного луга”). У больных сохряняется умеренное увеличение лимфоузлов. Описанные симптомы неоднократно рецидивируют. Элементы поражения, как и при первичнем сифилисе, содержат большое количество бледных спирохет.
Третичный период характеризуется появлением безболезненных высыпаний – гумм и бугорков. Гуммозный сифилид может локализоваться на любом участке СОПР (чаще на твёрдом, мягком нёбе, на языке) и представляет собой безболезненное, малоподвижное, плотное на ощупь и резко отграниченное от окружающих тканей, величиной с фасоль или лесной орех образование. Он может распадаться с образованием язвы округлой формы с плотными ровными краями, дно её выполнено грануляциями. Язва безболезненна, заживает в течение 3-4 месяцев с образованием звёздчатого, втянутого рубца.
Бугорковый сифилид на СОПР встречается реже гуммозного. Преимущественная локализация – слизистая оболочка губ, альвеолярных отростков нёба. Встречается в виде изолированных элементов или сгруппированных в виде обширных очагов инфильтрата, которые имеют фестончатые очертания и легко изъязвляются. Сифилитические бугорки гладкие, блестящие, плотные, медно-красного цвета, безболезненные. Окружающая их слизистая оболочка не изменена.
При изъязвлении бугорков — края язв ровные, упругие, заживают рубцеванием.
Врождённый сифилис делится на периоды: ранний – от времени рождения до 5 лет и поздний врождённый сифилис – с 5 лет. При врождённом сифилисе изменения СОПР встречаются редко. У грудных детей высыпания наблюдаются не более, чем в 30% случаев. Гортань поражается у 6-10% детей с этой патологией. Высыпания часто папулёзные.
В первом периоде на СОПР могут возникать папулы, аналогичные папулам при вторичном приобретённом сифилисе. Такие папулы располагаются в гортани, на голосовых связках, могут вызывать потерю голоса у ребёнка. Наиболее типичным является появление диффузных сифилитических инфильтратов в околоротовой области. Они представляют собой слившиеся в обширные бляшки сифилитические папулы, приводящие к трещинам вследствие напряжённости кожи и слизистых оболочек и заживают характерными околоротовыми радиальными рубцами, сохраняющимися всю жизнь.
При глубоком расположении папул на губах и в углах рта рубцы имеют овальные или круглые очертания, образовавшиеся ямочки напоминают поверхность напёрстка.
Поздний врождённый сифилис, как и приобретённый, характеризуется появлением гумм. Характерным диагностическим признаком этого периода является триада Гетчинсона (дистрофия твёрдых тканей зубов, паренхиматозный кератит, вестибулит).
Следует отметить, что описанная последовательностьь течения патологических процессов характерна для нелечённых больных.
Дифференцируют сифилис с похожими неспецифическими воспалениями в полости рта. Большое диагностическое значение имеет бактериологическое исследование содержимого элементов поражения и серологические реакции.
Лечение проводят в условия кожно-венерологического диспансера с применением специфических лечебных препаратов. В период ремиссии показана санация полости рта.
Гонорея – острое специфическое инфекционное заболевание, вызывается гококками-диплококками Нейсера. Чаще всего инфицирование коньюктивы глаз и слизистой оболочки ротовой полости новорождённого ребёнка возникает в родовых путях больной гонореей матери. На слизистых оболочках возникает выраженная гиперемия с цианозом, отёк, густой жёлтый ексудат, дурной запах изо рта, болезненность и увеличение размеров регионарных лимфатических узлов.
В диагностике большое значение имеет обнаружение большого количества типичных диплококков в экссудате.
Для лечении применяют сульфаниламиды и антибиотики.
Актиномикоз. Заболевание вызывается лучевыми грибами – актиномицетами, которые постоянно находятся в полости рта. Инфицированию специфичным возбудителем болезни способствуют повреждение и банальные воспаления на фоне сниженной реактивности организма ребёнка. Актиномикоз слизистой оболочки может быть первичным и вторичным.
Клинически актиномикоз характеризуется медленным и спокойным течением, без повышения температуры, с лёгкой болезненностью поражённых участков при прикосновении. Возникает поверхностный инфильтрат, округлой формы, спаянный с подслизистым слоем, застойно-красного цвета. Со временем плотный инфильтрат размягчается, слизистая оболочка принимает насыщенный цвет, возможно абсцедирование, возникновение многочисленных свищей, выделение из них серозно-гнойной жидкости с крошковатыми плотными включениями и грануляциями. Процесс имеет затяжное течение.
Дифференцируют актиномикоз СОПР с похожими по клиническим проявлением твёрдым шанкром, туберкулёзной волчанкой, опухолями челюстно-лицевой области. Подтверждение диагноза основывается на обнаружении в гранулёмах мицелия актиномицетов и их друз.
Лечение актиномикоза СОПР носит комплексный характер. Проводится имунотерапия (актинолизат, актиномицетная поливакцина), назначаются стимулирующие и общеукрекпляющие препараты. Местно производят вскрытие очага и выскабливание грануляций, промывание антисептиками, нитрофуранами, спиртовым раствором йода.
Язвенно-некротический стоматит Венсана – инфекционное заболевание СОПР, которое вызывается симбиозом веретенообразной палочки и спирохеты Венсана. Возбудители болезни являются сапрофитами полости рта, находятся в кариозных зубах, десневых карманах, криптах нёбных миндалин. Болеют чаще подростки, когда при резком ослаблении сопротивляемости организма флора принимает патогенные качества. Могут возникать эпидемические всплески язвенно-некротического гингивостоматита (“окопная болезнь”). Сопровождает сезонный гиповитаминоз, патологию органов гемопоеза. Дети младшего возраста болеют гингивостоматитом Венсана крайне редко.
В патогенезе язвенно-некротического стоматита Венсана не исключают значение местных иммунных реакций по типу феномена Артюса на микробный аллерген с некрозом поверхностных тканей и последующим действием фузоспирохетоза.
Клиника. Язвенно-некротический стоматит Венсана начинается с подъёма температуры тела до 38 градусов С, общего недомогания, болей в дёснах. При осмотре кожные покровы землисто-серого цвета, гнилостный запах изо рта, усиленное слюноотделение. СОПР умеренно гиперемирована. Десневой край тёмно-красного цвета, пастозный. Десневые сосочки с самого начала заболевания гиперемированы, кровоточат, изъязвление их может носить локализованный или генерализованый характер. Уже на второй день заболевания эпителий дёсен и межзубных сосочков мутнеет, некротизируется. Участки некротизированной десны имеют вид серой, грязой, легко отторгаемой массы. Удаление покрывающего язвенную поверхность налёта болезненно, сопровождается кровоточивостью. Вследствие изъязвления верхушек межзубные сосочки приобретают усечённую форму. На зубах обильные мягкие отложения. Увеличены и болезненны подчелюстные (в тяжёлых случаях – и шейные) лимфоузлы. В тяжёлых случаях встречаются очаги некроза и на других участках СОПР. Язвы располагаются на фоне отёчной и гиперемированной слизистой оболочки, края их неровные, дно выполнено толстым слоем зеленовато-серого налёта. Язвы могут быть глубокими (на дёснах – до кости). Как правило, они хорошо отграничены от окружающей ткани. Неглубокие язвы заживают без образования рубца. На фоне выраженной интоксикации повышение количества лейкоцитов, сдвиг гемограммы влево, ускоренное СОЕ, могут быть отклонения в моче (белок, лейкоциты, эпителий).
Слюна вязкая, тягучая, с прожилками крови. У ослабленных детей процесс может принимать хронический характер.
В дифференциальной диагностике учитывают сходство язвенно-некротического стоматита Венсана с проявлениями в полости рта системных заболеваний крови (лейкозы), что требует тщательного изучения показателей гемограммы.
Лечение комплексное, проводится с учётом тяжести течения и возраста ребёнка. Общее лечение включает использование антимикробных, гипосенсибилизирующих средств, витаминных препаратов, особенно витамина С и группы В. Диета должна быть легкоусвояема, богата белками, витаминами, не раздражать СОПР. Обильное питьё.
Местное лечение проводится под аппликационныи обезболиванием (1% раствор пиромекаина, взвесь анестезина, аэрозоль лидокаина) и имеет своей целью уменьшить развитие патогенной микрофлоры, в первую очередь анаэробной, с помощью антимикробных средств и препаратов противовоспалительного действия. После ирригации полости рта 0,5% раствором гидрокарбоната натрия или раствором окислителей снимают некротический налёт с помощью протеолитических ферментов. Для этой цели можно использовать хируксол. Наиболее эффективными антисептическими средствами являются метронидазол (1% суспензия на косточковом масле для аппликаций), препараты нитрофуранового ряда. После отторжения некротических масс можно применять УФО или облучение гелий-неоновым лезером очагов поражения.
В качестве противовоспалительных и способствующих эпителизации препаратов применяют 0,1% раствор мефеномината натрия, ретинол, токоферола ацетат, аэвит, аэрозоль “Ливиан”, солкосерил (мазь,желе), масло шиповника, облепиховое и др.
В комплексной терапии можно использовать антибиотики, но по жизненным показаниям и с предварительным определением чувствительности микрофлоры полости рта больного к ним. По показаниям проводят дезинтоксикационную терапию.
Детей с тяжёлым течением заболевания госпитализируют, лечение проводится совместно с педиатром. В случае отсутствия эффекта лечения необходимо дальнейшее обследование с целью выявления заболевания, одним из симптомов которого является язвенно-некротическое поражение СОПР (ОГС, заболевания крови, сердечно-сосудистой системы, СПИДа, сифилиса, туберкулёза).
6.6. ПОРАЖЕНИЯ. ВЫЗВАННЫЕ АЛЛЕРГИЕЙ (АНГЕОНЕВРОТИЧЕСКИЙ ОТЁК КВИНКЕ, КРАПИВНИЦА, АНАФИЛАКТИЧЕСКИЙ ШОК. МНОГОФОРМНАЯ ЕКССУДАТИВНАЯ ЭРИТЕМА, ХРОНИЧЕСКИЙ РЕЦИДИВИРУЮЩИЙ АФТОЗНЫЙ СТОМАТИТ)
Значительный рост аллергических заболеваний в последние десятилетия ставят эту проблему в ряд наиболее актуальных. Большинство из них имеют откровенные проявления в полости рта, в том числе реакции ускоренного и замедленного типа.
Ангионевротический отёк Квинке. В этиологии заболевания отмечают воздействие пищевых аллергенов, медикаментозных препаратов, антибиотиков, сульфаниламидов, наличия очагов хронической инфекции в полостии рта. Заболевание хроническое, с периодическими рецидивами. При активизации аллергического процесса в течение нескольких минут возникает довольно значительный отёк тканей, чаще в области верхней или нижней губы, языка. Ребёнок ощущает напряжение тканей, помехи при разговоре, приёме пищи. Повторные отёки, которые не исчезают на протяжении нескольких часов, а то и дней, могут вызвать значительный отёк дыхательных путей или тканей мозга з соответствующими осложнениями.
Необходимо дифференцировать с похожими проявлениями при синдроме Мелькерсона-Розенталя, трофодерме Мейжа, микрохейлитах.
Лечение заключается в проведении антигистаминной терапии с применением гипосенсибилизирующих и препаратов кальция. Необходима санация полости рта и носа, исключение из рациона питания аллергенов.
Крапивница. Заболевание сопровождается высыпанием волдырей и сильным зудом, в основном, кожных покровов ребёнка. Она редко возникает в полости рта, поражая чаще кожу.
Причиной крапивницы могут быть непереносимость ряда пищевых продуктов (яйца, мёд, цитрусовые, клубника, шоколад и др.) и медикаментов, а также высокая чувствительность к холоду. Возможна хроническая крапивница с локализацией на коже лица при изменении реактивности организма под влиянием ряда ендогенных факторов. Нельзя исключать и роли инфекционной аллергии (при наличии в организме очагов хронической инфекции) или заболеваний желудочно-кишечного тракта с элементами интоксикации (запор).
Образование волдырей происходит вследствие повышенной проницаемости сосудов при воздействии на них химически активных веществ (гистамин), образующихся в ходе аллергических реакций. Среди причин крапивницы у детей следует иметь в виду укусы насекомых и ожоги некоторыми растениями (крапива, примула).
В клинике крапивницы основу состтавляют внезапные высыпания в полости рта и на коже розово-красных волдырей, размерами от 1-2 мм до 1,5 см. Они могут быть одиночными и множественными, но всегда сопровождаются сильным зудом, исчезают через 1-2 часа, а затем появляются снова. Опасны высыпания в полости рта и горле из-за отёка, затруднения глотания и дыхания. Заболевание протекает чаще несколько дней, реже – недель и месяцев.
Лечение заключается в устранении аллергена, назначении антигистаминных препаратов, гипосенсибилизирующих средств. Уместно назначение препаратов кальция внутрь. В тяжёлых случаях вводят подкожно адреналин (1:1000).
Анафилактический шок. Заболевание относится к аллергическим реакциям немедленного типа.В этиологии патологического состояния ведущую роль играют вводимые парентерально вакцины и сыворотки с лечебной или профилактической целью. Также опасно парентеральное введение ряда диагностических или даже гипосенсибилизирующих средств, особенно внутривенно. У детей трагический исход может наступить от укуса насекомого. Но в ряде случаев анафилактический шок возможен при введении препарата перорально и даже в лунку удалённого зуба.
В патогенезе анафилактического шока реактивный тип ответа. В основе патофизиологических изменений лежит повышенная проницаемость кровеносных сосудов в системе микроциркуляции, падение артериального давления из-за снижения тонуса крупных сосудов и уменьшение объёма циркулирующей крови.
Клинически такой шок проявляется внезапными (через считанные минуты после введения в организм ребёнка аллергена) признаками потери сознания, коллапса, судорог и даже остановки дыхания и сердцебиения. В более лёгкой форме шока больной испытывает чувство жара, беспокойства, наблюдается покраснение кожи, полуобморочное состояние, снижение артериального давления. Впоследствии кожные покровы бледнеют, покрываются холодным потом, могут быть непроизвольные мочеиспускание и дефекация. Ребёнок становится вялым или наоборот, слишком возбуждённым. У него может возникнуть одышка, кашель, рвота или тошнота. Нередко отмечаются боли за грудиной, резкий шум в ушах. Несколько позже может наступить отёк Квинке, крапивница, асфиксия от отёка горла на фоне слабости, озноба или повышения температуры тела.
Врач-стоматолог детский должен чётко различать признаки анафилактического шока от сходных с ним состояний при эпилепсии, инфаркте миокарда и острой сосудистой недостаточности.
Лечение анафилактического шока у ребёнка укладывается в схему оказания неотложной помощи: прекращение поступления в организм аллергена, нормализация артериального давления, снятие спазма и устранние асфиксии. Для этого уместно наложить жгут выше места инъекции, ввести подкожно 0,2-0,3 мл 0,1% раствора адреналина (кроме детей до 5-летнего возраста!) в место инъекции, охладить это место льдом. Ребёнка укладывают горизонтально, согревают, дают доступ свежего воздуха. Необходимо предупредить аспирацию рвотных масс и асфиксию. Затем подкожно вводят 1 мл 10% раствора кофеина и кордиамина, димедрол или пипольфен, а в дальнейшем 30-50 мг адреналина. Судорожный синдром устраняют введением седуксена или дроперидола (1 мл).
Многоформная экссудативная эритема(МЭЭ) – хроническое рецидивирующее инфекционное аллергическое заболевание, характеризующееся полиморфизмом высыпаний на коже и слизистых оболочках, цикличностью течения. У 25-80% больных с МЭЭ наблюдается поражение СОПР, а у 5-10% — высыпания локализуются только в полости рта.
Болеют дети школьного возраста, подростки. Иногда заболевают дети старшего дошкольного возраста. У детей младше 5 лет заболевание практически не встречается.
При бактериальной аллергии у детей часто определяется сенсибилизация к стрепто- и стафилококку. Очагами хронической инфекции могут служить сопутствующие заболевания различных органов и систем, чаще носоглотки, твёрдых тканей зубов.
В то же время МЭЭ может быть проявлением токсикодермии при непереносимости ряда лекарственных препаратов.
Провоцирующими начало и рецидивы заболевания факторами являются переохлаждение, травмы слизистой оболочки, приём медикаментов, алкоголя.
Клиническая картина. Заболевание начинается остро с появления высокой температуры тела (до 38 градусов С и выше), симптомов общего недомогания, напоминающих картину ОРЗ, озноба, разбитости, болей в глазных яблоках, мышцах, суставах. При увеличении частоты рецидивов общая реакция выражена нерезко. Со стороны полости рта отмечается усиленная саливация, боли и жжение в СОПР, на 2-3 день заболевания на этом фоне появляются высыпания в полости рта. При лёгком течении элементы поражения появляются без предвестников.
Высыпания на СОПР носят полиморфный характер: эритематозные пятна, папулы, пузырьки, пузыри, которые появляются одновременно. При осмотре слизистая оболочка гиперемирована, отёчна. В области губ, щёк, переходных складок, языка, подъязычной области, нёба в начальной стадии заболевания видны папулы, единичные и сгруппированные пузырьки и пузыри различных размеров на фоне яркой гиперемии. Период высыпаний длится 5-8 дней. Поэтому при позднем обращении определяется ещё больший полиморфизм элементов. На месте быстро вскрывающихся пузырьков и пузырей образуются резко болезненные эрозии, покрытые толстым желтовато-серым фибринозным налётом. Налёт легко удаляется, обнажая кровоточащую поверхность. Близлежащие эрозии могут сливаться, образуя обширные очаги поражения. По краям патологических элементов могут обнаруживаться остатки эпителия, симптом Никольского отрицательный. Часто поражаются красная кайма губ, особенно нижней, углы рта. После вскрытия пузырей на этих участках образуются массивные бурые кровянистые корки, затрудняющие открывание рта. Слизистая оболочка дёсен, как правило, не вовлекается в процесс. У детей определяется лимфаденит подчелюстных лимфоузлов.
Резкая болезненность СОПР, ограничение открывания рта на фоне значительной интоксикации организма ребёнка при тяжёлом течении заболевания приводят к истощению.
Разрешение элементов на СОПР, как правило, происходит в течение 3-6 недель (не менее 2-3 недель).
Высыпания на коже могут появляться одновременно с поражением СОПР или после него. Чаще всего они локализуются на тыльной поверхности кистей и стоп, разгибательной поверхности предплечий, голени, локтевых и коленных суставов, в межпальцевых промежутках рук, на коже лица, ушных раковин и представлены синюшно-красного цвета пятнами с западением в центре (кокарды), исчезающими при надавливании. Нередко в центре пятна располагаются папулы, пузырьки, а при выраженной экссудации и пузыри. Размер элементов от 0,5 до 2 см в диаметре. При тяжёлом течении заболевания могут сразу развиваться пузыри, окружённые ярко-красным или синюшно-красным ободком. Средняя длительность существования каждого элемента на коже 10 дней. Но в связи с рецидивами высыпаний этот период удлиняется до 4-5 недель. Разрешение элементов завершается пластинчатым шелушением.
Тяжесть течения МЭЭ определяется, в основном, поражением СОПР. Эрозии заживают без рубцов. Заболевание отличается рецидивирующим характером (рецидивы чаще весной и осенью). Прогноз всегда благоприятный.
МЭЭ может проявляться и в более тяжёлых формах, которые носят название синдрома Стивенса-Джонсона или Фиссанже-Рендю. Его возникновение часто связывают с приёмом и непереносимостью препаратов сульфаниламидного ряда, производных салициловой кислоты, пиразолона,, антибиотиков. При возникновении этого синдрома общая реакция организма более выражена. Одновременно с поражением кожи и СОПР возникают чёткие признаки тяжёлого коньюктивита, изменения слизистой носа, половых органов, заднего прохода. Симптом Никольского часто положительный. У детей резко выражены нарушения со стороны желудочно-кишечного тракта, обостряются сопутствующие заболевания. Лечение таких детей проводится в условиях стационара. Исход без интенсивной терапии неблагоприятный. В редких случаях возникает тяжелейшая форма МЭЭ – токсический эпидермальный некролиз (болезнь Лайела). Заболевание начинается остро и быстро прогрессирует. Общеее состояние тяжёлое, сопровождается обширными еритематозными высыпаниями, пузырями на слизистой и коже. После свободного отслоения эпителия оголяются широкие эрозивные поверхности, напоминающие ожоговые. Одновременно поражаются органы дыхания, желудочно-кишечного тракта, другие внутренние органы. Выздоровление наступает чрезвычайно редо, летальный исход возникает от острого сепсиса.
Диагностика МЭЭ относительно не сложная. Дифференцируют её со сходными по клиническим проявлениям в полости рт
Не нашли то, что искали? Воспользуйтесь поиском:
источник