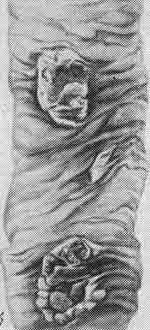
-кишечник
— пейеровый бляшки и солитарные фолликулы обычно мало заметные, увеличены в размерах и выступают в просвет кишки. Поверхность пейеровых бляшек волнообразная, напоминает поверхность мозга. На разрезе пейеровые бляшки серо-розовые, сочные.
— Брюшной тиф — острое инфекционное заболевание с циклическим течением, характеризующееся местными изменениями в тонкой (реже в ободочной) кишке и общими изменениями в связи с бактериемией.
Этиология — S. typhi abdominal is из рода сальмонелл. Источник — больной человек или носитель. Механизмы заражения — водный и пищевой (реже).
Возбудитель размножается в терминальном отделе подвздошной кишки. Проникает в слизистую оболочку кишки (между энтероцитами), минимально повреждая ее. Внедряется в лимфоидный аппарат кишки (групповые и одиночные лимфоидные фолликулы, лимфатические сосуды и регионарные лимфатические узлы) с развитием в них местных изменений — первичного инфекцион-ного комплекса. В конце 1-й —начале 2-й недели:
а) развивается бактериемия длительностью от нескольких дней до нескольких недель (становится положительной гемокультура); б) появляются антитела к возбудителю (становится положительной реакция агглютинации Видаля); в) начинается выведение возбудителя с мочой и потом, развивается бактериохолия (желчь наилучшая среда для размножения сальмонелл), наблюдаются массивное поступление сальмонелл с желчью в кишку и выведение с калом (копрокультура положительна со 2 —3-й недели); г) повторное массивное внедрение возбудителя в лимфоидный аппарат кишки при сенсибилизации (антитела в крови с начала 2-й недели) сопровождается гиперергическими реакциями немедленного типа и приводит к развитию некротических и язвенных процессов в кишке.
Местные изменения. Локализуются преимущественно в терминальном отделе подвздошной кишки (илеотиф), в подвздошной и ободочной кишке (илеоколотиф), изредка — в толстой кишке (колотиф). Выделяют 5 стадий местных изменений: мозговидное набухание, некроз, образование язв, чистые язвы и заживление. Длительность каждой стадии примерно 1 нед.
1) Стадия мозговидного набухания — острое продуктивное гранулематозное воспаление в лимфоидном аппарате кишки с развитием макрофагальных гранулем («брюшнотифозные гранулемы»), состоящих из крупных макрофагов с обширной бледно-розовой цитоплазмой, содержащих возбудитель («брюшнотифозные клетки»); в слизистой оболочке кишки возникает катаральное воспаление. Гранулемы возникают в групповых и солитарных фолликулах, по ходу лимфатических сосудов стенки кишки и в регионарных лимфатических узлах. Групповые и солитарные фолликулы увеличиваются в объеме, выбухают в просвет кишки, поверхность их с бороздами и извилинами, напоминает поверхность головного мозга («мозговидное набухание»).
2) Стадия некроза возникает на 2-й неделе заболевания; некрозу подвергаются брюшнотифозные гранулемы в лимфо-идных фолликулах, по ходу лимфатических сосудов в мышечном слое и лимфатических узлах.
3) Стадия образования язв сопровождается отторжением некротических масс; первые язвы появляются в терминальном отделе подвздошной кишки, края их неровные, прикрыты некротическими массами — «грязные язвы».
4) Стадия «чистых язв», которые приобретают правильную форму, вытянуты по длиннику кишки.
5) В стадии заживления на месте язвы формируется слегка пигментированный едва заметный рубчик, покрытый эпителием.
° В лимфатических узлах фокусы некроза обычно петри-фицируются.
° Часто стадийность течения брюшного тифа нарушается: одномоментно в кишке обнаруживаются разностадий-ные изменения, однако более старые изменения всегда располагаются ближе к илеоцекальному углу, т.е. дистальнее.
Осложнения.
1. Кишечные: кровотечение (чаще на 3-й неделе); прободение язвы (чаще на 4-й неделе). Характернымножественные перфорации; перитонит вследствие перфорации язвы, некроза и
изъязвления брыжеечных лимфатических узлов.
2. Внекишечпые: бронхопневмония (чаще связанная с вторичной инфекцией); гнойный перихондрит гортани; восковидный некроз прямых мышц живота; гнойный остеомиелит и внутримышечные абсцессы; брюшнотифозный сепсис (часто при этом кишечные изменения отсутствуют — typhus sine typho).
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
источник
Брюшной тиф – острое кишечное инфекционное заболевание, вызываемое S.typhi abdominalis. Брюшной тиф – антропоноз, источник заболевания человек или бактерионоситель.
Заражение – алиментарным путем.
Возбудитель попадает в тонкую кишку и размножается, выделяя эндотоксин в групповые солитарные фолликулы (сенсибилизирует их), размножается там, затем в лимфатические сосуды л/у регионарные кровоток (первичная бактериемия). За счет бактериемии идет генерализация заболевания (орган обитания) в печень, желчные пути выделяются в желчь тонкий кишечник снова поступают в солитарные фолликулы и пейеровы бляшки, вызывая в них гиперэргическую реакцию (по типу феномена Артюса)
Местные изменения – в тонком кишечнике, прежде всего, подвздошной кишке (илеотиф), редко в толстой (колотиф). Протекает в 5 стадий:
1 неделя – мозговидное набухание. Групповые фолликулы увели-
чиваются, выступают над поверхностью в виде бляшек серого цвета с поверхностью в виде борозд или извилин.
Макросокпически. Развивается острое продуктивное воспаление с образование гранулем. Лимфоциты вытесняются макрофагами, которые называют брюшнотифозными клетками( т.к. они осуществляют фагоцитоз бактерий). макрофаги образуют скопления в виде гранулем. Регионарные л/у –увеличены, мягкие.
2. 2 неделя – стадия некроза – брюшнотифозные гранулемы в фолликулах подвергаются некрозу, некроз достигает мышечного слоя, иногда серозной оболочки.
3. 3 неделя – язвы повторяют форму фолликулов. Дно язв неровное, с остатками некротических масс. Возможно осложнение – кровотечение.
4. 4 неделя – стадия чистых язв – дно язв очищается, становится гладким, язвы имеют правильную овальную форму. Возможна перфорация язв с развитием перитонита.
5. 5 неделя – стадия заживления язв, разрастается грануляционная ткань, с краев наползает эпителий –образуется нежный рубчик. Заживление первичным натяжением.
В лимфо узлах брыжейки – аналогичные изменения с увеличением размеров, образованием брюшнотифозных гранулем, их некрозом, организацией и петрификацией.
Общие изменения за счет бактериемии.
В коже – розеолизная сыпь на 8-10 день заболевания – на коже живота, боковых поверхностях груди и на спине. Исчезает при надавливании.
В печени, селезенке, л/у, легких, желчном пузыре – брюшнотифозные гранулемы.
Селезенка – увеличена в 3-4 , пульпа вишневого цвета.
В миокарде, печени, почках – дистрофические изменения.
Кишечные: 1. кровотечение на 3-неделе заболевания и может быть смертельным.
2. перфорац ия язвы – 4 нед. с развитием перитонита.
Внекишечные 1. гнойный перихондрит гортани, 2. восковидные (ценкеровские) некрозы прямых мышц живота, 3. остеомиелиты, артриты, циститы, простатиты, 4. очаговая бронхопневмония, 5. брюшнотифозный сепсис.
Смерть наступает обычно от осложнений (кровотечение, перитонит, пневмония, сепсис).
Особенности брюшного тифа в Тюменской области – бактерионосительство брюшного тифа.
2г. Сыпной тиф: этиология, патогенез, патология кровеносных сосудов; изменения в коже и внутренних органах. Осложнения. Вклад советских ученых в изучение инфекции (Д.В.Попов, И.В.Давыдовский, А.П.Авцин).
Сыпной тиф –острое лихорадочное заболевание, вызываемое риккетсиями. Характеризуется поражением мелких сосудов головного мозга, токсикозом, распространенной розеолезно-петехиальной сыпью.
Чаще заболевают в возрасте 20-40 лет.
Этиология. Риккетсии. Провацека.
Источник заболевания – человек, переносчик – платяная (иногда головная) вошь. она заражается от больного тифом человека при его укусе, а затем кусая здорового распространяет риккетсии через свои фекалии, которые заносятся в кожу при расчесах.
Инкубационный период – 10-12 дней.
Лихорадочный период – характеризуется генерализованным поражением микроциркуляторного русла головного мозга, особенно в продолговатом мозге. Это ведет к падению АД. На высоте лихорадочного периода (2-3 недели) могут развиваться нарушения глотания и дыхания (бульбарные расстройства за счет поражения продолговатого мозга. Распространенные васкулиты в сочетании с расстройствами нервной трофики понижают устойчивость тканей, развиваются пролежни, некрозы мелких тканей. Поражение симпатической нервной системы и надпочечников усиливают гипотонию, нарушает сердечную деятельность.
Макроскопически – на коже – сыпь, на 2-4 нед болезни обнаруживается коньюнктивальная сыпь. Вещество мозга полнокровное, мягкие мозговые оболочки тусклые (серозный менингит), селезенка увеличена.
В ЦНС и коже – сыпнотифозный васкулит.
Виды васкулита – бородавчатый эндоваскулит ( за счет деструкции эндотелия образуются тромботические положения);
пролиферативный васкулит – за счет пролиферации эндотелия, вокруг сосудов лимфоциты, нейтрофилы.
некротический – деструкция эндотелия.
деструктивно-пролиферативный эндотромбоваскулит – сочетание всех изменений.
В ЦНС обнаруживаются сыпнотифозные гранулемы Попова – очаги
эндо- и периваскулярной инфильтрации. Образуются на 2-6 нед заболевания. Обнаруживаются в ложках мозга, в мосту, продолговатом мозге. В белом веществе мозга их нет. В головном мозге развивается менингоэнцефалит. В ткани головного мозга периваскулярный и перицеллюлярный отек. Развивается бред, галлюцинации.
На коже сыпнотифозная сыпь (экзантема) – появляется на 3-5 день лихорадочного периода болезни. Имеет характер розеолезно-папуллезной. При некротических васкулитах может носить характер геморрагической. В периферической и симпатической нервной системе – воспалительные изменения с развитием неврита и ганглионит.
Сердце – всегда поражается с развитием миокардита. Артерии разного калибра часто поражаются – развивается некроз эндотелия, что приводит к пристеночному или обтурирующему тромбозу с развитием гангрены конечностей, инфарктов головного мозга, сетчатки глаза.
— трофические – некрозы, пролежни
— возможно присоединение вторичной инфекции – гнойный паротит
и отит, заканчивающиеся сепсисом ( за счет подавления секреции слюнных желез при нарушении симпатической иннервации)
Смерть – за счет сердечной недостаточности или от других осложнений. Наибольшая летальность у людей старше 40 лет.
Зг. Дизентерия: этиология, патогенез, патоморфология, осложнения. Особенности дизентерии у детей.
Дизентерия — острое кишечное заболевание с преимущественным поражением толстой кишки и явлениями интоксикации.
S. flexneri (гр В); S.boydii (гр С), S. sonnei (гр D).
Дизентерия – строгий антропоноз. Источник заражения – больной или
Заражение – алиментарным путем, но пути передачи инфекции различны.
При дизентерии Флекснера – преобладает водный и бытовой путь передачи (несоблюдение личной гигиены, перенаселенность, низкое санитарное состояние – чаще в развивающихся странах.
Дизентерия Зонне – пищевой (молочный) путь заражения – для высокоразвитых стран с хорошо развитой системой общественного питания. Палочка шиги (группа А) – контактно-бытовой. Это самая тяжелая дизентерия, вызвала пандемию в 80-е годы. Инкубационный период – 3 дня. Развиваются бактерии в толстой кишке для , а/m, а/б, а именно – в эпителии слизистой оболочки толстой кишки, где они недоступны. Бактериемии не дают. Выделяют эндотоксин, который обладает повреждающим действием на эпителий толстой кишки и нервный аппарат кишечника.
Возбудители попадают в толстую кишку, внедряются в клетки эпителия и размножаются там до тех пор, пока клетка не разрушится, затем переходят в следующую, образуются эрозии на стенке кишки. За счет токсина повышается сосудистая проницаемость, с развитием фибринозного воспаления в толстом кишечнике
Местные изменения – в толстой, реже прямой и сигмовидной. Имеют стадийное течение.
1. Катаральный колит (2-3 дня). В просвете кишки полужидкие, кашицеобразные массы с примесью слизи, иногда крови. Кишка растянута, местами спазмирована. Слизистая полнокровная, покрыта слизью, видны кровоизлияния.
2. Фибринозный колит (5-10 дней). На складках и между ними фибри-
нозная пленка. Может развиться как крупозное, так и дифтеритическое воспаление. Чаще дифтеритическое – пленки рыхлые, грубые, плотно спаяны с подлежащей тканью. Цвет от серого до черного (в очагах кровоизлияний). Стенка кишки утолщена, просвет сужен.
Микроскопически некроз слизистой оболочки, обильная инфильтрация L, фибринозная пленка. В подслизистой – отек, кровоизлияния. В нервных сплетениях кишки – дистрофические и некротические изменения.
3. Стадия образования язв – язвенный колит (10-12 дней). Сначало в прямой кишке, а затем выше начинается процесс отторжения пленок с образованием язв. Язвы имеют причудливую форму и разную глубину, края неровные. Язвы ориентированы поперек кишки.
4. Стадия заживления язв (3-4 нед.). развивается неполная репаративная регенерация. Дно язв заполняется грануляционной тканью, которая постепенно созревает в рубцовую. Заживление вторичным натяжением. Возможны рубцовые осложнения.
Дизентерия Флексера и Зонне – протекает легко в виде катарального гастроэнтероколита, может быть абортивной на фоне а/б терапии, либо самостоятельно.
У детей –фолликулярный колит за счет поражения сометарных и групповых фолликулов. Развивается гиперплазия лимфоидной ткани, ее некроз, нагноение. При отделении образуются язвочки – фолликулярно-язвенный колит.
Редко развивается хроническая дизентерия.
1. Кишечные – перфорация язв с развитием перитонита
парапроктит, флегмона кишки
Внеклеточные – бронхопневмонии, пиелит, пиелонефрит, пеле-
флебетические абсцессы печени.
При хронической дизенетерии – амилоидоз, интоксикация, кахексия.
Смерть – от кишечных и внекишечных осложнений.
источник
Брюшной тиф — острое инфекционное заболевание из группы кишечных, сопровождающееся явлениями общей интоксикации организма (слабость, недомогание, головная боль, повышение температуры, тошнота, иногда рвота) и преимущественным поражением лимфатического аппарата тонкой кишки. Возбудитель: Salmonella typhi. Путь заражения: парентерально от больного человека или бациллоносителя, в выделениях которого (кал, моча, пот) содерж-ся микробы. Поражается — тонкая кишка. Инкубационный период — 10-14 дней. В этот период в нижнем отделе тонкой кишки бактерии размножаются. Часть их погибает, выделяя при этом эндотоксин, оказывающий токсическое действие на организм, особенно на сердечно-сосудистую и нервную системы. Интрацеллюлярно через микроворсинки слизистой кишки сальмонеллы мигрируют по лимфатическим сосудам в солитарные фолликулы и групповые лимфатические фолликулы (бляшки Пейера), в регионарные лимфатические узлы, а затем в кровь. Изменения при брюшном тифе делят на местные и общие. Местные изменения. Основные морфологические изменения при брюшном тифе выявляются в групповых лимфатических и солитарных фолликулах тонкой кишки. Наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Иногда морфологические изменения могут наблюдаться как в тонкой, так и в толстой кишках, тогда говорят об илео-колотифе. Если доминируют структурные изменения в толстой кишке — о колотифе. Эти изменения проходят 5 стадий: 1) мозговидного набухания — в слизистой тонкой кишки вначале заболевания развиваются катаральное воспаление и изменения лимфоидного аппарата; групповые фолликулы увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга. На разрезе они серо-красные, сочные. При гистологическом исследовании в лимфоидном аппарате обнаруживаются характерные тифозные узелки, состоящие в основном из крупных мононуклеарных клеток: моноцитов, гистиоцитов и ретикулярных клеток, которые вытесняют лимфоциты. Это крупные клетки со светлой цитоплазмой, фагоцитирующие брюшнотифозные палочки, в сущности, являются макрофагами. Такие макрофаги называют брюшнотифозными клетками. Они образуют скопления, или брюшнотифозные гранулемы. Макро-: слизистая оболочка пораженных отделов умеренно полнокровна; в просвете кишки содержатся полужидкие или кашицеобразные массы с небольшой примесью слизи; групповые и солитарные фолликулы, брыжеечные лимфатические узлы заметно увеличены в размерах, сочные, красноватого цвета. Мозговидное набух-е групповых и солитарных фолликулов сочетается с катаральным энтеритом. В случае выздоровления на этой стадии болезни брюшнотифозные клетки рассасываются, а катаральное воспаление стихает. 2) стадия некроза – в основе лежит некроз брюшнотифозных гранулем; некроз начин-ся в поверхностных слоях групповых фолликулов и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некротических масс возникает демаркационное воспаление. Макро-: некротизированные участки грязно-серые, в случае пропитывания желчными пигментами — коричневато-зеленого цвета. 3) стадияобразования «грязных» язв — связан с секвестрацией и отторжением некротических масс. В конце 2-й или в начале 3-й недели происходит постепенное отторжение некротизированных масс («стадия образования язв»). Вследствие этого здесь возникают изъязвления, очертания которых повторяют размеры лимфатических фолликулов. Края свежих язв имеют форму валика и нависают над ее дном. Дно язвы неровное, на нем видны остатки некротизированной ткани. Раньше всего язвы, которые называют «грязными», появляются в нижнем отрезке подвздошной кишки, затем — в вышележащих отделах. В этой стадии появляется опасность внутрикишечных кровотечений, реже — перфорации стенки кишки. 4) стадия чистых язв — на 3-4-й неделе заболевания изъязвления уплощаются, некротические массы на них отсутствуют; язвы расположены по длине кишки, края их ровные, слегка закругленные, дно чистое, образовано мышечным слоем, реже серозной оболочкой. В этой стадии велика опасность перфорации стенки кишки. 5) стадия заживления (регенерации) — на месте язв образуются нежные рубчики. Лимфоидная ткань кишки частично или полностью восстанавливается, становится лишь слегка пигментированной. Общие изменения. Возможны изменения и других органов. В частности, отмечается поражение печени, которая несколько увеличена в размерах. В ней, помимо тифозных узелков, выявляется белковая и жировая дистрофия. В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфатическом аппарате кишки. Сначала они увеличиваются за счет полнокровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вытесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, происходят их некроз, организация и петрификация некротических масс. Селезенка при брюшном тифе, как правило, увеличена в 3-4 раза, капсула напряжена, ткань темно-красного цвета, дает обильный соскоб пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноцитарных элементов и ретикулярных клеток с образованием брюшнотифозных гранулем. В костном мозге наблюдается пролиферация ретикулярных клеток, иногда развиваются мелкие очажки некроза. Изредка развиваются серозный или серозно-гнойный менингит и даже менингоэнцефалит. Характерным является развитие очагов некроза в мышцах, особенно прямых мышц живота и приводящих бедер, а также диафрагмы. Здесь же могут встречаться кровоизлияния. Осложнения. Кишечные: внутрикишечные кровотечения; перфорация язв с развитием перитонита. Внекишечные: гнойный перихондрит гортани; восковидный некроз (ценкеровский некроз) прямых мышц живота; внутримышечные абсцессы; пневмония; гнойный остеомиелит; брюшнотифозный сепсис. Причины смерти: внутрикишечное кровотечение, перитонит, пневмония, сепсис.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: При сдаче лабораторной работы, студент делает вид, что все знает; преподаватель делает вид, что верит ему. 9094 — 

193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
IV. Грамотрицательные палочки семейства Spirillaceae
II. Грамотрицательные палочки семейства Vibrionaceae
III. Грамотрицательные палочки семейства LegionellaceaeLegionella pneumophila Легионеллез
Helicobacter pylori Хеликобактериоз
1 См. лекцию 25 «Карантинные инфекции».
• Брюшной тиф— острое кишечное инфекционное заболевание, вызываемое S.typhi abdominalis. Возбудитель относится к роду сальмонелл, который в настоящее время включает более 2500 различных серотипов. Исторически сложилось выделять брюшной тиф из всех заболеваний, вызываемых сальмонеллами, считать его основным представителем этой группы заболеваний, хотя к нему и не применяется термин «сальмонеллез». В последние годы он утратил свое значение. Заболеваемость неуклонно снижается, а смертность невелика и колеблется от долей процента в развитых странах до 2,3 % в Мексике, Индии. Сезонных колебаний при нем не бывает, но в странах, эндемичных по брюшному тифу, заболеваемость возрастает в летние месяцы.
Брюшной тиф — строгий антропоноз, единственным источником заболевания является больной человек или бактерионоситель.
Патогенез.Заражение происходит алиментарным путем. Возбудитель при заглатывании попадает в тонкую кишку и раэмяо жается там, выделяя эндотоксин. Затем сальмонелла проникает в слизистую оболочку (при этом электронно-микроскопически отчетливо виден интерэпителиальный путь проникновения, с мини-
мальными повреждениями энтероцитов), через одиночные игрупповые фолликулы, в лимфатические сосуды, регионарные лимфатические узлы и дальше в кровоток. Эта первичная бактериемия возникает через 24—72 ч после заражения, клинически не документируется, транзиторная, быстро прекращается в связи с фагоцитозом возбудителя макрофагами. Однако часть сальмонелл сохраняется и после внутриклеточного размножения вновь попадает в кровоток, вызывая продолжающуюся в течение нескольких дней и даже недель повторную бактериемию. Именно бактериемией манифестирует брюшной тиф, и диагноз можно поставить, выделив сальмонеллу из крови (гемокультура). Таким образом, инкубационный период составляет 10—14 дней.
С бактериемией связаны генерализация инфекта и начало становления иммунитета. Начиная со 2-й недели заболевания, с помощью реакции агглютинации в крови определяют антитела к возбудителю. Бактериемия приводит к началу элиминации возбудителя — сальмонеллы с током крови попадают в печень, а далее — в желчные пути, где находят облигатную среду для своего существования. Не вызывая клинически выраженного холецистита, брюшнотифозные палочки в большом количестве размножаются в желчи (бактериохолия), с которой и выделяются в просвет тонкой кишки. С этого момента сальмонеллы обнаруживают во всех экскретах больных (фекалии, моча, пот, молоко лак-тирующих женщин). Посевы фекалий (копрокультура) становятся положительными на 3-й, иногда на 4-й неделе, когда выделение возбудителей с желчью достигает пика.
Попадая с желчью естественным путем в тонкую кишку, бактерии в групповых и солитарных лимфоидных фолликулах вызывают гиперергическую реакцию в связи с сенсибилизацией их при заражении (первая встреча) и бактериемии (вторая встреча). Эта реакция выражается некрозом лимфатического аппарата тонкой (иногда и толстой) кишки, подобным таковому при феномене Артюса.
Патологическая анатомия.Изменения при брюшном тифе делят на местные и общие.
Местные измененияпри брюшном тифе наблюдаются прежде всего в тонкой кишке, при этом процесс локализуется преимущественно в терминальном отделе подвздошной кишки на протяжении 1—1,5 м и достигает максимума у самого илеоцекального клапана (илеотиф). Нередко изменения развиваются и в толстой кишке (колотиф), но чаще поражаются и тонкая, и толстая кишка (илеоколотиф), хотя в толстой кишке изменения выражены значительно слабее. Процесс развивается в слизистой оболочке и в лимфоидном аппарате кишечника. Брюшной тиф — классическое циклическое заболевание, и изменения в кишечнике укладываются в следующие 5 стадий, или периодов, заболевания: моз-
говидного набухания, некроза, образования язв, чистых язв и заживления. Каждая стадия продолжается примерно неделю.
Встадии мозговидного набухания групповые фолликулы увеличиваются в размерах настолько, что становятся видимыми глазом, выступая над поверхностью слизистой оболочки в виде плоских мягко-эластических бляшек серого цвета с неровной поверхностью в виде борозд и извилин, напоминающих мозг ребенка. На разрезе они сочные, розовато-серые. При гистологическом исследовании групповых фолликулов лимфоциты видны в небольшом количестве, они вытеснены моноцитами и очень крупными одноядерными клетками со светлой цитоплазмой и бледным ядром — макрофагами, которые принято называть тифозными (брюшнотифозные) клетками, так как эти клетки фагоцитируют брюшнотифозные палочки. Тифозные клетки образуют очаговые скопления, или брюшнотифозные гранулемы («тифомы»). Помимо тифозных клеток, в гранулемах видны в небольшом количестве моноциты, гистиоциты и ретикулярные клетки. Таким образом, морфологическим выражением мозговидного набухания является острое продуктивное воспаление с образованием макрофагальных гранулем, отражающих реакцию гиперчувствительности замедленного типа в ответ на инфекционный агент. Источником макрофагов являются пролиферирую-щие моноциты. Гранулемы сливаются между собой, полностью вытесняя лимфоидную ткань. Слизистая оболочка подвздошной кишки полнокровна, в просвете кишки полужидкие и кашицеобразные массы с примесью слизи (картина катарального воспаления), регионарные лимфатические узлы заметно увеличиваются, становятся сочными, мягкими, красноватого цвета.
Встадии некроза групповых фолликулов брюшнотифозные гранулемы подвергаются некрозу, который начинается с поверхностных отделов и постепенно углубляется, достигая мышечной и даже серозной оболочки. Некротические массы грязно-серые, а затем имбибируются желчью и приобретают зеленовато-желтую или коричневатую окраску. На третьей неделе заболевания происходит отторжение некротических масс (стадия образования язв)и возникают изъязвления («грязные язвы»), очертания которых повторяют форму фолликулов. Они появляются первоначально в терминальной части подвздошной кишки, затем — в вышележащих отделах. Края свежих язв имеют форму валика и нависают над дном. Дно неровное, на нем видны остатки некротизированной ткани. При отторжении некротических масс возможны обнажение и разрушение стенок сосудов с последующим кровотечением.
На четвертой неделе изъязвления становятся неглубокими, с низкими закругленными краями и гладким, свободным от некроза дном (стадия чистых язв); они имеют правильную
овальную форму и вытянуты вдоль кишки. В этой стадии иногда происходит перфорация язвы с последующим развитием перитонита.
Пятая неделя заболевания характеризуется выраженными процессами регенерации: в дне язвы разрастается грануляционная ткань, затем с краев наплывает регенерирующий эпителий и образуется нежный рубчик — стадия заживления язв. При гистологическом исследовании стенка кишки обычного строения, отмечается лишь отсутствие лимфоидной ткани в этом месте.
Влимфатических узлах брыжейки, прежде всего области илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфоидном аппарате кишки. Сначала они увеличиваются за счет полнокровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вытесняющих лимфоциты. Затем появляются тифозные клетки и формируются брюшнотифозные гранулемы, которые некроти-зируются, а затем происходит их организация или петрификация. Иногда о перенесенном брюшном тифе удается судить только по этим петрифицированным лимфатическим узлам.
Приведенное выше классическое стадийное течение брюшного тифа является общепризнанным, однако оно, как оказалось, является достаточно условным. В разных участках тонкой кишки одного больного можно одновременно увидеть структурные изменения, характерные для двух, иногда трех стадий брюшного тифа. Чем проксимальнее расположены изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу, тем они «старее». Судить на основании патологоанатомических данных о стадии брюшного тифа следует по наиболее «старым изменениям», наблюдаемым в терминальном отрезке подвздошной кишки.
Общие измененияобусловлены распространением брюшнотифозных палочек в период персистирующей бактериемии, которая длится несколько дней (а иногда несколько недель). Брюшнотифозные палочки неоднократно попадают в кожу и во все внутренние органы, вызывая в них типичные изменения. Характерным признаком брюшного тифа является розеолезная сыпь, которая появляется на 8—10-й день заболевания на коже живота, боковых поверхностей груди и на спине в виде мелких, слегка приподнятых над поверхностью кожи розовато-красных пятнышек, исчезающих при надавливании. Гистологически в со-сочковом слое дермы находят гиперемию сосудов, отек и воспалительные инфильтраты из лимфоцитов, плазмоцитов, гистиоцитов и лаброцитов. Эпидермис разрыхлен, с явлениями гиперкератоза. В элементах сыпи выявляются сальмонеллы. У ослабленных больных, особенно на фоне авитаминоза С, сыпь приобретает геморрагический характер.
В печени, селезенке, костном мозге, лимфатических узлах, легких, желчном пузыре появляются брюшнотифозные гранулемы. В редких случаях местные (кишечные) изменения при брюшном тифе уступают общим, причем из внекишеч-ных очагов гранулематозного поражения высеваются сальмонеллы. Ведущими клиническими проявлениями заболевания становятся поражение легких (пневмотиф), гортани (ларинготиф) или желчных путей (холангиотиф).
Помимо типичных, при брюшном тифе находят изменения, характерные для любого инфекционного заболевания: гиперпластические процессы в органах лимфатической системы и дистрофические — в паренхиматозных. Селезенка, как правило, увеличена в 3—4 раза, капсула ее напряжена, на разрезе пульпа вишневого цвета, дает обильный соскоб, иногда образуются инфаркты. Выражены гиперплазия красной пульпы, пролиферация моноцитарных элементов и ретикулярных клеток, а также характерные брюшнотифозные гранулемы. В миокарде, печени, почках находят дистрофические изменения. Изредка развивается холецистит.
Осложнения.Среди кишечных осложнений наиболее часты и опасны кровотечения и прободение язвы. Кровотечение возникает обычно на 3-й неделе и может быть смертельным. Очень опасна 4-я неделя болезни, когда в процессе очищения от некротических масс язва углубляется. Обычно основные изменения развиваются в слизистой оболочке, в области групповых фолликулов, но гранулемы по ходу лимфатических сосудов проникают до серозной оболочки и именно в области гранулем развивается некроз и перфорация язвы. Вторая причина прободения связана с тем, что на 4-й неделе заболевания симптомы общей интоксикации исчезают, температура тела нормализуется, субъективное состояние больного становится вполное удовлетворительным, и в это время на фоне нарушения диеты возможна перфорация язв с развитием перитонита. Неоднократно описывали перитонит на фоне «амбулаторного брюшного тифа», переносимого больными на ногах. В этих случаях причиной перитонита может быть попадание в брюшную полость распадающихся ме-зентериальных лимфатических узлов при их некрозе или пульпы селезенки при надрыве ее капсулы (последнее возникает при суб-капсулярном расположении брюшнотифозных гранулем.
К внекишечным осложнениям брюшного тифа относят гнойный перихондрит гортани, восковидные (ценкеровские) некрозы прямых мышц живота, периоститы большеберцовой кости, ребер и межпозвоночных дисков, остеомиелиты, артриты, цистит, простатит. Большинство этих осложнений отмечали в до-антибиотический период, сейчас они представляют лишь исторический интерес. В настоящее время описывают множество ос-
ложнений, которые возникают у больных в связи с присоединением вторичной инфекции, прежде всего стафилококков, пневмококков, стрептококков. В этих случаях развиваются очаговая пневмония с поражением нижних долей, внутримышечные абсцессы.
Брюшнотифозный сепсис встречается крайне редко, при этом местные (кишечные) изменения могут отсутствовать (typhus sine typho), но ярко выражен «тифозный статус» больного: бред, потеря сознания, нарушение слуха, гектическая температура. В настоящее время при брюшном тифе «тифозный статус» встречается крайне редко (не более 2,8 %).
Прогноз.До применения антибиотиков летальность при брюшном тифе достигала 20 %. В настоящее время прогноз благоприятный, смерть наступает в 1—3 % случаев обычно от осложнений (внутрикишечное кровотечение, перитонит, пневмония, сепсис). Фатальным чаще всего оказывается перитонит, который имеет вялое течение, и при нем погибают до 50 % больных. Брюшной тиф — инфекция, редкая хотя бы потому, что уже много лет поддается левомицетиновой терапии, и при которой в отличие от большинства бактериальных инфекций не образуются антибиотикоустойчивые штаммы. Однако возможно развитие осложнений в связи с передозировкой антибиотиков, когда одномоментная гибель большого числа сальмонелл приводит к коллапсу, парезу сосудистой стенки, развитию ДВС-синдрома. После перенесенного заболевания возможно развитие бактерионосительства, которое проходит спонтанно в течение года, однако 3 % больных остаются бактерионосителями пожизненно (хроническое носительство) с локализацией возбудителя в желчных путях.
Дата добавления: 2014-01-20 ; Просмотров: 263 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Кишечные инфекции. Брюшной тиф: определение, этиология, патогенез. Характеристика стадий местных и проявлений общих изменений. Исходы и осложнения
Брюшной тиф (от греч. tуphos – туман, спутанное сознание) – острое циклически протекающее инфекционное заболевание, характеризующееся специфическим поражением лимфатической системы кишечника.
Этиология. Возбудитель заболевания – Salmonella typhi, грамотрицательная палочка семейства энтеробактерий. Брюшной тиф – антропоноз, источником заражения является больной или бактерионоситель, в выделениях которого (кал, моча, пот) содержатся микроорганизмы. Заражение происходит алиментарным путём. Возбудитель попадает в организм чаще с заражённой водой и реже с пищей.
Патогенез. Сальмонеллы, попав в кишечник, в дистальном отделе тонкой кишки трансэпителиально, не повреждая энтероциты, проникают в собственную пластинку слизистой оболочки, где через лимфатические сосуды попадают в солитарные и групповые лимфатические фолликулы (пейеровы бляшки) стенки кишки. Из кишки они направляются в регионарные лимфатические узлы. В лимфоузлах бактерии размножаются в макрофагах. Преодолев лимфатический барьер, сальмонеллы попадают в кровь, развивается бактериемия, отчетливо выраженная на первой неделе болезни. В это время диагноз можно поставить, выделив сальмонеллу из крови с помощью гемокультуры. В процессе бактериемии возбудитель повторно контактирует с иммунной системой, в том числе, с лимфоидными образованиями кишки и брыжейки, в результате чего происходит их сенсибилизация.
На второй неделе в крови появляются антитела к брюшнотифозной палочке, которые можно выявить с помощью реакции Видаля. Со второй недели болезни начинается элиминация возбудителя, который выделяется с мочой, калом, потом, молоком (у лактирующих женщин). В этот период больной особенно заразен. Наиболее благоприятные условия существования брюшнотифозная палочка находит в жёлчном пузыре и желчевыводящих путях, где происходит её усиленное размножение и выделение с желчью, (бактериохолия). С жёлчью сальмонеллы вновь попадают в тонкую кишку и в третий раз оказывают воздействие на групповые и солитарные лимфатические фолликулы. В лимфатических образованиях кишки развивается реакция гиперчувствительности немедленного типа с некрозом и образованием острых язв.





Заболевание протекает в лёгкой, средней степени тяжести и тяжёлой форме.
Патоморфология.
Местные изменения при брюшном тифе весьма характерны. Они развиваются в лимфоидном аппарате подвздошной кишки (илеотиф), реже толстой кишки (колотиф), иногда и тонкой и толстой (илеоколотиф). Морфогенез этих изменений включает пять стадий:





Стадия мозговидного набухания занимает первую неделю заболевания. Солитарные и групповые фолликулы кишки увеличены, серо-красного цвета, выступают в просвет кишки. Их поверхность содержит борозды и извилины, что напоминает поверхность головного мозга. Микроскопически в фолликулах определяется острое продуктивное воспаление с пролиферацией моноцитов, гистиоцитов, ретикулярных клеток. Часть моноцитов трансформируется в крупные макрофаги со светлой цитоплазмой, фагоцитирующие S.typhi, («брюшнотифозные клетки»). Эти клетки формируют скопления – брюшнотифозные гранулёмы, являющиеся проявлением реакции ГЗТ. Эти изменения развиваются на фоне катарального энтерита.
Стадия некроза соответствует второй неделе болезни. В её основе лежит некроз брюшнотифозных гранулем. Вначале очаги некроза поверхностные, затем более глубокие, распространяющиеся в мышечный слой и достигающие серозной оболочки. Омертвевшая ткань пропитывается желчью и приобретает зеленовато-оливковый цвет.
Стадия изъязвления (образования язв) начинается на третьей неделе заболевания с отторжения некротических масс. Развиваются т.н. «грязные язвы»,имеющие неровную форму, тусклую поверхность, нависающие края. Дно «грязных язв» покрыто некротическими массами. В этой стадии имеется опасность внутрикишечных кровотечений.
Стадия чистых язв соответствует четвёртой неделе заболевания. В результате отторжения некротических масс образуются овальные или округлые язвы с ровными, слегка закруглёнными краями и чистым, гладким дном. Дно язв представлено мышечным слоем, реже тонкой серозной оболочкой В этой стадии велика опасность перфорации стенки кишки с развитием перитонита.
Стадия заживления язв, наблюдаемая на пятой неделе болезни, завершается формированием на месте язв нежных рубчиков и восстановлением лимфоидной ткани кишки.
Аналогичные изменения наблюдают в лимфатических узлах брыжейки. В них происходит пролиферация моноцитов и ретикулярных клеток с образованием брюшнотифозных гранулем, их некрозом с последующей организацией и петрификацией.
Выделение стадий морфогенеза брюшного тифа позволяет понять этапы патологического процесса. При этом оно является условным, поскольку на практике часто имеет место одновременное сочетание изменений, свойственных нескольким стадиям.
Общие изменениявключают:




При брюшном тифе сыпь расположена на коже груди и живота, имеет розеолезно-папулезный характер, её элементы слегка возвышаются над поверхностью кожи и исчезают при давлении. Сыпь появляется на 8-13 день болезни, сохраняется в течение 3-4 сут. и бесследно проходит. Микроскопически высыпания представляют собой гиперемированные участки с лимфоцитарной инфильтрацией в сосочковом слое и гиперкератозом эпидермиса.
Брюшнотифозные гранулемы образуются в селезенке, лимфатических узлах, костном мозге, легких (пневмотиф), желчном пузыре (холангиотиф), почках с развитием нефрита (нефротиф).
Селезёнкапри брюшном тифе увеличена в несколько раз, даёт обильный соскоб, что обусловлено гиперплазией её пульпы.
В паренхиматозных органах развивается преимущественно жировая дистрофия.
Клинические проявления.Для брюшного тифа характерна длительная лихорадка, проявления интоксикации в виде анорексии, головной боли, вялости, заторможенности, а также запоры, метеоризм, поносы. При тяжелой форме заболевания возможно развитие тифозного статуса с нарушением сознания, бреда, галлюцинаций.
Осложнениябрюшного тифа делятся на кишечные и внекишечные.


ü перитонит, развившийся в вследствие разрыва капсулы селезёнки в месте субкапсулярного расположения брюшнотифозных гранулём или при некрозе мезентериальных лимфатических узлов;
ü гнойный перихондрит гортани;
ü восковидный некроз прямых мышц живота;
ü вторичные воспалительные процессы – бронхопневмония, внутримышечные абсцессы, остеомиелит, брюшнотифозный сепсис.
Прогноз в настоящее время в основном благоприятный, осложнения встречаются редко. Заболевание оставляет стойкий иммунитет, однако возможно бактерионосительство, иногда пожизненное.
Дата добавления: 2015-11-05 ; просмотров: 674 | Нарушение авторских прав
источник
Патологическая анатомия брюшного тифа складывается из местных и общих изменений.
Местные изменения возникают в слизистой оболочке и лимфатическом аппарате — групповых фолликулах (так называемых пейеровых бляшках) и в солитарных фолликулах кишечника. В тех случаях, когда они преобладают в тонкой кишке, говорят об илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках — об илеоколотифе. Однако наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф).
Эти изменения проходят пять стадий (периодов): мозговидного набухания, некроза, образования язв, чистых язв и заживления. Каждая стадия занимает примерно неделю болезни.
Первая стадия характеризуется мозговидным набуханием групповых фолликулов, которые увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга. На разрезе они серо-красные, сочные. В основе мозговидного набухания лежит пролиферация ретикулярных клеток, которые вытесняют лимфоциты (формально — острое продуктивное воспаление).
Ретикулярные клетки выходят за пределы групповых фолликулов и слизистой оболочки, проникают в мышечный слой и достигают иногда серозного покрова. Многие из ретикулярных клеток превращаются в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие макрофаги называют брюшнотифозными клетками.
Брюшнотифозные клетки образуют скопления, или брюшнотифозные гранулемы. Аналогичные изменения возникают в солитарных фолликулах. Мозговидное набухание групповых и солитарных фолликулов сочетается с явлениями катарального энтерита.
Брюшной тиф
Брюшной тиф:
а — мозговидное набухание групповых фолликулов (так называемых пейеровых бляшек);
б — некроз групповых фолликулов;
в — чистые язвы.
Брюшной тиф
Гранулема из крупных макрофагальных (брюшнотифозных) клеток
при мозговидном набухании групповых фолликулов.
Во второй стадии находят некроз групповых фолликулов, в основе которого лежит некроз брюшнотифозных гранулем. Некроз начинается в поверхностных слоях группового фолликула и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некротических масс возникает демаркационное воспаление. Омертвевшая ткань бляшки имбибируется желчью и приобретает зеленоватую окраску. Такие же изменения наблюдаются и в солитарных фолликулах. В интрамуральных нервных ганглиях отмечаются дистрофические изменения нервных клеток и волокон.
Третья стадия характеризуется образованием язв в результате секвестрации и отторжения некротических масс. Раньше всего язвы появляются в нижнем отрезке подвздошной кишки, затем в вышележащих отделах. С отторжением некротических масс связана опасность внутрикишечных кровотечений в этот период болезни.
Четвертая стадия — стадия чистых язв, которые имеют характерный вид: расположены подлиннику кишки, края их ровные, слегка закругленные, дно образовано мышечным слоем, реже серозой. В этой стадии велика опасность перфорации стенки кишки.
В пятой стадии происходит заживление язв и на их месте возникает нежный рубчик. Ткань бляшки частично или полностью восстанавливается и становится лишь слегка пигментированной.
Разграничение местных (кишечных) изменений при брюшном тифе на стадии условно, так как нередко можно видеть одновременно сочетание изменений, характерных для двух — трех стадий. Чем проксимальнее расположены изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу, тем «старее». Таким образом, судить на основании патологоанатомических данных о стадии брюшного тифа следует по наиболее «старым» изменениям, наблюдаемым в нижнем отделе подвздошной кишки.
В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, возникающие в той же последовательности, что и в лимфатическом аппарате кишки. Сначала они увеличиваются за счет полнокровия и гиперплазии ретикулярных клеток, вытесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, наступает некроз гранулем, организация и петрификация некротических масс.
«Патологическая анатомия», А.И.Струков
источник
Брюшной тиф — острое инфекционное заболевание из группы кишечных; типичный антропоноз. Возможны эпидемии, но в настоящее время заболевание имеет обычно спорадический характер и довольно легкое течение.
Этиология и патогенез.Вызывается брюшнотифозной палочкой (Salmonella
typhi). Источником заражения является больной человек или бациллоноситель, в выделениях которого (кал, моча, пот) содержатся микробы. Заражение происходит парентерально.
Инкубационный период 10-14 дней. В нижнем отделе тонкой кишки бактерии размножаются, выделяют эндотоксины. Из кишки по лимфатическим путям они поступают в групповые лимфатические фолликулы (так называемые пейеровы бляшки) и солитарные фолликулы, а затем в регионарные лимфатические узлы. Преодолев лимфатический барьер, возбудитель поступает в кровь. Развивается бактериемия, особенно отчетливо выраженная в течение 1-й недели болезни, когда брюшнотифозную палочку можно выделить из крови (гемокультура). С
бактериемией связаны генерализация инфекта и становление иммунитета. Начиная со 2-й недели с помощью реакции агглютинации (реакция Видаля) в крови определяются антитела к возбудителю. С бактериемией связана и элиминация возбудителя, который со 2-й недели болезни выделяется с потом, молоком (у лактирующих женщин), мочой, калом, желчью. В этот период больной особенно заразен. В желчных путях (желчи) бактерии брюшного тифа находят наиболее благоприятные условия существования и усиленно
размножаются (бактериохолия). Выделяясь с желчью в просвет тонкой кишки, бактерии вызывают гиперергическую реакцию в сенсибилизированных при первой встрече (заражение) и генерализации инфекта (бактериемия) групповых
лимфатических и солитарных фолликулах, которая завершается некрозом лимфатического аппарата кишки. Доказаны цитолитический эффект сальмонелл в отношении микроворсинок кишечного эпителия и интерцеллюлярный путь их миграции в слизистой оболочке.
Патологическая анатомия.Изменения при брюшном тифе делят на местные и общие.
Местные изменения. Они возникают в слизистой оболочке и лимфатическом аппарате — групповых лимфатических и солитарных фолликулах кишечника. В тех случаях, когда они преобладают в тонкой кишке, говорят об илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках — об илеоколотифе. Однако наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Эти изменения проходят 5 стадий (периодов): мозговидного набухания, некроза, образования язв, чистых язв и заживления.
Каждая стадия занимает примерно неделю болезни.
В стадии мозговидного набухания групповые фолликулы увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга (рис. 259). На разрезе они серо-красные, сочные. В основе мозговидного набухания лежит пролиферация моноцитов, гистиоцитов и ретикулярных клеток, которые вытесняют лимфоциты. Эти клетки выходят за пределы групповых фолликулов и слизистой оболочки, проникают в мышечный слой и достигают иногда серозного покрова. Многие из пролиферирую-
259. 
а — мозговидное набухание групповых фолликулов (так называемых пейеровых бляшек); б — некроз групповых фолликулов; в — чистые язвы
щих клеток, особенно моноциты, превращаются в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие макрофаги
называют брюшнотифозными клетками,которые образуют скопления,
или брюшнотифозные гранулемы (рис. 260). Аналогичные изменения развиваются в солитарных фолликулах. Мозговидное набухание групповых и солитарных фолликулов сочетается с катаральным энтеритом.
В основе стадии некроза групповых фолликулов лежит некроз брюшнотифозных гранулем. Некроз начинается в поверхностных слоях групповых фолликулов и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины (см. рис. 259). Вокруг некротических масс возникает демаркационное воспаление. Омертвевшая ткань
имбибируется желчью и приобретает зеленоватую окраску. Такие же изменения наблюдаются и в солитарных фолликулах. В интрамуральных нервных ганглиях отмечаются дистрофические изменения нервных клеток и волокон. Переход в стадию образования
язв связан с секвестрацией и отторжением некротических масс. Раньше всего язвы, которые называют «грязными», появляются в нижнем отрезке подвздошной кишки, затем — в вышележащих отделах. В этой стадии появляется опасность внутрикишечных кровотечений, реже — перфорации стенки кишки.
В стадии чистых язв последние меняют свой вид: они расположены по длиннику кишки, края ровные, слегка закругленные, дно чистое, образовано мышечным слоем, реже серозной оболочкой (см. рис. 259). В этой стадии велика опасность перфорации стенки кишки.
Стадия заживления язв завершается образованием на их месте нежных рубчиков; лимфоидная ткань кишки частично или полностью восстанавливается, становится лишь слегка пигментированной.
260.Брюшной тиф. Гранулема из крупных макрофагальных (брюшнотифозных) клеток при мозговидном набухании групповых фолликулов
В лимфатических узлах брыжейки, особенно илеоцекального угла, отмечаются изменения, развивающиеся в той же последовательности, что и в лимфатическом аппарате кишки.
Сначала они увеличиваются за счет полнокровия, пролиферации моноцитарных фагоцитов и ретикулярных клеток, вытесняющих лимфоциты. Затем появляются брюшнотифозные гранулемы, происходят их некроз, организация и петрификация некротических масс.
Разграничение местных изменений при брюшном тифе на стадии условно, так как нередко можно видеть одновременно сочетание изменений, характерных для двух-трех стадий. Чем проксимальнее расположены изменения, тем они «моложе», чем дистальнее, ближе к илеоцекальному углу, тем «старее». Судить на основании патологоанатомических данных о стадии брюшного тифа следует по наиболее «старым» изменениям, наблюдаемым в нижнем отделе подвздошной кишки.
Общие изменения. При брюшном тифе имеются как типичные только для него изменения, так и характерные для любого инфекционного заболевания. К первым относятся сыпь, образование брюшнотифозных гранулем в разных органах, ко вторым — гиперпластические процессы в органах лимфатической системы и дистрофические изменения в паренхиматозных органах.
Брюшнотифозная сыпь появляется на 7-11-й день болезни на коже туловища, прежде всего на животе. Она имеет розеолезно-папулезный характер, слегка возвышается над поверхностью кожи и исчезает при давлении. Гистологически главным образом в сосочковом слое кожи находят гиперемию сосудов, лимфоидные воспалительные инфильтраты; эпидермис разрыхлен, с явлениями гиперкератоза (в экзантеме можно обнаружить брюшнотифозные палочки). Образование брюшнотифозных гранулем выражено в селезенке, лимфатических узлах, костном мозге, легких, желчном пузыре, почках.
Иногда характерные кишечные изменения при брюшном тифе уступают внекишечным гранулематозным изменениям, причем из внекишечных очагов поражения высеваются брюшнотифозные палочки. Если эти специфические для брюшного тифа изменения доминируют в легких и развивается своеобразнаябрюшнотифозная пневмония, говорят о пневмотифе (Ю.М. Лозовский, 1948), если они обнаруживаются в желчных путях при относительно интактном кишечнике — о холанготифе (Абрикосов А.И., 1927).
Селезенка при брюшном тифе, как правило, увеличена в 3-4 раза, капсула напряжена, ткань темно-красного цвета, дает обильный соскоб пульпы. Отмечаются гиперплазия красной пульпы, пролиферация моноцитарных элементов и ретикулярных клеток с образованием брюшнотифозных гранулем. В миокарде, печени, почкахнаходят дистрофические изменения. В ряде случаев развивается холецистит.
Осложнения.Среди кишечных осложнений наиболее часты и опасны внутрикишечные кровотечения и прободение язвы. Кровотечение возникает обычно на 3-й неделе и может быть смертельным. Прободение язвы
обнаруживается чаще на 4-й неделе болезни. В таких случаях находят проникновение брюшнотифозных гранулем в глубокие отделы мышечного слоя кишки и некроз достигает брюшины. Прободение язвы ведет кперитониту. Причиной его могут быть также некротические изменения брыжеечных лимфатических узлов и надрыв капсулы селезенки (при расположении некротизирующихся брюшнотифозных гранулем под капсулой).
Среди внекишечных осложнений наибольшее значение имеют пневмония, гнойный перихондрит гортани, восковидные некрозы прямых мышц живота, остеомиелит, внутримышечные абсцессы.
Пневмония обычно вызывается пневмококком, стафилококком (брюшнотифозная пневмония наблюдается редко). Это очаговая пневмония с поражением нижних долей. Гнойный перихондрит гортани с развитием пролежней у входа в пищевод возникает у ослабленных больных. Восковидный некроз прямых мышц живота — довольно частая находка. Гнойный остеомиелит и внутримышечные абсцессы — поздние осложнения брюшного
тифа. Брюшнотифозный сепсис встречается редко, при этом местные (кишечные) изменения могут отсутствовать (typhus sine typho).
Смертьбольных брюшным тифом наступает обычно от осложнений (внутрикишечное кровотечение, перитонит, пневмония, сепсис).
Дата добавления: 2015-05-16 ; просмотров: 454 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Брюшной тиф морфологические изменения в жеудочно-кишечном тракте и вне его . Осложнения причины смерти
Брюшной тиф − острое инфекционное заболевание, возбудителем которого является брюшнотифозная палочка (при разрушении ее высвобождается термостабильный эндотоксин), дающая бактериемию (первая неделя болезни), бактериохолию (вторая неделя болезни). Местные изменения: поражение тонкой кишки
процесс локализуется в пейеровых бляшках (групповых и солитарных лимфатических фолликулах),
стадийность процесса (каждая стадия длится 1 неделю,) диффузный катар слизистой оболочки кишки. Стадии, патологическая анатомия. Стадия мозговидного набухания:
Макро: пейеровы бляшки увеличены, выступают над слизистой в виде извилин мозга
Микро: размножение ретикулярных клеток – пролиферативное воспаление, макрофагальные узелки – брюшнотифозные гранулемы
Стадия некроза брюшнотифозных гранулем
Макро: тусклая сероватая поверхность пропитана желчью
Микро: некроз брюшнотифозных гранулем, макрофагальных инфильтратов
Макро: образование дефектов – язв с неровным дном и остатками некроза
Микро: отторжение некротических масс с образованием язв, в дне которых некроз, макрофаги
Макро: очищение язв от остатков некроза, чистое дно, виден мышечный слой
Микро: в краях и дне язв ткань без некроза
Макро: ткань частично или полностью восстанавливается
Микро: эпителизация без восстановления лимфоидной ткани.
Внекишечные изменения: аналогия патологических процессов с поражением кишки – гиперплазия, некроз:
поражение лимфатических узлов брыжейки; поражение селезенки. Общие изменения: брюшнотифозная экзантема (розеолезно-папулезная сыпь, появляется на 7-11 день на туловище, животе) – в сосочковом слое дермы лимфоидные инфильтраты; пролиферация ретикулярных клеток в печени, костном мозге, желчном пузыре, образование брюшнотифозных гранулем; дистрофические изменения в миокарде, печени, почках. Осложнения : кишечные (кровотечение, перфорация, перитонит – 3-4 неделя болезни); связанные с бактериемией, бактериохолией (холецистит, сепсис); токсические (артриты); связанные с присоединением вторичной инфекции (пневмонии, абсцессы гортани). Причины смерти: в ранние сроки – от интоксикации,
от кишечных осложнений (3-4 недели),в поздние сроки от присоединения вторичной инфекции (пневмонии).
Местные изменения возникают в слизистой оболочке и лимфатическом аппарате — групповых фолликулах (так называемых пейеровых бляшках) и в солитарных фолликулах кишечника. В тех случаях, когда они преобладают в тонкой кишке, говорят об илеотифе, в толстой кишке — о колотифе, в тонкой и толстой кишках — об илеоколотифе. Однако наиболее характерные изменения развиваются в пейеровых бляшках подвздошной кишки (илеотиф). Эти изменения проходят пять стадий (периодов): мозговидного набухания, некроза, образования язв, чистых язв и заживления. Каждая стадия занимает примерно неделю болезни. Первая стадия характеризуется мозговидным набуханием групповых фолликулов, которые увеличиваются, выступают над поверхностью слизистой оболочки, на их поверхности образуются борозды и извилины, что напоминает поверхность мозга. На разрезе они серо-красные, сочные. В основе мозговидного набухания лежит пролиферация ретикулярных клеток, которые вытесняют лимфоциты (формально — острое продуктивное воспаление). Ретикулярные клетки выходят за пределы групповых фолликулов и слизистой оболочки, проникают в мышечный слой и достигают иногда серозного покрова. Многие из ретикулярных клеток превращаются в макрофаги (большие клетки со светлой цитоплазмой), фагоцитирующие брюшнотифозные палочки. Такие макрофаги называют брюшнотифозными клетками. Во второй стадии находят некроз групповых фолликулов, в основе которого лежит некроз брюшнотифозных гранулем. Некроз начинается в поверхностных слоях группового фолликула и постепенно углубляется, достигая иногда мышечного слоя и даже брюшины. Вокруг некротических масс возникает демаркационное воспаление. Омертвевшая ткань бляшки имбибируется желчью и приобретает зеленоватую окраску. Такие же изменения наблюдаются и в солитарных фолликулах. В интрамуральных нервных ганглиях отмечаются дистрофические изменения нервных клеток и волокон. Третья стадия характеризуется образованием язв в результате секвестрации и отторжения некротических масс. Раньше всего язвы появляются в нижнем отрезке подвздошной кишки, затем в вышележащих отделах. С отторжением некротических масс связана опасность внутрикишечных кровотечений в этот период болезни. Четвертая стадия — стадия чистых язв, которые имеют характерный вид: расположены подлиннику кишки, края их ровные, слегка закругленные, дно образовано мышечным слоем, реже серозой. В этой стадии велика опасность перфорации стенки кишки.
В пятой стадии происходит заживление язв и на их месте возникает нежный рубчик. Ткань бляшки частично или полностью восстанавливается и становится лишь слегка пигментированной.
53. сальмонеллезы : Общая характеристика клинико-морфологические формы . Патологическая анатомия. Осложнения , исходы .Сальмонелезы − острые инфекционные заболевания, вызываемые сальмонеллами, при распаде которых высвобождается эндотоксин. Клинико-морфологические формы: токсическая; брюшнотифозная; септическая. ТОКСИЧЕСКАЯ ФОРМА. Местные проявления — острейший гастроэнтерит – диффузный серозный, геморрагический катар. Общие проявления — резкое обезвоживание (сходство с холерой); паренхиматозная дистрофия органов. Причины смерти: интоксикация; общие сосудистые расстройства – коллапс. БРЮШНОТИФОЗНАЯ ФОРМА. Местные проявления — в тонком кишечнике аналогичные брюшному тифу изменения, но выражены слабее. Общие проявления : гиперплазия и некроз ретикулярных клеток в лимфатических узлах брыжейки, селезенке; общетоксические проявления – дистрофия паренхиматозных органов. Осложнения: кишечные осложнения редки; присоединение вторичной инфекции. Причины смерти: интоксикация; гнойные осложнения. СЕПТИЧЕСКАЯ ФОРМА. Местные изменения: слабо выраженный отек, гиперемия; умеренная гиперплазия лимфоидного аппарата. Общие изменения: гематогенная генерализация – септикопиемия, образование гнойников в различных органах. Причины смерти:гнойные осложнения.
54.Дизентерия: морфологические формы , осложнения, исходы .
(определение) − острое инфекционное заболевание с преимущественным поражением толстой кишки и токсическими проявлениями
Возбудитель Шигеллы (S.dysenteriae, S.flexnery, S.sonnei, S.boydii) внедряются в эпителий, выделяют энтеротоксины с вазонейропаралитическим действием
Локализация Левый фланг толстой кишки
Стадии катаральное воспаление;
Стадия катарального воспаления Макро: гиперемия, набухание слизистой толстой кишки
Микро: слущивание эпителия (в цитоплазме шигеллы), полнокровие, отек, лейкоцитарная инфильтрация, очаги некроза
Стадия фибринозного воспаления Макро: сероватые пленки на поверхности (крупозное) или толстые сероватые наложения, проникающие в глубину слизистой (дифтеритическое)
Микро: поверхностный или более глубокий некроз с пропитыванием некротических участков фибрином
Стадия образования язв Макро: поверхностные, обширные, неправильной формы язвы (10-15 день)
Микро: дефекты слизистой, подслизистого слоя с остатками некроза
Стадия заживления язв Макро: заживление язв
Микро: заживление язв путем восстановления слизистой или рубцевания
Изменения интрамуральной нервной системы Дистрофия и некроз нервных клеток в подслизистом и межмышечном нервных сплетениях
Общие изменения Токсические – дистрофия паренхиматозных органов (жировая в печени), дистрофия эпителия извитых канальцев почек, интракапиллярный гломерулонефрит
микроперфорации прямой кишки, парапроктит, прямокишечные свищи, рубцовые стенозы кишки
Токсические – острое инфекционное набухание головного мозга, острая тубулопатия;
присоединение вторичной инфекции – пиелит, пиелонефрит, абсцессы, бронхопневмония
источник