Несмотря на улучшение качества жизни, гепатит А по-прежнему остаётся распространённым заболеванием: ежегодно заражается около 1,4 миллиона людей. Столкнуться с ним может любой человек, не имеющий стойкого иммунитета. И хотя для этого заболевания не характерна хроническая форма, оно может серьёзно влиять на здоровье и работоспособность и даже приводить к летальному исходу, например, в том случае, если развивается фульминантная (молниеносная) печёночная недостаточность.
Важно заметить, что наибольшее число инфицирования в эндемичных регионах происходит среди детей младшего возраста. Например, в Республике Тыва в 2009 году 86% инфицированных составляли дети.
В докладе Роспотребнадзора по инфекционным заболеваниям в период с января по август 2017 года, говорится о росте инфицирования гепатитом А в 1,8 раза по сравнению с 2016 годом.
Также одна из самых массовых вспышек заболевания в США за 20 лет произошла в октябре 2017 года. Министерство здравоохранения Калифорнии сообщило более чем о 560 случаях гепатита А, 17 из них с летальным исходом.
Сложности борьбы с массовыми случаями заболевания, по данным Центра по контролю за заболеваниями, состоит в том, что каждая вспышка имеет определённые особенности, поэтому разработать стратегию по её ликвидации гораздо сложнее, чем принять меры по профилактике.
Учитывая высокую распространённость заболевания, необходимо помнить, что риск заражения гепатитом А велик и на популярных туристических направлениях: Турция, Египет, страны Азии и Восточной Европы.
Плохая санитарная обстановка и несоблюдение правил гигиены в местах общественного питания, на водоёмах, могут приводить к массовым случаям заражения.
Вирус, вызывающий гепатит А принадлежит к роду гепатовирусов, семейству пикорнавирусов. Заражение происходит энтеральным путём: при употреблении загрязнённой воды и продуктов питания. Для заболевания характерна цикличность и сезонность – пик приходится на осенне-зимний период.
Возбудитель заболевания крайне устойчив к действию окружающей среды, химическим и физическим факторам. Нагревание, действие кислой среды, моющих средств – зачастую этих методов бывает недостаточно для борьбы с вирусом.
Одним из наиболее важных путей распространения вируса гепатита А является водный: низкое качество питьевой воды способствует росту заболеваемости. Так в 2005 году в Нижнем Новгороде более 3 тысяч человек были инфицированы вирусом гепатита А из-за употребления загрязнённой водопроводной воды.
Реже регистрируют заражение путём употребления в пищу контаминированных продуктов. Одна из самых значительных вспышек произошла в Санкт-Петербурге в 2005 году. Были инфицированы около 100 человек – сотрудники одной из крупных торговых сетей.
Для заболевания характерны четыре периода: инкубационный, продромальный, желтушный и период реконвалесценции (его называют периодом восстановления).
Инкубационный период длится в среднем от15-30 дней. Важной особенностью является то, что распространение вируса человеком приходится на тот момент, когда симптомов заболевания нет, а значит, больной может заражать окружающих, не подозревая об этом.
В желтушный период, когда больные чаще всего обращаются за помощью, вирус практически не удаётся определить в кале.
При типичном остром течении гепатита А наблюдается широкий диапазон клинических проявлений: от лёгкого недомогания, слабости и дискомфорта, до тяжёлых метаболических нарушений и интоксикации.
Длительность заболевания. Чаще всего заболевание длится 2-3 месяца, но может иметь и затяжной характер, когда стойкие клинические и лабораторные признаки сохраняются от 3 до 9 месяцев.
Одно из самых частых осложнений гепатита А – поражение желчных путей. Оно нередко сочетается с гастродуоденитом, панкреатитом, энтероколитом и возникает в результате сочетанного поражения вирусом и вторичной микробной флорой.
Как правило, симптомы проявляются спустя 2-3 месяца выздоровления: приступообразные боли в правом подреберье, тошнота. Многие специалисты отмечают, что гепатит А вызывает обострение заболеваний гастродуоденальной системы.
Также гепатит А может стать провоцирующим фактором для проявления синдрома Жильбера – наследственного дефекта обмена билирубина. Он выражается умеренной желтухой, повышением в крови неконъюгированного билирубина до 80 мкмоль/л.
К другим проявлениям гепатита А можно отнести сыпь на ногах и ягодицах и боли в суставах, возникающие в 6-10% случаев. Это служит проявлением способности вируса инициировать различные аутоиммунные реакции. Кроме того, имеются данные о развитии иммунной тромбоцитопении при гепатите А.
Важно отметить, что несмотря на острое течение и благоприятный прогноз, гепатит А может приводить к отдаленным неприятным последствиям для здоровья человека и населения в целом.
Диагностика гепатита А может затрудняться, учитывая длительное отсутствие клинических проявлений. Основным методом служит обнаружение anti-HAV IgM в крови, что становится возможным спустя 7-15 дней после заражения. Также наблюдается значительное повышение активности фермента аланинаминотрансферазы (АЛТ), что свидетельствует о поражении гепатоцитов.
Дополнительно для диагностики проводят тимоловую и сулемовую пробы, общий и биохимический анализы крови, определяют уровень билирубина. Иногда используют метод ОТ-ПЦР, который позволяет выявить РНК вируса.
Специфического лечения гепатита А не существует.
Так как организм самостоятельно борется с вирусом, рекомендуется соблюдать диету, избегать интоксикаций, употребления алкоголя и бесконтрольного приёма лекарственных препаратов.
Все манипуляции направлены на максимальное «облегчение» работы печени. Больным необходимы отдых и комфортные условия. Отдельные медикаменты для снятия тошноты, зуда или боли могут быть назначены лечащим врачом при необходимости.
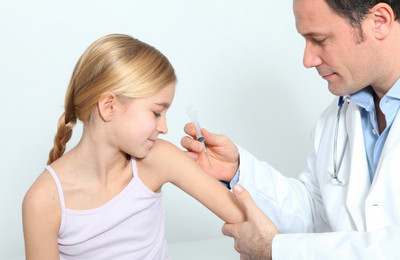
Кроме очевидных мер по обеспечению надлежащей санитарной обстановки необходимо проводить вакцинацию.
Первая вакцина против гепатита А – Хаврикс – начала применяться в 1992 году. Затем появилась Вакта, компании «Мерк, Шарп и Доум». В России в это же время была разработана вакцина, ныне известная как Альгавак.
В настоящее время используются в основном инактивированные вакцины.
Они разрешены к использованию у детей старше 12 месяцев. Полный курс состоит из двух доз, с интервалом 6-12 месяцев. Вакцины против гепатита А можно вводить одновременно с вакцинами против коклюша (АКДС), полиомиелита, кори, гепатита В и др.
Все перечисленные вакцины являются высокоиммуногенными. Их эффективность была доказана в начале 1990 годов в двойном слепом рандомизированном исследовании и в масштабных программах иммунизации в Северной Америке. Вакцинация способствовала сокращению на 94% количества случаев инфицирования на протяжении 6-10 лет.
В России эффективность вакцинации хорошо показана на примере вспышки гепатита А в Свердловской области в 2006 году. Среди 6289 привитых заболевание было зарегистрировано лишь у трех человек, т.к. они были вакцинированы уже во время инкубационного периода.
Опыт вакцинации для профилактики гепатита А в мире показал, что даже однократная вакцинация обеспечивает длительную защиту на срок до 6 лет.
Проведенные исследования безопасности среди 40 тысяч детей показывают, что наиболее частыми побочными реакциями были местные: покраснение или болезненность в месте инъекции. Серьёзных побочных эффектов не наблюдалось.
Все местные реакции, связанные с вакцинацией проходят в течение 2-3 дней после инъекции. Также была доказана эффективность и безопасность применения у пациентов с легкой и средней печеночной недостаточностью.
Всемирная организация здравоохранения рекомендует вводить массовую вакцинацию в Национальный календарь прививок.
Особенно важно проводить иммунопрофилактику:
- детям от 1 года,
- тем часто совершает поездки в другие страны,
- лицам, находящимся в контакте с инфицированными гепатитом А,
- людям, живущим в неблагоприятной санитарно-эпидемиологической обстановке,
- а также тем, кто уже имеет хронические заболевания печени.
По мнению большинства исследователей и представителей здравоохранения, необходимо пересмотреть отношение к гепатиту А, как к относительно «безопасной» болезни. Серьёзные последствия этого заболевания касаются не только здоровья и благополучия нации, но и экономической ситуации в стране.
На сегодняшний день самым эффективным методом по борьбе с распространением гепатита А остается вакцинация.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком
- «A Controlled Trial of a Formalin-Inactivated Hepatitis A Vaccine in Healthy Children» Alan Werzberger, M.D.
- WHO: Ev >
Автор: Ольга Ройфман
Источник: ММК Формед
источник
Приближается лето – сезон отпусков, заграничных поездок, пребывания детей в оздоровительных лагерях. Ежегодно в летний период регистрируется рост заболеваемости кишечными инфекциями.
Среди большой группы кишечных инфекций есть инфекции, управляемые средствами иммунопрофилактики, то есть инфекции, против которых есть прививки. Это дизентерия Зонне, вирусный гепатит А (так называемая Болезнь Боткина, или желтуха), брюшной тиф. Данные прививки внесены в календарь прививок по эпидемическим показаниям.
Дизентерия Зонне распространяется в основном пищевым путем, при этом в эпидпроцесс могут вовлекаться большие группы населения. Источником возбудителя инфекции является только человек (больной или бактерионоситель). И чаще всего (особенно при групповых заболеваниях) – работники пищеблоков и предприятий пищевой промышленности.
С 1993 г. и по настоящее время в республике количество вспышек, вызванных шигеллой Зонне, составляет 35% от всех зарегистрированных случаев групповых заболеваний.
В последние годы в Марий Эл ежегодно регистрируется от 18 до 65 случаев дизентерии Зонне, при этом примерно половину заболевших составляют дети.
Прививки проводятся детям с 3-х лет и взрослым, выезжающим в регионы с высоким уровнем заболеваемости дизентерией Зонне, лицам из групп риска – работникам сферы общественного питания, предприятий по производству пищевых продуктов. Вакцинация проводится вакциной Шигеллвак однократно, иммунитет формируется в течение 2-3 недель, вырабатывается невосприимчивость к инфекции в течение 1 года.
Вирусный гепатит А также относится к группе кишечных инфекций, передается водным, пищевым и контактно-бытовым путем. В нашей республике в течение ряда лет заболеваемость гепатитом А снижалась, но в 2010 г. начался подъем заболеваемости, при этом примерно половина всех зарегистрированных случаев гепатита А – завозные, то есть люди заражаются гепатитом А в Турции, Египте, государствах Средней Азии и Кавказа, в нескольких случаях заражение произошло в Москве. Еще одной характерной особенностью гепатита А в настоящее время является то, что чаще болеть стали взрослые люди, раньше болели в основном дети. Наибольшее эпидемиологическое значение имеют больные с безжелтушными и бессимптомными формами, а также больные в преджелтушной фазе заболевания. С появлением желтухи выделение вируса прекращается или резко снижается, опасность лиц в данной фазе инфекции для окружающих невелика.
Прививка против гепатита А входит в календарь профилактических прививок по эпидемическим показаниям, иммунизации, в первую очередь, подлежат лица из групп риска: работники сферы обслуживания, прежде всего, занятые в организациях питания, работники, обслуживающие водопроводные и канализационные сооружения, медицинские работники, работники детских дошкольных учреждений.
Кроме того, прививка от гепатита А показана выезжающим в регионы и страны с повышенным уровнем заболеваемости гепатитом А и контактным в очагах гепатита А.
В настоящее время зарегистрированы 6 вакцин против гепатита А. Вакцинация проводится детям с 2-х лет и взрослым двукратно с интервалом от 6 до 18 месяцев между прививками, иммунитет формируется в течение 2-3 недель, вырабатывается невосприимчивость к инфекции на срок до 25 лет.
Брюшной тиф – тяжелейшее инфекционное заболевание, одинаково опасное для детей и взрослых, которое вызывает бактерия Salmonella typhi. Путь передачи инфекции преимущественно водный, также возможна передача с пищей и через предметы быта. Заболевание характеризуется лихорадкой, общей интоксикацией с развитием тифозного статуса, а также высыпаниями на коже и поражением лимфатической системы тонкой кишки.
В мире ежегодно от брюшного тифа страдает более 13 миллионов человек, и более 500000 человек умирает от этой болезни. Эта инфекция широко распространена во всех без исключения регионах мира.
Одной из важнейших мер профилактики является прививка от брюшного тифа, паратифов А и Б. Вакцинация рекомендована лицам, занятым в сфере коммунального благоустройства; лицам, выезжающим в эндемичные по брюшному тифу регионы и страны, прежде всего, в страны Юго-Восточной и Средней Азии, включая Таджикистан и Узбекистан.
По вопросу вакцинации нужно обращаться в территориальную поликлинику или в Центр по профилактике и борьбе со СПИД и инфекционными заболеваниями по ул. Дружбы, д. 97.
Помните, ваше здоровье – в ваших руках. Лучше предупредить заболевание, чем лечить его последствия.
источник
Выберите шрифт: Tahoma Times New Roman
Интервал между буквами (Кернинг): Стандартный Средний Большой
Закрыть панель Вернуть стандартные настройки
Портал государственных и муниципальных услуг в сфере образования г. Саратова
МДОУ «Центр развития ребенка — детский сад № 113» Заводского района г. Саратова.
Гепатит А — острое инфекционное заболевание вирусной этиологии, характеризующаяся поражением печени и проявляющаяся синдромом интоксикации, увеличением печени и нередко желтухой. Вирус гепатита А, вызывающий заболевание, способен длительное время сохранять свои свойства: в течение нескольких месяцев при температуре +4 °С, несколько лет — при температуре -20 °С и несколько недель — при комнатной температуре. Он устойчив к физико -химическим воздействиям (кипячению, ультрафиолетовому облучению, дезинфицирующим средствам). Вирус гепатита A считается одной из самых частых причин инфекционных заболеваний c фекально-оральным механизмом распространения. Ежегодно в мире регистрируется около 1,4 миллиона случаев заболевания.
Источником инфекции являются больные в инкубационном, продромальном периодах и в начальной фазе болезни, больные с безжелтушной формой инфекции. Преобладающий механизм заражения вирусом гепатита A – фекально-оральный, пути передачи — водный, пищевой и контактно-бытовой. Восприимчивость к вирусу высокая, преимущественно заболевают дети в возрасте 3–12 лет и лица молодого возраста.
Гепатит А часто называют болезнью «немытых рук». Больной человек выделяет вирус с фекалиями и мочой. В организм здорового человека вирус попадает с рук во время еды или курения, с загрязненной вирусом пищей, водой, предметами обихода. От момента заражения до начала заболевания может пройти от 7 до 50 дней, чаще 10 — 14 дней. Начало заболевания напоминает симптомы гриппа или острой кишечной инфекции: повышение температуры тела, слабость, недомогание, головная боль, боли в мышцах, снижение аппетита, тошнота, рвота, жидкий стул, боли в правом подреберье или в области желудка. Вслед за этими симптомами на 3 — 5 день болезни появляется желтушность кожи и склер. Заболевание может также протекать и без проявления желтухи, в стертой, скрытой «безжелтушной» форме. Период выздоровления и полного восстановления функций печени длится 6 и более месяцев. Переболевший человек приобретает стойкий пожизненный иммунитет.
- обязательно мыть руки с мылом после прогулки, поездки в общественном транспорте, посещения туалета и перед едой;
- избегать употребления воды из незнакомых источников, при нахождении в природных условиях стараться использовать бутилированную или кипяченую воду;
- тщательно обрабатывать перед едой овощи и фрукты, особенно употребляемые без термической обработки, зелень, сухофрукты (чтобы избавиться от незаметных глазу загрязнений, зелень лучше замочить на 10 минут в 3 % растворе уксусной кислоты или 10 % растворе поваренной соли, с последующим ополаскиванием кипяченой водой);
- при приготовлении пищи обеспечивать достаточное время термической обработки;
- не приобретать продукты питания с рук, в несанкционированных местах;
- при выборе готовых продуктов в предприятиях общественного питания обращать внимание на условия их хранения и реализации.
- не использовать чужие предметы личной гигиены и не одалживать свои другим людям;
- не забывать о своевременной обработке детских игрушек, предметов обихода, предназначенных для детей, особенно младшего возраста.
Самый надежный способ защиты от вирусного гепатита А – это вакцинация! Однократное введение вакцины защищает от инфекции, однако для более длительного сохранения иммунитета необходимо повторное ее введение. Как правило, вакцинация взрослых и детей проводится двукратно с интервалом 6-18 месяцев. Все вакцины против гепатита А практически не имеют противопоказаний и могут применяться в любом возрасте. Вакцинацию против вирусного гепатита А рекомендуется сделать перед выездом на отдых или работу в страны, эндемичные по заболеваемости вирусным гепатитом А, при этом прививку нужно сделать не менее чем за 2 недели до отъезда, чтобы успел выработаться иммунитет.
Прививку также следует делать лицам, ранее не болевшим вирусным гепатитом А, находившимся в контакте с больным по месту жительства или работы.
Проведение вакцинации требуется для отдельных профессиональных групп населения, имеющим высокий риск заболевания вирусным гепатитом А (медицинским работникам, персоналу детских дошкольных организаций, работникам сферы обслуживания населения, занятым на предприятиях пищевой промышленности и общественного питания, работникам предприятий по обслуживанию водопроводных и канализационных сооружений), на что необходимо обратить внимание работодателям.
Вирусный гепатит А — острое заболевание вирусной этиологии, с поражением печени, синдромом интоксикации и, нередко желтухой. Возбудитель болезни — вирус гепатита А способен длительное время сохранять свои свойства: в течение нескольких месяцев при температуре +4 °С, несколько лет — при температуре -20 °С и несколько недель — при комнатной температуре, кипячение убивает вирус через 5 минут.
Гепатит А, как и кишечные инфекции, называют болезнью «грязных рук». Больной человек выделяет вирус с фекалиями и мочой. В организм здорового человека вирус проникает через грязные руки во время еды или курения, с загрязненной вирусом пищей, водой, предметами обихода. С момента заражения до начала болезни может пройти от 7 до 50 дней, чаще 1,5-2 недели. Начало заболевания напоминает симптомы гриппа или острой кишечной инфекции: повышение температуры тела, слабость, недомогание, головная боль, боли в мышцах, снижение аппетита, тошнота, рвота, жидкий стул, боли в правом подреберье или в области желудка. Вслед за этими симптомами на 3-5 день болезни появляется желтушность кожи и склер. Заболевание может также протекать и без проявления желтухи, в стертой, скрытой «безжелтушной» форме. Период выздоровления до полного восстановления функций печени длится 6 и более месяцев. В этот период требуется соблюдение строгой диеты.
Обращаться к врачу необходимо при первых признаках болезни, не дожидаясь появления желтухи.
В целях профилактики вирусного гепатита А необходимо:
- Соблюдать правила личной гигиены (мыть руки теплой водой с мылом перед едой и после посещения туалета);
- Тщательно мыть фрукты, овощи, зелень (чтобы избавиться от незаметных глазу загрязнений, зелень лучше замочить на 10 минут в 3% р-ре уксусной кислоты или 10% р-ре поваренной соли), с последующим ополаскиванием кипяченой водой;
- Сухофрукты, приобретенные на рынках, необходимо хорошо промыть и отварить в течение 5 минут, очищенные орехи;
- Самый надежный способ защиты от вирусного гепатита А — это вакцинация! Однократное введение вакцины защищает от инфекции, однако для более длительного сохранения иммунитета необходимо повторное ее введение. Вакцинация взрослых и детей проводится двукратно с интервалом 6-18 месяцев. Все вакцины против гепатита А практически не имеют противопоказаний и могут применяться в любом возрасте. Особенно показаны прививки контингентам, подверженным повышенному риску заражения гепатитом А. К ним относятся лица, направляющиеся в районы, эндемичные по гепатиту А (военнослужащие, туристы, работающие по контракту), воспитатели детских дошкольных учреждений, учителя, медицинские работники, работники предприятий общественного питания и торговли, работники обслуживающие канализационные и водопроводные сети, работники, связанные со сбором бытовых отходов и контактные в очагах вирусного гепатита А.
источник
К острым кишечным инфекциям относятся дизентерия, брюшной тиф, паратифы А и В, холера инфекционный гепатит и др. Этим заболеваниям свойственны однотипное местонахождение (кишечник), одинаковый путь передачи (фекально-оральный), похожие симптомы (нарушения деятельности кишечного тракта).
Заболевания вызываются болезнетворными бактериями, которые передаются от больного человека здоровому. Возбудители острых кишечных инфекций попадают в организм человека через рот. Дальнейшая судьба бактерий различная. При разной степени иммунитета и количества поступивших бактерий возможна гибель бактерий, незначительное или бурное развитие. В первом случае заболевания не будет, во втором разовьется заболевание, переносимое на «ногах», в третьем — появится четко очерченная картина. В двух последних случаях после выздоровления может сформироваться бактерионосительство.
Из организма больного возбудители с фекалиями выделяются во внешнюю среду, обсеменяют какие-то объекта, и через них попадают в организм здорового человека. Такой путь передачи заболеваний называется фекально-оральный. К факторам передачи для острых кишечных инфекций относятся вода, почва, пищевые продукты, оборудование, инвентарь, посуда, грызуны, мухи, тараканы и пр. Животные острыми кишечными инфекциями не болеют. Таким образом, острое кишечное заболевание возникает, когда составляется цепочка из трех звеньев: источник (больной или бактерионоситель), факторы передачи, восприимчивый организм. При отсутствии в цепочке одного звена кишечное заболевание не возникает. На основе такого утверждения строятся профилактические мероприятия.
Пути передачи острых кишечных инфекций – водный и пищевой, причем в настоящее время последний наиболее вероятный.
Возбудители достаточно долго выживают в воде, пищевых продуктах и пище (от нескольких дней до 2-3 месяцев), погибают при кипячении через две минуты, интервал температур размножения колеблется от +6 до +50°С, оптимальная температура +37°С
Пищевые продукты и пища могут заражаться грязными руками больного или бактерионосителя, мухами, зараженной водой, оборудованием, инвентарем, посудой, бельем. Особенно опасно заражение продуктов, не требующих термической обработки (творог, сметана, овощи, фрукты и пр.) или изделий, подвергшихся термической обработке (кулинарные изделия, молоко и пр.).
Среди мер предупреждения на первом месте стоит обезвреживания источника инфекции. Выявляются и изолируются больные и бактерионосители, прежде всего из пищевых предприятий. В семьях больных проводится дезинфекция; бактерионосители лечатся и наблюдаются, до излечения на работу не допускаются.
Более всего мер проводится для ликвидации факторов передачи. Сюда относятся санитарное благоустройство и содержание не только предприятий общественного питания, но и всех пищевых предприятий, всего населенного пункта; выполнение всех санитарных норм и правил при приеме, транспортировании, хранении, кулинарной обработке пищевых продуктов, реализации и хранении готовой пищи; строгое выполнение правил санитарной грамотности.
Наконец, третий путь профилактики предусматривает повышение сопротивляемости организма к проникшим в организм возбудителям. Рекомендуется вести здоровый образ жизни, заботиться о своем здоровье, делать профилактические прививки по эпидемическим показателям для создания иммунитета на определенный срок.
Брюшной тиф и паратифы А и В — острые инфекционные болезни бактериальной природы. Возбудители брюшного тифа и паратифов А и В относятся к семейству кишечных бактерий рода сальмонеллы.
Оптимальная температура развития тифопаратифозных бактерий 37°С, но они могут развиваться и при 25-40°С. Эти бактерии выдерживают нагревание до 50 °С на протяжении 60 мин, до 58-60 °С — 30 мин, до 80 °С — 10-15 мин., при 100 °С гибнут мгновенно.
Из организма больного человека возбудители этих инфекций выделяются во внешнюю среду вместе с испражнениями, мочой и слюной. Для этих инфекций характерны контактно-бытовой, водный и пищевой факторы передачи.
Возбудители брюшного тифа и паратифов сравнительно долго сохраняют жизнеспособность в пищевых продуктах. Эти бактерии в зависимости от вида продукта и условий его хранения могут оставаться жизнеспособными в нем на протяжении нескольких дней, месяцев и даже лет. Заражение возбудителями брюшного тифа и паратифов крайне опасно, так как в отдельных продуктах эти возбудители могут не только долгосрочно сохраняться, но и размножаться.
Для тифопаратифозных заболеваний характерная сезонность: наибольшее количество случаев регистрируется в летне-осенний период. Это поясняется тем, что в этот период условия для выживания и размножение бактерий во внешней среде, в том числе и в пищевых продуктах, наиболее благоприятные.
Инкубационный период при брюшном тифе может продолжаться от 7 до 28 дней, а при паратифах — от 2 дней до 2 недель. Выделение возбудителей из организма больного начинается с конца инкубационного периода в разгар болезни. Болезнь начинается постепенно: появляется усталость, недомогание, головная боль. Температура повышается также постепенно и к концу первой недели болезни достигает 39-40°С. Начиная с четвертой недели, температура постепенно падает, и больной начинает выздоравливать. Иногда болезнь протекает в более легкой форме (чаще при паратифе или у лиц, иммунизированных против брюшного тифа). Большая часть переболевших освобождается от возбудителей, но 3-5% остаются носителями на продолжительный срок, а некоторые — на все жизнь (хронические бактерионосители). Хронические бактерионосители являются основными источниками инфекции.
Дизентерия — инфекционное заболевание бактериальной природы. В настоящее время известно много самостоятельных видов дизентерийных палочек, среди которых более всего распространенны возбудители Григорьева-Шига, Флекснера и 3онне и др. Начиная с 50-х годов прошлого столетия и до сих пор превалирует циркуляция палочек Зонне.
Дизентерийные палочки недвижимые, спор и капсул не образуют, по способу дыхания — факультативные анаэробы. Оптимальная температура их развития 37°С. Однако, палочки Зонне могут развиваться при температуре 40-45°С.
Устойчивость разнообразных видов дизентерийных палочек во внешней среде неодинакова. К более устойчивым относится дизентерийная палочка Зонное. Она сохраняет жизнеспособность в речной воде на протяжении 6-35 дней, в колодезной — до 26, в водопроводной — до 92 дней. На поверхности тела мухи и в ее кишечнике палочка жизнеспособна на протяжении 2-5 дней.
В отличие от других видов возбудителей дизентерии палочка Зонне может не только продолжительное время выживать, но и размножаться в пищевых продуктах. Кроме того, возбудитель дизентерии Зонне отличается меньшей патогенности, чем другие виды, и потому преимущественно вызывает легкие и атипичные формы заболевания, которые нередко остаются невыясненными и представляют опасность для окружающих. Особенно опасны больные или бактерионосители, которые работают на предприятиях общественного питания.
Инкубационный период при дизентерии длится от 7 до 48 час Заболевание, вызванное дизентерийной палочкой Зонне, протекает сравнительно легко. Обычно температура повышается незначительно или совсем не повышается. При заболевании появляются боли в животе, жидкий стул (частота стула не превышает 2-5 раз), иногда с примесью слизи и крови. При легких формах заболевания продолжается от 3 до 8 дней, при тяжелых — до нескольких недель.
Холера.Возбудителями холеры являются две разновидности микроорганизмов — холерный вибрион Коха (классический) и вибрион Эль-Тор. По основным морфологическим свойствам эти вибрионы мало чем отличаются друг от друга. Тем не менее, холера, вызванная возбудителем Эль-Тор, имеет ряд эпидемиологических особенностей, связанных с меньшей патогенностью. При холере, вызванной вибрионом Эль-Тор, имеют место значительное количество стертых атипичных форм и формирование более продолжительного носительства после перенесенного заболевания, а также здорового носительства. Кроме того, вибрион Эль-Тор более стойкий к влияниям факторов внешней среды. Все это может влиять на своевременное выявление и изоляцию больных.
Вибрионы имеют вид слегка выгнутых палочек, спор и капсул не образовывают. По типу дыхания — облигатные аэробы. Холерный вибрион способен размножаться при температуре 16-40 °С. Оптимальная температура развития 25-38°С. К высокой температуре и дезинфицирующим средствам неустойчивы. Во влажной среде при температуре 80 °С гибнут через 5 мин., при нагревании до 60 °С гибнут через 30 мин, а при кипячении — через 1 мин. Быстро отмирают при концентрации активного хлора 0,3 мг на 1 л воды. Холерные вибрионы очень чувствительные к действия кислот, что необходимо учитывать при дезинфекции объектов в очагов заражения и при обезвреживании среды. Возбудители холеры способные длительное время выживать во внешней среде. В испражнениях они сохраняют жизнедеятельность свыше 3 дней, в почве — от 8 до 91, в проточной воде — 3-5, в водоемах или колодцах — 7-13, в морской воде — от 10 до 60 дней. Холерные вибрионы хорошо сохраняют жизнеспособность в пищевых продуктах. В зависимости от вида продукта и условий хранения холерный вибрион может сохранять жизнеспособность до месяца.
Инкубационный период при холере длится от нескольких часов до 5 суток. Заболевание обычно начинается внезапно. Появляются рвота, частый жидкий стул. Потеря жидкости в первый день заболевания может достигать 10-15 л и более. Иногда встречаются так называемые молниеносные формы, которые протекают без поноса и рвоты, но с быстро наступающим летальным исходом. Нередко встречаются легкие формы холеры, которые характеризуются только расстройством кишечника, при этом больной быстро поправляется. Такие формы холеры чаще вызываются вибрионом Эль-Тор. Сроки выделения вибрионов холеры у выздоравливающих и вибриононосителей редко превышают 3 недели и только в исключительных случаях выделения продолжается до 48-56 дней. Известны случаи, когда лица, которые перенесли заболевание, периодически выделяли холерный вибриона на протяжении 1-3 лет.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
К острым кишечным инфекциям относятся брюшной тиф, паратифы А и В, дизентерия, холера, инфекционный гепатит и др.
Этой группе заболеваний свойственны однотипная локализация возбудителя (кишечник), одинаковые механизмы и пути заражения (фекально-оральный, контактно-бытовой), сходные кишечные проявления болезни (расстройство функции кишечного тракта), а также общие принципы борьбы и профилактики. Источниками инфекции являются только больной человек и бактерионоситель; за исключением паратифа В, источником которого, кроме человека, могут быть некоторые животные (крупный рогатый скот, свиньи, птицы).
Особая роль в распространении кишечных инфекций принадлежит пищевому и водному путям, что связано с длительной выживаемостью возбудителей в воде и пище. Сроки выживания возбудителей кишечных инфекций в пищевых продуктах указаны в табл. 1. Как правило, пищевые продукты инфицируются возбудителями кишечных инфекций через грязные руки носителей или больных стертыми формами заболевания, наибольшую опасность представляют лица, работающие на пищевых предприятиях. Пища может загрязняться через зараженную воду, которой моют пищевые продукты, столовую и кухонную посуду
Заражение пищевых продуктов возможно также путем переноса возбудителей кишечных инфекций мухами и грызунами. Большую опасность в передаче инфекции представляют инфицированные пищевые продукты, которые перед употреблением не подвергаются термической обработке (винегреты, овощи, фрукты, ягоды и др.) или инфицируются после тепловой обработки (молоко, молочные продукты, творог, сметана, различные кулинарные изделия).
Исходя из общих закономерностей распространения инфекционных болезней, современная система борьбы с кишечными инфекциями включает меры, направленные на обезвреживание источника инфекции, разрыв путей распространения ее и повышение невосприимчивости населения. В профилактике этих инфекций важнейшими мероприятиями являются:
1. санитарное благоустройство жилищ, предприятий, упорядочение водоснабжения, удаление и обезвреживание нечистот и отбросов;
2. своевременное выявление на пищевых предприятиях и изоляция бактерионосителей;
3. строгое соблюдение правил личной гигиены работниками этих предприятий, повышение их санитарной культуры и грамотности;
4. соблюдение санитарно-гигиенических требований к содержанию помещений, оборудования, инвентаря, посуды, тары, систематический контроль эффективности их санитарной обработки;
5. соблюдение установленных гигиенических требований на всех этапах переработки, хранения, реализации пищевых продуктов;
6. систематическая борьба с грызунами и мухами;
7. проведение профилактических прививок против кишечных инфекций по эпидемическим показателям.
Воздушно – капельные инфекции отличаются от других групп заболеваний тем, что заражение здорового человека осуществляется воздушно – капельным путем, когда здоровый человек находится близко к больному. Например, при разговоре с больным, когда больной начинает чихать, кашлять или просто говорит, в окружающую среду выделяются минимальные частицы слизи, содержащие вирулентные микробы. Далее они попадают на слизистые дыхательных путей находящегося рядом здорового человека и могут вызвать развитие болезни.
Воздушно – капельные инфекции обладают высокой степенью передачи и могут поразить значительное количество людей. Возбудителями этих инфекций могут быть и бактерии (коклюш, дифтерия) и фильтрующиеся вирусы (грипп, натуральная оспа). Многие инфекции оставляют за собой длительный период бактерионосительства (например, после дифтерии).
Основные воздушно – капельные инфекции и их краткие характеристики:
Грипп. Наибольшая вероятность заражения приходится на первые два дня болезни. Из-за поражения вирусом верхних дыхательных путей снижается их защитная функция и вирус и токсины попадают в кровь. Начало болезни характеризуется ознобом, головной болью, повышается температура, есть дискомфорт при движении глаз. Затем появляется насморк, слезотечение, кашель.
Корь. Начинается как простуда с чиханья, кашля, повышенной температуры, потом возникает одутловатость лица, конъюнктивит и светобоязнь. С четвертого дня появляются розовые пятна, которые держаться три дня, все это время держится высокая температура.
Комнату регулярно проветривают, поддерживая температуру 17—20 °С. Свежий воздух очень важен для скорейшего выздоровления. Кроме этого, в комнате каждый день проводят влажную уборку. Быстрейшему выздоровлению также способствует правильное питание. Пища должна быть легкой для усвоения. Больше всего подходят молочные продукты, бульоны и супы, паровые котлеты. Жареное и печеное исключают из рациона. Кормят ребенка 5—7 раз в день маленькими порциями. Дают побольше питья (оно помогает вывести из организма ядовитые вещества). Корь опасна осложнениями (воспаление легких, отит, бронхит, нарушения со стороны нервной системы).
источник
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Вирусный гепатит A входит в группу кишечных инфекций, поскольку имеет фекально-оральный механизм инфицирования. В клиническом течении вирусного гепатита А выделяют дожелтушный и желтушный периоды, а также реконвалесценцию. Диагностика осуществляется по данным биохимического анализа крови, результатам РИА и ИФА. Госпитализация пациентов с вирусным гепатитом А необходима лишь в тяжелых случаях. Амбулаторное лечение включает диету и симптоматическую терапию.
Вирусный гепатит A (болезнь Боткина) – острое инфекционное поражение печени, характеризующееся доброкачественным течением, сопровождающееся некрозом гепатоцитов. Болезнь Боткина относится к вирусным гепатитам, передающимся по фекально-оральному механизму, и является одной из самых распространенных кишечных инфекций.
Вирус гепатита А относится к роду Hepatovirus, его геном представлен РНК. Вирус довольно устойчив в окружающей среде, сохраняется на протяжении нескольких месяцев при 4 °С и годами — при -20 °С. В комнатной температуре сохраняет жизнеспособность несколько недель, погибает при кипячении спустя 5 минут. Ультрафиолетовые лучи инактивируют вирус черед одну минуту. Возбудитель может некоторое время сохранять жизнеспособность в хлорированной воде из водопровода.
Гепатит A передается с помощью фекально-орального механизма преимущественно водным и алиментарным путем. В некоторых случаях возможно заражение контактно-бытовым путем при пользовании предметами обихода, посудой. Вспышки вирусного гепатита А при реализации водного пути заражения обычно возникают при попадании вируса в резервуары воды общественного пользования, пищевой путь заражения возможен как при употреблении в пищу загрязненных овощей и фруктов, так и сырых моллюсков, обитающих в инфицированных водоемах. Реализация контактно-бытового пути характерно для детских коллективов, где недостаточно внимания уделяется санитарно-гигиеническому режиму.
Естественная восприимчивость к вирусу гепатита А у людей высокая, наибольшая – у детей допубертатного возраста, постинфекционный иммунитет напряженный (несколько меньшая напряженность характерна после субклинически протекающей инфекции) и длительный. Заражение вирусным гепатитом А чаще всего происходит в детских коллективах. Среди взрослых в группу риска входят сотрудники пищеблоков дошкольных и школьных детских, а также лечебно-профилактических и санаторно-курортных учреждений, комбинатов питания. В настоящее время все чаще отмечаются коллективные вспышки инфекции среди наркоманов и гомосексуалистов.
Инкубационный период вирусного гепатита А составляет 3-4 недели, начало заболевания обычно острое, течение характеризуется последовательной сменой периодов: дожелтушного, желтушного и реконвалесценции. Дожелтушный (продромальный) период протекает в различных клинических вариантах: лихорадочном, диспепсическом, астеновегетативном.
Лихорадочный (гриппоподобный) вариант течения характеризуется резко развившейся лихорадкой и интоксикационной симптоматикой (степень выраженности общеинтоксикационного синдрома зависит от тяжести течения). Больные жалуются на общую слабость, миалгии, головную боль, сухое покашливание, першение в горле, ринит. Катаральные признаки выражены умерено, покраснения зева обычно не отмечается, возможно их сочетание с диспепсией (тошнота, ухудшение аппетита, отрыжка).
Диспепсический вариант течения не сопровождается катаральной симптоматикой, интоксикация выражена мало. Больные жалуются преимущественно на расстройства пищеварения, тошноту, рвоту, горечь во рту, отрыжку. Нередко отмечается тупая умеренная боль в правом подреберье, эпигастрии. Возможно расстройство дефекации (диареи, запоры, их чередование).
Дожелтушный период, протекающий по астеновегетативному варианту мало специфичен. Больные вялы, апатичны, жалуются на общую слабость, страдают расстройствами сна. В некоторых случаях продромальные признаки не отмечаются (латентный вариант дожелтушного периода), заболевание начинается сразу с желтухи. В случае, если присутствуют признаки нескольких клинических синдромов, говорят о смешанном варианте течения дожелтушного периода. Продолжительность этой фазы инфекции может составлять от двух до десяти дней, в среднем обычно продромальный период занимает неделю, постепенно переходя в следующую фазу – желтуху.
В желтушном периоде вирусного гепатита А характерно исчезновение признаков интоксикации, спадение лихорадки, улучшение общего состояния больных. Однако диспепсическая симптоматика, как правило, сохраняется и усугубляется. Желтуха развивается постепенно. Сначала отмечают потемнение мочи, желтоватый оттенок приобретают склеры, слизистые оболочки уздечки языка и мягкого нёба. В дальнейшем желтеет кожа, приобретая интенсивный шафранный оттенок (печеночная желтуха). Тяжесть заболевания может коррелировать с интенсивностью окрашивания кожи, но предпочтительнее ориентироваться на диспепсическую и интоксикационную симптоматику.
При тяжелом течении гепатита могут отмечаться признаки геморрагического синдрома (петехии, кровоизлияния на слизистых оболочках и коже, носовые кровотечения). При физикальном обследовании отмечают желтоватый налет на языке, зубах. Печень увеличена, при пальпации умеренно болезненная, в трети случаев отмечается увеличение селезенки. Пульс нескольку урежен (брадикардия), артериальное давление понижено. Кал светлеет вплоть до полного обесцвечивания в разгар болезни. Помимо диспепсических расстройств, больные могут жаловаться на астеновегетативную симптоматику.
Длительность желтушного периода обычно не превышает месяца, в среднем составляет 2 недели., после чего начинается период реконвалесценции: происходит постепенный регресс клинических и лабораторный признаков желтухи, интоксикации, нормализуется размер печени. Эта фаза может быть довольно длительной, продолжительность периода реконвалесценции обычно достигает 3-6 месяцев. Течение вирусного гепатита А преимущественно легкое или среднетяжелое, но в редких случаях отмечаются тяжело протекающие формы заболевания. Хронизация процесса и вирусоносительство для этой инфекции не характерны.
Вирусный гепатит A обычно не склонен к обострениям. В редких случаях инфекция может провоцировать воспалительные процессы в билиарной системе (холангиты, холецистит, дискинезии желчевыводящих путей и желчного пузыря). Иногда гепатит A осложняется присоединением вторичной инфекции. Тяжелые осложнения со стороны печени (острая печеночная энцефалопатия) крайне редки.
В общем анализе крови отмечается пониженная концентрация лейкоцитов, лимфоцитоз, СОЭ повышена. Биохимический анализ показывает резкое повышение активности аминотрансфераз, билирубинемию (преимущественно за счет связанного билирубина), пониженное содержание альбумина, низкий протромбиновый индекс, повышение сулемовой и понижение тимоловой проб.
Специфическая диагностика осуществляется на основании серологических методов (антитела выявляются с помощью ИФА и РИА). В желтушном периоде отмечается нарастание Ig М, а в реконвалесцентном – IgG. Наиболее точная и специфичная диагностика – выявление РНК вируса в крови с помощью ПЦР. Выделение возбудителя и вирусологическое исследование возможно, но ввиду трудоемкости к общей клинической практике нецелесообразно.
Болезнь Боткина можно лечить амбулаторно, госпитализация производится при тяжелых формах, а также — по эпидемиологическим показаниям. В период выраженной интоксикации больным прописан постельный режим, диета №5 (в варианте для острого течения гепатита), витаминотерапия. Питание дробное, исключена жирная пища, продукты, стимулирующие производство желчи, поощряются молочные и растительные составляющие рациона.
Необходимо полное исключение алкоголя. Этиотропная терапия для данного заболевания не разработана, комплекс лечебных мер направлен на облегчение симптоматики и патогенетическую коррекцию. С целью дезинтоксикации назначается обильное питье, при необходимости инфузия кристаллоидных растворов. С целью нормализации пищеварения и поддержания нормобиоценоза кишечника назначают препараты лактулозы. Спазмолитики применяют для профилактики холестаза. При необходимости назначают препараты УДКХ (урсодезоксихолиевой кислоты). После клинического выздоровления больные находятся на диспансерном наблюдении у гастроэнтеролога еще 3-6 месяцев.
В подавляющем большинстве случаев прогноз благоприятный. При осложнениях со стороны желчевыводящих путей излечение затягивается, но при ложной терапии прогноз не усугубляется.
Общие профилактические мероприятия направлены на обеспечение качественного очищения источников питьевой воды, контроль над сбросом сточных вод, санитарно-гигиенические требования к режиму на предприятиях общественного питания, в пищеблоках детских и лечебных учреждений. Осуществляется эпидемиологический контроль за производством, хранением, транспортировкой пищевых продуктов, при вспышках вирусного гепатита А в организованных коллективах (как детских, так и взрослых) осуществляют соответствующие карантинные мероприятия. Больные изолируются на 2 недели, заразность их после первой недели желтушного периода сходит на нет. Допуск к учебе и работе осуществляют по наступлению клинического выздоровления. За контактными лицами осуществляют наблюдение на протяжении 35 дней с момента контакта. В детских коллективах на это время назначается карантин. В очаге инфекции производятся необходимые дезинфекционные мероприятия.
Вакцинация против гепатита А рекомендована детям с возраста 1 год и взрослым, отъезжающим в зоны, опасные по вирусному гепатиту А.
источник
Профилактика брюшного тифа разделяется на специфическую (вакцина против брюшного тифа) и неспецифическую (заключающуюся в предупреждении инфицирования). Прививка от брюшного тифа не входит в список обязательных (вакцинация согласно национальному календарю профилактических прививок) и выполняется только при наличии эпидемических показаний.
Вакцинация населения, а также надзор за качеством питьевой воды, взятие под контроль приготовление, реализацию и хранение пищевых продуктов т.д. проводится согласно санитарно-эпидемическим правилам: СП 3.1.1.3473-17 профилактика брюшного тифа и паратифов.
Согласно этому документу осуществляется профилактика возникновения и распространения данного заболевания на территории страны.
Брюшной тиф (БТ) является строго антропонозной инфекцией, поэтому источником брюшнотифозных сальмонелл может быть только человек. Эпидемическую опасность представляют больные БТ и бактерионосители сальмонелл.
Бактерионосительство разделяется на три категории:
- острое – развивается после перенесенного в легкой степени БТ при условии, что клиническое выздоровление произошло раньше, чем организм успел очиститься от возбудителя. Острые бактерионосители могут выделять брюшнотифозные сальмонеллы в окружающую среду с каловыми массами и мочой около трех месяцев;
- хроническое – сопровождается выделением возбудителя БТ более трех месяцев. Хроническое носительство может длиться всю жизнь. Данный тип носителей представляет наибольшую эпидемическую опасность, так как возбудитель может выделяться непостоянно, приводя к ошибкам в диагностике;
- транзиторное, сопровождающееся однократным выявлением брюшнотифозных сальмонелл в анализе кала, при условии, что у пациента отсутствуют симптомы брюшного тифа и он ранее не болел им. В анализе желчи или мочи при транзиторном носительстве, возбудитель не выявляется никогда. Транзиторное носительство характерно для вакцинированных лиц (при попадании в их организм сальмонелл) или при условии заражения малыми дозами возбудителя, недостаточной для развития инфекционного процесса.
Неспецифическая профилактика включает в себя:
- осуществление государственного контроля за качеством водоснабжения, продуктов питания (в особенности мясные и молочные продукты);
- проведение сан.просветительных работ с населением (информированность населения о путях передачи брюшного тифа, правилах личной гигиены, первых симптомах болезни и т д.);
- контроль заболеваемости и оценку необходимости проведения вакцинации населения в районах с неблагоприятной эпидемической ситуацией;
- выполнение регулярных анализов воды в водоемах;
- обследование сотрудников пищевых предприятий;
- мониторинг за выполнением сан.профилактических мер и т.д.
Личная (индивидуальная) профилактика БТ заключается в соблюдении правил личной гигиены. Запрещено употреблять термически необработанные мясные и молочные продукты, пить не фильтрованную и некипяченую воду, употреблять в пищу немытые овощи и фрукты, принимать и готовить пищу грязными руками и т.д.
Следует отметить, что отмечается прямая связь с частотой встречаемости брюшного тифа и экономической ситуацией в районе. В развитых странах с высоким уровнем жизни данное заболевание практически не регистрируется, либо встречается в виде единичных вспышек.
В странах с низким уровнем жизни, санитарии и медицинского обслуживания населения (страны Африки, некоторые районы Индии и т.д.), часто отмечаются массовые вспышки брюшного тифа.
После изолирования больных в очаге проводят заключительную дезинфекцию. Все контактные лица обследуются на бактерионосительство и наблюдаются в течение 21 дня (максимальная длительность инкубационного периода для брюшного тифа).
Диспансерный учет в КИЗе (кабинет инфекционных заболеваний) по месту жительства – 3 месяца, в дальнейшем – 2 года на учете в санэпиднадзоре.
После получения допуска к работе, такие сотрудники пять лет состоят на учете в КИЗе, с проведением регулярных бактериологических обследований.
Показаниями к вакцинации от БТ являются:
- эпидемически неблагоприятная заболеваемость в районе (число больных брюшным тифом превышает 25 на 100 тысяч населения);
- выезд в районы с высоким уровнем заболеваемости БТ;
- наличие постоянных контактов с бактерионосителями.
Плановому вакцинированию подлежат лабораторные сотрудники, работающие с культурами брюшнотифозных сальмонелл, медицинский персонал кишечных инфекционных отделений, а также лица, занимающиеся утилизацией быт.отходов, ремонтом канализаций.
Вакцинация против брюшного тифа проводится в поликлинике по месту жительства. Пациент осматривается вначале терапевтом, затем инфекционистом. Прививка выполняется только при полном отсутствии противопоказаний.
Детям старше трех лет вакцинация может проводиться вакциной Вианвак. Прививка также вводится подкожно (верхняя треть плеча). Первый раз – 0.5 миллилитров. Повторно (ревакцинация по показаниям – каждые три года) – также 0.5 миллилитров.
Противопоказаниями к вакцинации является наличие:
- патологий почек, печени, сердечно-сосудистой системы (миокардитов, гипертонии, ревматизма, сердечной недостаточности, пороков сердца и т.д.);
- эндокринных патологий;
- острых инфекционных болезней (прививка выполняется не ранее чем через 30 дней после полного выздоровления);
- БА (бронхиальная астма) и отягощенного аллергического анамнеза;
- аутоиммунных болезней;
- нарушений системы гемостаза и патологий костного мозга;
- онкологии;
- беременности.
В очагах, с целью профилактики показано трехкратное назначение средства с интервалом в три-четыре дня. Далее, при необходимости, профилактику с применением бактериофага назначают пациентам с высоким риском заражения. Длительность профилактики определяет врач – эпидемиолог. В среднем, она составляет не менее двадцати одного дня с того момента, когда был госпитализирован последний больной.
источник
Брюшной тиф – кишечное заболевание инфекционной природы, проявляющееся интоксикацией организма, лихорадочным состоянием и возникновением язвенных патологий в тонком кишечнике. Недуг передается через зараженную воду или бытовым путем от инфицированного человека.
Заболевание наиболее опасно на 2-3 неделе с момента появления первых симптомов. В это время фекалии зараженного содержат наибольшее количество возбудителя. Брюшной тиф поражает преимущественно взрослых людей. Большая часть инфицированных не является источником заражения после 3 недели болезни, но некоторые пациенты в 5-10% случаев представляют эпидемическую угрозу еще долгое время.
Болезнь сопровождается опасными симптомами: диареей, рвотой, повышением температуры тела до 40 градусов. Поэтому защитные меры против заболевания приобретают большое значение, особенно это касается профилактической прививки.
Подробнее узнать о симптомах недуга и формах его проявления можно узнать, посмотрев видео:
Профилактику от заболевания рекомендуют проходить взрослым и детям с 3 лет, если
- люди проживают на территориях с высоким риском заражения брюшным тифом;
- население находится на территории с загрязненными водоемами.
Процедуру должны пройти некоторые категории граждан:
- работники коммунальной сферы обслуживания;
- медицинские сотрудники и ученые, имеющие дело с живыми клетками возбудителя недуга;
- туристы, решившие посетить опасные по брюшному типу регионы, например Тайланд, Индия, страны Африки, Австралия.
Массовую вакцинацию проводят гражданам в случае возникновения вспышки заболеваемости. Причин этому может быть множество: прорыв канализации в систему водоснабжения, серьезные аварии водопровода, стихийные бедствия.
Противопоказания для процедуры
Человек, заболевший респираторной инфекцией в день вакцинации, временно освобождается от процедуры. Отсрочка от прививки дается лицам, у которых обостряются хронические патологии. Вакцинацию в этих случаях переносят на месяц.
Среди абсолютных запретов к вакцинации можно выделить:
- сильные аллергические реакции на компоненты препарата;
- период вынашивания ребенка;
- проблемы с почками;
- нарушение работы печени.
Кроме того, прививку не делают малышам до 2 летнего возраста. Необходимость процедуры для детей 2-17 лет устанавливается медицинским персоналом.
Для прививания взрослых и детей от брюшного тифа в настоящее время используют 3 вида вакцин:
«Вианвак» содержит умерщвленные тела возбудителя брюшного тифа. Вакцина предназначена для взрослых и детей с 3 летнего возраста. Препарат производится российской фирмой с 2006 года и имеет в своем составе:
- полисахарид, полученный из сальмонеллы;
- консервант – фенол.
После этой прививки антитела в организме человека вырабатываются в течение 2 недель.
«Тифивак» — вакцина, производимая в России. Минус препарата в том, что он начал выпускаться лишь с 2014 года и до конца не изучен. Кроме того, он запрещен для прививания детей. Огромное преимущество «Тифивак» перед аналогичными вакцинами – отсутствие в составе консервантов. Прививка имеет порошковый вид и содержит капсульный полисахарид возбудителя брюшного тифа. Иммунный ответ организма после проведения вакцинации возникает уже на 7 день.
«Тифим-ви» считается препаратом нового поколения и относится к категории Vi – вакцин, одобренных ВОЗ. Эти препараты содержат Vi – антиген, который подавляет патогенное действие возбудителя. Вакцина разрешена детям с 2 лет и имеет минимальное число побочных эффектов. Только 5 % привитых отметили осложнения после вакцинации «Тифим-ви».
График вакцинирования рассмотрен для каждого из используемых препаратов в таблице
| «Вианвак» | детям с 3 лет и взрослым по 0,5 мл | однократно | через 3 года |
| «Тифивак» | Взрослым первая инъекция 0,5 мл, вторая – 1 мл | двукратно через 25 – 35 дней | через 2 года |
| «Тифим-ви» | Детям с 2 лет и взрослым по 0,5 мл | однократно | через 3 года |
«Вианвак» и «Тифим-ви» вводится подкожно в верхнюю треть плеча. Вскрытие упаковки должно происходить с выполнением правил антисептики. Препараты не используется, если нарушена целостность упаковки или маркировки. Только что вскрытая ампула используется сразу же, хранение в открытом виде недопустимо. Вакцины сочетаются с другими прививками (кроме БЦЖ) и могут выполняться одновременно с ними.
«Тифивак» вводят подкожно под лопатку. Перед процедурой в ампулу с порошковой вакциной добавляют растворитель. Вещества смешивают до получения однородной консистенции раствора. Время полного растворения порошковых гранул не должно превышать 1 минуты. Открытую ампулу можно хранить не более 2 часов.
Препараты от брюшного тифа должны храниться при определенной температуре – от 2 до 8 градусов. Несоблюдение этих правил делает вакцины непригодными для дальнейшего использования.
Побочные эффекты прививки
После процедуры чаще других возникают следующие симптомы:
Реже побочные действия проявляются:
- рвотой;
- аллергической сыпью;
- болью в животе.
Некоторые осложнения говорят об аллергии на компоненты введенной вакцины:
- повышение температуры до 40 градусов;
- высыпания на коже;
- затрудненность дыхания;
- головокружение;
- слабость;
- бледность кожных покровов.
Прививка от брюшного тифа не введена в календарь обязательных вакцин. Но ее проведение рекомендуется только тем людям, которые имеют высокую вероятность заражения. Желательно, чтобы для прививания использовались препараты «Вианвак» или «Тифим-ви». Они вырабатывают иммунитет от недуга на максимально возможный срок — 3 года, а их ввод осуществляется однократно. Несмотря на то, что вакцины имеют небольшое количество побочных реакций, перед их использованием важно обратить внимание на противопоказания.
В Национальном календаре более десятка обязательных прививок, без которых не обойтись. Перечень жизненно необходимых вакцинаций в наше время знает практически каждый. Но существует ещё один перечень препаратов экстренного назначения или та иммунопрофилактика, которая проводится в особых случаях. Прививка от брюшного тифа входит в последний список.
В каких случаях ставят прививку от брюшного тифа? Какие вакцины используются? Как переносится эта прививка и что нужно предпринять, чтобы она прошла без последствий?
Обязательна ли прививка от брюшного тифа? Нет, её не заставят сделать всем подряд в поликлинике, как это происходит с основными прививками. Она не относится к типу рекомендуемых, когда на платной основе врач может посоветовать её провести. В странах постсоветского пространства люди не нуждаются в вакцинации от брюшного тифа.
Но бывают случаи, когда и её придётся сделать. Кому показана прививка от брюшного тифа?
- Брюшнотифозная вакцина понадобится в случае отъезда на отдых в страны с частыми вспышками брюшного тифа.
- Её заставят сделать всех работников лабораторий, участвующих в создании этой вакцины или работающих со штаммами клеток, вызывающих заболевание.
- Всем медработникам, выезжающим в регионы с эпидемиями болезни.
- Делают прививку всем людям, проживающим в странах, где с регулярной периодичностью регистрируются вспышки брюшного тифа.
- Во время развития эпидемии или даже в редких случаях возникновения единичных очагов заболевания прививку делают работникам, участвующим в обеззараживании зон инфекции — всех, кто проводит канализационные работы в данной местности, врачей, работающих в медучреждениях, где принимают больных и т. д.
- Могут привить от брюшного тифа людей, проживающих в районе с зарегистрированным случаем инфекции, даже если в стране, эпидемий за последние несколько лет не было.
В каких регионах вакцинация от брюшного тифа обязательна? Вспышки заболевания ежегодно регистрируются в Южной Америке, Африке и Азии. Во время путешествия в страны из этих регионов желательно сделать прививку для собственной безопасности.
Виды вакцин от брюшного тифа
Прививку от заболевания можно запланировать лишь в регионах с частыми эпидемиями. Профилактику брюшного тифа в наших странах чаще всего проводят в экстренных случаях. Но когда вакцина начнёт действовать, если она нужна в ближайшее время перед поездкой в экзотическую страну?
Период иммунного ответа на введение брюшнотифозной вакцины составляет не менее двух недель. То есть в случае поездки за границу в опасные по заболеванию страны прививку рекомендуют делать как минимум за 10 дней до отъезда, а лучше за 14 дней. И тут есть свои особенности — некоторые препараты предназначены лишь для плановой профилактики, а 100% эффект после их введения, проявляется лишь спустя 1–2 месяца. Поэтому перед прививкой от брюшного тифа обязательно уточните у врача какой вакциной будут проводить профилактику.
Какие существуют виды вакцин? Несколько лет назад прививали лишь тремя видами вакцин от брюшного тифа и только начиная с возраста 7 лет. На сегодня ситуация несколько изменилась.
Существуют три основных вида вакцин против инфекции.
- Живая ослабленная пероральная вакцина. Примером является вакцина Ty21a в виде капсул.
- Инактивированная инъекционная жидкая вакцина: «Вианвак», «Тифим Ви».
- Сухая вакцина «Тифивак» на основе лиофилизата бактерий.
Каждый препарат имеет свои индивидуальные особенности. На сегодня у человека есть выбор — прививку можно сделать подкожно или достаточно проглотить несколько капсул через определённые промежутки времени.
Как делают прививку от брюшного тифа
В случае с прививкой от данной инфекции приятно отметить, что есть несколько разновидностей введения профилактических препаратов. Они подходят для экстренной и плановой профилактики, о которой нужно позаботиться заранее.
Как проводят профилактику брюшного тифа?
- В местах, где обнаружены вспышки заболевания всем, у кого есть высокая вероятность встретиться с возбудителем — врачи назначают брюшнотифозный бактериофаг. Этот препарат условно можно назвать антибактериальным, так как его основная задача — истребление сальмонелл, являющимися причиной развития брюшного тифа. Препарат пьют за 1,5–2 часа до еды 1 раз в три дня. Подходит для экстренной профилактики заболевания.
- Пероральная прививка вакциной Ty21a — капсулы пьют через день. Она подходит для защиты от брюшного тифа начиная с шестилетнего возраста, а защищает вакцина сроком на 5 лет.
- Инъекционные формы вводят подкожно в верхнюю часть плеча или внутримышечно («Тифим Ви»), спустя 2–3 года нужно провести ревакцинацию для более длительной защиты. Максимальная защита — три года.
- Сухая вакцина растворяется специальной жидкостью для инъекций, назначается с 15 лет, вводят под лопатку, повторно делают ревакцинацию через месяц.
Прививку какой вакциной предпочесть? В первую очередь всё зависит от возраста. Для профилактики брюшного тифа детям используют вакцины инъекционные, но не раньше трёхлетнего возраста. В экстренных случаях лучше применять бактериофаг.
Реакции и побочные эффекты на прививку
В основном вакцинацию переносят хорошо. Побочных эффектов на все вышеуказанные препараты практически никогда не возникает. Но бывают и непредвиденные ситуации, когда организм человека специфически отреагировал на введение защитного препарата.
Какую реакцию организма можно ожидать от прививки?
- После вакцинации, возможно, незначительное повышение температуры до 37,5 ºC.
- Иногда проявляется местная реакция в виде незначительного покраснения и припухлости в месте введения инъекционных форм.
- Общая реакция организма на прививку в виде слабости, головокружения, незначительной апатии.
- После прививки может проявиться аллергическая реакция на один из компонентов препарата в виде сыпи в области его введения или на всем теле.
- В особо тяжёлых случаях возможен шок.
Побочные эффекты на прививку от брюшного тифа возникают в виде тошноты, головных болей, боли в животе и повышения температуры тела.
Все вышеперечисленные реакции беспокоят человека недолго и проходят самостоятельно в течение 1–2 дней. В редких случаях приходится принимать противовоспалительные или жаропонижающие лекарства.
Как избежать нежелательных реакций
Чтобы избежать или минимизировать возможные реакции на прививку от брюшного тифа к вакцинации нужно готовиться заранее.
- Чтобы не возникла ложная реакция в виде сыпи не ешьте необычные блюда и не вводите в рацион экзотические продукты до и после прививки.
- До и после вакцинации не нужно посещать места большого скопления людей.
- После прививки оставайтесь под наблюдением врачей в течение 30–40 минут. Не уходите из поликлиники это время, чтобы в случае развития острой реакции вам оказали экстренную помощь.
- В день проведения прививки лучше избежать употребления алкогольных напитков.
- Купаться разрешается, но за исключением общественных водоёмов. И растирать место инъекции тоже нежелательно.
- Если многие вещества вызывают аллергические реакции — то это необходимо сказать врачу и по возможности запастись противоаллергическими и противовоспалительными препаратами.
- В случае, когда человек делает прививку с помощью пероральных вакцин от брюшного тифа и возникла реакция на очередную капсулу — профилактику нужно остановить.
Кому не делают прививку? Конечно, это касается стран с очагами инфекции и групп населения, которым приходится делать иммунопрофилактику в связи со сложившейся эпидемической обстановкой по брюшному тифу.
Прививка от брюшного тифа не показана следующим лицам:
- малышам до двух лет защитные препараты от инфекции не назначаются;
- беременным женщинам и кормящим мамам;
- во время обострения хронических заболеваний или при острых инфекциях вакцинация не показана;
- у кого была реакция на предыдущую прививку;
- если у человека тяжёлые заболевания системы кровообращения, печени и желчевыводящих путей;
- при почечной недостаточности;
- живые вакцины не показаны, если у человека есть любые заболевания, сопровождающиеся ухудшением работы иммунной системы (онкология, болезни щитовидной железы, системы крови, ВИЧ-инфекция);
- лиофилизат бактерий не назначается детям до 15 лет.
В любом случае перед прививкой важно ознакомиться с инструкцией, ведь вакцины производятся разными фирмами, поэтому противопоказания могут отличаться.
В случае запланированной вакцинации против брюшного тифа прививку делают в поликлинике или амбулатории по месту жительства. Это больше касается стран, где заболевание регистрируется постоянно. Там планирую иммунопрофилактику заранее.
Как и где сделать прививку, если предстоит командировка или туристическая поездка в страны с нестабильной эпидемической ситуацией по брюшному тифу? Куда обратиться за помощью в таких случаях? Первый врач, которого нужно посетить — это участковый терапевт. Он проведёт полноценный осмотр и определит наличие противопоказаний. Затем если в поликлинике есть инфекционист — он и будет заниматься вакцинопрофилактикой.
Что делать, если в поликлинике нет вакцины? Как сделать прививку от брюшного тифа взрослым и детям в таком случае? Если время позволяет — нужный препарат закажут и привезут в поликлинику. Или можно купить вакцину самостоятельно в платной клинике.
Кому показана прививка от брюшного тифа и нужна ли она вообще? Вакцинация нужна, но не каждому, а только определённым категориям граждан и лишь в период возникновения инфекции. В нашей стране такая иммунопрофилактика в основном делается туристам, выезжающим на отдых в экзотические страны. Перед вакцинацией важно не только ознакомиться с противопоказаниями — нужно проконсультироваться с врачом обо всех возможных препаратах, чтобы подобрать свой удобный и оптимальный.
Планируя отпуск, россияне меньше всего думают о безопасности, а если и вспоминают о том, чтобы сделать прививки, то в самую последнюю очередь. И если дети в большинстве своем защищены прививками, полученными по Национальному календарю, то взрослых в экзотических (и не только) странах ждут различные инфекции, к встрече с которыми лучше подготовиться заранее, напоминают медики.
О том, от каких инфекций можно и нужно подстраховаться, собираясь в разные части света, рассказал МедНовостям заслуженный деятель науки РФ, зав. лабораторией вакцинопрофилактики и иммунотерапии НИИ вакцин и сывороток имени И.И. Мечникова, профессор Михаил Костинов.
Михаил Костинов. Фото: газета «Парус»
Прививка против вирусного гепатита А
Вирусный гепатит А можно подхватить в любой поездке — это болезнь грязных рук, некипяченой воды и плохо обработанной пищи. Но особенно велика вероятность заразиться этой инфекцией в жарком климате. Вакцинацию не поздно сделать за две недели до поездки. Одной прививки хватает на 1,5-2 года. Но если провести ревакцинацию через полгода-год, то иммунитет сохранится на 15-20 лет.
Прививка против брюшного тифа
Брюшной тиф — еще одна тяжелейшая кишечная инфекция, распространенная в жарких странах Африки, Азии и Латинской Америки. А если туристы еще и хотят познакомиться с особенностями национальной кухни (особенно приготовленной на улице), то им обязательно стоит сделать прививку против брюшного тифа. Вакцинацию проводят за 1-2 недели до поездки и хватает иммунитет на 3 года.
Прививка против менингококковой инфекции
Эту прививку рекомендуется сделать не только когда вы собрались в бедные жаркие страны, но и в Европу. В Испании, Англии и других европейских странах менингококковой инфекции намного больше, чем в России. И поэтому там вакцинация детей проводится за счет государства. А страны на пути проведения хаджа, где очень высокая заболеваемость, не дают визу паломникам без справки о вакцинации. Прививка делается однократно. И ее хватает на 5-10 лет.
Прививка против желтой лихорадки
Без прививочного сертификата не удастся пересечь границу страны, где обитают комары, передающие желтую лихорадку. Эта прививка должна быть обязательно сделана за месяц до поездки в страны Африки, Центральной и Южной Америки. Вакцина разрешена детям с двух лет. Делается она однократно и дает длительный, до десяти лет, иммунитет.
Прививка против бешенства
Бешенство — это та болезнь, которую нельзя вылечить, но вполне возможно предупредить. Расписывая преимущества отдыха в Индии, туроператоры, как правило, не предупреждают о том, что в этой стране много диких собак, шакалов и других животных — переносчиков бешенства. И, отправляясь в эту страну, а также в места естественного обитания диких обезьян и летучих мышей на срок больше 10 дней, лучше сделать прививку. Вакцинация по ускоренной схеме проводится за месяц до поездки троекратно (вторая и третья дозы вводятся на седьмой и 21 день). Приобретенный иммунитет сохраняется около трех лет.
Прививка против столбняка
В поездках повышается вероятность получения травм. Прогуливаясь босиком по пляжу можно наступить на что-то острое, а столбняк всегда был и остается в природе. Для детей, которые вакцинируются по Национальному календарю прививок, это не страшно: у них, как правило, хороший иммунитет. Но у взрослых людей после 35 лет он резко падает. Поэтому желательно сделать перед отпуском получить хотя бы одну дозу этой вакцины. Кстати, комплексная прививка против дифтерии и столбняка есть в Нацкалендаре, и каждые 10 лет ее можно делать бесплатно по полису ОМС.
Прививка против клещевого энцефалита
Клещи, переносящие энцефалит — это не чисто российский бич, и прививаться от этого смертельно опасного заболевания следует, отправляясь на продолжительный отдых в лесу не только на Урал или в Сибирь, но и в Европу и Северную Америку. Особенно много случаев заражения клещевым энцефалитом в Прибалтике, Скандинавскии, Австрии и Германии. Если вакцинация проводится впервые, для получения хорошего иммунитета необходимо сделать две прививки не позднее, чем за две недели до поездки. Проведенная через год ревакцинация обеспечивает иммунитет уже на три года.
Прививка против гепатита В
Об опасности привести из отпуска эту болезнь стоит помнить любителям татуировок, искателям приключений, а также тем, кто хочет поправить здоровье с помощью иглотерапии. Гепатит B передается через кровь и половым путем в 100 раз чаще, чем ВИЧ. Неплохо сделать прививку двукратно хотя бы за месяц до поездки. А затем провести ревакцинацию через полгода, и тогда иммунитета хватит на следующие 7-10 лет. Эта прививка есть в Нацкалендаре, и ее можно сделать бесплатно по полису ОМС лицам до 55 лет.
Как подготовить к отпуску ребенка
Дети, родители которых аккуратно соблюдают Нацкалендарь прививок, как правило, надежно защищены от всех основных инфекций. Тем не менее, в российский календарь пока не входит вакцина от ротавируса. А эта инфекция широко распространена по всему миру. Особенно опасна она для детей до года, но и в более старшем возрасте ротавирусный гастроэнтерит вызывает высокую температуру, понос, рвоту и сильное обезвоживание. Осложнения болезни в будущем могут сказаться на желудочно-кишечном тракте, сердце и нервной системе, отразиться на развитии костей и зубов.
В Европе и тех российских регионах, которые проводят эту вакцинацию в рамках своих собственных программ, прививка делается на первом году жизни (лучше до 8 месяцев) в три этапа с интервалом в месяц, и тогда считается, что ребенок защищен от этой инфекции на срок до 5-7 лет. Вакцина вводится перорально (через рот) и очень легко переносится.
Прививку от гепатита А следует сделать ребенку, отправляющемуся в жаркие страны. Не случайно у нас в стране еще лет 12 назад было принято решение о том, что все дети, которые едут отдыхать на юг за счет бюджета, должны быть привиты против гепатита А. Потому, что были серьезные вспышки, и вместо отдыха в лагерях дети оказывались в больнице.
Прививку против менингококковой инфекции в Европе делают детям за счет государства. В России вакцина рекомендована детям с девяти месяцев до двух лет, вводится она двукратно. Ребенку старше двух лет, отправляющемуся в отпуск с родителями в страны эндемичные по этой инфекции, достаточно одной прививки, это обеспечивает иммунитет на 7-10 лет.
Начиная с года, детям можно делать прививки от бешенства (три дозы по специальной схеме).
Все эти прививки не входят в Нацкалендарь в качестве обязательных (только по эпидпоказаниям), поэтому сделать их придется за деньги.
Если до отъезда в отпуск осталось совсем мало времени
Для многих инфекций существуют экстренные схемы вакцинации, которые обеспечивают достижение защитного эффекта, в случаях, когда сроки стандартной вакцинации были упущены. Эту информацию можно выяснить у врача, и, взвесив все риски, принять решение о прививке.
источник
