Брюшной тиф представляет собой острую циклическую кишечную антропонозную инфекцию. Она развивается после попадания в организм болезнетворной бактерии Salmonella typhi при помощи алиментарных путей передачи. Это значит, что способ перемещения возбудителя инфекции осуществляется от зараженного организма к восприимчивому иммунитету. Она может попасть внутри через уже зараженную воду, пищу или грязные руки. Именно поэтому важно следить за элементарными правилами личной гигиены.
После заражения человек чувствует лихорадочное состояние, а организм подвергается общей интоксикации. В организме постепенно развивается тифозный статус, появляются розеолезные высыпания на верхних слоях эпидермиса, а также специфическое поражение лимфатической системы в нижних отделах тонкой кишки.
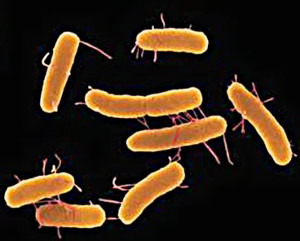
Главный возбудитель брюшного тифа Salmonella typhi представляет собой активную грамотрицательную палочку, которая имеет немного закругленные концы. Она хорошо окрашивается, если задействовать для ее выявления анилиновые красители. После попадания в организм бактерия начинает выработку эндотоксина, который считается патогенным только для людей, процесс протекает без образования спор.
Сальмонелла достаточно устойчива к условиям окружающей среды. Она может находиться в водоемах, где есть пресная вода. Бактерия сохраняет свою жизнедеятельность на протяжении одного месяца, если находится в жидкости. Но если ее поместить в молочную среду, то бактерии начинают активно размножаться и постепенно накапливаться.
Механизм передачи брюшного тифа происходит при помощи приема зараженной пищи или воды. Пациенты, которые столкнулись с этим заболеванием, могут передавать бактерии через системы водоснабжения после похода в туалет. В стуле больного содержится огромное количество болезнетворных микроорганизмов, которые хорошо сохраняются в воде.
Некоторые люди имеют легкую разновидность и степень брюшного тифа, поэтому даже не догадываются о ее существовании. Также ее трудно идентифицировать в обычной жизни. Вследствие этого они остаются носителями очень опасных микроорганизмов на протяжении длительного времени.
Бактерии имеют свойство размножаться в желчном пузыре, протоках и печени. Носитель брюшного тифа Salmonella typhi может не иметь никаких признаков или симптомов, поэтому он не догадывается о своем заболевании и представляет опасность для здоровых людей. Возбудители болезни хорошо сохраняют свою жизнеспособность в сточной воде.
Все чаще люди сталкиваются со следующими разновидностями брюшного тифа:
- Сыпной тиф. Он относится к отдельной группе инфекционных заболеваний, которые в большинстве случаев развиваются после попадания в организм риккетсий. Главные переносчики болезни от больного к здоровому человеку – это платяные, головные или лобковые вши, которые могут распространять педикулез. Существует несколько разновидностей этого заболевания – это эпидемический сыпной тиф риккетсий вида R.mooseri и Rickettsia prowazekii. В роли возбудителей и переносчиков инфекций выступают мыши и вши.
- Возвратный тиф. Этот термин используется для того, чтобы обозначить патогенные спирохеты болезни, когда переносчиками выступают вши и клещи. В таком случае инфекционное заболевание брюшного тифа протекает с чередованием симптомов. Человек может резко почувствовать приступ лихорадки, после чего температура тела приходит в свое нормальное значение.
- Брюшной тиф (дизентерия). Это инфекционная болезнь или кишечный антропоноз, который начинает развиваться после попадания в организм бактерии сальмонеллы. Существует несколько клинических форм этого заболевания – типичная и атипичная.
Также существует несколько стадий брюшного тифа – это легкая, средняя и тяжелая. При любых проявлениях этой болезни необходимо обращаться за квалифицированной медицинской помощью. Также стоит постоянно соблюдать правила личной гигиены, особенно в общественных местах.
В начальной фазе брюшного тифа пациент чувствует отсутствие аппетита, сильные головные боли, слабость, недомогание, лихорадку, диарею и состояние апатии. Если вовремя не принимать никаких мер, то человек может столкнуться с повторным рецидивом брюшного тифа.
Если вовремя не обратиться к врачу, то заболевание может перерасти в более тяжелую форму, что усложнит лечение и выздоровление больного. Несколько столетий назад, еще до внедрения в медицину левомицетина, брюшной тиф становился причиной развития тяжелой степени астении, и приводил к быстрому снижению веса и нарушению питания. В крайне тяжелых формах протекания заболевания у пациентов наблюдалось внутреннее кишечное кровотечение и перфорация толстого кишечника.
В первом случае происходит эрозия кровеносных сосудов в пейеровых бляшках, а также местах, где наблюдается высокое скопление мононуклеарных клеток в стенках кишечника. Пациенты отмечают появление кровяных прожилок в фекалиях. Обильное кровотечение происходит спустя три недели после появления болезни. Основной клинический признак, на который стоит обратить внимание – это быстрое снижение артериального и кровяного давления, а также температуры тела. Это специфические осложнения брюшного тифа, на которые нужно сразу же обратить внимание.
Перфорация кишечника подразумевает под собой развитие патологического процесса в лимфоидной ткани. Постепенно инфекция распространяется на мышечные и серозные слои стенок кишечника, вследствие чего происходит его перфорация. Антимикробные препараты помогают за максимально короткое время справиться с клиническими проявлениями, а также предупреждением осложнений.
Палочка брюшного тифа в некоторых случаях локализуется в любых внутренних органах, где вызывает образование местного гнойного процесса. Эти процессы становятся причиной развития менингита, хондрита, периостита, остеомиелита, артрита, а также пиелонефрита.
К наиболее часто встречающимся осложнениям можно отнести пневмонию, которая образуется после попадания в организм бактериальной инфекции.
Если человек отметил у себя первые симптомы брюшного тифа, то стоит немедленно обратиться за консультацией к инфекционисту. Он внимательно выслушает все жалобы пациента и назначит полное обследование, чтобы определить возбудителя заболевания. Специалист обязательно обратит внимание на историю болезни, а также определит эпидемиологический анамнез. Сюда относится определение контакта с инфицированными больными или выезд в зараженные зоны. Часто врачу может потребоваться дополнительное обследование, после чего он назначит необходимое лечение.
Для определения брюшного тифа потребуется сдать посев и мазки на микрофлору, выполнить ПЦР-диагностику, биохимический анализ и маркеры крови. Важно помнить, что инкубационный период брюшного тифа составляет около двух недель, после чего болезнь начинает развиваться в острой форме. Необходимо вовремя определить заболевание для быстрого выздоровления.
Пути передачи брюшного тифа бывают разнообразными, а маленькие дети часто плохо моют руки после прогулки, поэтому в кишечник может легко попасть инфекция сальмонеллы. Родители смогут заметить первые симптомы очень быстро. Поведение и состояние ребенка изменяются, он становится вялым, снижается физическая активность, а также отношение к любимым игрушкам.
Острая форма брюшного тифа у детей характеризуется появлением высокой температуры, лихорадки, ярко выраженных симптомов интоксикации, а также обнаружением розеолезных высыпаний на коже. Дети, в отличие от взрослых, чаще сталкиваются с негативными последствиями, поэтому важно вовремя обратиться к опытному инфекционисту за квалифицированной помощью.
Дети нуждаются в обязательной госпитализации, где им проведут комплексное лечение и подберут специальную диету. При этом важно соблюдать тщательную гигиену полости рта, а также ухаживать за кожей, чтобы уберечь себя от развития стоматита.
Симптомы брюшного тифа зависят от клинической формы и степени тяжести заболевания. Выделяются типичная и атипичная (абортивная, стертая) формы, различный вид течения заболевания: рецидивирующий, циклический. Признаки брюшного тифа изменяются по мере развития болезни:
- Инкубационный период. Характеризуется общей слабостью, тошнотой, чувством разбитости. Может продолжаться от трех дней до трех недель.
- Повышение температуры. Нарастание температуры идет постепенно, может достигать 40 градусов через неделю после появления первых симптомов болезни у детей.
- Высыпания на животе и груди. Сыпь при брюшном тифе не яркая, округлая, имеет четкие контуры. Появляется после двух недель болезни.
- Интоксикация организма. У больного появляются головокружения, слабость, бредовые состояния, потливость.
- Поражение тонкого кишечника, лимфоузлов. При брюшном тифе врач обращает внимание на синдром Падалки. При простукивании брюшной стенки специалист может отметить, что в правом нижнем отделе изменяется звук. Появляется боль внизу живота.
- Поражение печени, селезенки. Печень увеличивается, у человека начинается желтуха.
Если не производится лечение, при брюшном тифе возможно развитие кишечного кровотечения. Заболевание опасно своими осложнениями: перитонитом, менингитом, холециститом и другими последствиями.
У взрослых симптомы брюшного тифа начинают проявляться еще в инкубационный период. Больные отмечают недомогание, слабость, снижение аппетита, головные и мышечные боли. Температура держится в пределах 37,5-38,5 градусов, повышаясь к вечеру.
Состояние больного ухудшается быстрыми темпами, при брюшном тифе температура может достигать 39,5-40 градусов. Пациенты жалуются на ряд неприятных симптомов:
- бессонницу, отсутствие аппетита;
- жажду, сухость во рту, горечь на языке;
- учащение сердцебиения;
- потливость;
- боли в мышцах и суставах;
- боли в брюшине, вздутие живота;
- заторможенность, потерю сознания.
Сроки появления сыпи при брюшном тифе колеблются от одной недели до двух. Высыпания розоватые, с четкими контурами, чаще всего внизу груди, на боках, вверху живота. Больному элементы сыпи не доставляют неприятных ощущений. Пятна исчезают через 3-5 дней, возможно подсыпание новых элементов, кожа остается слабопигментированной небольшой промежуток времени.
В острый период болезни увеличивается селезенка и печень. Лицо пациента становится бледным, одутловатым. При брюшном тифе отмечается нестабильный стул. Запоры чередуются с поносом. Если развивается осложнение, появляются кровотечения в кишечнике, кровавая диарея.
При тяжелом протекании заболевания специалисты диагностируют у пациентов «тифозный статус», который сопровождается следующими симптомами:
источник
Некоторые люди являются переносчиками болезни, не имея ее симптомов, когда бактерии брюшного тифа попадают в желчь или в камни желчного пузыря. Оттуда бактерии могут периодически мигрировать в кишечник и выводиться с фекалиями, загрязняя таким образом воду, землю или растения, которые были подкормлены отходами жизнедеятельности человека. Брюшной тиф хорошо поддается лечению антибиотиками. При раннем лечении серьезные симптомы маловероятны, хотя приблизительно один из пяти пациентов испытывает рецидив болезни.
Этиология. Возбудитель — брюшнотифозная бактерия S.typhi, относящаяся к сем. Enterobacteriaceae, роду Salmonella, по схеме Кауфмана — Уйта — к серогруппе D.
Это грамотрицательные палочки, подвижные благодаря наличию жгутиков, спор не образуют, аэробы.
Морфологически S.typhi не отличается от других видов Salmonella. Отличия установлены по ферментативной активности (биохимические свойства) и серологическим признакам (антигенная структура). S.typhi содержит соматический антиген — термостабильный О-антиген, в состав которого входит Vi-антиген (антиген вирулентности), и жгутиковый (термолабильный) — Н-антиген. В зависимости от чувствительности к фагам возбудители подразделяются на 96 фаговаров (фаготипов), в России и СНГ применяют сокращенную схему фаготипирования, включающую 45 фаговаров.
S.typhi относится к высоковирулентным бактериям, экзотоксин не продуцирует. Механизм патогенеза связан с термостабильным эндотоксином, высвобождающимся при аутолизисе бактериальной клетки.
Вирулентность и патогенность возбудителя брюшного тифа не являются постоянными величинами. В ходе инфекционного процесса, при длительной персистенции возбудителя в организме микроб претерпевает значительные изменения, что приводит к появлению различных вариантов, в частности к Z-трансформации. К факторам, способствующим образованию Z-форм, относится антибактериальная терапия. Выделенный на высоте болезни микроб более вирулентен, чем в период ее угасания. В условиях высокой эпидемиологической заболеваемости непрерывный пассаж микробов из одного организма в другой ведет к росту вирулентности и патогенности сальмонелл.
Бактерии устойчивы к воздействию высоких и низких температур, выдерживают нагревание до 60-70 °С в течение 20-30 минут. На дне водоемов они сохраняются в течение нескольких месяцев, в проточной воде несколько дней, в стоячей воде — до 1—1,5 лет. Благоприятной средой для развития S.typhi являются пищевые продукты (молоко, сметана, творог, студень). Вместе с тем микроорганизмы разрушаются от воздействия обычных дезинфицирующих растворов фенола, лизола, хлорной извести и хлорамина через несколько минут. Присутствие в воде активного хлора в дозе 0,5—1,0 мг/л обеспечивает надежное обеззараживание воды в отношении брюшнотифозных сальмонелл.
• Брюшной тиф вызывает бактерия Salmonella typhi, которая вторгается в стенку тонкого кишечника.
• Брюшной тиф передается с водой и продуктами, загрязненными фекалиями инфицированного человека.
• Почти 5 процентов выздоровевших людей становятся хроническими переносчиками инфекции; они переносят бактерии и распространяют болезнь, но сами не имеют никаких ее признаков.
• Мухи могут распространять бактерии и вызывать эпидемии; это обычно наблюдается в областях с плохими санитарными условиями.
Эпидемиология. Брюшной тиф является антропонозом.
По данным ВОЗ, нет ни одной страны, свободной от брюшнотифозной инфекции. До настоящего времени не исключены летальные исходы при данном заболевании. В связи с этим брюшной тиф является актуальной проблемой для практической и теоретической медицины.
В последние годы заболеваемость брюшным тифом в Российской Федерации сохранялась на относительно низком уровне. Так, в 2003—2004 гг. она не превышала 0,1—0,13 на 100 000 населения. Однако в 2005 г. зарегистрировано повышение заболеваемости до 0,14 на 100 тыс. населения. Возникновению брюшного тифа способствует формирование хронического бактерионосительства как резервуара инфекции.
Источником инфекции является больной или бактериовыделитель. Наибольшую опасность представляют пациенты на 2—3-й неделе заболевания, поскольку в это время происходит массивное выделение возбудителя с фекалиями. Кроме того, важную роль в распространении брюшного тифа играют больные легкими и атипичными формами брюшного тифа, у которых заболевание остается нераспознанным и не осуществляется их своевременная изоляция.
Передача возбудителя осуществляется контактно-бытовым, водным, пищевым путем. Кроме того, значительная роль принадлежит «мушиному» фактору.
Контактно-бытовой путь передачи является основным среди детей раннего возраста. При этом регистрируются единичные случаи или семейные очаги инфекции.
Водный путь характерен для сельской местности.
Водные вспышки протекают легче пищевых в связи с относительно небольшой дозой возбудителя, сопровождаются высоким уровнем заболеваемости. При этом кривая заболеваемости имеет крутой подъем и быстрый спад.
Пищевые вспышки часто возникают после употребления инфицированных молока и молочных продуктов. При этом заболевание характеризуется укороченным инкубационным периодом, более тяжелым течением, возможными летальными исходами.
К брюшному тифу существует всеобщая восприимчивость. Дети болеют значительно реже, чем взрослые (16—27,5% от общей заболеваемости). Наиболее часто поражается возрастная группа от 7 до 14 лет. Индекс контагиозности 0,4.
Для брюшного тифа характерна летне-осенняя сезонность.
В прошлом, до применения антибиотиков, летальность при брюшном тифе превышала 20%. В настоящее время, при условии своевременной диагностики и назначении антибактериальной терапии, величина этого показателя составляет менее 1%.
После перенесенного заболевания большая часть детей освобождается от возбудителя через 2—3 недели после нормализации температуры тела. У реконвалесцентов вырабатывается стойкий, обычно пожизненный, иммунитет. Вместе с тем примерно у 2—10% переболевших брюшнотифозная сальмонелла продолжает обнаруживаться в течение многих месяцев в испражнениях, желчи, моче. Среди причин, способствующих формированию длительного или хронического носительства, следует указать неадекватную антибактериальную терапию, наличие сопутствующих заболеваний гепатобилиарной системы, почек, желудочно-кишечного тракта, иммунодефицитные состояния. Ряд авторов рассматривают брюшнотифозное носительство как хронический инфекционный процесс.
Патогенез. Брюшнотифозная палочка через рот, минуя желудок и двенадцатиперстную кишку, достигает нижнего отдела тонкой кишки, где и происходит ее первичная колонизация. Внедряясь в лимфоидные образования кишечника — солитарные фолликулы и пейеровы бляшки, а затем в мезентеральные и забрюшинные лимфоузлы, бактерии размножаются, что соответствует инкубационному периоду. Затем возбудитель прорывается в кровеносную систему — развивается бактериемия, эндотоксинемия. При этом появляются начальные симптомы заболевания: лихорадка, общеинфекционный синдром. В результате гематогенного заноса бактерий в различные органы возникают вторичные очаги воспаления, образование брюшнотифозных гранулем. В дальнейшем развивается вторичная бактериемия. С желчью сальмонеллы вновь попадают в кишечник, внедряясь в сенсибилизированные лимфатические образования. При этом в последних развивается гиперергическое воспаление с характерными фазами морфологических изменений и нарушением функции желудочно-кишечного тракта.
Выделяющийся при гибели микроорганизмов эндотоксин оказывает влияние на ЦНС и сердечно-сосудистую систему, что может сопровождаться развитием тифозного статуса и гемодинамическими нарушениями, проявлениями которых являются приток крови к внутренним органам, падение АД, относительная брадикардия, грубые метаболические нарушения, гепатоспленомегалия.
Начало инфекционного процесса сопровождается активацией защитных систем организма, конечной целью которой является элиминация возбудителя и восстановление нарушенного гомеостаза. В этом процессе важная роль принадлежит слизисто-тканевым барьерам, бактерицидным свойствам крови, фагоцитарной активности макрофагов, усилению функции выделительных систем (гепатобилиарной, мочевыделительной и кишечника). Лизис S.typhi, освобождение специфических антигенов, их контакт с иммунокомпетентными клетками приводит к запуску каскада реакций, реализующих иммунный ответ. При этом сила иммунного ответа генетически детерминирована и определяется особенностями фенотипа по системе HLA.
Перенесенная болезнь оставляет достаточно стойкий и длительный иммунитет. Повторное заболевание брюшным тифом — явление редкое.
Вместе с тем у 3—5% реконвалесцентов возможно формирование длительного бактерионосительства, патогенез которого окончательно не изучен.
Хроническое бактерионосительство базируется на внутриклеточной персистенции возбудителя в клетках мононуклеарной фагоцитарной системы, что обусловлено ее генетически детерминированной неполноценностью.
Причинами формирования брюшнотифозного носительства являются фенотипические особенности иммунной системы, наличие феномена незавершенного фагоцитоза, развитие вторичной иммунологической недостаточности и снижение мощности антиоксидантной защиты. Имеются сведения, что в случаях бактерионосительства брюшнотифозные бактерии при внутриклеточном паразитировании могут переходить в L-формы, которые в определенных условиях среды могут реверсировать в исходные формы и вызывать бактериемию с развитием вторичных очагов.
Процесс протекает пожизненно в виде двух сменяющихся стадий — латенции (при этом возбудитель во внешнюю среду не выделяется) и выделения возбудителя из организма.
• Постоянная лихорадка и озноб. Температура повышается утром.
• Общее плохое самочувствие.
• Бледная, красноватая сыпь на коже плеч, груди и спины, длящаяся три-четыре дня.
• Изменения личности, бред; кома.
Патоморфология. На первой неделе заболевания брюшным тифом очаговые воспалительные изменения, обычно продуктивного характера, возникают прежде всего в лимфоретикулярных образованиях подвздошной кишки. Формируются гранулемы, состоящие из крупных клеток с массивной светлой цитоплазмой — стадия мозговидного набухания.
На 2-й неделе заболевания гранулемы некротизируются.
На 3-й неделе некротические участки отторгаются, образуются язвы, доходящие до мышечного слоя и серозной оболочки. В этом периоде специфические осложнения брюшного тифа — перфорация кишечника и кишечное кровотечение — развиваются наиболее часто.
На 4-й неделе наступает период чистых язв.
На 5—6-й неделе начинается заживление язв, не приводящее к образованию рубцов или стеноза.
Указанные стадии морфологических изменений в кишечнике в определенной степени условны как по характеру, так и по срокам возникновения.
В связи с функциональной незрелостью иммунной системы у детей раннего возраста патологоанатомические нарушения ограничиваются стадией мозговидного набухания, поэтому специфические осложнения брюшного тифа у пациентов этой возрастной группы не встречаются.
Брюшной тиф классифицируется следующим образом:
• атипичные (стертая и субклиническая формы, протекающие с преимущественным поражением отдельных органов — пневмотиф, нефротиф, колотиф, менинготиф, холанготиф).
• негладкое (обострения, рецидивы, осложнения, формирование хронического носительства).
Примеры оформления диагноза:
1. Брюшной тиф, типичная, среднетяжелая форма, острое, гладкое течение.
2. Брюшной тиф, типичная тяжелая форма, затяжное рецидивирующее, негладкое течение.
Осложнения: кишечное кровотечение, нормохромная анемия.
Инкубационный период при брюшном тифе может колебаться в пределах от 3 до 50 дней. Средняя продолжительность наиболее часто составляет 10—14 дней.
У большинства детей заболевание начинается остро. При этом можно выделить периоды нарастания клинических симптомов (5—7 дней), разгара (7-14 дней), угасания (14—21 день) и реконвалесценции (после 21 дня болезни).
Заболевание начинается с упорной головной боли, бессонницы, нарастающего повышения температуры тела, усиливающейся интоксикации. Затем возникает угнетение психической деятельности, а при тяжелых формах — тифозный статус. Последний проявляется оглушенностью больных, бредом, галлюцинациями, потерей сознания. В настоящее время тифозный статус наблюдается редко, что, по-видимому, связано с ранним назначением антибиотиков и проведением дезинтоксикационной терапии.
Одним из основных симптомов брюшного тифа является лихорадка. Средняя продолжительность лихорадочного периода при брюшном тифе в современных условиях составляет 13—15 дней. В остром периоде у большинства заболевших температура тела повышается до 39—40 °С. При тяжелых формах брюшного тифа лихорадка имеет постоянный характер. Следует отметить, что чем меньше суточные температурные размахи, тем тяжелее протекает заболевание.
При легких и среднетяжелых формах нередко наблюдается ремиттирующая или интермиттирующая лихорадка.
В динамике брюшного тифа выделяют несколько типов температурной кривой: Боткинский, Вундерлиха, Кильдюшевского. Однако в современных условиях преобладает лихорадка неправильного, или ремиттирующего типа, что затрудняет клиническую диагностику инфекции.
Изменения со стороны органов пищеварения характеризуются сухими, потрескавшимися (фулигинозными) губами, увеличенным и обложенным густым коричневым (или грязно-серым) налетом языком, иногда ангиной Дюге, метеоризмом, гепатоспленомегалией, запором, изредка поносом (вид «горохового пюре»), увеличением мезентеральных лимфатических узлов (симптом Падалки).
В разгар заболевания со стороны сердечно-сосудистой системы могут наблюдаться относительная брадикардия, дикротия пульса, снижение АД, приглушенность или глухость сердечных тонов.
На 6—9-й день болезни на коже живота, боковых поверхностей груди и спине появляется розеолезная сыпь в виде розоватых мелких пятен (2— 3 мм в диаметре). Исключительно редко экзантема бывает на лице. При надавливании розеолы исчезают, но через несколько секунд появляются вновь. Поскольку элементы необильные, их обнаруживают только при внимательном осмотре. Через 3—4 дня после исчезновения первых розеол возможно появление новых элементов — «феномен подсыпания».
Поражение почек у большинства больных ограничивается преходящей лихорадочной альбуминурией, но возможно развитие и острой почечной недостаточности.
Половая система поражается редко, хотя возможно возникновение орхита и эпидидимита.
Период разрешения болезни характеризуется снижением температуры тела. При современном течении температура чаще снижается коротким лизисом без амфиболической стадии. Исчезает головная боль, нормализуется сон, улучшается аппетит, очищается и увлажняется язык, увеличивается диурез. Вместе с тем слабость, раздражительность, лабильность психики, исхудание могут длительно сохраняться. Возможна субфеб-рильная температура как результат вегетативно-эндокринных расстройств. Обострение брюшного тифа характеризуется новым повышением температуры тела, ухудшением обшего состояния, усилением головной боли, мучительной бессонницей, появлением розеолезной экзантемы.
Иногда развиваются поздние осложнения: тромбофлебиты, холецистит.
Следует помнить, клиническая картина брюшного тифа характеризуется определенным полиморфизмом, при котором симптомы, указывающие на поражение тех или иных внутренних органов, могут регистрироваться с различной частотой.
При брюшном тифе наблюдаются характерные изменения со стороны периферической крови. Так, в первые 2—3 дня содержание лейкоцитов может быть нормальным или повышенным. В разгар клинических проявлений развиваются лейкопения, нейтропения со сдвигом лейкоцитарной формулы влево, ускоренная СОЭ. Характерным признаком является анэозинофилия.
Особенностями брюшного тифа у детей раннего возраста являются острое начало заболевания, более короткий лихорадочный период, частое возникновение диарейного синдрома, тяжелых форм заболевания, угроза летального исхода. Возможны катаральные явления, менингеальный и энцефалитический синдромы. Неспецифические осложнения развиваются быстро. В то же время экзантема, относительная брадикардия и дикротия пульса, ангина Дюге, лейкопения, кишечные кровотечения и перфорации встречаются редко.
Заболевание у вакцинированных характеризуется более легким течением, частым развитием абортивных форм, укорочением лихорадочного периода, редким возникновением экзантемы, осложнений и рецидивов, отсутствием летальных исходов.
При стертой форме брюшного тифа основные симптомы заболевания едва выявляются, выраженная интоксикация отсутствует, температура тела повышается до субфебрильных цифр, иногда наблюдается кратковременное разжижение стула.
Диагностика возможна только на основании бактериологического и серологического исследований, а также при развитии специфических осложнений.
Субклиническая форма манифестных проявлений не имеет и обычно выявляется в очагах после проведения дополнительных обследований.
К атипичным формам брюшного тифа относятся:
• безлихорадочный вариант течения;
При перечисленных разновидностях заболевания в клинической картине на первый план выступают поражения отдельных органов. Кроме того, возможно развитие «брюшнотифозного сепсиса», протекающего без кишечных изменений. В настоящее время указанные формы инфекции встречаются редко. Среди атипичных форм наиболее тяжело протекают гиперпиретическая и геморрагическая. При последней наряду с розеолезной экзантемой появляются обильные геморрагические элементы на коже и слизистых оболочках.
В качестве критериев формы тяжести могут быть использованы:
• характер и продолжительность лихорадки;
• выраженность и продолжительность симптомов интоксикации: степень поражения ЦНС (головная боль, бессонница, заторможенность, тифозный статус), степень поражения сердечно-сосудистой системы (тахи- или брадикардия, снижение АД, коллапс);
• наличие признаков ДВС-синдрома;
• наличие специфических и неспецифических осложнений.
О негладком течении заболевания говорят в случае развития обострения, рецидива или осложнения. Под обострением понимают новую вспышку инфекционного процесса в период ранней реконвалесценции. При этом на спаде болезни, до нормализации температуры тела, вновь нарастают лихорадка, интоксикация, появляются свежие розеолы, увеличиваются печень и селезенка. Обострения бывают одиночными или повторными.
Рецидив — это возврат болезни, возникающий после нормализации температуры тела и исчезновения симптомов интоксикации. До применения антибиотиков рецидивы чаще возникали в первые две недели апирексии, что определяло сроки выписки больных из стационара. Отмечено, что чем тяжелее протекал брюшной тиф, тем выше вероятность развития рецидива. Кроме того, поздно начатая или проведенная коротким курсом антибактериальная терапия также способствует реактивации инфекции.
Осложнения при брюшном тифе могут быть как специфические, так и неспецифические. К последним относятся пневмонии, паротиты, абсцессы, отиты, пиелиты, стоматиты, тромбофлебиты, невриты, плекситы.
Кишечные кровотечения могут наблюдаться у 0,7-0,9% больных брюшным тифом и, как правило, развиваются в конце 2—3-й недели. Формированию этого осложнения способствует поздно начатая антибактериальная терапия. В зависимости от глубины поражения кишечной стенки, количества кровоточащих язв, калибра изъязвленных сосудов, уровня АД, состояния свертывания крови кишечные кровотечения могут быть профузными или небольшими (капиллярные кровотечения). Возникают кровотечения внезапно.
При обильном кровотечении ухудшение состояния больного совпадает с появлением следующих симптомов:
• снижение температуры тела;
• нарастающая слабость, головокружение;
• бледность кожи, похолодание конечностей;
• помрачение сознания, коллапс;
• появление в каловых массах примеси крови как измененной (мелена), так и алой.
При необильных кровотечениях общее состояние больного может существенно не изменяться и указанное осложнение диагностируется либо по наличию дегтеобразного стула, либо в результате исследования кала на скрытую кровь и по прогрессирующей анемизации.
Не менее грозным осложнением является прободение кишки, встречающееся у 0,1-0,5% больных брюшным тифом. Перфорация обычно возникает в терминальном отделе подвздошной кишки, изредка в толстой кишке. Перфоративные отверстия могут быть единичными или множественными, их размеры колеблются от едва заметных до 1,5 см.
При прободении кишки у больных возникают:
• дефанс мышц передней брюшной стенки, симптомы раздражения брюшины;
• снижение температуры тела, бледность кожных покровов;
• одышка смешанного характера;
В дальнейшем при отсутствии хирургического пособия:
• повышается температура тела;
• исчезает печеночная тупость;
Перечень некоторых заболеваний, подлежащих исключению по синдрому «лихорадка»
Сыпной тиф и болезнь Брилла
Тифоподобная форма сальмонеллеза
Генерализованная форма туляремии
Крымская геморрагическая лихорадка
Лейкоцитоз в общем анализе крови может развиваться через несколько часов от начала прободения.
• Для постановки диагноза необходимы лабораторные анализы.
По синдрому «лихорадка» брюшной тиф следует отличать от ряда инфекционных и неинфекционных заболеваний.
У большинства больных паратифы А и В клинически отличить от брюшного тифа практически невозможно. В связи с этим окончательный диагноз устанавливается после получения результатов бактериологического и серологического исследований.
Сыпной тиф отличается от брюшного тифа наличием:
• раннего увеличения селезенки;
• раннего появления розеолезно-петехиальной сыпи с излюбленной локализацией (сгибательные поверхности рук, живот, грудь).
В первые дни заболевания возникает необходимость проведения дифференциального диагноза между гриппом и брюшным тифом по синдромам «лихорадка» и «интоксикация». При этом следует помнить, что для гриппа характерны:
• рост заболеваемости в холодное время года;
• бурное внезапное начало заболевания;
• кратковременное (3-4 дня) повышение температуры тела при неосложненном течении;
Кроме того, при гриппе не бывает гепатоспленомегалии, розеолезной экзантемы.
Клиническая картина острого бруцеллеза характеризуется резкой потливостью, полиаденитом, мышечными и суставными болями, невралгиями, высокой, но относительно легко переносимой больными лихорадкой. Позже появляются бурситы, фиброзиты, артриты. Имеет значение анализ эпидемиологического анамнеза, так как бруцеллез чаще всего является профессиональным заболеванием. Окончательный диагноз устанавливается при наличии положительных реакций Райта, Хэдельсона, кожно-аллергической пробы Бюрне.
Инфекционный мононуклеоз отличается от брюшного тифа:
• «кружевного» творожистого налета на миндалинах;
• увеличения заднешейных лимфатических узлов;
• изменений в гемограмме — лейкоцитоз, лимфоцитоз, атипичные мононуклеары;
• положительной реакции Пауля—Буннеля, или обнаружения специфических антител к ВЭБ;
• коричневого налета на языке.
В отличие от брюшного тифа при псевдотуберкулезе могут выявляться:
• ранние (на 1—4-й день болезни) скарлатиноподобные, реже пятнисто-папулезные, высыпания на коже;
• сгущение сыпи в виде «капюшона», «перчаток» и «носков»;
Отличить лептоспироз от брюшного тифа помогают:
• характерный эпидемический анамнез;
• бурное, внезапное начало заболевания;
• жалобы на боли в икроножных мышцах, усиливающиеся при ходьбе;
• характерный внешний вид больного (гиперемия и одутловатость лица, склерит);
• полиморфная экзантема (у тяжелых больных — геморрагическая), появляющаяся на 3—6-й день болезни;
• поражение почек (олиго- или анурия, положительный симптом Пастернацкого, изменения в общем анализе мочи в виде протеинурии, лейкоцитурии, микрогематургии).
Установление диагноза брюшного тифа базируется на данных бактериологических и серологических исследований. Материалом для бактериологических исследований служат кровь, содержимое розеол, пунктат костного мозга, желчь, моча и фекалии.
Наиболее ранним методом бактериологической диагностики является исследование крови (гемокультура). Кровь берут в любой день заболевания при повышении температуры тела. Вероятность выделения гемокультуры зависит от сроков посева крови: чем раньше, тем вероятность больше.
Повышению вероятности выделения возбудителя способствует подкожное введение (при отсутствии противопоказаний) 0,1%-ного раствора адреналина в возрастной дозировке, что стимулирует сокращение селезенки и способствует выходу в кровяное русло возбудителей. В ранние сроки кровь берут до начала химиотерапии, не менее 10 мл, в более поздние сроки — 15—20 мл. Посев производят у постели больного на питательную среду в строгом соотношении 1 : 10 (во избежание бактерицидного действия крови на возбудителя).
При невозможности непосредственного посева у постели больного кровь стерильно смешивают с 40%-ным цитратом натрия в соотношении:
9 частей крови и 1 часть цитрата натрия — и направляют в лабораторию для дальнейших исследований.
Предварительный результат получают через 2—3 дня, окончательный — через 5—10 суток. Увеличение кратности посева (3 дня подряд) повышает вероятность выделения гемокультуры.
При появлении сыпи на коже можно производить посев содержимого розеол. Для этого кожу над ними обрабатывают 70°-ным спиртом и скарифицируют, затем вносят каплю желточного или простого бульона, отсасывают, переносят во флаконы с 50 мл бульона. Этот метод не является ранним, так как розеолы появляются на 8—10-е сутки.
При посеве костного мозга (миелокультура) положительные результаты могут быть получены как при наличии температуры тела, так и при нормальной температурной реакции.
Посев фекалий (копрокультура) обычно производится на 8—10-е и последующие сутки. Для повышения вероятности выделения копрокультуры целесообразно давать минеральное слабительное. Положительные результаты получают на 2—3-й, реже — на 1-й неделе заболевания.
Посев мочи (уринокультура) в количестве 20-30 мл производится непосредственно на питательные среды, начиная со 2-й недели заболевания.
Посев желчи (биликультура) всех 3 порций (А, В, С) в количестве 1-
2 мл производят на среды обогащения с 8—10-го дня заболевания. Вероятность ее выделения в 15 раз выше, чем копрокультуры.
Серологические методы применяют в конце 1-й недели заболевания, в период появления специфических антител.
Реакция Видаля позволяет выявлять специфические антитела — агглютинины. Ставится с О- и Н-антигенами. Антитела к О-антигенам появляются на 4—5-е сутки, и уровень их снижается в период реконвалесценции. Антитела к Н-антигену появляются на 8— 10-е сутки и сохраняются 2—3 месяца после выздоровления. Положительным считается результат в титре
1 : 200 при его нарастании в динамике заболевания. РИГА более чувствительна и специфична, ставится с О-, Н- и Vi-антигенами. Диагностический титр с О- и Н-антигеном 1 : 160-320, с Vi-антигеном — 1 : 40-1 : 80 и выше.
Методы экспресс-диагностики РИФ, РНФ, ИФА применяются реже.
ИФА позволяет осуществить раздельное определение специфических антител, относящихся к иммуноглобулинам классов М и G. Выявление Ig класса М указывает на острое заболевание, Ig класса G — на вакцинальную природу антител или на перенесенную инфекцию.
Для экспресс-диагностики брюшного тифа и бактерионосительства используются следующие реакции;
• реакция нарастания титра фага (РНФ);
• реакция нейтрализации антител (РНА);
• иммуноферментный метод (ИФА);
• иммунорадиометрический анализ (ИРА).
Указанные методы специфичны, чувствительны и позволяют в течение нескольких часов обнаружить присутствие брюшнотифозных бактерий в крови, моче, фекалиях, желчи.
• Не принимайте аспирин или другие продаваемые без рецепта обезболивающие лекарства при брюшном тифе, если только они не прописаны врачом. Эти лекарства могут понизить кровяное давление; аспирин может также способствовать желудочно-кишечному кровотечению.
• Антибиотик хлорамфеникол наиболее часто прописывают, чтобы лечить брюшной тиф в развивающихся странах. Другие антибиотики, типа ципрофлоксацина или триметопримсульфаметоксазола, также могут быть эффективны.
• Лекарства против диареи могут быть необходимы, чтобы уменьшить диарею и спазмы.
• Переливания крови могут быть необходимы в случае кровотечения в кишечнике.
• Кортикостероид дексаметазонон может использоваться в серьезных случаях, когда затронута центральная нервная система, чтобы ликвидировать бред, судороги или предотвратить удар.
• Срочная операция может быть необходима в случае перфорации кишечника.
• Несколько месяцев лечения антибиотиками может привести к уничтожению бактерий у хронических переносчиков болезни; иногда необходимо хирургическое удаление желчного пузыря (холецис-тэктомия).
Лечение брюшного тифа у детей осуществляется только в стационаре и предусматривает назначение строгого постельного режима, который следует соблюдать до 6-го дня нормальной температуры тела. Затем ребенку разрешают сидеть в постели, а с 10-го дня нормальной температуры — ходить.
Диета больных должна быть механически и химически щадящей, способствовать уменьшению бродильных и гнилостных процессов и в то же время быть достаточно калорийной. Используются дробные кормления малыми порциями, каждые 3—4 часа. В течение суток больной должен получать жидкость в объеме, соответствующем физиологической потребности с учетом текущих патологических потерь. В период реконвалесценции диета расширяется, постепенно увеличивается объем пищи. Исключают продукты, вызывающие усиленную перистальтику и газообразование (черный хлеб, горох, фасоль, блюда из капусты). В рацион вводят отварное нежирное мясо и нежирные сорта отварной рыбы, блюда из яиц, белый хлеб, кисломолочные продукты, измельченные овощи и фрукты.
В качестве этиотропного средства назначается ампициллин внутримышечно или внутрь в комбинации с химиопрепаратами, действующими на грамотрицательную флору. Помимо ампициллина можно использовать левомицетин, амоксиклав, амоксициллин, уназин, рифампицин. Антибиотики применяют на протяжении всего лихорадочного периода и еще 7—10 дней после установления нормальной температуры тела. Антибактериальная терапия не предупреждает возникновения рецидивов и формирования хронического бактерионосительства. Применение антибиотиков в комбинации с иммуномодулирующими средствами способствует более эффективной элиминации бактерий из организма. Противогрибковые средства назначаются по показаниям.
Патогенетическая терапия предусматривает введение жидкости внутрь или парентерально по общим принципам (в зависимости от формы тяжести), симптоматические средства, комплекс витаминов, ингибиторов протеаз и др.
Врачебная тактика при развитии специфического осложнения у больного брюшным тифом зависит от его характера. Так, при кишечном кровотечении пациента не следует кормить в течение суток, через 10—12 часов можно поить холодным чаем. Через 24 часа можно давать небольшое количество желе, затем в течение 3—4 дней диету постепенно расширяют и к концу недели переводят на обычный для брюшнотифозных больных стол. При длительных и массивных кровотечениях целесообразна катетеризация центральной вены, подкожное назначение атропина при профузных кровотечениях уменьшает перистальтику кишечника, способствует улучшению тромбообразования. Кроме того, используются тромбоэритроцитарная масса, криоплазма, фибриноген, викасол, препараты кальция, рутин, аскорбиновая кислота, ингибиторы фибринолиза.
При появлении симптомов прободения кишечной стенки необходим срочный перевод больного в хирургическое отделение для ушивания перфоративного отверстия.
Реконвалесцентов брюшного тифа выписывают из стационара после полного клинического выздоровления, но не ранее 14-го дня от момента нормализации температуры тела (после лечения антибиотиками — не ранее 21-го дня) и получения двукратного отрицательного бактериологического исследования фекалий и мочи, начатого в день отмены антибиотика и проведенного с интервалом 5 дней. Детям старшего возраста проводится однократное дуоденальное зондирование.
Лица, переболевшие брюшным тифом, подлежат диспансерному наблюдению. При этом не позднее 10-го дня после выписки из стационара осуществляется пятикратное бактериологическое исследование кала и мочи с интервалом 1—2 дня. В дальнейшем, на протяжении двух лет, 4 раза в год проводится трехкратное исследование кала и мочи. При отрицательных результатах дети подлежат снятию с учета.
Диета должна быть механически и химически щадящей. Строгая диета должна соблюдаться вплоть до 12—15-го дня с момента нормализации температуры, затем постепенно переходить к назначению выздоравливающим общего стола (диета № 15). В лихорадочном периоде можно давать следующие продукты: хлеб белый получерствый (150—200 г для взрослого), белые сухари (75 г в день), сливочное масло (30—40 г), простоквашу, кефир, ацидофилин (в количестве до 500 мл одного из этих молочных продуктов в сутки), сметану (100 г в день), яйца всмятку или желтки двух сырых яиц; допускается употребление 25—30 г зернистой или паюсной черной или красной (кетовой) икры. За обедом больному можно дать 200 г бульона из нежирной говядины или курицы либо вермишелевый суп с мясными фрикаделями, слизистый суп из овсянки, суп из манной крупы. В качестве второго блюда дают паровые котлеты с добавлением 10—15 г сливочного масла, отварную рыбу, хорошо проваренную полужидкую гречневую кашу, отварную вермишель. Рекомендуются также протертые свежие яблоки, муссы, кисели на черносмородиновом или апельсиновом соке, натуральные фруктовые, ягодные или овощные соки. Для питья можно давать настой шиповника, сладкий чай, небольшое количество кофе.
• Часто мойте руки с мылом и теплой водой, особенно после использования туалета или перед обработкой продовольствия. Инфицированные люди должны использовать отдельный туалет и мыть руки или надевать перчатки перед приготовлением пищи.
• Получите вакцинацию от брюшного тифа (хотя она только частично эффективна) перед путешествием в места с высоким риском заболевания.
• При путешествии за границей или в областях с плохими санитарными условиями пейте только разлитую в бутылки воду или другие разлитые в бутылки напитки и ешьте только хорошо приготовленные пищевые продукты и плоды, которые вы можете очистить самостоятельно. Не используйте пищевой лед.
• Обратитесь к врачу, если у вас наблюдается постоянная лихорадка и озноб вместе с другими признаками брюшного тифа.
Необходимо поддерживать хорошее санитарное состояние населенных мест, обеспечить правильное водоснабжение и канализацию, проводить санитарно-просветительную работу, направленную на воспитание гигиенических навыков у населения. Здоровые люди, имевшие тесный контакт с больными брюшным тифом, должны быть под медицинским наблюдением в течение 25 дней с обязательным ежедневным измерением температуры, проведением однократного посева кала и мочи на брюшнотифозных бактерий. При появлении у них хотя бы незначительных признаков заболевания необходима госпитализация в инфекционное отделение больницы. Хронические бактерионосители подлежат систематическому наблюдению.
Неспецифическая профилактика. После изоляции больного в очаге инфекции проводится заключительная и текущая дезинфекция. За лицами, общавшимися с больным брюшным тифом, устанавливается медицинское наблюдение в течение 21 дня и проводится бактериологическое обследование 1 раз в 10 дней (кал, моча). При выделении возбудителя из фекалий обязательна госпитализация для выяснения характера носительства и лечения.
Контактным назначают брюшнотифозный бактериофаг по 50 мл с интервалом 5 дней трехкратно.
Дети дошкольного возраста, проживающие в очаге и посещающие детские учреждения, отстраняются от посещения дошкольных детских учреждений до получения однократного отрицательного результата исследования на бактерионосительство.
Основой профилактики брюшного тифа являются санитарно-профилактические мероприятия: благоустройство населенных пунктов, снабжение населения доброкачественной водой, создание рациональной системы удаления с территории населенных пунктов нечистот и отбросов, соблюдение установленных правил водопользования, производства, транспортировки и реализации пищевых продуктов, борьба с мухами и санитарно-просветительная работа среди населения.
Вспомогательное значение имеет профилактическая иммунизация, которую проводят населению, проживающему на территориях, где уровень заболеваемости превышает 25 случаев на 100 тыс.
Специфическая профилактика. Прививки проводят по эпидпоказаниям с возраста 3—7 лет, в зависимости от вида вакцин в местностях, неблагополучных по этой инфекции, и лицам из групп риска (население, проживающее на территориях с высоким уровнем заболеваемости брюшным тифом, при хронических водных эпидемиях брюшного тифа, лица, занятые обслуживанием канализационных сооружений, оборудования, сетей; выезжающие в гиперэпидемические по брюшному тифу регионы и страны, а также контингенты в очагах по эпидпоказаниям).
Характеристика препаратов. В России зарегистрированы следующие брюшнотифозные вакцины:
• Вакцина брюшнотифозная спиртовая сухая, Россия.
• ВИАНВАК — жидкая виполисахаридная вакцина (Россия).
• Тифим Ви — полисахаридная Vi-вакцина фирмы Авентис Пастер (Франция).
Вакцина брюшнотифозная спиртовая сухая — инактивированные этиловым спиртом и лиофилизированные микробные клетки S.typhi штамм 4446. Консерванта не содержит. В одной ампуле содержится 5 млрд микробных клеток. Препарат предназначен для профилактики брюшного тифа у взрослых. Форма выпуска: ампулы, в упаковке по 5 ампул с вакциной и растворителем. Хранят при 2—8 °С 3 года.
Вакцинацию проводят 2-кратно: 0,5 мл, через 25-35 суток — 1,0 мл, ревакцинация через 2 года в дозе 1,0 мл. Вводят подкожно в подлопаточную область.
ВИАНВАК — очищенный раствор капсульного vi-полисахарида: бесцветная, прозрачная, слегка опалесцирующая жидкость с запахом фенола. Применяется с 3-летнего возраста однократно п/к в наружную поверхность верхней трети плеча. Разовая доза для всех возрастов 0,5 мл (25 мкг). Ревакцинация — каждые 3 года. Введение вакцины приводит к быстрому и интенсивному нарастанию специфических антител, обеспечивающих через 1—2 недели невосприимчивость к инфекции, которая сохраняется в течение 2 лет. Форма выпуска: ампулы по 1 дозе — 0,5 мл (25 мкг Виантигена) и по пять доз — 2,5 мл по 5 или 10 ампул в пачке или блистерной упаковке. Хранят 2 года при 2-8 °С.
Тифим Ви по своему составу сходна с ВИАНВАК и содержит в 1 дозе (0,5 мл) 25 мкг Vi-антигена. Вводится однократно п/к или в/м, иммунитет развивается через 2—3 недели и сохраняется, как минимум, в течение 3 лет. Ревакцинация — однократно той же дозой. Используется начиная с 5 лет, прививки детям 2—5 лет проводят после консультации с врачом. Выпускается в шприце по 1 дозе и во флаконах по 20 доз. Хранят 3 года при 2-8 °С.
Побочные реакции и осложнения. Вакцина брюшнотифозная спиртовая сухая реактогенная, допускается температура более 38,6 °С, инфильтрат более 50 мм не более чем у 7% привитых. Обшая реакция появляется через 5—6 часов, ее длительность, как правило, до 48 часов, местная — до 3—4 дней. В исключительно редких случаях развивается шок.
Побочные реакции на вакцины ВИАНВАК и Тифим Ви редки и относятся к слабым: субфебрилитет у 1—5% в течение 24—48 часов, головная боль.
Противопоказания. К использованию спиртовой цельноклеточной вакцины есть широкий круг противопоказаний — как острые, так и хронические состояния. ВИАНВАК вводится не ранее 1 месяца после выздоровления от острых или ремиссии хронических заболеваний, она противопоказана беременным. Тифим Ви не вводится при гиперчувствительности к компонентам вакцины, беременным.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Брюшной тиф — острое инфекционное заболевание, типичный антропоноз с энтеральным механизмом заражения, вызываемое брюшнотифозными палочками и характеризующееся преимущественным поражением лимфатического аппарата тонкой кишки, высокой лихорадкой, выраженной интоксикацией и бактериемией, розеолёзной сыпью, гепатоспленомегалией. нередко с волнообразным течением и длительным бактериовыделением.
- А01.0 Брюшной тиф (инфекция, вызванная Salmonella typhi).
- А01.1 Паратиф А.
- А01.2 Паратиф В.
- А01.3 Паратиф С.
- А01.4 Паратиф неуточнённый (инфекция, вызванная Salmonella paratyphi, БДУ).
Источник инфекции — больной или бактериовыделитель, от которого возбудитель попадает во внешнюю среду с испражнениями и мочой. Особенно велика роль выделяющих возбудитель детей дошкольного и школьного возраста, так как они легче инфицируют окружающие предметы и среду. После перенесённого брюшного тифа бактерионосительство формируется у 2-10% детей.
Передача возбудителя осуществляется контактным, водным, пищевым путём, а также мухами. Основное значение для детей раннего возраста имеет контактно-бытовой путь передачи инфекции.
- Водный путь инфицирования при брюшном тифе сохраняет значение главным образом в сельской местности. Дети могут заразиться при купании в загрязнённых водоёмах, при питье недоброкачественной воды, особенно если имеются нарушения в системе водоснабжения и канализации (попадание сточных вод в реки, закрытые водоёмы, колодцы и др.). Водные вспышки протекают относительно легче пищевых.
- Пищевые вспышки брюшного тифа возникают главным образом при употреблении инфицированного молока и молочных продуктов — в пищевых продуктах сальмонелла тифа способна размножаться и накапливаться в больших количествах (особенно в молоке). Иногда вспышки брюшного тифа возникают при употреблении кондитерских изделий, мороженого, салатов, паштетов, морских моллюсков. Дети раннего возраста болеют брюшным тифом исключительно редко, что объясняется их большей изоляцией, более строгим гигиеническим режимом, контролем питания и др.
Классификация брюшного тифа
Заболевание классифицируют по типу, тяжести и течению.
- К типичным относятся заболевания с характерными клиническими симптомами (лихорадка, тифозный статус, сыпь, гепатоспленомегалия и др.). Отдельные клинические проявления заболевания могут и выпадать, но общая картина болезни остаётся типичной.
- К атипичному брюшному тифу относят стёртые и субклинические формы, а также формы с преимущественным поражением отдельных органов — пневмотиф, менинготиф, нефротиф и др. Эти формы у детей бывают крайне редко, их диагностика особенно затруднена.
По тяжести клинических проявлений различают лёгкие, среднетяжёлые и тяжёлые формы.
По течению брюшной тиф бывает острым, гладким, с обострениями, рецидивами, осложнениями и формированием хронического брюшнотифозного носительства.
Брюшнотифозная палочка, или Salmonella typhi, относится к семейству энтеробактерий, грамотрицательная, спор и капсул не образует, подвижна, хорошо растёт на обычных питательных средах, особенно при добавлении жёлчи, факультативный анаэроб.
Патогенность брюшнотифозных бактерий определяют эндотоксин, а также «ферменты агрессии»: гиалуронидаза, фибринолизин, лецитиназа, гемолизин, гемотоксин, каталаза и др., выделяемые бактериями в процессе колонизации и гибели.
Входными воротами инфекции служит ЖКТ. Через рот, желудок и двенадцатиперстную кишку возбудитель достигает нижнего отдела тонкой кишки, где и происходит первичная колонизация. Внедряясь в лимфоидные образования кишечника — солитарные фолликулы и пейеровы бляшки, а затем в мезентериальные и забрюшинные лимфатические узлы, палочки брюшного тифа размножаются, что соответствует инкубационному периоду.
Инкубационный период колеблется от 3 до 30 дней, в редких случаях продолжается до 50 дней (в среднем 10-14 дней). В клиническом течении болезни условно можно выделить период нарастания клинических симптомов (5-7 дней), период разгара (8-14 дней), угасания (14-21 день) и период реконвалесценции (после 21-28-го дня болезни). Динамика клинических проявлений существенно зависит от возраста детей.
Диагностика брюшного тифа
Брюшной тиф диагностируют на основании длительной лихорадки, головной боли, нарастающей интоксикации с развитием тифозного статуса, типичных изменений языка, появления метеоризма, розеолёзной сыпи, гепатоспленомегалии и изменений периферической крови.
Лабораторная диагностика основана на обнаружении возбудителя в биоматериале и специфических антител в крови больного. Решающее значение имеет обнаружение возбудителя в крови (гемокультура), моче (уринокультура), испражнениях (копрокультура), жёлчи (биликультура), а также в костном мозге, спинномозговой жидкости, розеолах, гное или экссудате.
При диарейном синдроме диету строят на тех же принципах, что и при других кишечных инфекциях. При токсикозе с эксикозом проводят оральную регидратацию, а при тяжёлом обезвоживании (II-III степень) — регидратационную инфузионную терапию в сочетании с дезинтоксикационным (раствор 1,5% реамберина, изотонический, электролитный раствор, обладающий антигипоксантной активностью) и посиндромным лечением.
Профилактика брюшного тифа
Состоит в соблюдении санитарно-гигиенических требований: правильном водоснабжении, строительстве канализации, строгом соблюдении технологии заготовки, транспортировки и реализации пищевых продуктов, особенно тех, которые перед употреблением не подвергаются термической обработке.
Переболевшие брюшным тифом подлежат диспансерному наблюдению и лабораторному обследованию. Бактериологическое обследование проводят не позднее 10-го дня после выписки из стационара 5 раз, с интервалом 1-2 дня. В последующие 3 мес кал и мочу исследуют 1 раз в мес, в дальнейшем (на протяжении 2 лет) — 1 раз в квартал троекратно. При отрицательных результатах этих исследований (за исключением декретированных категорий населения) переболевших брюшным тифом снимают с учёта в СЭС.
источник
Причины болезни
Возбудителем брюшного тифа является особый микроб salmonella typhi, относящаяся к роду сальмонелл, во многих свойствах схожа с возбудителем сальмонеллеза, но дает особую клиническую картину. Брюшнотифозные палочки имеют сложное строение и содержат на своей поверхности особые антигены о- и н-антиген, которые и придают различным штаммам палочки специфические токсические свойства.
Эти микробы достаточно устойчивы к действию внешней среды, могут сохраняться на нижнем и постельном белье, в фекалиях и выгребных ямах, водопроводной воде и почве длительное время. Также эти микробы способны длительно сохраняться в молочных продуктах, на свежих фруктах и овощах, выдерживают нагревание до 50 градусов в течение часа, но при кипячении воды умирают мгновенно. Микробы отлично переносят замерзание и внутри льда могут храниться до двух месяцев, растворы дезинфицирующих средств убивают их за 10 минут.
Где и как можно заразиться?
В основном брюшной тиф распространен в странах с жарким климатом и низким уровнем санитарной культуры. Загрязнением водоемов фекальными стоками и т.д. Чаще всего регистрируются случаи в казахстане, армении и грузии, в странах азии, латинской америке, индии, пакистане и частично в африке. Чаще сего болеют молодые люди от 12-15 до 30 лет, дети школьного возраста страдают в меньшей степени, но в организованных коллективах возможны вспышки инфекции. Для брюшного тифа характерен подъем заболеваемости в летний и осенний периоды, когда повышены температуры воды и почвы.
Брюшным тифом болеют исключительно люди, и поэтому, источником инфекции может быть только больной человек или бактерионоситель. Самой большой проблемой в плане разноса инфекции являются дети в дошкольном возрасте из-за несоблюдения мер гигиены, а также те, кто болен атипичными формами болезни или являются бессимптомными бактерионосителями и выделяет микробы во внешнюю среду. Особенно это опасно при длительных периодах бактериовыделения.
Основным механизмом передачи инфекции является фекально-оральный, при этом можно заразиться через бытовые контакты и пользование одними столовыми приборами и посудой, а также через пищу и воду. Основными переносчиками сальмонелл могут являться мухи. В среднем заболевает от 40 до 50% людей, контактирующих с возбудителем, при этом после перенесенного заболевания остается специфический иммунитет, практически пожизненный. Сегодня, в эру активного лечения и профилактики летальность от брюшного тифа невысока, составляет не более 0.3% в случае развития перфораций кишечника и перитонита в затянувшихся формах и при поздней диагностике.
Что происходит в организме при заражении
Микробы проникают в организм через рот, причем часть возбудителя гибнет в желудке под действием соляной кислоты. Некоторая часть возбудителя проникает в тонкую кишку и внедряется в ее слизистую оболочку.
Захватываясь особыми клетками- макрофагами, возбудители попадают в лимфоузлы кишечника и пейеровы бляшки, а также переносятся в кровь. В результате их попадания активируется иммунная система, но она не в состоянии справиться с микробом накопление иммуноглобулинов, необходимых для погашения инфекции происходит только к восьми неделям болезни.
Попадание микробов в кровь и лимфу совпадает с первыми клиническими проявлениями – возникают признаки токсикоза и поражения кишечника. Воздействие токсинов на нервную систему приводит к развитию особого состояния — «status typhosus» или тифозного статуса с нарушением сознания, сбоем циркадных ритмов и бессонницей по ночам с сонливостью днем.
Токсин микробов поражает ткань кишки с развитием дистрофических явлений, в результате формируются язвы и нарушается пищеварение. Перераспределяется кровь по сосудам, что приводит к снижению давления и коллапсу, поражается ткань миокарда, увеличивается селезенка и печень.
Болезнь длится несколько недель с периодами затухания и повторной активации, со второй недели болезни возбудители активно выделяются во внешнюю среду с мочой и калом, грудным молоком, слюной.
Периоды и классификация
В течении брюшного тифа принято выделять пять последовательных стадий, отражающих изменения в стенке кишечника и лимфоидной ткани. Они необходимы врачам и морфологам, чтобы примерно представлять, что происходит в организме, в среднем они последовательно сменяют друг друга в течение одной-двух недель, и поэтому, болезнь длится около шести-восьми недель. У детей эти изменения выражены не столь сильно и ярко, как у взрослых, в основном происходят дистрофические процессы, а такие осложнении как перитонит в результате прободения кишки или кровотечения бывают редко, основном у детей встречаются осложнения в виде гнойных отитов или пневмонии.
По типу брюшной тиф бывает типичного и нетипичного вида, к нетипичным относят стертые и бессимптомные формы, либо особые проявления. По степени тяжести бывает легкий, средней тяжести и тяжелый брюшной тиф. По течению он может быть гладким и осложненным.
Клинические проявления классического брюшного тифа
Типичная форма этого заболевания протекает в пять стадий, последовательно сменяющих друг друга:
- период инкубации,
- начальный период,
- разгар болезни,
- период угасания клинических симптомов,
- выздоровление.
Период инкубации длится от момента заражения в среднем две недели, а колебания могут быть от 7 до 21 суток.
Период начальных проявлений длится около недели и болезнь начинается постепенно с общей слабости, недомогания, головных болей и утомляемости, ознобов и снижения аппетита. Повышается температура, достигая максимальных значений на четвертые-седьмые сутки, присоединяются явления интоксикации – головная боль усиливается, проявляется дневная сонливость с бессонницей по ночам, могут быть задержки стула и проявления метеоризма. Постепенно проявления к 7-8 суткам достигают полного своего развития.
С развитием болезни меняется внешность ребенка – он вялый, мало активен, безучастно относится к происходящему. Типичной при брюшном тифе является резкая кожная бледность, но изредка может быть краснота на лице, особенно в первые дни болезни. Кожа очень сухая и на ощупь горячая, могут быть краснота в горле и боли при глотании, могут увеличиваться и становиться болезненными лимфоузлы задне-шейной и подмышечной группы. Может быть замедление ритма сердца и снижение давления, тоны сердца ясные или даже усилены. Зачастую можно выявить признаки бронхита или пневмонии, язык обложен буро-серым налетом с свободным кончиком, сухой, по краям видны отпечатки зубов, тело языка утолщено. При прощупывании живот немного вздут, может быть слабо болезненным и урчать в области слепой кишки.
Примерно с третьего-четвертого дня отмечаются боли в животе, порой сильные, которые могут напоминать по проявлениям острый аппендицит. Может увеличиваться печень вместе с селезенкой, в конце этого периода уменьшается количество мочи она становится более концентрированной.
У малышей этот период может напоминать кишечную инфекцию с проявлениями тошноты и рвоты, болью в животе и жидким стулом без примесей слизи и крови.
Период разгара болезни наступает в сроки примерно от 7 до 14 дня болезни, проявляются типичные признаки тифа – резко выражена лихорадка, возникает тифозный статус, поражается нервная система, проявляется характерная сыпь и изменения в анализе крови.
В основном температура достигает фебрильных цифр с небольшими ее колебаниями по утрам и вечерам, при этом усиливается интоксикация – дети становятся заторможенными, у них помрачается сознание, возникают сильные головные боли, невнятная громкая речь и бред. Может быть адинамия и смена ритмов сна с ночными периодами бессонницы и дневным сном. В тяжелых случаях возникают менингеальные симптомы, галлюцинации и беспорядочные движения рук, дрожание кистей и подергивания мышечных групп, нарушение глотания, могут быть непроизвольные дефекация и мочеиспускания.
Типичным признаком брюшного тифа является особая сыпь розеолезного характера – это розовые пятна размерами 2-3 мм, которые пропадают при растягивании или надавливании на кожу, они могут слегка приподниматься над уровнем кожи. Это своего рода аллергическая реакция на сальмонеллы. Пятнышки проявляются с 8-10 суток болезни, могут подсыпать, но в целом их немного и локализованы они на животе и груди, реже на конечностях, спине или пояснице. У детей в раннем возрасте сыпь может быть более обильной.
Элементы держатся от одних до пяти суток, затем бледнеют или оставляют небольшую пигментацию, в тяжелых случаях на их месте могут быть кровоизлияния. Может быть желтушное прокрашивание стоп и ладоней.
Может усиливаться сухость языка и полости рта, на слизистых рта могут быть корки и трещины, зев с умеренной краснотой. Проявляется тахикардия с частым и слабым пульсом, может расширяться граница сердца, тоны его приглушаются из-за токсикоза, снижается давление.
Ребенок часто и поверхностно дышит, могут возникать бронхит или пневмония, язык полностью покрывается серым или коричневым налетом, подсыхает. По краям языка отчетливо видны отпечатки зубов. Живот вздувается, при прощупывании мягкий, может быть болезненным в правой подвздошной зоне, сильно урчит под пальцами. Резко увеличены селезенка и печень, стул обычно задерживается, хотя может быть и диарея. Моча концентрированная, малого объема, зачастую с наличием белка.
Период угасания проявлений начинается со второй-третьей недели болезни, при этом возникает резкое снижение температуры ниже нормы, и затем ее нормализация. Иногда резкое снижение температуры может быть критически низким и опасным. Постепенно снижается интенсивность симптомов общей интоксикации – стихают головные боли и проявления поражений сердца, исчезают явления бронхита, постепенно нормализуется аппетит.
Повышается до нормы давление, приходят к нормальным размеры печени с селезенкой, моча становится светлой и нормальных объемов. Может быть мелкое шелушение на коже с выпадением волос.
Период выздоровления длится около трех недель и характеризуется постепенным восстановлением всех нарушенных функций организма. Однако, после перенесенного брюшного тифа очень долго еще сохраняется сосудистая слабость с колебаниями давления утомляемость и вялость, могут быть снижение памяти, повышенная плаксивость и апатия.
Диагностикой и лечением данного заболевания занимаются врачи-инфекционисты в условиях инфекционного стационара. Таких детей изолируют в отдельные боксы и принимают все меры безопасности по предотвращению распространения вспышки инфекции. Особо опасны такие формы болезни, как стертая и бессимптомная, когда дети длительно распространяют во внешней среде возбудителя и представляют опасность в плане заражения для всех контактных с ними детей и взрослых. Особые варианты брюшного тифа с преимущественным поражением легких, почки ил нервной системы у детей бывают крайне редко, носительство бактерий тифа возникает примерно у 55 переболевших детей, причем оно может быть достаточно длительным.
Перенесенный брюшной тиф оставляет стойкий иммунитет на длительный период, практически пожизненно. В нашей стране случаи тифа в основном завозные из близлежащих азиатских стран и возникают как единичные случаи, подвергающиеся строгому учету и наблюдению. Однако, в связи с развитием туризма болезнь до сих пор не теряет своей актуальности даже среди малышей.
источник