Учёные из медицинской школы Университета Мэриленда (США) выяснили, что великий султан Сирии и Египта Саладин скончался в 1193 году от брюшного тифа. Незадолго до этого 55-летний правитель готовился к походу на Багдад, однако внезапная болезнь нарушила его планы. Неизвестный врачам того времени недуг свёл султана в могилу всего за две недели.
«Вплоть до сегодняшнего дня учёным не было известно, от чего Саладин мог столь скоропостижно скончаться. Считалось, что причиной его смерти могла стать жёлтая лихорадка. Лишь внимательно изучив историю болезни султана, а также учитывая распространённость брюшного тифа в средневековых восточных странах, мы смогли сделать окончательные выводы», — сообщил автор исследования Стивен Глюкман.
Бактерии, вызывающие брюшной тиф, попадают в организм человека с грязной водой и пищей. У заразившихся людей повышается температура, начинают болеть желудок и голова, а также пропадает аппетит. По словам авторов исследования, именно такими симптомами страдал Саладин.
Султан Саладин родился в 1138 году. Первый представитель династии Айюбидов, он вошёл в историю как талантливый полководец. Ему удалось завоевать огромную территорию, на которой располагаются современные Египет, Сирия, часть Ирака, Ливан, Йемен и некоторые другие страны Северной Африки. Великий султан возглавил армии Сирии и Египта против вторгшихся на Восток крестоносцев и остановил их наступление. Внезапная смерть не позволила ему завоевать Багдад и восстановить Арабский халифат в границах VII—IX веков. После смерти Саладина созданная им империя распалась на отдельные регионы, каждым из которых стали править его потомки.
По мнению специалистов, внезапные вспышки брюшного тифа не раз вершили судьбы целых народов и государств.
«Существуют работы, в которых учёные доказывают, что вспыхнувшая в Афинах эпидемия чумы в 429 году до н. э. на самом деле была эпидемией брюшного тифа. Болезнь погубила треть населения Афин, что изменило баланс сил в Древней Греции и переместило политический центр в Спарту», — отметил в беседе с RT врач-токсиколог, подполковник медицинской военной службы запаса Алексей Водовозов.
По словам эксперта, на протяжении всей истории человечества от брюшного тифа гибли как простые люди, так и государственные деятели. Так, согласно одной из последних версий, от брюшного тифа умер в 1841 году девятый президент США Уильям Генри Гаррисон, хотя ранее считалось, что политика погубила пневмония.
Водовозов отметил, что очень сложно выяснить причину смерти человека, жившего несколько веков назад. На сегодняшний день учёные могут вычленить генетический материал возбудителя из сохранившихся останков и установить, каким недугом страдал человек. При отсутствии сохранного генетического материала остаётся строить гипотезы, полагаясь на записи об истории заболевания.
По данным специалистов медицинской школы Мэрилендского университета, брюшной тиф по-прежнему остаётся «знаковой» инфекцией: ежегодно по всему миру фиксируется 22 млн случаев заболеваний, из них 200 тыс. — с летальным исходом.
«Брюшной тиф в основном распространён в Африке и Юго-Восточной Азии. Эти регионы испытывают самые большие проблемы с чистой питьевой водой. Для остальных стран, в том числе для России, эта инфекция неактуальна. Конечно, и у нас встречаются отдельные случаи заболевания, но чаще всего в Россию инфекцию привозят люди, путешествующие, например, в Индию — страну-чемпион по числу случаев заболевания брюшным тифом», — отметил Водовозов.
По словам собеседника RT, в зоне риска — дети в возрасте до пяти лет, у которых организм очень быстро обезвоживается при кишечной инфекции, а также подростки до 18 лет. Однако если пациенту обеспечить надлежащее лечение, то вероятность летального исхода крайне мала.
«Кроме того, есть две вакцины против брюшного тифа, рекомендованные ВОЗ, но их эффективность около 55—70%, поэтому их применяют в районах, для которых это заболевание актуально», — заключил Водовозов.
источник
Брюшной тиф входит в группу острых кишечных инфекций, отличается циклическим течением и поражает лимфоидную ткань тонкого кишечника. В название заболевания входит слово тиф (в переводе туман или дым), которым в древние времена обозначали болезни, протекающие с помутнением рассудка, галлюцинациями и бредом. На территории России заболевания, сопровождающиеся поражением головного мозга, именовались горячкой.
В 19-ом – начале 20 века брюшной тиф был одной из распространенных и тяжело протекающих инфекций во всем мире, особенно в городах (скученность населения, отсутствие санитарно-гигиенических норм). Эпидемии брюшного тифа приходились на периоды войн, природных катаклизмов, голода. На сегодняшний день высокая заболеваемость населения брюшным тифом зарегистрирована в развивающихся странах (30 – 70 случаев болезни на 100 тыс. населения).
Источником брюшного тифа является человек (антропонозная инфекция), заразиться можно от больного или бактериовыделителя. Инфицированный человек выделяет бактерии в окружающую среду с мочой и фекалиями, реже со слюной или молоком.
- До седьмого дня болезни возбудитель инфекции выделяется в небольшом количестве.
- Массивное выделение бактерий начинается в конце первой недели,
- а максимума достигает в разгар клинических проявлений.
- Бактериовыделение продолжается не больше трех месяцев, но в 3 – 5% переходит в хроническое либо с калом (чаще) либо с мочой (наиболее опасное в эпидемиологическом плане).
Механизм передачи брюшного типа – фекально-оральный. Заразится инфекцией (пути передачи) человек может через:
- потребление инфицированной пищи, воды
- или контактно-бытовым путем.
Вспышки и эпидемии брюшного тифа обусловлены использованием воды из загрязненного водоема.
Брюшной тиф относится к достаточно контагиозным инфекциям, болеют им люди в возрасте от 15 до 40 лет, но младенцы также имеют риск инфицироваться от матери через грудное молоко.
Брюшной тиф относится к сезонным инфекциям, максимальное количество заболевших регистрируется в летне-осенний период, что связано с:
- активизацией путей передачи (водный, пищевой);
- оптимальными условиями в окружающей среде, где возбудитель отлично сохраняется и размножается;
- сезонными изменениями в человеческом организме (снижение реактивности под действием ультрафиолета, снижение кислотности желудочного содержимого, большое потребление растительной клетчатки, что приводит к подщелачиванию слизистой желудочно-кишечного тракт и ее раздражению).
После перенесенной болезни формируется стойкий и чаще пожизненный иммунитет. Но в связи с широким использованием антибиотиков для лечения больных брюшным тифом, которые подавляют иммунитет, приобретенный иммунитет стал менее напряженным и длительным. Поэтому увеличилась частота повторного заражения данной инфекцией.
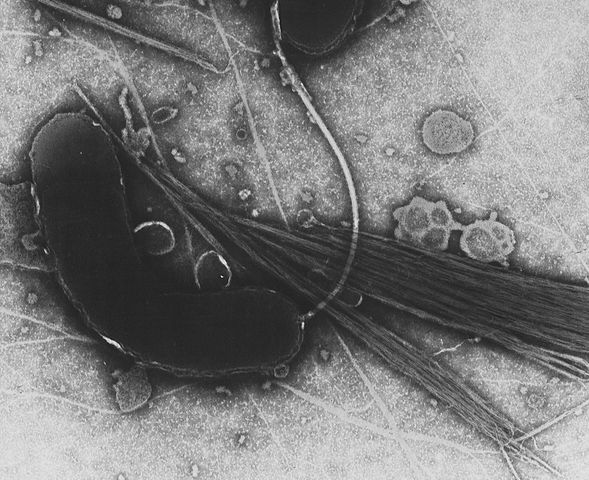
Возбудителем брюшного тифа является бактерия Salmonella typhi, которая входит в семейство кишечных рода сальмонелл. Бактерия не окрашивается по Грамму (грамотрицательная), но подвижная за счет множества жгутиков. Палочка брюшного тифа хорошо растет на питательных средах, в состав которых входит желчь. При гибели и разрушении бактерий высвобождается эндотоксин, действие которого обуславливает симптоматику болезни.
Брюшнотифозная палочка отличается высокой устойчивостью при попадании во внешнюю среду. Возбудитель инфекции остается жизнеспособен в почве от 1 до 9 месяцев, в воде до месяца, в человеческих испражнениях до года. В молочных продуктах бактерии тифа не только сохраняются, но и размножаются (от 1 до 3 месяцев), на фруктах/овощах до 10 дней, а в мясе, масле и сыре до 120 дней. Брюшнотифозная палочка легко переносит замораживание, но при кипячении и обработке химическими дезинфектантами (хлорамин, сулема, фенол, лизол) погибают в течение нескольких минут.
Заражение данной болезнью происходит при попадании микроорганизмов в ротовую полость, а затем в пищеварительный тракт. Возбудитель, минуя первые физиологические барьеры (соляная кислота в желудке, неповрежденная слизистая кишечника), проходит несколько этапов циркуляции по организму, которые и составляют механизм развития заболевания:
Начало инкубационного периода. Часть попавших в кишечник бактерий выделяется наружу с фекалиями, а остальная часть начинает внедряться в лимфатические образования тонкого кишечника, откуда по лимфососудам попадает в регионарные (брыжеечные) лимфоузлы, а затем и в забрюшинные.
- Фаза лимфангоита и лимфаденита
Продолжается 7 – 21 день и соответствует завершению инкубационного периода. Проникнув в лимфатическую систему и лимфоузлы, бактерии начинают активно размножаться, а накопление их в лимфоидной ткани тонкой кишки вызывает развитие воспалительного процесса (лимфаденит и лимфангоит).
Соответствует первым семи дням болезни и совпадает с концом инкубационного периода. После развития воспаления в лимфоузлах кишечника размножившиеся бактерии выходят в общий лимфатический грудной проток, а из него в кровоток.
Часть проникших в кровоток микробов погибает, что ведет к высвобождению эндотоксина, который оказывает на организм токсическое действие: расстройство терморегуляции, нарушения центральной и вегетативной нервной системы (угнетение сознания, ступор, бред), работы сердца и других жизненно важных органах.
- Фаза паренхиматозной диссеминации бактерий
Возбудители брюшного тифа с кровотоком разносятся в различные органы и ткани, но большая часть микробов оседает в лимфоузлах, костном мозге, селезенке и печени, где формируются брюшнотифозные гранулемы. Появление экзантемы (кожных высыпаний) обусловлено заносом бактерий в сосуды кожи и развитием в них воспалительных реакций.
- Фаза выделения брюшнотифозной палочки во внешнюю среду
Главную роль в выделении микробов играет желчно-печеночная система. Из желчных путей с током желчи возбудитель попадает в кишечник, а затем с фекалиями в окружающую среду.
- Фаза аллергических реакций
Не все микроорганизмы, попавшие снова в кишечник, с желчью выводятся наружу. Оставшаяся часть снова внедряется в лимфоидную ткань кишечника, которая уже сенсибилизировалась при первичном вторжении. Ввиду имеющейся сенсибилизации воспалительная реакция приобретает характер гиперергической и протекает с развитием некроза и изъязвлений.
- Фаза формирования иммунитета
Одновременно активизируется иммунобиологическая защита, направленная на выведение микробов из организма и формирование иммунитета. В клиническом течении болезни эта фаза соответствует выздоровлению.
Классифицируют брюшной тип по следующим критериям:
- типичный;
- атипичный (может протекать в стертой, абортивной (укороченной) или амбулаторной формах);
- редко встречающиеся варианты (пневмотиф – поражение легких, менинготиф – поражение головного мозга, нефротиф – почки, колотиф – толстый кишечник и тифозный гастроэнтерит).
- неосложненный вариант;
- осложненный:
- специфические (кровотечение из кишечника или его перфорация, инфекционно-токсический шок);
- неспецифические (воспаление легких, слюнных желез, желчного пузыря и прочие).
Инкубационный период при данной инфекции в среднем продолжается 10 – 14 суток, но может сокращаться до 7 дней и растягиваться до 23. Как долго будет продолжаться инкубационный период, зависит от выраженности иммунитета и количества микробов, поступивших в организм. Клинические проявления брюшного тифа проявляются циклично в зависимости от периода болезни. Выделяют 4 периода брюшного тифа:
После окончания периода инкубации, который может сопровождаться продромальными явлениями (недомогание, чувство разбитости, головная боль, нарушение сна, потеря аппетита, легкий субфебрилитет), следует начальный период, продолжающийся около недели. Характеризуется данная стадия болезни признаками интоксикации, которые могут постепенно нарастать или появиться резко, в течение 1 – 2 суток. Значительно повышается температура, до 30 градусов, усиливаются слабость и разбитость, пропадает аппетит. Возможны постоянные головные боли, нарушения сна (бессонница по ночам, сонливость днем), задержка стула. В ряде случаев больные отмечают диарею по типу «горохового стула», что свидетельствует о поражении тонкого кишечника.
Общий осмотр: больной заторможен и адинамичен., кожные покровы бледные, пастозность лица, кровяное давление снижено, в легких выслушивается жесткое дыхание с непостоянными сухими хрипами. Язык утолщен, обложен серо-белым налетом, по краям и на кончике язык малинового цвета с отпечатками зубом (тифозный язык). Отмечается умеренная гиперемия и утолщение миндалин. Живот мягкий, вздутый (метеоризм). К концу периода начальных проявлений пальпируется увеличенная печень и иногда селезенка (гепатоспленомегалия).
Продолжается 7 – 14 дней. В эту стадию нарастают явления интоксикации, температура поднимается до 40 – 41 градуса, носит постоянный характер. Ярко выражена энцефалопатия (за счет действия эндотоксина): больной вялый, сознание нарушено (оглушение или ступор), начинает бредить на фоне высокой температуры. Головные боли и бессонница мучительны. Язык обложен коричневым налетом и сухой (фулингинозный язык). Лицо очень бледное и пастозное, губы сухие, с трещинами, взгляд сонный, практически полное отсутствие мимики, сам больной безучастен. Также уменьшается суточный диурез и появляются запоры (характерный признак брюшного тифа), что связано с токсическим парезом кишечника.
Примерно на 10 сутки у большей части больных появляется экзантема. Высыпания локализуются в нижней части груди и в верхней половине живота. Формируются розеолы диаметром 2 – 3 мм по 5 – 6 штук. Высыпания хорошо видны на бледной коже и существуют не более 3 – 4 суток, после исчезновения оставляют легкую пигментацию. После разрешения первых розеол возможно появление новых – феномен «подсыпания». У ряда пациентов наблюдается каротиновая гиперхромия кожи ладоней и стоп – желтушное окрашивание.
Продолжается около недели. В эту стадию исчезают такие симптомы брюшного тифа, как: головные боли и расстройства сна, анорексия и сниженный диурез. Происходит нормализация температуры, но сначала она становится амбфиболического характера, то есть разница между показателями в разное время суток составляет 2 – 3 градуса. Лечение антибиотиками в настоящее время отображается на снижении температуры – ее лизис происходит быстро и минует амфиболическую стадию. Признаки интоксикации сохраняются длительное время (слабость, раздражительность, неустойчивость психики). В эту стадию могут развиться поздние осложнения болезни: тромбофлебит или холецистит.
Завершается болезнь выздоровлением, период которого ранее, до эры антибиотиков, продолжался 4 – 6 недель. В 7 – 9% случаях возможен рецидив заболевания, который возникает на фоне нормальной температуры и исчезновения симптомов интоксикации. Предшествуют рецидиву субфебрилитет, не исчезающая гепатоспленомегалия, отсутствие эозинофилов в крови и небольшое содержание в ней антител. Клинически рецидив болезни отличается более легким течением, быстрым нарастанием температуры и ранним появлением экзантемы, менее выраженными интоксикационными симптомами. Рецидив длится один день – несколько недель, может возникать неоднократно.
Течение брюшного тифа может быть тяжелым, с развитием следующих осложнений:
Обусловлены воздействием микроорганизмов и их токсинов: кишечное кровотечение, прободение кишечника, развитие ИТШ (инфекционно-токсического шока).
Обусловлены присоединением вторичной инфекции: воспаление легких, головного мозга, почек, ротовой полости и прочих органов.
Диагностика брюшного тифа основана на сборе эпидемиологических данных, изучении жалоб, анамнеза и данных физикального осмотра с подключением лабораторных исследований:
Выясняется наличие контактов с лихорадящими людьми, потребление сомнительной чистоты воды и немытых овощей/фруктов, молока и молочных продуктов, не прошедших пастеризацию (приобретенные с рук), напряженная эпидемиологическая обстановка по кишечным инфекциям в месте нахождения больного, прием пищи в местах общественного питания.
Высокая температура, розеолезные высыпания, вялость больного, «тифозный язык», отсутствие аппетита, спутанность сознания, расстройства сна и выраженные головные боли, гепатоспленомегалия, задержка стула и повышенное газообразование.
- Общие анализы крови и мочи
В крови лейкоцитоз со сдвигом влево, ускорение СОЭ. На 4 – 5 день заболевания снижение лейкоцитов до лейкопении, анэозинофилия, снижение тромбоцитов, относительный лимфоцитоз. В моче обнаруживаются белок, цилиндры и эритроциты. Позднее брюшнотифозные бактерии.
- Выделение гемокультуры брюшнотифозной палочки
Решающим методом в диагностике болезни является анализ на брюшной тиф – посев крови на желчный бульон или среду Раппопорта. Производится забор венозной крови (15 мл), которую засевают на питательную среду. С 8-го дня болезни возможно выделение возбудителя из элементов сыпи, кала, мочи и дуоденального содержимого (выделение розеокультуры, копро-, урино- и прочих).
Подтвердить диагноз помогают серологические реакции крови на брюшной тиф. Самые распространенные – реакция агглютинации (реакция Видаля) и реакция непрямой агглютинации (РНГА). У инфицированного человека в крови появляются специфические агглютинины (антитела) к брюшнотифозной палочке. РНГА проводится с использованием Н-, О- и Vi-антигеном в день поступления и через неделю. Подтверждает диагноз брюшного тифа увеличение титра О-антител в 4 раза либо показатели титра 1:200. В случае положительной реакции с Н-антигеном говорят о перенесенном ранее брюшном тифе либо вакцинации, а с Vi-антигеном свидетельствует о хроническом носительстве возбудителя.
Сравнительную диагностику брюшного тифа проводят с гриппом, малярией, бруцеллезом, сыпным тифом, аденовирусной инфекцией, туберкулезом, лептоспирозом, сепсисом и прочими инфекционными болезнями.
Лечение брюшного тифа в обязательном порядке проводится в стационаре. Госпитализации подлежат все лихорадящие больные с подозрением на данную инфекцию. Лечение проводится комплексно и сочетает этиотропную и патогенетическую терапию:
Больному назначается строгий постельный режим для предупреждения напряжения мышц брюшного пресса, что может спровоцировать перфорацию кишечника или кишечное кровотечение. Садиться разрешается на 7 – 8 сутки при условии нормализации температуры, а ходить с 10 – 11 дня. Важно соблюдать тщательную гигиену ротовой полости и следить за регулярным опорожнением кишечника. Постановка очистительных клизм запрещается.
Назначается щадящая диета, сначала стол 4А, расширение диеты производят при нормализации температуры и ослаблении признаков интоксикации (столы 4, затем 2, позднее 13). Еда должна быть отварная или протертая, прием пищи дробный и небольшими порциями, питьевой режим свободный – потребление большого количества жидкости.
Препаратами выбора при брюшном тифе являются фторхинолоны ввиду распространения штаммов бактерий, которые устойчивы к ампициллину, левомицетину. Лечения антибиотиками назначается на весь лихорадочный период и первые 10 дней после нормализации температуры (ципрофлоксацин, цефлоксацин, офлоксацин).
Проводится по показаниям (длительное выделение возбудителя, обострения и рецидивы болезни). Назначаются иммуномодуляторы (пентоксил, тимоген) и брюшнотифозная вакцина.
Внутривенно капельно вводятся солевые растворы, гемодез, реополиглюкин, глюкоза.
Витамины С и Е, цитохром С, унитиол и аевит.
При возникновении кишечного кровотечения больному назначается абсолютный покой (лежа на спине), голод и холод на живот, ограничение потребления жидкости (не более полулитра и по чайной ложке) на период от 12 до 24 часов. С целью гемостаза вводят аминокапроновую кислоту, заменители крови, гемостатики (дицинон). При прободении стенки кишки показано проведение экстренной операции.
Меры профилактики брюшного тифа делятся на 2 категории:
Специфическая профилактика проводится по эпидемиологическим показаниям (высокая заболеваемость: 25 больных на 100 тыс. населения, посещение страны, где высокий уровень заболеваемости, продолжительный контакт с бактериовыделителем). С этой целью проводится вакцинация всех лиц от 15 до 55 лет. Первая прививка от брюшного тифа вводится подкожно (0,5 мл), вторая выполняется через месяц (1 мл), ревакцинацию осуществляют через 24 месяца (1 мл). Детей с 3 лет вакцинируют брюшнотифозной Vi-полисахаридной вакциной (вианвак) однократно (0,5 мл). Ревакцинация выполняется через 3 года.
К ним относятся: налаживание должного водоснабжения и канализации, контроль над работой предприятий общественного питания (соблюдение правил приготовления пищи, сроков хранения и реализации продуктов), санитарно-просветительная работа среди населения, пропаганда и соблюдение личной гигиены. Также неспецифическая профилактика включает: дезинфекцию сточных вод, осуществление санитарно-технической поддержки водопроводных и канализационных структур, прием на работу на пищевые объекты с допуском (отсутствие титра антител с О- и Vi-диагностикумами, отрицательный результат бак. исследования кала).
Сроки выписки зависят от степени тяжести болезни, показателей температуры и получения отрицательных результатов бак. исследования кала и мочи (проводится двукратно) и дуоденального содержимого (однократно). Выписка переболевшего осуществляется не ранее 21 – 23 дня. Пациент с легким течением болезни в среднем находится в больнице 25 дней, со среднетяжелым течением до 30 дней, а с тяжелой степенью до 45 дней.
В доантибиотическую эру смерть от брюшного тифа составляла от 3 до 20%. В последние годы летальность снизилась и находится в пределах 0,2 – 0,3%. Вероятность неблагоприятного прогноза до сих пор существует даже при легком течении болезни ввиду возможного появления тяжелых осложнений (кишечное кровотечение или перфорация кишки).
Лечение бактериовыделительства на сегодняшний день не разработано. Важно пролечить сопутствующие заболевания. В ряде случаев удается прекратить выделение брюшнотифозных бактерий приемом ампициллина, иммуностимуляторов и введением специфической моновакцины.
Да, таких людей ставят на пожизненный учет в органах сан-эпид надзора и дважды в год они должны проходить бактериологическое исследование кала, мочи, дуоденального содержимого и клиническое обследование. Хроническое бактериовыделение является противопоказанием к работе в пищевой промышленности, в учреждениях общественного питания, в санаториях, больницах, поликлиниках, аптеках и к торговле продуктами.
источник
Заразное заболевание, при котором происходит попадание палочки в организм. Чаще всего острого характера, возбудителем является брюшнотифозная палочка. Источник инфекции – больной человек.
В группе риска также выздоравливающий человек, он также может быть источником заражения. По-другому его называют носителем бактерии. Бактерия преимущественно выделяется во внешнюю среду. Бактерия обнаруживается в испражнениях, отчасти выделяется с мочой.
В результате выделения бактерии заражается вода, пищевые продукты. А также различные предметы. Носительство бактерий развивается в результате перенесенного брюшного тифа. Заключается в длительном выделении возбудителя с испражнениями или мочой.
Состояние выделения возбудителя может сосуществовать длительное время. Преимущественно несколько месяцев или лет. В этом и объясняется особая заразность при брюшном тифе.
Брюшной тиф – острое заразное заболевание возбудителем, которого является палочка брюшного тифа. Носителями инфекции является небольшой процент людей. Чаще всего от пяти до шести процентов заразившихся.
Наибольшую роль в практики заражения отводят людям, являющимся носителями бактерии. Заражение происходит только через рот. Бактерия может быть занесена через рот руками.
Наблюдается некоторая сезонность брюшного тифа. Данными сезонами является август – сентябрь. В это время возможны вспышки эпидемии. Предрасполагающими факторами к заболеванию являются нарушение гигиены и питания.
В том числе роль в развитии заболевания играют мухи. Бактерия проникает в лимфатический аппарат кишечника, вызывая там анатомические изменения. Оттуда проникает в лимфатические узлы, где бактерии начинают усиленно размножаться. Особенно бактерии внедряются:
Преимущественно причиной заражения является бактерия брюшного тифа. При этом доказан ее пищевой путь передачи. Бактерия может длительно находиться в воде, молоке, фруктах и овощах. Малейшее не соблюдение правил личной гигиены несет в себе особую опасность.
Бактерия заносится также через рот грязными руками. Имеют значение руки загрязненные через какие-либо предметы испражнениями больного или носителя брюшного тифа. Особую роль в этиологии заболевания имеет следующий путь передачи инфекции:
- загрязнение источников водоснабжения;
- отсутствие санитарных правил водоснабжения.
Бактерия проникает в организм различными путями. Поэтому целесообразно соблюдать правила личной гигиены. В том числе избегать зараженных продуктов. При вспышке эпидемии стоит тщательно следить за собой и своим питанием.
При брюшном тифе инкубационный период длится четырнадцать дней. Болезнь начинается постепенно. Симптомами начального периода развития болезни являются:
- слабость;
- недомогание;
- разбитость во всем теле;
- головная боль.
В ряде случаев отмечается болезненность при глотании. Этот начальный период заболевания длится несколько часов или двое суток. Затем возникает лихорадочный период заболевания.
Симптомами лихорадочного периода заболевания является медленное повышение температуры тела. Температура тела достигает высокого уровня только к пятому или седьмому дню. У тридцати процентов больных брюшной тиф начинается остро.
Чаще всего симптоматика брюшного тифа касается отравления организма. В данном случае это интоксикация. В ряде случаев может нарушаться сознание человека. В том числе отмечаются следующие симптомы:
- апатия;
- безразличие;
- адинамия;
- потеря аппетита;
- нарушение сна.
Больной жалуется на головную боль и бессонницу. Чаще всего может наблюдаться запор, нежели понос. Пульс у больных отстает от уровня температуры. Кожа ладоней желтушная.
В том числе отмечается некоторая внешняя тенденция заболевания. У больных брюшным тифом кожа лица бледная, сухая. Больной склонен к развитию бронхитов, бронхопневмоний. В том числе клинические признаки следующие:
- отечность и увеличение языка;
- налет грязно-серый на языке;
- сухость языка.
Наблюдается также вздутие живота вследствие наличия газов в кишечнике. Печень и селезенка увеличена с четвертого дня. На восьмой и девятый день развития болезни появляются на коже розеолы. Осложнением брюшного тифа являются следующие заболевания:
Также возможно возникновение кровотечений. Преимущественно наблюдаются кишечные кровотечения. В тяжелых случаях развивается перитонит.
Более подробно читайте на сайте: bolit.info
Данный сайт является информативным!
При брюшном тифе диагностика основывается на наличии эпидемиологических данных. Рассматриваются варианты заражения. В том числе наличие заболеваемости в данном населенном пункте. Наиболее часто в диагностике брюшного тифа опираются на данных лабораторного исследования.
Картина крови при брюшном тифе предполагает наличие лейкопении. То есть уменьшение количества лейкоцитов. Также наблюдается исчезновение эозинофилов. Зато отмечается преобладание лимфоцитов, РОЭ ускоряется.
В том числе диагностика включает посев крови больного. При этом берется десять или пятнадцать миллилитров крови, взятой из вены. Также берут:
- сто миллилитров стерильного желчного бульона;
- среду Раппопорта.
Посев крови производится у постели больного. Обязательным условием является соблюдение правил асептики. А именно асептика включает:
- обжигание на пламени спиртовой горелки горлышка флакона;
- обжигание ватной пробирки.
После посева крови флакон ставят в термостат при температуре тридцать семь градусов. При этом происходит рост бактерий, результат готов обычно на четвертый день. Если посев берется значительно позже, то целесообразно:
- взять кровь из вены не менее пятнадцати миллилитров;
- за несколько минут до взятия крови впрыснуть под кожу 0,5 раствора адреналина.
Диагностика брюшного тифа включает положительную реакцию Видаля. В чем же заключается данный метод исследования? Данный метод исследования заключается в следующем:
- берут в пробирку два или три миллилитра крови больного;
- направляют в бактериологическую лабораторию.
Реакции считается положительной при нарастании титров бактерии. Дифференцированный диагноз при брюшном тифе включает следующие заболевания:
Профилактика при брюшном тифе рассчитана на раннее выявление больных, их изоляцию. Имеет значение дезинфекция помещения. Также текущая влажная дезинфекция. Текущая дезинфекция проводится у постели больного двух процентным раствором хлорамина.
За три часа до слива испражнений их засыпают в судне хлорной известью и перемешивают. Грязное белье замачивается перед стиркой в течение двух часов. Белье замачивается одна процентным раствором хлорамина.
Ухаживающий персонал после кормления больного и его осмотра должен тщательно мыть руки. Моют руки 0,5 процентным раствором хлорамина. Затем руки моют горячей водой с мылом.
Продукты питания необходимо защищать от мух. Выгребные ямы следует заливать десяти процентным раствором хлорной извести. Необходимо придерживаться некоторых мероприятий:
- необходимо поддерживать санитарное состояние населенных мест;
- следить за правильностью водоснабжения;
- следить за правильностью канализации;
- бороться за воспитание культурных навыков населения;
- бороться за соблюдение правил личной гигиены.
Необходимо также своевременно выявлять носителей бактерии. Особенно это касается работников пищевой промышленности. В том числе работников в следующих сферах:
- продуктовые магазины;
- столовые и детские учреждения.
Важно обеспечить отстранение от работы при условиях носительства. Профилактика включает проведение прививок подкожным способом. Это способствует уменьшению заболеваемости!
Лечебный процесс при брюшном тифе включает полный покой больного. В том числе необходимо соблюдать чистоту больничной палаты, достаточный приток свежего воздуха. Температура помещения должна быть около девятнадцати или двадцати градусов.
При напряженных головных болях следует положить на голову больного пузырь со льдом на пятнадцать минут, обязательно делать перерыв на такое же время. С целью профилактики пневмоний необходимо переворачивать больного в постели.
Питание должно быть регулярным. Преимущественно в четыре или пять приемов. Пища должна быть легко усваиваемой, калорийной. Необходимо обеспечить питание с достаточным количеством витаминов, полужидкой консистенции.
В лихорадочном периоде питание больного должно быть щадящим. В пищевой рацион больного включают следующие продукты:
- белые сухари;
- белые хлеб;
- желтки куриного яйца;
- свежий творог;
- простокваша;
- кефир.
Для лечения брюшного тифа целесообразно использовать медикаментозные препараты. Из медикаментозных препаратов предпочтение отдают синтомицину, левомицетину. Левомицетин назначают внутрь по 0,5 грамм пять раз в день.
В случаях выраженной интоксикации организма вводят физиологический раствор. А также пяти процентную глюкозу. При бессоннице принимают снотворные препараты. В случае кишечного кровотечения больному не дают пищу.
При кишечных кровотечениях больного переливают кровь одной группы. Одновременно назначают внутрь десяти процентный раствор хлористого кальция. Целесообразно применить викасол.
На протяжении двух лет после выписки производят контрольные бактериологические исследования кала и мочи. В том числе производят однократный посев желчи с целью выявления носительства. Работник пищевой промышленности подвергается контрольным исследованиям после выписки в течение пяти лет, если при этом обнаруживается брюшной тиф, то все исследования повторяются.
Брюшной тиф у взрослых наблюдается в любом возрасте. Как было сказано выше, в зоне риска люди, работающие на пищевом производстве. Одинаково брюшной тиф встречается у мужчин, и у женщин. Симптомами брюшного тифа у взрослых являются:
- слабость;
- утомляемость;
- отсутствие аппетита;
- головные боли.
В тяжелых случаях у взрослых брюшной тиф может проявляться наличием галлюцинаций, заторможенности. Диагностика заболевания у взрослых включает пальпацию живота. При этом отмечается урчание и вздутие. При ультразвуковом исследовании можно обнаружить увеличение печени и селезенки.
Рецидивы при брюшном тифе наблюдаются в некоторых случаях. Предрасполагающими факторами является:
- нарушение распорядка дня;
- нарушение режима питания;
- психологический стресс;
- несвоевременная отмена антибиотиков.
У взрослых брюшной тиф может быть в стертой форме. При этом интоксикация выражена слабо. Течение болезни может быть кратковременным. Осложнение при тяжелом течении болезни является перитонит, перфорация кишечной стенки.
Брюшной тиф у детей развивается при различных обстоятельствах. Чаще всего дети раннего возраста заражаются контактно-бытовым путем. Могут быть заражены брюшным тифом следующие предметы:
Ребенок может заразиться при купании. Особенно это касается инфицированных озер. Но брюшной тиф, который передается водным путем, протекает легче. Дети раннего возраста редко заболевают брюшным тифом.
После перенесенного заболевания у детей формируется стойкий иммунитет. У детей старшего возраста болезнь начинается постепенно. Симптомами заболевания у детей являются:
- слабость;
- апатия;
- бессонница;
- головная боль;
- интоксикация.
В тяжелых случаях проявлением заболевания у детей могут быть судороги, повторная рвота, нарушение сознания. У детей раннего возраста симптоматика следующая:
- снижение артериального давления;
- учащение ритма сердца;
- приглушение тонов сердца.
У детей в возрасте от семи до восьми лет имеется ряд особенностей при наличии брюшного тифа. Особенности заболевания следующие:
- начало болезни острое;
- выраженная интоксикация;
- быстрое нарастание температуры тела;
- кратковременные ремиссии.
В том числе может наблюдаться рвота и понос. Гемограмма мало характерна. Но возможен лейкоцитоз и сохранение в крови эозинофилов.
При брюшном тифе прогноз зависит от многих обстоятельств. Прежде всего, от состояния больного. При тяжелом состоянии прогноз наихудший.
Прогноз улучшается при легком течении заболевания. Особенно при своевременном лечении. При отсутствии рецидивов прогноз наилучший.
На прогноз оказывает влияние наличие осложнений. Особенно это касается развития перитонитов. В том числе неблагоприятный прогноз развивается при кишечном кровотечении.
Смертельный исход при брюшном тифе может быть вызван тяжелым патологическим процессом. Особенно это касается перфорации кишечника. При неоказании должной помощи исход неблагоприятный.
Выздоровление возможно. Но при условии своевременного лечения. Многое зависит от возраста больного. У детей возможна выработка стойкого иммунитета.
Исход зависит и от соблюдения постельного режима. Важен и уход за больным. Так как исходом болезни могут стать пролежни. Пролежни развиваются как следствие неправильного ухода.
При брюшном тифе продолжительность жизни также во многом зависит от лечебного процесса. Причем назначается определенная диета, режим питания. Правильный режим питания и диета значительно увеличивает продолжительность жизни.
Если возникают рецидивы, то продолжительность жизни сокращается. Рецидивы могут быть следствием отсутствия должного лечения. Поэтому важно проводить правильно лечебную терапию.
Продолжительность жизни выше, если больной проходит лечение в соответствии с рекомендациями врача. Играет роль в лечении брюшного тифа активная иммунизация. Преимущественно с помощью прививок.
источник
В первой части Истории мировых эпидемий мы поговорили о чуме и оспе. Сегодня мы будем вспоминать те ужасы, которые нам «подарили» холера — её вспышки наблюдались 7 раз менее чем за 200 лет, и тиф — только во время Первой мировой в России и Польше от него умерли 3,5 миллиона человек.
Иллюстрация 1866 года. Источник
Холера вызывается подвижными бактериями — холерным вибрионом, Vibrio cholerae. Вибрионы размножаются в планктоне в солёной и пресной воде. Механизм заражения холерой — фекально-оральный. Возбудитель выводится из организма с фекалиями, мочой или рвотой, а проникает в новый организм через рот — с грязной водой или через не немытые руки. К эпидемиям приводит смешение сточных вод с питьевой водой и отсутствие обеззараживания.
Бактерии выделяют экзотоксин, который в организме человека приводит к выходу ионов и воды из кишечника, что приводит к диарее и обезвоживанию. Некоторые разновидности бактерии вызывают холеру, другие — холероподобную дизентерию.
Болезнь приводит к гиповолемическому шоку — это состояние, обусловленное быстрым уменьшением объёма крови из-за потери воды, и к смерти.
Холера известна человечеству ещё со времён «отца медицины» Гиппократа, умершего между 377 и 356 годами до нашей эры. Он описывал болезнь задолго до первой пандемии, начавшейся в 1816 году. Все пандемии распространялись из долины Ганга. Распространению способствовали жара, загрязнение вод и массовое скопление людей у рек.
Возбудитель холеры был выделен Робертом Кохом в 1883 году. Родоначальник микробиологии в период вспышек холеры в Египте и Индии из испражнений больных и кишечного содержимого трупов погибших, а также из воды выращивал микробы на покрытых желатином стеклянных пластинах. Он сумел выделить микробы, имевшие вид изогнутых палочек, похожих на запятую. Вибрионы назвали «Запятой Коха».
Учёные выделяют семь пандемий холеры:
- Первая пандемия, 1816—1824 гг.
- Вторая пандемия, 1829—1851 гг.
- Третья пандемия, 1852—1860 гг.
- Четвертая пандемия, 1863—1875 гг.
- Пятая пандемия, 1881—1896 гг.
- Шестая пандемия, 1899—1923 гг.
- Седьмая пандемия, 1961—1975 гг.
Возможной причиной первой эпидемии холеры была аномальная погода, вызвавшая мутацию холерного вибриона. В апреле 1815 года произошло извержение вулкана Тамбора на территории нынешней Индонезии, катастрофа в 7 баллов унесла жизни десяти тысяч жителей острова. Затем погибли до 50 000 человек от последствия, включая голод.
Одним из последствий извержения стал «год без лета». В марте 1816 года в Европе была зима, в апреле и мае было много дождей и града, в июне и июле в Америке были заморозки. Германию терзали бури, в Швейцарии каждый месяц выпадал снег. Мутация холерного вибриона, возможно, вкупе с голодом из-за холодной погоды, способствовала распространению холеры в 1817 году во всех странах Азии. От Ганга болезнь дошла до Астрахани. В Бангкоке погибли от 30 000 человек.
Остановить пандемию смог тот же фактор, что послужил её началом: аномальный холод 1823-1824 года. Всего первая пандемия продлилась восемь лет, с 1816 по 1824 года.
Спокойствие было недолгим. Всего через пять лет, в 1829 году, на берегах Ганга вспыхнула вторая пандемия. Она продлилась уже 20 лет — до 1851 года. Колониальная торговля, усовершенствованная транспортная инфраструктура, передвижения армий помогали болезни распространяться по миру. Холера дошла до Европы, США и Японии. И, конечно, она пришла в Россию. Пик в нашей стране пришёлся 1830-1831 годы. По России прокатились холерные бунты. Крестьяне, рабочие и солдаты отказывались терпеть карантин и высокие цены на продукты и потому убивали офицеров, купцов и врачей.
В России в период второй эпидемии холеры заболели 466 457 человек, из которых умерли 197 069 человек. Распространению способствовало возвращение из Азии русской армии после войн с персами и турками.
Император Николай I своим присутствием усмиряет холерный бунт в Санкт-Петербурге в 1831 году. Литография из французского периодического издания Album Cosmopolite. Датирована 1839 годом. Источник
Третью пандемию относят к периоду с 1852 по 1860 год. На этот раз только в России умерли более миллиона человек.
В 1854 году в Лондоне от холеры умерли 616 человек. С канализацией и водоснабжением в этом городе было много проблем, и эпидемия привела к тому, что над ними начали задумываться. До конца XVI века лондонцы брали воду из колодцев и Темзы, а также за деньги из специальных цистерн. Затем в течение двухсот лет вдоль Темзы установили насосы, которые стали качать воду в несколько районов города. Но в 1815 году в ту же Темзу разрешили вывести канализацию. Люди умывались, пили, готовили пищу на воде, которая затем наполнялась их же отходами жизнедеятельности — в течение целых семи лет. Сточные ямы, которых в то время в Лондоне было около 200 тысяч, не чистились, что привело к «Великому зловонию» 1858 года.
Лондонский врач Джон Сноу в 1854 году установил, что болезнь передаётся через загрязнённую воду. Общество на эту новость не обратило особого внимания. Сноу пришлось доказывать свою точку зрения властям. Сначала он убедил снять ручку водозаборной колонки на Брод-Стрит, где был очаг эпидемии. Затем он составил карту случаев холеры, которая показала связь между местами заболевания и его источниками. Наибольшее число умерших было зафиксировано на окрестности именно этой водозаборной колонки. Было одно исключение: никто не умер в монастыре. Ответ был прост — монахи пили исключительно пиво собственного производства. Через пять лет была принята новая схема канализационной системы.
Объявление в Лондоне, распространяемое в 1854 году, предписывало употреблять только кипячёную воду
Седьмая, последняя на сегодня пандемия холеры, началась в 1961 году. Она была вызвана более стойким в окружающей среде холерным вибрионом, получившим название Эль-Тор — по названию карантинной станции, на которой мутировавший вибрион обнаружил в 1905 году.
К 1970 году холера Эль-Тор охватила 39 стран. К 1975 она наблюдалась в 30 странах мира. На данный момент опасность завоза холеры из некоторых стран не ушла.
Высочайшую скорость распространения инфекции показывает тот факт, что в 1977 году вспышка холеры на Ближнем Востоке всего за месяц распространилась на одиннадцать сопредельных стран, включая Сирию, Иордан, Ливан и Иран.
Обложка журнала начала XX века
В 2016 году холера не так страшна, как сто и двести лет назад. Гораздо большему количеству людей доступна чистая вода, канализация редко выводится в те же водоёмы, из которых люди пьют. Очистные сооружения и водопровод находятся на абсолютно другом уровне, с несколькими степенями очистки.
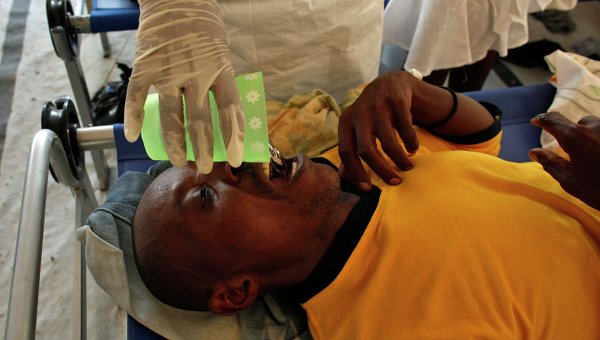
Хотя в некоторых странах вспышки холеры происходят до сих пор. Один из последних на данный момент случаев эпидемии холеры начался (и продолжается) на Гаити в 2010 году. Всего были заражены более 800 000 человек. В пиковые периоды за день заболевали до 200 человек. В стране живут 9,8 миллиона человек, то есть холера затронула почти 10% населения. Считают, что начало эпидемии положили непальские миротворцы, которые занесли холеру в одну из главных рек страны.
8 ноября 2016 года в стране объявили о массовой вакцинации. В течение нескольких недель планируют вакцинировать 800 000 человек.
Холера на Гаити. Фото: РИА Новости
В октябре 2016 года сообщалось, что в Адене, втором по величине городе Йемена, зафиксировали двести случаев заболевания холерой, при этом девять человек умерли. Болезнь распространилась через питьевую воду. Проблема усугубляется голодом и войной. По последним данным, во всём Йемене холеру подозревают у 4 116 человек.
Под названием «тиф», что в переводе с древнегреческого означает «помрачнение сознания», скрываются сразу несколько инфекционных заболеваний. У них есть один общий знаменатель — они сопровождаются нарушениями психики на фоне лихорадки и интоксикации. Брюшной тиф был выделен в отдельное заболевание в 1829 году, возвратный — в 1843 году. До этого у всех подобных болезней было одно название.

В США эта лихорадка распространена и сейчас, ежегодно регистрируется до 650 случаев болезни. О распространении говорит тот факт что в период с 1981 по 1996 годы лихорадка встречалась в каждом штате США, кроме Гавайи, Вермонт, Мэн и Аляска. Даже сегодня, когда медицина находится на гораздо более высоком уровне, смертность составляет 5-8%. До изобретения антибиотиков количество летальных исходов доходило до 30%.
В 1908 году Николай Фёдорович Гамалея доказал, что бактерии, вызывающие сыпной тиф, передаются вшами. Чаще всего — платяными, что подтверждают вспышки в холодное время года, периоды «завшивленности». Гамалея обосновал значение дезинсекции в целях борьбы с тифом.
Бактерии проникают в организм через начёсы или другие повреждения кожи.
После того, как вошь укусила человека, болезнь может не наступить. Но как только человек начинает чесаться, он втирает выделения кишечника вши, в которых содержатся риккетсии. Через 10-14 дней, после инкубационного периода, начинается озноб, лихорадка, головная боль. Через несколько дней появляется розовая сыпь. У больных наблюдается дезориентация, нарушения речи, температура до 40 °C. Смертность во время эпидемии может составить до 50%.
В 1942 году Алексей Васильевич Пшеничнов, советский учёный в области микробиологии и эпидемиологии, внёс огромный вклад методологию профилактики и лечения сыпного тифа и разработал вакцину против него. Сложность в создании вакцины была в том, что риккетсии нельзя культивировать обычными методами — бактериям необходимы живые клетки животного или человека. Советский учёный разработал оригинальный метод заражения кровососущих насекомых. Благодаря быстрому запуску в нескольких институтах производства этой вакцины во время Великой Отечественной войны СССР удалось избежать эпидемии.
Время первой эпидемии тифа определили в 2006 году, когда исследовали останки людей, найденных в братской могиле под Афинским акрополем. «Чума Фукидида» за один год в 430 году до нашей эры болезнь убила более трети населения Афин. Современные молекулярно-генетические методы позволили обнаружить ДНК возбудителя сыпного тифа.
Тиф иногда поражал армии эффективнее, чем живой противник. Вторая крупная эпидемия этой болезни датируется 1505-1530 годами. Итальянский врач Фракастор наблюдал за ней во французских войсках, осаждавших Неаполь. Тогда отмечали высокую смертность и заболеваемость до 50%.
В Отечественной войне 1812 года Наполеон потерял треть войска от сыпного тифа. Армия Кутузова потеряла от этой болезни до 50% солдат. Следующая эпидемия в России была в 1917-1921 годах, на этот раз погибли около трёх миллионов человек.
Сейчас для лечения сыпного тифа используют антибиотики тетрациклиновой группы и левомицетин. Для профилактики заболевания используются две вакцины: Vi-полисахаридная вакцина и вакцина Ту21а, разработанная в 1970-х.
Брюшной тиф характеризуется лихорадкой, интоксикацией, высыпаниями на коже и поражением лимфатической системы нижнего отдела тонкой кишки. Его вызывает бактерия Salmonella typhi. Бактерии передаются алиментарным, или фекально-оральным, способом. За 2000 год брюшным тифом во всём мире переболели 21,6 миллиона человек. Смертность составила 1%. Один из эффективных способов профилактики брюшного тифа — мытьё рук и посуды. А также внимательное отношение к питьевой воде.
У больных наблюдается сыпь — розеолы, брахикардия и гипотония, запор, увеличение объёмов печени и селезёнки и, что характерно для всех видов тифа, заторможенность, бред и галлюцинации. Больных госпитализируют, дают левомицетин и бисептол. В самых тяжёлых случаях используют ампициллин и гентамицин. При этом необходимо обильное питьё, возможно добавление глюкозно-солевых растворов. Все больные принимают стимуляторы выработки лейкоцитов и ангиопротекторы.
После укуса клеща или вши, переносчика бактерии, у человека начинается первый приступ, который характеризуется ознобом, сменяемым жаром и головной болью с тошнотой. У больного поднимается температура, кожа высыхает, пульс учащается. Увеличивается печень и селезёнка, может развиться желтуха. Также отмечают признаки поражения сердца, бронхит и пневмонию.
От двух до шести дней продолжается приступ, который повторяется через 4-8 суток. Если для болезни после укуса вши характерны один-два приступа, то клещевой возвратный тиф вызывает четыре и более приступов, хотя они легче по клиническим проявлениям. Осложнения после болезни — миокардит, поражения глаз, абсцессы селезёнка, инфаркты, пневмония, временные параличи.
Для лечения используют антибиотики — пенициллин, левомицетин, хлортетрациклин, а также мышьяковистые препараты — новарсенол.
Летальный исход при возвратном тифе случается редко, за исключением случае в Центральной Африке. Как и остальные виды тифа, заболевание зависит от социально-экономических факторов — в частности, от питания. Эпидемии среди групп населения, которым недоступна квалифицированная медицинская помощь, могут приводить к смертности до 80%.
Во время Первой мировой в Судане от возвратного тифа погибли 100 000 человек, это 10% населения страны.
Эдвард Мунк. «У смертного одра (Лихорадка)». 1893 год
Чуму и оспу человечество сумело загнать в пробирку благодаря высокому уровню современной медицины, но даже эти болезни иногда прорываются к людям. А угроза холеры и тифа существует даже в развитых странах, что уж говорить о развивающихся, в которых в любой момент может вспыхнуть очередная эпидемия.
4 ноября 2016 года сообщалось, что эпидемия брюшного тифа угрожает Дагестану. В Махачкале госпитализировали около 500 человек с острой кишечной инфекцией после отравления водой. Два человека попали в реанимацию. Для предотвращения эпидемии Минздрав России планировал передать лекарственные препараты «Альгавак М»,«Вианвак», «Шигеллвак» и «Интести-бактериофаг».
Причиной заражения в Махачкале была водопроводная вода. Директор местного водоканала арестован, ещё двадцать три человека — под следствием. Сейчас того же опасаются жители Ростова.
Сапсан среди ивентов: TechTrain прибывает на IT-платформу
источник
Материал из Википедии — свободной энциклопедии
Николай Михайлович Пржевальский (31 марта [12 апреля] 1839, дер. Кимборово Смоленской губернии — 20 октября [1 ноября] 1888, Каракол) — русский путешественник и натуралист. Предпринял несколько экспедиций в Центральную Азию. В 1878 году избран почётным членом Академии наук. Генерал-майор (с 1886 года).
Родился 12 апреля 1839 года в деревне Кимборово в семье отставного поручика Михаила Кузьмича Пржевальского. Место, где располагалась деревня Кимборово, находится в четырёх километрах от деревни Мурыгино Починковского района Смоленской области. Здесь установлен мемориальный знак.
Пржевальский принадлежал к шляхетскому роду, имевшему герб «Серебряные Лук и Стрела, повёрнутые вверх на Красном Поле», дарованные за воинские подвиги в сражении с русскими войсками при взятии Полоцка армией Стефана Батория.
Дальним предком Николая Михайловича был воин Великого княжества литовского Карнила Перевальский, казак, который отличился в Ливонской войне.
По окончании в 1855 году курса в Смоленской гимназии Пржевальский определился в Москве унтер-офицером в Рязанский пехотный полк; получив офицерский чин, перешёл в 28-й пехотный Полоцкий полк. Затем поступил в школу Генерального штаба. В это время появились его первые сочинения: «Воспоминания охотника» и «Военно-статистическое обозрение Приамурского края», за которые в 1864 году он был избран действительным членом Русского географического общества. По окончании Академии отправился добровольцем в Польшу для участия в подавлении Польского восстания. Занимая впоследствии должность преподавателя истории и географии в Варшавском юнкерском училище, Пржевальский изучал эпопею африканских путешествий и открытий, знакомился с зоологией и ботаникой, составил учебник географии, изданный в Пекине.
С 1867 года совершал экспедиции по Уссурийскому краю и Центральной Азии. Окончив обработку четвёртого путешествия, Пржевальский готовился к пятому. В 1888 году он двинулся через Самарканд к русско-китайской границе, где во время охоты в долине реки Кара-Балта, выпив речной воды, заразился брюшным тифом.
По дороге в Каракол Пржевальский почувствовал себя плохо, а по прибытии в Каракол он совсем слёг и через несколько дней скончался. Похоронен на берегу озера Иссык-Куль.
Задача данной статьи — выяснить, как заложена кончина знаменитого путешественника и натуралиста НИКОЛАЯ МИХАЙЛОВИЧА ПРЖЕВАЛЬСКОГО от брюшного тифа в его код ПОЛНОГО ИМЕНИ.
Смотреть предварительно «Логикология — о судьбе человека». http://www.proza.ru/2012/03/16/1446
Рассмотрим таблицы кода ПОЛНОГО ИМЕНИ. \Если на Вашем экране будет смещение цифр и букв, приведите в соответствие масштаб изображения\.
16 33 41 47 50 51 63 92 110 121 131 141 155 165 176 191 203 204 214 227 237 259 260 270 282 297 300 310 334
П Р Ж Е В А Л Ь С К И Й Н И К О Л А Й М И Х А Й Л О В И Ч
334 318 301 293 287 284 283 271 242 224 213 203 193 179 169 158 143 131 130 120 107 97 75 74 64 52 37 34 24
14 24 35 50 62 63 73 86 96 118 119 129 141 156 159 169 193 209 226 234 240 243 244 256 285 303 314 324 334
Н И К О Л А Й М И Х А Й Л О В И Ч П Р Ж Е В А Л Ь С К И Й
334 320 310 299 284 272 271 261 248 238 216 215 205 193 178 175 165 141 125 108 100 94 91 90 78 49 31 20 10
ПРЖЕВАЛЬСКИЙ НИКОЛАЙ МИХАЙЛОВИЧ = 334.
334 = 63-ГИБЕЛЬ + 271-ГЛУБОКАЯ ИНТОКСИКАЦИЯ.
271-ГЛУБОКАЯ ИНТОКСИКАЦИЯ — 63-ГИБЕЛЬ = 208 = ОТ БРЮШНОГО ТИФА.
334 = 283-ЖИЗНЬ УГАСЛА ОТ БРЮШНОГО + 51-ТИФА = 97-ЗАВЕРШЕНИЕ + 237-ЖИЗНИ ОТ ИНТОКСИКАЦИИ.
334 = 156-ЗАРАЖЕНИЕ ОРГАНИЗМА + 178-ИНФЕКЦИЯ ТИФА = 214-ОТРАВЛЕНИЕ ТОКСИНАМИ + 120-КОНЕЦ ЖИЗНИ.
334 = 94-ЛИХОРАДКА + 240-РАЗМНОЖЕНИЕ БАКТЕРИЙ ТИФА = 159-ИНФЕКЦИОННОЕ + 175-БОЛЬНОЙ ТИФОМ.
«Глубинная» дешифровка предлагает следующие варианты, в которыхом совпадают все столбцы:
П(оследствия) (за)Р(а)ЖЕ(ния) (кро)В(и)+(бактери)АЛЬ(но) (-септиче)СКИЙ (шок)+(отравле)НИ(е) (то)К(синами) (б)ОЛ(езнетворных) (б)А(ктери)Й (организ)М(а)+И(с)Х(од) (лет)А(льны)Й + (отрав)Л(ение) (кр)ОВИ+(кон)Ч(ина)
П(о)Р(а)Ж(ени)Е (кро)В(и)+(бактери)АЛЬ(но) (-септиче)СКИЙ (шок)+(отравле)НИ(е) (то)К(синами) (б)ОЛ(езнетворных) (б)А(ктери)Й (организ)М(а)+И(с)Х(од) (лет)А(льны)Й + (отрав)Л(ение) (кр)ОВИ+(кон)Ч(ина)
334 = П,,Р,,Ж,,Е ,,В,, + ,,АЛЬ,, ,,СКИЙ,, + ,,НИ,, ,,К,, ,,ОЛ,, ,,А,,Й ,,М,, + И,,Х,, ,,А,,Й + ,,Л,, ,,ОВИ + ,,Ч.
Септический шок — причины, симптомы, диагностика.
krasotaimedicina.ru›diseases/urgent/septic-shock
Септический шок – это тяжёлое патологическое состояние, возникающее при массивном . Наиболее часто встречается у пациентов хирургических отделений, при менингококковой септицемии, брюшном тифе, сальмонеллёзе и чуме.
Бактериально-септический шок.
dommedika.com›xirurgia/300.html
Бактериально-септический шок (инфекционно-токсический, бактериотоксический, токсикоинфекционный, септический) — разновидность шока, в возникновении которого существенную роль играет массивное поступление в кровь.
Код ДАТЫ СМЕРТИ: 20.10.1888. Это = 20 + 10 + 18 + 88 = 136 = ОТ ТОКСЕМИИ.
334 = 136-ОТ ТОКСЕМИИ + 198-ВНЕЗАПНАЯ СМЕРТЬ.
Код ДНЯ СМЕРТИ = 78-ДВАДЦАТОЕ + 128-ОКТЯБРЯ = 206 = ГЛУБОКАЯ ИНТОКСИКА \ ция \.
5 8 9 14 37 38 57 72 78 93 104 123 155 157 174 206
Д В А Д Ц А Т О Е О К Т Я Б Р Я
206 201 198 197 192 169 168 149 134 128 113 102 83 51 49 32
«Глубинная» дешифровка предлагает следующий вариант, в котором совпадают все столбцы:
Д(ействие) (токсино)В+(остановк)А (сер)ДЦА+Т(оксическ)ОЕ О(травление) К(рови)+Т(ифозна)Я Б(акте)Р(и)Я
206 = Д,, ,,В + ,,А ,,ДЦА + Т,,ОЕ О,, К,, + Т,,Я Б,,Р,,Я.
Код полной ДАТЫ СМЕРТИ = 206-ДВАДЦАТОЕ ОКТЯБРЯ + 106-ЖИЗНЬ ЗАКО \ нчена \-\ 18 + 88 \-\ код ГОДА СМЕРТИ \ = 312.
312 = ЖИЗНЬ УГАСЛА ОТ БРЮШНОГО ТИ \ фа \.
334 = ЖИЗНЬ УГАСЛА ОТ БРЮШНОГО ТИФА.
Код полных ЛЕТ ЖИЗНИ = 76-СОРОК + 94-ДЕВЯТЬ = 170.
170 = 50-ТИФ + 120-КОНЕЦ ЖИЗНИ.
334 = 170-СОРОК ДЕВЯТЬ + 164-БРЮШНОЙ ТИФ.
18 33 50 65 76 81 87 90 122 141 170
С О Р О К Д Е В Я Т Ь
170 152 137 120 105 94 89 83 80 48 29
«Глубинная» дешифровка предлагает следующий вариант, в котором совпадают все столбцы:
С(епсис)+О(травление) (к)РО(ви) (то)К(синами)+ДЕ(йствие) В(озбудител)Я Т(ифа)+(смерт)Ь
170 = С,, + О,, ,,РО,, ,,К,, + ДЕ,, В,,Я Т,, + ,,Ь.
334 = 170-СОРОК ДЕВЯТЬ; ЖИЗНЬ ПРЕКРАЩЕ(на) + 164-ЖИЗНЬ ПРЕКРАЩ(ена).
Смотрим столбец в верхней таблице кода ПОЛНОГО ИМЕНИ:
141 = СОРОК ДЕВЯТ(ь)
______________________________
203 = УМЕРШИЙ ОТ БОЛЕЗНИ
334 = 170-СОРОК ДЕВЯТЬ; УМЕРШИЙ ОТ БОЛЕ(зни) + 164-УМЕРШИЙ ОТ БОЛ(езни).
Смотрим столбец в нижней таблице кода ПОЛНОГО ИМЕНИ:
209 = НАСТУПЛЕНИЕ СМЕРТ(и)
_______________________________
141 = СОРОК ДЕВЯТ(ь)
источник
Брюшной тиф — острая кишечная инфекция, вызываемая бактериями Salmonella typhi, которая передается через зараженную пищу или воду и процветает в районах с плохим водоснабжением и канализацией. По данным Всемирной организации здравоохранения, ежегодно брюшным тифом заражаются примерно 21 миллион человек, около 220 тысяч умирают (с момента испытания антибиотика хлорамфеникола в 1948 году летальность брюшного тифа упала с 15—25% до менее 1%). От брюшного тифа есть вакцина, которую рекомендуют ставить всем, кто находится в регионах, где распространен его возбудитель. Это прежде всего развивающиеся страны, особенно Африканского континента и Южной и Центральной Азии.
Salmonella typhi очень быстро приспосабливается к антибиотикам, которыми ее травят: первый случай резистентности к хлорамфениколу в Великобритании зафиксировали через два (!) года после начала использования лекарства. Первые штаммы со множественной лекарственной устойчивостью (МЛУ), неуязвимые для нескольких препаратов, появились в Юго-Восточной Азии к 1987 году, а в том же Пакистане к 1993—1995 годам ею обладали уже почти 90% возбудителей.
О вспышке брюшного тифа в пакистанском Синде в конце февраля скупо предупреждал Роспотребнадзор. Примерно в это же время медики из Великобритании и Пакистана показали, что свою широкую лекарственную устойчивость (ШЛУ — это еще мощнее множественной лекарственной устойчивости) тамошняя Salmonella typhi приобрела фактически в один шаг, «подцепив» у какой-то другой бактерии недостающую плазмиду с устойчивостью к цефтриаксону.
Газета New York Times пишет, что, по данным Национального института здоровья в Исламабаде, с начала вспышки ШЛУ-тифа погибло четверо заболевших, и как минимум один случай «родом» из Пакистана был зафиксирован в Великобритании. Она же отмечает, что, по оценкам ВОЗ, при нынешних темпах распространения резистентности к 2020 году устойчивыми к основным антибиотикам будут все штаммы брюшного тифа в Карачи, столице провинции Синд и крупнейшем городе страны.
Академик РАН, заместитель директора Центрального НИИ эпидемиологии Роспотребнадзора Виктор Малеев рассказал «Чердаку», что проблема резистентности брюшного тифа в том же Пакистане двоякая. «В этих странах нет стандартов лечения. В развитых странах они есть, а у них нет. Они все, какие есть, антибиотики стараются [дать пациенту], раз не помогает. Чтобы препарат действовал, нельзя прерывать [лечение], а там дали три дня, а больше не хватило, не завезли. И всё — естественно, будет резистентность», — сказал Малеев.
Кроме того, новые антибиотики разрабатываются и производятся в развитых странах и попадают в развивающиеся далеко не сразу, часто тогда, когда бактерии уже начали «обмениваться» устойчивостью и к ним, пояснил эксперт. Сейчас больных в Пакистане лечат азитромицином, антибиотиком, патентная защита которого истекла в 2006 году, — он очень популярен, например, в США, но пока не так доступен в бедных регионах. Майрон Левин и Рафаэль Саймон из Медицинской школы университета штата Мэриленд считают вполне вероятным сценарий, при котором пакистанская Salmonella typhi обретет устойчивость и к азитромицину, что сделает брюшной тиф де-факто неизлечимым на большей части территории Земли — в развивающихся странах, «вернув нас в период до 1948 года» (когда появился хлорамфеникол, один из первых, полученных синтетическим путем).
Сегодня в большинстве развитых стран брюшной тиф «привозной», то есть попадает туда через миграцию и туризм. Например, по данным американской Национальной системы мониторинга тифа и паратифа, в 86% заражений этими болезнями в 2008—2012 годах пациенты побывали за границей в месяце, предшествующем визиту к врачу (остальные заразились от путешественников). Почти 20% изученных штаммов возбудителя брюшного тифа обладают множественной устойчивостью (в абсолютных числах — около 200, так как исследовались не все). Европейский центр профилактики и контроля заболеваний в 2010—2014 году насчитал на территории ЕС и Европейской экономической зоны 5722 случая, 85% из них тоже откуда-то «приехали». Точных данных по устойчивости ECDC не приводит, но пишет, что множественная устойчивость «нередка».
Лидия Кафтырева из Санкт-Петербургского научно-исследовательского института эпидемиологии и микробиологии имени Пастера и ее коллеги пишут, что из 306 штаммов S. typhi, выделенных в 2005—2016 годах в 19 регионах России, разный уровень резистентности обнаружился у 83%. Доля штаммов со множественной резистентностью была незначительной и составляла 2,6%. По словам ученых, в Санкт-Петербург, Ленинградскую и Иркутскую области их завезли трудовые мигранты из стран Средней Азии (Таджикистана и Узбекистана).
Бактерии, вызывающие брюшной тиф. Фото: Казанцев Владимир / Фотохроника ТАСС
Малеев подтверждает, что устойчивый к антибиотикам брюшной тиф проникает в Россию вместе с трудовой миграцией и периодически приводит к (небольшим) вспышкам в крупных городах, время от времени тиф привозят туристы из Таиланда и других стран. «Тут еще проблема: это забытая инфекция для врачей. Она начинается как: болит живот, понос — ставят отравление, сразу не назначают [антибиотики], тянут. Когда уже возникает нарушение сознания, переводят в реанимацию», — говорит эксперт.
Медики и чиновники начали в Пакистане кампанию по вакцинации детей против брюшного тифа, однако в стране очень высок уровень недоверия к прививкам — после того, как в 2011 году ЦРУ попыталось собрать образцы ДНК в районе предполагаемого проживания Усамы бен Ладена под видом кампании по вакцинации против гепатита B. Недовольство медицинского сообщества, обвинившего США, помимо прочего, в подрыве глобальных усилий по искоренению полиомиелита, было настолько серьезным, что в 2014 году директору ЦРУ пришлось публично пообещать больше так не делать. Тем временем в Пакистане и сейчас, семь лет спустя, продолжают убивать волонтеров, пытающихся заниматься вакцинацией жителей страны.
источник