Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Брюшной тиф — острая антропонозная инфекционная болезнь с фекально-оральным механизмом передачи, характеризующаяся циклическим течением, интоксикацией, бактериемией и язвенным поражением лимфатического аппарата тонкой кишки.
Брюшной тиф является системным заболеванием, обусловленным S. typhi. Симптомы включают высокую лихорадку, прострацию, абдоминальную боль и розовую сыпь. Диагностика основана на клинике заболевания и подтверждается культуральным исследованием. Лечение роводится цефтриаксоном и ципрофлоксацином.
Брюшной тиф относят к группе кишечных инфекций и типичным антропонозам. Источник инфекции — только человек — больной или бактериовыделитель, из организма которого возбудители выделяются во внешнюю среду, в основном с испражнениями, реже — с мочой. С испражнениями возбудитель выделяется с первых дней болезни, но массивное выделение начинается после седьмого дня, достигает максимума в разгар болезни и уменьшается в период реконвалесценции. Бактериовыделение в большинстве случаев продолжается не более 3 мес (острое бактериовыделение), но у 3-5% формируется хроническое кишечное или реже — мочевое бактериовыделение. Наиболее опасны в эпидемиологическом отношении мочевые носители в связи с массивностью бактериовыделения.
Для брюшного тифа характерен фекально-оральный механизм передачи возбудителя, который может осуществляться водным, пищевым и контактно-бытовым путём. Передача возбудителя через воду, преобладавшая в прошлом, играет существенную роль и в настоящее время. Водные эпидемии нарастают бурно, но быстро завершаются, когда прекращают пользоваться заражённым источником воды. Если эпидемии связаны с употреблением воды из загрязнённого колодца, заболевания носят обычно очаговый характер.
Спорадические заболевания в настоящее время нередко обусловлены употреблением воды из открытых водоёмов и технической воды, используемой на различных промышленных предприятиях. Возможны вспышки, связанные с употреблением пищевых продуктов, в которых брюшнотифозные бактерии могут длительно сохраняться и размножаться (молоко). Заражение может происходить также контактно-бытовым путём, при котором факторами передачи становятся окружающие предметы. Восприимчивость значительная.
Индекс контагиозности составляет 0,4. Наиболее часто заболевают люди в возрасте от 15 до 40 лет.
После перенесённого заболевания вырабатывается стойкий, обычно пожизненный иммунитет, однако в последние годы в связи с антибиотикотерапией больных и её иммунодепрессивным действием, по-видимому, напряжённость и длительность приобретённого иммунитета стали меньше, вследствие чего увеличилась частота повторных заболеваний брюшным тифом.
Для брюшного тифа при эпидемическом распространении характерна летне-осенняя сезонность.

Около 400-500 случаев брюшного тифа выявляется в США ежегодно. Тифоидные бациллы выделяются с калом бессимптомных носителей и людей, имеющих активные случаи заболевания. Неадекватная гигиена после дефекации может распространить S. typhi на системы общественного пище- и водоснабжения. В эндемичных регионах, где санитарные меры обычно являются неадекватными, S. typhi передается в большей степени с водой, нежели с пищей. В развитых странах основной путь передачи — пищевой, при этом микроорганизмы попадают в пищу во время ее приготовления от здоровых носителей. Мухи могут переносить возбудителя с фекалий на еду. Иногда брюшной тиф передается прямым путем (фекально-оральный путь). Это может произойти у детей во время игр и у взрослых во время секса. Изредка больничный персонал, не соблюдающий адекватных мер предосторожности, получает заболевания во время смены грязного постельного белья.
Возбудитель попадает в организм человека через желудочно-кишечный тракт. Далее он проникает в кровь через систему лимфатических каналов. При острых случаях заболевания могут возникнуть изъязвление, кровотечение и кишечная перфорация.
Около 3 % нелеченных пациентов становятся хроническими носителями. Микроорганизм находится в их желчном пузыре и выделяется с калом в течение более чем 1 года. Некоторые носители не имеют анамнеза клинического заболевания. Большинство из установленных 2000 носителей в США являются пожилыми женщинами, имеющими хроническую билиарную патологию. Обструктивная уропатия, связанная с шистосомозом, может стать предрасполагающим фактором у определенных пациентов с брюшным тифом к тому, что они станут мочевыми носителями. Эпидемиологические данные указывают на то, что носители имеют большую вероятность развития гепатобилиарного рака, нежели общая популяция.
Брюшной тиф имеет инкубационный период (обычно 8-14 дней), который обратно пропорционально связан с количеством попавших в организм микроорганизмов. Брюшной тиф имеет обычно постепенное начало. При этом появляются лихорадка, головная боль, артралгия, фарингит, запоры, анорексия и абдоминальная боль и болезненность при пальпации живота. Менее частые симптомы брюшного тифа включают дизурию, непродуктивный кашель и носовое кровотечение.
Если лечение брюшного тифа не проводится, то температура тела повышается ступенчато в течение 2-3 дней, остается повышенной (обычно 39,4-40 °С) в течение последующих 10-14 дней, начинает постепенно снижаться к концу 3-й недели и возвращается к нормальным значениям в течение 4-й недели. Длительная лихорадка обычно сопровождается относительной брадикардией и прострацией. В острых случаях заболевания возникают симптомы со стороны ЦНС, такие как делирий, ступор и кома. Приблизительно у 10 % пациентов на поверхностях груди и живота появляется дискретная розовая бледная сыпь (розовые пятна). Данные повреждения появляются на 2-й неделе заболевания и исчезают в течение 2-5 дней. Часты спленомегалия, лейкопения, нарушения функции печени, протеинурия и умеренная коагулопатия потребления. Могут возникнуть острый холецистит и гепатит.
В более поздние стадии заболевания, когда повреждения со стороны ЖКТ выходят на первый план, может появиться кровянистая диарея, и кал может содержать примесь крови (20 % скрытая кровь и в 10 % очевидная). Приблизительно у 2 % пациентов развивается острое кровотечение на 3-й неделе заболевания, что сопровождается уровнем смертности около 25 %. Картина острого живота и лейкоцитоз в течение 3-й недели заболевания наводят на мысль о кишечной перфорации. При этом обычно повреждается дистальный отрезок подвздошной кишки. Это возникает у 1-2 % пациентов. Пневмония может развиться в течение 2-3-й недели заболевания. Она обычно обусловлена вторичной пневмококковой инфекцией, однако S. typhi также может вызывать образование легочных инфильтратов. Бактериемия иногда приводит к развитию фокальных инфекций, таких как остеомиелит, эндокардит, менингит, абсцессы мягких тканей, гломерулит или вовлечение мочеполового тракта. Нетипичные проявления инфекции, такие как пневмонит, лихорадка без других симптомов или симптомы, постоянные для мочевых инфекций, могут стать причиной поздней диагностики. Выздоровление может продолжаться несколько месяцев.
У 8-10 % нелеченных пациентов симптомы брюшного тифа, схожие с начальным клиническим синдромом, исчезают после 2-й недели падения температуры. По неизвестным причинам лечение брюшного тифа антибиотиками в начале заболевания увеличивает частоту возникновения рецидивов лихорадки на 15-20 %. В отличие от медленного падения температуры при инициальном заболевании при рецидиве лихорадки, если снова назначают антибиотики, температура быстро снижается. В некоторых случаях возникают рецидивы лихорадки.
Брюшной тиф необходимо дифференцировать со следующими болезнями: другие инфекции, обусловленные Salmonella, основные риккетсиозы, лептоспироз, диссеминированный туберкулез, малярию, бруцеллез, туляремию, инфекционный гепатит, пситтакоз, инфекцию, обусловленную Yеrsinia enterocolitica, и лимфому. На ранних стадиях заболевание может напоминать грипп, вирусные инфекции верхних дыхательных путей или мочевого тракта.
Необходимо забирать для исследования культуры крови, кала и мочи. Культуры крови обычно положительны только в течение первых 2 недель заболевания, но культуры кала, как правило, положительны в течение 3-5 недель. Если данные культуры отрицательны, а есть все основания подозревать брюшной тиф, МО может выявить культуральное исследование биопсийного образца костной ткани.
Тифоидные бациллы содержат антигены (О и Н), которые стимулируют образование антител. Четырехкратное увеличение титров антител к этим антигенам в парных образцах, забранных с интервалом в 2 недели, предполагает наличие инфекции, обусловленной S. typhi. Как бы там ни было, этот тест имеет лишь умеренную чувствительность (70 %), и ему недостает специфичности. Многие нетифоидные сальмонеллы реагируют перекрестно, а цирроз печени может дать ложноположительные результаты.
Без назначения антибиотиков уровень смертности достигает около 12 %. Своевременное лечение позволяет снизить уровень смертности до 1 %. Большинство случаев смерти возникает среди ослабленных пациентов, младенцев и пожилых лиц. Ступор, кома и шок отображают серьезное заболевание, при них прогноз неблагоприятный. Осложнения в основном возникают у тех пациентов, которые не получают лечение брюшного тифа, либо лечение у них запоздалое.
Брюшной тиф лечится следующими антибиотиками: цефтриаксон 1 г/кг внутримышечно или внутривенно 2 раза в день (25-37,5 мг/кг для детей) в течение 7-10 дней и различные фторхинолоны (например, ципрофлоксацин 500 мг внутрь 2 раза в день в течение 10-14 дней, гатифлоксацин 400 мг внутрь или внутривенно 1 раз в день в течение 14 дней, моксифлоксацин 400 мг внутрь или внутривенно в течение 14 дней). Хлорамфеникол в дозе 500 мг внутрь или внутривенно через каждые 6 часов, все еще находит широкое применение, однако резистентность к нему растет. Фторхинолоны можно использовать при лечении детей. Альтернативные препараты, назначение которых зависит от результатов исследования чувствительности in vitro, включают амоксициллин 25 мг/кг внутрь 4 раза в день, триметоприм-сульфаметоксазол 320/1600 мг 2 раза в день или 10 мг/кг 2 раза в день (по триметоприм-компоненту) и азитромицин 1,00 г в первый день лечения и 500 мг 1 раз в день в течение 6 дней.
В дополнение к антибиотикам для лечения острой интоксикации можно использовать глюкокортикоиды. После такого лечения обычно следуют падение температуры и улучшение клинического состояния. Преднизолон в дозе 20-40 мг 1 раз в день внутрь (или эквивалентный глюкокортикоид) назначают в течение 3 дней, обычно этого достаточно для лечения. Более высокие дозы глюкокортикоидов (дексаметазон 3 мг/кг внутривенно назначают в начале терапии, а впоследствии 1 мг/кг через каждые 6 часов в течение 48 часов) используют для пациентов с выраженным делирием, комой и шоком.
Питание должно быть частым и дробным. До тех пор пока лихорадка не упадет ниже фебрильных значений, пациенты должны придерживаться постельного режима. Необходимо избегать назначения салицилатов, которые могут вызвать гипотермию, гипотензию и отеки. Диарею можно свести к минимуму, при назначении только жидкостной диеты; на какое-то время может понадобиться назначение парентерального питания. Может понадобиться назначение жидкостной и электролитной терапии, а также кровозамещающей терапии.
Кишечная перфорация и ассоциированный с ней перитонит требуют хирургического вмешательства и расширения покрытия антибиотиками грамотрицательной флоры, а также бактероидов.
Рецидивы заболевания подлежат такому же лечению, однако лечение антибиотиками в случаях рецидива редко продолжается более 5 дней.
Если у больного заподозрен брюшной тиф, должен быть оповещен местный отдел здравоохранения, а пациенты должны быть отстранены от приготовления пищи до тех пор, пока не будут получены доказательства отсутствия у них МО. Тифоидные бациллы могут обнаруживаться в течение 3-6 месяцев после перенесенного острого заболевания даже у тех людей, которые не становятся впоследстви и носителями. Поэтому после этого периода необходимо получить 3 отрицательных культуральных исследования кала, проведенных с недельными интервалами, для исключения носительства.
Носители, не имеющие патологии со стороны билиарного тракта, должны получать антибиотики. Частота выздоровления при применении амоксициллина в дозе 2 г внутрь 3 раза в день в течение 4 недель составляет около 60 %. У некоторых носителей, имеющих заболевания желчного пузыря, удается добиться эрадикации путем использования триметоприм-сульфаметоксазола и рифампина. В других случаях эффективна холецистэктомия. Перед ее проведением пациент должен в течение 1-2 дней получать антибиотики. После операции прием антибиотиков также назначается в течение 2-3 дней.
Брюшной тиф можно предотвратить, если питьевая вода подвергается очистке, молоко пастеризованное, хронические носители не допускаются к приготовлению пищи, и больным людям должна применяться адекватная изоляция. Особое внимание должно быть уделено мерам предосторожности по распространению кишечных инфекций. Путешествующие в эндемичных регионах должны избегать употребления в пищу сырых овощей, пищи, которая хранится и подается на стол при комнатной температуре, и необеззараженной воды. Вода должна подвергаться кипячению или хлорированию перед употреблением, исключая те случаи, когда достоверно известно, что данная вода безопасна для употребления.
Существует живая аттенуированная оральная противотифозная вакцина (штамм Ту21а). Данная прививка от брюшного тифа имеет приблизительно 70 % эффективность. Она назначается каждый второй день. Всего назначаются 4 дозы. Так как данная вакцина содержит живые микроорганизмы, она противопоказана иммунокомпромиссным пациентам. В США данная вакцина наиболее часто применяется у детей младше 6 лет. Альтернативной вакциной является Vi полисахаридная вакцина. Она назначается однократной дозой, внутримышечно, имеет эффективность 64-72 % и хорошо переносится.
источник
Брюшной тиф относится к опасным инфекционным заболеваниям. В настоящее время болезнь диагностируется нечасто. Однако рекомендуется знать, возможные пути заражения. Как передается брюшной тиф? Что делать, чтобы избежать заболевания?
Брюшной тиф развивается в результате попадания в организм тифозной сальмонеллы, принадлежащей к семейству энтеробактерий кишечника. Опасная бактерия способна сохраняться в неизменном виде в окружающей среде в течение нескольких месяцев. Микроорганизм выживает при заморозке, однако кипячение и химические вещества для него губительны. Размножается в некоторых продуктах питания – молоко, творог, мясо. Наиболее часто заболевание диагностируется летом и осенью. Код брюшного тифа по МКБ10 – А01.0.
Брюшной тиф относится к антропонозным заболеваниям. Человек долгое время может быть носителем опасных бактерий, при этом у него будут отсутствовать симптомы. Выделяют три основных пути передачи брюшного тифа.
- Через загрязненную воду.
- При употреблении зараженных продуктов.
- От человека к человеку.
У детей брюшной тиф часто возникает в результате общения с больным ребенком либо при использовании общих игрушек и предметов обихода. Заражение также происходит при контакте с одной посудой, постельными принадлежностями, предметами быта. Нередко брюшной тиф передается воздушно-капельным путем.
Отравление водой происходит при купании в природных водоемах. Часто в них сливаются разные отходы и канализационные воды.
Спровоцировать заболевание способно сырое молоко. В подобном продукте бактерии быстро размножаются, а попав в организм нарушают работу внутренних органов. Рекомендуется помнить, что молоко должно проходить термическую обработку, только после этого его можно использовать для приготовления других блюд.
Брюшной тиф может развиться после употребления некачественных продуктов питания. Переносить опасных бактерий могут мухи на своих лапках. Требуется соблюдать правила приготовления и хранения кулинарии, чтобы избежать интоксикации.
Болезнь у взрослых и детей протекает в легкой, средней и тяжелой формах. Выделяют несколько форм развития брюшного тифа: начальный этап, разгар заболевания, разрешение и выздоровление. Определяют несколько периодов течения болезни.
- Инфицирование. В данный период возбудитель попадает в пищеварительную систему человека.
- Первичная регионарная реакция. На данном этапе происходит проникновение микроорганизмов в лимфатические узлы, развивается воспалительный процесс.
- Бактериемия. Возбудитель попадает в кровяное русло, часть погибает, выделяя токсические вещества.
- Паренхиматозное рассеивание микробов. Нарушается работа внутренних органов, на коже появляется характерная сыпь.
- Выделение возбудителя. На данном этапе происходит выведение возбудителей заболевания наружу с естественными отходами.
В некоторых случаях возможен переход острой формы брюшного тифа в хроническую. В результате вылечившийся человек продолжает выделять опасные бактерии в окружающую среду.
Основная причина брюшного тифа – проникновение опасной бактерии в организм. Клиническая картина состоит из четырех этапов. Для каждого характерно наличие определенных симптомов.
Инкубационный период брюшного тифа длится до двух недель, симптомы отсутствуют, что представляет определенную опасность. Спустя данный период отмечается появление некоторых признаков.
- постепенное повышение температуры до критических отметок;
- озноб;
- апатия, заторможенность, вялость;
- бледность кожных покровов;
- пониженное давление;
- редкий пульс;
- сильные головные боли;
- отсутствие аппетита;
- серый налет на языке;
- отечность и покраснение горла;
- диарея;
- повышенное образование газов.
Пациент жалуется на болезненность в животе. В течение недели происходит увеличение селезенки и печени. При отсутствии лечения симптомы усиливаются, болезнь переходит на следующий этап.
На данном этапе брюшной тиф достигает своего пика. Признаки проявляются интенсивно, состояние пациента ухудшается. Требуется немедленное оказание первой помощи и лечение болезни. Что характерно для второй фазы брюшного тифа?
- вздутие живота, болезненность при надавливании;
- коричневатый налет на языке, наличие следов от зубов;
- интенсивная диарея;
- высокая температура;
- сильная головная боль;
- галлюцинации и бред;
- нарушение сознания;
- сыпь на коже в области груди и живота;
- нарушение сердечного ритма.
Нередко в период второй фазы возникает воспалительный процесс в легких. На данной этапе страдают почки, нарушается их функциональность. У пациента отмечается уменьшение суточного объема мочи.
На третьем этапе происходит постепенное снижение температуры. Общее состояние пациента улучшается, неприятные симптомы исчезают. У пострадавшего восстанавливается аппетит. Длительность данного этапа составляет неделю.
Организм человека постепенно приходит в норму, возбудитель выводится наружу. Болезненное состояние сохраняется некоторое время, однако спустя некоторое время пациент полностью выздоравливает. При правильном и вовремя начатом лечении процесс восстановления занимает недлительное время.
Наиболее часто заражение происходит в результате контакта с носителем вируса – человеком, выделяющим опасные бактерии в окружающую среду. При этом у него отсутствуют симптомы заболевания. Выделение опасных микроорганизмов может происходить в течение нескольких недель либо лет.
К бациллоносителям относят недавно вылечившихся пациентов. После выздоровления человек длительное время остается заразным для окружающих.
Носителем вредного микроорганизма являются также привитые люди.
В редких случаях заболевание носит скрытый характер. У пациента отсутствуют интенсивные симптомы. Лечение проводят дома, не обращаясь к врачам и усугубляя общее состояние. В итоге заболевают члены семьи и другие люди. Чаще всего заражение происходит через пищу и общие предметы быта.
Чтобы подобрать наиболее подходящее лечение, проводится тщательная диагностика. Медицинский работник беседует с пациентом, выявляет жалобы. В дальнейшем назначаются специфические обследования.
- Общие анализы крови и мочи.
- Бактериологический посев крови на стерильность.
- Определение наличия антител к сальмонеллам.
Проводится пальпация живота для определения состояния печени и других органов. При необходимости врач назначит дополнительные исследования. Обязательно дифференцируют брюшной тиф от аналогичных заболеваний (дизентерия, сальмонеллез). После проведения всех обследований назначают лечение.
Раздражение, ощущение песка в глазах, краснота — лишь небольшие неудобства при нарушенном зрении. Ученые доказали: снижение зрения в 92% случаев заканчивается слепотой.
Брюшной тиф – опасная болезнь, способная привести к серьезным осложнениям. При отсутствии правильного лечения постепенно нарушается работа внутренних органов. Выделяют несколько наиболее опасных осложнений.
- токсический шок;
- перфорация тонкой кишки;
- кровотечения в кишечнике.
Последнее осложнение нередко протекает бессимптомно и обнаруживается только после проведения специфических обследований в медицинском учреждении. Брюшной тиф способен стать причиной летального исхода. Поэтому лечение требуется начинать вовремя.
При обнаружении заболевания пациента сразу госпитализируют. Лечение проводят в инфекционном отделении, изолируя пациента от других. Для терапии используются антибактериальные препараты, активные против сальмонелл. Также для лечения применяют сульфаниамиды и цефалоспорины. Включают также другие лекарственные средства.
- левомицетин;
- ибупрофен;
- лоперамид;
- имодиум;
- парацетамол;
- раствор Рингера;
- физиологический раствор и другие.
Внутривенно вводят дезинтоксикационные растворы для очищения крови и лимфы. При необходимости проводится хирургическое вмешательство.
Во время лечения требуется соблюдать правильное питание, постельный режим. В процессе восстановления подбирают витаминные комплексы. Лечение продолжается не менее четырех недель.
Избежать брюшного тифа возможно при соблюдении профилактических мер. Рекомендуется соблюдать правила гигиены, не употреблять загрязненную воду и испорченные продукты. При необходимости рекомендуется вакцинация. Немаловажным является эпидемиологический надзор.
Брюшной тиф – опасное инфекционное заболевание, которое быстро передается от больного человека здоровому. Соблюдение правил профилактики позволит избежать заражения. При появлении первых признаков требуется обратиться в медицинское учреждение.
источник
Возбудителем брюшного тифа является одна из сальмонелл – Salmonella typhi. Это бактерия, которая достаточно устойчива к действию факторов окружающей среды: может сохраняться при комнатной температуре в продуктах питания (мясных и молочных), воде, на предметах обихода. Быстро погибает под воздействием кипячения, любых дезинфицирующих растворов, ультрафиолетового излучения.
Существуют микробы, имеющие много общего с Salmonella typhi – это возбудители паратифов Salmonella paratyphi A, В, С. В клинической картине также много сходных моментов, поэтому в отечественной практике принято объединять их под термином «тифо-паратифозное заболевание».
Возбудитель брюшного тифа распространен повсеместно. Наибольший уровень заболеваемости наблюдается в странах с тропическим и субтропическим климатом (Азия и Африка). В странах европейского региона встречаются одиночные (спорадические) случаи заболевания.
Преимущественный путь передачи возбудителя брюшного тифа является пищевой, возможны также контактный и водный.
В реализации пищевого пути передачи брюшного тифа наибольшую роль играют такие продукты:
- молоко и все из него изготовленное, не проходящее термическую обработку перед употреблением (ряженка, кефир, творог, сметана);
- мясо, субпродукты, мясной фарш, холодец и студень;
- овощи и фрукты, недостаточно тщательно помытые.
Водный путь передачи актуален в регионах с низким уровнем санитарной культуры, где возможно смешение воды для бытовых целей и канализационных отходов. Не исключается возможность попадания возбудителя брюшного тифа в колодезную воду, водоемы со стоячей водой.
Контактный путь передачи реализуется при непосредственном контакте с больным брюшным тифом или носителем. Это может происходить в семье при бытовых контактах, а также на предприятиях общественного питания, где может работать человек (источник инфекции).
Наибольшую опасность для окружающих представляет не больной человек (он получает лечение в стационаре), а носитель. Такой человек содержит и выделяет в окружающую среду Salmonella typhi, но никаких признаков заболевания у него нет. Выделение возбудителя в окружающую среду происходит с каловыми массами и мочой, носительство может продолжаться несколько дней или недель.
После перенесенного заболевания формируется стойкий иммунитет на протяжении всей жизни. Только у пациентов с ослабленной иммунной системой могут развиваться повторные эпизоды болезни.
В клинике брюшного тифа есть симптомы общего характера и отражающие изменения только пищеварительного канала. Оценить полностью всю клиническую симптоматику может только специалист.
Брюшной тиф начинается постепенно – до возникновения специфических клинических проявлений проходит 7-10 дней, а иногда даже больше. Это время называется продромальный период или период начальных клинических проявлений. В это время пациент отмечает:
- нарастающую слабость, которая затрудняет привычный образ жизни;
- головную боль, которая практически не купируется обычными анальгетиками, имеет распирающий ноющий характер без четкой локализации;
- бессонницу (трудности с засыпанием, досрочное пробуждение);
- повышение температуры чаще до субфебрильных цифр (37-37,5°С).
После этого наступает период разгара клинических проявлений. Специфические клинические признаки заставляют пациента обратиться за медицинской помощью, а доктору помогают правильно поставить предварительный диагноз.
Среди симптомов периода разгара наиболее значимы:
- сохраняющаяся повышенная температура, вялость и постоянная сонливость;
- бледность кожи и единичные розеолезные высыпания на коже живота;
- жидкий стул без патологических примесей (кровь, слизь, гной), который сменяется запором;
- диспепсические признаки (ухудшение аппетита вплоть до полного его отсутствия, тошнота, рвота, разлитые боли в животе умеренной интенсивности);
- у некоторых больных отмечается кашель, боли в области сердца и грудной клетки.
При объективном обследовании отмечают некоторые специфические симптомы, но они понятны только специалисту.
Признаками улучшения состояния брюшнотифозного больного являются:
- снижение температуры (постепенное, в течение нескольких суток);
- исчезновение бессонницы;
- улучшение общего состояния (уменьшение слабости, ощущение прилива сил);
- нормализация аппетита;
- нормализация стула (кратности появления и консистенции).
Может наблюдаться атипичное течение брюшного тифа – острым бурным началом и быстро нарастающей клинической симптоматикой. Также пациента могут беспокоить симптомы со стороны дыхательной системы: заложенность носа, кашель с отхождением мокроты.
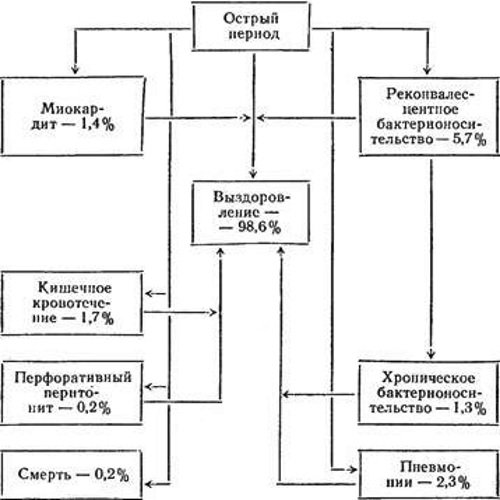
Специфическими осложнениями брюшного тифа являются:
- кишечное кровотечение;
- перфорация стенки кишечника;
- брюшнотифозный перитонит;
- формирование вторичных метастатических очагов;
- ценкеровский некроз мышц;
- поражение костного мозга;
- поражение сердечной сумки (эндокардит, миокардит).
Диагностировать осложнения брюшного тифа может только специалист. Кишечное кровотечение и перфорация кишечной стенки — это очень тяжелые процессы, которые могут привести к смерти больного, особенно если диагноз был поставлен поздно.
Формирование вторичных очагов – в головном мозге, легких, почках – не столь опасно для здоровья пациента, но затягивает процесс выздоровление. Образование нового очага брюшнотифозной палочки может спровоцировать новое ухудшение состояния пациента.
Ценкеровский некроз – редкое, но грозное осложнение. Мышечные ткани ног, реже рук, подвергаются распаду без процесса гниения. Конечность навсегда утрачивает свои функциональные способности.
Поражение костного мозга под влиянием брюшнотифозного токсина проявляется уменьшением количества белых и красных клеток кровяного роста. Значительное изменение клеточного состава крови приводит к серьезным нарушениям всех видов обмена веществ.
Диагностикой и лечением тифо-паратифозных заболеваний занимается врач-инфекционист. Обычно рекомендуется проводить специфическую терапию в условиях стационара.
Обследование включает специфические и неспецифические методы исследования. Материалом для анализов являются кровь, моча и каловые массы.
Неспецифические методы исследования (общий и биохимический анализ крови) помогают врачу оценить состояние больного, а также заподозрить осложнения.
Специфические методы позволяют выявить возбудитель в организме человека, подтверждают диагноз брюшного тифа или паратифов.
Анализ на брюшной тиф в первый раз сдается до начала лечения, то есть до того, как пациент начнет получать антибиотики. Для исследования сдают кровь, мочу и каловые массы. После завершения курса антибиотикотерапии пациент снова сдает те же биологические жидкости для контроля эффективности терапии.
Обязательные анализы при брюшном тифе включают:
- бактериологическое исследование крови (гемокультура) – если Salmonella typhi обнаружена, то это 100% подтверждение диагноза;
- бактериологическое исследование кала (копрокультура) – может быть подтверждением диагноза брюшного тифа или состояния носительства;
- бактериологическое исследование мочи (уринокультура) – может быть подтверждением диагноза брюшного тифа или состояния носительства;
- серологические реакции (РПГА или реакция Видаля, а также реакция с антигеном вирулентности).
Оценить результаты лабораторных исследований может только врач.
Так как больные брюшнотифозной инфекцией, работающие на предприятиях общественного питания, в школах и детских садах, представляют особую опасность для окружающих, этот контингент лиц обязательно обследуется.
Для исследования берется кровь человека, проводится бактериологический посев и выделение чистой культуры. Через 4 дня получают положительный или отрицательный результат, который заносится в санитарную книжку.
Брюшной тиф можно вылечить только при условии соблюдения всех врачебных назначений. Самостоятельные попытки принимать лекарства могут только навредить и спровоцировать развитие осложнений. При неосложненном течении брюшного тифа его прогноз благоприятный.
Может возникнуть проблема неэффективности антибиотиков, особенно если пациент прибыл из стран Юго-Восточной Азии. При отсутствии результата применения препаратов первой линии (левомицетин сукцинат) пациенту должны назначить антибиотики резерва.
Комплексная терапия брюшного тифа включает:
Снижать температуру при брюшном тифе лучше не медикаментами, а физическими способами (обтирание спиртом, холод на магистральные сосуды).
Лечение брюшного тифа длительное, полное восстановление может затянуться на 1-2 месяца.
Не менее 25 дней продолжается наблюдение за контактными лицами, то есть теми, кто непосредственно общался с брюшнотифозным больным. Кроме того, проводится бактериологическое исследование кала и крови у таких людей.
Разработанные вакцины для профилактики брюшного тифа не дают 100% защиты, иммунитет непродолжительный и ненапряженный. Главный способ защиты – это соблюдение санитарно-гигиенических правил.
Для профилактики брюшного тифа и паратифов следует:
- тщательно мыть руки;
- соблюдать правила приготовления и хранения пищевых продуктов;
- пить только кипяченую воду;
- при первых признаках недомогания обращаться к специалисту.
Брюшной тиф – заболевание серьезное, но вполне управляемое, если своевременно обратиться за медицинской помощью.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий.
С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек.
На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок).
Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном.
Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания.
К антигенной структуре сальмонелл относятся:
- О-соматический антиген, представлен липосахаридным, устойчивым к действию высоких температур комплексом;
- Н-жгутиковый антиген, быстро разрушающийся под действием высоких температур.
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме.
Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами).
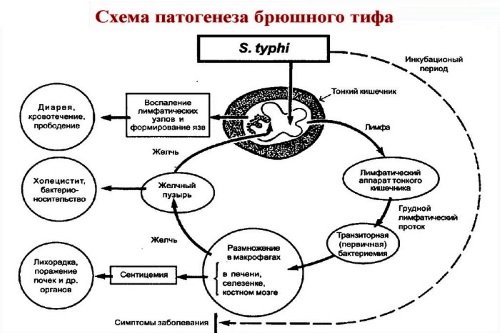
Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда.
Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания.
Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах.
Этапами патогенеза брюшного тифа являются:
- проникновение сальмонелл в желудочно-кишечный тракт вместе с источником заражения (едой, водой);
- внедрение бактерий в слизистую подвздошной кишки;
- размножение сальмонелл в солитарных фолликулах и пейеровых бляшках, откуда они мигрируют в мезентериальные лимфатические узлы;
- развитие воспаления в мезентериальных лимфатических узлах и увеличение концентрации сальмонелл в них;
- выход бактерий в кровь и развитие бактериемии;
- распространение с током крови бактерий по всем органам и тканям;
- формирование очагов инфекции в селезенке, печени и других органах.
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией.
Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа.
Эффектами эндотоксина сальмонелл являются:
- нейротоксическое действие с поражением центральной нервной системы и развитием токсической энцефалопатии;
- поражение нервных окончаний и вегетативных ганглий, что приводит к развитию язв на слизистой кишечника;
- кардиотоксическое действие, которое проявляется в дистрофических изменениях сердца, что в конечном итоге приводит к развитию токсического миокардита;
- нарушение тонуса периферических сосудов, приводящее к падению артериального давления и развитию коллапса;
- развитие инфекционно-токсического шока, что сопровождается нарушением водно-электролитного баланса;
- поражение почек и развитие синдрома «шоковая почка».
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину.
Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет.
Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты.
Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться.
Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.

К периодам (этапам) заболевания брюшного тифа относятся:
- инкубационный период;
- начальный период;
- период разгара заболевания;
- период угасания основных симптомов;
- период выздоровления.
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания.
Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации.
Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы.
Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
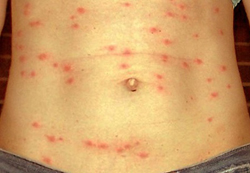
Симптомами брюшного тифа являются:
- лихорадка;
- сыпь;
- кишечное кровотечение;
- поражение внутренних органов.
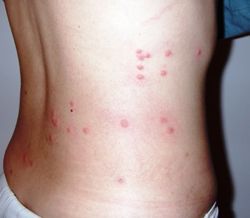
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным.
При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе.
В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа.
При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры.
Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным.
В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов.
Этапами развития язв являются:
- первая неделя – увеличение лимфатических фолликулов слизистой кишечника;
- вторая неделя – некроз (омертвение) увеличенных образований;
- третья неделя – отторжение некротических (омертвевших) масс и формирование на их месте небольших углублений, то есть язв;
- четвертая неделя – стадия чистых язв;
- пятая неделя – стадия заживления язв.
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения.
Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера.
Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая.
При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга.
После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце.
Поражение сердца
Эндотоксин сальмонелл приводит к дистрофическим изменениям в сердце с развитием токсического миокардита. Термин «миокардит» означает, что воспалительным процессом охвачен мышечный слой сердца. Это приводит к тому, что сердце перестает выполнять свои основные функции. В норме основной функцией сердца является «функция насоса», которая обеспечивает кровоснабжение по всему организму. Из-за поражения мышечного слоя сердце перестает эффективно сокращаться и качать кровь. Сокращения становятся слабыми, глухими, что объясняет брадикардию (редкие сердечные сокращения), артериальную гипотонию (снижение артериального давления). При обследовании пациента сердечные тоны глухие, слабые, артериальное давление низкое, пульс в пределах 50 ударов в минуту.
Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови).
Поражение почек и легких
На фоне гиповолемии развивается синдром «шоковой почки» и «шокового легкого». Шоковая почка – это состояние, при котором нарушаются все функции почки — фильтрация, секреция и выделения. Диурез (суточный объем мочи) при этом осложнении резко снижается, вплоть до анурии. Вследствие нарушенной выделительной функции в организме начинают накапливаться продукты обмена – креатинин, мочевина. Это еще больше отягощает течение заболевания и обуславливает развитие инфекционно-токсического шока. Лечение шоковой почки должно быть экстренным и включать меры по восстановлению диуреза, выведению токсических продуктов обмена.
Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка.
Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы.
После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления.
Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы.
В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается.
Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов.
Этапами инфекционно-токсического шока являются:
- Ранний. Сознание пациента сохраняется ясным, может наблюдаться тревога, двигательное беспокойство, отек лица и верхней половины туловища. Дыхание при этом учащенное, артериальное давление волнообразно повышается и снижается. У детей ранний этап обычно сопровождается рвотой, поносом, болями в животе (в верхней части).
- Выраженный. Тревожность и общее возбуждение первого этапа сменяется апатичным состоянием, двигательной заторможенностью. Кожные покровы пациента становятся бледными, холодными и влажными. Со временем возможно появление на коже кровоизлияний. Конечности приобретают синеватый оттенок. Температура и артериальное давление снижается, дыхание и пульс становятся слабыми. Резко уменьшается объем мочи. В этот период развиваются различные патологии со стороны почек, дыхательной системы.
- Декомпенсированный. Артериальное давление и температура тела продолжают падать. Пациента мучают судороги, возможна потеря сознания или кома. Кожа приобретает выраженный синий оттенок. Мочеиспускание отсутствует. Начинают проявляться симптомы дисфункции со стороны всех органов.
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция.
К неспецифическим последствиям брюшного тифа относятся:
- со стороны дыхательной системы – пневмония (воспаление легочной ткани);
- со стороны сосудов – тромбофлебит (воспаление вен);
- со стороны сердца – миокардит (воспаление сердечной мышцы);
- со стороны почек – пиелит (воспаление в почечной лоханке), пиелонефрит (воспаление почечной ткани);
- со стороны нервной системы – периферический неврит (воспаление нервов), менингоэнцефалит (воспаление головного мозга и, в некоторых случаях, спинного мозга с последующим параличом);
- со стороны опорно-двигательного аппарата – артрит (воспаление суставов), хондрит (воспаление хрящевой ткани), периостит (воспаление надкостницы);
- со стороны мочеполовых органов – цистит (воспаление мочевого пузыря), простатит (воспаление простаты).
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- сухость и бледность кожных покровов;
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания.
Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения.
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом.
Бактериологические исследования помогают обнаружить самого возбудителя брюшного тифа в биологических жидкостях организма. К серологическим исследованиям прибегают с целью определения в организме человека антигенов возбудителя брюшного тифа. Серологические анализы особенно важны при диагностике бактерионосительства.
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
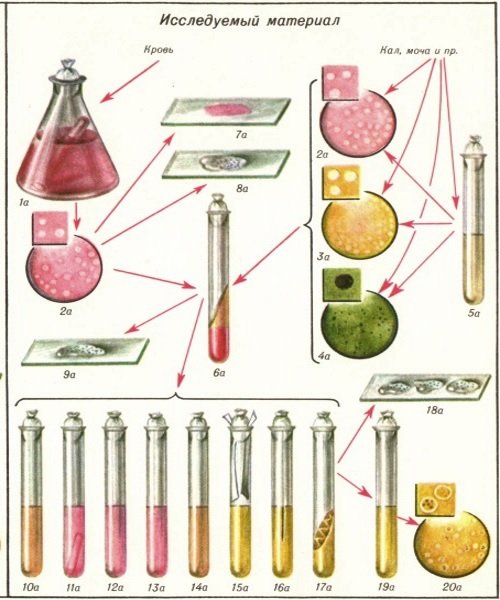
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник