СПЕЦИАЛЬНАЯ ЧАСТЬ С ЧАСТНОЙ ЭПИДЕМИОЛОГИЕЙ
Контрольные вопросы
1. Что такое эпидемиология как наука?
2. Что такое эпидемический процесс и его звенья?
3. Какие существуют источники инфекции?
4. Назовите механизмы и пути передачи инфекции.
5. Интенсивность эпидемического процесса.
6. Определение эпидемического очага.
7. На что направлены противоэпидемические мероприятия в очаге?
8. Показания к проведению прививок.
9. Какие препараты применяются для иммунизации населения?
10. Какие существуют виды дезинфекции?
11. Дезинфекция и её способы.
12. Дезинсекция и её способы.
13. Дератизация и её способы.
14. Что такое комплексность проведения противоэпидемических мероприятий?
15. Составьте алгоритм проведения противоэпидемических мероприятий в очаге инфекции.
16. Заполните «экстренное извещение об инфекционном заболевании» (форма № 058/у).
Брюшной тиф и паратифы А и В – острые инфекционные заболевания, характеризующиеся бактериемией, поражением лимфатического аппарата тонкого кишечника и сопровождающиеся характерной лихорадкой, явлениями общей интоксикации, увеличением печени и селезёнки.
Этиология.Возбудитель брюшного тифа (Salmonella typhi) и паратифов А и В (S.paratyphi A et B) относятся к семейству кишечных бактерий, роду сальмонелл серологической группы Д.
Брюшнотифозные и паратифозные бактерии по морфологическим свойствам не отличаются между собой, за исключением биохимических свойств. Они имеют форму палочки, грамотрицательные, имеют жгутики, подвижные, содержат эндотоксин, хорошо растут на питательных средах, содержащих желчь. Тифо-паратифозные микробы содержат соматический термостабильный О-антиген, жгутиковый термолабильный Н-антиген и поверхностный соматический термолабильный Vi-антиген.
Во внешней среде брюшнотифозные бактерии относительно устойчивы. Так, в проточной воде они сохраняются 5-10 дней, в стоячей — более месяца, в продуктах питания (мясо, сыр, масло, хлеб) — 1-2 месяца. Возбудитель хорошо переносит низкие температуры – во льду сохраняется до 60 дней. Высокие температуры действуют на возбудителя губительно: при кипячении погибает мгновенно, при температуре 60ºС – через 4-5 мин. Прямые солнечные лучи и высушивание действуют губительно. Под воздействием дезинфицирующих средств в обычных концентрациях (сулема в разведении 1:1000, 3% лизол, 3% хлорамин) погибает в течение 2-3 минут.
Эпидемиология.Брюшной тиф, паратифы А и В являются антропонозами и источником инфекции является больной человек или бактерионоситель, которые выделяют возбудителя во внешнюю среду с калом и мочой, реже со слюной. Выделение возбудителя от больного начинается с конца инкубационного периода и максимально выражено в разгар болезни. Наиболее опасны в эпидемиологическом отношении больные с легкими формами болезни, которые могут переносить заболевание на ногах, заражая здоровых окружающих лиц. В настоящее время чаще всего источником инфекции являются бактерионосители-реконвалесценты (острые, выделяющие возбудителя до 3 месяцев и хронические – свыше 3 месяцев) и здоровые (транзиторные) носители.
Механизм заражения – фекально-оральный, который реализуется пищевым (алиментарным), водным и контактно-бытовым путями передачи инфекции. В связи с этим различают пищевые (чаще молочные), водные и контактно-бытовые вспышки заболевания, которые имеют свои конкретные эпидемиологические характеристики (число заболевших, локализация, скорость распространения заболевания).
Наиболее высокая заболеваемость тифо-паратифозозными заболеваниями регистрируются в летне-осенний период, болеют лица преимущественно в возрасте 15-40 лет, постинфекционный иммунитет стойкий и продолжительный (15-20 лет), однако известны и повторные случаи заболевания.
Патогенез и патанатомия. Входными воротами инфекции является пищеварительный тракт. Попадая через рот вместе с пищей, возбудитель частично погибает в желудке под воздействием соляной кислоты желудочного сока, оставшаяся часть возбудителя попадает в тонкий кишечник и внедряется в лимфатические образования его (солитарные фолликулы и их скопления – пейеровы бляшки). Далее по лимфатическим путям кишечника он попадает в регионарные (мезентериальные) лимфатические узлы.
В связи с выраженным тропизмом возбудителя брюшного тифа к лимфоидной ткани происходит усиленное размножение его с развитием воспалительного процесса в ней (лимфаденит и лимфангоит).
После »прорыва» лимфатического барьера возбудитель проникает в кровяное русло с развитием бактериемии, что знаменует собой начало клинических проявлений заболевания. Под влиянием бактерицидных свойств крови микробы разрушаются с высвобождением эндотоксина и развитием интоксикации.
Током крови возбудитель заносится в различные органы и ткани (лимфатические узлы, печень, селезенку, костный мозг и др.), происходит паренхиматозная диффузия микробами с усиленным размножением в них микробов. В последующем возбудитель желчными ходами и либеркюновыми железами кишечника выделяется в кишечник. При повторном попадании микробов на уже сенсибилизированные ранее солитарные фолликулы и пейеровы бляшки развиваются аллергические реакции по типу феномена Артюса-Сахарова.
В дальнейшем происходит формирование иммунитета с последующим полным выздоровлением, возникновение рецидивов или формированием бактерионосительства.
Основные морфологические изменения при тифо-паратифозных заболеваниях наблюдаются в лимфатическом аппарате тонкого кишечника. Выделяют пять стадий изменений, каждая из которых соответствует неделе заболевания:
Клиника. Инкубационный период в среднем длится 10-14 дней, с пределами колебаний от 7 до 25 дней. Заболевание протекает с выраженной цикличностью.
Начальный период характеризуется постепенным появлением и развитием симптомов интоксикации (общее недомогание, головная боль, познабливание). Пациент расценивает такое состояние как простудное заболевание, но проводимое “домашнее” лечение эффекта не оказывает. Усиливаются общая слабость, головная боль, резко снижается аппетит, вплоть до анорексии, появляется бессонница. Температура тела постепенно, лестницеобразно в течение недели повышается и достигает 39-40ºС.
При осмотре больного в этот период: лицо бледное, кожа сухая, горячая на ощупь. Появляется относительная брадикардия (отставание частоты пульса от высоты температуры), дикротия пульса (двухволновый характер его), снижается артериальное давление. Язык обычно суховат, обложен серовато-белым налетом, кончик и края его свободные от налета, ярко-красного цвета (“тифозный язык”), в тяжелых случаях налет становится коричневым с черным оттенком (“фулигинозный язык”). Язык утолщен, на нем видны отпечатки зубов.
Живот умеренно вздут, при перкуссии отмечается притупление перкуторного звука в правой подвздошной области (симптом Падалки), что связано с увеличением воспаленных мезентеральных лимфоузлов. При пальпации живота отмечается урчание и умеренная болезненность в илеоцекальной области. К концу первой недели увеличивается печень и селезенка. Отмечается запор.
Больные заторможены, адинамичны, на вопросы отвечают медленно, односложно.
Период разгара начинается с 7-8 дня заболевания: температура в пределах 39-41ºС, развивается тифозный статус, включающий гипертермию, симптомы интоксикации и нарушение сознания, вплоть до потери его. Отмечается вялость днем и бессонница ночью, адинамия, задержка психических реакций, безразличное отношение к окружающему, появляется бред, галлюцинации.
На 8-9 день болезни на коже живота и нижних отделах грудной клетки появляется розеолезная сыпь в количестве 4-5, реже 20-25 элементов, которая через 3-5 дней бледнеет и исчезает, не оставляя на коже следа.
В разгар заболевания со стороны периферической крови характерным для брюшного тифа является лейкопения с относительным лимфоцитозом, анэозинофилия и тромбоцитопения.
Длительность периода разгара болезни составляет 1-1,5 недели.
В период реконвалисценции температура литически снижается до нормы. Различают следующие типы температурных кривых при брюшном тифе: трапециевидную (типа Вундерлиха), волнообразную (ундулирующую, боткинскую), типа Кильдюшевского (укороченная трапециевидная) и неправильную. Помимо нормализации температуры в этот период исчезают явления интоксикации, нормализуется сон, аппетит и функциональное состояние организма.
С. П. Боткин писал о волнообразности течения тифо-паратифозных заболеваний с обострениями и рецидивами. Как правило, обострение развивается в период ранней реконвалесценции после уменьшения интенсивности патологического процесса, а рецидив (возврат болезни) – после клинического выздоровления. Основные клинические проявления при рецидиве выражены слабее по сравнению с основной волной заболевания, т.к. развиваются на фоне частично сформированного иммунитета.
Современный брюшной тиф имеет свои особенности: преобладание легких форм с укороченной лихорадкой до 4-5 дней, острое начало болезни, атипичное течение с признаками гастроэнтерита, возможное отсутствие сыпи, не всегда отмечается гепатоспленомегалия.
Особенности течения паратифов А и В.Клиническая картина брюшного тифа и паратифов трудно различима, это возможно лишь на основании бактериологических и серологических исследований. Но имеются и некоторые клинические особенности: более острое начало болезни при паратифах, неправильная ремиттирующая температурная кривая с ознобами, более ранее, на 4-7 день, появление сыпи. Сыпь при паратифах более обильная и отличается значительным разнообразием – розеолезная, розеолезно-папулезная, кореподобная. Рецидивы при паратифах развиваются реже, чем при брюшном тифе.
В гемограмме чаще, чем при брюшном тифе, отмечается нормоцитоз и даже лейкоцитоз с лимфоцитозом, анэозинофилия непостоянна.
Осложнения. При тифо-паратифозных заболеваниях осложнения делятся на неспецифические и специфические.
Неспецифические осложнения вызываются другой бактериальной флорой (пневмонии, паротиты, стоматиты, пиелиты) и в настоящее время на фоне антибиотикотерапии тифо-паратифозных заболеваний встречаются редко.
Специфические осложнения обусловлены воздействием на организм возбудителя брюшного тифа и его токсина, частота их составляет 7-9% и не зависит от тяжести болезни. К ним относятся кишечное кровотечение и прободение язв тонкого кишечника, инфекционно-токсический шок (ИТШ).
Кровотечение возникает в результате язвенных процессов в тонком кишечнике с нарушением целостности кровеносных сосудов и развивается на 2-3-й неделе заболевания. При большом кровотечении появляется резкая бледность кожных покровов, нарастает общая слабость, появляется головокружение. Температура на несколько часов падает до нормы, пульс учащается. На температурном листе происходит перекрест кривой температуры и пульса (так называемые ножницы или, по выражению старых авторов, “чертов крест”). Артериальное давление снижается, иногда развивается коллапс. На следующий день стул приобретает типичный дегтеобразный вид по типу мелены. Иногда из кишечника выделяется алая кровь или частично в виде сгустков (без сопутствующего геморроя). Это бывает в следующих случаях:
1) если кровотечение было слишком массивным;
2) если оно произошло в нижнем отделе тонкого кишечника;
3) если стул был вслед за кровотечением.
Прободение (перфорация) язв тонкого кишечника развивается на 3-4-й неделе болезни и по частоте составляет 1-8%. Ранними симптомами перфорации являются боль в животе и напряжение мышц передней стенки живота. В отличие от “хирургических” прободных язв при брюшном тифе “кинжальная” боль в животе встречается очень редко. Боль чаще всего бывает умеренной, в связи с чем медицинский персонал должен придать значение любым болевым ощущениям в животе при тифо-паратифозных заболеваниях.
Менее отчетливыми симптомами (помимо болей в животе и напряжением мышц передней брюшной стенки) являются следующие данные (Е.Л.Таль):
1) отставание движения брюшной стенки во время акта дыхания;
2) отсутствие кишечных шумов при аускультации живота;
3) симптом Щеткина-Блюмберга;
4) болезненность брюшины на дне таза при исследовании per rectum.
Спустя 4-6 часов после прободения появляются поздние симптомы перфорации: рвота, икота, вздутие живота, исчезновение печеночной тупости. Лицо бледное, черты его заостряются, появляется холодный пот.
Инфекционно-токсический шок связан с массивным поступлением в кровь токсинов в связи с разрушением микробов. При ИТШ состояние больного резко ухудшается, температура снижается, кожа становится еще бледнее, отмечаются акроцианоз, одышка. Пульс частый, нитевидный, АД резко снижается, уменьшается диурез вплоть до анурии.
193.124.117.139 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Брюшной тиф– острая антропонозная инфекционная болезнь, характеризующаяся язвенным поражением лимфатической системы тонкой кишки, бактериемией, циклическим течением, явлениями интоксикации, лихорадкой, розеолезной сыпью, увеличением печени и селезенки.
Этиология.Возбудитель брюшного тифа –Salmonella typhiотносится к группеDродаSalmonella.S.typhiимеет размеры от 1 до 3 мкм длиной и 0,5-0,8 мкм шириной, содержит соматический (термостабильный)О-антиген, жгутиковый (термолабильный)Н-антиген, в составеО-антигена содержатся 9 и 12 антигенные факторы иVi-антиген. Имеется еще один поверхностный К-антиген. По способности ферментировать отдельные углеводыS.typhiподразделяются на биохимические варианты (биовары), по чувствительности к бактериофагам различают почти 100 фаговаров.
Сальмонеллы брюшного тифа хорошо сохраняются во внешней среде. В воде открытых водоемов и питьевой воде они переживают 11-120 дней, в морской воде – 15-27 дней, в почве – 1-9 месяцев, в комнатной пыли – от 80 дней до 18 месяцев, в колбасных изделиях – 60-130 дней, в замороженном мясе – 6-13 месяцев, в яйцах – до 13 месяцев, в яичном порошке – 3-9 месяцев, на замороженных овощах и фруктах – от 2 недель до 2,5 месяцев.
Возбудители брюшного тифа умеренно устойчивы к воздействию высоких температур: при 57С в жидкой среде большинство их погибает в течение 1-3 мин, кипячение убивает их мгновенно.
Под воздействием дезинфектантов – 0,5%-ного раствора фенола, 3%-ного раствора хлорамина сальмонеллы гибнут в течение 2-3 мин, но в смеси испражнений и хлорной извести (1:1) – не ранее, чем через час.
Источник инфекции.Источником возбудителя брюшного тифа является человек (больной или носитель). Больные являются источниками инфекции в 3-7%, бактерионосители – в 93-97%. Наиболее массивное выделение возбудителя с испражнениями больных происходит в течение 1-5 недель болезни с максимумом на 3-й неделе, с мочой – в течение 2-4 недель. Носительство протекает в острой и хронической формах. Преобладающее число переболевших выделяет возбудителя в течение 14 дней реконвалесценции. У 10% переболевших этот процесс продолжатся до 3 месяцев. Хроническими носителями становятся 3-5% перенесших брюшной тиф, которые выделяют возбудителя постоянно или периодически на протяжении ряда лет. Выделение возбудителя из организма источника инфекции происходит с испражнениями, мочой, иногда со слюной, мокротой, потом.
Инкубационный периодсоставляет 7-25 дней, наиболее часто – 9-14 дней.
Механизм передачи – фекально-оральный.
Пути и факторы передачи.Наиболее вероятные пути передачи – водный и пищевой. Контактно-бытовой путь передачи наблюдается преимущественно среди детей. В качестве промежуточного фактора передачи не исключаются мухи, на лапках которыхS.typhiсохраняются жизнеспособными до 2 суток, в кишечнике – до 7 дней.
Восприимчивость и иммунитет.В опытах с волонтерами установлено, что в зависимости от дозы брюшнотифозных бактерий заболевание развивалось в 65-95% случаев. При массовом заражении в эпидемических очагах может заболеть до 40-50% людей. Невосприимчивость, обычно, обусловлена наличием специфического иммунитета в результате перенесенного заболевания или вакцинации. Иммунитет после перенесенного заболевания сохраняется на протяжении многих лет, однако при заражении большой дозой возбудителя возможны повторные случаи заболевания.
Проявления эпидемического процесса.Заболеваемость брюшным тифом имеет повсеместное распространение. В Беларуси выявляются единичные случаи заболевания брюшным тифом.Время риска– характерна летне-осенняя сезонность.Группы риска– при водных вспышках чаще поражаются подростки и взрослые, при молочных – дети младшего возраста.
Факторы риска.Отсутствие условий для выполнения санитарно-гигиенических требований, скученность, недостаточность гигиенических знаний и навыков, доступ хронического бактерионосителя к пищевым продуктам, питьевой воде и непосредственному обслуживанию населения.
Профилактика.Профилактика брюшного тифа связана с обеспечением населения доброкачественными питьевой водой и продуктами питания, надежной системой очистки, благоустройством населенных мест. В комплекс перечисленных мероприятий входит следующее: содержание источников водоснабжения и разводящей сети в соответствии с санитарными нормами и правилами, очистка и обеззараживание питьевой воды; очистка и обеззараживание сточных вод перед сбросом их в водоемы; регулярная очистка и дезинфекция помойных ям, надворных туалетов; ликвидация неорганизованных свалок; соблюдение санитарных норм и правил при сборе, обработке, транспортировке, хранении и реализации продуктов питания; создание условий для выполнения правил личной гигиены в местах общественного питания, массового сосредоточения (вокзалы, аэропорты, театры, кинотеатры, школы, пляжи и т.д.); выявление бактерионосителей, их учет, работа по их гигиеническому воспитанию; профессиональная учеба работающих на эпидемически значимых объектах; санитарное просвещение населения; профилактическая иммунизация населения.
Применяемые в настоящее время вакцины против брюшного тифа при правильном их использовании способны защитить до 80% привитых и облегчить клиническое течение заболевания. Однако иммунизация против данной инфекции является лишь дополнительным средством в системе профилактических мероприятий, поскольку при относительно низкой заболеваемости брюшным тифом на большинстве территорий не может оказать существенного влияния на ход эпидемического процесса.
Эпидемиологическая характеристика паратифов.Паратифы А и В протекают с поражением лимфатической системы тонкой кишки, бактериемией, интоксикацией, лихорадкой, сыпью на коже, увеличением печени и селезенки.
Этиология.Возбудителями являются самостоятельные виды сальмонелл –Salmonella paratyphi АиSalmonella paratyphi В,морфологически не отличаются от других представителей родаSalmonella.Известно, чтоS.paratyphi Bболее устойчивы во внешней среде, чемS.typhi и S.paratyphi A.
Источник инфекции.Источником инфекции является больной или носитель. Носительство паратифозных бактерий формируется чаще, чем брюшнотифозных, но оно менее продолжительно – до нескольких недель, реже месяцев, после выздоровления. Выделение возбудителя из организма источника инфекции происходит с испражнениями и мочой, реже – с другими экскретами. Паратиф А относится к антропонозам, возбудитель паратифа В в некоторых случаях может вызывать заболевания домашних и лабораторных животных.
Инкубационный период– от 2 до 21 дня, чаще 6-8 дней.
Механизм передачи– фекально-оральный.
Пути и факторы передачи.Наиболее частоS.paratyphi Aпередается водным путем,S.paratyphi B– пищевым, причем более вероятным фактором передачи является молоко.
Восприимчивость и иммунитет.Восприимчивость населения к возбудителям паратифов не отличается от восприимчивости кS.typhi.Перенесенное заболевание приводит к образованию видоспецифического иммунитета.
Проявления эпидемического процесса.Заболеваемость паратифомВимеет повсеместное распространение, заболеваемость паратифомАвстречается преимущественно в странах Юго-Восточной Азии и Африки. В Беларуси изредка выявляются единичные случаи. Заболевания регистрируются в виде спорадических случаев или ограниченных вспышек.Время рискаигруппы риска– сходны с таковыми при брюшном тифе.
Факторы рискатакие же, как при брюшном тифе.
Профилактикатакая же, как при брюшном тифе.
Противоэпидемические мероприятия– таблица 2.
источник
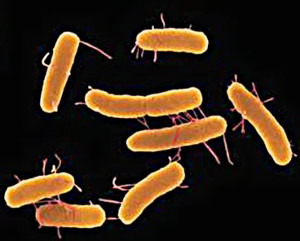
Некоторые люди являются переносчиками болезни, не имея ее симптомов, когда бактерии брюшного тифа попадают в желчь или в камни желчного пузыря. Оттуда бактерии могут периодически мигрировать в кишечник и выводиться с фекалиями, загрязняя таким образом воду, землю или растения, которые были подкормлены отходами жизнедеятельности человека. Брюшной тиф хорошо поддается лечению антибиотиками. При раннем лечении серьезные симптомы маловероятны, хотя приблизительно один из пяти пациентов испытывает рецидив болезни.
Этиология. Возбудитель — брюшнотифозная бактерия S.typhi, относящаяся к сем. Enterobacteriaceae, роду Salmonella, по схеме Кауфмана — Уйта — к серогруппе D.
Это грамотрицательные палочки, подвижные благодаря наличию жгутиков, спор не образуют, аэробы.
Морфологически S.typhi не отличается от других видов Salmonella. Отличия установлены по ферментативной активности (биохимические свойства) и серологическим признакам (антигенная структура). S.typhi содержит соматический антиген — термостабильный О-антиген, в состав которого входит Vi-антиген (антиген вирулентности), и жгутиковый (термолабильный) — Н-антиген. В зависимости от чувствительности к фагам возбудители подразделяются на 96 фаговаров (фаготипов), в России и СНГ применяют сокращенную схему фаготипирования, включающую 45 фаговаров.
S.typhi относится к высоковирулентным бактериям, экзотоксин не продуцирует. Механизм патогенеза связан с термостабильным эндотоксином, высвобождающимся при аутолизисе бактериальной клетки.
Вирулентность и патогенность возбудителя брюшного тифа не являются постоянными величинами. В ходе инфекционного процесса, при длительной персистенции возбудителя в организме микроб претерпевает значительные изменения, что приводит к появлению различных вариантов, в частности к Z-трансформации. К факторам, способствующим образованию Z-форм, относится антибактериальная терапия. Выделенный на высоте болезни микроб более вирулентен, чем в период ее угасания. В условиях высокой эпидемиологической заболеваемости непрерывный пассаж микробов из одного организма в другой ведет к росту вирулентности и патогенности сальмонелл.
Бактерии устойчивы к воздействию высоких и низких температур, выдерживают нагревание до 60-70 °С в течение 20-30 минут. На дне водоемов они сохраняются в течение нескольких месяцев, в проточной воде несколько дней, в стоячей воде — до 1—1,5 лет. Благоприятной средой для развития S.typhi являются пищевые продукты (молоко, сметана, творог, студень). Вместе с тем микроорганизмы разрушаются от воздействия обычных дезинфицирующих растворов фенола, лизола, хлорной извести и хлорамина через несколько минут. Присутствие в воде активного хлора в дозе 0,5—1,0 мг/л обеспечивает надежное обеззараживание воды в отношении брюшнотифозных сальмонелл.
• Брюшной тиф вызывает бактерия Salmonella typhi, которая вторгается в стенку тонкого кишечника.
• Брюшной тиф передается с водой и продуктами, загрязненными фекалиями инфицированного человека.
• Почти 5 процентов выздоровевших людей становятся хроническими переносчиками инфекции; они переносят бактерии и распространяют болезнь, но сами не имеют никаких ее признаков.
• Мухи могут распространять бактерии и вызывать эпидемии; это обычно наблюдается в областях с плохими санитарными условиями.
Эпидемиология. Брюшной тиф является антропонозом.
По данным ВОЗ, нет ни одной страны, свободной от брюшнотифозной инфекции. До настоящего времени не исключены летальные исходы при данном заболевании. В связи с этим брюшной тиф является актуальной проблемой для практической и теоретической медицины.
В последние годы заболеваемость брюшным тифом в Российской Федерации сохранялась на относительно низком уровне. Так, в 2003—2004 гг. она не превышала 0,1—0,13 на 100 000 населения. Однако в 2005 г. зарегистрировано повышение заболеваемости до 0,14 на 100 тыс. населения. Возникновению брюшного тифа способствует формирование хронического бактерионосительства как резервуара инфекции.
Источником инфекции является больной или бактериовыделитель. Наибольшую опасность представляют пациенты на 2—3-й неделе заболевания, поскольку в это время происходит массивное выделение возбудителя с фекалиями. Кроме того, важную роль в распространении брюшного тифа играют больные легкими и атипичными формами брюшного тифа, у которых заболевание остается нераспознанным и не осуществляется их своевременная изоляция.
Передача возбудителя осуществляется контактно-бытовым, водным, пищевым путем. Кроме того, значительная роль принадлежит «мушиному» фактору.
Контактно-бытовой путь передачи является основным среди детей раннего возраста. При этом регистрируются единичные случаи или семейные очаги инфекции.
Водный путь характерен для сельской местности.
Водные вспышки протекают легче пищевых в связи с относительно небольшой дозой возбудителя, сопровождаются высоким уровнем заболеваемости. При этом кривая заболеваемости имеет крутой подъем и быстрый спад.
Пищевые вспышки часто возникают после употребления инфицированных молока и молочных продуктов. При этом заболевание характеризуется укороченным инкубационным периодом, более тяжелым течением, возможными летальными исходами.
К брюшному тифу существует всеобщая восприимчивость. Дети болеют значительно реже, чем взрослые (16—27,5% от общей заболеваемости). Наиболее часто поражается возрастная группа от 7 до 14 лет. Индекс контагиозности 0,4.
Для брюшного тифа характерна летне-осенняя сезонность.
В прошлом, до применения антибиотиков, летальность при брюшном тифе превышала 20%. В настоящее время, при условии своевременной диагностики и назначении антибактериальной терапии, величина этого показателя составляет менее 1%.
После перенесенного заболевания большая часть детей освобождается от возбудителя через 2—3 недели после нормализации температуры тела. У реконвалесцентов вырабатывается стойкий, обычно пожизненный, иммунитет. Вместе с тем примерно у 2—10% переболевших брюшнотифозная сальмонелла продолжает обнаруживаться в течение многих месяцев в испражнениях, желчи, моче. Среди причин, способствующих формированию длительного или хронического носительства, следует указать неадекватную антибактериальную терапию, наличие сопутствующих заболеваний гепатобилиарной системы, почек, желудочно-кишечного тракта, иммунодефицитные состояния. Ряд авторов рассматривают брюшнотифозное носительство как хронический инфекционный процесс.
Патогенез. Брюшнотифозная палочка через рот, минуя желудок и двенадцатиперстную кишку, достигает нижнего отдела тонкой кишки, где и происходит ее первичная колонизация. Внедряясь в лимфоидные образования кишечника — солитарные фолликулы и пейеровы бляшки, а затем в мезентеральные и забрюшинные лимфоузлы, бактерии размножаются, что соответствует инкубационному периоду. Затем возбудитель прорывается в кровеносную систему — развивается бактериемия, эндотоксинемия. При этом появляются начальные симптомы заболевания: лихорадка, общеинфекционный синдром. В результате гематогенного заноса бактерий в различные органы возникают вторичные очаги воспаления, образование брюшнотифозных гранулем. В дальнейшем развивается вторичная бактериемия. С желчью сальмонеллы вновь попадают в кишечник, внедряясь в сенсибилизированные лимфатические образования. При этом в последних развивается гиперергическое воспаление с характерными фазами морфологических изменений и нарушением функции желудочно-кишечного тракта.
Выделяющийся при гибели микроорганизмов эндотоксин оказывает влияние на ЦНС и сердечно-сосудистую систему, что может сопровождаться развитием тифозного статуса и гемодинамическими нарушениями, проявлениями которых являются приток крови к внутренним органам, падение АД, относительная брадикардия, грубые метаболические нарушения, гепатоспленомегалия.
Начало инфекционного процесса сопровождается активацией защитных систем организма, конечной целью которой является элиминация возбудителя и восстановление нарушенного гомеостаза. В этом процессе важная роль принадлежит слизисто-тканевым барьерам, бактерицидным свойствам крови, фагоцитарной активности макрофагов, усилению функции выделительных систем (гепатобилиарной, мочевыделительной и кишечника). Лизис S.typhi, освобождение специфических антигенов, их контакт с иммунокомпетентными клетками приводит к запуску каскада реакций, реализующих иммунный ответ. При этом сила иммунного ответа генетически детерминирована и определяется особенностями фенотипа по системе HLA.
Перенесенная болезнь оставляет достаточно стойкий и длительный иммунитет. Повторное заболевание брюшным тифом — явление редкое.
Вместе с тем у 3—5% реконвалесцентов возможно формирование длительного бактерионосительства, патогенез которого окончательно не изучен.
Хроническое бактерионосительство базируется на внутриклеточной персистенции возбудителя в клетках мононуклеарной фагоцитарной системы, что обусловлено ее генетически детерминированной неполноценностью.
Причинами формирования брюшнотифозного носительства являются фенотипические особенности иммунной системы, наличие феномена незавершенного фагоцитоза, развитие вторичной иммунологической недостаточности и снижение мощности антиоксидантной защиты. Имеются сведения, что в случаях бактерионосительства брюшнотифозные бактерии при внутриклеточном паразитировании могут переходить в L-формы, которые в определенных условиях среды могут реверсировать в исходные формы и вызывать бактериемию с развитием вторичных очагов.
Процесс протекает пожизненно в виде двух сменяющихся стадий — латенции (при этом возбудитель во внешнюю среду не выделяется) и выделения возбудителя из организма.
• Постоянная лихорадка и озноб. Температура повышается утром.
• Общее плохое самочувствие.
• Бледная, красноватая сыпь на коже плеч, груди и спины, длящаяся три-четыре дня.
• Изменения личности, бред; кома.
Патоморфология. На первой неделе заболевания брюшным тифом очаговые воспалительные изменения, обычно продуктивного характера, возникают прежде всего в лимфоретикулярных образованиях подвздошной кишки. Формируются гранулемы, состоящие из крупных клеток с массивной светлой цитоплазмой — стадия мозговидного набухания.
На 2-й неделе заболевания гранулемы некротизируются.
На 3-й неделе некротические участки отторгаются, образуются язвы, доходящие до мышечного слоя и серозной оболочки. В этом периоде специфические осложнения брюшного тифа — перфорация кишечника и кишечное кровотечение — развиваются наиболее часто.
На 4-й неделе наступает период чистых язв.
На 5—6-й неделе начинается заживление язв, не приводящее к образованию рубцов или стеноза.
Указанные стадии морфологических изменений в кишечнике в определенной степени условны как по характеру, так и по срокам возникновения.
В связи с функциональной незрелостью иммунной системы у детей раннего возраста патологоанатомические нарушения ограничиваются стадией мозговидного набухания, поэтому специфические осложнения брюшного тифа у пациентов этой возрастной группы не встречаются.
Брюшной тиф классифицируется следующим образом:
• атипичные (стертая и субклиническая формы, протекающие с преимущественным поражением отдельных органов — пневмотиф, нефротиф, колотиф, менинготиф, холанготиф).
• негладкое (обострения, рецидивы, осложнения, формирование хронического носительства).
Примеры оформления диагноза:
1. Брюшной тиф, типичная, среднетяжелая форма, острое, гладкое течение.
2. Брюшной тиф, типичная тяжелая форма, затяжное рецидивирующее, негладкое течение.
Осложнения: кишечное кровотечение, нормохромная анемия.
Инкубационный период при брюшном тифе может колебаться в пределах от 3 до 50 дней. Средняя продолжительность наиболее часто составляет 10—14 дней.
У большинства детей заболевание начинается остро. При этом можно выделить периоды нарастания клинических симптомов (5—7 дней), разгара (7-14 дней), угасания (14—21 день) и реконвалесценции (после 21 дня болезни).
Заболевание начинается с упорной головной боли, бессонницы, нарастающего повышения температуры тела, усиливающейся интоксикации. Затем возникает угнетение психической деятельности, а при тяжелых формах — тифозный статус. Последний проявляется оглушенностью больных, бредом, галлюцинациями, потерей сознания. В настоящее время тифозный статус наблюдается редко, что, по-видимому, связано с ранним назначением антибиотиков и проведением дезинтоксикационной терапии.
Одним из основных симптомов брюшного тифа является лихорадка. Средняя продолжительность лихорадочного периода при брюшном тифе в современных условиях составляет 13—15 дней. В остром периоде у большинства заболевших температура тела повышается до 39—40 °С. При тяжелых формах брюшного тифа лихорадка имеет постоянный характер. Следует отметить, что чем меньше суточные температурные размахи, тем тяжелее протекает заболевание.
При легких и среднетяжелых формах нередко наблюдается ремиттирующая или интермиттирующая лихорадка.
В динамике брюшного тифа выделяют несколько типов температурной кривой: Боткинский, Вундерлиха, Кильдюшевского. Однако в современных условиях преобладает лихорадка неправильного, или ремиттирующего типа, что затрудняет клиническую диагностику инфекции.
Изменения со стороны органов пищеварения характеризуются сухими, потрескавшимися (фулигинозными) губами, увеличенным и обложенным густым коричневым (или грязно-серым) налетом языком, иногда ангиной Дюге, метеоризмом, гепатоспленомегалией, запором, изредка поносом (вид «горохового пюре»), увеличением мезентеральных лимфатических узлов (симптом Падалки).
В разгар заболевания со стороны сердечно-сосудистой системы могут наблюдаться относительная брадикардия, дикротия пульса, снижение АД, приглушенность или глухость сердечных тонов.
На 6—9-й день болезни на коже живота, боковых поверхностей груди и спине появляется розеолезная сыпь в виде розоватых мелких пятен (2— 3 мм в диаметре). Исключительно редко экзантема бывает на лице. При надавливании розеолы исчезают, но через несколько секунд появляются вновь. Поскольку элементы необильные, их обнаруживают только при внимательном осмотре. Через 3—4 дня после исчезновения первых розеол возможно появление новых элементов — «феномен подсыпания».
Поражение почек у большинства больных ограничивается преходящей лихорадочной альбуминурией, но возможно развитие и острой почечной недостаточности.
Половая система поражается редко, хотя возможно возникновение орхита и эпидидимита.
Период разрешения болезни характеризуется снижением температуры тела. При современном течении температура чаще снижается коротким лизисом без амфиболической стадии. Исчезает головная боль, нормализуется сон, улучшается аппетит, очищается и увлажняется язык, увеличивается диурез. Вместе с тем слабость, раздражительность, лабильность психики, исхудание могут длительно сохраняться. Возможна субфеб-рильная температура как результат вегетативно-эндокринных расстройств. Обострение брюшного тифа характеризуется новым повышением температуры тела, ухудшением обшего состояния, усилением головной боли, мучительной бессонницей, появлением розеолезной экзантемы.
Иногда развиваются поздние осложнения: тромбофлебиты, холецистит.
Следует помнить, клиническая картина брюшного тифа характеризуется определенным полиморфизмом, при котором симптомы, указывающие на поражение тех или иных внутренних органов, могут регистрироваться с различной частотой.
При брюшном тифе наблюдаются характерные изменения со стороны периферической крови. Так, в первые 2—3 дня содержание лейкоцитов может быть нормальным или повышенным. В разгар клинических проявлений развиваются лейкопения, нейтропения со сдвигом лейкоцитарной формулы влево, ускоренная СОЭ. Характерным признаком является анэозинофилия.
Особенностями брюшного тифа у детей раннего возраста являются острое начало заболевания, более короткий лихорадочный период, частое возникновение диарейного синдрома, тяжелых форм заболевания, угроза летального исхода. Возможны катаральные явления, менингеальный и энцефалитический синдромы. Неспецифические осложнения развиваются быстро. В то же время экзантема, относительная брадикардия и дикротия пульса, ангина Дюге, лейкопения, кишечные кровотечения и перфорации встречаются редко.
Заболевание у вакцинированных характеризуется более легким течением, частым развитием абортивных форм, укорочением лихорадочного периода, редким возникновением экзантемы, осложнений и рецидивов, отсутствием летальных исходов.
При стертой форме брюшного тифа основные симптомы заболевания едва выявляются, выраженная интоксикация отсутствует, температура тела повышается до субфебрильных цифр, иногда наблюдается кратковременное разжижение стула.
Диагностика возможна только на основании бактериологического и серологического исследований, а также при развитии специфических осложнений.
Субклиническая форма манифестных проявлений не имеет и обычно выявляется в очагах после проведения дополнительных обследований.
К атипичным формам брюшного тифа относятся:
• безлихорадочный вариант течения;
При перечисленных разновидностях заболевания в клинической картине на первый план выступают поражения отдельных органов. Кроме того, возможно развитие «брюшнотифозного сепсиса», протекающего без кишечных изменений. В настоящее время указанные формы инфекции встречаются редко. Среди атипичных форм наиболее тяжело протекают гиперпиретическая и геморрагическая. При последней наряду с розеолезной экзантемой появляются обильные геморрагические элементы на коже и слизистых оболочках.
В качестве критериев формы тяжести могут быть использованы:
• характер и продолжительность лихорадки;
• выраженность и продолжительность симптомов интоксикации: степень поражения ЦНС (головная боль, бессонница, заторможенность, тифозный статус), степень поражения сердечно-сосудистой системы (тахи- или брадикардия, снижение АД, коллапс);
• наличие признаков ДВС-синдрома;
• наличие специфических и неспецифических осложнений.
О негладком течении заболевания говорят в случае развития обострения, рецидива или осложнения. Под обострением понимают новую вспышку инфекционного процесса в период ранней реконвалесценции. При этом на спаде болезни, до нормализации температуры тела, вновь нарастают лихорадка, интоксикация, появляются свежие розеолы, увеличиваются печень и селезенка. Обострения бывают одиночными или повторными.
Рецидив — это возврат болезни, возникающий после нормализации температуры тела и исчезновения симптомов интоксикации. До применения антибиотиков рецидивы чаще возникали в первые две недели апирексии, что определяло сроки выписки больных из стационара. Отмечено, что чем тяжелее протекал брюшной тиф, тем выше вероятность развития рецидива. Кроме того, поздно начатая или проведенная коротким курсом антибактериальная терапия также способствует реактивации инфекции.
Осложнения при брюшном тифе могут быть как специфические, так и неспецифические. К последним относятся пневмонии, паротиты, абсцессы, отиты, пиелиты, стоматиты, тромбофлебиты, невриты, плекситы.
Кишечные кровотечения могут наблюдаться у 0,7-0,9% больных брюшным тифом и, как правило, развиваются в конце 2—3-й недели. Формированию этого осложнения способствует поздно начатая антибактериальная терапия. В зависимости от глубины поражения кишечной стенки, количества кровоточащих язв, калибра изъязвленных сосудов, уровня АД, состояния свертывания крови кишечные кровотечения могут быть профузными или небольшими (капиллярные кровотечения). Возникают кровотечения внезапно.
При обильном кровотечении ухудшение состояния больного совпадает с появлением следующих симптомов:
• снижение температуры тела;
• нарастающая слабость, головокружение;
• бледность кожи, похолодание конечностей;
• помрачение сознания, коллапс;
• появление в каловых массах примеси крови как измененной (мелена), так и алой.
При необильных кровотечениях общее состояние больного может существенно не изменяться и указанное осложнение диагностируется либо по наличию дегтеобразного стула, либо в результате исследования кала на скрытую кровь и по прогрессирующей анемизации.
Не менее грозным осложнением является прободение кишки, встречающееся у 0,1-0,5% больных брюшным тифом. Перфорация обычно возникает в терминальном отделе подвздошной кишки, изредка в толстой кишке. Перфоративные отверстия могут быть единичными или множественными, их размеры колеблются от едва заметных до 1,5 см.
При прободении кишки у больных возникают:
• дефанс мышц передней брюшной стенки, симптомы раздражения брюшины;
• снижение температуры тела, бледность кожных покровов;
• одышка смешанного характера;
В дальнейшем при отсутствии хирургического пособия:
• повышается температура тела;
• исчезает печеночная тупость;
Перечень некоторых заболеваний, подлежащих исключению по синдрому «лихорадка»
Сыпной тиф и болезнь Брилла
Тифоподобная форма сальмонеллеза
Генерализованная форма туляремии
Крымская геморрагическая лихорадка
Лейкоцитоз в общем анализе крови может развиваться через несколько часов от начала прободения.
• Для постановки диагноза необходимы лабораторные анализы.
По синдрому «лихорадка» брюшной тиф следует отличать от ряда инфекционных и неинфекционных заболеваний.
У большинства больных паратифы А и В клинически отличить от брюшного тифа практически невозможно. В связи с этим окончательный диагноз устанавливается после получения результатов бактериологического и серологического исследований.
Сыпной тиф отличается от брюшного тифа наличием:
• раннего увеличения селезенки;
• раннего появления розеолезно-петехиальной сыпи с излюбленной локализацией (сгибательные поверхности рук, живот, грудь).
В первые дни заболевания возникает необходимость проведения дифференциального диагноза между гриппом и брюшным тифом по синдромам «лихорадка» и «интоксикация». При этом следует помнить, что для гриппа характерны:
• рост заболеваемости в холодное время года;
• бурное внезапное начало заболевания;
• кратковременное (3-4 дня) повышение температуры тела при неосложненном течении;
Кроме того, при гриппе не бывает гепатоспленомегалии, розеолезной экзантемы.
Клиническая картина острого бруцеллеза характеризуется резкой потливостью, полиаденитом, мышечными и суставными болями, невралгиями, высокой, но относительно легко переносимой больными лихорадкой. Позже появляются бурситы, фиброзиты, артриты. Имеет значение анализ эпидемиологического анамнеза, так как бруцеллез чаще всего является профессиональным заболеванием. Окончательный диагноз устанавливается при наличии положительных реакций Райта, Хэдельсона, кожно-аллергической пробы Бюрне.
Инфекционный мононуклеоз отличается от брюшного тифа:
• «кружевного» творожистого налета на миндалинах;
• увеличения заднешейных лимфатических узлов;
• изменений в гемограмме — лейкоцитоз, лимфоцитоз, атипичные мононуклеары;
• положительной реакции Пауля—Буннеля, или обнаружения специфических антител к ВЭБ;
• коричневого налета на языке.
В отличие от брюшного тифа при псевдотуберкулезе могут выявляться:
• ранние (на 1—4-й день болезни) скарлатиноподобные, реже пятнисто-папулезные, высыпания на коже;
• сгущение сыпи в виде «капюшона», «перчаток» и «носков»;
Отличить лептоспироз от брюшного тифа помогают:
• характерный эпидемический анамнез;
• бурное, внезапное начало заболевания;
• жалобы на боли в икроножных мышцах, усиливающиеся при ходьбе;
• характерный внешний вид больного (гиперемия и одутловатость лица, склерит);
• полиморфная экзантема (у тяжелых больных — геморрагическая), появляющаяся на 3—6-й день болезни;
• поражение почек (олиго- или анурия, положительный симптом Пастернацкого, изменения в общем анализе мочи в виде протеинурии, лейкоцитурии, микрогематургии).
Установление диагноза брюшного тифа базируется на данных бактериологических и серологических исследований. Материалом для бактериологических исследований служат кровь, содержимое розеол, пунктат костного мозга, желчь, моча и фекалии.
Наиболее ранним методом бактериологической диагностики является исследование крови (гемокультура). Кровь берут в любой день заболевания при повышении температуры тела. Вероятность выделения гемокультуры зависит от сроков посева крови: чем раньше, тем вероятность больше.
Повышению вероятности выделения возбудителя способствует подкожное введение (при отсутствии противопоказаний) 0,1%-ного раствора адреналина в возрастной дозировке, что стимулирует сокращение селезенки и способствует выходу в кровяное русло возбудителей. В ранние сроки кровь берут до начала химиотерапии, не менее 10 мл, в более поздние сроки — 15—20 мл. Посев производят у постели больного на питательную среду в строгом соотношении 1 : 10 (во избежание бактерицидного действия крови на возбудителя).
При невозможности непосредственного посева у постели больного кровь стерильно смешивают с 40%-ным цитратом натрия в соотношении:
9 частей крови и 1 часть цитрата натрия — и направляют в лабораторию для дальнейших исследований.
Предварительный результат получают через 2—3 дня, окончательный — через 5—10 суток. Увеличение кратности посева (3 дня подряд) повышает вероятность выделения гемокультуры.
При появлении сыпи на коже можно производить посев содержимого розеол. Для этого кожу над ними обрабатывают 70°-ным спиртом и скарифицируют, затем вносят каплю желточного или простого бульона, отсасывают, переносят во флаконы с 50 мл бульона. Этот метод не является ранним, так как розеолы появляются на 8—10-е сутки.
При посеве костного мозга (миелокультура) положительные результаты могут быть получены как при наличии температуры тела, так и при нормальной температурной реакции.
Посев фекалий (копрокультура) обычно производится на 8—10-е и последующие сутки. Для повышения вероятности выделения копрокультуры целесообразно давать минеральное слабительное. Положительные результаты получают на 2—3-й, реже — на 1-й неделе заболевания.
Посев мочи (уринокультура) в количестве 20-30 мл производится непосредственно на питательные среды, начиная со 2-й недели заболевания.
Посев желчи (биликультура) всех 3 порций (А, В, С) в количестве 1-
2 мл производят на среды обогащения с 8—10-го дня заболевания. Вероятность ее выделения в 15 раз выше, чем копрокультуры.
Серологические методы применяют в конце 1-й недели заболевания, в период появления специфических антител.
Реакция Видаля позволяет выявлять специфические антитела — агглютинины. Ставится с О- и Н-антигенами. Антитела к О-антигенам появляются на 4—5-е сутки, и уровень их снижается в период реконвалесценции. Антитела к Н-антигену появляются на 8— 10-е сутки и сохраняются 2—3 месяца после выздоровления. Положительным считается результат в титре
1 : 200 при его нарастании в динамике заболевания. РИГА более чувствительна и специфична, ставится с О-, Н- и Vi-антигенами. Диагностический титр с О- и Н-антигеном 1 : 160-320, с Vi-антигеном — 1 : 40-1 : 80 и выше.
Методы экспресс-диагностики РИФ, РНФ, ИФА применяются реже.
ИФА позволяет осуществить раздельное определение специфических антител, относящихся к иммуноглобулинам классов М и G. Выявление Ig класса М указывает на острое заболевание, Ig класса G — на вакцинальную природу антител или на перенесенную инфекцию.
Для экспресс-диагностики брюшного тифа и бактерионосительства используются следующие реакции;
• реакция нарастания титра фага (РНФ);
• реакция нейтрализации антител (РНА);
• иммуноферментный метод (ИФА);
• иммунорадиометрический анализ (ИРА).
Указанные методы специфичны, чувствительны и позволяют в течение нескольких часов обнаружить присутствие брюшнотифозных бактерий в крови, моче, фекалиях, желчи.
• Не принимайте аспирин или другие продаваемые без рецепта обезболивающие лекарства при брюшном тифе, если только они не прописаны врачом. Эти лекарства могут понизить кровяное давление; аспирин может также способствовать желудочно-кишечному кровотечению.
• Антибиотик хлорамфеникол наиболее часто прописывают, чтобы лечить брюшной тиф в развивающихся странах. Другие антибиотики, типа ципрофлоксацина или триметопримсульфаметоксазола, также могут быть эффективны.
• Лекарства против диареи могут быть необходимы, чтобы уменьшить диарею и спазмы.
• Переливания крови могут быть необходимы в случае кровотечения в кишечнике.
• Кортикостероид дексаметазонон может использоваться в серьезных случаях, когда затронута центральная нервная система, чтобы ликвидировать бред, судороги или предотвратить удар.
• Срочная операция может быть необходима в случае перфорации кишечника.
• Несколько месяцев лечения антибиотиками может привести к уничтожению бактерий у хронических переносчиков болезни; иногда необходимо хирургическое удаление желчного пузыря (холецис-тэктомия).
Лечение брюшного тифа у детей осуществляется только в стационаре и предусматривает назначение строгого постельного режима, который следует соблюдать до 6-го дня нормальной температуры тела. Затем ребенку разрешают сидеть в постели, а с 10-го дня нормальной температуры — ходить.
Диета больных должна быть механически и химически щадящей, способствовать уменьшению бродильных и гнилостных процессов и в то же время быть достаточно калорийной. Используются дробные кормления малыми порциями, каждые 3—4 часа. В течение суток больной должен получать жидкость в объеме, соответствующем физиологической потребности с учетом текущих патологических потерь. В период реконвалесценции диета расширяется, постепенно увеличивается объем пищи. Исключают продукты, вызывающие усиленную перистальтику и газообразование (черный хлеб, горох, фасоль, блюда из капусты). В рацион вводят отварное нежирное мясо и нежирные сорта отварной рыбы, блюда из яиц, белый хлеб, кисломолочные продукты, измельченные овощи и фрукты.
В качестве этиотропного средства назначается ампициллин внутримышечно или внутрь в комбинации с химиопрепаратами, действующими на грамотрицательную флору. Помимо ампициллина можно использовать левомицетин, амоксиклав, амоксициллин, уназин, рифампицин. Антибиотики применяют на протяжении всего лихорадочного периода и еще 7—10 дней после установления нормальной температуры тела. Антибактериальная терапия не предупреждает возникновения рецидивов и формирования хронического бактерионосительства. Применение антибиотиков в комбинации с иммуномодулирующими средствами способствует более эффективной элиминации бактерий из организма. Противогрибковые средства назначаются по показаниям.
Патогенетическая терапия предусматривает введение жидкости внутрь или парентерально по общим принципам (в зависимости от формы тяжести), симптоматические средства, комплекс витаминов, ингибиторов протеаз и др.
Врачебная тактика при развитии специфического осложнения у больного брюшным тифом зависит от его характера. Так, при кишечном кровотечении пациента не следует кормить в течение суток, через 10—12 часов можно поить холодным чаем. Через 24 часа можно давать небольшое количество желе, затем в течение 3—4 дней диету постепенно расширяют и к концу недели переводят на обычный для брюшнотифозных больных стол. При длительных и массивных кровотечениях целесообразна катетеризация центральной вены, подкожное назначение атропина при профузных кровотечениях уменьшает перистальтику кишечника, способствует улучшению тромбообразования. Кроме того, используются тромбоэритроцитарная масса, криоплазма, фибриноген, викасол, препараты кальция, рутин, аскорбиновая кислота, ингибиторы фибринолиза.
При появлении симптомов прободения кишечной стенки необходим срочный перевод больного в хирургическое отделение для ушивания перфоративного отверстия.
Реконвалесцентов брюшного тифа выписывают из стационара после полного клинического выздоровления, но не ранее 14-го дня от момента нормализации температуры тела (после лечения антибиотиками — не ранее 21-го дня) и получения двукратного отрицательного бактериологического исследования фекалий и мочи, начатого в день отмены антибиотика и проведенного с интервалом 5 дней. Детям старшего возраста проводится однократное дуоденальное зондирование.
Лица, переболевшие брюшным тифом, подлежат диспансерному наблюдению. При этом не позднее 10-го дня после выписки из стационара осуществляется пятикратное бактериологическое исследование кала и мочи с интервалом 1—2 дня. В дальнейшем, на протяжении двух лет, 4 раза в год проводится трехкратное исследование кала и мочи. При отрицательных результатах дети подлежат снятию с учета.
Диета должна быть механически и химически щадящей. Строгая диета должна соблюдаться вплоть до 12—15-го дня с момента нормализации температуры, затем постепенно переходить к назначению выздоравливающим общего стола (диета № 15). В лихорадочном периоде можно давать следующие продукты: хлеб белый получерствый (150—200 г для взрослого), белые сухари (75 г в день), сливочное масло (30—40 г), простоквашу, кефир, ацидофилин (в количестве до 500 мл одного из этих молочных продуктов в сутки), сметану (100 г в день), яйца всмятку или желтки двух сырых яиц; допускается употребление 25—30 г зернистой или паюсной черной или красной (кетовой) икры. За обедом больному можно дать 200 г бульона из нежирной говядины или курицы либо вермишелевый суп с мясными фрикаделями, слизистый суп из овсянки, суп из манной крупы. В качестве второго блюда дают паровые котлеты с добавлением 10—15 г сливочного масла, отварную рыбу, хорошо проваренную полужидкую гречневую кашу, отварную вермишель. Рекомендуются также протертые свежие яблоки, муссы, кисели на черносмородиновом или апельсиновом соке, натуральные фруктовые, ягодные или овощные соки. Для питья можно давать настой шиповника, сладкий чай, небольшое количество кофе.
• Часто мойте руки с мылом и теплой водой, особенно после использования туалета или перед обработкой продовольствия. Инфицированные люди должны использовать отдельный туалет и мыть руки или надевать перчатки перед приготовлением пищи.
• Получите вакцинацию от брюшного тифа (хотя она только частично эффективна) перед путешествием в места с высоким риском заболевания.
• При путешествии за границей или в областях с плохими санитарными условиями пейте только разлитую в бутылки воду или другие разлитые в бутылки напитки и ешьте только хорошо приготовленные пищевые продукты и плоды, которые вы можете очистить самостоятельно. Не используйте пищевой лед.
• Обратитесь к врачу, если у вас наблюдается постоянная лихорадка и озноб вместе с другими признаками брюшного тифа.
Необходимо поддерживать хорошее санитарное состояние населенных мест, обеспечить правильное водоснабжение и канализацию, проводить санитарно-просветительную работу, направленную на воспитание гигиенических навыков у населения. Здоровые люди, имевшие тесный контакт с больными брюшным тифом, должны быть под медицинским наблюдением в течение 25 дней с обязательным ежедневным измерением температуры, проведением однократного посева кала и мочи на брюшнотифозных бактерий. При появлении у них хотя бы незначительных признаков заболевания необходима госпитализация в инфекционное отделение больницы. Хронические бактерионосители подлежат систематическому наблюдению.
Неспецифическая профилактика. После изоляции больного в очаге инфекции проводится заключительная и текущая дезинфекция. За лицами, общавшимися с больным брюшным тифом, устанавливается медицинское наблюдение в течение 21 дня и проводится бактериологическое обследование 1 раз в 10 дней (кал, моча). При выделении возбудителя из фекалий обязательна госпитализация для выяснения характера носительства и лечения.
Контактным назначают брюшнотифозный бактериофаг по 50 мл с интервалом 5 дней трехкратно.
Дети дошкольного возраста, проживающие в очаге и посещающие детские учреждения, отстраняются от посещения дошкольных детских учреждений до получения однократного отрицательного результата исследования на бактерионосительство.
Основой профилактики брюшного тифа являются санитарно-профилактические мероприятия: благоустройство населенных пунктов, снабжение населения доброкачественной водой, создание рациональной системы удаления с территории населенных пунктов нечистот и отбросов, соблюдение установленных правил водопользования, производства, транспортировки и реализации пищевых продуктов, борьба с мухами и санитарно-просветительная работа среди населения.
Вспомогательное значение имеет профилактическая иммунизация, которую проводят населению, проживающему на территориях, где уровень заболеваемости превышает 25 случаев на 100 тыс.
Специфическая профилактика. Прививки проводят по эпидпоказаниям с возраста 3—7 лет, в зависимости от вида вакцин в местностях, неблагополучных по этой инфекции, и лицам из групп риска (население, проживающее на территориях с высоким уровнем заболеваемости брюшным тифом, при хронических водных эпидемиях брюшного тифа, лица, занятые обслуживанием канализационных сооружений, оборудования, сетей; выезжающие в гиперэпидемические по брюшному тифу регионы и страны, а также контингенты в очагах по эпидпоказаниям).
Характеристика препаратов. В России зарегистрированы следующие брюшнотифозные вакцины:
• Вакцина брюшнотифозная спиртовая сухая, Россия.
• ВИАНВАК — жидкая виполисахаридная вакцина (Россия).
• Тифим Ви — полисахаридная Vi-вакцина фирмы Авентис Пастер (Франция).
Вакцина брюшнотифозная спиртовая сухая — инактивированные этиловым спиртом и лиофилизированные микробные клетки S.typhi штамм 4446. Консерванта не содержит. В одной ампуле содержится 5 млрд микробных клеток. Препарат предназначен для профилактики брюшного тифа у взрослых. Форма выпуска: ампулы, в упаковке по 5 ампул с вакциной и растворителем. Хранят при 2—8 °С 3 года.
Вакцинацию проводят 2-кратно: 0,5 мл, через 25-35 суток — 1,0 мл, ревакцинация через 2 года в дозе 1,0 мл. Вводят подкожно в подлопаточную область.
ВИАНВАК — очищенный раствор капсульного vi-полисахарида: бесцветная, прозрачная, слегка опалесцирующая жидкость с запахом фенола. Применяется с 3-летнего возраста однократно п/к в наружную поверхность верхней трети плеча. Разовая доза для всех возрастов 0,5 мл (25 мкг). Ревакцинация — каждые 3 года. Введение вакцины приводит к быстрому и интенсивному нарастанию специфических антител, обеспечивающих через 1—2 недели невосприимчивость к инфекции, которая сохраняется в течение 2 лет. Форма выпуска: ампулы по 1 дозе — 0,5 мл (25 мкг Виантигена) и по пять доз — 2,5 мл по 5 или 10 ампул в пачке или блистерной упаковке. Хранят 2 года при 2-8 °С.
Тифим Ви по своему составу сходна с ВИАНВАК и содержит в 1 дозе (0,5 мл) 25 мкг Vi-антигена. Вводится однократно п/к или в/м, иммунитет развивается через 2—3 недели и сохраняется, как минимум, в течение 3 лет. Ревакцинация — однократно той же дозой. Используется начиная с 5 лет, прививки детям 2—5 лет проводят после консультации с врачом. Выпускается в шприце по 1 дозе и во флаконах по 20 доз. Хранят 3 года при 2-8 °С.
Побочные реакции и осложнения. Вакцина брюшнотифозная спиртовая сухая реактогенная, допускается температура более 38,6 °С, инфильтрат более 50 мм не более чем у 7% привитых. Обшая реакция появляется через 5—6 часов, ее длительность, как правило, до 48 часов, местная — до 3—4 дней. В исключительно редких случаях развивается шок.
Побочные реакции на вакцины ВИАНВАК и Тифим Ви редки и относятся к слабым: субфебрилитет у 1—5% в течение 24—48 часов, головная боль.
Противопоказания. К использованию спиртовой цельноклеточной вакцины есть широкий круг противопоказаний — как острые, так и хронические состояния. ВИАНВАК вводится не ранее 1 месяца после выздоровления от острых или ремиссии хронических заболеваний, она противопоказана беременным. Тифим Ви не вводится при гиперчувствительности к компонентам вакцины, беременным.
источник