Что такое брюшной тиф? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александров П. А., инфекциониста со стажем в 11 лет.
Брюшной тиф (Typhys abdominalis typhoid fever) — инфекционная патология острого характера, вызываемая бактерией Salmonella typhy, которая поражает эндотелиальную выстилку сосудов и лимфоидные формирования тонкого кишечника. Клинически характеризуется специфическим синдромом общей инфекционной интоксикации, синдромом поражения желудочно-кишечного тракта (энтерит), розеолёзной экзантемой (сыпью), увеличением печени, селезёнки и внутрибрюшных лимфоузлов, а также бронхитом.
Термин «Typhy» (от греч. τῦφος) означает дым, туман.
Данные бактерии являются грамм-отрицательными палочками, не образующими спор. В своей структуре содержат от 8 до 14 жгутиков, мобильны, произрастают на простых питательных средах с примесью желчи.
Их антигенная структура весьма непростая. Она состоит из:
- О-антигена (лежит на поверхности микроорганизма, представляет липидно-полисахаридный комплекс, термолабильный, кипячение около двух часов не приводит к деструкции; отвечает за видовую специфичность — серогруппы);
- Н-антигена (жгутиковый, термолабильный);
- Vi-антигена (включен в О-антиген, термолабилен, является антигеном вирулентности, который способствует к заражению организма);
- К-антигена (белково-полисахаридные комплексы, отвечающие за способность бактерий к внедрению в макрофаги и дальнейшему размножению в них).
Способны к L-трансформации — частичному или полному исчезновения клеточной стенки, в результате чего бактерия обретает способность переносить неблагоприятные для себя условия.
Устойчивы во внешней среде, на белье сохраняются до 80 суток, в испражнениях — до 30 суток, в туалетах — до 50 суток, в воде водопроводов (без достаточного хлорирования) — до 4 месяцев, в почве — до 9 месяцев, в молоке — до 3 месяцев, в овощах — до 10 суток. В воде при нагревании до 50°С живут 1 час, до 60°С — 30 минут, в кипячённой воде погибают мгновенно. При замораживании живут до 60 суток, в 0,4% хлорной извести и современных дезинфектантах сохраняют жизнеспособность до 10 минут. [1] [2] [5]
Антропоноз. Убиквитарная (повсеместная) инфекция, но преимущественно распространённая в тёплых странах. Ежегодная заболеваемость брюшным тифом составляет более 20 млн человек, из которых погибает до 200 тысяч заболевших.
Первоисточник инфекции — люди (больные и носители). Ненамеренным источником брюшнотифозной бактерии иногда становятся улитки, устрицы, инфицирующиеся в контаминированной (загрязнённой вирусом) воде.
Механизм передачи — фекально-оральный (водный, пищевой, контактно-бытовой пути).
Индекс восприимчивости организма (его способность реагировать на внедрение возбудителя развитием заболевания или носительства) составляет 40-50%.
Сезонность летне-осенняя (в жарких странах круглогодично).
Иммунитет типоспецифичный, продолжительный, однако не исключается вторичное заболевание через длительное время. [2] [4]
Инкубационный период длится от 7 до 25 дней. Заболевание начинается постепенно, при этом лихорадка имеет постоянный характер.
- специфической общей инфекционной интоксикации;
- розеолёзной экзантемы — ведущий синдром;
- синдром поражения желудочно-кишечного тракта (воспаления тонкой кишки (энтерита) или запора — парез кишечника);
- увеличения печени и селезёнки (гепатолиенальный синдром);
- воспаления лимфоузлов брыжейки кишечника (мезаденита);
- брюшнотифозного бронхита.
Преимущественно заболевание начинается с медленно нарастающей квёлости, малоподвижности, головной боли нечёткой локализации, появляется озноб, скачок температуры тела до 39-40°С, снижение аппетита, инверсия сна (бессонница ночью и сонливость днём). Через пару дней присоединяется кашель, метеоризм, урчание в животе, диарея (впоследствии сменяющаяся запором), появляются кошмарные сновидения.
Объективные данные выявляют оглушенность, больные мало двигаются, лежат в прострации с закрытыми глазами, на вопросы дают малоинформативные ответы после некоторого раздумья. Лицо больного бледное, покровные ткани суховатые и горячие на ощупь. На 7-8 день от начала заболевания появляется розеолёзная сыпь в виде единичных элементов, отграниченных от здоровых покровов и несколько выступающих над ней, исчезают при нажатии, после себя оставляет пигментацию, иногда происходит пропитывание кровью, редко возникают новые подсыпания. Локализация сыпи — на животе, внизу груди.
Достаточно редким является окрашивание ладоней и стоп в желтый цвет — эндогенная каротиновая гиперхромия (симптом Филипповича).
Иногда увеличиваются и делаются болезненными заднешейные и подмышечные лимфоузлы.
Со стороны сердечно-сосудистых органов намечается брадикардия, снижение артериального давления, общее аускультативное ослабление сердечных тонов.
При аускультации лёгких выслушиваются суховатые хрипы рассеянной локализации, при переходе в пневмонию хрипы становятся влажными.
Во время осмотра живота отмечается его вздутие, глубокое урчание, и восприимчивость к пальпации слепой кишки, возможно возникновение симптома Падалки — укорочение перкуторного звука в правой подвздошной зоне, обусловленное воспалением внутрибрюшных лимфоузлов. С 3-5 дня отмечается увеличение селезёнки, а к концу первой недели — и печени. Появляется симптом Штернберга — лёгкая болезненность при надавливании живота по оси брыжейки в результате воспаления в брыжеечных лимфоузлах. Наблюдается отсутствие стула (обстипация) или умеренный энтерит.
При фарингоскопии виден язык с трещинами, без влаги, со следами зубов, закрытый толстым бурым или грязно-коричневым налётом (фулигинозный язык), но с чистыми краями и кончиком. Ротоглотка умеренно красная.
В последнее десятилетие приобретают значение достаточно видоизмененные формы заболевания, зачастую включающие лишь значительное повышение температуры тела без явных кишечных расстройств и сыпи, с отсутствием выраженной интоксикации, что нередко ставит в тупик даже опытных докторов.
Необходимо дифференцировать брюшной тиф, отличительным симптомом которого является длительная высокая лихорадка при отсутствии органных поражений, с другими заболеваниями:
- гнойно-воспалительные заболевания почек (дискомфорт и боли в поясничной области, положительный симптом Пастернацкого, нарушения мочеиспускания, изменения в общих анализах мочи);
- острые респираторные заболевания (при брюшном тифе нет синдрома поражения верхних дыхательных путей, а при ОРЗ нет мезаденита);
- пневмония;
- малярия (пароксизмы (резкое увеличение) температуры, повышенное потоотделение, колебания температуры более 1°С);
- ку-лихорадка (острое начало, гиперемия лица (приток крови), острая потливость);
- лептоспироз (внезапное начало, боли в мышцах икр, лицо и шея красные, желтуха, нейтрофильный лейкоцитоз);
- бруцеллёз (неплохое самочувствие при высокой температуре, резкая потливость, нет вздутия живота, специфические симптомы). [1]
Заражающая доза — от 10 млн до 1 млрд микробов (находится только лишь в 0,001-0,01 г фекалий больного). Входные ворота — рот. Далее микроорганизмы переходят в желудок (часть их гибнет), затем в тонкий кишечник и его слизистую оболочку, где захватываются макрофагами, в которых тифозные бациллы не только не погибают, но живут и даже множатся.
После этого сальмонеллы мигрируют в лимфоидные органы тонкого кишечника (одиночные лимфатические узлы и бляшки Пейера), а оттуда в умеренном количестве попадают в кровь.
Начинается развитие бактерий в брыжеечных и забрюшинных лимфоузлах, а после посредством грудного протока происходит высвобождение их в системный кровоток — начинается бактериемия (часть их гибнет с высвобождением эндотоксина), вызывая интоксикацию: происходит токсинный удар по нервным центрам с преобладжанием процессов торможения (status typhosus).
Угнетение диэнцефальных структур ведёт к инверсии сна, нарушению аппетита, нарушению вегетативной функции. Эндотоксин воздействует и на чувствительные нервные волокна, что ведёт к питательным нарушениям кожи, нарушению кровоснабжения в слизистой оболочке и лимфоидных структур — механизм возникновения язв тонкого кишечника. Наблюдается токсическое поражение миокарда, возможно возникновение инфекционно-токсического шока. Нарушается тонус периферических сосудов, выход части плазмы в экстравазальное пространство, что ведёт к развитию гиповолемии и циркуляторному коллапсу. В процессе заболевания возбудитель повторно попадает в кишечник с желчью. Происходит патологический процесс в красном костном мозге (нарушение кроветворения).
Значительная роль в патогенезе болезни принадлежит и самостоятельной роли микроорганизма: при бактериемии паренхиматозные органы нашпиговываются болезнетворными агентами, где попадают в захват элементами мононуклеарно-фагоцитарной системы и из-за несостоятельности работы последних образуют гнойные очаговые поражения (менингиты, остеомиелиты, пневмонии и другое). Также при жизни бактерии выделяют энтеротоксин, приводящий к диарее.
В дальнейшем при борьбе организма и микроба начинается освобождение человеческого тела от сальмонелл посредством органов выделения (преимущественно в печени): большая часть их погибает, а некоторые поступают с желчью в просвет кишечника и выделяются в окружающую среду, а оставшиеся снова проникают в лимфоидные образования кишечника. Отдача брюшнотифозной бактерии идёт различными путями с различными секретами организма (кал, моча, пот, материнским молоком).
Приблизительно на пятый день заболевания появляются антитела IgM к возбудителю, а к концу второй недели специфические антитела Ig G. Под влиянием иммунных факторов может происходит L-трансформация бактерий, приводящая к длительному неинфекционному процессу (для иммунитета) и возникновению рецидивов.
Периоды патологических изменений в тонком кишечнике:
- первая неделя — набухание групповых лимфатических фолликулов;
- вторая неделя — их некроз;
- третья неделя — отторжение некротических масс и образование язв;
- третья-четвёртая неделя — период чистых язв;
- пятая-шестая неделя — заживление язв.
В любой период может развиться кровотечение и перфорация язв. [2] [3] [6]
По клинической форме заболевание делится на:
— атипичная форма — подразделяется на абортивную (быстрое обратное развитие) и стёртую (все признаки выражены слабо);
— первичное (при длительной персистенции возбудителя в гранулёмах);
— вторичное (возникает при проникновении возбудителя в патологически измененные органы — желчный пузырь, костный мозг — на любом этапе инфекционного процесса). [5]
Факторами риска развития осложнений являются:
- тяжёлое течение при отсутствии улучшения в течении 3-4 суток;
- поздняя госпитализация;
- микст-инфекция;
- комбинированные поражения;
- появление лейкоцитоза.
К осложнениям заболевания относятся:
- перфорация кишечника — сопросвождается болями в животе, симптомами раздражения брюшины, например симптом Щёткина-Блюмберга, повышением частоты дыхательных движений, напряжением мышц брюшной стенки и способно привести к перитониту;
Важно: при брюшном тифе исключаются любые явные болевые ощущения в животе, поэтому их появление у больного тифопаратифозными заболеваниями расценивается как риск осложнения и требует внимания и возможного перевода в профильное отделение.
- кишечное кровотечение — происходит снижение температуры тела, прояснение сознания, временное улучшение самочувствия, затем больной бледнеет, заостряются черты лица, он покрывается холодным липким потом, снижается артериальное давление, увеличивается пульс;
- инфекционно-токсический шок — снижается температура тела и артериальное давление, возникает состояние прострации, бледность с сероватым оттенком;
- пневмония, миокардит, холецистохолангит, тромбофлебит, менингит, паротит, артриты, пиелонефрит;
- инфекционный психоз. [3][5]
- общеклинический анализ крови с лейкоцитарной формулой (лейкопения, так как поражается красный костный мозг, анэозинофилия, нейтропения, относительная лимфопения, тромбоцитопения, анемия, СОЭ в норме);
- общеклинический анализ мочи (показатели острой токсической почки);
- биохимический анализ крови (повышение АЛТ, АСТ, нарушения электролитного баланса);
- копрограмма (нарушение переваривания, жир, крахмал);
- серологическая диагностика (РНГА, в том числе с Унитиолом, РПГА, ИФА различных классов);
- бактериологический метод (посев крови, кала на среды с желчью — желчный бульон или среда Раппопорта, на стерильную дистиллированную воду — метод Клодницкого, на стерильную водопроводную воду — метод Самсонова: предварительные результаты через 4-5 суток, окончательный — через 10 дней). [1][4]
Место лечения — инфекционное отделение больницы.
Режим — бокс, строго постельный до 10 дня нормальной температуры тела. В этот период недопустимо натуживание.
Показана диета № 4 по Певзнеру (калорийная, с повышенным содержанием белка, механически и химически щадящая).
Этиотропная терапия проводится до 10 дня нормальной температуры тела при любой степени тяжести (перекрывается естественный цикл возбудителя). Назначаются препараты выбора — фторхинолоны, цефалоспорины.
Патогенетически осуществляется комплекс мероприятий по восполнению ОЦК, энтеросорбции, повышения регенеративных процессов в кишечнике, а также показана антиоксидантная терапия, насыщение витаминами, восстановление нормальной микрофлоры кишечника.
Проводится постоянный мониторинг больных для исключения осложнений, появление которых требует перевода пациентов в реанимационное отделение.
Выписка осуществляется при нормализации клинического состояния и лабораторных показателей, трёхкратного отрицательного посева кала и мочи, но не ранее 21 дня нормальной температуры тела.
За переболевшими устанавливается диспансерное наблюдение сроком на три месяца с обязательным посевом крови и мочи в конце периода наблюдения. [1] [2]
К методам неспецифической профилактики относятся:
- поддержание на достаточном уровне санитарного состояния источников водоснабжения, очистных сооружений;
- борьба с источниками загрязнения окружающей среды, очистка и обеззараживание сточных вод, выгребных ям;
- соблюдение санитарных норм и правил при сборе, обработке, хранении и приготовлении пищевых продуктов;
- соблюдение людьми правил санитарно-гигиенической культуры;
- своевременное выявление бактерионосителей (особенно среди лиц декретированного контингента, в частности работников сферы питания и обслуживания населения).
В течение трёх месяцев переболевшие из лиц декретированного контингента не допускаются на объекты общепита и водоснабжения.
Специфической профилактикой является вакцинация (полисахаридные вакцины, основанные на очищенном Vi-антигене для лиц с двухлетнего возраста — инъекционно и живая аттенуированная вакцина с 5 лет — орально). [6]
источник
Имеется относительно небольшое число инфекционных болезней, которые протекают с везикулезной сыпью. Наличие пузырьков (везикул) позволяет легко дифференцировать эту сыпь от других экзантем. Обычно везикула является лишь одной из стадий в ряду сменяющих друг друга элементов экзантемы: пятно — папула — везикула — пустула — корка (рубец). Превращение в пустулу и формирование рубца не являются обязательными компонентами в ряду названных превращений.
Везикулезная сыпь наблюдается при заболеваниях, обусловленных вирусом простого герпеса, вирусом ветряной оспы (ветряная оспа и опоясывающий лишай), при болезнях группы оспы (натуральная оспа, оспа обезьян, пара-вакцина) и при везикулезном (гамазовом) риккетсиозе. Все эти болезни протекают с лихорадкой и симптомами общей интоксикации.
Из неинфекционных болезней везикулезные элементы наблюдаются при различных формах дисгидроза, потнице, некоторых видах экзем. Всю эту группу болезней можно дифференцировать от инфекционных болезней по отсутствию повышения температуры тела и признаков общей интоксикации. Детальное дифференцирование заболеваний внутри этой группы не входит в задачу инфекциониста. Подобных больных следует передавать дерматологу для уточнения диагноза и дальнейшего наблюдения. Рассмотрим группу инфекционных болезней, протекающих с везикулезной сыпью.
Герпетическая инфекция обусловлена вирусами герпеса 1-го и 2-го типов. Характеризуется многообразными клиническими формами. Первичная герпетическая инфекция протекает обычно без поражения кожи в виде ОРЗ, после этой стадии вирус длительно (много лет) сохраняется в эпителиальных клетках, чаще всего слизистых оболочек верхних дыхательных путей в виде латентной инфекции. При ослаблении организма в результате различных болезней (малярия, грипп, ОРЗ, менингококковая инфекция и др.), значительно реже под воздействием каких-либо других неблагоприятных факторов, латентная инфекция переходит в манифестную форму. Таким образом, мы наблюдаем герпетическую инфекцию, как правило, в сочетании с каким-либо иным заболеванием. У некоторых лиц, вероятно с врожденной слабостью иммунных механизмов, герпетическая инфекция многократно рецидивирует без видимых провоцирующих факторов.
Герпетическое поражение кожных покровов настолько характерно, что не вызывает никаких трудностей в диагностике. На воспаленном, гиперемирован-ном и несколько инфильтрированном участке кожи появляется группа тесно сидящих пузырьков, наполненных прозрачным содержимым. Герпетическое поражение кожи чаще локализуется вокруг рта, на губах, на крыльях носа, иногда появляется распространенная сыпь на лице и даже на туловище. На месте высыпания больные отмечают зуд и жжение. Подобная локализация характерна для вируса простого герпеса типа 1. Вирус герпеса типа 2 обычно вызывает поражение в области половых органов. Выраженность лихорадки и общих проявлений интоксикации обычно обусловлена основным заболеванием, на которое наслаивается герпес.
Ветряная оспа характеризуется относительно благоприятным течением, умеренно выраженной лихорадкой (хотя бывает иногда и тяжелое течение), ранним появлением сыпи. Экзантема настолько характерна, что и определяет дифференциальную диагностику. Сыпь отличается полиморфизмом, при осмотре больного можно одновременно видеть и пятна, и папулы, и везикулы, и корки. Поражается не только кожа, но и слизистые оболочки полости рта, половых органов. Клинический диагноз не вызывает трудностей. Специфические лабораторные методы для подтверждения диагноза используют редко.
Ветряная оспа и опоясывающий лишай вызываются одним и тем же вирусом. При первичной инфекции болезнь протекает как ветряная оспа. Вирус после перенесенной ветряной оспы длительно сохраняется в виде латентной инфекции. Под влиянием каких-либо провоцирующих факторов латентная инфекция переходит в манифестную и проявляется уже в виде опоясывающего лишая.
Опоясывающий лишай(в последнее время в литературе предлагается называть опоясывающим герпесом) начинается с выраженной лихорадки и симптомов общей интоксикации. При этом нередко появляются сильные боли в области, где в дальнейшем появится герпетическая сыпь. В этот период (до высыпания) диагностика трудна и нередко бывают различные ошибочные диагнозы заболеваний, протекающих с резко выраженным болевым синдромом (плеврит, инфаркт миокарда, легкого, почечно-каменная болезнь и др.). С появлением сыпи диагноз становится очевидным. Процесс обычно односторонний. Герпетические пузырьки чаще появляются по ходу отдельных нервных стволов или нервных сплетений на коже груди, живота, поясницы, плеча, затылочной области, височной части головы. Боль и во время высыпания бывает очень сильной. От момента появления болей до развития герпетической сыпи проходит 48. 72 ч. Иногда отмечается увеличение регионарных (к месту высыпания) лимфатических узлов.
Пузырьковые элементы герпетической сыпи подсыхают с образованием корок, после отторжения которых нередко остаются депигментированные пятна и еще долгое время сохраняются боли на участках кожи, где были высыпания.
Дифференциальный диагноз опоясывающего лишая, когда у больного возникает герпетическая сыпь, становится несложным. Основными данными для диагностики являются: выраженный болевой синдром, характерная локализация герпетической сыпи, связанная с топографией нервных стволов. Специфические лабораторные исследования используются очень редко.
Оспа обезьян.Натуральной оспы в настоящее время нет ни в одной стране. Однако в последние годы в ряде стран Африки описано несколько десятков случаев оспы обезьян, сходной по клиническим проявлениям с натуральной оспой. Болезнь начинается остро с повышения температуры тела, симптомов общей интоксикации. На 3. 4-Й день на фоне временного снижения температуры тела появляется экзантема. Элементы сыпи вначале обнаруживаются на лице, кистях рук, а потом и на туловище. Сыпь претерпевает следующий цикл развития: пятно — папула — везикула — эрозия — корка — рубец. В ряде случаев отмечается нагноение элементов сыпи, т. е. превращение везикул в пустулы. В периоде нагноения температура тела значительно повышается. Диагноз должен быть обязательно подтвержден выделением и идентификацией вируса.
Паравакцинавызывается вирусом, близким к вирусу коровьей оспы. Это профессиональное заболевание при работе с коровами, овцами, свиньями. Инкубационный период 1. 3 нед. Элементы сыпи локализуются на коже кистей рук. Вначале появляется розоватое пятно, через 1. 2 дня оно превращается в узелок твердой консистенции диаметром около 3 мм, затем образуется везикула с прозрачным содержимым, в центре пузырька заметно пупковидное вдавление. Обратное развитие сыпи происходит в течение 2. 3 нед.
Для дифференциальной диагностики паравакцины наиболее информативными являются следующие данные: контакт с животными, спорадический характер заболевания, хорошее самочувствие больного, плотность и безболезненность узелков и везикул, локализация их на руках. Лабораторные исследования обычно не используются. Может быть проведено серологическое исследование с антигенами паравакцины, используется также вирусоскопия.
Схема 7. Алгоритм диагностического поиска при выявлении у больного везикулезной сыпи.
Везикулезный риккетсиознаблюдался в некоторых городах СССР и США. Носителями риккетсий являются грызуны, переносчиками — гамазовые клещи. В последние годы не встречался. Заболевание начинается остро с высокой лихорадки и выраженных симптомов общей интоксикации. На месте укуса клеща развивается первичный аффект — воспалительный инфильтрат диаметром до 1 см и регионарный лимфаденит. На 2. 3-й день болезни появляется сыпь, состоящая вначале из пятен и папул, затем появляются везикулы. Элементы сыпи сохраняются около недели и бесследно исчезают. Лихорадка длится 5. 8 дней. Наиболее информативными диагностическими данными являются: пребывание в эндемичном районе, наличие первичного аффекта, раннее появление сыпи, которая быстро становится везикулезной, от ветряной оспы отличается более выраженной и более длительной лихорадкой. Для подтверждения диагноза можно использовать РСК со специфическим антигеном.
Везикулы могут появляться при некоторых кожных болезнях, например при экземе, при которой пузырьки локализуются по краю пораженной кожи.
Однако длительное течение без существенной динамики, симметричность расположения, полиморфизм изменений кожи, сильный зуд, отсутствие лихорадки и признаков общей интоксикации позволяют дифференцировать эту экзантему от инфекционных болезней. Отсутствием лихорадки и интоксикации отличаются и другие неинфекционные болезни с везикулезной сыпью.
Порядок проведения дифференциальной диагностики везикулезной экзантемы представлен на схеме 7.
БУЛЛЕЗНАЯ ЭКЗАНТЕМА
Буллезные элементы сыпи (пузыри) относительно редко развиваются при инфекционных болезнях. В частности, они могут быть при буллезной форме рожи, при многоформной экссудативной эритеме и ее более тяжелом варианте — синдроме Стивенса — Джонсона. С другой стороны, буллезная экзантема отмечается при очень многих кожных болезнях (истинная пузырчатка, вульгарная пузырчатка, буллезный пемфигус Левера, вегетирующая пузырчатка, различные варианты пемфигоида, врожденного эпидермолиза и др.). Дифференциальная диагностика этих буллезных дерматитов подробно рассматривается в соответствующих руководствах [Беренбен Б. А., 1983, и др.].
Задача инфекциониста — выявление инфекционных болезней и дифференциация большого числа разных буллезных поражений кожи. Если же болезнь, протекающая с образованием пузырей, не инфекционная, то для уточнения диагноза необходима консультация специалиста-дерматолога.
Общих закономерностей для дифференцирования буллезных форм инфекционных болезней и неинфекционных буллезных дерматозов нет. Чаще неинфекционные буллезные дерматозы более генерализованны по сравнению с инфекционными. Но могут быть и локальные поражения (пузыри в результате механических воздействий, химических и термических ожогов, солнечный дерматит, дерматит от растений и др.). При неинфекционных буллезных кожных болезнях лихорадка, симптомы общей интоксикации и тяжесть течения обычно менее выражены, чем при инфекционных, однако есть и очень тяжелые по исходу разновидности пузырчатки, например острая лихорадочная пузырчатка, которая заканчивается гибелью больных в течение 3. 4 нед. Инфекционные болезни, протекающие с образованием буллезных элементов, имеют достаточно характерную клиническую симптоматику, что и позволяет дифференцировать их от других болезней.
Эритематозно-буллезная форма рожихарактеризуется острым началом, высокой лихорадкой (39. 40°С), резко выраженными признаками общей интоксикации (головная боль, озноб, общая слабость, могут быть тошнота и рвота). Местные проявления рожи развиваются уже в течение первых суток. Первичная рожа чаще поражает лицо, рецидивирующая — нижние конечности. На месте поражения отмечается яркая, четко отграниченная гиперемия кожи, болезненность ее по периферии выражена больше. Границы гипереми-рованного участка имеют вид зубцов, языков, дуг, характерен «периферический валик» в виде воспалительной инфильтрации кожи, что и обусловливает возвышение краев гиперемии над уровнем пораженной кожи. На фоне этой эритемы в течение первых 3. 5 сут образуются буллезные элементы, содержащие светлую прозрачную жидкость. Затем пузыри спадают, на их месте остаются бурые корки. Заживление происходит через 2. 3 нед. Иногда на этом месте некоторое время сохраняется гиперпигментация кожи. Диагностика рожи осуществляется только клинически.
Буллезная форма сибирской язвывстречается редко. Это, как правило, более тяжелая разновидность кожной формы сибирской язвы. Характеризуется высокой лихорадкой и симптомами общей интоксикации. Отличием от
других форм сибирской язвы является то, что вместо типичного сибиреязвенного карбункула образуются пузыри, заполненные кровянистым содержимым. Они быстро увеличиваются в размерах. К 5. 10-му дню пузыри вскрываются или некротизируются и образуется обширная язвенная поверхность, которая имеет такие же особенности, как и другие варианты кожной формы сибирской язвы (образование черного цвета струпа в центре и воспалительные изменения по краям язвенной поверхности). Очень характерно отсутствие болезненности как в области язвы, так и в области регионарных лимфатических узлов (в отличие от буллезнои формы рожи и других воспалительных процессов).
Использование бактериологических методов играет решающую роль в диагностике. Можно обнаружить возбудителей сибирской язвы в материале, взятом из язвы или из пузыря с помощью иммунофлюоресцентного метода. Довольно простой является аллергическая проба с антраксином. Аллерген вводят внутрикожно в дозе 0,1 мл, результаты учитывают через 24 ч. Зона гиперемии с инфильтрацией 3 см и более в диаметре считается положительной.
Многоформная экссудативная эритема характеризуется образованием буллезных элементов, однако они всегда сочетаются с другими элементами сыпи (пятнами, папулами, розеолами). Это острое заболевание, характеризующееся лихорадкой (до 39 °С), явлениями общей интоксикации, артралгией и миалгией. На 4. 6-й день от начала болезни появляется обильная сыпь на туловище и конечностях, расположенная обычно симметрично. Вначале отмечаются розеолы, пятна, которые затем сливаются в эритематозные поля, далее образуются пузыри, после вскрытия которых остаются эрозии. В области элементов сыпи больные отмечают зуд и жжение. Лихорадка сохраняется 1. 3 нед. На месте элементов сыпи отмечается гиперпигментация кожи. Бул-лезные формы полиморфной экссудативной эритемы протекают обычно более тяжело. Могут быть умеренно выраженные пузырьковые поражения слизистых оболочек. Дифференциальная диагностика полиморфной экссудативной эритемы проводится только на основании клинических данных.
Синдром Стивенса — Джонсона является более тяжелой разновидностью буллезнои формы полиморфной экссудативной эритемы, сопровождающейся тяжелым поражением не только кожи, но и слизистых оболочек. Характерны острое начало болезни, высокая лихорадка, выраженный токсикоз. На туловище, шее, лице, конечностях появляется множественная экзантема, состоящая из пятен, папул, везикул и пузырей. На ладонях и подошвах возникают круглой формы темно-красные пятна с геморрагическими проявлениями. Резко выражены поражения слизистых оболочек полости рта, носа, конъюнктивы, половых органов. Вначале появляются пузыри, затем они быстро вскрываются, и образуются большие резко болезненные эрозивные участки.
Синдром Лайелла (эпидермальный токсический некролиз) — тяжелая болезнь с летальностью до 30. 50 % [Heimbach D. et. al., 1987]. Характеризуется внезапным началом, высокой лихорадкой, симптомами общей интоксикации. С первых часов появляются обширные эритематозные пятна, на фоне которых возникают огромные пузыри (напоминает ожог II степени). После вскрытия пузырей остается эрозированная поверхность. Отмечается отслойка эпидермиса от дермы на больших участках конечностей (кисти рук, стопы) и туловища.,
В развитии многоформной экссудативной эритемы, синдромов Стивенса — Джонсона и Лайелла большое значение придают предшествующему приему сульфаниламидных препаратов, особенно пролонгированного действия, что следует выяснять при изучении анамнеза. Таким образом, все приведенные выше инфекционные болезни, протекающие с буллезнои экзантемой, харак-
Схема 8. Алгоритм диагностического поиска при наличии у больного буллезной экзантемы.
теризуются довольно четкой клинической симптоматикой, которая и позволяет дифференцировать их от большой группы кожных болезней, протекающих с буллезной экзантемой. Порядок проведения дифференциальной диагностики приведен на схеме 8.
Геморрагическая сыпь может быть постоянным (или частым) клиническим проявлением ряда инфекционных болезней или следствием геморрагического (тромбогеморрагического) синдрома (ТГС), развивающегося при тяжелых формах многих инфекций. Геморрагический синдром обычно рассматривается как осложнение и излагается в дифференциальной диагностике неотложных состояний. Здесь мы рассмотрим лишь дифференциально-диагностическое значение геморрагической сыпи.
Геморрагическая сыпь почти постоянно выявляется при сыпном тифе и
болезни Брилла, а также при большой группе болезней, которые так и называются геморрагическими лихорадками. Она нередко отмечается при тяжелых (геморрагических или иктерогеморрагических) формах лептоспироза, при менингококкемии и других видах сепсиса. Однако при сепсисе геморрагическая сыпь бывает проявлением тромбогеморрагического синдрома, без которого он (сепсис) практически не встречается.
Кроме инфекционных заболеваний, существует большая группа кожных болезней, которые объединяются в группу аллергических васкулитов кожи [Шапошников О. К., 1983], и среди них имеются различные варианты поражений сосудов, сопровождающиеся образованием геморрагической сыпи. Все эти варианты приходится учитывать при проведении дифференциальной диагностики инфекционных болезней.
Сыпной тиф и повторный сыпной тиф (болезнь Брилла)в клиническом отношении очень сходны, хотя повторный сыпной тиф и протекает несколько легче. Для обоих этих болезней характерно появление петехиальной сыпи, причем оно обязательно сочетается с розеолезными элементами. Количество элементов значительно больше, чем при брюшном тифе и паратифах А и В, элементы сыпи не приподнимаются над уровнем кожи, границы их смазаны. Петехии по отношению к розеолам подразделяются на первичные, которые появляются на фоне неизмененной кожи, и вторичные, локализующиеся обычно в центре розеолы. В связи с этим вторичные петехии легче выявить при осмотре больного.
Блошиный сыпной тиф.При этом риккетсиозе петехиальные элементы сыпи возникают редко, преобладают розеолы. Сыпь появляется несколько позже (5. 6-й день болезни), чем при сыпном тифе, но в основном сходна с экзантемой при вшивом сыпном тифе.
Лептоспироз,в частности его геморрагические и иктерогеморрагические формы, протекает с петехиальной сыпью. Петехии локализуются на туловище и конечностях, сгущаются в области естественных складок кожи, иногда отмечается линейная их локализация (давление складок белья). Помимо петехии могут быть и другие проявления геморрагического синдрома, в частности кровоподтеки в местах инъекций, кровоизлияния в склеру, носовые кровотечения и др. При проведении дифференциальной диагностики следует учитывать, что геморрагическая экзантема появляется лишь при тяжелых формах лептоспироза, при которых четко выражены основные клинические признаки, характерные для данной болезни. Характерны острое начало, повышение температуры до высоких цифр (39. 40 °С), резко выраженные симптомы общей интоксикации, болезненность икроножных мышц, раннее увеличение печени и селезенки, иногда наблюдается желтуха (с 3. 5-го дня болезни), в эти же сроки появляется геморрагическая сыпь. У всех больных выявляется поражение почек, может развиться острая почечная недостаточность. В крови умеренный нейтрофиль-ный лейкоцитоз, повышенная СОЭ.
Геморрагические элементы сыпи иногда появляются на фоне мелкоточечной сыпи при скарлатине и скарлатинеподобной форме псевдотуберкулеза.Это обусловлено снижением резистентности сосудистой стенки при этих болезнях. Сыпь сгущается в области естественных складок кожи, влоктевых сгибах. За счет слияния отдельных петехии образуются геморрагические полоски в области складок кожи (симптом Пастиа). Насыщенная окраска складок длительно сохраняется и после исчезновения экзантемы.
Постоянным признаком геморрагическая сыпь является при геморрагических лихорадках.На территории СССР наиболее распространенной является геморрагическая лихорадка с почечным синдромом, возможны омская геморрагическая лихорадка и крымская геморрагическая лихорадка. Остальные геморрагические лихорадки возможны как завозные из тропических стран.
Геморрагическая лихорадка с почечным синдромом встречается на всей территории СССР чаще в период с июня по октябрь. В период с января по май она не наблюдается. Болезнь начинается остро с высокой лихорадки (38. 40 °С), выраженных симптомов общей интоксикации. Рано появляются гиперемия лица и шеи, инъекция сосудов склер. С 3. 4-го дня резко уменьшается количество мочи (иногда до анурии), с 4. 6-го дня нормализуется температура тела, но состояние больного не улучшается, появляются боли в животе, в пояснице, может быть упорная икота. В этот период появляется геморрагическая сыпь, преимущественно в виде петехий. Локализуется на груди, в подмышечных областях, над- и подключичных областях. Иногда сыпь располагается в виде полосок (давление складок одежды). Могут быть и другие проявления геморрагического синдрома (кровоизлияния в склеру, носовые кровотечения, кровоподтеки в местах инъекций). В период реконвалесценции отмечается полиурия. Клиническая симптоматика этой болезни настолько своеобразна, что позволяет дифференцировать эту лихорадку от других геморрагических заболеваний, тем более, что специфические лабораторные методы еще не вошли в широкую практику.
Крымская геморрагическая лихорадка наблюдалась в Крыму, среднеазиатских республиках, в последующие годы в странах Африки, Индии, Иране, Пакистине и др. В настоящее время в СССР встречаются лишь единичные случаи. Заболевание протекает более тяжело, чем лихорадка с почечным синдромом (летальность 15. 30 %). Болезнь начинается остро, с ознобом повышается температура тела (39. 40°С), появляются сильная головная боль, слабость, мышечные и суставные боли. Резко выражены гиперемия кожи лица и шеи («симптом капюшона»), инъекция сосудов склер. На 3. 5-Й день болезни (иногда после кратковременного снижения температуры тела) появляется геморрагическая сыпь. Экзантема обильная, состоит преимущественно из петехий. Выражены и другие проявления геморрагического синдрома (носовые кровотечения, кровохарканье, кровоизлияния в конъюнктивы, кровоточивость слизистых оболочек, кровоподтеки в местах инъекций). Нарастают симптомы общей интоксикации. Может быть умеренно выраженное нарушение функции почек. Лихорадка длится около 12 дней. Со снижением температуры тела состояние больного постепенно улучшается. Для подтверждения диагноза можно использовать вирусологические (выделение вируса) и серологические методы (РСК, РНГА, диффузионная преципитация в агаре и др.).
Омская геморрагическая лихорадка относится к редким инфекционным болезням. Регистрировалась в Омской, Новосибирской, Курганской и Северо-Казахстанской областях. По клиническим проявлениям сходна с крымской геморрагической лихорадкой, но протекает более благоприятно (летальность около 1 %). Характеризуется лихорадкой (38. 39 °С), симптомами общей интоксикации, гиперемией лица и шеи, инъекцией сосудов склер. Вирус омской геморрагической лихорадки близок к вирусу клещевого энцефалита. В отличие от других геморрагических лихорадок при этой болезни часто поражается ЦНС (энцефалиты, менингоэнцефалиты). Почки не поражаются. Помимо клинической симптоматики, для диагностики можно использовать специфические реакции (РСК с антигеном клещевого энцефалита или омской геморрагической лихорадки).
Аргентинская геморрагическая лихорадка регистрировалась только в Аргентине. Заболеваемость отмечается с февраля по июль. Инкубационный период 1. 2 нед. Болезнь начинается постепенно. Лихорадка достигает высокого уровня к 3. 4-му дню болезни, в это же время максимального развития достигают и симптомы общей интоксикации. Как и при других геморрагических лихорадках, отмечаются гиперемия лица, шеи, инъекция сосудов склер. Геморрагическая сыпь появляется на 3. 4-Й день болезни. Преобладают пе-
техиальные элементы, но иногда возникают и более крупные элементы (пурпура, экхимозы). Может развиться синдром диссеминированного внутрисосу-дистого свертывания. В отличие от других геморрагических лихорадок иногда развивается дегидратация вследствие обильной рвоты и поноса. Характерно развитие острой почечной недостаточности. Летальность до 20 %, наиболее частой причиной смерти является уремическая кома. Выражены лейкопения: (1. 20) • 10 9 / л — и тромбоцитопения (100 • 10 9 / л и менее). Для диагностики большое значение имеет факт пребывания в Аргентине в сроки инкубационного периода, с учетом сезонности. Помимо клинической диагностики, для подтверждения диагноза может быть использована РСК с антигеном вируса аргентинской геморрагической лихорадки.
Боливийская геморрагическая лихорадка встречается в некоторых районах Боливии. Заболевания возникают в течение всего года, но чаще в период с февраля по сентябрь. Инкубация длится 1. 2 нед. Болезнь развивается относительно постепенно. В течение 2. 3 сут температура тела достигает максимума (39. 40°С), в это же время появляется обильная петехиальная сыпь по всему телу, может отмечаться и на слизистых оболочках. При более тяжелых формах наблюдается выраженный геморрагический синдром, а также изменения центральной нервной системы. Почки не поражаются. Летальность 5. 30 %. Болезнь длится 2. 3 нед с последующей длительной астенизацией. Для дифференциальной диагностики имеют значение следующие данные: пребывание в Боливии в сроки, определяемые инкубационным периодом, постепенное нарастание основных проявлений болезни, относительно раннее образование геморрагической сыпи, отсутствие изменений со стороны почек, длительная астенизация в периоде реконвалесценции. Для подтверждения диагноза используются методы выявления специфических антител (РСК, РИФ).
Геморрагическая лихорадка Ласса встречается в странах Западной и Центральной Африки (Нигерия, Сьерра-Леоне, Либерия и др.). Больные опасны для окружающих (наблюдались внутрибольничные вспышки в других странах). Инкубационный период 3. 17 дней. Температура тела в течение 2. 3 дней повышается до 39. 40 °С, в это же время нарастают симптомы общей интоксикации (головная боль, боли в мышцах, общая слабость), появляется конъюнктивит. Очень характерной особенностью болезни является развитие с 3-го дня болезни язвенно-некротического фарингита. Язвенные изменения появляются на миндалинах и мягком небе. Увеличиваются шейные лимфатические узлы. На 5. 6-й день присоединяются боли в животе, в основном в эпигастральной области, там же может выявляться напряжение мышц. Появляются рвота, понос. При обильном стуле может развиться обезвоживание. Геморрагическая сыпь появляется относительно поздно, в конце 1-й или в начале 2-й недели болезни. Экзантема, как правило, смешанная и состоит из петехий, розеол, пятен, папул. Сыпь обильная, захватывает все тело. Отмечается поражение почек (олигурия, альбуминурия).
Летальные исходы бывают обусловлены острой почечной недостаточностью или инфекционно-токсическим шоком. Из других проявлений болезни отмечаются отек лица, шеи, увеличение печени, поражение центральной нервной системы (сильная головная боль, головокружение, менингеальный синдром). Характерны лейкопения, тромбоцитопения. Для проведения дифференциальной диагностики наибольшее значение имеют следующие данные: пребывание в странах Африки или контакт с больными, прибывшими из этих стран, тяжелое течение, язвенно-некротический фарингит, диарея, обезвоживание, поражение почек, позднее появление экзантемы смешанного характера. Лабораторное исследование материалов от больных проводится с соблюдением всех правил работы с опасными возбудителями (специально оборудованные
лаборатории). Антитела появляются поздно (после 20-го дня болезни). Летальность достигает 37. 67 %.
Геморрагическая лихорадка Марбурга. Особо опасная тропическая геморрагическая лихорадка. Зарегистрирована в Судане, Заире, Кении, ЮАР, завозные случаи были в ФРГ и Югославии (заражение при работе с тканями, полученными от зеленых мартышек). Больной человек представляет опасность для окружающих. Инкубационный период 2. 16 сут. Болезнь начинается остро, с ознобом повышается температура тела до высоких цифр. Резко выражены признаки общей интоксикации (слабость, головная боль, миалгия и артрал-гия). Слизистая оболочка полости рта гиперемирована, больные отмечают жжение, на твердом и мягком небе, а также на языке появляются везикулы, которые довольно быстро превращаются в эрозии. В отличие от лихорадки Ласса выраженного некроза в полости рта не развивается. Почти у всех больных появляется жидкий стул с примесью слизи, а иногда и крови. Повторная рвота, в рвотных массах примесь желчи и крови. У больных развивается обезвоживание. На 3. 5-Й день появляется геморрагический синдром (мелена, кровавая рвота, кровоточивость слизистых оболочек полости рта, кровоподтеки в местах инъекций). Экзантема появляется на 5. 7-й день болезни и носит смешанный характер, состоит не только из петехий, пурпур и экхимозов, могут появляться крупные пятна, розеолы, папулы и даже единичные везикулы. Сыпь захватывает туловище и конечности, на сгибательных поверхностях предплечий и на голенях крупные пятна могут сливаться и экзантема напоминает коревую.
Болезнь протекает тяжело, летальность достигает 30. 90 %. Если больной не погибает, экзантема сохраняется до 10. 14-го дня болезни, а период реконвалесценции продолжается до 3 нед.
Дифференциальная диагностика основывается на следующих данных: пребывание в эндемичной местности или работа с тканями зеленых мартышек, острое начало, тяжелое течение, геморрагический синдром, рвота, понос, обезвоживание, смешанная экзантема (геморрагии, пятна, папулы, везикулы), энантема в виде везикул и эрозий.
Исследования можно проводить только в лабораториях, имеющих специальное защитное оборудование, обеспечивающее безопасность. Самые строгие меры профилактики необходимо соблюдать при сборе и доставке материалов от больных с подозрением на лихорадку Марбурга. Может быть использована для обнаружения вируса в крови электронная микроскопия, выделение вирусов проводят на культуре клеток или путем заражения морских свинок. Определение специфических антител проводят иммунофлюоресцент-ным методом.
Геморрагическая лихорадка денге наблюдается в эндемичных регионах в странах Южной и Юго-Восточной Азии, Океании, Африки, бассейна Карибского моря. Заболевание начинается остро, быстро повышается температура тела (до 39. 40 °С), появляются признаки общей интоксикации. Рано появляется геморрагическая сыпь (петехий, пурпура), а также другие проявления геморрагического синдрома. Из других проявлений болезни отмечаются снижение артериального давления, коллапс, многократная рвота, значительное увеличение печени и селезенки, поражения ЦНС (энцефалит, менингит, психоз), отмечаются также полиневриты. Летальность около 5%. При исследовании крови отмечаются лейкопения (до 1,5 • 10 9 / л ). тромбоцитопения. Наиболее информативными для дифференциальной диагностики данными являются: пребывание в эндемичном регионе (не менее 3 мес), раннее появление обильной геморрагической сыпи (петехий и пурпура), увеличение периферических лимфатических узлов, значительное увеличение печени, поражение ЦНС, лейкопения, тромбоцитопения. Для подтверждения диагноза использу-
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий.
С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек.
На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок).
Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном.
Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания.
К антигенной структуре сальмонелл относятся:
- О-соматический антиген, представлен липосахаридным, устойчивым к действию высоких температур комплексом;
- Н-жгутиковый антиген, быстро разрушающийся под действием высоких температур.
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме.
Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами).
Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда.
Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания.
Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах.
Этапами патогенеза брюшного тифа являются:
- проникновение сальмонелл в желудочно-кишечный тракт вместе с источником заражения (едой, водой);
- внедрение бактерий в слизистую подвздошной кишки;
- размножение сальмонелл в солитарных фолликулах и пейеровых бляшках, откуда они мигрируют в мезентериальные лимфатические узлы;
- развитие воспаления в мезентериальных лимфатических узлах и увеличение концентрации сальмонелл в них;
- выход бактерий в кровь и развитие бактериемии;
- распространение с током крови бактерий по всем органам и тканям;
- формирование очагов инфекции в селезенке, печени и других органах.
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией.
Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа.
Эффектами эндотоксина сальмонелл являются:
- нейротоксическое действие с поражением центральной нервной системы и развитием токсической энцефалопатии;
- поражение нервных окончаний и вегетативных ганглий, что приводит к развитию язв на слизистой кишечника;
- кардиотоксическое действие, которое проявляется в дистрофических изменениях сердца, что в конечном итоге приводит к развитию токсического миокардита;
- нарушение тонуса периферических сосудов, приводящее к падению артериального давления и развитию коллапса;
- развитие инфекционно-токсического шока, что сопровождается нарушением водно-электролитного баланса;
- поражение почек и развитие синдрома «шоковая почка».
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину.
Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет.
Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты.
Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться.
Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.

К периодам (этапам) заболевания брюшного тифа относятся:
- инкубационный период;
- начальный период;
- период разгара заболевания;
- период угасания основных симптомов;
- период выздоровления.
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания.
Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации.
Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы.
Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
Симптомами брюшного тифа являются:
- лихорадка;
- сыпь;
- кишечное кровотечение;
- поражение внутренних органов.
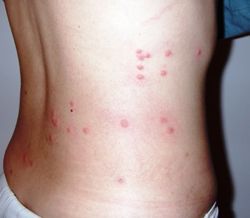
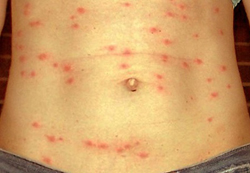
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным.
При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе.
В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа.
При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры.
Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным.
В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов.
Этапами развития язв являются:
- первая неделя – увеличение лимфатических фолликулов слизистой кишечника;
- вторая неделя – некроз (омертвение) увеличенных образований;
- третья неделя – отторжение некротических (омертвевших) масс и формирование на их месте небольших углублений, то есть язв;
- четвертая неделя – стадия чистых язв;
- пятая неделя – стадия заживления язв.
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения.
Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера.
Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая.
При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга.
После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце.
Поражение сердца
Эндотоксин сальмонелл приводит к дистрофическим изменениям в сердце с развитием токсического миокардита. Термин «миокардит» означает, что воспалительным процессом охвачен мышечный слой сердца. Это приводит к тому, что сердце перестает выполнять свои основные функции. В норме основной функцией сердца является «функция насоса», которая обеспечивает кровоснабжение по всему организму. Из-за поражения мышечного слоя сердце перестает эффективно сокращаться и качать кровь. Сокращения становятся слабыми, глухими, что объясняет брадикардию (редкие сердечные сокращения), артериальную гипотонию (снижение артериального давления). При обследовании пациента сердечные тоны глухие, слабые, артериальное давление низкое, пульс в пределах 50 ударов в минуту.
Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови).
Поражение почек и легких
На фоне гиповолемии развивается синдром «шоковой почки» и «шокового легкого». Шоковая почка – это состояние, при котором нарушаются все функции почки — фильтрация, секреция и выделения. Диурез (суточный объем мочи) при этом осложнении резко снижается, вплоть до анурии. Вследствие нарушенной выделительной функции в организме начинают накапливаться продукты обмена – креатинин, мочевина. Это еще больше отягощает течение заболевания и обуславливает развитие инфекционно-токсического шока. Лечение шоковой почки должно быть экстренным и включать меры по восстановлению диуреза, выведению токсических продуктов обмена.
Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка.
Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы.
После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления.
Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы.
В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается.
Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов.
Этапами инфекционно-токсического шока являются:
- Ранний. Сознание пациента сохраняется ясным, может наблюдаться тревога, двигательное беспокойство, отек лица и верхней половины туловища. Дыхание при этом учащенное, артериальное давление волнообразно повышается и снижается. У детей ранний этап обычно сопровождается рвотой, поносом, болями в животе (в верхней части).
- Выраженный. Тревожность и общее возбуждение первого этапа сменяется апатичным состоянием, двигательной заторможенностью. Кожные покровы пациента становятся бледными, холодными и влажными. Со временем возможно появление на коже кровоизлияний. Конечности приобретают синеватый оттенок. Температура и артериальное давление снижается, дыхание и пульс становятся слабыми. Резко уменьшается объем мочи. В этот период развиваются различные патологии со стороны почек, дыхательной системы.
- Декомпенсированный. Артериальное давление и температура тела продолжают падать. Пациента мучают судороги, возможна потеря сознания или кома. Кожа приобретает выраженный синий оттенок. Мочеиспускание отсутствует. Начинают проявляться симптомы дисфункции со стороны всех органов.
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция.
К неспецифическим последствиям брюшного тифа относятся:
- со стороны дыхательной системы – пневмония (воспаление легочной ткани);
- со стороны сосудов – тромбофлебит (воспаление вен);
- со стороны сердца – миокардит (воспаление сердечной мышцы);
- со стороны почек – пиелит (воспаление в почечной лоханке), пиелонефрит (воспаление почечной ткани);
- со стороны нервной системы – периферический неврит (воспаление нервов), менингоэнцефалит (воспаление головного мозга и, в некоторых случаях, спинного мозга с последующим параличом);
- со стороны опорно-двигательного аппарата – артрит (воспаление суставов), хондрит (воспаление хрящевой ткани), периостит (воспаление надкостницы);
- со стороны мочеполовых органов – цистит (воспаление мочевого пузыря), простатит (воспаление простаты).
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- сухость и бледность кожных покровов;
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания.
Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения.
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом.
Бактериологические исследования помогают обнаружить самого возбудителя брюшного тифа в биологических жидкостях организма. К серологическим исследованиям прибегают с целью определения в организме человека антигенов возбудителя брюшного тифа. Серологические анализы особенно важны при диагностике бактерионосительства.
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник