острая антропонозная бактериальная инфекционная болезнь с фекально-оральным механизмом передачи возбудителя. Характеризуется язвенным поражением лимфатической системы тонкой кишки, бактериемией, циклическим течением с явлениями общей интоксикации.
Возбудитель — Salmonella typhi из семейства Enterobacteriaceae рода Salmonella, подвижная грамотрицательная палочка с закругленными концами, хорошо красящая всеми анилиновыми красителями. Вырабатывает эндотоксин, патогенный только для человека. Содержит соматический (термостабильный) О- антиген, включающий IX и XII антигенные факторы, и жгутиковый (термолабильный) Н- антиген, содержащийся только в специфической фазе I, в дополнение к О- антигену — Vi- антиген (антиген вирулентности), характерный в основном для свежевыделенных штаммов; описанная антигенная структура не стабильна и меняется под влиянием различных факторов. Брюшнотифозная палочка лизируется специфическими Vi- фагами, число которых превышает 100, что является основой для фаготипирования этих бактерий; может образовывать L- формы.
Бактерии брюшного тифа довольно устойчивы во внешней среде: в пресной воде водоемов они сохраняются от 5 до 30 дней (в иле — несколько мес.), в сточных водах и почве орошения — до 2 нед, в выгребных ямах — до 1 мес., на овощах и фруктах — до 10 дней, в молоке и молочных продуктах могут размножаться и накапливаться. Под воздействием дезинфекантов — сулемы 1:1000, 5 % фенола, 3 % хлорамина — бактерии гибнут через 2-3 мин, в смели фекалий и хлорной извести (1:1) — не ранее чем через 1 ч.
Резервуар и источники возбудителя: человек, больной или носитель (транзиторный, острый или хронический).
Период заразительности источника. Наибольшее выделение возбудителя с фекалиями наблюдается в течение 1-5 нед. заболевания с максимумом на 3-й нед, с мочой — в течение 2-4 нед. Реконвалесценты нередко выделяют возбудителя во внешнюю среду в течение 14 дней (транзиторное носительство), у 10 % переболевших этот процесс продолжается до 3 мес. (острое носительство), а 3-5 % становятся хроническими носителями, выделяя брюшнотифозную палочку в течение ряда лет. Перемежающийся характер выделения возбудителя брюшного тифа у хронических носителей затрудняет выделение и повышает их эпидемиологическую опасность.
Механизм передачи возбудителя фекально-оральный; путь передачи — преимущественно водный, но возможны пищевой и бытовой пути передачи; преобладающий фактор передачи — вода, в прочих случаях — продукты питания и загрязненные микробом руки.
Естественная восприимчивость людей высокая, хотя клинические проявления заболевания могут варьировать от стертых до тяжело протекающих форм. Перенесенное заболевание оставляет стойкий иммунитет.
Основные эпидемиологические признаки. Болезнь имеет убиквитарное распространение, однако заболеваемость преобладает на территориях с неблагополучными водоснабжением и канализацией. При водных вспышках чаще поражаются подростки и взрослые, при молочных — дети младшего возраста. Характерна летне-осенняя сезонность.
Инкубационный период от 3 дней до 4 нед, в среднем 2 нед.
Основные клинические признаки. Выделяют 5 периодов развития болезни: I — период нарастающих симптомов (слабость, недомогание, повышение температуры тела до 39-40° С), II — период полного развития болезни (выражена интоксикация, сознание затемнено, на коже появляется розеолезная сыпь, брадикардия, дикратия пульса), III — период наивысшего напряжения болезненных процессов, длящийся 1-2 нед (могут присоединиться бред, галлюцинации, расстройства стула, резкое падение артериального давления, иногда переходящее в коллапс, кома; у 2-8 % больных возникает кишечное кровотечение и перфорация кишечника с последующим перитонитом), IV — период ослабления клинических проявлений, который после нормализации температуры сменяется V — периодом реконвалесценции; однако в последнем периоде возможен рецидив болезни.
Лабораторная диагностика прежде всего заключается в бактериологическом исследовании крови, кала, мочи, желчи. Метод гемокультуры можно использовать с первых дней заболевания и до конца лихорадочного периода, желательно до начала лечения. Для этого 5-10 мл крови из локтевой вены у постели больного засевают на 20 % желчный бульон или среду Рапопорта, мясопептонный бульон с 1 % глюкозы, либо даже в стерильную дистиллированную или водопроводную воду. Объем среды — 50-100 мл. Кал, мочу, дуоденальное содержимое исследуют со 2-й недели от начала заболевания, засевая на среды Плоскирева, Левина, Мюллера и др. Предварительный результат этих исследований получают через 2 дня, окончательный — через 4 дня.
Для выявления брюшной тифозной палочки в фекалиях, моче, дуоденальном содержимом используют РИФ с меченными сыворотками к О и Vi- антигенам. Предварительный ответ может быть получен в течение 1 ч, окончательный — через 5-20 ч.
Из серологических методов используют РА (Видаля) и РПГА с цистеином. Реакцию Видаля ставят с Н- и О- антигенами с 7-9-го дня заболевания повторяют на 3-4-й неделе для определения нарастания титра (от 1:200 до 1:400-1:800-1:1600). Последнее имеет значение для исключения положительного результата реакции, который может быть обусловлен предшествовавшей иммунизации против брюшного тифа. Ответ может быть получен через 18-20 ч. При постановке РПГА учет результатов проводят после инкубирования пластин при 37° С в течение 1,5-2 ч и повторно — через 24 ч нахождения при комнатной температуре. Положительный считается реакция в титре 1:40 и выше.
Диспансерное наблюдение за переболевшим. Все переболевшие после выписки из больницы подлежат медицинскому наблюдению с термометрией 1 раз в 2 недели. Через 10 дней после выписки из стационара реконвалесцентов пятикратно обследуют на бактерионосительство (кал и моча) с интервалами 1-2 дня. На протяжении 3 мес. ежемесячно однократно подвергают бактериологическому исследованию кал и мочу. При положительном результате бактериологического исследования в течение 3 мес. после выписки из стационара обследуемый расценивается как острый носитель. На 4-м месяце наблюдения бактериологически исследуют желчь и в РПГА с цистеином сыворотку крови. При отрицательных результатах всех исследований переболевший снимается с диспансерного наблюдения. При положительном результате серологического исследования проводят 5-кратное бактериологическое исследование кала и мочи, в случае отрицательных результатов оставляют под наблюдением в течение 1 года. Через 1 год после выписки из стационара однократно исследуют бактериологически кал и мочу и сыворотку крови в РПГА с цистеином. При отрицательных результатах исследования переболевшего снимают с диспансерного наблюдения.
Переболевших из числа работников пищевых предприятий и лиц, к ним приравненных, не допускают к работе 1 мес. после выписки из больницы. В течение этого времени их 5-кратно бактериологически обследуют (исследование кала и мочи). При отрицательных результатах исследования их допускают к работе, но в последующие 2 мес. ежемесячно исследуют желчь и сыворотку с помощью РПГА с цистеином. В последующие 2 года обследуют ежеквартально, а в дальнейшем на протяжении всей трудовой деятельности ежегодно двукратно исследуют кал и мочу. При положительном результате (через 1 мес. после выздоровления) их переводят на работу, не связанную с пищевыми продуктами, водой. По истечении 3 мес. проводят 5-кратное бактериологическое исследование кала и мочи и однократно желчи. При отрицательном результате допускают к работе и обследуют, как предыдущую группу. При положительном результате РПГА с цистеином проводят 5-кратное дополнительное исследование кала и мочи и при отрицательных результатах — однократное исследование желчи. При отрицательном результате допускают к работе. Если при любом из обследований, проведенном по истечении 3 мес. после выздоровления, у таких лиц хотя бы однократно были выделены возбудители брюшного тифа или паратифа, они считаются хроническими бактерионосителями и отстраняются от работы.
В отношении выявленных носителей бактерии брюшного тифа предпринимаются следующие меры. Транзиторные носители подлежат госпитализации с целью выявления характера носительства и исключения возможности острого периода болезни. В течение 3 мес. у них исследуются сыворотка крови в РПГА с цистеином, 5-кратно — кал и моча; при отрицательном результате — однократно исследуют желчь. В конце наблюдения однократно исследуется сыворотка крови в РПГА с цистеином. При отрицательном результате всех исследований к концу 3-го месяца наблюдения снимают с учета. При положительных результатах бактериологического и серологического исследований они расцениваются как острые носители.
За острыми носителями в течение 2 мес. после выявления ведут медицинское наблюдение с термометрией и в течение 3 мес. ежемесячно однократно подвергают бактериологическому исследованию кал и мочу. В конце третьего мес. исследуют кал и мочу 5-кратно, желчь — однократно и исследуют сыворотку крови в РПГА с цистеином. При отрицательных результатах бактериологических и серологических исследований снимают с диспансерного наблюдения. При положительном результате серологического исследования и отрицательных результатах исследования кала и мочи оставляют под наблюдением в течение года. Через год однократно исследуют кал и мочу с цистеином, кал и мочу — бактериологически, однократно. При положительном результате серологического исследования исследуют кал и мочу 5-кратно, желчь однократно. При отрицательных результатах исследований снимают с диспансерного наблюдения. При положительном результате расцениваются как хронические носители.
Хронические носители брюшнотифозной палочки ставятся на учет в территориальном учреждении санэпидслужбы, порядок их обследования в течение жизни определяется эпидемиологом. Их обучают правилам приготовления дезинфицирующих растворов, текущей дезинфекции, правильного гигиенического поведения.
Носителей из числа работников пищевых и приравненных к ним предприятий берут на постоянный учет в местном учреждении санэпидслужбы. В течение 1-го месяца наблюдения к основной работе они не допускаются и подлежат трудоустройству.
Если через месяц выделение возбудителя продолжается, их трудоустраивают еще на 2 мес. Через 3 мес. при отрицательных результатах бактериологического исследования допускаются к основной работе. При положительном результате бактериологического исследования (спустя 3 мес. после переболевания) они отстраняются от работы как хронические носители и должны изменить профессию.
источник
Брюшной тиф – тяжелое инфекционное заболевание, вызванное брюшнотифозной палочкой из рода сальмонелл. Характеризуется:
- высокой общей интоксикацией;
- своеобразной температурной кривой;
- волнообразным течением;
- розеолезными высыпаниями;
- грозными осложнениями.
Даже при современных методах лечения летальный исход болезни составляет около 1%.
Брюшной тиф – это опасное кишечное заболевание. Источник инфекции – только больной человек или транзиторные и хронические бактерионосители. Для окружающих главную опасность представляет именно больной. С первого дня и на протяжении всей болезни он выделяет возбудителя в большом количестве с мочой и калом.
Клиника брюшного тифа не всегда совпадают с бактериологическими анализами. Обычно после снижения температуры возбудитель продолжает выделяться еще две недели. Иногда этот период значительно увеличивается. В некоторых случаях возбудитель брюшного тифа может сохраняться в желчно-печеночной системе и почечных лоханках в течение нескольких лет и даже в продолжение всей жизни.
Как и дизентерию, брюшной тиф можно назвать болезнью грязных рук. Посредством грязных рук микробы оказываются на предметах мебели, в воде, на продуктах. Заразиться можно при уходе за больным или при общении с бактерионосителем разными путями.
- Контактно-бытовой – через посуду, постельное белье, судно, полотенце, грязные руки.
- Алиментарный или пищевой путь – через различные зараженные продукты – рыбные, мясные, молочные, овощи, фрукты.
- Водный путь – через инфицированную воду для питья и мытья посуды.
Довольно полно освящает брюшной тиф Википедия. Возбудитель отличается повышенной устойчивостью во внешней среде. Для стирки загрязненного белья обычно используется вода, нагретая до 60 – 70 градусов. В такой воде микробы погибают только через час. В стоячей воде живут до месяца, в проточной – до 10 дней. Попадая на фрукты, овощи, сохраняют активность 5 – 10 дней, в других продуктах от 2 недель до 2 месяцев. В молоке быстро размножаются и накапливаются в большом количестве.
Но нужно учесть, что брюшнотифозная палочка боится прямого солнечного цвета, высушивания. Под воздействием микробов сапрофитов быстро погибает.
В организм человека палочка брюшного тифа попадают только через рот. Заболевание развивается по следующей схеме, характерной для каждого периода болезни:
- Инкубационный период. Микробы преодолевают желудочный барьер и активно внедряются в лимфатическую систему тонкой кишки. Затем оказываются в мезентеральных лимфатических узлах и размножаются.
- Бактериемия. Возбудитель попадает в кровяное русло. Микробы разрушаются с выделением большого количества эндотоксина. Появляются явные признаки заболевания. В этот период могут подтвердить брюшной тиф анализы.
- Разгар болезни. Характеризуется высокой интоксикацией, появлением сыпи, некрозом пейеровых бляшек и солитарных фолликулов с образованием язв в стенках тонкой кишки.
- Осложнения (не всегда). Происходит перфорация тонкой кишки, открывается кишечное кровотечение.
Крайне редко возможен молниеносный вариант брюшного тифа с минимальным инкубационным периодом и быстрым развитием тяжелейших осложнений.
Симптомы брюшного тифа в самом начале болезни напоминают многие инфекционные заболевания. Инкубационный (скрытый) период длится от 7 дней до 3 недель, в среднем составляет 14 дней. Заболевание чаще начинается постепенно. У больных отмечается слабость, сонливость. Пропадает аппетит, болит голова. Температура ступенеобразно повышается до 39-40 градусов. Кожа и слизистые бледные, что нехарактерно для высокой температуры.
После недели болезни все симптомы продолжают нарастать, увеличивается интоксикация организма. На 8-10 день от начала заболевания появляются розеолезные высыпания – характерные признаки брюшного тифа. Сыпь локализуется в определенных местах – на внутренней поверхности плеч и предплечий, на груди, животе. Сначала розеол немного. По мере нарастания бактериемии их количество увеличивается. В ходе болезни подтверждают брюшной тиф анализы крови.
В разгар заболевания (9-10 дней) страдает сердечнососудистая система. Печень и селезенка остаются увеличенными. Наблюдаются проходящее поражение почек. Появляются боли в животе, метеоризм. Может развиться тифозный статус. Больной резко заторможен, начинаются галлюцинации.
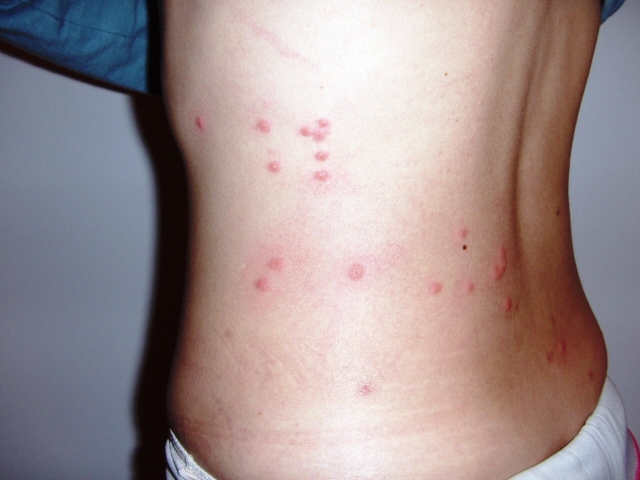
В некоторых случаях после снижения температуры через 3-5 недель возможен рецидив болезни. Температура возвращается, снова появляется сыпь и другие признаки заболевания. Розеолы брюшного тифа на фото имеют вид красных пятен с приподнятым центром и нечеткими границами. При надавливании временно исчезают.
При осложненном брюшном тифе на фоне нормальной температуры возникает резкая боль в животе. Брюшная стенка напрягается, ее движение ограничено или отсутствует. Если в ближайшие 5-6 часов больному не провести операцию, он погибает.
Исследование на брюшной тиф проводятся с целью выявления заболевания, подтверждения или опровержения диагноза, отслеживания динамики болезни, для контроля лечения. Включает основные и вспомогательные методы диагностики.
Основными методами является бактериологические лабораторные исследования. Вспомогательными – клинические и серологические обследования на брюшной тиф.
Наиболее точным и достоверным анализом в первые две недели заболевания считается бактериологический анализ крови на брюшной тиф с выделением гемокультуры.
Бактериологическое исследование желчи, кала и мочи проводится позднее в период реконвалесценции и перед выпиской больных из инфекционного стационара.
Для серологии кровь на брюшной тиф берут из пальца. Из вспомогательных средств диагностики, основанных на взаимодействии антител и антигенов, применяется реакция непрямой гемагглютинации Видаля или РНГА на брюшной тиф. Метод позволяет обнаружить антитела в сыворотке крови больного. Минимальный диагностический титр для данной реакции 1:400.
Серологические исследования на брюшной тиф также включают иммуноферментный метод (ИФА). В этом случае антигены и антитела особым образом закрепляются на специальной планшетке. Метод наиболее информативен по сравнению с предыдущим.
Кроме перечисленных методов, брюшной тиф инвитро распознается по гемограмме, меняющейся в разные периоды болезни. Лейкопения, характерная для начала заболевания, в дальнейшем сменяется лейкоцитозом. В крови также обнаруживаются эзинофилы, лимфоциты, палачкоядерный сдвиг.
Независимо от тяжести заболевания, лечение брюшного тифа проводится только в инфекционных стационарах. Больным обеспечивают строгий постельный режим, который продолжается до седьмого дня после падения температуры. В период лихорадки питание должно быть диетическим. Назначается щадящий стол № 4.
Применяются антибактериальные, симптоматические и хирургические (при осложнениях) способы лечения. Для снижения риска бактерионосительства используются средства, повышающие защитные силы больного, адаптогены. Ход лечения контролируется анализами на брюшной тиф.
Основным антиотропным препаратом является левомицитин. Его суточная доза рассчитывается, исходя из тяжести заболевания, возраста, веса больного. К сожалению, последние годы отмечается устойчивость брюшнотифозной палочки к левомицетину и другим антибиотикам.
Прививка от брюшного тифа – основная специфическая профилактика болезни. По статистике пик заболеваемости приходится на подростков и молодых людей в возрасте 15-19 лет. Поэтому, начиная с пятилетнего возраста, плановая прививка обязательна в эндемичных по заболеванию районах, включая школьников.
Вакцинации подлежат все лица, находящиеся в прямом контакте с больным брюшным тифом, сотрудники бактериологических лабораторий, люди, выезжающие за границу. При вспышке брюшного тифа прививки по эпидпоказаниям охватывают большую часть населения.
Для профилактики используют два вида вакцин. Живая ослабленная вакцина (аттенуированная) принимается через рот. Убитая или инактивированная вакцина вводится в организм с инъекциями. Помимо вакцин, для санации очагов брюшного тифа, профилактики заболевания используются брюшнотифозные бактериофаги. Они принимаются по схеме контактными лицами, реконвалесцентами, хроническими бактерионосителями.
Что такое брюшной тиф, стало понятно, важно предотвратить его появление. С этой целью проводятся общесанитарные мероприятия, включающие контроль над очисткой территории, водоснабжением, канализацией. Большое значение имеет выявление бактерионосителей и наблюдение за ними.
Видео передачи «Жить здорово» про брюшной тиф:
источник
Реакция Вассермана
Цель: Определить наличие антител в крови исследуемого человека к бледной трепонеме.
1. Сыворотки: исследуемого человека, больного сифилисом (+ контроль), здорового (- контроль).
2. Диагностические антигены: а)специфический антиген из инактивированной культуры бледной трепонемы, б) неспецифический антиген из кардиомицитов бычьего сердца.
3. Физ.раствор
4. Комплимент
5.Гемолитическая (индикаторная) система а) эритроциты барана б) гемолитическая сыворотка кролика против эритроцитов барана
Техника постановки:
1. Физ.раствор вносят по 1 мл в 2 ряда пробирок (по 3 пробирки в каждом ряду)
2. Сыворотку по 0,5 мл вносят в пробирки: в 1 ряд – исследуемого человека, 2 – здорового человека, 3 – больного сифилисом.
3. Внесение диагностических антигенов: в 1-ую пробирку каждого ряда специфический антиген, во 2-ую – неспецифический антиген
4. В каждую пробирку вносят по 0,1 мл комплимента
5. Инкубация в термостате 2 часа
6. Внесение гемолитической системы в каждую пробиркупо 1 мл взвеси эритроцитов барана и по 1 мл гемолитической сыворотки кролика
8. Учет результатов: если раствор прозрачный, эритроциты на дне- реакция +, если раствор окрашен в красный цвет «лаковая кровь»- реакция -.
Заключение: в сыворотке исследуемого человека обнаружены антитела к бледной трепонемы. RW у исследуемого человека положительная.
РСК по определению антител к риккетсиям Музера и Провачека.
Цель реакции: определить этиологию риккетсиоза у исследуемого человека: эпидемический (R.prowazekii) либо эндемический (R.typhi) сыпной тиф.
Компоненты реакции:
1. Сыворотка исследуемого человека
2. Диагностические антигены: антиген Провачека (R.prowazekii) и антиген Музера (R.typhi)
5. Гемолитическая (индикаторная) система а) эритроциты барана б) гемолитическая сыворотка кролика против эритроцитов барана
Техника постановки:
1. Физ.раствор вносят по 1 мл в 2 ряда пробирок (по 9 пробирок в каждом ряду: 7 для разведений, 2 — контрольные)
2. Сыворотку по 0,5 мл вносят в 1-ые пробирки каждого ряда и титруют:
3. Внесение диагностических антигенов: в пробирки 1-го ряда: антиген Музера, во 2=ой- антиген Провачека
4. В каждую пробирку вносят по 0,1 мл комплимента
5. Инкубация в термостате 2 часа
6. Внесение гемолитической системы в каждую пробиркупо 1 мл взвеси эритроцитов барана и по 1 мл гемолитической сыворотки кролика
7. Инкубация в термостате 1 час
8. Учет результатов: если раствор прозрачный, эритроциты на дне- реакция +, если раствор окрашен в красный цвет «лаковая кровь»- реакция -. Диагностический титр 1:40
Заключение: в сыворотке исследуемого человека обнаружены антитела к R.prowazekii в титре 1:80. Ds –эпидемический сыпной тиф.
Реакция Видаля
Механизм антителообразования:O-антитела (Ig M) появляются на первой неделе, накапливаются в разгар заболевания и исчезают к моменту выздоровления. Н- антитела (Ig G)являются в разгар заболевания и сохраняются у переболевших в течение 1-1,5 лет.
Цель реакции:определить антитела к сальмонеллам брюшного тифа, паратифа А или паратифа В в сыворотке исследуемого человека.
Компоненты реакции:
1. Сыворотка исследуемого человека
2. Диагностические антигены: а) О –антигенный диагностикум брюшного тифа, б) Н — антигенный диагностикум брюшного тифа, в) ОН — антигенный диагностикум паратифа А, г) ОН — антигенный диагностикум паратифа В.
Техника постановки:
1. Физ.раствор вносят по 1 мл в 4 ряда пробирок по 8 пробирок: 6 – для разведений, 2 – контрольные
2. Сыворотку исследуемого человека по 0,1 мл вносят в первые пробирки каждого ряда, затем титруют (100,200,400,600,800,1600)
4. Внесение диагностикумов: в 1 — О –антигенный диагностикум брюшного тифа, во 2 — Н — антигенный диагностикум брюшного тифа, в 3 — ОН — антигенный диагностикум паратифа А, в 4 — ОН — антигенный диагностикум паратифа В.
3. Инкубация в термостате 2 часа
4. Учет результатов: если выпадает осадок в виде хлопьев (агглютинация), то реакция +, если раствор прозрачный – реакция –.
Диагностический титр 1:200
А) если агглютинация в 1 ряду, то у исследуемого человека брюшной тиф (инфекционный иммунитет)
Б) если во 2 ряду, то человек переболел брюшным тифом или привит против брюшного тифа (постинфекционный или поствакцинальный иммунитет). Отличить их можно только по нарастанию титра при инфекционном Видале.
В) в 3 ряду – паратиф А (инфекционный иммунитет)
Г) в 4 ряду – паратиф В (инфекционный иммунитет)
Д) если агглютинация произошла во всех первых пробирках каждого ряда, то это групповой иммунитет за счет наличия одинаковых антигенов у S.typhi и S.paratyphi, но учитывается тот ряд, где в последующих разведениях произошла агглютинация.
РПГА при брюшном тифе с 1 и 2 сыворотками.
Цель реакции:определить антитела к сальмонеллам брюшного тифа и определить стадию заболевания по нарастанию титра антител.
Компоненты реакции:
1. Парные сыворотки исследуемого человека (взятые на 7 и 14 день заболевания).
2. Эритроцитарный антигенный диагностикум брюшного тифа,
Техника постановки:
1. В 2 ряда лунок вносят по 1 мл ф/р.
2. Титруют сыворотки: в 1 ряду первую сыворотку, во 2 – вторую.(10,20,40,80,160,320)
3. Внесение эритроцитарного антигенного диагностикума по 3 капли в каждую лунку.
4. Инкубация в термостате 2 часа
5. Учет результатов: если осадок в виде хлопьев геммаглютинации («зонтики»), то реакция +, если в виде осадка эритроцитов («пуговки»), то реакция -.
6. Диагностический титр:1:20
Заключение:Предварительный диагноз – брюшной тиф, т.к. титр антител увеличился в 4 раза с 1:20 с 1 сывороткой, а со 2 – 1:80.
источник
Брюшной тиф — острая антропонозная инфекционная болезнь с фекально-оральным механизмом передачи, характеризующаяся циклическим течением, интоксикацией, бактериемией и язвенным поражением лимфатического аппарата тонкой кишки.
Брюшной тиф является системным заболеванием, обусловленным S. typhi. Симптомы включают высокую лихорадку, прострацию, абдоминальную боль и розовую сыпь. Диагностика основана на клинике заболевания и подтверждается культуральным исследованием. Лечение роводится цефтриаксоном и ципрофлоксацином.
Брюшной тиф относят к группе кишечных инфекций и типичным антропонозам. Источник инфекции — только человек — больной или бактериовыделитель, из организма которого возбудители выделяются во внешнюю среду, в основном с испражнениями, реже — с мочой. С испражнениями возбудитель выделяется с первых дней болезни, но массивное выделение начинается после седьмого дня, достигает максимума в разгар болезни и уменьшается в период реконвалесценции. Бактериовыделение в большинстве случаев продолжается не более 3 мес (острое бактериовыделение), но у 3-5% формируется хроническое кишечное или реже — мочевое бактериовыделение. Наиболее опасны в эпидемиологическом отношении мочевые носители в связи с массивностью бактериовыделения.
Для брюшного тифа характерен фекально-оральный механизм передачи возбудителя, который может осуществляться водным, пищевым и контактно-бытовым путём. Передача возбудителя через воду, преобладавшая в прошлом, играет существенную роль и в настоящее время. Водные эпидемии нарастают бурно, но быстро завершаются, когда прекращают пользоваться заражённым источником воды. Если эпидемии связаны с употреблением воды из загрязнённого колодца, заболевания носят обычно очаговый характер.
Спорадические заболевания в настоящее время нередко обусловлены употреблением воды из открытых водоёмов и технической воды, используемой на различных промышленных предприятиях. Возможны вспышки, связанные с употреблением пищевых продуктов, в которых брюшнотифозные бактерии могут длительно сохраняться и размножаться (молоко). Заражение может происходить также контактно-бытовым путём, при котором факторами передачи становятся окружающие предметы. Восприимчивость значительная.
Индекс контагиозности составляет 0,4. Наиболее часто заболевают люди в возрасте от 15 до 40 лет.
После перенесённого заболевания вырабатывается стойкий, обычно пожизненный иммунитет, однако в последние годы в связи с антибиотикотерапией больных и её иммунодепрессивным действием, по-видимому, напряжённость и длительность приобретённого иммунитета стали меньше, вследствие чего увеличилась частота повторных заболеваний брюшным тифом.
Для брюшного тифа при эпидемическом распространении характерна летне-осенняя сезонность.

Около 400-500 случаев брюшного тифа выявляется в США ежегодно. Тифоидные бациллы выделяются с калом бессимптомных носителей и людей, имеющих активные случаи заболевания. Неадекватная гигиена после дефекации может распространить S. typhi на системы общественного пище- и водоснабжения. В эндемичных регионах, где санитарные меры обычно являются неадекватными, S. typhi передается в большей степени с водой, нежели с пищей. В развитых странах основной путь передачи — пищевой, при этом микроорганизмы попадают в пищу во время ее приготовления от здоровых носителей. Мухи могут переносить возбудителя с фекалий на еду. Иногда брюшной тиф передается прямым путем (фекально-оральный путь). Это может произойти у детей во время игр и у взрослых во время секса. Изредка больничный персонал, не соблюдающий адекватных мер предосторожности, получает заболевания во время смены грязного постельного белья.
Возбудитель попадает в организм человека через желудочно-кишечный тракт. Далее он проникает в кровь через систему лимфатических каналов. При острых случаях заболевания могут возникнуть изъязвление, кровотечение и кишечная перфорация.
Около 3 % нелеченных пациентов становятся хроническими носителями. Микроорганизм находится в их желчном пузыре и выделяется с калом в течение более чем 1 года. Некоторые носители не имеют анамнеза клинического заболевания. Большинство из установленных 2000 носителей в США являются пожилыми женщинами, имеющими хроническую билиарную патологию. Обструктивная уропатия, связанная с шистосомозом, может стать предрасполагающим фактором у определенных пациентов с брюшным тифом к тому, что они станут мочевыми носителями. Эпидемиологические данные указывают на то, что носители имеют большую вероятность развития гепатобилиарного рака, нежели общая популяция.
Брюшной тиф имеет инкубационный период (обычно 8-14 дней), который обратно пропорционально связан с количеством попавших в организм микроорганизмов. Брюшной тиф имеет обычно постепенное начало. При этом появляются лихорадка, головная боль, артралгия, фарингит, запоры, анорексия и абдоминальная боль и болезненность при пальпации живота. Менее частые симптомы брюшного тифа включают дизурию, непродуктивный кашель и носовое кровотечение.
Если лечение брюшного тифа не проводится, то температура тела повышается ступенчато в течение 2-3 дней, остается повышенной (обычно 39,4-40 °С) в течение последующих 10-14 дней, начинает постепенно снижаться к концу 3-й недели и возвращается к нормальным значениям в течение 4-й недели. Длительная лихорадка обычно сопровождается относительной брадикардией и прострацией. В острых случаях заболевания возникают симптомы со стороны ЦНС, такие как делирий, ступор и кома. Приблизительно у 10 % пациентов на поверхностях груди и живота появляется дискретная розовая бледная сыпь (розовые пятна). Данные повреждения появляются на 2-й неделе заболевания и исчезают в течение 2-5 дней. Часты спленомегалия, лейкопения, нарушения функции печени, протеинурия и умеренная коагулопатия потребления. Могут возникнуть острый холецистит и гепатит.
В более поздние стадии заболевания, когда повреждения со стороны ЖКТ выходят на первый план, может появиться кровянистая диарея, и кал может содержать примесь крови (20 % скрытая кровь и в 10 % очевидная). Приблизительно у 2 % пациентов развивается острое кровотечение на 3-й неделе заболевания, что сопровождается уровнем смертности около 25 %. Картина острого живота и лейкоцитоз в течение 3-й недели заболевания наводят на мысль о кишечной перфорации. При этом обычно повреждается дистальный отрезок подвздошной кишки. Это возникает у 1-2 % пациентов. Пневмония может развиться в течение 2-3-й недели заболевания. Она обычно обусловлена вторичной пневмококковой инфекцией, однако S. typhi также может вызывать образование легочных инфильтратов. Бактериемия иногда приводит к развитию фокальных инфекций, таких как остеомиелит, эндокардит, менингит, абсцессы мягких тканей, гломерулит или вовлечение мочеполового тракта. Нетипичные проявления инфекции, такие как пневмонит, лихорадка без других симптомов или симптомы, постоянные для мочевых инфекций, могут стать причиной поздней диагностики. Выздоровление может продолжаться несколько месяцев.
У 8-10 % нелеченных пациентов симптомы брюшного тифа, схожие с начальным клиническим синдромом, исчезают после 2-й недели падения температуры. По неизвестным причинам лечение брюшного тифа антибиотиками в начале заболевания увеличивает частоту возникновения рецидивов лихорадки на 15-20 %. В отличие от медленного падения температуры при инициальном заболевании при рецидиве лихорадки, если снова назначают антибиотики, температура быстро снижается. В некоторых случаях возникают рецидивы лихорадки.
Брюшной тиф необходимо дифференцировать со следующими болезнями: другие инфекции, обусловленные Salmonella, основные риккетсиозы, лептоспироз, диссеминированный туберкулез, малярию, бруцеллез, туляремию, инфекционный гепатит, пситтакоз, инфекцию, обусловленную Yеrsinia enterocolitica, и лимфому. На ранних стадиях заболевание может напоминать грипп, вирусные инфекции верхних дыхательных путей или мочевого тракта.
Необходимо забирать для исследования культуры крови, кала и мочи. Культуры крови обычно положительны только в течение первых 2 недель заболевания, но культуры кала, как правило, положительны в течение 3-5 недель. Если данные культуры отрицательны, а есть все основания подозревать брюшной тиф, МО может выявить культуральное исследование биопсийного образца костной ткани.
Тифоидные бациллы содержат антигены (О и Н), которые стимулируют образование антител. Четырехкратное увеличение титров антител к этим антигенам в парных образцах, забранных с интервалом в 2 недели, предполагает наличие инфекции, обусловленной S. typhi. Как бы там ни было, этот тест имеет лишь умеренную чувствительность (70 %), и ему недостает специфичности. Многие нетифоидные сальмонеллы реагируют перекрестно, а цирроз печени может дать ложноположительные результаты.
Без назначения антибиотиков уровень смертности достигает около 12 %. Своевременное лечение позволяет снизить уровень смертности до 1 %. Большинство случаев смерти возникает среди ослабленных пациентов, младенцев и пожилых лиц. Ступор, кома и шок отображают серьезное заболевание, при них прогноз неблагоприятный. Осложнения в основном возникают у тех пациентов, которые не получают лечение брюшного тифа, либо лечение у них запоздалое.
Брюшной тиф лечится следующими антибиотиками: цефтриаксон 1 г/кг внутримышечно или внутривенно 2 раза в день (25-37,5 мг/кг для детей) в течение 7-10 дней и различные фторхинолоны (например, ципрофлоксацин 500 мг внутрь 2 раза в день в течение 10-14 дней, гатифлоксацин 400 мг внутрь или внутривенно 1 раз в день в течение 14 дней, моксифлоксацин 400 мг внутрь или внутривенно в течение 14 дней). Хлорамфеникол в дозе 500 мг внутрь или внутривенно через каждые 6 часов, все еще находит широкое применение, однако резистентность к нему растет. Фторхинолоны можно использовать при лечении детей. Альтернативные препараты, назначение которых зависит от результатов исследования чувствительности in vitro, включают амоксициллин 25 мг/кг внутрь 4 раза в день, триметоприм-сульфаметоксазол 320/1600 мг 2 раза в день или 10 мг/кг 2 раза в день (по триметоприм-компоненту) и азитромицин 1,00 г в первый день лечения и 500 мг 1 раз в день в течение 6 дней.
В дополнение к антибиотикам для лечения острой интоксикации можно использовать глюкокортикоиды. После такого лечения обычно следуют падение температуры и улучшение клинического состояния. Преднизолон в дозе 20-40 мг 1 раз в день внутрь (или эквивалентный глюкокортикоид) назначают в течение 3 дней, обычно этого достаточно для лечения. Более высокие дозы глюкокортикоидов (дексаметазон 3 мг/кг внутривенно назначают в начале терапии, а впоследствии 1 мг/кг через каждые 6 часов в течение 48 часов) используют для пациентов с выраженным делирием, комой и шоком.
Питание должно быть частым и дробным. До тех пор пока лихорадка не упадет ниже фебрильных значений, пациенты должны придерживаться постельного режима. Необходимо избегать назначения салицилатов, которые могут вызвать гипотермию, гипотензию и отеки. Диарею можно свести к минимуму, при назначении только жидкостной диеты; на какое-то время может понадобиться назначение парентерального питания. Может понадобиться назначение жидкостной и электролитной терапии, а также кровозамещающей терапии.
Кишечная перфорация и ассоциированный с ней перитонит требуют хирургического вмешательства и расширения покрытия антибиотиками грамотрицательной флоры, а также бактероидов.
Рецидивы заболевания подлежат такому же лечению, однако лечение антибиотиками в случаях рецидива редко продолжается более 5 дней.
Если у больного заподозрен брюшной тиф, должен быть оповещен местный отдел здравоохранения, а пациенты должны быть отстранены от приготовления пищи до тех пор, пока не будут получены доказательства отсутствия у них МО. Тифоидные бациллы могут обнаруживаться в течение 3-6 месяцев после перенесенного острого заболевания даже у тех людей, которые не становятся впоследстви и носителями. Поэтому после этого периода необходимо получить 3 отрицательных культуральных исследования кала, проведенных с недельными интервалами, для исключения носительства.
Носители, не имеющие патологии со стороны билиарного тракта, должны получать антибиотики. Частота выздоровления при применении амоксициллина в дозе 2 г внутрь 3 раза в день в течение 4 недель составляет около 60 %. У некоторых носителей, имеющих заболевания желчного пузыря, удается добиться эрадикации путем использования триметоприм-сульфаметоксазола и рифампина. В других случаях эффективна холецистэктомия. Перед ее проведением пациент должен в течение 1-2 дней получать антибиотики. После операции прием антибиотиков также назначается в течение 2-3 дней.
источник
Возбудитель — Salmonella typhi, грамотрицательная подвижная палочка рода Salmonella семейства Enterobacteriaceae. Бактерии неприхотливы и растут на обычных питательных средах. У S. typhi выделяют термостабильный соматический О-Аг, термолабильный жгутиковый Н-Аг, термолабильный соматический Vi-Aг и др. Бактерии экзотоксинов не образуют. При разрушении микроорганизмов высвобождается эндотоксин, играющий основную роль в патогенезе заболевания. В определённой степени патогенность брюшнотифозных бактерий также определяют «ферменты агрессии» — гиалуронидаза, фибринолизин, лецитиназа, гемолизин, каталаза и др. По чувствительности к типовым бактериофагам выделяют более 100 стабильных фаговаров. Определение фаговара возбудителя — удобный маркёр для выявления эпидемиологических связей между отдельными заболеваниями, выяснения источника и путей передачи возбудителя. В неблагоприятных условиях, например в иммунном организме, бактерии переходят в L-формы. Бактерии умеренно устойчивы во внешней среде — в почве и воде могут сохраняться до 1-5 мес, в испражнениях — до 25 дней, на белье — до 2 нед, на пищевых продуктах — от нескольких дней до недель. Несколько дольше сохраняются в молоке, мясном фарше, овощных салатах, где при температуре выше 18 «С способны размножаться. При нагревании возбудитель быстро погибает, дезинфицирующие растворы в обычных концентрациях действуют на него губительно.
Резервуар и источник инфекции — человек (больной или бактериовыделитель). Опасность больного для окружающих в разные периоды болезни неодинакова. В инкубационном периоде заражённый человек практически не опасен. Опасность больного для окружающих увеличивается по мере развития болезни и достигает максимума на 2-3-й неделе болезни — в период выделения бактерий с испражнениями, мочой и потом; также их можно обнаружить в грудном молоке и носоглотке. Большая часть переболевших освобождается от возбудителя в первые 1 2 нед или в ближайшие 2-3 мес реконвалесценции. Примерно 3-5% остаются носителями на длительный срок, а некоторые — на всю жизнь. Эпидемиологическая опасность хронического носителя определяется его профессией и зависит от соблюдения им правил личной гигиены. Особую опасность представляют носители, имеющие доступ к приготовлению, хранению и реализации пищевых продуктов.
Механизм передачи фекально-оральный, реализуется водным, пищевым и бытовым путями; в районах с повышенным уровнем заболеваемости распространение идёт преимущественно водным путём. Последнее происходит за счёт использования воды, взятой из загрязнённых открытых или технических водоёмов, а также из-за неудовлетворительного санитарно-технического состояния водопроводных и канализационных сооружений. В результате употребления заражённой воды возникают острые и хронические водные вспышки, способные длительно продолжаться и охватывать большие группы населения. К возникновению водных вспышек приводят аварии на водопроводных сетях и сооружениях, перепады давления и нерегулярность подачи воды, сопровождающиеся подсосом инфицированных грунтовых вод через негерметичные отрезки сетей. Из пищевых продуктов наиболее опасны молоко и молочные изделия, кремы, салаты и другие продукты, служащие благоприятной средой для размножения бактерий. Иногда заражение может произойти и через овощи, особенно при их поливе сточными водами или удобрении фекалиями. Бытовой путь передачи возможен при низкой культуре бактерионосителей или больных со стёртой формой болезни. При этом происходит заражение окружающих предметов, а в последующем — заражение пищи.
Дифференциальная диагностика
Брюшной тиф необходимо дифференцировать от заболеваний, сопровождающихся длительной лихорадкой и развитием признаков интоксикации, — сыпного тифа, малярии, бруцеллёза, пневмонии, сепсиса, туберкулёза, лимфогранулематоза и др. В клинической дифференциальной диагностике брюшного тифа следует опираться на такие симптомы, как высокая длительная лихорадка, бледность кожных покровов лица, болезненность и урчание при пальпации в правой подвздошной области, гепатолиенальныи синдром, брадикардию, увеличение в размерах языка, обложенного по центру, появление на 8-9-й день болезни скудной розеолёзной сыпи на животе и нижней части груди, при более тяжёлом течении — развитие тифозного статуса. Постановка правильного диагноза вызывает значительные трудности, особенно при атипичных формах брюшного тифа. Поэтому каждый случай неясной лихорадки длительностью более 3 дней требует проведения соответствующих лабораторных исследований, в том числе выделения возбудителя из крови и фекалий, определения антигенов возбудителя в сыворотке крови и испражнениях. Получение брюшнотифозной гемокультуры — абсолютное подтверждение диагноза брюшного тифа. Обнаружение брюшнотифозных палочек в каловых массах менее информативно.
Лабораторная диагностика
На высоте интоксикации у больных брюшным тифом изменения гемограммы характеризуются лейкопенией, анэозинофилией, относительным лимфоцитозом и умеренным повышением скорости оседания эритроцитов (СОЭ). На первых этапах болезни также можно наблюдать умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево. В анализе мочи можно обнаружить белок и увеличение количества эритроцитов, а также цилиндры.
Наиболее достоверный метод диагностики брюшного тифа — выделение возбудителя. Для этого проводят посев 10 мл крови на 100 мл среды, содержащей жёлчь (10-20% жёлчный бульон, среда Раппопорта). Выделение гемокультуры наиболее эффективно в первую неделю болезни, однако с диагностической целью исследование проводят во все периоды температурной реакции. Посевы испражнений (копрокультуру) и мочи (уринокультуру) также проводят во все периоды заболевания, особенно на 2-3-й неделе. Вместе с тем необходимо помнить, что брюшнотифозную палочку из кала и мочи можно выделить не только у больных брюшным тифом, но и от бактерионосителей при различных лихорадочных состояниях. Посевы испражнений и мочи выполняют на плотные питательные среды. Помимо бактериологических исследований уже с первых дней болезни можно выявить брюшнотифозный О-Аг в испражнениях или сыворотке крови в РКА, РЛА, а также методами иммунофлюоресцентной микроскопии и ИФА.
Серологическую диагностику (РНГА в парных сыворотках с эритроцитарным брюшнотифозным О-диагностикумом) проводят с конца первой недели заболевания, однако минимальный диагностический титр AT (1:200) впервые можно выявить и в более поздние сроки заболевания (на 3-й неделе болезни). РНГА с эритроцитарным брюшнотифозным Vi-диагностикумом у больных брюшным тифом имеет вспомогательное значение (минимальный диагностический титр 1:40). Чаще эту реакцию используют для отбора лиц, подозрительных на бактерионосительство. При титрах AT 1:80 и выше этим лицам проводят многократное бактериологическое исследование. В настоящее время наибольшее распространение получила РПГА, которая бывает положительной уже на 4-5-й день болезни.
источник
Реакция Вассермана
Цель: Определить наличие антител в крови исследуемого человека к бледной трепонеме.
1. Сыворотки: исследуемого человека, больного сифилисом (+ контроль), здорового (- контроль).
2. Диагностические антигены: а)специфический антиген из инактивированной культуры бледной трепонемы, б) неспецифический антиген из кардиомицитов бычьего сердца.
3. Физ.раствор
4. Комплимент
5.Гемолитическая (индикаторная) система а) эритроциты барана б) гемолитическая сыворотка кролика против эритроцитов барана
Техника постановки:
1. Физ.раствор вносят по 1 мл в 2 ряда пробирок (по 3 пробирки в каждом ряду)
2. Сыворотку по 0,5 мл вносят в пробирки: в 1 ряд – исследуемого человека, 2 – здорового человека, 3 – больного сифилисом.
3. Внесение диагностических антигенов: в 1-ую пробирку каждого ряда специфический антиген, во 2-ую – неспецифический антиген
4. В каждую пробирку вносят по 0,1 мл комплимента
5. Инкубация в термостате 2 часа
6. Внесение гемолитической системы в каждую пробиркупо 1 мл взвеси эритроцитов барана и по 1 мл гемолитической сыворотки кролика
8. Учет результатов: если раствор прозрачный, эритроциты на дне- реакция +, если раствор окрашен в красный цвет «лаковая кровь»- реакция -.
Заключение: в сыворотке исследуемого человека обнаружены антитела к бледной трепонемы. RW у исследуемого человека положительная.
РСК по определению антител к риккетсиям Музера и Провачека.
Цель реакции: определить этиологию риккетсиоза у исследуемого человека: эпидемический (R.prowazekii) либо эндемический (R.typhi) сыпной тиф.
Компоненты реакции:
1. Сыворотка исследуемого человека
2. Диагностические антигены: антиген Провачека (R.prowazekii) и антиген Музера (R.typhi)
5. Гемолитическая (индикаторная) система а) эритроциты барана б) гемолитическая сыворотка кролика против эритроцитов барана
Техника постановки:
1. Физ.раствор вносят по 1 мл в 2 ряда пробирок (по 9 пробирок в каждом ряду: 7 для разведений, 2 — контрольные)
2. Сыворотку по 0,5 мл вносят в 1-ые пробирки каждого ряда и титруют:
3. Внесение диагностических антигенов: в пробирки 1-го ряда: антиген Музера, во 2=ой- антиген Провачека
4. В каждую пробирку вносят по 0,1 мл комплимента
5. Инкубация в термостате 2 часа
6. Внесение гемолитической системы в каждую пробиркупо 1 мл взвеси эритроцитов барана и по 1 мл гемолитической сыворотки кролика
7. Инкубация в термостате 1 час
8. Учет результатов: если раствор прозрачный, эритроциты на дне- реакция +, если раствор окрашен в красный цвет «лаковая кровь»- реакция -. Диагностический титр 1:40
Заключение: в сыворотке исследуемого человека обнаружены антитела к R.prowazekii в титре 1:80. Ds –эпидемический сыпной тиф.
Реакция Видаля
Механизм антителообразования:O-антитела (Ig M) появляются на первой неделе, накапливаются в разгар заболевания и исчезают к моменту выздоровления. Н- антитела (Ig G)являются в разгар заболевания и сохраняются у переболевших в течение 1-1,5 лет.
Цель реакции:определить антитела к сальмонеллам брюшного тифа, паратифа А или паратифа В в сыворотке исследуемого человека.
Компоненты реакции:
1. Сыворотка исследуемого человека
2. Диагностические антигены: а) О –антигенный диагностикум брюшного тифа, б) Н — антигенный диагностикум брюшного тифа, в) ОН — антигенный диагностикум паратифа А, г) ОН — антигенный диагностикум паратифа В.
Техника постановки:
1. Физ.раствор вносят по 1 мл в 4 ряда пробирок по 8 пробирок: 6 – для разведений, 2 – контрольные
2. Сыворотку исследуемого человека по 0,1 мл вносят в первые пробирки каждого ряда, затем титруют (100,200,400,600,800,1600)
4. Внесение диагностикумов: в 1 — О –антигенный диагностикум брюшного тифа, во 2 — Н — антигенный диагностикум брюшного тифа, в 3 — ОН — антигенный диагностикум паратифа А, в 4 — ОН — антигенный диагностикум паратифа В.
3. Инкубация в термостате 2 часа
4. Учет результатов: если выпадает осадок в виде хлопьев (агглютинация), то реакция +, если раствор прозрачный – реакция –.
Диагностический титр 1:200
А) если агглютинация в 1 ряду, то у исследуемого человека брюшной тиф (инфекционный иммунитет)
Б) если во 2 ряду, то человек переболел брюшным тифом или привит против брюшного тифа (постинфекционный или поствакцинальный иммунитет). Отличить их можно только по нарастанию титра при инфекционном Видале.
В) в 3 ряду – паратиф А (инфекционный иммунитет)
Г) в 4 ряду – паратиф В (инфекционный иммунитет)
Д) если агглютинация произошла во всех первых пробирках каждого ряда, то это групповой иммунитет за счет наличия одинаковых антигенов у S.typhi и S.paratyphi, но учитывается тот ряд, где в последующих разведениях произошла агглютинация.
РПГА при брюшном тифе с 1 и 2 сыворотками.
Цель реакции:определить антитела к сальмонеллам брюшного тифа и определить стадию заболевания по нарастанию титра антител.
Компоненты реакции:
1. Парные сыворотки исследуемого человека (взятые на 7 и 14 день заболевания).
2. Эритроцитарный антигенный диагностикум брюшного тифа,
Техника постановки:
1. В 2 ряда лунок вносят по 1 мл ф/р.
2. Титруют сыворотки: в 1 ряду первую сыворотку, во 2 – вторую.(10,20,40,80,160,320)
3. Внесение эритроцитарного антигенного диагностикума по 3 капли в каждую лунку.
4. Инкубация в термостате 2 часа
5. Учет результатов: если осадок в виде хлопьев геммаглютинации («зонтики»), то реакция +, если в виде осадка эритроцитов («пуговки»), то реакция -.
6. Диагностический титр:1:20
Заключение:Предварительный диагноз – брюшной тиф, т.к. титр антител увеличился в 4 раза с 1:20 с 1 сывороткой, а со 2 – 1:80.
источник
