К этому роду семейства энтеробактерий относится более 2000 различных бактерий, вызывающих заболевания человека и животных. Эти заболевания называют сальмонеллезами. Сальмонеллы сходны по морфологическим, культуральным и ферментативным свойствам, но отличаются по антигенной структуре.
Сальмонеллы делят на монопатогенные и полипатогенные. К первым относятся возбудители брюшного тифа, паратифа А и паратифа В. Этими заболеваниями болеет только человек. Ко второй группе относятся возбудители заболеваний, поражающие человека и животных.
S. typhi впервые были обнаружены Эбертом (1880) в органах человека, погибшего от брюшного тифа. Ашар и Бансод (1886) при заболеваниях, сходных с брюшным тифом, выделили из гноя и мочи больных бактерии, отличающиеся по биохимическим и серологическим свойствам от возбудителей брюшного тифа. Их назвали S. paratyphi А и S. paratyphi В. Почти одновременно американский ученый Д. Сальмон (1885) впервые описал возбудителей холеры свиней (S.choleraesuis). В дальнейшем было описано множество сходных бактерий, объединенных в род Сальмонелла, названного по имени ученого, их описавшего.
Морфология. Все сальмонеллы мелкие, 1,0-3,0 × 0,6-0,8 мкм палочки с закругленными концами. Грамотрицательны. Подвижны, перитрихи. Спор и капсул не образуют.
Культивирование. Сальмонеллы — факультативные анаэробы. Они не требовательны к питательным средам. Хорошо растут на МПА и МПБ при 37° С (от 20 до 40° С) и рН среды 7,2-7,4 (от 5,0 до 8,0). На МПА образуют нежные, полупрозрачные, слегка выпуклые, блестящие колонии, в МПБ — равномерное помутнение.
При первичном посеве материала от больных (кал, моча, рвотные массы, кровь, желчь) часто отмечают медленный рост сальмонелл. Для их накопления производят посев на среды обогащения: селенитовый бульон, среду Мюллера, среду Кауфмана. Используют также элективные (избирательные) среды: желчь (10-20%) и среду Раппопорт.
На дифференциально-диагностических средах Эндо, ЭМС, Плоскирева сальмонеллы растут в виде бесцветных колоний, так как не расщепляют лактозу, входящую в состав среды. На висмут-сульфитном агаре через 48 ч они образуют колонии черного цвета, оставляющие след после того, как их снимают петлей (кроме сальмонелл паратифа А).
У свежевыделенных культур S. paratyphi В после инкубации в термостате в течение 18-20 ч и выдерживания при комнатной температуре в течение 1-2 сут на периферии колонии образуется слизистый вал.
Ферментативные свойства. Сальмонеллы расщепляют глюкозу, маннит, мальтозу с образованием кислоты и газа. Исключением являются возбудители брюшного тифа (S. typhi), которые расщепляют эти сахара только до кислоты. Сальмонеллы не ферментируют лактозу и сахарозу. Протеолитические свойства: большинство сальмонелл расщепляет белковые среды с образованием сероводорода (возбудители паратифа А отличаются отсутствием этого свойства). Индол не образуют. Желатин не разжижают.
Токсигенность. Сальмонеллы содержат эндотоксин — липополисахариднопротеиновый комплекс.
Антигенная структура и классификация. Еще в начале XX века ученые заметили различную природу антигенов сальмонелл. Кауфман (1934) на основании результатов реакции агглютинации разных сальмонелл с набором сывороток разделил все сальмонеллы на группы и типы и предложил диагностическую схему их антигенной структуры. В соответствии с этой схемой в настоящее время производят идентификацию сальмонелл.
Сальмонеллы содержат два антигенных комплекса: О и Н,О-антиген — липополисахариднопротеиновый комплекс; он термостабилен, инактивируется под действием формалина. Н-антиген связан со жгутиками, имеет белковую природу; он термолабилен, инактивируется под действием спирта и фенола, но устойчив к воздействию формалина.
Все сальмонеллы разделены на О-группы, каждая из которых характеризуется наличием определенных О-антигенов: основного, обозначенного арабской цифрой (2, 4, 7, 8, 9 и т. д.), и дополнительных, общих для нескольких О-групп (1, 12). В настоящее время известно более 60 О-групп, обозначаемых прописными буквами латинского алфавита (А, В, С, D, Е и т. д.).
S. typhi содержит, кроме того, Vi-антиген, который расположен в микробной клетке более поверхностно, чем О-антиген, и препятствует агглютинации культуры с О-сывороткой. Этот антиген термолабилен. Его присутствие связывали с вирулентностью возбудителя. Vi-антиген содержится также в клетках S. paratyphi С.
Н-антигены сальмонелл имеют две фазы. Сальмонеллы различных серовариантов одной О-группы имеют различную первую фазу Н-антигена, которую обозначают строчными буквами латинского алфавита: а, b, с, d, eh . u, z и т. д. Вторую фазу Н-антигена обычно обозначают арабскими цифрами: 1, 2, 5, 6, 7 и строчными латинскими буквами. Сочетание различных О- и Н-антигенов определяет антигенную структуру культур и их название.
В практической работе для определения антигенной структуры сальмонелл используют адсорбированные монорецепторные агглютинирующие сыворотки, которые содержат антитела к одному антигену. Ставят реакцию агглютинации на стекле и по наличию агглютинации с определенными сыворотками характеризуют антигенную структуру выделенной культуры. Например, культура агглютинируется О-сыворотками «9» и «12» и Н-сывороткой «d»; находят в схеме серовар с таким антигенным составом (S. typhi), ставят дополнительно реакцию с Vi-сывороткой
Имеются наборы специфических сальмонеллезных фагов, которые лизируют только сальмонеллы соответствующего фаговара. Для определения фаговара культур S. typhi, содержащих Vi-антиген, в нашей стране выпускают 45 фагов; для S. paratyphi В-11 фагов; S. paratyphi А — 6 и т. д. Эти исследования проводят для определения источника и путей передачи инфекции.
Устойчивость к факторам окружающей среды. Сальмонеллы довольно устойчивы. При температуре 100° С погибают мгновенно, при 60-70° С — за 10-15 мин. Они хорошо переносят низкую температуру, могут сохраняться в чистой воде и льду в течение нескольких месяцев; в копченом и соленом мясе — до 2 мес. Устойчивы к высыханию, длительно сохраняются в пыли.
Под действием дезинфицирующих веществ погибают в течение нескольких минут (2-5% раствор фенола, 1:1000 раствор сулемы, 3-10% раствор хлорамина).
Восприимчивость животных. Большинство сальмонелл вызывает заболевания человека и многих видов животных и птиц (полипатогенные).
Источник инфекции. Больной человек и бактерионоситель.
Пути передачи. Возбудители инфекции передаются через предметы, загрязненные выделениями человека, через руки, воду, пищу. Часто возбудителей переносят мухи. В зависимости от путей передачи различают бытовые, водные, пищевые вспышки брюшного тифа и паратифов.
Патогенез. Заражение происходит через рот. Из ротовой полости микроорганизмы попадают в желудок, где частично разрушаются под воздействием желудочного сока и ферментов. Оставшиеся сальмонеллы поступают в тонкий кишечник, проникают в лимфоидную ткань тонкого кишечника (групповые лимфатические и солитарные фолликулы), в которой размножаются в течение инкубационного периода (10-14 дней). К концу этого срока возбудители поступают в лимфу и кровь (бактериемия) и разносятся по всему организму. В этот период они локализуются в лимфоидной ткани внутренних органов, системе макрофагов, печени, селезенке, костном мозге. Сальмонеллы накапливаются в желчном пузыре, где находят благоприятные условия для размножения, так как желчь — хорошая питательная среда для этих бактерий. При этом они вторично попадают в тонкий кишечник и, поражая уже сенсибилизированную лимфоидную ткань (групповые лимфатические и солитарные фолликулы), вызывают образование специфических брюшнотифозных язв (рис. 42).
Рис. 42. Циркуляция сальмонелл в организме человека. 1 — тонкий кишечник; 2 — групповые лимфатические фолликулы; 3 — кровеносные сосуды; 4 — желчный пузырь
В период бактериемии часть микроорганизмов разрушается, при этом освобождается эндотоксин и возникают явления интоксикации: повышается температура, появляется общее недомогание, слабость, головная боль и т. д. С конца 2-й и начала 3-й недели сальмонеллы начинают выделяться из организма с калом, мочой, слюной и т. п.
Период реконвалесценции (выздоровления) характеризуется очищением организма от возбудителя, усилением фагоцитарной активности клеток, накоплением антител в крови.
Однако при брюшном тифе и паратифах бактериовыделение часто не заканчивается с выздоровлением больного — формируется бактерионосительство. Хронические воспалительные явления в желчном пузыре способствуют переживанию сальмонелл в желчи и их длительному выделению из организма (иногда до нескольких лет).
Иммунитет. Постинфекционный иммунитет достаточно напряженный и длительный. Повторные заболевания наблюдаются редко. В течение болезни вырабатываются антитела: в концу 1-й недели появляются агглютинины, преципитины и другие виды антител. Количество их нарастает, достигая максимума на 14-15-й день болезни. Антитела сохраняются в сыворотке крови переболевшего Длительное время.
Активность фагоцитов и другие клеточные факторы защиты также имеют значение при формировании иммунного состояния организма.
Профилактика. Соблюдение личной гигиены и проведение всех санитарно-гигиенических мероприятий: надзор за источниками водоснабжения, контроль продуктов питания и за предприятиями общественного питания.
Специфическая профилактика. Химическая вакцина, содержащая полные антигены возбудителей брюшного тифа, паратифов А и В и столбнячный анатоксин (TAB’te). Имеется также брюшнотифозная спиртовая вакцина, обогащенная Vi-антигеном, введение которой с профилактической целью дает хороший эффект. В очаге заболевания лицам, контактировавшим с больным, дают брюшнотифозный бактериофаг.
Лечение. Антибиотики: левомицетин, тетрациклин и др.
При употреблении продуктов, зараженных сальмонеллами различных сероваров (кроме S. typhi, S. paratyphi A и В), возникают пищевые токсикоинфекции.
Источники инфекции. Животные и птицы, больные сальмонеллезами, или здоровые, в организме которых, не причиняя им вреда, находятся сальмонеллы.
Пути передачи. Заражение происходит при употреблении мяса, мясных продуктов, яиц, молока, молочных продуктов, инфицированных сальмонеллами. Наиболее опасным является употребление пищи, в которой происходит размножение и гибель сальмонелл и накопление эндотоксина.
Патогенез. Попав в организм через рот, сальмонеллы проникают в пищеварительный тракт. При этом значительная часть бактерий погибает и освобождается эндотоксин, который может проникнуть в кровь. Появляются симптомы поражения желудочно-кишечного тракта и общего токсикоза. Заболевание длится не более 4-5 дней; иногда переболевшие становятся носителями сальмонелл.
Иммунитет непродолжительный. В крови больных и реконвалесцентов накапливаются различные антитела: агглютинины, преципитины и т. п. Сероваров сальмонелл очень много, а иммунитет специфичен, т. е. направлен только против одного возбудителя, поэтому человек может повторно болеть сальмонеллезом.
Профилактика. Постоянный строгий ветеринарно-санитарный контроль за скотом, убоем и разделкой туш, хранением и обработкой мяса и мясных продуктов. Необходимо строгое соблюдение санитарно-гигиенического режима и личной гигиены на предприятиях общественного питания.
Специфическая профилактика. Людям, находящимся в очагах пищевой токсикоинфекции, следует давать сальмонеллезный поливалентный бактериофаг.
Лечение. Основным терапевтическим средством является дезинтоксикация организма — введение большого количества жидкости, промывание желудка. Применяют также антибиотики.
Возбудителем внутрибольничной сальмонеллезной инфекции чаще всего является S. typhimurim. Отмечаются также «госпитальные» вспышки, вызванные S. heidelberg, S. derby и др. Хотя морфологические и культуральные свойства этих возбудителей не отличаются от свойств других сальмонелл, имеются некоторые биологические особенности, характерные для них. Так, например, возбудители внутрибольничных инфекций относятся к определенным биоварам, они более патогенны для белых мышей и т. п.
Источники инфекции. Чаще бактерионоситель, реже больной.
Пути передачи. Преобладает непрямой контакт (игрушки, белье, предметы ухода за больным). Реже имеют место воздушно-пылевой и пищевой пути передачи.
Патогенез. Заболевание развивается на фоне ослабления организма и снижения его иммунной активности. Возбудитель попадает в организм перорально или через дыхательные пути, что и определяет развитие патологического процесса: расстройство функции желудочно-кишечного тракта с обезвоживанием или поражение органов дыхания, бактериемия, септические осложнения. Заболевают в первую очередь дети раннего возраста.
Иммунитет. Вырабатывается только по отношению к одному серовару сальмонелл.
Профилактика. Строгое соблюдение санитарно-гигиенического режима в лечебных учреждениях.
Специфическая профилактика. При возникновении внутрибольничной сальмонеллезной инфекции детям, контактировавшим с больным, следует давать сальмонеллезный поливалентный бактериофаг.
1. Каковы морфологические, культуральные и ферментативные свойства сальмонелл?
2. На чем основана классификация сальмонелл?
3. Какие заболевания вызывают сальмонеллы?
Цель исследования: выделение возбудителей заболевания и определение серовара сальмонелл.
4. Дуоденальное содержимое.
В зависимости от стадии болезни исследуют разный материал.
Исследованию могут быть также подвергнуты содержимое розеол, костный мозг, мокрота и материал, полученный на вскрытии — кусочки органов.
При токсикоинфекциях материалом для исследования могут служить промывные воды желудка, рвотные массы, остатки пищевых продуктов.
Способы сбора материала
Независимо от характера взятого для исследования материала с момента выделения чистой культуры исследование ведут по общей схеме.
1. Бактериологический (рис. 43).
Рис. 43. Схема микробиологического исследования при брюшном тифе и паратифах в разные периоды заболевания. I — 1-й период исследования (гемокультура); II — 2-й период исследования (реакция Видаля); III — 3-й период исследования (копрокультура)
Первый день исследования
Вынимают чашки из термостата (инкубация 18-24 ч) и просматривают выросшие колонии невооруженным глазом и при помощи лупы. Несколько (5-6) подозрительных колоний выделяют на среду Олькеницкого или Рассела. Посев производят следующим образом: снятую колонию осторожно, не задевая края пробирки, вносят в конденсационную жидкость, затем штрихами засевают всю скошенную поверхность среды и делают укол в глубину столбика для выявления газообразования. Укол следует производить в центр агарового столбика.
Пробирки с посевами ставят в термостат. Если исследуемый материал был посеян на среду обогащения, то через 18-24 ч производят высев со среды обогащения на чашки с дифференциальными средами. Дальнейшее исследование ведут по общей схеме.
Таблица 32. Рост сальмонелл на дифференциально-диагностических средах
1 ( На месте снятых колоний остается черный след (изменяется цвет среды).)
Вынимают пробирки с посевами из термостата и просматривают характер роста.
В состав комбинированных сред входят лактоза, глюкоза, иногда мочевина и индикатор. Расщепление глюкозы происходит только в условиях анаэробиоза. Поэтому скошенная поверхность среды при расщеплении глюкозы не изменяется, а столбик окрашивается в цвет, соответствующий индикатору. Бактерии, расщепляющие лактозу и мочевину, изменяют цвет всей среды.
Если выделенные культуры сбраживают лактозу или расщепляют мочевину, меняя цвет всей среды, то они не являются сальмонеллами и можно дать отрицательный ответ.
Культуру, расщепляющую только глюкозу, подвергают дальнейшему изучению: делают мазки, окрашивают их по Граму и микроскопируют. При наличии в мазках грамотрицательных палочек изучают их подвижность и ферментативные свойства.
Подвижность можно определить в висячей капле или в раздавленной капле, а также по характеру роста в полужидкой среде Гисса или в 0,2% агаре. При наличии подвижности при посеве уколом рост на среде диффузный, среда мутнеет.
Для выявления ферментативной активности производят посев на среды Гисса, МПБ, пептонную воду. В пробирки с последними средами опускают (под пробку) индикаторные бумажки для определения индола и сероводорода. Делают также посев на лакмусовое молоко.
Учитывают биохимическую активность по результату ферментации углеводных и других сред (см. табл. 33).
Таблица 33. Ферментативные свойства сальмонелл
Примечание. к — образование кислоты; кг — образование кислоты и газа; щ — щелочение; + наличие свойства; — отсутствие свойства.
Определив морфологические, культуральные и ферментативные свойства выделенной культуры, необходимо провести анализ антигенной структуры (табл. 34).
Таблица 34. Сокращенная схема антигенной структуры сальмонелл (по Кауфману — Уайту)
Серологическую идентификацию сальмонелл начинают с реакции агглютинации на стекле с поливалентной О-сывороткой А, В, С, D, Е. При отсутствии агглютинации выделенную культуру испытывают с поливалентной О-сывороткой к редким группам сальмонелл. При положительной реакции с одной из сывороток культуру испытывают с каждой О-сывороткой, входящей в состав поливалентной, для определения О-серогруппы. Установив принадлежность культуры к О-группе, определяют ее Н-антигены с сыворотками первой, а затем второй фазы (табл. 35).
Таблица 35. Антигенная структура возбудителей брюшного тифа и паратифов
Культуру сальмонелл тифа испытывают также с Vi-сывороткой. Возбудители брюшного тифа, содержащие Vi-антиген, испытывают Vi-фагами (их 86). Определение фаготипа имеет большое эпидемиологическое значение (см. рис. 43).
Методика фаготипирования. 1-й метод. В чашки Петри наливают 20-25 мл агара и подсушивают с открытыми крышками в термостате. Дно чашки делят на секторы. На каждом секторе пишут название фага. Изучают 4-6-часовую бульонную культуру, так как она содержит больше Vi-антигена. На поверхность агара наносят 8-10 капель бульонной культуры и стеклянным шпателем растирают ее по поверхности агара. Чашки с посевами подсушивают с открытыми крышками в термостате. На каждый сектор наносят каплю соответствующего типового фага. После подсыхания капель чашки ставят в термостат на 18-24 ч. Результат учитывают невооруженным глазом или с помощью лупы через дно чашки.
Наличие лизиса культуры одним или несколькими типовыми фагами позволяет определить принадлежность выделенного штамма к определенному фаготипу.
2-й метод. На питательную среду культуру наносят каплями. На каждую каплю после высыхания культуры в термостате наносят каплю типового фага. Ставят в термостат.
Степень лизиса выражают по четырехкрестной системе.
1. Какой материал исследуют при брюшном тифе, паратифах и токсикоинфекциях?
2. В каком периоде заболевания используют метод выделения гемокультуры?
3. В каком периоде заболевания брюшным тифом и паратифами исследуют испражнения и мочу?
4. На какие дифференциально-диагностические среды производят посев исследуемого материала?
5. Какие среды используют для накопления сальмонелл?
6. Что определяют монорецепторными О-сыворотками и что монорецепторными Н-сыворотками?
1. Изучите по табл. 32 характер роста сальмонелл на дифференциальных средах. Посмотрите у преподавателя чашки с посевом сальмонелл тифа на средах Эндо, Плоскирева, висмут-сульфитном агаре. Зарисуйте колонии цветными карандашами и покажите преподавателю.
2. Возьмите у преподавателя культуры сальмонелл, О- и Н-монорепторные сыворотки. Поставьте реакцию агглютинации на стекле. Учтите реакцию и покажите преподавателю.
Выделенная культура дала положительную реакцию агглютинации с О-сывороткой 4. С какими Н-сыворотками надо поставить реакцию агглютинации, если Вы думаете, что это культура сальмонелл паратифа В?
Реакция Видаля. Со второй недели заболевания в крови больных накапливаются антитела против возбудителя инфекции. Для их выявления исследуют сыворотку крови больного в реакции агглютинации. В качестве антигена используют убитые культуры сальмонелл — диагностикумы.
Для постановки реакции Видаля используют сыворотку больного, набор диагностикумов, изотонический раствор натрия хлорида.
Кровь (2-3 мл) из мякоти пальца или локтевой вены собирают в стерильную пробирку и доставляют в лабораторию. В лаборатории пробирку ставят в термостат на 20-30 мин для образования сгустка, затем пастеровской пипеткой обводят сгусток, чтобы отделить от стенки пробирки, и ставят на 30-40 мин на холод. Отделившуюся сыворотку отсасывают и используют для постановки реакции агглютинации с диагностикумами из сальмонелл тифа и паратифов. Для получения сыворотки кровь можно отцентрифугировать.
При возникновении инфекционного процесса — брюшного тифа или паратифов — в организме вырабатываются О- и Н-антитела к одноименным антигенам возбудителя.
О-антитела появляются первыми и исчезают довольно быстро. Н-антитела сохраняются долго. То же самое происходит и при вакцинации, поэтому положительная реакция Видаля с О- и Н-антигенами свидетельствует о наличии заболевания, а реакция только с Н-антигенами может быть и у переболевших (анамнестическая реакция), и у привитых (прививочная). Исходя из этого, реакцию Видаля ставят раздельно с О- и Н-антигенами (диагностикумы).
Так как клинически брюшной тиф и паратифы А и В сходны, то для выявления природы заболевания сыворотку больного испытывают одновременно с диагностикумами из сальмонелл тифа и паратифа А и В.
Реакцию Видаля широко используют, так как она проста и не требует специальных условий.
Поставить реакцию можно двумя способами: капельным и объемным (см. главу 12). В практике чаще используют объемный метод. При постановке линейной реакции агглютинации количество рядов должно соответствовать количеству антигенов (диагностикумы). Возбудителем заболевания считают микроорганизм, диагностикум из которого агглютинировался сывороткой больного. Иногда отмечают групповую агглютинацию, так как возбудители тифа и паратифов обладают общими групповыми антигенами. В этом случае положительным считают результат реакции в ряду, в котором агглютинацию отмечают в большем разведении сыворотки (табл. 36).
Таблица 36. Возможный результат реакции агглютинации
Примечание. В практике реакцию Видаля ставят с четырьмя диагностикумами: брюшного тифа «О» и «Н», а паратифов А и В — с диагностикумами «ОН».
Если агглютинация возникает только в небольших разведениях сыворотки — 1:100, 1:200, то для отличия реакции при заболевании от прививочной или анамнестической прибегают к повторной постановке реакции агглютинации через 5-7 дней. У больного титр антител повышается, а у привитого или переболевшего не изменяется. Таким образом, нарастание титра антител в сыворотке крови служит показателем заболевания.
В ответ на внедрение в организм возбудителей брюшного тифа, обладающих Vi-антигеном, в крови больного появляются Vi-агглютинины. Их определяют со 2-й недели болезни, но титр их обычно не превышает 1:10. Обнаружение Vi-антител связывают с наличием в организме возбудителей брюшного тифа, поэтому определение этих антител имеет большое эпидемиологическое значение, так как позволяет выявить бактерионосителей.
Реакция Vi-гемагглютинации. Это наиболее чувствительная реакция для выявления антител.
Принцип реакции заключается в том, что эритроциты человека (I группы) или барана после специальной обработки могут адсорбировать на своей поверхности Vi-антиген и приобретают при этом способность агглютиниповаться соответствующими Vi-антителами.
Эритроциты с адсорбированными на поверхности антигенами называют эритроцитарными диагностикумами.
Для постановки реакции Vi-гемагглютинации берут:
1) сыворотку крови больного (1-2 мл); 2) эритроцитарный сальмонеллезный Vi-диагностикум; З) Vi-сыворотку; 4) О-сыворотку; 5) изотонический раствор натрия хлорида.
Реакцию ставят в агглютинационных пробирках или в пластмассовых пластинах с лунками.
Кровь у больного берут так же, как для реакции Видаля. Получают сыворотку. Из сыворотки готовят двукратные серийные разведения, начиная с 1:10 до 1:160.
По 0,5 мл каждого разведения вносят в лунку и прибавляют по 0,25 мл эритроцитарного диагностикума. Реакцию ставят в объеме 0,75 мл.
Контролем служат: 1) стандартная агглютинирующая монорецепторная сыворотка + диагностикум — реакция должна быть положительной до титра сыворотки; 2) диагностикум в изотоническом растворе натрия хлорида (контроль) — реакция должна быть отрицательной.
Содержимое лунок тщательно перемешивают, ставят в термостат на 2 ч и оставляют при комнатной температуре до следующего дня (на 18-24 ч).
Учет начинают с контроля. Реакцию оценивают в зависимости от степени агглютинации диагностикума.
Результаты учитывают по четырехкрестной системе:
++++ эритроциты полностью агглютинированы — осадок на дне лунки в виде «зонтика»;
+++ «зонтик» меньше, не все эритроциты агглютинировались;
++ «зонтик» маленький, на дне лунки имеется осадок из неагглютинированных эритроцитов;
— реакция отрицательная; эритроциты не агглютинировались и осели на дно лунки в виде пуговки.
1. В какой период заболевания ставят реакцию Видаля?
2. Какие ингредиенты необходимы для постановки реакции Видаля?
3. С какими диагностикумами ставят реакцию Видаля?
4. Какая из серологических реакций является самой чувствительной при диагностике тифопаратифозных инфекций?
5. Каким диагностикумом пользуются при постановке реакции Vi-гемагглютинации?
6. Какой сывороткой определяют наличие Vi-антигена у исследуемой культуры?
7. Какое значение имеет определение Vi-фаготипа?
Возьмите у преподавателя О- и Н-диагностикумы из сальмонелл тифа, паратифа А и паратифа В и сыворотку больного. Поставьте реакцию Видаля.
Среды ЭМС, Плоскирева, висмут-сульфитный агар выпускаются медицинской промышленностью в виде сухого порошка. Их готовят согласно указаниям на этикетке: отвешивают определенное количество порошка, наливают соответствующее количество воды, кипятят и разливают в стерильные чашки Петри.
Среда Рассела. В 950 мл дистиллированной воды добавляют 40 г сухой питательной среды и прибавляют 5 г питательного агара. Нагревают до кипения и растворения порошков. В 50 мл дистиллированной воды растворяют 1 г х. ч. глюкозы и добавляют к приготовленной смеси. Среду разливают в стерильные пробирки по 5-7 мл, стерилизуют текучим паром (2 дня по 2 мин) и скашивают так, чтобы оставался столбик. Среду Рассела с маннитом и сахарозой готовят так же.
Среда Олькеницкого из сухого агара. 2,5 г сухого питательного агара расплавляют в 100 мл дистиллированной воды. В остуженный до 50° С агар прибавляют все ингредиенты, указанные в рецептуре (этикетке). Среду, разлитую в пробирки, стерилизуют текучим паром (3 дня по 20 мин) и затем скашивают. Готовая среда должна быть бледно-розового цвета.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий.
С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек.
На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок).
Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном.
Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания.
К антигенной структуре сальмонелл относятся:
- О-соматический антиген, представлен липосахаридным, устойчивым к действию высоких температур комплексом;
- Н-жгутиковый антиген, быстро разрушающийся под действием высоких температур.
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме.
Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами).
Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда.
Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания.
Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах.
Этапами патогенеза брюшного тифа являются:
- проникновение сальмонелл в желудочно-кишечный тракт вместе с источником заражения (едой, водой);
- внедрение бактерий в слизистую подвздошной кишки;
- размножение сальмонелл в солитарных фолликулах и пейеровых бляшках, откуда они мигрируют в мезентериальные лимфатические узлы;
- развитие воспаления в мезентериальных лимфатических узлах и увеличение концентрации сальмонелл в них;
- выход бактерий в кровь и развитие бактериемии;
- распространение с током крови бактерий по всем органам и тканям;
- формирование очагов инфекции в селезенке, печени и других органах.
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией.
Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа.
Эффектами эндотоксина сальмонелл являются:
- нейротоксическое действие с поражением центральной нервной системы и развитием токсической энцефалопатии;
- поражение нервных окончаний и вегетативных ганглий, что приводит к развитию язв на слизистой кишечника;
- кардиотоксическое действие, которое проявляется в дистрофических изменениях сердца, что в конечном итоге приводит к развитию токсического миокардита;
- нарушение тонуса периферических сосудов, приводящее к падению артериального давления и развитию коллапса;
- развитие инфекционно-токсического шока, что сопровождается нарушением водно-электролитного баланса;
- поражение почек и развитие синдрома «шоковая почка».
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину.
Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет.
Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты.
Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться.
Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.

К периодам (этапам) заболевания брюшного тифа относятся:
- инкубационный период;
- начальный период;
- период разгара заболевания;
- период угасания основных симптомов;
- период выздоровления.
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания.
Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации.
Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы.
Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
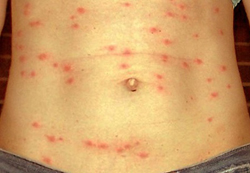
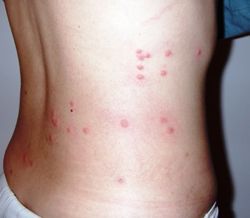
Симптомами брюшного тифа являются:
- лихорадка;
- сыпь;
- кишечное кровотечение;
- поражение внутренних органов.
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным.
При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе.
В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа.
При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры.
Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным.
В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов.
Этапами развития язв являются:
- первая неделя – увеличение лимфатических фолликулов слизистой кишечника;
- вторая неделя – некроз (омертвение) увеличенных образований;
- третья неделя – отторжение некротических (омертвевших) масс и формирование на их месте небольших углублений, то есть язв;
- четвертая неделя – стадия чистых язв;
- пятая неделя – стадия заживления язв.
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения.
Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера.
Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая.
При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга.
После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце.
Поражение сердца
Эндотоксин сальмонелл приводит к дистрофическим изменениям в сердце с развитием токсического миокардита. Термин «миокардит» означает, что воспалительным процессом охвачен мышечный слой сердца. Это приводит к тому, что сердце перестает выполнять свои основные функции. В норме основной функцией сердца является «функция насоса», которая обеспечивает кровоснабжение по всему организму. Из-за поражения мышечного слоя сердце перестает эффективно сокращаться и качать кровь. Сокращения становятся слабыми, глухими, что объясняет брадикардию (редкие сердечные сокращения), артериальную гипотонию (снижение артериального давления). При обследовании пациента сердечные тоны глухие, слабые, артериальное давление низкое, пульс в пределах 50 ударов в минуту.
Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови).
Поражение почек и легких
На фоне гиповолемии развивается синдром «шоковой почки» и «шокового легкого». Шоковая почка – это состояние, при котором нарушаются все функции почки — фильтрация, секреция и выделения. Диурез (суточный объем мочи) при этом осложнении резко снижается, вплоть до анурии. Вследствие нарушенной выделительной функции в организме начинают накапливаться продукты обмена – креатинин, мочевина. Это еще больше отягощает течение заболевания и обуславливает развитие инфекционно-токсического шока. Лечение шоковой почки должно быть экстренным и включать меры по восстановлению диуреза, выведению токсических продуктов обмена.
Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка.
Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы.
После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления.
Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы.
В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается.
Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов.
Этапами инфекционно-токсического шока являются:
- Ранний. Сознание пациента сохраняется ясным, может наблюдаться тревога, двигательное беспокойство, отек лица и верхней половины туловища. Дыхание при этом учащенное, артериальное давление волнообразно повышается и снижается. У детей ранний этап обычно сопровождается рвотой, поносом, болями в животе (в верхней части).
- Выраженный. Тревожность и общее возбуждение первого этапа сменяется апатичным состоянием, двигательной заторможенностью. Кожные покровы пациента становятся бледными, холодными и влажными. Со временем возможно появление на коже кровоизлияний. Конечности приобретают синеватый оттенок. Температура и артериальное давление снижается, дыхание и пульс становятся слабыми. Резко уменьшается объем мочи. В этот период развиваются различные патологии со стороны почек, дыхательной системы.
- Декомпенсированный. Артериальное давление и температура тела продолжают падать. Пациента мучают судороги, возможна потеря сознания или кома. Кожа приобретает выраженный синий оттенок. Мочеиспускание отсутствует. Начинают проявляться симптомы дисфункции со стороны всех органов.
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция.
К неспецифическим последствиям брюшного тифа относятся:
- со стороны дыхательной системы – пневмония (воспаление легочной ткани);
- со стороны сосудов – тромбофлебит (воспаление вен);
- со стороны сердца – миокардит (воспаление сердечной мышцы);
- со стороны почек – пиелит (воспаление в почечной лоханке), пиелонефрит (воспаление почечной ткани);
- со стороны нервной системы – периферический неврит (воспаление нервов), менингоэнцефалит (воспаление головного мозга и, в некоторых случаях, спинного мозга с последующим параличом);
- со стороны опорно-двигательного аппарата – артрит (воспаление суставов), хондрит (воспаление хрящевой ткани), периостит (воспаление надкостницы);
- со стороны мочеполовых органов – цистит (воспаление мочевого пузыря), простатит (воспаление простаты).
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- сухость и бледность кожных покровов;
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания.
Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения.
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом.
Бактериологические исследования помогают обнаружить самого возбудителя брюшного тифа в биологических жидкостях организма. К серологическим исследованиям прибегают с целью определения в организме человека антигенов возбудителя брюшного тифа. Серологические анализы особенно важны при диагностике бактерионосительства.
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник