На первых порах Отечественной войны 1812 года тиф был серьёзным «союзником» российской армии, а вошь — почтенным и важным животным, помогающим истребить врага.
Платяная и головная вошь известна человечеству с античных времен и описана была ещё за четыреста лет до Рождества Христова. Тем не менее, большинство историков медицины считают, что эти отвратительные насекомые угрызали человека всегда, перейдя на него с эволюционных предшественников. Педикулез — а именно так называется это заболевание – вреден ещё и тем, что вши переносят на себе различные и крайне опасные инфекции, такие, как сыпной и возвратный тиф, а также волынскую лихорадку и прочие хвори.
Поражённые педикулёзом обычно заражаются, раздавливая вшей и расчесывая места их укусов. Возбудителями эндемического сыпного тифа (крысиного, блошиного, американского) являются риккетсии вида R.mooseri. Эпидемический же сыпной тиф (классический, европейский, мышиный, корабельная лихорадка) возбуждается риккетсиями Провачека. Они обитают в губчатой ткани, выстилающей пищеварительные органы вши, и при раздавливании или вместе с испражнениями попадают на кожу, где при расчесывании тела проникают в кровь, заражая организм. Есть ещё и возвратный тиф, как эпидемический, так и эндемический, а ещё брюшной, вызываемый сальмонеллой.
В 1909 году Шарль Николь доказал факт передачи возбудителей сыпного тифа от человека к человеку через платяную вошь — pediculus humanus corporis. За что, собственно, и получил в 1928 году Нобелевскую премию по физиологии и медицине. Головная вошь также передаёт тиф, а вот лобковая, к счастью, крайне редко. Споры и капсулы возбудителя инфекции хорошо сохраняются в засушенном виде, особенно при низкой температуре. Также и находясь в человеческом организме, они могут существовать годами, не вызывая клинических последствий. Некоторые медики полагают, что тут всё дело в иммунитете и внешних (для бактерий) условиях.
Выделение сыпного тифа в самостоятельную форму впервые было сделано русскими врачами Щировским в 1811 и Говоровым в 1812 году. Как раз о крупной эпидемии тифа, бушевавшей в это время, мы и хотим рассказать сегодня.
Вошь атакует портного. Карикатура 1814 года
Когда «Великая Армия» Наполеона Бонапарта форсировала Неман и ворвалась в Россию, в её рядах было уже предостаточно тифозных больных. Будучи великим полководцем, Наполеон знал об опасности эпидемий для крупного воинского контингента, да и, переболев в молодости коростой, весьма заразным заболеванием, которую он подцепил при штурме Тулона, что называется, имел опыт. «Корсиканец» настолько опасался повторения, что практически никогда, выходя на улицу, не снимал перчаток.
Эпидемией тифа к тому времени была охвачена половина Польши, и император французов издал строгий приказ следовать точно по маршруту, избегая контактов с местными. Благо весной было тепло, особой нужды в ночлеге и не было. Но скверные заболоченные места и плохие дороги вызывали перебои в снабжении войск. Солдаты часто отнимали продукты и фураж у местных, таким образом цепляя заразу. На первых порах Отечественной войны 1812 года тиф был серьёзным «союзником» российской армии, а вошь — почтенным и важным животным, помогающим истребить врага.
Действительно, не имея организованной системы действий по профилактике и исцелению инфекционных болезней, армии той поры могли терять от эпидемий больше солдат, чем от сражений с неприятелем. Плохо организованное снабжение, недостаточное питание и постоянные длительные пешие марши сильно ослабили французскую армию. Солдаты болели различными кишечными и желудочными болезнями, кровавым поносом, дизентерией. Особенно ослаблял организм нестабильный и случайный рацион, так как солдаты поедали всё, до чего только могли дотянуться. А питьё грязной воды! И, конечно же, вши, как следствие жуткой антисанитарии, царившей в армии Наполеона.
Наполеону просто повезло не заразиться. Император французов страдал коликами — периодическими болями, отпускавшими его только в очень горячей ванне. Оттого он возил с собой огромную бочкообразной формы лохань, которую выстилали чистыми простынями, исключая этим контакт с ослизлыми стенками, а перед каждым купанием денщики ошпаривали лохань кипятком. А вот некоторых полководцев из его окружения тиф не миновал.
Сначала довольно редкие, очаги болезни быстро распространились на все войско захватчиков. Один из участников событий писал: «Тиф, порожденный в Отечественную нашу войну в 1812 г, по огромности и разнородности армий и по стечению и высокой степени всех бедствий войны, едва ли не превосходит все военные тифы, бывшие до сего времени. Он начался в октябре месяце: от Москвы до самого Парижа по всем дорогам бежавших французов появлялся тиф, особенно убийственный по этапам и госпиталям, и отсюда распространялся в сторону от дорог между обывателями».
Французская армия фактически превратилась в гигантского разносчика инфекции, от чего страдали не только войска, но и жители поселений, через которые она проходила. Об этом пишет доктор Генрих Роос, сам жестоко пострадавший от тифа и трогательно описавший, как он был скручен этой болезнью прямо в госпитале при выполнении своего врачебного долга: «Занесли эту болезнь мы, пленные, т.к. у нас я наблюдал отдельные случаи заболевания ещё в Польше, и развитие этой болезни во время отступления от Москвы. Здесь я имел возможность более внимательно проследить течение этой болезни, сопровождавшейся, в большинстве случаев, смертью».
В одном из госпиталей, в котором лечили всех, как русских, так и французов, за три месяца погибло более полутора тысяч человек. Позднее эпидемия распространилась и на русскую армию. Французы потеряли от тифа до 300 000 человек, русские же — около 80 000. Что же касается мирных жителей, то они вымирали целыми деревнями. Фельдмаршал М.И. Кутузов, унаследовавший от А.В. Суворова правило заботится о солдатах, весьма зорко следил за состоянием здоровья в армии, и в анналах истории имеется следующий его приказ: «. Предписываю корпусным начальникам строжайше подтвердить, чтоб нижние чины ни под каким видом не были допущаемы пить грязную воду, которая, как и из опытов дознано, служит последствием к болезням. «
В Русской Армии командованием уделялось весьма много внимания состоянию здоровья солдат. Другое дело, что вошь, как традиционное «домашнее животное», было привычным для нижних чинов, относившихся к вшам с некоторым благодушием. Это даже несколько иллюстрирует старинная поговорка: «смотрит, как солдат на вошь». М. Шолохов рассказывает в одном из своих произведений, как старый казак, поймав вошь, отбросил её подальше в сторону, ласково сказав: «Насосалась, барыня», вместо того, чтобы с ненавистью убить её сапогом. Меры же, предпринимаемые русскими медиками, были по тому времени беспрецедентны. Вот что написал главный хирург армии Бонапарта Ларрей об организации русских госпиталей: «Привлёкшие мое особенное внимание больницы сделали бы честь самой цивилизованной науке. Четыре главные из них это: Шереметьевская, Голицынская, Александровская и Воспитательный дом. Воспитательный дом расположен на берегу Москвы-реки под охраной кремлевских пушек, и это, без сомнения, лучшее из учреждений подобного рода во всей Европе». Он же даёт противоположную оценку французской санитарной службе: «Ни один враждебный генерал не мог выбить из строя столько французов, сколько Дарю, начальник интендантского управления французской армии, которому была подчинена санитарная служба».
Между прочим, русские солдаты старались выбирать вшей из одежды, удаляя их и отбрасывая в сторону или швыряя в угли костра на биваке. В германских же частях Великой Армии, состоявшей наполовину из немцев, были приняты деревянные валки, на которых прокатывали одежду, раздавливая вшей и выпуская их внутренности наружу, что вело к повторному заражению. Как писал Фридрих Принциг в своей книге «Эпидемии во время войн»: «. Французы бросили в Москве тысячи больных тифом солдат, которые все умерли. » Удирая из России, французы разнесли тиф по Европе, потерявшей за время эпидемии более 3 000 000 человеческих жизней.
В настоящее время педикулёз – весьма распространённое заболевание, которым поражаются бездомные, а также лица, ведущие асоциальный образ жизни. Поэтому будьте внимательнее в общественном транспорте и не садитесь рядом с подобными лицами: вши могут перебежать и на вас.
источник
Наиболее массовую смертность пандемия чумы принесла в средине XIV века, прокатившись по всей Евразии и унеся по самым скромным подсчетам историков жизни 60 млн. человек. Если учесть, что в это время население земли составляло всего 450 млн., то можно представить себе катастрофические масштабы «черной смерти», как назвали эту болезнь. В Европе население уменьшилось примерно на треть, и недостаток рабочей силы здесь чувствовался еще не менее 100 лет, хозяйства стояли заброшенными, экономика была в ужасном состоянии. Во все последующие века также наблюдались крупные вспышки чумы, последняя из которых была отмечена в 1910-1911 годах в северо-восточной части Китая.
Названия происходит с арабского языка. Арабы называли чуму «джумма», что в переводе означает «шарик», или «боб». Причиной этому послужил внешний вид воспаленного лимфоузла чумного больного – бубон.
Выделяют три формы чумы: бубонная, легочная и септическая. Всех их вызывает одна бактерия Yersinia pestis, или, проще говоря, чумная палочка. Носителями ее выступают грызуны, обладающие противочумным иммунитетом. А блохи, покусавшие этих крыс, также через укус, передают ее человеку. Бактерия поражает пищевод блохи, в результате чего он блокируется, и насекомое становится вечно голодным, кусает всех подряд и сразу же заражает через образовавшеюся ранку.
В средневековые времена чумные воспаленные лимфоузлы (бубоны) вырезали или прижигали, вскрыв их. Чуму считали разновидностью отравления, при котором в организм человека попали некие ядовитые миазмами, поэтому лечение заключалось в приеме известных тогда противоядий, например, измельченных драгоценностей. В наше время чуму успешно одолевают с помощью распространенных антибиотиков.
Каждый год чумой заражаются около 2,5 тыс. человек, но это уже не в виде массовой эпидемии, а случаи по всему миру. Но чумная палочка постоянно эволюционирует, и старые лекарства оказываются не эффективными. Поэтому, хотя все, можно сказать, находится под контролем врачей, но угроза катастрофы существует и ныне. Примером этому может послужить смерть человека, зарегистрированная на Мадагаскаре в 2007 г., от штамма чумной палочки, при котором не помогли 8 видов антибиотиков.
Во времена средневековья женщины, у которых не было следов поражений оспой на лице (оспин), было не так уж много, а остальным приходилось скрывать рубцы под толстым слоем косметики. Это повлияло на моду чрезмерного увлечения косметикой, которая сохранилась до нашего времени. По мнению ученых-филологов, у всех женщин ныне с буквосочетаниями в фамилиях «ряб» (Рябко, Рябинина, и т.д.), шадр и часто щедр (Щедрины, Шадрины), Коряв (Корявко, Коряева, Корячко) предки щеголяли оспинами (рябинами, щедрами и т.д., зависимо от диалекта). Приблизительная статистика существует за XVII-XVIII века и говорит о том, что только в Европе появлялось 10 млн. новых больных оспой, а для 1,5 млн. человек из них это имело летальный исход. Благодаря именно этой инфекции белый человек колонизировал обе Америки. Например, на территорию Мексики в XVI веке испанцы завезли оспу, из-за которой умерло около 3 млн. местного населения – захватчикам не осталось с кем воевать.
У «оспы» и «сыпи» один корень. На английском языке оспа называется «малой сыпью» (smallpox). А сифилис называют при этом большой сыпью (great pox).
После попадания в человеческий организм, оспенные варионы (Variola major и Variola) приводят к появлению на коже пузырьков-пустул, места образования которых, потом рубцуются, если человек выжил, разумеется. Распространяется болезнь воздушно-капельным путем, также вирус остается активным в чешуйках с кожи заболевшего человека.
Индусы приносили богатые дары богине оспы Мариателе, чтобы задобрить ее. Жители Японии, Европы и Африки верили в страх демона оспы перед красным цветом: больным нужно было одеть красную одежду и находится в комнате с красными стенами. В ХХ веке оспу начали уже лечить противовирусными препаратами.
В 1979 г. ВОЗ официально сообщила о том, что натуральная оспа полностью искоренена, благодаря вакцинации населения. Но в таких странах, как США и Россия и поныне хранятся возбудители. Это делается «для научных исследований», и все время переносится вопрос полного уничтожения этих запасов. Возможно, что тайно хранят вирионы оспы Северная Корея и Иран. Любой международный конфликт может послужить поводом для использования этих вирусов в качестве оружия. Так что лучше привиться от оспы.
Данная кишечная инфекция до конца XVIII в основном обходила Европу стороной и бушевала в дельте Ганга. Но потом произошли перемены в климате, вторжения европейских колонизаторов в Азию, наладились перевозки товаров и людей, и это все изменило ситуацию: в 1817-1961 годах в Европе произошло шесть пандемий холеры. Самая массовая (третья) забрала жизни 2,5 млн. человек.
Слова «холера» походит от греческого «желчь» и «теку» (из больного в реальности вытекала вся жидкость изнутри). Второе название холеры из-за характерного посиневшего цвета кожи больных – «синяя смерть».
Вибрионом холеры является бактерия Vibrio choleare, обитающая в водоемах. Когда она попадает в тонкую кишку к человеку, то выделяет энтеротоксин, который приводит к обильному поносу, а потом и рвоту. В случае тяжелого течения болезни организм обезвоживается настолько быстро, что заболевший умирает через несколько часов после проявления первых симптомов.
К стопам больных прикладывали самовары или утюги для согревания, давали пить настои цикория и солода, натирали тело камфорным маслом. Во время эпидемии верили, что можно отпугнуть болезнь поясом изготовлеым из красной фланели или шерстяным. В наше время заболевших холерой эффективно лечат антибиотиками, а от обезвоживания дают пить вовнутрь или вводят внутривенно специальные растворы солей.
ВОЗ утверждает, что сейчас в мире седьмая пандемия холеры, началом которой называют 1961 год. Пока болеют в основном жители бедных стран, в первую очередь в Южной Азии и Африке, где каждый год заболевают 3-5 млн. человек и 100-120 тыс. из них не выживают. Еще, по мнению специалистов, из-за глобальных негативных изменений в окружающей среде скоро возникнут серьезные проблемы с чистой водой и в развитых странах. Кроме того глобальное потепление повлияет на то, что в природе очаги холеры появятся в более северных регионах планеты. При этом прививки от холеры, к сожалению, не существует.
До второй половины XIX века так именовали полностью все болезни, при которых наблюдались сильная лихорадка и путаность в сознании. Среди них самые опасные были сыпной, брюшной и возвратный тиф. Сыпной, например в 1812 году почти переполовинил 600-тысячную армию Наполеона, которая вторглась на территорию России, что послужило одной с причин его поражения. А через столетие в 1917-1921 годах умерло от тифа 3 млн. граждан Российской империи. Возвратный тиф в основном доставлял горя жителям Африки и Азии, в 1917-1918 годах лишь жителей Индии от него погибло около полумиллиона.
Название болезни происходит от греческого «тифос», что означает «туман», «спутанное сознание».
При сыпном тифе на коже образуются мелкие розовые высыпания на коже. При возвратном после первого приступа больному будто бы становится лучше на 4-8 дней, но потом болезнь вновь сваливает с ног. Брюшной тиф – это кишечная инфекция, которая сопровождается поносом.
Бактерии-возбудители сыпного и возвратного тифа переносят вши, и по этой причине вспышки эти инфекции вспыхивают в местах скопления людей во время гуманитарных катастроф. При укусе одной из этих тварей важно не чесаться – именно через расчесанные ранки инфекция попадает в кровь. Брюшной тиф вызывается палочкой Salmonella typhi, которая попав в организм с пищей и водой, приводит к поражению кишечника, печени и селезенки.
Во времена средневековья считали, что источником заразы выступает зловоние, которое исходит от больного. Судьи в Британии, которым приходилось иметь дело с преступниками больными тифом, как средство защиты носили бутоньерки из сильно пахнущих цветов, а также раздавали их пришедшим на суд. Польза от этого была разве что эстетическая. С XVII осуществлялись попытки борьбы с тифом с помощью коры хинного дерева, завезенной из Южной Америки. Так тогда лечили все болезни, при которых повышалась температура. В наши дни вполне успешно с тифом справляются антибиотики.
Список особо опасных болезней ВОЗ возвратный и сыпной тиф покинули в 1970 году. Случилось это благодаря активной борьбе с педикулезом (вшивостью), которая осуществлялась по всей планете. А вот брюшной тиф и дальше продолжает причинять беды людям. Самыми подходящими условиями для развития эпидемии являются жара, недостаточное количество питьевой воды и наличие проблем с гигиеной. Поэтому основными претендентами на вспыхивание эпидемий брюшного тифа являются Африка, Южная Азия и Латинская Америка. За оценками специалистов МОЗ каждый год брюшным тифом заражаются 20 млн. человек и для 800 тыс. из них это имеет летальный исход.
Лепра, еще именуемая проказой, – «медленная болезнь». Она, в отличии от чумы, например, не распространялась в виде пандемий, а тихо и постепенно покоряла пространства. В начале XIII на территории Европы находилось 19 тысяч лепрозориев (учреждение, для изоляции прокаженных и борьбы з болезнью) и жертва были миллионы. Уже к началу XIV века уровень смертности от лепры резко упал, но вряд ли из-за того что научились лечить больных. Просто инкубационный период у этой хвори составляет 2-20 лет. Бушевавшие в Европе инфекции вроде чумы и холеры убивали многих людей еще до того, как его относили к прокаженным. Благодаря развитию медицины и гигиены прокаженных сейчас в мире не более 200 тыс. Они в основном проживают в странах Азии, Африки и Латинской Америки.
Название походит от греческого слова «лепра», что в переводе «болезнь, которая делает кожу чешуйчатой». Проказой называли на Руси – от слова «казить», т.е. приводить к искажению, обезображиванию. В этой болезни также существует ряд других имен, например, финикийская болезнь, «ленивая смерть», болезнь Хансена и др.
Заразится лепрой возможно лишь долго контактируя с кожей носителя инфекции, а также при попадании во внутрь его жидких выделений (слюны или из носа). Потом проходит довольно длительное время (зафиксированный рекорд составляет 40 лет), после которого бацилла Хансена (Mucobacterium leprae) сначала изуродует человека, покрыв пятнами и наростами на коже, а потом сделает гниющим заживо инвалидом. Также при этом повреждается периферическая нервная система и заболевший теряет возможность чувствовать боль. Можно взять и отрезать себе часть тела, не поняв куда она делась.
Во времена средневековья прокаженных еще при их жизни объявляли умершими и помещали в лепрозории – подобие концлагерей, где больные были обречены на медленную смерть. Лечить зараженных пытались при помощи растворов, в которые входило золото, кровопусканием и ваннами с кровью гигантских черепах. В наши дни от этой болезни можно полностью избавиться с помощью антибиотиков.
С уверенностью можно сказать, что эпидемия нам не грозит. Лепрозории существуют и ныне, но их количество далеко не то что было когда-то, хотя условия нахождения и сейчас там, мягко говоря, не очень в большинстве. В России, например, их действует 4, а в Украине – всего 1, а в развитых странах их помещение больных в подобные учреждения не практикуется.
источник
Сыпной тиф — болезнь, насчитывающая многовековую историю. Уже за четыреста лет до нашей эры среди прочих эпидемий он опустошал города во время Пелопонесской войны. Также с глубокой древности был широко распространен и брюшной тиф, особенно крупные эпидемии которого возникали тоже во время войн и голода.
Впервые в военной хронике тиф упоминается в 1489 году, когда испанцы осаждали маврскую Гранаду. Тогда они потеряли от болезни 17000 человек, в то время как в самих боевых действиях погибло всего 3000. Подобное же соотношение потерь наблюдал в первой половине 16 века и венецианский врач Джироламо Фракасторо. Затем последовали Тридцатилетняя война (1618—1648) и Четырёхлетняя война (1521—1526). В последней французы практически одержали победу над Священной Римской империей, но во время стратегически важной осады Неаполя разгоревшийся тиф уничтожил 30000 солдат, из-за чего выжившие вынуждены были отступить.
В 1576—1577 годах тиф добрался и до Америки, где его жертвой стали 2.000.000 мексиканских индейцев. На этом болезнь стихла и разгорелась с новой силой лишь в 19 веке. Новому распространению тифа по Европе стали способствовать походы Наполеона. В 1808 году в осажденной французами Сарагосе от сыпного тифа погибло около 40 тысяч человек. В Германии к 1814 году им переболело от двух до трёх миллионов человек. 25000 французских солдат погибло от тифа находясь в 1812 в плене в Вильне. Была заражена и армия Кутузова, в которой за период с 20 октября по 14 декабря выбыло из-за болезни три пятых состава.
Большими вспышками сыпного тифа сопровождались Русско-персидская кампания (1827–1828), Русско-турецкая война (1828–1829), Крымская война (1854–1856), во время которой в русской армии заболело сыпным тифом 79533 нижних чина и умерло более 15000 человек, и снова Русско-турецкая война (1877-1878), где от сыпного тифа умерло 16587 человек. Значительные подъемы заболеваемости отмечались в 1881, 1892–1893 и 1908–1911 годах. Огромные потери из-за тифа наблюдались во время Первой мировой войны. Тогда им страдало большинство стран. Только за один 1915 год в Сербии от сыпного тифа погибло 150000 человек. А после войны часто стал встречаться возвратный тиф, например, уничтоживший в Судане почти 10% населения (100.000 чел.).
В России в период между 1917 и 1921 от сыпного тифа погибло около 3.000.000 человек, а переболело им по разным оценкам 20-30 миллионов. Даже в Москве в 1919 году можно было встретить горы трупов людей, скошенных этой эпидемией. 28 января 1919 года Председатель Совнаркома Ленин, нарком здравоохранения Семашко, управляющий делами Совнаркома Бонч-Бруевич и секретарь Совнаркома Фотиева подписали декрет «О мероприятиях по сыпному тифу». Характеризуя создавшееся положение, Ленин на VII Всероссийском съезде Советов выдвинул борьбу с сыпным тифом как одну из важнейших государственных задач. Естественно связанно такое положение было с идущий Гражданской войной, когда красные и белые умирали тысячами, в особенности на Юге страны, где тифом был болен и один из лидеров белогвардейцев Врангель. Продолжался тиф и в межвоенный период, но жертв было значительно меньше. Создавались специальные комиссии по борьбе с ним. В начале 1922 года заразился и умер начальник как раз такой комиссии в Киеве.
Во время Второй мировой войны благодаря широкомасштабной вакцинации войск и повсеместному использованию порошковых инсектицидов (ДДТ) заболеваемость тифом сохранялась на низком уровне. Многих солдат Вермахта и Красной армии спасла также вакцина немецкого профессора Вайгля, который работал в своей лаборатории во Львове. Но среди населения заболеваемость только возрастала. Когда советские войска освободили Украину и Белоруссию, оказалось, что заболеваемость сыпным тифом возросла на Украине по сравнению с предвоенным 1940 годом в 28 раз, а в Белоруссии — в 44 раза. В других странах возросла заболеваемость брюшным тифом: в Италии в 1945 г. его было зарегистрировано в 1,8 раза больше, чем в 1940 г., в ФРГ в 4,2 раза, во Франции в 2,7 раза, в Японии в 1,4 раза, в Иране в 1,5 раза; в США и Канаде заболеваемость несколько снизилась.
Особо тиф из-за антисанитарных условий бушевал в немецких концлагерях, где от него погибали тысячами. В некоторых местах их правда губили не вши и мухи, а опыты, когда узников заражали и позже испытывали на них новые лекарства.
Также как и после Первой мировой в послевоенные годы участились случаи повторного сыпного тифа. Оказалось, что здесь вши уже не причём — источник повторного заболевания находится в самом человеке.
Доктор Решетилов осматривает больного сыпным тифом Кузьму Кашина в селе Накрусове 1891-92
Больная семья. Село Протасово, Лукояновский уезд 1891-92
Больные тифом крестьяне 1921
Знак, предупреждающий о тифозной области (Берген Бельзен, Германия, апрель 1945)
Британские военные врачи (Берген Бельзен)
Противотифозная обработка дустом (ДДТ)
Противотифозная обработка дустом (ДДТ)
Умерли от тифа (Берген Бельзен, 1.05.1945)
Американский врач лечит больного тифом (Бухенвальд, Германия)
Больная тифом и туберкулёзом 13-летняя Вера Бергер (1945)
источник
Пока по стране шагает Ежегодная Эпидемия Гриппа и толпы в панике закупаются респираторами, предлагаем тебе вспомнить старые добрые времена, когда фармацевтика была еще не так развита, как сейчас, и над планетой властвовали действительно опасные заболевания.
Одно из самых страшных заболеваний, изрядно сократившее население планеты, — чума (во всех ее разновидностях).
Первые упоминания болезни археологи обнаружили еще в клинописных текстах на глиняных табличках. Инфекция, переносимая крысами, сурками, мышами и — внезапно! — верблюдами, успела засветиться также во многих других исторических источниках. В том числе и в Библии — в той части, где упоминаются имена существовавших царей и описания настоящих сражений, а не в той, где бородатый парень ходит по воде.
Самой глобальной эпидемией чумы принято считать «черную смерть» — заболевание бубонной формой инфекции, поразившее Европу, Азию и Африку в середине XIV века. Около 1340 года болезнь в Европу принесли по Шелковому пути торговцы и монгольские кочевники, для которых отбивная из сурка была чем-то вроде стейка из мраморной говядины для современного гурмана.
Добравшись до европейского населения, страдавшего от антисанитарии и последствий десятилетий засухи и голода, чума развернулась во всю свою мощь. По оценкам современных исследователей, от эпидемии погибли почти 60 миллионов человек, причем в некоторых испанских и итальянских провинциях смертность составила 90%. Средневековая медицина, предлагавшая лечение методом вдыхания запаха душистых трав и прикладывания к бубонам лягушачьих и змеиных шкурок, никак не способствовала выздоровлению.
Пандемия имела отдаленные последствия во всех сферах жизни: в религии, экономике, культуре и даже генетике. К примеру, оказалось, что чуме были больше подвержены обладатели первой группы крови, поэтому после эпидемии в Европе остались в основном люди со второй и третьей группами (четвертая всегда была редким явлением). От этого дисбаланса удалось избавиться только к началу ХХ века.
Оспа — еще одно из заболеваний, отметившихся в древних хрониках. В настоящий момент многие ученые разделяют мнение, что вирус пришел с Ближнего Востока, а первые заболевшие заразились им от верблюдов. (Опять! Крайне подозрительно, да?)
В IV—VIII веках эпидемия черной оспы поразила азиатские страны, особенно серьезно повлияв на демографическую ситуацию в Японии, в некоторых областях которой погибло до 70% населения.
В Средние века вирус добрался до Европы и быстро вошел в привычку у обывателей — всего каких-то сто лет понадобилось для того, чтобы практически каждый житель Старого Света успел переболеть этой болезнью. В 1520-х годах европейские исследователи и колонизаторы стали причиной первой эпидемии оспы в Америке. Привезенный ими вирус моментально поражал неподготовленный иммунитет коренного населения, целые индейские племена навсегда исчезли с лица земли.
Вакцинация против оспы началась в конце XVIII века, и к середине 1980-х болезнь была полностью ликвидирована во всем мире. В настоящий момент вирус оспы существует в двух местах: в лаборатории CDC (Атланта) и в научном центре «Вектор» (Новосибирск).
Существует несколько разновидностей тифа, но самым опасным из них считается сыпной. Первые упоминания о сыпном тифе датируются 1489 годом. Заболевание было зафиксировано у участников Гранадской войны (около 17 тысяч военных погибли именно из-за инфекции).
Впоследствии вспышки тифа всегда сопутствовали войнам, благодаря чему удалось установить переносчиков заразы — платяных и головных вшей. Солдаты, а также моряки и тюремные заключенные, вынужденные скученно проводить время в небольших, малопригодных для жизни помещениях, быстро становились мишенью педикулеза и тифа. В 1812 году в рядах наполеоновской армии было больше умерших от болезни, чем погибших в сражениях.
Самая настоящая пандемия разразилась во времена Гражданской войны в послереволюционной России. Погибла десятая часть почти из 30 миллионов заразившихся, причем, вопреки сложившейся практике, умирали гражданские.
В 1942 году советским ученым Алексеем Пшеничновым была разработана вакцина против сыпного тифа, позволившая избежать очередной эпидемии во время Великой Отечественной войны и позже практически полностью ликвидировать тиф в развитых странах.
Сибирская язва по праву считается одной из самых опасных инфекций в мире: инкубационный период длится всего пару суток, а споры бактерий могут сохраняться годами.
Первые описания болезни датируются серединой XVIII века, а уже в 1788 году первая крупная эпидемия случилась в западносибирских губерниях (отсюда и произошло русскоязычное название инфекции). Переносчиками бактерий является скот: лошади, ослы, овцы и верблюды (с верблюдами решительно нужно что-то делать!).
Одной из самых крупных вспышек сибирской язвы в XX веке стала эпидемия в Свердловске. Почти 100 человек погибли с апреля по июнь 1979 года. По официальным советским данным, причиной эпидемии стало зараженное мясо, однако свидетели и исследователи утверждали, что виной всему стал выброс облака спор с территории военно-биологической лаборатории.
Несмотря на существование вакцины и действующих антибиотиков, смертность от некоторых форм сибирской язвы до сих пор составляет 95%.
Возвращаясь к гриппу, нельзя не отметить «успех», которого добилась эта болезнь во время Первой мировой войны.
В 1918 году во всем мире гриппом серотипа A/H1N1 заболели около 550 миллионов человек, пятая часть из них скончалась. Таким образом, всего за год население планеты сократилось почти на 3%.
Поскольку правительства стран, участвовавших в войне, не желали признавать наличие случаев заболеваний в рядах своих военнослужащих, честь стать первым государством, в котором было признано наличие пандемии, выпала нейтральной Испании. Именно поэтому опасная форма гриппа получила название «испанка». Причиной стремительного распространения инфекции стал технический прогресс: зараженные люди, передвигаясь на дирижаблях, поездах и скоростных лайнерах, молниеносно разнесли «испанку» по всему миру.
Грипп отступил так же стремительно, как и появился. Например, в Филадельфии в октябре 1918 года еженедельно умирало около 5 тысяч человек, а уже в ноябре прекратились новые случаи заражения.
В 2002 году ученым удалось восстановить структуру гриппа, изучив тело эскимосской женщины, погибшей от «испанки» в 1918 году и похороненной в условиях вечной мерзлоты. На основе исследований была создана вакцина, использовавшаяся во время эпидемии гриппа в 2009 году.
А вот, кстати, выпуск нашего видеоподкаста «MAXIM озвучка», в котором мы рассказываем (с картинками) об испанке.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Брюшной тиф относится к заболеваниям, уровень распространенности которых во многом зависит от социально-экономических условий. Так, в прошлом вспышки этой болезни приходились на период войн, экономического кризиса и других социальных бедствий.
С учетом статистических данных Всемирной Организации Здравоохранения, все страны мира в зависимости от распространенности брюшного тифа условно делятся на несколько групп. В первую группу входит Канада, Бельгия, Швеция и другие страны с высоким уровнем экономического развития. В этих регионах на 100 000 человек приходится не больше 1 ежегодного случая этой инфекции. К последней группе относятся такие страны как Чили, Колумбия, Перу. Ежегодно в этих странах регистрируется более 30 случаев заболевания на 100 000 человек.
На территории Российской Федерации с 2007 года число случаев брюшного тифа значительно уменьшилось. Если с 2003 по 2006 год ежегодное количество пациентов варьировало от 150 до 180, то с 2007 по 2013 год этот показатель не превышал 80 человек. В 2014 году было зарегистрировано 14 больных (13 взрослых и 1 ребенок).
Возбудителем брюшного тифа является Salmonella typhi – подвижная палочка со сложным антигенным строением. Это довольно устойчивая во внешней среде бактерия, которая сохраняется в течение многих месяцев в водоемах, почве, овощах и фруктах, а также в молочных продуктах (в них сальмонеллы могут длительное время размножаться). Бактерии можно убить 96-процентным этиловым спиртом или 3-процентным раствором хлорамина. Основной характеристикой сальмонелл является сложная антигенная структура. Она представлена соматическим и жгутиковым антигеном.
Сальмонеллы продуцируют и выделяют сильный эндотоксин, который и определяет клиническую картину заболевания.
К антигенной структуре сальмонелл относятся:
- О-соматический антиген, представлен липосахаридным, устойчивым к действию высоких температур комплексом;
- Н-жгутиковый антиген, быстро разрушающийся под действием высоких температур.
Бактерии брюшного тифа способны к L-трансформации, то есть могут переходить в хроническую форму. При этом процессе бактерии как бы засыпают, но сохраняют свои патогенные свойства. Через некоторое время, когда иммунные силы человека снижаются, они вновь активируются. Этим объясняется возможность длительного персистирования (нахождения) бактерий в организме.
Брюшной тиф относится к инфекциям с фекально-оральным механизмом передачи, что означает, что проникновение патогенных бактерий в организм происходит преимущественно через рот. Заражение может осуществляться пищевым или водным путем. В почве или воде сальмонеллы сохраняются длительное время, что и делает этот путь заражения наиболее частым. Контактный или бытовой путь заражения встречается исключительно редко, в основном у детей. Это может происходить при непосредственном контакте с источником инфекции (например, ребенок может взять в рот игрушку, которая была заражена сальмонеллами).
Попадая через ротовую полость в организм человека, сальмонеллы далее мигрируют в кишечник. Известно, что внедрение возбудителя происходит в подвздошной кишке, которая является отделом тонкого кишечника. Изначально бактерии начинают паразитировать в скоплениях лимфатической ткани подвздошной кишки. Потом вместе с током лимфы они проникают уже в мезентериальные лимфатические узлы. Здесь они также начинают интенсивно размножаться, а достигнув определенной концентрации, проникают в кровь. Находясь в лимфатических узлах, сальмонеллы не только растут и размножаются в них, но и запускают развитие воспалительного процесса. Период времени с момента попадания бактерий в организм и до их выхода в кровь называется периодом инкубации. После его окончания появляются первые симптомы заболевания. Известно, что для возникновения заболевания необходимо, чтобы в желудочно-кишечный тракт попало не менее 10 миллионов микробных клеток. В кишечном тракте их концентрация может достигнуть одного миллиарда.
Попадая в кровь, сальмонеллы приводят к развитию бактериемии. Бактериемией называется циркуляции в крови (которая в норме стерильна) бактерий. Этот процесс совпадает с появлением первых симптомов брюшного тифа и окончанием периода инкубации. Чем массивнее бактериемия, тем сильнее и выраженнее симптомы заболевания.
Патогенезом называется весь комплекс механизмов, необходимых для развития болезни. При брюшном тифе патогенез реализуется на нескольких этапах.
Этапами патогенеза брюшного тифа являются:
- проникновение сальмонелл в желудочно-кишечный тракт вместе с источником заражения (едой, водой);
- внедрение бактерий в слизистую подвздошной кишки;
- размножение сальмонелл в солитарных фолликулах и пейеровых бляшках, откуда они мигрируют в мезентериальные лимфатические узлы;
- развитие воспаления в мезентериальных лимфатических узлах и увеличение концентрации сальмонелл в них;
- выход бактерий в кровь и развитие бактериемии;
- распространение с током крови бактерий по всем органам и тканям;
- формирование очагов инфекции в селезенке, печени и других органах.
Важным моментом в патогенезе брюшного тифа является бактериемия. Она бывает первичной и вторичной. Первичная бактериемия – это, когда сальмонеллы впервые из лимфатических узлов попадают в кровь. Однако когда бактерии попадают в кровь, они гибнут вследствие ее бактерицидного действия. Погибая, они выделяют эндотоксин, который обладает нейротропным действием. Таким образом, часть бактерий, находящихся в кровеносном русле, постоянно погибает и выделяет эндотоксин. Чтобы продлить циркуляцию сальмонелл, из внутренних органов в кровь вновь начинают мигрировать бактерии. Процесс выхода сальмонелл в кровь уже из внутренних органов называется вторичной бактериемией.
Таким образом, развивается порочный круг – бактерии выходят в кровь, где они погибают и выделяют эндотоксин, а им на смену поступают новые сальмонеллы из внутренних органов и лимфатических узлов. В то же время, эндотоксин, обладая сильнейшим нейротропным эффектом, определяет клиническую картину брюшного тифа.
Эффектами эндотоксина сальмонелл являются:
- нейротоксическое действие с поражением центральной нервной системы и развитием токсической энцефалопатии;
- поражение нервных окончаний и вегетативных ганглий, что приводит к развитию язв на слизистой кишечника;
- кардиотоксическое действие, которое проявляется в дистрофических изменениях сердца, что в конечном итоге приводит к развитию токсического миокардита;
- нарушение тонуса периферических сосудов, приводящее к падению артериального давления и развитию коллапса;
- развитие инфекционно-токсического шока, что сопровождается нарушением водно-электролитного баланса;
- поражение почек и развитие синдрома «шоковая почка».
Все эти эффекты приводят к развитию многочисленных симптомов и обуславливают разнообразную клиническую картину.
Источником сальмонеллы тифа для здорового человека в большинстве случаев является бактерионоситель. Носителем называют того, кто практически оставаясь здоровым, не проявляя никаких признаков болезни выделяет в окружающую среду патогенные бактерии. Выделение может продолжаться от нескольких недель до нескольких десятков лет. Данный феномен может объясняться несколькими причинами. В первую очередь, это может быть бактерионоситель-реконвалесцент, то есть выздоравливающий после перенесенного заболевания человек. В период выздоровления бактерионосительство может быть как кратковременным, так и длительным. Кратковременное носительство наблюдается при дизентерии или при дифтерии (от 3 до 4 месяцев). Что касается брюшного тифа, то в данном случае носительство затягивается до 10 лет.
Отдельной категорией бактерионосительства являются иммунные носители. Это те лица, которые ранее были привиты.
Источником инфекции также могут быть больные с атипичными формами брюшного тифа. В этом случае заболевание протекает без классических симптомов и поэтому не диагностируется вовремя. Люди с такими формами брюшного тифа длительное время лечатся амбулаторно (то есть на дому) и остаются не изолированными от членов семьи. В этом случае, заражение может происходить при употреблении зараженной пищи, воды. Большую опасность представляют собой молочные продукты, так как в них бактерии могут не только длительное время сохраняться, но и размножаться.
Восприимчивость населения к брюшному тифу очень высока. В очагах, где регистрируется вспышка брюшного тифа, могут заболевать до 50 – 60 процентов от общего населения.

К периодам (этапам) заболевания брюшного тифа относятся:
- инкубационный период;
- начальный период;
- период разгара заболевания;
- период угасания основных симптомов;
- период выздоровления.
Инкубационный период – это период с момента проникновения сальмонелл в организм человека до момента, когда появляются первые симптомы. При брюшном тифе период инкубации, как правило, длится от 9 до 14 дней. Максимально он может затягиваться до 25 дней. За это время попавшие в организм сальмонеллы активно размножаются в слизистой подвздошной кишки и лимфатических узлах. В тот момент, когда бактерии выходят в кровь, инкубационный период заканчивается, и появляются первые признаки заболевания.
Длительность этого периода зависит от концентрации изначально попавших в организм микробов и от пути заражения. При пищевом заражении инкубационный период короткий — от 7 до 9 дней, а заболевание отличается высокой тяжестью. Водный путь заражения характеризуется более длительным периодом инкубации.
Период угасания основных симптомов начинается с момента снижения температуры, очищения языка, нормализации стула. Все проявления общей интоксикации – головная боль, слабость, разбитость – уходят. Температура тела начинает снижаться, но все еще не доходит до нормы.
Несмотря на редукцию симптомов, этот период болезни является очень опасным. Именно в этот момент болезнь может заново проявить себя, то есть возможен рецидив брюшного тифа. Поэтому в период угасания основных клинических симптомов пациент продолжает оставаться в стационаре под постоянным наблюдением.
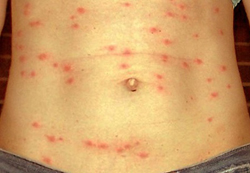
Симптомами брюшного тифа являются:
- лихорадка;
- сыпь;
- кишечное кровотечение;
- поражение внутренних органов.
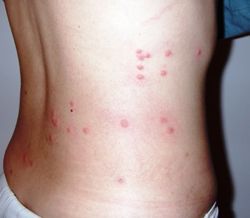
Специфическим проявлением брюшного тифа является сыпь. Она обусловлена нарушением проницаемости кровеносных сосудов и пропитыванием эпидермиса элементами крови. При брюшном тифе сыпь, как правило, розеолезная, а элементом такой сыпи является розеола. Розеола – это округлое красное пятнышко, размером от 1 до 5 миллиметров. Она не шелушится и не создает зуд, а потому не причиняет беспокойства пациенту. Однако, несмотря на это, сам период высыпания сопровождается резким поднятием температуры тела и ухудшением состояния пациента. Сознание пациента еще больше затуманивается, и он становится сонным, вялым, апатичным.
При брюшном тифе сыпь появляется на 8 – 9 день от начала заболевания. Она локализуется на верхних отделах живота и грудной клетки. Иногда элементы сыпи могут выступать над уровнем кожи и приобретать четкие границы. Чаще всего сыпь необильная и держится от 3 до 5 дней. Она может исчезнуть уже через один — два дня, но потом вновь появится. При тяжелом течении заболевания сыпь приобретает петехиально-геморрагический характер. Элементы сыпи в данном случае пропитываются кровью, что говорит о неблагоприятном прогнозе.
В редких случаях характерная для брюшного тифа сыпь может отсутствовать. Отсутствие сыпи на теле пациента не должно исключать диагноз брюшного тифа.
При брюшном тифе из-за специфического поражения сальмонеллами желудочно-кишечного тракта выявляются признаки энтерита. На начальных стадиях отмечается задержка стула, однако уже во время стадии развернутых клинических проявлений присутствует стул энтерического характера (то есть понос). У некоторых же больных остаются запоры.
Живот больного брюшным тифом вздут, при пальпации болезненный. В умеренных и тяжелых случаях развивается парез кишечника, для которого характерно полное отсутствие перистальтизма. При этом газы и кишечное содержимое скапливаются в просвете кишечника, делая живот напряженным и болезненным.
В результате специфического воздействия эндотоксина сальмонелл на нервные окончания в слизистой кишечника развиваются трофические и сосудистые изменения. Они, в свою очередь, приводят к нарушению питания слизистого слоя кишечника и развитию трофических язв. Трофические язвы – это те, которые развиваются вследствие нарушенного питания (трофики) слизистой оболочки. В своем развитии язвы проходят несколько этапов.
Этапами развития язв являются:
- первая неделя – увеличение лимфатических фолликулов слизистой кишечника;
- вторая неделя – некроз (омертвение) увеличенных образований;
- третья неделя – отторжение некротических (омертвевших) масс и формирование на их месте небольших углублений, то есть язв;
- четвертая неделя – стадия чистых язв;
- пятая неделя – стадия заживления язв.
Все эти стадии могут следовать одна за другой без развития последствий для слизистой оболочки кишечного тракта. Однако, при формировании обширных и глубоких язв течение брюшного тифа осложняется кишечным кровотечением. Происходит это вследствие перфорации (прободения) язвы слизистой. В этом случае целостность оболочек кишечника нарушается, а вместе с ними и тех кровеносных сосудов, которые в них заложены. Нарушение целостности кровеносных сосудов приводит к излитию крови в просвет кишечника, что и является причиной кишечного кровотечения.
Кишечное кровотечение при брюшном тифе, как правило, встречается на 3 – 4 недели от начала заболевания. Неотъемлемым симптомом перфорации кишечной язвы является боль. Пациент предъявляет жалобы на внезапно появившуюся боль острого характера.
Часто боли локализуются внизу животу справа, но могут быть и разлитыми. Болевой синдром сопровождается выраженным напряжением мышц живота, учащенным дыханием и падением артериального давления. Симптомы перфорации язвы ярко выражены при умеренных формах брюшного тифа. Объясняется это тем, что сознание пациента в этом случае не сильно затуманено, и болевая чувствительность сохраняется. Если же кишечное кровотечение начинается на фоне высокой температуры и затуманенного сознания пациента, то клиника его очень стертая.
При осмотре выявляется выраженное защитное напряжение мышц живота. Живот плотный болезненный, движения брюшной стенки во время акта дыхания еле заметны или вовсе отсутствуют. Появляются признаки раздражения брюшины, такие как симптом Щеткина-Блюмберга.
После того как бактерии брюшного тифа выходят в кровь, они разносятся с током крови по всему организму к различным органам и системам. Так, вместе с током крови они попадают в печень, селезенку, почки, сердце.
Поражение сердца
Эндотоксин сальмонелл приводит к дистрофическим изменениям в сердце с развитием токсического миокардита. Термин «миокардит» означает, что воспалительным процессом охвачен мышечный слой сердца. Это приводит к тому, что сердце перестает выполнять свои основные функции. В норме основной функцией сердца является «функция насоса», которая обеспечивает кровоснабжение по всему организму. Из-за поражения мышечного слоя сердце перестает эффективно сокращаться и качать кровь. Сокращения становятся слабыми, глухими, что объясняет брадикардию (редкие сердечные сокращения), артериальную гипотонию (снижение артериального давления). При обследовании пациента сердечные тоны глухие, слабые, артериальное давление низкое, пульс в пределах 50 ударов в минуту.
Следствием поражения сердца, является гипоксия или же кислородное голодание, нарушение водно-электролитного баланса, гиповолемия (уменьшение объема циркулирующей крови).
Поражение почек и легких
На фоне гиповолемии развивается синдром «шоковой почки» и «шокового легкого». Шоковая почка – это состояние, при котором нарушаются все функции почки — фильтрация, секреция и выделения. Диурез (суточный объем мочи) при этом осложнении резко снижается, вплоть до анурии. Вследствие нарушенной выделительной функции в организме начинают накапливаться продукты обмена – креатинин, мочевина. Это еще больше отягощает течение заболевания и обуславливает развитие инфекционно-токсического шока. Лечение шоковой почки должно быть экстренным и включать меры по восстановлению диуреза, выведению токсических продуктов обмена.
Еще одним следствием гиповолемии является шоковое легкое. При этом синдроме в альвеолах легких скапливается большое количество жидкости. Таким образом, легкие заполняются не воздухом, а водой, что лежит в основе отека легких. Пациенту становится трудно дышать, нарастает одышка.
Брюшной тиф часто путают с сыпным тифом, что является неверным. Сыпной тиф – это острое инфекционное заболевание, которое вызывается бактериями рода риккетсий. В отличие от брюшного тифа это заболевание не относится к кишечным инфекциям. Для сыпного тифа характерно преимущественное поражение нервной и сердечно-сосудистой системы. Передается данная инфекция, в основном через, вшей, чаще всего платяных и реже головных. Заражение происходит через укусы этих насекомых. Сами же вши заражаются от больных людей. Таким образом, платяные вши являются переносчиками заразы.
После того как вошь укусила больного человека, она может прожить от 30 до 45 дней. Укус вши является очень болезненным, из-за чего человек начинает болезненно расчесывать место укуса. Расчесывая укус, он втирает фекалии вши в кожу, посредством чего и происходит заражение. Далее риккетсии проникают в кровоток и разносятся кровью по всему организму. Мишенью для риккетсий являются эндотелиальные клетки, то есть структурные элементы сосудистой стенки. Развиваясь внутри сосудистой стенки, риккетсии разрушают ее, что приводит к деструкции кровеносных сосудов. Для сыпного тифа характерен феномен васкулита, то есть поражение эндотелиальной стенки сосудов. Это и обуславливает развитие в клинической картине заболевания таких симптомов как кровоизлияния в кожные покровы и в слизистые, увеличение селезенки, снижение артериального давления.
Еще одной отличительной особенностью сыпного тифа является поражение нервной системы. Сознание пациента спутанное, иногда могут развиваться признаки менингизма. Крайне тяжелым проявлением сыпного тифа является тифозный статус. Во время него у пациента отмечается психомоторное возбуждение, расстройства памяти, прогрессирует бессонница. Если же пациент засыпает, то ему сняться кошмарные сновидения. Иногда может развиваться бред, галлюцинации и другие психотические симптомы.
В эту категорию входят те последствия, которые характерны только для брюшного тифа. Наибольшим значением среди специфических последствий этого заболевания обладает инфекционно-токсический шок. Развивается такое состояние в разгар заболевания по причине массового поступления в кровь токсинов, которые выделяют брюшнотифозные бактерии. Эти токсины провоцируют спазм сосудов, в результате чего циркуляция крови нарушается.
Также токсины способствуют усиленному выбросу в кровь адреналина и других гормонов, которые усиливают сосудистый спазм. Кровь перестает выполнять свою транспортную функцию, что приводит к ишемии тканей (недостаточному кровоснабжению тканей) и к метаболическому ацидозу (повышенному содержанию в крови кислых продуктов). Все это становится причиной дегенеративных (разрушительных) изменений органов и тканей, отеков и других патологических состояний, которые могут привести к летальному исходу. Начинается инфекционно-токсический шок с увеличения температуры тела и развивается в несколько этапов.
Этапами инфекционно-токсического шока являются:
- Ранний. Сознание пациента сохраняется ясным, может наблюдаться тревога, двигательное беспокойство, отек лица и верхней половины туловища. Дыхание при этом учащенное, артериальное давление волнообразно повышается и снижается. У детей ранний этап обычно сопровождается рвотой, поносом, болями в животе (в верхней части).
- Выраженный. Тревожность и общее возбуждение первого этапа сменяется апатичным состоянием, двигательной заторможенностью. Кожные покровы пациента становятся бледными, холодными и влажными. Со временем возможно появление на коже кровоизлияний. Конечности приобретают синеватый оттенок. Температура и артериальное давление снижается, дыхание и пульс становятся слабыми. Резко уменьшается объем мочи. В этот период развиваются различные патологии со стороны почек, дыхательной системы.
- Декомпенсированный. Артериальное давление и температура тела продолжают падать. Пациента мучают судороги, возможна потеря сознания или кома. Кожа приобретает выраженный синий оттенок. Мочеиспускание отсутствует. Начинают проявляться симптомы дисфункции со стороны всех органов.
В эту группу входят заболевания, которые могут выступать в роли последствий не только брюшного тифа, но и других болезней. Брюшнотифозные бактерии кроме кишечника могут поражать и другие органы, провоцируя воспалительные процессы. Ситуация усложняется, когда к первичному воспалению присоединяется вторичная бактериальная инфекция.
К неспецифическим последствиям брюшного тифа относятся:
- со стороны дыхательной системы – пневмония (воспаление легочной ткани);
- со стороны сосудов – тромбофлебит (воспаление вен);
- со стороны сердца – миокардит (воспаление сердечной мышцы);
- со стороны почек – пиелит (воспаление в почечной лоханке), пиелонефрит (воспаление почечной ткани);
- со стороны нервной системы – периферический неврит (воспаление нервов), менингоэнцефалит (воспаление головного мозга и, в некоторых случаях, спинного мозга с последующим параличом);
- со стороны опорно-двигательного аппарата – артрит (воспаление суставов), хондрит (воспаление хрящевой ткани), периостит (воспаление надкостницы);
- со стороны мочеполовых органов – цистит (воспаление мочевого пузыря), простатит (воспаление простаты).
Основными симптомами, наличие которых вызывает подозрение на брюшной тиф, являются:
- сухость и бледность кожных покровов;
- повышенная температура;
- изменения языка – его увеличение, сухость и покрытие по центру налетом;
- появление красноватой сыпи на теле;
- диспепсические расстройства;
- проявления интоксикационного синдрома.
Когда у пациента наблюдаются подобные симптомы в течение 5 – 6 дней, необходимо сдать лабораторные анализы на брюшной тиф и пройти ряд диагностических исследований, посредством которых выявляется возбудитель заболевания.
Анализы на брюшной тиф назначаются как с целью выявления возбудителя болезни, так и для определения степени тяжести заболевания и контроля эффективности лечения.
К анализам, которые назначаются при диагностике брюшного тифа, относятся:
- общеклинические анализы;
- бактериологические анализы (посевы);
- серологические анализы.
Результаты общеклинических анализов указывают на присутствие воспалительного процесса в организме, на степень дегидратации и состояние организма больного в целом.
Бактериологические исследования помогают обнаружить самого возбудителя брюшного тифа в биологических жидкостях организма. К серологическим исследованиям прибегают с целью определения в организме человека антигенов возбудителя брюшного тифа. Серологические анализы особенно важны при диагностике бактерионосительства.
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Общеклинические анализы при брюшном тифе
Общеклинические анализы при брюшном тифе назначаются с момента обращения больного к врачу. Изменения в анализах не являются специфическими для данного заболевания, однако они помогают определить состояние организма больного в целом. Основными анализами являются гемограмма и общий анализ мочи.
Возможными изменениями клинического анализа крови при брюшном тифе являются:
- умеренное повышение лейкоцитов (белых клеток крови);
- лейкопения (уменьшение числа лейкоцитов);
- отсутствие эозинофилов (подвида лейкоцитов);
- умеренное повышение числа лимфоцитов (подвида безъядерных лейкоцитов);
- умеренное ускорение оседания эритроцитов.
Число лейкоцитов может быть повышенным только в первые дни заболевания. На протяжении последующей недели болезни их уровень резко падает. Лейкопения сохраняется на весь период выраженной клинической картины брюшного тифа.
Возможными изменениями в общем анализе мочи при брюшном тифе являются:
- присутствие белка;
- высокий уровень эритроцитов (красных клеток крови);
- высокий уровень цилиндров.
Ранняя специфическая диагностика брюшного тифа начинается с бактериологических исследований на основе посевов. В качестве материала для посева выступают различные биологические жидкости организма.
К биологическим жидкостям, которые используют для посева при брюшном тифе, относятся:
- кровь;
- моча;
- каловые массы;
- содержимое двенадцатиперстной кишки (желчь);
- грудное молоко.
Возбудителя брюшного тифа можно также обнаружить при бактериологическом исследовании розеол и костного мозга.
Для постановки диагноза забор биологических жидкостей должен проводиться до начала этиотропной терапии.
Посев крови
При ранней диагностике брюшного тифа чаще всего прибегают к посеву крови, в которой возбудитель легко обнаруживается даже в период инкубации. Лучше всего выполнять забор крови в период повышения температуры тела. В случае начала антибактериальной терапии кровь берется непосредственно перед тем как вводится следующая доза препарата. До 20 миллилитров крови засеваются на специальные жидкие питательные среды. Наиболее часто используемой средой для посева крови при брюшном тифе является среда Раппопорта, состоящая из бульона на основе желчи с добавлением глюкозы и специального красителя. Питательную среду с кровью помещают на 10 дней в инкубатор с температурой в 37 градусов Цельсия. Лаборанты проверяют посевы каждый день на наличие признаков роста бактериальных колоний – помутнение жидкости, изменение ее окраски. Если по окончании десяти дней рост отсутствует, результат анализа отрицательный. Если обнаруживаются признаки роста колоний, производят высевы на плотные среды в чашках Петри. Новые посевы вновь инкубируют при 37 градусах Цельсия в течение суток. В итоге на поверхности плотной среды разрастаются бактериальные колонии, которые подлежат идентификации при помощи ряда биохимических тестов. Параллельно с этим определяется также чувствительность бактерий к различным антибактериальным препаратам. Окончательные результаты гемокультуры получают через четверо суток.
Посев мочи
Исследование мочи на выявление возбудителя брюшного тифа можно проводить на протяжении всего периода болезни. Учитывая тот факт, что возбудитель выделяется с мочой непостоянно и кратковременно, посевы мочи следует повторять каждые 5 – 7 дней. Собранная моча должна быть доставлена в лабораторию для засева не позже двух часов с момента забора. Чем дольше хранится материал, тем больше шансов отмирания возбудителя или роста других бактерий. Урокультура получается тем же путем засева и инкубации, как и гемокультура.
Посев каловых масс
Посевы каловых масс для диагностики брюшного тифа выполняют, начиная со второй недели болезни. Забор испражнений производится при помощи стерильного шпателя, проволочной петли или ложечки. Для перевозки материала используется стерильный контейнер. В лаборатории готовится копрокультура путем посева кала на плотные питательные среды и инкубации при 37 градусах Цельсия в течение 18 – 24 часов.
Серологические анализы при диагностике брюшного тифа выявляют в крови больного особые антигены и антитела. Существует несколько основных антигенов, которые обнаруживаются при исследовании крови пациента.
Основными антигенами, которые обнаруживаются в крови больного при брюшном тифе, являются:
- О-антиген;
- Н-антиген;
- Vi-антиген.
О-антигены и Vi-антигены представлены частицами оболочек возбудителя, а Н-антигены являются структурными элементами жгутиков.
В качестве антител выступают особые белки, которые вырабатываются иммунной системой человека для нейтрализации антигенов возбудителя. Высокие уровни антител указывают на формирование стойкого иммунитета к возбудителю, что наблюдается в период выздоровления либо при бактерионосительстве. Антигены и антитела определяются в крови больного с помощью особых серологических реакций.
К реакциям серологического обследования на брюшной тиф относятся:
- реакция Видаля;
- реакция непрямой гемагглютинации;
- реакции флюоресцирующих антител.
Серологическую диагностику брюшного тифа проводят не раньше второй недели болезни.
Реакцией Видаля называется реакция прямой агглютинации (склеивания), которая позволяет определить присутствие О-антигена в сыворотке больного. Данная реакция широко применяется при диагностике брюшного тифа, однако она не является специфической, давая ложноположительные результаты за счет распознавания других видов сальмонелл. Для реакции Видаля необходимо 2 – 3 миллилитра венозной крови – обычно из локтевой вены. Кровь оставляют на некоторое время в пробирке до ее полного свертывания. Стерильным шприцем отсасывается образовавшаяся на поверхности сыворотка и помещается в другую пробирку. Реакция агглютинации состоит в поэтапном разведении сыворотки больного до соотношения 1 к 800 и добавлении специального диагностикума (антитела к искомым антигенам).
Этапами реакции Видаля являются:
- наполнение ряда пробирок по 1 миллилитру физиологического раствора;
- добавление 1 миллилитра сыворотки в первую пробирку и получение разведения 1 к 50;
- отсос пипеткой из первой пробирки 1 миллилитра и добавление его во вторую пробирку – получается разведение 1 к 100;
- повтор манипуляций до получения растворов в соотношении 1 к 800;
- добавление специального диагностикума в каждую пробирку;
- двухчасовая инкубация при 37 градусов Цельсия;
- последующее содержание пробирок при комнатной температуре в течение суток.
Реакция агглютинации проявляется в виде образования небольшого осадка на дне пробирки. Реакция Видаля является положительной, если агглютинация присутствует в пробирке с разведением 1 к 200 и более. Положительный результат может указывать не только на присутствие болезни, но и на возможное носительство. Для дифференциации этих состояний реакция повторяется через 5 – 6 дней. Если агглютинация появляется в пробирках с высокими титрами антител, это указывает на наличие болезни. У бактерионосителей титры антител не меняются при повторных исследованиях.
Реакция непрямой гемагглютинации
Реакция непрямой гемагглютинации является более специфической и чувствительной для диагностики брюшного тифа. С ее помощью определяются все три основных антигена возбудителя. В качестве диагностикума выступают эритроциты, сенсибилизированные к антигенам сальмонеллы. Методика выполнения реакции схожа с техникой реакции Видаля, однако разведения начинаются с 1 к 10. Гемагглютинация проявляется в виде образования осадка красного цвета на дне пробирки, похожего на перевернутый зонтик. Положительной считается реакция, при которой осадок образовался в пробирке с разведением 1 к 40 и более. При последующих анализах через 5 и 10 дней титры антител увеличиваются в 2 – 3 раза, особенно О-антител. Повышение титра Vi- и Н-антител наблюдается у больных в период выздоровления. Их уровень также может быть высок у носителей.
Реакции флюоресцирующих антител
С первых дней болезни возбудителя можно опознать при помощи реакций флюоресцирующих антител. Эти реакции заключаются в обнаружении антигенов возбудителя при помощи антител, отмеченных флюоресцирующими веществами. В биологический диагностический материал (кровь, кал, моча) добавляют «маркированные» антитела и изучают его при помощи специальных микроскопов. Когда антитело связывается с антигеном возбудителя, в микроскопе видно свечение. Предварительные результаты реакций готовы в течение одного часа, а окончательные – через 10 – 20 часов. Реакции флюоресцирующих антител достаточно специфичны и высокочувствительны, однако используются редко в диагностике брюшного тифа.
источник