Возбудитель — Salmonella typhi, грамотрицательная подвижная палочка рода Salmonella семейства Enterobacteriaceae. Бактерии неприхотливы и растут на обычных питательных средах. У S. typhi выделяют термостабильный соматический О-Аг, термолабильный жгутиковый Н-Аг, термолабильный соматический Vi-Aг и др. Бактерии экзотоксинов не образуют. При разрушении микроорганизмов высвобождается эндотоксин, играющий основную роль в патогенезе заболевания. В определённой степени патогенность брюшнотифозных бактерий также определяют «ферменты агрессии» — гиалуронидаза, фибринолизин, лецитиназа, гемолизин, каталаза и др. По чувствительности к типовым бактериофагам выделяют более 100 стабильных фаговаров. Определение фаговара возбудителя — удобный маркёр для выявления эпидемиологических связей между отдельными заболеваниями, выяснения источника и путей передачи возбудителя. В неблагоприятных условиях, например в иммунном организме, бактерии переходят в L-формы. Бактерии умеренно устойчивы во внешней среде — в почве и воде могут сохраняться до 1-5 мес, в испражнениях — до 25 дней, на белье — до 2 нед, на пищевых продуктах — от нескольких дней до недель. Несколько дольше сохраняются в молоке, мясном фарше, овощных салатах, где при температуре выше 18 «С способны размножаться. При нагревании возбудитель быстро погибает, дезинфицирующие растворы в обычных концентрациях действуют на него губительно.
Резервуар и источник инфекции — человек (больной или бактериовыделитель). Опасность больного для окружающих в разные периоды болезни неодинакова. В инкубационном периоде заражённый человек практически не опасен. Опасность больного для окружающих увеличивается по мере развития болезни и достигает максимума на 2-3-й неделе болезни — в период выделения бактерий с испражнениями, мочой и потом; также их можно обнаружить в грудном молоке и носоглотке. Большая часть переболевших освобождается от возбудителя в первые 1 2 нед или в ближайшие 2-3 мес реконвалесценции. Примерно 3-5% остаются носителями на длительный срок, а некоторые — на всю жизнь. Эпидемиологическая опасность хронического носителя определяется его профессией и зависит от соблюдения им правил личной гигиены. Особую опасность представляют носители, имеющие доступ к приготовлению, хранению и реализации пищевых продуктов.
Механизм передачи фекально-оральный, реализуется водным, пищевым и бытовым путями; в районах с повышенным уровнем заболеваемости распространение идёт преимущественно водным путём. Последнее происходит за счёт использования воды, взятой из загрязнённых открытых или технических водоёмов, а также из-за неудовлетворительного санитарно-технического состояния водопроводных и канализационных сооружений. В результате употребления заражённой воды возникают острые и хронические водные вспышки, способные длительно продолжаться и охватывать большие группы населения. К возникновению водных вспышек приводят аварии на водопроводных сетях и сооружениях, перепады давления и нерегулярность подачи воды, сопровождающиеся подсосом инфицированных грунтовых вод через негерметичные отрезки сетей. Из пищевых продуктов наиболее опасны молоко и молочные изделия, кремы, салаты и другие продукты, служащие благоприятной средой для размножения бактерий. Иногда заражение может произойти и через овощи, особенно при их поливе сточными водами или удобрении фекалиями. Бытовой путь передачи возможен при низкой культуре бактерионосителей или больных со стёртой формой болезни. При этом происходит заражение окружающих предметов, а в последующем — заражение пищи.
Дифференциальная диагностика
Брюшной тиф необходимо дифференцировать от заболеваний, сопровождающихся длительной лихорадкой и развитием признаков интоксикации, — сыпного тифа, малярии, бруцеллёза, пневмонии, сепсиса, туберкулёза, лимфогранулематоза и др. В клинической дифференциальной диагностике брюшного тифа следует опираться на такие симптомы, как высокая длительная лихорадка, бледность кожных покровов лица, болезненность и урчание при пальпации в правой подвздошной области, гепатолиенальныи синдром, брадикардию, увеличение в размерах языка, обложенного по центру, появление на 8-9-й день болезни скудной розеолёзной сыпи на животе и нижней части груди, при более тяжёлом течении — развитие тифозного статуса. Постановка правильного диагноза вызывает значительные трудности, особенно при атипичных формах брюшного тифа. Поэтому каждый случай неясной лихорадки длительностью более 3 дней требует проведения соответствующих лабораторных исследований, в том числе выделения возбудителя из крови и фекалий, определения антигенов возбудителя в сыворотке крови и испражнениях. Получение брюшнотифозной гемокультуры — абсолютное подтверждение диагноза брюшного тифа. Обнаружение брюшнотифозных палочек в каловых массах менее информативно.
Лабораторная диагностика
На высоте интоксикации у больных брюшным тифом изменения гемограммы характеризуются лейкопенией, анэозинофилией, относительным лимфоцитозом и умеренным повышением скорости оседания эритроцитов (СОЭ). На первых этапах болезни также можно наблюдать умеренный лейкоцитоз со сдвигом лейкоцитарной формулы влево. В анализе мочи можно обнаружить белок и увеличение количества эритроцитов, а также цилиндры.
Наиболее достоверный метод диагностики брюшного тифа — выделение возбудителя. Для этого проводят посев 10 мл крови на 100 мл среды, содержащей жёлчь (10-20% жёлчный бульон, среда Раппопорта). Выделение гемокультуры наиболее эффективно в первую неделю болезни, однако с диагностической целью исследование проводят во все периоды температурной реакции. Посевы испражнений (копрокультуру) и мочи (уринокультуру) также проводят во все периоды заболевания, особенно на 2-3-й неделе. Вместе с тем необходимо помнить, что брюшнотифозную палочку из кала и мочи можно выделить не только у больных брюшным тифом, но и от бактерионосителей при различных лихорадочных состояниях. Посевы испражнений и мочи выполняют на плотные питательные среды. Помимо бактериологических исследований уже с первых дней болезни можно выявить брюшнотифозный О-Аг в испражнениях или сыворотке крови в РКА, РЛА, а также методами иммунофлюоресцентной микроскопии и ИФА.
Серологическую диагностику (РНГА в парных сыворотках с эритроцитарным брюшнотифозным О-диагностикумом) проводят с конца первой недели заболевания, однако минимальный диагностический титр AT (1:200) впервые можно выявить и в более поздние сроки заболевания (на 3-й неделе болезни). РНГА с эритроцитарным брюшнотифозным Vi-диагностикумом у больных брюшным тифом имеет вспомогательное значение (минимальный диагностический титр 1:40). Чаще эту реакцию используют для отбора лиц, подозрительных на бактерионосительство. При титрах AT 1:80 и выше этим лицам проводят многократное бактериологическое исследование. В настоящее время наибольшее распространение получила РПГА, которая бывает положительной уже на 4-5-й день болезни.
источник
Антитела к Vi-антигену возбудителя брюшного тифа (S. typhi) – это специфические белки-иммуноглобулины, вырабатываемые иммунной системой в ответ на инфицирование возбудителем брюшного тифа и участвующие в реакциях иммунной защиты организма.
Анти-Vi-антитела, возбудитель брюшного тифа.
Синонимы английские
Anti-Salmonella typhi Vi, Anti-Salmonella typhi Vi antibodies, Anti-Vi antibodies, Antibodies to the Vi capsule of Salmonella Typhi.
Реакция непрямой гемагглютинации (РНГА).
Какой биоматериал можно использовать для исследования?
Как правильно подготовиться к исследованию?
Не курить в течение 30 минут до исследования.
Общая информация об исследовании
Брюшной тиф – это острое инфекционное заболевание с фекально-оральным путем передачи, возбудителем которого является Salmonella typhi. Инкубационный период длится в среднем 9-14 дней. Заболевание начинается постепенно с общего недомогания, бессонницы и головной боли, затем к ним присоединяются лихорадка, симптомы поражения центральной нервной системы в виде заторможенности, нарушений сознания и бреда, а также нарушения стула и характерная сыпь в области живота и грудной клетки. Источник инфекции – болеющие брюшным тифом и бактерионосители S. typhi. Бактерионосительство может быть острым, хроническим или транзиторным.
Наряду с другими антигенами возбудитель брюшного тифа содержит Vi-антиген, который обеспечивает устойчивость возбудителя к фагоцитозу (способности специализированных клеток организма, фагоцитов, поглощать и переваривать чужеродные частицы, в том числе и микроорганизмы), способствует хронизации инфекции и брюшнотифозному бактерионосительству.
Для чего используется исследование?
- Для выявления бактеpионосителей, в том числе сpеди pаботников пищевых пpедпpиятий.
- Чтобы оценить эффективность вакцинации против брюшного тифа.
Когда назначается исследование?
- Когда необходимо выявить бактеpионосителей среди сотрудников пищевых пpедпpиятий пpи их поступлении на pаботу.
- Если нужно определить эффективность вакцинации – через 7 дней после введения вакцины.
- При обследовании лиц, контактировавших с больными брюшным тифом или носителями S. typhi.
Референсные значения: отрицательно.
Обнаружение антител к Vi-антигену S. typhi дает основание подозревать хроническое носительство брюшнотифозных бактерий или развитие иммунной реакции на вакцинацию против брюшного тифа. Отсутствие антител свидетельствует о том, что возбудителя брюшного тифа нет, или о низкой эффективности вакцинации.
Причины положительного результата:
- брюшнотифозное бактерионосительство,
- вакцинация против брюшного тифа в течение последних 3 лет.
Причины отрицательного результата:
- отсутствие иммунитета к S. typhi в связи с тем, что нет инфицирования возбудителем (если вакцинация от брюшного тифа не проводилась),
- отсутствие иммунного ответа или слабый иммунный ответ к возбудителю брюшного тифа вследствие нарушений в иммунной системе.
Что может влиять на результат?
- Возможен ложноположительный результат вследствие перекрестной реакции с другими возбудителями из рода Salmonella, в том числе и с возбудителями паратифов А, B и C.
- Проведение антибактериальной терапии.
- Переболевшие брюшным тифом относительно устойчивы к повторному заражению S. Typhi, за исключением случаев массивного поступления возбудителя в организм.
- Возможно проведение вакцинации пpотив брюшного тифа по специальным показаниям. Защитный титр антител достигается через 2-3 недели после введения вакцины и сохраняется в течение 3 лет.
Кто назначает исследование?
Инфекционист, терапевт, врач общей практики, гастроэнтеролог.
источник
Брюшной тиф — тяжелое острое инфекционное заболевание, характеризующееся глубокой общей интоксикацией, бактериемией и специфическим поражением лимфатического аппарата тонкого кишечника. Интоксикация проявляется сильной головной болью, помрачением сознания, бредом (тиф от греч. typhos — туман). Брюшной тиф как самостоятельную нозологическую единицу впервые попытался выделить русский врач А. Г. Пятницкий еще в 1804 г., но окончательно это сделал в 1822 г. Р. Бретонно, который дифференцировал эту болезнь от туберкулеза кишечника и высказал предположение о контагиозной природе брюшного тифа.
Возбудитель брюшного тифа — Salmonella typhi — был обнаружен в 1880 г. К. Эбертом, а выделен в чистой культуре в 1884 г. К. Гаффки. Вскоре были выделены и изучены возбудители паратифов А и В — S. paratyphi А и S. paratyphi В. Род Salmonella включает в себя большую группу бактерий, но только три из них — S. typhi, S. paratyphi А и S. paratyphi В — вызывают заболевание у человека с клинической картиной брюшного тифа. Морфологически они неразличимы — короткие грамотрицательные палочки с закругленными концами, длиной 1-3,5 мкм, диаметром 0,5-0,8 мкм; спор и капсул не образуют, обладают активной подвижностью (перитрихи). Содержание Г + Ц в ДНК составляет 50-52 мол %.
Возбудители брюшного тифа и паратифов — факультативные анаэробы, температурный оптимум для роста 37 °С (но могут расти в диапазоне от 10 до 41 °С), рН 6,8-7,2; не требовательны к питательным средам. Рост на бульоне сопровождается помутнением, на МПА образуются нежные круглые, гладкие, полупрозрачные колонии диаметром 2-4 мм. Однако колонии S. typhi, имеющие Vi-антиген, мутные. Колонии S. paratyphi В более грубые, через несколько дней у них по периферии формируются своеобразные валики. На средах Эндо колонии всех трех сальмонелл бесцветны, на висмут-сульфитагаре — черного цвета. В случае диссоциации на плотных средах вырастают колонии R-формы. Избирательной средой для возбудителей брюшного тифа и паратифов является желчь или желчный бульон.

Возбудители брюшного тифа и паратифов дают положительную реакцию с MR, не образуют индола, не разжижают желатин, восстанавливают нитраты в нитриты, не образуют ацетоина. S. typhi не растет на голодном агаре с цитратом. Основные биохимические различия между возбудителями брюшного тифа и паратифов заключаются в том, что S. typhi ферментирует глюкозу и некоторые другие углеводы с образованием только кислоты, a S. paratyphi А и S. paratyphi В — с образованием и кислоты, и газа.
S. typhi по способности ферментировать ксилозу и арабинозу подразделяют на четыре биохимических типа: I, II, III, IV.

Сальмонеллы имеют О- и Н-антигены. По О-антигенам они разделяются на большое количество серогрупп, а по Н-антигенам — на серотипы (подробнее о серологической классификации сальмонелл см. в следующем разделе). S. typhi, S. paratyphi А и S. paratyphi В отличаются друг от друга как по О-антигенам (относятся к разным серогруппам), так и по Н-антигенам..
В 1934 г. А. Феликс и Р. Питт установили, что S. typhi помимо О- и Н-антигенов имеет еще один поверхностный антиген, который они назвали антигеном вирулентности (Vi-антигеном). По химической природе Vi-антиген отличается от О- и Н-антигенов, он состоит из трех различных фракций, но его основу составляет сложный полимер N-ацетилгалактозаминоуроновая кислота с м. м. 10 МД. Vi-антиген, как правило, обнаруживается у свежевыделенных культур, но он легко утрачивается под влиянием различных факторов (в частности, при выращивании при температуре выше 40 °С и ниже 20 °С, на средах с карболовой кислотой и т. п.), при длительном хранении культур, разрушается при температуре 100 °С в течение 10 мин. Поскольку он располагается более поверхностно, чем О-антиген, его наличие препятствует агглютинации культуры S. typhi О-специфической сывороткой, поэтому такую культуру обязательно проверяют в реакции агглютинации с Vi-сывороткой. Напротив, утрата Vi-антигена ведет к освобождению О-антигена и восстановлению О-агглютинации, но при этом утрачивается Vi-агглютинация. Количественное содержание Vi-антигена у S. typhi может сильно варьировать, поэтому Ф. Кауффманн предложил классифицировать S. typhi по содержанию Vi-антигена на три группы:
- чистые v-формы (нем. viel — много);
- чистые w-формы (нем. wenig — мало);
- промежуточные vw-формы.
Обнаружены 3 необычных мутанта S. typhi: Vi-I — R-форма, клетки лишены Н- и О-антигенов, но стойко сохраняют Vi-антиген; О-901 — лишен Н- и Vi-антигенов; Н-901 — содержит О- и Н-антигены, но лишен Vi-антигена. Все три антигена: О-, Н- и Vi- имеют выраженные иммуногенные свойства. Наличие Vi-антигенов позволяет подвергать культуры S. typhi фаготипированию. Есть 2 типа фагов, лизирующих только те культуры, которые содержат Vi-антиген: Vi-I — универсальный фаг, лизирует большинство Vi-содержащих культур S. typhi; и набор Vi-II-фагов, лизирующих избирательно культуры S. typhi. Впервые это было показано в 1938 г. Дж. Крейджем и К. Иеном. С помощью Vi-фагов II типа они разделили S. typhi на 11 фаготипов. К 1987 г. было выявлено уже 106 различных Vi-фаготипов S. typhi. Чувствительность их к соответствующим фагам является стабильным признаком, поэтому фаготипирование имеет важное эпидемиологическое значение.
Разработаны также схемы фаготипирования S. paratyphi А и S. paratyphi В, по которым они разделяются на десятки фаготипов. Существенно, что фаготипы сальмонелл могут ни по каким другим признакам не отличаться друг от друга.

Возбудители брюшного тифа и паратифов во внешней среде (вода, почва, пыль) сохраняются, в зависимости от условий, от нескольких дней до нескольких месяцев. В проточной воде могут выживать до 10 дней, в застойной — до 4 нед., на овощах и фруктах — 5-10 дней, на посуде — до 2 нед., в масле, сыре — до 3 мес, во льду — до 3 мес. и больше; нагревание при температуре 60 °С убивает через 30 мин, а кипячение — мгновенно. Обычные химические дезинфектанты убивают их через несколько минут. Содержание в водопроводной воде активного хлора в дозе 0,5-1,0 мг/л или озонирование воды обеспечивают ее надежное обеззараживание как от сальмонелл, так и от других патогенных кишечных бактерий.
Важнейшей биологической особенностью возбудителей брюшного тифа и паратифов А и В является их способность противостоять фагоцитозу и размножаться в клетках лимфоидной системы. Экзотоксинов они не образуют. Основным фактором патогенности их, помимо Vi-антигена, является эндотоксин, отличающийся необычно высокой токсичностью. Такие факторы патогенности, как фибринолизин, плазмокоагулаза, гиалуронидаза, лецитиназа и т. п., обнаруживаются у возбудителей брюшного тифа и паратифов очень редко. С наибольшей частотой встречается ДНК-аза (у 75-85 % изученных культур S. typhi и S. paratyphi В). Установлено, что штаммы S. typhi, имеющие плазмиду с м. м. 6 МД, обладают более высокой вирулентностью. Поэтому вопрос о факторах патогенности этих сальмонелл остается еще мало изученным.

Прочный, продолжительный, повторные заболевания брюшным тифом и паратифами бывают редко. Иммунитет обусловлен появлением антител к Vi-, О- и Н-антигенам, клеток иммунной памяти и повышением активности фагоцитов. Поствакцинальный иммунитет, в отличие от постинфекционного, непродолжителен (около 12 мес).
Источником брюшного тифа и паратифа А является только человек, больной или бактерионоситель. Источником паратифа В, кроме человека, могут быть и животные, в том числе птицы. Механизм заражения — фекально-оральный. Заражающая доза S. typhi 105 клеток (вызывает заболевание 50 % добровольцев), заражающие дозы сальмонелл паратифов А и В значительно выше. Заражение происходит главным образом в результате прямого или непрямого контакта, а также через воду или пищу, особенно молоко. Наиболее крупные эпидемии вызывало инфицирование возбудителями водопроводной воды (водные эпидемии).

Инкубационный период при брюшном тифе 15 дней, но он может варьировать от 7 до 25 дней. Это зависит от заражающей дозы, вирулентности возбудителя и иммунного статуса больного. Патогенез и клиническая картина брюшного тифа и паратифов А и В очень сходны. В развитии болезни четко выявляются следующие стадии:
- стадия вторжения. Возбудитель через рот проникает в тонкий кишечник;
- через лимфатические пути сальмонеллы проникают в лимфоидные образования подслизистой оболочки тонкого кишечника (пейеровы бляшки и солитарные фолликулы) и, размножаясь в них, вызывают лимфангоит и лимфаденит (своеобразные брюшно-тифозные гранулы);
- бактериемия — выход возбудителя в большом количестве в кровь. Стадия бактериемии начинается в конце инкубационного периода и может (в отсутствие эффективного лечения) продолжаться в течение всей болезни;
- стадия интоксикации наступает вследствие распада бактерий под действием бактерицидных свойств крови и высвобождения эндотоксинов;
- стадия паренхиматозной диффузии. Из крови сальмонеллы поглощаются макрофагами костного мозга, селезенки, лимфатических узлов, печени и других органов. В большом количестве возбудитель брюшного тифа накапливается в желчных ходах печени и в желчном пузыре, где он находит благоприятные условия для своего размножения и где бактерицидные свойства крови ослаблены влиянием желчи;
- выделительно-аллергическая стадия. По мере формирования иммунитета начинается процесс освобождения от возбудителя. Этот процесс осуществляют все железы: слюнные, кишечника, потовые, молочные (во время кормления ребенка), мочевыделительная система и особенно активно — печень и желчный пузырь. Выделяющиеся из желчного пузыря сальмонеллы опять поступают в тонкий кишечник, откуда часть их выделяется с испражнениями, а часть вторгается вновь в лимфатические узлы. Вторичное внедрение в уже сенсибилизированные узлы вызывает в них гиперергическую реакцию, которая проявляется в виде некроза и образования язв. Эта стадия опасна возможностью прободения стенки кишечника (язв), внутреннего кровотечения и развития перитонита;
- стадия выздоровления. Процесс заживления язв происходит без возникновения обезображивающих рубцов на местах, очистившихся от некротических налетов.
В свою очередь, в клинической картине болезни различают следующие периоды:
- I начальная стадия — stadium incrementi (1-я неделя): постепенное повышение температуры до 40-42 °С, нарастание интоксикации и других проявлений болезни.
- II — стадия максимального развития всех симптомов — stadium acme (2-3-я недели болезни): температура держится на высоком уровне;
- III — стадия спада болезни — stadium decrementi (4-я неделя болезни): постепенное снижение температуры и ослабление проявления других симптомов;
- IV — стадия выздоровления.
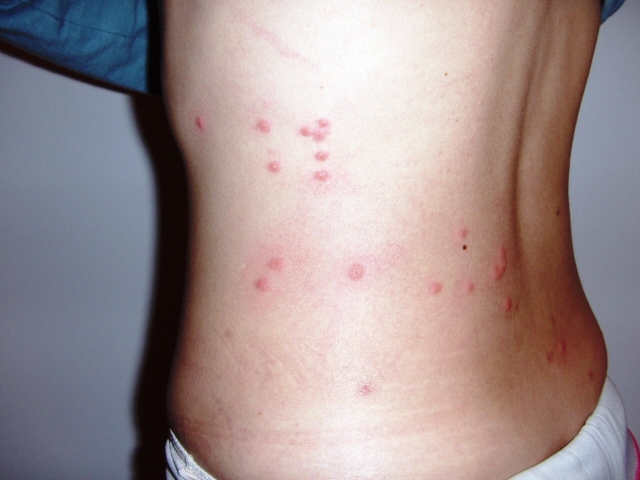
На 8-9-й день болезни, а иногда и позднее, у многих больных появляется розеолезная сыпь на коже живота, груди и спины. Появление сыпи (мелких красных пятен) является следствием местных продуктивно-воспалительных процессов аллергической природы в поверхностных слоях кожи около лимфатических сосудов, которые в изобилии содержат возбудителя болезни. Клиническое выздоровление не всегда совпадает с бактериологическим. Примерно 5 % переболевших становятся хроническими носителями сальмонелл тифа или паратифов. Причины, лежащие в основе длительного (более 3 мес, а иногда многие годы) носительства сальмонелл, остаются неясными. Известное значение в формировании носительства играют местные воспалительные процессы в желчевыводящих (иногда в мочевыводящих) путях, которые часто возникают в связи с тифо-паратифозными инфекциями или обостряются в результате этих инфекций. Однако не менее важную роль в формировании длительного носительства сальмонелл брюшного тифа и паратифов А и В играет L-трансформация их. L-формы сальмонелл утрачивают Н-, частично 0-и Vi-антигены, располагаются, как правило, внутриклеточно (внутри макрофагов костного мозга), поэтому становятся не доступными ни для химиопрепаратов, ни для антител и могут длительно персистировать в организме переболевшего человека. Возвращаясь в исходные формы и полностью восстанавливая свою антигенную структуру, сальмонеллы вновь становятся вирулентными, вновь проникают в желчные ходы, вызывают обострение процесса бактерионосительства, выделяются с испражнениями, а такой носитель становится источником заражения для окружающих. Не исключено также, что формирование бактерионосительства зависит от какого-то дефицита иммунной системы.
Самым ранним и основным методом диагностики брюшного тифа и паратифов является бактериологический — получение гемокультуры или миелокультуры. С этой целью исследуют кровь или пунктат костного мозга. Кровь лучше засевать на среду Рапопорт (желчный бульон с добавлением глюкозы, индикатора и стеклянного поплавка) в соотношении 1:10 (на 10 мл среды 1 мл крови). Посев следует инкубировать при температуре 37 С не менее 8 дней, а с учетом возможного наличия L-форм — до 3-4 нед. Для идентификации выделенной культуры сальмонелл используют (с учетом их биохимических свойств) диагностические адсорбированные сыворотки, содержащие антитела к антигенам 02 (S. paratyphi А), 04 (S. paratyphi В) и 09 (S. typhi). Если выделенная культура S. typhi не агглютинируется 09-сывороткой, ее необходимо проверить с Vi-сывороткой.
Для выделения S. typhi можно использовать экссудат, полученный путем скарификации розеол — вырастают розеолокультуры.
Бактериологическое исследование испражнений, мочи и желчи проводят для подтверждения диагностики, контроля бактериологического выздоровления при выписке реконвалесцентов и для диагностики бактерионосительства. В этом случае материал предварительно засевают на среды обогащения (среды, содержащие химические вещества, например селенит, которые угнетают рост Е. coli и других представителей микрофлоры кишечника, но не угнетают роста сальмонелл), а затем со среды обогащения — на дифференциально-диагностические среды (Эндо, висмутсульфитагар) с целью выделения изолированных колоний и получения из них чистых культур, идентифицируемых по указанной выше схеме. Для обнаружения О- и Vi-антигенов в сыворотке крови и испражнениях больных могут быть использованы РСК, РПГА с антительным диагностикумом, реакции коагглютинации, агрегат-гемагглютинации, ИФМ. Для ускоренной идентификации S. typhi перспективно применение в качестве зонда фрагмента ДНК, несущего ген Vi-антигена (время идентификации 3-4 ч).
С конца 1-й недели болезни в сыворотке больных появляются антитела, поэтому для диагностики брюшного тифа в 1896 г. Ф. Видалем была предложена реакция развернутой пробирочной агглютинации. Динамика содержания антител к S. typhi своеобразна: раньше всего появляются антитела к О-антигену, но титр их быстро снижается после выздоровления; Н-антитела появляются позднее, но зато сохраняются после болезни и прививок годами. С учетом этого обстоятельства реакцию Видаля ставят одновременно с раздельными О- и Н-диагностикумами (а также с паратифозными А- и В-диагностикумами) для исключения возможных ошибок, связанных с прививками или ранее перенесенным заболеванием. Однако специфичность реакции Видаля недостаточно высока, поэтому более предпочтительным оказалось применение РПГА, в которой эритроцитарный диагностикум сенсибилизирован либо О- (для обнаружения О-антител), либо Vi-антигеном (для обнаружения Vi-анти-тел). Наиболее надежной и специфической является последняя реакция (Vi-гемагглютинации).
Единственным доказательством бактерионосительства является выделение от носителя культур S. typhi, S. paratyphi А, S. paratyphi В. Материалом для исследования являются дуоденальное содержимое, испражнения и моча. Сложность проблемы заключается в том, что у носителей возбудитель не всегда выделяется с этими субстратами, бывают паузы, и довольно продолжительные. В качестве вспомогательных методов, которые позволяют сузить круг обследуемых лиц, используют серологические реакции (одновременное обнаружение О-, Н-, Vi- или О-, Vi-антител говорит о возможном присутствии возбудителя в организме) и аллергическую кожную пробу с Vi-тифином. Последний содержит Vi-антиген, который при взаимодействии с Vi-антителами дает местную аллергическую реакцию в виде покраснения и припухлости в течение 20-30 мин. Положительная реакция с Vi-тифином свидетельствует о наличии в организме Vi-антител и о возможном присутствии S. typhi. Для идентификации L-форм S. typhi предложены специальные иммунофлуоресцирующие антитела (к антигенам L-форм возбудителя). Оригинальный метод выявления бактерионосителей был предложен В. Муром. Он заключается в исследовании тампонов, одновременно забрасываемых в канализационные люки на всем протяжении канализационной сети населенного пункта.

источник
Номенклатура МЗРФ (Приказ №804н): A26.06.077.001 «Определение антител к сальмонелла (Salmonella), комплексная диагностика, методом реакции пассивной гемагглютинации (РПГА) в крови»
Биоматериал: Сыворотка крови
Срок выполнения (в лаборатории): 2 р.д. *
Выявление специфических антител (к О-антигенам сальмонелл, Vi-антигену возбудителя брюшного тифа), которые вырабатываются иммунной системой человека в ответ на инфицирование соответствующими возбудителями.
Брюшной тиф вызывается Salmonella Typhi (обладает поверхностным соматическим Vi-антигеном). Заболевание характеризуется достаточно тяжелым и длительным течением, а также развитием таких опасных осложнений, как кишечное кровотечение и перфорация кишечника. Источником инфекции являются только больные люди и бактерионосители (антропоноз). Механизм передачи возбудителя — фекально-оральный. Инкубационный период составляет от 3 до 21 дня. В этот период пациент может не подозревать, что он инфицирован, поэтому способен активно заражать окружающих при несоблюдении правил личной гигиены. Течение заболевания длительное. На фоне неадекватного лечения развивается хронизация процесса и брюшнотифозное бактерионосительство.
Сальмонеллезы – группа инфекций, возбудителями которых являются энтеробактерии рода Salmonellaразличных серогрупп (по типу О-антигена выделяют серогруппы А, В, С1, С2, D, E).
Сальмонеллезы характеризуются значительным полиморфизмом клинического течения с преимущественным поражением желудочно-кишечного тракта. Инкубационный период при сальмонеллезной инфекции составляет от нескольких часов до 5-7 суток.
Сальмонеллезы встречаются во всех регионах мира. В настоящее время — это один из наиболее распространенных зоонозов (группа инфекционных заболеваний, возбудители которых паразитируют в организме животных и для которых животные являются естественным резервуаром обитания) во многих странах. Заболеваемость сальмонеллезами повсеместно имеет тенденцию к росту. Особенно это касается крупных городов с централизованной системой продовольственного снабжения.
Источниками инфекции являются в основном домашние животные и птицы (свиньи овцы, куры, утки гуси), однако определенное значение играет и человек (больной, или бактерионоситель) как дополнительный источник. Наибольшую опасность человек, как источник инфекции, представляет для детей первого года жизни. Бактерионосители могут представлять опасность и для взрослых в том случае, если они имеет отношение к приготовлению пищи, раздаче ее или продаже пищевых продуктов.
Сальмонеллезная инфекция широко распространена среди диких птиц (голуби, воробьи, скворцы, чайки и др.). При этом птицы могут загрязнять жилые помещения и продукты питания.
Основной путь заражения при сальмонеллезе — алиментарный, обусловленный употреблением в пищу продуктов, в которых содержится большое количество сальмонелл. Обычно это наблюдается при неправильной кулинарной обработке, когда инфицированные продукты, в основном мясные (мясной фарш, изделия из него, студень, мясные салаты, вареные колбасы), блюда с использованием сырых яиц, находились в условиях, благоприятных для размножения сальмонелл. В последние годы отмечается значительный рост заболеваемости сальмонеллезом, связанный с распространением возбудителя через мясо птицы и яйца. Во многих странах этот путь заражения сейчас является ведущим.
Для диагностики заболевания используют бактериологические, молекулярно-генетические и серологические методы исследования. Лабораторным критерием диагноза заболевания является выявление возбудителей (сальмонелл) в исследуемых образцах (испражнениях, моче, крови, рвотных массах, желчи, дуоденальном содержимом, промывных водах больных, а в ряде случаев — в спинномозговой жидкости и секционном материале). Серологическая диагностика сальмонеллезов является вспомогательным методом исследования. Значимость метода возрастает при отрицательных результатах бактериологического и молекулярно-генетического методов, при позднем обращении пациента за медицинской помощью, предшествующей антимикробной терапии, затяжном течении заболевания, хронизации процесса.
- для обследования пациентов с клинической картиной кишечной инфекции (тошнота, рвота, жидкий стул, общее недомогание, повышение температуры);
- для выявления больных сальмонеллезом;
- для выявления бактерионосителей Salmonella Typhi, в том числе среди работников пищевых предприятий;
- для оценки эффективности вакцинации после брюшного тифа (информативно не ранее 7 дня после вакцинации);
- при обследовании пациентов, контактировавших с больными сальмонеллезом и брюшным тифом.
Специальной подготовки к исследованию не требуется. Взятие крови проводится натощак или не ранее, чем через 4 часа после необильного приема пищи. Допустимо пить чистую не минеральную и не газированную воду. Чай, кофе, сок запрещаются.
Результат исследования – качественный.
Референсные значения: не обнаружено.
Использование РПГА для диагностики сальмонеллезов имеет вспомогательное значение, так как в крови практически здоровых людей могут присутствовать антитела к антигенам сальмонелл. Существенно большее диагностическое значение имеет нарастание уровня антител в динамике заболевания, для чего сыворотку нужно брать сразу после выявления больного, а затем в конце первой или в начале второй недели болезни.
Интерпретация результатов исследования
Отрицательный результат: 1) нет инфицирования возбудителями; 2) низкий уровень антител в ранний период инфекции (исследование рекомендуется повторить через неделю); 3) низкий уровень антител на фоне проводимой антимикробной терапии.
Положительный результат: 1) текущая или перенесенная в прошлом сальмонеллезная инфекция; 2) хроническое бактерионосительство; 3) в ряде случаев возможен ложноположительный результат, вызванный перекрестной реакцией с антигенами других микроорганизмов или типов сальмонелл.
Адреса медицинских центров, в которых можно заказать исследование, уточняйте по телефону 8-800-100-363-0
Все медицинские центры СИТИЛАБ в г. Москва >>
| Код | Наименование | Цена | Заказ |
|---|---|---|---|
| 45-20-114 | Ат к Yersinia enterocolitica IgG | от 5 р.д. | 700.00 р. |
| 45-20-115 | Ат к Yersinia enterocolitica IgA | от 5 р.д. | 750.00 р. |
| 45-20-404 | Ат к Shigella sonnei (шигелла Зонне, РПГА, суммарные) | от 3 р.д. | 530.00 р. |
| 45-20-405 | Ат к Shigella flexneri (шигелла Флекснера, РПГА, суммарные) | от 3 р.д. | 500.00 р. |
| 45-20-407 | Ат к Yersinia pseudotuberculosis (РПГА, суммарные — псевдотуберкулёз) | от 3 р.д. | 600.00 р. |
* На сайте указан максимально возможный срок выполнения исследования. Он отражает время выполнения исследования в лаборатории и не включает время на доставку биоматериала до лаборатории.
Приведенная информация носит справочный характер и не является публичной офертой. Для получения актуальной информации обратитесь в медицинский центр Исполнителя или call-центр.
источник
Антитела к возбудителю сальмонеллеза, Salmonella typhi Vi-антиген количественный — серологический тест для диагностики инфицирования брюшным тифом (Salmonella typhi), определение антител к Vi антигену. Определение антител к Vi-антигену возбудителя брюшного тифа является маркером состояния хронического бактерионосительства.
Брюшной тиф — острое инфекционное заболевание, вызванное бактерией Salmonella typhi. Длительность латентного периода от 2 дней до 25 дней (в среднем — 2 недели).
Источник распространения инфекции — больной человек и бактерионосители брюшного тифа.
Механизм заражения — фекально-оральный, то есть посредством зараженной пищи и воды или переносом инфекции загрязнёнными руками.
Клиническая картина при брюшном тифе
Клиническое проявление заболевания: длительная лихорадка, боли в животе, потеря аппетита, общая интоксикация, устойчивая бактериемия. У детей до 2 лет заболевание, зачастую, протекает легче.
Проникая в слизистую кишечника, возбудитель посредством фагоцитоза внедряется в мононуклеарные фагоциты печени, селезёнки, лимфатических узлов и пейеровых бляшек. В результате фагоцитоза Salmonella typhi, зачастую, не погибают, а остаются в мононуклеарных фагоцитах ретикулоэндотелиальной системы в течение инкубационного периода и размножаются, попадая затем в систему циркуляции крови. Если заболевание не лечить, оно опасно для жизни, так как очень велика возможность развития ряда осложнений, включая кишечное кровотечение или перфорацию кишки вследствие некроза пейеровой бляшки.
В 8–12% наблюдается повторное проявление брюшного тифа с возобновлением симптоматики после улучшения состояния. От 2 до 5% переболевших становятся хроническими носителями.
Эндотоксин Salmonella typhi
Бактерия Salmonella typhi вырабатывает эндотоксин, патогенный только для человека. Содержит термостабильный 0-антиген, жгутиковый Н-антиген, и в дополнение к 0-антигену — Vi-антиген (антиген вирулентности), характерный в основном для свежевыделенных штаммов. Vi-антиген сальмонелл участвует в формировании устойчивости этой бактерии к защитным механизмам организма человека. Выявление антител к vi-антигену, свидетельствует о носительстве брюшнотифозных бактерий.
Показания:
- в комплексе с микробиологическими тестами в целях диагностики брюшного тифа (дифференциальная диагностика гастроэнтеритов у детей; лихорадка неясной этиологии с относительной брадикардией, болезненность живота, потеря аппетита, общее недомогание у взрослых);
- диспансерное наблюдение пациентов, перенесших брюшной тиф;
- выявление носителей инфекции, санитарно-эпидемиологические исследования.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 11 часов. Взятие крови производится натощак, спустя 4–6 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Интерпретация результатов
Диагностические значения титров:
- возраст старше 1 года: Vi-диагностикумом — 1:40;
- дети до 1 года: Vi-диагностикум — 1:20.
Положительно:
- острая инфекция;
- перенесённая в прошлом инфекция;
- хроническое носительство;
- редко — ложноположительные результаты вследствие перекрёстных реакций (в т. ч. другие виды сальмонелл).
Отрицательно:
- отсутствие инфекции;
- ранняя стадия заболевания;
- отдалённые сроки после выздоровления.
источник
Серологический тест, использующийся в диагностике брюшного тифа.
Брюшной тиф — острая циклически протекающая кишечная антропонозная инфекция, вызываемая бактериями Salmonella typhi (Salmonella enterica серотип typhi), с алиментарным путем передачи (фекально-оральный), характеризующаяся лихорадкой, явлениями общей интоксикации с развитием тифозного статуса, розеолезными высыпаниями на коже, гепато- и спленомегалией и специфическим поражением лимфатической системы нижнего отдела тонкой кишки.
Возбудитель — Salmonella enterica серовар Typhi из семейства Enterobacteriaceae рода Salmonella, подвижная грамотрицательная палочка с закругленными концами, хорошо окрашиваемая всеми анилиновыми красителями. Вырабатывает эндотоксин, патогенный только для человека. Не образует споры.
Резервуар и источники возбудителя: человек, больной или носитель (транзиторный, острый или хронический).
Механизм передачи возбудителя фекально-оральный. Путь передачи — преимущественно водный, но возможны пищевой и бытовой пути передачи.
Естественная восприимчивость людей высокая, хотя клинические проявления заболевания могут варьировать от стертых до тяжело протекающих форм. Перенесенное заболевание оставляет стойкий иммунитет.
Инкубационный период — от 7 дней до 23 дней, в среднем 2 нед. Возбудитель — рот — кишечник — пейеровы бляшки и солитарные фолликулы (лимфаденит и лимфангит) — кровяное русло — бактериемия — первые клинические проявления. Циркулирующие в крови микроорганизмы частично погибают — высвобождается эндотоксин, обусловливающий интоксикационный синдром, а при массивной эндотоксемии — инфекционно-токсический шок.
Начальный период (время от момента появления лихорадки до установления ее постоянного типа) — продолжается 4-7 дней и характеризуется нарастающими симптомами интоксикации. Бледность кожи, слабость, головная боль, снижение аппетита, брадикардия. Обложенность языка белым налетом, запоры, метеоризм, поносы.
Период разгара — 9-10 дней. Температура тела держится постоянно на высоком уровне. Симптомы интоксикации резко выражены. Больные заторможены, негативны к окружающему. При осмотре на бледном фоне кожи можно обнаружить бледно-розовые единичные элементы сыпи — розеолы, слегка выступающие над поверхностью кожи, исчезающие при надавливании, располагающиеся на коже верхних отделов живота, нижних отделов грудной клетки, боковых поверхностях туловища, сгибательных поверхностях верхних конечностей. Отмечаются глухость тонов сердца, брадикардия, гипотония. Язык обложен коричневатым налетом, с отпечатками зубов по краям. Живот вздут, имеется склонность к запорам. Увеличивается печень и селезенка. Тифозный статус — резкая заторможенность, нарушение сознания, бред, галлюцинации. Другим проявлением тяжести болезни является инфекционно-токсический шок.
Период разрешения болезни. Температура падает критически или ускоренным лизисом, уменьшается интоксикация — появляется аппетит, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие.
В период реконвалесценции у 3-10 % больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающаяся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но протекает менее продолжительно.
Брюшной тиф может протекать в легкой, среднетяжелой и тяжелой формах. Выделяют атипичные формы болезни — абортивные и стертые.
В настоящее время в клинической картине брюшного тифа произошли большие изменения. Это связано с повсеместным применением антибиотиков, а также с иммунопрофилактикой. Вследствие этого стали преобладать стертые и абортивные формы заболевания. Лихорадка может длиться до 5-7 дней (иногда 2-3 дня). Чаще встречается острое начало (без продромального периода — в 60-80% случаев). Что касается картины крови, то в 50% случаев сохраняется нормоцитоз, эозинофилы в норме. Серологические реакции на брюшной тиф могут быть отрицательными в течение всей болезни.
Лабораторная диагностика прежде всего заключается в бактериологическом исследовании крови, кала, мочи, желчи. Метод гемокультуры можно использовать с первых дней заболевания и до конца лихорадочного периода, желательно до начала лечения. Для этого 5-10 мл крови из локтевой вены у постели больного засевают на 20 % желчный бульон или среду Рапопорта, мясопептонный бульон с 1 % глюкозы, либо даже в стерильную дистиллированную воду. Объем среды — 50-100 мл. Соотношение материала и среды должно быть 1:10. Кал, мочу, дуоденальное содержимое исследуют со 2-й недели от начала заболевания, засевая на среды Плоскирева, Левина, Мюллера и др. Предварительный результат этих исследований получают через 2 дня, окончательный — через 4 дня.
Для выявления брюшной тифозной палочки в фекалиях, моче, дуоденальном содержимом используют РИФ с меченными сыворотками к О- и Vi-антигенам. Предварительный ответ может быть получен в течение 1 ч, окончательный — через 5-20 ч.
Из серологических методов используют РА (Видаля) и РПГА с цистеином. Реакцию Видаля ставят с Н- и О-антигенами с 7-9-го дня заболевания повторяют на 3-4-й неделе для определения нарастания титра (от 1:200 до 1:400-1:800-1:1600). Последнее имеет значение для исключения положительного результата реакции, который может быть обусловлен предшествовавшей иммунизации против брюшного тифа. Ответ может быть получен через 18-20 ч. При постановке РПГА учет результатов проводят после инкубирования пластин при 37° С в течение 1,5-2 ч и повторно — через 24 ч нахождения при комнатной температуре. Положительный считается реакция в титре 1:40 и выше.
- В комплексе с микробиологическими тестами в целях диагностики брюшного тифа (дифференциальная диагностика гастроэнтеритов у детей; лихорадка неясной этиологии с относительной брадикардией, болезненность живота, потеря аппетита, общее недомогание у взрослых).
- Диспансерное наблюдение пациентов, перенесших брюшной тиф.
- Выявление носителей инфекции, санитарно-эпидемиологические исследования.
Единицы измерения: тест полуколичественный, единицы измерения – титры. При отсутствии антител выдаётся ответ «отрицательно», при их обнаружении – «положительно» с приведением конечного титра.
Диагностические значения титров:
- возраст старше 1 года: с комплексным сальмонеллёзным диагностикумом – 1:200, Vi-диагностикумом – 1:40, О9-диагностикумом — 1:200;
- дети до 1 года: с комплексным сальмонеллёзным диагностикумом – 1:100, Vi-диагностикум – 1:20, О9-диагностикум — 1:100.
Положительно:
- острая инфекция;
- перенесённая в прошлом инфекция;
- хроническое носительство;
- редко – ложноположительные результаты вследствие перекрёстных реакций (в т. ч. другие виды сальмонелл).
Отрицательно:
- отсутствие инфекции;
- ранняя стадия заболевания;
- отдалённые сроки после выздоровления.
источник
Острая кишечная зоонозная инфекция, вызываемая сероварами сальмонелл, характеризующаяся поражением ЖКТ.
Морфологические свойства: подвижные, грам «-» палочки, капсулы нет. Хорошо растут на простых питательных и желчесодержащих средах. На плотных – образуют колонии в R-и S-формах, на жидких – помутнение. На лактозособержащих средах образуют бесцветные колонии.
Биохимическая активность: ферментация глк. до кислоты и газа, отсутствие ферментации лактозы, продукция сероводорода, отсутствие индолообразования.
Антигенная структура: соматический О-антиген, жгутиковый Н-антиген, Некоторые – К-антиген. Род Salmonella состоит из двух видов — вида S. enterica, в который включены все сальмонеллы, являющиеся возбудителями человека и теплокровных животных, и вида S. bongori, который подразделяется на 10 сероваров.
Вид S. enterica разделен на 6 подвидов, которые подразделены на серовары. Некоторые серовары сальмонелл, в частности S. Typhi, имеют полисахаридный Vi-антиген, являющийся разновидностью К-антигена.
Эпидемиология. Возбудителями сальмонеллеза является большая группа сальмонелл, входящая в подвид enterica. Наиболее часто возбудителями сальмонеллезов у человека являются серовары S. Typhimurium, S. Dublin, S. Choleraesuis. Основные факторы передачи — мясо, молоко, яйца, вода.
Патогенез и клиника. Заболевание протекает в локальной форме гастроэнтерита, ведущий синдром — диарейный. Инвазировав слизистую тонкого кишечника через М-клетки и проникнув в подслизистую, сальмонеллы захватываются макрофагами, переносясь ими в пейеровы бляшки, где формируют первичный очаг инфекции. При этом выделяются эндотоксин и белковый энтеротоксин. Энтеротоксин активирует поступление в просвет кишечника большого количества жидкости, К,Na. Понос, рвота.
Иммунитет: Ненапряженный, серовароспецифический, опосредован секреторным IgA, который предотвращает процесс пенетрации сальмонеллами слизистой тонкого кишечника. В крови могут определяться антитела.
Микробиологическая диагностика. Бактериологическому исследованию подвергают рвотные массы, промывные воды желудка, испражнения, желчь, мочу, кровь. При идентификации выделенных культур необходим широкий набор диагностических О- и Н- сывороток.
Для серологического исследования применяют РНГА, ИФА. Важное диагностическое значение имеет нарастание титра антител в динамике заболевания.
Лечение. Применяется патогенетическая терапия, направленная на нормализацию водно-солевого обмена. При генерализованных формах — этиотропная антибиотикотерапия.
Сальмонеллезные групповые, адсорбированные О- и Н-агглютинирующие сыворотки. Применяются для установления серогрупп и сероваров сальмонелл в реакции агглютинации.
Сальмонеллезные О- и Н-монодиагностикумы представляют собой взвеси сальмонелл, убитых нагреванием (О-диагностикумы) или обработкой формалином (Н-диагностикумы). Применяются для серодиагностики брюшного тифа.
Профилактика. Специфическая профилактика сальмонеллеза у с/х животных и птиц. Неспецифичес-кая профилактика — проведение ветеринарно-санитарных мероприятий
Брюшной тиф и паратифы А и В — острые кишечные инфекции, характеризующиеся поражением лимфатического аппарата кишечника, выраженной интоксикацией. Их возбудителями являются соответственно Salmonella typhi, Salmonella paratyphi А и Salmonella schottmuelleri.
Таксономическое положение. Возбудители брюшного тифа и паратифов А и В относятся к отделу Gracilicutes, семейству Enterobacteriaceae, роду Salmonella.
Морфологические и тинкториальные свойства. Сальмонеллы — мелкие грамотрицательные палочки с закругленными концами. В мазках располагаются беспорядочно. Не образуют спор, имеют микрокапсулу, перитрихи.
Культуральные свойства. Сальмонеллы — факультативные анаэробы. Оптимальными для роста являются температура 37С. Растут на простых питательных средах. Элективной средой для сальмонелл является желчный бульон.
Биохимическая активность сальмонелл достаточно высока, но они не сбраживают лактозу. S.typhi менее активна, чем возбудители паратифов.
Антигенные свойства и классификация. Сальмонеллы имеют О- и H-антигены, состоящие из ряда фракций. Каждый вид обладает определенным набором антигенов. Все виды сальмонелл, имеющие общую так называемую групповую фракцию 0-антигена, объединены в одну группу. Таких групп в настоящее время насчитывается около 65. S.typhi и некоторые другие сальмонеллы имеют Vi-антиген (разновидность К-антигена), с этим антигеном связывают вирулентность бактерий, их устойчивость к фагоцитозу.
Факторы патогенности. Сальмонеллы образуют эндотоксин, обладающий энтеротропным, нейротропным и пирогенным действием. С белками наружной мембраны связаны адгезивные свойства, наличие микрокапсулы обусловливает устойчивость к фагоцитозу.
Резистентность. Сальмонеллы довольно устойчивы к низкой т-ре. Очень чувствительны к дезинфицирующим веществам, высокой температуре, ультрафиолетовым лучам. В пищевых продуктах (мясе, молоке) сальмонеллы могут не только долго сохраняться, но и размножаться.
Эпидемиология. Брюшной тиф и паратиф А — антропонозные инфекции; источником заболевания являются больные люди и бактерионосители. Источником паратифа В могут быть также сельскохозяйственные животные. Механизм заражения фекально-оральный. Среди путей передачи преобладает водный.
Патогенез. Возбудители попадают в организм через рот, достигают тонкой кишки, где в ее лимфатических образованиях размножаются и затем попадают в кровь (стадия бактериемии). С током крови они разносятся по всему организму, внедряясь в паренхиматозные органы (селезенку, печень, почки, костный мозг). При гибели бактерий освобождается эндотоксин, вызывающий интоксикацию. Из желчного пузыря, где С. могут длительно сохраняться, они вновь попадают в те же лимфатические образования тонкой кишки. В результате повторного поступления С. может развиться аллергическая реакция, проявляющаяся в виде воспаления, а затем некроза лимфатических образований. Сальмонеллы выводятся из организма с мочой и калом.
Клиника. Клинически брюшной тиф и паратифы неразличимы. Инкубационный период составляет 12 дней. Болезнь начинается остро: с повышения температуры тела, появления слабости, утомляемости; нарушаются сон и аппетит. Для брюшного тифа характерны помутнение сознания, бред, галлюцинации, сыпь. Очень тяжелыми осложнениями являются прободение стенки кишки, перитонит, кишечное кровотечение, возникающие в результате некроза лимфатических образований тонкой кишки.
Иммунитет. После перенесенной болезни иммунитет прочный и продолжительный.
Микробиологическая диагностика. Основной метод диагностики — бактериологический: посев и выделение S. typhi из крови (гемокультура), фекалий (копрокультура), мочи (урино-культура), желчи, костного мозга. РИФ для обнаружения антигена возбудителя в биологических жидкостях. Серологический метод обнаружения 0- и Н- антител в РПГА. Бактерионосителей выявляют по обнаружению Vi-антител в сыворотке крови с помощью РПГА и положительному результату бактериологического; выделения возбудителя. Для внутривидовой идентификации применяют фаготипирование.
Лечение. Антибиотики. Иммуноантибиотикотерапия.
Профилактика. Санитарно-гигиенические мероприятия. Вакцинация — брюшнотифозная химическая и брюшно-тифозная спиртовая вакцина, обогащенная Vi-антигеном. Для экстренной профилактики — брюшнотифозный бактериофаг.
источник
Возбудитель брюшного тифа (Salmonella typhi) открыт в 1880 г К. Эбертом, выделен в чистой культуре в 1884 г. Г. Гафки. Ш. Ашар, Р. Бансод и Г. Шоттмюллер установили этиологию паратифа В (Salmonella schottmuelleri), А. Брион и Х. Кайзер — паратифа А (Salmonella paratyphi A).
Морфология. Соответствует общей характеристике семейства Enterobacteriaceae. Большая часть штаммов подвижна, количество жгутиков у них колеблется от 8 до 20; возможно, что жгутики образуют различное число пучков.
Сальмонеллы паратифов по форме, величине, характеру жгутиков и тинкториальным свойствам не отличаются от брюшнотифозных.
Цитоплазма клеток гранулярная, в ней имеются включения. Нуклеоид расположен в центре клетки, состоит из густой сети осмиофильных фибрилл ДНК. Содержание Г+Ц в ДНК нуклеоида 45 — 49%.
Культивирование. Брюшнотифозные и паратифозные сальмонеллы — факультативные анаэробы, температурный оптимум 37° С, но могут расти и при температуре 15 — 41° С. Культивируются на обычных средах при рН 6,8-7,2. На мясо-пептонном агаре брюшнотифозная сальмонелла образует полупрозрачные нежные колонии, которые меньше колоний кишечной палочки. На скошенном агаре через 18-20 ч влажный прозрачный налет без пигмента, в бульоне — равномерное помутнение.
На средах Плоскирева и Эндо сальмонеллы брюшного тифа и паратифов образуют полупрозрачные, бесцветные или бледно-розовые колонии, на висмут-сульфит агаре — черные блестящие колонии.
Сальмонеллы паратифа А на питательных средах (Плоскирева, Эндо и др.) образуют колонии, сходные с брюшнотифозными.
Колонии сальмонелл паратифа В более грубые, после суточного роста в термостате и последующего выдерживания в течение нескольких дней при комнатной температуре по периферии их возникают слизистые валики, что является характерным культуральным дифференциальным признаком.
Ферментативные свойства. Сальмонеллы брюшного тифа желатин не разжижают, индола не образуют, но продуцируют сероводород, восстанавливают нитраты в нитриты, молоко не свертывают.
Сальмонеллы брюшного тифа ферментируют с образованием кислоты глюкозу, маннит, мальтозу, левулезу, галактозу, раффинозу, декстрин, глицерин, сорбит, иногда и ксилозу.
Сальмонеллы паратифов А и В ферментируют углеводы с образованием кислоты и газа; они отличаются от сальмонелл брюшного тифа и по другим признакам. В естественных условиях брюшнотифозные сальмонеллы встречаются в виде двух биохимических вариантов: ксилозоположительных и ксилозоотрицательных.
В процессе диссоциации сальмонеллы брюшного тифа переходят из S-форм в R-формы, причем этот переход сопровождается утратой соматического О-антигена, наиболее полноценного в иммуногенном отношении.
Условные обозначения К — образование кислоты, КГ — образование кислоты и газа, + образование сероводорода, отсутствие ферментации углеводов и образование сероводорода, ± ферментация арабинозы и образование сероводорода происходит не всегда.
Токсинообразование. Сальмонеллы брюшного тифа содержат в своем составе глюцидо-липидно-протеиновые комплексы. Эндотоксин термостабилен, выдерживает температуру 120 °С в течение 30 мин, характеризуется высокой специфичностью, выраженным токсическим свойством. Имеются исследования, подтверждающие наличие у брюшнотифозных сальмонелл термолабильных веществ, инактивирующихся под влиянием света, воздуха, тепла (80° С), энтеротропного токсина, фосфатазы и пирогенных субстанций.
Антигенная структура. Брюшнотифозные сальмонеллы обладают Н-, О- и Vi-антигенами, вызывающими в организме выработку Н-, О-, Vi-агглютининов; Н-агглютинины обусловливают крупнохлопчатую, О- и Vi-агглютинины — мелкозернистую агглютинацию.
Ф. Эндрюс доказал, что жгутиковый Н-антиген неоднороден; он состоит из двух фаз: первой, или специфической, фазы, агглютинирующейся специфической видовой сывороткой, и второй, или неспецифической, фазы, агглютинирующейся не только видовой, но и групповой сывороткой. Сальмонеллы, имеющие две фазы Н-антигена, называются двухфазными в отличие от монофазных, имеющих только специфический Н-антиген.
Антигены отличаются различной чувствительностью к химическим веществам, 0-антиген разрушается от действия формалина, но не изменяется под влиянием слабых растворов фенола. Н-антиген, наоборот, не изменяется под влиянием формалина, но разрушается от воздействия фенола.
Vi- и 0-антигены расположены на поверхности бактериальной клетки. Наличие Vi-антигена препятствует агглютинации сальмонелл 0-сыворотками, утрата Vi-антигена сопровождается восстановлением 0-агглютинабельности. Брюшнотифозные сальмонеллы, содержащие Vi-антиген, не агглютинируются 0-сыворотками. Путем истощения Н- и 0-антигенами брюшнотифозных сывороток, полученных иммунизацией животных свежевыделенными сальмонеллами, можно получить Vi-агглютинирующую сыворотку.
Vi-антиген является лабильным веществом, он исчезает при выращивании микробов в питательных средах при добавлении к ним фенола, а также в условиях низкой (20° С) или высокой (40° С) температуры, полностью разрушается от кипячения в течение 10 мин и действия фенола, частично изменяется от воздействия формалина и температуры 60° С в течение 30 мин.
Антигенная структура сальмонелл подвержена изменчивости при переходе из S в R-форму в результате мутации, а также фаговой конверсии.
Установлено, что содержание Vi-антигена в культурах вариабельно: одни штаммы содержат Vi-антиген в больших, другие — в малых количествах. Ф. Кауфман все сальмонеллы, содержащие Vi-антиген, подразделяет на три группы: 1) чистые V-формы с высоким содержанием Vi-антигена; 2) чистые W-формы, не содержащие Vi-антигена и агглютинирующиеся 0-сывороткой; 3) промежуточные VW-формы; у паратифозных сальмонелл выявлены общие антигены с изоантигенами эритроцитов человека.
В соответствие с содержанием О-антигенов все сальмонеллы разделены на 65 серогрупп, обозначенных прописными буквами латинского алфавита (А, В, С, D и т.д.). Они представлены в схеме Кауфмана-Уайта, где О-антиген обозначен цифрами. В каждую группу включены сальмонеллы с идентичным одним или несколькими О-антигенами.
источник
