Кишечные инфекции: сальмонеллез, ботулизм, дизентерия.
Острые кишечные инфекционные болезни, возникающие в результате употребления в пищу продуктов, в которых размножились микроорганизмы и накопились их токсины; характеризуются внезапным началом, интоксикацией, гастроэнтеритом. Часто отмечается групповой характер заболевания.
Заболевание всегда связано с употреблением в пищу загрязненных продуктов, не прошедших термической обработки, либо готовой пищи, загрязненной после ее приготовления, хранившейся вне холодильника и не подвергавшейся повторной термической обработке.
Сальмонеллёзы — острые кишечные инфекции животных и человека, вызываемые сальмонеллами. Острое инфекционное зооантропонозное заболевание, вызываемое сальмонеллами и характеризующееся, в общем случае, развитием интоксикации и поражением желудочно-кишечного тракта.
Сальмонеллёзы у человека рассматривают как определённое заболевание (нозологическую форму), отличая его от брюшного тифа и паратифов. Основной источник инфекции — больные животные, но в отдельных случаях источником заражения может быть человек (больной или бактерионоситель). Заражение происходит через инфицированные пищевые продукты, как правило, животного происхождения, при вынужденном, неправильном убое животных, нарушении правил хранения и приготовления продуктов (соприкосновение готовой и сырой продукции, недостаточная термическая обработка продуктов перед употреблением и т. д.).
Сальмонеллёзы развиваются в тех случаях, когда в организм попадают накопившиеся в продуктах живые сальмонеллы.
Различают несколько клинических форм сальмонеллёза:
· Желудочно-кишечная форма. При желудочно-кишечной форме заболевание обычно начинается остро, обильной рвотой и поносом (стул водянистый, часто с зеленью, зловонный). Наблюдаются боли, урчание и вздутие живота, слабость, головная боль, головокружение, озноб, повышение температуры до 38—40°С, боли в мышцах и суставах, судороги мышц конечностей. Длительность заболевания обычно 3—8 суток.
· Тифоподобная форма. Такое же начало имеет тифоподобная форма, но для неё характерны лихорадка в течение 10—14 суток, увеличение печени и селезёнки, более выраженные симптомы общей интоксикации (головная боль, вялость), иногда появляется сыпь.
· Септическая форма. При септической форме после короткого начального периода развивается картина сепсиса.
Лечение. Промывание желудка и кишечника, обильное горячее сладкое питье; при более тяжёлом течении введение солевых растворов (борьба с обезвоживанием); спазмолитические средства; антибиотики.
Важное значение имеет диета: механически и химически щадящая пища (молоко исключается) — в первые дни болезни; исключение вредных для деятельности желудочно-кишечного тракта факторов (переедание, употребление алкоголя и продуктов, богатых грубой клетчаткой, консервов и копчёностей, острых, пряных и жирных блюд) в течение всего периода заболевания и не менее 1 месяца после выздоровления.
Ботулизм. Тяжелая инфекционная болезнь, вызываемая употреблением продуктов, зараженных палочками ботулизма. Характеризуется интоксикацией организма с преимущественным поражением центральной и вегетативной нервной системы. Известно шесть типов возбудителей ботулизма: А, В, С, D, Е, Г, которые широко распространены в природе. Местом их постоянного обитания является почва, где они длительное время могут находиться в виде спор. Из почвы, из кишечника сельскохозяйственных животных, а также некоторых пресноводных рыб, они попадают на различные пищевые продукты — овощи, плоды, зерно, мясо и т. д. Без доступа кислорода, например, при консервировании продуктов, бактерии ботулизма начинают размножаться и выделять токсин — сильнейший бактериальный яд. Он не разрушается кишечным соком, токсин типа Е даже усиливает свое действие. Обычно токсин накапливается в таких продуктах, как консервы, соленая рыба, колбаса, ветчина, грибы, приготовленные с нарушением технологии, особенно в домашних условиях. Возбудители ботулизма — строгие анаэробы — не «любят» кислорода. Анаэробные условия, обязательные для прорастания спор, могут возникнуть в твердокопченых колбасах (что и соответствует наименованию болезни, botulus — колбаса), плотных кусках крупной рыбы (особенно у головы), при хранении капусты под гнетом и др.
Инкубационный период длится от 2—3 часов до 5—7 дней и более, в среднем 12—36 часов. Чем короче инкубационный период, тем тяжелее протекает заболевание и чаще летальный исход.
Первоначальные признаки — общая слабость, незначительная головная боль. Рвота и понос бывают не всегда, чаще — упорные запоры, не поддающиеся действию клизмы и слабительных.
Главные диагностические признаки:
«анаэробный» пищевой анамнез уточняют с учетом продолжительности инкубационного периода (обычно не более суток). Следует учитывать нередко возникающую групповую заболеваемость;
признаки интоксикации при отсутствии лихорадки. В отличие от пищевых токсикоинфекций температура остается нормальной, реже повышается до субфебрильного уровня.
рвота и, особенно, понос также чаще отсутствуют или возникают только в первые часы болезни и быстро прекращаются;
парезы кишечника: вздутие живота, ослабление перистальтики, затруднение отхождения газов, запоры;
рано развивающийся парез глазодвигательных мышц. Больные не в состоянии разобрать не только обычный, но и крупный шрифт. Приближение или отдаление текста от глаз видимость не улучшает, расплывчатость и двоение предметов. Зрачки широкие, неравномерные, ограничен диапазон движения глазных яблок (парез взора);
парез мышц глотки, надгортанника, мягкого неба. Больные поперхиваются, жидкая пища легко попадает в нос;
отсутствие параличей мышц туловища и конечностей;
сухость во рту, расстройства саливации (выделения слюны), жажда;
развитие нейропаралитической дыхательной недостаточности (частое поверхностное дыхание, инспираторная одышка, серо-синий цвет кожи);
общий анализ крови диагностически не информативен;
дифференциальный диагноз проводится с бульбарной формой полиомиелита, острым нарушением мозгового кровообращения, отравлением атропиносодержащими медикаментами и растениями, метиловым спиртом, грибами, а также пищевыми отравлениями (токсикоинфекциями).
Первая помощь — солевое слабительное (например, сульфат магнезии), растительное масло для связывания токсинов, промывание желудка теплым 5% раствором гидрокарбоната натрия (питьевая сода). И самое главное — срочное введение противоботулинической сыворотки. Поэтому все больные подлежат немедленной госпитализации.
Дизентерия. Продолжает оставаться одной из наиболее широко распространенных кишечных инфекций. Вызывают заболевание бактерии рода шигелл. Источник инфекции — больной человек и бактерионоситель. Заражение происходит при загрязнении пищевых продуктов, воды, предметов непосредственно руками или мухами. Дизентерийные микробы локализуются главным образом в толстой кишке, вызывая ее воспаление, поверхностные эрозии и язвы. В прошлом наиболее важную роль в распространении инфекции играл контактно-бытовой путь, значение которого в связи с ростом санитарной культуры значительно уменьшилось. В настоящее время все большее значение приобретает пищевой путь передачи инфекции. Особенно в летне-осеннее время через загрязненные овощи, ягоды, снятые с огорода, удобряемого фекалиями человека. Следует обратить внимание на молоко, сметану, другие молочные продукты, которые довольно часто служат факторами передачи дизентерии.
Инкубационный период длится от 1 до 7 дней (чаще 2—3 дня). Заболевание начинается с повышения температуры, озноба, чувства жара, разбитости. Затем появляются боли в животе, вначале тупые, разлитые по всему животу, в дальнейшем они становятся более сильными, схваткообразными. По месту расположения — низ живота, чаще слева, реже справа. Боли обычно усиливаются перед дефекацией. Возникают также своеобразные тенезмы (тянущие боли в области прямой кишки во время дефекации и в течение 5—15 минут после нее), появляются ложные позывы на низ. При пальпации живота отмечаются спазм и болезненность толстой кишки, более выраженные в области сигмовидной кишки, которая прощупывается в виде толстого жгута. Стул учащен, испражнения вначале имеют каловый характер, затем в них появляется примесь слизи и крови. Длительность заболевания колеблется от 1—2 до 8—9 дней.
К определяющим симптомам относятся:
частый стул с примесью слизи и крови, сопровождающийся тенезмами и схваткообразными болями в животе (левой подвздошной области);
обезвоживание. При всех вариантах дизентерий потеря больших количеств жидкости — фактор, определяющий тяжесть течения болезни;
симптомокомплекс острого дистального колита (схваткообразные боли в животе, частые императивные позывы на низ, тенезмы, малые объемы испражнений с примесью слизи и прожилок крови, иногда «ректальные плевки», спазмированная болезненная сигмовидная кишка);
симтомокомплекс острого гастроэнтероколита (повторная многократная рвота, профузный понос, обильные водянистые испражнения без патологических примесей, признаки обезвоживания с последующим выявлением признаков колита);
симптомокомплекс острога гастроэнтерита (те же проявления, но без последующего выявления признаков колита);
воспалительные изменения крови (преимущественно при колитическом варианте болезни);
дифференциальный диагноз проводится с сальмонеллезом, иерсиниозом, неспецифическим язвенным колитом, острыми хирургическими заболеваниями брюшной полости (рак прямой кишки, острый аппендицит, острый тромбоз брыжеечных сосудов), при гастроэнтерической форме — с пищевыми токсикоинфекциями (отравлениями) разной этиологии.
источник
Пищевое отравление – неприятность, которая может случиться с каждым их нас. Продукты питания – не только источник энергии и удовольствия. К сожалению, пища является питательной средой для ряда вредных микроорганизмов. Не зависимо от времени года, места покупки продуктов и способа приготовления всегда существует опасность отравления. В этой статье мы расскажем о самых распространенных пищевых инфекциях – сальмонеллезе, ботулизме, эшерихиозе и дизентерии. Разберем симптомы, способы профилактики и лечения этих болезней.
Пищевое отравление, как правило возникает остро и весьма некстати. Причиной могут быть микробы – бактерии, вирусы или простейшие микроорганизмы, а также различные продукты немикробной природы – ядовитые грибы, рыба, растения и химические соединения.
Отравления микробной природы (вирусами, бактериями или простейшими) объединили в один большой класс пищевые токсикоинфекции. Их объединяет то, что питательной средой для микроорганизмов являются вполне обычные продукты питания, которые человек принимает ежедневно. Источниками инфекции также могут быть грязные руки или вода. Некоторые возбудители заболеваний прекрасно передаются воздушно-капельным или контактным путем. Также переносчиками инфекции часто становятся животные.
Пищевым токсикоинфекциям характерна сезонность – в основном вспышки инфекции случаются в теплое время года. Возбудителями токсикоинфекций чаще всего становятся: сальмонеллы, клостридии, кишечная палочка, стафилококки, бациллы ботулизма, стрептококки, протей, энтерококки. Нужно отметить, что токсикоинфекции являются отражением культуры страны и зависят от климатических условий. Для наших широт и образа жизни, например, не характерны заболевания популярные в странах Средней Азии.

Как правило, сальмонеллы устойчивы к факторам внешней среды и в природе живут очень долго. В воде они сохраняются 5 месяцев, в молоке 20 дней, в мясе – 3-4 месяца, а в замороженном мясе – полгода. Особенно хорошо они себя чувствуют в молоке, мясе и яйцах. В этих продуктах сальмонеллы не только живут, но и активно размножаются.
Интересно то, что вы никогда не сможете отличить “чистое” мясо и молоко от зараженного. Сальмонеллы не меняют внешний вид и вкусовые качества продукта. Для того, чтобы уничтожить бактерию, необходима достаточная термическая обработка пищи. Например, мясо необходимо кипятить 2,5 часа минимум, а яйца около 10 минут.
Заражение чаще происходит контактно – бытовым путем, но бывали случаи и воздушно-капельного пути передачи инфекции. Источниками сальмонелл являются больной человек или носитель, а также животные. Животные, кстати, в 90% случаев являются носителями, как правило к сальмонеллам они не чувствительны. Контактно-бытовой путь – это путь передачи через грязные руки или посуду. То есть, если на любом этапе доставки или приготовления продукты они проконтактировали с носителем сальмонелл, с большой долей вероятности мясо, яйца, молоко, и т.д. будут заражены.
Организм человека восприимчив к сальмонелле. Если уж эта бактерия попала в организм, то в подавляющем большинстве случаев разовьется заболевание.
После того, как сальмонелла попала в организм болезнь развивается не сразу, а через некоторое время. Это — инкубационный период, продолжительность которого зависит от количества бактерий, которые попали в организм. В среднем, при сальмонеллезе инкубационный период составляет от 1 до 6 дней.
Возбудитель вместе с едой попадает в желудочно-кишечный тракт. Он устойчив к защитным факторам слюны и желудка, поэтому легко проходит эти барьеры. В тонком кишечнике сальмонеллы вырабатывают энтеротоксин, который вызывает нарушение работы кишечника, усиливает секрецию жидкости и электролитов в просвет кишечника. Это провоцирует так называемую секреторную диарею, которая сопровождается потерей большого количества воды, микроэлементов, белка.
В первую очередь к процессу борьбы подключается иммунная система, но при сальмонеллезе она практически бессильна. Бактерии очень быстро размножаются и разносятся по организму, вызывая атипичные формы сальмонеллеза.
Давайте подробнее разберем симптомы типичной и атипичной форм сальмонеллеза.
Симптомы сальмонеллеза
Симптомы типичной формы сальмонеллеза характерны практически для всего класса пищевых токсикоинфекций:
- Нарушение работы пищеварительной системы – боль в желудке и кишечнике, спазмы, тошнота, рвота, диарея.
- Язык сухой, покрыт белым налетом.
- Увеличение печении селезенки.
- Возможно повышение температуры до 39 С. При легкой форме температура, как правило, в норме или повышена незначительно.
- Головная боль, озноб, учащенное сердцебиение, артериальное давление понижено, пульс слабый.
Рвота и диарея обезвоживают организм. Через несколько дней эти симптомы проходят, но если вовремя не восполнить дефицит воды и микроэлементов, могут развиться судороги.
Симптомы атипичных форм сальмонеллеза:
Тифоподобная форма – симптомы похожи на брюшной тиф. В первые дни нарушается работа желудочно-кишечного тракта. Температура высокая, кожные покровы бледные. Наблюдается сыпь, похожая на герпетическую – мелкие пузырьки. Такие симптомы держатся около месяца, затем постепенно угасают.
Септическая форма – это довольно опасное состояние. Сальмонеллы проникают в ткани и органы и активно там размножаются. Поражаются легкие, мышцы, подкожная жировая клетчатка, сердце и почки. Эта форма болезни сопровождается значительным ухудшением самочувствия и высокой температурой.
Менингеальная форма – как правило является продолжением септической. При этом болезнь поражает центральную нервную систему. Такая форма чаще всего бывает у детей по причине высокой проницаемости барьера между кровеносной и нервной системой.
Диагноз ставится на основании данных лабораторных методов исследования:
- Бактериологическое исследование – точный метод определения возбудителя всех кишечных инфекций. Метод универсальный, так как в качестве исследуемого материала может быть кровь, моча, кал, желчь.
- Анализ кала при сальмонеллезе покажет воспаление в кишечнике, что проявляется наличием лейкоцитов.
Лечение сальмонеллеза
Тяжелые формы лечат в инфекционном стационаре. Терапию должен назначить врач, согласно индивидуальным особенностям пациента и течения заболевания.
Необходимо отметить, что при сальмонеллезе антибиотик назначается крайне редко. Во-первых, сальмонелла устойчива к большинству антибиотиков, а во-вторых, эти препараты уничтожают и полезные бактерии, что может ухудшить симптомы – тошноту и диарею.
Главная цель лечения – возмещение утраты воды и соли, снятие симптомов и восстановление пищеварения.
- Прием большого количества жидкости. Рекомендуют принимать в 2 раза больше жидкости, чем ее было потеряно.
- Восстановление солей.Предпочтение следует отдать солевым растворам. Лучше купить в аптеке пакетик с готовым порошком, а можно такой раствор приготовить и дома. Вот рецепт:
- 8 чайных ложек глюкозы
- треть чайной ложки хлорида калия (1,5 г)
- 2,5 г пищевой соды (половина чайной ложки)
- 3,5 г соли (чайная ложка)
Глюкозу и хлорид калия можно купить в аптеке. Пить такой раствор нужно понемногу, но часто – через каждые 5-10 минут. Выпивать нужно по 300-400 мл/час.
- Пищеварительные ферменты – помогут разгрузить поджелудочную железу. Принимать необходимо вместе с пищей, можно с первого дня заболевания. Желательно в виде микро-таблеток в капсулах, они лучше и быстрее усваиваются.
- Дротаверин– снимет спазм кишечника.
- Метилклопрамид — противорвотный препарат. Принимать нужно разумно, так как рвота является механизмом очищения желудка от бактерий и токсинов. Если рвота упорная и малопродуктивная, этот препарат будет кстати.
- Пробиотикидля восстановления нормальной флоры
- Фитотерапия(вяжущие) – кора дуба, перегородки грецких орехов. Применяется для восстановления слизистой оболочки желудка и кишечника.

Прежде всего, клостридии (возбудители ботулизма) и их токсины– анаэробы. Это значит, что для их жизнедеятельности не нужен кислород. Соответственно, эта инфекция очень хорошо размножается не только в консервах и рыбе, но и по сути в любых плотных продуктах, таких как колбаса или копчености, например. Да и не только в продуктах – в почве клостридии также довольно неплохо себя чувствуют. Инфекция там может жить много лет. Так же, как и в случае с сальмонеллами, клостридии не меняют цвет или запах продуктов, хотя ботулотоксин, который они выделяют – один из самых сильных ядов.
Ботулизм очень стойкий не только к факторам внешней среды, но и к механизмам защиты организма человека.
Симптомы ботулизма
При ботулизме очень страдает нервная система. Токсины попадают туда с током крови и лимфы. В первую очередь, нарушается работа нервной системы, которая отвечает за передачу возбуждения мышцам. Поражаются практически все мышцы тела, в том числе и мышцы, выполняющие жизненно важные функции. В результате нарушается речь и глотание, а затем развивается полный паралич мышц. Если поражаются мышцы сердца или дыхательной системы наступает смерть.
Характерными симптомами ботулизма являются приступообразная боль в верху живота, тошнота и рвота, нарушение глотания и речи, одышка, тахикардия, расстройство зрения и слуха, сухость слизистых оболочек, выраженная слабость и боль в мышцах.
Лечение ботулизма
Пациент с подозрениями на ботулизм подлежит обязательной госпитализации. Далее алгоритм действий следующий:
- Срочное промывание желудкадля того, чтоб удалить остатки ботулотоксина.
- Важно точно определить тип возбудителя (их порядка семи, патогенных для человека). После чего вводят монорецепторную антитоксическую сыворотку, которая работает против конкретного типа токсина целенаправленно. Своевременное введение сыворотки гарантирует успех лечения.
- Сорбенты– захватывают и выводят токсины из организма.
- Глюкокортикоиды– для предупреждения аллергии, которую может дать сыворотка.
- Инфузионная терапиядля возмещения потерь воды и минералов.
- Антибиотики – левомицетин или ампициллин
- При параличе дыхания проводят искусственную вентиляцию легких.
Выздоровление проходит медленно, иногда до полугода. Пациент еще долгое время ощущает слабость, нарушение зрения, речи, глотания. Несмотря на это, при своевременном оказании помощи, прогноз благоприятный – человек полностью восстанавливается.

Кишечная палочка присутствует в организме человека в норме. Более того, она приносит пользу. Кишечная палочка создает оптимальные условия для жизни бифидобактерий и вырабатывает витамины В и К. Активно участвует в обменных процессах, благодаря ей происходит всасывание жирных кислот, кальция и железа. При снижении уровня кишечной палочки (менее 1%) в кишечнике диагностируют дисбактериоз и назначают пробиотик, содержащий эту бактерию.
Количество кишечной палочки в организме имеет большое значение. В больших количествах она вызывает эшерихиоз. Очень часто эта неприятность происходит на отдыхе. В природе этих бактерий много, они обитают в воде, почве, листьях. Вместе с пищей палочка попадает в организм, вызывая через сутки диарею. Это состояние принято называть “диареей путешественников”. Поэтому каждый человек, собираясь отдохнуть вдали от цивилизации должен обеспечить себя запасом питьевой воды и положить препараты первой помощи в аптечку туриста.
Симптомы эшерихиоза
С момента попадания инфекции в организм до начала проявления симптомов проходит около суток. Самый главный симптом болезни – диарея или понос с большим количеством слизи. При этом частота позывов может доходить до 20 в сутки. У взрослых крайне редко такое состояние сопровождается рвотой, хотя тошнота может присутствовать. У детей рвота бывает намного чаще, также возможно повышение температуры до 39 С.
В результате происходит обезвоживание, отсутствие аппетита, слабость, апатия.
Первые симптомы эшерихиоза и других токсикоинфекций очень похожи, поэтому уточнить диагноз помогут лабораторные методы исследования:
- Бактериологический метод – посев биологического материала на питательную среду.
- Антибиотикограмма — определение чувствительности к антибиотику.
- Копрограмма.
- Общий анализ мочи.
- Биохимический анализ крови.
Самый точный метод – бактериоскопия. После определения кишечной палочки нужно подобрать соответствующий антибиотик. У эшерихиоза хороший прогноз лечения именно потому, что кишечная палочка чувствительна к некоторым антибиотикам.
Лечение эшерихиоза
Госпитализация (по показаниям) и Диета №4.
- Антибиотик. Чаще всего фторхинолоны (ципрофлоксацин, левофлоксацин), амоксицилин, нитрофураны.
- Бактериофаги– как альтернатива антибиотикам. Это вирусы, которые убивают бактерии. Лечение бактериофагами считается более щадящим и практически не дает побочных эффектов. Применяют бакериофаг коли жидкий, интестибактериофаг, колипротейный бактериофаг, пиобактериофаг комбинированный жидкий, пиобактериофаг поливалентный комбинированный жидкий.
- Пробиотики – для восстановления кишечной флоры
- Обильное питье или инфузионная терапия для снятия интоксикации и восполнения потери жидкости.
- Сорбенты – активированный или белый уголь, смектит и другие.
- Глюкозосолевые препараты– для восстановления водно-электролитного баланса.
Еще несколько слов о профилактике заболевания на природе. Важно запастись дезинфицирующими средствами, все что соприкасается с пищей, должно быть идеально чистым. Воду желательно брать свою, если нет такой возможности – приобрести специальное средство для дезинфекции воды. Если все сделать правильно – кишечная палочка не испортит вам отдых!
Это острое инфекционное заболевание, возбудителем которого являются бактерии – шигеллы. Дизентерия иначе называется шигеллез.
Шигеллы достаточно устойчивы и до 1,5 месяцев могут сохраняться во внешней среде. А в некоторых продуктах (молоко) они очень хорошо размножаются. Источником заболевания являются больные люди или бессимптомные носители (лица, которые сами не болеют, но являются переносчиками инфекции).
Симптомы дизентерии
Инкубационный период – от нескольких часов до 1 недели. Начало заболевания острое. Для дизентерии характерна постоянная тупая боль в животе, перед дефекацией боль усиливается. Частота стула более 10 раз в день с кровянисто-слизистыми выделениями. Появляются тенезмы (ложные позывы на испражнение) и общие симптомы – головная боль, высокая температура, снижение артериального давления.
При тяжелом течении заболевания могут развиться симптомы выраженной интоксикации: нарушение сознания, падение артериального давления, посинение конечностей, чувство холода, головокружение, пульс очень слабый. Если в такой ситуации не оказать помощь, то может развиться шок.
Дизентерия – достаточно тяжелое заболевание, но при своевременном обращении прогноз вполне благоприятный.
Лечение дизентерии
При тяжелом состоянии больного госпитализируют в стационар.
- Антибиотики — ампициллин, клотримаксазол, цефалоспорин. Антибиотики применяются только при тяжелом течении заболевания.
- Пробиотики – курсом 3-4 недели.
- Ферментные препараты– во время приема пищи.
- Энтеросорбенты – выводят токсины, снимают симптомы интоксикации.
- Спазмолитики — при выраженных спазмах желудка и кишечника.
- Глюкозосолевыепрепараты – для восстановления водно-электролитного баланса.
Как видите, пищевые токсикоинфекции – крайне неприятные заболевания, которые выводят из строя человека как минимум на одну неделю. Очень часто причиной заболевания становится невнимательность и пренебрежение простыми правилами, которые хорошо всем известны. Профилактика пищевых отравлений и токсикоинфекций сводится к элементарным вещам:
Соблюдение правил личной гигиены – тщательное мытье рук, посуды, содержание мест приготовления и приема пищи в чистоте. Помните, как нас в детстве учили “мойте руки перед едой”? Все гениальное – просто.
Соблюдение санитарных правил при транспортировке, хранении и обработке продуктов питания. Большинство патогенных микроорганизмов погибает при правильной термической обработке пищи. Обратите внимание на молоко и молочные продукты. Именно в этой среде прекрасно размножаются все известные патогенные бактерии. Если не уверены – лучше эти продукты не употреблять вообще. То же касается мяса, яиц, колбасы и консервов. Лучше не покупать эти продукты на стихийных рынках. От рыбных консервов летом лучше отказаться вообще.
Исключение контактов с заболевшим человеком. Если это невозможно, то хотя бы сведение их к минимуму. Важно проследить, чтобы у больного были отдельная посуда и предметы личной гигиены.
Соблюдайте методы профилактики пищевых отравлений, и пусть еда приносит удовольствие и приятные эмоции!
Наслаждайтесь пищей без проблем для здоровья!
источник
Ботулизм. Симптомы и признаки отравления. Причины, возбудитель и токсины ботулизма. Диагностика, лечение и профилактика ботулизма.
Ботулизм – тяжёлое, потенциально смертельное инфекционное заболевание вызванное попаданием в организм ботулинического токсина. Характеризуется поражением нервной системы с нарушением зрения, акта глотания, речи и прогрессирующим угнетением дыхания.
Статистика и интересные факты
- Впервые заболевание ботулизм документально зарегистрировано в 1793 года, когда после принятия в пищу кровяной колбасы 13 человек заболели, 6 из которых погибли. С того момента и пошло название ботулизм, что с латинского языка «botulus» — колбаса. Однако предполагается, что заболевание существует столько, сколько существует человек.
- Ежегодно в мире регистрируются до 1000 случаев ботулизма
- Ботулизм особая инфекционная болезнь, вызываемая не самим возбудителем, а продуктом его жизнедеятельности (ботулинический токсин).
- Заболевание не передаётся от человека к человеку.
- Требуется малейшее количество токсина для развития тяжелого отравления
- Ботулинический токсин (БТ) наиболее токсичное из всех известных на сегодняшний день веществ.
- БТ – высокоустойчивое соединение, в обычных условиях может сохраняться до 1 года, выдерживая жару и морозы. В консервированных продуктах сохраняется до года. БТ устойчив в кислой среде, не подвергается нейтрализации пищеварительными ферментами в желудке и кишечнике.
- БТ разрушают: щелочи, кипячение в течение 15-30 минут; перманганат калия, хлор, йод в течение 15-20 мин.
- БТ используется в современной медицине как лекарство при различных заболеваниях (неврологические, урологические, скелетно-мышечные, расстройства, детский церебральный паралич, хроническая мигрень и др. ), в косметологии (Ботокс- коррекция внешнего вида, морщины и др.)
Основная причина ботулизма – это попадание ботулинического токсина в организм с продуктами питания. Главные источники токсина это консервированные продукты не прошедшие надлежащей термической обработки: грибы, мясо, овощи, рыба и др. Всё это обусловлено особыми характеристиками возбудителя заболевания (Clostridium botulinum), для которого бескислородная среда лучшее условие для жизнедеятельности. Благоприятный температурный режим 28-35 градусов. Cl. Botulinum палочковидный микроорганизм, подвижный за счёт жгутиков.
При образовании спор напоминает теннисную ракетку. Клостридии размножаются и накапливаются в кишечнике теплокровных животных, водоплавающих птиц и рыб. После чего выделяются с испражнениями в окружающую среду. Попадая в почву бактерии, превращаются в споры и в таком виде хранятся длительное время. Из почвы споры попадают на продукты питания и только при возникновении бескислородных условий начинают прорастать и выделять токсин.
- Банки и консервы с вздутой крышкой представляют главную опасность.
- Наиболее часто регистрируемые отравления связаны с употреблением консервированных грибов, копченной и вяленой рыбы, мясных и колбасных изделии, бобовых консервов.
- Отравления чаще возникают при употреблении консервированных продуктов приготовленных в домашних условиях.
- Редко, но встречается ботулизм вызванный отравлением зараженным мёдом. Чаще это происходит у детей на искусственном вскармливании, которые употребляли питательные смеси, сделанные на основе мёда. Возможны ситуации, когда пчелы, вместе с нектаром могут занести в соты споры бактерий ботулизма. Попадая в кишечник ребенка, споры прорастают в активные формы, после чего начинают выделять губительные токсины.
- Продукты, в которых присутствует ботулиническим токсин, не изменяют ни цвета, ни запаха, ни вкуса, что делает ботулизм очень опасным и коварным заболеванием.
В редких случаях болезнь может развиться при попадании микробов через дыхательные пути или через обширные раны (раневой ботулизм).
Токсин ботулизма, его химическая структура и действие на организм
Clostridium botulinum — возбудитель ботулизма, вырабатывает 8 типов ботулинического токсина (А, В, С1, С2 D, E, F, G). Но только 5-ть из них токсичны для человека (A,B,E,F,G). Самый токсичный тип А.
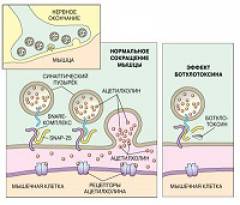
Ботулотоксин представляет собой белковый комплекс, состоящий из нейротоксина и нетоксичного белка. Белок защищает нейротоксин от разрушающего действия ферментов и соляной кислоты желудка. Нейротоксин блокирует передачу нервного импульса. Это происходит вследствие расщепления транспортного белка необходимого для продвижения ацетилхолина (вещества играющего ключевую роль в передачи нервных импульсов) к нервному синапсу. В результате мышца не получает сигнал к сокращению и расслабляется.
В начале поражаются мышцы находящиеся в состоянии постоянной активности (глазодвигательные мышцы, мышцы глотки и гортани). У больного нарушается зрение, он ощущает першение в горле, кашель, затрудненное дыхание, испытывает трудности при глотании, изменяется голос, появляется осиплость, хрипота. Поражаются мышцы участвующие в акте дыхании (диафрагма, межреберные мышцы), что приводит нарушению дыхания вплоть до дыхательной недостаточности. Угнетению дыхания способствует накопление густой слизи в гортани и глотки, а так же возможное попадание в дыхательные пути рвотных масс. Ботулотоксин снижает слюноотделение, выделение желудочного сока, угнетает двигательную активность желудочно-кишечного тракта. Главным образом организм страдает от нехватки кислорода, дыхательная недостаточность является главной причиной смерти при ботулизме.
Так же установлено, что ботулотоксин снижает защитную функцию клеток крови (лейкоцитов) и нарушает метаболизм в эритроцитах. Что проявляется снижением иммунной функции организма и присоединением различной инфекции, человек подвержен инфекционно-воспалительным заболеваниям (воспаление легких, бронхиты, и т.п.). Нарушение процессов жизнедеятельности в эритроцитах приводят к нарушению транспорта кислорода и развитию анемии.
- Нарушения со стороны органа зрения
- Снижение остроты зрения, больные плохо различают близлежащие предметы, сначала не могут читать обычный текст, а затем и крупный
- Жалуются на туман или сетку перед глазами
- Двоение в глазах
- Опущение верхних век (птоз)
- Ограничение движения глазных яблок
- Косоглазие
- Быстрые непроизвольные движения глазных яблок
- Возможна полная неподвижность глазных яблок
- Нарушение глотания и речи
- Сухость во рту
- Изменяется высота и тембр голоса, гнусавость
- При прогрессировании заболевания голос становится сиплым, охриплым, возможна полная потеря голоса.
- Ощущение инородного тела в глотке
- Нарушается глотание. Вначале при глотании твердой пищи, а затем и жидкой. В тяжелых случаях при попытках проглотить воду, она начинает литься через нос.
- Дыхательные расстройства
- Нехватка воздуха
- Стеснение и боли в груди
- Поверхностное и частое дыхание
- Двигательные нарушения
- Мышечная слабость, больные малоподвижны
- Мышечная слабость нарастает с прогрессированием заболевания
- Вначале ослабевают задние мышцы шеи, поддерживающие голову. При нарастании симптом, больной руками поддерживает голову, чтобы она не опускалась к груди.
| Механизм возникновения симптомов | |
| Симптом | Механизм |
|
|
| |
|
|
|
|
|
|
|
|
|
|
|
|
Больной вял, малоподвижен. Лицо маскообразное, бледное. Двустороннее опущение верхних век, зрачки расширены, косоглазие и др. нарушения зрительного аппарата перечисленные выше. Больной с трудом высовывает язык. Нарушена речь. Слизистая рта и глотки сухая, ярко-красного цвета. Живот умеренно вздут. Дыхание поверхностное.
| Степень тяжести заболевания | |
| Легкая | Симптомы стерты, возможны расстройства зрения, небольшое опущение верхних век, изменение тембра голоса, умеренная мышечная слабость. Продолжительность заболевания – от 2-3 часов до 2-3 дней |
| Средняя | Присутствуют все типичные симптомы характерные для ботулизма. Однако нет полного нарушения глотания, и не пропадает голос. Дыхательных расстройств опасных для жизни – нет. Продолжительность заболевания 2-3 недели. |
| Тяжелая | Быстро развиваются поражения глазодвигательных мышц, а так же мышц глотки и гортани. Происходит угнетение основных дыхательных мышц (диафрагма, межреберные мышцы и др.), Возникают тяжелые дыхательные расстройства. Без необходимого лечения больной погибает на 2-3 сутки болезни. |
- Сделать промывания желудка . Делать промывание лучше 2% содовым раствором, он создаёт щелочную среду губительную для ботулотоксина. Промывание эффективно впервые 2 дня отравления, когда в желудке еще может оставаться зараженная пища.
- Сделать высокую сифонную клизму
- Необходимо: 1) 5% раствор гидрокарбоната натрия (раствор пищевой соды) в объеме до 10 литров, комнатной температуры. Чтобы приготовить 1 литр 5% раствора соды, надо в 1 литр воды добавить 50 гр. соды (10 ч. л). 2) толстый желудочный зонд (2шт); 3) воронка 0,5-1 л; 4) кувшин 5)емкость для промывных вод (ведро) 6)вазелин
Как это сделать?
- Положить больного на левый бок, правую ногу согнуть в колене
- Смазать вазелином закругленный конец зонда на протяжении 30-40 см
- Раздвинуть ягодицы так, чтоб был виден задний проход, ввести зонд, продвигая его медленно и осторожно на глубину 30-40 см.
- Вставить воронку в зонд, держа её на уровне ягодиц и влить в неё 500мл-1000мл воды
- Медленно приподнимать воронку выше ягодиц на 30-40 см, предложить больному глубоко дышать
- Как только вода приблизится к уровню воронки, следует опустить её на 30-40 см ниже уровня ягодиц, и не переворачивать её пока промывные воды из кишечника не заполнят её полностью
- Затем слить воду из воронки в приготовленную емкость
- Процедуру повторять пока не будут израсходованы все 10 л запасенного раствора
- Принять энтеросорбент
- Белый уголь (3 таб. 3 раза в день)
- Полисорб (3 стол. л. на пол стакана воды)
- Активированный уголь (1гр. на 10 кг веса больного, для лучшей эффективности таблетки растереть в порошок)
- Энтеросгель (2-3 столовые ложки)
- По возможности поставить капельницу
- Растворы для капельного вливания: Гемодез 400 мл, лактосоль, трисоль для дезинтоксикации и восстановления водно-минерального равновесия
- Раствор глюкозы 5%.+ фуросемид 20-40 мг для стимуляции образования и выведения мочи

Начало проявления симптомов заболевания с момента заражения 4-14 дней.
Одной из форм раневого ботулизма является ботулизм у наркоманов. Заболевание возникает при введении «черного героина или черной смолы» исходный материал которого был загрязнен почвой и заражен спорами. При возникновении нагноения в местах введения наркотиков создаются благоприятные условия для жизнедеятельности бактерий и выделения токсина в кровь.

При попадании спор бактерий в кишечник ребенка, они находят благоприятную среду и превращаются в активные формы, которые выделяют смертельный токсин. Ботулотоксин всасывается в кровь и распространяется по всему организму, поражая нервную и мышечную систему ребенка.
Первые возможные симптомы ботулизма у детей:
- Вялость, слабое сосание или полный отказ от него
- Появление нарушений со стороны зрения (опущение верхних век, косоглазие, ограничение движения глазных яблок или полная их неподвижность), хриплый плач, поперхивание должны стать сигналом тревоги для родителей. После чего, незамедлительно следует обратиться за специализированной медицинской помощью.
Ботулизм у младенцев при раннем поражении дыхательных мышц, часто становится причиной внезапной смерти детей первого года жизни.
источник
Причиной возникновения пищевой интоксикации является употребление пищи, содержащей токсин, накопившийся в результате развития микроорганизмов (ботулизм). Токсикоинфекцию вызывают не столько сами микроорганизмы, сколько их токсины, образующиеся в результате жизнедеятельности этих микроорганизмов и при их разрушении в организме человека (сальмонеллы, стафилококки, протей, энтерококки).
К наиболее характерным симптомам отравления относится острое начало с появлением схваткообразных болей в области живота. Наблюдаются общая слабость, головокружение, головная боль, рвота, понос, в тяжелых случаях — расстройство глотания, расширение зрачков, опущение верхнего века (птоз), остро возникающее резкое ослабление кровообращения (коллапс).
К пищевым интоксикациям относится ботулизм — заболевание, вызываемое токсином особой бактерии. Бактерия и ее споры находятся в почве, откуда попадают в воду, на свежие овощи и фрукты, в пищевые продукты, а с ними в кишечник человека, животных и рыб, где и размножаются. При нарушении санитарных правил возбудитель может попасть в продукты питания, где при благоприятных условиях (отсутствие доступа кислорода, длительное хранение, комнатная температура) начинает выделять очень опасный для человека яд — токсин. Токсин вырабатывается только в анаэробных условиях, поэтому его содержат главным образом консервы и консервированные растительные продукты (грибы, горошек, компоты). Яд может находиться и в глубинных участках таких твердых пищевых продуктов, как колбаса, окорок, соленая и копченая рыба, особенно если они приготовлены в домашних условиях, без соблюдения необходимых предосторожностей. Основные признаки ботулизма: расстройство дыхания вследствие паралича дыхательных мышц, понижение температуры тела до 35 °С, появление сухости во рту, потеря голоса, затруднение глотания, расширение зрачков, двоение в глазах, нарушение цветового восприятия предметов и т.д. Больные чувствуют общую слабость, иногда появляются тошнота и рвота, боли в животе. Болезнь продолжается 4- 6 дней, иногда дольше. Выздоровление длительное.
Помощь при ботулизме необходимо оказывать немедленно. Она заключается в своевременном введении противоботулинической сыворотки, иначе пострадавший может погибнуть.
Понятие пищевой токсикоинфекции является собирательным и объединяет ряд этиологически разных, но сходных по течению заболеваний.
Токсикоинфекцию вызывают болезнетворные микроорганизмы, которые попадают в пищу при неправильных перевозке, хранении и кулинарной обработке продуктов.
Наиболее часто в структуре острых кишечных инфекций встречаются сальмонеллез, шигеллезы, эшерихиозы.
Пищевые отравления, связанные с употреблением пищи, содержащей болезнетворные микроорганизмы, возникают вследствие воздействия на организм самих возбудителей, а также продуктов их жизнедеятельности — токсинов.
Продукты, даже не имеющие видимых признаков порчи, могут содержать болезнетворные микробы и вызвать пищевые отравления. Возбудители пищевых отравлений чаще всего встречаются в пище животного происхождения: мясе, рыбе, молоке, консервах, утиных и гусиных яйцах и т.д.
Одно из первых мест среди пищевых токсикоинфекций занимают сальмонеллезы. В группу сальмонеллезов объединены разнообразные по клиническим проявлениям заболевания, вызываемые бактериями из рода сальмонелл. Заболевание может встречаться как в виде спорадических случаев, так и в виде вспышек. Сальмонеллы — мелкие подвижные бактерии, которые могут длительно сохранять жизнеспособность во внешней среде. Эти бактерии хорошо размножаются в пищевых продуктах при комнатной температуре, особенно в мясных и молочных, внешний вид и вкус продуктов при этом не изменяются. Наиболее частые пути заражения — пищевой и водный.
Губительной для сальмонелл является высокая температура: кипячение убивает их мгновенно. Установлено, что для уничтожения сальмонелл в мясе нужно варить его в течение 1 ч. При жарке мяса в духовке, где температура доходит до 160°С, внутри куска мяса она не превышает 68,5 °С. В мясе птицы сальмонеллы погибают, если мясо варить 1,5 —2 ч. Инфицирование сальмонеллами возможно при использовании воды, загрязненной сточными водами.
Инкубационный период чаще всего продолжается от 2 до З суток. При типичном течении заболевание развивается остро. Внешне у детей отмечаются бледность кожных покровов, сухой обложенный язык. Одновременно с этими симптомами возникают боли в животе, которые обусловлены развитием гастроэнтерита, гастроэнтероколита, в дальнейшем стул приобретает темно-зеленую окраску, типа болотной зелени. Первые признаки заболевания появляются через несколько часов после приема пищи и выражаются общей слабостью, болями в животе, тошнотой, рвотой. Выздоровление наступает через 1— 2 дня.
Довольно часто у детей возникают стафилококковые пищевые отравления. Источником заражения продуктов питания стафилококками являются люди, болеющие ангиной, тонзиллитом, гнойничковыми заболеваниями, иногда — животные, например больные маститом коровы. Пищевое отравление возможно и при употреблении вполне доброкачественных продуктов, если они разделывались на том же столе или разделочной доске, где перед 1 этим лежало зараженное мясо.
Санитарно-гигиенические требования к содержанию пищеблока и персоналу ДОУ
Кухня с подсобными помещениями размещается на первом этаже. Она должна иметь отдельный вход и площадь 21—46 м² (в зависимости от комплектности детского учреждения), В варочном помещении выделяют место для заготовочной и отделяют его от остальной части кухни стеклянной перегородкой. Потолки и стены в кухне покрывают белой масляной краской, а панели стен — глазурованной плиткой, удобной для мытья горячей водой с мылом и дезинфицирующими растворами. Полы выкладывают метлахской плиткой. Все окна и двери в кухне тщательно закрывают сеткой от мух, а у входа располагают решетки и скребки для чистки обуви. Кухню оборудуют электрическими или газовыми плитами с закрытыми горелками, титаном, двухгнездной раковиной для мытья кухонной посуды, столы, предназначенные для разделки мяса и рыбы, обивают листами из нержавеющей стали или оцинкованным железом. Если для разделки различных продуктов нет отдельных столов, то кухня должна иметь для каждого вида продуктов специальные доски из твердого дерева, хранящиеся в отдельных белых чехлах.доски по их назначению маркируют: «СМ» — сырое мясо, «ВМ» — вареное мясо, «СР» — сырая рыба, «ВР» — вареная рыба, «СО» — сырые овощи, «ВО» — вареные овощи, «ХЛ» — хлеб и т.д. На кухне надо иметь не менее 10 разделочных досок, не считая четырех запасных. Доски должны быть длиной 60 см, шириной 40 см, толщиной З см. для хлеба и теста доски делают больших размеров. После каждого употребления доски должны быть хорошо очищены, вымыты, ошпарены, высушены и только после этого можно убрать их в чехлы. Перед кулинарной обработкой необходимо проверить готовность и санитарное состояние инвентаря. Инвентарь и посуда должны быть исправными, чистыми и соответствовать своему назначению, виду продуктов. Нельзя, например, одним и тем же инвентарем обрабатывать сырые и вареные продукты. Кухонную посуду обычно комплектуют из нержавеющих сортов стали или дюралюминия. Для мытья посуды в кухне имеется отдельная ванна с подводом холодной и горячей воды. Посуду сначала очищают от остатков пищи, затем моют специально предназначенной для этого мочалкой или ветошью в теплой воде (температура около 50 °С) с использованием моющих средств, разрешенных органами санэпиднадзора («Бинго» и др.), затем обмывают чистой водой и обливают водой температуры 80 °С. Вымытую посуду просушивают на специальных полках или стеллажах и убирают в шкафы. При организации качественного, полноценного питания детей необходимо соблюдать санитарно-гигиенические правила, все помещения пищеблока использовать строго по назначению. Уборку их проводят обязательно с применением дезинфицирующих средств Персонал, работающий в пищеблоке, должен постоянно содержать в чистоте одежду, обувь, соблюдать санитарно-гигиенический режим на производстве, вовремя проходить медицинские осмотры, лабораторные обследования и делать предохранительные прививки. Особое значение имеет уход за руками. Руки работники кухни должны мыть с мылом и щеткой после каждого загрязнения, перед каждым приготовлением пищи.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Учись учиться, не учась! 10072 — 

источник
Ботулизм (лат. botulus) – это опасное инфекционное отравление, которое развивается на фоне попадания в организм человека ботулотоксина (ботулинический токсин, токсин ботулизма), возникающий вследствие бактерий Clostridium botulinum.
При попадании в продукты питания эти бактерии начинают активно размножаться. Отсутствие кислорода является благоприятным условием для их стремительного роста. В процессе выделяется ботулин – токсичное вещество, опасное для жизнедеятельности человека.
Болезнь протекает в острой форме, характеризуется нарушением работы центральной и вегетативной нервных систем. Отмечается паралич мускулатуры, возможно развитие тяжёлых осложнений, вплоть до летального исхода.
Причина ботулизма отравление ботулиническим токсином. Нейротоксин образуется бактерией Clostridium botulinum. Однако ботулизм не вызывает инфекции в истинном смысле этого слова. Потому что тяжелые симптомы вызывается не бактерия, а исключительно поглощением бактериального токсина. Поэтому это чистое отравление.
Ботулинический токсин блокирует передачу сигналов от нервов к мышцам. Это приводит к параличу. Ботулизм обычно возникает в результате ботулинического токсина типа А и В.
Наиболее опасные продукты питания, употребление которых чаще всего вызывает ботулизм:
- консервы и закатки;
- копчёная и вяленая рыба;
- колбасные изделия;
- мёд (в редких случаях).
Максимальный риск инфицирования несут продукты, приготовленные в домашних условиях. Основная причина недостаточная термическая обработка пищи, несоблюдение температурных условий последующего хранения.
Ботулин никак не проявляется в продукте: ни цветом, ни запахом. Определить, что продукт непригодный к употреблению очень сложно. Верный признак испорченного состояния консервированных банок – это вздутые крышки. Нельзя открывать такие банки и пробовать на вкус продукт.
Проявление первых симптомов ботулизма может проходить как в острой стремительной форме, так и постепенно с нарастающим характером. Важной отличительной особенностью патологии являются выраженные неврологические нарушения.
Инкубационный период ботулизма может составлять от 2 до 36 часов. Во время инкубационного периода, а также на протяжении всей болезни, инфицированный человек не заразен для окружающих.
Характерные симптомы ботулизма, как у взрослых, так и у детей:
- тошнота и рвота;
- резкие боли в животе;
- диарея;
- общее состояние слабости, отсутствие сил;
- сухость во рту (проблемы со слюноотделением);
- изменение голоса (появляется охриплость, изменяется тембр);
- нарушения в речи (теряется чёткость в произношении, речь становится неразборчивой и несвязной);
- желание откашляться;
- осложнённое дыхание, одышка;
- проблемы со зрением (в глазах двоится, не получается прочитать текст, появляется сетка, мерцание);
- выражение лица становится похожим на маску.
Часто начальный этап напоминает признаки простого отравления, что может привести к неправильной диагностики. Это повлияет на своевременность оказания медицинской помощи.
Важным отличительным признаком протекания ботулизма на ранней стадии является отсутствие повышения температуры в остром периоде. Любое другое отравление практически всегда сопровождается лихорадкой.
Выделяют 5 разновидностей ботулизма:
- Пищевой. Наиболее распространённый тип. Заражение происходит через продукты, в которых присутствует возбудитель ботулизма.
- Детский. Наблюдается у младенцев в возрасте до 6 месяцев. Инфекция попадает в организм ребёнка из-за несоблюдения правил гигиены (через пыль).
- Дыхательный. Человек заболевает в результате массивной атаки бактериями через воздух.
- Раневой. Заражение возникает через открытую рану на теле человека в результате контакта с инфицированной землёй.
- Неопределённый. Встречается в очень редких случаях, характеризуется невозможностью установить причину заражения.
Характерные симптомы детского ботулизма:
- плачет с хрипом;
- не держит головку;
- общее слабое состояние;
- расстройства желудка;
- проблемы с сосанием и глотанием.
Тяжесть болезни и выраженность симптомов принято делить на 3 стадии:
- Лёгкая (протекает до 3-х дней). Характеризуется слабыми признаками ботулизма, симптоматика нечёткая. Возможно незначительное нарушение зрения, небольшие изменения в голосе, опускание век, общая слабость.
- Средняя (длится 2-3 недели). Появляются все характерные симптомы заболевания, но проблем с дыхательной системой нет.
- Тяжёлая. Ввиду общего осложненного состояния организма (в том числе дыхательной системы) человек погибает в течение 2-3 суток, если не оказать своевременную медицинскую помощь.
При появлении первых признаков следует обратиться за медицинской помощью.
Диагностирование проводится с помощью специальных комплексных мероприятий. Важно отличить ботулизм от неврологических заболеваний со сходными признаками, а также от отравления ядом любого вида.
Собирается информация о факторах, предшествующих появлению симптоматики. В частности, употреблялись ли консервированные продукты либо вяленое мясо (рыба) домашнего приготовления.
Если первичное обследование проходит в домашних условиях, то больному и родственникам объясняется, чем опасен ботулизм. Особенно важно провести такую беседу, если больной отказывается от госпитализации.
В медицинском учреждении продолжается сбор анамнеза. Проводится лабораторная диагностика: собираются анализы для определения, есть ли ботулин в составе крови, моче, рвотной массе.
Также, если изначально был выявлен продукт, после которого могла возникнуть инфекция, то и его необходимо отдать в лабораторию для исследования. Установить, где был приобретён и приостановить последующие продажи во избежание вспышки заболевания.
Лечение ботулизма проводится только в стационарных условиях. При проявлении опасных симптомов необходимо вызвать бригаду скорой помощи.
Диспетчеру важно сообщить о подозрении на данное инфекционное поражение организма. Несмотря на то, что больной не является переносчиком инфекции, его госпитализируют в инфекционную больницу.
В стационаре проводятся комплексные мероприятия, направленные на выведение токсина из организма.
- если после употребления в пищу предполагаемого отравленного бактериями продукта прошло не больше 72 часов, то проводится промывание желудка;
- вводится сыворотка, призванная выводить ботулинические токсинные вещества. Если нет срочности в терапи, проводится аллергическая проба, так как препарат может вызвать острую непереносимость. Для подавления возможного анафилактического шока начинают вводить гормон Преднизолон;
- проводится симптоматическое лечение в зависимости от того, как проявляет себя заболевание;
- в случае осложнений функционирования дыхательных путей возможно подключение больного к аппарату искусственного дыхания;
- назначается терапевтическое лечение Лошадиным иммуноглобулином.
Сыворотка вводится в организм до лабораторного подтверждения диагноза: на основании общей оценки симптомов.
Характерным признаком вывода токсического вещества из организма является исчезновение сухости во рту. Затем исчезает неврологическая симптоматика.
Схема лечения предполагает назначение следующих лекарственных препаратов:
- дезинтоксикационная терапия (глюкоза, лактасоль);
- диуретики (мочегонные);
- цитопротекторы;
- левомицетин;
- ампициллин либо тетрациклины.
После проведения лечебных мероприятий и терапевтического курса, назначают ряд анализов. Пациент выписывается из стационара в течение 2 недель, но имеет обязательства продолжать проходить медицинский контроль по месту жительства.
Однако если выявлены остаточные явления, то профилактические мероприятия и контроль за состоянием должны проводиться до полного выздоровления.
Своевременное обращение за медицинской помощью не даёт болезни развиться и привести к непоправимым осложнениям. Однако до приезда бригады скорой помощи нужно оказать ряд мероприятий, способных облегчить состояние больного.
Такие действия целесообразны только тогда, когда приезд специалистов задерживается.
Первая помощь, которую можно оказать в домашних условиях, заключается в обильном тёплом питье и принятие активированного угля.
После того, как диагноз ботулизм был подтверждён , а симптомы и острая стадия болезни нейтрализованы, приходит время для применения терапевтического лечения. На этой стадии допускается использование средств народной медицины, но только в сочетании с прописанным курсом медикаментов.
Самое распространённое народное средство, помогающее быстрее справиться с ботулизмом, – это корица.
Способ приготовления: 1 ч.л. измельчённой корицы залить 1 стаканом воды, поставить на огонь. После закипания поварить 2-4 минуты, затем снять с огня и немного охладить. Такой отвар рекомендуется пить тёплым, допускается добавление небольшого количества сахара.
Среди травяных отваров и настоев выделяют:
Смертельно опасную болезнь легче не допустить, чем полностью лечить.
Основные принципы профилактики ботулизма:
- не приобретать консервы, закатки, солёную и вяленую рыбу домашнего производства у незнакомых людей;
- при самостоятельных заготовках на зиму учитывать все правила безопасного консервирования: добавлять уксус или лимонную кислоту, обрабатывать банки и крышки, хранить в тёмном помещении при температуре 2-6 градусов;
- не заниматься в домашних условиях закатыванием в банки продуктов, как мясо, рыба, зелень и грибы;
- не открывать и не пробовать закатки и консервы со вздутой крышкой;
- во время приготовления пищи отделять сырое от готового, держать разные разделочные доски для этих продуктов.
- правила личной гигиеной: мыть руки после похода на улицу, перед едой;
- совершать влажную уборку в доме, особенно если в семье есть маленький ребёнок;
- при наличии ранок и порезов на руках избегать прямого контакта с землёй.
В настоящее время существует комплекс вакцинаций от ботулизма, однако такие меры профилактики рекомендуются только для людей, находящихся в постоянном контакте с вредоносными бактериями.
На государственном уровне профилактика ботулизма осуществляется за счёт санитарных проверок заводов по производству консервированной продукции. Также подлежат контролю все складские помещения и магазинные полки. Не допускаются к продаже продукты, не прошедшие проверку по нормам изготовления и хранения.
В случае, если лечение начато вовремя, то риски серьёзных осложнений снижаются. Своевременное введение сыворотки для вывода токсичного вещества делает прогноз на выздоровление благоприятным.
Одним из наиболее тяжких осложнений заражения развитие воспаления лёгких, на фоне проблем с гипоксией. Самый страшный исход заболевания – это смерть человека. Случается в основном на фоне дыхательной недостаточности, также из-за анафилактического шока после введения сыворотки.
В случае отказа от лечения либо неправильной диагностики заболевания, риск летального исхода составляет около 60%. Если же профессиональная помощь была оказана вовремя, то вероятность смертности снижается до 6%.
Вспышки заболевания в развитах странах происходят редко, однако при каждом обращении важно определить источник заражения. Хоть сам человек и не является заразным для окружающих, возможно инфицированный продукт был взят в местах продажи с неправильными условиями хранения, что может привести к последующим заболеваниям.
Полное выздоровление может наступить только через 1-2 месяца. Лечение ботулизма – это долгий комплексный процесс.
источник