Вирус бешенства человечеству знаком с давних времен, и до XIX века укус инфицированного животного означал верную смерть. Благодаря французскому экспериментатору Луи Пастеру, мир получил вакцину от бешенства.
Каковы признаки бешенства и профилактика заболевания — расскажет портал MedAboutMe.
Вирус бешенства принадлежит группе миксовирусов из семейства Rhabdoviridae, род Lyssavirus.
Сведения о бешенстве содержатся во многих древних источниках: в греческих письменах, египетских свитках, в индийских Ведах. Знаменитый Корнелий Цельс назвал эту болезнь гидрофобией и в качестве лечения предлагал каутеризацию (метод прижигания раны раскаленным металлом).
Изучение вируса бешенства (научное название Rabies lyssavirus) началось в 1804 г., когда немецкий ученый Г.Цинке выяснил, что бешенство может передаваться другому животному посредством впрыскивания под кожу или в кровь частиц слюны инфицированной особи. В 1879 г. другой немецкий исследователь Кругельштейн писал в своих заметках, что вирус локализуется в нервной ткани. В 1887 году румынский бактериолог В. Бабеш выявляет в нервных окончаниях головного мозга инфицированных животных необычные элементы, а в 1903 г. итальянский патолог А. Негри дополнил находку Бабеша диагностическим комментарием, и официально с 1950 г. найденные ими элементы стали называться тельцами Бабеша-Негри.
Самой яркой страницей в изучении бешенства следует назвать сотворение вакцины французским микробиологом Луи Пастером. Много лет ученый отдал на попытки выделить возбудитель Lyssavirus и размножить его в лабораторных условиях. В 1885 г. на основе высушенного мозга зараженных кроликов он создает вакцину, и первое испытание антирабической прививки выпало на долю 9-летнего мальчика, покусанного бешеной собакой. Поскольку в те времена укус бешеного животного неизменно приводил к летальному исходу, то Пастер рискнул после вакцинации мальчика ввести ему еще и вирулентный вирус бешенства, чтобы подтвердить предположение о выработке иммунитета. «Подопытный» пациент выжил, а Пастер получил мировое признание.
Когда вакцинация против бешенства была поставлена на поток, появились случаи смерти пациентов, которым вводили прививку. Эти факты заставили научное сообщество засомневаться в лекарственном эффекте вакцины Пастера. Помог французскому исследователю молодой медик из России Н.Ф. Гамалея, представлявший в Париже Общество русских врачей. Гамалея стал добровольцем в экспериментальных опытах Пастера, чтобы доказать безопасность прививки от бешенства. Именно ему, молодому врачу, стало очевидно, что смертность среди привитого населения была связана с поздним обращением за вакциной. Вирус бешенства спустя определенное количество дней поступает в нервные центры и в таком случае вакцина бессильна.
В 1903 году П.Ремпенже, сотрудник пастеровского института во Франции, доказал, что возбудитель бешенства — не бактерия, как думали до того, а вирус.
После укуса инфицированной особи инкубационный этап может растянуться до трех месяцев и более — протяженность его зависит от места укуса. Самая недолгая инкубация отмечается, когда укус пришелся на верхние конечности, голову и лицо.
Признаки бешенства разграничиваются в соответствии с фазами заболевания.
Длится от одного до трех дней. Инфицированный чувствует дискомфорт в месте укуса — это могут быть чес, жжение, гиперестезия кожи, тянущие боли, возможно воспаление и тогда место укуса опухает и краснеет. Если укус локализован на лице, то отмечаются галлюцинации зрительного и обонятельного характера. Температура субфебрильная. В этой фазе наблюдаются депрессивные состояния, тревожность, необъяснимый страх, иногда сильная раздражительность. Больной теряет аппетит, становится замкнутым, апатичным, у него нарушается сон, так как снятся кошмары.
Апатия сменяется возбуждением, дыхание делается шумным, человек дышит судорожно и часто короткими вдохами. Самый яркий признак бешенства — гидрофобия: когда больной пьет воду, то глотательные мышцы непроизвольно сокращаются. Со временем даже звуки воды из-под крана или упоминание о воде вызывают сильные сокращения гортани и глотки. Реакции на все возможные раздражители обостряются, возможны судороги из-за яркого света, сильной воздушной струи, громких звуков. Зрачки глаз расширенные, взгляд фокусируется в одной точке, отмечается экзофтальм (выпячивание глазного яблока), пульс учащенный, наблюдается интенсивное слюнотечение, потливость. Приступы возбуждения переходят в буйство и даже вспышки бешеной агрессии, когда больной способен укусить и даже ударить. В моменты прояснений к человеку вновь возвращается адекватное поведение. Вкупе с помраченным сознанием наблюдаются галлюцинации. На пике одного из буйных приступов вероятна остановка дыхания или сердца. Если человек не умирает, то через два-три дня наступает третья фаза.
Паралич мышц, конечностей. На этом этапе следует заторможенность двигательных, а также чувствительных функций, исчезают приступы и судороги, уходит гидрофобия. Со стороны может показаться, что состояние человека улучшилось, но на деле это предсмертные симптомы. У больного отмечается гипотония, тахикардия, температура подскакивает до 40-42°C, и в течение суток человек умирает от паралича дыхательного центра или остановки сердца.
Болезнь длится в среднем в интервале от пяти до восьми дней.
У детей инкубационный период короче, заболевание может начаться со второй или третьей стадии, гидрофобия уходит, наличествуют сонливость, депрессия, летальный исход возможен уже на вторые сутки. Иногда встречаются менингоэнцефалитические, паралитические и бульбарные формы болезни.
Актуальная профилактика бешенства — вакцинация. Стоит помнить, что своевременность прививки гарантирует ее успешное воздействие. Курс антирабических прививок рекомендуется проводить как можно быстрее. Пострадавшим от укуса бешеного животного следует незамедлительно прибыть в травмпункт, прививки от бешенства на территории России делают бесплатно, вне зависимости от наличия полиса ОМС.
Для иммунизации используется современная вакцина, введение которой не вызывает серьезных осложнений, но дает мощный иммунитет против бешенства. Антирабический курс представляет собой 6 уколов в плечо.
Кроме того, профилактика бешенства заключается в вакцинации домашних, а также сельскохозяйственных животных, в отслеживании природных очагов бешенства и т. д.
источник
Контакт с животными не всегда безопасен для человека. Нередко бывает, что ребенка или взрослого кусает собака, царапает кошка и так далее. Вместе с явными признаками нападения (синяки, царапины, раны, подобные травмы) фиксируются и другие, более серьёзные, осложнения. Например, заражение вирусом бешенства. Если это произойдёт, пострадавший может надолго потерять работоспособность, а в особо сложных случаях – и умереть. Предотвратить грозные последствия поможет вовремя сделанная прививка от бешенства человеку, контактировавшему с инфицированным животным.
Бешенство – это вирусное заболевание, передающееся через слюну (обычно укусы) и несущее серьёзную опасность для человека. Кроется она в том, что вирус через кровь либо слизистую попадает в центральную нервную систему. Вспыхивает воспалительный процесс, очагом которого является серое вещество головного мозга. По статистике, чаще всего человек рискует заразиться бешенством от бегающих собак. Источником становится домашнее или бездомное животное.
Главными переносчиками инфекционного агента бешенства выступают животные. Для его распространения в организме хватит, чтобы слюна инфицированного существа попала на повреждённый кожный покров. Это могут быть области укуса, другие открытые раны либо слизистая.
Инкубационный период с момента попадания вируса в организм до его активного воздействия составляет 1-3 месяца. В некоторых случаях появление первых признаков заболевания может начаться раньше (на 12-й день) или позже (спустя год).
Первое, что должно насторожить потенциального больного, – возникновение неприятных ощущений в области укуса (например, если болит повреждённая рука). Так как инкубационный период растягивается до нескольких месяцев, рана к этому времени может уже зарубцеваться.
Почти одновременно с локальным дискомфортом повышается температура тела. Как правило, она достигает 37,2-37,3 0 С и сопровождается эмоциональными изменениями – тревогой, страхом, депрессией. Впоследствии больной чувствует стеснение в груди, учащение дыхания и сердцебиения. Одним их ярчайших признаков бешенства выступает боязнь воды (называется гидрофобией).
В большинстве случаев данная клиническая картина длится от 2 до 7 дней. После наступает ухудшение самочувствия: галлюцинации, бред, паралич мышц и так далее. На последнем этапе возникает паралич дыхательных мышц, удушье и, как следствие, смерть.
В отдельных случаях сроки и выраженность симптомов могут меняться. Характер протекания бешенства в каждом конкретном случае предугадать невозможно, поэтому так важно провести иммунизацию максимально быстро после укуса.
Первый вакцинный препарат против бешенства, разработанный специально для людей, был официально зарегистрирован в 1885 году. Авторство принадлежит микробиологу из Франции Луи Пастёру. Он поставил перед собой задачу изобрести средство, которое могло бы заставить организм вырабатывать защитные антитела. После года изысканий был найден состав вакцины против бешенства, которую можно было использовать как профилактическую. В результате выпуска первых партий медикамента в 1886 году удалось существенно сократить смертность населения от заражения этим вирусом.
Следует отметить, что за сто с лишним лет существования вакцины необходимость в ней не уменьшилась. Связано это с несколькими факторами:
- отсутствие эффективной методики лечения уже проявившегося заболевания;
- вирус распространён во всех странах, вне зависимости от климата;
- раскладка вакцины в локациях большого скопления диких зверей не гарантирует их безопасность;
- предугадать вероятность заражения невозможно;
- бешенство часто заканчивается смертью.
В медицине используется два типа вакцин для людей.
- Культуральная антирабическая (то есть противодействующая бешенству) вакцина (сокращённо – КАВ) – инъекции по 3 мл препарата вводятся под кожу в области живота в переднюю его стенку. В последнее время из-за низкой эффективности прививочного средства его применяемость в медицине сократилась.
- Концентрированная (поскольку применяется лиофилизат) культуральная антирабическая вакцина (сокращённо – КоКАВ) – более эффективное лекарство, которое постепенно вытесняет с рынка КАВ. Внешне представляет собой сухой порошок, который разводят для инъекций. Уколы делаются внутримышечно, по 1 мл препарата в дозе.
Обязательно курс лечения должны пройти те, кто часто контактирует с дикими либо больными животными. Прежде всего, это касается охотников, ветеринаров, лесников. Не отнесённым в специальную категорию необходимо сделать инъекцию в следующих случаях:
- при повреждении кожи заражённым животным – через царапину, укус, попадание слюны непосредственно на слизистую;
- при повреждении кожи любым предметом, на который попала слюна заражённого зверя;
- если укус пришёлся на одежду, но кожа заметно повреждена;
- если на 5-е…7-е сутки после укуса нападавшее животное постигла смерть;
- если раны нанёс представитель дикой фауны.
Контакт с недружелюбным животным не всегда предполагает последующую вакцинацию. В частности, инъекции не делают в следующих случаях:
- в момент нападения кожа была защищена одеждой и не пострадала;
- напавшее животное не погибло спустя десятидневный срок;
- питомец защищён от бешенства прививкой.
В соответствии с нормативами МОЗ средства для иммунизации против бешенства для человека должны иметься в каждом государственном медицинском учреждении – в больницах, фельдшерско-акушерских пунктах, амбулаториях, поликлиниках. В городской черте пострадавшему необходимо обратиться в ближайшее хирургическое отделение либо травмпункт. Сельским жителям провести необходимые манипуляции могут в ближайшем пункте медицинской помощи.
Всего десятилетие назад нападение больного бешенством либо дикого животного сопровождалось неприятным визитом в больницу. В ходе оказания первой медицинской помощи пострадавший получал 40 уколов в живот. Сегодня процедура значительно упростилась. Инъекции делают в мышцу плеча либо ягодицы. Количество и частота уколов зависят от причины обращения: уже случившееся нападение или профилактика заболевания.
Схема 1. После нападения животного.
Если после нападения бешеного животного человек обратился за медицинской помощью, врачи сразу уточняют, были ли сделаны профилактические прививки. При их отсутствии выбирают схему, которая направлена на установление стойкого иммунитета к вирусу. Для этого больному назначается график прививок по принципу 1-3-7-14-30-90:
- первая инъекция – при первом обращении в медучреждение;
- вторая – на 3-й день после укуса;
- третья – спустя одну неделю;
- четвёртая – по окончании второй семидневки;
- пятая – на 30-й день после укуса;
- завершающая инъекция делается спустя 3 месяца после нападения носителя вируса.
Схема 2. Нападение на ранее вакцинированного человека.
В случае если контакт с носителем вируса произошел в течение 12 месяцев после профилактической инъекции, пострадавшему назначают дополнительные уколы. Они укрепляют иммунитет, подпитывая действие предыдущего цикла прививок. В этом случае больному необходимо посетить врача и сделать инъекции в соответствии с инструкцией по применению:
- первую – в течение нескольких часов после нападения;
- вторую – на 3-и сутки после происшествия;
- третью – спустя 7 дней.
Схема 3. Профилактическая вакцинация
Назначается людям, входящим в группу риска заражения. Она проводится вне зависимости от того, успел ли человек пойти на контакт с потенциальным носителем вируса. Прививка от бешенства делается в следующем порядке:
- первая инъекция – в день обращения в медицинский центр;
- второй укол – через неделю после первого;
- третий – на 30-й день;
- ревакцинация – спустя год после первого обращения;
- последующие инъекции делаются с частотой раз в три года.
Если прививки от бешенства были сделаны с профилактической целью, и пациент своевременно прошел все этапы лечебной схемы прививок для незаражённого человека, действие препарата сохраняется в течение трёх лет. Повторять процедуру раньше окончания этого срока требуется лишь в случае прямого контакта с инфицированным животным.
Для надёжной защиты от бешенства при проведении вакцинации необходимо придерживаться ряда требований. Их нарушение может привести к ослаблению действия препарата и возникновению побочных эффектов после прививки.
- Запрет на употребление алкоголя в любых формах и количестве. Нарушение этого правила может стать причиной возникновения у больного приступов эпилепсии, повышенной чувствительности к внешним раздражителям, нервным припадкам.
- В первые сутки после укола нельзя контактировать с водой.
- Необходимо предотвратить переохлаждение и перегрев тела.
- Имеются противопоказания к длительному нахождению под прямыми солнечными лучами.
После введения вакцины для профилактики заболевания начинается процесс формирования специфических антител. Если в это время на область инъекции попадёт вода, эффективность такого процесса может снизиться. Результатом этого может стать и аллергическая реакция. Она выражается повышенной температурой, ознобом, общей слабостью.
Как и любой другой медицинский препарат, вакцина против бешенства может вызывать побочные реакции. Даёт ли это право говорить о том, что она вредна? Нет. Ведь её полезность превосходит риск развития негативных последствий и их интенсивность.
К наиболее частым проявлениям воздействия на организм относятся:
- дискомфорт в месте укола – зуд, отёк, покраснение, уплотнение;
- болевые ощущения в суставах, мышцах, животе;
- слабость и головокружение;
- рвота.
Гораздо реже диагностируются отёк Квинке и крапивница. По статистике, вакцинация от бешенства вызывает побочные реакции не более, чем у 3 % людей. При этом следует понимать, что заболеть от вакцины самим бешенством невозможно.
Появление первых признаков негативных последствий от сделанной прививки должно сопровождаться визитом больного к лечащему врачу. Для устранения слабых проявлений аллергической реакции на вакцину назначаются нестероидные либо антигистаминные противовоспалительные препараты. К первым относятся кетапрофен, диклофенак и прочие, ко вторым – тавегил, супрастин и другие.
При несвоевременном обращении больного к врачу после контакта с заражённым животным, а также в тех случаях, когда укус признан особо опасным, врач, помимо вакцины, назначает пациенту гетерологический иммуноглобулин. Действие этого препарата направлено на усиление иммунитета к вирусу бешенства в кратчайшие сроки.
По количеству и характеру побочных реакций иммуноглобулин считается более опасным, нежели другие лекарства. Связано это с тем, что в его формулу входит животный белок, который воспринимается человеческим организмом как чужеродный. В результате, примерно у пятой части больных наблюдаются аллергические реакции и другие неприятные последствия:
- анафилактический шок – наблюдается редко, однако может привести к летальному исходу;
- сывороточная болезнь – клиническая картина напоминает аллергическую реакцию, в некоторых случаях симптомы проявляются более ярко, а лечение вызывает осложнения.
В связи с большим риском для больных введение иммуноглобулина должно проводиться исключительно медицинским специалистом в больнице. При этом кабинет обязательно должен быть оборудован техникой, необходимой для интенсивной терапии.
Снизить риски возникновения побочных негативных эффектов можно, если использовать вместо животного препарата его человеческий аналог – гомологический иммуноглобулин. Как показывает практика, он реже вступает в конфликт с иммунной системой больного и действует гораздо эффективнее.
источник
Прививка от бешенства – это спасение для человека. Только прививка может надежно защитить от вируса и поможет сохранить жизнь пострадавшему. Несмотря на возможные побочные реакции от вакцинации, ее должны пройти все люди, укушенные больным животным, независимо от пола и возраста.

- В случае укусов, царапин или ослюнения кожи и слизистых оболочек бешеными животными.
- Если целостность кожных покровов нарушена предметами, помеченными слюной бешеных животных.
- В случае, когда бешеное животное покусало человека через одежду и наблюдаются явные нарушения кожи.
- При ситуации, если напавшее животное погибло через 5-7 дней после укуса.
- При укусах диких животных.
Также особое внимание к вопросу вакцинации от бешенства стоит уделить людям, профессия которых предполагает взаимодействие с дикими или больными животными. Выделяют такие специальности: лесник, ветеринар, охотник.
Ситуации, при которых вакцинацию против бешенства не делают:
- Если уксус произошел через плотный слой одежды, и кожа не была повреждена.
- В случае если по истечении 10 дней после укуса, животное совершившее нападение осталось здоровым.
- Если животное привито от бешенства.
Если человек стал жертвой больного животного, первое что необходимо сделать – постараться успокоиться, и как можно быстрее добраться до медицинского учреждения.
Неотложная помощь в случае нападения больного животного:
- Сразу же после укуса рану промойте теплой водой с использованием хозяйственного мыла. Щелочь, содержащаяся в мыле, разрушает вирус бешенства, который возможно попал в рану. Также мыльный раствор отлично вымывает слюну животного и грязь.
- Обязательно обработайте поврежденные кожные покровы антисептиком. Для этих целей хорошо подходит йод, зеленка или раствор марганцовки.
- Нанесите на рану антибактериальную мазь.
- После такой тщательной обработки, рану покройте стерильной марлевой повязкой.
- Получив первую скорую помощь, постарайтесь как можно быстрее добраться до кабинета врача.
Очень важно знать, напавшее животное больно бешенством или нет? Чтобы это определить, необходимо знать некоторые признаки бешенства у животных:
- животное неестественно спокойное или наоборот проявляет признаки немотивированной агрессии;
- животное забивается в темные углы;
- наблюдается обильное слюноотделение и вываливается язык;
- животное ест несъедобные предметы и категорически отказывается пить воду;
- если собака бешеная, то она не лает, а только воет или скулит.
Современный метод вакцинации от бешенства более простой, нежели был десять лет тому назад. Существует несколько схем постановки привиок, которые применяются в зависимости от ситуации.
Если на человека напало животное, зараженное бешенством, то используется следующий график вакцинации:
- прививка делается сразу же после обращения пострадавшего к врачу;
- еще одна прививка ставится на 3-й день;
- по окончанию первой недели после укуса больного животного;
- на 14-й день;
- прививка на 30-й день;
- последняя делается на 90-е сутки после укуса.
Такая схема вакцинации против бешенства обеспечивает образование наиболее стойкого иммунитета.
Пациент, получивший прививку от бешенства не более 1 года назад, в случае нападения больного животного проходит дополнительную вакцинацию, осуществляемую по несколько иному графику:
- одна прививка в день, когда произошло нападение животного;
- прививка на 3-й день;
- и еще одна через 7 дней.
Лицам, входящим в группу риска (ветеринары, лесники) рекомендована профилактическая вакцинация, которую проводят по специально установленному графику, независимо от того, было нападение больного животного или нет. Схема прививок выглядит следующим образом:
- прививка в день обращения;
- еще одна через 7 дней;
- прививка на 30-й день;
- через год проводится первая ревакцинация;
- и затем один укол вакцины каждые три года.

- КАВ – культуральная антирабическая вакцина (Рабивак). Препарат вводится подкожно в переднюю стенку брюшной полости. Одна доза составляет 3мл.
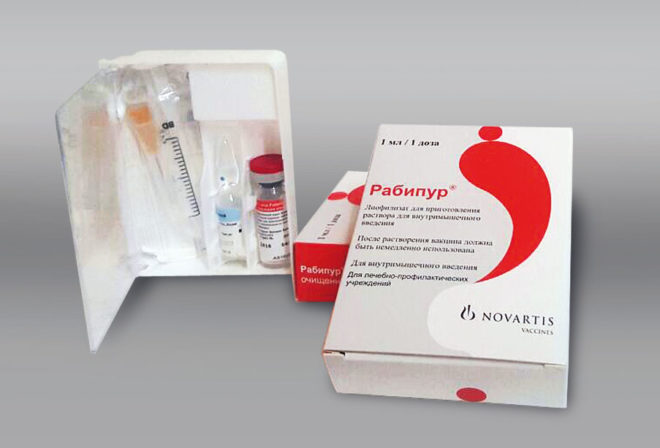
- КоКАВ – концентрированная культуральная антирабическая вакцина (Рабипур). Она обладает большей эффективностью. Вакцина очищенная, инактивированная, предназначена не только для лечения бешенства, но и для профилактики болезни. Препарат выпускается в виде сухого порошка, для приготовления инъекций. Вакцину вводят только внутримышечно, и одна доза составляет всего 1 мл.
На выработку антител против вируса бешенства оказывать негативное влияние могут некоторые лекарственные средства:
- Препараты, действие которых направлено на укрепление иммунитета.
- Лекарственные средства химиотерапии.
- Препараты, назначаемые при лучевой терапии.
- Глюкокортикостероиды.
Решение о прекращении приема данных лекарственных препаратов принимает лечащий врач.
Всегда существует риск возникновения побочных эффектов после введения вакцины. Потому прививку от бешенства не рекомендовано делать в случае:
- Беременности (независимо от сроков).
- Обострения хронических заболеваний.
- Наличия у пациента онкологических заболеваний.
- Выявления аллергических реакций на ранее проведенную вакцинацию.
- Индивидуальная непереносимость на отдельные компоненты вакцины.

- Зуд кожных покровов.
- Значительная припухлость в месте укола.
- Увеличение лимфатических узлов.
- Повышение температуры тела до 38,0°С.
- Общая слабость
- Головные и мышечные боли.
Также побочные эффекты от вакцинации против бешенства могут проявляться в более тяжелой форме:
- Появляется ломота в суставах.
- Присутствует лихорадочное состояние.
- На коже появляется крапивница.
- Особо тяжкие случаи могут сопровождаться нарушениями вегетативной системы.
- Отек Квинке.
Наиболее опасным последствием от введения вакцины против бешенства является анафилактический шок. Эта мгновенная аллергическая реакция способна привести к смерти человека.
После того как человеку сделают прививку против бешенства, очень важно придерживаться определенных правил и требований:
- Категорически недопустимо употребление алкоголя. Игнорирование этого правила может привести к нервным припадкам, возникновению особой чувствительности к различным внешним раздражителям, возможным приступам эпилепсии.
- Нельзя перегреваться или наоборот переохлаждаться.
- Нельзя находиться долгое время под прямыми солнечными лучами.
- Категорически запрещено мочить место введения вакцины.
В первый день после проведения вакцинации нельзя контактировать с водой вообще. Под воздействием влаги, риск возникновения аллергических реакций увеличивается в разы. Контакт с водой, в первые сутки после укола вакцины, может спровоцировать повышение температуры тела, возникновение общей слабости и озноба.
О важности вакцинации против бешенства и ее возможных последствиях в видео.
Проведение вакцинации от бешенства после укуса животного – это очень важное мероприятие, способное обезопасить человека от этого серьезного смертельного недуга. Если своевременно не предотвратить распространение вируса, человек умирает в течение десяти дней.
источник
Первые сообщения об этой болезни имеются в кодексе законов Вавилона, произведениях древних греков, в частности Аристотеля. Даже название Rabies, Lyssa отражают главный клинический признак болезни и переводится как «неистовство», безумная ярость. Врачи древности сумели определить передачу болезни через слюну «взбесившихся» собак.
В I веке до н.э. Корнелий Цельс дал болезни название, сохранившееся до наших дней, — гидрофобия, и предложил в целях лечения проводить каутеризацию (прижигание места укуса раскалённым железом).
В 1804 г. немецкий врач Г. Цинке доказал, что бешенство можно переносить от одного животного к другому путём введения в кровь или под кожу слюны бешенного животного.
Кругельштейн в 1879 г. выявил локализацию вируса бешенства в нервной ткани. Он писал: «Если ядом слюны инфицировать нервной окончание, то оно, насытившись, передаст затем яд вдоль симпатических нервов спинному мозгу, а от него он достигнет головного мозга» [2].
В 1887 году Бабеш обнаружил в протоплазме нейронов головного мозга бешеных животных особые включения. А Негри в 1903 году придал им диагностическое значение, и с 1950 года их стали называть тельцами Бабеша – Негри; они являются конгломератами скоплений вирусной и внутриклеточной материи [1].
Разработка вакцины против бешенства стала триумфом науки и сделала Луи Пастера (Pasteur L., 1822-1895) всемирно известным человеком. Ещё при жизни ему поставили памятник в Париже. Существует легенда, что в детстве будущий ученый увидел человека, укушенного бешеным волком. Маленького мальчика очень потрясла страшная картина прижигания места укуса раскаленным железом [2].
Несколько лет у Пастера ушло на безрезультатные усилия выделить возбудитель. Потерпели неудачу и попытки размножения возбудителя бешенства в условиях in vitro. Перейдя к экспериментам in vivo, Пастеру и его сотрудниками (Э. Ру, Ш. Шамберлан, Л. Пердри) удалось к 1884 году получить «фиксированный вирулентный фактор бешенства». Следующим этапом создания вакцины стал поиск приёмов, ослабляющих возбудитель бешенства. И к 1885 году вакцина против бешенства была создана и успешно предотвращала развитие заболевания у лабораторных животных.
Но когда Пастер все-таки создал вакцину, он долго не решался проверить эффективность антирабической вакцины на людях. Первые испытания антирабической вакцины на человеке произошли неожиданно: 4 июля 1885 года в лабораторию Пастера был доставлен 9-летний Жозеф Мейстер с множественными укусами бешеной собаки. Мальчик был обречён и поэтому учёный решился применить своё изобретение. Более того, после вакцинации Пастер ввёл пациенту ещё более вирулентный вирус, чем вирус бешенства уличных собак. По мнению учёного, такой приём давал возможность проверить иммунитет, вызванный вакцинацией, либо существенно ускорить смертельную агонию (если бешенство бы не удалось предотвратить). Мальчик не заболел [3].
С этого момента слава Пастера пошла по всему миру. В разных странах начали открываться пастеровские станции, где делали прививки от бешенства, сибирской язвы и куриной холеры. Об успешном начале вакцинации людей Пастер доложил на заседании Французской академии наук и Академии медицинских наук 27 октября 1885 года. Председательствующий на заседании физиолог А. Вюльпиан тут же поставил вопрос о немедленной организации сети станций для лечения бешенства с тем, чтобы каждый человек мог воспользоваться открытием Пастера.
Первоначально Пастер был убеждён в необходимости централизовать антирабическую деятельность в едином международном центре. Поэтому в его институт во Франции стали приезжать больные из разных стран мира, в том числе и из России. Первая половина 1886 года стала самой тяжёлой для Пастера, поскольку смертность пациентов, прибывших в Париж из российских губерний, была удручающей и доходила до 82%, несмотря на интенсивный курс вакцинотерапии. Ближайшие соратники и ученики Пастера (Э. Ру, Ш. Шамберлан, Л. Пердри) прекратили своё участие в прививочной деятельности, считая, что вакцина против бешенства ещё недостаточно изучена [3].
Отсутствие у Пастера врачебного образования делало его при малейших неудачах объектом безжалостной критики. Кроме того, вакцина против бешенства Пастера входила в противоречие с общепринятыми в медицине идеями: врачам было непонятно, как вакцина, введённая уже после заражения, могла оказывать эффект.
Большую поддержку (нравственную и научную) Пастеру оказал в этот период молодой русский врач, командированный в Париж Обществом русских врачей, Николай Фёдорович Гамалея. Он добровольно подверг себя интенсивному курсу прививок против бешенства, тем самым подтвердив безопасность вакцины для человека.
Именно наш соотечественник обратил внимание Пастера на то, что все случаи смерти среди вакцинируемых статистически укладываются в срок после 14-го дня с момента укуса. Позднее Гамалея Н.Ф. писал: «Я предположил, что предохранительные прививки могут уничтожить только яд, не дошедший к нервным центрам, и бессильны против того, который уже находится в последних» [3].
Пастер увидел, что нельзя обойтись одним на вес мир пастеровским институтом, поэтому он согласился на открытие пастеровских станций в других странах и прежде всего способствовал учреждению Одесской (открыта в мае 1886 г.)
Как и любое новое биологическое средство, прививки против бешенства не были лишены некоторых недостатков и Пастеру самому пришлось столкнуться с поствакцинальными осложнениями. Пастер первым указал на ведущую роль самого организма человека (а не вакцины) в поствакцинальном осложнении, а также выделил ряд дополнительных неспецифических раздражителей: употребление алкоголя на фоне вакцинации, переутомление, инфекционные заболевания и др.
В 1903 г. сотрудник института Пастера в Париже П. Ремленже установил, что возбудителем бешенства является не бактерия, а фильтрующийся вирус, обладающий свойством облигатного паразита.
Живая Пастеровская вакцина применялась в течение многих лет. Так, например, в СССР — до 1925 г., во Франции — до 1948 г. Сам Пастер не считал живую вакцину совершенной и в 1887 г. в «Письме о бешенстве», адресованном редактору журнала «Анналы Института Пастера», говорил о перспективности разработки инактивированной вакцины [3].
О бешенстве писали поэты. Так, предположительно за 8 или 10 веков до н. э. легендарный греческий поэт Гомер в своей «Иллиаде» устами Тевкра называет Гектора бешеной собакой. В одной из своих поэм выдающийся поэт Востока Низами отмечает: «Счастлив тот, у кого сомкнуты уста, только у бешеной собаки свисает язык».
По Плутарху, бешенство и лепра появились в Италии за 100 лет до христианского летоисчисления.
В XVIII и XIX столетиях, вероятно, благодаря повышению социально-экономического значения повсеместных эпизоотии бешенства наблюдается особый интерес к изучению этой болезни. За рубежом и в России до 1785 г. было опубликовано более 300 сочинений о бешенстве (Д. Самойлович, Н. Я. Озерецковский). Д. Самойлович высказывал твердое убеждение о заразительности бешенства и опровергал мнение о возможности спонтанного возникновения этого заболевания: «В условиях нашего весьма холодного климата сия болезнь отнюдь сама собой не может никогда возродиться».
До последней четверти XIX века человечество оставалось беспомощным как в предупреждении, так и в лечении этого неизбежно смертельного заболевания. Вместе с тем в литературе были сообщения примерно о 400 будто бы излечивающих средствах (Н. Ф. Гамалея). Вряд ли найдутся какие-либо лекарственные и нелекарственные средства, такие, как «русская баня» или погружение в холодную воду, которые не были бы испытаны для этой цели.
К началу XX века в ряде стран Европы (Англия, скандинавские страны, Швейцария) бешенство не регистрировалось, что было результатом успешных профилактических мероприятий. Однако в период двух мировых войн и после них заболеваемость этой инфекцией вновь повсеместно выросла [4].
Библиографический список
Груздев, К. Н. Бешенство животных [Текст]: практическое руководство / К. Н. Груздев, В. В. Недосеков – М.: Аквариум ЛТД, 2001. – 303с.
источник
Схема прививок от бешенства для человека: как проводят вакцинацию в профилактических целях и в случае укуса животного?
Бешенство можно назвать одним из серьёзнейших смертельных инфекционных заболеваний, получивших распространение по всему земному шару. И если пострадавший от болезни не получит своевременную помощь, то высока возможность летального исхода. Именно поэтому эта статья будет посвящена графику вакцинации от бешенства и его особенностям.
Стоит начать с того, что антирабической вакциной называют особый медикамент, который способствует выработке иммунитета к вирусу бешенства.
Показаниями к применению вакцины являются:
- лечебно-профилактические вакцинации лиц, работа которых связана с отловом и дальнейшим содержанием безнадзорных животных;
- а также профилактические иммунизации людей, подверженных высокому риску инфицирования бешенством (например, охотники, лесники, ветеринары, егеря, таксидермисты и так далее).
Все вышеперечисленные категории людей должны прививаться от бешенства в обязательном порядке. Однако антирабическая вакцина, как и любой медицинский препарат, имеет свои противопоказания.
Прививку нельзя ставить лицам с:
- аллергической реакцией на антибиотики;
- негативным откликом на предшествующую вакцинацию, который вызвал отёки или сыпь;
- обострением инфекционных (или неинфекционных), а также хронических заболеваний и при беременности.

График, схемы и дозы прививаний для детей и взрослых не имеют различий. Вакцина от бешенства не требует никакой особой подготовки к ней со стороны прививаемого. Единственное – желательно иметь вакцинанту хорошие анализы и удовлетворительное состояние здоровья.
В течение двух недель после инъекции пациенту следует забыть про алкоголь. Дело в том, что спиртные напитки могут сильно ослабить иммунную систему, снижая эффективность антирабической иммунизации и вызывая множество побочных эффектов.
Человеку могут вводить как живую, так и мёртвую вакцину от бешенства. Разница в том, что первые действуют куда более эффективно. А вторые рекомендованы лишь в случаях, когда живая вакцина несёт опасность для здоровья пациента.
Схема обычной профилактической иммунизации такова:
- первичная иммунизация проводится в первый, седьмой и тридцатый день (по одному миллилитру вакцины);
- первая ревакцинация ставится через один год (по одному миллилитру, однократно);
- все остальные иммунопрофилактики проводят через каждые 2-3 года (опять же, по одному миллилитру, разово).
В случаях наличия ссадин, укусов или царапин, причинённых домашним (и сельскохозяйственным) животным, вакцинация начинается немедленно по следующей схеме:
- первый день;
- третий день;
- седьмой день;
- четырнадцатый день;
- тридцатый день;
- и девяностый.
Средство в этом случае также вводится по одному миллилитру. Лечение не назначают, если не было прямого контакта с заражённым бешенством животным.
Особого внимания требуют случаи:
- укусов, полученных от диких животных, различных грызунов или летучих мышей;
- глубоких и множественных ран;
- а также укусы в области головы и лица, кистей рук или шеи.
Тогда проводится немедленное комбинированное лечение, индивидуально назначенное врачом. В первую очередь обкалываются места укусов и повреждений (с целью торможения распространения инфекции по организму).
После инъекции может иметь место припухлость и покраснение в месте ввода препарата. Со временем оно проходит. Когда ведётся разговор об антирабических вакцинах, нужно понимать, что это отнюдь не безобидная сыворотка.
Задача данного лекарства – бороться с одним из наиболее опасных (грозящих летальным исходом) зоонозных инфекций. В состав вакцины включены достаточно сильные компоненты, оказывающие отягчающее влияние на органы человека.

Благодаря развитию современной медицины удалось снизить число необходимых вакцинаций с сорока до шести.
Однако все их необходимо провести в строго определённые дни, не пропуская ни единой прививки. Нельзя забывать: халатность в данном случае может стать причиной летального исхода.

Перед каждой процедурой врач осматривает пациента, отслеживая появление любых негативных симптомов. Нарушение сроков иммунизации антирабической вакциной чревато снижением её эффективности.
Действенность препарата была исследована лишь в случаях строго соблюдения графика вакцинопрофилактики. Человек, пропустивший сроки прививания, должен как можно скорее обратиться к врачу. Только специалист даст нужные рекомендации и скорректирует схему вакцинации.
Обычно в таких случаях проводится определение текущего статуса иммунной системы прививаемого. Полученные результаты определяют курс дальнейшего лечение и его корректировку.
Каждая вакцина от бешенства обладает своим сроком действия. Зарубежные препараты в среднем эффективны около двух или трёх лет. А многие отечественные способны сохранять эффективность не более года.
В Российской Федерации для иммунизации населения от бешенства используется антирабическая вакцина под названием Кокав. Это концентрированный и очищенный препарат, выпускаемый предприятием «Микроген» – лидером среди отечественных производителей вакцин.
Состав вакцины Кокав включает в себя:
Уже после четырёхкратной вакцинопрофилактики этим препаратом организм вырабатывает необходимое количество антител для защиты от бешенства. А иммунитет длится один год.
К другим вакцинам от бешенства можно отнести Рабивак (для кроликов) и Рабипур (профилактическое средство).
Врач аллерголог-иммунолог о правилах и схемах вакцинации от бешенства:
Согласно статистике, более 50 тысяч людей в год умирают от бешенства. Болезнь передаётся со слюной, ей подвержены как животные, так и люди. Возбудители вируса попадают в кровеносные сосуды, а оттуда – в кору головного мозга, провоцируя её воспаление. И если своевременная помощь не будет оказана, то человек может просто умереть.
Поэтому так важно проводить вакцинации вовремя и следить за их графиком. И хотя сейчас бешенство не изучено полностью, медицинская наука не стоит на месте, продолжая создавать всё более эффективные средства для борьбы с этим заболеванием.
источник
Время от времени в соцсетях появляются тревожные сообщения мам о том, что на отдыхе их ребенка укусила собака или оцарапала кошка. В такой ситуации родителей, естественно, охватывает паника: во-первых, не сразу разберешь, бездомное это животное или у него есть хозяин и, соответственно, сделаны ли прививки, во-вторых, не все знают, как может произойти заражение, если вдруг животное нездорово, а в-третьих, в каком случае нужно делать уколы.
На самые важные вопросы, волнующие родителей, «Летидору» ответил Михаил Лебедев, врач-эксперт Центра Молекулярной Диагностики (CMD) ЦНИИ эпидемиологии, Роспотребнадзора.
Бешенство (rabies, гидрофобия, водобоязнь) — острое зоонозное инфекционное заболевание. Болеют млекопитающие и люди. Причина — заражение вирусом бешенства (Rabies virus). В результате поражаются нервные клетки коры головного мозга и другие его участки, то есть наступает полиэнцефалит.
Бешенство переносят любые млекопитающие. Но опыт врачей и статистика показывают, что чаще всего заражаются от собак, лис, кошек, крыс, мышей, волков, енотов, летучих мышей и ежей. Заразиться могут и сельскохозяйственные животные — лошади, коровы и другие.
Заразиться бешенством можно при непосредственном контакте со слюной животного, в организме которого уже есть инфекция (в том числе в инкубационном периоде). Необходимым условием является нарушение целостности кожных покровов (чаще всего при укусе), но возможно заражение и при попадании слюны на ссадины, царапины, ранки и другие повреждения кожи (ослюнение).
Доводить ситуацию до появления симптомов нельзя ни в коем случае! Но на всякий случай полезно знать следующее:
- согласно информации, представленной на сайте Всемирной организации здравоохранения (ВОЗ), инкубационный период составляет от 1 до 3 месяцев, но может варьироваться от 1 недели до 1 года;
- первые симптомы — повышение температуры, боль, ощущения покалывания или жжения в месте раны;
- затем вирус распространяется по центральной нервной системе и поражает нервные клетки.
При наличии клинических проявлений у человека смертность от заболевания составляет 100%. Данные ВОЗ также неутешительны: от 30 до 70 тысяч человек умирают каждый год, подавляющее большинство — в развивающихся странах. В России в прошлом году зафиксировано 5 случаев заболевания человека бешенством, за период с января по июнь 2017 года — 1 случай.
Согласно санитарным правилам СП 3.1.7.2627-10 «Профилактика бешенства среди людей», при лечении необходимо как можно скорее обработать рану и ввести антирабическую вакцину.
Сразу после контакта нужно промыть рану перекисью водорода (можно водой), обработать любым антисептиком, в крайнем случае мыльным раствором, забинтовать (или наложить асептическую повязку). И срочно обратиться за медицинской помощью! Все остальные мероприятия — по назначениям и под контролем врача.
Конечно, если это животное домашнее, то хозяин должен сообщить о нем все данные (прежде всего — о вакцинации от бешенства). Но если животное бродячее или дикое, такой возможности, как правило, нет.
Вакцина от бешенства разработана и широко применяется.
Существуют две схемы вакцинации: пост-экспозиционная антирабическая профилактика (после контакта) и пред-экспозиционная антирабическая профилактика (до контакта).
В России вакцину вводят по следующей схеме: 0 день (день обращения после контакта) — первая прививка (иногда по назначению врача также вместе с вакциной вводят антирабический иммуноглобулин) — 3 день — 7 день — 14 день — 30 день — 90 день.
Что касается профилактической (доконтактной) вакцинации, то она проводится только у ограниченного круга людей из группы высокого риска заражения бешенством (ветеринары, патологоанатомы, ловцы животных и путешествующие в эндемичные по бешенству регионы мира). Соответственно, вакцинироваться от бешенства всем людям необходимости нет.
Бешенство распространено более чем в 160 странах мира, на всех континентах (кроме Антарктиды).
Серьезные меры по борьбе и профилактике бешенства были проведены в Австралии, Великобритании, Японии, Финляндии, Нидерландах, Германии, Франции, Швейцарии, Бельгии, Люксембурге, Венгрии, Словакии, Польше, поэтому там ситуация считается благополучной.
Что касается России, то заболеваемость отмечается и среди диких, и среди домашних животных.
По данным Россельхознадзора за 2016 год, в России отмечено более 2 000 случаев бешенства среди животных. За I квартал 2017 года в стране зафиксировано 398 случаев бешенства. «Лидерами» по заболеваемости животных бешенством являются Московская, Ярославская, Воронежская, Белгородская, Калужская, Смоленская, Ивановская, Владимирская, Тверская области и Удмуртская республика.
Чтобы обезопасить себя, свою семью и детей, необходимо четко соблюдать следующие правила:
- обязательно делайте прививку от бешенства домашним питомцам, особенно если вы выезжаете с ними за город, и заносите данные в специальную веткнижку (по ней врач сможет судить о здоровье животного);
- когда приобретаете животное, требуйте от заводчика или продавца ветеринарное освидетельствование;
- подбирая бездомное животное, вы подвергаете себя и окружающих вас людей огромному риску, поэтому срочно показывайте его ветеринару и делайте прививки;
- избегайте любых контактов с дикими животными при выезде на природу и с бродячими животными в городе (не кормите их с рук, не гладьте), не позволяйте делать это детям;
- если потенциально опасный контакт всё-таки произошёл — нужно НЕЗАМЕДЛИТЕЛЬНО обратиться за медицинской помощью.
источник
Бешенство относится к числу инфекционных заболеваний, от которых нет эффективного лечения. К сожалению, бешенство в настоящее время не поддается терапевтической коррекции, поэтому приводит к неминуемой смерти больного человека. Единственный способ избежать заражения – своевременная вакцинация. Поэтому чтобы сберечь свою жизнь, крайне необходимо сделать вовремя прививку от бешенства.
Основным источником вируса являются дикие и домашние животные. Заражение происходит после укуса, если слюна инфицированного зверя проникает в кровь. Бешенство – заболевание со 100% летальным исходом. Единственным методом предупреждения гибели зараженного будет введение антирабической вакцины. Итак, для чего нужно прививаться против бешенства?
Вакцина – эффективный способ профилактики бешенства у человека. Необходимость ее создания выражается в следующем:
- предупреждение развития в организме бешенства после укуса зараженного животного, так как риск возникновения этого заболевания в наше время остается очень высоким;
- поскольку недуг является неизлечимым, то прививка – надежный способ предотвратить смерть после инфицирования через укус бешеного зверя.
К сожалению, вирус бешенства обитает повсеместно. Его время от времени встречают в разных уголках мира, поэтому риск заболеть имеется абсолютно у всех людей. Особенно необходима прививка от бешенства охотникам и путешественникам, т.к их деятельность связана с посещением дикой природы.
Вакцинный препарат от бешенства у человека, несмотря на долгую историю своего существования, и сегодня остается единственным вариантом качественного предупреждения заражения бешенством. Среди категорий населения, которым показана обязательная вакцинация, врачи выделяют:
- служащие ветеринарных станций и служб по работе с дикими, а также комнатными животными;
- работники службы отлова бездомных представителей животного мира;
- лаборанты, по роду своей профессиональной деятельности могут лично столкнуться с возбудителем болезни;
- обслуживающий персонал скотобоен;
- люди, занимающиеся охотой, изготовлением чучел из диких зверей;
- лесники;
- пострадавшие от укуса подозрительного или неизвестного животного люди;
- путешественники.
В национальном календаре прививок, инъекция против бешенства указана в списке рекомендованных процедур. Обязательной она будет только после укуса, объявления неблагоприятной эпидемиологической ситуации в регионе, а также у вышеперечисленных категорий людей.
Как уже стало ясно, показаниями к применению вакцины будет укус больного животного или желание человека привить себе иммунитет против бешенства. Известно, что на введение препарата у людей нередко развиваются побочные эффекты, но они не представляют собой противопоказания к дальнейшему ее использованию в случае крайней необходимости. И все-таки, кому противопоказана прививка от бешенства?
Иммунный препарат, предупреждающий бешенство – единственная вакцина в мире, ее вводят, независимо от наличия противопоказаний. Его назначают беременным женщинам и детям до 16 лет, если это необходимо по жизненным показаниям. В случаях, когда взрослого или ребенка укусило инфицированное животное, укол антирабической сыворотки делают несмотря ни на что.
Вакцину целесообразно применять только в инкубационный период заболевания. Считается, что введение раствора спустя две недели от укуса малоэффективно, а его использование после появления клинических симптомов болезни не имеет смысла.
Плановая иммунизация населения от бешенства включает в себя следующие моменты:
- первая инъекция иммунной суспензии;
- повторная вакцинация, спустя семь дней;
- закрепительная инъекция на 30-й день;
- ревакцинация через год и затем каждые три года.
В результате плановой вакцинотерапии человека в его организме вырабатывается стойкий иммунитет, он сохраняется три года.
Среди основных этапов экстренной вакцинации выделяют:
- первый укол – немедленно после укуса животного;
- второй раз – третий день после первой инъекции;
- третий раз – через неделю;
- четвертый раз – через 14 дней;
- пятый раз – через месяц.
Сегодня прививку от бешенства уже не делают в подкожно-жировую клетчатку в области живота. Для этого используют дельтовидную зону (наружный край плеча). Кроме этого, благодаря современным технологиям ученым удалось создать хорошо очищенную вакцину, ее вводят пять раз, а не 20-40, как это было во времена Советского Союза.
Антирабический иммунопрепарат, способствующий выработке антител против бешенства, довольно неплохо переносится организмом. Невзирая на это, существуют случаи, когда его введение провоцирует развитие побочных эффектов, в частности:
- симптомы местного воспаления в месте укола, которые проявляются формированием локального отека, появлением зуда и покраснения, болезненными ощущениями;
- признаки общей интоксикации в виде головокружения, головных болей и тошноты;
- местное увеличение в размерах периферических лимфатических узлов;
- крайне редко у человека могут возникать болевые ощущения в зоне живота;
- незначительное поднятие температурных показателей тела;
- боли в зонах проекции мышечной ткани;
- аллергическая реакция на попадание в организм антирабической суспензии, которая будет результатом индивидуальной непереносимости компонентов препарата;
- нарушения функционирования нервной системы, которые проявляются расстройствами двигательной функции и чувствительности, слабостью работы периферических нервов.
Когда прививается бешенство у человека, врач обязательно предупреждает о возможных нежелательных эффектах после вакцинации. Все перечисленные последствия иммунизации спустя несколько дней бесследно проходят и не нуждаются в медикаментозной коррекции.
Согласно законодательным актам, прививку от патологического процесса можно сделать практически в каждом лечебном заведении. В сельской местности после контакта с бродячим животным необходимо обращаться в сельскую амбулаторию или фельдшерско-акушерский пункт. В крупных городах обезопасить себя от заражения есть возможность в поликлинике, травмпункте, инфекционном отделении, хирургии.
По состоянию на сегодняшний день существует несколько вариантов вакцин, применяемых от бешенства:
- вакцина сухая антирабическая инактивированная;
- отечественная вакцина под торговым названием «Кокав», представляет собой очищенный антирабический препарат из культуры возбудителя;
- индийская вакцина «Индираб», отличается своей доступностью;
- более дорогостоящая немецкая вакцина «Рабипур»;
- российская вакцина «Кав», содержащая небольшие дозы иммунного раствора, в связи с чем очень часто применяемая.
Помимо вакцин, современный рынок предлагает пациентам антирабический иммуноглобулин в качестве дополнения к основному препарату. Он отличается высокой степенью очистки и может быть человеческим, а также лошадиным.
Очень часто пациенты интересуются у врачей эффективностью прививки, ее совместимостью с другими препаратами и алкоголем, а также побочными реакциями со стороны организма и правилами постановки уколов. Среди вопросов. Которые наиболее часто волнуют пациентов, встречаются:
- Сколько длится инкубационный период недуга и когда нужно будет сделать прививку, чтобы не заболеть? Бессимптомный период болезни может длиться от нескольких дней до года. Все зависит от опорной функции организма, количества попавшего в него вируса и благоприятности среды для его размножения. Чтобы спастись от недуга, человеку следует привиться в первые дни после инцидента с укусом. В противном случае иммунизация окажется неэффективной.
- Есть ли необходимость в вакцинации, если укусила привитая собака? Если факт иммунизации животного подтвержден документально и симптомов заболевания у нее нет, тогда прививаться не обязательно. Следует только обработать рану антисептиком и при необходимости обратиться к врачу.
- Нужна ли вакцинация человеку пострадавшему от непривитой домашней кошки? Врачи настаивают на вакцинировать всех людей, которые пострадали от укусов домашних питомцев, независимо от способа их содержания, возраста и особенностей породы.
- Ребенка покусала собака на улице. Стоит ли его вакцинировать? Однозначное, да! В любом случае всегда лучше перестраховаться, чем рисковать жизнью малыша.
- Нужно ли соблюдать постпрививочный карантин? После прививки пациент не нуждается в изоляции, но специалисты предпочитают вести за ним наблюдение еще 2 недели после процедуры. Также не стоит появляться в очень многолюдных местах из-за риска инфицирования. Естественно, не следует отказывать себе в прогулках, но только если они не будут происходить в сильный мороз или жару.
- Когда можно мыться после прививки? Введение противорабического препарата не предусматривает запрет на водные процедуры, за исключением купания в естественных водоемах. Поскольку у вакцинированного человека иммунная система находится в ослабленном состоянии, то ему лучше избегать людных мест.
- Можно ли употреблять спиртные напитки после иммунизации? Категорическое нет! Алкоголь не совместим с вакцинной суспензией, поэтому после ее введения нельзя будет употреблять даже минимальных количеств напитков, содержащих спирт. Этот запрет возник в результате того, что алкоголь существенно снижает вероятность появления полноценного и адекватного иммунного ответа, так как сам по себе является иммуносупрессором. Пить спиртное нельзя на протяжении 2-6 месяцев после инъекции.
- Серьезно ли прерывание курса? Как это скажется на иммунитете? Прерывать установленный график вакцинации нельзя. Если это произошло, важно помнить, что вакцинотерапия теперь неэффективна. Курс можно продолжить только в случае, если человек пропустил один день. При другом варианте развития событий пациенту необходимо советоваться с врачом.
источник