Актиномикоз крупного рогатого скота (Actinomycosis bovum) – хроническое инфекционное заболевание животных и человека, вызываемое лучистым грибком и характеризующаяся образованием гранулематозных очагов в различных органах и тканях и формированием абсцессов и свищей.
При отсутствии лечения и пониженной резистентности организма возможно развитие генерализованной формы актиномикоза с поражением почек, печени, легких, мозга и т.д.
Историческая справка. Актиномикоз как специфическая нозологическая единица выделен в самостоятельную нозологическую единицу более 100 лет назад. Однако болезнь имеет многовековую давность. Так, Муди обнаружил характерные для аспергиллеза изменения в окаменелых челюстных костях ископаемого носорога (третичный период). Итальянский ученый Ривольта в 1878 году описал грибок как вероятный возбудитель заболевания крупного рогатого скота и назвал его Dyscomyces pathogens. Позднее в Германии Боллингер и Харц в 1877 году обнаружили своеобразный «лучистый» гриб в опухоли из челюсти рогатого скота и назвал его Actinomyces bovis, а болезнь – актиномикоз. Израэль в 1878 году в Германии описал два случая актиномикоза у человека. Аспергилез распространен во всех странах мира.
Этиология. Основным возбудителем актиномикоза является лучистый грибок Actinomyces bovis. В отдельных случаях выделяют и другие виды актиномицетов. В гранулематозных тканях и экссудатах Actinomyces bovis обнаруживается в виде мелких серых зерен, называемых друзами, размеры которых, в зависимости возраста колоний, варьирует от 20 до 320µ; средний размер друз 60 — 80µ. Друзы имеют серый или желтоватый цвет. В мазках и средах из поражений А.bovis имеет вид плотных масс, состоящих из скоплений спутанных и ветвящихся волокон или мицеальных грамположительных нитей, колбовидно утолщенных на периферии. Друзы при актиномикозных поражениях наблюдаются не всегда. При исследовании гноя из не вскрывшихся актиномиком выделяют также пиогенную бактериальную флору (протей, стафило- и стрептококки, сенную палочку). Многие исследователи относят актиномикоз к полимикробным заболеваниям, которые вызываются ассоциацией грибов – актиномицетов с пиогенной микрофлорой. А.bovis хорошо растет на мясных средах с добавлением 1% сыворотки крови и на агаре Сабуро при 37°С в аэробных и анаэробных условиях. Оптимальная рН среды 7,3 -7,6. Актиномицеты во внешней среде сохраняют жизнеспособность 1-2 года, устойчивы к высушиванию и низким температурам. Нагревание до 75°С убивают актиномицеты в течение 5 минут, 3%-ный раствор формалина – через 5-7 минут.
Эпизоотологические данные. При актиномикозе преобладает экзогенный путь заражения, при котором возбудитель проникает в организм через травмы ротовой полости, повреждения кожи, кастрационные раны или каналы сосков вымени, верхние дыхательные пути, нижний отдел кишечника. Возможно заражение эндогенным путем патогенными актиномицетами, населяющими ротовую полость и пищеварительный тракт здоровых животных. Однако в обоих случаях непременное условие заражения – наличие у животных травмы, служащей воротами инфекции. Заболевание регистрируется в течение всего года, однако в стойловый период количество больных животных увеличивается. Отмечены случаи массовых вспышек актиномикоза в виде энзоотий при введении в рацион крупного рогатого скота сухих грубых кормов, обсемененных грибковой микрофлорой, а также осенью при выпасах на стерне, когда может быть повреждена слизистая оболочка ротовой полости. В отдельных стадах актиномикозом может быть поражено от 2 до 105 поголовья.
Актиномикозом болеют крупный рогатый скот, яки, свиньи, лошади, реже кролики, собаки, кошки, олени, медведи, слоны во всех странах мира.
Источник заражения — разные объекты внешней среды, корм, вода, загрязненные патогенными актиномицетами. Из первичного очага поражения они распространяются по подкожной и соединительной ткани; возможно и гематогенное рассеивание возбудителя.
Патогенез. Проникнув в организм животного, лучистый грибок вызывает на месте своего внедрения воспалительный процесс, характеризующийся клеточной пролиферацией и частично экссудацией. Вокруг проникшего грибка группируются эпителиоидные и гиганские клетки, формирующие гранулемы. Гранулема состоит из грануляционной ткани, пронизанной межклеточными инфильтратами, среди которых находятся полиморфноядерные лейкоциты, лимфоциты, эритроциты, огромное количество гипертрофированных гистиоцитов, содержащих в протоплазме капельки жироподобных веществ («ксантомные клетки»). В центре гранулемы развиваются некробиотические изменения, сопровождающиеся дегенерацией и распадом соединительнотканных клеток. В слизисто –гнойном содержимом размягченных фокусов находятся друзы грибка, состоящие из колбовидных вздутий, мицелия. Вокруг гнезд размягчения располагаются плазматические клетки, гистиоциты и фибробласты. По периферии узла грануляционная ткань превращается в фиброзную. В гранулему могут откладываться соли извести. Актиномикотические узлы могут вскрываться, образуются долго не заживающие свищи. Для актиномикоза характерно прогрессивное распространение процесса на окружающие ткани. В патологический процесс могут вовлекаться фасции, мышцы, кости, суставы, серозные полости и сосуды. При прорастании грибка в стенке кровеносных сосудов он распространяется током крови по организму, появляются метастазы (генерализация процесса). Попадание гриба в периост и костный мозг приводит к воспалительной реакции, сопровождающейся оститом с периоститом, остеомиелитом, который сопровождается некротическим распадом костной ткани.
Клинические признаки. Актиномикоз — хроническое заболевание. Длительность инкубационного периода от нескольких недель до года. Клиническая картина актиномикоза у крупного рогатого скота определяется местом локализации процесса, степенью вирулентности возбудителя и резистентностью организма животного.
Общий клинический признак актиномикоза для всех животных – образование актиномикомы, представляющей из себя медленно увеличивающуюся плотную безболезненную холодную опухоль. Актиномикозные поражения у крупного рогатого скота локализуются в области головы, поражается нижняя (чаще) и верхняя челюсти, межчелюстное пространство, подчелюстные лимфатические узлы и костная ткань.
При актиномикозе кожи головы, шеи и межчелюстного пространства у животного появляются увеличивающиеся плотные, прочно сросшиеся с кожей опухоли, которые вскрываются как наружу через кожу, так и в полость глотки. Из образовавшихся свищей выделяется сливкообразный желтоватый гной, содержащий желтовато – серые, величиной с просяное зерно крупинки – друзы грибка. В последствие гной становится кровянисто-слизистым с примесью отторгающихся тканей. Отверстие свища периодически затягивается и вновь вскрывается. При визуальном осмотре в отверстие раны выступает кровоточащая грануляционная ткань, имеющая вид цветной капусты. Актиномикомы в области глотки и гортани вызывают у пораженного животного нарушение акта глотания и дыхания. В результате затруднения захватывания, пережевывания и проглатывания корма больные животные начинают худать. Температура тела у больного животного обычно нормальная и может повышаться при вторичной инфекции или генерализации актиномикозного процесса. Актиномикоз челюстных костей сопровождается изменением конфигурации головы. При поражении носовых костей, небо становится выпуклым, у животного затрудняется жевание. На верхней и нижней челюстях образуются неподвижные болезненные утолщения, пораженные части челюстей увеличиваются в 2-3раза. Актиномикозный процесс может распространиться на окружающие мягкие ткани, образуя при этом фистулы на деснах, небе, из которых вытекает фунгозная масса желтовато – красного цвета. У больных животных начинают расшатываться и выпадать зубы. При поражении лимфатических узлов образуются инкапсулированные абсцессы. У отдельных животных образовавшиеся актиномикозные опухоли начинают постепенно уменьшаться, и больное животное выздоравливает, в то же время нередко под влиянием факторов ослабляющих резистентность организма, на том же месте вновь развивается актиномикома.
При поражение вымени, актиномикозный процесс развивается в паренхиме, чаще задних долей вымени, и сопровождается некрозом кожи. Сначала в молочной железе обнаруживаются бугорки, в центре которых находятся абсцессы, которые в дальнейшем вскрываются с образованием незаживающих свищей.
При актиномикозе языка, развивается диффузное или ограниченное его воспаление, известное под названием «деревянный язык». У крупного рогатого скота наиболее часто встречается язва спинки языка. Края язвы валикообразные, дно серо – белого цвета с углублениями, в которых при внимательном осмотре иногда удается обнаружить ости растений. Иногда на боковых поверхностях языка выявляются шнуры лимфатических сосудов с узелками, которые приподнимают слизистую оболочку и выступают над ней в виде грибовидных разращений. При множественном образование на языке актиномиком и при обильном разрастании соединительной ткани язык распухает, становится болезненным, неподвижным, заполняет всю ротовую полость, в некоторых случаях язык выпадает наружу, кровоточит, слизистая оболочка с языка отторгается. Иногда у больных актиномикозом животных приходится наблюдать некроз языка. Генерализацию актиномикозного процесса и поражение печени, легких, желудочно-кишечного тракта у крупного рогатого скота наблюдают редко.
Диагноз на актиномикоз ветспециалисты ставят на основании клинических признаков болезни (хроническая инфекция с кожными свищами) и данных лабораторных исследований.
Лабораторная диагностика состоит из микроскопии патологического материала (гноя, гранулематозной ткани). Выделение А.Bovis в гное, гранулематозной ткани является решающим в диагностике актиномикоза. Иногда проводят гистологическое исследование. Для микроскопического исследования из патологического материала берут подозрительные комочки, промывают их физиологическим раствором или водой, помещают в 10%-ный раствор щелочи, переносят на предметное стекло в каплю 50%-ного водного раствора глицерина, покрывают покровным стеклом и исследуют. Выделение чистых культур А.bovis весьма затруднительно.
Из –за отсутствия строгой специфичности серологические и аллергические методы исследования не нашли должного применения в ветеринарной практике.
Дифференциальный диагноз. Актиномикоз следует отличать от актинобациллеза, поскольку обе болезни в общих чертах протекают сходно. Однако при актиномикозе чаще поражаются кости (возбудитель А. bovis), а при актинобациллезе – мягкие ткани (Pr. lignieresi). Актиномикозный гной- зернистый, содержит друзы, различимые макроскопически. А. bovis — грамположительный, в средах имеет вид кокковых или нитчатых форм. Pr. Lignieresi – грамотрицательный, в срезах — короткие палочки.
При поражении языка актиномикоз необходимо дифференцировать от ящура по эпизоотологическим данным.
Актиномикоз межчелюстного пространства и лимфатических узлов напоминает по клинике туберкулез лимфатических узлов. Но при туберкулезе не происходит самопроизвольного абсцедирования; больные туберкулезом положительно реагируют при проведении туберкулинизации.
Иммунитет. У больных актиномикозом образуются специфические антитела, выявляемые в серологических реакциях, и развивается гиперчувствительность, определяемая кожными пробами. Однако возможность формирования иммунитета против актиномикоза не установлена.
Лечение. В начальной стадии болезни хорошие результаты получают при использовании йодистых соединений внутрь и для инъекций в актиномикомы. Однако у выздоровевших животных возможны рецидивы болезни. Эффективны внутривенные вливания водных растворов йода с йодистым калием (йода 1,0, йодистого калия 2,0, дистиллированной воды 500,0).
При лечении актиномикоза широко применяется антибиотикотерапия. Рекомендуется ежедневно в течение 4-6 дней вводить в актиномикому окситетрациклин в дозе 200тыс. ЕД телятам в возрасте до года и 400тыс. ЕД животным старше года. Для обкалывания актиномиком используют также полимиксин (900 ЕД антибиотика растворяют в 20 мл 0,5%-ного раствора новокаина), один раз в 10 дней.
Одновременно с лечением антибиотиками внутривенно инъецируют йодистый калий (100мл 10%-ного раствора на введение). Имеются сообщения о лечение актиномикоза ультразвуком. Наиболее эффективны хирургические методы лечение – иссечение актиномикомы вместе с капсулой. Для повышения эффективности хирургического лечения актиномикозных гранулем у крупного рогатого скота необходимо предварительно провести интенсивный курс антибиотикотерапии, состоящей из местного обкалывания антибиотиками и внутриартериального их введения.
При ветеринарно – санитарной экспертизе пораженные лимфатические узлы головы удаляют, а голову используют без ограничений. В случае поражения костей и мышц голову утилизируют. При генерализованном процессе в техническую утилизацию направляют тушу с внутренними органами.
Для дезинфекции животноводческих помещений применяют 2-3%-ные растворы едкой щелочи или свежегашеной извести.
Профилактика. В районах, стационарно неблагополучных по актиномикозу не следует выпасать животных на низких, заболоченных, сырых пастбищах. По возможности необходимо сменить пастбище, улучшить условия кормления и содержания. Грубые корма (сено, солому, мякину) перед скармливанием необходимо запаривать. Больных актиномикозом животных необходимо изолировать.
источник
Актиномикоз (Actinomycosis; «лучисто-грибковая болезнь») — хроническая инфекционная болезнь человека и животных, вызываемая лучистыми грибами — актиномицетами; протекает с гранулематозным поражением различных органов и тканей и развитием плотных, нередко тяжистых инфильтратов, образованием абсцессов, длительно не заживающих свищей и рубцов.
Является одним из наиболее часто встречающихся в мире глубоких микозов; составляет до 10% среди больных хроническими гнойно-воспалительными процессами. Регистрируется во всех возрастных группах, но чаще у лиц 40-50 лет. Мужчины болеют чаще, чем женщины. Полагают, что актиномикоз практически не заразителен и обычно не передается человеку от человека или больного животного.
В отличие от других глубоких микозов, актиномикоз был известен более 100 лет назад (как самостоятельное заболевание описан и выделен в особую нозологическую форму еще в 1845 г Лангебеком). Позднее заболевание было изучено у людей и отдельно описано (в различных аспектах) у домашних животных (рогатый скот). С самого начала исследователи встретились с некоторыми непонятными явлениями.
При значительной распространенности актиномицетов в окружающей природе, актиномикоз встречался относительно редко, не отличаясь заметной контагиоэностью. Со временем в обиход вошла гипотеза о заражении людей, а также животных (путем внедрения актиномицетов в поврежденную слизистую оболочку, например, при жевании зараженных актиномицетами злаков).
И в настоящее время полностью не исключается экзогенный путь проникновения инфекции; имеются весьма демонстративные доказательства якобы передачи актиномикоэа от больных здоровым лицам, но эти случаи представляют редкие исключения. Большинством авторов актиномикоз рассматривается прежде всего как эндогенная инфекция, обусловленная собственными актиномицетами, обитающими в сапрофитном состоянии на слизистых оболочках рта, в кариозных зубах, в криптах миндалин зева, кишечнике и т. д.
При этом происходит своеобразная трансформация сапрофитной флоры в патогенную (вирулентную), причем условия этого перехода не вполне понятны. Со слизистых оболочек здоровых людей можно выделять штаммы актиномицетов, обладающие патогенными свойствами (что по сути можно расценивать как миконосительство).
Вопросы актиномикоэа разрабатывались такими учеными прошлого, как Н.А Красильников (известен его классический труд о биологии актиномицетов «Лучистые грибы и родственные им организмы Actinomycetalis», 1938); атипичные формы актиномикоза описаны Берестневым и др. Хотя описания актиномикоза в его классической форме известны врачам (в т.ч. по учебникам со студенческих лет), тем не менее в практической деятельности возникают нередко затруднения в его диагностике и лечении (тем более с проявлениями.отличающимися от классических); при этом заболевание распознается иногда с большим опозданием.
Актиномикоз в этиологическом плане относят к числу своеобразных инфекций, занимающих особое место среди грибковых и микробных заболеваний, Полагают, что возбудитель его — лучистые грибы — Actlnomycetalis — являются близкими к бактериям; считают также, что актиномицеты являются трихомицетами и занимают промежуточное положение между бактериями и плесневыми грибами.
Их также рассматривают как одноклеточные Гр(+) бактерии (факультативные анаэробы) различных серогрупп (В, Д и др.), в пределах которых имеются серовары. В связи с этим предлагают относить актиномикоз к псевдомикозам. При этом отмечается, что хотя актиномикоэ не является истинным микозом, но и к бактериальным инфекциям его также нельзя относить. Подчеркивается роль ассоциаций актиномицетов с бактериальной флорой определенного состава (некоторые исследователи считают, что без этой ассоциации актиномикоз развиться не может).
Изменение представлений об актиномикозе отражалось и на подходах к его терапии. Так, в период доминирующих представлений об актиномикозе, как одном из микозов, в качестве специфических средств его лечения предлагались препараты йода (йодид калия или натрия); позже йод в лечении актиномикоза отошел на «задний план».
Как отмечено, основным путем инфицирования считается эндогенный — за счет активации актиномицетов — обычных обитателей кожи и слизистых оболочек, реже — экзогенный (описаны редкие случаи заражения от животных). Возбудитель может внедряться через слизистую оболочку ротовой полости (включая миндалины), ЖКТ (в частности, кишечник, например, илеоцекальную область), легкие, кожу; реже — другими путями (уретра, глаза, cervix).
Проникновение его вглубь окружающих тканей вызывает развитие первичного очага поражения типа инфекционной гранулемы. Возможна гематогенная диссеминация актиномицетов из уже имеющихся в организме очагов актиномикоза. У здоровых людей, как отмечено, актиномицеты могут встречаться в сапрофитном состоянии — во рту, кариозных зубах, зубных гранулемах, криптах миндалин (в т.ч. при местных воспалительных процессах — одонтогенных, ринотонзиллярных и других различных заболеваниях), а также дыхательных путях, кишечнике
Следует отметить, что в природе существует много актиномицетов (более 300 видов).включая почву и др., но далеко не все из них и лишь при определенных условиях могут быть патогенными. Образно замечено, что «актиномицеты — это еще не актиномикоэ» (В.Я.Некачалов, 1969). В здоровом организме гриб находится в неблагоприятных условиях и обычно лизируется. Трансформации его из сапрофитного состояния в патогенное способствуют: глистная инвазия, воздействие сопутствующей микрофлоры, особенно в иммунодепрессивном организме, заболевания нервной системы, сосудов, сенсибилизация, повторные многократные попадания гриба и даже алиментарные погрешности (жирная пища).
Особое значение в возникновении актиномикоэа отводится травме (повреждение слизистой оболочки во рту, глистами в кишечнике). Широкое распространение актиномицетов в воздухе, почве, на растениях может быть одним из факторов экзогенного заражения (например, при попадании на открытую раневую поверхность, уколах растениями, на которых находятся грибы).
Отмечено, что часто (до 85% случаев) процесс является смешанной мико-бактериальной инфекцией (однако, редко ассоциируется с туберкулезом, сифилисом). При этом сопутствующая микрофлора затрудняет дифференциальный диагноз и отягощает течение болезни. С другой стороны, «наслоившись» на другую флору, актиномицеты могут занять даже ведущее место. Так, при тяжелых заболеваниях в легких (бронхоэктаэии) актиномицеты могут играть ведущую роль в патологическом процессе, приводящем иногда к гибели больного (полагают, что при находках грибов в мокроте актиномицеты не могут считаться сапрофитами).
Допускают, что инкубационный период при актиномикозе широко варьирует и составляет от 9-20 дней до 11-22 лет (чаще в диапазоне от 1-2 года до 10 лет).
Клинические проявления актиномикоэа отличаются значительным разнообразием — как по локализации, так и по формам.
Микотическим процессом могут охватываться все ткани и органы — кожа, слизистые оболочки, кости, суставы, внутренние органы, нервная система. По частоте заболеваний, вызываемых актиномицетами, первое место занимает шейно-лицевой актиномикоз, второе — актиномикоз легких и грудной стенки, третье — актиномикоз органов брюшной полости и брюшной стенки. Другие формы встречаются реже. Выделяют стадии актиномикоэа: начальную, «деревянистого» инфильтрата, абсцессов и свищей, метастазов.
Наиболее характерно процесс протекает в челюстно-лицевой области (включая гайморовы пазухи) и шеи.
Процесс чаще развивается на лице и вблизи его — в области угла нижней челюсти, подчелюстной с тенденцией к распространению на шею и реже — на висок. Наиболее благоприятной для развития заболевания является жировая клетчатка, по которой, а также соединительно-тканным «прослойкам» органов и тканей может идти распространение процесса.
В местах внедрения лучистого гриба характерно появление болезненных инфильтратов с деревянистой плотностью (неподвижных или малоподвижных, спаянных с окружающими тканями); узлов — плотных, синюшно-красного и багрового цвета — с последующим размягчением, вскрытием и образованием длительно не заживающих свищей (с гнойно-кровянистыми выделениями). На месте нагноившихся инфильтратов формируются язвы и рубцы. В первичном закрытом актиномикотическом очаге гноя обычно бывает немного (1-2 мл).
Известна также абсцедирующая форма актиномикоза, протекающая по типу флегмон, абсцессов: кожа над абсцедирующими участками приобретает багрово-синюшный цвет, нередко с фиолетовым оттенком; вокруг свищей наблюдаются фунгозные разрастания. У многих больных особых субъективных ощущений (в т.ч. болевых) актиномикоэ не вызывает, но резкая, жгучая, «огненная» болезненность в области свищей возникает при попытке пальпировать.
При поражении актиномицетами органов полости рта — на языке могут появляться ограниченные инфильтраты, не имеющие тенденции к распространению и абсцедированию. Поражение слюнных жолез клинически иногда симулирует подкожную или подкожно-мышечную форму. При вовлечении жевательных мышц развивается тризм, асимметрия лица, в дальнейшем, процесс может распространиться на придаточные полости, область черепа, окружающие участки кожи, подкожную клетчатку.
При поражении кости в глубоких слоях ее развивается одна или несколько сливающихся полостей с довольно четкими контурами.
Лимфатические узлы обычно не вовлекаются; однако, если актиномикоэ в них все же развивается, течение болезни бывает очень затяжным.
При торакальном актиномикозе (Actinomycosis thoracalis) процесс захватывает органы грудной полости и грудной стенки с выходом свищей на кожу грудной клетки, разрушением межреберных мышц, ребер и позвонков (периостит или остеомиелит деструктивного типа с секвестрами). При актиномикозе легких нарастают слабость, потеря аппетита, падение веса; больных беспокоит мучительный кашель со скудной мокротой, кровохарканье (усиливаются во время обострений).
Значительно реже заболевание начивается остро,по типу банальной пневмонии, принимая в дальнейшем хроническое течение. Иногда образуются легочные абсцессы. Характерным является вовлечение в процесс плевры — в виде экссудативного плеврита или эмпиемы; возможно развитие массивных «плевральных наложений» («шварт»), что может привести к облитерации плевральной полости, ограничению подвижности диафрагмы.
При описании актиномикоза отмечено развитие в легких инфильтратов, которые чаще подвергаются нагноению и распаду с образованием свищей. При этом обращают внимание на такую форму торакального актиномикоза как бронхопульмональный, известный еще по описанию Израэля; Подчеркивается, что такие проявления этой формы, как актиномикотический бронхит и бронхиолит в изолированном виде встречаются редко.
Чаще описывается актиномикотическая фибринозная очаговая пневмония, с очатами абсцедирования, карнификации паренхимы легочной ткани и обилием типичных друз. По существу, процесс выражается в развитии каверн, но, как подчеркивают, мелких по сравнению с туберкулезными. Каверны больших размеров не характерны для этой формы актиномикоэа, и встречаются редко. Легочные формы актиномикоэа могут существовать изолированно.
Рентгенологически — в начальных стадиях картина неспецифична: инфильтрат в легком имеет неправильные очертания, нечеткие границы. В дальнейшем выявляются грубые изменения интерстициальной ткани легкого в виде радиально идущих тяжей, не суживающиеся к периферии, и крупнопетличного рисунка за счет уплотнения периваскулярной и перибронхиальной ткани. Нередко можно встретиться с ранним фиброзом и даже циррозом пораженной части легкого.
Известны формы актиномикоэа в виде бронхоэктатической болезни. Следует подчернуть, что при актиномикозе легких лимфатические узлы вовлекаются в процесс редко и не отличаются от специфического аденита. Более тонкие исследования позволяли выделить ряд других клинических форм торакального актиномикоэа (с некоторыми особенностями): например, регистируют бронхопульмональные формы актиномикоэа в тесной связи с разновидностями: а) шейно-подчелюстной, б)абдоминальной, в)торакаль-ной с актиномикотическим поражением пищевода.
Следствием перехода процесса с шеи может быть актиномикотический медиастинит. Поражения плевры и легких могут быть взаимосвязаны с абсцедирующей формой актиномикоэа печени. Среди разновидностей актиномикоэа легких выделяют также форму с выраженными деструктивными изменениями (деструктивный актиномикоз грудной клетки с фистулами), а также гематогенную форму милиарного актиномикоэа легких.
При абдоминальном актиномикозе (A. abdominalis) поражаются органы брюшной полости, а также ткани брюшной стенки. Процесс обычно распространяется по забрюшинной клетчатке. Первые проявления нередко отмечаются в ЖКТ (чаще в илеоцекальной области, начинаясь из аппендикса или слепой кишки). Реже поражаются другие отделы кишечника, желудок, еще реже — селезенка.
Характерно формирование свищей. Распространяясь из грудной клетки, актиномицеты могут обусловить поддиафрагмальные абсцессы, а проникая через портальную вену —абсцессы печени. Дифференциальную диагностику следует проводить с новообразованиями, абсцессами различной этиологии, эхинококкозом и др.
Выделяют также актиномикоз органов таза и мочеполовой системы (A. urogenitalis), областей параректальной (парапроктит), крестцово-копчиковой (с поражением костей), ягодичной. При этом имеют значение орогенитальные половые контакты, длительное ношение ВМС (высокая вероятность колонизации гениталий актиномицетами), травма, гематогенный занос инфекции из отдаленных очагов — полости рта, легких.
Могут поражаться яичники, матка, мочевой пузырь, мочеточники, вульва, почки, половой член, мошонка, яички, простата и др. Из тазовых органов процесс способен диссеминировать, вызывая патологию печени и иных органов. Описаны случаи генерализации инфекции с развитием актиномикотических абсцессов мозга, менингоэнцефалитов, в редких случаях — поражений роговицы (A. cornea; кератит актиномикотический) и др.
Кулага В.В., Романенко И.М., Афонин С.Л., Кулага С.М.
источник
Актиномикоз (иными словами – лучистогрибковая болезнь) – грибковое заболевание хронического характера, относится к группе микозов. При этом заболевании поражаются разные ткани и органы, на которых образовываются плотные инфильтраты, спустя некоторое время в них начинается гнойный процесс с появлением ран и свищей на кожных покровах.
Возбудитель: актиномицет или лучистый грибок.
Распространяется на людей и животных (особенно в сельскохозяйственной местности).
Путь передачи: эндогенный.
Инкубационный период: продолжительность достоверно не установлена. Грибки могут долгое время (до нескольких лет) просто находится в организме, но не развиваться в инфильтраты (протекает в скрытой форме).
- шеи, головы, языка – асимметричность лица, под кожей образовываются валики, вокруг них кожа становится синего цвета с кровоподтеками, могут быть поражены еще и губы, щеки, трахеи, миндалины, гортань (наиболее распространенная форма с легким течением);
- мочеполовой системы (поражены мочеполовые органы) – редкие случаи и в основном, последствие абдоминального актиномикоза;
- кожных покровов – вторичная локализация при поражении других органов (кожа поражается тогда, когда инфильтраты «добрались» до подкожной клетчатки;
- костей и суставов – крайне редкий вид, возникает из-за травм;
- абдоминальный (область толстой кишки и аппендицита) – часто симптоматика похожа на непроходимость кишечника и аппендицит, инфильтраты возникают в паховой зоне, но если не лечится – актиномикоз переходит на почки и печень, редко на позвоночник и брюшную стенку (довольно часто встречается);
- торакальный (страдают органы грудной клетки) – общая слабость и недомогание, повышение температуры, появляется кашель (вначале сухой, затем появляется гнойно-слизистая мокрота), свищи могут появится не только на грудной клетке, но даже и на спине, бедрах и пояснице (недуг сложно протекает, по заболеваемости находится на втором месте);
- мадурская стопа (мицетома) – на пятке появляется несколько узлов, кожа становится фиолетово-синего оттенка, затем эти узлы размножаются, заполонив всю стопу, через некоторое время стопа меняет форму и размеры, в конечном итоге узлы разрывает и из появившихся ран течет гной с друзами (крупинками желтого цвета). Очень тяжело протекает, заболевание длится от 10-ти до 20-ти лет.
- 1 следить за гигиеной ротовой полости;
- 2 своевременно лечить больные зубы, горло, миндалины;
- 3 дезинфицировать раны.
В борьбе с актиномикозом помогут продукты-антиоксиданты, содержащие антибиотики и йод.
- клюква;
- слива;
- ежевика;
- черника;
- бобовые культуры;
- орехи (грецкие, миндаль, фундук, лесные, фисташки);
- корица;
- куркума;
- душица;
- какао;
- апельсины;
- малина;
- клубника;
- шпинат;
- баклажан;
- вишня;
- синие;
- виноград;
- зерновые культуры.
- морская капуста;
- морская рыба (палтус, сельдь, лосось, тунец, камбала, окунь, треска);
- морепродукты (креветки, кальмары, гребешки, крабы, мидии, молюски);
- йодированная соль;
- яйца;
- молочные продукты (молоко и сливочное масло);
- говядина;
- зерно;
- лук (репчатый, зеленый);
- фрукты (бананы, ананасы, апельсины, дыня, виноград, хурма, клубника, лимоны);
- овощи (щавель, помидоры, свекла, редиска, картофель, спаржевая фасоль, листья салата, синие).
При данном заболевании, организму помогут бороться с недугом такие рецепты:
- 1 Чтобы укрепить организм пейте дважды в день настойку левзеи на спирту, элеутерококка или аралии. Дозировка: 40 капель.
- 2 Свищи и инфильтраты нужно смазывать луковым соком.
- 3 Хорошо помогает настойка из чеснока и спирта (медицинского). Один к одному нужно перемешать мелко нарезанный чеснок и спирт. Настоять три дня. Профильтровать. Поместить в бутылочку с пробкой. Хранить только в холодильнике. Способ применения: намазывать кожу, которая повреждена актиномикозом. Предварительно нужно настойку развести водой (только дистиллированной).
- 4 Стоит пить отвары из хвоща, мелиссы, почек березы, зверобоя, вахты и бадана (листьев). Можно пить и в виде целебного сбора. Принимать травы квартал.
Так, как возбудителем заболевания является лучистый гриб, то следует исключить продукты, через которые он может попасть в организм. Также, стоит воздерживаться от потребления пищевых продуктов, которые создают благоприятную среду обитания микробов и грибков.
источник
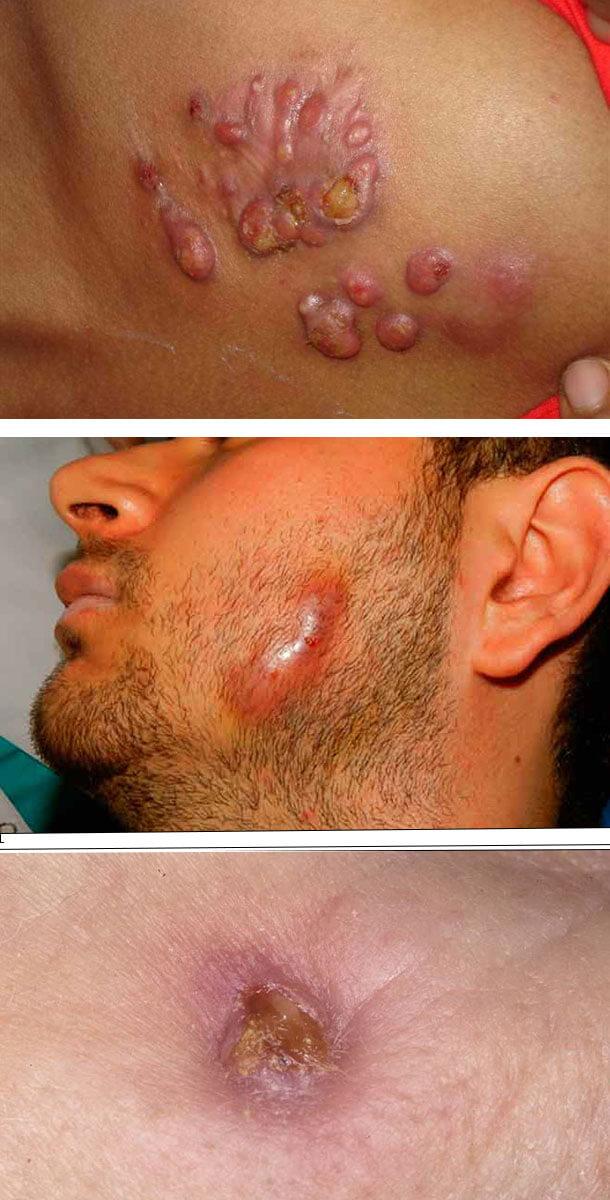
Актиномикоз кожи и подкожной клетчатки представляет собой гнойное хроническое (очень редко — острое) заболевание, длящееся годами, поражающее людей, преимущественно, в трудоспособном возрасте и имеющее склонность к прогрессированию при отсутствии проведения адекватной терапии. В числе кожных гнойных заболеваний с хроническим течением на него приходится от 3 до 5%.
Основными признаками актиномикоза являются образование специфических гранулем и хронического воспалительного процесса, которые протекают с нагноением из-за присоединения вторичной бактериальной инфекции (до 80% случаев), развитием абсцессов и флегмон, дальнейшим формированием свищей с наличием гнойного отделяемого из них. Болезнь способна вызывать интоксикацию всего организма, расстройство функционирования пораженных органов, приводить к развитию хронической анемии и амилоидоза.
На теле и в организме человека находится огромное количество различных микроорганизмов — вирусов, бактерий, грибов, простейших. Они составляют нормальную микрофлору, которая в нормальных условиях не оказывает ему никакого вреда. Очень часто бывает невозможным провести границу между входящими в этот состав патогенными микроорганизмами и сапрофитами. Это объясняется тем, что все эти микроорганизмы могут быть, в зависимости от условий, как совершенно безобидными, так и становиться причиной инфекционного процесса.
Например, даже совершенно безвредные и необходимые для организма лактобактерии и бифидобактерии способны вызывать патологическое состояние при значительной степени колонизации. В то же время, такие патогенные микроорганизмы, как менигококки, пневмокококки, клостридии, существующие на поверхности кожных покровов и на слизистых оболочках человека, не в состоянии вызвать инфекционное заболевание, благодаря защитным свойствам организма и высокой конкурентной способности микрофлоры, сформировавшейся ранее.
Одним из подобных инфекционных агентов, обладающих «двойными» свойствами, являются актиномицеты, или «лучистые грибки», которые участвуют в формировании совокупности микроорганизмов (микрофлоры), существующих в симбиозе (при определенных условиях) на теле и в организме. Они характеризуются широким распространением в окружающей среде — на растениях, в источниках минеральной и ключевой воды, в водопроводной воде, на поверхности почвы и т. д. и представляют собой группу факультативных грамположительных анаэробных бактерий, способных на определенных стадиях развития формировать хорошо развитые ветвящиеся «нити» (мицелий).
В качестве сапрофитов в человеческом организме они обнаруживаются на кожных покровах, на слизистой оболочке полости рта, десен, бронхов, верхних дыхательных путей, желудка и кишечника, складок (лакуны) миндалин, влагалища, в полости зубов, пораженных кариесом, в зубном налете и зубо-десневых карманах, в анальных складках и т.д.
Таким образом, возбудитель актиномикоза — это не один вид актиномицетов. Заболевание наиболее часто способны вызывать такие бактерии, как Actinomyces israelii, A. albus, A. bovis, A. candidus, A. violaceus, Micromonospora monospora, N. Brasiliensis. В последние годы число обнаруживаемых актиномицетов как патогенных все больше увеличивается. В специальной литературе все чаще встречаются статьи с описанием актиномикоза, вызванного такими редкими видами бактерий, как A. viscosus, A. turicensis, A. meyeri, Propionibactericum propionicus, A. radingae, A. graevenitzii и многими другими.
Заразен или нет актиномикоз?
Несмотря на то, что актиномикоз представляет собой инфекционную патологию, в то же время, это заболевание является неконтагиозным, то есть больные люди и животные не заразные. Активизации актиномицетов способствуют такие провоцирующие факторы, как ослабление иммунной защиты организма, физические и психологические переутомления, различные хронические заболевания внутренних органов (сахарный диабет, язвенная болезнь, геморрой, хронический холецистит и т. д.), кожных покровов и хронические очаги инфекции.
Лучистые грибы актиномицеты
Актиномицеты и сопутствующие им бактерии могут проникать в организм экзогенным путем, при котором входными «воротами» служат поврежденные кожные покровы и слизистые оболочки, или эндогенным — контактным, гематогенным (очень редко), лимфогенным путем.
Как правило, развитию актиномикоза предшествует травматическое повреждение различного характера, например, ушибы и переломы, а также потертости и опрелости кожи, применение внутриматочных контрацептивных средств, травматичная экстракция зуба, трещины в области заднепроходного отверстия, крестцово-копчиковая киста, угревая болезнь, гидраденит, сикоз и т. д.
В процессе возникновения и дальнейшем механизме развития немаловажное значение имеют и сопутствующие анаэробные и аэробные микроорганизмы, выделяющие гиалуронидузу и другие ферменты, которые расплавляют соединительнотканные структуры, чем способствуют распространению процесса актиномикоза. В большинстве случаев механизм развития патологии обусловлен множественной микробной флорой — сочетанием актиномицетов со стафилококками, стрептококками, фузобактериями, энтеробактериями, бактероидами и др. По отношению к местным проявлениям болезни выделяют 3 стадии ее развития:
- Инфильтративную стадию, представляющую собой постепенное формирование специфической гранулемы, которая называется актиномикомой. Она состоит из капсулы, внутри которой находятся лейкоциты и гигантские клетки, инфильтративная ткань, микроскопические абсцессы, грануляции и пролиферативные элементы, перемычки соединительной ткани. Этот этап протекает без особенных субъективных ощущений и видимой клинической симптоматики.
- Стадию абсцедирования — формирования из микроабсцессов более крупных абсцессов в ткани гранулемы, нередко с обильным содержанием друз.
- Свищевую стадию — разрыв капсулы и вскрытие абсцессов с образованием одного или множественных устьев свищевых ходов.
На скорость распространения процесса оказывают влияние различные факторы, например, степень иммунной защиты организма, возраст, локализация очага, своевременность и адекватность проведения лечения и многие другие.
Характерной макроскопической картиной являются формирование гранулем (узелков) с дальнейшим их разрушением и нагноением. Параллельно с этими процессами в нагноившихся гранулемах возникает фиброз с последующим развитием рубцовой ткани, своей плотностью напоминающей хрящ. Эта ткань, благодаря образованию в ней множественных микроабсцессов, имеет губчатое строение, которое напоминает соты.
Микроскопически патоморфологическая картина характеризуется пролиферативной реакцией вокруг проникшего в ткань возбудителя и формированием гранулемы. Последняя отграничивает возникший очаг инфекции от окружающих здоровых тканей. Гистология актиномикоза (при микроскопическом исследовании) выявляет изменение клеточного состава гранулематозного образования на разных этапах его развития. Она выражается некротическим процессом и клеточным распадом в центральных отделах гранулемы и формированием волокнистой структуры вокруг грануляционной ткани.
Типичными для гранулемы при актиномикозе являются фиброзные процессы, степень выраженности которых зависит от степени реакции конкретного организма, и скопления желтоватого цвета, образованные ксантомными клетками. Последние представляют собой находящиеся в дерме и гиподерме многоядерные или одноядерные фагоциты, имеющие пенистую цитоплазму, в которой содержатся жировые включения. Характерной является также определенная обратно-пропорциональная закономерность взаимоотношения ксантомных клеток с бактериальными колониями — при незначительном количестве нитей актиномицетов ксантомных клеток много, и наоборот.
В гистологическом строении гранулемы при актиномикозе выделяют два типа (стадии) строения:
- Деструктивный — первый вариант, или начальная стадия. Характерным для гистологической картины этой стадии является наличие грануляций, в которых содержатся полиморфно-ядерные лейкоциты. Грануляционная ткань состоит из молодых (преимущественно) соединительнотканных клеток, склонна к нагноению и процессу распада.
- Деструктивно-продуктивный — второй вариант, или вторая стадия. Гистологические срезы под микроскопом характеризуются пестротой состава грануляционной ткани. Кроме перечисленных выше клеток, обнаруживаются также лимфоидные, ксантомные, эпителиоидные и плазматические клетки, крупные гиалиновые пятна («гиалиновые шары») и коллагеновые волокна. Кроме того, выявляются микроабсцессы различной величины и гиалинизированные рубцы.
Наряду с описанными выше вариантами реакции тканей большое значение для диагностики рассматриваемого заболевания является гистологическое выявление актиномицетных друз разных размеров, представляющих собой сплетения тонких нитей неравномерного, как правило, дольчатого строения, расположенных радиально. Иногда они имеют вид палочек, но чаще на их концах определяется утолщение в виде колбы. Предполагается, что эти вздутия не выявляются при клинически тяжелом течении болезни.
Друзы являются тканевыми колониями бактерий-актиномицетов. Основную роль в их образовании играет иммунная реакция организма в ответ на антигены, которые секретируют возбудители болезни в окружающие ткани. Таким образом, формирование друз является защитной реакцией макроорганизма, в результате которой происходят замедление распространения возбудителя болезни и процесс локализации развивающегося патологического процесса.
Скопление нитей (друзы), окруженное скоплением лейкоцитов и эпителиоидных клеток, вокруг которых могут находиться гигантские клетки, обычно отмечается в центральном отделе гранулемы. Во время проведения гистологического исследования одновременно с выявлением друз обязательно проводится оценка их состояния, которое определяется реакцией на них окружающих тканей. В связи с этим различают 4 группы изменений, которые могут происходить с друзами:
- краевое или тотальное их растворение (лизис);
- обызвествление, то есть отложение в них солей кальция (кальцификация);
- поглощение гигантскими клетками (фагоцитоз);
- трансформация в стекловидную аморфную массу.
Первый и третий виды изменений (лизис и фагоцитоз) характеризуют повышение степени иммунной защиты организма. Особенно большое значение имеют сопоставление гистологической картины реакции тканей и изменений состояния друз для оценки эффективности используемых методов терапии и лекарственных препаратов.
Выявление при гистологическом исследовании типичных актиномикотических друз является достоверным признаком болезни. В то же время, образование друз свойственно не всем разновидностям возбудителя. Например, они не формируются при нокардиозе. Поэтому их отсутствие, особенно на начальном этапе проведения диагностики, еще не является доказательством отсутствия заболевания.
В связи с этим в ряде случаев диагностика актиномикоза должна базироваться не только на оценке патоморфологических данных и гистологической картине, но и на микробиологическом исследовании. Последнее заключается в микроскопическом изучении и посеве на различные питательные среды необходимого материала. При этом оптимальной температурой выращивания предполагаемого возбудителя заболевания является температура тела (35 ° -37 ° ). Выросшие культуры впоследствии окрашиваются метиленовым синим или по Граму и изучаются под микроскопом. В них определяются нити или палочки актиномицетов с колбовидными концами или окрашиванием по типу четок.
Инкубационный период актиномикоза может составлять от 2 – 3-х недель до нескольких лет, а течение заболевания иногда может быть острым, но чаще всего оно носит изначально хронический характер. Поражение кожи может быть:
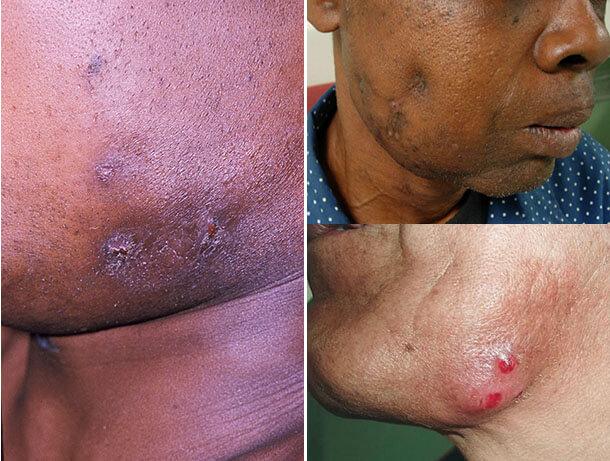
Подавляющее большинство случаев этой кожной патологии развивается вторично в результате распространения возбудителя болезни из главного очага поражения. При этом отмечается появление в коже бугристого малоболезненного синюшно-багрового инфильтрата. Характерным признаком актиномикотического инфильтрата является его деревянистая плотность и отсутствие четких очертаний.
Местами в нем иногда определяются участки размягчения и отверстия тонких свищевых ходов, через которые выделяется гнойно-кровянистое содержимое, не имеющее запаха. В свищевых выделениях часто содержатся друзы. Иногда можно увидеть гранулы диаметром около 2 – 3-х мм белого или желтоватого цвета. Устья свищевых ходов чаще всего имеют вид точек, приподнятых над уровнем кожи, но могут быть втянутыми или с грануляциями.
При локализации в области шеи, паховой или подмышечной области формируются кожные складки в виде валиков, а кожа приобретает багрово-синюшную окраску. Очень часто таким изменениям предшествует гнойный хронический гидраденит. Область очага незначительно болезненна или безболезненна. Сам процесс иногда имеет сходство с хронической пиодермией, флегмоной или кокцидиоидозом. Поражение регионарных лимфатических узлов происходит редко, а на субъективные ощущения оказывает влияние характер первичного поражения.
Первичное поражение кожи вначале проявляется, так же, как и в предыдущем случае, одним или несколькими ограниченными безболезненными плотными узелками, расположенными в гиподерме. В дальнейшем они увеличиваются и, сливаясь между собой, превращаются в одну инфильтрированную бляшку, имеющую деревянистую плотность. Одновременно кожа в очаге поражения приобретает синевато-красную окраску.
Постепенно на одном, а иногда и одновременно на нескольких участках инфильтрата возникает его размягчение. Кожа в этих местах истончается и самопроизвольно вскрывается с образованием свищей, из которых выделяется гнойно-кровянистое или гнойное содержимое желтоватой окраски. Субъективные ощущения при первичном кожном поражении незначительные или вообще отсутствуют.
Патология может иметь, практически, любую локализацию, причем, многочисленную. Очаги могут быть расположены как на теле (голова и шейная область, грудная клетка и область молочных желез, подмышечные и паховые зоны, области брюшной стенки, ягодиц, промежность и параректальная зоны, конечности) и в ЛОР-органах, так и во внутренних органах — легкие, половые органы, печень и кишечник, особенно слепая и прямая кишка.
Очаги поражения при актиномикозе кожи
В зависимости от локализации очагов выделяют различные клинические формы заболевания, например, актиномикоз торакальный, абдоминальный и т. д. Наиболее часто встречающейся клинической формой является актиномикоз челюстно-лицевой области. Он выявляется у 5-6% пациентов, которые обращаются в медицинские учреждения по поводу гнойно-воспалительных процессов этой зоны и приблизительно у 58% людей, страдающих данной патологией.
Эта форма заболевания протекает относительно (по сравнению с другими формами) благоприятно. В то же время, на ее течение и клиническую симптоматику оказывает значительное влияние присоединяющаяся вторичная гнойная инфекция. Это способствует изменению характера течения процесса и к многократным обострениям.
В зависимости от выраженности и преимущественной локализации процесса выделяют следующие основные клинические формы актиномикоза челюстно-лицевой области:
Встречается достаточно редко. Обычная локализация патологического очага — щечная, подчелюстная и подбородочная области. Проявляется на коже пустулами, бугорками или их сочетанием. Эти элементы создают мелкие отдельные или сливные инфильтраты шаровидной или полушаровидной формы, которые возвышаются над окружающими здоровыми участками. Нередко происходит распространение процесса на здоровые участки.
Тоже относительно редкая форма. Характеризуется возникновением ограниченного инфильтрата в подкожной жировой клетчатке. Инфильтрат расположен непосредственно в зоне участка тканей, являющихся входными «воротами» для возбудителя болезни. Наиболее частая локализация — область щек, соответствующая уровню верхней или нижней челюсти, на уровне или под нижней челюстью. В одних случаях отмечается развитие очага с преобладанием отека, в других — пролиферативного процесса. При этой форме возможно распространение основного очага по его протяженности с формированием новых очагов.
Подкожно-межмышечную, или глубокую
Преимущественная локализация актиномикотического процесса — под фасцией, которая покрывает жевательную мышцу (в основном в проекции угла нижней челюсти). Клиническая картина характеризуется большим разнообразием. Обычно появляются отек с последующим уплотнением мягких тканей, асимметрия лица. Несколько реже очаг формируется в околоушной и височной областях, в зоне крыловидно-челюстного пространства, ямке позади нижней челюсти.
При этих локализациях нередко развивается мышечный спазм (тризм) различной степени, являющийся одним из первых признаков заболевания. Вялотекущий процесс может длиться даже несколько месяцев, после чего появляются боли и высокая температура, сопровождающие формирование абсцессов и размягчение инфильтрата, образование свищей, из которых выделяется гнойное или гнойно-кровянистое содержимое, иногда с желтыми крупинками (друзы).
Характерным также является длительно сохраняющийся синюшный цвет кожи вокруг свищевых отверстий. После этого возможно разрешение процесса или формирование новых очагов вплоть до вовлечения костных тканей. Именно эта форма заболевания часто сопровождается присоединением гнойной инфекции, в результате чего процесс протекает остро, бурно и распространяется по протяжению. Очаг актиномикоза очень редко может распространяться не только на щечные области, но и на губы, миндалины, гортань и трахею, глазницы. Однако течение его, по сравнению с другими формами, носит относительно благоприятный характер.
Шейно-лицевая форма заболевания
Диагностика не связана с какими-либо затруднениями в случаях развернутой типичной клинической картины. Начальные этапы болезни диагностировать гораздо сложнее. Определенное значение в диагностике придается внутрикожной пробе с использованием актинолизата, однако при этом во внимание принимаются только положительная и резко положительная реакции, поскольку слабоположительная проба может быть и при других заболеваниях, а отрицательная — не является поводом для исключения заболевания, поскольку она может быть таковой и при угнетении иммунитета. В 80% случаев заболевания положительной оказывается реакция связывания комплимента с актинолизатом. Наиболее достоверными значениями обладает выявление актиномицетов в выделяемом из свищей гное, в биоптате тканей, в друзах, в том числе и с помощью посевов материалов на питательную среду (культуральная диагностика), рентгенологическое, гистологическое (микроскопическое) исследования.
Дифференциальная диагностика
Осуществляется в основном с волчанкой, колликвативным туберкулезом кожи (скрофулодерма), с абсцессами, вызванными обычной гнойной инфекцией, с доброкачественными и злокачественными новообразованиями.
В связи с особенностями возбудителя заболевания, механизмов его развития и многообразием клинических проявлений лечение актиномикоза должно быть комплексным, включающим:
- использование противовоспалительных средств, в том числе антибиотиков с учетом чувствительности к ним сопутствующей микрофлоры;
- проведение иммуномодулирующей терапии с помощью актинолизата;
- применение общеукрепляющих препаратов;
- физиотерапевтическое воздействие (йодистый фонофорез, УВЧ и УФО и др.).
При необходимости осуществляется хирургическое лечение, смысл которого состоит в иссечении очагов, в полном или частичном кюретаже свищевых ходов и т. д. Излечение заболевания не исключает его рецидивов.
источник
Это самый распространенный тип псевдомикозов, характеризующийся поражением различных органов и тканей. При этом образуются плотные инфильтраты с последующим нагноением, появлением свищей и своеобразным поражением кожи. Заболевание встречается повсеместно.
Возбудители актиномикоза — актиномицеты — анаэробные бактерии, внешне крайне напоминающие грибы. Выделяют Actinomyces Israeli, Actinomyces bovis, Actinomyces albus, Actinomyces violaceus.
Актиномицеты хорошо растут на питательных средах, образуя колонии неправильной формы, нередко с лучистыми краями. В патологическом материале колонии грибов встречаются в виде друз, которые представляют собой желтоватые комочки диаметром 1-2 мм. Чувствительны к бензилпенициллину, тетрациклину, эритромицину и левомицетину.
Актиномицеты часто обнаруживают у здоровых людей в ротовой полости, зубном налете, лакунах миндалин, на слизистой оболочке желудочно-кишечного тракта. Они широко распространены в природе (почва, сено, злаки и др). Вызывают заболевание у людей и сельскохозяйственных животных.
Источником инфекции может являться как внешняя среда, так и очаги хронической инфекции в самом организме. Наиболее часто инфекция попадает в организм из внешней среды. Хотя актиномицеты могут с растениями (злаками) попадать на слизистые оболочки (в частности, ротовой полости), они находятся там в форме сапрофитов. Чтобы они превратились в патогенные формы, необходимо развитие воспалительного процесса на слизистых (стоматит, колит, бронхит и другие). При внедрении актиномицетов образуется инфекционная гранулема, которая затем прорастает в окружающие ткани. В центре гранулемы происходят некроз клеток и их распад, возникают абсцессы, которые, прорываясь, образуют свищи.
Поражение кожи имеет вторичный характер. В развитии нагноений играет роль и вторичная, преимущественно стафилококковая флора. При благоприятном течении исходом актиномикотической гранулемы является образование фиброзной, а затем плотной рубцовой ткани.
Актиномикоз является первично-хронической инфекцией с длительным прогрессирующим течением. Длительность инкубационного периода неизвестна. Выделяют следующие формы актиномикоза: актиномикоз головы, языка и шеи; торакальный актиномикоз; абдоминальный актиномикоз; актиномикоз мочеполовых органов; актиномикоз кожи; мицетома (мадурская стопа); актиномикоз центральной нервной системы.
Практически при любой из клинических форм заболевания отмечаются типичные вторичные поражения кожи.
Первоначально определяется очень плотный и почти безболезненный очаг воспаления, кожа становится багрово-синюшной, затем возникает флюктуация, а после прорыва гнойника формируются длительно не заживающие свищи. В гнойном отделяемом просматриваются комочки.
Встречается наиболее часто. Выделяют глубокую (мышечную) форму, при которой процесс локализован в межмышечной клетчатке, а также подкожную и кожную формы. Мышечная форма поражает преимущественно жевательную мускулатуру. При этом образуется инфильтрат хрящевой плотности в области угла нижней челюсти. Возникают асимметрия лицевой области, тризм разной степени выраженности, нарушения жевания. Температура повышается до 38°С, отмечаются симптомы интоксикации (головная боль, недомогание и пр.). Спустя некоторое время в инфильтрате появляются очаги размягчения, которые самопроизвольно вскрываются, образуя свищи, отделяющие гнойную или кровянисто-гнойную жидкость, иногда с примесью комочков. Синюшная окраска кожи вокруг свищей является патогномоничным признаком актиномикоза.
Мицетома (мадуроматоз, мадурская стопа) — своеобразный вариант актиномикоза, который довольно часто встречается в странах тропического пояса.
Заболевание начинается с появления на стопе (обычно на подошве) одного или нескольких плотных отграниченных узлов величиной от горошины и более. Сначала они покрыты неизмененной кожей. В дальнейшем над уплотнениями кожа становится красно-фиолетовой или буроватой. По соседству с первоначальными узлами появляются новые, кожа отекает, стопа увеличивается в объеме, меняет свою форму. В дальнейшем узлы размягчаются, вскрываются, возникают глубокие свищи, выделяющие гнойную или серозно-гнойную (иногда кровянистую) жидкость. В отделяемом просматриваются друзы. Узлы почти безболезненны. Процесс медленно прогрессирует, инфильтрация захватывает всю подошву, узлы и свищевые ходы появляются и на тыле стопы. Вся стопа превращается в деформированную и пигментированную субстанцию, пронизанную свищами и полостями. Процесс может переходить на мышцы, сухожилия и кости. Иногда наблюдается атрофия мышц голени. Обычно процесс односторонний. Заболевание продолжается до 10-20 лет.
Прогноз серьезный, но при проведении своевременных и в полном объеме лечебных мероприятий — благоприятный.
Диагностика актиномикоза на поздних стадиях при образовании типичных кожных изменений не сложна. На ранних стадиях используют внутрикожную пробу с актинолизатом. Однако полученные результаты сложно объяснить однозначно. Во внимание следует принимать только положительные и резко положительные результаты, так как слабоположительные встречаются практически у всех лиц, страдающих пародонтозом и другими заболеваниями зубов. Отрицательный ответ также не всегда является показателем отсутствия заболевания, так как при тяжелых его формах возможно развитие анергии. У ВИЧ-инфицированных всегда отмечается отрицательная реакция.
Выделение культур актиномицетов имеет диагностическое значение при заборе материала из свищевых ходов, биоптатов пораженных тканей, друз, так как на слизистых оболочках полости рта, дыхательных путей они обнаруживаются и у здоровых лиц.
Реакция связывания комплемента с актинолизатом положительна у 80% больных, поэтому ее результат можно считать достоверным.
Актиномикоз легких следует отличать от опухолевых процессов в легких, абсцессов, глубоких микозов (аспергиллеза, нокардиоза, гистоплазмоза), а также от туберкулеза легких. Абдоминальный актиномикоз необходимо отличать от хирургических заболеваний, сопровождающихся клиникой «острого живота» (аппендицит, перитонит и пр.).
Подозрение на актиномикоз — показание для госпитализации. Лечение должно сочетать хирургические и терапевтические методы: обработку очага, выскабливание грануляций. В ряде случаев выполняется иссечение пораженных тканей, при актиномикозе легких — лобэктомия. Также применяется сочетание этиотропной терапии (тетрациклин, бензилпенициллин, эритромицин, левомицетин) и иммунотерапии актинолизатом (подкожно или внутримышечно по 3 мл 2 раза в неделю, 20-30 инъекций на курс). При актиномикозе головы, языка и шеи назначают внутрь феноксиметилпенициллин по 2 г в сутки в течение не менее чем 6 недель либо тетрациклин по 0,75 г 4 раза в день в течение 4 недель, а также эритромицин по 0,3 г 4 раза в сутки в течение 6 недель. При абдоминальном и торакальном актиномикозе назначают большие дозы бензилпенициллина (10 млн ЕД в сутки и более) внутривенно в течение 1-1,5 месяца. Далее переходят на на феноксиметилпенициллин в суточной дозе 2-5 г в течение 2-5 месяцев.
При наслоении вторичной инфекции (стафилококки, анаэробная микрофлора) назначают длительные курсы диклоксациллина или других антибиотиков с учетом чувствительности к ним, при анаэробной инфекции — метронидазол.
В связи с возможностью рецидивов выздоравливающие должны находиться под длительным наблюдением (не меньше года). Профилактическими мерами являются гигиена полости рта, своевременное лечение заболеваний зубов и десен, миндалин, слизистой оболочки ротовой полости.
источник
Актиномикоз — хроническая, медленно прогрессирующая инфекционная болезнь человека и животных; вызывается лучистыми грибами — актиномицетами; характерно гранулематозное поражение тканей и органов, развитие плотных, нередко тяжистых инфильтратов, образование абсцессов, свищей и рубцов.
Основным путем инфицирования считается эндогенный — за счет активации актиномицетов — обычных обитателей кожи и слизистых оболочек. Возбудитель может внедряться через слизистую оболочку ротовой полости (включая миндалины), ЖКТ (в частности, кишечник, например, илеоцекальную область), легкие, кожу; реже — другими путями (уретра, глаза, cervix). Проникновение его вглубь окружающих тканей вызывает развитие первичного очага поражения типа инфекционной гранулемы. Возможна гематогенная диссеминация актиномицетов из уже имеющихся в организме очагов микоза. У здоровых людей, как отмечено, актиномицеты могут встречаться в сапрофитном состоянии — во рту, кариозных зубах, зубных гранулемах, криптах миндалин (в т.ч. при местных воспалительных процессах — одонтогенных, ринотонзиллярных и других различных заболеваниях), а также дыхательных путях, кишечнике.
Следует отметить, что в природе существует много актиномицетов (более 300 видов), включая и почву, но далеко не все из них и лишь при определенных условиях могут быть патогенными. Образно отмечено, что «актиномицеты — это еще не актиномикоз». В здоровом организме гриб находится в неблагоприятных условиях и обычно лизируется.
Поражение слизистой оболочки полости рта.
Трансформации его из сапрофитного состояния в патогенное способствуют:
- глистная инвазия.
- воздействие сопутствующей микрофлоры, особенно в иммунодепрессивном организме.
- заболевания нервной системы, сосудов.
- сенсибилизация, многократные попадания гриба и даже алиментарные погрешности (жирная пища).
- особое значение в возникновении заболевания отводится травме (повреждение слизистой оболочки во рту, глистами в кишечнике).
И в настоящее время не исключается экзогенный путь проникновения инфекции. Широкое распространение актиномицетов в воздухе, почве, на растениях может быть одним из факторов экзогенного заражения (например, при попадании на открытую раневую поверхность, уколах растениями, на которых находятся грибы). Полагали, что заражение людей (и животных) может произойти путем внедрения актиномицетов в поврежденную слизистую оболочку, например, при жевании зараженных актиномицетами злаков. Имеются весьма демонстративные доказательства якобы передачи актиномикоза от больного человека или животного — здоровым лицам (но эти случаи представляют редкие исключения). При значительном распространении актиномицетов в природе, актиномикоз встречается относительно редко, не отличаясь заметной контагиозностью.
Допускают, что инкубационный период при актиномикозе широко варьирует и составляет от 9-20 дней до 11-22 лет (чаще в диапазоне от 1-2 года до 10 лет). Клинические проявления актиномикоза отличаются значительным разнообразием. При этом микотическим процессом могут поражаться все органы и ткани — кожа, слизистые оболочки, кости, суставы, внутренние органы, нервная система. Выделяют стадии актиномикоза: начальную, «деревянистого инфильтрата», абсцессов и свищей, метастазов.
Наиболее часто и характерно актиномикоз протекает в челюстно-лицевой области (включая гайморовые пазухи) и шеи (шейнолицевой актиномикоз встречается до 80% случаев). При актимоми- козе головы и шеи — в местах внедрения лучистого гриба появляются болезненные плотные инфильтраты (неподвижные или малоподвижные, спаянные с окружающими тканями); узлы — плотные, синюшно- красного цвета — с последующим размягчением, вскрытием и образованием длительно не заживающих свищей (с гнойно-кровянистыми выделениями). На месте нагноившихся инфильтратов формируются язвы и рубцы. Известна также абсцедирующая форма актиномикоза (протекает по типу флегмон, абсцессов).
У многих больных значительных субьективых ощущений (в т.ч. болевых) актиномикоз не вызывает; однако, резкая, жгучая, «огненная» боль в области свищей возникает при пальпировании. Могут наблюдаться поражения в полости рта (в т.ч. на языке), слюнных желез, жевательных мышц (развивается тризм, асимметрия лица), костей; в дальнейшем процесс иногда распространяется на придаточные полости, область черепа, окружающие участки кожи и подкожной клетчатки. Лимфатические узлы обычно не вовлекаются; однако, при их поражении, течение актиномикоза бывает затяжным.
При торакальном актиномикозе (около 13-15% случаев) процесс захватывает органы грудной полости и грудной стенки — с выходом свищей на кожу грудной клетки, разрушением межреберных мышц, ребер, позвонков (периостит или остеомиелит деструктивного типа с секвестрами). При актиномикозе легких нарастает слабость, потеря аппетита, падение веса; больных беспокоит мучительный кашель со скудной мокротой, кровохарканье. Реже заболевание начинается остро, по типу банальной пневмонии, принимая в дальнейшем хроническое течение. Иногда образуются легочные абсцессы. Характерным является вовлечение в процесс плевры — в виде экссудативного плеврита или эмпиемы. Известны формы актиномикоза в виде бронхоэктатической болезни.
При абдоминальном актиномикозе (около 3% случаев) поражаются органы брюшной полости и ткани брюшной стенки. Процесс обычно распространяется по забрюшинной клетчатке. Первые проявления нередко отмечаются в ЖКТ (чаще в илеоцекальной области). Реже поражаются другие отделы кишечника, желудок. Характерно формирование свищей. Дифференциальную диагностику следует проводить с новообразованиями, абсцессами различной этиологии, эхинококкозом и др.
Выделяют также актиномикоз органов таза и мочеполовой областей, параректальной (парапроктит), крестцово-копчиковой (с поражением костей), ягодичной. Описаны случаи генерализации инфекции — с развитием актиномикотических абсцессов мозга, менингоэнцефалитов; в редких случаях — поражений роговицы и др.
Еще на тему грибковых заболеваний:
Клинический диагноз актиномикоза следует подтверждать:
1 )бактериоскопическими исследованиями; при этом решающим для диагностики является обнаружение друз лучистого гриба. Материалом для исследования служат: пунктаты, мокрота, биоптаты и особенно — отделяемое плотных инфильтратов, свищевых ходов и гноя. Для исследования извлекают из материала белые или желтоватые плотные зерна («крупинки») и в раздавленном виде — для мацерации добавляют 15-20% раствора едкого натрия или калия, стекло слегка подогревают, накладывают покровное стекло.
Микроскопия неокрашенных препаратов проводится под большим увеличением сухой системы. При этом видны характерные друзы — густо переплетенные тонкие нити мицелия в центре конгломерата; по периферии — радиально располагаются колбовидные образования, резко преломляющие свет (представляют собой конечные «вздутия» мицелия). При окраске по Грамму мицелий гриба фиолетовый (окрашивается генциан-виолетом), а колбовидные «вздутия» — красные (обесцвечиваются и воспринимают окраску фуксином). Однако, даже при типичной клинической картине друзы не всегда обнаруживаются, а выявляются тонкие ветвящиеся нити мицелия (обладающие кислотоустойчивостью) — т.н. атипичный актиномикоз Берестнева (отличается от типичного отсутствием в гное друз — без каких-либо клинических различий). 2)Микроскопические исследования дополняется культуральными (засевают «крупинки», содержащие элементы гриба).
3)Рекомендуются также исследования: гнойного отделяемого с помощь прямой пробы флюоресцирующих антител; ультразвуковое сканирование; компьютерная томография; радиоизотоп- ное исследование (могут помочь в обнаружении «молчащих» абдоминапьных абсцессов).
4)В диагностике актиномикоза большое значение придается гистопатологическим исследованиям; при этом удается обнаружить друзы лучистого гриба в пораженной ткани. Дифференцируют актиномикоз — с туберкулезными язвами (скрофулодерма, волчанка), сифилитическими гуммами, хронической глубокой пиодермией, опухолями, глубокими микозами, остеомиелитами иной этиологии и другими нагноительными процессами. При этом следует учитывать наиболее характерные клинические признаки актиномикоза (очень большая плотность узлов и инфильтратов, наклонность их к вскрытию и образованию свищей), а главное — обнаружение друз лучистого гриба (выявление друз считалось обязательным критерием диагностики актиномикоза).
Лечение актиномикоза включает: специфическую иммунотерапию, антибиотики, сульфаниламиды, общеукрепляющие и стимулирующие средства, витамины, хирургические и физические методы. Комплексное лечение актиномикоза можно проводить последовательно:
1-й этап — сочетанное применение актинолизата и антибиотиков. Основным специфическим иммунопрепаратом при актиномикозе является актинолизат; вводится по 2 схемам:
- в/м по 3 мл 2 р/нед, на курс 20-25 инъекций; через 1-1,5 мес лечение повторяют;
- в/к, начиная с 0,5 мл до 2 мл 2 р/нед, курсами по 3 мес с интервалом 1-1,5 мес.
После клинического выздоровления проводят 2-3 курса противорецидивной терапии. Отмечено, что внутрикожный метод введения актинолизата является более эффективным и экономичным, чем внутримышечный. Актинолизат относят к наиболее эффективным средствам лечения актиномикоза (различных клинических форм и локализаций). Использование антибиотиков занимает одно из ведущих мест в лечении актиномикоза; назначают тетрациклины (юнидокс-солютаб, доксибене, вибромицин, окситетрациклин и др.); пенициллины (длительно и в высоких дозах: пенициллин G по 10-20 млн ЕД/сут внутривенно, в течение 4-6 нед; далее переходят на феноксиметилпенициллин внутрь по 2-4 г/сут, 6-12 мес); можно применять ампициллин внутривенно по 50мг/кг/сут (4-6 нед) — с последующей заменой его пероральными формами — амоксициллином по 0,5 г/сут внутрь, 6 мес. Возможно использование и других антибиотиков (эритромицин, стрептомицин, клиндамицин, ристоцетин и др.). Рекомендуются цефалоспорины 3-го поколения (цефтриаксон). Иногда лечение сочетают с изониазидом, курсовая доза 70-120 г.
2-й этап включает назначение сульфаниламидов (курс, доза 60-100 мг), в т.ч. используются комбинированные средства (бактрим, гросептол, берлоцид и др.). Сульфадимезин назначается по 4-6 г/сут (курс 1-5 нед). В этот период применяют физические методы лечения (фонофорез, электрофорез йодистого калия, УВЧ), аутогемотерапию.
3-й этап — использование йодистых препаратов — йодид калия внутрь в виде 25% раствора (в молоке или мясном бульоне); ингаляторно — при актиномикозе легких. На всех этапах проводится общеукрепляющая и стимулирующая терапия (витамины С, гр.В, биостимуляторы; по показаниям — иммунокорректоры, гамма-глобулин, индукторы интерферона). Пища должна быть богата белками, витаминами. В тяжелых случаях проводится дезинтоксикационная терапия; применяют гемотрансфузии по 200 мл 1 р/нед. По показаниям проводят хирургичекое вмешательство (вскрытие и дренирование абсцессов, иссечение фиброзно-измененных тканей).
Течение заболевания — обычно 1-3 года; без лечения процесс прогрессирует, вызывая деструктивные изменения. [blockquote align=»center»]После клинического выздоровления больные актиномикозом должны находиться под наблюдением не менее 2 лет (ввиду возможного рецидива заболевания).[/blockquote] Профилактика актиномикоза заключается в санации полости рта, борьбе с травматизмом и своевременной обработке микротравм (йоддицерин, 5% раствор йода спиртовой) — особенно у жителей сельской местности.
источник