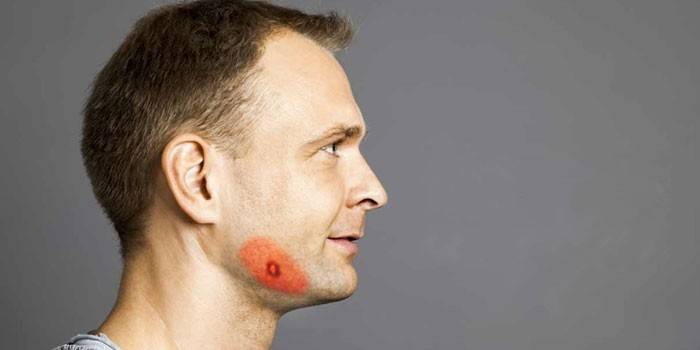
Что такое актиномицеты, и при каких условиях они провоцируют развитие актиномикоза, мы рассматривали в предыдущей статье на estet-portal.com. Актиномикоз является хроническим гнойным заболеванием, которое сопровождается формированием на коже плотных инфильтратов с очагами флюктуации.
Лечение актиномикоза проводится комплексное в различных сочетаниях в зависимости от локализации и клинических проявлений — препаратами йода, антибиотиками, иммунокоррегирующими и общеукрепляющими средствами, актинолизатом, проводят местное лечение мазями, назначают физиотерапевтические процедуры и, при необходимости, рекомендуют хирургическое вмешательство.
Йодистые препараты (до 3 г йодистого калия в день), ранее доминировавшие в лечении актиномикоза, в настоящее время могут применяться в комбинации с антибиотиками или рентгенотерапией, как дополнительное средство для размягчения и рассасывания инфильтрата.
Ведущее место в лечении актиномикоза занимают антибиотики. Традиционная терапия актиномикоза включает внутривенное введение пенициллина.
Вводится антибиотик в дозе 18–24 миллионов ЕД ежедневно в течение 2–6 недель, с последующим пероральным приемом пенициллина, амоксициллина или ампициллина в течение 6–12 месяцев.
В более легких случаях, в частности при шейно-челюстно-лицевом актиномикозе, достаточно менее интенсивного лечения короткими курсами антибактериальной терапии. Какие методы лечения актиномикоза применяются вместе с антибиотикотерапией, читайте далее на estet-portal.com. Имеется опыт эффективного краткосрочного лечения актиномикоза имипенемом в течение 6–10 недель и цефтриаксоном ежедневно в течение 3 недель. Антимикробную терапию продолжают некоторое время после исчезновения симптоматики для предотвращения рецидива.
Группы антибактериальных препаратов, наиболее часто используемых при лечении актиномикоза:
- тетрациклины;
- пенициллины;
- карбопенемы;
- линкозамины;
- аминогликозиды;
- цефалоспорины.
При лечении актиномикоза также необходимо учитывать присоединяющуюся патогенную микрофлору, которая может проявлять повышенную резистентность к антибиотикам, что объясняется длительным предшествующим применением различных химиопрепаратов.
С целью воздействия на сопутствующую флору в лечении актиномикоза используют метронидазол, хороший противовоспалительный эффект показывает применение сульфаниламидных препаратов.
При присоединении микотической инфекции назначают противогрибковые препараты: флуконазол, итраконазол, тербинафин, кетоконазол и др.
Иммунокоррегирующие средства. Для коррекции иммунодефицита показан диуцифон внутрь — по 0,1 г 3 раза в день или внутримышечно в виде 5%-го раствора по 5 мл через день в течение 3–4 недель. Хорошо зарекомендовал себя иммунокоррегирующий препарат циклоферон — 2 мл внутримышечно через день, 10 дней.
Общеукрепляющая терапия стимулирует реактивность организма и повышает эффективность иммунотерапии. Дезинтоксикационная терапия проводится внутривенными растворами гемодеза, 5% раствором глюкозы и др. С целью активации регенерации применяется аутогемотерапия — еженедельно, всего на курс 3–4 переливания. Витамины назначают в среднетерапевтических дозах.
К основным методам лечения актиномикоза относятся:
Иммунотерапия актинолизатом способствует накоплению специфических иммунных тел и улучшает результаты лечения, позволяя снизить объем антибактериальных средств и избежать нежелательных побочных воздействий. Актинолизат вводят внутримышечно 2 раза в неделю по 3 мл, на курс 25 инъекций, курсы повторяют 2–3 раза с интервалом в 1 месяц.
В качестве местной терапии показано мазевое лечение актиномикоза с антибактериальными препаратами указанных групп, промывание свищей растворами антисептиков, препаратами фуранового типа, введение 1%, 2%, 5% спиртового раствора йода, которые способствуют очищению актиномикозных очагов и ликвидации воспалительных явлений.
Физиотерапевтические процедуры. В стадии формирования очага проводят электрофорез кальция хлорида и димедрола. После вскрытия очагов при остаточных инфильтратах назначают электрофорез йода, лидазы, флюкторизацию. Ультразвук применяется непосредственно на область очага поражения по общепринятой схеме в течение 12–25 дней (в зависимости от состояния больного и очага поражения) с интервалами в 3–4 месяца.
Хирургическое лечение актиномикоза проводится на фоне консервативной терапии и заключается в радикальном иссечении очагов поражения в пределах видимо здоровых тканей. При невозможности проведения радикальной операции (например, при шейно-челюстно-лицевом актиномикозе) показано вскрытие и дренирование очагов абсцесса.
Таким образом, актиномикоз, отличающийся многообразием локализаций и клинических проявлений, нужно своевременно диагностировать и возможно эффективно лечить, зная закономерности патогенетического развития, предрасполагающих факторов инфицирования, характеристик возбудителей и методов лечения актиномикоза.
источник
Актинолизат – препарат с сильным иммуномодулирующим действием; стимулирует процесс фагоцитоза и выработки антител к различного рода инфектантам, повышая общую резистентность организма; угнетает гиперпродукцию цитокинов и блокирует действие медиаторов воспаления, снижая интенсивность воспалительных процессов.
Лекарственная форма – раствор для внутримышечного введения: прозрачная жидкость от желтовато-коричневого до коричневого цвета (в ампулах по 2 и 3 мл, в упаковке 5 или 10 ампул в комплекте с ампульным ножом; по 5 или 10 ампул в контурной ячейковой упаковке, в пачке картонной 1 упаковка и ампульный нож).
Активное вещество: смесь лизатов самопроизвольно лизирующихся актиномицетов родов Actinomyces и Micromonospora – по 0,5 мл в 1 мл раствора.
- Бактериальные гнойные и воспалительные заболевания слизистых оболочек, костей, подкожной клетчатки и кожи;
- Актиномикоз различных локализаций;
- Одонтогенный воспалительный процесс;
- Длительно незаживающие раны, трофические язвы, фурункулез, угревая болезнь;
- Уретрит, простатит, цистит, вульвовагинит;
- Парапроктит, энтероколит, гастрит, эзофагит;
- Пиелонефрит;
- Гепатит;
- Синдром диабетической стопы;
- Бронхит, пневмония, абсцесс легкого;
- Ангина, гайморит, отит;
- Мастит;
- Другие воспалительные заболевания.
- Острые инфекционные заболевания (вирусные респираторные инфекции, грипп, кишечные инфекции);
- Злокачественные новообразования;
- Период лактации;
- Индивидуальная непереносимость.
При изучении репродукции на животных риски неблагоприятного воздействия препарата на плод выявлены не были, однако адекватные и строго контролируемые исследования у людей не проводились, поэтому во время беременности Актинолизат может быть назначен только после тщательной оценки ожидаемой пользы и потенциальных рисков.
Актинолизат вводят внутримышечно 2 раза в неделю.
Рекомендуемые разовые дозы:
- Дети до 3 лет – 0,1 мг/кг массы тела;
- Дети 3-14 лет – 2 мл;
- Подростки старше 14 лет и взрослые – 3 мл.
В зависимости от показаний курс лечения может состоять из 5-25 инъекций.
При актиномикозе обычно назначают 20-25 инъекций, при заболеваниях внутренних органов – 10-15 инъекций, при дерматологических заболеваниях – 5-15 инъекций.
Между курсами лечения соблюдают 1-месячные интервалы.
Количество курсов определяется индивидуально, в зависимости от вида и тяжести течения заболевания.
Спустя 1 месяц после выздоровления назначают профилактический курс (5-15 инъекций), чтобы избежать рецидива.
После первых инъекций отмечается закономерное легкое усиление воспалительного процесса в патологическом очаге, отмена препарата в этом случае не требуется.
Также возможны аллергические реакции в виде кратковременного субфебрилитета, гиперемии в месте инъекции и кожной сыпи. Они, как правило, быстро купируются приемом антигистаминного средства, в противном случае следует отменить Актинолизат.
Влияние препарата на скорость реакций и способность к концентрации внимания не изучалось.
Актинолизат усиливает действие одновременно применяемых антибактериальных препаратов.
Иммуномодулятор не следует применять в комбинации с иммунодепрессивными средствами.
Информация об аналогах Актинолизата отсутствует.
Хранить в недоступном для детей, защищенном от света месте при температуре 4-8 ºС.
Транспортировать препарат допускается при температуре до 25 ºС, но не более 1 суток.
Информация о препарате является обобщенной, предоставляется в ознакомительных целях и не заменяет официальную инструкцию. Самолечение опасно для здоровья!
Наши почки способны очистить за одну минуту три литра крови.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Средняя продолжительность жизни левшей меньше, чем правшей.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Кроме людей, от простатита страдает всего одно живое существо на планете Земля – собаки. Вот уж действительно наши самые верные друзья.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Человеческие кости крепче бетона в четыре раза.
Существуют очень любопытные медицинские синдромы, например, навязчивое заглатывание предметов. В желудке одной пациентки, страдающей от этой мании, было обнаружено 2500 инородных предметов.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Образованный человек меньше подвержен заболеваниям мозга. Интеллектуальная активность способствует образованию дополнительной ткани, компенсирующей заболевшую.
Кровь человека «бегает» по сосудам под огромным давлением и при нарушении их целостности способна выстрелить на расстояние до 10 метров.
Полиоксидоний относится к иммуномодулирующим препаратам. Он воздействует на определенные звенья иммунитета, благодаря чему способствует повышению устойчивости о.
источник
Актиномикоз – это заболевание, поражающее кожные покровы человека, его слизистые оболочки и внутренние органы. Вызывается актиномикоз микроорганизмами, занимающими промежуточное положение между бактериями и грибами — лучистыми грибами, выделенными в самостоятельную группу. Лучистые грибы — это постоянные жильцы в организме человека, которые при ослаблении защитной системы организма активизируются и вызывают актиномикоз. Поражение лучистыми грибами внутренних органов протекает тяжело и часто осложняется наслоением вторичной гнойной инфекции. Первое заболевание актиномикозом было описано в 1879 году у пациента с фамилией Йзраели.
Актиномикоз у человека вызывается лучистыми грибами актиномицетами. Актиномицеты имеют сходство, как с грибами, так и с бактериями, поэтому их выделяют в самостоятельную группу 17. С бактериями они похожи наличием нуклеоида. С грибами их объединяет нитевидная структура, которая, переплетаясь, образует мицелий. Часть актиномицетов размножается спорами, что также роднит их с грибами. Встречается актиномикоз во всех странах мира.
Актиномицеты очень устойчивы во внешней среде и имеют большое распространение в природе. Их можно встретить в почве, на колосках зерновых культур, в пыли, на сырых стенах. Организм человека также не является исключением, актиномицеты обитают в организме человека в составе условно-патогенной микрофлоры кишечника, встречаются актиномицеты в зубном налете, кареозных полостях, миндалинах. В связи с этим выделяют два типа инфицирования — экзогенный и эндогенный.
При эндогенном пути развития актиномикоз у человека возникает при активизации условно-патогенной микрофлоры при снижении иммунной защиты организма (иммунодефицитные состояния, авитаминозы, изнуряющие длительные заболевания и т.д.).
Возможно заражение лучистым грибком при проглатывании спор актиномицетов находящихся на растениях, например, из-за привычки покусывать соломинку. Актиномицеты могут проникнуть в организм человека также во время молотьбы злаковых культур, при вдыхании пыли, содержащей лучистый грибок. Это экзогенный путь инфицирования актиномицетами.
После внедрения грибка в ткань происходит формирование уплотнения (гранулемы) внутри которого происходит отмирание тканей (некроз). В центре гранулемы происходит активное развитие грибка. Вокруг гранулемы развивается бурная воспалительная реакция. После размягчения, вследствие некроза содержимого гранулемы, происходит прорыв ее содержимого в окружающие ткани с образованием свищей. Содержимое гранулемы может прорваться в просвет бронхиального дерева и вместе с мокротой при кашле выходить из легких. В таких случаях грибок можно обнаружить в мокроте.
Рост гранулемы идет от центра легкого к периферии, с вовлечением в процесс листков висцеральной, а затем и париетальной плевры с развитием в них воспалительной реакции и последующим формированием спаек между листками.
Актиномикоз кожных покровов может развиться в результате прокола кожи соломинкой, шипом и другими острыми частями растения с одновременным занесением в рану актиномицетов.
Инкубационный период может быть очень длительным.
После прокола кожи соломинкой или какой-либо острой частью растения и занесения в рану лучистого грибка развивается актиномикоз кожи. В толще кожи начинает формироваться инфильтрат доскообразной плотности. В начале своего развития инфильтрат имеет синюшную окраску, но по мере своего формирования приобретает багрово-красный цвет. В центре инфильтрата появляется участок размягчения, который распространяется на периферию инфильтрата, возникает симптом флюктуации. Содержимое гранулемы заключает в себе большое количество колоний (друз) лучистого грибка.
Из первичного очага актиномикоз может распространиться на соседние ткани через подкожно-жировую клетчатку с формированием свищей. Кожа вокруг свищевого отверстия имеет характерную для актиномикоза синюшную окраску. По мере расплавления гранулемы повреждаются и кровеносные сосуды. Если содержимое гранулемы через поврежденную стенку сосуда попадает в кровь, то актиномикоз может приобрести генерализованную форму.
Если к содержимому гранулемы присоединяется бактериальная флора, то на месте гранулемы возникает гнойный абсцесс, иногда флегмона, которые требуют консультации хирурга.
Если лучистый грибок проникает в организм аэрогенным путем, то развивается актиномикоз легких. В легких также формируется первичный очаг подобный таковому при актиномикозе кожи. Больного начинает мучить кашель с отхождением слизисто-гнойной мокроты. Появление крови в мокроте говорит о распространении расплавления легочной ткани с повреждением сосудистой стенки. При аускультации выслушиваются единичные влажные хрипы, а при образовании полости в легком можно услышать амфорический тип дыхания.
Перкуссионно клиническая картина меняется от появления участков притупления в начале актиномикоза легких до появления тимпанического оттенка звука при расплавлении инфильтратов и образовании полостей. Появление инфильтратов в легочной ткани дает усиление голосового дрожания во время пальпации грудной клетки.
При распространении процесса на листки плевры возникает боль при дыхании, отставание пораженной половины грудной клетки при акте дыхания. Больной может занимать вынужденное положение для облегчения болезненности при дыхании — ложится на больную сторону, чем ограничивает движения грудной клетки при дыхании, а, значит, облегчает боль.
Легочной актиномикоз сопровождается высокой лихорадкой, ночным проливным потом. Кожные покровы больного становятся бледные (при плеврите, абсцессе могут приобретать сероватый оттенок). Отмечаются признаки гипоксии тканей из-за уменьшения дыхательной поверхности легких — это акроцианоз, на пальцах симптом «часовых стекол» (выпуклая ногтевая пластина) и «барабанных палочек» (утолщение концевых фаланг пальцев). Больной жалуется на одышку.
Процесс приобретает хроническое течение. Очаги актиномикоза прорываются наружу, в соседние органы, т.е. формируются свищевые ходы. Состояние больного тяжелое. Развивается общее истощение организма.
Часто очаги актиномикоза дают метастазы в другие органы.
Актиномикоз приводит к летальному исходу за один-два года, иногда за пару месяцев. Болезнь может продлиться до пяти лет. Возможны случаи самоизлечения при легком течении.
Лимфатическая система при актиномикозе не страдает, а распространение грибка происходит гематогенным путем и путем прорастания гранулемы в соседние органы и ткани.
В детском возрасте чаще встречается актиномикоз миндалин. Источником распространения актиномицетов являются постоянные зубы, больные молочные зубы не являются источником лучистого грибка.
Особенностью течения актиномикоза костей у детей является редкость распространения процесса из кости на мягкие ткани.
Клинически актиномикоз у человека подразделяется на несколько форм.
Актиномикоз челюстно-лицевой области. Актиномикоз полости рта возникает, обычно, при миграции сапрофитных актиномицетов ротовой полости в травмированную слизистую полости рта. Травма может произойти острыми частями зубов, рыбной костью, уколом соломинкой, травинкой (может сопровождаться экзогенным заносом лучистого грибка в рану). Актиномикоз полости рта, головы и шеи это наиболее распространенные формы поражений актиномицетами.
На месте занесения грибка формируется характерная багрово-синюшная гранулема доскообразной плотности, постепенно стенка гранулемы истончается и открывается свищевой ход из которого могут выбухать грануляции. Температурная реакция, как правило, незначительная. Болезненность умеренная, чаще присутствует ощущение инородного тела, дискомфорта в пораженной области. Актиномикоз может поражать надкостничные структуры челюсти, межмышечные пространства, распространяться на мышцы и кожу лица, шеи. При вовлечении в процесс жевательных мышц развивается тризм жевательной мускулатуры. Излюбленное место локализации гранулемы — это угол нижней челюсти. Развивается актиномикоз челюстно-лицевой области медленно.
Актиномикоз миндалин может стать причиной хронического тонзиллита.
Торокальный актиномикоз проявляется как актиномикоз легких с распространением на ткани грудной клетки. Актиномикоз легких — вторая по частоте встречаемости форма актиномикоза после актиномикоза полости рта. Протекает тяжело, без лечения приводит к летальному исходу.
Абдоминальный актиномикоз в шестидесяти процентов случаев локализован в области аппендикса. Кроме червеобразного отростка поражается первично также илеоцекальная область. Такие больные часто попадают в хирургическое отделение с диагнозом аппендицита или непроходимости кишечника. Толстый кишечник, желудок, пищевод поражаются вторично, поражение этих отделов ЖКТ происходит при занесении актиномицетов из других органов гематогенным путем и при прорастании гранулемы из первичных очагов. Брюшная стенка также вовлекается в процесс вторично. Гранулема из илеоцекальной области и аппендикса прорастает в печень, почки, позвоночник. Свищевые ходы часто открываются в просвет кишечника и перианальную область с развитием картины парапроктита. Абдоминальная форма актиномикоза без лечения в половине случаев ведет к летальному исходу.
Еще одна форма заболевания — это актиномикоз мочеполовой системы. Встречается редко, обычно в форме вторичных поражений. Первичные очаги актиномикоза в мочеполовой системе почти не встречаются.
Еще одна довольно редкая форма актиномикоза — это актиномикоз костей и суставов. Такая форма актиномикоза является результатом прорастания гранулемы из соседних органов и гематогенного заноса. В пораженной кости развивается картина остеомиелита с образованием костных секвестров. Больные этой формой актиномикоза длительное время сохраняют подвижность костей и суставов, даже не смотря на значительное их поражение. При формировании свищей обращает на себя внимание синюшная окраска кожи вокруг свищевого отверстия.
Актиномикоз кожи – следующая форма актиномикоза. Чаще является результатом генерализации грибкового процесса. Актиномикоз становится явным, как только происходит прорастание гранулемы в подкожножировую клетчатку.
Мадурская стопа – это особенная форма актиномикотического процесса. Изначально встречалась в странах с тропическим климатом. Для нее характерно поражение подошвы стопы, на которой возникают узлы величиной с горошину. Кожа над узлами меняет нормальный цвет на багрово-фиолетовый. Вокруг первичных узлов формируются новые очаги, стопа теряет форму из-за выраженного отека. При прогрессировании заболевания происходит формирование свищевых ходов, из которых истекает гнойное или сукровичное содержимое. Свищи открываются не только с подошвенной стороны, но и на тыльной поверхности. Стопа оказывается полностью пронизанной узлами и свищевыми ходами. Происходит деформация пальцев вверх. Процесс односторонний. Прогрессировать такая форма актиномикоза может с вовлечением в процесс сухожилий и мышц голени.
Рентгенологическая картина не имеет патогномоничных признаков. На снимках определяются изменения характерные для плеврита, абсцесса. Изменения на рентгенологических снимках при актиномикозе сходны с таковыми при туберкулезе.
Рутинный анализ крови при актиномикозе содержит информацию о сенсибилизации организма (эозинофилия), а также о развитии тяжелого воспаления (лейкоцитоз, нейтрофилез со сдвигом влево, ускоренное СОЭ). При тяжелых формах актиномикоза из-за резкого угнетения иммунного ответа возможно развитие лейкопении, появление токсической зернистости в эритроцитах. Подобная картина общего анализа крови характерна для истощенных заболеванием пациентов.
В постановке диагноза помогает клиническая картина, а точнее появление плотных подкожных метастазов, формирование свищевых ходов с отхождением гнойного содержимого. Актиномикоз кожи сопровождается также образованием микроабсцессов, пораженная ткань приобретает ячеистую структуру.
Очаги актиномикоза подвергают пункции. В полученном пунктате обнаруживаются характерные для лучистого грибка друзы, нити мицелия.
Пункционный материал, а также отделяемое из свищевых ходов, мокроту сеют на специальную питательную среду для получения культуры грибка. Лучистые грибки дают рост на средах Сабура, Чапека, сердечно-мозговом агаре, на средах обогащенных кровью и сывороткой. Культиварование проводят в термостате при температуре 23,5 градусов в анаэробных условиях. Поступление кислорода может остановить рост колоний. Т.к. в полученном для посева материале часто содержатся сопутствующие бактерии, то для уничтожения этой флоры в среду добавляются антибиотики. Так среда Сабуро содержит тетрациклина гидрохлорид и пенициллин.
Среда для посева на лучистый грибок должна быть прозрачной для лучшего ее просматривания. Рост актиномицетов начинается через два-четыре дня, обнаруживаются характерные паукообразные колонии. При последующей инкубации формируются типичные колонии, происходит это к десятому-четырнадцатому дню. Колонии гладкие, шероховатые, исчерченные, S-образно изогнутые. При рассматривании под микроскопом определяются характерные нити мицелия. Колонии могут приобретать разнообразные оттенки (малиновый, серый, зеленоватый) из-за способности некоторых актиномицетов образовывать пигменты.
При микроскопии мазков иногда удается увидеть друзы, хотя их наличие не является обязательным. Обнаружение друз делает возможным постановку предварительного диагноза. Подтверждается предварительный диагноз получением характерных для лучистого грибка колоний на питательных средах.
Мазки с миндалин, десен, кариозных зубов не имеют диагностического значения т.к. лучистый грибок встречается в подобных мазках и у здоровых людей.
Для постановки диагноза ценным является внутрикожная проба с актинолизатом. Она положительна у восьмидесяти процентов больных, может быть отрицательна у лиц с тяжелым иммунодефицитом (тяжелые формы актиномикоза), у ВИЧ-инфицированных проба с актинолизатом всегда отрицательна.
Диагностическую значимость представляют резко-положительные и положительные пробы, т.к. слабо-положительные пробы часто отмечаются у людей с заболеваниями зубов. Проба делается на передней поверхности предплечья или задней поверхности плеча. Антигеном служит лизированная культура лучистого грибка, из которой готовится актинолшат. В туберкулиновый шприц забирается 0,3 миллилитра актинолшата и вводится внутрикожно до образования «лимонной корочки». Оценка результата проводится через двадцать четыре часа. Если на месте пробы образовалась эритема, отечность, результат оценивают как положительный. Реакция считается резко-положительной при развитии ярко выраженных признаков воспаления, сопровождающиеся усилением клинических проявлений актиномикоза.
Если свищ открыт в просвет бронха, то в мокроте можно разглядеть характерные участки грибка, напоминающие зерна.
Компьютерная томография большого значения для диагностики не представляет, она помогает лишь заподозрить наличие очагов актиномикоза при обнаружении очагов негомогенной структуры. Компьютерная томография хорошо подходит для контроля изменений очагов во время лечения.
УЗИ органов брюшной полости также имеет вспомогательное значение для диагностики, при его проведении обнаруживаются также очаги негомогенной плотности.
Лечение актиномикоза включает в себя прием этиотропных препаратов, а также хирургические методы лечения.
При назначении этиотропных антибактериальных препаратов необходимо учитывать не только чувствительность к ним лучистого грибка, но и чувствительность наслоившейся бактериальной флоры. Из-за безуспешного предварительного назначения различных групп антибактериальных препаратов, микрофлора, сопутствующая актиномикозу, приобретает антибиотикорезистентность, что становится серьезной проблемой при подборе антибактериальных препаратов.
Чаще всего в лечении ассоциации лучистого грибка и бактерий используются препараты тетрациклинового ряда, бензилпенициллин, а также препараты группы макролидов и фторхинолонов.
Актиномикоз лица лечат назначением пенициллинов вкупе с клавулановой кислотой (Амоксиклав, Флемоклав) недельным курсом в дозе 2,4 грамма три раза в день, затем дозу уменьшают в два раза и продолжают прием препарата еще семь дней. Актиномикоз лица лишь изредка нуждается в дополнительном приеме препаратов. Подобная схема лечения подходит для лечения шейного актиномикоза.
При грудном актиномикозе максимальная доза защищенных пенициллинов применяется не семь дней, а удлиняется до трех-четырех недель.
Вводятся антибактериальные препараты парентерально. В тяжелых случаях можно использовать комбинацию препаратов из разных групп.
Если в ассоциации с лучистым грибком обнаруживаются анаэробные бактерии, то используются антибиотики из группы карбапенемов т.к. они обладают наиболее сбалансированным действием на анаэробную и аэробную микрофлору. Из антигрибковых препаратов используются: Орунгал, Дифлюкан, Низорал, Ламизил и другие.
С успехом при лечении актиномикозов используется иммунотерапия. Она позволяет повысить эффективность вводимых антибиотиков и уменьшить их дозы. Для иммунотерапии используется Актинолизат. Актинолизат представляет собой стабилизированную фильтрованную культуральную жидкость самолизирующихся актиномицетов. Препарат с доказанной высокой эффективностью. При лечении актиномикозов наиболее предпочтителен из всех иммунных препаратов.
Введение Актинолизата уменьшает выраженность воспалительной реакции, в разы повышает эффективность клеточного иммунитета (фагоцитоза), что очень важно при запущенных формах актиномикоза, когда наступает истощение организма. Актинолизат назначается в дозе три миллилитра внутримышечно три раза в неделю. Курс лечения может состоять из десяти, двадцати или двадцати пяти инъекций. При необходимости проводятся повторные курсы с интервалом один месяц. Актинолизат можно использовать при всех формах актиномикоза от легкого течения до тяжелого.
К вспомогательным препаратам относятся назначаемые препараты витаминов, йодистые препараты (калия йодид до трех грамм в день), растворы для дезинтоксикации, а также местное лечение.
Йодистые препараты используются как дополняющее этиотропную терапию средство и применяются для сокращения времени размягчения и рассасывания актиномикозных инфильтратов.
В качестве десенсибилизирующей терапии назначают Супрастин, Тавегил, Диазолин, Цетрин, и другие антигистаминные препараты.
Для стимуляции иммунного ответа можно рекомендовать забытое средство – аутогемотерапию. Проводится один раз в неделю курсом три-четыре процедуры. Помимо гемотерапии можно рекомендовать инъекционное введение экстракта Алоэ.
Для местного лечения используются антисептические препараты для промывания свищевых ходов, а также мази содержащие антибиотики и противогрибковый компонент. В послеоперационном периоде местно для ускорения ранозаживления назначаются мази Метилурацил, Солкосерил, Винилин и другие.
В качестве долечивания используются физиотерапевтические средства. На этапе рассасывания инфильтрата делается процедура электрофореза с Лидазой, Йодом. Кроме электрофореза рекомендовано местное воздействие ультразвука, обладающее разволокняющим действием, что ускоряет рассасывание инфильтрата и делает формирующиеся рубцы менее грубыми. Курс ультразвуковых воздействий состоит из 12-25 процедур, которые делаются ежедневно.
В фазу активного воспаления можно проводить местное облучение кварцевой лампой, обладающей бактерицидными свойствами.
Обязательным является хирургическое лечение. Объем хирургических вмешательств определяется индивидуально и проводится параллельно с консервативной терапией. Вскрытие абсцессов, флегмон с последующей их санацией и дренированием — это наиболее частое оперативное вмешательство. Обширные кожные дефекты компенсируют путем аутодермопластики. Актиномикоз легких часто ведет к резекции деструктивно измененной части легкого. При необходимости выполняется иссечение образовавшихся спаек.
Прогноз при актиномикозе без проведения соответствующего лечения очень серьезный, особенно при легочном и абдоминальном актиномикозе. Вследствие этого необходимо соблюдать несложные профилактические мероприятия.
Какой-либо специфической профилактики актиномикоза не разработано. После перенесенного заболевания остается нестойкий иммунитет, поэтому возможны повторные случаи.
Существуют лишь неспецифические методы предотвращающие развитие актиномикоза. Из них на первом месте стоит санация хронических очагов инфекции локализованных в миндалинах (хронический тонзиллит), зубах (кариозные полости), легких (хронический бронхит, бронхоэктазы и др.), ЖКТ. Своевременно вскрытие обнаруженных абсцессов, флегмон.
Нужно также уделять внимание состоянию своего иммунитета, так как именно при ослаблении иммунного статуса развиваются самые тяжелые варианты актиномикоза. Немаловажно уделять внимание полноценному питанию (достаточный калораж и нутритивный состав пищи), занятиям спортом для укрепления здоровья, прогулкам на свежем воздухе, а также соблюдению режима труда и отдыха, проводить профилактику сезонных заболеваний органов дыхания, кишечных инфекций.
Не следует пренебрегать гигиеной полости рта, а также регулярно посещать стоматолога для лечения вновь выявленного кариеса.
При нахождении на природе необходимо соблюдать правила безопасности, желательно не ходить босиком по траве избежание проколов, соломой и острыми частями растений, кожи. Также стоит контролировать себя, не брать травинки, соломинки и другие части растений в рот для предотвращения травматизации слизистой ротовой полости с одновременным занесением в рану лучистого грибка.
Во время уборочных работ в поле, связанных с образованием растительной пыли, желательно использовать одноразовую маску или респиратор.
При получении травмы кожи необходимо как можно скорее обработать рану перекисью водорода и при необходимости наложить не тугую повязку. При развитии в месте травмы каких-либо уплотнений или развитии нагноения следует незамедлительно обратиться к врачу для проведения комплекса диагностических мер, а при необходимости, и соответствующего лечения.
Женщинам рекомендована своевременная замена внутриматочных спиралей. При более чем двухлетнем предохранении внутриматочной спирали повышается риск развития актиномикоза органов малого таза.
После проведенного лечения больным необходимо пройти курс иммунотерапии для профилактики рецидивов.
Больные, перенесшие актиномикоз, находятся на диспансерном учете в течение шести-двенадцати месяцев. В этот период проводится контроль излеченности путем проведения рентгенологического обследования или компьютерной томографии. При получении убедительных результатов, говорящих в пользу отсутствия воспалительных изменений и регресса ранее обнаруженных очагов, пациентов снимают с учета.
источник
Актиномикоз — хроническая, медленно прогрессирующая инфекционная болезнь человека и животных; вызывается лучистыми грибами — актиномицетами; характерно гранулематозное поражение тканей и органов, развитие плотных, нередко тяжистых инфильтратов, образование абсцессов, свищей и рубцов.
Основным путем инфицирования считается эндогенный — за счет активации актиномицетов — обычных обитателей кожи и слизистых оболочек. Возбудитель может внедряться через слизистую оболочку ротовой полости (включая миндалины), ЖКТ (в частности, кишечник, например, илеоцекальную область), легкие, кожу; реже — другими путями (уретра, глаза, cervix). Проникновение его вглубь окружающих тканей вызывает развитие первичного очага поражения типа инфекционной гранулемы. Возможна гематогенная диссеминация актиномицетов из уже имеющихся в организме очагов микоза. У здоровых людей, как отмечено, актиномицеты могут встречаться в сапрофитном состоянии — во рту, кариозных зубах, зубных гранулемах, криптах миндалин (в т.ч. при местных воспалительных процессах — одонтогенных, ринотонзиллярных и других различных заболеваниях), а также дыхательных путях, кишечнике.
Следует отметить, что в природе существует много актиномицетов (более 300 видов), включая и почву, но далеко не все из них и лишь при определенных условиях могут быть патогенными. Образно отмечено, что «актиномицеты — это еще не актиномикоз». В здоровом организме гриб находится в неблагоприятных условиях и обычно лизируется.
Поражение слизистой оболочки полости рта.
Трансформации его из сапрофитного состояния в патогенное способствуют:
- глистная инвазия.
- воздействие сопутствующей микрофлоры, особенно в иммунодепрессивном организме.
- заболевания нервной системы, сосудов.
- сенсибилизация, многократные попадания гриба и даже алиментарные погрешности (жирная пища).
- особое значение в возникновении заболевания отводится травме (повреждение слизистой оболочки во рту, глистами в кишечнике).
И в настоящее время не исключается экзогенный путь проникновения инфекции. Широкое распространение актиномицетов в воздухе, почве, на растениях может быть одним из факторов экзогенного заражения (например, при попадании на открытую раневую поверхность, уколах растениями, на которых находятся грибы). Полагали, что заражение людей (и животных) может произойти путем внедрения актиномицетов в поврежденную слизистую оболочку, например, при жевании зараженных актиномицетами злаков. Имеются весьма демонстративные доказательства якобы передачи актиномикоза от больного человека или животного — здоровым лицам (но эти случаи представляют редкие исключения). При значительном распространении актиномицетов в природе, актиномикоз встречается относительно редко, не отличаясь заметной контагиозностью.
Допускают, что инкубационный период при актиномикозе широко варьирует и составляет от 9-20 дней до 11-22 лет (чаще в диапазоне от 1-2 года до 10 лет). Клинические проявления актиномикоза отличаются значительным разнообразием. При этом микотическим процессом могут поражаться все органы и ткани — кожа, слизистые оболочки, кости, суставы, внутренние органы, нервная система. Выделяют стадии актиномикоза: начальную, «деревянистого инфильтрата», абсцессов и свищей, метастазов.
Наиболее часто и характерно актиномикоз протекает в челюстно-лицевой области (включая гайморовые пазухи) и шеи (шейнолицевой актиномикоз встречается до 80% случаев). При актимоми- козе головы и шеи — в местах внедрения лучистого гриба появляются болезненные плотные инфильтраты (неподвижные или малоподвижные, спаянные с окружающими тканями); узлы — плотные, синюшно- красного цвета — с последующим размягчением, вскрытием и образованием длительно не заживающих свищей (с гнойно-кровянистыми выделениями). На месте нагноившихся инфильтратов формируются язвы и рубцы. Известна также абсцедирующая форма актиномикоза (протекает по типу флегмон, абсцессов).
У многих больных значительных субьективых ощущений (в т.ч. болевых) актиномикоз не вызывает; однако, резкая, жгучая, «огненная» боль в области свищей возникает при пальпировании. Могут наблюдаться поражения в полости рта (в т.ч. на языке), слюнных желез, жевательных мышц (развивается тризм, асимметрия лица), костей; в дальнейшем процесс иногда распространяется на придаточные полости, область черепа, окружающие участки кожи и подкожной клетчатки. Лимфатические узлы обычно не вовлекаются; однако, при их поражении, течение актиномикоза бывает затяжным.
При торакальном актиномикозе (около 13-15% случаев) процесс захватывает органы грудной полости и грудной стенки — с выходом свищей на кожу грудной клетки, разрушением межреберных мышц, ребер, позвонков (периостит или остеомиелит деструктивного типа с секвестрами). При актиномикозе легких нарастает слабость, потеря аппетита, падение веса; больных беспокоит мучительный кашель со скудной мокротой, кровохарканье. Реже заболевание начинается остро, по типу банальной пневмонии, принимая в дальнейшем хроническое течение. Иногда образуются легочные абсцессы. Характерным является вовлечение в процесс плевры — в виде экссудативного плеврита или эмпиемы. Известны формы актиномикоза в виде бронхоэктатической болезни.
При абдоминальном актиномикозе (около 3% случаев) поражаются органы брюшной полости и ткани брюшной стенки. Процесс обычно распространяется по забрюшинной клетчатке. Первые проявления нередко отмечаются в ЖКТ (чаще в илеоцекальной области). Реже поражаются другие отделы кишечника, желудок. Характерно формирование свищей. Дифференциальную диагностику следует проводить с новообразованиями, абсцессами различной этиологии, эхинококкозом и др.
Выделяют также актиномикоз органов таза и мочеполовой областей, параректальной (парапроктит), крестцово-копчиковой (с поражением костей), ягодичной. Описаны случаи генерализации инфекции — с развитием актиномикотических абсцессов мозга, менингоэнцефалитов; в редких случаях — поражений роговицы и др.
Еще на тему грибковых заболеваний:
Клинический диагноз актиномикоза следует подтверждать:
1 )бактериоскопическими исследованиями; при этом решающим для диагностики является обнаружение друз лучистого гриба. Материалом для исследования служат: пунктаты, мокрота, биоптаты и особенно — отделяемое плотных инфильтратов, свищевых ходов и гноя. Для исследования извлекают из материала белые или желтоватые плотные зерна («крупинки») и в раздавленном виде — для мацерации добавляют 15-20% раствора едкого натрия или калия, стекло слегка подогревают, накладывают покровное стекло.
Микроскопия неокрашенных препаратов проводится под большим увеличением сухой системы. При этом видны характерные друзы — густо переплетенные тонкие нити мицелия в центре конгломерата; по периферии — радиально располагаются колбовидные образования, резко преломляющие свет (представляют собой конечные «вздутия» мицелия). При окраске по Грамму мицелий гриба фиолетовый (окрашивается генциан-виолетом), а колбовидные «вздутия» — красные (обесцвечиваются и воспринимают окраску фуксином). Однако, даже при типичной клинической картине друзы не всегда обнаруживаются, а выявляются тонкие ветвящиеся нити мицелия (обладающие кислотоустойчивостью) — т.н. атипичный актиномикоз Берестнева (отличается от типичного отсутствием в гное друз — без каких-либо клинических различий). 2)Микроскопические исследования дополняется культуральными (засевают «крупинки», содержащие элементы гриба).
3)Рекомендуются также исследования: гнойного отделяемого с помощь прямой пробы флюоресцирующих антител; ультразвуковое сканирование; компьютерная томография; радиоизотоп- ное исследование (могут помочь в обнаружении «молчащих» абдоминапьных абсцессов).
4)В диагностике актиномикоза большое значение придается гистопатологическим исследованиям; при этом удается обнаружить друзы лучистого гриба в пораженной ткани. Дифференцируют актиномикоз — с туберкулезными язвами (скрофулодерма, волчанка), сифилитическими гуммами, хронической глубокой пиодермией, опухолями, глубокими микозами, остеомиелитами иной этиологии и другими нагноительными процессами. При этом следует учитывать наиболее характерные клинические признаки актиномикоза (очень большая плотность узлов и инфильтратов, наклонность их к вскрытию и образованию свищей), а главное — обнаружение друз лучистого гриба (выявление друз считалось обязательным критерием диагностики актиномикоза).
Лечение актиномикоза включает: специфическую иммунотерапию, антибиотики, сульфаниламиды, общеукрепляющие и стимулирующие средства, витамины, хирургические и физические методы. Комплексное лечение актиномикоза можно проводить последовательно:
1-й этап — сочетанное применение актинолизата и антибиотиков. Основным специфическим иммунопрепаратом при актиномикозе является актинолизат; вводится по 2 схемам:
- в/м по 3 мл 2 р/нед, на курс 20-25 инъекций; через 1-1,5 мес лечение повторяют;
- в/к, начиная с 0,5 мл до 2 мл 2 р/нед, курсами по 3 мес с интервалом 1-1,5 мес.
После клинического выздоровления проводят 2-3 курса противорецидивной терапии. Отмечено, что внутрикожный метод введения актинолизата является более эффективным и экономичным, чем внутримышечный. Актинолизат относят к наиболее эффективным средствам лечения актиномикоза (различных клинических форм и локализаций). Использование антибиотиков занимает одно из ведущих мест в лечении актиномикоза; назначают тетрациклины (юнидокс-солютаб, доксибене, вибромицин, окситетрациклин и др.); пенициллины (длительно и в высоких дозах: пенициллин G по 10-20 млн ЕД/сут внутривенно, в течение 4-6 нед; далее переходят на феноксиметилпенициллин внутрь по 2-4 г/сут, 6-12 мес); можно применять ампициллин внутривенно по 50мг/кг/сут (4-6 нед) — с последующей заменой его пероральными формами — амоксициллином по 0,5 г/сут внутрь, 6 мес. Возможно использование и других антибиотиков (эритромицин, стрептомицин, клиндамицин, ристоцетин и др.). Рекомендуются цефалоспорины 3-го поколения (цефтриаксон). Иногда лечение сочетают с изониазидом, курсовая доза 70-120 г.
2-й этап включает назначение сульфаниламидов (курс, доза 60-100 мг), в т.ч. используются комбинированные средства (бактрим, гросептол, берлоцид и др.). Сульфадимезин назначается по 4-6 г/сут (курс 1-5 нед). В этот период применяют физические методы лечения (фонофорез, электрофорез йодистого калия, УВЧ), аутогемотерапию.
3-й этап — использование йодистых препаратов — йодид калия внутрь в виде 25% раствора (в молоке или мясном бульоне); ингаляторно — при актиномикозе легких. На всех этапах проводится общеукрепляющая и стимулирующая терапия (витамины С, гр.В, биостимуляторы; по показаниям — иммунокорректоры, гамма-глобулин, индукторы интерферона). Пища должна быть богата белками, витаминами. В тяжелых случаях проводится дезинтоксикационная терапия; применяют гемотрансфузии по 200 мл 1 р/нед. По показаниям проводят хирургичекое вмешательство (вскрытие и дренирование абсцессов, иссечение фиброзно-измененных тканей).
Течение заболевания — обычно 1-3 года; без лечения процесс прогрессирует, вызывая деструктивные изменения. [blockquote align=»center»]После клинического выздоровления больные актиномикозом должны находиться под наблюдением не менее 2 лет (ввиду возможного рецидива заболевания).[/blockquote] Профилактика актиномикоза заключается в санации полости рта, борьбе с травматизмом и своевременной обработке микротравм (йоддицерин, 5% раствор йода спиртовой) — особенно у жителей сельской местности.
источник
Рисунок 1. Актиномикоз челюстно-лицевой области. Стадия свищевания. Рисунок 2. Актиномикоз молочной железы. Актиномикоз, согласно различным источникам и классификациям, называют также глубоким микозом, псевдомик
 |
| Рисунок 1. Актиномикоз челюстно-лицевой области. Стадия свищевания. |
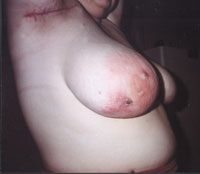 |
| Рисунок 2. Актиномикоз молочной железы. |
Актиномикоз, согласно различным источникам и классификациям, называют также глубоким микозом, псевдомикозом, актинобактериозом, лучисто-грибковой болезнью и др. Это заболевание отличается разнообразием клинических проявлений, что связано со стадийностью развития специфического процесса (инфильтрат, абсцедирование, фистулообразование, рубцевание) и с его многочисленными локализациями (голова, шея, ЛОР-органы, грудная клетка, легкие, молочная железа, подмышечные и паховые зоны, брюшная стенка, печень, кишечник, гениталии, слепая кишка, ягодицы, конечности и др., рисунки 1, 2, 3, 4).
Судя по некоторым публикациям и врачебным заключениям, можно отметить, что существуют определенные разночтения в понимании этиопатогенеза актиномикоза и роли актиномицет в развитии хронических гнойных заболеваний. А знание этиологии заболевания, как известно, особенно важно при выборе этиотропного лечения.
Актиномицеты (микроаэрофильные, аэробные и анаэробные микроорганизмы) широко распространены в природе, они обитают в почве, на растениях, в воде, на камнях, в жилых и производственных помещениях, а также постоянно присутствуют в организме человека. Важным диагностическим признаком актиномикоза является обнаружение актиномицет при культуральном исследовании патологического материала и/или друз лучистого гриба, представляющих собой лучистые образования — утолщенные нити мицелия с характерными «колбочками» на конце (рисунок 5).
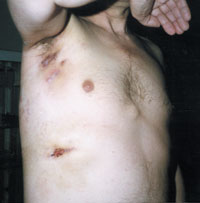 |
| Рисунок 3. Торакальный актиномикоз. Поражение мягких тканей подмышечной области, грудной стенки и легких. |
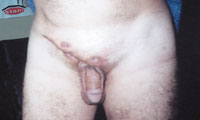 |
| Рисунок 4. Актиномикоз паховой и надлобковой областей с вовлечением клетчатки малого таза. |
В 30—40-х гг. XIX в. актиномицеты (лучистые грибы) считали микроорганизмами, занимающими промежуточное место между грибами и бактериями. Способность актиномицет образовывать воздушный мицелий, отсутствие у них органов плодоношения, дифференцирования, клеточной вегетации сближают их с истинными грибами. Однако по химическому составу оболочек, протоплазмы, строению ДНК, актиномицеты соответствуют бактериям. Окончательно доказано, что возбудители актиномикоза — актиномицеты — являются бактериальными клетками.
В большинстве случаев (70—80%) актиномикоз развивается под сочетанным воздействием актиномицет и других бактерий, которые выделяют ферменты (в том числе гиалуронидазу), расплавляющие соединительную ткань и способствующие распространению актиномикотического процесса.
Входными воротами для актиномицет и других бактерий в организм (экзогенный путь) являются повреждения кожи, слизистых оболочек, микротравмы, трещины, лунки удаленных зубов, врожденные свищевые ходы (бранхиогенные, слюнные, пупочные, эмбриональные протоки в копчиковой области) и т. д.
Немаловажная роль в патогенезе актиномикоза принадлежит эндогенным: гематогенному, лимфогенному и контактному, путям проникновения микроорганизмов.
Развитию актиномикоза различных локализаций, как правило, предшествуют различного рода травмы, ушибы, травматическое удаление зубов, особенно 8-го дистопированного зуба, перелом челюсти, хронический парадонтоз, периапикальная гранулема, осколочные ранения, длительная езда на мотоцикле, велосипеде, разрыв промежности при родах, внутриматочные спирали, геморрой, трещины заднего прохода, крестцово-копчиковые кисты, наличие хронического воспаления: аппендицит, аднексит, парапроктит, гнойный гидраденит, сикоз, угревая болезнь, тонзиллит, остеомиелит и др.
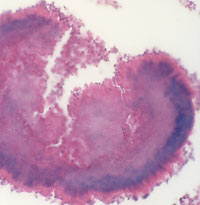 |
| Рисунок 5. Актиномикотическая друза (гистологический препарат). |
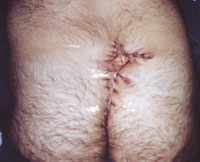 |
| Рисунок 6. Оперативное иссечение очага актиномикоза в крестцово-копчиковой области. Частичное ушивание раны. |
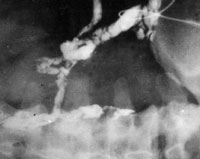 |
| Рисунок 7. Фистулография: при введении контрастного вещества в свищ на передней брюшной стенке видны разветвленные свищевые ходы. |
В месте внедрения актиномицет на I этапе болезни постепенно, без видимых клинических симптомов и субъективных жалоб формируется специфическая гранулема — актиномикома, состоящая из лейкоцитов, гигантских клеток, инфильтративной ткани, микроабсцессов, грануляций, пролиферативных элементов, соединительно-тканных перемычек и окружающей капсулы.
Актиномикоз представляет собой хроническое гнойное неконтагиозное заболевание, поражает людей трудоспособного возраста и без адекватного лечения может длиться годами; заболевание имеет склонность к прогрессированию. Формирование хронического воспаления и специфических гранулем с последующим абсцедированием и образованием свищевых ходов при висцеральных локализациях утяжеляет состояние больного и ведет к нарушению функций пораженных органов, развитию анемии, интоксикации и появлению амилоидоза.
Актиномикоз и другие бактериальные инфекции черепно-лицевой и висцеральной локализации требуют комплексного лечения — назначения противовоспалительных, иммуномодулирующих, общеукрепляющих средств, применения хирургических и физиотерапевтических методов. Лечение тяжелых форм висцерального актиномикоза затруднено из-за позднего поступления больных в специализированные отделения, длительной интоксикации и развития необратимых изменений в органах и тканях. Подбор антибиотиков осложняется антибиотикорезистентностью, необходимостью учитывать сопутствующую актиномикозу микрофлору, ассоциации микроорганизмов. Возникают трудности и при проведении радикальных хирургических операций, в связи с чем потребуется особенно тщательная подготовка к ним пациентов, использование адекватных методик обезболивания и тактики хирургического вмешательства.
Более 40 лет мы применяем в клинической практике отечественный иммуномодулятор — актинолизат, за изобретение которого в 1950 г. наши ученые получили Государственную премию. Этот препарат — свежеприготовленный, стабилизированный фильтрат культуральной жидкости самолизирующихся актиномицетов и является естественным для организма веществом; отсутствие токсичности проверено на 1124 больных. Актинолизат высоко эффективен и толерантен, чем и обусловлены его преимущества перед другими иммунными препаратами. Мощное иммуномодулирующее действие, стимуляция фагоцитоза, влияние на снижение интенсивности воспаления проверены in vitro, подтверждены в экспериментах на животных и в клинической практике при лечении более чем 4 тыс. пациентов с гнойными заболеваниями кожи, подкожной клетчатки и внутренних органов.
Препарат показан взрослым и детям как при самых тяжелых хронических гнойных инфекциях, например актиномикозе, так и при более легких гнойных поражениях кожи, подкожной клетчатки и слизистых оболочек, а также при микробной экземе, трофических язвах, пролежнях, гидрадените, гнойно-осложненных ранах, уретрите и вульвовагините, парапроктите и др.
Актинолизат назначают по 3 мл в/м два раза в неделю: на курс приходится 10—20—25 инъекций; последующие курсы проводят с интервалом в один месяц, по показаниям.
Антибактериальная терапия требует соблюдения целого ряда общих правил, включающих целенаправленное воздействие на возбудитель заболевания (актиномицеты и другие бактерии). Частота высева аэробной микрофлоры из очага актиномикоза составляет, по нашим данным, 85,7%. В составе микробов преобладают стафилококки (59,8%) и кишечная палочка (16,9%); при параректальной локализации имеют место ассоциации нескольких микроорганизмов. Мы выявили более высокую резистентность микрофлоры к антибиотикам при актиномикозе, чем при острых гнойно-септических заболеваниях, что объясняется длительным предшествующим применением различных химиопрепаратов у этих больных. Устойчивость к антибиотикам, в свою очередь, способствует активации вторичной микрофлоры, в том числе — неспорообразующих анаэробных микроорганизмов. За счет применения актинолизата можно существенно повысить эффективность лечения распространенных гнойных заболеваний и при этом сократить дозы антибиотиков. Это особенно важно в связи с участившимися случаями резистентности к химиопрепаратам и появлением тяжелых побочных реакций на них. При выявлении грибково-бактериальных ассоциаций назначают антифунгальные препараты: дифлюкан, орунгал, ламизил, низорал и др. Наряду с актинолизатом, антибактериальными и антигрибковыми антибиотиками, показаны витаминотерапия, симптоматические средства, физиотерапевтическое лечение ультразвуком и др.
В комплексе лечебных мер при актиномикозе значительное место занимают оперативные вмешательства. Хирургическое лечение больных актиномикозом лица и шеи в стадии абсцедирования заключается во вскрытии и дренировании очагов. В литературе встречаются описание редких хирургических вмешательств, например темпоропариентальной краниотомии и лобэктомии с удалением абсцесса у больного актиномикозом мозга. При актиномикозе легких и колонизации легочных каверн актиномицетами проводятся лобэктомия, иногда — с резекцией ребер, вскрытие и дренирование гнойных полостей, каверн и очагов распада. В случае актиномикоза подмышечных и паховых областей, развившегося на фоне хронического гнойного гидраденита, очаги поражения иссекают, по возможности единым блоком, в пределах видимо здоровых тканей. В зависимости от объекта операции, глубины и площади операционного поля хирургические вмешательства заканчивают ушиванием раны наглухо, аутодермопластикой по Тиршу, либо практикуется открытое ведение послеоперационной раны с наложением повязок с антисептическими мазями, которые очищают рану и усиливают регенерацию; применяют также пленкообразующие аэрозоли (рисунок 6).
Развитие актиномикоза на фоне воспаления эпителиально-копчиковой кисты или урахуса, как правило, сопровождается распространением процесса на ягодицы, параректальную область, а иногда — и на тазовую клетчатку. При невозможности радикального удаления очага инфекции ограничиваются частичным иссечением или кюретированием свищевых ходов; такие больные нуждаются в нескольких поэтапных операциях.
Лечение экстрасфинктерного параректального актиномикоза осуществляется лигатурным методом — толстую шелковую лигатуру после иссечения очага проводят через стенку прямой кишки выше сфинктера и параректальный разрез. Лигатуру тонически затягивают и при последующих перевязках постепенно подтягивают для прорезания сфинктера.
Трудности лечения актиномикоза поясничной, ягодичных и бедренных областей с поражением забрюшинной клетчатки обусловлены особенностями анатомического расположения очагов, глубиной длинных извилистых свищевых ходов, склонностью больных к развитию интоксикации, стойкой анемии и амилоидоза. После тщательной предоперационной подготовки прибегают к иссечению очагов актиномикоза, полному или частичному кюретированию свищевых ходов, вскрытию и дренированию глубоких очагов абсцедирования.
При развитии актиномикотического процесса в молочной железе производят секторальное иссечение очагов актиномикоза с предварительным прокрашиванием свищевых ходов.
Больных актиномикозом передней брюшной стенки оперируют после ревизии свищей и выявления их возможной связи с сальником и прилежащей кишкой (рисунок 7).
В послеоперационном периоде противовоспалительную и иммуномодулирующую терапию актинолизатом продолжают, по показаниям проводят гемотрансфузии и физиопроцедуры, ежедневно делают перевязки. В случаях заживления послеоперационной раны первичным натяжением швы снимают на седьмой-восьмой день. На раны, которые ведут открытым способом, в первые дни накладывают повязки с йодоформной эмульсией, раствором диоксидина 1%, йодопироновой мазью 1% для активации грануляций. С целью санации раны применяют антисептики широкого спектра действия. Для очищения ран от гнойно-некротического отделяемого используют водорастворимые мази: левосин, левомеколь, диоксиколь, а также ируксол, пантенол, винизоль, пленко- и пенообразующие аэрозоли. Для ускорения регенеративного процесса и эпителизации накладывают повязки с метилурациловой мазью, солкосерилом, винилином, облепиховым маслом и т. д.
Чтобы своевременно диагностировать и эффективно лечить актиномикоз, отличающийся многообразием локализаций и клинических проявлений, необходимо знать этиологию и закономерности его патогенетического развития, предрасполагающие факторы, микроскопические и культуральные характеристики возбудителей, схемы лечения актинолизатом и химиопрепаратами, методики хирургической тактики.
С. А. Бурова, доктор медицинских наук.
Национальная академия микологии. Центр глубоких микозов, ГКБ №81
источник
Если на коже появляются патогенные новообразования, требуется своевременно обратиться к дерматологу, пройти полное обследование. Большая часть заболеваний носит инфекционный характер, склонны к хроническому течению, систематическим рецидивам. Например, лучистые грибы провоцируют возникновение на верхнем слое эпидермиса абсцессов, инфильтратов, свищей и гранулем, которые характеризуют заболевание под названием актиномикоз кожи. При своевременном консервативном лечении можно обеспечить полное выздоровление пациента.
Это инфекционное заболевание спровоцировано лучистыми грибами – актиномицетами (Actinomyces). Патологическому процессу одинаково подвержены люди и животные. Лучисто-грибковая болезнь склонна к хроническому течению, отличается вялотекущей симптоматикой. Сначала патологический процесс распространяется на поверхность кожных покровов, затем поражает ткани внутренних органов, систем.
Опасность заключается в формировании свищевого канала, часто соединяющего две отдаленные точки на теле и более. Чаще в патологический процесс вовлечены такие чувствительные кожные зоны, как шея, челюстно-лицевая область. В группу риска попадают взрослые мужчины, которые проживают в больших городах. Шейно-челюстно-лицевая болезнь успешно лечится в условиях стационара, самолечение полностью исключено.
Основной возбудитель актиномикоза – Actinomyces (актиномицеты), вернее нескольких его разновидностей – Actinomycesalbus, A. bovis, A. candidus, Actinomyces israelii, violaceus. Возможные пути инфицирования – эндогенный и экзогенный. В первом случае речь идет об активации актиномицетов – обитателей слизистой оболочки, легких и кожных покровов с развитием первичного очага поражения типа инфекционной гранулемы. Провоцирующие факторы таковы:
- прогрессирующая глистная инвазия;
- иммунодепрессивное состояние организма;
- повреждение кожных покровов, слизистой оболочки;
- поражение органов ЦНС, сосудов;
- неправильное питание.
Врачи не исключают экзогенный путь передачи патогенных грибов, например, часть их них передается с воздухом или пыльцой растений, обитает в почве. Например, патогенный микроб проникает в организм человека, животного вместе с зараженными злаками, другими продуктами питания, через открытые раны на кожных покровах при термическом или механическом повреждении. Провоцирующие актиномикоз факторы таковы:
- травмы костей и мягких тканей;
- снижение местного иммунитета;
- длительное воздействие стрессов.
Потенциальные осложнения зависят от локализации очага патологии, могут спровоцировать летальный исход заболевания. При отсутствии своевременной терапии воспалительный процесс, сопровождаемый формированием свищей и абсцессов, вызывает такие серьезные последствия для здоровья пациента:
- распространение патологического процесса в мозг и органы грудной полости;
- формирование метастазов в легких;
- интоксикация организма аллергенами, токсинами;
- генерализация антимикозного процесса;
- сенсибилизация к актиномицетам и присоединение гноеродной флоры;
- амилоидоз внутренних органов;
- летальный исход заболевания.
Симптоматика полностью зависит от локализации очага патологии и формы заболевания. Врачи предлагают такую классификацию:
- Абдоминальная форма. Имеет место обширное поражение органов таза, тканей брюшной полости.
- Кожная. Происходит патологическое уплотнение подкожной клетчатки, гиперемия эпидермиса.
- Шейно-челюстно-лицевая. Мышечная форма поражает межмышечную клетчатку, кожная локализуются в подкожной клетчатке.
- Актиномикоз суставов, костей. Развиваются и стремительно нарастают выраженные признаки остеомиелита, образованные инфильтраты провоцируют формирование свищей.
- Торакальная форма. Основной симптом – кашель с кровью. Дополнительно развиваются жгучие боли, образуются свищи.
- Актиномикоз ЦНС. На теле формируются одиночные или пространственные абсцессы пониженной плотности, которым свойственна неправильная форма.
- Мочеполовая форма заболевания. Это присоединение вторичной инфекции к абдоминальному актиномикозу.
- Поражение стоп. Патологический процесс начинается с подошвы, новообразования имеют уплотненную структуру.
Очень важно обнаружить заболевание на ранней стадии, поскольку осложненные формы инфекционного процесса сложно поддаются консервативному лечению. Помимо визуального осмотра новообразований на коже и сбора данных анамнеза, врачи рекомендуют:
- выполнить мазок содержимого свищей;
- чрескожная пункция пораженного органа;
- микроскопическое исследование патогенной микрофлоры;
- РИФ (реакция иммунофлуоресценции) с использованием специфических антигенов для определения разновидности патогенных грибов;
- посев биопсийного материала, гноя на среду Сабура.
Подход к проблеме со здоровьем комплексный. Основная цель лечения – истребить патогенную флору, восстановить травмированные ткани, избавиться от неприятной симптоматики и внутреннего дискомфорта. Последовательность действий такова:
- подкожные, внутримышечные инъекции для введения актинолизата;
- антибактериальная терапия с участием бензилпенициллинов, тетрациклинов;
- обязательно иммунотерапия;
- дезинтоксикационная терапия.
Консервативное лечение предусматривает несколько последовательных этапов. Врачи рекомендуют действовать так с указанием определенных медицинских препаратов:
- На первом этапе необходимо сочетать антибиотики с актинолизатом. Дважды в неделю требуется вводить внутримышечно по 3 мл лекарства. Курс – 20-25 инъекций. После окончания лечения повторить можно только через 1-1,5 месяца. После окончания курса проводится противорецидивная терапия продолжительностью 4-6 недель.
- На втором этапе положено использование сульфаниламидов дозировкой до 100 мг. Разрешено использовать такие комбинированные препараты, как Гросептол, Бактрим, Берлоцид. Допустимая дозировка Сульфадимезина составляет 4-6 г за сутки курсом 2-5 недель. После врачи рекомендуют физиотерапевтическое лечение в стационаре.
- Третий этап лечения предусматривает использование йодистых препаратов. Например, разрешено принимать внутрь раствор йодида калия в каплях, при поражении легких – путем выполнения домашних ингаляций. Дополнительно врач назначает биостимуляторы, иммунокорректоры, индукторы интерферона.
- В осложненных клинических картинах положено проведение гемотрансфузии по 200 мл единожды в неделю. Кроме того, врачи не исключают хирургическое вмешательство строго по медицинским показаниям с дальнейшим реабилитационным периодом.
Врачи оговаривают период заболевания от 1 до 3 лет. При отсутствии адекватно подобранного лечения не исключены деструктивные изменения травмированных тканей кожных покровов, слизистых оболочек внутренних органов, систем. Если пациенту удалось благополучно вылечиться, на протяжении 2 последующих лет он находится на диспансерном учете у дерматолога. Это очень важно, чтобы исключить обострение повторного рецидива.
На начальном этапе методы народного лечения не менее эффективны, чем мази и таблетки. По мере течения патологического процесса клиническая картина усугубляется, поэтому предложенные рецепты выступают в качестве вспомогательной терапии. Вот о каких народных средствах идет речь:
- Измельчить чеснок до состояния кашицы, поместить в емкость и добавить медицинского спирта в соотношении 1:1. Накрыть крышкой и настаивать в темном месте на протяжении 3 дней. Далее спиртовой настойкой смазывать пораженные зоны утром и вечером, продолжать процедуры на протяжении 5-7 дней.
- Измельчить лук до состояния кашицы, а после отжать из него сок через несколько слоев марли. Смазывать свищи и инфильтраты свежеприготовленным составом, поскольку при хранении луковый концентрат теряет большую часть своих полезных свойств. Курс терапии – 5-7 дней. Главное – исключить ожоги, убедиться в отсутствии аллергической реакции на лук.
- Необходимо 50 г высушенных цветков календулы залить 500 мл медицинского спирта и настоять 10 дней в темном месте. Спиртовая настойка предназначена для приема внутрь в такой дозировке: 40 капель состава требуется растворить в половине стакана молока, перемешать, выпивать по 4 раза за сутки на протяжении 2 недель. Дополнительно готовый состав разрешено использовать наружно, аккуратно втирая в очаги патологии.
- В равных пропорциях соединить высушенные травы хвоща, мелиссы, листа эвкалипта и бадана, березовых почек. Перемешать, к 2 ст. л. готового сбора добавить 4 т. л. травы зверобоя, листьев вахты. После 3 ст. л. травяного сбора залить 1 ст. кипятка, настоять два часа, процедить. Принимать по трети стакана трижды за сутки после еды. Курс лечения – до 3 месяцев.
Врачами предусмотрено терапевтическое лечение, как вспомогательная мера при комплексном подходе к проблеме со здоровьем. Физиотерапевтические процедуры дополняют прохождение курса антибиотиков и включает такие разновидности:
- электрофорез йода;
- электрофорез актинолизата;
- УФО эпидермиса в зоне поражения.
Если положительная динамика долгое время отсутствует, специалисты прибегают к радикальным методам лечения. Хирургические манипуляции, устраняющие актиномикоз, таковы:
- дренирование брюшной полости (при поражении органов брюшины);
- лобэктомия, дренирование плевральной полости (при поражении бронхолегочной системы).
источник