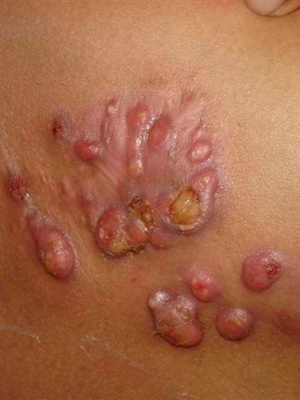
Актиномикоз — это достаточно редкая болезнь, которая относится к группе псевдомикозов и проявляется она в образовании гнойников, свищей на разных органах и частях тела.
Что же такое псевдомикоз? Исходя из названия, псевдомикоз – это «ложный» микоз (приставка «псевдо»), это значит, что актиномикоз по многим признкам похож на грибковое заболевание (микоз), однако его вызывает не грибок, а микроорганизм – актиномицет(actinomyces), который занимает промежуточное положение между бактериями и грибами.
Актиномицеты достаточно долго считались грибками, но они устойчивы к противогрибковым средствам и отличаются от грибков своим строением, поэтому их относят к промежуточным микроорганизмам между бактериями и грибами. До сих пор в научном мире ведутся дискуссии по этому поводу.
Микроорганизмы actinomyces обитают как во внешнем мире: в земле, в воде, на растительности, так и в организме человека. В организме здорового человека и животного аctinomyces, как и другие бактерии и микробы выполняют различные полезные функции, в таком состоянии они называются сапрофитами. Аctinomyces спокойно обитают у здорового человека в слизистой оболочки рта и органах пищеварительной системы, на миндалинах, на зубном налете. Но в какой-то трудноопределимый момент времени под влиянием различных факторов они переходят в состоянии болезнетворных(патогенных) микроорганизмов.
Микроорганизмы, как уже было сказано выше, мирно живут в организме человека, не доставляя ему проблем, но под влиянием различных факторов у человека может произойти ослабление иммунитета, например от хронических заболеваний ( сахарный диабет, сифилис, туберкулез), воспалительных процессов, беременности, кариозных зубов, и, если целостность слизистых оболочек нарушается, то actinomyces начинают переходить в агрессивное состояние, вызывая болезнь. В крайне редких случаях болезнь начинается через то, что actinomyces попадают на открытые раны на коже из внешней среды (воздуха, воды, пыли).
Болезнетворный процесс развивается не сразу, аctinomyces могут продолжительное время( около нескольких недель или даже лет) спокойно сосуществовать с человеком.
Актиномикозом болеют животные (коровы, овцы), но заразить человека они не могут, актиномикоз не является заразной болезнью. Заболевание относится к хроническим, но в некоторых случаях принимает острую форму. Чаще всего болезнь выбирает представителей сильной половины человечества трудоспособного возраста.
Если говорить о географии данной болезни или в каких странах встречается актиномикоз, то из-того, что возбудители болезни встречаются по всему земному шару, то и все жители земли подвержены риску заразиться этой болезнью.
Итак, причина возникновения актиномикоза у человека заключается в активности маленького микроорганизма актиномицета при различных травмах и ослаблении иммунитета.
Сразу стоит сказать, что актиномикоз может поражать различные органы человека и в зависимости от того, какой орган болеет, будут проявляться и определенные симптомы. Болезнь чаще всего ( 80% от всех случаев) поражает лицо, челюсть, шею, кожу.
Как правило, начальный этап болезни протекает без особых жалоб больного, в этот период в месте скопления возбудителей появляется определенное уплотнение, бугорок (актиномикома) , которое со временем становится похожим на абсцесс, при этом пациент не испытывает боль.
Если заболевание поражает челюстно-лицевую область, то можно выделить кожное, подкожное проявление, воспаление костей и слизистой оболочки рта.
При слизистой, кожной и подкожной форме — больной чувствует себя достаточно хорошо, может быть незначительная температура и слабая боль в области поражения, но если начинается деструктивный актиномикоз костей, то симптомы очень серьезные:
- Высокая температура около 39 о С;
- Очень сильная боль в области поражения;
- У больного рвота, диарея;
- Сильная слабость;
Самые страшные проявления возникают при поражении внутренних органов: появляется общая слабость, снижается вес, больной становится вялым, в итоге наступает быстрое истощение организма.
Как уже было сказано ранее, эта болезнь классифицируется по расположению воспалительного процесса в организме.
При данной разновидности болезнь возникает в области грудной клетки, чаще всего страдают легкие. Развитию заболеванию способствуют частые простудные заболевания, возможно первичная форма, когда заражение происходит, благодаря «внешним» возбудителям, и вторичная, если воспалительный процесс начинается под действием внутренней инфекции. Болезненность симптомов во многом зависит от локализации воспаления.
К данному виду также относят актиномикоз молочной железы, причинами заражения молочной железой является развитие инфекционного процесса в организме или же трещины на сосках, коже. Можно ошибочно поставить диагноз, потому что по всем признакам он напоминает гнойный мастит.
Важно: При прогрессировании заболевания, патологический процесс может добраться до сердца.
В данном случае воспаление происходит в органах ЖКТ, наиболее часто в слепой кишке, реже в желудке, тонкой кишке. В данном случае скрытого периода у болезни нет, больной с самого начало чувствует приступы колющей, режущей боли и появляется высокая температура. Интересно, что воспаление аппендицита иногда обусловлено актиномицетами.
Если патологический процесс в слепой кишке развивается, то он может затрагивать и печень. Актиномикоз в печени редко возникает первично, чаще всего это следствие распространения воспалительного процесса далее. При актиномикозе печени у больного появляется температура, рвота, слабость. Ниже на картинке представлен микропрепарат печени при актиномикозе.
Возникает, в том случае, если воспалительный процесс возникает в прямой кишке. Болезнь может возникнуть из-за ушиба и повреждений копчика. Пациенты страдают от запоров, болей в этой области.
Характеризуется поражение почек, мочеточников, мочевого пузыря. При этом больной испытывает почечную колику, частые позывы к мочеиспусканию.
При возникновении актиномикоза на половых органах появляются свищи, что приводит к сильным болям и различным осложнениям, предваряет появление болезни в большинстве случаев травмы половых органов.
У женщин частой причиной болезни является использование внутриматочной спирали, которая травмирует женские органы.
Характеризуется различными процессами в костях: деструктивным, остеомиелитическим и др. В зависимости от чего появилась инфекция и от того, какой процесс начинает развиваться в кости, происходят те или иные изменения.
При это поражаются слизистая оболочка рта, щеки, шея, кости челюсти, череп. Основной причиной являются кариозные зубы и остаточная лунка после удаления зуба, поэтому лечение включает в себя регулярную санацию зубов и профилактика заболеваний уха, горла, носа.
Возникает путем распространения инфекции из лицевого, шейного поражения. По всем признакам напоминает гнойный менингит. Возможно поражение спинного мозга. Заболевание несет прямую угрозу жизни больного.
Если актиномикоз возникает на коже, то возможны 2 причины его появления: actinomyces попали на кожу из внешней среды, через открытые раны или повреждения — это первичная форма болезни. Вторичная форма возникает, если болезнетворные микроорганизмы уже находятся в организме, в кариозных зубах, в миндалинах или других внутренних органах и патологические процессы начинают переходить на кожу. Наиболее часто встречается вторичная форма.
Кожные поражения преимущественно располагаются на шее, лице, ягодицах, груди и животе.
Наиболее частые возбудители актиномикоза кожи — это актиномицеты, которые живут внутри, Actinomyces Israeli и Actinomyces bovis.
В зависимости от внешнего вида воспаления, различают следующие формы актиномикоза кожи:
- Гуммозно-узловатая форма, представляет собой один или несколько плотных воспалительных узлов. Они увеличивается, узлы сливаются в бугристую, синюшно-красного цвета опухоль. Воспаления на отдельных участках становятся мягкими и вскрываются. На этом месте образуются свищи, выделяющие жидкий гной.
- Бугорково-пустулезная форма встречается редко, она проявляется в виде плотных бугорков, которые могут быстро преобразоваться в гнойник, на котором появляются язвы и рубцы. Бугорки могут сливаться и образовывать опухоль со свищами. Малознакомому с этой болезнью человеку, узлы и бугорки на коже напоминают бородавки.
- Язвенная форма — это не самостоятельная форма актиномикоза, а следующая стадия развития двух предыдущих видов заболевания. Язвы имеют различную глубину, но они заживают, а на их месте образовываются неровные рубцы.
Болезнь протекает хронически, свищи и язвы заживают с образованием рубцов, но воспалительный процесс развивается дальше, не оставляя надежды на случайное излечение. Больной достаточно долго не испытывает каких-либо ухудшений, но со временем организм начинает ослабевать, вес резко уменьшается, появляется вялость и апатия . Если патологические процессы начинают затрагивать весь организм или появляются метастазы во внутренних органах, то состояние больного быстро ухудшается.
Заболевания, которые имеют схожие проявления с актиномикозом на коже – это глубокий микоз, третичный сифилис, колликвативный туберкулез, язвенная пиодермия, подкожной гранулемой лица, злокачественные новообразования (саркома, рак).
Диагноз устанавливают при микроскопическом обследовании гноя из свищей, в гное при данном заболевании обнаруживают друзы (следы от возбудителей), если закрытое воспаление, то для исследования делают пункцию. Если обнаруживают друзы, то их отмывают от гноя и смотрят под сильным увеличением, тогда становится очевидным лучистое строение актиномицета, поэтому этот микроорганизм иногда называют «лучистый грибок».
Для полного обследовании делают на коже пробы с препаратом актинолизатом, чтобы посмотреть вызывается ли аллергическая реакция и вырабатываются ли антитела для борьбы с инфекцией.
Для лечения болезни используют комплексный подход:
- Необходимо проводить специфическую иммунотерапию для снижения аллергической реакции.
- Лечение антибиотиками при актиномикозе производят после исследования выделений из болезненных очагов, исходя из микробного состава гноя назначаются соответствующие антибиотики. Микробный состав зависит от локализации воспаления, преобладает бактерия стафилококка. Используют следующие антибиотики: пенициллин, стрептомицин, тетрациклин, цефалоспорин, доксициклин.
- При лечении используют препараты йода, некоторые специалисты их назначают, если недоступно лечение антибиотиками. Препараты йода начинают применять с маленькой концентрацией, затем используют более концентрированные растворы, например применяют йодистый калий, его назначают пить по 4—6 столовых ложек в день в течение 12 недель.
- Основным препаратом для лечения является Актинолизат – это иммуномодулятор, который стимулирует выработку антител к возбудителям, который вводят внутримышечно или подкожно по 3–4 мл 2 раза в неделю. Курс 15-20 инъекций, для полного выздоровления проводят 3–5 курсов с перерывами между ними 1– 2 мес. Последний, профилактический курс назначают после того, как больной выздоровел и признаков болезни нет уже в течении двух-трех месяцев. Лечение актинолизатом может иметь реакцию организма в виде покраснения кожи и недлительным повышением температуры до 38—39°, при этом из свищей выделяется обильное количество гноя.
- Реже используют хирургическое лечение, которое включает вскрытие очагов, узлов воспаления и удаление гноя.
- Применяют ультрафиолетовое облучение зоны воспаления.
- Для поддержания иммунитета внутримышечно вводят витамин В6.
- В самых тяжелых случаях, производят переливание крови по 150 мл в день.
Для профилактики заболевания необходимо следить за состоянием зубов, регулярно посещать стоматолога, при получении травм кожи и слизистых оболочек немедленно их обрабатывать.
Если больной выздоровел, то необходимо в течении года постоянно проходить профилактические осмотры и обследования, эта даже «залеченная» болезнь может быстро перейти в агрессивное состояние.
источник
Актиномикоз — (лучисто-грибковая болезнь, псевдомикоз, актинобактериоз, глубокий микоз) — инфекционное дерматологическое заболевание кожи, происходщее с развитием бактерий Actinomycetes и сопровождающееся гнойничковыми поражениями эпидермиса, костей и внутренних органов у человека. Болезнь развивается постепенно, а при несвоевременном вмешательстве может привести к появлению гранулем, абсцессов и свищевых ходов. 70-80% случаев содержит вторичную бактериальную флору, осложняющую симптомы заболевания с нарушением работы пораженных участков, развитием анемии, интоксикации и амилоидоза.
Актиномикоз составляет 5-10% из всех хронический гнойных заболеваний. Из них 20% — висцеральные поражения и 80% — поражения лица и шеи. Независимо от очага воспаления для данного заболевания характерно развитие плотного или доскообразного инфильтрата. В ряде случаев происходит присоединение к воспалительному процессу вторичной инфекции, вызывающей образование абсцесса или свищей.
Бактерии — возбудители актиномикоза — довольно живучие. Их можно найти как в почве, твердых породах, песке, так и в воде, на растениях и даже в среде с повышенной температурой до 65 С. Путями распространениях инфекции служат поврежденные участки кожи: царапины, ссадины, порезы. Вы не знали, но в организме человека актиномицеты присутствуют в изрядном количестве и заражение происходит через активацию уже находящихся в теле человека патогенных микробов.
На протяжении долгого времени источник заражения оставался загадкой. Термин «лучистый грибок» до сих пор рождает много вопросов. На сегодняшний день выявлено, что возбудители актиномикоза — грамположительные бактерии — микроаэрофильные, аэробные и анаэробные актиномицеты. В России распространено другое название — микроаэрофильные и аэробные актиномицеты.
В развитии дерматологического заболевания не последняя роль принадлежит микро-, макротравмам и хроническим воспалительным процессам.
Например, такие факотры как удаление зубов, периапикальные гранулемы, наличие слюнных камней, анатомических аномалий, носят немаловажный характер в развитии челюстно-лицевого актиномикоза. Для возникновения торакального актиномикоза благоприятно сказываются травмы грудной клетки и хирургические операции, а для актиномикоза — аппендэктомия, желчекаменная болезнь, ранения, ушибы, энтероколиты, каловые камни и т.п. 5% случаев воспаления аппендикса случается из-за сапрофитных актиномицетов. Очагом генитального актиномикоза нередко является использование внутриматочных спиралей, которые увеличивают шансы возникновения инфекций в 2 раза. Актиномикоз мочевыделительных путей идет наряду с наличием у пациента конкрементов или хронических воспалений в мочевых путях.
На начальной стадии болезнь протекает без видимых симптомов, однако без немедленного вмешательства болезнь может распространиться на близлежащие области тела, тем самым, ухудшить качество жизни человека.
Для актиномикоза характерно изменение цвета кожи в области шеи, паха и подмышечных впадинах и приобретении синюшного оттенка.
Известно, что аппендикс таит в себе актиномицеты; При формировании благоприятных условий, грибки активизируются и приводят к болезни, известной под названием аппендикулярный инфильтрат.
Иногда, только после разрыва свищевых каналов передней брюшной стенки с помощью специальных исследований диагностируют актиномикоз.
Гидраденит — гнойный воспалительный процесс, локализующийся в подмышечных и паховых впадинах усугубляется актиномикозом с поражением молочных желез. Независимо от геолокации актиномикоз зачастую сопровождается образованием многочисленных микроабсцессов и извитых свищевых ходов.
Наряду с основными симптомами актиномикоза нередко происходит развитие побочных эффектов, таких как хроническая гнойная интоксикация и прогностически неблагоприятный амилоидоз внутренних органов, нарушаются функции пораженных органов, зачастую диагностируют анемию. Реже встречается актиномикоз с поражением среднего уха, сосцевидного отростка, ушной раковины, миндалин, носа, крыловидно-челюстного пространства, щитовидной железы, орбиты и слизистой глаз, языка и слюных желез.
Вместе с инфекционными осложнениями болезнь может неблагоприятно повлиять на работу головного и спинного мозга, перикарда, печени и других областей организма человека.
Актиномикоз имеет следующие стадии:
1. Инфильтративная.
2. Стадия абсцедирования
3. Свищевая стадия.
Благоприятными услловиями для распространения инфекции является необогащенная питательными веществами среда при температуре 37С.
Морфологическо исследование тканей биопсийного или послеоперационного материала проводят при помощи окрашивания их гематоксилин-эозином, по Цилю-Нильсену, Гомори-Грокотту, Романовскому-Гимзе, Граму-Вейгерту, Мак-Манусу. Целью гистологического исследования является обнаружение друз. Если таковые найти не удалось, то прибегают к помощи анализов посева.
Патологическая анатомия помогает выявить у пациента феномен Хепли-Сплендора. Он представляет собой вытянутые булавовидные лучи по краям гомогенного центра. Микроабсцессы окружены грануляционной тканью, эозинофильными гранулоцитами и эпителиоидными клетками огромных размеров.
Использование фистулографии помогает определить топографическую локализацию источников разветвления свищевых ходов и глубины поражения. При актиномикозе цельность слизистых оболочек кишечника сохраняется, что отличает данное инфекционное заболевание от новообразований.
Часто применяется с целью обнаружения источника инфекции и его качественных характеристик.
Для лечения глубоких микозов были разработаны методы консервативного и хирургического вмешательств.
• Иммунотерапия актинолизатом по 3 мл внутримышечно 2 раза в неделю, 2-5 курсов по 25 инъекций с интервалом 1 мес. Актинолизат — препарат от российского производителя, который активизирует фагоцитоз в актиномикотической гранулеме, повышает иммунитет, оказывает противовоспалительное действие. Сокращает длительность антибиотикотерапии.
• Противовоспалительное лечение антибиотиками в зависимости от чувствительности флоры. В приоритет ставят цефалоспоринам, тетракциклинам, аминогликозидам в возрастных дозах в периоды обострения (абсцедирования) курсами по 2-3 нед.
• Общеукрепляющая и дезинтоксикационная терапия.
• Лечение побочных заболеваний.
• Хирургическое вмешательство.
Кардинальное хирургичекое вмешательство проводят только после купирования островоспалительных явлений в источнике инфекции прибегая к вскрытию гнойников, антибиотико- и иммунотерапии. Радикальная терапия пациентов с актиномикозом верхней части тела заключается в оперировании и дренировании очагов (темпаропариетальная краниотомия, лобэктомия с удалением абсцесса у больного актиномикозом мозга). При актиномикозе легких прибегают к лобэктомии, нередко с удалением части ребер, вскрытии и дренировании гнойных очагов и каверн. В области паха и подмышечных впадин на фоне воспаления эпителиально-копчиковой кисты нередко переходит на ягодицы, промежность, параректальную область или тазовую клетчатку. Если хирургическое вмешательство не представляется возможным, то хирург прибегает к частичному рассечению или кюретированию свищевых ходов. Лечение экстрасфинктерного параректального актиномикоза проводят с помощью лигатурного метода. При поражении молочной железы проводят секторальную резекцию источников актиномикоза с применением гематоксилин-эозина. При инфекционном поражении половых органов проводят экстирпацию матки, аднексэктомию, субтотальную и тотальную гистерэктомию с трубами и др.
• После операции назначают противовоспалительную терапию и лечение с помощью лекарственных средств, гемотрансфузии и физиопроцедур. Снятие швов происходит на 8-10 сутки. Прогноз более благоприятен, если применялось комбинированное лечение вместе с иммунотерапией актинолизатом.
Для профилактики актиномикоза необходимо:
• соблюдать правила гигиены полости рта;
• избегать повреждений эпидермы и слизистой.
• периодически совершать самостоятельный медицинский осмотр кожи и полости рта.
• рекомендовано использование антибиотиков после стоматологических вмешательств, переломов и других хирургических операций.
• избегать установки внутриматочных спиралей.
источник
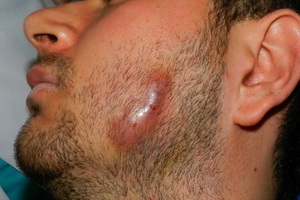
У человека описываемое заболевание впервые было зафиксировано в 1883 году. Это был актиномикоз гениталий женщины.
Как уже было отмечено выше, основные вызывающие актиномикоз причины – это лучистые грибки.
Источником инфекции в данном случае может являться и окружающая среда, и сам организм. Тем не менее, в основном возбудитель все-таки проникает в человека извне.
Так или иначе, грибы-актиномицеты поселяются на слизистых оболочках (в кишке, бронхах или во рту) и живут там как сапрофиты до тех пор, пока на каком-нибудь из участков не появляется воспаление. В последнем случае актиномицеты становятся активными и приступают к усиленному размножению.
Способы проникновения возбудителя в организм разные. Механизм может быть воздушно-капельным или воздушно-пылевым. Помимо этого, в результате разного рода травм возможно проникновение грибков через кожу и слизистые.
Весьма нередко описываемый недуг возникает как результат снижения иммунитета при многих заболеваниях (к примеру, грипп или туберкулез и пр.), а также при переохлаждениях, развитии беременности и т.д.
Немалую роль в патогенезе данного недуга играют и разного рода конкременты (т.е. камни). Они могут быть слюнными, мочевыми, желчными, каловыми. В любом случае это является травмирующим фактором, плюс ко всему камни одновременно служат носителями актиномицетов.
Актиномикоз челюстно-лицевой области, как правило, развивается под действием лучистых грибков, составляющих основу зубного камня. Очаги болезни иной локализации возникают как следствие аутоинфекции.
Характеризующие актиномикоз симптомы зависят от разновидности заболевания.
Наиболее часто возникает челюстно-лицевой тип заболевания. При этом выделяют подкожную, кожную и мышечную формы недуга. В последнем случае болезнь локализуется в межмышечной клетчатке, как правило, жевательных мышц. Лицо при этом становится асимметричным. Возникающие в инфильтрате размягчения вскоре вскрываются и на их месте формируются свищи, из которых появляется гной.
В случае развития актиномикоза легких в начале заболевания отмечается слабость, подъем температуры и сухой кашель. Впоследствии при кашле начинает выделяться слизистая мокрота, иногда с примесями крови, и появляются симптомы, внешне напоминающие бронхит.
Инфильтрат распространяется на грудную стенку и кожу: возникает болезненная при касании припухлость багрово-синюшного оттенка. Формируются свищи, как правило, соединенные с бронхами, в гнойном содержимом из которых обнаруживаются друзы.
При довольно часто встречающемся абдоминальном актиномикозе первичные очаги болезни возникают в области аппендикса, значительно реже в желудке или пищеводе. В качестве вторичного поражения при данном типе болезни выступает актиномикоз половых органов.
Форма, вызывающая поражение опорно-двигательного аппарата проявляется остеомиелитом костей голени, коленей и т.д. Однако пациенты при этом способны нормально передвигаться в силу того, что функция суставов практически не нарушается.
Диагностика актиномикоза в запущенных случаях проходит без затруднений. Гораздо труднее диагностировать недуг на начальных этапах его развития.
Для постановки диагноза обычно используют внутрикожную пробу с актинолизатом. При этом принимая во внимание только резко положительный результат, так как слабоположительные часто появляются при болезнях зубов.
Самое большое значение в диагностировании описываемого недуга имеет выделение актиномицетов из гноя.
Если у человека выявляют актиномикоз, лечение обычно осуществляется в стационаре, где можно полноценно провести хирургическую обработку очага с выскабливанием грануляций и иссечением пораженных тканей.
Также при решении вопроса о том, как лечить актиномикоз, не стоит забывать про антибиотики. К примеру, может быть назначен диклоксациллин (если развилась стафилококковая инфекция), а в случае анаэробной инфекции, как правило, используют метронидазол.
источник
Актиномикоз представляет собой хроническую болезнь, которую могут спровоцировать разные подвиды актиномицетов. Данная инфекция поражает различные органы, ткани. На них формируются инфильтраты, они начинают нагнаиваться, после этого возникают свищи. Это опасное поражение эпидермиса также известно как «лучистогрибковая болезнь».
Рассматриваемое нами поражение считается инфекционным, ему свойственно первично-хроническое течение. В областях инфицирования грибком при актиномикозе возникают плотноватые гранулемы, абсцессы, свищи. Поражение тканей провоцируют лучистые грибы. Чтобы поставить точный диагноз изучают отделяемое, взятое с участков поражения. В нем обнаруживают характерный мицелий грибков.
Актиномикоз у человека (фото)
Классификация актиномикоза была разработана специалистами с учетом такого фактора, как расположение инфекции. Болезнь принято делить на такие формы:
- кожная (актиномикоз кожи). Возникает в качестве вторичного поражения, в этом случае инфекция считается следствием прогрессирования очага поражения в других органах. Распознать ее легко в тот момент, когда инфильтраты попадают внутрь подкожной клетчатки. На эпителии формируются свищи;
- шейно-челюстно-лицевая форма актиномикоза. Максимально распространена. Она имеет 2 подвида: мышечный, кожный;
- абдоминальная. По частоте получила третье место. Изначально очаги поражения затрагивают такие области: аппендикс, илеоцекальная область, затем переходят на толстую кишку. Изредка инфекция изначально поражает пищевод, тонкий кишечник, желудок. Болезнь может перейти на позвоночник, почки, печень, даже брюшную стенку. Без правильной терапии летальность достигает 50% случаев;
- суставов, костей. Очень редкая форма. Она начинается из-за распространения инфильтрата на кости, суставы из соседних органов. Часто встречаются остеомиелиты таза, голени, позвоночника с деструкцией костей, появлением секвестров;
- торакальная. Болеющим грозит летальный исход, если своевременно не приступит к терапии;
- ЦНС. Форма болезни весьма нечастая;
- мочеполовая. В медпрактике встречается изредка;
- стопы (мадуроматоз, мадурская стопа, мицетома).
Причины возникновения актиномикоза рассмотрены в видео ниже:
Специалисты еще не определили однозначно продолжительность инкубационного периода рассматриваемой нами патологии. На ее начальном этапе больной чувствует себя хорошо, его самочувствие заметно ухудшается, если инфицируются внутренние органы. Также может возникать кахексия.
Чаще грибок затрагивает такие области:
- ягодицы;
- подчелюстная;
- крестцовая область.
Симптомы отличаются с учетом области, которую поразил актиномикоз:
- Кожная форма. Ей свойственно образование уплотнений внутри подкожной клетчатки. Изначально они плотные, со временем размягчаются, открываются, образуют тяжело заживающие свищи. Форма у этих уплотнений шаровидная, они не причиняют боли. В гное свищей могут содержаться друзы грибков. Этой форме патологии также свойственна смена окраса эпидермиса на синюшно-багровый.
- Шейно-челюстно-лицевая форма. Она включает два вида: мышечный, кожный. Мышечный вид распространяется на межмышечную клетчатку. Зачастую поражаются жевательные мышцы. При этом лицо приобретает асимметричность, возникают свищи из которых выводится кровянисто-гнойная жидкость. На шее появляются валики (своеобразные изменения эпидермиса). Инфильтраты (шаровидные, полушаровидные) локализуются в подкожной клетчатке при возникновении кожного вида болезни. Грибок поражает язык, глазницы, щеки, губы, миндалины, гортань, трахею.
- Абдоминальная форма. Ей характерна имитация хирургических болезней (аппендицит, кишечная непроходимость). Если поражается прямая кишка проявляются симптомы парапроктита. Если грибок затрагивает переднюю стенку живота, на эпидермисе возникают кишечные свищи.
- Актиномикоз костей, суставов. Поражению костей свойственны признаки остеомиелита. При заражении суставов не проявляются нарушения в их функциональности. Если инфильтрат распространился до поверхности эпителия, возникают свищи.
- Торакальный актиномикоз. Патология развивается постепенно. Болеющего начинает тревожить субфебрильная температура, кашель, слабость, изначально сухой, через время с мокротой (слизью, гноем). Кашель бывает с примесью крови. При грудной стенки, плевры, дермы, возникают жгучие боли, припухлость, образуются свищи, сообщающиеся с бронхами.
- Актиномикоз ЦНС. Она проявляется одиночными, множественными абсцессами. При КТ, проводимым с контрастным веществом, абсцессы представлены очагами пониженной плотности, они имеют круглую, неправильную форму. Вокруг таких очагов наблюдаются широкие кольцевидные тени.
- Мочеполовой актиномикоз. Это вторичное поражение, оно возникает после распространения инфильтрата при прогрессировании абдоминальной формы болезни.
- Актиномикоз стоп. Он изначально начинается с подошвы. Она имеет вид плотных ограниченных узлов, эпидермис на которых изначально неизмененный, а затем уплотняется, приобретает буроватый, красновато-фиолетовый окрас. Поражение распространяется на стопу, которая отекает, изменяет форму. Узлы переходят в глубокие свищи, из которых выводится дурно пахнущая жидкость (гнойная, кровянистая, серозно-гнойная). Инфекция может продвигаться вверх, затрагивать голень (ее сухожилия, кость, мышечные волокна).
Грибы рода Actinomyces можно довольно-таки часто встретить в природе. Именно они считаются возбудителями рассматриваемой болезни актиномикоз. Эти грибки обитают в сене, растениях, почве, соломе. Попадание внутрь организма человека проходит такими путями: через травмированный эпидермис; с пищей; при вдыхании.
Чаще всего грибы этого рода не провоцируют начало болезни, они присутствуют в роли сапрофитной флоры внутри полости рта, на слизистой глаз. Их паразитизм активируется при начале воспалительного процесса в определенных частях организма:
Инфекционная болезнь эпидермиса иногда развивается в роли первичного инфицирования (грибки проникают через ранки на эпидермисе), а также в виде вторичного (инфекция переходит на здоровые ткани из пораженных: мышц, лимфатических узлов, зубов, миндалин, молочных желез.
Далее рассмотрены анализы и иные виды диагностики актиномикоза.
Если клиника патологии развита хорошо, у врачей не возникнет никаких затруднений в постановке диагноза. Но для врачей важно обнаружить эту болезнь на ранней стадии развития.
Для постановки точного диагноза необходимо отделяемое, взятое из свищей. Для взятия образца может также проводиться чрескожная пункция пораженного органа. Предварительный диагноз специалисты могут поставит основываясь на результатах микроскопии. Благодаря данному исследованию в образце можно обнаружить друзы грибков. Чтобы определить вид актиномицетов, провоцирующих болезнь, проводят РИФ (реакцию иммунофлуоресценции) со специфическими антигенами.
Сложно поставить диагноз в том случае, когда в исследуемом материале отсутствуют друзы. Это характерно в 75% случаев. Здесь поможет лишь посев биопсийного материала, гноя на среду Сабура. Это исследование может затянуться на 2 недели.
Данное видео расскажет о лечении актиномикоза новыми средствами:
- Терапия рассматриваемой нами болезни осуществляется посредством введения актинолизата (внутримышечно, подкожно).
- Одновременно специалист назначает антибиотикотерапию, которая необходима для предотвращения повторного инфицирования, подавления сопутствующей флоры.
- Кроме того проводится общеукрепляющая, дезинтоксикационная терапия.
При актиномикозе специалисты прибегают также к терапевтическому лечению. Оно заключается в проведении таких процедур:
- электрофорез йода;
- электрофорез актинолизата;
- УФО эпидермиса (область поражения).
- В лечении актиномикоза специалисты рекомендуют препараты пенициллинового ряда. На протяжении 20-40 дней нужно принимать 10-12 млн. Ед/сутки. После этого курса, необходимо принимать 1 млн. Ед/сутки 2-3 месяца.
- Если у больного непереносимость пенициллина, ему назначают тетрациклин, эритромицин (2 г/сутки). Актинолизат нужно вводить подкожно, внутримышечно дважды в неделю (2 г/сутки). Курс включает 20-25 инъекций.
Если образуются абсцессы, их нужно вскрывать.
- При терапии болезни актиномикоз, поражающей брюшину, может понадобиться дренирование брюшной полости.
- При поражении легких может понадобиться лобэктомия, дренирование плевральной полости.
Определенных профилактических мероприятий нет. Предотвратить возникновение болезни можно:
- Соблюдая личную гигиену.
- Своевременно излечивая болезни зубов, миндалин, ЖКТ, органов дыхания, ротовой полости.
- Предупреждая травмирования эпителия.
Какие актиномикоз можешь провоцировать осложнения? Течение болезни на протяжении длительного периода грозит развитием амилоидоза внутренних органов. Челюстно-шейно-лицевая форма опасна распространением актиномикоза на мозг, органы грудной полости.
Легче излечимой считается шейно-челюстно-лицевая форма болезни. Летальный исход грозит при актиномикозе ЦНС, внутренних органов. После излечения больных возможны рецидивы.
В данном видео человек делится своим опытом в борьбе с актиномикозом, а врач комментирует услышанное:
источник
Актиномикоз — это хроническое заболевание грибковой природы, причиной которого являются разные виды актиномицетов — лучистых грибов. Болеют люди и крупный рогатый скот. Заболевание часто развивается на фоне травм, гнойных воспалений и снижении иммунитета. При микозе поражаются различные органы и ткани, где образуются плотные инфильтраты (гранулемы), склонные к нагноению и образованию свищей. Более, чем в 75% случаев поражается челюстно-лицевая область и шея, реже регистрируется абдоминальная и торакальная формы. В 70 — 80% случаев отмечается присоединение бактериальной инфекции. Актиномикоз составляет около 10% всех случаев гнойных поражений. Заболевание имеет длительное прогрессирующее течение. Большинство случаев челюстно-лицевого, шейного и абдоминального актиномикоза излечимы. Запущенные формы заболевания протекают тяжело и нередко заканчиваются смертельным исходом.
Впервые актиномикоз описал в 1877 году Отто Боллингер. Исследователь обнаружил возбудителей заболевания в инфильтратах челюстной области крупного рогатого скота.
Рис. 1. В гранулемах и эксудатах актиномицеты находятся в виде скоплений — друз.
Актиномикоз распространен повсеместно. Им болеют как люди, так и сельскохозяйственные животные. Мужчины болеют в 2 раза чаще женщин. Дети болеют редко. Случаев передачи инфекции от больного человека или животного не зарегистрировано.
Актиномицеты имеют широкое распространение. Их обнаруживают в воде, почве, соломе, сене и сухой траве и на хлебных злаках. Лучистые грибы в качестве сапрофитов обитают в ротовой полости человека, кариозных полостях, на поверхности миндалин, слизистой бронхов и пищеварительной системы, в том числе прямой кишки.
- При экзогенном инфицировании актиномицеты проникают в организм человека контактно-бытовым, воздушно-капельным и воздушно-пылевым путями через слизистые оболочки, травмированные участки кожи с пылью, землей или частями растений. Способствуют развитию заболевания также аллергические и парааллергические реакции, сопутствующие заболевания, повреждения кожи и слизистых оболочек травматического происхождения, угревая болезнь, сикоз, гнойный гидраденит и др.
- Но чаще всего актиномикоз развивается в результате самозаражения или путем метастазирования, когда сапрофитная инфекция ротовой полости, желудочно-кишечного тракта и дыхательных путей при ослаблении иммунитета приобретает патогенные свойства.
- Способствуют развитию заболевания частые ОРЗ и сопутствующие заболевания, приводящие к развитию иммунодефицита, аллергические и парааллергические реакции, беременность, оперативные вмешательства, анатомические аномалии, травмы, ушибы и ранения, угревая болезнь, сикоз, гнойный гидраденит и др.
Рис. 2. Скопления актиномицетов в тканях.
Причиной актиминомикоза являются микроорганизмы рода Actinomyces. Ранее возбудители расценивались, как грибы, в настоящее время — как бактерии. Заболевание, которое они вызывают, называется псевдомикоз. Существует несколько видов актиномицетов, патогенных для человека и животных: А. вovis (типовой вид), А. israelii (самый частый возбудитель псевдомикоза у человека), А. odontolyticus, А. naeslundii, A. viscosus и др.
- Аэробные актиномицеты: обитают в почве, встречаются в воде, воздухе и на злаках.
- Анаэробные актиномицеты: являются сапрофитами. Они обитают на слизистых оболочках человека и животных. Обладают наибольшей патогенностью.
Рис. 3. Нити мицелия актиномицетов (фото слева) и скопления Actinomyces Israelii в тканях (фото справа).
Рост возбудителей, расположенных в тканях гранулем и эксудатах, сопровождается образованием переплетающихся нитей мицелия — друз, по периферии которые располагаются радиарно (в виде лучей) и имеют булавовидные утолщения на концах.
Эти образования в патологическом материале имеют вид мелких зерен (комочков) желтоватого или серого цвета размером от 20 до 250 мкм (зависит от возраста колоний).
- При микроскопии в центре друз обнаруживается скопление нитей мицелия актиномицетов, а по периферии — колбовидные вздутия.
- При окраске гистологического материала гематоксилином и эозином центальная часть окрашивается в синий цвет, а колбовидные утолщения — в розовый. Иногда встречаются друзы без колбовидных утолщений по периферии. В ряде случаев друзы не образуются.
Актиномицеты занимают промежуточное место между бактериями и грибами. Они имеют клеточную стенку, как у грамоположительных бактерий, но, в отличие от них в ее составе присутствуют сахара. Не содержат хитин или целлюлозу, неспособны к фотосинтезу, не имеют жгутиков, не образуют спор, образуют примитивный мицелий, некислотоустойчивые.
Рис. 4. Вид друз патогенных актиномицетов.
Рис. 5. На фото плотноупакованные нити мицелия патогенных актиномицетов.
Для своего роста актиномицеты нуждаются в анаэробных условиях (без доступа кислорода). Хорошо растут на белковых средах. При росте на плотных питательных средах к концу первых суток образуют прозрачные микроколонии, через 7 — 14 суток — бугристые колонии, вросшие в питательную среду, по внешнему виду напоминающие коренные зубы.
Рис. 6. Колонии актиномицетов на шоколадном агаре.
Актиномицеты проявляют устойчивость к высушиванию, при низких температурах сохраняются 1 — 2 года.
Возбудители чувствительны к высокой температуре 70 — 80 0 С погибают в течение 5 минут. В течение 5 — 7 минут погибают при воздействии 3% раствора формалина. Чувствительны к антибактериальным препаратам: бензилпенициллину, стрептомицину, левомицетину, тетрациклину, эритромицину и др.
Рис. 7. Вид колоний Actinomyces Israelii — самого частого возбудителя псевдомикоза у человека.
Актиномицеты являются сапрофитами. Они входят в состав нормальной микрофлоры кожи и слизистых оболочек человека и животных. Некоторые штаммы возбудителей при определенных условиях приобретают патогенные свойства и способны вызывать заболевание (эндогенный путь). В ряде случаев актиномицеты проникают в организм через поврежденные участки кожи и слизистых оболочек (экзогенный путь).
При внедрении возбудителей в мягких тканях образуются инфекционные гранулемы, в которых обнаруживаются скопления мицелия лучистых грибов — друзы. Со временем в результате инфицирования стафилококками (чаще всего) в грануляциях развиваются абсцессы, при прорыве которых образуются свищи. Далее возбудители, благодаря выработке ферментов агрессии, распространяются по подкожной клетчатке, с током крови и по лимфатическим сосудам в ткани с пониженным содержанием кислорода.
В результате инфицирования в организме больного развивается специфическая сенсибилизация и аллергическая перестройка, что приводит к образованию антител.
Рис. 8. При внедрении актиномицетов в мягких тканях образуется инфекционная гранулема (фото слева), где обнаруживаются скопления мицелия лучистых грибов — друзы (фото справа).
При заболевании поражаются различные органы и ткани, но наиболее часто встречается актиномикоз челюстно-лицевой области и органов брюшной полости. Реже встречается торакальный актиномикоз, поражение полости рта и носа, языка, миндалин, мочеполовых органов, центральной нервной системы, мицетома или мадурская стопа и др.
Заболевание характеризуется разнообразной клинической картиной, что связано с многочисленными локализациями очагов поражения и длительным прогрессирующим течением. Инкубационный период составляет от 2-х недель до нескольких месяцев и даже лет.
- При каждой из форм развивается малоболезненный инфильтрат, который со временем размягчается.
- Несмотря на анатомические барьеры воспаление неуклонно распространяется на окружающие ткани.
- Постепенно происходит абсцедирование (нагноение) и образуются свищи. Свищевые ходы извилистые, заполнены грануляциями и гноем. Устья свищей втягиваются, образуя валикообразные складки. Их цвет становится багрово-синим. Отделяемое из свищей без запаха.
- В выделяющихся гнойных массах обнаруживается большое количество друз возбудителей в виде гранул. Гранулы желтоватой или белой окраски 2 — 3 мм в диаметре.
- Стенка инфильтрата со временем уплотняется, что придает ему характерную деревянистую консистенцию. Свищи постепенно рубцуются.
- Болевой синдром не выражен.
Рис. 9. Множество свищей — характерная особенность актиномикоза.
Среди всех форм заболевания на долю актиномикоза лица приходится от 55 до 60%, среди всех воспалительных поражений лица и нижней челюсти — от 6 до 10%. Болезнь протекает длительно, часто отмечаются осложнения бактериальными инфекциями. При заболевании поражаются кожа щек, мышцы, губы, миндалины, язык, слюнные железы, гортань, трахея, область глазниц и лимфатические узлы.
Актиномицеты проникают в ткани челюстно-лицевой области через слизистую оболочку полости рта. Однако она первично поражается редко — лишь в 2% случаях. Процесс чаще распространяется из кариозных зубов, десен, через слизистую оболочку носа, из синусов и миндалин, а также с током крови и лимфогенным путем.
Появление очага поражения регистрируется только при достижении воспалительного инфильтрата подкожной клетчатки и образовании свищей. Опухолевидное образование или плотный инфильтрат чаще всего появляется в области угла нижней челюсти, реже локализуется на щеке, передней поверхности шеи и подбородке. Очаг поражения имеет бугристый вид из-за наличия множественных очень плотных инфильтратов, каждый из которых имеет фистулезный ход, из которого выделяются гнойные массы с мелкими включениями в виде зернышек сероватой или желтоватой окраски, представляющие собой друзы актиномицетов. Болевой синдром не выражен. Иногда у больного регистрируется невысокая лихорадка. Болезнь протекает многие месяцы, но сравнительно легче, чем при других формах заболевания. Лимфогенного распространения инфекции не отмечается.
Очень редко регистрируется актиномикоз костей нижней челюсти, симулирующий опухоль и банальный остеомиелит.
Рис. 10. Актиномикоз челюстно-лицевой области.
Кожная форма актиномикоза встречается редко. При заболевании поражается кожа на лице, шее, кистях и стопах. Появление очага поражения регистрируется только при достижении воспалительного инфильтрата подкожной клетчатки и образовании свищей.
Патологический процесс имеет разную степень выраженности. Различают следующие формы заболевания:
- Кожная (гуммозная, абсцедирующая и смешанная).
- Подкожная.
- Глубокая (мышечная).
Гуммозная форма встречается чаще всего. Заболевание характеризуется появлением под кожей деревянистой плотности инфильтратов (узлов), из-за чего они имеют бугристый вид. Кожные покровы в области поражения приобретают фиолетовый оттенок. Местами очаги размягчаются и образуются свищи, которые самостоятельно то открываются, то закрываются. Из них выделяются скудные гнойные массы крошковатой консистенции с мелкими (до 1 мм) включениями в виде зернышек сероватой или желтоватой окраски, представляющие собой друзы актиномицетов. Болевой синдром не выражен.
Абсцедирующая форма актиномикоза характеризуется быстрым нагноением и изъязвлением бугорков-инфильтратов. Из свищевых ходов выделяется большое количество гнойного отделяемого. Поражение протекает по типу холодных абсцессов. У больных отмечается умеренно выраженная интоксикация.
В ряде случаев инфекционный процесс распространяется в глубоко лежащие ткани. При их разрушении образуются язвы с подрытыми краями и грануляциями, покрывающие дно. В грануляциях находится множество друз актиномицетов. При заживлении таких очагов образуются неровные мостикообразные рубцы, плотно спаянные с подлежащими тканями. Течение заболевания длительное и вялое. При благоприятном исходе на месте узла формируется келлоид.
Мышечная форма актиномикоза характеризуется появлением очагов поражения в мышечной ткани (чаще жевательных мышцах в области угла нижней челюсти) под покрывающией их фасцией. Патологический процесс развивается в течение 1 — 3 месяцев. Инфильтраты плотные, хрящевой консистенции. Лицо становится ассиметричным. Развивается тризм. При нагноении образуются свищевые ходы, из которых выделяется гнойно-кровянистая жидкость с примесью друз актиномицетов. Вокруг свищей кожа длительно сохраняет синюшную окраску. При локализации очагов поражения на шее изменения имеют вид поперечно-расположенных валиков. Образованные полости после отторжения гнойных масс со временем заполняются грануляционной тканью.
Патологический процесс может распространиться на надкостницу и кость. Поражение протекает по типу кортикального остеомиелита.
Смешанная форма актиномикоза характеризуется появлением гуммозных образований и абсцессов.
Рис. 12. Поражение подчелюстной области и области щеки при актиномикозе.
Рис. 13. При локализации очагов поражения на шее изменения имеют вид поперечно-расположенных валиков.
Рис. 14. Актиномикоз области туловища и конечности.
Абдоминальный актиномикоз является вторым по частоте среди всех форм заболевания и составляет 25 — 30%. Первичный очаг локализуется чаще всего в слепой кишке и аппендиксе. Болезнь развивается при перфорации желудка или кишечника, язвенных поражениях, дивертикулите, травмах (поражение костью, ножевые или огнестрельные ранения) и оперативных вмешательствах. Поражаются тонкая и прямая кишка, очень редко — пищевод и желудок. Брюшная стенка поражается вторично.
Болезнь начинается постепенно с лихорадки и недомогания, дискомфорта в животе, запора или поноса. Диагноз устанавливается с трудом. На это уходят месяцы и даже годы.
При пальпации можно обнаружить объемное образование. При вскрытии абсцесса в гнойном отделяемом в большом количестве обнаруживаются друзы актиномицетов.
Абдоминальный актиномикоз необходимо отличать от болезни Крона, злокачественных опухолей, абсцессов, амебиаза, туберкулеза и др. Диагноз устанавливается на основании данных биопсии.
При поражении брюшной стенки возникают специфические изменения кожи. Свищи располагаются чаще в паховой области.
При прогрессировании заболевания в патологический процесс вовлекаются прямая кишка, диафрагма, печень, почки, мочеполовые органы и позвоночник:
- При поражении прямой кишки развивается парапроктит. Свищи появляются в перианальной области. При отсутствии адекватного лечения смертность достигает 50%.
- Поражение мочеполовых органов регистрируется редко. Инфекционный процесс распространяется из первичных очагов актиномикоза, расположенных в брюшной полости.
- Актиномикоз половых органов встречается крайне редко.
- В 5% случаев поражается печень. Актиномицеты проникают в орган чаще всего прямым путем.
- Почки поражаются редко. Инфекция распространяется из абсцессов, расположенных в брюшной полости или малом пазу.
Свищи, возникающие при актиномикозе, несмотря на иссечение и дренирование, появляются вновь.
Рис. 15. Актиномикоз брюшной полости.
Торакальный актиномикоз является третьим по частоте среди всех форм заболевания и составляет от 10 до 20%. Чаще всего поражаются легкие и плевра, реже — мягкие ткани. Актиномикоз средостения развивается редко.
Пути поражения носят как первичный, так и вторичный характер. При первичном поражении инфекция распространяется с секретом носоглотки, при вторичном — из очагов, расположенных в области лица, шеи и органов брюшной полости. При гематогенной диссеминации смертность от заболевания достигает 50%.
Торакальный актиномикоз развивается постепенно. Вначале появляются субфебрильная температура тела и слабость. Далее сухой кашель, затем с мокротой, нередко имеющей вкус меда и запах земли. Болезнь длительно протекает под маской бронхита, пневмонии и плеврита. Инфильтрат распространяется по направлению к периферии, поражая плевру, стенку грудной клетки и кожу, которая приобретает багрово-синюшную окраску. При пальпации припухлости появляется сильная жгучая боль. При нагноении инфильтрата образуются свищи. В гнойном содержимом в большом количестве находятся друзы возбудителей. Свищи часто сообщаются с бронхами. Болезнь протекает тяжело. Без адекватного лечения больные погибают.
Торакальный актиномикоз следует отличать от нокардиоза, туберкулеза, пневмокониоза и рака легкого.
Рис. 16. Торакальная форма актиномикоза.
Значительно реже при актиномикозе поражаются органы мочеполовой системы. Развитие заболевания женских половых органов связано с применением внутриматочных контрацептивов. Нередко заболевание развивается спустя несколько месяцев после извлечения внутриматочной спирали. У женщин отмечается лихорадка, снижается масса тела, появляются боли внизу живота, отмечаются кровянистые выделения из половых путей. В тубоовариальной области формируется обширный инфильтрат. В мазках из влагалища обнаруживаются актиномицеты.
Актиномицеты в кости и суставы проникают с пораженных соседних органов или гематогенным путем. Описаны случаи заболевания тазовых костей, позвоночника, голеней, коленного и других суставов. Нередко микоз связывают с травмой. Болезнь протекает по типу остеомиелита. Следует отметить, что несмотря на выраженные поражения, больные способны передвигаться, так как функция суставов серьезно не нарушается. В случае появления свищей отмечается специфическое поражение кожи. Болезнь развивается медленно.
Чаще всего при заболевании поражаются шейные лимфатические узлы, нижнечелюстные и подбородочные. Они увеличиваются в размерах, нередко развивается периаденит и аденофлегмона. Болезнь имеет затяжное течение. Из осложнений отмечается актиномикотический остеомиелит.
Актиномицеты в слюнную железу проникают через ее проток. Болезнь развивается при слюнокаменной болезни, ранениях, а также инфекция распространяется с током крови и по лимфатическим путям. В области железы пальпируется плотный узел, спаянный с окружающими тканями. Со временем инфильтрат размягчается и нагнаивается. Из свищевых ходов выделяется гнойная масса, содержащая друзы грибов. Болезнь протекает длительно волнообразно.
Болезнь протекает по типу рецидивирующего среднего отита. Без лечения микоз осложняется мастоидитом. Густые гнойные массы нередко принимаются за холестеатому. Короткие курсы антибактериальных препаратов дают кратковременный эффект. Рассечение барабанной перепонки не дают желаемого результата.
- При поражении центральной нервной системы заболевание протекает по типу менингита и менингоэнцефалита.
- Описаны случаи поражения верхнечелюстных пазух и решетчатого лабиринта.
- Актиномицеты способны поражать слезный мешок, конъюнктиву глаза, нижнее и верхнее веко.
- При заболевании могут поражаться миндалины, язык и слизистая оболочка полости рта.
Рис. 17. На фото слева вторичный актиномикоз области подмышек. На фото справа поражение кожи в стадии абсцедирования и образовании свищей.
Рис. 18. Актиномикоз ягодичной области.
Мицетома (мадуроматоз или мадурская стопа) известна с давних времен. Наиболее часто заболевание встречается у людей, проживающих в тропических странах. Патологические очаги появляются на стопе в виде нескольких плотных узлов, имеющие размеры от горошины и более. Кожа над узлами вначале не изменена, но далее приобретает красно-фиолетовую или буроватого цвета окраску. Со временем на стопе появляются новые узлы. Стопа отекает и увеличивается в размерах. Со временем ее форма изменяется, а пальцы выворачиваются кверху. При абсцедировании появляются свищи, из которых выделяется гнойная масса с неприятным запахом и массой включений желтоватого цвета. Болевой синдром выражен незначительно. При прогрессировании заболевания свищи начинают появляться на тыльной стороне стопы. Стопа приобретает своеобразный вид — она деформирована и сплошь пронизана свищами. Нередко отмечается атрофия мышц голеней. Без лечения в патологический процесс вовлекаются сухожилия и кости. Обычно поражается одна стопа. Болезнь протекает длительно — 10 — 20 лет.
Чаще всего актиномикозом болеет крупный рогатый скот, чуть реже — овцы, козы, свиньи и лошади. Заболевание регистрируется в течение всего года, но особенно часто в стойловый период, когда животных кормят сухими кормами, а также при выпасе на стерне (остатками стеблей злаков после уборки урожая). В этот период велика вероятность повреждений ротовой полости.
Актиномицеты попадают в организм животного через поврежденные слизистые оболочки, а также аэрогенно (через воздух). В органах и тканях животного развиваются гранулемы, что отражается на здоровье животного и возможности его использования для пищевых целей.
Рис. 20. Актиномикоз у животных.
Диагностика актиномикоза основана на данных клинических и лабораторных методов исследования. С целью проведения микробиологического исследования используются:
- Отделяемое из свищевых ходов.
- Биоптаты тканей.
- Пунктаты из очагов поражения.
- Соскобы с грануляционных тканей.
- Эксудат.
- Промывные воды бронхов.
- Моча.
Выделения из носа и зева, а также мокрота, диагностического значения не имеют, так в них содержатся актиномицеты, обычно обитающие в полостях верхних дыхательных путей, в том числе патогенные виды. Единственно достоверным исследованием является диагностика материала, полученного при трансторакальной и абдоминальной чрезкожной пункционной биопсии.
Данная методика ориентирована на поиск в исследуемом материале специфических гранул. Эти образования представляют собой скопления актиномицетов с плотным гиалиновым центром, окруженным по периферии нитевидными клетками лучистых грибов с колбовидными утолщениями на концах. При окраске по Граму мицелий приобретает фиолетовую окраску, а периферия — розовую.
Актиномикотические друзы следует отличать от гранул, образованных другими аэробными актиномицетами — Actinomadura, Nocardia, Streptomyces. Отличительной особенностью является то, что друзы актиномицетов всегда сопровождает сопутствующая микрофлора, а других возбудителей — нет.
Рис. 21. Актиномицеты под микроскопом.
Рис. 22. На фото друзы актиномицетов.
Актиномицеты хорошо растут на сахарном агаре и среде Сабуро. Первые колонии (микроколонии) появляются уже через 2 — 3 дня. Через — 10 — 14 дней вырастают бугристые или плоские морщинистые макроколонии. По совокупности биологических свойств проводится идентификация чистой культуры. Для идентификации возбудителя в фиксированных тканях или непосредственно в друзах используют метод прямой иммунофлюоресценции. Выявление чувствительности возбудителей к антибактериальным препаратам помогает врачам подобрать адекватную антибиотикотерапию.
Рис. 23. На фото колонии актиномицетов.
Данный метод диагностики является малоспецифичным и недостаточно чувствительным.
Аллергическая проба с актинолизатом имеет второстепенное значение. Во внимание принимаются только положительные или резкоположительные результаты.
- Слабоположительные пробы часто регистрируются у лиц с заболеваниями зубов и в первую очередь при альвеолярной пиорее.
- Отрицательные пробы нередко регистрируются у лиц с резко сниженным иммунитетом, что часто отмечается у ВИЧ-инфицированных больных.
Методика прямой и непрямой флюооресценции используется для обнаружения специфических антител к актиномицетам и определения вида возбудителей, находящимися в друзах.
Генетические исследования в настоящее время находятся в стадии разработки.
Актиномикоз следует отличать от целого ряда заболеваний:
- Легочную форму актиномикоза следует отличать от абсцесса, новообразований, глубоких микозов другой природы и туберкулеза.
- Абдоминальную форму актиномикоза следует отличать от аппендицита, перитонита и других гнойных заболеваний брюшной полости.
- Поражение костей следует отличать от гнойных заболеваний опорно-двигательного аппарата.
- Актиномикоз кожи следует отличать от туберкулезной волчанки, скрофулодермы, гуммозных сифилидов, злокачественных опухолей и других глубоких микозов.
Рис. 24. На фото гистологический препарат пораженного актиномицетами органа. Воспалительный инфильтрат состоит, в основном, из нейтрофилов. Гранулы (друзы) состоят из множества нитей разветвленных грамоположительных бактерий.
Лечение актиномикоза комплексное и включает в себя несколько дополняющих друг друга методик:
- Этиотропная терапия.
- Хирургическое лечение.
- Иммунотерапия.
- Повышение иммунитета.
- Гипосенсибилизирующая терапия.
- Физиолечение.
Обязательной является санация органов, предположительно являющихся входными воротами для инфекции: полости рта, носа, уха, горла и др.
Из антибиотиков препаратом выбора является бензилпенициллин. Назначаются также тетрациклины, эритромицин, клиндамицин, хлорамфеникол, канамицин, ристомицин, левомицетин и др. Антибактериальное лечение назначается и проводится под врачебным контролем.
При неэффективности консервативной терапии показано хирургическое лечение, направленное на иссечение пораженных тканей с последующим дренированием. При обширных нагноениях в легочной ткани показана лобэктомия.
С целью стимуляции иммунитета практикуется введение специфического препарата актинолизата.
После выздоровления больной подлежит наблюдению в течение 2-х лет. Показано проведение 1 — 2 курсов противорецидивного лечения.
При отсутствии адекватного лечения прогноз серьезный. Гибель больных при абдоминальном актиномикозе достигает 50%, при торакальном — 100%. При выявлении актиномикоза на ранних стадиях прогноз благоприятный, значительно ухудшается при актиномикозе внутренних органов.
Специфическая профилактика заболевания не разработана. Следует своевременно санировать полость рта, должным образом лечить болезни ЛОР-органов, бороться с мелким травматизмом, особенно это касается лиц, проживающих в сельской местности.
Следует проводить мероприятия, направленные на повышение защитных сил организма: избегать переохлаждения, правильно питаться, соблюдать санитарные правила в быту и др.
источник