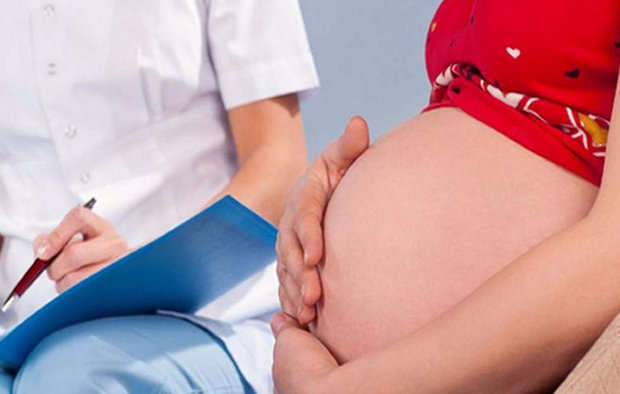
Так как иммунитет беременных женщин ослаблен, их организм становится чувствительным ко многим заболеваниям. Так, женщины могут часто простужаться, болеть ОРЗ, ОРВИ, гриппом и т.д. Одним из наиболее опасных заболеваний является аденовирусная инфекция, после которой могут быть серьезные последствия. Самостоятельно распознать заболевание тяжело, так как его проявления очень схожи с гриппом или острым респираторным заболеванием.
Самым основным отличием аденовирусной инфекции от респираторного заболевания является поражение органов дыхания, лимфоузлов и глаз. Причины заражения аденовирусом довольно просты — несоблюдение правил посещения больного человека, использование его вещей и посуды, а также пребывание с ним в близком контакте. То есть, здоровый человек может подхватить аденовирусную инфекцию, просто разговаривая с больным человеком или переносчиком инфекции. Обычно срок инкубационного периода составляет около 15 суток, но симптомы аденовирусной инфекции могут появиться намного раньше, например, на 2-3 день после общения с больным.
Наиболее явными признаками аденовирусной инфекции считается фарингит, бронхит, тонзиллит и конъюнктивит. В данном случае проблемы с глазами часто заставляют взрослых самостоятельно диагностировать аденовирусную инфекцию, однако только в небольшом процентном соотношении заболевание подтверждается. Аденовирусная инфекция может наблюдаться как у взрослых, так и у детей. В детском возрасте симптоматика немного отличается, так как явным признаком заболевания считается наличие конъюнктивита и повышенной температуры.
Взрослые наблюдают у себя повышенную температуру, воспаление лимфоузлов и интоксикацию организма. В среднем, заболевание может длиться около 2 недель как у детей, так и у взрослых людей. Практически во всех случаях болезнь не протекала без температуры, поэтому явным признаком аденовирусной инфекции считается высокая температура. Но, как уже было сказано, не так страшно течение заболевания, как его осложнения. Особенно это касается беременных женщин, ведь болезнь поражает не только женское здоровье, но и имеет влияние на плод.
Самыми распространенными осложнениями аденовирусной инфекции можно считать отит, синусит, заболевания почек и пневмонию. Помимо этого, заболевание может спровоцировать выкидыш в первом триместре беременности. Инфекция может проникать даже сквозь плаценту, поэтому наблюдаются случаи врожденных пороков и патологий, также могут быть ранние роды с тяжелым протеканием, что негативно сказывается на здоровье ребенка. Беременным женщинам необходимо заботиться о своем здоровье, поэтому при наличии первых симптомов аденовирусной инфекции нужно обращаться к врачу, который может назначить правильное лечение.
Для того, чтобы определить аденовирусную инфекцию, необходимо прислушиваться к первым симптомам. Обычно это першение в горле, повышение температуры, насморк и общее недомогание. Через 2-3 суток появляются более серьезные признаки инфекции, например, боль в мышцах, интоксикация организма, мигрень и озноб. В таком случае при первых симптомах беременным женщинам просто необходимо обращаться к врачу.
Конечно, можно проводить профилактические действия, чтобы снизить вероятность заболевания аденовирусной инфекцией. Так, беременные не должны посещать места скопления людей в период эпидемии, а также запрещено посещать детские учреждения. Стоит ограничить общение с больными людьми, соблюдать правила гигиены и не переохлаждаться на улице.
Многие женщины думают, что народные средства могут помочь вылечить аденовирусную инфекцию, но в данном случае стоит заметить, что процесс лечения назначается только врачом. При этом врач назначает режим женщине, который исключает физические нагрузки, в таком состоянии нужен только покой, обильное питье и специальные лекарства. Конечно, антибиотики назначаются только в крайних случаях, когда заболевание имеет серьезные проявления.
При назначении лекарств учитывается срок беременности и индивидуальные особенности организма. Наиболее важным для беременных считается правильный рацион питания, в который входят витамины и микроэлементы, богатые полезными веществами. Поэтому врач также может назначить специальную лечебную диету.
Соблюдая все описанные правила, женщины могут оставаться здоровыми на протяжении всей беременности, а при первых признаках заболевания правильные действия помогут быстро выздороветь и не навредить малышу. Для более детального изучения профилактических мер, можно обратиться к своему врачу или посмотреть видео по поддержанию здоровья для беременных женщин.
источник
Аденовирусная инфекция – заболевание инфекционной природы, поражающее слизистую оболочку дыхательных путей, кишечника, органов зрения. Болезнь протекает в острой форме и сопровождается проявлением интоксикации умеренного типа.
Поскольку во время беременности у женщины ослаблены защитные функции организма, существует большой риск заражения аденовирусной инфекцией.
Заразиться аденовирусом можно от больного человека или носителя инфекции. Пути заражения – воздушно-капельный, фекально-оральный.
Вирус может проникнуть в организм через слизистые оболочки дыхательных путей при разговоре, кашле, чихании больного человека. Если аденовирус проник в организм фекально-оральным путём, тогда инфекция рассматривается как кишечная.
- дети до 7 лет,
- беременные женщины,
- люди с ослабленным иммунитетом.
Беременные женщины чаще всего заражаются от своих старших детей, посещающих детские коллективы.
Аденовирусная инфекция проявляется разными симптомами в зависимости от тяжести протекания заболевания. После того, как вирус попадает в организм, первые признаки могут не проявляться на протяжении инкубационного периода. Иногда симптомы проявляются лишь через две недели.
Первые признаки аденовирусной инфекции – это:
- повышение температуры тела,
- першение и боль в горле при глотании,
- общая слабость организма,
- заложенность носа и насморк.
По прошествии двух-трёх дней симптоматика нарастает, появляются следующие признаки:
- лихорадка и озноб,
- боли в мышцах и суставах,
- потеря аппетита,общая слабость,
- мигрень,
- признаки интоксикации организма.
При тяжёлом протекании болезни могут отмечаться боли в животе, жидкий стул, тошнота и рвота.
Осложнением аденовирусной инфекции может стать бронхит, сопровождающийся сухим кашлем.
Если при аденовирусе пострадали глаза. Конъюнктивит может проявиться уже на первые сутки после инфицирования. Данная форма заболевания протекает со следующими симптомами:
- отёком век,
- покраснением конъюнктивы,
- повышенной чувствительностью к яркому свету,
- слезоточением,
- чувством зуда в глазах,
- покраснением белков.
Наличие симптомов вирусной респираторной инфекции в комплексе с проявлениями конъюнктивита позволяют без труда поставить правильный диагноз. В зависимости от симптоматики проводится дифференциальная диагностика, позволяющая исключить ОРВИ, грипп или другие конъюнктивиты.
Для аденовируса характерны проявления интоксикации организма, симптомы поражения верхних дыхательных путей и глаз, а также лимфоаденопатия. Общий анализ крови в данном случае неинформативны.
Наиболее распространёнными осложнениями аденовирусной инфекции являются следующие заболевания:
- отит,
- гнойный синусит,
- бронхит,
- пневмония,
- болезни почек.
При своевременном лечении заболевание имеет благоприятный прогноз.
Аденовирусная инфекция во время беременности может привести к нежелательным последствиям, среди которых самопроизвольный аборт, задержка развития плода, врождённые патологии, осложнённая беременность, преждевременные или тяжёлые роды. Но процент развития патологий у плода довольно мал, поэтому при первых признаках не стоит паниковать, а обратиться к врачу за рекомендациями по лечению.
Аденовирусная инфекция при беременности, особенно в первом триместре, может привести к нежелательным последствиям. К заболеванию могут присоединиться другие инфекции или развиться осложнения. Поэтому при малейшем ухудшении самочувствия, а тем более при повышении температуры тела, не стоит заниматься самолечением. Лучше обратиться к врачу, который назначит эффективную и безопасную терапию.
Лечение аденовирусной инфекции проводится амбулаторно. Больному необходим постельный режим на весь период болезни. Будущей маме следует исключить физические нагрузки, больше отдыхать. Также необходимо обеспечить рацион питания, богатый витаминами, минералами и микроэлементами.
Тактика лечения направлена на устранение проявления симптомов. Медикаментозная терапия заключается в назначении жаропонижающих средств, интерферонов, действие которых направлено на повышение защитных функций организма, глазные капли или мази, витаминные комплексы. При осложнённом аденовирусе назначаются антибиотики местного действия. В зависимости от срока беременности и тяжести течения заболевания врач подбирает медикаменты. Многие антибиотики при беременности и лактации принимать нельзя, поэтому ни в коем случае не стоит заниматься самолечением. Это может привести к осложнению хода беременности и задержке внутриутробного развития плода.
Рекомендации по профилактике аденовирусной инфекции во время беременности заключаются в следующем. Будущей маме необходимо:
- избегать мест большого скопления людей, особенно в период эпидемий,
- не стоит посещать детские дошкольные учреждения,
- необходимо избегать контакта с людьми, у которых имеются признаки респираторного заболевания,
- соблюдать правила элементарной гигиены,
- не переохлаждаться.
источник
ОРВИ при беременности — это группа клинически сходных острых респираторных инфекций, вызванных пневмотропными вирусами и развившихся при гестации. Проявляется быстро нарастающим катаральным синдромом: насморком, сухим кашлем, болью и першением в горле, хриплым голосом. Наблюдаются явления общей интоксикации: лихорадка, головная боль, слабость, разбитость, миалгии, артралгии. Диагностируется при помощи ИФА, ПЦР, общего анализа крови. В процессе лечения используют жаропонижающие, отхаркивающие, противокашлевые, муколитические, противовоспалительные, антиобструктивные препараты, при тяжелом течении — донорский иммуноглобулин, интерферон, его индукторы, иммуномодуляторы.
По данным специалистов в сфере инфекционных болезней, акушерства и гинекологии, распространенность ОРВИ во время беременности достигает 55-82%. Заболеваемость гриппом и другими острыми респираторными инфекциями у беременных несколько выше, чем в целом по популяции, а сами болезни протекают длительнее, тяжелее, с большим количеством осложнений. При сочетании гестации с ОРВИ, особенно гриппом, чаще возникает потребность в госпитализации, увеличивается риск перинатальной и материнской смертности. Для респираторных инфекций характерно эпидемическое течение с пиком заболеваемости с декабря по март и быстрым распространением среди организованных контингентов людей, в том числе в медицинских учреждениях.
Возбудителями острых респираторных вирусных инфекций являются так называемые пневмотропные вирусы, которые передаются преимущественно воздушно-капельным путем. На сегодняшний день выявлено более 300 неклеточных инфекционных агентов, вызывающих простуду во время гестации. Более чем у половины беременных заболевание развивается при заражении вирусами парагриппа, у 15% — вирусами гриппа типов А и В, у 5% — аденовирусами, у 4% — возбудителями респираторно-синцитиальной инфекции, у 1,2% — энтеровирусами, менее чем в 1% случаев — риновирусами, коронавирусами, реовирусами. У 23% пациенток ОРВИ имеет смешанную этиологию.
Более частое возникновение и затяжное осложненное течение респираторных инфекций при беременности связано с физиологическими изменениями, происходящими в организме женщины, вынашивающей ребенка. По мнению большинства акушеров-гинекологов, специфическими гестационными факторами, оказывающими влияние на развитие ОРВИ у беременных, являются:
- Снижение иммунитета. Иммунная перестройка при беременности направлена на предотвращение отторжения плода, который является генетически чужеродным для женского организма. Иммуносупрессия возникает из-за повышения уровней прогестерона и кортизола. Сильнее угнетается клеточное звено иммунной системы, играющее ключевую роль в быстрой элиминации возбудителя.
- Гипервентиляция легких. Для обеспечения достаточной оксигенации тканей матери и растущего плода бронхолегочная система постепенно переходит на диафрагмальный тип дыхания. За счет усиления экскурсий диафрагмы обеспечивается более качественная вентиляция альвеол. При этом создаются оптимальные условия для проникновения вирусов в нижние отделы дыхательной системы.
- Набухание слизистой трахеобронхиального дерева. Из-за физиологического увеличения объема циркулирующей крови и сопутствующей артериолодилатации у беременной возникает полнокровие капилляров, приводящее к набуханию слизистых. Поскольку такие изменения сходны с воспалительным отеком, присоединение инфекции делает клиническую симптоматику более выраженной.
Большинство катаральных инфекций, вызванных вирусами, являются антропонозами, реже заболевание распространяется млекопитающими и птицами (свиной грипп, птичий грипп). Ведущим путем заражения ОРВИ при беременности является воздушно-капельный перенос возбудителя от носителя, больного, реже — реконвалесцента. Иногда вирусы передаются контактно (через рукопожатие, загрязненные предметы окружающей среды). Входными воротами обычно становится эпителий носа, носоглотки, гортани, трахеи, бронхов, иногда вирус внедряется в слизистые оболочки глаз, ЖКТ. Сначала инфекционный агент прикрепляется к эпителиальной клетке, затем проникает в нее и начинает реплицироваться. Разрушение эпителиоцитов сопровождается распространением вирусных частиц по слизистой с развитием локальной воспалительной реакции.
Попадание возбудителя ОРВИ в кровоток приводит к возникновению общей интоксикации. В ответ на присутствие вирусных антигенов включаются защитные реакции в виде пролиферации лимфоцитов (преимущественно типа Т) и усиленного синтеза интерферона. После полной элиминации вируса при неосложненном течении простуды дыхательные пути очищаются от пораженных слоев эпителия. При ослабленном иммунитете в процесс вовлекаются альвеолы легких, слизистые оболочки околоносовых пазух, барабанной полости. В тяжелых случаях инфицируется плацента, что приводит к нарушению фетоплацентарного кровотока, задержке развития и гибели плода.
Из-за снижения иммунитета у беременных инкубационный период обычно сокращается до 2-3 дней. При высокой вирулентности возбудителя первые признаки инфекции могут возникнуть спустя несколько часов после заражения. Клиническая картина большинства катаральных вирусных инфекций сходна. Катаральная симптоматика при беременности обычно нарастает постепенно, но более быстро, чем вне гестации: женщина жалуется на насморк, першение, боль в горле, сухой кашель, хриплость голоса.
Вирусная интоксикация сильнее всего проявляется при гриппе, при остальных респираторных инфекциях головокружение, головная боль, разбитость, слабость, болезненность мышц и суставов выражены умеренно. Зачастую снижается аппетит. Иногда возникает тошнота, рвота, при аденовирусной инфекции — светобоязнь, рези, боль в глазах, увеличение шейных и подчелюстных лимфоузлов. В течение 3-5 дней отмечается гипертермия до 38° С, при гриппе — до 39-40° С. Для гриппозной инфекции также характерно покраснение лица, шеи, слизистых оболочек, инъецированность склер. Длительность острого периода обычно составляет от 7 до 10 дней. В период реконвалесценции выявляется влажный кашель с отхождением слизистой мокроты.
Интенсивные кашель и чихание, вызванные ОРВИ, сопровождаются увеличением давления в брюшной полости. Это может спровоцировать повышенный тонус матки и, как следствие, увеличить до 25-50% риск прерывания беременности спонтанным выкидышем или преждевременными родами. Из-за заложенности носа и ухудшения вентиляции, связанного с отеком слизистой, нарушается газообмен в легких, уменьшается насыщение крови кислородом, в результате чего может наступить гипоксия плода. Вирусное поражение плацентарной ткани приводит к развитию фетоплацентарной недостаточности, преждевременному старению плаценты. После перенесенных катаральных инфекций у 3,2% беременных отмечается преждевременная отслойка плаценты, чаще возникает слабость родовой деятельности, кровотечение в родах.
Заражение ОРВИ в I триместре беременности с трансплацентарным переносом вируса провоцирует повреждения на клеточном уровне, приводит к формированию истинных пороков развития, гибели плода, замершей беременности. Особенно высок риск тератогенеза (до 10% всех случаев заболевания) у беременных с гриппом. При внутриутробном инфицировании во II-III триместрах выявляются ранние и поздние фетопатии с воспалительным поражением отдельных органов (менингитом, энцефалитом, пневмонией), генерализацией воспаления, формированием множественных аномалий, антенатальной гибелью или задержкой развития плода. После рождения дети часто выглядят вялыми, неактивными, у них возникают различные нарушения дыхания.
В период беременности ОРВИ ухудшают течение раннего токсикоза, гестозов, могут осложняться вторичными инфекциями, вызванными активацией условно-патогенной микрофлоры на фоне иммуносупрессии. Чаще всего развивается острый синусит, средний гнойный отит, бронхит, бактериальная пневмония. Возможно обострение хронических инфекционных и соматических болезней — ревматизма, панкреатита, холецистита, пиелонефрита, гломерулонефрита. Редкими, но тяжелыми осложнениями ОРВИ являются вторичные миокардиты, перикардиты, миозиты, менингоэнцефалиты, полиневриты, невралгия, синдром Рейе, токсико-аллергический шок.
Во время эпидемии постановка диагноза острой респираторной вирусной инфекции при беременности не представляет каких-либо затруднений. В таких случаях диагностика проводится на основании характерной клинической картины с катаральными симптомами и интоксикацией. При спорадических случаях заболевания, возникших вне периода эпидемической вспышки, рекомендованы:
- Общий анализ крови. Обычно при ОРВИ наблюдается лейкопения, нормальное или сниженное СОЭ. Количество лимфоцитов зачастую повышено за счет Т-фракции. Резкое нарастание лейкоцитоза и СОЭ является прогностически неблагоприятным признаком и часто свидетельствует о присоединении вторичной бактериальной инфекции.
- Серологические методы. Для экспресс—диагностики сезонного гриппа А, В, парагриппа, аденовирусов, респираторно-синцитиальных вирусов применяют ИФА, с помощью которого в клетках эпителия выявляют вирусные антигены, и ПЦР-диагностики, позволяющей обнаружить генетический материал возбудителей в клинических пробах.
Рентгенографию легких, околоносовых пазухах назначают только по жизненным показаниям при обоснованном подозрении на вторичную пневмонию или синусит. Для исключения риска выкидыша и пороков развития плода на 17-20 неделях показано определение уровней хорионического гонадотропина и альфа-фетопротеина. Оценку вероятности преждевременных родов при ОРВИ на 22-34 неделях гестации выполняют с учетом данных о содержании гормонов фетоплацентарного комплекса (плацентарного лактогена, прогестерона, эстриола, кортизола).
Для контроля над состоянием плода в III триместре рекомендовано проведение КТГ, фетометрии, фонокардиографии. Возможную патологию плаценты выявляют при помощи УЗИ и допплерографии маточно-плацентарного кровотока. Дифференциальную диагностику проводят между различными видами ОРВИ, с высококонтагиозными вирусными инфекциями (краснухой, корью, скарлатиной), бактериальными заболеваниями (ангиной, острыми фарингитом, ларингитом, трахеитом, бронхитом, воспалением легких). По показаниям пациентку осматривает инфекционист, пульмонолог, офтальмолог, оториноларинголог, невропатолог.
При выборе врачебной тактики учитывают гестационный срок, тип возбудителя, особенности течения заболевания. Прерывание беременности на ранних сроках из-за возможных аномалий развития плода рекомендовано только при серологически подтвержденном гриппе. В остальных случаях гестацию можно сохранять. Важную роль в коррекции состояния беременной играют немедикаментозные методы: обеспечение физического и эмоционального покоя, при необходимости постельный режим, 7-8-часовой ночной сон, паровые ингаляции с отварами трав или готовыми ингаляционными смесями, ароматерапия. Для более быстрого снятия интоксикации полезно употребление до 1,5-2 л жидкости в день, особенно кислых напитков. Рекомендован полноценный белковый рацион, дополненный продуктами, которые содержат витамин С (цитрусовыми, капустой, смородиной, яблоками) и фолиевую кислоту (бобовыми, картофелем).
Возможности этиотропного лечения ОРВИ ограничены узким спектром действия препаратов, их повреждающим воздействием на плод, неизученностью побочных эффектов некоторых новых лекарственных средств. При тяжелых случаях гриппа допустимо введение донорского противогриппозного иммуноглобулина. Для сокращения длительности заболевания и уменьшения вероятных осложнений при беременности может проводиться патогенетическая терапия, включающая:
- Интерферон и его индукторы. Из-за риска прерывания гестации рекомбинантный человеческий интерферон назначается с 32 недели только при тяжелых ОРВИ. Хотя современные стимуляторы интерфероногенеза усиливают синтез собственных α- и β-интерферонов, обладающих высокой противовирусной активностью, их применяют в исключительных случаях, поскольку влияние индукторов интерферона на плод пока недостаточно изучено.
- Иммуномодуляторы. При беременности без резус-конфликта независимо от срока допустимо назначение препаратов на основе имунофана. Эти средства усиливают продукцию специфических противовирусных антител, оказывают выраженное детоксикационное действие, повышают устойчивость эпителиальных мембран. Умеренным иммуностимулирующим эффектом обладают поливитаминные комплексы и некоторые гомеопатические средства.
В зависимости от клинической симптоматики пациентке проводится симптоматическая терапия с использованием жаропонижающих, отхаркивающих, противокашлевых, муколитических, противовоспалительных и антиобструктивных средств, разрешенных для применения при беременности. Антибиотики назначаются только при возникновении бактериальных осложнений.
Предпочтительным методом родоразрешения являются естественные роды. Поскольку в остром периоде ОРВИ существенно возрастает риск аномалий родовой деятельности, кровотечений, послеродовых гнойно-септических заболеваний, беременность рекомендуется пролонгировать до стихания клинически выраженной катаральной симптоматики с одновременным проведением профилактики гипоксии плода. В родах показано обезболивание, после родов — введение утеротоников и профилактическая антибиотикотерапия. Кесарево сечение выполняется при выявлении акушерских показаний.
Неосложненные формы ОРВИ при беременности проходят самостоятельно или на фоне минимальной терапии в течение 7-10 дней. При появлении осложнений прогноз становится более серьезным. Профилактика в период эпидемии направлена на исключение попадания вирусов на слизистые оболочки: ограничение времени пребывания в людных местах, обработку слизистых перед выходом из дома оксолиновой мазью, ношение марлевых или одноразовых повязок, полоскание горла и носа солевым раствором после возвращения с прогулки. Эффективность сезонной иммунизации против гриппа перед планированием беременности или в I-II триместрах достигает 55-90%. Для повышения общей резистентности рекомендованы достаточные отдых и сон, полноценное питание, исключение стрессов, прием витаминно-минеральных комплексов. С учетом серьезности возможных осложнений при появлении первых признаков ОРВИ беременной необходимо сразу обратиться в женскую консультацию.
источник

По статистике, ежегодно каждый третий житель земного шара болеет аденовирусной инфекцией. А еще в 35 % случаев бывают осложнения в виде воспаления околоносовых пазух и среднего уха.
Они поражают слизистые оболочки дыхательных путей, желудочно-кишечного тракта, глаз и лимфоидные тканевые волокна. В результате человек ощущает острое недомогание, интоксикацию, у него поднимается температура.
Болеют чаще всего дети дошкольного возраста, беременные женщины и люди с ослабленными иммунными функциями. Риск заразиться инфекцией возрастает в холодное время года, но недуг вовсе не обладает сезонным характером, поскольку его эпидемические вспышки имеют место круглый год. 
При этом бациллы поражают все системы и органы, что приводит к затяжной терапии. Зачастую после кратковременного облегчения наблюдается новая волна ухудшения симптоматики. Характерно, что носителем инфекции такой индивидуум остается еще 2 недели после выздоровления.
Когда женщина готовится к материнству, ее организм становится очень уязвимым к болезнетворным микроорганизмам. Заразиться ими можно даже под кабинетом женской консультации. Но это не обозначает, что, смиряясь, нужно ждать, когда это случится. Важно защитить себя и своего будущего малыша. 
Частыми бывают случаи, когда аденовирусная инфекция при беременности выливается в отит, бронхит, пневмонию, гнойный синусит и даже почечную недостаточность.
Гинекологи призывают всех беременных с особой внимательностью относиться к своему здоровью в первый триместр вынашивания ребенка. Ведь важна моментальная реакция на начальные признаки болезни, которые практически не отличаются от ОРВИ.
Поймать аденовирусы можно исключительно от носителя либо от болеющего человека. Зачастую, это многолюдные места, общественный транспорт, рабочий коллектив.
Нередки случаи, когда женщина во время повторной беременности заражается вирусными инфекциями от своего старшего сына или дочки, которые посещают детсад, школу. 
Их назначить должен педиатр.
На первые признаки инфекционной болезни в большой мере оказывает влияние тяжесть ее протекания. Характерно, что в первую неделю после попадания возбудителей в организм, они могут затаиться и не давать о себе знать.
Инкубационный период может длиться около 14 дней. После того у больного появляется незначительный дискомфорт в пазухах носа, насморк. А через несколько дней из этих безобидных признаков недуг превращается в настоящего монстра. 
В таком случае весьма вероятны тошнота, рвота, боли в области кишечника, диарея.
Если микробы опускаются по дыхательным путям в бронхиальное дерево, то у человека начинаются осложнения в виде бронхита и сухого кашля.
При попадании возбудителей в организм через слизистые глаз, отмечается сильное слезотечение, отечность и покраснение век, а также светочувствительность. На второй день после заражения возможен конъюнктивит.
Наличие явно выраженных признаков острых респираторных инфекций и конъюнктивита позволяет безошибочно определить диагноз при визуальном осмотре пациента.
В особых случаях возможно привлечение дополнительных дифференциальных методик, которые проводятся для исключения ОРВИ, гриппа либо других заболеваний.
Поскольку аденовирусы локализуются в области верхних дыхательных путей, глаз, то общие анализы крови и мочи мало дадут информации о степени развития недуга.
Будущим мамам нужно беречь себя от возможного заражения. А в случае, когда появились первые признаки заболевания, ни в коем случае не нужно самостоятельно назначать себе медикаменты. Единственное, что вы можете сделать в этот период, это обеспечить себе обильное питье и постельный режим. 
Их назначают индивидуально, руководствуясь сроком беременности и особенностями течения недуга.
Первое, что может навредить заболевшей будущей маме, это самолечение.
Но, кроме того, ни при каких условиях беременным нельзя:
- принимать горячие ванны;
- парить ноги;
- делать горячие обертывания ступней;
- сильно укутываться при температуре;
- переусердствовать с сосудосуживающими каплями и спреями;
- полностью отказываться от еды;
- мало пить жидкости;
- переусердствовать с витаминными комплексами (обязательно нужно получить совет врача, поскольку избыток некоторых компонентов может повлечь за собой аллергические реакции и навредить плоду);
- выходить на улицу после ингаляций.
Это один из ответственных моментов, которые предстоят будущей маме с самого начала беременности. Беречь себя, чтобы не заболеть не так уж и сложно.
Для этого понадобится:
- Свести к минимуму посещения людных мест (особенно во времена эпидемий).
- Избегать школ, детских садов.
- Не контактировать с заболевшими людьми.
- Часто мыть с мылом руки.
- После каждого посещения улицы, особенно в период эпидемий, промывать рот и нос чистой теплой водой.
- Одеваться соответственно погоде, чтобы не перемерзнуть.
- Полноценно питаться и принимать витаминные комплексы.
Если вы только планируете малыша, то до беременности не помешает закалить свой организм.
Вооружайтесь знаниями и берегите себя. Ведь родительская ответственность и забота начинается еще задолго до рождения малыша.
источник
Содержание статьи
В народе ОРВИ называют простудными заболеваниями. Действительно, вероятность заболеть ими значительно повышается при переохлаждении. Недаром вспышки гриппа и других ОРВИ отмечаются именно в холодное время года. При переохлаждении иммунная система работает менее активно, а слизистая оболочка оказывается практически незащищенной. Вирусы попадают на слизистую оболочку верхних дыхательных путей, проникают в клетки эпителия, а затем распространяются с кровотоком по телу.
К ОРВИ относятся такие инфекции:
- грипп;
- парагрипп;
- реовирус;
- аденовирусная инфекция;
- респираторно-синтициальная инфекция;
- риновирусная инфекция;
- некоторые энтеровирусные болезни.
Все они поражают органы дыхания, а также сопровождаются в большей или меньшей мере выраженной интоксикацией.
ОРВИ при беременности может иметь тяжелое течение, что связано с повышенной восприимчивостью женщины, а также с существованием риска для здоровья будущего ребенка.

Другая особенность протекания ОРВИ при беременности связана с изменением расположения органов грудной клетки на третьем триместре.
Матка приподнимает и смещает диафрагму, ограничивая дыхательные движения легких. В комплексе с отеком слизистой оболочки и снижением тонуса гладкой мускулатуры бронх это создает предпосылки для тяжелого течения ОРВИ с осложнениями со стороны бронхолегочного дерева.
Вирусы проникают в клетки организма и используют их в качестве среды для размножения. Дело в том, что вне клеток животных вирусы размножаться неспособны. Вирусные частицы создают множество копий, которые распространяются в соседние клетки. После этого клетки тела гибнут. С этим связан некроз и дегенерация клеток эпителия, а также кровеносных и лимфатических сосудов. Это может иметь такие последствия:
- нарушение обмена веществ в плаценте;
- снижение активности иммунных клеток;
- увеличение количества бактерий;
- попадание вирусных частиц в зародышевый пузырь может вызвать нарушения развития, и даже смерь плода.
Известно, что на ранних сроках беременности (1 триместр) отрицательное влияние ОРВИ на плод более выраженное. Это обусловлено тем, что именно в первом триместре закладываются практически все системы органов. Небольшое нарушение в этот период влечет за собой серьезные последствия.
Также опасность несет простуда на поздних сроках беременности. Нарушение работы кровеносной системы увеличивает риск преждевременных родов и кровопотери при родах.
На сегодняшний день противовирусных препаратов, эффективность которых не вызывала бы сомнений, не существует. Острый период ОРВИ обычно продолжается 3-4 дня. В это время лечение направлено на снижение температуры тела, поддержание водного баланса, уменьшение болевых ощущений. По окончании острого периода наибольшее внимание уделяется лечению местных симптомов — насморка, кашля, тонзиллита и т.д. Таким образом, лечение вирусных инфекций — симптоматическое.

Лечение ОРВИ при беременности исключает прием таких препаратов:
1. Антибиотики в принципе не должны применяться при неосложненных ОРВИ. Если же к ОРВИ присоединяется вторичная бактериальная инфекция, врач может назначить антибиотики пенициллинового ряда. Но все же, обращаться к ним следует только при острой необходимости.
2. Для лечения кашля запрещено использовать препараты, содержащие кодеин.
3. Употребление иммуномодуляторов при беременности может спровоцировать отторжение плода и прерывание беременности.
4. Аспирин (ацетилсалициловая кислота) часто используется при ОРВИ в качестве жаропонижающего препарата, однако его употребление при беременности может вызвать пороки сердца у ребенка, а также другие аномалии развития.
5. Сосудосуживающие капли для носа настоятельно рекомендуется заменить каплями на основе морской воды.
6. Беременным противопоказаны полоскания с йодом или шалфеем (нарушают кровообращение в плаценте).
7. Витаминные комплексы следует принимать строго соблюдая дозировку, так как гипервитаминоз так же отрицательно влияет на плод, как и гиповитаминоз.
8. Парацетамол при беременности противопоказан на 3 триместре, а на 1 и 2 должен применяться с осторожностью.
Как видите, препаратов, абсолютно безопасных для беременных, нет. Никогда не используйте вышеперечисленные препараты во время вынашивания, даже если вам их назначили. Внимательно прочтите инструкцию — в противопоказаниях к их приему указана беременность.

- промывание носоглотки, полоскание горла физиологическим раствором может применяться не только в лечении, но и профилактике ОРВИ при беременности;
- ингаляции с минеральной водой, лучше с использованием ингалятора (температура воды при этом не должна превышать 40 градусов);
- запрещено использовать распаривающие ванночки для ног, горчичники и другие «горячие» методы;
- к разнообразным способам применения трав, эфирных масел следует отнестись с большой осторожностью, так как многие из них влияют на тонус гладкой мускулатуры, изменяют скорость кровообращения, а также могут вызвать нетипичные реакции у беременной;
- обтирания уксусом и водкой — одно из самых опасных средств народной «медицины», так как уксусная кислота и спирт проникают в кровоток и оказывают токсическое действие на плод.
Недаром говорят, что профилактика — лучшее лечение. Если говорить об ОРВИ у беременных, эти слова приобретают особый смысл, ведь лекарств, не приносящих вреда организму плода, практически нет. Именно поэтому женщина, вынашивающая ребенка, должна внимательно относиться к своему здоровью. Следует обратить внимание на такие рекомендации:
- не общаться с инфекционными больными или людьми с недомоганием неизвестной этиологии;
- в период эпидемий воздержаться от посещения публичных мест;
- часто мыть руки с мылом, вне дома использовать дезинфицирующие растворы для рук;
- не переохлаждаться — одеваться по погоде, не пить холодные напитки, особенно в жару, не купаться в водоемах с прохладной водой и так далее;
- полноценно питаться;
- пить достаточное количество воды.
Иногда даже при соблюдении всех рекомендаций беременная женщина простужается. В таком случае нельзя впадать в панику, ведь беспокойство матери вредит ребенку даже больше, чем деятельность вирусов.
В большинстве случаев легкая простуда не причиняет вреда развивающемуся плоду, а болезнь протекает без осложнений.
,
источник
Период беременности связан с естественным угнетением системы иммунитета. Это необходимо, чтобы эмбрион, который на 50% состоит из чужого ДНК, не воспринимался организмом в качестве врага. Но высокий уровень прогестерона действует на иммунитет не избирательно, одновременно снижается защита от респираторных инфекций, условнопатогенных организмов, обитающих у каждого. Сезонные вспышки ОРВИ усугубляют ситуацию. Возникает проблема, чем лечить ОРВИ у беременных: в этом положении не все препараты можно использовать, а вирусная инфекция может представлять серьезную опасность.
Для инфекции такого типа характерно поражение различных отделов дыхательных путей, которое развивается после короткого инкубационного периода. ОРВИ включает в себя не только вирусные инфекции, но и бактериальное поражение: часто эти два возбудителя действуют сочетано. Изначально происходит заражение вирусом, а позже, на фоне имеющегося воспаления, активируется собственная бактериальная флора.
Общей чертой этой группы заболеваний являются следующие признаки:
p, blockquote 5,0,0,0,0 —>
- короткий инкубационный период;
- непродолжительная лихорадка;
- синдром интоксикации.
МКБ 10 пересмотра включает в группу такие болезни:
p, blockquote 6,0,0,0,0 —>
- острая инфекция дыхательных путей неуточненная;
- стрептококковый фарингит;
- острый бронхит.
Болезнь может протекать в легкой, средней или тяжелой форме. В некоторых случаях возникают осложнения в виде присоединившегося отита, синусита, ларингита. Обычно это бактериальные инфекции.
Причиной ОРВИ бывают следующие возбудители:
p, blockquote 8,0,0,0,0 —>
- грипп;
- парагрипп;
- аденовирус;
- респираторно-синтициальный вирус;
- риновирус;
- коронавирус.
Всего насчитывается более 300 возбудителей ОРВИ. Для них свойственна передача воздушно-капельным путем, через рукопожатия, перила общественного транспорта, любые контакты между больным и здоровым человеком. Чаще всего заболевание протекает в виде эпидемии, которая в средних широтах характерна для периода с декабря по март.
В сезон эпидемической вспышки среди беременных заболевает 2-9%, до 95% от всех заболевших переносят вирусную инфекцию. Чем опасно ОРВИ при беременности необходимо рассматривать с точки зрения отдельных триместров.
1 триместр беременности связан с закладкой всех органов и систем. Плацента в этот период еще не сформирована, а хорион не способен защищать от проникновения из крови матери вредных веществ и вирусов.
Эмбрион представляет собой определенный набор быстро делящихся клеток. Для вирусов это самая благоприятная среда. Но репликация вируса связана с включением ядра в процесс копирования вирусной генетической информации. Выход вирусов из клеток сопровождается гибелью последних. Если для взрослого человека утрата нескольких десятков клеток неощутима, то для формирующегося эмбриона это серьезная потеря. Это может завершиться гибелью зародыша или формированием тяжелых пороков развития, несовместимых с жизнью.
Тяжесть последствий зависит от срока гестации: инфицирование на первой неделе беременности наверняка завершиться выкидышем, о котором будущая мама может и не узнать. Это может проявиться обильным менструальным кровотечением. Инфекция через несколько недель беременности может завершиться тяжелыми пороками развития.
К 12 неделе беременности плацента уже сформирована и выполняет свою защитную функцию. ОРВИ на 2 триместре беременности редко приводит к поражению плода. Но иногда возможно повреждение плаценты и развитие в ней специфической реакции на инфекцию. Это завершается нарушением питания плода и его гипоксией и отставанием в развитии. Но до середины второго триместра продолжается формирование нервной системы. Поэтому инфекционная болезнь у матери может привести к поражению головного мозга.
Остальные органы уже сформированы, происходит их рост и созревание. Поэтому заражение вызывает воспалительную реакцию:
p, blockquote 17,0,1,0,0 —>
- менингит – поражение мозговых оболочек;
- энцефалит – повреждение мозгового вещества;
- пневмония;
- гепатит.
Ухудшается состояние во втором триместре при наличии у мамы других заболеваний – гестоза, угрозы прерывания, хронических болезней сердца, дыхательных путей.
В третьем триместре гестации последствия развиваются по сценарию второго триместра. Также возможно поражение плаценты с развитием фетоплацентарной недостаточности. Это приводит к хронической гипоксии плода и задержке внутриутробного развития. Ребенок отстает в весе, наблюдается многоводие.
Результатом многоводия в третьем триместре могут стать преждевременные роды, а также нарушения нормальной родовой деятельности: патологический прелиминарный период, нарушение сократимости матки.
С 38 недели гестации ребенок считается доношенным. Роды в этот момент считаются срочными. Но ОРВИ на 38 неделе беременности может завершиться симптомами болезни у новорожденного. При этом ухудшаются адаптационные возможности ребенка:
p, blockquote 21,0,0,0,0 —>
- после рождения он может быть вялым, неактивным;
- кожные покровы имеют цианотичный или бледный оттенок – признак гипоксии плода;
- крик ребенка слабый;
- могут быть нарушения со стороны дыхания.
Иногда таких детей врачи вынуждены переводить из родзала в палату интенсивной терапии, чтобы там под наблюдением неонатолога можно было свести к минимуму последствия болезни.
Опасность для ребенка связана не только с инфекционным агентом, но и реакцией материнского организма на него.
Как влияет ОРВИ на беременность?
Это зависит от выраженности лихорадочного периода и симптомов интоксикации. Для материнского организма повышение температуры это защитная реакция. При температуре 38 градусов происходит усиленная выработка интерферонов. Это факторы специфической противовирусной защиты. Сами микроорганизмы также не выдерживают повышенной температуры тела и постепенно гибнут. Но температура выше 39 градусов уже имеет негативные последствия. Материнский организм перенесет гипертермию, но у плода могут произойти серьезные нарушения обменных процессов.
Поэтому нужно запомнить важное правило: температуру от 38.6 градусов и выше обязательно нужно сбивать.
Симптомы интоксикации являются следствием жизнедеятельности микроорганизмов, а также результатом защитной реакции организма матери: иммунные клетки разрушают возбудителей болезни, а продукты распада отравляют организм.
В 3 триместре плохо переносится заложенность носа. Беременная матка сдавливает легкие и не дает им полностью расправиться. Уменьшается объем вдоха, насыщение кислородом крови. От этого в большей степени страдает материнский организм. Для ребенка природа предусмотрела защитную систему: его гемоглобин имеет другое строение и способен связывать больше молекул кислорода. Поэтому при недостатке кислорода у матери, ребенок ощутит это не скоро.
Сказывается на общем состоянии снижение аппетита, недостаток двигательной активности, прогулок на свежем воздухе.
ОРВИ имеет непродолжительный период. Обычно после контакта с больным человеком достаточно несколько часов до появления первых признаков недомогания. Женщина отмечает у себя повышенную утомляемость, общие признаки недомогания. Резко повышается температура.
Для каждого возбудителя характерны свои признаки заболевания, которые имеют общие черты с вирусной инфекцией.
p, blockquote 33,0,0,0,0 —>
- Грипп проявляется внезапным подъемом температуры до 38-40 градусов. Интоксикация характеризуется головной болью, общим недомоганием, болью в мышцах. Появляется насморк в виде водянистых выделений, сухой кашель, боль в глазах. Могут присоединиться судороги, ларингит, трахеит, геморрагические явления в виде сыпи и кровотечения.
- Парагрипп отличается невысокой температурой или ее отсутствием, беспокоит сильный насморк и сухой кашель.
- Аденовирусная инфекция характеризуется длительным волнообразным течением лихорадки (до 10 дней). Температура поднимается до 39 градусов. Беспокоит выраженная интоксикация с головной болью, слабостью, снижением аппетита, болью в мышцах, светобоязнью. Увеличиваются шейные, подчелюстные лимфоузлы, появляется влажный кашель.
- Респираторно-синтициальный вирус сопровождается подъемом температуры до 38 градусов, которое продолжается в течение недели. При этом наблюдается выраженная интоксикация и сухой надсадный кашель.
В острый период женщина может ощущать озноб. Снижение температуры в большинстве случаев происходит критически – стремительно, с обильным потоотделением.
При появлении признаков заболевания в виде лихорадки беременная женщина должна остаться дома и вызвать врача. Не стоит в такой период самостоятельно добираться до поликлиники.
При осмотре у заболевшей определяются гиперемированные кожные покровы, зев. Язык может быть обложен белесым налетом. В глазах заметна сосудистая сеточка. Для гриппа характерно поражение верхних дыхательных путей в виде ринита, ларингита, фарингита, а также воспаление трахеи – трахеит.
Анализы отражают общую воспалительную реакцию. В крови отмечается лейкоцитоз, может увеличиваться доля лимфоцитов – главных борцов с вирусной инфекцией. Лейкоцитарная формула сдвигается влево за счет увеличения молодых форм клеток. Отмечается увеличение СОЭ.
В лихорадочный период общий анализ крови неинформативен, т.к. в нем могут появиться следы белка, эритроциты, цилиндры.
При осмотре врач обязательно выслушивает поля легких. Это необходимо, чтобы вовремя диагностировать бронхит или пневмонию. Характерные хрипы – это повод для углубленного исследования. Если есть подозрение на пневмонию, несмотря на нежелательное проведение рентгенодиагностики, ее выполнят с использованием защитного фартука. Диагноз пневмония очень тяжело поставить без снимка.
В период сезонной заболеваемости дополнительная лабораторная диагностика с определением вида возбудителя не проводится. По характерным признакам врач способен определить возбудителя, а лечение ОРВИ при беременности имеет общие черты для всех вирусных инфекций.
Спорадические случаи заболеваемости вне сезона респираторных инфекций требуют лабораторной диагностики. Для этого берут мазок из зева, проводят ИФА и выявляют тип возбудителя.
Серологический метод направлен на выявление антител к инфекции. Но практической ценности в острый период он не несет. К возбудителю на первых неделях беременности антитела только начинают вырабатываться. Анализ можно провести ретроспективно, чтобы выявить характер заболевания и этапы формирования к нему иммунитета.
Последствия перенесенного ОРВИ на ранних сроках беременности можно выявить в 17-20 недель по уровню альфа-фетопротеина и хорионического гонадотропина (бэта-субъединица). Эти гормоны отражают характер внутриутробного развития плода, при снижении или увеличении показателей можно заподозрить развитие пороков. В сроке 24 и 32 недели проводят исследование на гормоны плацентарного комплекса: эстродиол, кортизол, прогестерон, плацентарный лактоген. Отклонения от нормы также говорят о нарушении развития плода.
Лечение ОРВИ начинают с симптоматической терапии. Чтобы уменьшить признаки интоксикации, нужно пить много жидкости. Это могут быть чай, морс, компот. Сбивать температуру нужно начинать, когда она поднимется до 38 градусов. При этом применяют немедикаментозные средства.
Необходимо максимально раздеться, чтобы происходил естественный теплообмен с окружающей средой. Ни в коем случае не нужно укутываться в теплое одеяло, это только ускорит рост температуры. Можно применять обтирания водой комнатной температуры или добавить в нее ложку уксуса. Такой прием ускорит испарение влаги с поверхности кожи, а значит и снижение температуры. Прикладывать компрессы нужно к местам прилегания крупных сосудов:
p, blockquote 48,0,0,0,0 —>
- виски;
- область сонных артерий на шее;
- подмышечные впадины;
- локтевые сгибы;
- пах.
Если температура продолжает расти и достигла 38.5 градусов, то нужно переходить на лекарства. Беременным можно использовать Парацетамол. Безопасной является доза 4 таблетки в сутки. За один прием можно выпить только одну. Аспирин, широко применяемый при лихорадке, для использования у беременных запрещен.
Что можно принимать при ОРВИ беременным?
Выбор зависит от срока и симптомов. Если имеется выраженный кашель, необходимо использование отхаркивающих лекарственных средств. Амброксол запрещен в первом триместре, но может быть использован под наблюдением врача в дальнейшем. АЦЦ допускается применять у беременных на любом сроке, но при наличии строгих показаний и под контролем врача.
Для обработки горла можно применят народные методы. Подойдут полоскания растворами с антисептическими свойствами:
p, blockquote 52,0,0,1,0 —>
- отвар ромашки или календулы;
- содовый раствор;
- солевой раствор.
Эти методы безопасны и не навредят плоду. Также рекомендуются ингаляции. Если нет специального небулайзера, то можно также пойти по народному способу – нагреть кастрюльку с водой и добавить туда соду, йод и соль. Получится ингаляция, напоминающая морской антисептический воздух. Можно также положить в него небольшой кусочек бальзама «Звездочка». Он содержит эфирные масла, которые помогут устранить симптомы заложенности носа и ускорить выздоровление.
Оптимально применять для ингаляций небулайзер. Но следует правильно подходить к выбору раствора. Фурациллин обладает хорошими антисептическими свойствами, но сушит слизистые оболочки. Поэтому при сухом раздраженном кашле такую ингаляцию делать не нужно. Ее можно заменить физиологическим раствором.
Закапывать нос сосудосуживающими препаратами также не рекомендуется. Но можно применять солевые растворы Аквамарис, Аквалор.
Можно ли беременным применять Виферон свечи?
Это также зависит от срока гестации. Несмотря на то, что средство не оказывает действия непосредственно на сам вирус, а лишь ускоряет выработку собственного интерферона, применять в раннем сроке его нельзя. Официально разрешено использовать свечи с 14 недели беременности.
Противовирусный препарат Арпетол также не рекомендован до наступления второго триместра беременности.
Арпетол и Виферон, препараты назначаемые при ОРВИ в период беременности
Во второй половине гестации при обнаружении признаков внутриутробной инфекции используют иммуноглобулины. Их вводят трехкратно внутривенно, а затем назначают ректальные свечи с интерфероном на 10 дней.
Использование антибиотиков при ОРВИ является спорным моментом. В большинстве случаев инфекция носит вирусный характер, а значит, антибактериальные препараты на них не действуют. Некоторые врачи предпочитают назначать антибиотики с целью профилактики активации эндогенной инфекции. Но такой подход может принести вред: собственные микробы могут выработать к ним устойчивость, а кишечная микрофлора погибнет, что приведет к дисбактериозу кишечника. Часто в такой ситуации страдает и биоценоз влагалища, там также гибнет полезная флора, но размножается грибок.
Основанием для использования антибиотиков может послужить длительно сохраняющаяся лихорадка, признаки развития осложнений – синусита, гайморита, бронхита. Но если симптомы ОРВИ долго не проходят не стоит назначать себе лекарства самостоятельно, правильно это сделать способен только врач.
Инфекция, развившаяся перед родами, не позволит нормально дышать. В процессе родов женщина нуждается в большом количестве воздуха, а заложенный нос не позволит делать полноценный вдох. Кашель также может в самый неподходящий момент заставить судорожно откашливаться вместо нормальной потуги.
При госпитализации в роддом женщина с признаками простуды или лихорадкой отправляется в обсервационное отделение, чтобы инфекция не распространилась дальше по больнице.
Профилактика ОРВИ у беременных включает неспецифические методы. Женщинам в положении нельзя проводить вакцинацию от гриппа. Поэтому нужно вести такой образ жизни, который не позволит заразиться.
В сезон простудных заболеваний нужно избегать большого скопления людей. Массовые мероприятия, походы на концерты, в общественные места, крупные магазины могут завершиться инфицированием. Если есть такая необходимость, то нужно предпринять мер для снижения риска болезни:
p, blockquote 67,0,0,0,0 —>
- отворачиваться от чихающих и кашляющих;
- не прикасаться к лицу или носу руками;
- не принимать пищу при скоплении людей;
- после возвращения домой тщательно вымыть руки и лицо, можно промыть ноздри.
Лучшей профилактикой будут прогулки на свежем воздухе, очень полезно это делать в хвойном или можжевеловом парке. Правильное питание, достаточный отдых укрепят естественный иммунитет.
p, blockquote 69,0,0,0,0 —> p, blockquote 70,0,0,0,1 —>
источник
Острые респираторные инфекции являются одними из самых распространенных заболеваний в мире. До 95% респираторных инфекций имеют вирусную природу (ОРВИ). Ежегодно ОРВИ болеет каждый третий житель планеты. Наиболее частыми осложнениями ОРВИ являются воспалительные изменения в околоносовых пазухах и среднем ухе.
К группе повышенного риска относятся дети, пожилые люди и беременные женщины. По данным разных авторов, ОРВИ встречаются у беременных с частотой от 55 до 82%.
Острые респираторные инфекции — это общее название ряда инфекционных заболеваний, вызываемых вирусами и бактериями и протекающих с симптомами поражения слизистых оболочек дыхательных путей (носа, гортани, трахеи, бронхов), а иногда и с поражением конъюнктивы глаз.
К острым респираторным инфекциям относят ОРВИ, грипп, парагрипп, аденовирусную, риновирусную инфекции и некоторые другие инфекции.
Заражение происходит от больных людей. Основной путь передачи вируса — воздушно-капельный, но возможно и заражение через предметы домашнего обихода (посуда, полотенца, игрушки и т. д.), а также при попадании капель слюны больного при кашле, чихании.
Инкубационный период занимает в среднем от 2 до 7 дней. Вирус попадает на слизистые верхних дыхательных путей с потоком воздуха и внедряется в эпителий (клетки наружного слоя слизистой), при этом выделяется эндотоксин, который вызывает интоксикацию — отравление организма.
К основным симптомам начинающегося заболевания относятся общее недомогание, слабость, «заложенность» носа, насморк (ринит), кашель, слезотечение, иногда головные боли и повышение температуры тела. Эти симптомы могут появляться не одновременно и проходят не сразу. Некоторые, например, кашель и «заложенность» носа могут оставаться до двух-трех недель после исчезновения основных симптомов.
Иногда первые признаки приближающегося заболевания можно перехватить на первых подступах. Внимательно прислушайтесь к себе. Если у вас появилась сонливость, слабость, разбитость, першение в горле, вы переохладились — необходимо срочно выпить горячий чай с лимоном и медом, начать прием витаминов и… хорошо выспаться. Два-три дня, проведенных в постели, могут совершить чудо — и заболевание отступает.
Внимание! Достоверных данных, о том, что ОРВИ вызывают инфицирование плода и приводят к порокам развития плода , нет. Но, чтобы не волноваться, беременной женщине необходимо провести РАРР-тест в сроке 10-13 недель или пренатальный скрининг в сроке 16-20 недель, а также сделать УЗИ.
Если вы все же заболели, не надо отчаиваться. Обязательно вызывайте лечащего врача на дом, возьмите больничный лист. Не забывайте, что ваше здоровье и здоровье вашего ребенка важнее, чем форс-мажор на работе.
Хорошо известно выражение, что если лечить грипп, то он пройдет за 7 дней, а если не лечить, то за неделю. И как бы скептически вы не относились к простуде, не стоит не обращать внимания на заболевание. Зачастую легко протекавшие до беременности респираторные инфекции становятся более тяжелыми, что объясняется физиологическими изменениями, происходящими в женском организме во время беременности.
При развитии ОРВИ в организме беременной женщины происходит резкое снижение кровотока в системе мать—плацента—плод и тогда к ребенку поступает меньше кислорода. Вовремя проведенное лечение помогает предупредить развитие гипоксии плода. Также достоверно известно, что при осложнении беременности ОРВИ незначительно увеличивается частота недонашивания беременности.
Грамотная консультация специалиста поможет вовремя справиться с заболеванием, предупредить осложнения ОРВИ, а также возможные осложнения течения беременности. Наиболее серьезными для состояния беременной женщины и развития плода являются респираторные инфекции с последующим развитием бронхита и пневмонии.
Внимание! Обязателен контроль анализов крови и мочи после перенесенного ОРВИ. Эти анализы первые сигнализируют об изменениях, происходящих в Вашем организме.
Современный арсенал препаратов для профилактики и лечения ОРВИ весьма обширен. С целью предупреждения острых респираторных инфекций в осенне-зимний и весенний периоды используются различные методы: вакцинация, назначение антивирусных и иммуностимулирующих препаратов. К сожалению, большинство этих препаратов во время беременности противопоказано. Антибиотики применяются только при осложненном течении ОРВИ у беременных, поэтому назначение антибактериального препарата должно быть обоснованным. В каждом конкретном случае оценивается риск приема антибактериального препарата, вероятность его воздействия на развитие органов ребенка, наличие хронических заболеваний у матери, учитывается срок беременности и т. д.
Чтобы защитить своих близких и снизить риск появления острых респираторных инфекций в семье, вы можете проконсультироваться со своим врачом и подобрать противогриппозные вакцины и антивирусные препараты для профилактики ОРЗ.
При ОРВИ у беременных также назначают симптоматические препараты (противокашлевые, отхаркивающие, средства от насморка), витаминные комплексы, гомеопатические средства. Широко применяются ароматерапия, паровые ингаляции, физиотерапия.
Внимание! Милые дамы, не занимайтесь самолечением. Во время беременности принимать лекарства следует только по назначению лечащего врача и с учетом их возможного влияния на плод.
В последнее время при профилактике и лечении не осложненных форм ОРВИ у беременных женщин предпочтение отдается гомеопатическим препаратам. Это связано с тем, что такие препараты практически не имеют противопоказаний и не вызывают привыкания.
- Регулярно проветривайте комнату, но избегайте сквозняков.
- Делайте влажную уборку помещения. Чтобы легче дышалось, надо повышать влажность в комнате. Поставьте рядом с батареей или на батарею открытую посуду с водой.
- Ноги надо обязательно держать в тепле: носите теплые шерстяные носки.
Внимание! Горячие ванны при беременности не рекомендуются. Также не стоит парить в горячей воде ступни и голени, проводить горчичные обвертывания ступней. Эти процедуры повышают опасность кровотечений и преждевременных схваток.
- Для беременной женщины важен покой физический и эмоциональный, особенно в период недомогания.
- Сон должен быть достаточным, до 7-8 часов, и полноценным. Обязательно перед сном очищайте нос: дыхание должно быть свободным. Пользоваться каплями, спреями с сосудосуживающими свойствами стоит с осторожностью. Передозировка подобных препаратов может приводить к повышению артериального давления и учащенному сердцебиению (тахикардии).
- Полезны паровые ингаляции. Для ингаляций используйте картофельный отвар, отвар из листьев ромашки, мяты, шалфея, ромашки, календулы, зверобоя. Сейчас в продаже есть также много готовых ингаляционных смесей для электроингаляторов. Ингаляции позволят вам облегчить дыхание, простимулируют иммунную систему, улучшат кровообращение в слизистой верхних дыхательных путей.
- Можно также провести ароматерапию. Выбирайте в аптеках натуральные эфирные масла в соответствии с их традиционным действием. Герань устраняет воспаления ухо-горла-носа, сосна устраняет кашель и облегчает дыхание, чабрец оказывает отхаркивающее действие. Ни в коем случае не используйте эссенции вербены, эвкалипта, имбиря, камфары, гвоздики, розмарина, иссопа, корицы. Они могут оказать нежелательное воздействие на организм. Как пищевые добавки имбирь, гвоздика, розмарин, корица не противопоказаны.
- Пейте много жидкости — до 1,5-2 литров в день. Лучше, чтобы это были кислые напитки, например, брусничный, клюквенный морсы, чай с лимоном. Теплое молоко с медом или с ягодами малины позволит вам согреться, активное потоотделение позволит вывести из организма токсины. Также полезен зеленый чай, чай с липой, черной смородиной, березовый сок с молоком. Сведите к минимуму прием кофе, газированных напитков.
- Питание беременной в период болезни должно быть полноценным, насыщенным белками. Продукты должны быть легкоусвояемыми. Очень полезен крепкий куриный бульон с кореньями. Добавьте в рацион отварное мясо нежирных сортов и рыбу, овощи и свежие фрукты. Полезны в этот период продукты, содержащие витамин С (цитрусовые, черная смородина, клюква, черника, яблоки, шпинат, цветная капуста и т.д.), цинк (блюда из печени, мясо птицы, бобовые), фолиевую кислоту (дыня, черная смородина, картофель, бобовые), йод (морепродукты и рыба). Ешьте часто и небольшими порциями.
Кашель — один из самых частых признаков заболеваний органов дыхания. Кашель бывает сухим (без выделения мокроты) и влажным (с выделением мокроты). Продуктивный кашель, удаляющий мокроту — это часть процесса выздоровления при ОРВИ. При кашле, сопровождающемся обильным выделением мокроты, необходимо помочь себе, чтобы удалить «нежелательный материал», раздражающий слизистую. Для этого назначаются отхаркивающие средства.
Нетрадиционная медицина предлагают много разных рецептов, например, эти:
- 1 ст. ложка меда, сок 1 лимона, 2 свежих яйца, стакан кипяченой воды. Смешать мед, яйца и лимон, залить кипятком, еще раз размешать. Пить в течение дня по несколько глотков каждый час.
- Протереть через сито спелые бананы и положить их в кастрюлю с горячей водой из расчета 2 банана на 1 стакан кипяченой воды с 2 ч. ложками сахара, подогреть и пить эту смесь при кашле.
- При кашле полезно есть лук, поджаренный на сливочном масле и смешанный с медом.
- 1 стакан сока репы и 1 ст. ложку меда тщательно перемешать и подержать на огне до закипания, снять, остудить. Пить по 3 глотка несколько раз в день до еды.
- Взять поровну плодов малины и травы душицы. 1 ст. ложку смеси в 1 стакане кипятка, настаивать 20 минут. Отвар пить, как чай и горячим. Можно добавить ложку меда.
- В 0,5 стакана горячего молока добавить 0,5 стакана минеральной воды Боржоми с газом. Пить маленькими глотками.
Сухой кашель можно облегчить, если постоянно смягчать горло с помощью специальных леденцов или теплых напитков. Можно принимать отвар инжира — 100 г сухих плодов залить 2 стаканами горячей воды (или молока), томить на слабом огне 15-20 минут. Настаивать 2-3 часа. Принимать по 0,5 стакана 2-3 раза в день.
Насморк обычно начинается с ощущения сухости и жжения в носу, чихания, иногда беспокоят головная боль, общее недомогание, слабость. Затем появляются выделения из носа (ринорея), затрудняется дыхание. Не адекватное лечение может привести к осложнениям, типа гайморита, фронтита, этмоидита, реже сфеноидита.
- Цветки ромашки заварить кипятком. Процедить, дать остыть. Капать по 2-3 капли в каждую ноздрю.
- При насморке полезно принимать отвар из ягод земляники или малины. Взять по 100 г свежих или сухих ягод земляники и малины, залить их двумя стаканами воды и кипятить 5 минут, настоять. Отвар принимается 2-3 раза в день и обязательно на ночь. Рекомендуется одновременно делать паровые ингаляции: в плоскую посуду налить немного кипящего отвара и дышать, накрывшись махровым полотенцем. Вдыхание пара должно быть приятным и не обжигать лицо.
- При болях в носу, ушах и голове в нос закапывают сок редьки или вводят тампоны с соком редьки. Свежий сок редьки получают таким образом: вырезать на корнеплоде углубление, через 15-20 минут оно заполнится соком. Чтобы ускорить соковыделение, можно в углубление положить немного сахара или соли.
Головная боль, повышение температуры тела могут сопровождать простуду и другие острые респираторные заболевания, характерные для осенне-зимнего сезона. В связи с этим многие комплексные препараты содержат обезболивающий и жаропонижающий компоненты. Но самостоятельное применение этих препаратов небезопасно. Например, аспирин противопоказан (особенно в сроке свыше 32 недель), так как повышает риск кровотечения у матери и плода. Поэтому при появлении этих симптомов необходима консультация специалиста. Головная боль сама по себе, в отсутствии тошноты и рвоты, не оказывает вредного влияния на беременную женщину и плод.
источник