Склонны к возникновению заглоточного абсцесса дети в возрасте до 4 лет. Чаще всего заглоточный абсцесс встречается у малышей первого года жизни, что обусловлено физиологической особенностью клетчатки, которая в этом возрасте очень рыхлая и состоит из большого количества лимфатических узлов. К школьному возрасту заглоточные миндалины атрофируются и проблема исчезает сама по себе.
У взрослых людей это заболевание может возникать только в результате травмирования слизистой оболочки носоглотки.
Заглоточный абсцесс — образуется в результате нагноений лимфатических узлов и клетчатки заглоточного пространства. Возбудители инфекции проникают по лимфатическим путям со стороны полости носа, носоглотки, слуховой трубы и среднего уха. Иногда абсцесс является осложнением гриппа, кори, скарлатины, а также может развиться при ранениях слизистой оболочки задней стенки глотки инородным телом, твердой пищей.
Наблюдается, как правило, в раннем детском возрасте у истощённых и ослабленных детей.
Гнойник классифицируется по месту расположения. Абсцесс может локализоваться в нижней, центральной, верхней области глотки.
- эпифарингеальный абсцесс – воспаление происходит чуть выше небной занавески;
- гипофарингеальный абсцесс – патологический процесс размещается в подкорневой области языка;
- мезофарингеальный абсцесс – нарыв происходит между корнем языка и краем небной дужки;
- смешанный абсцесс – охватывает заглоточное пространство в нескольких зонах и является самым тяжелым видом данной патологии.
Воспалительный процесс появляется на протяжении 5–6 дней развивающей инфекционной болезни либо тогда, когда симптоматика немного утихла.
Причиной возникновения заглоточного абсцесса в взрослом возрасте на первое место среди причин формирования заглоточного абсцесса выходит травматический фактор. Повреждение глотки может произойти рыбной костью, грубой пищей, инородным предметом. Травматизация глотки возможна при проведении гастроскопии, бронхоскопии, установке назогастральной трубки и эндотрахеальном наркозе.
Заглоточный абсцесс у взрослых может возникать как осложнение тяжелой ангины. В некоторых случаях он оказывается вызван специфической микрофлорой и является следствием туберкулеза или сифилиса, протекающих с поражением шейного отдела позвоночника. В таких случаях говорят о «холодном» заглоточном абсцессе. Риск развития заглоточного абсцесса повышен у пациентов с хроническими заболеваниями и сниженным иммунитетом, при наличие сахарного диабета, злокачественной опухоли, ВИЧ-инфекции.
В детском возрасте чаще всего является инфекция. Первичным очагом инфекции может быть гнойный отит, мастоидит, осложнившийся паротит, фарингит, ринит, синусит, тонзиллит. Распространение инфекционного процесса в заглоточное пространство происходит по лимфатическим путям с поражением заглоточных лимфатических узлов. Благоприятствующим этому фактором является ослабленное состояние организма ребенка, сниженный иммунитет, наличие диатеза или рахита.
У детей заглоточный абсцесс может развиваться на фоне острых инфекционных заболеваний: ОРВИ, кори, скарлатины, дифтерии, гриппа. В редких случаях он является осложнением аденотомии или тонзиллэктомии.
Симптомы заглоточного абсцесса (см. фото) отличаются в зависимости от возраста пациента:
- лихорадка;
- отек шеи;
- отказ от кормления;
- насморк;
- сонливость;
- кашель.
- боль в горле;
- лихорадка;
- скованность в шее;
- нарушение глотания;
- кашель.
- боль в горле;
- лихорадка;
- нарушение глотания;
- боль в шее;
- одышка.
- Обычно больные жалуются на поперхивание пищей при глотании, при этом она попадает в нос.
- Если абсцесс расположен относительно высоко, появляется гнусавость и затруднение носового дыхания.
- Если гнойник проникает вниз вдоль глотки, нарушается процесс вдоха, появляются хрипы.
- Голова больного запрокинута назад и наклонена в сторону поражения.
- Температура повышается до 39-40 ˚С.
- Может отмечаться отечность за углом нижней челюсти и по передней поверхности шеи, слюнотечение.
У части больных отмечаются признаки непроходимости дыхательных путей , и это сразу дает возможность распознать заглоточный абсцесс. Кроме того, у взрослых отмечаются такие внешние проявления болезни:
- отек задней стенки глотки;
- ригидность (напряжение) затылочных мышц, невозможность наклонить голову вперед;
- увеличение и болезненность лимфоузлов на шее;
- повышенная температура тела;
- слюнотечение;
- шумное, хриплое дыхание;
- наклон головы в сторону;
- спазм жевательных мышц.
У детей чаще отмечаются такие признаки заглоточного абсцесса:
- болезненность и увеличение лимфоузлов на шее;
- припухлость, вздутие на задней стенке глотки (только у половины больных);
- лихорадка;
- шумное дыхание;
- нарушение движений в шее;
- слюнотечение;
- возбуждение, постоянный плач;
- отек шеи;
- заторможенность;
- нарушение дыхания;
- связанные заболевания – тонзиллит, фарингит, отит.
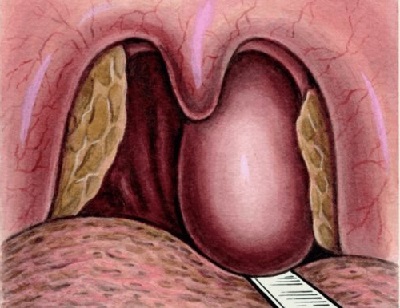
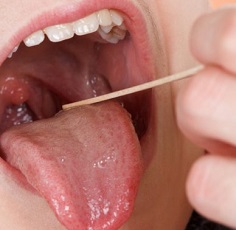
При подозрении на заглоточный абсцесс врач выполняет фарингоскопию – осмотр задней стенки глотки с помощью специального небольшого зеркала. Обнаруживается припухлость с флюктуацией, то есть колебанием стенок под действием жидкого содержимого. В первые дни шарообразное выпячивание расположено с одной стороны, а затем перемещается посередине глотки. При сомнениях в диагнозе через стенку полости вводят шприц и получают гнойное содержимое.
Осложнения могут возникнуть вследствие распространения инфекции по дыхательным путям. В данном случае заболевание может спровоцировать развитие пневмонии, других воспалительных заболеваний легких. Также есть опасность попадания инфекции с током крови в мозг, тогда вероятно появление гнойного менингита. В целом появление заглоточного абсцесса может ухудшить течение заболевания, которое послужило причиной развития данного состояния.
Более опасное, но достаточно редкое последствие, — асфиксия, удушье, возникающее, если абсцесс перекрывает дыхательные пути. К этому может привести отек гортани или самопроизвольное вскрытие воспалительного очага, вследствие чего разливается гной и закрывает просвет. В данном случае может возникнуть поражение сосудов при проникновении гноя сквозь клетчатку, это может привести к тромбозу яремной вены, флебиту, сепсису.
Для установления диагноза врач-отоларинголог проводит ряд исследований наряду с опросом. Используются следующие мероприятия:
- фарингоскопия (осмотр горла) – определяет покраснение и выпирание слизистой оболочки, покрывающей заднюю стенку глотки;
- рентгенография и КТ – обнаруживают гнойные очаги;
- пальпаторное исследование органов – выявляет расширение лимфоузлов, затвердения, припухлости, температуру тела пациента;
- общий анализ тела – свидетельствует о существовании воспаления, а мазок из зева способен обнаружить некоторых раздражителей заболевания;
- диагностика на сифилис, туберкулез – выполняется при помощи рентгенографии и исследования крови;
- оценка жалоб пациента;
- при необходимости – консультация терапевта.
Может потребоваться произведение диагностической пункции – в случае на допущение опухолевых образований или при переходе заболевания в хроническую форму с размытой клинической картиной для установления возбудителя абсцесса.
При этом заглоточный абсцесс следует отличать от некоторых других патологий, схожих по симптоматике:
- от паратонзиллярного абсцесса (гнойник вокруг миндалин) – при заглоточном абсцессе не наблюдается изменений миндалин, характерных для паратонзиллярного абсцесса;
- от отечного ларингита – при нем слизистая гортани поражена на более широком протяжении, нет флюктуации гноя;
- от новообразования задней стенки глотки – при нем нет признаков воспаления в виде резкой болезненности, покраснения, повышенной температуры;
- от аневризмы восходящей глоточной артерии – при ней процесс ограниченный, нет стремительного увеличения припухлости и признаков воспаления (боли, покраснения, гипертермии).
Для лечения больной должен в экстренном порядке быть госпитализирован в хирургическое или отоларингологическое отделение. Заниматься самолечением противопоказано, т. к. возможны осложнения – острый отек входа в гортань или самопроизвольное вскрытие абсцесса с последующим удушьем из-за попадания гноя в полость гортани; гной может распространиться на область больших сосудов шеи или спуститься по предпозвоночной фасции в грудную полость и вызвать гнойный медиастинит (воспаление средостения) или сдавление трахеи, тромбоз внутренней яремной вены, кровотечение, пневмонию (воспаление легких), сепсис (заражение крови микробами).
При самопроизвольном вскрытии гной внезапно вытекает изо рта и носа. Описаны случаи прорыва абсцесса через наружный слуховой проход. При наличии признаков сдавления верхних дыхательных путей и затруднении дыхания необходимо произвести крикотомию (создание отверстия в хряще гортани со стороны передней поверхности шеи).
Лечение хирургическое – незамедлительное вскрытие гнойника. На 2–3 день нужно развести края раны и опорожнить накопившийся в полости абсцесса гной. После чего назначаются антибиотики в высоких дозах, проводится дезинтоксикационная терапия, поливитамины, иммуностимуляторы, при необходимости назначают жаропонижающие средства.
С целью не допустить развития заглоточного абсцесса можно рекомендовать своевременное и адекватное лечение инфекционного заболевания, осторожность при употреблении в пищу рыбы с костями.
Сразу после проведения операции человеку запрещено есть, поскольку это может стать причиной инфицирования раны. Спустя несколько часов после вмешательства можно в небольших количествах употреблять воду.
На протяжении 3-5 суток после вскрытия следует выполнять полоскания рта и горла раствором соли или соды. Делать это необходимо 4-6 раз в день. Также обязательно проводят полоскания после еды. Благодаря этой несложной манипуляции удастся снизить угрозу появления инфекционных патологий.
После операции человека обычно выписывают через 1-3 суток. Однако на протяжении месяца каждую неделю нужно посещать отоларинголога. Врач будет контролировать заживление раны и вовремя выявит осложнения.
Если абсцесс был удален наружным способом, пациента выписывают лишь через 10 дней и даже больше. Все зависит от степени тяжести состояния человека.
Заглоточный абсцесс – это серьезное заболевание, которое требует квалифицированного медицинского вмешательства. Некоторые народные рецепты могут временно устранить симптомы болезни и приостановить прогрессирование инфекции, однако крайне не рекомендуется начинать самолечение без консультации врача.
При заглоточном абсцессе можно использовать:
- Полоскание горла антисептическими растворами. Солевые и содовые растворы обладают свойством повреждать бактериальные клетки, вызывая их гибель. Для приготовления раствора нужно 1 столовую ложку соли или пищевой соды растворить в стакане (200 мл) теплой кипяченой воды и полоскать горло по 5 – 6 раз в сутки в течение 2 – 3 минут. После полоскания нужно избегать приема пищи или жидкости в течение минимум 1 часа.
- Травяной настой для полоскания горла. Чтобы приготовить настой необходимо смешать по 1 столовой ложке цветков ромашки, липы и листьев эвкалипта. Полученный сбор нужно залить кипятком и настаивать в течение 1 – 2 часов, после чего применять для полоскания горла 2 – 3 раза в день (перед применением нужно подогреть до температуры тела). Улучшает работу иммунной системы, обладает антибактериальным и общеукрепляющим действием.
- Сок каланхоэ. Обладает местным противовоспалительным и антибактериальным действием. Способствует удалению гнойного налета со стенок глотки и ускоряет заживление раны после операции. Для приготовления раствора для полоскания горла 50 – 100 мл сока каланхоэ нужно разбавить в таком же количестве теплой кипяченой воды. Применять 2 – 3 раза в день за 2 часа до или через час после еды.
- Отвар из коры ивы. В коре ивы содержатся дубильные вещества, флавоноиды и смолы, которые обладают противовоспалительным, жаропонижающим и болеутоляющим действием. Для приготовления раствора 1 столовую ложку измельченного сырья нужно залить 200 мл воды, довести до кипения и кипятить в течение 30 минут. Охладить при комнатной температуре, процедить и применять 3 – 4 раза в день.
Если вовремя поставить точный диагноз и подобрать терапию, прогноз является положительным. Оперативное вмешательство и лекарственная терапия помогают предотвратить развитие опасных осложнений.
Профилактика появления абсцессов у детей младшего возраста заключается в следующем:
- своевременное лечение воспалительных заболеваний ЛОР-органов;
- санация кариозных зубов;
- лечение очагов хронической инфекции в организме;
- закаливание;
- массаж и воздушные ванны грудничкам и занятия легкими физическими нагрузками детей дошкольного возраста.
Профилактика абсцессов у взрослых заключается в осторожности при употреблении в пищу продуктов, содержащих мелкие кости и своевременная санация кариозных зубов.
источник
Грозным осложнением заглоточного абсцесса является задний медиастинит, возникающий при эвакуации гноя по рыхлой клетчатке, расположенной между позвоночником и пищеводом. Для начинающегося медиастинита характерна триада: повышенная температура, боль и припухлость на шее. Иногда наблюдается парез возвратного нерва. Лицо больного бледное, с субиктеричным оттенком, пульс мягкий, частый, резкая боль при глотании, голова находится в вынужденном фиксированном положении, ощущается неприятный запах изо рта. На больной стороне шеи отмечается болезненная инфильтрация. В терминальной стадии возникает одышка, цианоз, галопирующий пульс, явления коллапса и тяжелой прострации (Д. М. Рутенбург). Заглоточные абсцессы могут распространяться также и в боковые отделы шеи, что, поданным Н. Н. Усольцева, встречается чаще, чем спускание по ретровисцеральному пространству. В настоящее время заглоточные абсцессы с глубокими затеками наблюдаются сравнительно редко. Однако возможность их не исключена. При прорывах гноя в трахеи или бронхи, при сдавлении трахеи или распространении отека на гортань может наступить асфиксия.
Заглоточный абсцесс может осложниться бронхопневмонией или вызвать рефлекторную остановку сердечной деятельности.
Аррозионное кровотечение также является одним из возможных осложнений при заглоточном абсцессе. Наиболее вероятным источником обильных кровотечений считается внутренняя сонная артерия. Иногда заглоточный абсцесс ведет к развитию флебита или тромбоза внутренней яремной вены или к внутричерепным осложнениям.
Своевременное вскрытие абсцесса и применение антибиотиков, как празило, предупреждают осложнения. Лечение их проводится по тем же правилам, что и осложнений при парафарингеальных флегмонах.
Прогноз. Если абсцесс своевременно был диагностирован и вскрыт, то прогноз благоприятен. Невскрытый абсцесс может привести к упомянутым выше осложнениям и смерти. В период до введения антибиотиков смертность колебалась между 2 и 5% [Бокай]. В настоящее время смертность резко снизилась, но предсказание тем серьезнее, чем меньше возраст ребенка и чем позже поставлен диагноз.
Многими исследователями [В. Т. Талалаев и В. Н. Зак, 1928; Е. Ф. Орлова, 1933; Я- Б. Каплан и Л. Ф. Ларионова, 1940; Дитрих (Dietrich, 1923) и др.] было установлено, что найти миндалины без патологогистологических изменений удается только лишь у новорожденных. Это вызывало разногласия по вопросу о том, можно ли хронический тонзиллит рассматривать как нозологическую форму, а некоторых авторов привело даже к мнению, что после рождения здоровые миндалины вообще не встречаются.
Файн (Fein, 1921), оспаривая распространенное понятие о хроническом тонзиллите, относил его клинические и патологоанатомические признаки за счет процессов возрастной физиологической инволюции миндалин и нарушений нормального процесса опорожнения лакун. Многие авторы, не отрицая понятия хронического тонзиллита, основное значение в его диагностике придавали анамнезу — указаниям на частую заболеваемость ангинами (Л. Т. Левин, 1935, и др.).
Дитрих предложил отказаться от термина «хронический тонзиллит» и заменить его термином «тонзиллопатия», что было поддержано Н. А. Карповым (1945), Нилсеном (Nielsen, 1949) и др.
Подвергаясь с первых мгновений внеутробной жизни раздражениям внешней среды, миндалины отвечают на них определенными функциональными реакциями. Постоянно обнаруживаемые в миндалинах гистологические изменения связаны с этой нормальной их функциональной деятельностью и, следовательно, представляют собой реактивные морфологические изменения. В. Т. Талалаев и В. Н. Зак, Дитрих эти изменения называют раздражением миндалин и отличают их от воспалительной реакции. Такие миндалины при отсутствии нарушений их функционально-физиологической деятельности следует расценивать как миндалины клинически здоровые (Л. А. Луковский, 1941). Хронический тонзиллит проявляется более грубыми патологоанатомическими изменениями, значительными нарушениями функциональной деятельности миндалин и возникновением ряда клинических симптомов. Поэтому термин «хронический тонзиллит» вполне обоснован и более правилен, чем неопределенное понятие «тонзиллопатия».
Статистические данные о распространении хронического тонзиллита довольно противоречивы. Как правило, регистрируются только те формы его, которые сопровождаются осложнениями или частыми обострениями, а безангинные формы обычно не учитываются. Однако и при этом условии хронический тонзиллит широко распространен среди всех групп населения и во всех возрастах, за исключением раннего детского возраста. Б. С. Преображенский (1954) считает, что около 3—4% населения молодого и зрелого возраста страдают более или менее выраженным хроническим тонзиллитом. По данным обращаемости в поликлиники Москвы в 1947 г., больные хроническим тонзиллитом составляли 37,6% (А. С. Токман, 1957). Частота хронического тонзиллита у детей школьного возраста колеблется, по данным разных авторов, от 8% (И. И. Щербатов) до 15% (Н. А. Вишневская).
Заболеваемость хроническим тонзиллитом зависит от многих факторов— социальных, климатических и других — и неодинакова в различных группах населения. Однако значительные колебания статистических данных о его частоте нередко зависят и от диагностических установок врача.
Социальное значение хронического тонзиллита определяется тем, что его обострения и осложнения служат частой причиной временной нетрудоспособности и инвалидности. По Г. С. Ноткину (1933), 67 больных хроническим тонзиллитом, согласно больничным листам, до тонзиллэктомии потеряли 3585 рабочих дней, а после операции за такой же период из 67 человек болело только 7, которые получили освобождение от работы лишь на 40 дней. Сходные данные сообщают Е. М. Харшак и Е. А. Евдощенко (1953), Т. А. Бурлакова (1959) и др.
источник
паратонзиллит и паратонзиллярный абсцесс
гнойный шейный лимфаденит
острый постстрептококковый гломерулонефрит
сбор жалоб, анамнеза заболевания и жизни
клинический осмотр больного
стандартная эндоскопия ЛОР-органов
общий анализ крови и мочи
бактериологическое исследование (выделение культуры возбудителя из мазков с поверхности миндалин и/или задней стенки глотки)
экспресс-определение стрептококкового антигена с помощью тест-полосок с поверхности миндалин
иммуносерологическое исследование (4-кратное повышение титра АСЛО, антиДНКазы В или других противострептококковых антител).
После перенесенной ангины с учетом риска развития осложнений показаны следующие исследования:
контрольное исследование крови и мочи
ревмопробы (С-реактивный белок, АСЛО, серомукоид)
консультации специалистов (по показаниям): инфекциониста, терапевта, кардиоревматолога и др.
домашний или стационарный режим в зависимости от тяжести больного, социальных условий
щадящая молочно-растительная витаминизированная диета
антибактериальная терапия. Препараты пенициллинового ряда (феноксиметилпенициллин 100 мг/кг/сутки в 4 приема peros, амоксициллин 30-60 мг/кг/сутки в 3 приемаperos), цефалоспорины 1-2 поколения (цефазолин 100 мг/кг/сутки в 3 приема в/м, цефуроксим аксетил до 2 лет – по 125 мг 2 раза в день, дети и подростки по 250-500 мг 2 раза в день, взрослые – по 500 мг 2 раза в деньperos). При наличии на вышеперечисленные препараты аллергических реакций – макролиды (азитромицин 10 мг/кг/сутки в 1 прием 5 днейperos, кларитромицин 7,5 мг/кг/сутки в 2 приема 10 днейperos). Если больной получал антибиотики в предшествующий месяц, то препаратом выбора является амоксициллин с клавулановой кислотой (40 мг/кг/сутки в 2-3 приема 10 сутокperos).
дезинтоксикационная терапия. При легком течении заболевания – обильное теплое питье (морсы брусничный, клюквенный, минеральная вода, компоты). При тяжелом течении и развитии осложнений – инфузионная терапия (глюкозо-солевые растворы).
нестероидные противовоспалительные средства в качестве жаропонижающих и болеутоляющих средств (парацетамол, ортофен, нурофен и др.).
антигистаминные препараты назначаются пациентам с наклонностью к аллергическим реакциям (лоратадин, дезлоратадин, цитеризин).
Местное противовоспалительное лечение. Полоскание ротоглотки 2% щелочным и солевым растворами, отварами трав календулы, ромашки, кашкары. Местное использование антисептиков и антибиотиков в виде различных лекарственных форм. Компресс с раствором димексида, разведенным 1:4 с водой, полуспиртовый компресс на область подчелюстных лимфоузлов при нормальной температуре тела.
Возбудитель – Corynebacteriumdiphtheriae, выделяет сильнодействующий экзотоксин, определяющий клинические проявления болезни – местные и общие.
Источник инфекции – больной или бактерионоситель. В период спорадической заболеваемости основным источником заражения является здоровые бактерионосители токсигенной дифтерийной палочки. Наибольшую эпидемиологическую опасность представляют бактерионосители, выделяющие возбудителя длительное время (больные хроническими воспалительными заболеваниями ЛОР органов).
Путь передачи инфекции – воздушно-капельный, контактный, пищевой.
Индекс контагиозности – 10-15%. Грудные дети относительно невосприимчивы благодаря наличию пассивного иммунитета, полученного через плаценту от матери.
источник
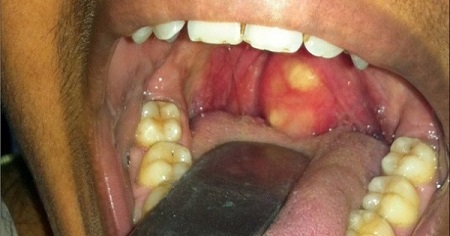
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
Паратонзиллярный абсцесс — это финальная стадия воспалительного процесса в заглоточной зоне, при которой происходит образование гнойной полости. Данный вид абсцесса относится к самой тяжелой форме гнойного поражения глотки. Обострение патологии чаще всего наблюдается в осенне-весенний период, причем рецидив паратонзиллита встречается у 60-70 % пациентов.
При проникновении патогенных микроорганизмов в ткани небных миндалин начинается развитие заболевания.
Заглоточный, или паратонзиллярный абсцесс
Причем развитие патологии, чаще всего, происходит на фоне других бактериальных поражений глотки. Это может быть не только острый тонзиллит, но и обострение хронической ангины, острая форма фарингита.
Другой причиной возникновения могут стать патологии стоматологического характера. Например, при развитии кариеса, периостита, хронического гингивита может произойти распространение микрофлоры и на небные миндалины.
1. Катаральная ангина.
2. Фолликулярная ангина.
3. Лакунарная ангина.
4. Флегмонозная ангина (паратонзиллярный абсцесс).
5. Ангина боковых валиков.
6. Ангина Симановского-Плаута-Венсана.
В очень редких случаях причиной развития заболевания может стать механическая травматизация слизистой оболочки, после которого произошло инфицирование полученной раны.
Основные возбудители – это стрептоккоки, стафилококки, кишечная палочка, пневмококки, грибы рода Candida.
Образование гнойника происходит из-за наличия глубоких крипт в миндалинах, а также из-за желез Вебера. Из-за частых обострений тонзиллита происходит значительное повреждение тканей миндалин, что оставляет на них рыхлые рубцы. Эти нарушения приводят к тому, что дренирование патологических масс осуществляется неполноценно — а значит, патогенная микрофлора способна спокойно размножаться в пораженных тканях.
Если происхождение заболевания одонтогенное, то проникновение микрофлоры происходит с током лимфы.
В зависимости от того, какие морфологические изменения происходят в тканях, можно выделить несколько форм-стадий паратонзиллярного абсцесса:
- При появлении отека околоминдальных тканей, которые не сопровождаются выраженным воспалением, диагностируют отечную форму. На данном этапе диагностирование болезни не всегда эффективно, ведь клиническая картина не сопровождается ярким проявлением.
- Появление гиперемии, повышение температуры тела и развитие болевого синдрома говорит о начале инфильтрационной стадии.
- При течении болезни от 4 до 7 дней происходит образование инфильтрационных изменений, которые характеризуются флюктуирующими выпячиваниями. В данном случае говорят о абсцедирующей стадии.
- Если пораженные ткани образуются над самой миндалиной, располагаясь между капсулой и верхней частью передней дужки, то говорят о передней или передневерхней форме. Самый распространенный вариант болезни.
- Формирование абсцесса между задней дужкой и краем миндалины, либо на самой дужке, говорит о развитии задней формы. Встречается намного реже, в среднем — в 10-15% от общего количества случаев.
- Развитие поражения на нижнем полюсе миндалины и латеральной стенке глотки говорит о развитии нижней формы.
- Образование абсцесса между боковым краем миндалины и стенкой глотки встречается крайне редко, в данном случае диагностируется нижняя или боковая форма.
- Самым первым признаком болезни считается появление острой боли в процессе глотания, которая имеет одностороннюю локализацию. Двустороннее поражение встречается крайне редко, примерно в 7-10%.
- За короткое время боль приобретает постоянный характер — к тому же, усиливается при попытке глотнуть слюну. Через 1-2 дня болевой синдром начинает отдавать в ухо или в нижнюю челюсть.
- Вместе с этим, на фоне протекающей интоксикации происходит резкое повышение температуры тела до 38,0-38,5℃. Больной начинает жаловаться на сильное чувство слабости, ноющую головную боль, нарушения режима сна.
- Внешне при этом происходит умеренное увеличение всех групп шейных лимфоузлов, что особенно четко заметно в процессе пальпации.
- Из-за развития гиперсаливации происходит стекание слюны с угла рта.
- Окружающие могут заметить появление гнойного, неприятного запаха изо рта больного.
- При отсутствии лечения симптомы начинают обостряться, пациент начинает жаловаться на появление тонического спазма жевательной мускулатуры, или тризма. Данный спазм – один из главных признаков развития паратонзиллярного абсцесса.
- Все эти изменения не только приводят к изменению речи и к появлению гнусавости, но и к нарушению правильного проглатывания пищи.
- Из-за сильного болевого синдрома пациент все время начинает держать голову с наклоном в ту сторону, где произошло поражение. Он не может повернуть голову, поэтому поворот осуществляется всем телом. Снижение боли при этом происходит при незначительном наклоне головы вниз или при положении лежа на больном боку.
На 3-6 день, чаще всего, происходит самостоятельное вскрытие абсцесса. Это приводит к стабилизации состояния: температура тела значительно снижается, улучшается общее самочувствие, немного затихает головная боль. Однако в слюне обнаруживаются гнойные вкрапления.
Если заболевание имеет затяжное течение, то прорыв может произойти только на 14-18 день болезни.
Если гнойные массы распространятся в окологлоточное пространство, то прорыв может не случиться вовсе. В этом случае общее состояние больного будет только ухудшаться.
Чем опасен заглоточный абсцесс, какие осложнения могут быть без лечения — или при неправильном лечении?
Самые частые осложнения – это диффузная флегмона шеи и медиастинит. Их развитие происходит вследствие перехода патологического процесса в парафаренгиальное пространство, через которое гнойные массы попадают в средостение или к основанию черепа.
- Флегмона – это гнойный процесс, развитие которого происходит в слое жировой клетчатки. Она не имеет четких границ, и способна переходить на мышцы, сухожилия и кости, переходя по клеточным пространствам. В большинстве случаев, основным возбудителем является золотистый стафилококк.
- Медиастинит – воспалительный процесс асептической или микробной природы, который затрагивает клетчатку средостения. Может протекать в острой или в хронической форме. К сожалению, данное заболевание имеет большой процент смертности, если вовремя не оказывается необходимое лечение.
В более редких случаях может развиться сепсис или тромбофлебит пещеристого синуса. Это происходит из-за того, что инфекция проникает в кровоток области мозга из вен миндалин и крыловидного венозного сплетения.
- Сепсис – это гнойная инфекция, которая развивается из-за попадания в кровоток возбудителей инфекции и токсинов от процесса их жизнедеятельности.
- Тромбофлебит – это воспалительный процесс, который образуется во внутренней венозной стенке, в результате чего происходит образование тромба.
По этой же причине, может произойти и развитие абсцессов головного мозга, менингита или энцефалита.
- Абсцесс головного мозгахарактеризуется значительным скоплением гнойных масс в полости черепа.
- Менингит – воспалительный процесс в оболочках головного и спинного мозга.
- Энцефалит – воспаление, которое поражает вещество головного мозга.
Таким образом, паратонзиллярный абсцесс – опасное заболевание, которое может закончиться еще более серьезными осложнениями, если вовремя не будет назначена терапия.

источник
Гнойный тонзиллит (паратонзиллярный абсцесс) – это осложнение острого тонзиллита. При паратонзиллярном абсцессе возникает гнойный нарыв в околоминдальной области, в результате чего помимо основных симптомов тонзиллита у больного появляется также высокая температура (39-40°C), интоксикация, увеличение лимфатических узлов и другие симптомы, о которых мы поговорим ниже.
Гнойный тонзиллит, как правило, начинается с возникновения острого фолликулярного тонзиллита, прогрессирует до паратонзиллита и приводит к образованию паратонзиллярного абсцесса.
Альтернативная теория предполагает вовлечение желез Вебера, которые являются группой слюнных желез, расположенных непосредственно над тонзиллярной областью в мягком нёбе. Считается, что эти железы играют незначительную роль в очистке области миндалин от любого скопившегося там «мусора». Некроз ткани и образование гноя приводят к возникновению абсцесса между капсулой миндалины, боковой стенкой глотки и паратонзиллярным пространством. В результате рубцов и обструкции выводных протоков, возникает скопление гноя в тканях и образование гнойного абсцесса прогрессирует.
Тонзиллит преимущественно является болезнью детей. Паратонзиллярный абсцесс обычно поражает подростков и молодых людей, но может возникнуть и у детей младшего возраста. Эта картина, однако, может измениться. Одно израильское исследование показало, что отдельная группа людей старше 40 лет, страдающих от паратонзиллярного абсцесса, имели более серьезные симптомы заболевания и более длительный курс лечения. Тонзиллит не всегда предшествует этому состоянию и иногда возникает несмотря на предварительную адекватную антибактериальную терапию. Было выявлено, что курение является фактором риска развития гнойного тонзиллита.
Чаще всего паратонзиллярный абсцесс возникает в ноябре-декабре и апреле-мае, что совпадает с самой высокой заболеваемостью стрептококковым фарингитом и экссудативным тонзиллитом.
Наиболее часто паратонзиллярный абсцесс возникает в результате заражения следующими патогенами:
- Стрептококк пиогенный (Streptococcus pyogenes)
- Золотистый стафилококк (Staphylococcus aureus)
- Гемофильная палочка (Haemophilus influenzae)
- Анаэробные организмы: Превотеллы, Порфиромонас, Фузобактерии и Пептострептококки.
Паратонзиллярный абсцесс может также быть осложнением инфекционного мононуклеоза.
- сильная боль в горле (может стать односторонней)
- высокая температура тела — 39-40°C
- повышенное слюноотделение
- зловонный запах изо рта
- болезненное глотание
- тризм (проблемы при открытии рта)
- изменение голоса из-за отека глотки и тризма
- боль в ухе на стороне поражения
- ригидность затылочных мышц (скованность затылочных мышц)
- головная боль
- общее недомогание
В двух третях случаев диагностирование гнойного тонзиллита может быть затруднено тризмом, так как при этом пациенту сложно открыть рот. При осмотре, врач проверит следующие из возможных признаков паратонзиллярного абсцесса:
- зловонное дыхание
- повышенное слюноотделение
- измерит температуру тела
- чувствительность и увеличение ипсилатеральных шейных лимфатических узлов
- может присутствовать кривошея
- может присутствовать одностороннее выпячивание, обычно выше и сбоку одной из миндалин
- иногда выпячивание может наблюдаться книзу
- может наблюдаться медиальное смещение пораженной миндалины, а также ее сдвиг вперед
- миндалины могут быть эритематозными, увеличенными и покрытыми экссудатом
- в результате поражения язычок смещается
- могут наблюдаться признаки обезвоживания
- может наблюдаться обструкция дыхательных путей (редко)
- внезапный разрыв абсцесса в глотку может привести к аспирации (редко)
Пациента с подозрением на перитонзиллярный абсцесс следует направить к отоларингологу (ЛОР) в тот же день.
- Первичный осмотр пациента.
- Компьютерная томография (КТ) обычно не требуется, но может быть использована в атипичных случаях, таких как абсцесс нижнего полюса, или если высоки риски проведения вскрытия и дренирования абсцесса, например, при нарушении свертываемости крови. В сложных случаях КТ может быть необходима для координаций действий врача во время проведения дренирования абсцесса.
- В исследовании одного случая паратонзиллярного абсцесса с отеком язычка сообщалось, что ультразвук был полезным в диагностике.
- Доказательства, поддерживающие использование скрининга инфекционного мононуклеоза сомнительны. Одно исследование показало, что только у 4% пациентов с гнойной ангиной эта диагностическая процедура дала положительный результат на инфекционный мононуклеоз (все из этих людей в возрасте до 30 лет).
Гнойный тонзиллит лечат двумя способами:
- Медикаменты
- Хирургическая операция
источник
В отличие от острого тонзиллита перитонзиллярный абсцесс развивается у взрослых молодого возраста:
а) Симптомы и клиника. После разрешения симптомов тонзиллита и следующего после этого бессимптомного периода длительностью несколько дней появляется быстро прогрессирующее затруднение глотания.
Боль обычно иррадиирует в ухо, больные с трудом открывают рот из-за тризма, речь невнятная. Боль бывает настолько интенсивной, что больные отказываются есть, голова наклонена в больную сторону, больной старается не двигать головой, отмечаются сиалорея и неприятный запах изо рта, увеличение регионарных лимфоузлов, температура повышается до 39—40°С, общее состояние быстро ухудшается.
Больные жалуются также на невыносимое ощущение давления в шее, отмечаются обструкция входа в гортань и нарастающее затруднение дыхания. Однако иногда симптомы бывают выражены слабо. В некоторых случаях перитонзиллярный абсцесс бывает двусторонним.
б) Причины и механизмы развития. Перитонзиллярный абсцесс развивается вследствие распространения инфекции с миндалины на окружающую ткань, абсцесс формируется в течение нескольких дней. Он может развиться сразу после острого тонзиллита или спонтанно. В последнем случае полагают, что очаг инфекции локализуется в слюнных железах, расположенных в супратонзиллярном пространстве. Верхний констриктор глотки обычно служит эффективным барьером, препятствующим распространению инфекции.
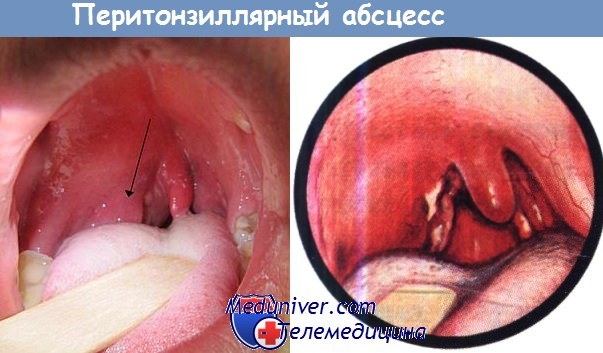
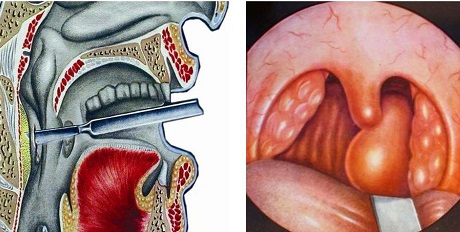
Видно округлое выпячивание правой передней нёбной дужки уплотненной нёбной миндалиной и смещение нёбного язычка вправо.
На видимой части нёбных миндалин имеются гнойные пятна, из области полюса левой нёбной миндалины выделяется желтый сливкообразный гной.
в) Диагностика. Диагноз ставят на основании клинической картины (отек и гиперемия зева и миндалины, которая значительно выступает из миндаликовой ямки, выпячивая нёбную дужку, и смещает мягкое нёбо и нёбный язычок в здоровую сторону. Осмотр полости рта затруднен из-за выраженного тризма. Лимфатические узлы яремно-двубрюшной группы болезненны.
На языке и реже на миндалинах и нёбе имеется экссудат. В анализах крови наблюдаются характерная картина острой инфекции и высокая СОЭ. При флуктуирующем отеке следует выполнить пункцию для исключения абсцесса.
г) Дифференциальный диагноз включает перитонзиллярную флегмону, тонзиллогенный сепсис, аллергический отек глотки без лихорадки (ангионевротический отек), злокачественную форму дифтерии, агранулоцитоз, специфическую тонзиллярную инфекцию (туберкулез и сифилис) и неизъязвляющиеся опухоли миндалин и окружающих тканей (злокачественная лимфома, лимфоэпителиальная опухоль, анапластический рак и лейкоз).
Дифференциальный диагноз включает также одонтогенную инфекцию, в частности перитонзиллярный абсцесс, связанный с ретенированным зубом мудрости, и аневризму внутренней сонной артерии (которую можно распознать по пульсации). Отсутствие острых локальных симптомов и лихорадки, а также длительное течение говорят об ошибочности диагноза перитонзиллярного абсцесса.
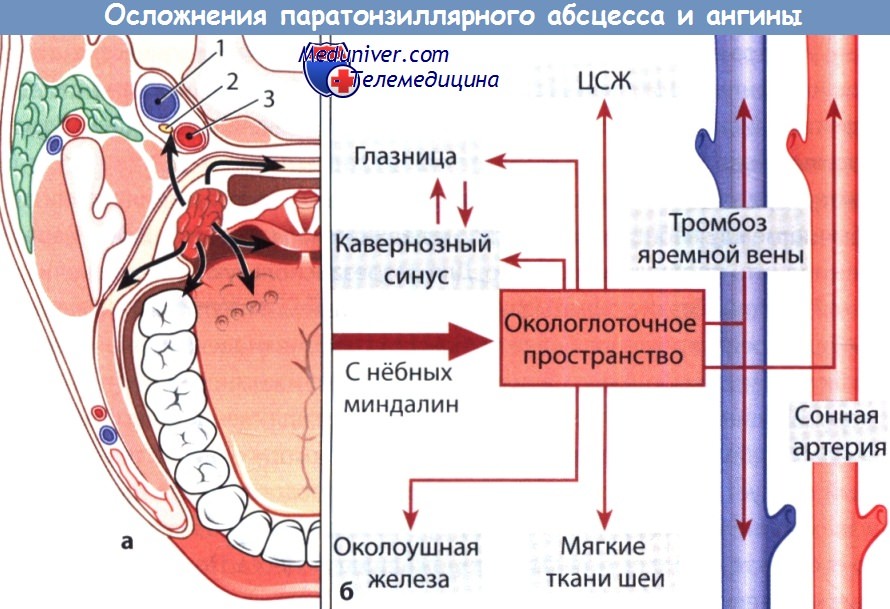
а Распространение воспалительного процесса на соседние ткани: 1 — внутренняя яремная вена; 2 — блуждающий нерв; 3 — внутренняя сонная артерия.
б Дальнейшие пути распространения тонзиллогенной инфекции.
д) Лечение перитонзиллярного абсцесса:
— Лечение без операции (консервативное). Назначают высокие дозы антибиотиков, например пенициллин или цефалоспорин и др., так как для предотвращения образования перитонзиллярного абсцесса на ранней стадии, когда инфильтрат еще не абсцедировал, необходим по крайней мере недельный курс антибиотикотерапии. Рекомендуются также анальгетики, жидкая холодная пища, пузырь со льдом на область шеи и полоскания горла.
— Операция при перитонзиллярном абсцессе:
1. Тонзиллэктомия. Операцию выполняют под эндотрахеальным наркозом. Она показана всем больным, особенно при рецидивирующем перитонзиллярном абсцессе, если нет серьезных противопоказаний. Тонзиллэктомия предотвращает рецидивы, позволяет ограничиться одним курсом антибио-тикотерапии и сэкономить время.
2. Дренирование абсцесса осуществляют через 3-4 дня после тозиллэктомии под наркозом.
Принципы дренирования абсцесса. Операцию начинают с тщательной местной анестезии 1% раствором местного анестетика, например лидокаина (Ксилокаин), сначала поверхностной, а затем инфильтрационной, с добавлением к раствору анестетика эпинефрина из расчета 1:200 000. После инфильтрации тканей выжидают примерно 5 мин для достижения обезболивающего эффекта и лишь после этого выполняют разрез. Выполнение операции под наркозом более предпочтительно.
Выполнение разреза. Разрез выполняют в месте наибольшего выбухания тканей в области абсцесса, обычно между нёбным язычком и 2-м верхним моляром. Перед разрезом можно выполнить пробную аспирацию. Для разреза используют остроконечный скальпель с длинной ручкой. Лезвие обматывают лейкопластырем, отступив 1,5-2,0 см от острия для предотвращения более глубокого его проникновения в ткани и повреждения сосудов шеи.
Разрез выполняют параллельно краю ветви нижней челюсти, но так, чтобы он не слишком заходил кнаружи, так как это чревато повреждением яремной вены и сонной артерии. Если диагноз поставлен правильно, при надрезе тканей выделяется гной, который следует удалить с помощью отсоса для предотвращения аспирации в трахею. После эвакуации гноя расширяют разрез кровоостанавливающим зажимом, раздвигая бранши, что способствует более полному опорожнению абсцесса. Полость абсцесса следует опорожнять ежедневно, пока не прекратится выделение гноя.
P.S. Разрез следует выполнить лишь при «созревшем» абсцессе, т.е. когда появляется флуктуация.
Для профилактики рецидива абсцесса выполняют отсроченную тонзиллэктомию.
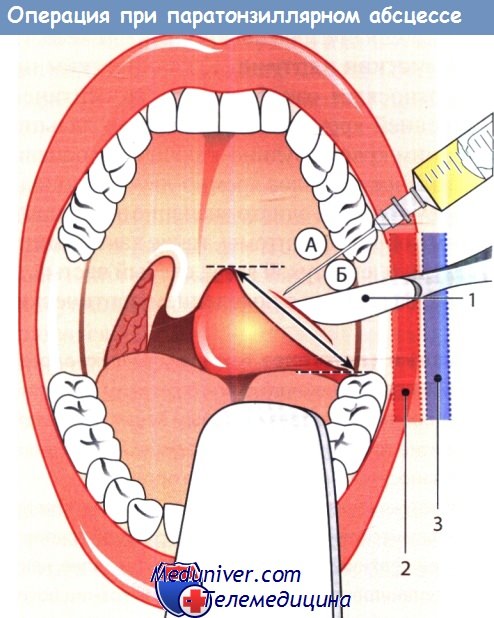
1 — скальпель с защищенным лезвием; 2 — внутренняя сонная артерия; 3 — внутренняя яремная вена.
Перед вскрытием абсцесса (Б) его пунктируют и аспирируют содержимое (А).
Разрез производят вдоль линии, соединяющей последний моляр и нёбный язычок.
е) Течение и прогноз. Для купирования воспалительного процесса и профилактики абсцесса следует своевременно назначить антибиотикотерапию. При перитонзиллярном абсцессе возможно также спонтанное вскрытие абсцесса и излечение. Однако сильная боль и нарушение глотания обычно заставляют выполнить разрез и дренировать абсцесс. Если после вскрытия абсцесса не выполнить тонзиллэктомию, вероятность формирования рецидивного абсцесса в рубцовой ткани, оставшейся после заживления, высока.
ж) Осложнения и связанный с ними риск перитонзиллярного абсцесса для жизни. К осложнениям перитонзиллярного абсцесса относится распространение воспалительного процесса и отека на вход в гортань с развитием обструкции дыхательных путей и асфиксии. Абсцесс может прорваться также в окологлоточное пространство. Распространение воспалительного процесса возможно:
• в нисходящем направлении на область шеи;
• в окологлоточное пространство с развитием окологлоточного абсцесса;
• в восходящем направлении на область глазницы и в полость черепа с развитием менингита, тромбоза пещеристого синуса и абсцесса мозга;
• на внутреннюю яремную вену с развитием ее тромбоза;
• на сонную артерию и ее ветви (редко), что чревато развитием аррозионного кровотечения;
• на околоушную железу с развитием гнойного паротита.
источник
Здравствуйте уважаемые читатели и гости блога о лор заболеваниях!
Сегодняшняя статья посвящена местным осложнениям гнойной ангины – паратонзиллиту и паратонзиллярному абсцессу. Как вы понимаете, осложнения любой болезни, будь то обычное ОРВИ, бронхит или ангина, всегда очень непредсказуемо и опасно в плане дальнейшего исхода болезни, а также вызывает у многих врачей затруднения в плане правильной тактики лечения. С осложнениями болезни всегда намного сложнее справиться, чем с самим заболеваниям и это факт!
- Что такое паратонзиллит?
- Что такое паратонзиллярный абсцесс?
-
- Симптомы
- Адекватное лечение паратонзиллита и паратонзиллярного абсцесса
- Меры профилактики
Поскольку ангина достаточно распространенное заболевание и во многих случаях больные занимаются самолечением, ограничиваются только различными спреями в горло, а также полосканиями, сегодня я хочу рассказать таким людям насколько это опасно, и чем на самом деле грозит неадекватное лечение ангины.
Паратонзиллярный абсцесс фото
Паратонзиллит – это острый воспалительный процесс паратонзиллярной клетчатки (ткань, которая находится вокруг небных миндалин). В результате неадекватного лечения гнойной ангины, или по другим причинам, воспалительный процесс с небных миндалин распространяется на окружающие ее ткани и вызывает их воспаление.
Обычно проходит несколько дней после ангины, больной даже может чувствовать некоторое облегчение, но потом опять внезапно повышается температура тела до достаточно высоких цифр (38-39) градусов за Цельсием, он ощущает резкую боль в горле при глотании. Часто боль локализуется только с одной стороны. В дальнейшем возможны два исхода ситуации, или это воспаление уходит самостоятельно под влиянием лечения, или через 3-4 дня образовывается так называемый паратонзиллярный абсцесс.
Паратонзиллярный абсцесс – это острый воспалительный процесс паратонзиллярной клетчатки, только уже со сформировавшимся гнойником в тканях, окружающих небную миндалину.
Итак по сути, паратонзиллит и паратонзиллярный абсцесс это один и тот же процесс только в разных стадиях заболевания.
Чем же так страшен паратонзиллярный абсцесс?
В первую очередь распространением гнойного содержимого в близлежащие пространства шеи, с развитием очень серьезных осложнений, таких как флегмона шеи, флегмона парафарингеального пространства, медиастинит, сепсис. А это, поверьте уже очень серьезно.
Из основных симптомов паратонзиллярного абсцесса следует отметить:
- Сильную боль в горле , в большинстве случаев только с одной стороны;
- Повышение температуры тела до 38 – 39 градусов за Цельсием;
- Тризм жевательной мускулатуры (затруднение или невозможность в полном объеме открыть рот);
Не занимайтесь самолечением, это опасно!
Даже не пытайтесь вылечить паратонзиллярный абсцесс самостоятельно. Те методы, которые обычно применяют для лечения ангины, при таком заболевании совершенно не эффективны. Паратонзиллит или паратонзиллярный абсцесс нужно интенсивно лечить в стационарных условиях под наблюдением ЛОР врача .
Так если паратонзиллит лечат консервативно (интенсивное лечение с применением достаточно сильных антибиотиков в виде инъекций или капельниц, а также противоотечных препаратов), то лечение паратонзиллярного абсцесса исключительно хирургическое! Поскольку в данном случае, мы уже имеем дело со сформировавшимся гнойником, его необходимо вскрывать. Естественно после вскрытия гнойника больному также назначают массивную антибактериальную, противовоспалительную и противоотечную терапию. Важно во время лечения провести дифдиагностику с дифтерией, также достаточно опасным заболеванием.
- Для эффективной профилактики паратонзиллита и паратонзиллярного абсцесса необходимо адекватное лечение основного заболевания, в данном случае я имею ввиду ангину.
- Очень часто данные осложнения возникают уже при наличии у больного хронического тонзиллита, то есть хронического очага инфекции. О лечении хронического тонзиллита я писал в предыдущей статье блога.
Имейте ввиду что больным, у которых в анамнезе уже был паратонзиллярный абсцесс ЛОР врачи рекомендуют удалять миндалины, поскольку они уже адекватно не выполняют свою функцию. С таким решением я вполне согласен, поскольку по статистике и из личного опыта, эти осложнения повторяются уже через 3 – 4 месяца.
На заметку: у меня был больной, у которого на протяжении последних 2 – 3 лет было 9 паратонзиллярных абсцессов! Представьте, как долго он отказывался от операции тонзилэктомии и сколько ему пришлось терпеть хирургических вмешательств. Он был как “живой учебник” и “практическое пособие” для молодых ЛОР врачей. ?
Видео: Как предостеречь осложнения ангины?
Вам понравилась статья?
Тогда поделитесь ею с друзьями в социальных сетях и твиттере, буду вам благодарен. Подписывайтесь на новые статьи блога , чтобы не пропустить новые интересные статьи! Также если у вас возникли вопросы, задавайте их в комментариях, с удовольствием отвечу.
Уважаемые читатели!
Вы сможете записаться на консультацию и прием ко мне лично. Контактные телефоны находятся на странице записи на прием. А я желаю вам не стать “живым учебником” для студентов и интернов ? и крепкого Вам здоровья!
Здраствуйте. Судя по симтомам у меня паратонзиллярный абсцесс. Я на отдыхе за границей. К врачу пойти не могу. Не могу посмотреть за языком белые палочки на миндалинах. Может быть они там есть а может и нет — больно.
Полторы недели ранее.
Одним прекрасным днем воспалился лимф-узел(правый). На следущей день, на ночной рыбалке, поднялась температура и била слабая лихорадка. На следущий день все спокойно, как и в последущее пять дней. Лишь слегка болело горло. К концу недели боль начала усиливаться и глотать стало затруднительно. К концу дня, после стакана холодного пива, перед сном, поднялась такая хорошая температура и начала обильно тегти вязкая, прозрачная слизь. Принял «Цитропак-Дарниця» и лег спать. На следущий день боль усилилась, воспалилась одна стенка, которая раскрывает рот, слизь начала выходить из всей полости рта, а температура повысилась в конце дня до 39.6, — что смертельно для микробов, но они не умерли. Ополаскивал я горло Флуцинаром и Фурасилом. Купил «Стрепсилс» и спрей «Каметон-Здоровье», что мало помогли на третий день. На третий день начал принимать антибиотик «Линкомицина Гидрохлорид» и продавец посоветовал «Диазолин-Дарница» Очень помог настой для полоскания из Аира Корневища. При полоскании боли вообще не было. На второй день активной болезни я высмаркал и сплюнул примерно 300-400 грамм, а на третий день 400-500. Так же на третий день я почувствовал боль в правом ухе, чуть ниже мочки уха. Полоскал горло очень часто — раз в двадцать, двадцать пять минут. И к концу третего дня интенсивность выделения вязкой жидкости упало, а температура снизилась до 37. Правда запачкать подушку перед сном, все же приходиться. Боли почти нет — только при глотании незначительная и время от времени «стреляет» ухо. Через четыре дня я буду уже дома. Хватит ли мне времени принимать эти препараты? Ангина первый раз, мне 18 лет, слегка полноват. Последний раз серьезно болел три или четыре года назад. Была полтора недельная простуда. До этого времени болел незначительно: раз в год бывало поднималась температура на день-два.
П.С. Вы говорили, что ангина и другие симптомы не могут идти параллельно. Но как же Ухо и Насморк? Заранее спасибо!
У вас скорее всего острая катаральная, или фоликулярная ангина. Наверняка сказать тяжело, нужен осмотр. Что касается ангины и насморка, да действительно эти симптомы в 99% случаев не сочетаются, но бывают и исключения..
На счет пива или газировки, думаю не стоит этого делать..
Здраствуйте! У меня одностороння боль справа в горле, очень больно глотать, тянет шею, лимфоузлы вроде не увеличены, температуры нет, есть в анамнезе хрон тонзилит с обострениями раз 2 месяца. Еще сейчас справа же провожу лечение 7ки нижней периодонтит, стоматолог говорит это не связано, горлр не от этого болит. болит возле уха и шея тянет по проекции лимфоузлов, немного отдает все и на левую сторону. При глотании в ухе слышу- клац, клац, клац. Смазываю горло маслом хлорофилипта и раствором гюголя, какпаю в нос масляный раствор оооочень печет горло. И еще у меня какое-то странное голр, над правой миндалиной, чуть выше из-за дуки выглядывает как маленькая миндалина ,лакун в ней нет, но видно что она вся нафарширована изнутри типа прыщами, сейчас все там очень восполено, не могу даже много говорить.Болит голова справа в теменной области. На что это похоже? И что мне делать. Антибиотик пила 2 нед назад, лор прописала потму что у меня сильно болело горло, стрептгокок был 10в 4 степени, гноя и пробок не было. Извините за сумбурность. =)
Да уж, сумбурно, это точно, эли прочитал и понял все до конца. По видимому у вас все той же хронический тонзиллит с казеозными пробками в миндалинах. Нужно полечить его промываниями и т. д., приблизительно так же как я описал в статье про хр. тонзиллит
Спасибо за быстрый ответ, я тоже хотела попромывать горло, сделали 3 промывания, врач отменила, грит нет там пробок, мыть нечего, а горло ооочень сильно болит, и правая миндалина больше левой, и чувствительность сильно повышена, даже неприятно вдох делать, сразу справа горло дерет от воздуха и колет. У меня вопрос, это так бывает при хрон тонз, когда беспокоит только одна сторона горла? И еще , может ли инфекция от зуба нижнего влиять на гланду справа? Спасибо!
Да действительно такое бывает.. На счет зуба, также вполне вероятно
Полторы недели назад вскрыли паротонзиллярный абсцесс. Всё было нормально. Через несколько дней после вскрытия опять заболело горло. не так сильно, но боль есть, температуры нет. Что это может быть?
После вскрития абсцеса повторно может скапливаться гной. Обратитесь к врачу за консультацией и для осмотра
Спасибо. Завтра пойду к врачу. Скажите, а если и правда повторно скопился гной. Будут вскрывать повторно или антибиотиками можно будет обойтись?
Для того, чтобы дать ответ на ваш вопрос, мне необходимо осмотреть горло. Но чаще всего требуется повторное вскрытие гнойника..
Была в четверг у своего врача. Сказал,что я опять инфекцию подцепила. Прописал таблетки и сказал полоскать горло. А в понедельник(завтра) опять на приём. Сегодня воскресенье я уже вижу,что опять назревает абсцесс. А к врачу смогу попасть только завтра утром. А гнойник может вскрыться сам? На какой день это может произойти?
Кристина, ждать пока гнойник вскроется сам однозначно не стоит
Здравствуйте! Скажите пожалуйста, после вскрытия паратонзиального абсцесса, на второй день нужно идти к врачу для каких либо процедур.
Нужно..Необходимо произвести разведение краев раны, для оттока гноя..
здраствуйте , у меня одна мендалина левая увеличелась,и взади нее очень большой белый налет,больно глотать,была температура37,сейчас нету.Это что может быть? и скажите пожалуйста можно соком свекольным полоскать
Доктор, я-ваша коллега. У вас такая безграмотная речь,в том числе медицинская терминология. Вы об этом знаете? Вы позорите нашу профессию, за вас стыдно. Где вы учились? И учились ли вообще?
Здравствуйте Екатерина.
Вас никто не заставляет читать мои статьи. Что касается терминологии, то я нарошно старался ее использовать как можно меньше в тексте для того, чтобы читателю без медицинского образования было проще усвоить суть.
Доктор У меня уже 5 лет хронический тонзилит с гнойниками, короткие периоды ремиссии и опять рецидив, я перебробовала всевозможные лекарства но после нескольких применений нужно уже другое средство, гной иногда даже через нос выходит, вырезать миндалины не хочется если еще какие нибудь способы лечения?
Сказать,что это кошмар-это не сказать ничего.Боль ужасная.Мне вскрывали 4 раза.Мне врач сказал,что если бы я днем не пришла в больницу,то ночью бы умерла.Чтобы попасть к ЛОРу,пришлось в очереди просидеть 4 часа в таком состоянии.Люди,лечитесь вовремя.
Здравствуйте.У меня тянет с правой стороны шеи, немного отдает в ключицу, першение в горле, неб не розовый а пожелтевший. Лечила воспаление горла, но это осталось после лечения. Что это.
Доктор, скажите можно ли с помощью полосканий и инъекций биццилина 3 прекратить образование абсцесса без хирургического вмешательства? Или этот процесс необратим, даже на начальной стадии? Ангины не было как таковой, температуры нет. Состояние односторонней боли при глотании, воспаление лимфоузлов и тянущая боль в ухе начались уже на второй день.
Вскрытие абсцесса было последний раз в 2007 году без рецидивов .
У меня после ангины очень болит левая сторона шеи,в горле слева опухоль на половину горла,голоса нет,ни пить ни есть не могу,что это может быть?
Здравствуйте. У меня вскрылся абсцесс. Врач сказала продолжать пить антибиотики, полоскать. Обязательно ли нужна операция?
Доброго дня!В понедельник выписали с Больницы,где лежала неделю после вскрытия абсцесса,вчера заболела моя дочь-t38.2,приступы кашля,малышку лечу,сегодня у меня t 37.4,горло где то в далеке вроде как начинает болеть,,до понедельника ещё полтора дня,боюсь абсцесса очередного и т.п,что делать?
источник