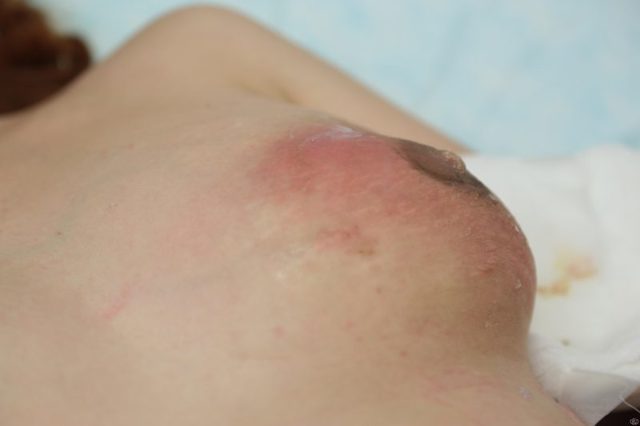
Кто сталкивался с этой бякой. Давайте поговорим. как и у кого лечились.
у меня нелактационный мастит дошел до чуть ли не последней стадии. острый гнойный нелактационный мастит. 2 дня назад ночью пришлось в срочном порядке ехать в шестую вскрывать. вот сейчас сижу с «дыркой» в груди — смешно и больно=( перевязки — это ужас какой-то, я когда вскрывали не пискнула, а тут дуриком ору. Но суть проблемы то не решена=( надо лечить причину. До этого пропила 2 курса АБ — результата не было=(
Мил у меня у подруги было такое,у нее были гормоны не в порядке,и доча когда она ее кормила заразила стафилококом, ей врач сказал это следствия заражения
У меня лактационный был раз 8-просифонивало гдето на ветерке. Но это другое-
Снижение иммунитета и ли гормональный сбой основные причины,в результате травм.и что воспалению в молочной железе у многих пациенток непосредственно предшествуют респираторные вирусные инфекции, местное или общее переохлаждение, предменструальный период.вообщем одно скажу запускать нельзя-надо усиленно заниматься сейчас-чтобы в хроническую форму не перешло.к сожелению я не маммолог.
Мила поправляйся.
Спасибо.
вооот, у меня началось после поездки в кино — одела кожаную куртку, т.к. на машине, и решили прогуляться — естественно заболела. куда я только не обращалась, в меди-клиник мне поставили «листовидную фиброаденому», отправили в онкологию, в онкологии «мастит», отправили в 6ую, в 6ой — что мастит не гной лечитесь у своего врача по месту жительства — лечилась — толку ноль, теперь мой врач мне перевязки и делает.
Милочка, выздоравливай!! Очень сочувствую, был обычный, но дело тоже чуть не дошло до хирур.вмешательства. Температура под 40 была. Мил, а новые застои не образуются? Я спасалась капустными листами, может кому-то смешно покажется, но помогло. Прикладывала к груди каждый час новые, предварительно слегка отбив их. Примочки с мазью Левомеколь. Врач маммолог еще советовал походить на ультразвук. Ну и конечно постоянно руками сцеживать молоко, первую ночь, когда это произошло, сидела 5 часов по капли выходило вместе с гноем. Еще раз — выздоравливай.
Спасибо. я и капусту и мази — и на ультразвук ходила. в общем в моем случае надо было сразу резать. Застой то новый не образуется. я ведь не кормлю. Но теперь на будущее буду знать, что после отмены кормления — проверить полностью грудь у врача.
Мил, выздоравливай! А антибиотики ты какие пила?! Может там действительно стафилококк? Вот я после мастита кормила, а через несколько месяцев у ребенка было повышено допустимое кол-во стафилококка.
Сначала Цифран, потом амоксиклав. Сейчас опять Цифран. вот вчера на перевязке уже гноя нет — надеюсь скоро заживёт. Про стафилококк — надо провериться.
Мила, выздоравливай! У меня тоже был обычный застой, знаю как это больно(( скорейшего тебе выздоровления!
Девочки, вот сейчас могу написать. Мучения мои 4хмесячные почти закончились. Началось в ноябре. в конце декабря мне вскрыли первый гнойник на груди, адские перевязки с чистками (не ложилась в больницу). 13 января иду на прием к Керженову+узи — отправляет опять в гнойную вскрывать (опять мучительные перевязи) — но опять не ложусь в больницу. В конце января опять узи — опять гнойники, но не воспаленные — прокололи курс антибиотиков+капельницы каждый день (на стационаре). Вчера опять на УЗИ — скакала вчера от радости — грудь чистая.
Неужели закончился кошмар.
Хочу сразу подсказать, если, не дай Бог, такое будет -не отказывайтесь от больницы — да, она ужасная (гнойная в 6ой) — но если бы сразу легла — давно бы все прошло.
Итог моего лечения: 3 врача в онкологии, 2 хирурга по месту жительства, 2 мамолога в платной, 2 гнойных хирурга в 6ой городской, 5 курсов АБ, нервов у всей семьи потрачено немерено, про деньги вообще молчу.
БЕРЕГИТЕ СЕБЯ.
Вот вспомнила про мою тему. Оказывается в феврале не все закончилось, после было 2 операции. Сейчас прохожу лечение в Питере — блин, врачи с нашими «небо и земля». Все рассказывают, все показывают, моментально все-все анализы взяли — выявили причину (гормоны, а не простуда как мне ставили в Пензе), неделю уколов уже прошла. Мои рубцы еще 2 недели назад меня пугали (были сине-черными) — сейчас уже розовеют. Месяц назад стал назревать еще 1 свищ — появилась «ямка» — сейчас все в норме.
источник
Гнойный мастит — наиболее тяжелое и неприятное для женщин заболевание. Самой тяжелой из его форм — нелактационному гнойному маститу — мы уделим сегодня особое внимание, поскольку здоровье женщины — главное условие здоровья и процветания нации.
Обычно развитию нелактационного мастита подвержены женщины от 15 до 60-летнего возраста. В указанные возрастные рамки данная форма мастита, в противовес лактационному, проявляет себя отнюдь не бурно, да и септические осложнения практически не встречаются. В противовес этому женщинам, заболевшим в упомянутый возрастной период, приходится учиться сосуществовать с маститом долгие годы, потому как он нередко переходит в хронически рецидивирующую форму. Однако нелактационный мастит может поражать не только женщин, но и мужчин, и младенцев обоих полов.
Так уж вышло, что чаще всего нелактационный гнойный мастит развивается тогда, когда в женском организме нарушается гормональный фон или снижается иммунный ответ на инфекционные агенты. Обычно к таким периодам можно отнести следующие:
1. Массивным снижением уровня эстрогенов, а вместе с тем и существенной супрессией иммунной защиты, проявляет себя период постклимактерии.
2. Период полового созревания подростка с его неустойчивым гормональным фоном также становится мощнейшим стрессом для формирующегося организма, что создает благодатную почву для развития столь нежеланной болезни. Помимо этого, стоит отметить, что нелактационный мастит поражает не только девочек, но и мальчиков в период пубертата.
3. Нельзя не отметить случаи инфицирования ран после проведенных на молочной железе операций, к примеру, после постановки имплантата или удаления фиброзно-кистозных разрастаний, при травмах молочной железы, которые сопровождались сдавливанием ее тканей.
4. Даже самые невидимые глазу травмы кожи молочных желез или сосков могут способствовать проникновению инфекции и развитию нелактационного мастита.
Рассматриваемое нами заболевание обычно протекает в двух формах – острой и хронической. Острый нелактационный мастит без своевременного обращения в больницу и проведения адекватной терапии из катаральной (инфильтративной) формы довольно стремительно и сравнительно незаметно для женщины может трансформироваться в гнойный нелактационный мастит с крайне тяжелым течением, когда без госпитализации в стационар обойтись уже невозможно, да и до генерализации процесса остаются считаные дни, а то и часы.
Куда реже женщинам приходится сталкиваться с хроническим нелактационным маститом, который обычно развивается в том случае, когда острый мастит оставляют недолеченным, сочтя первые признаки улучшения аргументацией для прекращения приема назначенных врачом лекарственных средств и процедур. В таких случаях рецидив мастита становится постоянным спутником женщины, проявляя себя при малейших гормональных сбоях, после переохлаждений, стрессов или же при общем ослаблении защитных сил организма.
В инфильтративную стадию в пораженной молочной железе формируется болезненное уплотнение без четких границ именуемое инфильтратом. При этом кожа над инфильтратом воспаленной отнюдь не выглядит, отека в указанной области нет, да и местная температура остается в пределах нормы. Температура тела остается повышенной, что обусловлено активным поступлением бактериальных продуктов в кровь из очагов лактостаза через поврежденные протоки молочной железы. Крайне важно, чтобы женщина обратилась за медицинской помощью к маммологу, гинекологу или хирургу при появлении первых же симптомов, не дожидаясь их прогрессии и перехода в гнойную форму. В катаральной стадии мастит лечится крайне успешно и не влечет за собой тяжелейших осложнений, как в случае нелактационного гнойного мастита.
В случае же отсутствия адекватного лечения уже через 5 дней стадия инфильтрации переходит в стадию деструкции, то есть разрушения. Воспалительный процесс становится гнойным, а молочная железа превращается в полное подобие губки, насквозь пропитанной гноем.
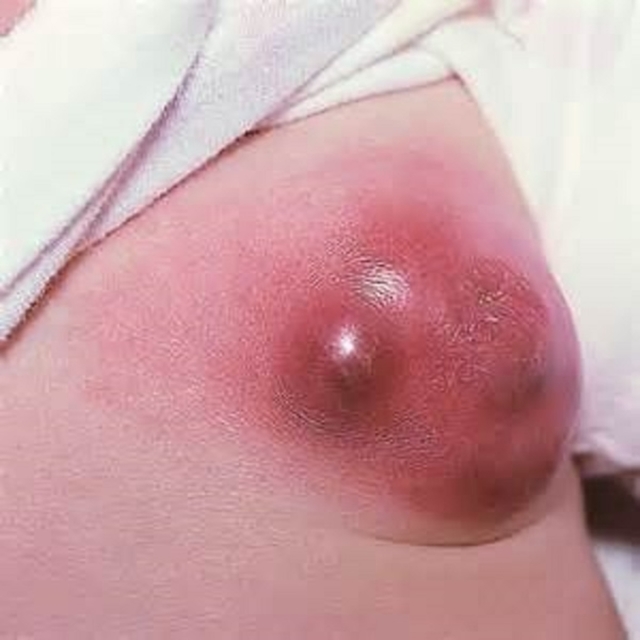
В деструктивную стадию, которая также известна как острый гнойный мастит, общее состояние женщины резко ухудшается, поскольку токсины из очага гнойного воспаления непрерывно поступают в кровь. Температура тела продолжает нарастать и обычно в данный период составляет 38-40 гр., а вместе с ней нарастают и общие симптомы интоксикации. Пораженная молочная железа увеличивается в размерах, становится напряженной. Кожа над зоной деструкции становится красной, подкожные вены расширяются. По мере нарастания боли она распространяется в область подмышки, поскольку регионарные лимфоузлы также довольно быстро вовлекаются в инфекционный процесс. Пациентке становится не до сна и пищи.
Существуют следующие его разновидности:
1. Мастит абсцедирующий, который характеризуется тем, что в пораженной молочной железе образуется большое количество абсцессов – полостей, которые заполнены гноем. Обычно при этом в области инфильтрата можно пропальпировать размягчение или же почувствовать под пальцами переливающуюся при прощупывании жидкость – положительный симптом флюктуации (в 99% случаев).
2. Мастит инфильтративно-абсцедирующий. Ему свойственно более тяжелое течение, чем предыдущего. Плотный инфильтрат состоит из множества мелких абсцессов самой разной величины и формы, поэтому симптом флюктуации положителен лишь у 5% больных. Занимает такой инфильтрат обычно не более двух квадрантов молочной железы.
3. Мастит флегмонозный. В данном случае молочная железа тотально увеличена и выражено отечна. Кожа пораженной груди выраженно красная (а местами и синюшно-красная), напряженная, со втянутым соском. Прощупывание железы чрезвычайно болезненно, симптом флюктуации положительный. У более чем половины пациенток гнойное поражение распространяется минимум на три квадранта.
4. Мастит гангренозный, как правило, сопровождается поражением кровеносных сосудов и активным тромбообразованием. Поскольку нормальное кровоснабжение молочной железы становится невозможным, развивается ее некроз. При этом железа значительно увеличена, на ее поверхности имеются участки омертвения тканей, пузыри, которые заполнены сукровицей, кожа становится синюшно-багровой. Воспаление охватывает всю молочную железу. В этот период состояние больных чрезвычайно тяжелое, сознание становится спутанным, нарастает тахикардия на фоне снижения артериального давления. В крови формируется отчетливая картина сепсиса. Разумеется, на данной стадии риск для жизни пациентки становится крайне велик.
Прямым показанием к оперативному вмешательству являются все деструктивные формы инфекционно-воспалительного процесса, гнойно-катаральный мастит, признаки которых были описаны нами выше.
В том случае, когда лекарственная терапия в течение двух дней не дает существенного улучшения, обычно судят о наличии гнойного процесса в молочной железе, что является самым прямым показанием к проведению оперативного вмешательства, которое производят исключительно в условиях стационара, обычно под общим внутривенным наркозом.
В процессе операции гнойник тщательно вскрывается, вычищается, все нежизнеспособные ткани иссекают и удаляют. Таким образом полностью устраняется гнойный мастит. Операция, как правило, женщинами переносится легко. После вмешательства в молочную железу обязательно устанавливают дренажи, чтобы капельно промывать рану и не давать бактериям даже крохотного шанса на активизацию. Капельное промывание раны проводят от 5 до 12 дней, что соответствует достижению пациенткой хорошего общего состояния и исчезновению из промывных вод фибрина, гноя и частичек некроза.
Также после операции проводят лекарственную терапию, которая направлена на то, чтобы как можно скорее и основательнее вывести из организма токсины и откорректировать те нарушения, которые развились на фоне гнойного процесса. Обязательно назначаются антибиотики (внутримышечно или внутривенно). Обычно это препараты цефалоспоринового ряда I, II или, в случае присоединения вторичной инфекции – III-IV поколения.
Лечение консервативное возможно только тогда, когда общее состояние больной сохраняется относительно удовлетворительным, заболевание длится не более трех суток, температура тела не превышает 37,5 гр., местных симптомов гнойного воспаления нет, боль в проекции инфильтрата умеренная, инфильтрат прощупывается не более чем в одной квадранте молочной железы, а в общем анализе крови не нарастает картина прогрессирующего воспаления.
Наиболее часто женщины обращаются за медицинской помощью на начальных стадиях мастита – серозной или инфильтративной, на которых возможно и вполне эффективно консервативное лечение. В первую очередь оно подразумевает под собой обеспечение покоя пораженной молочной железе, для чего женщинам рекомендуется менее активно двигаться, носить неплотный тканевой бюстгальтер или повязку, с помощью которых можно осуществить поддержку больной груди, но отнюдь не сдавливать ее, чтобы не провоцировать прогрессирование процесса. С целью воздействия на инфекционные агенты обязательно назначаются антибиотики («Цефалексин», «Цефиксим», «Левофлоксацин»), обычно их вводят внутримышечно, в дозах, не превышающих среднетерапевтическую. Помимо антибиотиков, с целью уменьшить воспаление и отек, проводят десенсибилизацию организма антигистаминными препаратами последних поколений, чтобы не вызывать у пациента сонливости и свести к минимуму побочные эффекты.
Помимо «тяжелой артиллерии», для стимуляции защитных сил организма назначают витамины группы В и витамин С. В том случае, если обратное развитие воспалительного процесса не заставляет себя ждать, через сутки добавляют терапию ультразвуком и УВЧ, что также стимулирует скорейшее рассасывание инфильтрата и восстановление естественных процессов в молочной железе.
Заботьтесь о себе, помните о таком коварном заболевании, как нелактационный гнойный мастит. Лечение может оказаться отнюдь не сложным, если начать его на самых ранних стадиях. Здоровья вам!
источник
Гнойный мастит: стадии развития воспалительного процесса, формы в зависимости от этиологического фактора возникновения заболевания, симптоматические признаки, консервативная и хирургическая методика лечения.
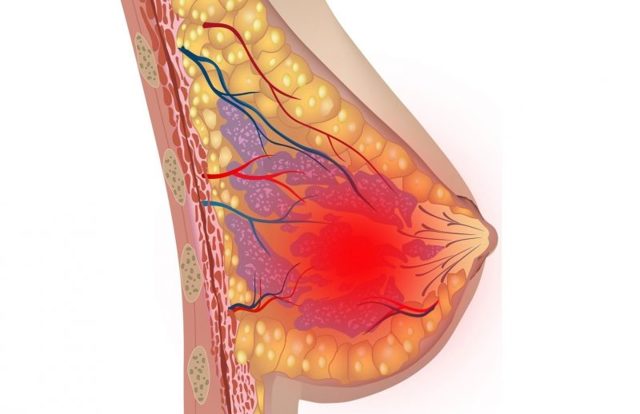
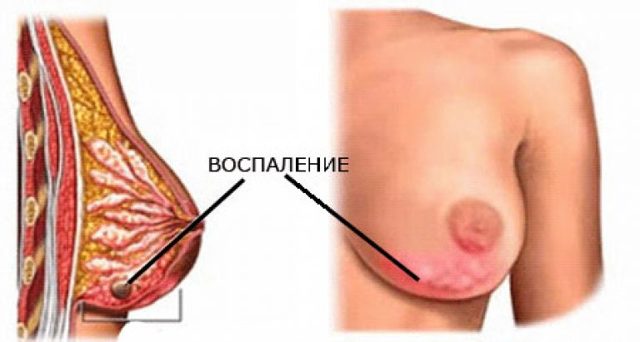
Гнойный мастит – это воспалительное заболевание, которое характеризуется гнойной инфильтрацией тканей молочной железы. Наиболее часто абсцесс развивается у женщин в период лактации при длительном или неправильном кормлении.
Острый гнойный мастит развивается вследствие инфицирования железистых протоков бактериальным возбудителем (наиболее распространенным является золотистый стафилококк). Заражение происходит при попадании стафилококка через трещины в ореоле и распространяется по устьям внутренних грудных протоков.
К провоцирующим факторам скопления гноя в молочной железе относятся:
- неправильное вскармливание ребенка грудью;
- скопление остатков молока в дольковых протоках молочной железы;
- неправильное проведение процесса сцеживания;
- образование трещин на сосках при кормлении или вследствие механической травмы;
- анатомические особенности строения молочной железы;
- длительный застой остатков молока в грудных протоках.
Помимо выше перечисленных этиологических факторов, также спровоцировать развитие заболевания могут оперативные вмешательства по поводу искусственной имплантации груди и доброкачественные онкологические процессы.
Воспалительный процесс со скоплением гноя в грудной железе прогрессирует постепенно, начинаясь с повышения общей температуры тела, локализованной болезненности в молочной железе.
В зависимости от стадии прогрессирования гнойный мастит подразделяется:
- Серозная стадия начинается с дискомфортных ощущений и повышения температуры тела. По истечении времени железа начинает увеличиваться с выраженной отечностью. Над местом локализации воспалительного очага формируется участок гиперемии. Во время проведения пальпации появляется болезненность слабой интенсивности разлитой локализации.
- Стадия инфильтрации. При инфильтрационном гнойном мастите симптомы такие же, как и при серозной форме, но при прощупывании определяется уплотнение железистой ткани, не имеющее четких границ.
- При развитии гнойной стадии присоединяются признаки общего интоксикационного синдрома в виде тошноты, рвоты, полного отсутствия аппетита и ухудшения общего самочувствия женщины. При проведении лабораторной диагностики изменяются показатели периферической крови, что свидетельствует о наличии воспалительного процесса. Изменяется характеристика болевого синдрома, боль приобретает разлитой характер с иррадиацией в область верхней конечности на стороне пораженной железы. При пальпации прощупывается четко ограниченное уплотнение, которое вызывает резкую боль при надавливании. На этой стадии заболевания гной в грудной железе продолжает накапливаться вследствие интенсивного размножения бактериального возбудителя.
- Флегмонозная стадия проявляется в виде нарастания симптомов интоксикации и повышения общей и местной температуры тела. Кожные покровы над участком абсцесса становятся синюшного оттенка с ярко выраженной отечностью. Отек мягких тканей настолько выраженный, что ореола втягивается внутрь железы.
- Гангренозная стадия – это крайне запущенное состояние, которое характеризуется появлением участка некроза железистых тканей с дальнейшим распространением патологического процесса.
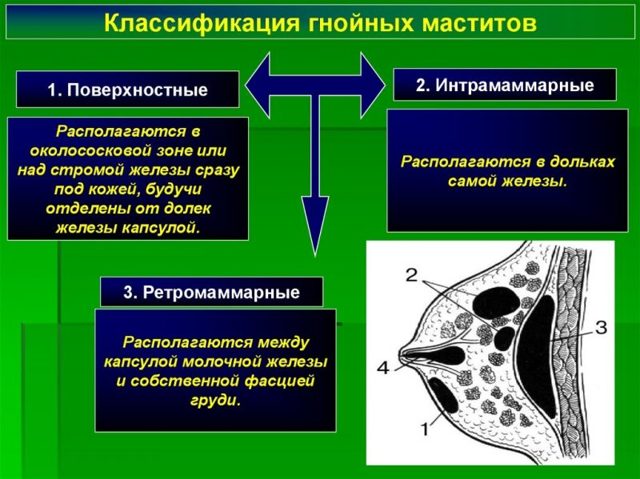
В зависимости от локализации воспалительного очага гнойный мастит подразделяется на такие виды:
- субареолярный;
- интрамаммарный;
- ретромаммарный;
- тотальный.
Проведение лечебных и профилактических мероприятий полностью зависит от того в какой форме протекает инфекционно-гнойный процесс. Каждая женщина должна самостоятельно проводить осмотр грудной железы и при малейших подозрениях обращаться за квалифицированной помощью.
На сегодняшний день в зависимости от этиологического фактора, гнойный мастит принято подразделять на три большие формы: лактационный, нелактационный и гнойный.
Лактационный мастит является наиболее распространенной формой абсцедирования в ткани молочной железы. Большой процент заболеваемости наблюдается у женщин, которые впервые родили ребенка и не до конца ознакомились с процедурой вскармливания ребенка. Непосредственной причиной скопления гноя является застой остатков молока в грудных протоках после неполноценного сцеживания.
К основным симптомам лактационного гнойного мастита относятся:
- боль распирающего характера без четкой локализации;
- область гиперемии над пораженным участком;
- увеличение объёма грудной железы;
- лихорадочный синдром.
Отличием не лактационной формы заболевания является то, что симптомы проявляются с менее выраженной интенсивностью или их полным отсутствием.
К основным предрасполагающим факторам развития гнойного процесса относятся:
- травматическое воздействие на область грудной железы;
- мастопатия;
- онкологические заболевания;
- инфекционные процессы специфического происхождения – туберкулез, микозы.
Хроническое протекание заболевания развивается в связи неправильным проведением лечебных мероприятий при остром протекании воспалительного заболевания. В периоде ремиссии женщина чувствуется себя хорошо, симптомы воспаления полностью отсутствуют, но при рецидиве заболевания клиника характеризуется острым воспалительным процессом.
Гнойный мастит не представляет затруднений в проведении диагностики. Для того чтобы поставить окончательный диагноз проводится лабораторная и инструментальная диагностика заболевания.
По результатам лабораторного исследования периферической крови судят о наличии воспалительного процесса в организме, на это указывает повышение скорости оседания эритроцитов и увеличение количества лейкоцитарных клеток.
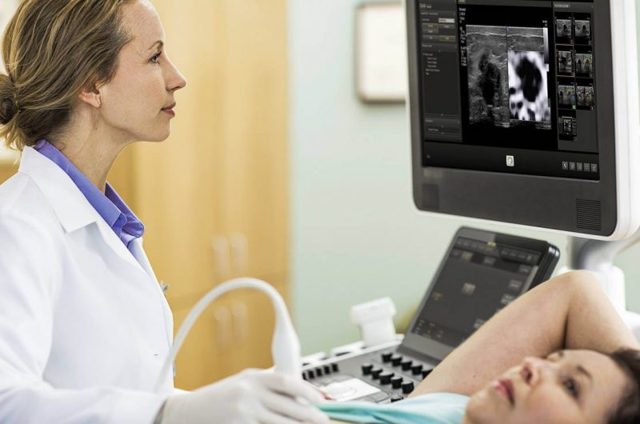
При проведении ультразвукового исследования молочной железы определяется количество скопившегося гноя и его точная локализация. Под контролем УЗИ проводится биопсия содержимого гнойника для определения видовой принадлежности бактериального возбудителя.
При гнойном мастите лечение должно быть своевременным и комплексным, включая хирургическую и консервативную терапию. Консервативная методика лечения без проведения оперативного вмешательства проводится только в том случае если заболевание находится в серозной стадии без скопления гноя в железистых протоках.
Консервативное лечение должно проводиться только в первые дни заболевания не позже пяти дней. Перед тем как начать лечение с помощью лекарственных препаратов необходимо обеспечить покой для грудной железы и регулярно проводить сцеживание молока.
К основным и широко используемым лекарственным препаратам относятся:
- окситоцин 0.5 мл в/в, для снижения выработки молока грудными железами;
- раствор платифилина 2% в/м или диклофенака 5 мл для купирования болевого синдрома;
- раствор трипсина или химотрипсина 10 мг в комбинации с новокаином 0.5% для ретроммамарной блокады;
- раствор цефтриаксона 1.0 на 10.0 натрия хлорида внутривенно струйно, с целью устранения бактериального возбудителя.
Для улучшения фармакокинетических свойств лекарственных препаратов и улучшения общей микроциркуляции в организме женщины используются физиотерапевтические процедуры, которые включают:
- воздействие ультразвукового излучения на место повреждения;
- фоноферез с добавлением ферментативных препаратов;
- воздействие рентгеновских лучей.
При полном отсутствии положительной динамики больной показано проведение оперативного вмешательства.
Хирургическая методика лечения гнойного заболевания считается наиболее быстрой и эффективной, это связано с массивным скоплением гноя в железистой ткани. При гнойном мастите операция может проводиться в виде пункционного прокола полости абсцесса с последующим отсасыванием гнойного содержимого.
При наличии множества гнойничков или абсцесса большого размера хирург производит несколько разрезов на протяжении воспалительного очага, выделяет гной из раны, промывает полость абсцесса антисептическими растворами и устанавливает пассивный дренаж для оттока остатков гноя.
Осложнения могут развиваться как в послеоперационный период, так и вследствие неправильного или неэффективного консервативного лечения.
К осложнениям гнойного мастита относятся:
- флегмона и гангрена железистых структур молочной железы;
- образование свища;
- повышенный риск рецидива заболевания вследствие послеоперационного рубцевания выводных протоков;
- анатомический дефект;
- общее заражение крови.
Профилактика воспалительных и гнойных заболеваний молочной железы подразумевает проведение таких мероприятий:
- Придерживаться правильного режима питания со специально подобранным суточным рационом.
- Проводить гигиенические мероприятия по уходу за молочной железой особенно в период лактации.
- Внимательно ознакомиться с правилами грудного вскармливания.
- Избегать травматического воздействия.
- После каждого кормления проводить механическое сцеживание молока.
Каждой женщине необходимо проводить самостоятельный осмотр молочных желез, проводить прощупывание молочных желез и региональных лимфатических узлов. Процедура самообследования проводится путем прощупывания грудных желез круговыми движениями. При обнаружении участка уплотнения или болезненности необходимо обратиться за медицинской помощью.
Мастит — это инфекционное воспаление молочной железы. Бывает серозным, инфильтративным, гнойным и абсцедирующим. В 95% случаев мастит протекает остро. В 90% случаев мастит встречается у женщин во время грудного вскармливания — лактационный мастит.
По статистике мастит развивается у 7% кормящих женщин; в 80% случаев заболевают первородящие из-за отсутствия опыта кормления и сцеживания. Мастит также встречается у новорожденных — грудница новорожденных.
Мастит груди вызывают бактерии, как правило, стафилококк, гораздо реже стрептококк и другие возбудители. Инфекция попадает в молочную железу через поврежденный сосок (чаще всего через трещину соска) и проникает внутрь железы через молочные ходы и лимфатические сосуды.
У кормящих матерей развитию мастита способствует продолжительное нарушение оттока молока (лактостаз) — при застое молока создаются благоприятные условия для размножения бактерий В месте скопления и размножения бактерий формируется инфильтрат, который может нагноиться.
Гнойный мастит в четверти случаев трансформируемся в абсцесс, флегмону и даже гангрену.
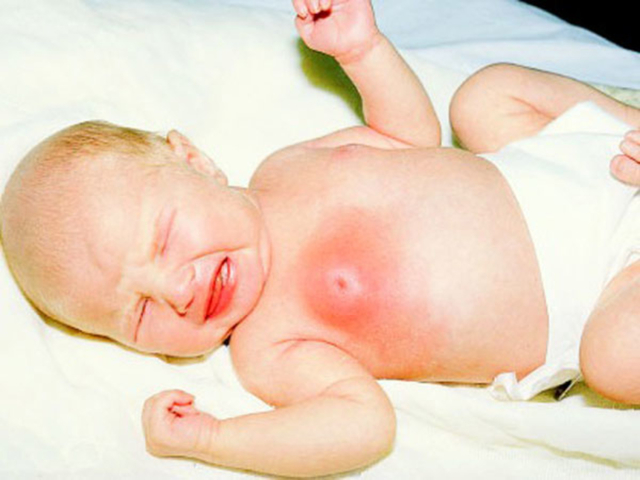
Грудницу новорожденных вызывают гормоны, стимулирующие выработку молока (лактогенные гормоны), которые попадают в организм младенца с молоком матери.
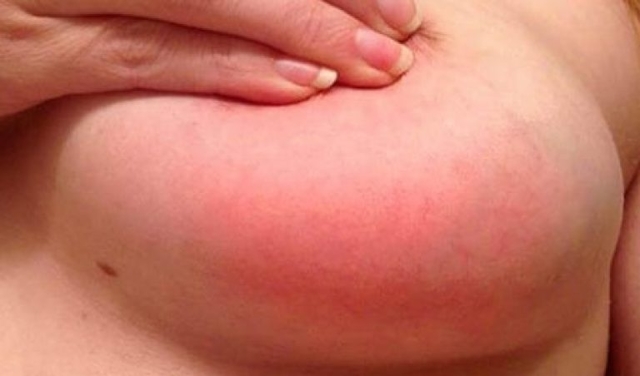
Симптомы мастита: болезненность, припухлость, уплотнение (нагрубание), молочной железы, чувство тяжести и распирания в месте болезни, местное повышение температуры, покраснение и уплотнение кожи над воспалением. При нагноении происходит размягчения воспалительного инфильтрата в молочной железе, появляются общие признаки интоксикации: повышение температуры тела, слабость, озноб.
Мастит диагностирует и лечит семейный врач, маммолог, хирург. В подавляющем большинстве случаев достаточно осмотра и ощупывания (пальпации) молочной железы. В сомнительных случаях назначают УЗИ и рентгенологическое исследование — маммографию.
Лечение мастита зависит от вызвавших его причин. У кормящих матерей на стадии формирования инфильтрата полезно прикладывать к груди холод между кормлениями.
При формировании инфильтрата и угрозе нагноения применяют антибиотики. При гнойном и абсцедирующем мастите требуется вскрытие очага.
Грудное вскармливание ребенка при гнойном мастите прекращают до полного очищения очага, чтобы исключить попадание гноя в организм ребенка.
Профилактика мастита сводится к правильному кормлению грудью. Следует помнить, что ребенка нужно кормить по его требованию, а не по часам. Нельзя искусственно ограничивать длительность кормлений, чтобы не провоцировать застой молока в груди.
При формировании застоя необходимо сцеживать молоко с помощью молокоотсоса. Во избежание трещин сосков требуется правильное прикладывание ребенка к груди — важно следить, чтобы ротик ребенка полностью захватывал сосок вместе с ареолой.
От женщины требуется соблюдать личную гигиену и ежедневно мыть грудь и соски (мыть соски с мылом перед кормлением нельзя).
При грудном вскармливании мастит возникает из-за:
- застоя молока вследствие ограничения частоты и длительности кормления;
- избыточной лактации, если женщина не сцеживает остатки молока с помощью молокоотсоса;
- вялого сосания ребенка, ринита у малыша, пр.;
- трещины соска по причине неправильного прикладывания ребенка к груди (ротик ребенка не захватывает весь сосок);
- несоблюдения женщиной правил личной гигиены;
- ослабленный организм кормящей мамы в результате сниженного иммунитета и хронических заболеваний (ангина, бронхит, фарингит, синусит, пневмония, цистит, пиелонефрит, хламидиоз, гонорея, уреаплазма, сифилис, коли-инфекция, пр.).
Мастит новорожденного (грудница новорожденного) возникает вследствие попадания лактогенных гормонов в организм младенца с молоком матери.
По характеру воспаления мастит бывает:
- серозный — характеризуется скоплением воспалительной негнойной жидкости;
- инфильтративный — в месте воспаления формируется уплотнение. Инфильтративный мастит — развитие серозного мастита;
- гнойный — серозное воспаление сменяется гнойным; инфильтрат в молочной железе размягчается;
- абсцедирующий мастит, флегмонозный мастит, гангренозный мастит — следствие прогрессирования гнойного мастита.
При серозном мастите пациентки жалуется на неприятные ощущения и боли в молочной железе, чувство тяжести и распирания.
При инфильтративном мастите молочная железа уплотняется (нагрубает); инфильтрат можно обнаружить при пальпации железы. Кормление и сцеживание болезненно.
При гнойном мастите инфильтрат размягчается; теперь при легком толчке молочной железы ощущается колебание жидкости (флуктуация). Кожа над местом воспаления краснеет и уплотняется; отмечается местное повышение температуры. Кормление и сцеживание резко болезненно. В молоке определяются примеси гноя и крови.
При абсцедирующем, флегмонозном и гангренозном мастите помимо вышеперечисленных клинических признаков появляются симптомы общей интоксикации: резкая слабость, лихорадка до 39-40 градусов, озноб, потливость, пр.
Грудница новорожденного бывает у младенцев обоих полов. Проявляется в виде набухания молочных желез и выделений из соска при надавливании. Как правило, грудница новорожденного самостоятельно проходит за 3-5 дней. При нагноении требуется оперативное вмешательство.
Мастит диагностирует семейный врач, маммолог, хирург. Врач осматривает и пальпирует грудь, выявляет уплотнение или флуктуацию в месте болезни.
В сомнительных ситуациях врач назначает УЗИ молочной железы и маммографию; крайне редко прибегают к пункции молочной железы (тонкоигольная биопсия под контролем УЗИ).
В общем анализе крови определяют повышенное содержание лейкоцитов со сдвигом лейкоцитарной формулы влево, ускоренное СОЭ, пр.
В первую очередь нормализуют отток молока, чтобы ликвидировать его застой — сцеживают молоко с помощью молокоотсоса или вручную. При резко увеличенной лактации, а также при локализации мастита непосредственно под соском назначают препараты, подавляющие выработку молока.
При серозном мастите рекомендуют средства народной медицины, в частности, прикладывание холода к груди между кормлениями (лед, завернутый в салфтку или холодные примочки). Также применяют компрессы из морской и поваренной соли. Рецепт простой: кипяченую воду остужают до 50 градусов; в 1 стакан воды добавляют 1 столовую ложку соли.
При прогрессировании мастита (трансформации серозного мастита в инфильтративный) и угрозе гнойного мастита назначают антибиотики широкого спектра действия. Антибактериальная терапия особенно актуальна при гнойном мастите и абсцедирующем мастите.
При гнойном и, тем более, абсцедирующем мастите ребенка отлучают от груди, поскольку попадание в его организм гноя и антибиотиков вместе с молоком матери вызывает дисбактериоз. Однако на этот счет существуют разные мнения — некоторые врачи считают, что при гнойном мастите кормить ребенка грудью можно. Следует обсудить вопрос кормления с лечащим врачом.
При гнойном и абсцедирующем мастите проводят хирургическое вмешательство — вскрывают и дренируют гнойник. При нарастании общей интоксикации (лихорадка, озноб, слабость, потливость, пр.) проводят внутривенные инфузии солевых растворов.
Как правило, серозный мастит проходит за 3-4 дня; инфильтративный — за одну неделю. При гнойном мастите возврат к кормлению ребенка возможен после очищения операционной раны.
- организуйте правильное грудное вскармливание: ребенок должен питаться по его желанию, а не по часам. Также не следует ограничивать длительность кормления;
- при избытке молока или при вялом сосании сцеживайте излишки молока с помощью молокоотсоса;
- для предупреждения трещин соска следите, чтобы ребенок полностью захватывал сосок ротиком вместе с ареолой;
- тщательно соблюдайте правила личной гигиены: мойте руки перед кормлением; ежедневно принимайте душ, ежедневно меняйте бюстгальтер; при необходимости используйте впитывающие прокладки. Увлажняйте соски и кожу груди кремами, например, Пуреланом. Мыть грудь мылом перед кормлением не следует.
- Покраснение снизу левой груди и боль при претрагиванее, высокая температура и озноб был сутки. Потом не было, но появился комок и при ручном сцеживание вместе с молоком выходит чуть желтковая и густая жидкость. Врачи не работают из за праздников. Чем спасаться? Ребенок на грудном вскармливании.
- Здравствуйте, ребенку 1 месяц. Ареола на одной груди очень твердая, при кормлении не становится мягкой. Подмышкой увеличенный лимфоузел. Температура в локтевом сгибе 37,4.
Воспаление молочных желез чаще возникает в первые 3 месяца после рождения. Однако и в последующее время вероятность мастита, хоть и несколько снижается, но все-таки представляет постоянную угрозу.
Как не пропустить первые симптомы мастита у кормящей матери, что делать и какое лечение может назначить врач? На все эти вопросы должна знать ответ каждая ответственная мать, желающая сохранить собственное здоровье и обезопасить своего малыша от негативного воздействия.
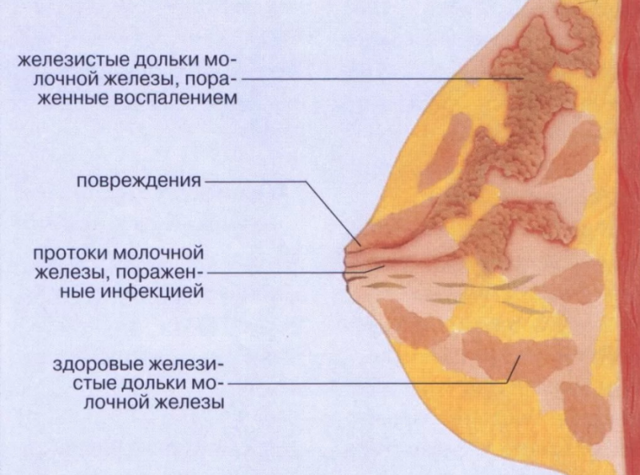
Заболевание мастит — это воспаление долек молочных желез вследствие попадания в млечные протоки инфекции (смотрите фото). Воспалительный процесс в груди кормящей женщины называется лактационным маститом. Процесс возникновения обусловлен двумя моментами: попаданием в железистые ткани инфекции и воздействие провоцирующего фактора.
Мастит при отсутствии своевременного лечения проходит несколько стадий со все более тяжелыми симптомами. Это заболевание — серьезная угроза здоровью женщины и может вызвать негативно отражается на ребенке, если его продолжают кормить больной грудью.
В 90% случаев воспалительную патологию вызывает золотистый стафилококк, Однако группа «виновных» в мастите микроорганизмов намного больше — в нее входят и стрептококки, и грибы, и даже кишечная палочка. Инфекция попадает в молочные железы из внешней среды, с током крови, по лимфатической системе.
Так как кровоснабжение груди достаточно развито у кормящей матери, нередко воспаление охватывает обширные участки молочной железы, захватывая сразу несколько ее долей. Причины возникновения мастита:
- Попадание инфекции через трещинки на сосках;
- Инфицирование бактериями, попавшими в железу с кровью или лимфой из очагов хронической инфекции — кариесных зубов, хронического тонзиллита, цистита и т. д.
Однако необходим и дополнительный стимул для развития инфекции в груди. И чаще всего, в 95% случаев, толчком к развитию лактационного мастита служит лактостаз, оставшийся без лечения на протяжении 3-4 дней.
К факторам, способствующим возникновению послеродового мастита, относят:
- первые роды — молочные железы и их млечные протоки недостаточно подготовлены к режиму грудного вскармливания;
- период отказа от грудного вскармливания;
- сниженный иммунитет — наблюдается практически у всех женщин в послеродовом периоде;
- переохлаждение;
- кистозные образования, опухоли груди;
- мастопатия в анамнезе;
- недостаточная гигиена молочных желез;
- все ситуации, провоцирующие лактостаз, — недостаточное опорожнение молочных долек, неправильная тактика грудного вскармливания, сдавление желез и т. д.
Стадии мастита
По своему развитию мастит — следующий этап нелеченного застоя молока в железах. При дальнейшем развитии воспаление проходит следующие стадии:
- серозная (неинфицированный мастит)— проявляется усугубившимися симптомами лактостаза, однако инфекция пока не размножается;
- инфильтративная — наступает спустя 1-2 дня, характеризуется формированием уплотнений, в диаметре достигающих 2-3 см;
- гнойная — бурное размножение инфекции, нагноение инфильтратов сопровождается сильнейшей интоксикацией и тяжелым состоянием женщины;
- абсцедирующая — формирование гнойных полостей.
Все фазы воспаления протекают стремительно с быстрым нарастанием тяжести симптомов.
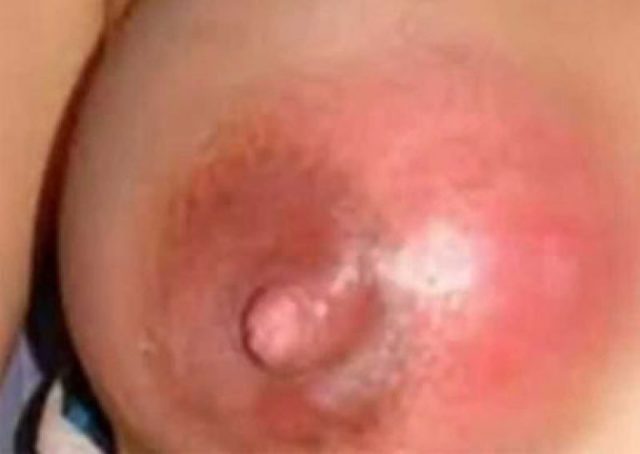
- Снижение лактации — очень важный признак, разделяющий лактостаз и начинающийся мастит;
- Боль в груди, не исчезающая после сцеживания;
- Температура от 38ºС, причем в подмышечной впадине на пораженной стороне несколько выше;
- Покраснение кожи.
Симптомы, характерные для инфильтративного мастита:
- Гриппозное состояние — озноб, мышечные боли, скачки температуры от 37-39ºС;
- Болезненные увеличенные подмышечные лимфоузлы;
- тяжесть в груди, ноющие боли;
- Четкое прощупывание зон уплотнения;
- Недостаточное отхождение молока даже при попытке сцеживания.
Лактационный мастит в гнойной стадии имеет следующие признаки:
- Выраженный отек пораженных тканей, постоянная сильная болезненность;
- Гипертермия до 40ºС, тяжелое лихорадочное состояние;
- Изменение кожи над пораженным участком — багровый или синюшный цвет;
- Сцеживаемое молоко имеет примесь гноя.
При обращении ко врачу могут выявиться следующие признаки воспаления:
- анализ крови — лейкоцитоз, высокое СОЭ (начиная с серозной стадии);
- УЗИ — фиксация гнойных полостей.
Радикальность лечебной тактики напрямую зависит от сроков обращения к гинекологу/маммологу и стадии развития воспаления. Если женщина вовремя заподозрила у себя мастит и обратилась в клинику в первые 2 суток, вероятнее всего ее лечение ограничится консервативными мерами.
Терапия мастита
- Жаропонижающие средства — Парацетамол безвреден для малыша (кормление на серозной стадии не прекращается);
- Спазмолитики — Но-шпа, при отказе от грудного вскармливания можно принимать более сильные обезболивающие средства;
- Улучшение оттока молока — Окситоцин каплями внутрь или в/м инъекции;
- Обработка трещин сосков Бепантеном, Перуланом;
- Антибиотики — при затяжном течении, курс до 10 дней с одновременным угнетением лактации.
Хирургическое лечение
Если на протяжении 2 дней антибиотикотерапии не наблюдается динамики, прибегают к хирургическому вмешательству. Нагноившиеся очаги иссекают с сохранением здоровых тканей, нередко возникает необходимость установки дренажа.
Объем хирургического вмешательства тем масштабнее, чем большая площадь повреждения молочной железы.
Стоит понимать, что самостоятельное лечение мастита дома чревато дальнейшим развитием воспаления и представляет угрозу и для матери, и для малыша.
Часто применяемые без назначения врача Амоксициллин, Пенициллин абсолютно не действуют на золотистый стафилококк. Эффективными препаратами при маститах считаются Ципрофлоксацин, Цефалексин, Амоксиклав.
Правила лечения мастита в домашних условиях:
- Не надейтесь вылечить затянувшийся мастит (отсутствие улучшение в первые 2-3 дня) без антибиотиков. Препараты назначает только лечащий врач.
- Регулярно проводится бережный массаж груди без излишнего усердствования и сдавления. Режим проведения — каждые 2 часа, даже в ночное время.
- Никакие домашние средства — прикладывание капустных листьев, примочки с медом и каланхоэ, компрессы с маслом — не смогут уничтожить развивающуюся в железах инфекцию. Народные рецепты могут лишь облегчить боль.
- Никаких тепловых процедур — прогреваний, спиртовых компрессов и т. д. Тепло лишь увеличит отек, а усиление кровообращения за счет согревания спровоцирует дальнейшее распространение инфекции.
Кормление грудью при мастите (в том числе и на пораженной стороне) продолжается на начальной стадии воспаления. В этот период необходимо максимально опорожнять молочные железы. После каждого кормления проводится сцеживание остатков и прикладывание холода на 15 мин.
Назначение антибиотиков — повод временно отлучить малыша от груди и перевести на вскармливание детскими смесями. Практически все антибиотики, поступающие в кровь, оказываются и в грудном молоке. Их попадание в организм малыша может вызвать непредсказуемую реакцию — от аллергической сыпи и дисбактериоза до шокового состояния.
Когда можно снова вернуться к грудному вскармливанию — определяет лечащий врач с учетом прогресса лечения и периода вывода антибактериальных препаратов из организма матери во избежание попадания к ребенку с молоком.
Во избежание заболевания маститом и его лечения кормящим матерям в послеродовом периоде следует соблюдать:
- Гигиена груди — мытье перед каждым кормлением и обтирание холщовым полотенцем для профилактики образования трещин.
- Исключение или, как минимум, своевременное устранение лактостаза — соответствующий режим кормления, правильное прикладывание новорожденного к груди.
- Исключение сдавлений и травм — несжимающий грудь бюстгальтер, сон на спине или боку.
- Полноценный сон, богатое витаминами питание, рациональный питьевой режим.
- Поддержка иммунитета — лечение хронических очагов инфекций.
- Избегание эмоциональны реакций на стрессовые ситуации.
Локальное скопление гноя в тканях грудной железы называется абсцессом.
Любая женщина, которая заботится о своем здоровье, должна знать об этом заболевании больше подробностей, несмотря на то, что встречается оно не слишком часто. Причиной возникновения абсцесса являются воспалительные процессы, происходящие в молочной железе, то есть, он считается вторичным проявлением недуга.
Обычно заболеванию способствует микробная инфекция, попавшая в молочную железу через сосок.
Это возможно при трещинах на околососковой зоне или на самом соске, которые нередко имеют место у женщины, только начавшей грудное вскармливание.
Такая ситуация наблюдается у молодых матерей, не имеющих опыта в кормлении грудью и чей сосок еще не успел приспособиться к постоянным внешним раздражителям.
Второй причиной микробного заражения медики называют застой молока в груди, когда ребенок не полностью ее отсасывает. И, наконец, занести инфекцию через трещины может сама женщина, пренебрегающая правилами личной гигиены.
Вероятность возникновения абсцесса лежит еще через:
- Воспаления (мастит и другие), играющие роль провоцирующего фактора.
- Обструкцию млечных каналов, приводящую к появлению кист и инфицированию. Как результат – абсцесс молочной железы.
Среди возбудителей заболевания лидирующие позиции занимают стафилококки и стрептококки. Встречается комбинированная атака кишечной палочки со стафилококковой инфекцией.
Абсцесс молочной железы в большинстве случаев начинается с повышения температуры тела.
Такие симптомы, как лихорадка, болезненность пораженной железы, становятся настолько выраженными, что это служит причиной для прекращения кормления ребенка грудью.
Уплотнение и отек близлежащих участков переходит в воспалительный процесс, охватывающий практически всю молочную железу. Краснота кожных покровов становится очень заметной, и под ними формируется гнойник.
Заболеванию свойственно протекать в нескольких формах патологического характера:
- Субареолярная (поверхностная) форма абсцесса. Гнойник образовывается в подкожной клетчатке околососковой зоны.
- Интрамаммарная форма. Абсцессу предшествует застойный мастит. Патологический процесс характеризуется формированием участков некроза, при тяжелом течении болезни гнойники прорываются наружу с вытеканием содержимого.
- Ретромаммарная форма. Гнойник появляется на заднем участке железы. Подобная ситуация также может закончиться самостоятельным прорывом.
Все перечисленные формы заболевания проходят на фоне повышенной температуры, которая снижается после вскрытия гнойника.
Обширные поражения или разрезы иногда чреваты сморщиванием в области рубца, какой-то части или всей грудной железы. Существует вероятность образования труднозаживаемых свищей, из которых может выделяться молоко или гной.
Учитывая характерные симптомы заболевания, диагностика абсцесса не связана со сложностями. Специалист без труда распознает недуг и назначает комплекс лечебных мероприятий. Иногда встречаются длительно протекающие или неподдающиеся традиционному лечению гнойники. Они требуют проведения особых мероприятий, позволяющих отличить абсцесс от доброкачественных опухолей или онкологии.
- Для правильного диагноза врач использует данные гистологического анализа, симптомов заболевания и лабораторные исследования.
- В анализе крови выявляется повышенное содержание лейкоцитов и ускоренная СОЭ, что говорит о наличии в организме воспалительного процесса.
- Бактериологический посев выделений из соска свидетельствует о присутствии патогенной микрофлоры.
- В анализе мочи обнаружена лейкоцитурия и повышенное содержание белка.
Прощупывая пораженный участок молочной железы, доктор обнаруживает выпуклое образование округлой формы с явным жидким содержимым. Больная грудь несколько увеличена в объеме, при пальпации резко болезненна.
При УЗИ обследовании молочной железы определяется гипоэхогенный очаг – причина заболевания. Благодаря современной аппаратуре, устанавливается точное расположение и размер абсцесса. Специалист имеет возможность взять контрольную пункцию из гнойника и провести ее исследование на наличие возбудителя.
Лечение острой формы заболевания заключается в хирургической операции, причем проводить ее нужно в срочном порядке. При не затягивании процедуры, неотлагательном вскрытии, очистке и последующем промывании раны через дренаж, гарантируется сбережение полноценной работы органа в будущем.
Кроме того, лечение патологии предусматривает назначение антибиотиков цефалоспоринового и фторхинолонового ряда. Хорошо проявили себя аминогликозиды (амикацин, тобрамицин, канамицин).
Терапия направлена на предотвращение повторного воспалительного процесса и избавление от маститов, кист, трещин сосков. Назначаются иммуномодуляторы и внутривенное введение дезинтоксикаторов.
Болевой синдром помогают снять болеутоляющие средства, отпускаемые в аптеке без рецепта врача (анальгин, нурофен и другие).
При лечении больной железы у кормящей женщины ее предупреждают о невозможности прикладывания к груди ребенка. Это связано с накоплением лекарств в грудном молоке, которые вредны для здоровья младенца.
После затухания острого процесса и нормализации температуры переходят к физиопроцедурам и лечебному массажу.
Для недопущения развития абсцесса молочной железы специалисты рекомендуют не забывать о правилах личной гигиены и следовать им с особой тщательностью. К таковым относятся:
- Мытье рук под струей теплой проточной воды с применением специальных моющих средств. Процедура проводится перед каждым кормлением ребенка и сцеживанием.
- Грудные железы ежедневно омываются теплой водой, при этом используется детское мыло, которым намыливается вся область груди, исключая околососочные зоны.
- Бюстгальтер необходимо каждый день менять на свеже постиранный.
- Устраивать молочным железам воздушные ванны, для чего оставлять их открытыми на некоторое время.
- Появившиеся трещины смазывать персиковым или облепиховым маслом, масляным раствором витамина А, мазью Бепантен или другими, которые предложит фармацевт в аптеке.
- Прокладки для груди у кормящих женщин нужно своевременно заменять на новые.
- Во избежание травмы сосков грудь у ребенка не отнимать насильно, а ждать, пока он сам ее не выпустит изо рта. Можно слегка потянуть грудь на себя и осторожно, помогая себе пальцем, приоткрыть малышу ротик и вытянуть грудь.
- Чтобы молоко не застаивалось в молочных железах, его нужно систематически сцеживать в специально отведенную посуду. Руки при этом должны быть тщательно вымыты.
- Переохлаждения и травмы груди могут стать причиной возникновения абсцесса. Необходимо следить за своим здоровьем и стараться предотвращать подобные неприятности.
- Не допускать перехода воспалительных процессов, возникающих в молочной железе, в хроническую форму, а вовремя лечить их.
При кормлении грудью могут возникать сложности с образованием уплотнений в груди и застоев молока. При неверном прикладывании, редких кормлениях и проблемах со сцеживанием, подобные сложности могут грозить серьезным осложнением – может развиваться мастит у кормящей мамы.
Маститом называют воспаление тканей молочной железы, при грудном вскармливании он возникает в результате застоя в протоках молока с присоединением инфекции. Такой мастит принято называть лактационным маститом, и встречается он примерно у 3-5% кормящих женщин.
Как начинается мастит у кормящей мамы? Обычно он формируется на фоне имеющегося лактостаза (застой молока в груди с формированием уплотнения).
Изначально мастит начинается как неинфекционное, асептическое воспаление, но может быстро переходить в гнойный процесс из-за проникновения в ткани железы микробов с кожи соска.
Зачастую, маститы при грудном вскармливании возникают в результате следующих причин:
- Длительно существующие лактостазы, застои молока в протоках. Они формируются из-за редких кормлений, режимных кормлений, ослабленности ребенка, из-за чего он не может полноценно опорожнить грудь, а также кормлений в одной позе, когда опорожняются не все доли груди. Лактостаз может и не приводить к маститу, если он будет быстро устранен. Но, при присоединении к застою молока инфекции, будет развиваться гнойный мастит.
- Сниженный иммунитет, на фоне которого может развиваться любая из инфекций.
- Трещины сосков в результате неправильного прикладывания к груди. Через трещины легче и быстрее проникает инфекция внутрь молочной железы.
- Ношение тесного белья со сдавлением протоков и застоем молока.
- Травматизация груди, случайный ее ушиб или сдавление, гематома.
- Инфекции в организме матери с разносом микробных агентов, в том числе и в ткани груди. Это могут быть кариозные полости, гаймориты, тонзиллиты и т.д.
Мастит в своем развитии проходит несколько последовательных стадий. В первую, серозную (асептическую) стадию возникают такие симптомы, как повышение температуры в локтевом сгибе, ознобы, боли в груди с покраснением кожи в области застоя молока.
Данная стадия формируется в результате воспаления из-за растяжения и отека протоков застоявшимся молоком. Пока нет инфицирования микробами, необходимо прилагать все усилия по устранению воспаления.
Важно кормить ребенка грудью как можно чаще, чтобы малыш активно рассасывал участки уплотнений и помогал оттоку молока.
При инфильтративном мастите боли возникают во время кормления, при этом формируется слабость как при простудных заболеваниях, могут увеличиваться лимфоузлы со стороны подмышки больной железы, молоко оттекает плохо, и в месте поражения формируется выраженное, отечное уплотнение.
При отсутствии адекватного лечения или неправильном лечении этой стадии присоединяется микробный компонент воспаления и происходит переход мастита в гнойный. По протокам железы из области соска в область воспаления проникают микробы, что приводит к формированию гнойного очага, что резко утяжеляет течение болезни. При этой стадии возникают:
- сильная болезненность и отечность груди
- сильный озноб с повышением температуры до 40 градусов
- кожа груди приобретает ярко-красный цвет, иногда с синюшностью
- молоко выделяется вместе с гноем.
На фоне такого течения мастита в груди может сформироваться абсцесс – полость, заполненная гнойным содержимым, требующая хирургического вмешательства.
- На фоне мастита кормление грудью и регулярное опорожнение груди является одним из методов лечения и профилактики дальнейшего распространения инфекции.
- За счет опорожнения груди происходит снятие отека и давления внутри протоков. Даже при наличии гнойного мастита кормить грудью можно.
- Гной – это смесь убитых лейкоцитами микробов, он никак не повредит здоровью ребенка и не опасен для него. Только на фоне дренирования и лечения абсцесса груди временно могут быть прекращены кормления этой грудью, тогда молоко нужно будет сцеживать.
При развитии первых же признаков болезни, нужно обратиться к врачу или хотя бы к консультанту по грудному вскармливанию. Они по данным клиники определятся, как лечить мастит у кормящей мамы.
Прежде всего, нужно обеспечить полноценное опорожнение груди – при помощи частых кормлений, а если малыш не справляется, нужно дополнительно сцеживаться руками или молокоотсосом.
Это поможет в устранении застоев и сохранении лактации на будущее.
Что делать при мастите у кормящих мам в первую очередь? Соблюдать спокойствие, обеспечить себе щадящий режим и не мять железу, лишний раз не травмируя грудь.
- Если поднимается температура при мастите у кормящей мамы, необходимо применение обычных жаропонижающих, разрешенных при грудном вскармливании – парацетамола или ибупрофена.
- Они помогают снизить температуру и уменьшают воспаление. Помимо жаропонижающих, есть и другие методы, как сбить температуру при мастите кормящей маме.
- Это применение отбирания влажной губкой, легкая одежда, прохладный душ. Важно не ограничивать себя в жидкости, так как с питьем выводятся токсины и продукты воспаления.
- Ранее при простановке диагноза мастита назначались препараты для подавления лактации по типу парлодела и достинекса.
- На сегодня эти рекомендации себя не оправдали, лактацию при мастите нужно сохранять, обеспечивая кормление ребенка и полноценное опорожнение груди.
- С целью облегчения болевых ощущений можно применять мази с обезболивающими и противовоспалительными эффектами, прохладный компресс при мастите у кормящих мам.
Основными в лечении будут антибиотики при мастите для кормящей мамы.
Обычно назначаются антибиотики широкого спектра действия, совместимые с грудным вскармливанием.
Подбором антибиотиков должен заниматься врач, он же распишет курс лечения и его длительность.
Помимо антибиотиков и противовоспалительных средств будет назначаться курс физиотерапии. При наличии сформированного абсцесса необходимо будет хирургическое лечение с вскрытием абсцесса и удалением гноя с последующим дренированием раны.
Естественно, что при грудном вскармливании лучше избегать лактостазов и маститов, и правильно с самого начала организовать грудное вскармливание. Как избежать мастита при грудном вскармливании?
Важно следить за правильным прикладыванием к груди, чтобы не было трещин и застоев молока. Важно менять позы для кормления, чтобы ребенок полноценно опорожнял все доли груди. Необходимо беречь грудь от травмирования, носить удобное натуральное белье, отказаться от сна на животе, чтобы не передавливать протоки.
источник
Нелактационный мастит – воспалительный процесс в молочной железе, вызванный бактериальной инфекцией, химическими или механическими травмами. Патология не связана с кормлением грудью и возникает у пациенток на фоне гормональных сбоев или других инфекционных заболеваний. В зоне риска находятся женщины от 15 до 45–50 лет. В МКБ-10 эта форма мастита находится в разделе N60–N64 «Болезни молочной железы, не связанные с деторождением». Патологии присвоили номер N61.
Нелактационный мастит вызывают микробы и бактерии, которые проникают в молочные протоки и распространяются на соединительные ткани. У большинства пациенток воспаляется один квадрант груди, реже – сразу несколько.
Острую и подострую формы мастита в 69–85% случаев вызывает золотистый стафилококк. Хроническую – грамотрицательные микроорганизмы, устойчивые к классической антибиотикотерапии.
Инфекция попадает в молочные железы двумя способами: извне и изнутри. К распространенным внешним причинам относятся:
- механические травмы груди;
- трещины на сосках;
- пластические операции по увеличению груди с помощью геля или силиконовых имплантатов;
- частые выделения из сосков, вызванные гормональными нарушениями;
- переохлаждение.
Возбудитель мастита также может попасть в молочные протоки из ротовой полости сексуального партнера, больного ангиной, хроническим тонзиллитом или кариесом. Заражение происходит во время прелюдий или полового акта.
Бактерии также проникают в молочные железы через лимфатическую систему. У женщин с нелактационным маститом часто диагностируют острые или скрытые воспалительные заболевания других внутренних органов. К самым распространенным причинам относится:
- пиелонефрит;
- хронический тонзиллит;
- воспаление матки или придатков;
- туберкулез;
- ВИЧ и СПИД;
- заболевания крови;
- запущенный кариес.
Нелактационные формы мастита также связывают с гормональными нарушениями в женском организме. Заболевание возникает на фоне повышения или снижения эстрогена и пролактина, а также на фоне фиброзно-кистозных образований в груди.
Выделяют три самых опасных периода:
- Подростковый, 14–18 лет. Яичники синтезируют много эстрогена, а иммунитет снижается из-за активной перестройки организма. Гормональные изменения и проблемы с иммунной системой создают условия для развития воспаления.
- Репродуктивный, 19–35 лет. Высока вероятность дисгормональной гиперплазии и фиброзно-кистозных образований в груди. Мастит возникает из-за активного разрастания соединительной ткани и гипертрофии железистой.
- Предменопауза, 45–55 лет. Снижается концентрация эстрогенов и иммунитет, повышается чувствительность к микробам и бактериям.
В опасные периоды женщинам рекомендуют тщательно следить за здоровьем молочных желез и обращаться к гинекологу при любых подозрительных симптомах.
Нелактационный мастит делится на два вида: острый и хронический. При остром течении заболевания воспаление быстро распространяется на мягкие ткани. Внутри молочной железы скапливается жидкость, а затем образуется капсула, заполненная гнойным содержимым, или даже несколько. Киста увеличивается в размерах и при отсутствии адекватного лечения может превратиться в абсцесс.
При хронической форме в груди прощупывается небольшое малоболезненное уплотнение. Оно практически не вызывает дискомфорта, поэтому некоторым пациенткам рекомендуют просто наблюдать за новообразованием и ничего не предпринимать. Другим назначают хирургическое лечение и гормональную терапию для профилактики рецидивов.
Нелактационный гнойный мастит может стать причиной абсцесса и некроза тканей груди. Запущенная форма заболевания вызывает сепсис – заражение крови, которое приводит к сильной интоксикации организма и летальному исходу.
Острая форма нелактационного мастита при неправильном лечении переходит в хроническую. У пациенток с хроническим заболеванием груди часто случаются рецидивы и появляются гнойные свищи, требующие оперативного лечения.
Хронический мастит также создает условия для развития рака молочной железы. Симптомы заболеваний похожи, поэтому женщинам с подозрительными признаками не стоит отказываться от комплексного обследования и заниматься самолечением.
У разных форм мастита разная симптоматика. Острый вариант начинается внезапно. Сначала в области соска возникает небольшое уплотнение. Оно сопровождается отеком молочной железы, покраснением кожного покрова и повышением температуры до 37–38 градусов. В груди появляется несильная тянущая боль. Это первая или серозная стадия нелактационного мастита.
Когда серозная стадия переходит в инфильтративную, температура повышается до 38–39 градусов и возникают дополнительные симптомы:
- твердые единичные или многочисленные уплотнения, которые болят при надавливании;
- сильный отек и увеличение груди;
- головные боли, слабость, головокружение и другие признаки интоксикации;
- сильные тянущие боли.
Инфильтративная стадия может перейти в гнойную. У пациентки усилятся признаки интоксикации, воспалятся лимфоузлы в подмышечных впадинах. Образования внутри молочной железы станут более мягкими и эластичными, заполнятся гноем. Боль в груди усилится и распространится на лимфоузлы. У некоторых пациенток боль отдает в область под лопаткой и ограничивает подвижность верхних конечностей.
Симптомы хронического мастита не настолько выраженные. Аппарат для УЗИ показывает наличие инфильтрата или абсцесса, но уплотнение обычно малоболезненное при пальпации и не сопровождается интоксикацией организма. В тяжелых случаях у женщин могут образовываться свищи со скудным секретом.
Для хронического нелактационного мастита также характерны:
- повышенная концентрация лейкоцитов и СОЭ в крови;
- симптоматическая гипотония;
- учащенное сердцебиение;
- выделение гноя из пораженного соска;
- деформация молочных желез.
При хроническом нелактационном мастите, возникшем из-за увеличения груди полиакриламидным гелем, свищи могут распространяться на грудную и брюшную стенки и вызывать массивные нагноения.
При первых симптомах воспаления молочную железу стоит показать гинекологу или хирургу. Врач может поставить предварительный диагноз после визуального осмотра и пальпации груди.
Подтвердить диагноз и определить причину нелактационного мастита помогут дополнительные обследования:
- УЗИ молочной железы для исключения рака;
- общий анализ крови;
- общий анализ мочи;
- посев гноя из соска или свища на питательные среды;
- биопсия.
Если УЗИ не дало точных результатов, врач направляет женщину на маммографию. Процедура поможет отличить нелактационный мастит от аномалий молочных протоков и долек, а также от рака молочной железы.
Пациенткам с абсцессом и флегмонозной формой рекомендована пункция образования и бактериологическое исследование его содержимого. Также женщине стоит пройти комплексное обследование, чтобы определить, какое заболевание стало причиной гормонального сбоя или снижения иммунитета и развития мастита.
Нелактционный мастит в серозной и инфильтративной форме лечат консервативными способами. При абсцедирующей, инфильтративно-гнойной и флегмонозной стадии требуется хирургическое вмешательство.
На начальном этапе заболевания женщинам рекомендуют прикладывать на область воспаления пузырь со льдом. Местная гипотермия замедляет развитие инфекции, уменьшает отеки, болезненные ощущения и покраснение кожи. Холодные компрессы заворачивают в тканевую салфетку или полотенце для профилактики обморожения.
Пациенткам полезно носить специальное белье, которое приподнимает молочные железы и защищает от сильных отеков и ощущения тяжести. Холодные компрессы и поддерживающие бюстгальтеры дополняют нестероидными противовоспалительными препаратами:
Отеки и тяжесть в молочной железе убирают антигистаминными средствами. Самыми эффективными считают:
При снижении иммунитета и для ускорения выздоровления лекарственные препараты дополняют поливитаминными комплексами, в которых присутствуют витамины А и Е.
Антибактериальные препараты назначают, если пациентка жалуется на сильную боль в груди, повышенную температуру или жар, а также, когда мастит выходит за пределы одного квадранта молочной железы и распространяется на здоровые ткани.
Инфильтративную и серозную форму заболевания лечат антибиотиками пенициллинового ряда:
- Флуклоксациллином;
- Оксациллином;
- Ампициллином;
- Диклоксациллином;
- Клавуланатом;
- Амоксициллином.
Антибиотики пенициллинового ряда могут заменить цефалоспоринами. К этой группе препаратов относятся:
Устойчивые формы бактерий и микробов лечат антибиотиками третьего и четвертого поколения: аминогликозидами и фторхинолонами. К аминогликозидам относится «Стретомицин» и «Неомицин». К группе фторхинолонов причисляют:
- Офлоксацин;
- Пефлоксацин;
- Норфлоксацин;
- Спарфлоксацин;
- Ципрофлоксацин.
Антибиотики принимают перорально. При выделениях из сосков, похожих на молозиво, пациенткам могут дополнительно назначать «Парлодел» или аналогичные препараты. Средства из этой группы подавляют лактацию и улучшают гормональный фон.
Нелактационный гнойный мастит можно лечить только хирургическим способом. При абсцедирующей и инфильтративно-гнойной стадиях образование вскрывают и отсасывают содержимое. Манипуляцию проводят через небольшой разрез длиной 0,5–1 см. Его делают над местом наибольшего скопления гноя.
Полость инфильтрата промывают антисептическими растворами или антибиотиками. Внутрь вводят резиновый дренаж, который оставляют на несколько дней. С помощью дренажа из инфильтрата выводят гной и промывают рану.
При флегмозной и гангренозной стадии мастита врач может удалить не только образование, но и ткани, которые его окружают. Перед операцией пациенткам назначают противовоспалительное лечение, которое уменьшает очаг поражения и помогает определить четкие границы инфильтрата.
В период реабилитации женщинам рекомендуют пройти медикаментозную терапию для профилактики осложнений и рецидивов. После операции врач назначает внутривенные уколы антибиотиков и растворов хлорида натрия, глюкозы и полиглюкина для детоксикации организма. Антибактериальные препараты дополняют антигистаминными, поливитаминными комплексами и противовоспалительными средствами.
В некоторых случаях рекомендуют принимать «Трихопол». Препарат усиливает антибактериальную терапию и защищает от повторного инфицирования раны.
Профилактика нелактационного мастита заключается в соблюдении правил гигиены и своевременном обращении к врачу при первых симптомах заболевания. Специалисты не советуют заниматься самолечением и ждать, пока инфильтративная стадия перейдет в абсцедирующую.
Пациенткам с гормональными сбоями и фиброзно-кистозной мастопатией необходимо регулярно посещать гинеколога или маммолога и следить за состоянием молочных желез. Женщинам с хроническими и острыми воспалительными заболеваниями внутренних органов не стоит отказываться от лечения, ведь наличие инфекции в организме приводит к снижению иммунитета и создает условия для развития мастита.
Некоторые формы нелактационного мастита проходят самостоятельно и не требуют специфического лечения, только наблюдения. Другие формы заболевания могут перетекать в серьезные патологии с многочисленными осложнениями, поэтому при любых признаках воспаления в молочных железах необходимо обращаться к врачу и соблюдать все инструкции профильного специалиста.
источник