Риногенный абсцесс головного мозга — ограниченное скопление гноя в головном мозге, возникающее вторично при наличии очаговой инфекции в околоносовых пазухах. Чаще всего источником инфекции является лобная пазуха, реже решетчатый лабиринт и верхнечелюстная пазуха.
В клинике можно выделить местные и общие симптомы.
Местные симптомы могут характеризоваться отеком век, отеком и гиперемией конъюнктивы, наличием лк.юфглльма ралличной степени выраженности со смещением главного яблоки чаще киилу н кнаружи на соответствующей стороне.
Общие симптомы характеризуются признаками инфекционного заболевания, менингеальными симптомами, обиц мозговыми н очаговыми (гнездными) симптомами.
В развитии абсцесса можно условно вылет гь четыре стадии.
В начальной стадии наблюдаете я умеренное повышение температуры тела, головная боль, рвота, общая «.лаСость.

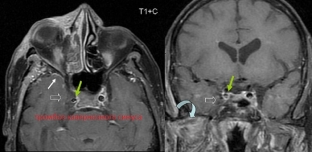
Рис. 2.39. Компьютерная томограмма. Рннотжып абсцесс в лобной доле головного молга (дефект задней стенки лобной па1у\и, суб- перностальный аб( цесс в области передней егенкн лобной пазухи)
остается относительно удовлетворительным. Если очаг инки.к ь руется, то состояние надолго нормализуется.
В явной стадии наряду с признаками инфекционного пора*’— слабость, повышение температуры, потеря аппетита и др.. м г| ‘ . ■ усилиться общемозговые симптомы — головная боль, локализующаяся в лобной области, рвота, сонливость; менингеальные симптомы — ригидность затылочных мышц, симптом Кернига, симптомы Брудзинского, Бехтерева и др. Характерны очаговые симптомы поражения лобной доли: расстройство психики, нарушение статики и походки, патологические рефлексы — хватательный и сосательный. Расстройство психики выражается в снижении интеллекта и памяти. Наблюдается .эйфория, неадекватность поведения, дурашливость, прожорливость
Судороги, парезы и .фительные нарушения также характерны для очаговой симптоматики абсцесса лобной доли.
При распространении воспалительной реакции за пределами лоо- ной доли возникают дислокационные симптомы — чувствительные и двигательные расстройства на стороне, противоположной абсцессу.
Терминальная стадия абсцесса характеризуется грубыми нар\ ше- ниями функций организма, обусловленные как общей интоксикацн- ей, так и явлениями отека мозга.
Диагностика складывается и ( характерных жалоб, клинических и неврологических симптомов. При появлении первичных признлкои заболевания показана КТ или МРТ, которые дадут точные данные в отношении наличия и локализации объемного процесса в черепе Показана спинно-мозговая пункция, при которой выяиляегеч (V 1 ково-клеточная диссоциация, жидкость вытекает под давлением Однако необходимо помнить о возможности трапстгЛ11орпалыпио или вис очного вклинения мозга и минимизировать забор лиммщл
Лечение риногенного абсцесса мозга заключаемом н -»*• тр> и ной хирургической элиминации гнойно/о процеп а и окодимоеоныч пазухах. Если источником абсцесса янлчетен юбплл пллух.-е \мр\ р ги ческу к) санацию сочетают с декомпрессионной грец.нищим м«> > юной (ладней) с теп кн пал\\п. После оопа/Кс ппч м:е|>нм1 мштипи обсмочкп обращаю! пмимаипс на ее цшч, пмщппх, 11.1 •ичмс фш* |н>’им\ 11.1.к ии1, грануляции- Пункция твердой мозговой оболочки
И |» >11.1110 [И 14’Я НОС’. 11′ обработки ИОДОМ СПеЦПаЛ ЬНОЙ ТОЛСТОЙ IIГЛОЙ с I \ иым концом па глубину 3 4 см. При обнаружении гнойника мозга по игле расширяют рапу и вставляют резиновую полоску в полость .«осце
источник
Воспалительные процессы носовой полости и околоносовых пазух являются достаточно часто встречающимся явлением среди населения планеты, затрагивающим представителей абсолютно разного возраста и пола. Такие заболевания при своевременном их выявлении и эффективной комплексной терапии достаточно быстро и успешно излечиваются, возвращая пациента к привычному образу жизни. В обратном случае инфекционные процессы носа и носовых пазух могут приводить к возникновению серьезных риногенных внутричерепных осложнений, так как структуры носа расположены в непосредственной близости к мозгу. Краткую информацию об основных риногенных внутричерепных осложнениях предоставляет estet-portal.com.
Проникновение инфекционного агента из носовой полости и околоносовых пазух в череп происходит несколькими путями: контактным, лимфогенным, гематогенным и периневральным. Выделяют несколько основных причин возникновения риногенных внутричерепных осложнений:
- анатомические особенности строения носа: структуры носа и околоносовые пазухи находятся в непосредственной близости к содержимому черепной коробки;
- сосудисто-нервные связи: вены носовой полости имеют анастомозы с пещеристым синусом и венозными сплетениями твердой мозговой оболочки;
- лимфатические связи: лимфатическая сеть носовой полости имеет сообщения с субарахноидальным пространством головного мозга.
Риногенный гнойный менингит является одним из наиболее часто встречающихся риногенных внутричерепных осложнений. Это воспаление оболочек головного мозга, которое развивается как результат распространения инфекционного агента из носовой полости и околоносовых пазух в полость черепа. Заражение чаще всего происходит контактным путем. Клинически заболевание проявляется симптомами интоксикации организма: тошнотой, рвотой, головной болью. Значительно повышается температура тела, могут возникать судорожные приступы, потеря сознания, симптомы раздражения мозговых оболочек положительные. Пациенту показано проведение срочного оперативного вмешательства в виде радикальной операции на околоносовых пазухах с обнажением мозговой оболочки, параллельно с этим проводится противовоспалительная, антибактериальная, дегидратационная терапия.
Экстрадуральный абсцесс – это скопление гноя между костью и твердой мозговой оболочкой, возникающее в результате распространения инфекции с околоносовых пазух. Состояние является достаточно опасным, клинически зачастую проявляется слабо, возможно возникновение головной боли, периодические приступы тошноты и рвоты, затруднением отведения глазного яблока на стороне поражения. В большинстве случаев экстрадуральный абсцесс обнаруживается случайно во время хирургического вмешательства. Лечение заключается в проведении радикальной операции на воспаленных пазухах носа с целью устранения очага инфекции, обнажении мозговой оболочки и дренировании возникшего абсцесса.
Тромбоз кавернозного синуса подразумевает образование тромба и возникновение окклюзии просвета синуса, при этом происходит воспаление его сосудистой стенки. Клинически это состояние проявляется общемозговой и менингеальной симптоматикой, а также местными симптомами: отечностью век и конъюнктивы, хемозом конъюнктивы, экзофтальмом, параличами глазных мышц и птозом глазных яблок. Лечение тромбоза кавернозного синуса заключается в экстренной санации воспалительного очага в околоносовых пазухах и массивной антибактериальной терапии в сочетании с антикоагулянтами по соответствующей схеме.
Риногенный абсцесс головного мозга является ограниченным скоплением гноя в мозге, и возникает как вторичная инфекция на фоне воспалительного процесса в околоносовых пазухах. Клинически риногенный абсцесс мозга проявляется общемозговыми, очаговыми и менингеальными симптомами, а также местной симптоматикой, такой как отечность век и конъюнктивы и экзофтальм. Для устранения риногенного абсцесса мозга проводят экстренную операцию – хирургическую элиминацию гнойного процесса в околоносовых пазухах, затем обнажают твердую мозговую оболочку, пунктируют ее и дренируют мозговой абсцесс.
источник
ВОЕННО-МЕДИЦИНСКАЯ АКАДЕМИ Кафедра оториноларингологии
ВрИД начальника кафедры оториноларингологии
Полковник медицинской службы
«____» ______________ 2003г.
Кандидат медицинских наук
РИНОГЕННЫЕ ВНУТРИЧЕРЕПНЫЕ ОСЛОЖНЕНИЯ.
Для слушателей факультета руководящего медицинского состава
Обсуждена на заседании кафедры
1. Введение ____________________________________________3
2. Арахноидит __________________________________________4
3. Менингит ___________________________________________5
4. Экстрадуральный абсцесс _____________________________ 8
5. Субдуральный абсцесс ________________________________9
6. Абсцесс мозга _______________________________________10
7. Тромбофлебит пещеристого синуса _____________________12
8. Тромбофлебит верхнего продольного синуса _____________14
9. Литература __________________________________________15
Риногенные внутричерепные осложнения
Одно из тяжелых и опасных осложнений заболеваний носа и околоносовых пазух — внутричерепные осложнения:
— экстра- и субдуральные абсцессы;
— тромбоз кавернозного синуса.
Большинство осложнений развивается как следствие острых и обострений хронических синуитов.
На втором месте по частоте стоят осложнения обусловленные травмами носа и околоносовых синусов, реже наблюдаются осложнения, развивающиеся в связи с нагноительными процессами в наружном носе и полости носа (абсцесс перегородки, фурункул и карбункул носа).
В этиологии внутричерепных осложнений играют роль вирусные инфекции, провоцирующие обострение синуитов, приводящие к снижению реактивности организма и активации вторичной патогенной флоры.
Характер внутричерепных осложнений зависит от локализации воспалительного процесса. Так, менингиты и абсцесс мозга чаще наблюдается при фронтитах, арахноидиты — при локализации воспалительного процесса в задних околоносовых пазухах, тромбофлебиты пещеристого синуса — при этмоидитах, сфеноидитах и нагноительных процессах наружного носа и его полости. Однако при внутричерепных осложнениях часто наблюдается пансинуситы.
В этиологии абсцессов мозги основную роль играет стрептококк, менингитов — пневмококк, тромбофлебитов — стафилококк (Gehan.no Р. et al., 1982). Однако часто из абсцесса высевают также стафилококковую флору.
Существует несколько путей проникновения инфекции в полость черепа. При заболевании околоносовых пазух преобладает контактный путь, когда воспалительный процесс со слизистой оболочки переходит на кость, в результате чего возникает остеомиелит. Другой путь распространения инфекции — гематогенный. Как следствие воспалительных процессов в носу и околоносовых пазухах развиваются флебиты лица, решетчатых и глазничных вен с последующим нагноением тромба. При патологии носа и клеток решетчатой кости большое значение имеет лимфогенный путь распространения инфекции — но периневральным пространствам через решетчатую пластинку.
Лимфогенный риногенный лептоменингит, как правило, характеризуется молниеносным течением и приводит к летальному исходу, Лимфогенный путь распространения инфекции из лобной пазухи в полость черепа проходит через интраадвентициальные и периваскулярные лимфатические пространства, соединяющие ее с передней черепной ямкой.
Прогноз при риногенных внутричерепных осложнениях значительно улучшился в связи с проведением мощной антибактериальной терапии. Так, в 1931-1945 гг. летальность при этих заболеваниях составляла 86%, в 1945-1949 гг. — 40%, в 1950 -1981 гг. — 5% [Tenner Th., Kasic P., 1983]. По данным же A. Boskоv и соавт. (1984), летальность достигает 9,8%. Такие различия объясняются тем, что при разных внутричерепных осложнениях летальность колеблется в значительных пpеделах.
Арахноидит. Арахноидиты возникают в основном при поражении верхнечелюстной пазухи [Н.О. Благовещенская, 1962]. Они развиваются чаще, чем их диагностируют, так как нередко протекают с минимально выраженной неврологической симптоматикой. При этом характерным является латентное течение синуита.
В подпаутинной оболочке при арахноидитах (лептоменингитах) наблюдаются явления гиперплазии и лейкоцитарной инфильтрации. Воспалительные изменения происходят не только в оболочках мозга, но и в мозговой ткани, эпендиме желудочков, сосудистых сплетениях. Наблюдаются слипчивые, кистозные и сметанные формы.
Симптомы заболевания могут быть многообразными и нечетки ми. Больные жалуются на головную боль, «тяжесть и жжение» в голове, чувство давления, снижение зрения. Объективные симптомы зависят от локализации процесса. При риносинусогенных арахноидитах очаг воспаления локализуется чаще всего в средней черепной ямке, и заболевание проявляется в основном синдромом оптохиазмального арахноидита. Нарушение зрения часто является единственным выраженным симптомом, но при тщательном обследовании выявляют рассеянную неврологическую микросимптоматику (несильная головная боль, эндокринно-обменные нарушения, нарушение сна, обонятельные галлюцинации, гипосмия, поражение III и IV пар черепных нервов). При поражении V нерва в средней черепной ямке (корешка, узла и ветвей) наблюдаются острые приступы сильных болей в одной половине лица, заложенность одной половины носа.
Арахноидит задней черепной ямки характеризуется гипертензи-онным синдромом; арахноидит выпуклой поверхности мозга проявляется эпилептическими припадками. Арахноидит спинного мозга — очень редкое риногенное осложнение.
Общепринятым считается мнение, что при арахноидите необходимо проводить оперативное вмешательство на пазухах при полипозных и гнойных формах синуита [Благовещенская Н. С., 1978]. Одновременно проводят массивную противовоспалительную, гипосенсибилизирующую терапию и витаминотерапию.
Менингит. Риносинусогенный менингит может быть серозным и гнойным. Серозный менингит либо протекает как самостоятельное заболевание, либо развивается вторично как следствие гнойных внутричерепных осложнений (экстра- и субдуралъного абсцессов, абсцесса мозга, тромбофлебита пазух). Процесс заключается в скоплении большого количества цереброспинальной жидкости в субарахноидальном пространстве. Может наблюдаться ограниченное серозное пропитывание вещества мозга типа воспалительного отека — серозный менингоэнцефалит.
Заболевание начинается остро с возникновения сильной головной боли и рвоты. В течение 3-5 дней, предшествовавших развитию выраженной симптоматики, отмечаются продромальные явления: недомогание, озноб. Одновременно больные жалуются на выделения из носа, умеренную головную боль. Менингеалъные симптомы умеренно выражены, в ряде случаев бывает положительным лишь симптом Кернига. Изменения цереброспинальной жидкости у больных проявляются в повышении внутричерепного давления, изменениях количества белка при нормальном или повышенном количестве клеток [Дайняк Л.Б. и др., 1975].
Лечение при серозном менингите консервативное. Необходимо обеспечить полноценное постоянное дренирование пазух и введение в них больших доз антибиотиков. Однако при гнойнополипозной форме синуита показано только хирургическое лечение. Общую терапию проводят так же, как при гнойной форме менингита.
Гнойный менингит может развиться при любой локализации процесса в околоносовых пазухах. Чаще он возникает при обострениях хронических процессов, реже — при острых синуитах. Наблюдаются как молниеносные формы менингита, так и формы с замедленным течением. Молниеносно развивающийся менингит характерен для поражения клиновидной пазухи и задних клеток решетчатой кости, что затрудняет установление синусогенного характера заболевания.
Основным и наиболее выраженным субъективным симптомом является сильная головная боль, которая обусловлена как повышением внутричерепного давления, так и токсическим раздражением оболочек мозга. Головная боль сопровождается тошнотой и рвотой. Температура тела у больных повышается до 38-40°С, она имеет ремиттирующий или постоянный характер. Общее состояние больных тяжелое. Из общемозговых симптомов, кроме головной боли, у больного отмечаются изменения психики (возбуждение или заторможенность). Для гнойного менингита характерны ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского, судороги мышц конечностей и лица, повышенная чувствительность кожи. Наблюдаются также пирамидные знаки (симптомы Бехтерева, Гордона, Бабинского, Россолимо и т. д.). Очаговые симптомы обычно возникают при вовлечении в процесс вещества головного мозга. Они бывают весьма разнообразными, нередко выраженными и быстро проходят при благоприятном течении процесса. Очаговые расстройства проявляются в изменении чувствительности, повышении рефлексов, нарушении иннервации черепных нервов по периферическому типу, возникновении пареза конечностей, речевых расстройств и эпилептиформных припадков. Чаще очаговые симптомы наблюдаются в полушарии мозга на стороне пораженной пазухи.
У больных наблюдается расстройство сознания вследствие отека головного мозга. Обращают на себя внимание бледность кожного покрова, вынужденное положение (голова запрокинута, ноги подтянуты к животу). При исследовании глазного дна отмечаются явления застоя дисков зрительного нерва.
Диагноз устанавливают на основании клинической симптоматики заболевания и результатов исследования цереброспинальной жидкости. Ее давление всегда повышено, вследствие чего при пункции жидкость вытекает струёй или частыми каплями, бывает мутной, а иногда и гнойной. Изменения цереброспинальной жидкости проявляются в увеличении количества клеточных элементов, преимущественно нейтрофилов, от нескольких десятков до нескольких тысяч в 1 мл. Количество белка может быть в пределах нормы или повышенным. Большое количество белка отмечается у больных с более тяжелым течением болезни, что свидетельствует о наличии гноя и спаек в подпаутинном пространстве [Лурье Э. Л., 1947; Покровский В. И., 1965]. При бактериологическом исследовании выделяют стрептококк, стафилококк, пневмококк. Микрофлора, пазух не всегда соответствует выделенной из цереброспинальной жидкости. Учитывая, что менингиты могут быть риносинусогенными при латентно протекающих формах синуитов, у всех больных необходимо провести тщательное рентгенологическое исследование и осмотр пазух для выявления их патологии.
Оперативное вмешательство на пазухах необходимо производить во всех случаях независимо от формы синуита.. Лечение можно начинать с введения пенициллина, доза которого зависит от тяжести состояния больного. Больным, поступившим в тяжелом состоянии, для более быстрого создания терапевтической концентрации пенициллина в цереброспинальной жидкости целесообразно ввести его однократно эндолюмбально (при первой пункции) и одновременно внутривенно капелльно в одноразовой дозе, обычно применяемой для внутримышечного введения. При внутримышечном, введении пенициллин следует вводить по 500000 — 1000000 БД 6-8 раз в сутки. Более целесообразно назначать два антибиотика. Хороший эффект дают полусинтетические антибиотики (цепорин, кефзол, оксациллин, метициллин и др.). Одновременно нужно проводить дезинтоксикационную и дегидратационную терапию, применять антигистаминные и кортикостероидные препараты. Маннитол целесообразно назначать в случаях нарастания внутричерепной гипертензии.
Экстрадуральный абсцесс. Экстрадуральный абсцесс преимущественно развивается при распространении инфекции контактным путем, чаще всего при хроническом фронтите. Однако причиной его может быть воспаление клиновидной пазухи и пазух решетчатой кости. При острых синуитах экстрадуральные абсцессы возникают значительно реже.
Основная жалоба больных головная боль. В связи с тем, что обычно Экстрадуральный абсцесс образуется на стороне пораженной пазухи, этот симптом расценивают как проявление синуита и абсцесс является случайной находкой. Однако головная боль часто усиливается, может возникнуть рвота. Симптомы повышения внутричерепного давления при субдуральном абсцессе появляются поздно.
Лечение только хирургическое. Производят широкое вскрытие лобной пазухи с ревизией мозговой стенки, обнажают твердую мозговую оболочку. При этмоидитах и сфеноидитах для выполнения операции необходим лишь наружный подход. Экстрадуральный абсцесс обычно опорожняется при расширении операционного отверстия во время удаления стенки пазухи, граничащей с ним. Медикаментозное лечение проводят так же, как при менингите.
Субдуральный абсцесс. Обычно абсцесс развивается вследствие распространения инфекции из пазух гематогенным путем. Возможно также образование инфицированных тромбов в венах с последующим их нагноением и образованием абсцесса. Обычно субдуральный абсцесс ограничен грануляционным валом, который при увеличении абсцесса может прорываться, что является причиной развития менингита.
При небольших размерах субдуральный абсцесс может протекать бессимптомно. Увеличение его приводит к повышению внутричерепного давления, в связи с чем развиваются все характерные для него симптомы. Поскольку субдуральный абсцесс непосредственно граничит с мозговой тканью, могут наблюдаться общемозговые симптомы: асимметрия поверхностных и глубоких рефлексов, положительный симптом Бабинского. У больного отмечается недомогание, возможно повышение температуры тела. Цереброспинальная жидкость обычно стерильна, давление ее повышено, количество белка увеличено при нормальном цитозе.
Лечение такое же, как при абсцессе мозга.
Абсцесс мозга. Риногенные абсцессы мозга — одно из наиболее тяжелых осложнений синуитов. Они чаще локализуются в лобной доле мозга, но в ряде случаев могут образоваться в лобно-теменной или лобно-височной доле; описаны даже абсцессы в полушарии, противоположном стороне расположения пораженной пазухи. Абсцессы могут развиваться при распространении инфекции контактным путем (в этих случаях они располагаются поверхностно), гематогенным (как по венам, так и по артериям) и лимфогенным путем [Лихачев А. Г., 1962].
Головная боль иногда является единственным симптомом заболевания. Характерны ее усиление, появление тошноты и рвоты. Температура тела может быть нормальной, иногда же повышается до 38-39 °С и выше, что обычно свидетельствует о развитии энцефалита вокруг абсцесса либо тромбоза мозговых вен и сепсиса. Очаговая симптоматика при абсцессе головного мозга появляется поздно, так как передняя часть лобной доли является «немой» зоной. Для поражения лобной доли наиболее характерны изменения психики, неадекватность поступков, смена настроения, необоснованная эйфория, иногда нежелание вступать в контакт с врачом и окружающими. Больной может совершать грубые выходки, которые, по заверению родственников, нехарактерны для него в обычной жизни. У больного нарушается обоняние.
При прогрессировании процесса нарастают явления повышения внутричерепного давления, отмечаются застойный диск зрительного нерва и положительный симптом Кернига, выражена брадикардия, иногда пульс достигает 40-50 в минуту, хотя этот симптом может отсутствовать. Большие абсцессы, особенно расположенные в лобно-теменной и лобно-височной областях, могут проявляться атаксией, гемипарезами, судорогами, афазией. Возможны параличи конечностей и парез лицевого нерва на стороне, противоположной той, на которой локализуется абсцесс. Некоторые больные апатичны, сонливы, жалуются на одностороннее снижение зрения и обоняния.
Таким образом, клиническая симптоматика абсцессов лобной доли мозга нестабильна, и требуется тщательное неврологическое обследование больного для выявления микросимптоматики, позволяющей иногда заподозрить это тяжелое внутричерепное осложнение.
Пункцию спинного мозга при подозрении на абсцесс мозга необходимо производить осторожно, так как значительное и быстрое снижение давления цереброспинальной жидкости может способствовать прорыву абсцесса в желудочки мозга. Давление жидкости при абсцессах мозга повышено, наблюдаются небольшой плеоцитоз (15-250 клеток в 1 мкл) и белково-клеточная диссоциация: при небольшом содержании клеток в жидкости количество белка в ней может быть значительно увеличено. Как правило, у больных выявляют воспалительные изменения в крови (СОЭ увеличена, количество лейкоцитов до 25 -30×10 9 /л), отмечается сдвиг лейкоцитарной формулы влево.
В диагностике абсцесса значительную помощь оказывает эхоэн-цефалофафия. Смещение срединных структур на 3-6 мм позволяет заподозрить объемный процесс в полости черепа. К современным методам обследования относятся также электроэнцефалография, церебральная ангиография, радиоизотопная сцинтиграфия и компьютерная томография.
Лечение заключается в выполнении срочного оперативного вмешательства на пазухе: удалении ее костной мозговой стенки и пункции головного мозга толстой иглой. При обнаружении гноя после смазывания твердой мозговой оболочки спиртовым раствором йода делают крестообразный разрез и вскрывают абсцесс. Его промывают раствором фурацилина 1:1000, 1% раствором диоксидина и другими дезинфицирующими растворами. В абсцесс вставляют дренаж из тонкой резины (перчатки) и рану оставляют открытой. В полость абсцесса можно вводить 0,2 г эритромицина (растворимый или в суспензии).
Консервативную терапию необходимо начинать немедленно после поступления больного в стационар. Обычно назначают пенициллин по 20.000.000 НД в сутки. Внутримышечное введение проводят в сочетании с внутривенным капельным в дозе 5.000.000 ЕД 3-4 раза в сутки. При получении результатов исследования на чувствительность микрофлоры антибиотик заменяют с учетом выявленной чувствительности. Можно внутривенно вводить морфоциклин (до 150.000 ЕД 2 раза в сутки), а также рондомицин, сигмомицин, цепорин и др. Одновременно назначают дегидратационные препараты (лазикс, верошпирон, фуросемид, маннитол). При своевременном обнаружении абсцесса прогноз благоприятный. Летальный исход чаще всего объясняется поздней диагностикой. При нормализации состояния больного, и отсутствие гноя в абсцессе и некрологической симптоматики на кожный разрез после операции на пазухе накладывают швы.
В последние годы нейрохирурги предпочитают производить вскрытие абсцесса не через пазуху, а через трепанационное отверстие вне ее. Это вмешательство рекомендуется при расположении абсцесса на большом расстоянии от пазух носа.
Тромбофлебит пещеристого синуса. Осложнение чаще всего развивается при фурункуле или карбункуле носа, заболеваниях клиновидной пазухи и задних решетчатых клеток, однако может возникнуть при синусите любой локализации в случае тромбоза, отводящих вен, внутриглазничных осложнениях. Тромбоз пещеристого синуса наблюдается чаще, чем других синусов твердой мозговой оболочки, так как он отличается от них тем, что его просвет пересекает множество соединительнотканных пучков, которые замедляют движение тока крови в синусе, а это способствует образованию тромба. В большинстве случаев тромбофлебит пещеристого синуса, возникает вторично, являясь продолжением флебита других венозных сосудов, чаще всего глазничных и лицевой вен.
Наиболее характерный симптом тромбофлебита пещеристого синуса — септическая температура с потрясающим ознобом. Состояние больного обычно крайне тяжелое, кожный покров серый. Он жалуется на резчайшую боль в затылке, но она может быть и диффузной. Особенно характерны симптомы, обусловленные застоем глазничных вен. Часто эти явления бывают двусторонними, но более выражены на стороне поражения. Обычно наблюдаются экзофтальм, отек век и конъюнктивы (хемоз), полнокровие эписклеральных сосудов, полное выпадение корнеальных рефлексов. При вовлечении в процесс нервов глазных мышц отмечается ограничение движения глазного яблока, что может быть вызвано и резкими застойными явлениями в глазнице. Застойные явления могут наблюдаться в области лба или всей половины лица, (при вовлечении в процесс лицевой вены).
Поскольку тромбоз синуса может быть осложнением флегмоны глазницы, проявляющейся сходными симптомами, то очень важна дифференциальная диагностика этих заболеваний. Один из симптомов тромбоза, отличающих его от флегмоны глазницы, — наличие двусторонних изменений тканей глазниц, а также отсутствие болезненности при давлении на глазные яблоки.
Заболевание сопровождается менингеальными симптомами и поражением черепных нервов, проходящих через пещеристую пазуху или вблизи нее. В связи с поражением черепных нервов могут наблюдаться явления одностороннего паралича отводящего нерва, птоз и анизокория, боли в одной половине лица (поражение тройничного нерва). Очень важно также выявление септических очагов в отдаленных органах, чаще всего в легких. Нередко тромбоз пещеристого синуса осложняется гнойным менингитом, энцефалитом, абсцессами мозга, что ухудшает прогноз заболевания.
При поражении околоносовых пазух показано оперативное вмешательство на них. Если причиной тромбоза явился фурункул или карбункул носа, то проводят консервативную терапию, которая заключается в активном противовоспалительном и гипосенсибилизирующем лечении. При данном заболевании обязательным является внутривенное введение антибиотиков и антикоагулянтов (гепарин, фибринолизин). Для ускорения тромболизиса и восстановления кровотока в пещеристом синусе применяют активаторы эндогенного фибринолиза (стрептаза или авелизин по 250.000-1.500.000 ЕД на. курс лечения). Эндоваскулярную регионарную инфузионную терапию проводят путем катетеризации общей сонной артерии или ее ветвей [Мельник И. Л., 1975; Петров С. И., 1982], Для инфузии применяют пенициллин но 4.000.000 5.000.000 ЕД, сигмомицин по 1 г, тетраолеан по 1 г в сучки. Эти препараты разводят 5% раствором глюкозы (1,5 л) с добавлением К),000-15,000 ЕД гепарина. Производят также перерезку и перевязку ангулярной и глазничной вен. Возможно вмешательство и на самом синусе, которое производят через клиновидную пазуху, а также наружным методом.
Тромбофлебит верхнего продольного синуса. Это — чрезвычайно редкое риногенное осложнение, обусловленное, как правило, флебитом лицевых и глазничных вен, а также распространением тромбоза из других синусов твердой мозговой оболочки. При этом осложнении наблюдаются септическая температура (38-40 °С), бледность кожного покрова, иногда желтушность слизистых оболочек. Изменения крови также носят септический характер. Из общемозговых симптомов на высоте заболевания у большинства больных отмечается спутанность или потеря сознания, выражен менингеалъный синдром. Особенно характерно возникновение тонических или клонических судорог при наличии септических и менингеальных явлений. Тромбофлебит верхней продольной пазухи часто осложняется менингитом, абсцессами мозга и мозжечка, что затрудняет его диагностику.
Лечение такое же, как при тромбозе пещеристого синуса. В случае присоединения других внутримозговых заболеваний показано нейрохирургическое вмешательство.
Благовещенская Н.С., Риносинусоногенные абсцессы мозга // вестник оториноларингологии. — 1985. — №5. с.32-38.
Благовещенская Н.С., Мухамеджанов Н.З. К диагностике и лечению риносинусогенных церебральных арахноидитов // Журн. Невропатологии и психиатрии.- 1986.- Т. 86, вып. 12.- С. 1782 – 1785.
Благовещенская Н.С. , Оториноларингологические симптомы и синдромы. М.: Медицина. 1999. — 337с.
Киселев А.С., Гофман В.Р., Лушникова Т.А. Ринохирургия оп-тохиазмального арахноидита, СПб.: Оргтехиздат, 1994.- 142с.
Пискунов Г.З., Пискунов С.З. Цикл по эндоскопической ринохирургии в г. Граце // Журн. Ушных, носовых и горловых болезней- 1990.- № 3- С.76-77.
Руководство по оториноларингологии./ Под ред. И.Б. Солдатова.- М.- Медицина .- 1994.- 608с.
Ундриц В.Ф., Хилов К.Л. и др. Болезни уха, горла и носа Л., 1969.
Ревской Ю.К. Риногенные внутричерепные осложнения.
источник
Наиболее частой причиной возникновения риногенных абсцессов головного мозга являются фронтит и этмоидит, реже — воспаление верхнечелюстной и клиновидной пазух. Абсцессы передней черепной ямки подразделяются на экстрадуральные, субдуральные и интрамедуллярные.
При воспалительных заболеваниях лобной пазухи инфекция чаще всего распространяется через дефекты задней или верхней ее стенки (рис. 1). При воспалении решетчатого лабиринта инфекция распространяется через решетчатую пластинку с формированием над ней экстрадурального абсцесса. Воспалительный процесс может привести к образованию фистулы, которая при фронтите локализуется в области задней стенки лобной пазухи, при этмоидите — над решетчатой пластинкой, при сфеноидите — в области площадки основной кости. На уровне фистулы образуется дефект твердой мозговой оболочки с возникновением субдурального абсцесса и возможным его распространением вглубь мозговой ткани.
Рис. 1. Пути распространения инфекции из правой лобной пазухи (по Киселеву А. С, 2000): 1 — лобная кость; 2 — инфицированная правая лобная пазуха; 3 — твердая мозговая оболочка; 4 — экстрадуральный абсцесс; 5 — субдуральный абсцесс; 6 — верхний сагиттальный венозный синус; 7 — правая лобная доля головного мозга; 8 — внутримозговой абсцесс; 9 — левая лобная пазуха (интактная); 10 — левая лобная доля головного мозга
При острых передних синуситах инфекция чаще всего распространяется гематогенным путем. В этом случае абсцесс может возникать в лобной доле головного мозга без повреждения твердой мозговой оболочки. В случае распространения инфекции внутрь черепа контактным путем сначала развивается экстрадуральный абсцесс, затем некроз и дефект твердой мозговой оболочки и далее — либо генерализованный базилярный менингит, либо ограниченный энцефалит с образованием интрамедуллярного абсцесса.
Патогенез и патологическая анатомия абсцесса головного мозга. Под абсцессом головного мозга понимают скопление гноя в веществе мозга, отграниченное от окружающих тканей демаркационным барьером — соединительнотканной капсулой. Капсула блокирует дальнейшее распространение инфекции, поэтому при ее возникновении выраженность общих и местных симптомов постепенно снижается практически до мнимой картины полного выздоровления. Небольшой абсцесс может замещаться рубцовой тканью, и тогда наступает истинное выздоровление, однако при вовлечении в процесс рубцевания мозговых оболочек могут развиваться эпилептические припадки.
При особо вирулентной инфекции капсула не образуется, и тогда гнойное воспаление приобретает внешние черты флегмоны с быстрым распространением в окружающие ткани, нередко с прободением стенок желудочков мозга, что приводит к быстрому летальному исходу.
Симптомы и клиническое течение определяются локализацией абсцесса головного мозга, активностью воспалительного процесса, общим состоянием организма и эффективностью лечебных мероприятий.
Инфекционные симптомы: повышение температуры тела в пределах 37,5-38,5 °С, умеренный лейкоцитоз со сдвигом в формуле влево, повышенная СОЭ (40-60 мм/ч), слабость, бессонница при сонливости, плохое самочувствие, снижение аппетита, резкое снижение работоспособности и быстрое умственное утомление, брадикардия до 40 сердечных сокращений в 1 мин.
Мозговые симптомы: головная боль, усиливающаяся под утро, при физических напряжениях, кашле, чихании, натуживании, и потряхивание головой. Усиление головной боли часто сопровождается внезапной рвотой — признак, характерный для повышения внутричерепного и внутримозгового (желудочкового) давления. Изменения на глазном дне встречаются в 50-60%. Давление цереброспинальной жидкости повышено, иногда значительно, что приводит к усилению головных болей, внезапной рвоте, головокружению, фотопсиям. При локализации абсцесса головного мозга близко к коре или желудочкам мозга в цереброспинальной жидкости отмечается умеренный цитоз с преобладанием нейтрофилов и небольшое увеличение содержания белка (0,5-1,2 г/л).
После образования капсулы, особенно при глубоком залегании абсцесса, цереброспинальная жидкость нормализуется (признак ложного выздоровления!). Однако внезапное увеличение в цереброспинальной жидкости числа нейтрофилов и повышение содержания белка на фоне острого ухудшения состояния больного и выраженных оболочечных симптомах указывает на прорыв абсцесса в субдуральное пространство или в желудочки мозга. При глубоких абсцессах лобных долей прорыв гноя происходит чаще всего в передние рога боковых желудочков мозга и в центральную их часть.
Очаговые симптомы разнообразны и зависят от функциональной специализации пораженных структур мозга. При лобной локализации абсцесса обращают на себя внимание такие симптомы, как отек верхнего века и гиперемия конъюнктивы на стороне поражения, экзофтальм со смещением глазного яблока книзу и кнаружи, диплопия, а также нетипичные для данного индивидуума формы поведения (эйфория, расторможенность в поведении, каколалия и др.). К очаговым симптомам относятся судороги мимической мускулатуры на стороне, противоположной локализации абсцесса, парезы и зрачковые расстройства.
При осложнениях гнойных заболеваний задних синусов (средние и задние ячейки решетчатого лабиринта и основные пазухи) нередко доминируют офтальмологические осложнения, а также риногенные поражения венозной системы головного мозга.
Диагноз абсцесса головного мозга нередко весьма затруднителен даже при тщательном рентгенологическом обследовании. В современных условиях точный диагноз может быть установлен лишь с помощью МРТ.
Дифференцируют абсцесс головного мозга с инфекционными энцефалитами, опухолью, аневризмой и цистицерком головного мозга, медленно нарастающими сосудистыми нарушениями локализованного характера (аневризма), последствиями травмы головного мозга, с образованием гематом, кист и др.
Прогноз при абсцессе головного мозга определяется многими факторами: временем обнаружения, локализацией, общим состоянием организма и его иммунологическим статусом, вирулентностью микробиоты и др. В целом прогноз можно определить как оптимистически осторожный и благоприятный при поверхностных хорошо инкапсулированных абсцессах. При метастатических абсцессах головного мозга, которые нередко бывают множественными, прогноз, как правило, неблагоприятен.
Лечение безусловно хирургическое, причем оно проводится по жизненным показаниям даже в случае вторичного гнойного менингита и пребывания больного в сопорозном или коматозном состоянии.
При воспалительных заболеваниях околоносовых пазух в патологический процесс вовлекается их венозная система, которая посредством анастомозов сообщается с венами головного мозга. Эти анастомозы нередко служат путями заноса в мозговые вены и синусы инфекции из очагов воспаления. Основным проводником инфекции из околоносовых пазух в мозговые вены являются рино-офтальмо-церебралъные анастомозы, по которым инфекция попадает сначала в мозговые вены, затем в венозные синусы мозга и в вены мозговых оболочек.
Тромбофлебиты вен головного мозга характеризуются субфебрилитетом с периодическими подъемами температуры тела до 38-39 °С, головной болью, шумом в голове, головокружением, тошнотой, иногда рвотой, преходящими отеками под глазами, апатией, оглушенностью, иногда сопорозным состоянием. Из очаговых симптомов наблюдаются судорожные припадки, геми- и монопарезы. На глазном дне — застойный отек и расширение вен. Давление спинномозговой жидкости повышено, в ней определяется небольшой цитоз, иногда небольшое количество эритроцитов, умеренно увеличено количество белка. Различают тромбоз поверхностных и глубоких вен головного мозга.
Клиническая картина тромбоза поверхностных вен головного мозга характеризуется клиническими признаками инфекционного заболевания и определенными неврологическими симптомами.
Общемозговые симптомы: нарушение сознания, иногда с психомоторными реакциями.
Очаговые симптомы: парезы или параличи конечностей, афазия, фокальные или общие эпилептические припадки и др. В спинномозговой жидкости может быть обнаружена кровь.
Клиническая картина тромбоза глубоких вен головного мозга отличается особо тяжелым течением. Симптоматика соответствует признакам поражения тех структур головного мозга, из которых происходит сбор крови в эту вену. Больные обычно быстро впадают в коматозное состояние, резко выражены общемозговые симптомы, доминируют признаки поражения стволовых и подкорковых центров.
Диагноз. Прижизненная диагностика крайне затруднительна, поскольку клиническая картина имеет много общего с геморрагическим стволовым инсультом. Диагноз основывается на учете наличия воспалительных процессов в околоносозых пазухах и других областях.
Дифференциальный диагноз проводят в отношении геморрагического или ишемического инсульта, гнойного менингита, абсцесса головного мозга, прорыва цистицерка в желудочки мозга и др.
Тромбоз синусов твердой мозговой оболочки является процессом вторичным, возникающим как осложнение местного гнойно-воспалительного процесса или общей септикопиемии.
Клиническая картина септического тромбоза мозгового синуса характеризуется септической лихорадкой, потрясающими ознобами, профузным потом, сильнейшей головной болью, рвотой, сонливостью или психомоторным возбуждением, бредом, эпилептическими припадками, сопорозным, переходящим в коматозное, состоянием. Менингеальные симптомы бывают разной выраженности и зависят от близости мозговых оболочек к воспаленному синусу. Их появление резко ухудшает клиническую картину и прогноз заболевания.
На глазном дне обнаруживают застойные явления в виде расширения вен, отека диска зрительного нерва, больше на стороне пораженного синуса. Цереброспинальная жидкость бывает прозрачной или ксантохромной, иногда с примесью крови, умеренным плеоцитозом. Ликворное давление повышено. При возникновении вторичного менингита в цереброспинальной жидкости возникают изменения, характерные для гнойного менингита.
Тромбоз пещеристого синуса относится к наиболее частым поражениям венозной системы головного мозга. Обычно он является следствием септического состояния, осложняющего гнойные процессы в области лица, орбиты, околоносовых пазух, реже — уха.
Симптомы и клиническая картина. Отек периорбитальных тканей, нарастающий экзофтальм, хемоз, отек век, застойные явления на глазном дне и признаки атрофии зрительного нерва. У большинства больных возникает офтальмоплегия вследствие поражения III (n. oculomotorius), IV (n. trochlearis) и VI (п. abducens) пар черепных нервов. Кроме того, наблюдаются птоз, зрачковые расстройства, помутнение роговицы.
Диагноз устанавливают на основании общего тяжелого септического состояния, мозговых и типичных глазных симптомов. Дифференцируют с тромбозом других синусов, первичными орбитальными заболеваниями, геморрагическим инсультом, энцефалитами инфекционной этиологии.
Клиническая картина варьирует в зависимости от этиологии, выраженности общего септического состояния, темпа развития тромба, его локализации в пределах синуса, а также от степени вовлеченности в воспалительный процесс впадающих в него вен.
Симптомы и клиническое течение. Особенно тяжело протекает септический тромбоз. При тромбозе верхнего продольного синуса возникают переполнение, застой и извитость вен корня носа, век, поверхностных вен лобной, височной и теменной областей (симптом «головы Медузы»), а также отек кожи указанных областей. Возникновение венозного застоя и повышение давления в венах полости носа вызывают частые носовые кровотечения. Болезненность при перкуссии парасагиттальной поверхности черепа. Неврологический синдром при тромбозе верхнего продольного синуса складывается из симптомов внутричерепной гипертензии, судорожных припадков, нередко начинающихся со стопы. Иногда развивается нижняя параплегия с недержанием мочи или тетраплегия.
Диагноз устанавливают по внешним признакам застоя поверхностных вен волосистой части головы, век, спинки носа, по набуханию венозных сплетений носовых раковин и застойным носовым кровотечением, повышению рельефности шейных вен и по признакам септического состояния. Ценные сведения при всех формах тромбоэмболии мозговых синусов дает допплерография сосудов головного мозга
Дифференциальный диагноз проводят в отношении тех же патологических состояний головного мозга, что и при инфекционном тромбозе других синусов. От тромбоза верхнего продольного синуса следует отличать так называемый марантический тромбоз мозговых синусов, который обычно развивается у престарелых лиц на фоне старческого одряхления при сопутствующих общих хронических или острых инфекциях, а также от тромбоза мозговых синусов у грудных детей при различных заболеваниях, приводящих к истощению (дизентерия, диспепсия, хронические инфекции, врожденные пороки сердца и др.).
Прогноз определяется теми же факторами, что и при риногенных абсцессах головного мозга, однако при риногенных воспалительных заболеваниях венозной системы головного мозга прогноз более серьезен и нередко пессимистичен, особенно при тромбозе глубоких вен, кавернозных синусов и развитом сепсисе.
Лечение: ликвидация первичного очага инфекции. Широкое вскрытие пораженной околоносовой пазухи, по показаниям — проведение гемисинусотомии или пансинусотомии. Систематический уход за послеоперационными полостями на фоне интенсивной антибиотикотерапии. Применение антикоагулянтов, диуретиков, иммунопротекторов, витаминов, полноценное белковое питание.
Возникновению риногенных офтальмологических осложнений способствуют тесные анатомические связи носа и его придаточных пазух с орбитой и ее содержимым. Проникновению инфекции из решетчатого лабиринта в глазницу способствуют отверстия и щели, имеющиеся также в стенках других пазух, граничащих с орбитой.
Верхняя стенка клиновидной пазухи может непосредственно контактировать с каналами зрительных нервов и зрительного перекреста, что нередко даже при вялотекущих хронических сфеноидитах приводит к вовлечению в токсико-инфекционный процесс паутинной оболочки, окружающей зрительные нервы, и самих нервов, вызывая такие формы заболевания, как ретробульбарный неврит зрительного нерва и оптико-хиазмальный арахноидит.
При возникновении пиогенных глазничных осложнений следует учитывать одонтогенный фактор, поскольку возможно распространение инфекции из пораженных зубов в орбиту через верхнюю стенку верхнечелюстной пазухи, в которую инфекция попадает из лунок 1-2 моляров.
Главными путями распространения инфекции из лицевой области и передних околоносовых пазух являются артериальные и особенно венозные связи этих областей с органами глазницы. Немаловажное значение в распространении инфекции в направлении глазницы имеет сосудистая лимфатическая система, глазничная часть которой начинается в клетчатке глазницы и связана с лимфатической системой носа через лимфатические сосуды решетчатого лабиринта и слезно-носового канала. Близкое соседство задней стенки верхнечелюстной пазухи с основно-небным узлом и его ветвями, с крыловидным сплетением, верхнечелюстной артерией и ее ветвями создает условия к переходу воспалительного процесса из этой пазухи на задние ячейки решетчатого лабиринта, основную пазуху и через вены крыловидного сплетения на вены глазницы и пещеристый синус.
Флегмона орбиты — острое гнойное воспаление с инфильтрацией, некрозом и гнойным расплавлением орбитальной клетчатки.
Заболевание отличается общим тяжелым состоянием больного, высокой температурой тела, брадикардией и септическим характером клинического течения (потрясающий озноб, резкая потливость, головная боль, рвота и оглушенность сознания). Резкая болезненность при надавливании на глазное яблоко. Веки плотные, напряженные, кожа над ними гиперемирована, признаки тромбоза венозной сети век и лица. Глазная щель сомкнута, глаз резко выпячен вперед, неподвижен из-за воспалительной инфильтрации экстраокулярных мышц, клетчатки орбиты и двигательных нервов. Слизистая оболочка глаза гиперемирована, резко отечна, ущемлена между сомкнутыми веками (хемоз).
Наиболее частая причина его возникновения — вялотекущий воспалительный процесс в клиновидных пазухах. Способствующим фактором являются аномалии соотношения этих пазух и каналов зрительного нерва.
Диагноз в начальной стадии оптико-хиазмального арахноидита затруднителен. Подозрение на его наличие должна вызвать жалоба больного, страдающего какой-либо формой воспалительного процесса околоносовых пазух, на снижение остроты зрения. Дифференциальную диагностику оптико-хиазмального арахноидита проводят с опухолями хиазмально-селлярной области и гипофиза, при которых самым частым симптомом, как и при оптико-хиазмальном арахноидите, является битемпоральная гемианопсия.
Лечение при оптико-хиазмальном арахноидите определяется его этиологией, локализацией первичного очага инфекции, стадией заболевания, глубиной патоморфологических изменений как в самой структуре зрительного нерва, так и в окружающих зрительный перекрест тканях, общим состоянием организма, его специфической (иммунной) и неспецифической резистентностью. При риногенном оптико-хиазмальном арахноидите лечение проводится совместно с офтальмологом. Участие ЛОР-специалиста заключается в санации околоносовых пазух.
Часто больные с острым или хроническим насморком, аллергической ринопатией, с заболеваниями околоносовых пазух предъявляют жалобы на слезотечение, зуд в глазах или, напротив, на сухость слизистой оболочки глаз. Эти жалобы обусловлены вовлечением в риногенный патологический процесс слезных органов.
Дакриоцистит (dacryocystitis) протекает в двух формах: хронической и острой (катаральной и флегмонозной). Хронический дакриоцистит проявляется упорным слезотечением и наличием гноя в слезном мешке. Одновременно с указанными симптомами часто отмечаются блефарит и конъюнктивит. В области слезного мешка припухлость. При надавливании на него из слезных точек выделяется гной. Слизистая оболочка век, полулунная складка и слезное мясцо гиперемированы и отечны. Слезно-носовой канал непроходим. При длительно текущем хроническом дакриоцистите может наступить значительное растяжение слезного мешка, достигающего размеров вишни, лесного или даже грецкого ореха.
Острый дакриоцистит представляет собой в большинстве случаев осложнение хронического воспаления слезного мешка и проявляется в форме абсцесса или флегмоны — гнойном воспалении клетчатки, окружающей слезный мешок. Лишь в редких случаях острый дакриоцистит развивается первично.
Лечение хронического дакриоцистита хирургическое. Существуют два вида оперативного доступа: эндоназальный и наружный. Ринологи применяют эндоназальный способ Веста (West J. М., 1910). Целью операции является создание широкого соустья между слезным мешком и полостью носа.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Наиболее частой причиной возникновения риногенных абсцессов головного мозга являются фронтит и этмоидит, реже воспаление верхнечелюстной пазухи и клиновидной пазухи, при этом, как правило, возникают абсцессы лобной доли, что обусловлено в первую очередь ее близостью к околоносовым пазухам. Абсцессы передней черепной ямки, как и отогенные абсцессы височной и затылочной долей, подразделяются на ЭДА, СДА и на интрамедуллярные абсцессы.
При хроническом фронтите инфекция чаще всего распространяется per continuitatem, через патологоанатомические дефекты задней стенки лобной пазухи или через верхнюю стенку, граничащую с глазницей. В последнем случае может иметь место двойное осложнение — флегмона орбиты и одно из названных выше риногенных внутричерепных осложнений. Вовлечение в воспалительный процесс слезных путей может привести и к третьему сочетанному с первыми двумя осложнению — гнойному дакриоциститу.
При хроническом этмоидите инфекция распространяется через разрушенную решетчатую пластинку с формированием эпидурального абсцесса над ней. Гиперергический характер воспаления приводит к образованию фистулы, которая при фронтите локализуется в области задней стенки лобной пазухи, при этмоидите — над решетчатой пластинкой, при сфеноидите — в области площадки клиновидной кости. В области фистулы образуется аррозивный дефект твердых мозговых оболочек с образованием СДА и возможным его распространением в глубь мозговой ткани.
При острых синуситах инфекция чаще всего распространяется гематогенным путем. В этом случае абсцесс может возникать в веществе лобной доли без повреждения твердых мозговых оболочек. В случае распространения инфекции внутрь черепа контактным путем сначала развивается ЭДА, затем — некроз и дефект твердых мозговых оболочек и далее — либо генерализованный базилярный менингит, либо ограниченный энцефалит с образованием абсцесса. Локализация абсцесса в лобной доле существенно не зависит от стороны поражения ЛИ и может возникать как на стороне пораженной пазухи, так и на противоположной стороне. Такую особенность локализации абсцессов лобной доли В.Т.Пальчун и и соавт. (1977) объясняют гематогенным распространением инфекции, а в некоторых случаях и асимметричным расположением ЛИ, при котором один из них может одновременно граничить с обеими лобными долями головного мозга. Кроме того, как отмечают названные авторы, возможно возникновение и вторичных риногенных внутричерепных осложнений при остеомиелите костей черепа различной локализации. В этом случае абсцессы головного мозга могут возникать на отдалении и чаще всего в теменно-височной и даже затылочной долях. Это объясняется тем, что вначале возникает флебит верхнего продольного синуса, из которого инфекция распространяется гематогенным путем. Этим же путем инфекция может распространяться непосредственно из остеомиелитического очага.
Патогенез и патологическая анатомия абсцессов головного мозга. Под абсцессом головного мозга понимают солитарное скопление гноя в веществе головного мозга, отграниченное от окружающих тканей демаркационным барьером. Начальной стадией абсцесса является ограниченный гнойный энцефалит. При низкой вирулентности микроорганизмов, при высокой иммунной и неспецифической резистентности организма и эффективной антибиотикотерапии развитие энцефалита прекращается, а лизированная ткань головного мозга замещается рубцом. При обратной картине гнойное расплавление ткани головного мозга прогрессирует, и в белом веществе образуется заполненная гноем полость, размеры которой варьируют. Абсцесс размером с куриное яйцо может образоваться в течение 5-6 дней, но чаще под влиянием неоперативного лечения его развитие замедляется, в результате чего из глии и соединительной ткани вокруг гнойника образуется капсула, отграничивающего его от окружающего вещества головного мозга. Для образования более или менее прочной капсулы требуется 4-6 нед. Этим завершается окончательное морфологическое оформление абсцесса. Капсула блокирует дальнейшее распространение инфекции, она образует как бы автономную воспалительную систему, мало влияющую на окружающие ткани и на организм в целом. Поэтому общие и местные симптомы абсцесса головного мозга постепенно редуцируются практически до мнимой картины полного выздоровления. Небольшой абсцесс может преобразоваться в рубцовую ткань, и тогда наступает истинное выздоровление, однако при вовлечение в рубцовый процесс мозговых оболочек могут развиваться эпилептиформные припадки.
Под влиянием травмы черепа, суперинфекции (грипп, ангина, пневмония и др.) и других неблагоприятных факторов дремлющая в полости абсцесса инфекция может активизироваться, при этом капсула подвергается гнойному расплавлению и диффузному распространению инфекции с образованием новых очагов гнойного расплавления головного мозга.
Хорошо развитая капсула формируется обычно при стрептококковой инфекции; толщина ее может достигать 4 мм. Абсцессы колибациллярные и вызванные анаэробами окружены слаборазвитой капсулой, которая легко лизируется или разрывается при оперативном удалении абсцесса. В некоторых случаях при данной инфекции капсула и вовсе не образуется, и тогда гнойное воспаление приобретает внешние черты флегмоны с быстрым распространением гнойного процесса в окружающие ткани, нередко с прободением стенок желудочков головного мозга. Этот эксцесс приводит к быстрой смерти.
Симптомы и клиническое течение риногенных абсцессов головного мозга определяются его локализацией, активностью воспалительного процесса (вирулентностью и формой микробиоты), состоянием макроорганизма и эффективностью лечебных мероприятий. Они, как и отогенные абсцессы головного мозга, делятся на три вида: общеинфекционные, общемозговые и очаговые.
Общеинфекционные симптомы: повышение температуры тела в пределах 37,5-38,5°С, умеренный лейкоцитоз со сдвигом в формуле влево, повышенная СОЭ (40-60 мм/ч), слабость, бессонница при сонливости, плохое самочувствие, снижение аппетита, резкое снижение работоспособности и быстрое умственное утомление, брадикардия до 40 уд/мин.
Общемозговые симптомы: головная боль, усиливающаяся под утро, при физическом напряжении, кашле, чиханье, натуживании и потряхивание головой. Усиление головной боли часто сопровождается внезапной рвотой,- признак, характерный для повышения внутричерпного давления и внутримозгового (желудочкового) давления. Изменения на глазном дне встречаются в 50-60%, чаще, чем при отогенном абсцессе височной доли, при этом преобладают признаки неврита дисков зрительных нервов над застойными явлениями. При хронических абсцессах головного мозга любой локализации нередко наблюдаются эпилептические припадки. При поверхностной локализации и отсутствии капсулы наблюдаются оболочечные симптомы. Давление спинно-мозговой жидкости повышено, иногда значительно, что приводит к усилению головных болей. внезапной рвоте, головокружению, фотопсиям и другим проявлениям. При локализации абсцесса головного мозга близко к коре или желудочкам головного мозга в спинно-мозговой жидкости отмечаются умеренный цитоз с преобладанием нейтрофилов и небольшое увеличение содержания белка (0,5-1,2 г/л).
После образования капсулы, особенно при глубоком залегании абсцесса, спинно-мозговая жидкость приобретает нормальный или почти нормальный вид (признак ложного выздоровления). Однако внезапное увеличение в ней числа нейтрофилов и резкое повышение содержания белков на фоне острого ухудшения состояния больного и выраженных оболочечных симптомов указывают на прорыв абсцесса в субдуральное пространство или в желудочки головного мозга. При глубоких абсцессах лобных долей прорыв гноя происходит чаще всего в передние рога боковых желудочков и в центральную их часть.
Очаговые симптомы разнообразны и зависят от функциональной специализации пораженных структур головного мозга. Чаще всего абсцессы лобной доли локализуются в белом веществе верхней или средней лобной извилин, т. е. в той части головного мозга, которая прилежит к задней стенке лобной пазухи. Однако абсцесс может распространяться и кзади по направлению к внутренней капсуле, в которой проходят пирамидные пути и аксоны вторых нейронов черепных нервов, что, в сущности, определяет очаговую симптоматику с выпадением тех или иных функций пирамидной системы и черепных нервов.
При лобной локализации абсцесса головного мозга, возникающего как осложнение острого или обострения хронического гнойного фронтита, обычно обращают на себя внимание такие симптомы, как отек верхнего века и гиперемия конъюнктивы на стороне поражения, экзофтальм со смещением глазного яблока книзу и кнаружи, диплопия. Из общемозговых симптомов отмечают появившиеся нетипичные для данного индивидуума формы поведенческих реакций (эйфория, расторможенность в поведении, каколалия и др.). К очаговым симптомам относятся судороги мимической мускулатуры на стороне, противоположной локализации абсцесса, парезы и пупиллярные расстройства. В далеко зашедших случаях судороги могут охватывать конечности или приобретать генерализованный характер. В дальнейшем судорожному синдрому приходят на смену центральные, а затем и вялые параличи лицевого нерва и нервов конечностей.
При осложнениях гнойных заболеваний задних (глубоких) околоносовых пазух (средние и задние ячейки решетчатого лабиринта и клиновидной пазухи), наряду с абсцессами головного мозга самой разной локализации, нередко доминируют офтальмологические осложнения, а также риногенные поражения венозной системы головного мозга, которым посвящены отдельные разделы настоящей главы. Здесь же мы коснемся некоторых вопросов абсцесса головного мозга.
Продолжительность течения абсцесса головного мозга колеблется от нескольких дней (при молниеносных формах) до многих месяцев и даже лет. При хронических формах небольшой хорошо инкапсулированный абсцесс может протекать бессимптомно и обнаружиться либо при плановом рентгенологическом (КТ, МРТ) обследовании головного мозга, либо случайно на аутопсии. При поражении особо вирулентными микроорганизмами, пониженном иммунитете, замедленном процессе образования защитной капсулы абсцесс быстро увеличивается и может привести к смерти в течение нескольких дней. Внезапная потеря сознания, возникновение сопорозного, а затем и коматозного состояния свидетельствуют, как правило, о прорыве гноя в желудочки головного мозга. Наиболее благоприятно протекают хорошо инкапсулированные абсцессы в больших полушариях головного мозга, которые доступны хирургическому удалению без разрыва капсулы, и которые дают лишь временные легкие обострения под влиянием интеркуррентных инфекций, ушибов головы, а иногда и без явных причин. Часто на такие вспышки больные не обращают внимания и объясняют возникшую головную боль, слабость, подташнивание действием провоцирующей причины или какими-либо иными причинами, например артериальной гипертензией.
Диагностика абсцессов головного мозга нередко весьма затруднительна, даже при тщательном рентгенологическом обследовании. В современных условиях точный диагноз может быть установлен лишь методами КТ или МРТ. Наличие абсцесса головного мозга следует заподозрить при появлении качественно новой цефалгии, отличающейся от типичных (привычных) болей у лиц, страдающих не только хроническими гнойными заболеваниями околоносовых пазух и уха, по и гнойными процессами в какой-либо отдаленной части тела (бронхоэктатичеекая болезнь, гангрена легкого, септический эндокардит и др.).
Дифференцируют абсцесс головного мозга от инфекционных энцефалитов различной этиологии, опухоли, аневризмы и цистицерка головного мозга, медленно нарастающими сосудистыми нарушениями локализованного характера, последствиями ЧМТ с образованием гематом и кист и др.
Прогноз при абсцессе головного мозга неоднозначен и определяется многими факторами: ранней или поздней диагностикой, локализацией очага (наиболее тревожен прогноз при стволовых и паравентрикулярпых абсцессах), общего состояния организма и его иммунологического статуса, вирулентности микробиоты и др. В целом, прогноз можно определить, как оптимистически-осторожный и благоприятный при поверхностных хорошо инкапсулированных абсцессах. При метастатических абсцессах головного мозга, которые нередко бывают множественными, прогноз, как правило, неблагоприятен. Обычно больные погибают от осложнившего абсцесс гнойного разлитого менингита или при прорыве гноя в желудочки головного мозга от гнойного вентрикулита. В досульфаниламидный и доантибиотиковый период летальность от абсцессов головного мозга после операции достигала 50%. В настоящее время этот показатель, по данным разных авторов, к концу XX в. составил 7-10%.
Лечение безусловно хирургическое, причем его проводят по жизненным показаниям даже при осложнившем абсцесс головного мозга гнойном менингите и пребывании больного в сопорозном или коматозном состоянии.

источник