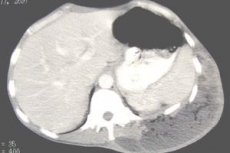
Абсцесс брюшной полости может сформироваться под диафрагмой, в тазовой полости, а ещё в почке, селезёнке, поджелудочной железе, печени и других органах. Как правило, такая патология является последствием травм, воспалений или прободения кишечника.
В брюшной полости могут сформироваться такие абсцессы – внутрибрюшинные, забрюшинные, внутриорганные. Первые два типа болезни формируются в зоне анатомических каналов, карманов, сумок брюшины и межорганных пространствах. А внутриорганные формируются в самих органах, о чём и говорит название абсцесса.
Медики определили, что гнойник в теле человека начинает появляться после перенесённых травм, инфекционных болезней, прободений и воспалений. Поддиафрагмальный тип развивается в том случае, когда инфицированная жидкость из поражённого органа перемещается наверх брюшной полости. Новообразования в средней части пространства прогрессируют по причине разрыва или повреждения аппендикса, воспаления в кишечнике или дивертикулеза. Абсцессы полости таза образуются по тем же причинам, что и вышеперечисленные, а также при заболеваниях органов, которые расположены в этой области.
Формированию и прогрессированию недуга способствует наличие таких бактерий:
- аэробные – кишечная палочка, протей, стрептококки, стафилококки;
- анаэробные – клостридии, бактероиды, фузобактерии.
Помимо бактерий, источником гнойного процесса может быть наличие паразитов в организме.
Появление гнойника в аппендиксе или поджелудочной железе провоцируется инфекционным воздействием. В межкишечном пространстве развивается абсцесс после деструктивного аппендицита, перфорации язвенных образований и перитонита гнойной формы.
Абсцессы в зоне таза у женщин формируются вследствие гинекологических патологий. Причины образования опухоли в иных органах брюшной полости могут быть такие:
- в почках – провоцируется бактериями или инфекционными процессами;
- в селезёнке – инфекция проникает в орган с кровотоком и повреждает селезёнку;
- в поджелудочной – проявляются после приступа панкреатита острой формы;
- в печени – злокачественные бактерии попадают из кишечника в печень по лимфатическим сосудам, из заражённого желчного пузыря, из места инфекции в брюшине или из другого органа.
Зачастую абсцесс не является первичной патологией, а только осложнением при разных недугах. Доктора диагностируют, что после проведения операции в брюшной полости может сформироваться такое гнойное образование.
В медицинской практике доктора неоднократно сталкивались с разными формами недуга. В связи с этим абсцессы брюшной полости разделяются на такие типы:
- внутрибрюшинный;
- забрюшинный;
- внутриорганный.
По первоисточнику абсцесс разделяют по таким характеристикам:
- после травм;
- после операции;
- метастатический;
- перфоративный.
В зависимости от возбудителя, который спровоцировал гнойный процесс, подразделяется на:
- бактериальный;
- паразитарный;
- некротический.
Абсцессы могут быть разного количества, а именно:
Также отмечают различие гнойного процесса в зависимости от места расположения:
- пристеночный;
- внутриорганный;
- межмышечный;
- поддиафрагмальный;
- аппендикулярный;
- тазовый.
В основном признаки недуга проявляются по-разному. Наиболее часто абсцесс брюшной полости характеризуется лихорадкой и дискомфортом в зоне живота. Также для прогрессирования недуга характерны тошнота, нарушенный стул, частое мочеиспускание, плохой аппетит и похудение.
Ещё у патологии есть характерные симптомы:
- ускоренное сердцебиение;
- напряжённые мышцы передней стенки живота.
Если болезнь развилась в поддиафрагмальной зоне, то к вышеупомянутым основным признакам добавляются и иные показатели:
- болевые приступы в зоне подреберья, которые прогрессируют при вдохе и переходят на лопатку;
- изменение в ходьбе больного – туловище наклоняется в сторону;
- высокая температура тела.
Во время первичного осмотра пациента, доктору важно определить основные симптомы. При принятии горизонтального положения больной чувствует неприятные ощущения в районе гнойного процесса. Также, диагностируя абсцесс, важно учитывать состояние языка — появляется сероватый налёт и сухость слизистой рта. Живот при воспалении немного вздувается. Доктор обязательно проводит пальпацию передней брюшной стенки, во время которой пациенту прощупывают воспалённую зону. При обнаружении гнойника больной почувствует сильную боль.
После проведения физикального осмотра, больного направляют на проведение общеклинических и биохимических анализов крови, мочи и кала.
Во время диагностирования недуга, ещё нужно провести такие инструментальные исследования:
- УЗИ;
- рентген;
- КТ и магнитно-резонансная томография;
- пункция.
Рентген позволяет обнаружить в теле больного с поражённой стороны купол диафрагмы, который немного приподнялся, в плевральной полости можно выявить реактивный выпот. А при поддиафрагмальном типе абсцесса, на снимке заметен газовый пузырь с определённым уровнем жидкости под ним.
В медицине лучшим методом исследования считается УЗИ. Во время такого исследования можно точно диагностировать недуг, рассмотреть состояние органа и определить локализацию, размер и плотность гнойника.
При осложнённом диагностировании болезни и в целях установления дифференциального диагноза доктора назначают компьютерную томографию и лапароскопию.
После того как доктором проведено УЗИ, и диагноз «абсцесс брюшной полости» подтверждён с помощью КТ, то можно назначать схему лечения. Самый эффективный и кардинальный способ лечения – операция.
Способ и объем хирургического вмешательства зависит от места расположения патологического процесса. При гнойном процессе обширных размеров производится разрез передней брюшной стенки с дальнейшим удалением гнойника.
Если же у пациента несколько абсцессов маленьких размеров, то используется метод дренирования. При этом делают несколько небольших проколов через кожу и, под контролем УЗИ аппарата, удаляют гной.
При лечении больного, врачи стараются найти более адекватные и консервативные способы устранения недуга для предотвращения разных осложнений. На любой стадии больному назначаются антибиотики. Такие препараты используются для уменьшения гематогенного размножения инфекции, поэтому медикаментозная терапия проводится до и после операции. Также доктор может назначить лекарства для подавления кишечной микрофлоры.
Так как абсцесс в брюшной полости — заболевание, которое может рецидивировать даже после проведения операции и очистки органа, то прогноз на жизнь зависит от многих факторов. Для установления предположительной продолжительности жизни, доктор учитывает показатели обследования, общее состояние пациента, его возраст, объем поражения инфекцией органа и место расположения гнойника.
По статистическим данным докторов, от абсцесса умирают 10–35% пациентов. Если же у пациента развилось несколько гнойников, то прогноз будет неблагополучным.
Дабы не допустить развития тяжёлой гнойной патологии, доктора советуют вовремя проходить обследование и своевременно устранять такие недуги:
- гастроэнтерологические болезни;
- острые хирургические патологии;
- воспаления женских половых органов.
Предотвратить формирование гнойника довольно просто, если вовремя выявить причину и своевременно её ликвидировать.
источник
До внедрения антибиотиков большинству больных с острыми воспалительными процессами в забрюшинной клетчаточном пространстве проводили оперативное лечение. Рано начатая общая антибиотикотерапия существенно изменила течение воспалительных процессов в забрюшинной клетчатке. Возможны обратное развитие процесса и рассасывание инфильтрата, если лечение начато до абсцедирования.
Показанием к оперативному вмешательству служит неэффективность консервативного лечения: ухудшение самочувствия, значительное повышение температуры тела по вечерам, ознобы, нарастание болезненности, припухлости, усиление контрактуры бедра, появление признаков деструкции инфильтрата по данным УЗИ и КТ.
При показаниях не следует длительно выжидать с операцией, так как это может привести к серьезным осложнениям вплоть до септикопиемии. Операцию необходимо проводить при первых признаках абсцедирования.
В случаях точной топической диагностики при поясничной забрюшинной флегмоне (нагноение собственно забрюшинной клетчатки) используют доступ Симона. Гнойные паранефриты вскрывают, используя заднелатеральный или заднемедиальный доступ.
При флегмонах в области параколона используют переднелатеральный доступ, при распространенных поясничных флегмонах, спускающихся в подвздошную ямку, а также в случаях, когда нет точного топического диагноза поясничной забрюшинной флегмоны, применяют косые поясничные доступы Пирогова, Шевкуненко, Израэля, которые можно считать универсальными при поясничных забрюшинных флегмонах.
Для вскрытия гнойного очага при паранефрите можно использовать заднелатеральный доступ. Больного укладывают на здоровый бок с валиком на уровне поясничной области. Разрез кожи производят от конца XII ребра к гребню подвздошной кости через поясничный треугольник, практически по наружному краю широчайшей мышцы спины.
Рассекают кожу, подкожную клетчатку, поясничную фасцию, широчайшую мышцу спины отводят к середине, наружную косую мышцу живота — кнаружи, обнажают внутреннюю косую мышцу, которую вместе с поперечной мышцей расслаивают по ходу волокон и разводят крючками. Обнажают внутрибрюшную поперечную фасцию, которую рассекают в поперечном направлении и проникают в забрюшинное клетчаточное пространство. Зажимом фиксируют позадипочечную фасцию, пунктируют паранефральное пространство и вскрывают гнойник.
Отсосом аспирируют гной, расширяют отверстие и тщательно обследуют пальцем паранефральное пространство. Необходимость удаления почки в каждом случае определяют индивидуально, в большинстве случаев из-за тяжести состояния больного нефрэктомию (если она показана) выполняют вторым этапом после купирования гнойного процесса.
Полость гнойника дренируют трубкой (диаметром 1-1,5 см) с боковыми отверстиями. Трубку фиксируют отдельным швом к краям кожного разреза или выводят через отдельный разрез вне раны.
Паранефральный гнойник можно вскрыть с использованием заднемедиального доступа. Больного укладывают на живот. Разрез кожи производят от середины XII ребра книзу и кнутри до места пересечения длиннейшей мышцы с крылом подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию и по ходу волокон расслаивают широчайшую мышцу спины и разводят в стороны мышцы: кнаружи — наружную и внутреннюю косые и кнутри — длиннейшую и нижнюю заднюю зубчатую.
Рассекают апоневроз и расслаивают квадратную мышцу поясницы, обнажают внутрибрюшинную фасцию и рассекают ее в поперечном направлении, проникают в забрюшинное клетчаточное пространство, вскрывают и дренируют паранефральный гнойник.
Для вскрытия гнойника при паранефрите с использованием доступа Симона больного укладывают на живот. Вертикальный разрез кожи производят по наружному краю длинных мышц спины от XII ребра до гребня подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию, расслаивают широчайшую мышцу спины и в глубине разводят наружную и внутреннюю косые мышцы живота и одноименную фасцию. Гнойник вскрывают и дренируют.
Указанные доступы для вскрытия гнойника при паранефрите можно использовать при установленном диагнозе. При забрюшинной флегмоне без точной локализации, показано вскрытие забрюшинного пространства косым поясничным разрезом по Пирогову, Шевкуненко или Израэлю.
Переднелатеральный разрез для вскрытия верифицированного гнойника параколона производят по вертикальной линии от передней верхней ости подвздошной кости до реберной дуги.
Рассекают кожу, клетчатку, фасцию и апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцы расслаивают и разводят крючками. Мышцы смещают кзади, тем самым смещая разрез фасции к задней поверхности инфильтрата, чтобы избежать опасности вскрытия и инфицирования брюшной полости.
Внутрибрюшинную фасцию берут зажимами, приподнимают и рассекают, вскрывая тем самым забрюшинное пространство и гнойник, расположенный в нем. Гной аспирируют, полость абсцесса промывают раствором антисептика и проводят тщательную ревизию путем осмотра и пальпации. Воспаленный червеобразный отросток удаляют.
Если отросток не удается обнаружить, ограничиваются дренированием гнойника. Дренажную трубку выводят через рану или через контрапертуру по задней подмышечной линии таким образом, чтобы дренаж был установлен в нижней точке гнойника у больного, лежащего на спине.
При абсцессе в треугольнике Пти операцию выполняют в положении больного на здоровом боку с валиком, подложенным под поясничную область на здоровой стороне. Разрез начинают на 1,5—2 см ниже угла, образованного XII ребром и длинными мышцами спины, и ведут книзу и кпереди параллельно гребню подвздошной кости на 1—1,5 см выше него до передней верхней подвздошной ости. Рассекают кожу, подкожную клетчатку, фасцию и край широчайшей мышцы спины.
По ходу кожного разреза рассекают наружную косую мышцу живота, затем внутреннюю косую и поперечную, обнажают внутрибрюшную фасцию, которую рассекают вдоль кожного разреза и вскрывают забрюшинное клетчаточное пространство. Удаляют гной, пальцем обследуют полость, разделяют перемычки. Полость промывают раствором перекиси водорода и дренируют широкой трубкой с боковыми отверстиями, которую располагают по длиннику гнойной полости.
Хороший доступ к забрюшинному пространству с адекватными условиями для ревизии органов, расположенных забрюшинно, санации и дренирования обеспечивают разрезы Пирогова или Шевкуненко.
Больного укладывают на здоровый бок с валиком в поясничной области. Разрез Шевкуненко начинают от вершины угла, образованного XII ребром и наружным краем длиннейшей мышцы, и ведут косо по передней поверхности живота на 2-3 см выше крыла подвздошной кости параллельно паховой связке к лобковому бугорку. По ходу разреза рассекают апоневроз наружной косой мышцы живота, широкую мышцу спины, внутреннюю косую и поперечную мышцы, поперечную фасцию живота. Брюшину вместе с предбрюшинной клетчаткой сдвигают тупо кнутри к позвоночнику.
Обнажают переднюю поверхность подвздошно-поясничной мышцы. Гнойник, расположенный по ее передней поверхности, вскрывают и дренируют, ход к позвонкам обследуют пальцем, секвестры удаляют. Затек под паховой связкой на бедре вскрывают дополнительным разрезом по передневнутренней поверхности бедра. Если гнойник расположен в фасциальном футляре подвздошно-поясничной мышцы, то его рассекают, удаляют гной и дренируют.
Образовавшуюся полость гнойника дренируют силиконовой трубкой и сигаретным дренажем. Можно дренировать полость гнойника двумя широкими (1,5 см) трубками, введенным в верхний и нижний углы раны для проточного дренирования в послеоперационном периоде. В таких случаях на кожную рану накладывают швы до выхода дренажной трубки.
Гнойный псоит — гнойное воспаление (абсцесс, флегмона), локализованное в подвздошной ямке, фасциальном футляре подвздошно-поясничной мышцы.
В основе заболевания лежит аденофлегмона — воспаление лимфатических узлов, расположенных в толще подвздошно-поясничной мышцы, под ней, или воспаление жировой клетчатки в тех же местах. Заболевание, как правило, вторичное, обусловлено распространением гнойного процесса при остеомиелите подвздошной кости, поясничных позвонков или лимфогенным распространением инфекции на лимфатические узлы подвздошной ямки при гнойно-воспалительных заболеваниях таза, бедра. При деструктивном аппендиците в случаях забрюшинного расположения отростка воспалительный процесс может распространиться на подвздошно-поясничную мышцу.
Клиническая картина острого псоита складывается из общих и местных признаков, обусловленных локализацией гнойно-воспалительного процесса. Источник гнойной инфекции определяет локализацию абсцесса, флегмоны: при остеомиелите подвздошной кости, воспалении лимфатических узлов, расположенных под подвздошно-поясничной мышцей, гнойно-воспалительный процесс локализуется кзади от мышцы; при остеомиелите поперечных отростков поясничных позвонков, воспалении внутримышечных лимфатических узлов нагноение локализуется непосредственно в мышце; при распространении воспаления с червеобразного отростка — кпереди, т.е. над мышцей.
Заболевание сопровождается болями в подвздошной, паховой областях, на передневнутренней поверхности бедра. Рано появляются приведение бедра к животу, резкое усиление болей в подвздошной области и в области бедра при активных и пассивных попытках выпрямить ногу — разогнуть в тазобедренном суставе (псоас-симптом). Глубокая пальпация подвздошной ямки вызывает резко выраженную болезненность, особенно усиливающуюся при пальпации с поднятой ногой (напряжение подвздошно-поясничной мышцы).
Заболевание сопровождается высокой температурой тела, интоксикацией. Тахикардия, повышенная потливость, головная боль и прочие признаки наслаиваются на клинические проявления основного заболевания: остеомиелита подвздошной кости, поясничных позвонков, деструктивного ретроцекального аппендицита и др.
Диагноз заболевания устанавливают на основании клинической картины и результатов обследования. При рентгенографии таза, позвоночника можно выявить признаки остеомиелита. На обзорном снимке брюшной полости при гнойном псоите определяются смазанность и расплывчатость контуров, нечеткие очертания подвздошно-поясничной мышцы на стороне поражения. Диагностике помогают томографическое исследование, УЗИ, КТ. В крови отмечаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическая зернистость лейкоцитов.
Диагноз гнойного псоита служит показанием к хирургическому вскрытию гнойника, удалению гноя и дренированию с последующим промыванием гнойной полости растворами протеолитических ферментов и антисептиков.
Гнойник вскрывают из внебрюшинного доступа. Разрез проводят над паховой связкой кнаружи от подвздошных сосудов и вдоль подвздошного гребня. Рассекают кожу, подкожную клетчатку, фасцию, апоневроз наружной косой мышцы, брюшину отслаивают кверху, удаляют гной. Обязательно исследуют полость гнойника для установления источника инфекции (острый аппендицит, остеомиелит подвздошной кости, позвоночника). Дальнейший ход операции определяется конкретной ситуацией.
При своевременно выполненной операции прогноз, как правило, благоприятный. При правильном лечении никаких функциональных нарушений подвздошно-поясничной мышцы не остается. Серьезным осложнением гнойного псоита является прорыв абсцесса в брюшную полость с развитием гнойного перитонита, что значительно осложняет прогноз.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Абсцессом брюшной полости является воспаление органов брюшной полости гнойного характера с дальнейшим их расплавлением и образованием в них гнойной полости различного размера с наличием пиогенной капсулы. Он может сформироваться в любой части брюшной полости с формированием целого ряда клинических синдромов: септического, интоксикационного, лихорадочного.

Количество проводимых хирургических вмешательств на органах брюшной полости постоянно растет. Это, применение огромного числа самых разнообразных антибиотиков, а также сильное ослабление иммунной системы организма вследствие быстрой урбанизации приводит к частому развитию послеоперационных абсцессов брюшной полости. По статистике, послеоперационный осложнения в виде образования абсцессов развиваются у 0,8% пациентов после плановых полостных оперативных вмешательств и у 1,5% — после экстренных операций.

Как правило, абсцессы брюшной полости развиваются после получения различных травм, перенесения инфекционных заболеваний ЖКТ, воспалительных процессов в органах, которые находятся в брюшной полости, а также вследствие перфорации дефекта при язве желудка или двенадцатиперстной кишки.
- Следствие вторичного перитонита, (перфоративный аппендицит; несостоятельность анастомозов после полостных операций, панкреонекроз после операции, травматические повреждения) и т. д.
- Воспаления внутренних женских половых органов гнойного характера (сальпингиты, воспаление придатков яичников, гнойные параметриты, пиосальпинксы, тубоовариальные абсцессы).
- Острый панкреатит и холецистит, неспецифический язвенный колит.
Остеомиелит позвоночника, спондилит туберкулезной этиологии, воспаление околопочечной клетчатки.
Основными возбудителями абсцессов являются аэробная (Escherichia coli, протеи, Staphylococcus и Streptococcus и др.) и анаэробная (Clostridium, Bacteroides fragilis, Fusobacteriales) бактериальная флора.

Очень часто абсцессы органов брюшной полости развиваются вследствие хирургических вмешательств на органах брюшной полости (чаще всего, после операций на желчных путях поджелудочной железы, кишечнике). Бывают случаи, когда брюшина инфицируется уже после проведения вмешательства, особенно, при несостоятельности анастомоза.
В 70% случаев абсцесс развивается в внутрибрюшинно или в забрюшинной области, в 30% он локализуется внутри какого-либо органа.

Абсцесс брюшной полости развивается вследствие гиперреактивности иммунной системы при активном росте и размножении стрептококковой и стафилококковой флоры, а также кишечной палочки (аппендикулярный абсцесс). Возбудители проникают в брюшную полость лимфогенным или гематогенным путем, а также контактно через фаллопиевые трубы, когда происходит деструктивное воспаление органов или органа, ранение, перфорация, несостоятельность швов, которые были наложены в процессе хирургического вмешательства.
Основным отличием абсцесса брюшной полости является тот факт, что очаг воспаления четко ограничивается от здоровых тканей, которые его окружают. Если пиогенная оболочка разрушается, развивается сепсис и гнойные затеки. Гнойники могут быть как одиночными, так и многочисленными.

Первые признаки абсцесса брюшной полости варьируются, но в большинстве случаев у пациентов наблюдаются:
- Резкая лихорадка, озноб, которое сопровождается слабо выраженными тянущими ощущениями в области живота, которые усиливаются при пальпации.
- Частые позывы к мочеиспусканию (так как брюшная полость находится недалеко от мочевого пузыря.
- Запоры.
- Тошнота, которая может сопровождаться рвотой.
Также другими объективными симптомами абсцесса брюшной полости являются:
- Тахикардия, повышенное артериальное давление.
- Напряжение мышц передней стенки живота.
Если абсцесс поддиафрагмальный, то среди основных симптомов также присутствуют:
- Болевые ощущения в районе подреберья, которые могут усиливаться во время вдоха и иррадиировать в лопатку.
- Изменением в ходьбе пациента, он начинает наклонять туловище в сторону дискомфорта.
- Высокая температура тела.

Если не диагностировать абсцесс брюшной полости вовремя и не начать правильное лечение, могут возникнуть достаточно серьезные последствия:
Именно поэтому, если вы почувствовали какой-либо дискомфорт или боль в области живота, необходимо сразу же обратиться за помощью к гастроэнтерологу или терапевту.

Основными методами диагностики являются:
- Рентген органов грудной и брюшной полости.
- Ультразвуковое исследование.
- КТ и МРТ как вспомогательные методы диагностики.
- Взятие пункции из заднего свода влагалища или передней стенки прямой кишки (если существует подозрение на развитие абсцесса дугласовой зоны).

Если диагностировать абсцесс не удается из-за отсутствия каких-либо симптомов, на могут быть назначены анализы, в том числе и общий анализ крови. При этом заболевании у пациента практически всегда наблюдается лейкоцитоз, иногда нейтрофиллез (резкий сдвиг лейкоцитарной формулы влево), а также увеличение СОЭ.

С помощью рентгена органов грудной полости можно заметить, что на пораженной стороне купол диафрагмы высоко стоит. В плевральной зоне можно увидеть реактивный выпот. При поддиафрагмальном абсцессе на рентгенологических снимках можно заметить газовый пузырь и уровень жидкости под ним.
«Золотым» стандартом диагностики абсцессов брюшной полости различной локализации является ультразвуковое исследование. УЗИ-признаками являются: четко очерченное жидкостное образование в капсуле, содержимое которого неоднородное и имеет вид нитевидной структуры или эхогенной взвеси. Имеет место так называемый эффект реверберации из-за газов, когда многократные отражения звука постепенно уменьшают его интенсивность.
Лечение заключается в проведении хирургической операции, целью которой является устранение гнойника и дренирование с помощью катетера.
Медикаментозное лечение не дает возможности вылечить абсцесс брюшной полости, но с помощью различных антибиотиков можно ограничить распространение инфекции. Именно поэтому врачи назначают их пациентам до и после хирургического вмешательства. Преимущественно используют препараты, которые способны подавить развитие кишечной микрофлоры. В некоторых случаях также рекомендованы антибиотики, которые проявляют активность по отношению к анаэробным бактериям, в том числе и к Pseudormonas.
Метронидазол. Эффективное противомикробное и противопротозойное средство. В лекарстве находится активное вещество метронидазол. Он способен восстанавливать 5-нитрогруппу внутриклеточными протеинами у простейших и анаэробных бактерий. После восстановления данная нитрогруппа взаимодействует с ДНК бактерий, вследствие чего происходит угнетение синтеза нуклеиновых кислот возбудителей и они погибают.
Метронидазол эффективен в борьбе с амебами, трихомонадами, бактероидами, пептококками, фузобактериями, эубактериями, пептострептококками и клостридиями.
Метронидазол обладает высокой абсорбцией и эффективно проникает в пораженные ткани и органы. Дозировка является индивидуальной и устанавливается лечащим врачом в зависимости от состояния пациента. Больным с непереносимостью метронидазола, эпилепсией в анамнезе, заболеваниями центральной и периферической нервной системы, лейкопенией, неправильной работой печени использовать препарат запрещено. Также нельзя назначать во время беременности.
В некоторых случаях применение средства может вызывать: рвоту, анорексию, диарею, глоссит, панкреатит, мигрени, вертиго, депрессию, аллергию, дизурию, полиурию, кандидоз, частое мочеиспускание, лейкопению.
Профилактические меры основываются на адекватном и своевременном лечении различных заболеваний органов, которые находятся в брюшной полости. Также очень важно вовремя поставить правильный диагноз при остром аппендиците и сделать операцию по его удалению.

Смертность при абсцессе брюшной полости составляет от 10 до 40%. Прогноз в большой мере зависит от того, насколько серьезная фоновая патология, какое состояние больного, где локализован гнойник.

Постинъекционный абсцесс – это одна из разновидностей абсцессов, возникающая после какого-либо инъекционного введения препаратов. Такой абсцесс после укола, будь то внутримышечная или внутривенная инъекция, проявляется развитием болезненного воспалительного элемента с гнойным содержимым.
источник
Забрюшинный абсцесс – обособленная полость в ретроперитонеальном пространстве, заполненная гнойным экссудатом. Проявления зависят от локализации и распространённости патологического процесса. Общими признаками являются недомогание, тошнота, лихорадка. Возникают боли на стороне гнойного поражения с иррадиацией в позвоночник, лопатку, тазобедренный сустав. Диагностика основывается на данных осмотра, рентгенографии органов брюшной полости, УЗИ и КТ забрюшинного пространства. Лечение комбинированное: чрескожное или оперативное дренирование абсцесса и антибиотикотерапия.
Забрюшинный (ретроперитонеальный) абсцесс – ограниченное скопление гноя, расположенное между задним листком брюшины и внутрибрюшинной фасцией. Гнойники могут быть одиночными, при этом достигать значительных объемов, или множественными. Диагностика последних вызывает трудности в связи с малыми размерами образований и стёртой клинической картиной. Абсцессы могут образовываться вследствие травм, операций, перфорации полого органа, метастазирования инфекции из соседних структур. После плановых полостных операций гнойники возникают в 0,8% случаев, после экстренных — в 1,5%. Заболевание встречается преимущественно у лиц 20-40 лет.
Патогенная флора, участвующая в формировании гнойного процесса, представлена анаэробными и аэробными бактериями (стафилококк, стрептококк, кишечная палочка, клостридии и др.). Факторы, способствующие образованию гнойника, можно разделить на 2 группы:
- Первичные. Открытые ранения брюшной полости с загрязнением и недостаточной хирургической обработкой раны приводят к формированию ограниченной пиогенной полости. Закрытые травмы, сопровождающиеся повреждением забрюшинной части кишечника, могут способствовать развитию гнойного процесса и образованию абсцесса.
- Вторичные. Возникают вследствие гематогенного или лимфогенного (в 70% случаев) распространения инфекции из близлежащих органов. Ретроперитонеальный гнойник может возникать вследствие гнойного панкреатита, паранефрита, лимфаденита, абсцессов почек. Образование пиогенной полости может являться осложнением операций на органах забрюшинного пространства (мочеточнике, 12-перстной кишке, толстом кишечнике и др.). В этом случае инфекция развивается при недостаточной санации гнойного очага, нарушении правил асептики и антисептики, нерациональной АБ-терапии и неправильном уходе в послеоперационном периоде.
В зависимости от местоположения гнойного процесса в ретроперитонеальном пространстве в хирургии выделяют:
1. Абсцессы переднего забрюшинного пространства. Расположены между париетальной брюшиной и предпочечной фасцией. К ним относятся:
- Панкреатические абсцессы. Образуются в результате деструктивного панкреатита, панкреонекроза.
- Околокишечные абсцессы. Формируются при перфорации 12-перстной кишки, восходящей и нисходящей части ободочной кишки в результате язвы, ранения или опухоли. Гнойник образуется при ретроперитонеальном расположении червеобразного отростка и затеке гноя в околоободочную клетчатку (параколон) при перитоните.
2. Абсцессы заднего забрюшинного пространства. Находятся между передней почечной фасцией и поперечной фасцией, выстилающей заднюю часть брюшной полости. Включают:
- Абсцессы околопочечного пространства. Располагаются с обеих сторон между передним и задним листками почечной фасции. Образуются при травмах паранефрона (околопочечной клетчатки), прорыве гнойников почек (пионефроз), при деструктивном ретроцекально расположенном аппендиците.
- Поддиафрагмальные абсцессы. Формируются непосредственно в клетчатке под диафрагмой. Отрицательное давление под куполом диафрагмы создает присасывающий эффект и способствует скоплению гнойного содержимого под диафрагмой при прободении аппендицита, разлитом перитоните, открытом и закрытом ранении брюшной полости.
Отдельно можно выделить псоас-абсцесс, образующийся при ограниченном гнойном воспалении поясничной мышцы. Формирование пиогенной полости происходит вследствие гематогенной передачи инфекции при остеомиелите позвоночника. Гнойники могут достигать больших размеров и вызывать расплавление мышцы.
Клиническая картина заболевания зависит от размеров и локализации гнойника, длительности воспаления и этиологии патологического процесса. В начале болезни, при небольших размерах абсцесса, симптоматика может отсутствовать. По мере увеличения пиогенного образования нарастают симптомы интоксикации: озноб, лихорадка, недомогание, тошнота. Характер болей обусловлен локализацией воспалительного процесса и носит в основном разлитой характер. Болезненные ощущения чаще возникают в боку на стороне поражения. Боли могут иррадиировать в лопатку, грудной отдел позвоночника, ягодичную и ректальную область, тазобедренный сустав.
Неприятные ощущения возникают сначала во время движения (при ходьбе, попытках сесть, встать, перевернуться на бок), а затем и в покое. При забрюшинных абсцессах переднего отдела иногда пальпируется округлое образование живота. При околопочечных гнойниках боли отдают в спину, позвоночник и усиливаются при попытке согнуть ногу в тазобедренном суставе. Возникает нарушение мочеиспускания (дизурия). Затяжной характер болезни приводит к атрофии мышц поясничной и ягодичной областей. У пациентов возникает сколиоз, контрактура и внутренняя ротация бедра на стороне гнойника.
Длительное течение забрюшинного абсцесса может привести к прорыву гнойника в плевральную и брюшную полость. Это способствует развитию эмпиемы плевры и диффузного гнойного перитонита. Генерализация гнойного процесса с возникновением сепсиса представляет угрозу для жизни пациента. Летальность при ретроперитонеальных абсцессах варьирует от 10 до 30 %.
Диагностика забрюшинного абсцесса вызывает значительные трудности из-за отсутствия четко очерченной локализации боли и специфических признаков болезни. При предположении о наличие ограниченного гнойного образования ретроперитонеальной области проводят следующие обследования:
- Осмотр хирурга. Специалист проведет тщательный физикальный осмотр, сбор анамнеза жизни. Большое значение имеет наличие сопутствующей соматической патологии и оперативных вмешательств в прошлом. При подозрении на гнойный процесс в забрюшинной полости врач назначает дополнительное обследование.
- УЗИ брюшной полости и забрюшинного пространства. Выявляет воспалительные процессы в поджелудочной железе, почках, ретроперитонеальной клетчатке, жидкость в брюшной полости. При большом размере абсцесса удается визуализировать его как округлую гипоэхогенную тень.
- Обзорная рентгенография брюшной полости. Позволяет обнаружить округлое образование с уровнем жидкости.
- КТ забрюшинного пространства. Является наиболее современным и эффективным методом исследования. Позволяет определить местоположение, размеры абсцесса и выявить причину его образования.
- Лабораторные исследования. В ОАК определяются признаки бактериальной инфекции (лейкоцитоз, повышение СОЭ, сдвиг лейкоцитарной формулы влево). При поражении поджелудочной железы увеличивается уровень ферментов (амилаза, липаза) в биохимическом анализе крови. При заболеваниях мочевыделительной системы отмечается лейкоцитурия, пиурия. Для выявления возбудителя проводят анализ крови или мочи на стерильность.
Для дифференциальной диагностики имеет значение локализация забрюшинного абсцесса. Начальные этапы болезни схожи с течением инфекционных заболеваний различной этиологии (брюшной тиф, грипп, малярия). При гнойнике переднего ретроперитонеального пространства дифференциальную диагностику проводят с панкреонекрозом, острым панкреатитом, язвенной болезнью 12-перстной кишки. Околопочечные абсцессы следует отличать от параненефрита, острого пиелонефрита.
Тактика лечения зависит от размера и местоположения гнойника. При небольших одиночных абсцессах проводят чрескожное дренирование и введение в полость антибактериальных препаратов с помощью катетера. Манипуляцию выполняют под контролем УЗИ или КТ. При неполном опорожнении пиогенной полости возможен рецидив болезни.
При множественных, крупных одиночных абсцессах показано хирургическое вмешательство. Операция заключается во вскрытии, дренировании гнойника, санации очага воспаления и ревизии забрюшинного пространства. Выбор доступа зависит от местоположения абсцесса. Околопочечные абсцессы вскрывают заднелатеральным или заднемедиальным доступом. При показаниях к нефрэктомии удаление почки проводят вторым этапом (после купирования гнойного процесса). При поддиафрагмальных абсцессах используют внебрюшинный или чрезбрюшинный доступ, при околокишечных — переднелатеральный. Вскрытие псоас-абсцесса производят из внебрюшинного доступа (разрез над паховой связкой вдоль гребня подвздошной кости). При остеомиелите подвздошной кости выполняют удаление секвестров.
При забрюшинном абсцессе неуточненной локализации проводят вскрытие ретроперитонеального пространства косым поясничным разрезом по Пирогову, Израэлю, Шевкуненко. Во всех случаях до и после хирургического вмешательства назначают курс антибиотикотерапии с учетом возбудителя инфекции. После операции показана дезинтоксикационная, противовоспалительная и обезболивающая терапия.
Прогноз болезни зависит от запущенности гнойного процесса, общего состояния пациента. При грамотной диагностике и комплексном лечении забрюшинного абсцесса прогноз благоприятный. При порыве гнойника могут возникнуть жизнеугрожающие состояния (сепсис, перитонит). Профилактика заболевания направлена на рациональное лечение и послеоперационное ведение пациентов с острой хирургической патологией. Важную роль играет своевременное обнаружение и дренирование гнойника. Пациентам рекомендовано при первых симптомах болезни обратиться к хирургу.
источник
Забрюшинный абсцесс – это обособленная полость в ретроперитонеальном пространстве, заполненная гнойным экссудатом. Проявления зависят от локализации и распространённости патологического процесса. Общими признаками являются недомогание, тошнота, лихорадка. Возникают боли на стороне гнойного поражения с иррадиацией в позвоночник, лопатку, тазобедренный сустав. Диагностика основывается на данных осмотра, рентгенографии органов брюшной полости, УЗИ и КТ забрюшинного пространства. Лечение комбинированное: чрескожное или оперативное дренирование абсцесса, антибиотикотерапия.
Забрюшинный (ретроперитонеальный) абсцесс – ограниченное скопление гноя, расположенное между задним листком брюшины и внутрибрюшинной фасцией. Гнойники могут быть одиночными, при этом достигать значительных объемов, или множественными. Диагностика последних вызывает трудности в связи с малыми размерами образований и стёртой клинической картиной. Абсцессы могут образовываться вследствие травм, операций, перфорации полого органа, метастазирования инфекции из соседних структур. После плановых полостных операций гнойники возникают в 0,8% случаев, после экстренных — в 1,5%. Заболевание встречается преимущественно у лиц 20-40 лет.
Патогенная флора, участвующая в формировании гнойного процесса, представлена анаэробными и аэробными бактериями (стафилококк, стрептококк, кишечная палочка, клостридии и др.). Факторы, способствующие образованию гнойника, можно разделить на 2 группы:
- Первичные. Открытые ранения брюшной полости с загрязнением и недостаточной хирургической обработкой раны приводят к формированию ограниченной пиогенной полости. Закрытые травмы, сопровождающиеся повреждением забрюшинной части кишечника, могут способствовать развитию гнойного процесса и образованию абсцесса.
- Вторичные. Возникают вследствие гематогенного или лимфогенного (в 70% случаев) распространения инфекции из близлежащих органов. Ретроперитонеальный гнойник может возникать вследствие гнойного панкреатита, паранефрита, лимфаденита, абсцессов почек. Образование пиогенной полости может являться осложнением операций на органах забрюшинного пространства (мочеточнике, 12-перстной кишке, толстом кишечнике и др.). В этом случае инфекция развивается при недостаточной санации гнойного очага, нарушении правил асептики и антисептики, нерациональной АБ-терапии и неправильном уходе в послеоперационном периоде.
В зависимости от местоположения гнойного процесса в ретроперитонеальном пространстве в абдоминальной хирургии выделяют:
1. Абсцессы переднего забрюшинного пространства. Расположены между париетальной брюшиной и предпочечной фасцией. К ним относятся:
- Панкреатические абсцессы. Образуются в результате деструктивного панкреатита, панкреонекроза.
- Околокишечные абсцессы. Формируются при перфорации 12-перстной кишки, восходящей и нисходящей части ободочной кишки в результате язвы, ранения или опухоли. Гнойник образуется при ретроперитонеальном расположении червеобразного отростка и затеке гноя в околоободочную клетчатку (параколон) при перитоните.
2. Абсцессы заднего забрюшинного пространства. Находятся между передней почечной фасцией и поперечной фасцией, выстилающей заднюю часть брюшной полости. Включают:
- Абсцессы околопочечного пространства. Располагаются с обеих сторон между передним и задним листками почечной фасции. Образуются при травмах паранефрона (околопочечной клетчатки), прорыве гнойников почек (пионефроз), при деструктивном ретроцекально расположенном аппендиците.
- Поддиафрагмальные абсцессы. Формируются непосредственно в клетчатке под диафрагмой. Отрицательное давление под куполом диафрагмы создает присасывающий эффект и способствует скоплению гнойного содержимого под диафрагмой при прободении аппендицита, разлитом перитоните, открытом и закрытом ранении брюшной полости.
Отдельно можно выделить псоас-абсцесс, образующийся при ограниченном гнойном воспалении поясничной мышцы. Формирование пиогенной полости происходит вследствие гематогенной передачи инфекции при остеомиелите позвоночника. Гнойники могут достигать больших размеров и вызывать расплавление мышцы.
Клиническая картина заболевания зависит от размеров и локализации гнойника, длительности воспаления и этиологии патологического процесса. В начале болезни, при небольших размерах абсцесса, симптоматика может отсутствовать. По мере увеличения пиогенного образования нарастают симптомы интоксикации: озноб, лихорадка, недомогание, тошнота. Характер болей обусловлен локализацией воспалительного процесса и носит в основном разлитой характер. Болезненные ощущения чаще возникают в боку на стороне поражения. Боли могут иррадиировать в лопатку, грудной отдел позвоночника, ягодичную и ректальную область, тазобедренный сустав.
Неприятные ощущения возникают сначала во время движения (при ходьбе, попытках сесть, встать, перевернуться на бок), а затем и в покое. При забрюшинных абсцессах переднего отдела иногда пальпируется округлое образование живота. При околопочечных гнойниках боли отдают в спину, позвоночник и усиливаются при попытке согнуть ногу в тазобедренном суставе. Возникает нарушение мочеиспускания (дизурия). Затяжной характер болезни приводит к атрофии мышц поясничной и ягодичной областей. У пациентов возникает сколиоз, контрактура и внутренняя ротация бедра на стороне гнойника.
Длительное течение забрюшинного абсцесса может привести к прорыву гнойника в плевральную и брюшную полость. Это способствует развитию эмпиемы плевры и диффузного гнойного перитонита. Генерализация гнойного процесса с возникновением сепсиса представляет угрозу для жизни пациента. Летальность при ретроперитонеальных абсцессах варьирует от 10 до 30 %.
Диагностика забрюшинного абсцесса осуществляется абдоминальным хирургом, вызывает значительные трудности из-за отсутствия четко очерченной локализации боли и специфических признаков болезни. При предположении о наличие ограниченного гнойного образования ретроперитонеальной области проводят следующие обследования:
- Осмотр хирурга. Специалист проведет тщательный физикальный осмотр, сбор анамнеза жизни. Большое значение имеет наличие сопутствующей соматической патологии и оперативных вмешательств в прошлом. При подозрении на гнойный процесс в забрюшинной полости врач назначает дополнительное обследование.
- УЗИ брюшной полости и забрюшинного пространства. Выявляет воспалительные процессы в поджелудочной железе, почках, ретроперитонеальной клетчатке, жидкость в брюшной полости. При большом размере абсцесса удается визуализировать его как округлую гипоэхогенную тень.
- Обзорная рентгенография брюшной полости. Позволяет обнаружить округлое образование с уровнем жидкости.
- КТ забрюшинного пространства. Является наиболее современным и эффективным методом исследования. Позволяет определить местоположение, размеры абсцесса и выявить причину его образования.
- Лабораторные исследования. В ОАК определяются признаки бактериальной инфекции (лейкоцитоз, повышение СОЭ, сдвиг лейкоцитарной формулы влево). При поражении поджелудочной железы увеличивается уровень ферментов (амилаза, липаза) в биохимическом анализе крови. При заболеваниях мочевыделительной системы отмечается лейкоцитурия, пиурия. Для выявления возбудителя проводят анализ крови или мочи на стерильность.
Для дифференциальной диагностики имеет значение локализация забрюшинного абсцесса. Начальные этапы болезни схожи с течением инфекционных заболеваний различной этиологии (брюшной тиф, грипп, малярия). При гнойнике переднего ретроперитонеального пространства дифференциальную диагностику проводят с панкреонекрозом, острым панкреатитом, язвенной болезнью 12-перстной кишки. Околопочечные абсцессы следует отличать от параненефрита, острого пиелонефрита.
Тактика лечения зависит от размера и местоположения гнойника. При небольших одиночных абсцессах проводят чрескожное дренирование и введение в полость антибактериальных препаратов с помощью катетера. Манипуляцию выполняют под контролем УЗИ или КТ. При неполном опорожнении пиогенной полости возможен рецидив болезни. При множественных, крупных одиночных абсцессах показано хирургическое вмешательство. Операция заключается во вскрытии, дренировании гнойника, санации очага воспаления и ревизии забрюшинного пространства. Выбор доступа зависит от местоположения абсцесса.
Околопочечные абсцессы вскрывают заднелатеральным или заднемедиальным доступом. При показаниях к нефрэктомии удаление почки проводят вторым этапом (после купирования гнойного процесса). При поддиафрагмальных абсцессах используют внебрюшинный или чрезбрюшинный доступ, при околокишечных — переднелатеральный. Вскрытие псоас-абсцесса производят из внебрюшинного доступа (разрез над паховой связкой вдоль гребня подвздошной кости). При остеомиелите подвздошной кости выполняют удаление секвестров.
При забрюшинном абсцессе неуточненной локализации проводят вскрытие ретроперитонеального пространства косым поясничным разрезом по Пирогову, Израэлю, Шевкуненко. Во всех случаях до и после хирургического вмешательства назначают курс антибиотикотерапии с учетом возбудителя инфекции. После операции показана дезинтоксикационная, противовоспалительная и обезболивающая терапия.
Прогноз болезни зависит от запущенности гнойного процесса, общего состояния пациента. При грамотной диагностике и комплексном лечении забрюшинного абсцесса прогноз благоприятный. При порыве гнойника могут возникнуть жизнеугрожающие состояния (сепсис, перитонит). Профилактика заболевания направлена на рациональное лечение и послеоперационное ведение пациентов с острой хирургической патологией. Важную роль играет своевременное обнаружение и дренирование гнойника. Пациентам рекомендовано при первых симптомах болезни обратиться к хирургу.
источник
Абсцессами вообще называются воспалительные процессы с выделением гноя. Их природа, по большей части, инфекционная. Возбудитель инфекции попадает в толщу ткани, защитные силы организма реагируют на него «отрядами» лейкоцитов. В результате борьбы между этими клетками и чужеродными агентами образуется гной. Фактически эта масса — тела мертвых лейкоцитов и погибших в схватке бактерий и вирусов.
Если схема развития абсцесса схожа во многих случаях, то локации развития этого воспалительного процесса могут быть самыми различными. Соответственно, осложнения, причины воспаления, методы его диагностики и лечения тоже будут различаться. Одной из таких разновидностей и является псоас-абсцесс. Его особенности мы разберем далее.
Псоас-абсцесс — это воспалительный гнойный процесс, который происходит в толще подвздошно-поясничной мышцы. Что это? Данная мышца состоит из нескольких составляющих:
- Большая поясничная мышца.
- Малая поясничная мышца.
- Подвздошная мышца.
Ее прямое предназначение в следующем: соединяет позвоночник и тазовые кости с бедренными. Мышца также участвует в сгибании позвоночника и ног в тазобедренном суставе.
Почему псоас-абсцесс? От латинского названия подвздошно-поясничной мышцы — m. iliopsoas. Соответственно, по определенным причинам в ней будет развиваться воспаление, осложняющееся гнойными выделениями.
В Международном классификаторе болезней данный абсцесс обозначен кодом М60.0 — «Инфекционный миозит». Это заболевание мышц (М60-63), болезнь мягких тканей (М60-79), а также патологии соединительных тканей и костно-мышечной системы (М00-М99).
Псоас-абсцесс в МКБ-10 является разновидностью инфекции глубинны слоев мягких тканей. Помимо него, в группе М60.0 выделяется пиомиозит (острая первичная бактериальная инфекция скелетной мускулатуры). Псоас-абсцесс назван в классификаторе абсцессом большой поясничной мышцы. Также он определяется как инфекция мышечных футляров.
При пиомиозите основной возбудитель — золотистый стафилококк. Но может присутствовать и смешанная микрофлора. Что касается абсцесса поясничной мышцы, тут специфического возбудителя нет.
Есть еще одно важное различие между составляющими группу М60.0 по МКБ-10. Псоас-абсцесс по своей природе выступает вторичной инфекцией. По сути, он будет следствием воспалительного процесса (или воспалившихся гематом) в соседних тканях. Пиомиозит же — это первичный воспалительный процесс, который может развиться в поврежденной мышце.
Можно выделить несколько видов воспалительных процессов:
- Абсцесс забрюшинного переднего пространства. Это панкреатические и околокишечные абсцессы. Первые — следствие деструктивного панкреатита или панкреонекроза. Вторые развиваются при перфорации 12-перстной, ободочной кишки в результате язвы, опухоли или ранения.
- Абсцесс забрюшинного заднего пространства. Это абсцессы околопочечного пространства, что могут развиться при деструктивном аппендиците, пионефрозе, травмах околопочечной клетчатки. Также выделяются поддиафрагмальные абсцессы. Они развиваются при разлитом перитоните, прободении аппендицита, а также открытых и закрытых ранения брюшной полости.
- Псоас-абсцесс. Гнойники в данном случае могут достигать больших размеров и вызывать расплавление большой поясничной мышцы.
Как показывает медицинская статистика, чаще всего такое воспаление развивается у пациентов старше 30 лет. Самая распространенная его причина — золотистый стафилококк. В некоторых случаях возбудителями могут оказаться кишечные и синегнойные палочки, гемолитические стрептококки.
Таковы основные причины псоас-абсцесса. Инфекция в данном случае распространяется из первичного очага-источника в подвздошно-поясничную мышцу. Соответственно, возбудители поступают к ней по лимфатическим и кровеносным сосудам.
Почему нередко развивается псоас-абсцесс после операции? Чтобы ответить на вопрос, представим основные источники инфекции в данном случае:
- Воспалительные процессы, развивающиеся в позвоночнике. В частности, остеомиелит, спондилодисцит.
- Развитие воспаления в окружающей мышцу жировой подкожной клетчатке.
- Воспалительные процессы в ближайших к мышце внутренних органах — поджелудочной железе, почках, аппендикулярном отростке (поэтому псоас-абсцесс нередко является последствием аппендицита).
- Туберкулез.
- Сильная травма самой мышцы, которая привела к образованию в ней гематомы, что в дальнейшем воспалилась.
- Проведение медицинских манипуляций на позвоночнике и окружающих его мягких тканях.
Заболевание дополнительно опасно тем, что скопления гноя не статичны. Они могут распространиться и в окружающую жировую клетчатку, и в органы малого таза.
Мы уже упоминали, что поясничная мышца присоединяет к бедру нижний участок позвоночника. Что позволяет ей участвовать в сгибании позвоночника и бедра. Если рассмотреть анатомический атлас, мы увидим, что данная мышца будет прикрепляться сбоку к позвоночнику, к телам позвонкам и ряду поперечных отростков.
Такое ее расположение и объясняет пути распространения воспалительного процесса. Инфекции позвоночника, которые развиваются в телах позвонков или дисковых промежутках, часто распространяются на соседствующие с ними позвонки. Отсюда гной может истекать вдоль пояснично-повздошной мышцы, вовлекая ее в воспалительный процесс.
Другой путь распространения на мышцу инфекции из брюшной полости. Что касается гноя, он может течь по подвздошно-поясничной мышце уже к паху.
Нельзя не отметить, что псоас-абсцесс может быть вторичным заболеванием, которое развивается после болезни Крона, колоректального рака или же дивертикулеза. Также параспинальный процесс, затрагивающий и поясничную мышцу, может быть следствием остеомиелита.
Как мы уже отмечали, одной из распространенных причин псоас-абсцесса можно назвать и туберкулез. В некоторых случаях воспаление подвздошно-поясничной мышцы будет следствием разрыва, вскрытия абсцесса внутренних органов. Например, почек, поджелудочной железы.
Представим основные симптомы псоас-абсцесса:
- Боль в нижней половине живота.
- Ощущение дискомфорта в области паха, а также передней части бедра.
- Боль в нижней части спины.
- При разгибании ноги в области тазобедренного сустава чувствуется боль.
- Высокая температура тела, озноб, лихорадка.
Человек будет жаловаться на постоянную боль в левой или правой половине нижней части живота. Болевой синдром может ощущаться в них и одновременно. Нередко появляется дискомфорт в передней части бедра. При определенном распространении инфекции он переходит и в область паха. Это ощущается, как напряжение мышцы в зоне бедра. Что касается паха, больной будет отмечать будто бы скопление какого-то вещества.
При ходьбе также может чувствоваться боль, которая отдает уже в область спины. Лихорадка, высокая температура — это общие признаки активного воспалительного процесса в организме.
Состояние опасно тем, что клиническая картина в большинстве случаев является стертой. Особенно на фоне приема пациентом нестероидных противовоспалительных лекарств, которыми человек пытается заглушить боль. Пациент может длительно наблюдаться у невролога, в то время как причина болевого синдрома определена неверно.
Чтобы найти причину болевого синдрома в данном случае, нужно провести не одну диагностическую процедуру. Так, диагностика псоас-абсцесса должна включать в себя следующее:
- МСКТ (компьютерная томография). Данная процедура помогает судить о распространенности воспалительного процесса. А также о его взаимоотношениях с близлежащими тканями и внутренними органами. Однако этот метод имеет и недостаток — дополнительная лучевая нагрузка на обследуемого.
- МРТ (магнитно-резонансная томография). Для этого метода характерны все плюсы, за которые выделяют компьютерную томографию. Собственным достоинством МРТ является то, что с помощью этой методики возможно определить начальные воспалительные процессы в мышце. То есть, той стадии, которая предшествует гнойной. Еще один важный плюс — при этом виде диагностики отсутствует лучевая нагрузка на пациента. Но недостаток МРТ в том, что при данной процедуре пациент должен сохранять в течение длительного времени неподвижное состояние. Что не так просто людям с острым болевым синдромом. Кроме того, к проведению МРТ существует целый ряд противопоказаний.
- УЗИ (ультразвуковое исследование органов брюшной полости). С помощью данной процедуры тоже возможно выявить гнойно-воспалительные процессы, затронувшие подвздошно-поясничную мышцу, а также их объем. Но в сравнении с вышеобозначенными это менее точный метод. Тем не менее звуковое обследование практически всегда позволяет найти источник распространения инфекции, масштабность проистекающего воспалительного процесса, а также оценить, насколько он затронул соседние органы и ткани.
Лечение псоас-абсцессов оперативное. То есть проводится операция по хирургическому вскрытию гнойника. Одно лишь консервативное лечение тут невозможно по той причине, что с его помощью не получится вывести гной, прочистить мышцу и близлежащие к ней ткани и органы от омертвевших клеток.
Полость промывают от гнойной материи, после чего ее обрабатывают специальными препаратами-антисептиками. Устанавливаются специальные дренажи. В случае с псоас-абсцессом реабилитация после операции будет включать в себя прием антибиотиков, выписанных доктором.
Если характеризовать операцию в общем, то это вскрытие и дренирование сформировавшего абсцесса. Его вскрывают двумя способами: лоботомическим или же через брюшную переднюю стенку с правой или левой стороны. Это зависит от локализации воспаления на уровне гребней подвздошных костей. Брюшину отслаивают к средней линии.
Медикаментозное лечение в данном случае продолжает хирургическое. Это специальная антибактериальная терапия, подобранная с учетом типа возбудителя, вызвавшего воспалительный процесс.
Что касается современного медикаментозного лечения псоас-абсцессов, то больному выписываются лекарства со следующими активными веществами:
- Ихтаммол.
- Цефепим.
- Амикацин.
- Тобрамицин.
- Пефлоксацин.
- Ампициллин.
- Ципрофлоксацин.
- Имипенем.
- Цефпиром.
- Ломефлоксацин.
- Тикарциллин.
Если говорить о прогнозах, то тут они в целом положительны. При условии, что было назначено полноценное адекватное лечение, а абсцесс был обнаружен на начальной стадии развития, когда воспаление не распространилось на иные важные органы и системы. В этом случае комплекс из хирургической и консервативной терапии ведет к полному выздоровлению пациента.
Псоас-абсцесс — достаточно тяжелое состояние, при котором воспалительный гнойный процесс развивается в большой поясничной мышце. Он не лечится с помощью лекарств — требуется срочное хирургическое вмешательство, а лишь затем поддерживающая антибактериальная терапия.
источник