Подпеченочный абсцесс – ограниченное острогнойное образование, которое располагается между печенью и петлями кишечного тракта и является осложнением хирургических болезней абдоминальной полости. Медицинскими проявлениями служат боли в правом подреберье, обостряющиеся при вдохе, лихорадочное состояние, отравление, диспепсические расстройства. Диагностирование базируется на подробном исследовании анамнеза, итогах лабораторных исследований и прочей диагностики. Терапия хирургическая, состоит во вскрытии, дренировании и промывании пораженной полости, а также регулярной антибиотикотерапии и дезинтоксикационных мероприятиях.
Более подробно о клинике, диагностике и лечении подпеченочного абсцесса (в МКБ-10 код — К75.0) — дальше.
Абсцесс подпеченочного пространства способен быть как изначальным воспалительным новообразованием, так и последствием осумкования экссудата напрямую под диафрагмой.
Следовательно, отличают два типа данной болезни:
- Первично ограниченный абсцесс: создается на фоне формирования болезненного процесса вблизи расположенных органов.
- Вторично ограниченный абсцесс: болезнетворная флора оказывается в области под печенью, так как это зона с наибольшей резорбцией из области живота, впоследствии же нагноение локализуется из-за появления соединяющей капсулы гнойного характера.
Заболевание считается осложнением холецистита, панкреонекроза, острогнойного воспаления червеобразного отростка, перфорации, различных дефектов полых либо паренхиматозных органов, патологий кровообращения в сосудах брыжейки кишечного тракта при ущемленных грыжах и запорах кишечного тракта, операциях. Кроме того, болезнь может образовываться при гематогенных и криптогенных разлитых перитонитах. Больше всего инфекционным агентом выступает ассоциация микроорганизмов кишечной группы и анаэробных бактерий.
Формированию болезни содействуют пластические свойства брюшины: вследствие дефекта на ее плоскости скапливается фибринозный клейкий экссудат, что и ведет к соединению листков серозной ткани. Затем совершается формирование соединительнотканных спаек, и источник гнойного воспаления изолируется от абдоминальной части. В случае вторичного подпеченочного абсцесса значительную роль в патогенезе играет большая резорбтивная динамичность брюшины в подпеченочном пространстве, что содействует накапливанию экссудата в этой сфере при распространенном перитоните. Имеются и анатомические предпосылки развития болезни — наличие печеночной сумки брюшины.
Медицинская ситуация подпеченочного абсцесса находится в зависимости от серьезности процесса и основной болезни. Более частым показателем считается боль справа под ребром, переходящая в зону спины, лопатки либо плеча, насыщенность которой возрастает при глубоком вдохе. Кроме того, типична гипертермия (лихорадочное состояние имеет интермиттирующий вид), ломота, сильное сердцебиение, повышение давления. В серьезных случаях формируется целая реакция на нагноение вплоть до заражения крови и остановки сердца.
Симптомов подпеченочного абсцесса может и не быть. В подобных случаях заподозрить эту болезнь помогает субфебрильная температура туловища, лейкоцитоз и повышение СОЭ в анализах крови, а также болезнетворность при ощупывании в районе правого подреберья. К признакам подпеченочного абсцесса относятся рвота, вздутие, запор; при крупных размерах гнойника вероятны симптомы непроходимости кишок.
Если возможен вторично обособленный абсцесс, в медицинской картине ему предшествуют особые показатели обширного перитонита. При этом на фоне градационного усовершенствования состояния больного развитие гнойника приводит к увеличению абдоминальной боли и интоксикации.
Прогноз формирования подпеченочного абсцесса способен быть весьма негативным, в случае если не осуществить все возможные мероприятия по его излечению.
Последствия неизлеченного заболевания печени:
- Перитонит, заражение крови, образовавшееся из-за повреждения абсцесса и распространения некротизированных материалов в абдоминальную полость.
- Субдиафрагмальный абсцесс из-за образования заражения под куполом диафрагмы.
- Перикардит, перикардиальная тампонада сердца из-за попадания гноя в околосердечную сумку.
- Асцит.
- Кровоизлияние из-за увеличения повышенного давления в венах.
- Абсцесс головного мозга.
- Септическая закупорка артерий в легких.
- Развитие фистул в легких и в плевре из-за прорыва абсцесса в плевральную полость.
Так как подпеченочный абсцесс трудно дифференцировать от схожих по признакам болезней, немаловажно грамотно дать оценку жалобам больного, его анамнезу. Доктор выясняет характер жалоб, присутствие источников инфекций, операций, травм, серьезных болезней.
Лабораторные изучения при диагностировании абсцесса печени будут такими же, как и при других заболеваниях.
Методы инструментальной диагностики, при которых визуализируется подпеченочный абсцесс, следующие:
- Рентгенография абдоминальной полости обнаруживает симптомы асцита, присутствие в печени полости с жидкостью и гноем.
- Ультразвуковая диагностика гепатобилиарной системы предопределяет размеры и месторасположение полости абсцесса.
- МРТ, МСКТ абдоминальной полости дают оценку расположению, количеству и масштабам абсцессов для уточнения стратегии излечения.
- Радиоизотопное сканирование печени обнаруживает недостатки кровоснабжения печени, локализацию абсцесса.
- Диагностическая лапароскопия – через незначительные разрезы в брюшную полость вводится маленькая видеокамера и приборы, разрешающие дренировать абсцесс.
Важно различать рассматриваемое нами состояние и острогнойный холецистит, плеврит, субдиафрагмальный абсцесс. Отличить подпеченочный абсцесс на УЗИ достаточно легко, если доктор квалифицированный.
Излечением подпеченочного абсцесса занимается врач-хирург, гастроэнтеролог, при потребности — врач-инфекционист. Типовая стратегия включает в себя антибактериальную терапию в комбинировании с малоинвазивными вмешательствами.
Показано дренирование абсцесса, с целью чего в наше время чаще применяют малоинвазивные технологии. Под контролем ультразвукового изучения делают чрескожную пункцию абсцесса, аспирируют гной. В углубление гнойника помещают особую дренажную систему, через которую разрешено неоднократно промывать острогнойную полость и вводить антибактериальные вещества. Процесс малотравматичен и значительно проще переносится пациентами, чем открытое оперативное вмешательство.
В случае если данную технологию использовать нереально, углубление абсцесса вскрывают и дренируют хирургическим методом. Используют как чрезбрюшинный, так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как дает возможность исключить массивное энтеробактериальное обсеменение абдоминальной полости.
Пациенты советуют вовремя лечить болезни, провоцирующие формирование данной патологии. Не пренебрегать первыми признаками заболевания и немедленно обращаться к доктору.
При своевременном выявлении и соответственном излечении прогноз положительный. Подпеченочный абсцесс способен обостриться прорывом в абдоминальную полость с формированием разлитого перитонита и новых источников гнойного воспаления, сепсиса и полиорганной недостаточности. В подобных случаях прогноз весьма негативный. Предотвращение этой патологии состоит в уместном излечении болезней, которые могут быть фактором абсцесса, а также кропотливом послеоперационном наблюдении больных, которые перенесли перитонит и прочие гнойные поражения органов абдоминальной полости.
источник
ПДА —скопление гноя в пространстве между диафрагмой и нижележащими органами, развитие между диафрагмальным листком брюшины и прилежащими органами по типу перитонита(внутрибрюшинный)и реже внебрюшинно, начинаясь в забрюшинном пространстве по типу флегмоны.
Этиология: стрептококк, стафилококк, киш.палочка, неклостридиальной анаэробной флоры. Источники:
• локальные гнойно-воспалительные процессы- послеоперационный местный или разлитой перитонит, после гастрэктомий, субтотальных резекций желудка, операций по поводу рака п.ж.и левой половины ободочной кишки. Приводят к массивн. операц.травма тканей, кровотечение, несостоятельность анастомозов ,снижение иммунитета на фоне раковой интоксикации, нарушений лейкопоэза, спленэктомии и послеоперационной анемии.
• травмы органов живота—образование гематом, скопления желчи, которые потом нагнаиваются и переходят в абсцессы ПДП.
• Лишь 10% болезни органов верхнего этажа брюшной полости (язвенная болезнь, абсцессы печени).
Правосторонние: передневерхние, верхнезадние, центральные, задненижние.
Левосторонние: верхние, нижнепередние, задненижние, околоселезеночные.
2. нижние внебрюшинные: право- и левосторонние абсцессы.
Клиника :В начале симптомы общие: слабость, потливость, озноб, ремиттирующая или интермиттирующая лихорадка, свойственные и другим абсцессам брюшной полости (межкишечному, аппендикулярному, абсцессу дугласова пространства и др.)
Жалобы: чувства тяжести и болей в подреберье и нижней части грудной клетки с пораженной стороны. Боли от умеренных до острых, усиливаться при активном движении, глубоком дыхании и кашле, иррадиировать в плечо, лопатку и ключицу. икота, одышка, мучительный сухой кашель. Вынужд. полусидячее положение.
Объективно:Дыхание учащенное и поверхностное, грудная клетка на стороне абсцесса отстает при дыхании.
Диагностика : анамнез и осмотр, результаты рентгенологического,УЗИ, лаб.исследований, КТ.
Пальпация: болезненность и мышечное напряжение брюшной стенки в эпигастрии/ в подреберьях. Выявляется сглаженность и расширение межреберных промежутков, выпячивание подреберной области, при правостороннем абсцессе — увеличение печени.
Перкуссия:Если ПДА не содержит газ, перкуссия гр. Кл. — притупление звука выше границы печени, снижение или отсутствие подвижности нижнего края легкого.
При скоплении газа -участки разных тонов («перкуторная радуга»).
При аускультации -изменение дыхания (от ослабленного везикулярного до бронхиального) и внезапное исчезновение дыхательных шумов на границе абсцесса.
Лабораторно: анемию, нейтрофильный лейкоцитоз со сдвигом влево, нарастание СОЭ, наличие СРБ, диспротеинемию.
• рентгенографии и рентгеноскопии грудной клетки: в области ножек диафрагмы, более высокое стояние купола диафрагмы на пораженной стороне и ограничение ее подвижности (от минимальной пассивной подвижности до неподвижности). Скопление гноя при безгазовых поддиафрагмальных абсцессах видно как затемнение над линией диафрагмы, наличие газа – как полоса просветления с нижним горизонтальным уровнем между абсцессом и диафрагмой. Определяется выпот в плевральной полости (реактивный плеврит), снижение воздушности нижних частей легкого.
• МСКТ и УЗИ брюшной полости — наличие жидкости, гноя и газа в брюшной или плевральной полости, изменение положения и состояния прилежащих внутренних органов (например, деформацию желудка, смещение продольной оси сердца и др.).
• Диагностическая пункция абсцесса допустима лишь во время операции
Лечение хирургическое. Операцию производят под наркозом. Абсцесс дренируют и продолжают АБ, общеукрепляющую и дезинтоксикационную терапию. Дренаж ежедневно промывают 2—3 раза в сутки антисептическими растворами и местно подводят антибиотики в соответствии с чувствительностью.Перед удалением дренажа обычно производят фистулографию для определения объема остаточной полости абсцесса. Дренаж подтягивают постепенно, начиная с 4—5-х суток после дренирования, и удаляют только в том случае, если гнойного отделяемого совсем нет, полость почти полностью ликвидирована и вмещает около 3—4 мл жидкости.
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Общие условия выбора системы дренажа: Система дренажа выбирается в зависимости от характера защищаемого.
Папиллярные узоры пальцев рук — маркер спортивных способностей: дерматоглифические признаки формируются на 3-5 месяце беременности, не изменяются в течение жизни.
источник
Подпеченочный абсцесс – ограниченное гнойное образование, расположенное между нижней поверхностью печени и петлями кишечника и являющееся осложнением хирургических заболеваний брюшной полости. Клиническими проявлениями подпеченочного абсцесса служат боли в правом подреберье, усиливающиеся при вдохе, лихорадка, интоксикация, диспепсические расстройства. Диагностика основана на детальном изучении анамнеза, результатах лабораторных исследований, рентгенографии, УЗИ и КТ органов брюшной полости. Лечение хирургическое, заключается во вскрытии, дренировании и промывании гнойника, а также системной антибиотикотерапии и дезинтоксикационных мероприятиях.
Подпеченочный абсцесс в гастроэнтерологии и хирургии является типичным вариантом ограниченного перитонита. Формирование гнойника обусловлено свойствами листков брюшины, образованием сращений между ними, брыжейкой кишечника и другими структурами. Место локализации абсцесса может соответствовать первичному гнойному процессу либо быть результатом осумкования экссудата под диафрагмой. Соответственно этому выделяют две формы подпеченочных абсцессов: первично отграниченные (формирование полости происходит параллельно с основным патологическим процессом в близлежащем органе) и вторично отграниченные (микроорганизмы попадают в подпеченочное пространство как в зону максимальной резорбции из брюшной полости, а затем происходит изоляция гнойника путем формирования воспалительной соединительнотканной капсулы).
Подпеченочный абсцесс является осложнением холецистита, панкреонекроза, гнойного воспаления червеобразного отростка (гнойного аппендицита), перфорации, открытых и закрытых повреждений полых или паренхиматозных органов, нарушений кровообращения в сосудах брыжейки кишечника при ущемленных грыжах и странгуляционной кишечной непроходимости, оперативных вмешательств. Также абсцесс может формироваться при гематогенных и криптогенных разлитых перитонитах. Чаще всего инфекционным агентом выступает ассоциация бактерий кишечной группы (E. coli, клебсиеллы, стафилококки, стрептококки) и анаэробных микроорганизмов.
Формированию отграниченного подпеченочного абсцесса способствуют пластические свойства брюшины: в результате повреждения на ее поверхности накапливается фибринозный клейкий экссудат, который и приводит к склеиванию прилежащих листков серозной оболочки. Далее происходит образование соединительнотканных спаек, и очаг гнойного воспаления изолируется от брюшной полости. В случае вторично отграниченного абсцесса важную роль в патогенезе играет высокая резорбтивная активность брюшины в подпеченочном пространстве, что способствует накоплению экссудата в данной области при распространенном перитоните. Есть и анатомические предпосылки формирования подпеченочного абсцесса – наличие печеночной сумки брюшины.
Клиническая картина подпеченочного абсцесса зависит от тяжести процесса и основного заболевания. Наиболее частым признаком является боль в правом подреберье, иррадиирующая в область спины, лопатки или плеча, интенсивность которой увеличивается при глубоком вдохе. Также типична гипертермия (лихорадка имеет интермиттирующий характер), ознобы, тахикардия, возможна артериальная гипотензия. В тяжелых случаях развивается системная реакция на воспаление вплоть до сепсиса и полиорганной недостаточности.
Подпеченочный абсцесс может протекать и без выраженной симптоматики. В таких случаях заподозрить данную патологию позволяет субфебрильная температура тела, лейкоцитоз и увеличение СОЭ в анализах крови, а также болезненность при пальпации в области правого подреберья. К симптомам подпеченочного абсцесса относятся тошнота, метеоризм, запор; при больших размерах гнойника возможны признаки кишечной непроходимости.
Если имеет место вторично отграниченный абсцесс, в клинической картине ему предшествуют признаки разлитого перитонита. При этом на фоне постепенного улучшения состояния пациента формирование гнойника приводит к усилению абдоминальной боли и интоксикации.
Консультация гастроэнтеролога и хирурга позволяет выявить характерные анамнестические данные и симптомы подпеченочного абсцесса. При осмотре пациента может определяться бледность кожных покровов. При пальпации в правом подреберье характерна болезненность. Абсцесс определяется как округлое флюктуирующее образование. В области его проекции кожа пастозна. Диагностика данного заболевания иногда весьма затруднительна, поскольку подпеченочный абсцесс может протекать со скудной симптоматикой, а связь с первичным патологическим процессом не всегда удается выявить. Именно поэтому насторожить врача должен недавно перенесенный перитонит, холецистит и другие деструктивные гнойные заболевания брюшной полости.
В лабораторных анализах выявляются характерные признаки воспаления. В общем анализе крови имеет место лейкоцитоз с нейтрофильным сдвигом, ускоренная СОЭ. При проведении рентгенографии органов брюшной полости визуализируется округлое образование с уровнем жидкости, может быть правосторонний плевральный выпот. Более информативные методы исследования при подозрении на подпеченочный абсцесс – УЗИ органов брюшной полости и компьютерная томография (МСКТ ОБП). Данные диагностические методики позволяют выявить наличие гнойника, определить его размеры и анатомическое взаимоотношение с окружающими органами.
Все пациенты с диагностированным подпеченочным абсцессом подлежат обязательной госпитализации в хирургическое отделение. Основным методом лечения является дренирование полости гнойника. С этой целью в настоящее время чаще применяются малоинвазивные методики. Чрескожная пункция проводится под ультразвуковым контролем; выполняется аспирация содержимого гнойника и дренирование. Через дренаж осуществляется многократное промывание полости абсцесса, введение антибактериальных препаратов. В тяжелых случаях, когда невозможно выполнить малоинвазивное вмешательство, проводится открытая хирургическая операция, предпочтительно из внебрюшинного доступа. Лечение также включает системную антибиотикотерапию, дезинтоксикационные мероприятия.
При своевременном выявлении и адекватном лечении прогноз благоприятный. Подпеченочный абсцесс может осложниться прорывом в брюшную полость с развитием разлитого перитонита и новых очагов гнойного воспаления, сепсисом и полиорганной недостаточностью. В таких случаях прогноз крайне неблагоприятный. Профилактика данной патологии заключается в своевременном лечении заболеваний, которые могут стать причиной абсцесса, а также тщательном послеоперационном наблюдении пациентов, которые перенесли перитонит и другие гнойные поражения органов брюшной полости.
источник
2. Ограниченные перитониты. Поддиафрагмальный абсцесс. Причины возникновения. Клиника, диагностика, лечение.
Абсцессы (отграниченный перитонит) при перитоните возникают в типичных местах, где имеются благоприятные условия для задержки экссудата и отграничения его рыхлыми спайками. Наиболее часто они локализуются в субдиафрагмальном, под-печеночном пространствах, между петлями кишечника, в боковых каналах, в подвздошной ямке, в дугласовом пространстве малого таза. Абсцесс может сформироваться вблизи воспаленного органа (червеобразный отросток, желчный пузырь и др.).
Поддиафрагмальные и подпеченочные абсцессы могут образоваться в процессе лечения распространенного перитонита вследствие осумкования экссудата под диафрагмой, в малом тазу, т. е. в местах, где происходит наиболее интенсивное всасывание экссудата. Нередко они являются осложнением различных операций на органах брюшной полости или острых хирургических заболеваний органов живота. Клиническая картина и диагностика. Больных беспокоят боли в правом или левом подреберье, усиливающиеся при глубоком вдохе. В ряде случаев они иррадиируют в спину, лопатку, плечо (раздражение окончаний диафрагмального нерва). Температура тела повышена до фебрильных цифр, имеет интермиттирующий характер. Пульс учащен. Лейкоцитоз со сдвигом формулы влево и повышение СОЭ. Иногда абсцесс проявляется лишь повышением температуры тела. В тяжелых случаях наблюдается симптоматика, характерная для синдрома системной реакции на воспаление, сепсиса, полиорганной недостаточности. При бессимптомном течении осмотр больного не дает существенной информации. Заподозрить абсцесс при отсутствии других заболеваний можно при наличии субфебрильной температуры, ускоренной СОЭ, лейкоцитоза, небольшой болезненности при надавливании в межреберьях, поколачивании по правой реберной дуге. При тяжелом течении болезни имеются жалобы на постоянные боли в правом подреберье, боли при пальпации в правом или левом подреберье, в межреберных промежутках (соответственно локализации абсцесса). Иногда в этих областях можно определить некоторую пас-тозность кожи. Симптомы раздражения брюшины определяются нечасто. В общем анализе крови выявляют лейкоцитоз, нейтрофилез, сдвиг лейкоцитарной формулы крови влево, увеличение СОЭ, т. е. признаки, характерные для гнойной интоксикации.
Рентгенологическое исследование позволяет выявить высокое стояние купола диафрагмы на стороне поражения, ограничение ее подвижности, «сочувственный» выпот в плевральной полости. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним. Наиболее ценную для диагноза информацию дают ультразвуковое исследование и компьютерная томография.
Лечение. Показано дренирование абсцесса, для чего в настоящее время чаще используют малоинвазивные технологии. Под контролем ультразвукового исследования производят чрескожную пункцию абсцесса, аспирируют гной. В полость гнойника помещают специальный дренаж, через который можно многократно промывать гнойную полость и вводить антибактериальные препараты. Процедура малотравматична и гораздо легче переносится больными, чем открытое оперативное вмешательство. Если эту технологию применить невозможно, то полость абсцесса вскрывают и дренируют хирургическим способом. Применяют как чрезбрюшинный, так и внебрюшинный доступ по Мельникову. Последний метод предпочтительнее, так как позволяет избежать массивного бактериального обсеменения брюшной полости.
источник
Подпеченочный абсцесс — образование гнойного типа, ограниченное определенным участком, которое возникает вследствие различных заболеваний брюшной полости хронической формы. Располагается между петлями кишечника и нижним отделом печени. Считается типичным проявлением местного перитонита.
Это гнойное образование возникает вследствие особенностей листков брюшной полости, возможными их сращениями, брыжейки кишечника и прочих структур.
Подпеченочный абсцесс может быть как первичным гнойным образованием, так и последствием осумкования экссудата непосредственно под диафрагмой.
Следовател ьно, различают два вида этого заболевания:
- Первично ограниченный абсцесс: формируется на фоне развития патологического процесса в рядом находящемся органе.
- Вторично ограниченный абсцесс: патогенная микрофлора попадает в область под печенью, так как эта область с максимальной резорбцией из полости брюшины, после чего гнойное образование изолируется из-за возникновения соединительнотканной капсулы воспалительного характера.
Наиболее распространенная причина появления этой болезни — это следствие осложнений таких заболеваний, как холецистита, пенетрации язв желудка, панкреонекроза, гнойного аппендицита, странгуляционной кишечной непроходимости.
Также может возникнуть из-за различных оперативных вмешательств, травм паренхиматозных либо полых органов открытого или закрытого типа, нарушенного процесса кровообращения брижейки кишечника вследствие ущемленных грыж.
Еще одна причина развития этого заболевания — гематогенный и криптогенный разлитый перитониты, которые возникают из-за проникновения инфекции.
Пластические особенности брюшной полости также могут спровоцировать появления гнойника. При ее повреждении происходит накопление экссудата, который из-за своей клейкой консистенции вызывает склеивание листков серозной оболочки. Из-за данного процесса возникают соединительные спайки, вследствие чего происходит изоляция воспалительного процесса от полости брюшины.
Если же гнойный абсцесс вторично ограниченный, экссудат накапливается из-за высокой резорбтивной активности брюшной полости.
Опасность этого заболевания заключается в том, что оно может развиваться без ярко выраженных симптомов. Больного может насторожить лишь повышенная температура и болезненные ощущения при пальпации в районе подреберья с правой стороны. Также развитие болезни могут показать результаты анализов, в которых будет ярко выражен лейкоцитоз и увеличенное количество СОЭ.
- Болезненные ощущения, что локализуются в районе подреберья с правой стороны. Боль может отдавать в район спины, лопаток либо плечей. Может усиливаться во время глубоких вдохов.
- Лихорадка интермиттирующего характера.
- Бледность кожи либо пастозность.
- Озноб.
- Тахикардия.
- Артериальная гипотензия.
- Чувство тошноты.
- Повышенный метеоризм.
- Запор либо кишечная непроходимость (когда абсцесс достигает больших размеров).
В случае осложнения, могут развиться сепсис и полиорганная недостаточность.
При вторично ограниченном гнойнике могут проявляться симптомы, которые характерны для разлитого перитонита.
Определить развитие подпеченочного абсцесса довольно сложно, особенно в том случае, если у пациента скудно выраженная симптоматика. Предположить, что у больного именно это заболевание можно после осмотра, пальпации и выслушивания жалоб пациента. Тревожным сигналом для врача того, что может происходить развитие именно подпеченочного абсцесса является наличие у пациента ранее перенесенных заболеваний брюшной полости, особенно гнойного характера.
Для подтверждения диагноза назначается процедура рентгенографии, компьютерной томографии, эхографии либо магниторезонансной томографии брюшной полости. На снимках четко видно флюктирующее образование округлой формы с уровнем жидкости. Также определяется его месторасположение, размер, и с какими органами он связан.
Помимо обследований полости брюшины, показать воспалительный процесс также способен результат анализа крови.
Больные этим заболеванием обязательно должны быть госпитализированы.
Гнойный абсцесс необходимо дренировать и промыть его полость. На данный момент дренаж ставится с помощью чрескожной пункции. После того, как полость гнойника промыли, вводятся лекарственные препараты противовоспалительного и антибактериального действия.
При явных осложнениях может потребоваться открытое хирургическое вмешательство.
Чтобы избежать образования подпеченочного абсцесса, необходимо своевременно лечить любые болезни брюшной полости. Также необходимо тщательно наблюдать за состоянием пациентов, которые страдали от воспаления гнойного характера в полости брюшины либо разлитого перитонита.
источник
Любая форма воспаления желчного пузыря может перейти в гнойную. При прогрессировании гнойного заболевания часто развивается осложнение.
Абсцесс желчного пузыря – одно из самых серьезных последствий. Большинство абсцессов формируется на фоне протекания таких гнойных воспалений, как эмпиема, флегмона, водянка желчного пузыря. Эти заболевания, в свою очередь, являются осложнением острого холецистита.
Заболевание представляет собой острое воспаление, которое сопровождается большим скоплением гноя внутри желчного пузыря. Образуется непроходимость желчных путей на фоне нарушения оттока желчи. Причинами могут стать камни в желчном пузыре. Развивается эмпиема как осложнение холецистита острой формы при инфицировании бактериями.
Заболевание сопровождается большим риском образования абсцесса и перфорацией больного органа. При таком диагнозе необходимо срочное хирургическое вмешательство и обязательное назначение курса антибиотиков.
Главными причинами, провоцирующими осложнения, являются острые воспалительные заболевания желчного пузыря (холециститы). Образованию эмпиемы способствует инфицирование, которое вызывают бактерии: кишечная палочка, стафилококк, синегнойная палочка и клебсиелла. Развитие воспаления проходит в несколько этапов:
Наши читатели рекомендуют
Наша постоянная читательница порекомендовала действенный метод! Новое открытие! Новосибирские ученые выявили лучшее средство для восстановления желчного пузыря. 5 лет исследований. Самостоятельное лечение в домашних условиях! Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
- появление экссудата в полости пузыря;
- снижение абсорбирующей способности его стенок;
- перекрывается выход или просвет в желчных путях камнями;
- накапливаемая жидкость инфицируется бактериями;
- начинается гнойная стадия заболевания, приводящая к абсцессу, отмиранию стенок и последующему разрыву желчного пузыря.
Воспаление может протекать с различной скоростью и степенью выраженности симптомов.
Главным симптомом проявления эмпиемы считается наличие резкой и очень сильной боли, возникающей в правой подрёберной области. Температура сильно повышена, присутствуют симптомы общей интоксикации: слабость, тошнота и рвота. Также может наблюдаться желтушность склер и слизистых, которая увеличивается со временем.
При обследовании и пальпации, в области проекции желчного пузыря легко определяется воспаленный орган, который увеличен и сильно напряжен. Для постановки точного диагноза назначают ультразвуковое исследование (УЗИ). Также проводят лабораторные обследования.
Назначается курс лечения, направленный на снятие возможных осложнений. Проводится хирургическая операция (холецистэктомия). Инфицированный пузырь удаляют. Перед оперативным вмешательством стабилизируют состояние больного, проводят дезинтоксикацию и назначают внутривенно препараты – антибиотики.
После проведения декомпрессии, антибактериальная терапия продолжается до нормализации анализа крови. Своевременно проведённая терапия приводит к полному выздоровлению и дальнейшей полноценной деятельности.
С развитием (ростом) воспалительного процесса могут охватываться окружающие органы, появляются характерные опухоли околопузырного инфильтрата. Очаг инфицирования образуется на стенках желчного пузыря. При прогрессировании воспаления может развиться околопузырный абсцесс. Независимо от локализации, все абсцессы характеризуются следующими симптомами:
- приступы озноба с выраженной потливостью;
- значительное повышение температуры;
- воспаленный инфильтрат увеличен;
- уровень лейкоцитов в крови сильно повышен;
- болевой синдром выражен умеренно.
Большое значение имеет месторасположения абсцесса, если он расположен около шейки желчного пузыря, внутри инфильтрата, то прорыв гнойника в брюшину маловероятен. Если абсцесс назревает на дне пузыря, он может вскрыться в полость брюшины. Образование гнойника может проходить без явно выраженных симптомов. Данное течение воспаления наблюдается, когда пациенты проходят курс антибактериальной терапии.
Для постановки диагноза назначается УЗИ. Его проводят многократно, для наблюдения динамики воспаления. Также производится визуальный осмотр и пальпация воспаленного органа, назначается лабораторное обследование (общий анализ крови).
Все лечение направлено на снятие гнойного воспаления с помощью антибактериальной терапии. Для снижения болевого синдрома и расширение желчных протоков назначаются препараты – спазмолитики. Также проводят дезинтоксикацию всего организма. Лечение проходит только стационарно. При прогрессировании абсцесса показано хирургическое вмешательство, проводится холецистотомия в различных вариантах.
Ещё одним осложнением острого холецистита может стать флегмона. Она представляет собой гнойное воспаление стенок желчного пузыря. Такое заболевание встречается нечасто.
Заболевание проявляется признаками инфекции в сочетании с общими симптомами воспаления желчного пузыря. Если не проводилось качественное лечение острого холецистита, то к общим признакам воспаления: рвоте, болям в области правого подреберья, головной боли добавляются озноб и резкое повышение температуры. При этом болевые ощущения наступают не при надавливании на живот, а при резком отпускании. Опасность флегмоны заключается в возможном разрыве и дальнейшем развитии перитонита.
Для постановки диагноза достаточно провести общий анализ крови, который покажет наличие инфекций, и ультразвуковое обследование желчного пузыря. Он будет увеличен с измененным характером содержимого. Лечение флегмоны предусматривает только хирургическое вмешательство. Операции могут проводиться разными способами. К одним из наиболее часто выполняемых вмешательств на желчном пузыре относится холецистостомия, которая в основном проводится лапароскопическим способом. После операции пациент остается под наблюдением. Обязательно назначается курс антибактериальной и восстановительной терапии.
Он также является одним из многих осложнений острого холецистита. Формируется в полости брюшины. Располагается между петлями кишечника и нижней поверхностью печени, в районе желчного пузыря. Подпеченочный абсцесс бывает двух видов, первично ограниченный, когда формирование гнойного нарыва происходит одновременно течением основного воспалительного процесса. Вторично ограниченный, когда образование абсцесса наступает позже. Благодаря эластичным свойствам брюшины, место скопления гноя надёжно блокируется от брюшной полости.
Диагностировать абсцесс бывает сложно. Для постановки точного диагноза применяют:
- рентген брюшных органов;
- эхографию и МРТ;
- компьютерную томографию.
- Наряду с этим обязательно проводится лабораторное обследования.
Клинические проявления зависят от степени тяжести воспаления и симптомов основного заболевания (острого холецистита). Самым выраженным признакам может являться острая боль в области правого подреберья, которая отдает в лопатку или плечо и может увеличиваться при вдохе. Также характерны озноб и лихорадка, при осложнении может развиться сепсис.
Лечение проходит при обязательной госпитализации, с помощью хирургической операции. Проводится аспирация абсцесса, дренирование его полости, которую затем тщательно промывают и вводят раствор антибиотиков. Если данный малоинвазивный метод невыполним, применяют открытую операцию. При этом обязательно подключают мероприятия, направленные на снятие общей интоксикации организма. Прописывается курс антибиотиков.
При лечении, проведенном вовремя, наблюдается благоприятный прогноз. Но может развиться осложнение — прорыв в брюшную полость, с дальнейшим развитием новых очагов инфекции.
Методы профилактики всех видов осложнений сводятся к своевременному и качественному медикаментозному лечению острого холецистита, который является главной причиной развития абсцесса. Также важную роль играет наблюдение и восстановление в послеоперационный период.
- Много способов перепробовано, но ничего не помогает.
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство для лечения желчного пузыря существует. Перейдите по ссылке и узнайте что рекомендуют врачи!
источник
Локализованное гнойное формирование, находящееся между нижней стенкой печени и кишечными петлями, называется подпеченочный абсцесс. Заболевание проявляется болями в правой подреберной зоне, усугубляющимися в момент вдоха, лихорадочным состоянием, интоксикацией, диспепсией. Диагноз ставится на основании собранного анамнеза, данных лабораторных анализов, УЗИ, рентгенографии и томографии брюшной полости. Устраняют гнойник хирургическим методом, его вскрывают, дренируют, промывают. После операции проводится терапия антибиотиками, применяются дезинтоксикационные процедуры.
Подпеченочный абсцесс может развиться сам по себе, а может быть следствием скопления под диафрагмой жидкости при воспалении. Исходя их этого, выделяют 2 вида патологии:
- Первичный абсцесс. Его формирование запускают патологические процессы в соседнем органе.
- Вторичный абсцесс. Инфекция проникает в подпеченочную область, характеризующуюся интенсивным всасыванием из брюшной полости. Гнойное формирование отделяется от соседних тканей капсулой, состоящей из соединительной ткани.
Подпеченочный абсцесс бывает следствием:
- панкреонекроза;
- гнойного аппендицита;
- холецистита;
- ущемления грыжи с нарушением циркуляции крови в сосудах брыжейки;
- странгуляционной непроходимости кишечника;
- открытой или закрытой травмы паренхимы печени, селезенки или другого органа;
- хирургического вмешательства.
Реже гнойник формируется при диффузном перитоните гематогенного или криптогенного характера. Провокаторами заболевания обычно являются кишечные бактерии (стафилококки, стрептококки, кишечная палочка, клебсиелла) и анаэробы.
При вторичном абсцессе механизм развития болезни определяется активной всасывающей способностью брюшины в подпеченочной области. В итоге в этой области происходит экссудация при перитоните. Также локализации гнойника способствует анатомическая особенность – присутствие печеночной сумки, окружающей правую долю органа.
Коварство подпеченочного абсцесса заключается в том, что это заболевание способно развиваться без заметных симптомов. Некоторые пациенты жалуются только на повышенную температуру тела и неприятные ощущения при прикосновении к телу в правой подреберной области. Что эти симптомы сигнализируют о развитии патологии, можно подтвердить по клиническому анализу крови: у пациента выявится значительное повышение лейкоцитов и СОЭ.
Но у большинства пациентов заболевание сопровождается выраженными симптомами:
- сильными болями в правой подреберной зоне, отдающими в спину и плечи, обостряющимися при глубоком вдыхании воздуха;
- перемежающейся лихорадкой (температура тела на несколько часов подскакивает до 39 – 40°C, затем на 2 – 3 дня возвращается в норму, после чего снова повышается);
- бледностью и умеренной отечностью кожи;
- ознобом;
- снижением кровяного давления;
- тахикардией;
- тошнотой;
- избыточным газообразованием;
- запором (возможна кишечная непроходимость, если гнойник крупный).
В запущенном случае возникает заражение крови, развивается синдром полиорганной недостаточности – тяжелый патологический процесс, сопровождающийся сбоем или прекращением функционирования определенных систем организма.
При вторичном абсцессе отмечаются симптомы, типичные для тотального перитонита.
По МКБ-10 заболевание имеет код К-75.
Определение подпеченочного гнойника проблематично, особенно когда симптомы невыраженные, пациент почти не имеет жалоб. Врач проводит осмотр, пальпирует, собирает анамнез, после чего предполагает наличие описываемого заболевания. Специалист сразу подозревает подпеченочный абсцесс, если в анамнезе пациента отмечены перенесенные патологии органов брюшной полости, особенно если эти патологии имели инфекционное происхождение и гнойный характер.
Чтобы подтвердить предварительный диагноз, врач отправляет пациента на следующие исследования:
- рентгенографию;
- компьютерную или магнитно-резонансную томографию;
- УЗИ брюшной полости.
На снимках явно визуализируется округлое формирование, заполненное жидким содержимым. Специалист без труда определяет величину, точное место локализации образования, связь гнойного очага с соседними тканями и органами.
Дополнительным диагностическим методом, позволяющим выявить воспалительный процесс в организме, является клинический анализ крови.
Если проведение малоинвазивной хирургической процедуры по каким-либо причинам невозможно, то пациента отправляют на полостную операцию.
На этапе послеоперационной реабилитации назначаются процедуры, позволяющие устранить интоксикацию организма. Также пациент должен пропить курс антибиотиков.
При своевременной и грамотной терапии прогноз положительный. В редких случаях после хирургического вмешательства возникает осложнение: если инфекция устранена не полностью, то она прорывается в брюшную полость, формируя новые гнойные очаги.
Чтобы не столкнуться с подпеченочным абсцессом, необходимо вовремя лечить любое заболевание, затрагивающее органы брюшной полости. Людям, ранее перенесшим тотальный перитонит или иную воспалительную болезнь брюшной полости, важно периодически проходить профилактическое обследование у гастроэнтеролога.
источник
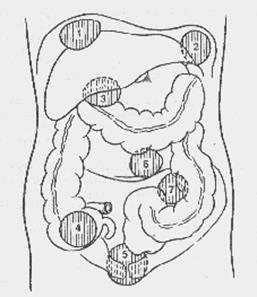
Типичные места локализации абсцессов брюшной полости:
1 — правосторонний поддиафрагмальный абсцесс;
2 — левосторонний поддиафрагмальный абсцесс;
4 — абсцесс правой подвздошной ямки;
7 — абсцесс у корня брыжейки сигмовидной кишки
По патогенетическому механизму
По расположению относительно брюшины
Причиной абсцесса брюшной полости могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинск, тубоовариальный абсцесс.
Общими симптомами являются повышение температуры тела (стойкое или интермитирующее), озноб, тахикардия, паралитическая кишечная непроходимость, местное напряжение мышц передней брюшной стенки, отсутствие аппетита, тошнота.
Другие симптомы заболевания во многом зависят от локализации патологии. 1.поддиафрагмального абсцесса могут включать кашель, боль при дыхании и боль в одном плече — пример отраженной боли, которая возникает потому, что плечо и диафрагма имеют общую иннервацию, вследствие чего мозг неправильно интерпретирует источник боли.
2.Боль при абсцессе селезенки может возникать в левой стороне брюшной полости, спины или в левом плече.
Брюшная стенка в области абсцесса обычно болезненна.
3.Для забрюшинного абсцесса характерна боль, обычно в нижней части спины, которая усиливается, когда человек сгибает ногу в тазобедренном суставе.
4.Симптомы абсцесса поджелудочной железы: повышение температуры тела, боль в животе, тошнота и рвота – часто возникают через неделю или больше после того, как приступ острого панкреатита был купирован (снят).
5.Симптомы абсцесса печени включают в себя потерю аппетита, тошноту и повышение температуры тела, общее недомогание. Боль в животе может отсутствовать. Печень увеличивается, ее край болезненный при пальпации.
6.Симптомы тазовых абсцессов могут включать боль в животе, понос из-за раздражения кишечника и учащенное мочеиспускание в связи с раздражением мочевого пузыря.
7.Симптомы абсцесса почки включают повышение температуры тела, озноб и боль в нижней части спины. Мочеиспускание может быть болезненным, иногда в моче присутствует кровь.
8.При абсцессе предстательной железы мочеиспускание становится болезненным, частым или затрудненным. Реже больной чувствует боль в основании полового члена или замечает гной или кровь в моче.
1.вынужденное положение :лежа на боку или спине, полусидя, согнувшись . Язык сухой, обложен сероватым налетом, живот незначительно вздут. 2.Пальпация живота при абсцессе брюшной полости обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер.
3.ОАК лейкоцитоз, нейтрофилез, ускорение СОЭ.
4.Обзорная рентгенография брюшной полости
5.исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии)
6. УЗИ брюшной полости , КТ, диагностической лапароскопии.
1.оперативного лечения всех видов абсцессов брюшной полости заключаются во вскрытии гнойника, его адекватном дренировании и санации
2.АБ (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола)
Постоянные боли в нижних отделах живота, тенезмы, жидкий стул со слизью. Температура гектическая. Перитонеальные симптомы не выражены.
Диагностика. При пальцевом исследовании прямой кишки – нависание ее передней стенки, резкая болезненность и уплотнение тканей, иногда с размягчением в центре. При исследовании через влагалище – нависание заднего свода. В диагностике — УЗИ малого таза.
Лечение. Вскрытие и дренирование через переднюю стенку прямой кишки или задний свод влагалища.
Поддиафрагмальные и подпеченочные абсцессы.
Постоянные боли, усиливаются при глубоком вдохе, локализуются в подреберьях, иррадиируют в спину, лопатку, плечо. Тошнота, икота. Температура гектическая. Тахикардия. Вынужденное положение больного на спине, на боку или полусидя. Живот поддут. При пальпации определяется болезненность соответственно локализации процесса. Симптомы раздражения брюшины не определяются. Характерен реактивный плеврит.
Диагностикалейкоцитоз, нейтрофилез, сдвиг формулы влево. УЗИ.
Рентген.Более высокое стояние купола диафрагмы на стороне поражения, ограничение её подвижности, выпот в плевральной полости на стороне поражения, уровень жидкости с газовым пузырем над ним.
Лечение.Хирургическое – вскрытие и дренирование полости абсцесса. Применяют чрезбрюшинный и внебрюшинный доступы. Пункция под контролем УЗИ.
Межкишечные абсцессы. Тупые боли в животе нечеткой локализации, вздутие живота, гектическая температура.
Париетальные абсцессы. Может быть местная симптоматика — инфильтрат. Вскрытие и дренирование.
источник
К поддиафрагмальным относятся абсцессы, локализующиеся между диафрагмой и брыжейкой ободочной поперечной кишки, как соприкасающиеся с диафрагмой, так и располагающиеся под печенью, поскольку этиология и патогенез у них общие и в ряде случаев они встречаются одновременно.
Поддиафрагмальный абсцесс встречается справа в 7 раз чаще, чем слева.
Причиной поддиафрагмальных абсцессов являются прежде всего осложнения острых хирургических заболеваний органов брюшной полости: прободная язва желудка и двенадцатиперстной кишки, острый деструктивный аппендицит, панкреатит, а также несостоятельность швов культи двенадцатиперстной кишки или ее повреждение при травмах, нагноившаяся гематома при травмах печени, гнойные плевриты и др.
Поддиафрагмальный абсцесс всегда сопровождается тяжелым клиническим течением. Температура тела повышается до 38 — 39° и сопровождается ознобами, нарастают явления интоксикации, ухудшается общее состояние, повышается лейкоцитоз со сдвигом формулы влево. При этом нередко наблюдаются боли в нижних отделах грудной клетки, часто отдающие в правую лопатку и плечо, надавливание на IX — XI ребра вызывает интенсивную болезненность.
При рентгеноскопии выявляется ограничение подвижности диафрагмы, иногда ее высокое стояние. Часто при этом обнаруживается выпот в плевральной полости, что может ошибочно трактоваться как плеврит. Нередко абсцесс содержит некоторое количество газа, которое может быть обнаружено при рентгеновском обследовании (в результате зеркального отражения)
При установлении диагноза поддиафрагмального абсцесса последний необходимо широко вскрыть и дренировать. Со вскрытием абсцесса медлить нельзя, так как он может пронзаться в брюшную полость и вызвать перитонит. Кроме того, длительное нахождение абсцесса вызывает интоксикацию организма со всеми отрицательными последствиями.
Абсцесс следует вскрывать по возможности экстраперитонально и экстраплеврально, чтобы не допустить возникновения перитонита или эмпиемы плевры, которые представляют большую угрозу жизни больного.
Для вскрытия поддиафрагмального абсцесса применяют доступ в зависимости от локализации гнойника.
Больного укладывают на левый бок с валиком под поясницей. Под эндотрахеальным наркозом (опасность правостороннего пневмоторакса) делают разрез длиной до 10 см по ходу XII ребра и резецируют его, сохраняя надкостницу. На уровне остистого отростка 1 поясничного позвонка латерально пересекают ложе правого XII ребра. Справа от ребра располагаются волокна межреберной мышцы, слева — нижняя задняя зубчатая мышца. Под ними находится часть диафрагмы, которую пересекают по линии разреза. После этого в нижнем углу раны видна почечная фасция, и под ней в верхнем углу раны расположена печень. Проводя указательный палец кверху осторожно позади почки и печени, отделяют заднюю париетальную брюшину от внутренней поверхности диафрагмы и при нащупывании абсцесса его пунктируют, а затем вскрывают. В рану вводят корнцанг, браншами расширяют отверстие и удаляют содержимое абсцесса. В полость абсцесса вводят резиновые дренажи, рану ушивают послойно до Дренажей.
Если абсцесс располагается кпереди, между диафрагмой и печенью, для его вскрытия применяют передний доступ. Больного укладывают также на левый бок с валиком под поясницей. Делают разрез длиной до 10 см на 1,5 см ниже реберной дуги и параллельно ей справа до брюшины. Брюшину над печенью тупфером осторожно отсепаровывают от диафрагмы до абсцесса. При нащупывании его пальцем гнойник пунктируют и при получении гноя вскрывают. Содержимое удаляют отсосом, полость промывают антисептиками, дренируют марлевыми тампонами и резиновыми дренажами-трубками, рану послойно ушивают до дренажей.
В послеоперационном периоде применяют антибиотики вначале широкого спектра действия, а затем с учетом чувствительности микробной флоры. Проводят интенсивную дезинтоксикационную и общеукрепляющую терапию
источник

Возможно попадание инфекции в желчный пузырь при сепсисе. Примерно в 1% случаев причиной острого холецистита является опухолевое его поражение, приводящее к обструкции пузырного протока. Таким образом, в подавляющем большинстве случаев для возникновения острого холецистита необходима обструкция пузырного протока или самого желчного пузыря в области гартмановского кармана. Застой желчи с быстрым развитием инфекции обусловливает типичную клиническую картину заболевания.
Нарушение барьерной функции слизистой оболочки желчного пузыря может быть обусловлено некрозом в результате значительного повышения внутрипросветного давления при обструкции пузырного протока; кроме того, прямое давление камня на слизистую оболочку приводит к ишемии, некрозу и изъязвлению. Нарушение барьерной функции слизистой оболочки ведет к быстрому распространению воспаления на все слои стенки пузыря и появлению соматических болей.
Симптомы, течение. Чаще возникает у женщин старше 40 лет. Ранние симптомы острого холецистита весьма разнообразны. Пока воспаление ограничено слизистой оболочкой, имеется только висцеральная боль без четкой локализации, часто захватывающая эпигастральную область и область пупка. Боль обычно имеет тупой характер. Напряжение мышц и локальная болезненность не определяются. Изменения со стороны крови в этот период могут отсутствовать.
Диагноз основывается прежде всего на анамнезе (появление болей после погрешности в диете, волнениях, тряской езде), болезненности при пальпации края печени и области желчного пузыря. Однако при возникновении полной обструкции пузырного протока и быстром присоединении инфекции боль значительно усиливается, перемещается в правое подреберье, иррадиирует в надключичную область, межлопаточное пространство, поясничную область. Тошнота, рвота, иногда многократная (особенно при холецистопанкреатите). Кожные покровы могут быть иктеричны (в 7-15% острый холецистит сочетается с холедохолитиазом). Температура субфебрильная, однако она может быстро повышаться и достигать 39 °С.
При осмотре: больные чаще повышенного питания, язык обложен. Живот напряжен, отстает при дыхании в правом подреберье, где может пальпироваться напряженный болезненный желчный пузырь или воспалительный инфильтрат (в зависимости от длительности заболевания). Местно положительные симптомы Ортнера -Грекова, Мерфи, Щеткина -Блюмберга.
В крови — лейкоцитоз со сдвигом формулы влево, повышение уровня амилазы сыворотки и диастазы мочи (холецистопанкреатит), гипербилирубинемия (холедохолитиаз, отек большого сосочка двенадцатиперстной кишки, сдавление холедоха инфильтратом).
Существенную помощь в диагностике оказывает ультразвуковое исследование желчного пузыря и желчевыводящих путей (эффективность более 90%). В типичных случаях острого холецистита диагноз несложен.
Дифференциальный диагноз проводят с прободной язвой желудка и двенадцатиперстной кишки, острым аппендицитом, острым панкреатитом, почечной коликой, инфарктом миокарда, базальной правосторонней пневмонией, плевритом, опоясывающим лишаем с поражением межреберных нервов.
Осложнения: разлитой перитонит. Острый холецистит является одной из наиболее частых причин разлитого перитонита. Клиническая картина: типичное начало заболевания, обычно на 3-4-й день отмечаются значительное усиление болевого синдрома, напряжение мышц всей брюшной стенки, разлитая болезненность и положительные симптомы раздражения брюшины по всему животу.
Несколько отлична клиническая картина при перфоративном холецистите: в момент перфорации желчного пузыря может быть кратковременное уменьшение боли (мнимое благополучие) с последующим нарастанием перитонеальных симптомов и усилением боли.
Подпеченочный абсцесс возникает в результате отграничения воспалительного процесса при деструктивном холецистите за счет большого сальника, печеночного угла ободочной кишки и ее брыжейки. Длительность заболевания обычно более 5 дней. У больных выражен болевой синдром в правой половине живота, высокая температура, иногда гектического характера.
При осмотре язык обложен, живот отстает при дыхании в правой половине, иногда на глаз определяется образование, ограниченно смещающееся при дыхании. При пальпации — напряжение мышц и болезненный неподвижный инфильтрат различного размера.
При обзорном рентгенологическое исследовании органов брюшной и грудной полости обнаруживают парез ободочной кишки, ограничение подвижности правого купола диафрагмы, возможно небольшое скопление жидкости в синусе. Очень редко выявляют уровень жидкости в полости гнойника. В диагностике помогает ультразвуковое исследование печени и желчевыводящих путей.
Эмпиема желчного пузыря обусловлена закупоркой пузырного протока с развитием инфекции в желчном пузыре при сохранении барьерной функции слизистой оболочки. Под влиянием консервативной терапии боль, свойственная острому холециститу, уменьшается, но полностью не проходит, беспокоит чувство тяжести в правом подреберье, незначительное повышение температуры, в крови может быть небольшой лейкоцитоз. Живот мягкий, в правом подреберье прощупывается умеренно болезненный желчный пузырь, подвижный, с четкими контурами. Во время оперативного вмешательства при пункции пузыря получают гной без примеси желчи.
Срочная госпитализация в хирургический стационар. При наличии разлитого перитонита показана экстренная операция. Перед операцией — премедикация антибиотиками. Операцией выбора является холецистэктомия с ревизией желчевыводящих путей, санацией и дренированием брюшной полости. Летальность при экстренных оперативных вмешательствах достигает 25-30%, особенно высока она при септическом шоке.
При отсутствии явлений разлитого перитонита показано проведение консервативной терапии с одновременным обследованием больного (органов дыхания, сердечно-сосудистой системы, ультразвуковое исследование с целью выявления конкрементов в желчном пузыре). В комплекс консервативной терапии входят: местно — холод, внутривенное введение спазмолитиков, дезинтоксикационная терапия, антибиотики широкого спектра.
При подтверждении калькулезного характера холецистита (ультразвуковым исследованием) и отсутствии противопоказаний со стороны органов дыхания и кровообращения целесообразна ранняя (не позже 3 сут от начала заболевания) операция: она технически проще, предотвращает развитие осложнений острого холецистита, дает минимальную летальность.
При выраженной сопутствующей патологии, особенно в пожилом возрасте, для адекватной подготовки больного к операции можно использовать лапароскопическую пункцию пузыря с аспирацией содержимого и промыванием его полости антисептиками и антибиотиками. Через 7-10 дней проводят операцию — холецистэктомию с ревизией желчных путей.
Профилактикой острого холецистита является своевременное оперативное лечение желчнокаменной болезни.
источник
Санкт-Петербургская медицинская академия последипломного образования
Кафедра трансфузиологии и гематологии
(этиология, клиника, диагностика, лечение)
Список использованных сокращений
ПДА — поддиафрагмальный абсцесс
ПДП — поддиафрагмальное пространство
КТ — компьютерная томография
УЗИ — ультразвуковое исследование
Поддиафрагмальный абсцесс (ПДА) до сих пор остается заболеванием, недостаточно ясным по своему происхождению, сложным по диагностике, трудным для профилактики и лечения. Сравнительная редкость его не дает возможным практическому врачу накопить значительный материал в работе с больными ПДА.
Данный реферат основан на материалах статей, опубликованных за последние 15 лет в советской и российской медицинской печати, и имеет своей целью обобщить данные (зачастую разноречивые) по этиологии, клинике, диагностике и лечению ПДА.
Ранние сведения о ПДА говорят о нем лишь как о патологической находке. Найденные при вскрытиях ПДА описали в свое время Thylesius (1670), Grossius (1696), Weit (1797), Gruveillier (1832).
В 1845 году Barlax впервые описал клиническую картину ПДА у женщины. Она жаловалась на боли в боку, наступившие внезапно. При обследовании были найдены тимпанит, амфорическое дыхание с металлическим оттенком под углом левой лопатки, там же выслушивался шум плеска, указывающий на скопление жидкости, которая явилась зоной тупости ниже области тимпанита. Анализ этих данных позволил автору впервые прижизненно поставить точный диагноз ПДА.
На секции подтвердилось наличие источника абсцесса — двух прободных язв желудка.
В дальнейшем появился целый ряд работ о ПДА, в которых впервые видное место занимали вопросы диагностики.
Leyden (1870) и Senator (1884) описали четкие признаки ПДА. Jaffe (1881) предложил сам термин «поддиафрагмальный абсцесс». Gerlach (1891) установил анатомические границы абсцесса. Novack (1891) описал его патологоанатомическую картину. Schehrlen (1889) первым внес предложение о хирургическом лечении ПДА.
В тот же период появились отечественные работы на эту тему (Мориц Е., 1882 г; С.А.Тривус, 1893; В.П.Образцов, 1888 г; Л.П.Боголепов, 1890 г).В1895 году А.А.Громов предложил чрезплевральный доступ к ПДА, а Н.В.Парийский выполнил операцию внеплеврального вскрытия абсцесса.
К концу XIX века относятся работы, в которых обсуждается применение лучей Рентгена для диагностики ПДА. С этой целью они были использованы впервые Beclere в 1899 году, а в России — Я.М.Розенблатом в 1908 году.
В дальнейшем вышел ряд важных теоретических топографо-анатомических работ, обосновавших хирургические мероприятия по лечению ПДА (В.Н.Новиков, 1909 год; А.Ю.Созон-Ярошевич, 1919; А.В.Мельников, 1920).
В 50-60-х годах в СССР значительно возрос интерес к этой проблеме. В 1958 году вопрос о ПДА был включен в программу Всероссийского съезда хирургов.
С развитием антибиотикотерапии стало разрабатываться не только хирургическое, но и консервативное и комплексное лечение ПДА. Именно в это время выработаны принципы комплексного лечения ПДА, которые не изменились и поныне (а лишь были дополнены и скорректированы). Были изданы 2 монографии по данной проблеме (Аповат Б.Л. и Жиелина М.М. «Поддиафрагмальный абсцесс», М., 1956 год и Белогородский В.М. «Поддиафрагмальный абсцесс», Л., «Медицина», 1964 г).
В период 70-90 годов в СССР и России интерес к данной проблеме оставался стабильным. Во многих статьях этих лет акцент сделан не на лечении ПДА, а на их диагностику современными методами (эхография, КТ). Эти методы значительно облегчили диагностику ПДА, даже небольших и глубокорасположенных. Вместе с тем остаются нерешенными многие вопросы профилактики и максимально раннего выявления (а, следовательно, и лечения) ПДА.
На протяжении многих лет частота ПДА была сравнительно небольшой — 0,01% (Белогородский В.М., 1964). Однако в последние годы с ухудшением социально-гигиенических условий в России, со снижением жизненного уровня, ухудшением криминогенной обстановки следует прогнозировать рост заболеваемости ПДА (травмы органов брюшной полости, операции по поводу язвенной болезни, рака желудка и толстой кишки, снижение иммунореактивности у большей части населения, связанное со снижением доли белков в рационе). Это свидетельствует о необходимости знания темы каждым практическим хирургом.
ПДА — есть скопление гноя в пространстве между диафрагмой и нижележащими органами. Чаще его развитие наблюдается между диафрагмальным листком брюшины и прилежащими органами (начинается по типу перитонита). Это так называемый внутрибрюшинный ПДА. Реже абсцесс располагается внебрюшинно, начинаясь в забрюшинном пространстве по типу флегмоны.
Абсцессы могут располагаться в различных участках ПДП (поддиафрагмального пространства). Находясь непосредственно под диафрагмой, этот абсцесс в той или иной степени нарушает форму и функции диафрагмы и соседних органов. Локализация гнойника в ПДП обуславливает большие сложности для его диагностики и опорожнения и отличает его от других абсцессов верхнего этажа брюшной полости (печеночный, подпеченочный, селезенки, сумки малого сальника, абсцессов брюшной стенки и др.).
На вопрос о частоте заболевания ПДА не дано еще точного научно обоснованного, статистически достоверного ответа, несмотря на большое количество работ, посвященных этой патологии. Основная причина этого — достаточная редкость заболевания. По данным Белогородского (1964) из больницы имени Куйбышева в Ленинграде (1945-1960 гг) среди более чем 300 тысяч больных больные ПДА составили 0,01%. Последующие наблюдения изучали гораздо меньшее число больных и поэтому не могут считаться более статистически достоверными.
Среди ПДА в настоящее время около 90% составляют послеоперационные ( Гулевский Б.А., Слепуха А.Г; 1988).
В возникновении ПДА ведущая роль принадлежит микробной флоре. По данным большинства авторов, чаще всего в гное ПДА обнаруживается стрептококк, стафилококк, кишечная палочка. Нередко в культурах из гноя ПДА отмечается рост неклостридиальной анаэробной флоры.
Чаще всего источником инфекции при ПДА являются локальные гнойно-воспалительные процессы, расположенные в брюшной полости. Наиболее часто (около 90% случаев (Гулевский Б.А., Слепуха А.Г, 1988) это послеоперационный местный или разлитой перитонит. К возникновению ПДА могут привести любые операции на органах брюшной полости. Но статистика свидетельствует, что наиболее часто ПДА развиваются после гастрэктомий, субтотальных резекций желудка, операций по поводу рака поджелудочной железы и левой половины ободочной кишки ( Гулевский Б.А., Слепуха А.Г, 1988).С.Н.Малкова (1988) даже выделяет «группу риска» по развитию ПДА — это больные, перенесшие гастрэктомию или субтотальную резекцию желудка по поводу рака, особенно в сочетании с парагастральными операциями (спленэктомия, резекция поджелудочной железы). Причина этого — массивная операционная травма тканей, кровотечение, несостоятельность анастомозов (особенно пищеводно-кишечных), снижение иммунитета на фоне раковой интоксикации, нарушений лейкопоэза, спленэктомии и послеоперационной анемии. Технические погрешности во время операции (грубое обращение с тканями, плохой гемостаз, травмирование брюшины, применение сухих салфеток и тампонов) ведут к снижению сопротивляемости брюшины к инфекции. Хотя ПДА может возникнуть и после сравнительно небольших и протекавших без особых технических трудностей операций (аппендэктомия, ушивание перфоративной язвы, и т.д.).
Вторая наиболее частая группа причин ПДА — травмы органов живота (как закрытые, так и открытые). При всем разнообразии травмы ее последствия имеют общие черты — это образование гематом, скопления желчи, которые потом нагнаиваются и переходят в абсцессы ПДП. При открытых травмах возникновение ПДА наблюдается главным образом при повреждении околодиафрагмальной области (огнестрельные ранения, колотые и резаные раны).
Лишь 10% больных ПДА (Белогородский В.М., 1964; Гулевский Б.А., Слепуха А.Г; 1988) не имели в анамнезе предшествующих операций и травм. Среди заболеваний, вызывающих ПДА, первое место занимают болезни органов верхнего этажа брюшной полости (в первую очередь язвенная болезнь, абсцессы печени). Значительно реже ПДА является осложнением болезней органов среднего и нижнего этажей брюшной полости (неоперированный аппендицит, заболевания женских половых органов, гнойный паранефрит, простатит). Иногда ПДА осложняет течение гнойно-воспалительных заболеваний легких и плевры (обратно, реактивный плеврит гораздо чаще присоединяется к ПДА абдоминального генеза).
Чаще всего ПДА располагаются внутрибрюшинно, реже — в забрюшинном пространстве (89-93 и 7-11% соотвественно — Белогородский В.М., 1964; Гулевский Б.А., Слепуха А.Г, 1988). При внутрибрюшинном абсцессе в начальной стадии наблюдается транссудация и эмиграция форменных элементов крови. Забрюшинные ПДА начинаются с клеточной инфильтрации клетчатки и развития лимфаденита. В основе ПДА травматического генеза лежит нагноение инфицированных скоплений крови, желчи. Это I стадия развития ПДА. На ней воспаление может остановиться. Пo De Bakey — это происходит приблизительно в 70% случаев. В противном случае в щелях брюшины появляется экссудат, а забрюшинно — периаденит. ПДА отграничивается от брюшной полости спайками и фасциями. Абсцесс постепенно увеличивается и может достигать значительных величин. ПДА имеют различную форму, чаще округлую. Форма зависит от места расположения абсцесса. Прилежащие к диафрагме органы оказывают давление на нижнюю поверхность абсцесса, что может придавать ему плоскую форму.
Основным содержимым ПДА является гной. Изредка в гное находят инородные тела — кусочки кала, желчные камни, песок, паразиты. Газ в ПДА появляется в результате жизнедеятельности микробов, в первую очередь газообразующих бактерий. Наличие в ПДА гноя и газа накладывает на клинико-анатомическую картину ПДА свой, особый отпечаток. В основном это симптомы наличия воздуха (газа) и жидкости и их перемещения. Иногда на этой стадии развитие ПДА останавливается, но чаще всего его объем нарастает с появлением газа. При этом ПДА оказывает воздействие на соседние органы и ткани, которые отвечают реактивным воспалением (плеврит). Полые органы сдавливаются, деформируются, легкие сжимаются, печень и селезенка смещаются. Иногда гной лизирует окружающие спайки и стенки близлежащих органов, что приводит к пенетрации или перфорации их, а гной поступает в смежные полости и далее через брюшную стенку и стенку грудной полости наружу. Если гнойник не опорожнен, то вокруг ПДА на месте рыхлых спаек и сращений развивается плотная фиброзная капсула, с появлением которой возникает III стадия законченного (инкапсулированного) ПДА. Картина тут сходна со II стадией, но обычно острота гнойно-воспалительного процесса спадает, температура тела снижается, объем абсцесса уменьшается за счет всасывания жидкой части гноя, газа. На этой стадии также может наступить опорожнение гноя через соседние полости и органы, после чего остаются внутренние и наружные свищи. Изредка в таких случаях постепенно происходит полное опорожнение гнойника и может наступить самопроизвольное излечение, а на месте абсцесса развиваются плотные рубцы, иногда с петрификацией оболочек абсцесса и частиц гноя. Чаще на этой стадии возникают гнойная интоксикация, истощение, амилоидоз внутренних органов, а иногда и сепсис. В таких случаях даже технически правильно сделанная операция не всегда может предупредить смерть больного.
Различают внутри- и внебрюшинные ПДА, которые делятся на лево-, правосторонние и срединные. Эти абсцессы, в свою очередь, различаются по месту нахождения по отношению к своду диафрагмы. Правосторонние: передневерхние, верхнезадние, центральные, задненижние. Левосторонние: верхние, нижнепередние, задненижние, околоселезеночные. Кроме того, различают нижние внебрюшинные право- и левосторонние абсцессы.
Данные разных авторов о частоте ПДА разной локализации различаются порою весьма значительно. Так, например, В.М.Белогородский (1964) наблюдал 163 право-, 72 левосторонних и 5 двусторонних абсцессов. С.М.Малкова (1986) пишет, что в ее работе было 52% лево-, 19% правосторонних и 29% срединных ПДА.
Учитывая данные последних работ (Алиев С.А., 1991; Гулевский Б.А., Слепуха А.Г., 1988; Непокойницкий Е.О., Родина Л.И., 1988) следует, видимо, говорить о примерно равной встречаемости лево- и правосторонних ПДА; во всяком случае, разница в их частоте не превышает 10-12%
По характеру содержимого ПДА бывают безгазовыми (содержат только гной) и газовыми.
Первым и основным симптомом ПДА является боль. Боли при ПДА имеют, как правило, локализованный характер. Большинство больных отмечают острые боли, «резкие», «жгучие». В начале болезни боли бывают умеренными, реже сильными. Нередки жалобы на тянущие боли в правой половине грудной клетки, отдающие в шею. Боль сопутствует ПДА почти на всем протяжении болезни. Боль может ослабевать и/или усиливаться при движении, кашле, дыхании, напряжении. Характерная иррадиация — в надплечье, лопатку, ключицу с одноименной ПДА стороны. Это — следствие раздражения окончаний n.phreniсi, волокна которого распространяются в сухожильном центре, поэтому иррадиация чаще наблюдается при локализации ПДА под центром диафрагмы.
Температура тела у больных ПДА, как правило, повышена. Гектическая лихорадка иногда единственный симптом развивающегося ПДА. По данным Э.И.Бакурадзе, лихорадка — ведущий симптом ПДА (Белогородский В.М, 1964). Она сопровождается ознобами, потливостью, бледностью лица, сухостью языка, чувством тяжести в нижних отделах грудной клетки. Пульс у этих больных, как правило, учащен.
Осмотр и пальпация позволяют установить изменения, могущие говорить о ПДА. На первом месте — вынужденное положение больного. В кровати больные занимают высокое приподнятое положение на спине, часто с согнутыми ногами. Иногда больные лежат на больном боку. При перемещениях больные избегают лишних движений туловищем, держась прямо или, например, при правостороннем ПДА, согнувшись вперед и вправо.
Немало симптомов, причем наиболее характерных, определяется при исследовании грудной клетки.
Уже при ее осмотре можно обнаружить расширение грудной клетки. Langenbuch (1897) сравнил ее форму с колоколом (правда, сейчас таких резких изменений никто не описывает). Менее значительные изменения встречаются довольно часто. Отмечаются сглаженность межреберных промежутков, расширение их; выпячивание их соответственно ПДА; выпячивание ложных ребер на больной стороне (оно более выражено при скоплении гноя в периферических отделах ПДП).
В начале заболевания при осмотре живота не удается обнаружить никаких симптомов ПДА. Позже появляются характерные симптомы — вздутие подреберной области при правостороннем ПДА и парадоксальное дыхание, при котором подложечная область втягивается при вдохе и выпячивается при выдохе. В некоторых случаях определяются изменения кожи и подкожной жировой клетчатки. В поздних стадиях кожа становится слегка желтоватой и сухой на ощупь. Иногда наблюдается полоса припухлости и отечности на боковой поверхности нижней половины грудной клетки; этот симптом стоит в связи с нарушением кровообращения в этой области.
Ощупывание грудной клетки и живота около диафрагмы обнаруживает мышечное напряжение, соотвествующее локализации ПДА (более ясное со стороны брюшной стенки). Иногда можно прощупать край ПДА, когда он опускается из-под диафрагмы по задней поверхности передней брюшной стенки. Пальпация со стороны спины при заднем ПДА обнаруживает сглаженность и напряжение верхней части поясничных ямок. В отличие от паранефрита пальпация поясничной области спереди будет безболезненной (точнее, области почки).
Наиболее важный симптом ПДА, получаемый при пальпации — чувствительность и особенно болезненность в области его расположения. При этом иногда отмечается разлитая зона болезненности, соответствующая расположению абсцесса. Для выявления болезненности рекомендуется производить сжатие грудной клетки (Fakson).
Для топической диагностики необходимо выявить зону болезненности, соответствующую ПДА. Характерна болезненность в области реберной дуги (напротив IX — XI ребер), отмеченная впервые М.М.Крюковым (1901 г). Этот симптом называется ныне симптомом Крюкова.
Иногда имеются зоны выраженной болезненности на шее у места прикрепления ножек грудино-ключично-сосцевидной мышцы, в надплечье.
Ими можно обнаружить изменение положения и состояния соседних органов. При ПДА обнаружить скопление жидкости и газа в местах, где их не должно быть, выпот в плевральной полости, сжатие легочной ткани, гепатоптоз. Эти симптомы намечаются в ранней стадии, четко проявляются во II и III стадиях.
При перкуссии грудной клетки может быть обнаружено притупление, находящееся выше нормальной границы печени; эта тупость менее интенсивна, чем печеночная. Подвижность нижнего края легкого нередко снижена или отсутствует.
Реакция плевры при ПДА отмечается уже в первые дни (сухой плеврит). А.А.Троянов отмечал сухой, мучительный кашель у больных ПДА (без мокроты), объяснив это раздражением чувствительных нервных окончаний диафрагмальной плевры.
Плевральный выпот также часто встречается в ранней стадии ПДА. Выпотной плеврит иного генеза может осложнять диагностику. Важно отметить, что такой плеврит даже больших размеров не смещает край печени вниз, но может смещать (в отличие от ПДА) тень сердца.
Нижний край легкого поджимается ПДА, снижается его воздушность вплоть до ателектаза. В зависимости от степени сдавления легкого будут результаты перкуссии — от легочного звука до абсолютной тупости (особенно отчетливо спереди). При аускультации можно выслушать различные изменения — от ослабленного везикулярного до бронхиального дыхания. На границе абсцесса дыхательные шумы внезапно исчезают.
Притупление перкуторного звука над ПДА не изменяется при дыхательных движениях, но при изменении положения тела полоса притупления смещается. При положении больного с правосторонним абсцессом на левом боку зона тупости смещается влево. Гнойник отойдет от правой боковой стенки грудной клетки, что проявляется появлением тут ясного легочного тона.
Смещение печени вместе с абсцессом над ней дает основание для получения баллотирования печени. Если производить поколачивание грудной клетки сзади под углом правой лопатки больного, рука, положенная в правом подреберье спереди, будет ощущать толчки печени. Это симптом Г.Г.Яуре (1921 г).
При правосторонних ПДА, как правило, опускается и хорошо пальпируется нижний край печени.
При обследовании левой половины грудной клетки определяются те же отношения, что и справа, по левый купол диафрагмы не поднимается так высоко, как правый (не выше III ребра, в то время как правый — до II ребра).
Появление тупости сзади в нижней части грудной клетки наблюдается и при забрюшинных ПДА. Зона притупления не достигает большой высоты. Скопление гноя в забрюшинном пространстве сглаживает верхний отдел поясничной ямки, а иногда даже выпячивает ее. В этих случаях определяется болезненность, пастозность мягких тканей при пальпации и отсутсвие болезненности спереди ( в отличие от паранефрита).
Иногда перкуссия грудной клетки спереди обнаруживает ниже легочного тона не тупость, а тимпанит. Это признак газа, находящегося в полости абсцесса (газовый ПДА). При перкуссии выявляется 3 участка разных тонов — ясный тон легкого, тимпанит газа и тупость гноя. Газ ПДА смещается при изменении положения туловища. Он всегда находится в верхней части ПДА (симптом Дэве). Соотношение газа и жидкости хорошо выявляется на рентгеноскопии. При аускультации в зоне абсцесса можно услышать звук падающей капли, а при быстрой смене положения больного возникает «шум плеска» Гиппократа.
При возникающем реактивном плеврите отмечается четырех этапное звучание при перкуссии — легочный тон, притупление экссудата, тимпанический звук газа, тупой тон гноя и печени (Л.Д.Богалков).
Основу рентгенологической диагностики при ПДА составляет анализ состояния диафрагмы; просветления газа, затемнения гноя. Изменения со стороны легких, сердца, печени, вызванные ПДА — косвенные его признаки.
При первом исследовании (рентгеноскопия или рентгенография) обнаруживаются характерные для ПДА изменения: либо затемнение над линией диафрагмы (как бы выпячивание тени печени) при безгазовых ПДА, либо очаг просветления с нижней горизонтальной линией, отделенной от легкого дугой диафрагмы. Иногда удается отметить более высокое стояние купола диафрагмы и уменьшение ее подвижности.
Полная неподвижность купола диафрагмы при вертикальном положении больного и неподвижность или минимальная пассивная подвижность при горизонтальном положении характерны для ПДА.
При ПДА определяется снижение воздушности нижних частей легкого, приподнимаемых высоко стоящей диафрагмой. При этом часто наблюдаются скопления жидкости — реактивного выпота — в плевральном синусе. Рентгеновское исследование помогает выявить изменения в соседних органах: смещение продольной оси сердца, деформация желудка, смещение селезеночного угла толстой кишки книзу.
Однако рентгенологический метод не всегда позволяет обнаружить ПДА. Это происходит либо потому, что ПДА не «созрел» и не оформился, либо потому, что картина, полученная при исследовании, неправильно оценивается.
В связи с отеком и инфильтрацией диафрагмы при ПДА она утолщается до 8-17 см. Контуры купола диафрагмы становятся нечеткими и смазанными.
Наиболее характерным рентгенологическим признаком ПДА являются изменения в области ножек диафрагмы. В.И.Соболев (1952 г) нашел, чтоприПДА ножки диафрагмы становятся видны более отчетливо. Этот признак появляется при ПДА весьма рано, поэтому он ценен для ранней диагностики.
В связи с наличием газа в полых органах БП может потребоваться дифференциальная диагностика ПДА с газом от нормальной картины. Диагностика ПДА слева затруднена в связи с наличием газа в желудке и ободочной кишке. В неясных случаях помогает рентгеноскопия с бариевой взвесью, принятой через рот.
Воздух в свободной БП определяется на рентгенограмме в виде седловидной полоски над печенью, и под ним не наблюдается уровня жидкости, как в нижней части ПДА. Газ в легочном абсцессе и туберкулезной каверне похожи на газ ПДА, отличие лишь в том, что они расположены над диафрагмой.
Большое значение в диагностике ПДА имеют повторные рентгеновские исследования. Больные, у которых в послеоперационном периоде появляются признаки начинающегося осложнения, даже если они слабо выражены, должны подвергаться рентгеновскому исследованию. Особенно ценны серийные снимки, на которых не только обнаруживаются ПДА, определяются его форма и локализация, но и видна динамика процесса, изменения размеров гнойника. Важны повторные исследования после эвакуации плеврального выпота, который часто маскирует ПДА. Рентгенологический метод может быть применен для контроля за полостью абсцесса. ПДА нередко плохо опорожняется даже через дренажи в силу анатомических особенностей. Рентгеноскопия позволяет определить причины задержки выздоровления больного, если таковая происходит.
В последние годы в клиническую практику внедряется компьютерная томография (КТ). Для диагностики ПДА этот метод очень хорош. Его разрешающая способность составляет 95-100% (Бажанов Е.А., 1986). При КТ существует необходимость дифференцировать жидкость в брюшной и плевральной полости, так как диафрагма часто не визуализируется на аксиальных томограммах — ее оптическая плотность равна плотности печени и селезенки. Для этого повторяют снимки на животе или здоровом боку — происходит смещение органов и движение жидкости. Жидкость в полости плевры находится заднелатерально, в брюшной полости — спереди и медиально, что соответствует анатомии БП и плевральных синусов. При помощи КТ можно также исключить ПДА в случае не совсем ясной картины. В материале Е.А. Бажанова («Компьютерная томография в диагностике поддиафрагмальных абсцессов //Хирургия, -1991г-№3, с.47-49) из наблюдавшихся 49 больных у 22 диагноз ПДА был снят после КТ, у остальных 27 подтвержден и обнаружен на операции.
Коснемся вкратце иных, кроме рентгенологических, методов диагностики ПДА.
Наиболее важный, широко распространенный в последнее время метод — ультрасонография (эхография, УЗИ). Его разрешающая способность в отношении ПДА весьма высока и приближается к 90-95% (Дубров Э.Я; 1992 г.;МалиновскийН.Н, 1986). Несколько хуже визуализируются левосторонние ПДА небольших размеров, особенно окруженные спайками брюшной полости. Ценность метода его безвредность, неинвазивность, возможность динамического наблюдения и контроля за послеоперационным состоянием гнойной полости. Под контролем УЗИ можно выполнять пункционное дренирование абсцессов (Кривицкий Д.И., 1990; Рыскулова, 1988).
Отмечают эффективность жидкокристаллической термографии (Смирнов В.Е, 1990), но число наблюдений здесь невелико.
Применяют как последний этап диагностического поиска при ПДА лапаротомию (с целью, кроме того, при возможности дренировать абсцесс через манипуляторы). Однако, «закрытый» метод лечения ПДА признается не всеми (Белогородский В.М., 1986; Тюкаркин, 1989). Возможности лапаротомии ограничены также при выраженном спаечном процессе в брюшной полости.
Б.Д.Савчук (Малиновский Н.Н, Савчук Б.Д; 1986) отмечает эффективность изотопного скенирования с Ga 67 и Zn 111 . Эти изотопы тропны к лейкоцитам, на этом основана данная методика. Лейкоциты, полученные от больного, инкубируют с изотопом, а затем возвращают. Лейкоциты устремляются к гнойному очагу, и там будет повышенное «свечение». Способ применим в диагностики не только ПДА, но и других абсцессов брюшной полости.
Эти исследования занимают огромное место в диагностике и контроле течения ПДА. Специфических для ПДА изменений в анализах нет. В анализах крови отмечаются изменения, характерные для общегнойных процессов (анемия, лейкоцитоз со сдвигом влево, ускорение оседания эритроцитов, диспротеинемия, появление С-реактивного белка и др.). Причем важно, что эти изменения сохраняются при антибиотикотерапии. Некоторую информацию о генезе ПДА можно получить при исследовании пунктатов (обнаружение тирозина, гематоидина, желчных пигментов).
В процессе диагностики ПДА возникает необходимость дифференцировать его от других болезней.
Главное отличие ПДА — глубокое расположение очага болезни, куполообразная форма диафрагмы, высокое ее стояние, ограничение движений, а также появление тимпанита или тупости под диафрагмой.
У больного ПДА при перкуссии обращает внимание появление тупости в необычных для нее местах. Она выявляется выше нормальных границ печени, достигая иногда II-III ребер спереди и середины лопатки сзади. Такая картина может наблюдаться при экссудативном плеврите.
Значительно труднее дифференциальная диагностика при базальном плеврите. Отличительные признаки его — расположение процесса в грудной полости, резкое усиление боли при всяком движении диафрагмы, поверхностное и частое дыхание. Однако дифференциальная диагностика этих болезней трудна (см таблицу 1).
Признаки дифференциальной диагностики ПДА и выпотного плеврита
В анамнезе заболевание органов брюшной полости
В анамнезе заболевания органов грудной полости
При переднем ПДА тупость куполообразной формы, доходит до II-III ребер по l.medioclavicularis
Самая высокая точка притупления в подмышечной ямке, и оттуда уровень тупого звука снижается к позвоночнику и кпереди (Треугольник Гарланда)
Выше притупления отчетливая подвижность края легкого при глубоком вдохе
Легочный край выше притупления неподвижен
В нижних долях легкого — дыхание везикулярное, на границе тупости внезапно обрывается
Дыхание ослабевает постепенно
Голосовое дрожание усилено
Голосовое дрожание ослаблено
Шум трения плевры над притуплением
Шум трения плевры отсутствует (появляется с уменьшением выпота)
Между тупостью ПДА и сердца — участок нормального легочного звука (симптом Гривуса)
При гнойном плеврите справа его тупость сливается с сердечной
Небольшое смещение сердца (при поднятом крае печени)
Часто смещение сердца соответственно объему выпота
Боль и болезненность в зоне нижних ребер (с-м Крюкова)
Могут быть выше, над выпотом, в зоне IX-XI ребер не бывает
Симптомы со стороны брюшной полости есть
Симптомов со стороны брюшной полости нет
Смещение печени вниз (до пупка)
Смещение печени редко и небольшое
При гангрене легкого имеет место обширная инфильтрация легочной ткани, вызывающая притупление перкуторного звука, что может напоминать картину безгазового ПДА. Тяжелое общее состояние, высокая температура тела; выраженные легочные явления и зловонная мокрота позволяют правильно поставить диагноз гангрены легкого.
При легочных абсцессах, в отличие от ПДА, у больных наблюдаются длительная ремиттирующая лихорадка, притупление перкуторного звука, ослабление дыхания при отсутствии хрипов, симптомы наличия в легком полости с газами и гноем. После вскрытия гнойника в бронх долго выделяется гнойная мокрота. Дифференциальная диагностика в этих случаях облегчается эхографией и рентгенографией.
Острый пиопневмоторакс возникает нередко после физического напряжения, дает картину шока или коллапс с резкими болями в груди, одышкой, бледностью, что напоминает картину прорыва ПДА в плевральную полость. Острому пиопневмотораксу предшествует длительное заболевание легких (туберкулез, абсцесс легкого).
Отличительные признаки абсцесса печени — подострое течение болезни, ремиттирующая лихорадка, боли в правом подреберье, усиливающиеся при кашле и вдохе, ослабление дыхательных экскурсий диафрагмы, гепатомегалия при нормальном расположении переднего края печени, изменение границ печени при смене положения тела, болезненность в надпеченочной области, отсутствие реактивного плеврита. Наиболее точная дифференциальная диагностика возможна путем эхографии и КТ.
Дифференциальная диагностика ПДА и эхинококка печени весьма трудна, и истинный диагноз нередко можно установить лишь на операционном столе. В случае гибели паразита содержимое кисты подвергается расплавлению, потом и нагноению, что напоминает ПДА. Эхинококк отличается от ПДА постепенным развитием, медленным ростом, длительным течением, гепатомегалий; эозинофилии в крови, положительными реакциями Вейнберга и Каццони (как при живом, так и при мертвом паразите).
Заболевания забрюшинного пространства могут давать симптомы, сходные с признаками внебрюшинного ПДА. Это паранефрит, забрюшинные абсцессы и флегмона. Общими признаками для этих болезней и ПДА являются локализация болей в задней и заднебоковой части туловища, лихорадка, отечность кожи. Боли при паранефрите локализуются между XII ребром и гребешком подвздошной кости, иррадиируют в бедро и усиливаются при перемене положения тела. Личные явления при паранефрите отсутствуют. Очаг при нем лежит ближе к поверхности тела, поэтому явления со стороны мягких тканей спины появляются раньше и возникают чаще, чем при ПДА. Сглаживаются очертания спины, больная половина ее выбухает, что особенно ясно при осмотре сидящего больного. При паранефрите болезненность сильнее выражена в углу между XII ребром и длительным мышцами спины. И опять-таки, решающими в диагностике бывают результаты УЗИ и КТ.
Дифференциальная диагностика ПДА и заболеваний желчного пузыря
Связаны с нарушением диеты
Не связаны с нарушением диеты
Ожирение как предрасполагающее состояние
Предшествующее гнойное заболевание, травма (операция)
Симптомы Кера, Ортнера, Мерфи (+)
Симптомы Кера, Ортнера, Мерфи (-)
Зоны гиперестезии на коже правого надплечья нет
Есть зона гиперестезии на коже правого предплечья
Нормальное стояние и подвижность диафрагмы
Высокое стояние диафрагмы и ограничение ее движений
Течение болезни периодичное, с ремиссиями
Течение более или менее длительное, без ремиссий
Болезненность в правом подреберье
В анамнезе заболевания БП (точнее, ее органов)
В анамнезе травма, предшествующая началу болезни
Заболевание развивается по типу воспаления в больший или меньший срок
Заболевание течет годами и проявляется болями и явлениями нарушения кишечного пассажа
Иногда выраженные воспалительные явления в БП
Воспалительных явлений нет
Высокое стояние диафрагмы, тупость при перкуссии (безгазовый абсцесс), тимпанит при газовом абсцессе
Тупость над диафрагмой при нахождении в грыже плотных органов. Тимпанит на диафрагмой, иногда под ним притупление от содержимого полых органов (желудка)
Рентгенологически: под высоко стоящей диафрагмой полусферическая форма газа и под ним горизонтальный уровень гноя
Рентгенологически: под диафрагмой затемнение — при наличии в грыже печени, перистальтика ущемленного органа, иногда уровень жидкости. Помогает контрастное исследование с базисом
Постоянство рентгенологической картины
Типично (!) непостоянство рентгенологической картины
Основу лечения ПДА составляет хирургическое лечение (вскрытие и дренирование). Обычно оно дополняется консервативной терапией (дезинтоксикационная, антибактериальная, симптоматическая). Но заменить оперативное вмешательство консервативные методы не могут. Поэтому в данном разделе будут рассматриваться хирургические методы, точнее, различные доступы для вскрытия ПДА.
Операция вскрытия ПДА — далеко не безопасное вмешательство, связанное с анатомическими особенностями расположения гнойников и дававшее долгое время большую смертность. Вопрос о наилучшей операции при ПДА сводится фактически к вопросу о безопасном доступе к нему.
Наибольшее число способов оперативного лечения ПДА было предложено в конце XIX и начале XX века. В это время возобновляют целый ряд наиболее простых, коротких и безопасных доступов к ПДА.
В каждом отдельном случае подход к ПДА определяется локализацией ПДА и топографо-анатомическими отношениями в зоне абсцесса.
Но существует ряд общих положений при операции, вне зависимости от метода вмешательства. Сюда относится положение больного на операционном столе. Больной должен лежать либо на здоровом боку, либо на спине, слегка склоненным на здоровую сторону и с подложенным под туловище валиком. При положении на боку нога, лежащая на столе, сгибается и прикрепляется к нему.
Обезболивание при операциях, как правило, общее.
Разрез чаще производится в области абсцесса, но не обязательно в центре его. Чаще абсцесс вскрывают остро через небольшой разрез и затем корнцангом увеличивают отверстие до нужной величины. Опорожнение ПДА должно производиться медленно, иначе у больного может быть коллапс. После опорожнения гнойника необходимо провести ревизию полости абсцесса, надорвать пальцем имеющиеся тяжи, широко раскрыть карманы и бухты, устранив перемычки между ними. Далее необходимо обеспечить хорошее дренирование полости абсцесса. Ранее наиболее часто применялись тампоны с мазью Вишневского, вводившиеся в полость, иногда вводили тампоны и дренаж. В последние годы наибольшей популярностью (как более эффективный) используется метод приточно-аспирационного дренирования полости ПДА, в частности, двухпросветными силиконовыми дренажами (по данным Кашинина Н.Н., Быстрицкого А.Л.; 1980). При таком методе лечения полость абсцесса быстрее очищается, сокращается срок пребывания больного в стационаре.
Наиболее употребительные доступы к ПДП чаще встречающейся локализации
Разрез кожи длиной 10-12 см делают над местом залегания ПДА, лучше у нижнего краяего.Рассекаютпослойно ткани до ребра. Поднадкостнично резецируют 1-2 ребра. После этого накладывают швы вдоль краев раны, сближая и сшивая надкостницу и реберную плевру с диафрагмальной. Сшивают иглой, либо узловыми швами, либо прерывистыми. После наложения швов делают разрез в участке, ограниченном швами, при этом разрезают сшитые листки плевры, глубже рассекают диафрагму и опорожняют абсцесс. В полость абсцесса вводят тампоны (дренажи).
Трудность и опасность этого способа в том, что операция производится на движущейся диафрагме и требуют тонкой техники. Не всегда удается избежать выхождение гноя через проколы в диафрагме, иногда плевра рвется, отверстия в ней трудно зашиваются и поэтому велика опасность гнойного плеврита.
Доступ плевральный правосторонний при передне-верхних абсцессах — универсальный. Боковой подход.
Кожный разрез длиной 10-12 см ведется линиями по X ребру, параллельнопредполагаемомукраюсинуса плевры. Рассекается кожа, подкожная клетчатка, надсекается m.serratus post.; IX и X ребро резецируются на протяжении 8-10 см. Перерезаются тонкие фиброзные волокна, фиксирующие край синуса к краям ребер. После этого край синуса легко отслаивается от грудной стенки, диафрагмы и отодвигается кверху. Надрывы плевры немедленно зашиваются. Разрезом по ходу волокон обнажается внутрибрюшинная фасция и диафрагмальная брюшина над абсцессом. Рассекают диафрагму вдоль раны, верхний ее край сшивают кетгутом с мышцами грудной клетки. Делают пункцию абсцесса, и, получив гной, вскрывают его. Если гной не получили, отслаивают брюшину в стороны и делают пункции в разных направлениях, пока не будет найден гнойник и далее опорожняют его разрезом. Ревизия полсти, сглаживание стенок, тампонада (дренирование).
Кожный разрез по ходу XI ребра, начиная от длинных мышц спины. Обнажается и резецируется XI ребро (если надо, и конец XII) и тупо разделяются межреберные мышцы. Мобилизовав синус (см.выше технику мобилизации) отделяют плевру от ребер (тупфером), затем от диафрагмы и отодвигают вверх. Мышцу диафрагму разрезают по ходу волокон, вскрывают ПДП. Вскрытие, дренирование. Если абсцесса в зоне разреза нет, отслаивают брюшину от нижней поверхности диафрагмы, пока абсцесс не будет найден.
Разрез кожи длиной 10 см параллельно реберной дуге, начиная от латерального краяпрямоймышцыживота и до l.axillaris ant. (передний подход) или по от l.medioclav. до l.axillaris media. Рассекают ткани до апоневроза и волокон поперечной мышцы. Делают разрез в предлежащий ее части, реберную дугу оттягивают вверх и кпереди. Хирург пальцем скользит по поперечной фасции кверху, отслаивая ее от внутренней поверхности поперечной мышцы и нижней поверхности диафрагмы. Определив флюктуацию, движением пальца вверх хирург вскрывает абсцесс. Если абсцесс не пальпируется, делают пункцию. Недостаток доступа — задержка гноя, если край реберной дуги прижимается к печени. Это может потребовать наложения контрапертуры. Кнаружи от раны на 5-6 см делают второй разрез кожи, клетчатки и поверхностнойфасции,после чего через первый разрез расслаивают корнцангом ткани брюшной стенки. Из второго разреза аналогично проникают в первый. Из новой раны хирург отслаивает брюшину и рассекает ее под абсцессом у дна его (методика К.С.Шахова, 1960).
Разрез кожи 12-15 см параллельно и ниже XII ребра, рассечение тканей до m.serratuspost.inf.Рассекаютткани после расширения раны до поперечной фасции. Отслойка фасции, клетчатки и брюшины от нижней поверхности диафрагмы. Диафрагма рассекается, ПДА дренируется.
Верхнесрединный разрез до поперечной фасции 8 см. Инфильтрация новокаином предбрюшинных тканей. Отслойка брюшины пальцем вверх и в стороны. Вскрытие абсцесса.
Применяют при передних ПДА. Послойный разрез брюшной стенки на палец ниже реберного края от прямой мышцы до l.axillaris media. После вскрытия брюшной полости отыскивают ПДА. Пришивают нижний край печени к нижней губе раны для отграничения брюшной полости. В наружном углу раны в брюшной полости надо ввести тампоны. Вскрытие, дренирование.
Разрез в 10-15 см сзади по ходу XI ребра. Резекция его (субтотальная). Отыскиваютпереходнуюскладкуплевры, мобилизация ее. Обнажают диафрагму и рассекают ее по ходу волокон до брюшины. Если абсцесс найден, рассекают брюшину, иначе отслаивают брюшину от нижней поверхности диафрагмы и находят абсцесс.
Хорош при задних внебрюшинных ПДА. Разрез ниже и параллельно XII ребру, начиная на 3 поперечных пальца от паравертебральной линии до подмышечной. Рассекают ткани до поперечной фасции (если надо, резецируя XII ребро). Дальнейшие действия — как при переднем доступе. При ретроперитонеальном доступе создаются наиболее благоприятные условия для дренажа ПДА.
После вскрытия ПДА полость его ликвидируется в разные сроки. По данным В.М.Белогородского (1964) — это 30-50 суток. При применении активного приточно-вытяжного дренирования полость закрывается в среднем за 20-27 суток (Капшин Н.Н., Быстрицкий А.Л.; 1980).
После операции больным необходимо придавать положение, выгодное для оттока гноя. При задних разрезах — фовлеровское; при передних и боковых – на боку. Первую перевязку лучше делать через 5-7 суток; тампоны следует удалять постепенно.
В послеоперационном периоде очень полезны лечебная физкультура, дыхательная гимнастика, ранняя активизация больного. Антибиотики назначают по строгим показаниям (Зайцев В.Т., Слышков В.П., Османов Р.И.; 1984), одним из которых является вскрытие во время операции плевральной полости. Необходимо адекватное обезболивание после операции, что благоприятствует проявлению двигательное активности.
При правильном выборе доступа и хорошо проведенной операции прогноз благоприятен. Смертность после операций обусловлена, как правило, сопутствующими заболеваниями сердечно-легочной системы. По данным А.Л.Быстрицкого, летальность составляет 7,3% (Быстрицкий А.Л., Файнберг К.А., Голубев Л.П.; 1986).
Список литературы
1. Алиев С.А. Диагностика и лечение поддиафрагмальных абсцессов// Хирургия, — 1991 г. — №3 с.47-49
2. Бажанов Е.А. Компьютерная томография в диагностике поддиафрагмальных абсцессов // Вестник хирургии – 1986 г. — № 11, с. 26-29
3. Белогородский В.М. Поддиафрагмальный абсцесс. Л., Медицина, 1964 г. 151 с.
4. Быстрицкий А.Л., Фастберг К.А., Голубев Л.П., Леденев В.М. Лечение поддиафрагмальных абсцессов // Советская медицина, — 1986 г. — № 12. С. 109-112
5. Гринев М.В., Тельников В.И. Абсцессы брюшинной полости после апиндектомии // Клиническая хирургия – 1984 г. — № 4 с.8-10
6. Гулевский Б.А., Слепуха А.Г., Казакова Е.Е., Слепушкина А.И. Послеоперационные поддиафрагмальные абсцессы и их лечение // Вестник хирургии, — 1988 г. — № 10 т. 141 – с. 102-105
7. Гумеров А.А., Гайнанов Ф.Х., Мамлеев И.А., Семкинев В.А., Бирюков А.В. Поддиафрагмальный абсцесс при ретроцекальном аппендиците у детей // Вестник хирургии – 1992 г. — №№ 1,2,3 с. 317-319
8. Дубов Э.Я., Червонекис А.В. Ультразвуковая диагностика при острых хирургических заболеваниях органов брюшной полости // Хирургия – 1984 г. — № 1 с. 89-91
9. Зайцев В.Т., Слышков В.П., Османов Р.И. Поддиафрагмальные абсцессы // Клиническая хирургия, — 1984 г. — № 1 с. 59-61
10. Зайцев В.Т., Слышков В.П. Поддиафрагмальный абсцесс // Клиническая хирургия. – 1985 г. — № 5 с. 64-65
11. Калинин Н.Н., Быстрицкий А.Л. Закрытое автоматическое программированное аспирационно-промывное дренирование в лечении внутрибрюшных процессов // Хирургия – 1980 г. — № 12 с. 43-46
12. Кривицкий Д.И., Паломарчук В.И. Пункционное дренирование абсцесов печение и брюшной полости под контролем эхотомоскопии и лапароскопии // Клиническая хирургия — 1990 г. — № 1 с. 49-50
13. Лыс П.В., Кондацров Н.В. Редкие причины возникновения поддиафрагмального абсцесса // Врачебное дело – 1982 г. — № 12 с. 51-52
14. Малиновский И.Н., Савчук Б.Д. Резидуальные абсцессы брюшной полости // Хирургия – 1986 г. — № 10 с. 123-127
15. Малкова С.И. Тактика при поддиафрагмальных абсцессах // Вестник хирургии – 1986 г. — № 6, т. 142 с. 71-74
16. Непокойчицкий Е.О., Родина Л.И. Поддиафрагмальный абсцесс // Вестник хирургии – 1988 г. — № 3 т.140 с. 52-55
17. Рыскулова К.Р. Чрескожное дренирование абсцессов печени и поддиафрагмального пространства // Здравоохранение Киргизии – 1988 г. — № 6 с. 43-44
18. Смирнов В.Е., Вартаев И.Е., Лавренин П.М. Диагностика задненижнего поддиафрагмального абсцесса с использованием жидкокристаллической термографии // Клиническая хирургия — 1990 г. — № 1 с.72
19. Сулейменова Р.Н. Диагностика поддиафрагмальных и подпеченочных абсцессов // Здравоохранение Казахстана – 1988 г. — № 5 с. 16-19
20. Тюкаркин М.Ю., Бабыкин В.В., Зезин В.П. Диагностическая и лечебная лапароскопия при осложнениях после операций на органах брюшной полости // Клиническая хирургия – 1989 г. — № 1 с.58
источник



