Периодонтальный абсцесс — флюктуирующая припухлость неподвижной части десны, образующаяся в результате бактериального её воспаления и нарушения дренирования деснсвого кармана. При осмотре выявляют также подвижность вовлечённого в процесс зуба, выделение гноя, некроз ткани десны, отсутствие зернистого рисунка десневого края.
Больные жалуются на тупую постоянную боль в очаге поражения, которая особенно интенсивна при отсутствии оттока гноя. Боль усиливается при давлении на зуб или окружающие его мягкие ткани. Хотя исследование зондом болезненно, оно нередко приводит к прорыву абсцесса и тем самым приносит облегчение. Периодонтальный абсцесс может сопровождаться лихорадкой, недомоганием, регионарным лимфаденитом и неприятным вкусом во рту. Пульпа поражённого зуба обычно жизнеспособна, хотя гной через верхушку латерального канала может проникнуть в полость пульпы. Лечение заключается в удалении некротических тканей, адекватном дренировании, местной периодонтальной терапии и регулярном удалении зубного налёта.
Основной признак периодонтита — разрушение альвеолярной кости. Однако этот признак не специфический. Он свидетельствует об имевшем место воспалительном процессе, сопровождавшемся резорбцией кости, но не позволяет судить о давности воспалительного процесса.
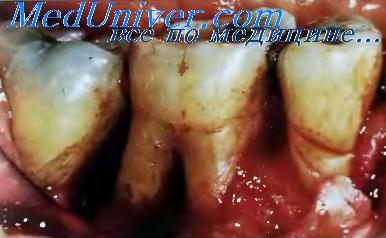
Местные факторы периодонтита — неправильно наложенная пломба. Местные факторы могут косвенно способствовать развитию периодонтита. К ним относят зубной камень, скученность зубов, травматический прикус, выталкивание зуба, высокая пломба. Под высокой понимают пломбу, которая выступает над проксимальной поверхностью зуба и выдаётся в десну.
Это происходит при недостаточной обработке кариозной полости перед окончательным её закрытием амальгамной или композитной пломбой. Высокую пломбу считают ятрогенной причиной периодонтита. На риунке дефект кости связан с пломбой, выступающей над мезиальной поверхностью второго моляра. Отмечают также небольшое выстояние пломбы над мезиальной поверхностью второго премоляра, однако это вызвало лишь некоторую неровность контуров гребня альвеолярной кости. Высокая пломба подлежит удалению с последующим сошлифовыванием острых краев кариозной полости или повторным пломбированием.
Местные факторы периодонтита: открытый контакт и не оптимальная форма контактного пункта. Оба эти фактора могут стать причиной задержки остатков пищи в зубах, образования зубного налёта и развития периодонтита. Под открытым контактом понимают отсутствие контактного пункта на проксимальной поверхности зуба.
Размеры контактного пункта и его поверхность могут оказаться неоптимальными. Причиной этого бывают расшатанность зуба, обусловленная неправильным прикусом или периодонтитом, выталкивание зуба, смещение прорезавшихся зубов, стирание и уплощение контактных пунктов и неаккуратное формирование проксимальной поверхности при пломбировании зуба (ятрогенная причина).
На рисунке промежуток между первым и вторым молярами характеризуется обоими факторами, имеется дефект кости, а недостаточно высокий контактный пункт требует наращения.
Неизменённый гребень альвеолярной дуги имеет выпуклую форму, повышенную рентгеноконтрастность, непрерывно переходит в компактную пластинку как на вестибулярной, так и на язычной поверхности и находится на 1—1,5 мм апикальнее эмалево-цементной границы. Локальное разрушение кости происходит под действием цитокинов. На рентгенограммах при этом отмечают неровность контуров гребня, образование треугольных дефектов, разрежение кости, изменение структуры межальвеолярных перегородок в виде расш иренных нутритивных каналов, особенно в переднем отделе нижней челюсти.
Эти каналы имеют вид вертикальных рентгенопрозрачных линий и свидетельствуют о повышенной васкуляризации этого отдела и подверженности деструкции при отсутствии лечения. Как правило, периодонтит и его осложнения безуспешно лечатся в непрофессиональных стоматологических клиниках и только единицы среди них добились успеха в данном вопросе.
Тем не менее, стоматология продолжает развиваться и некоторые стоматологические клиники применяя современный инструментарий и материалы научились решать и эти вопросы.
При генерализованном разрушении альвеолярная кость подвергается резорбции в нескольких участках, часто протяжённых. Обычно резорбция происходит в горизонтальной плоскости, но в некоторых участках продолжается вертикально в глубь кости. В представленном примере отмечают горизонтальное генерализованное разрушение, вертикальное разрушение дистальнее второго премоляра и мезиальнее первого моляра, уплощение контактного пункта в результате стирания, выталкивание и корневой кариес первого моляра, зубной камень, III класс фуркации корней первого моляра и обнажение корня второго моляра. Контуры десны говорят о глубоких периодонтальных каналах.
Угловые или вертикальные дефекты кости классифицируют по остаткам стенок после деструкции альвеолярной кости в результате периодонтита. Хотя рентгенограммы позволяют выявить вертикальные дефекты, о них лучше судить путём ощупывания зондом или выполнив хирургическое вмешательство. Кратер на снимке представляет собой выскобленный участок альвеолярной кости, окружающей зуб.
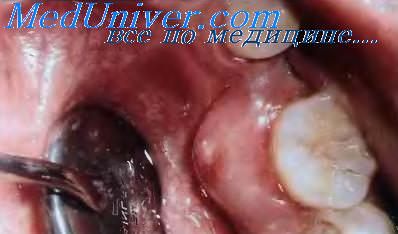
При этом дефекте сохраняется лишь одна стенка межальвеолярной перегородки. Стенка может иметь медиодистальный уклон, как это отмечается дистальнее второго премоляра на рисунке, или уклон к щёчной или язычной поверхности, как, например, между молярами на рисунке. Этот дефект трудно закрыть.
При двустенном костном дефекте сохраняются две стенки межальвеолярной перегородки. Рентгенологически это проявляется сочетанием уклона и вертикального дефекта, как на рисунке. В результате образуется дефект в межальвеолярной перегородке мезиальнее или дистальнее зуба. Такие дефекты составляют 35% всех дефектов и 62% дефектов нижней челюсти. На нашем примере кратер расположен мезиальнее вдоль второго нижнего моляра.
Трёхстенный дефект окружён костью с трёх сторон, четвёртую стенку дефекта образует корень зуба. Дефект окружает лишь часть корня. Если он окаймляет щёчную или язычную поверхность либо окружает зуб, то говорят о циркулярном, или траншееобразном дефекте. В случаях, когда дефект затрагивает периапикальную часть, может развиться некроз пульпы вследствие воспалительного процесса или нарушения кровоснабжения.
источник
Перелом зуба чаще встречается на верхней челюсти (центральный и боковой резцы), реже — нижней. Перелом других зубов встречается редко. Переломы нескольких зубов (в том числе премоляров и моляров) могут быть вследствие производственной или автомобильной травмы.
— Удар по зубу.
— Откусывание жёсткой пищи подвижным зубом.
— Нарушение техники удаления зуба и неаккуратное применение зубоврачебных щипцов и элеваторов.
— Вредные привычки (например, отгибание зубами гвоздя).
— Случайный удар щипцами по зубу-антагонисту верхней челюсти при удалении нижних зубов в случае грубой тракции.
— Перелом кариозного зуба во время приёма жёсткой пищи.
Классификация перелома зуба (Чупрьшина Н.М., 1985). Перелом может быть поперечным, косым и продольным:
— коронки в зоне эмали:
— коронки в зоне эмали и дентина без вскрытия полости зуба;
— коронки в зоне эмали и дентина со вскрытием полости зуба;
— зуба в области эмали, дентина и цемента;
— корня в пришеечной, средней и верхушечной трети.
Схема отдельных видов перелома зуба: 1 — на уровне эмали и дентина без и со вскрытием полости зуба; 2 — на уровне шейки зуба; 3 — поперечный, на уровне верхней трети корня; 4 — продольный; 5 — поперечный, на уровне средней трети корня
Коронка зуба может сломаться в пределах:
— эмали, когда чаще отламывается угол коронки;
— эмали и дентина с обнажением коронковой пульпы или без вскрытия пульпарной камеры;
— эмали, дентина и цемента — происходит отлом всей коронки в пришеечной области вдоль эмалево-дентиновой границы. При этом с нёбной стороны ткани скалываются под острым углом, с вестибулярной — под прямым.
В случае отлома части коронки без вскрытия полости зуба больные жалуются на боль от температурного и механического раздражения, на эстетический недостаток. В поздние сроки после травмы возможно появление признаков пульпита. На слизистой оболочке губ, языка может образовываться эрозия, реже — декубитальная язва, что связано с травмой мягких тканей полости рта острыми краями излома коронки. На сохранившейся части коронки зуба встречаются мелкие трещины эмали.
В случае вскрытия полости зуба развивается травматический пульпит, обнажается пульпа, возникает резкая боль, усиливающаяся от температурного, химического или механического раздражения, что заставляет больного обращаться к врачу в ранние сроки после травмы. На поверхности излома коронки видна пульпа ярко-красного цвета.
Перелом зуба на уровне шейки встречается достаточно часто. Щель перелома может иметь косое направление и частично заходит под десну, располагаясь под слизистой оболочкой альвеолярного отростка в области коронковой трети корня зуба. Иногда коронка фиксирована обрывками круговой связки зуба.
Коронково-корневой перелом является продольным, при этом щель перелома проходит вдоль оси зуба, одновременно через коронку и корень. Такой тип перелома возникает при ударе по зубу вдоль вертикальной оси, при введении в канал зуба штифта, диаметр которого превышает величину просвета канала, реже — при эндодонтических манипуляциях. Повреждается эмаль, дентин, цемент, пульпа. У больного возникает боль во время пережёвывания пищи, подвижность части зуба. На рентгенограмме чётко определяется щель перелома вдоль вертикальной оси зуба.
Перелом корня зуба может локализоваться:
— вблизи шейки зуба;
— в средней части корня;
— на границе средней и верхушечной трети корня;
— вблизи верхушки корня.
Направление щели перелома чаще бывает поперечным, реже — косым. Она проходит через цемент, дентин и пульпу зуба. Если щелей перелома две и более, принято говорить об оскольчатом переломе корня.
По данным Н.М. Чупрыниной с соавторами (1993), корни резцов чаще ломаются между средней и верхушечной третью (69 %). Одинаково часто — в области шейки и середины (14 %), реже — вблизи верхушки корня (2 %).
Перелому корня всегда сопутствует вывих его коронковой части, что проявляется характерными для вывиха зуба клиническими признаками. Больные могут жаловаться на самопроизвольную ноющую боль в зубе различной интенсивности, усиливающуюся при откусывании пищи, подвижность зуба, неудобство и боль при смыкании зубов. При обследовании на первый план выступают признаки вывиха зуба. Однако если правой рукой производить незначительное по амплитуде смещение коронки зуба в переднезаднем направлении, то под вторым пальцем левой руки, находящимся на вестибулярной поверхности альвеолярного отростка в проекции корня зуба, можно ощутить перемещение отломленного корня. Этот клинический приём позволяет точно установить границу перелома. Если происходит надлом наружной стенки луночки, то при наклоне зуба орально пальпаторно можно определить острый край излома. Симптом смещения отломков оказывается недостоверным лишь при переломе верхушки корня зуба, так как из-за возросшей толщины стенки лунки в области верхушки корня границу между подвижной и неподвижной частью корня определить не удаётся. Клинически может быть ошибочно диагностирован вывих зуба вместо перелома. Однако и в этом случае прикосновение к зубу и перкуссия его болезненны, он имеет подвижность. Цвет коронки зуба обычно не изменён. Однако при переломах, расположенных вблизи от коронки зуба, она, из-за разрыва пульпы и кровоизлияния в полость зуба, может окрашиваться в розовый цвет, а позднее, по мере превращения гемоглобина в гемосидерин, приобретать желтоватую окраску.
По рентгенограмме можно уточнить локализацию щели перелома, её направление, характер смещения отломков, состояние периодонта и костной ткани альвеолы. Щель перелома представлена полоской просветления в пределах корня зуба. Может быть излом и ступенька, что свидетельствует о смещении отломков в сторону. При сопутствующем переломе стенки альвеолы на рентгенограмме виден разрыв компактной пластинки в пределах лунки зуба и полоска просветления в губчатом веществе костной ткани.
Внутриротовая дентальная рентгенограмма в области бокового резца слева. Определяется перелом верхней трети корня бокового резца слева
Внутриротовая дентальная рентгенограмма в области бокового резца слева. Определяется перелом верхней трети корня центрального резца слева
Лечение больных с переломом коронки зуба проводят по правилам, принятым в терапевтической и ортопедической стоматологии: восстановление утраченных тканей коронки зуба без экстирпации пульпы или после её удаления в зависимости от клинических признаков. В случае перелома зуба на уровне шейки используют ортопедические методы восстановления утраченной коронки, если щель перелома проходит над зубодесневым прикреплением. Иногда целесообразно иссечь края слизистой оболочки для обнажения пришеечной части культи корня. При невозможности ортопедического лечения показано удаление корня.
При коронково-корневом переломе зуб, как правило, удаляют. М.М. Махов и Б.Р. Бахмудов предложили метод лечения коронково-корневых переломов жевательных зубов, при котором отломанные части зуба фиксируют проволочной лигатурой. Далее удаляют остатки пломбы из кариозной полости (если она имеется) и создают на отломанной части зуба в области экватора Т-образную полость, сообщающуюся с основной полостью. Пломбируют обе полости и далее препарируют зуб под искусственную коронку, после чего удаляют лигатурную проволоку. Снимают слепок и в течение суток изготавливают и фиксируют изготовленную коронку.
Выбор методов лечения больных с переломом корня определяется:
— локализацией щели перелома;
— степенью смещения отломков;
— состоянием пульпы зуба.
Фиксация отломков зуба при коронково-корневых переломах по методу М.М. Махова — Б.Р. Бахмудова
При переломе корня пульпа часто сохраняет жизнеспособность. При переломе корня зуба с разрывом пульпы на уровне щели перелома последняя гибнет в коронковом отломке, а в верхушечном — остается живой.
Поперечный перелом корня вблизи шейки зуба является наименее благоприятным. Иммобилизация коронковой части отломка даже при живой пульпе в корневом отделе, как правило, не приводит к срастанию фрагментов. Редко положительные результаты достигаются при введении стального штифта в канал после экстирпации пульпы (в том числе и живой) через трепанационное отверстие коронки. Штифт фиксируют фосфат-цементом.
Чаще при переломе корня вблизи шейки отломившийся участок коронки с частью корня удаляют и затем зуб восстанавливают штифтом или штифтовой вкладкой.
При переломе корня в средней трети метод лечения определяется:
— состоянием пульпы зуба;
— степенью смещения отломков.
При переломе корня без смещения пульпа травмируется незначительно и сохраняет жизнеспособность у 75-80 % больных. Инфицирования её не происходит, так как периодонт защищён неповреждённым зубодесневым соединением и круговой связкой. Если разрыва пульпы не произошло и смещения отломков нет, производится иммобилизация зуба шиной-каппой из пластмассы на 4 нед. Можно использовать и гладкую шину-скобу, но закреплять её целесообразно пластмассой.
В случае смещения коронкового фрагмента его следует репонировать и осуществить иммобилизацию вышеописанным способом.
Иммобилизация зубов по методу К.С. Ядровой с помощью гладкой шины-скобы и проволочных лигатур
Однако чаще всего пульпа в коронковом фрагменте погибает. Коронка при этом теряет присущий ей блеск и приобретает серый, серо-жёлтый или коричневый оттенок. В этой клинической ситуации показано лечение зуба по правилам, принятым в терапевтической стоматологии.
При переломе корня в средней трети со смещением отломков можно скрепить их штифтом после экстирпации погибшей и жизнеспособной пульпы. При этом необходимо тщательно сопоставить фрагменты корня, прижать их друг к другу с тем, чтобы фосфатцемент после пломбирования корня не попал между отломками, что может быть причиной развития хронического воспаления в периодонте.
Для скрепления отломков зуба подбирают штифт по диаметру канала, вводят в канал коронкового отломка и продвигают в верхушечный. Если отломки смещены и штифт не входит в верхушечный отломок, покачивают коронковый фрагмент зуба, меняют положение отломка в лунке и самого штифта, слегка надавливая на штифт. При совпадении каналов штифт соскальзывает в канал верхушечного отломка. После этой манипуляции запоминают положение коронкового отломка и штифт извлекают. Канал высушивают, штифт смазывают фосфат-цементом и вводят в канал обоих отломков описанным выше способом. После затвердения цемента зуб выводят из окклюзии.
Если щель перелома проходит в верхушечной трети и пульпа погибла, то её удаляют из коронковой части корня, пломбируют канал фосфат-цементом до линии перелома и зуб закрепляют с помощью шины, если он подвижен. Верхушечный отломок с живой пульпой можно сохранить, если он не вызывает воспаления. При возникновении такового верхушку корня удаляют, проводя операцию резекции верхушки корня. Крайне редко удаляют пульпу из коронкового и верхушечного отломков и скрепляют их с помощью штифта, как это было описано выше.
Если не удаётся сопоставить фрагменты корня в правильное положение, имеется оскольчатый перелом, отлом стенки альвеолы, то зуб подлежит удалению.
В области щели перелома депульпированных зубов происходит постепенное замещение периодонта компактной грубоволокнистой костной тканью, оппозиционный рост которой начинается со стороны стенок альвеолы. Отломки корня соединяются, скрепляясь образующейся вокруг щели перелома костной муфтой. Этот процесс занимает около 5 мес.
Источник: Хирургическая стоматология : учебник (Афанасьев В. В. и др.); под общ. ред. В. В. Афанасьева. — М. : ГЭОТАР-Медиа, 2010
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
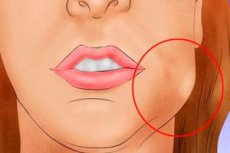
Зубы – предмет беспокойства и заботы каждого человека, начиная с младенчества и до конца жизни. Их прорезание в детстве сопровождается отёком и воспалением дёсен, болью, за ними необходим каждодневный уход, а возникающие проблемы требуют своевременного вмешательства, чего многие люди опасаются, откладывая визит к стоматологу. Но есть одно заболевание, которое не терпит отлагательств и погонит любого, самого трусливого к врачу. Это абсцесс зуба — воспалительный процесс, сопровождающийся скоплением гноя в корневой части.

Причиной возникновения абсцесса зуба является проникновение бактерий в пульпу зуба через повреждённый слой эмали. К этому приводят:
- стоматологические заболевания (пульпит, кариес, пародонтит, киста и др.);
- повреждения зуба вследствие скола или перелома;
- инфекционные болезни (грипп, ангина);
- нарушение целостности тканей во рту;
- нарывы лица;
- попадание болезнетворных микроорганизмов во время различных манипуляций врача (неудачное пломбирование каналов, работа с нестерильными инструментами).

К факторам риска абсцесса зуба относится плохой уход за ротовой полостью. Другим негативным аспектом повреждения эмали является развитие кариеса вследствие чрезмерного употребления сладкого. В зоне риска и люди, избегающие осмотров стоматологов, а также диабетики.

Патогенез абсцесса зуба заключается в проникновении инфекции через повреждение зубного покрытия или мягких тканей вокруг зуба в наружную или внутреннюю часть его альвеолярного отростка. Размножения бактерий приводит к накоплению гноя в мягкой пульпе зуба, чаще всего уже мёртвой в этот момент. Если не дать выходу гною, в абсцесс вовлекаются участки за границей зуба – челюстная кость, ткани периодонтита, соседние зубы.

Симптомы абсцесса зуба выливаются в следующее состояние организма:
- пульсирующую, «дёргающую» зубную боль;
- боль при надавливании, в том числе кусании, жевании;
- покраснение и отёк дёсны, появление уплотнения;
- опухоль щеки;
- увеличение лимфоузлов шеи;
- реакцию на горячую или холодную еду;
- неприятный запах изо рта;
- повышенную температуру, озноб, лихорадку;
- общее недомогание;
- появление открытой гнойной раны.
Первым признаком абсцесса является появление ноющей пульсирующей боли, проигнорировать которую невозможно. Со временем она только усиливается, десна вокруг больного зуба начинает отекать и краснеть. Возможна ночь без сна. Со временем припухлость появляется и на лице. Надеяться, что это пройдёт само собой, не стоит, необходимо вмешательство стоматолога.
Существует две стадии абсцесса зуба: острая и хроническая. Все признаки острой стадии описаны выше. В отдельных случаях она может прекратиться и без вмешательства стоматолога, т.е. нарыв вскрывается самостоятельно, гной выходит в полость рта и наступает облегчение. Но при этом возможен переход в хроническую форму, которая приведёт к дальнейшим осложнениям и образованию свища.

Различают несколько видов абсцессов, в зависимости от локализации гнойного очага, а именно:
- десневой или флюс, на зуб не распространяется;
- периодонтальный, сосредоточен ближе к корню зуба в пародонтальном кармане;
- периапикальный, развивается в самом зубе, имеющем мёртвую пульпу.
Острую стадию ещё называют гнойным абсцессом зуба. Для неё не всегда характерны стреляющие боли, она может протекать безболезненно, но обязательно появится отёк возле зуба. Также возможна припухлость щеки, увеличение лимфотических узлов, появление головной боли. Со временем появится острая нарастающая пульсирующая боль, опухоль десны будет увеличиваться даже до размера грецкого ореха. Общее состояние ухудшится, температура тела повысится.

Для хронического абсцесса зуба характерна умеренная боль при нажиме на него, но на общее состояние организма это не сказывается. Часто при гнойном абсцессе происходит самопроизвольный прорыв гнойника, симптомы исчезают. Тем не менее инфекция никуда не девается, а переходит в хроническую форму и продолжает своё разрушительное действие. Повторение обострений неизбежно.

Часто возникает необходимость удаления больного зуба. Анестезия избавляет от боли в момент операции, но остаётся кровоточащая и приносящая страдания лунка. До момента заживления раны приходится терпеть, соблюдать определённые правила гигиены и употребления пищи (исключение твёрдой, грубой, горячей еды). Такие симптомы, как длительное кровотечение, усиливающаяся боль, появление гнойного налёта, неприятного запаха изо рта должны стать поводом немедленного обращения к стоматологу. Процесс заживления представляет собой замещение кровяного сгустка грануляционной тканью, из которой формируется кость. Если он не образовался и инфекция попала в открытую рану, возникает абсцесс после удаления зуба. Другой причиной может быть нестерильность инструмента, которым пользовался хирург.

Абсцесс корня зуба ещё называют периапикальным. Самой частой причиной его возникновения является глубокий кариес на фоне плохой гигиены ротовой полости. Болезнетворные микробы попадают в кровоток, вызывая воспалительный процесс. Опасность такого абсцесса в том, что корни зуба располагаются в близком соседстве с кровеносными сосудами, по которым инфекция быстро распространяется по организму. Симптомы абсцесса корня зуба не заставляют себя долго ждать: сверлящая боль, усиливающаяся ночью, скачок температуры, общая слабость, отекание тканей десны, припухлость лицевой челюсти.

Часто обусловлен особенностями его расположения и сложностью удаления. Он вросший в мягкие хорошо снабжаемые кровью ткани. Если для удаления возникает необходимость дробить зуб на фрагменты, то увеличивается травматическая область. После удаления возможна высокая температура, а ткани вокруг лунки покрасневшие и припухшие. Заживает такая рана дольше обычной. Но если на второй или третий день не наступает облегчения и держится температура, а отёк увеличивается, значит произошло инфицирование, развивается абсцесс и необходимо срочно обращаться к врачу.

Абсцесс десны зуба ещё называется флюсом. Он представляет собой накопление отмерших в результате воспаления тканей. Гнойная область распространяется на мягкие ткани десны, не задевая кости зуба. Однако, если не принять мер по его устранению, абсцесс может перейти на другие участки, в том числе и на зуб.

Опасен тем, что под ним находится зачаток постоянного зуба. Инфекция может попасть на него с нижней части корня молочного и привести к гибели. Зубная эмаль у ребёнка тоньше, пульповая камера больше, чем у взрослого. Это даёт возможность инфекции быстрее продвигаться вглубь челюсти. Опасность состоит в попадании токсинов в кровь из очага воспаления, что может привести к аллергии, астме. Инфицирование ротовой полости при образовании свища чревато постоянными простудными заболеваниями, ангинами. Ребёнка обязательно нужно показать врачу, который и примет решение лечить или удалять молочный зуб.

Частые абсцессы зубов свидетельствуют о недолеченной инфекции, о перетекании её в хроническую форму. Зубная боль при наличии абсцесса может прекратиться, если нервные окончания уже мертвы, отёк сойти. Но воспалительный процесс не остановлен и инфекция распространяется на соседние зубы или вглубь на кость челюсти. Таким образом возникают новые очаги нагноения.
Последствия и осложнения заболевания достаточно серьёзны, чтобы его игнорировать. Возникновение свища чревато инфицированием других органов. Флегмона полости рта – обширное, разлитое гнойного воспаления клетчатки требует больших усилий для его ликвидации. Очень опасно появление абсцессов в костных тканях. Кроме потери зубов абсцесс опасен возможностью развития остеомиелита, целлюлита, сепсиса, диабета, воспаления головного мозга, пневмонии, сердечно-сосудистых недугов. Лечение их отберёт гораздо больше времени и средств, чем визит к стоматологу. Опасен и рецидив абсцесса.

Диагностика абсцесса зуба проводится стоматологом при осмотре пациента: фиксируется отёчность и покраснение десны, выясняется степень чувствительности к холодному и горячему. Нажатие и постукивание зуба вызовет у пациента боль. Эти сведения помогут поставить предварительный диагноз, а инструментальное исследование с помощью рентгена его подтвердит.
При абсцессе направляют на анализ крови и мочи до и после операции, а также берут материал из очага воспаления на микроскопическое и бактериологическое исследование.

Задачей дифференциальной диагностики является идентифицировать абсцесс от
кисты, гематомы, опухоли, флегмоны. Абсцесс – ограниченное воспаление мягких тканей, а флегмона — разлитое гнойное воспаление, более опасное для человека своими последствиями. Симптомы абсцесса зуба похожие и с гнойным периоститом. Отличие в локализации очага воспаления: последние расположены более поверхностно, в вестибулярной поверхности. На основании клинических наблюдений, диагностической пункции и бактериологических исследований взятого материала врач диагностирует заболевание и определяет чувствительность возбудителя к антибиотикам.

Лечение абсцесса зуба заключается в устранении очага воспаления. Для этого прибегают к его вскрытию и следующим процедурам:
- дренирование – через просверленный зуб удаляется нагноение, проводится дезинфекция, канал пломбируется, затем на зуб ставится коронка;
- дренирование через разрез десны, если зуб не задет;
- удаление зуба при обширном абсцессе и невозможности его сохранить, выскабливание отмерших тканей;
- применение антибиотика после устранения нагноения для предотвращения разрастания очага инфекции и его уничтожения;
- полоскание тёплым солевым или содовым растворами для полного вымывания гноя и быстрейшего заживления раны;
- применение обезболивающих препаратов при сильной боли и иммуностимуляторов.
Случается, что после операции возникают осложнения в виде кровотечений и рецидива абсцесса зуба. В зоне риска люди с ожирением, курящие, алкоголики, наркозависимые, диабетики, гипертоники, принимающие разжижающие кровь препараты. Организм даст знать о рецидиве ухудшением самочувствия, повышением температуры, нагноением вокруг раны, её покраснением и отёком. В этом случае необходимо немедленно обращаться к стоматологу. Лечение рецидива абсцесса зуба проводится по той же схеме, что и первичный абсцесс, с обязательным назначением антибактериальных средств. Выздоровление будет носить более затяжной характер.
Беременность является предрасполагающим фактором для развития болезни, т.к. в этот период снижается иммунитет женщины. Лечение абсцесса зуба при беременности усложняется нежелательностью применения антибиотиков. Специалист проводит те же лечебные мероприятия по устранению очага инфекции, что и другим пациентам, с соизмерением риска и пользы применения анальгетиков и антибактериальных препаратов, назначает полоскание ротовой полости. Для анестезии предпочтение отдаётся средствам с умеренным содержанием сосудосуживающих компонентов, которые замедляют всасывание препарата в кровь, соответственно и в плаценту.
К лекарствам, применяемым при лечении абсцесса, относятся анастезирующие препараты, снимающие болевые ощущения при проведении хирургических манипуляций и в послеоперационный период, антибиотики, растворы для полоскания ротовой полости, препараты укрепляющие иммунитет, витамины. Чаще всего прибегают к так называемой инфильтрационной анестезии, при которой делается ряд уколов в непосредственной близости с больным зубом. В качестве её используют как средства, давно применяемые в стоматологии – лидокаин, новокаин, так и нового поколения – ультракаин, скандонест, септанест.
Ультракаин – его доза зависит от времени оперативного вмешательства и глубины обезболивания. Обычно достаточно 1,7мл вещества. Недопустимо введение препарата в сосуд. Чтобы это предотвратить делается пробная аспирация (шприц после введения в мягкие ткани тянется на себя и, если иголка попала в сосуд, кровь попадает в шприц). Возможны побочные действия: головная боль, повышение артериального давления, аритмия, нечёткость зрения, тошнота, рвота, зуд кожи, крапивница. Препарат противопоказан пациентам с аллергией на его компоненты. Не рекомендован больным бронхиальной астмой, с сердечной недостаточностью, артериальной гипертензией. Ультракаин можно использовать при беременности из-за незначительности его проникновения в плаценту.
Септанест – начинает действовать через 1-3 минуты после введения на протяжении часа и более. Достаточная доза для вмешательства в случае абсцесса зуба – 1,7мл. Нельзя применять детям до 4-х лет и больным серьёзными сердечно-сосудистыми заболеваниями, например, перенесшим инфаркт миокарда. Побочные действия выражаются в виде аритмии, повышения давления, чувствительности к препарату.
Во избежание негативных последствий и осложнений в стоматологии при абсцессе зуба применяют антибиотики широкого спектра действия. К ним относятся амокцилин, линкомицин, ципрофлоксацин, метрогидазол, азитромицин, клиндамицин, оксациллин.
Амокцилин – бактерицидный препарат, выпускается в форме таблеток, капсул для перорального применения и порошка для инъекций. Доза определяется врачом в зависимости от тяжести состояния. Рекомендуемая – 0,5г три раза в сутки (для массы тела, превышающей 40кг). При необходимости увеличивается до 1г за один приём. Детям 5-10 лет – по 0,25г трижды в день. Амокцилин противопоказан при повышенной чувствительности к пенициллинам, мононуклеозе. Необходимо проявлять осторожность беременным и кормящим женщинам. В данном случае только врач должен определить преобладание пользы над негативным влиянием препарата. Побочные явления могут проявиться как кожные высыпания, ринит, конъюнктивит, боли в суставах.
Линкомицин – препарат из семейства линкозамидов. Очень популярен в стоматологии при лечении различных воспалительных процессов, в том числе и абсцессов зубов, из-за своего свойства накапливаться в костных тканях и предотвращать рецидивы. Выпускается в капсулах, мазях и растворах для внутримышечных и внутривенных введений. Капсулы принимаются взрослыми 3-4 раз в день по 500мг за несколько часов до приёма пищи. Инъекции по 600мг делают дважды в сутки. Для детей рассчитывают дозы, исходя из пропорции 30-60мг лекарства на 1кг веса, внутривенно – 10-20мг. Препарат не рекомендован беременным, кормящим, при аллергии на его составные, заболеваниях почек и печени. Побочные реакции заключаются в тошноте, диарее, крапивнице, отёках, болях желудочно-кишечного тракта.
Оксациллин – его лекарственная форма – таблетки и порошок для приготовления инъекций. Таблетки по 0,5-1г рекомендуют принимать каждые 4-6 часов. Инъекции вводятся внутримышечно или внутривенно с таким же интервалом (0,25-0,5г порошка на 1,5-3мл воды для них). Могут возникать побочные реакции со стороны пищевого тракта, мочеполовой системы, проявляться аллергии. У препарата есть противопоказания при повышенной чувствительности на его компоненты, бронхиальной астме, почечной недостаточности, кормлении грудью. Назначение беременным допустимо, если потенциальная польза превышает риск для плода.

Для укрепления иммунитета с пищей в организм должно поступать достаточное количество витаминов и микроэлементов. Для укрепления зубов и эмали необходим кальций и фтор, которые содержатся в натуральных молочных продуктах, моркови, яблоках, цитрусовых. Можно пропить аптечный комплекс, в котором сбалансированы все необходимые элементы.
Физиотерапевтическое лечение успешно применяют в стоматологии, в том числе при абсцессах зуба. Особенно оно эффективно в сочетании с терапевтическими методами, как при лечении, так и во время реабилитации. На ранней стадии заболевания назначают местную гипотермию с УФ-облучением, флюктуоризацию (действие импульсов тока). При более обширном очаге применяют УВЧ, электрофорез с использованием антибиотиков.
Абсцесс зуба требует вмешательства специалиста, но что можно сделать в домашних условиях, чтобы облегчить своё состояние? Ни в коем случае нельзя прикладывать горячее к отёчной области. Можно приложить лёд к наружной стороне щеки и принять обезболивающее, понижающее температуру и снимающее припухлость средство: панадол, ибупрофен, аспирин. Также можно пополоскать ротовую полость, используя для приготовления жидкости народные рецепты.
Народное лечение применяется в случае, если абсцесс зуба открыт, либо после его лечения, либо после удаления зуба, чтобы избежать дальнейшего инфицирования и нагноения тканей. Для этого прибегают к полосканиям солёной водой. На стакан тёплой воды кладут чайную ложку соли, набирают в рот и держат секунд 20-30, затем выплёвывают. Помогает вытянуть гнойник сырое несолёное сало. Нарезав пластинками, его нужно охладить в морозилке. Беря поочерёдно из холодильника, прикладывать к очагу нагноения, меняя на новую, более холодную порцию. Точно также можно применять и пластинки чеснока или имбиря, охлаждать их не нужно.

Для лечения травами абсцесса зуба необходимо воспользоваться известными своим бактерицидным и антисептическим действием. К ним относятся ромашка, зверобой, кора дуба, календула, шалфей, арника. Их можно использовать как самостоятельно, так и в сборе для полоскания рта. На стакан кипятка понадобится столовая ложка травы. Залив, дать настояться до остывания, полоскать тёплым. Можно воспользоваться лечебными свойствами герани. Для этого измельчить промытый лист растения, измельчить до состояния кашицы, положить на стерильный бинт и приложить к больному месту. Подержав минут 10-15, прополоскать рот кипячённой водой.
Гомеопатия в стоматологии – это безопасный и эффективный метод лечения, заключающийся в стимуляции защитных сил организма. Настойки изготавливаются из растительного, животного или минерального сырья. Это концентрированные растворы основных веществ на основе этанолового спирта. В дальнейшем используют их разведения. При абсцессах назначают феррум, феррум фосфорикум, арника, белладонна, бриония, меркуриус, мезереум и др.
Феррум фосфорикум – минеральная соль в таблетках, применяемая на начальных этапах воспалительного процесса. При острых состояниях назначается одна штука 6 раз в сутки, детям 3-4 раза, при хронических – 1-3 раза взрослым и 1-2 детям. Противопоказан пациентам с повышенной чувствительностью к действующему веществу или пшеничному крахмалу, который содержится в препарате. Возможны побочные реакции в виде аллергии. Для применения беременным нужна консультация врача.
Арника – капли, комплексный гомеопатический препарат. Капают на воду (10 капель на 10мл воды) или сразу под язык трижды в день. Принимают за четверть часа до еды или через час после. Противопоказан беременным, кормящим и детям до 18 лет. Побочный эффект выражается в желудочно-кишечных расстройствах.
Меркуриус – применяется в 6-м разведении и выше. Побочные реакции возможны со стороны желудочно-кишечного тракта, почек, печени. Противопоказан детям, беременным, с патологиями пищевого тракта.
Мезереум – капли, раствор для инъекций. Дозировка определяется врачом в зависимости от состояния больного. Ориентировочно – 10 капель трижды в сутки или сначала 1 ампула в день подкожно, внутривенно или внутримышечно, в дальнейшем несколько раз в неделю. Инструкция к препарату не содержит предостережений к применению.
Иногда приходится прибегать к оперативному вмешательству, если абсцесс в запущенном состоянии и распространился на близлежащие мягкие ткани. В этом случае вскрытие абсцесса зуба проходит под общим наркозом. После этого ставят дренаж для оттока гноя и рекомендуют частые полоскания рта.

Для предупреждения абсцесса зуба необходим надлежащий уход за зубами и ротовой полостью. Для профилактики заболевания рекомендуют проводить следующие мероприятия:
- дважды в день чистить зубы пастой, содержащей фтор;
- своевременно удалять зубной камень;
- посещать врача не реже двух раз в год для осмотра и своевременного лечения зубов;
- насыщать рацион питания витаминами и микроэлементами.

Прогноз лечения абсцессов благоприятный при своевременном и правильном лечении. В другом случае может быть перетекание в хроническую его форму или же инфицирование других органов, способных обернуться угрозой для жизни.

источник
Перелом корня зуба – травматическое повреждение зуба, сопровождающееся нарушением целостности его корня. Пациенты жалуются на усиление болезненности в участке поврежденного зуба при жевании, откусывании пищи. В ходе обследования выявляют отечную гиперемированную слизистую. Вертикальная перкуссия при переломе корня зуба положительная. Может наблюдаться патологическая подвижность зубов 1, 2 или 3 степени. Диагноз «перелом корня зуба» ставят, исходя из жалоб пациента, собранного анамнеза, данных клинического осмотра, результатов рентгенографии и ЭОД. Выбор тактики лечения зависит от возраста больного, состояния его иммунной системы, уровня и направления линии перелома.
Перелом корня зуба – патологическое состояние, возникающее при нарушении целостности корня. В детском возрасте перелом корня зуба диагностируют крайне редко (0,5%). У взрослых травмы зубов, сочетанные с разломом корня, выявляют в 2 % случаев. Основную группу пациентов составляют люди в возрасте от 40-45 до 50 лет. У 4% больных перелому корня предшествует ранее проведенное эндодонтическое лечение каналов. Чаще встречаются горизонтальные переломы корня зуба с локализацией костного дефекта в участке между средней третью и верхушкой резцов. Разлом корней больших и малых коренных зубов в 80% случаев является продольным, при этом только у 10 % обследованных диагностируется неполный перелом корня зуба. Свищевой ход формируется в каждого 10 пациента, обратившегося в стоматологию. Смещение отломков зафиксировано в 3% случаев.
Перелом корня зуба возникает вследствие травматических повреждений (травм зубов) при падении, ударе в лицо. Линия перелома обычно проходит на уровне средней трети верхних резцов. Очень часто повреждение корней диагностируют при переломах альвеолярного отростка и тела верхнечелюстной кости, при этом перелом корня зуба практически всегда сочетается с разрывом периодонтального связочного аппарата.
Перелом корня зуба может возникнуть при проведении стоматологических манипуляций на этапе расширения корневых каналов или в момент установки штифта. Приложение чрезмерного усилия ведет к нарушению целостности истонченных стенок корня в продольном направлении. Также частой причиной перелома корня зуба является несоблюдение протокола лечения: восстановление коронковой части светоотверждаемым материалом при наличии прямых показаний к протезированию, использование консольных конструкций, мостовидных протезов большой протяженности промежуточной части.
Чрезмерное расширение каналов, их агрессивная механическая обработка, неравномерное распределение жевательного давления – все эти факторы в разы повышают риск возникновения перелома корня зуба. Травмирующее давление может передаваться на корень не только перпендикулярно, но и параллельно его продольной оси. При прямых ударах перелом корня зуба сочетается с повреждением альвеолярного отростка. Вертикальные силы развиваются вследствие воздействия зубов-антагонистов в момент смыкания зубных рядов при условии наличия очагов жевательной перегрузки.
В зависимости от направления линии повреждения переломы корня разделяют на 4 группы:
- Поперечные. Линия разлома проходит параллельно жевательной поверхности. На рентгенограмме удается рассмотреть 1-2 полоски просветления, соответствующие уровню повреждения.
- Вертикальные. Фрагменты, образовавшиеся при переломе корня зуба, параллельны продольной оси. Зачастую вертикальные переломы сочетаются с повреждением коронки.
- Косые. Разлом корня проходит под углом к оси зуба в щечно-оральном или медио-дистальном направлении.
- Оскольчатые. Характеризуются образованием нескольких линий перелома, пересекающихся между собой в разных направлениях.
По локализации различают апикальный, срединный и пришеечный переломы корня зуба.
Клиническая картина при переломе корня зависит от уровня повреждения, состояния пульпы, степени смещения фрагментов. Если перелом корня зуба сочетается с повреждением костей лицевого скелета, на коже определяют ссадины, раны. Мягкие ткани отечны. Слизистая оболочка в участке перелома корня зуба гиперемирована, болезненна. При повреждении пульпы пациенты указывают на появление самопроизвольной боли. В результате внутреннего кровоизлияния коронковая часть зубов приобретает розовый оттенок.
При смыкании челюстей болезненность усиливается. Поврежденный зуб может находиться как в зубном ряду, так и вне его (с вестибулярным или оральным наклоном). При осмотре определяют патологическую подвижность зубов 1, 2 или 3 степени. Зубоэпителиальное прикрепление при переломе корня зуба разрушается, вследствие чего образуются пародонтальные карманы. С десневой борозды наблюдается кровоточивость. При отсутствии лечения со временем на слизистой оболочке в проекции линии перелома образуется свищевой ход, через который выбухают грануляции. При обострении воспалительного процесса отмечается гноетечение.
Диагностика перелома корня включает сбор жалоб, клинический осмотр, ЭОД. Решающими при постановке диагноза являются результаты рентгенологического исследования. Как правило, среди основных причин разлома корня пациенты указывают травматические повреждения. Патогномоничных симптомов при переломе корня зуба нет. В ходе физикального обследования врач-стоматолог выявляет ряд неспецифических признаков: припухлость слизистой в зоне перелома, положительную вертикальную перкуссию, патологическую подвижность поврежденных зубов, разрушение зубоэпителиального соединения, наличие пародонтальных карманов. При переломе корня коронковая часть зуба может частично или полностью отсутствовать. При вертикальном разломе корня линия перелома проходит через две аппроксимальные и жевательную поверхности или в вестибуло-оральном направлении. Отломанные фрагменты подвижны.
При косых медио-дистальных переломах корня зуба, а также в случае, когда линии перелома перпендикулярны рентгеновскому лучу, обнаружить разлом корня с помощью прицельной рентгенологической диагностики довольно сложно. Для уточнения характера патологии проводят КТ. При горизонтальных, вертикальных вестибуло-оральных переломах корня зуба на рентгенограммах выявляют расширение периодонтальной щели. Зона разрежения костной ткани в виде тонкой полоски просветления проходит в участке повреждения. При позднем обращении пациентов рентгенографически в проекции перелома корня зуба определяют участок деструкции кости с нечеткими контурами, наблюдаются признаки резорбции корня. Прицельную рентгенографию проводят дважды: в момент травмы и через неделю.
Результаты ЭОД свидетельствуют о состоянии пульпы. Чтобы получить наиболее достоверные данные, исследование выполняют несколько раз. Сразу после повреждения показатели жизнеспособности пульпы, как правило, снижены (значение в диапазоне от 100 мкА и выше). Со временем витальность пульпы может восстановиться. Дифференцировать перелом корня зуба необходимо с ушибом и вывихом зуба, переломом альвеолярной пластинки. Обследование проводят стоматолог-терапевт и стоматолог-хирург.
Тактика врача при переломе корня определяется характером и локализацией повреждения, возрастом пациента, уровнем смещения фрагментов. При выявлении поперечного перелома апикальной трети с нарушением витальности пульпы проводят экстирпацию коронковой и корневой пульпы, медикаментозную и механическую обработку каналов с последующим их пломбированием временной кальцийсодержащей пастой. После обтурации корневых каналов методом латеральной или вертикальной конденсации гуттаперчи производят хирургическое вмешательство, цель которого при переломе корня зуба заключается в удалении отломанного апикального фрагмента. При сохранении витальности пульпы показана иммобилизация зуба специальной каппой или проволочной шиной, зафиксированной к 2 интактным зубам по обе стороны от поврежденного с помощью жидкого фотополимерного материала.
Если при поперечно-срединном переломе корня необратимых изменений в пульпе не наблюдается, чтобы обеспечить необходимые условия для сращения фрагментов, применяют каппу, стекловолоконную или проволочно-композитную шины. В случае выявления признаков нежизнеспособности пульпы терапия перелома корня зуба включает этап эндодонтического лечения, установку штифта с репозицией, фиксацией, иммобилизацией отломков. При вертикальном или косом переломе однокорневые зубы подлежат удалению. В случае разлома одного из корней моляров или премоляров выполняют зубосохраняющие операции. При гемисекции зуба через жевательную поверхность по бифуркации в щечно-оральном направлении бором разрезают коронку. Поврежденный корень удаляют. Сохранившийся здоровый корень используют в качестве опоры при протезировании. Выявление разлома корня временного зуба является прямым показанием к его удалению.
При своевременном обращении пациента и квалифицированно спланированном лечении горизонтального перелома корня зуба средней или апикальной трети прогноз благоприятный. Сохранение жизнеспособности пульпы повышает вероятность заживления перелома, так как именно витальная пульпа способствует формированию твердых тканей в эндодонте. При горизонтальном пришеечном переломе корня зуба прогноз неблагоприятный. Все временные, а также постоянные однокорневые зубы с косыми, продольными, оскольчатыми переломами корня подлежат удалению, так как в динамике сращения фрагментов не происходит, у пациентов наблюдается резорбция корней с признаками хронического воспалительного процесса.
источник
Самооценка, как ни странно, является одним из основных факторов успеха для «крутого эндодонтиста с микроскопом». Объясню… Когда приходит пациент с интересным пугающим рассказом о том, как ему долго и нудно «лечили каналы» в крутой клинике, а потом предложили «удалить и поставить имплант», то как-то поневоле начинаешь сомневаться в том, что сможешь после них всех что-то сделать, спасти, вылечить. Они же тоже врачи, они тоже в хорошей клинике, они тоже чего-то умеют… Всегда следует иметь ввиду, что обычно это не так. И самооценка должна быть адекватной. Иначе и не стоит себя позиционировать эндодонтистом. Особенным, а не «как все».
Именно такой клинический случай и произошёл в ноябре сего 2015 года. Пациентка 1975 года рождения, отрицающая хронические заболевания, обратилась ко мне сначала по e-mail с вопросом, смогу ли я помочь ей с зубом, который никто не может вылечить. Пояснила, что в хорошей (читай — дорогой) клинике вот уже 2 месяца что-то делают с каналами, ищут и не находят 4 канал, но сомневаются, что он есть. Предлагают (!) закрыть один из каналов MTA итд итп… а зуб всё болит… На консультации обнаружилась сильно болезненная перкуссия, отёков не было. Временная пломба из материала, напоминающего «Clip», причём композитная пломба до конца удалена на была.
В процессе удаления временной пломбы в полости зуба была обнаружена вата. Назначение ваты зубе мне активно непонятно в начале XXI века.
После удаления всех остатков всех реставраций обнаружено немного кариозных тканей на стенках. Три канала традиционно обработаны: довольно прилично, но без должного расширения устьев, то есть не работали гейтсами или устьевиками. Второй медиально-щёчный канал (mb2), само собой, не был расширен и, скорее всего, действительно не был найден. При сборе анамнеза пациента рассказала, что коффердам не накладывали, каналы мыли недолго.
Второй медиально-щёчный канал (mb2) я нашёл и расширил. Расширил также устья всех остальных каналов. При тщательном промывании из дистального канала выделялось некоторое количество серозно-гнойного содержимого. Апексы всех каналов были обработаны до 35 ISO, но в дистальном канале апекс был то ли расширен до 40-го, то ли подвергся резорбции. В итоге удалось создать упор 50 ISO. Учитывая всё вышесказанное, решено было оставить в каналах кальция гидроксид примерно на 5-7 дней. Пациентка была предупреждена, что если боль пройдёт, то в следующее посещение каналы будут запломбированы и зуб восстановлен, если же боль останется, то процедуру промывания каналов и заполнения кальция гидроксидом придётся повторить. Возражений со стороны пациентки не последовало.
Как это часто бывает, через те самые 5-7 дней, на которые я рассчитывал, пациентка не пришла в силу каких-то личных обстоятельств. Однако, она держала со мной связь по электронной почте. Из переписки мне было известно, что на 3 день боль при накусывании значительно уменьшилась, но полностью стала проходить только на второй неделе. в итоге пациентка смогла придти на повторный приём только через 17 дней после перого посещения. В принципе, при наличии в каналах суспензии гидроксида кальция, срок повторного посещения не слишком важен, если речь идёт не о нескольких месяцах.
На повторном посещении при перкуссии боли не было, однако пациентка не смогла уверенно сказать, что все боли прошли. При подробном опросе она как-то неуверенно сказала, что зуб почти не болит, но иногда при жевании, особенно при боковых движениях челюсти, остаётся незначительная боль. При этом она уверенно говорила, что ест без затруднений, а засыпает и спит не только без болеутоляющих лекарств, а вообще без какого-либо беспокойства со стороны зуба. Учитывая некоторую настороженность со стороны пациентки относительно 26 зуба по причине неуспешного лечения в течение нескольких месяцев, я посчитал, что подобные жалобы могут быть результатом эмоционального статуса пациентки. Также временная пломба, выходящая на дистальную поверхность зуба, могла немного раздражать десневой край и тоже способствовать некоторому дискомфорту при жевании.
Учитывая все эти простые обстоятельства, я посчитал, что острое или подострое состояние хронического периодонтита 26 зуба купировано, и лечение необходимо завершать, а зуб восстанавливать постоянной реставрацией.
Каналы были запломбированы в смешанной технике гуттаперчей с герметиком AH+. Коронковая часть была восстановлена композитным пломбировочным материалом. Пациентка предупреждена, о том, что зуб для полноценного функционирования нуждается в восстановлении искусственной коронкой.
В течение 10 дней боль полностью прошла, как и ожидалось. Само по себе это обстоятельство не является признаком выздоровления, однако говорит обычно о утихании воспалительного процесса. Теперь молимся и ждём восстановления костной ткани у верхушек корней.
Причины неудачи предыдущего лечения в принципе ясны. Все, как обычно, складывается из мелочей.
- Не найден второй медиально-щёчный канал и, как следствие, в системе каналов постоянно находилось определённое количество бактерий.
- Со слов пациентки промывали каналы недолго во время каждого посещения. Соответственно дезинфекции каналов, как таковой, не было.
- Не убрана полностью старая реставрация. Сама старая реставрация и места неплотного её прилегания могут являться источником бактерий.
- Применение в качестве временной пломбы материала «Clip» или подобных не обеспечивает герметичности временного восстановления. Следствие: постоянное подтекание содержимого ротовой полости в полость зуба, то есть постоянное повторное инфицирование системы каналов.
- Во время лечения коффердам не накладывали. Без коффердама обеспечить асептику во время эндодонтических процедур практически невозможно.
Комплекс этих по крайней мере пяти причин привели к тому, что лечение было абсолютно неэффективным. Как только зуб удалось эффективно дезинфицировать, боль стала проходить сразу. Лишний раз подтверждается основной принцип эндодонтического лечения: необходимо лишь ликвидировать источник бактерий, и воспалительный процесс прекращается.
P.S. Вата в зубе тоже не способствует избавлению от бактерий…
Успешный случай лечения периодонтита 36 зуба (возможно кисты).
Эта пациентка 34 лет обратилась ко мне весной 2008 года по рекомендации без выраженных конкретных жалоб лишь с целью «привести зубы в порядок». В течение нескольких месяцев эта задача была успешно выполнена. В основном были проведены рутинные мероприятия по перелечиванию каналов, замене коронок, установке новых коронок на зубы, которые в этом нуждались. Ничего необычного, кроме 36 зуба, на верхушке корня которого при рентгеновском обследовании было обнаружено отчётливое разрежение костной ткани у переднего корня.
У зуба 36 (нижний правый шестой зуб) отчетливо видно разрежение костной ткани у верхушки переднего корня.
Лечение периодонтиа 36 зуба.
Никаких жалоб на зуб пациентка не предъявляла. Зуб находился в прикусе, покрыт металлокерамической коронкой, на снимке, как уже упоминалось, на переднем корне разрежение костной ткани достаточной большой величины — около 6 мм с чёткими очертаниями, что наводило мысль о кисте. Поскольку гистологического исследования не проводилось (а оно в подобных случаях и не проводится), наличие кисты можно было лишь предполагать. Был поставлен диагноз в соответствии с Международной Классификацией Болезней: 36. Хронический апикальный периодонтит.
Итак, было начато лечение по традиционному протоколу лечения периодонтита. Наличие металлокерамической коронки и, в особенности, штифта в дистальном канале всего лишь создавало некоторые предполагаемые сложности, но на план и прогноз лечения не влияло. Это и есть ежедневная практика стоматолога, специализирующегося на проблемах эндодонтии.
- Удаление коронки, снятие старой пломбы, извлечение штифта.
- Распломбировка каналов, поиск ранее не пломбированных каналов.
- Тщательная дезинфекция системы каналов и закладка препарата для длительной дезинфекции приблизительно на две недели. Необходимость этого этапа в настоящий момент широко обсуждается, но для 2008 года такой протокол был распространённым. Учитывая величину разрежения, можно было предположить, что воспалительный процесс старый каналы сильно инфицированы, несмотря на то, что запломбированы.
- Пломбирование каналов, восстановление культи зуба композитным материалом со стекловолоконным штифтом для создания прочности реставрации.
- Изготовление и установка новой металлокерамической коронки.
фрагмент панорамного снимка
Каналы распломбированы. Следовые количества контрастного материала определяются на стенках каналов. Неполная распломбировка нежелательна, однако, в случаях, когда дальнейшие попытки извлечь остатки корневой пломбы могу привести к излишнему снятию твёрдых тканей приходится оставить «всё как есть» и надеяться на тщательную химическую дезинфекцию каналов.
Коронка трепанирована, пломба аккуратно удалена. Осталось извлечь штифт. Обычно именно извлечение штифта в таких случаях оказывается самым сложым моментом в работе.
После извлечения штифта был обнаружен четвёртый, ранее незапломбированный канал в дистальном корне. Что интересно, ненайденный канал был дистальном корне, а разрежение костной ткани присутствовало на медиальном корне, в котором оба канала были ранее запломбированы. Источником бактерий, тем не менее, был без сомнения медиальный канал.
После распломбировки, дезинфекции и заполнения каналов лечебной пастой на основе гидроксида кальция на третьи сутки у пациеннтки началась сильная боль при нажати на зуб. Подобные эпизоды вполне закономерны, ожидаемы, хоть и нежелательны. Боль в этой ситуации обусловлена тем, что даже при очень долгом промывании инфицированных каналов при распломбировке, бактерии всё же могут оставаться в некотором количестве внутри зуба. Такие моменты вдвойне неприятны, поскольку зуб, который совершенно не беспокоил, начинает болеть во время лечения и порой довольно сильно.
Как обычно в таких ситуациях, пациентка срочно приехала в клинику, где под местным обезболиванием зуб был снова раскрыт и процедуру промывания каналов и закладку гидроксида кальция пришлось провести повторно. После этого посещения боль стала стихать и к моменту пломбирования каналов прошла полностью. Слава богу, пациентка к такому повороту событий отнеслась с пониманием. Никаих препаратов, кроме обычных нестероидных противовоспалительных в качестве обезблоливающих назначено не было.
Через две недели после первого посещения каналы были запломбированы и культя зуба восстановлена в соответствии с планом.
каналы запломбированы, коронка ещё не снята
После снятия старой коронки стенки зуба совсем тонкие. для укрепления реставрации в два канала из четырёх устанавливаются стекловолоконные штифты.
культя восстановлена и препарирована, слепки сняты
После восстановления зуба искусственной коронкой оставалось только наблюдать. Восстановление костной ткани после лечения периодонтита происходит медленно. Чем больше очаг разрежения, тем дольше происходит заживление. Очевидно, что понять произошло заживление или нет возможно только на ретгеновсих снимках. После пломбирования каналов контрольные снимки делают каждые три месяца, а при необходимости и позже. Обычно пациенты неохотно приезжают на контрольные рентгены, и соблюсти сроки практически невозможно. Но это и не слишком важно, поскольку на результат лечения не влияет . Вопрос только в сроках контроля .
Через пять месяцев был сделан первый контрольный снимок, на котором видно, что очаг разрежения кости уменьшился, причём настолько, что это уже нельзя было отнести на счёт погрешности рентгена, как метода исследования.
Сравнение снимков сразу после пломбирования и через 5 месяцев. Очаг разрежения кости значительно уменьшился.
В дальнейшем делалось несколько снимков через несколько месяцев и только через полтора года на прицельном снимке разрежение костной ткани отсутствовало полностью, что говорит о полном восстановлении кости вокруг зуба.
снимок через полтора года, на котором полностью отсутствуют признаки воспаления в тканях, окружающих корни зуба
Обычно стоматологи общей практики неохотно берутся за лечение зубов с большими очагами воспаления у корней. Считается, что чем больше очаг, тем сложнее лечение. Это совсем не так. Скорее, чем больше очаг воспаления, тем дольше происходит полное восстановление кости. Ключевой вопрос — борьба с бактериями, а не величина дефекта. Искусственная коронка и штифты в каналах создают значительные сложности при лечении. Часто пациентам предлагают удаление зуба и имплантацию, что совершенно неоправдано в подавляющем большинстве ситуаций. Периодонтиты и кисты воспалительного происхождения поддаются лечению с очень высокой долей вероятности успеха даже при наличии штифтов и коронок. Но подобное лечение успешно, когда проводится стоматологами, специализирующимися на лечении каналов.
Я часто слышу от пациентов: «У меня была киста, и зуб удалили». Такая практика существовала давно, но к сожалению, существует до сих пор. Отсутствующий зуб впоследствии приходится замещать тем или иным способом, что влечёт за собой определённые страдания, потерю времени и финансовые затраты. Между тем, если хорошо понимать откуда берутся кисты на корнях зубов и как развиваются, можно успешно их лечить, сохраняя зубы. Более того, киста никак не должна являться показанием к удалению зуба. В наше время единственное показание к удалению — это невозможность полноценного восстановления зуба, когда его наддесневая часть сильно разрушена.
Само слово «киста» пугает пациентов, да и многих стоматологов тоже. Но это от незнания. В тех кистах, что появляются на корнях зубов ничего фатального нет. Эти кисты не являются пороками развития и ни в коем случае не связаны с опухолевыми процессами. Кисты на зубах в подавляющем большинстве случаев являются лишь стадией воспалительного процесса и никакой серьёзной опасности для организма в целом не представляют.
Больше того, в большинстве случаев, то что часто принимают за кисту, собственно кистой и не является. Дело в том, что при развитии воспаления около корня зуба (периодонтита) в кости, окружающей верхушку корня, наблюдаются некоторые изменения, хорошо видимые на рентгеновском снимке. Эти изменения увеличиваются в размерах с течением времени. Чем дольше имеется воспаление, тем больше очаг изменения на снимке. Когда размеры изменённой костной ткани на снимке достигают достаточно больших размеров, приходится подозревать наличие кисты. Но это всего лишь подозрения. Сам принцип рентгеновского исследования не позволяет установить есть киста или нет. Мы можем судить лишь о наличии очага воспаления и о его размерах. В сущности, это и не так важно. Если рассматривать кисту как стадию воспалительного процесса (а именно так и надо её рассматривать), то и лечить её следует как любой воспалительный процесс. И практика подтверждает правильность такого подхода. Кисты успешно лечатся, и лечатся качественным пломбированием каналов точно так же, как и при лечении периодонтитов.
Долгое время считалось, что кисты лечатся только хирургически, то есть проведением операции по удалению самой кисты и части корня зуба при которой удавалось всёже сохранить сам зуб. Следует признать, что процент успеха этих операций был невысок.
Современные представления о появлении и развитии кист позволили полностью вылечивать кисты на корнях зубов без операций.
Конечно, лечение кист, как и лечение периодонтитов, не всегда бывает простым, особенно если каналы зуба уже когда-то были запломбированы раньше, но некачественно. Но наличие хорошего оснащения стоматологической клиники в сочетании с мастерством и современными знаниями стоматологов позволяют добиться успеха в подавляющее большинстве случаев. Применение операционного микроскопа позволяет подготовить или распломбировать почти любые каналы. Специальный лазер помогает справиться с бактериями в каналах, которые и вызывают воспалительные поражения вокруг корня зуба и их осложнения в виде кист. Таким образом, показания к удалению зубов неуклонно снижаются. Причем кисты вылечиваются без хирургических операций.
Исходная ситуация. Киста у нижнего пятого зуба.
В процессе лечения за 4 месяца киста значительно уменьшилась.
Через 14 месяцев никакой кисты нет.
17.03.2012. Пациентка 1964 г.р. соматически практически здорова обратилась на приём для замены пломб в пришеечных областях 33, 34 и35 зубов по эстетическим соображением. Учитывая возраст пациентки, рецессию десны, а также множественные восстановления зубов вкладками, пломбами и коронками, была сделана диагностическая ортопантоммограмма, на которой было обнаружено значительное разрежение костной ткани у 36 зуба в области корней. Ранее 36 зуб был неоднократно лечён по поводу кариеса. Со слов пациентки впервые пломба на 36 зуб была поставлена в 9-10-летнем возрасте. В последствии неоднократно пломба заменялась. Последний раз зуб был восстановлен керамической вкладкой примерно в 2004 году. Никаких жалоб не было.
Ортопантомограмма от 17.03.2014. разрежение костной ткани у корней 36 зуба.
Для подтверждения и уточнения рентгенологических изменений был сделан прицельный снимок 36 зуба, на которомтакже было обнаружено разрежение костной ткани у корней. Каналы зуба не заполнены контрастным материалом.
Внешний вид зуба. Виден свищевой ход.
При объективном обследовании обнаружена вкладка, предположительно керамическая, с перекрытием бугров, а также пломба в пришеечной области. Перкуссия безболезненная. Десна не гиперемирована, на щёчной поверхности альвеолярного отростка у 36 зуба,на 3мм ниже десневого края свищевой ход. При пальпации из свищевого хода выделяется небольшое количество гноя.
На основании осмотра, анамнеза и рентгенологического обследования был поставлен диагноз: «36. Периапикальный абсцесс со свищом»
В день обращения были заменены пломбы на 33, 34 и 35 зубах в пришеечной области, как того и ожидала пациентка.
Естественно, пациентка была проинформирована о периодонтите 36 зуба и необходимости его лечения. В плановом порядке был назначен приём на 31.03.2012.
31.03.2012. Начато лечение периодонтита 36 зуба. Под инфильтрационной анестезией Септанест с адреналином 1:100000 1,8 ml установлен коффердам, трепанирована керамическая вкладка и вскрыта полость зуба. Сразу после вскрытия из полости зуба был получен гнойный экссудат. После обильного промывания вскрытой полости 3% раствором натрия гипохлорита (Parcan), произведено тщательное широкое раскрытие полости зуба. Устья каналов были промыты 3% раствором натрия гипохлорита «до чистой воды». Под микроскопом были обнаружены пять устьев каналов: два дистальных и три медиальных. Рабочие длины каналов определялись при помощи апекслокатора. Ковровые дорожки были сформированы MMC-файлами К-типа. Медиальные каналы были расширены инструментами Revo-S (25 ISO с конусностью .06), дистальные каналы после обработки Revo-S были расширены до 35 ISO ручными К-файлами в апикальной части. После тщательного промывания всех каналов 3% раствором натрия гипохлорита, каналы были высушены, продезинфицированы лазером Picasso (непрерывный режим, мощность 0,3 Вт, 30’ на канал) и заполнены препаратом Calasept. Установлена временная пломба из IRM. Следующее посещение назначено на 14.04.2012.
Обнаружен и расширен третий канал в медиальном корне. Без микроскопа это было бы проблематично.
Полость зуба вскрыта, из
каналов получено гнойное содержимое.
Видны два устья двух медиальных каналов.
Каналы запломбированы каласептом
Положение K-файлов в каналах, когда апекслокатор указывал на достижение апекса.
14.04.2012. Плановый повторный приём. Пациентка не предъявляет никаких жалоб. Временная пломба состоятельна. Свищевой ход закрылся, произошла эпителизация десны.
Временная пломба из IRM состоятельна и герметична.
Под инфильтрационной анестезией Септанест с адреналином 1:200000 1.8 мл установлен коффердам, удалена временная пломба, каналы промыты 20 мл 3% раствора натрия гипохлорита (Parcan), продезинфицированы лазером Picasso(непрерывный режим, мощность 0,3 Вт, 30’ на канал), запломбированы гуттаперчей с герметиком AH+ в гибридной технике — апикальные трети пломбировались латеральной конденсацией, затем при помощи горячего плаггера удалена гуттаперча из устьевых 2/3 каналов и оставшаяся разогретая гуттаперча скондесирована холодным плаггером. Средние и устьевые трети каналов заполнены горячей гуттаперчей из инжектора с конденсацией холодными плаггерами.
Устья каналов после пломбировки. Расположения устьев в полости зуба не позволяет сфотографировать их так, чтобы все устья были видны в одном кадре.
На контрольной визиограмме каналы заполнены контрастным материалом, в апикальной части медиального корня определяется боковое ответвление одного из каналов, заполнившееся контрастным герметиком.
Устья каналов герметизированы жидкотекучим композитным материалом Filtek™ Supreme XT Flowable Restorative с адгезивной системой Adper™ Single Bond 2 до уровня керамической вкладки. Поверхность керамической вкладки была обработана силаном по стандартной методике с протравкой плавиковой кислотой. Зуб восстановлен композитным материалом Filtek™ P60.
Визиограмма после восстановления.
Устья каналов герметизированы.
02.06.2012. Контрольный осмотр состоялся всего через 2 месяца после пломбирования каналов, поскольку пациентка собиралась уехать из Москвы на несколько месяцев. Никаких жалоб пациентка не предъявляла, перкуссия 36 зуба была безболезненной, пломба состоятельной. Был сделан контрольный рентгеновский снимок, на котором при внимательном рассмотрении можно увидеть небольшое уменьшение очагов разрежения костной ткани вокруг верхушек корней 36 зуба. Наблюдение продолжается.
19.01.13. По организационным причинам следующий контрольный осмотр удалось провести только через 8 месяцев после пломбирования каналов. Никаких жалоб не было, пломба была состоятельной. На контрольной визиограмме никакого разрежения костной ткани вокруг верхушек корней 36 зуба не отмечалось, периодонтальная щель восстановлена. Состояние периодонтальных тканей было оценено как «норма».
Лечение хронического апикального периодонтита трехкорневого первого нижнего моляра с пятью каналами с атипичным течением.
Отбеливание изменённых в цвете передних зубов.
Одним из довольно распространенных поводов обращений к стоматологам является изменившие свой цвет передние зубы. К сожалению, такие косметические дефекты встречаются довольно часто. Конечно же, потемневший или пожелтевший передний зуб выглядит некрасиво, мешает нормальной жизни человека, заставляя скрывать улыбку. Долгое время такие косметические дефекты нивелировали с помощью коронок. Но установка коронок на передние зубы довольно сложна, особенно с точки зрения эстетики. Часто для достижения приемлемого результата приходится покрывать коронками несколько зубов, поскольку подбор цвета и воссоздание индивидуальных особенностей бывает практически невозможным для одного зуба. Грубо говоря, получается сделать коронку так, чтобы зуб был похож на соседние, но чтобы был совсем неотличим — нет. Процедура эта, естественно дорогостоящая, а главное очень инвазивная, то есть подразумевает стачивание большого количества тканей зуба.
В современных условиях потемневшему переднему зубу вполне возможно вернуть его первоначальный цвет без применения коронок или виниров и не покрывая его слоем композитного пломбировочного материала. Хорошее понимание причин изменения цвета зуба позволяет эффективно отбелить зуб, и не применять методы, подразумевающие стачивание эмали.
Почему темнеет зуб?
Эмаль зуба практически бесцветна. Это полупрозрачная твёрдая ткань, покрывающая наддесневую часть зуба снаружи. Под эмалью располагается дентин. Цвет зуба определяется дентином. Если цвет зуба меняется, то это происходит исключительно из-за изменения цвета дентина. Но как и почему дентин изменяет свой цвет? Прежде всего по причине кариеса. Но это не повод для отбеливания зуба.
Кариес на передних зубах. Тёмные пятна — видимый через полупрозрачную эмаль кариозный распад дентина.
Те же зубы с нёбной стороны. Отлично виден тёмный кариозный распад. Он и определят потемнение зубов.
Кариозные ткани уделены. Ничего тёмного в зубе не осталось. Пульпа (нерв) не задета. Зубы остаются живыми.
Зубы восстановлены пломбами. Отбеливания не требуется.
Пигментации, которые требуют отбеливания, происходят совсем по другим причинам. Если в канале зуба при периодонтите находится распад пульпы (нерва), то бактерии в процессе жизнедеятельности выделяют различные вещества, в том чиле и те, которые могут вызывать окрашивание дентина. Причём, чем дольше этот процесс происходит, тем сильнее выражено изменение цвета зуба.
Правый центральный резец темнее левого
На рентгене видны контрастные пломбы. У верхушки корня чётко определяется тёмное образование.
Правый центральный резец окрашен в результате гнилостного процесса в канале. На рентгене видны контрастные пломбы. У верхушки корня чётко определяется тёмное образование. Это признак хронического воспаления, возникшего из-за того, что пульпа (нерв) погиб под воздействием бактерий. Процесс гниения распада ткани пульпы и стал причиной окрашивания дентина зуба.
Первым дело необходимо вылечить хронический периодонтит, то есть избавить канал зуба от остатков нерва и бактерий, которые, питаясь этими остатками, выделяли вещества, вызывающие хроническое воспаление у корня и окрашивали зуб.
Лечение периодонтита закончено пломбированием канала.
Лечение периодонтита закончено пломбированием канала. Через некоторое время (примерно 10-15 месяцев) гранулёма исчезнет сама собой.
Часто дентин окрашивается и после пломбирования канала, причём такое окрашивание может быть вызвано как всё теми же процессами жизнедеятельности бактерий, оставшихся в пустотах после неплотного пломбирования, так и самими пастами, которыми канал запломбирован. Естественно, что пигментацию может вызвать и сочетание гнилостного процесса в канале с воздействием окрашивания пломбировочного материала.
Правый центральный резец темнее левого после лечения, проведённого около 15 лет назад.
Окрашенный верхний центральный резец. Зуб окрасился после пломбирования канала, которое было проведено около 15 лет назад (со слов пациентки).
Поскольку причиной окрашивания зуба может служить паста, которой был запломбирован канал, сначала необходимо было перепломбировать канал заново. После перепломбировки канала мы провели внутреннее отбеливание. Результат был достигнут, но признан не вполне успешным.
Первый этап отбеливания. Зуб стал светлее, но недостаточно.
После повторно проведённого внутреннего отбеливания и реставрации зуба результат был оценен как успешный.
Обеленный зуб после повторной процедуры.
В ряде случаев удаётся отбелить даже зубы окрашенные резорцин-формалиновой пастой. Эти пигментации очень стойкие. Они вызваны воздействием на дентин компонентов самой пасты для пломбирования канала, которая состоит из смеси формалина и резорцина. Такой метод пломбирования давно считается устаревшим, он распространён только на постсоветском пространстве и в настоящее время не рекомендован к использованию. Однако, к сожалению, всё еще часто используется.
Зуб, ранее лечённый резорцин-формалиновым методом. Имеет характерный розово-серую окраску.
После снятия пломбы хорошо видно окрашенный резорцин-формалиновой смесью дентин.
Каналы зуба перепломбированы с использованием современных материалов. Посли промывания каналов хлорсодержащими растворами окраска уже выражена меньше, но всё ещё сохраняется.
После проведённого внутриканального отбеливания пигментация практически отсутствует.
После отбеливания и восстановления зуб уже не выглядит окрашенным
После отбеливания и восстановления зуб уже не выглядит окрашенным. Он готов к покрытию эстетичной цельнокерамической коронкой. Полупрозрачная безметалловая коронка не позволила бы добиться эстетичного результата, если бы зуб оставался окрашенным. Пигментация была бы заметна как «сквозь» коронку, так и «сквозь» десну.
Зуб, подготовленный к коронке.
Отбеленный и восстановленный цельнокерамической коронкой зуб. Результат был признан эстетичным.
Внутреннее (внутриканальное) отбеливание проводится с применением специальных препаратов, которые закладывают в коронковую часть полости зуба после окончательного пломбирования канала и закрывают зуб пломбой. Препарат действует в течение 2 суток. Если отбеливание оказывается недостаточным, то процедуру повторяют. Поскольку отбеливание проводится в депульпированном («мёртвом») зубе, закрытом герметичной пломбой, оно абсолютно безвредно для организма.
Жалобы, осмотр, анамнез и дополнительные методы обследования. Диагноз.
11 июня 2010 года в клинику обратилась пациентка 34 лет с жалобами на неудовлетворённость результатом восстановления верхних резцов в эстетическом аспекте и постоянную неинтенсивную боль в области проекции корней 12 и 11 зубов.
Анамнез. Со слов пациентки до 2007 года верхние резцы были интактными. В результате автомобильной аварии в 2007 году произошла травма нижнего отдела лица и переломы коронковой части верхних резцов. Проведённое комплексное лечение закончилось заживлением мягких тканей и восстановлением верхних резцов безметалловыми керамическими реставрациями. Через некоторое время (пациентка затруднялась указать точно — какое) самопроизвольно произошёл перелом реставрации 22 и было произведено восстановление реставрации 22 зуба без замены керамического винира. Причин повреждения реставрации 22 зуба пациентка не указывает, повторную травму или другие механические повреждения отрицает.
При осмотре было выявлено следующее:
- Рубцы на коже в области подбородка, а также нижней и верхней губы.
- Искусственные коронки на 12 и 11 зубах и виниры на 21 и 22 зубах. Границы виниров выше уровня десны, вдоль границы виниров четко визуализируется коричневый венчик. По средней трети реставрации 22 проходит косая коричневая линия в медио-дистальном направлении. По всей видимости, это граница композитного восстановления повреждённого винира.
- Десневой край в области 11 и 12 зубов отёчен, цианотичен. Десневой сосочек между 11 и 12 гипертрофирован. При зондировании десна кровоточит, патологических карманов не выявлено. Края коронок 11 и 12 неплотно прилежат к твёрдым тканям зубов, край коронки 12 нависает.
- Десна в проекции корней 11 и 12 цианотична от десневого края до переходной складки. Пальпация десны в области 11 и 12 безболезненна. Перкуссия 11 и 12 слабо болезненна.
- Режущие края всех керамических реставраций на разном уровне относительно друг друга.
На визиограмме 12 и 11 от 11.06.2010 определяется:
- Расширение периодонтальной щели у апекса 12.
- Наличие рентгеноконтрастного инородного тела величной ≈1*1мм в костной ткани у апекса 12.
- Разрежение костной ткани у апекса 11 величиной ≈4*4мм.
- Апикальные части 12 и 11 заполнены рентгеноконтрастным материалом. В устьевых частях рентгеноконтрастные инородные тела характерной формы (предположительно металлические штифты). Между корневыми пломбами и штифтами — пустоты.
- 11 и 12 восстановлены искусственными коронками с рентгеноконтрастными каркасами.
На визиограмме от 14.06.2007 определяется сходная картина, с той лишь разницей, что разрежение костной ткани у апекса 11 меньших размеров (≈2*3мм)
На основании анамнеза, осмотра и анализа визиограмм был поставлен диагноз по МКБ-10: «11; 12 — К04.5 хронический апикальный периодонтит.11; 12; 21; 22 — К05.1 хронический гингивит.»
План лечения.
На основании жалоб и диагноза пациентке был предложен следующий план лечения:
1. Снятие реставраций (коронок) с 12 и 11.
2. Изготовление временных искусственных коронок на 11 и 12 на время лечения.
3. Снятие пломб с 11 и 12, извлечение штифтов из каналов, распломбировка каналов 11 и 12, механическая и медикаментозная обработка каналов с их последующим заполнением препаратом Кальция гидроксида на 2-3 недели.
4. Пломбирование каналов 11 и 12 с восстановлением коронковой части вкладками из драгоценного сплава или стекловолоконными штифтами и композитным материалом в зависимости от состояния зубов после снятия коронок и повторного эндодонтического лечения.
5. Контрольные рентгенограммы через 2-3 месяца после эндодонтического лечения. В случае положительной рентгенологической динамики — повторное протезирование безметалловыми керамическими конструкциями 12 11 21 22 с учётом эстетических требований пациентки.
6. Была определена приблизительная стоимость лечения.
После консультации 11 июня 2010 года пациентка должна была обдумать предложенный план лечения, принять решение о его целесообразности, сопоставить финансовые затраты с потенциальным результатом. Также пациентка была проинформирована о том, что она никак на ограничена в праве проконсультироваться у нескольких врачей в различных клиниках и выбрать тот план лечения, который она посчитает оптимальным.
28 июня 2010 года.
Пациентка обратилась в клинику с жалобой на отсутствие фрагмента винира 22 зуба. Учитывая эстетический аспект дефекта и, как следствие, — затруднение пациентки в общении с окружающими, отсутствующая часть винира 22 была восстановлена с использованием силан-праймера, бондинговой системы Single Bond и материала Filtek Supreme XT. В тот же день пациентка приняла решение о начале лечения, план которого был ей предложен ранее. Учитывая возможные сложности при снятии безметалловых керамических коронок, посещение было спланировано на 2,5 часа приёма. Интересно, что скол винира ускорил принятие пациенткой решения о начале серьёзного лечения.
4 июля 2010 года.
Начато лечене. В первое посещение было проведено:
- Инфильтрационная и резцовая анестезия Ultracain D-S forte (1,8 мл).
- Снятие слепка с верхней челюсти для использования в качестве шаблона для изготовления временных коронок из материала «Speedex» (только базовая масса)
- Была снята коронка с 11 зуба. При снятии коронки было установлено, что каркас изготовлен из оксида циркония. Сложность снятия коронки с таким каркасом заключается в том, что изделия из этого материала абсолютно не гибкие и коронки часто фиксируются на композитные цементы, имеющие очень высокую силу сцепления с тканями зуба. Так было и в этом случае. Во избежание излишнего снятия твёрдых тканей зуба, приходилось постепенно послойно снимать керамику и каркас, что отнимает много времени. Кроме того, оксид циркония — чрезвычайно прочный материал и стачивание его алмазными борами дополнительно увеличивает время процедуры.
- Бормашиной удалена композитная реставрация.
- При помощи ультразвука извлечён металлический штифт. После извлечения штифта на нём были обнаружены фрагменты гуттаперчивых штифтов и герметика, что указывает на отсутствие герметичности пломбировки канала и восстановления зуба в течение всего времени после проведённого ранее лечения. Также была отмечена сравнительно малая рабочая длина канала — 15 мм, с учётом того, что коронковая часть обточена.
- Корневой канал распломбирован, расширен ручными стальными К-файлами, промыт препаратом «Гипохлоран-3» и заполнен препаратом «Каласепт». В ходе механической обработки было установлено отсутствие апикального сужения. По всей видимости, оно связано с избыточной обработкой канала во время предыдущего лечения. Не исключалась также резорбция корня.
- Учитывая степень разрушения коронковой части зуба, поставлена временная пломба из композитного материала Filtek Z-250 ( адгезивная система — SingleBond)
- Изготовлена временная коронка из материала Protemp. Коронка фиксирована цементом TempBond NE.
При извличении штифта из канала 11 ультразвуком измельчаются остатки композита и цемент.
Штифт после извлечения из 11. Следы гуттаперчи на резьбе штифта свидетельствуют об отсутствии герметичности восстановления. Неприятный запах после извлечения штифта чувствовался на расстоянии.
11 Канал распломбирован, промыт и заполнен «Каласептом»
Временная коронка 11 состоятельна. Проведены те же манипуляции с 12, что и 04.07.2010 с 11. Штифт также удалось извлечь при помощи ультразвука. Так же как и в 11 апикальная часть была избыточно расширена в ходе предыдущего лечения, и сужение не сохранилось. Рабочая длина канала была так же невелика — 16 мм.
Подобным же образом композитом был восстановлен 12. Изготовлены и фиксированы две временные коронки на 11 и 12.
Штифт, извлечённый из канала 12
12 Канал распломбирован, расширен, промыт и заполнен «Каласептом». В апикальной части 12 остаются следовые количества старой корневой пломбы. Дальнейшая механическая очистка апикальной части канала представлялась опасной, поскольку и без того канал избыточно расширено время предыдущего лечения.
Временные коронки фиксированы. Край десны розовый. Отёков и гиперемии нет. Временные коронки были изготовлены в условиях дефицита времени и на короткий срок, поэтому эстетические их свойства в расчёт не принимались. Пациентку они вполне устроили.
12.07.2010. Контрольный осмотр.
Жалоб нет. Пациентка отмечает, полное исчезновение болезненных ощущений в области 11 и 12 зубов.
Сочетание тщательного промывания каналов после их распломбировки с устранением раздражающего действия нависающих краёв коронок позволило добиться исчезновения симптоматики за одну неделю.
На основании того, что жалобы исчезли, а внешний вид временных коронок устраивал пациентку, было принято решение о закрытии избыточно раскрытых ранее апикальных отверстий материалом MTA Proroot, пломбировании каналов и восстановлении коронковой части 11 и 12 зубов с использованием стекловолоконных штифтов и композитного восстановительного материала. Выбор способа восстановления зубов стекловолоконным штифтом был продиктован небольшой для фронтальной группы зубов рабочей длиной каналов. Изготовление культевых вкладок потребовало бы углубиться в канал, как минимум, на 10 мм, что сделало бы чрезвычайно сложным адекватное пломбирование каналов с предварительным закрытием апикальных отверстий MTA. Следующее посещение назначено на 19.07.2010.
С момента распломбировки каналов и заполнения их «Каласептом» прошло 14 дней. Пациентка не предъявляет никаких жалоб. Десна в области 11 и 12 розовая, гиперемиии и отёков нет. Десневой край ровный, зондирование безболезненное. Перкуссия 11 и 12 безболезненная.
Десневой край в области 11 и 12 не отёчен, пальпация безболезненная. Восстановленный 22 имеет удовлетворительный внешний вид.
Под инфильтрационной анестезией Ultracain D-S forte (1,8 мл) сняты временные коронки с 11 и 12 зубов, раскрыты полости, каналы промыты «Гипохлораном-3». С большой осторожностью была произведена попытка закрытия апикальных отверстий 11 и 12 препаратом «MTA Proroot». В каналах оставлены влажные турунды. Поставлены временные пломбы «Cimpat», фиксированы временные коронки.
Результат закрытия апикальных отверстий 11 и 12. Было принято решение остановиться на достигнутом результате, поскольку апикальные отверстия при такой рентгенологической картине можно было посчитать закрытыми или значительно суженными.
Жалоб нет. Временные коронки состоятельны. Перкуссия безболезенная. Десневой край и десна в области проекции корней 11 и 12 розовая, гиперемии и отёков нет.
Были проведены следующие манипуляции:
- Инфильтрационная анестезия Ultracain D-S forte (1,8 мл).
- Снятие временных коронок 11 и 12.
- Каналы 11 и 12 промыты «Гипохлоран-3» и запломбированы латеральной конденсацией гуттаперчи.
- После контрольного рентгеновского снимка каналы распломбированы на 7мм.
- Припассовка и фиксация стекловолоконных штифтов «Easy Post» (цемент для фиксации — «U-100»)
- Восстановление коронковой части при помощи Filtek Supreme XT flow и Filtek Supreme XT.
- Препарирование 11 и 12 под искусственные безметалловые керамические коронки.
- Повторное изготовление и фиксация временных коронок на 11 и 12 цинкфосфатным цементом (Adhesor). Фосфатный цемент был выбран, так как планировалось использование коронок в течение 2-3 месяцев. Поскольку форма 11 и 12 после проведения эндодонтического лечения и повторного восстановления не может соответствовать форме этих же зубов до начала лечения, было принято решение о изготовлении новых временных коронок.
Пациентке в соответствии с первоначальным планом лечения было предложено наблюдение и рентгенографический контроль в течение 2-3 месяцев.
11 и 12 Каналы запломбированы и зубы готовы к восстановлению.
Каналы распломбированы для фиксации стекловолоконных штифтов.
11 и 12 восстановлены стекловолоконными штифтами и композитным материалом
Снимок после восстановления.
Осмотр. Жалоб нет. 11 и 12 временные корнки состоятельны. Перкуссия безболезненная. Десна розовая, плотно прилежит к тканям зуба. Зондирование безболезненное.
В течении сентября и ноября 2010 года пациентка не обращалась в клинику. В начале ноября я сам вызвал её на приём для осмотра и контрольной рентгенографии.
Жалоб нет. 11 и 12 временные корнки состоятельны. Перкуссия безболезненная. Десна розовая. Около десневого края 12 и 22 узкий (до 1 мм цианотичный венчик. На рентгенограмме разрежения у апексов 11 и 12 нет.
Состояние периодонтальных тканей и пародонта оценено как «положительная динамика». Принято решение о продолжении лечения в соответствии с первоначальным планом. Посещение назначено на 22.11.10
Контрольная рентгенограмма от 15.11.2011. Разрежения костной ткани 11 и 12 нет. На медиальной поверхности корня 11 у средней и апикальной трети поверхности корня расширение периодонтальной щели до 1*3 мм.
Внешний вид фронтальных зубов 15.11.2011
Жалоб нет. Проведены следующие манипуляции:
- Инфильтрационная анестезия Ultracain D-S forte (1,8 мл).
- Снятие слепка с верхней челюсти для использования в качестве шаблона для изготовления временных коронок из материала «Speedex» (только базовая масса)
- Бормашиной сняты временные коронки 11 и 12.
- Бормашиной сняты виниры с 21 и 22. Учитывая, что зубы витальны, снятие виниров бормашиной производилось постепенно и послойно, во избежание избыточного препарирования твёрдых тканей.
- Ретракция десны нитью в области 12, 11, 21 и 22.
- Снятие двухслойного слепка с верхней челюсти материалом «Aquasil».
- Изготовление прямых временных композитных виниров на 21 и 22. Временные виниры выполнялись по обычной технике восстановления зубов композитными материалами, за исключением этапа протравливания твёрдых тканей зуба ортофосфорной кислотой. Это позволяет временным винирам достаточно прочно соединиться с зубом на несколько недель. При этом остаётся возможность снять винир не вращающимся инструментом (подцепить за десневой край экскаватором).
- Изготовление и фиксация (Temp Bond) временных коронок на 11 и 12 зубы.
Сняты виниры с 21 и 22. Зубы витальны и готовы к повторному протезированию.
Пациентке было предложено изготовить виниры и коронки из полевошпатной керамики E-Max. Технология их изготовления подразумевает фрезерование изделий на аппарате «Cerec» с последующим обжигом в вакуумной зуботехнической печи. Учитывая, что пациентка сама не имеет возможности выбрать материал для изготовления протезов, всю ответственность за результат протезирования я взял на себя. Пожелания пациентки по цвету и форме коронок были по возможности учтены и переданы в лабораторию. Пациентка смогла предоставить фотографию, сделанную задолго до травмы, на которой достаточно хорошо видны её интактные верхние фронтальные зубы.
Фрагмент фотографии, предоставленной пациенткой.
Дата приёма была выбрана пациенткой. Срок изготовления коронок и виниров был заведомо короче. Керамические реставрации были готовы через 5 рабочих дней после снятия слепков.
- Инфильтрационная анестезия Ultracain D-S forte (1 мл).
- Ретракция десны нитью у 12, 11, 21 и 22.
- Фиксация виниров и коронок материалом Variolink II
При ретракции десны, а также фиксации коронок и виниров, произошло небольшое повреждение десневого края, что практически неизбежно. Поэтому результат, и особенно его косметическая составляющая, не мог быть полностью оценен в то же посещение.
Повреждения десневого края при фиксации керамических реставрации.
Повторное посещение для оценки качества протезирования. Жалобы на «неодинаковую длину» центральных резцов. Десна розовая. Отёков и гиперемии нет. Десна прилежит к керамическим реставрациям плотно. Отмечается небольшое количество фиксационного материала в местах соединения тканей зубов с керамикой. Пациентка оценивает результат в целом хорошо.
Полировочными борами удалены излишки цемента. Полировочными дисками Sof-Lex постепенно под тщательным зрительным контролем выровнена длина коронки 11. После удаления цемента возникли небольшие повреждения десневого края.
Повторное посещение для оценки качества протезирования. Жалоб нет. Пациентка полностью удовлетворена проведённым лечением и протезированием. Рекомендовано наблюдение и контрольные рентгеновские снимки.
Окончательный вид реставраций.
Контрольный рентгеновский снимок после фиксации керамики.
Анализ клинического случая и выводы о причинах развития осложнений лечения и протезирования.
В течение трёх лет с момента лечения и протезирования пациентка не чувствовала себя полностью комфортно, она всё время испытывала какие-либо неприятные ощущения. Кроме того, эстетическая составляющая не устраивала пациентку с момента протезирования. Следует отметить, что данная оценка дана пациенткой в ходе повторного лечения и представляется крайне субъективной. Возможно, что в течение этих трёх лет были периоды ремиссии и обострения воспалительных процессов, и состояние пациентки менялось. По всей видимости менялась и оценка ситуации пациенткой. В ходе лечения степень доверия пациентки ко мне повышалась, а оценка предыдущего лечения снижалась.
Перед лечением важно было проанализировать ситуацию и установить все причины неудачи предыдущего лечения. Только при устранении всех причин возможно успешное повторное лечение.
На основании клинической картины, анамнеза и данных рентгенографического (визиографического) обследования причинами апикального периодонтита 11 12 зубов можно было посчитать:
- Недостаточно широкая разработка каналов.
- Недостаточно плотное пломбирование корневых каналов.
- Недостаточно тщательную распломбировку каналов под штифты.
- Неравномерное распределение цемента при фиксации штифтов в каналах.
- Негерметичное восстановление коронковых частей.
Причиной же локализованного гингивита явилось, без всякого сомнения, наличие нависающих краёв коронок 11 и 12 зубов. Положительным моментом явилось отсутствие патологических карманов, вследствие чего прогноз выглядел благоприятным со стороны пародонта.
В ходе лечения не все предполагаемые причины неудачи лечения нашли подтверждение. Разработка каналов в апикальных частях оказалась даже избыточной, верхушечные сужения не были сохранены. Это не позволило во время предыдущего лечения создать герметичную корневую пломбу. Реставрации коронковых частей после снятия коронок представлялись герметичными, однако это не повлияло на развитие периодонтита. Количества микроорганизмов в негерметично закрытых корневых каналах было достаточно для развития воспалительного процесса. По всей видимости, дезинфекция каналов во время предыдущего лечения тоже была проведена не достаточно тщательно. В остальном предположения о причинах неудачи предыдущего лечения подтвердились.
Лечение удалось провести, практически не отклоняясь от первоначального плана. Манипуляции и сроки не отличались от предложенных пациентке. Результат лечения подтвердил правильность выводов о неудачах предыдущего лечения. Негативный опыт предыдущего лечения несколько повлиял на отношение пациентки к к лечению как таковому. Некоторая настороженность в оценках и ожиданиях прослеживалась на протяжении всего срока лечения. Однако, она практически полностью была удовлетворена результатом лечения. Примечательно, что эстетическая составляющая лечения была оценена пациенткой гораздо выше, чем лечебная, что характерно для большинства людей, получивших лечение у стоматолога. С профессиональной же точки зрения, эффективно вылечить хронический апикальный периодонтит с несохранённым апикальным сужением было намного сложнее, чем восстановить зубы безметалловыми коронками. Повторное лечение и протезирование в подобных случаях требует высокой степени согласованности в действиях терапевта-стоматолога и ортопеда-стоматолога, поскольку многие ортопедические и тарaпевтические манипуляции проводились в одно посещение (снятие постоянной коронки, извлечение штифта, распломбировка канала, изготовление и фиксация временной коронки). Кроме того, важна роль каждого из специалистов в постановке диагноза, анализе причин неудачи прошлого лечения и разработке плана повторного лечения. Лучше, если найдётся специалист, способный самостоятельно провести эндодонтическое и ортопедическое лечение, как и было в данном клиническом случае.
источник