Наши руки больше, чем другие части тела, контактируют с окружающей средой и подвергаются неблагоприятным воздействиям. При несчастливом стечении обстоятельств следствием постоянного воздействия на кожу рук может стать воспаление пальца руки возле ногтя. В науке это состояние называется паронихия (околоногтевой панариций) – локальная острая или хроническая инфекция околоногтевой ткани рук (реже ног). В большинстве случаев в результате инфицирования мягких тканей вокруг ногтя образуется нагноение (абсцесс), который вызывает острую боль и оставленный без внимание может дать осложнения.
Кожа – естественный барьер, предохраняющий организм человека от проникновения болезнетворных микробов. При травме целостность этого барьера нарушается, и микробы беспрепятственно проникают в организм, вызывая иногда гнойное воспаление по типу абсцесса, так называемый нарыв или панариций.
При этом происходит ограниченное гнойное расплавление тканей. Воспаление имеет четкие границы. Гной находится в своеобразной капсуле. Заканчивается такое воспаление прорывом капсулы и выходом гноя на поверхность или в окружающие ткани. Лечение панариция на пальце зависит от того, как глубоко проникло воспаление и какие части пальца захватило. От этого же зависит и прогноз.
Фактором, вызывающим воспаление тканей вокруг ногтя, является нарушение уплотнения между проксимальным ногтевым валиком и ногтевой пластиной. Когда ногтевой валик прилегает к ногтю менее плотно, между ними образуется открытый участок, куда легко проникают бактерии, вызывающие гнойный нарыв. Возбудителем острой паронихии является золотистый стафилококк, а также атипичные бактерии, грамположительные и грамотрицательные палочки и кокки. Хроническое воспаление околоногтевого пространства обычно вызывают грибковые инфекции (кандида и другие дрожжевые микроорганизмы).
Внешние факторы, обуславливающие воспаление околоногтевых тканей с гнойным очагом, связаны с постоянным механическим травмирующим воздействием, которому подвержены руки:
- несоблюдение правил гигиены во время ухода за ногтями (особенно при выполнении обрезного или аппаратного маникюра);
- привычка грызть ногти и обкусывать заусеницы;
- постоянный контакт кожи рук с водой и агрессивными чистящими и моющими средствами;
- сосание пальца у детей;
- травмы околоногтевого валика и ногтевой пластины.
Чаще всего причиной панариция являются микроорганизмы бактериального происхождения:
- стафилококки;
- стрептококки;
- протей;
- кишечная палочка и др.
Возникает нагноение вследствие травмы или микротравмы пальцев. Даже маленькой раны возле ногтя бывает достаточно для проникновения инфекции под кожу. Предрасполагают к развитию воспаления сниженный иммунитет, сахарный диабет, несоблюдение правил гигиены. Панариций после маникюра, педикюра, пирсинга возникает при нарушении правил обработки инструментов.
В группу риска возникновения острой паронихии входят уборщицы, официанты, повара, бармены, медсестры, санитарки и другие лица, которые по долгу службы вынуждены постоянно контактировать с водой и агрессивными средствами на основе сульфата и сульфура натрия.
- Кожный панариций развивается при поверхностном воспалении. Это самая легкая форма заболевания. Кожный панариций делят на паронихий и подногтевой панариций. При паронихии поражаются ткани вокруг ногтя. При подногтевом панариции очаг воспаления находится под ногтем.
- Подкожный панариций – более тяжелая форма нагноения. Воспаляются мягкие ткани фаланги пальца. Чаще всего поражается концевая фаланга пальца со стороны ладони.
- При сухожильном панариции воспаление затрагивает сухожилия пальца, происходит их расплавление и гибель.
- Костный панариций возникает, когда происходит проникновение инфекции через открытую рану в кость, или как осложнение при неправильном лечении. Эта форма считается тяжелой.
- Суставная форма панариция – это гнойное воспаление сустава. Это также тяжелое поражение, его последствием может быть ампутация пальца.
- Если при воспалении затрагиваются все ткани пальца, кости и суставы, такое воспаление называют пандактилитом.
-
Паронихий характеризуется нарывом кутикулы, образованием возле ногтя четко ограниченного участка воспаления. На коже появляется пузырек, наполненный мутной жидкостью белого или желтоватого цвета. Кожа вокруг пузырька красная, при прикосновении болезненная. Характерен так называемый симптом первой бессонной ночи, когда из-за пульсирующей боли невозможно заснуть.
- При подногтевом панариции нагноение развивается под ногтем. Чаще всего сначала возникает паронихий, и при отсутствии лечения нарыв распространяется под ноготь. Если нажать на ноготь, возникает боль, с течением времени, в зависимости от того, где расположено нагноение, ноготь может отслоиться частично или весь.
Нарыв при этой форме проникает глубже и раздражает большее количество нервных окончаний, а значит, боль при нем сильнее. Движения пальца из-за боли ограничены. Пораженная фаланга опухает, становится красной, кожа над пораженным местом натягивается, блестит.

При поражении кости воспаление сопровождается резкой ноющей или пульсирующей болью. Палец опухает, его невозможно согнуть или разогнуть, он постоянно полусогнут. На ощупь палец кажется горячим. Характерно образование свищей – отверстий в коже, через которые гной прорывается наружу.
Этот вид по течению напоминает костный, но воспаление в этом случае изначально сосредоточено вокруг сустава. Опухший сустав горячий, болезнен при прикосновении. Резко выражен отек вокруг сустава, движения в пальце невозможны. Иногда гной прорывается наружу через свищи. Воспаление быстро охватывает весь палец. Боли сильные, иногда нестерпимые.
При пандактилите наряду с симптомами воспаления пальца – болью, резко выраженным отеком пораженного пальца с переходом на кисть и предплечье, краснотой, нарушением подвижности возникают и симптомы общего характера: температура, плохое самочувствие, озноб. Это заболевание тяжелое, требующее сложного и долгого лечения, ведь воспаление захватывает не только мягкие ткани, но и кости, суставы, сухожилия. Если заболевание не лечить или лечить неправильно, может развиться сепсис – грозное осложнение, вызванное попаданием возбудителя в кровь.
Если вы видите, что у вас опух большой палец, и воспаление имеет выраженный острый характер, сопровождается сильной болью, а размер пораженного участка увеличивается и распространяется вдоль пальца, это должно стать поводом для безотлагательного визита к врачу. Запущенная инфекция и абсцесс – это опасное состояние, чреватое серьезными осложнениями:
- заражение крови;
- остеомиелит (инфекция костной ткани);
- деформация и потеря ногтя;
- некроз мягких тканей пальца.
При неблагоприятном стечении обстоятельств, а также при отсутствии должного лечения острая паронихия может привести к тяжелым осложнениям, вплоть до ампутации пальца и кисти рук. Не игнорируйте тревожные симптомы: выделение гноя, изменение цвета кожи вокруг ногтя. Ярко выраженный болевой синдром и невозможность шевелить пальцем, боль в суставе пораженного пальца свидетельствует, что инфекция распространяется на здоровые ткани.
Определить, как и чем лечить нарыв возле ногтя на пальце, помогает своевременное обращение к врачу. Проведя осмотр и оценив глубину поражения, доктор определится с тактикой.
Лечение панариция на пальце ноги или руки проводится как амбулаторно, так и в стационаре. Редко назначается только консервативное лечение панариция, поскольку оно эффективно только в самом начале заболевания, когда абсцесс еще не сформировался.
Наиболее опасно запускать инфекцию у детей. Если у ребенка гноится ноготь на руке или ноге, обращение к врачу является обязательным.
- При первых симптомах помогают ванночки с гипертоническим 10% раствором натрия хлорида или салфетка, смоченная раствором и приложенная к ране. Такая повязка будет вытягивать из очага воспаления гной.
- Симптом первой бессонной ночи является показателем необходимости хирургического лечения. Хирург вскрывает нарыв, промывает полость от гноя и накладывает асептическую повязку. Сразу после вскрытия нарыва пациента могут отправить домой. В дальнейшем делаются перевязки с гипертоническим раствором, ведется наблюдение.
- При подкожном панариции в ране обязателен дренаж, не дающий краям полости абсцесса закрыться. Без дренажа снова начнет накапливаться гнойное содержимое, будет нужен повторный разрез.
- Если поражены сустав, кости или сухожилие, необходимо лечение в больнице, в отделении гнойной хирургии. После вскрытия очага воспаления накладывается дренирующая повязка, обеспечивающая постоянный отток гноя до момента, пока воспаление не пойдет на спад. Обязательно назначаются антибиотики. Иногда имеются показания для более радикальной операции – ампутации фаланги пальца или пальца целиком.
Частой ошибкой является использование при панариции ихтиоловой мази, мази Вишневского. Не обладая вытягивающим действием, эти мази малоэффективны как до вскрытия абсцесса ногтя, так и после.
Панариций известен с древних времен. В народе для его лечения предлагается много способов, однако, применяя их, нужно помнить о том, что максимальную эффективность они имеют на ранних стадиях воспаления.
Мази при нарыве на пальце возле ногтя:
- Печеный чеснок и детское мыло натереть на терке в равных пропорциях, смешать до образования однородной массы и приложить к месту воспаления. Забинтовать. Повязку менять 3-4 раза в день.
- Мед, муку и тертый печеный лук смешать в равных количествах, образовавшуюся массу приложить к месту воспаления. Забинтовать. Менять повязку 3-4 раза в день.
- Натереть на терке половину бруска хозяйственного мыла, мелко нарезать 2 луковицы, добавить пару ложек сливочного масла. Подержать на водяной бане до тех пор, пока масса не станет однородной. Перемешать, остудить. Мазать нарыв и накладывать сверху повязку.
Эффективным средством от нарывов около ногтя является розовое масло. Его нужно наносить на салфетку и прикладывать к пораженному месту на час, после чего салфетку менять.
Алоэ также применяется для лечения панариция на пальце. Срезать свежий лист алоэ, снять с гладкой стороны листа кожицы и наложить на место воспаления. Забинтовать. Менять повязку 3-4 раза в день.
Компрессы для лечения панариция
- Две столовых ложки коры ивы залить кипятком. Подержать на водяной бане 30 минут, процедить, остудить, смочить в отваре салфетку и приложить к больному месту на ночь.
- Мелко натереть на терку свежую красную свеклу. Кашицу завернуть в салфетку, приложить к нарыву, забинтовать. Оставить на 4 часа.
Ванночки с марганцовкой, эвкалиптом или календулой предотвращают нагноение, если захватить процесс в самом начале. Держать палец в ванночке нужно по 30 минут несколько раз в день.
При любой травме кисти существует риск проникновения инфекции в рану и развития воспаления. Профилактические меры включают в себя тщательную обработку раны.
Если вы травмировали палец, необходимо:
- Вымыть руки с мылом, чтобы смыть грязь.
- Промыть рану 3% раствором перекиси водорода. Удалить, если имеется, инородное тело. Края раны смазать любым кожным антисептиком (йод, зеленка).
- Наложить асептическую повязку или заклеить рану бактерицидным пластырем.
- Наблюдать за раной. При возникновении боли, отека и красноты вокруг раны обратиться в больницу.
Профилактика воспаления тканей возле ногтя:
- Пользуйтесь только индивидуальными инструментами для маникюра. Не берите чужие и не давайте свои маникюрные принадлежности другим людям, даже близким родственникам. Тщательно дезинфицируйте инструменты с помощью спирта или УФ-лампы после каждого использования.
- Регулярно обрезайте ногти по мере их роста, следите за состоянием кутикулы, не допускайте появления заусениц. Увлажняйте кожу вокруг ногтей, не допуская ее пересыхания.
- При работе с землей, контакте с водой и чистящими средствами надевайте резиновые перчатки с текстильной впитывающей подкладкой.
- Избавьтесь от привычки грызть ногти и обкусывать кожу вокруг ногтей.
Несмотря на то, что нарыв на пальце не дает большого процента осложнений, своевременное обращение к медицинскому работнику необходимо. В некоторых случаях правильно и вовремя назначенное лечение может помочь сохранить палец или даже жизнь.
Понравилась статья? Подпишитесь на нашу группу В Контакте .
Не забудьте рассказать о статье друзьям, с помощью кнопок соцсетей. Спасибо!
источник
Околоногтевой панариций или паронихия – это воспалительные процессы, развивающиеся в области околоногтевого валика. Поскольку человеческие руки постоянно подвержены различным травматическим воздействиям, эта патология встречается в медицинской практике довольно часто.
Всем людям хорошо известно, что кожный покров, покрывающий ладони и ступни, гораздо более прочный, нежели покров на других частях тела. Объясняется это довольно просто. На конечности обычно приходится наибольшая нагрузка, им необходимо справляться с высоким уровнем травматического повреждения в буквальном смысле ежедневно. Чтобы защититься от агрессивной окружающей среды, природа придумала утолщение кожи на тех местах, которые несут наибольшие нагрузки.
Правда, огрубение кожи относится в основном к ладоням и стопам, но никак не к областям, расположенным в непосредственной близости от ногтевого ложа. Там покров остается довольно нежным и легко травмируется.
Порой, если защитные свойства кожи оказываются сниженными, на руках или на ногах могут возникать паронихии. Причинами для развития этой патологии могут стать следующие факторы:
- постоянное воздействие на область околоногтевого валика различных неблагоприятных механических факторов;
- контакт рук с различными агрессивными химическими веществами (учитываются не только особо агрессивные жидкости типа кислот, но и обычные стиральные порошки, которые также негативно влияют на околоногтевую зону);
- воспалительный процесс может развиться в качестве ответа на действие высокой температуры (такое часто случается с женщинами, стирающими руками в горячей воде);
- попадание на кожу грибка или патогенного микроорганизма с последующим проникновением его в микротравмы и активным размножением на фоне сниженного иммунитета;
- пренебрежение правилами гигиены.
Сегодня считается, что панариций – ногтевая патология и воспаление околоногтевого валика – это связанные процессы, которые редко протекают один без другого. Однако, классификация ногтевых панарициев отличается от классификации паронихий.
Простая патология пальца ноги или руки – это зачастую следствие травматизирующего воздействия, к которому присоединился инфекционный процесс. Паронихии простого типа встречаются наиболее часто, так как для их развития бывает достаточно срыва заусенца или просто выполнения грубой ручной работы.
Другое название пиококковой патологии – гнойная. Она развивается в том случае, если в область околоногтевого валика попадают патогенные штаммы стафилококков или стрептококков. Заболевание сопровождается образованием гнойника с последующим его прорывом. После того как острая ситуация разрешится, обычно наступает выздоровление.
Кандидомикотическая форма заболевания может поразить палец руки в том случае, если в области микротравмы или заметной раны «сядет» грибок Кандида. Обычно для развития этой формы необходимо соблюдение трех основных условий, среди которых довольно сильное снижение иммунитета, контакт с патогенным грибком и постоянное механическое раздражение проблемной зоны.
Валик около ногтя может воспалиться по язвенному типу, если человек контактировал с какими-либо химическими веществами. В этом случае в проблемной зоне сначала образуются неприятные язвы, а потом в их области начинается вторичная инфекция.
Ноготь и зону вокруг него может поразить роговая форма заболевания, которая в медицинской практике встречается нечасто. В этом случае врач отметит утолщение рогового слоя эпидермиса с последующим возникновением характерных папул в этой же области. Развитие панариция под ногтем или на нем, сопровождаемое роговой формой паронихия, часто встречается при сифилисе.
Если человек страдает от экземы или псориаза, у него также могут развиваться паронихии в области ногтевых валиков. В этом случае патологический процесс объясняется постоянными негативными реакциями, происходящими на всей поверхности кожи, включая ногтевые валики.
Отдельно врачи выделяют такое понятие, как хроническая паронихия. Заболевание характеризуется воспалительным процессом без нагноения. В некоторых случаях ноготь пациента в итоге полностью обновляется.
При острой или хронической паронихии развивается довольно специфический ряд симптомов, которые практически невозможно ни с чем спутать. Пациент будет жаловаться на:
- боль в пораженной области, которая является обязательным симптомом паронихия, причиняющим пациенту множество неудобств (болевой синдром может быть различной интенсивности, порой он настолько выражен, что человек не может уснуть всю ночь);
- отечность пораженной зоны, которая первоначально локализуется только в области валика, но со временем может распространиться по всей дистальной поверхности пальца;
- палец может перестать нормально функционировать полностью или частично, так как движениям будут мешать отек и боли;
- из-за паронихия пальца может меняться цвет кожи в пораженной области от красноватого до темно-фиолетового;
- если воспалительный процесс сопровождается нагноением, то в пораженной области может быть видно скопление гноя зеленовато-желтого цвета;
- если воспалительный процесс выходит за границы одного пальца, возможно общее повышение температуры тела, развитие явлений интоксикации (слабость, ломота в теле, недомогание, головная боль и др.).
На то, чтобы развился воспалительный процесс в области валика, обычно требуется не более нескольких часов.
Какой врач будет лечить панариций и паронихию? Обращаться необходимо либо к хирургу, либо к травматологу. Любой из этих специалистов имеет право вести пациента с этими заболеваниями. При необходимости могут привлекаться также миколог или инфекционист. Если у пациента обнаружен дерматит или псориаз, может потребоваться консультация дерматолога.
Прежде чем начинать терапию паронихии пальца, необходимо точно установить диагноз. Благодаря яркой клинической картине трудностей здесь обычно не возникает. Врачу бывает достаточно тщательного осмотра пораженной зоны и сбора анамнеза. На наличие заболевания укажут данные о регулярной травматизации ногтевого валика, контакте с агрессивными химическими веществами и другие детали.
Уточнить природу происхождения воспалительного процесса часто можно с помощью микробиологических исследований. Это необходимо, чтобы подобрать оптимальный антибиотик, который поможет вылечить патологию.
Как лечить паронихий, если не удалось избежать патологии? Терапия в каждом случае подбирается индивидуально, при этом учитываются причины, спровоцировавшие болезнь. Если патология имеет гнойный характер, то очаг вскрывается хирургом, очищается от скоплений и обрабатывается антибиотиком. Если патология вызвана грибком, может назначаться антигрибковая мазь, такая как, например, Клотримазол.
Если в ходе сбора анамнеза удалось выявить какие-либо вредные вещества, действующие на пораженную область, пациенту на время лечения рекомендуется ограничить контакт с ними. Также советуют заживляющие мази и общеукрепляющая терапия, направленная на стимуляцию иммунитета, что поможет не позволить развиться вторичной инфекции.
Если причина паронихии в сифилисе, псориазе или дерматите, пациенту рекомендуется направить усилия на лечение основных заболеваний.
Если развилось такое заболевание, как паронихия лечение в домашних условиях поможет пациенту только в самые первые дни. Чтобы воспалительный процесс не прогрессировал, обычно рекомендуют различные ванночки с марганцовкой, ромашкой, эвкалиптом, содой и другими веществами и травами, обладающими антибактериальным и противовоспалительным эффектами.
Дополнительно можно использовать обработку Левомеколем или хлоргексидином. Если консервативное лечение дома не помогает, необходимо обратиться к врачу, не откладывая.
Паронихий – заболевание, которое обычно имеет благоприятный прогноз, но если воспалительные процессы запустить, возможны осложнения. Одно из основных осложнений – это переход острой болезни в хроническую форму.
Помимо хронизации инфекции, в области поражения возможно образование флегмоны – обширного воспалительного процесса. Если пациент вовремя не обратится к врачу, возможна также генерализация инфекции, угрожающая жизни – сепсис. Также человек может столкнуться с региональным лимфаденитом или образованием вторичных гнойных очагов.
Профилактика паронихия обычно не представляет труда. Первое, что должен делать человек – это оберегать кожные покровы в области ногтевых валиков от различных агрессивных воздействий. Если удастся устранить раздражающие факторы, риск развития воспалительного процесса значительно снизится. Дополнительно обычно рекомендуется поддерживать в хорошем состоянии собственный иммунитет и тщательно следить за чистотой рук и ног.
Паронихий – это неприятное заболевание, с которым может столкнуться любой человек. Снизить риск развития патологии до минимума можно, соблюдая ряд элементарных правил, а если избежать болезни не удалось, то для быстрого излечения стоит обратиться к врачу.
источник
Автор статьи: Наталья Федорова
Воспалительный процесс и нарыв на пальце провоцируют различные возбудители, проникающие в мягкие ткани. Наиболее часто эти неприятные состояния вызывают стафилококки.
Нарыв на пальце вызывающий отёк, покраснение и гнойное воспаление околоногтевого валика называют паронихией. Когда воспалительный процесс развивается дальше и переходит на другие участки пальца, говорят о панариции.
Легкая форма нарывания пальца, или паронихия возникает, когда болезнетворные микроорганизмы попадают в кожный покров. В течение заболевания выделяют инфильтративную и гнойную стадии.
Паронихия начинается с покраснения и отёка кожи около ногтя. Затем возникает болевой синдром, появление межклеточной жидкости, содержащей микробы. По мере того как накапливается инфильтрат, образуется пузырёк, содержимое которого становится гнойным.
Выделяют такие виды паронихии:
1. Паронихия острого и хронического характера – в зависимости от продолжительности.
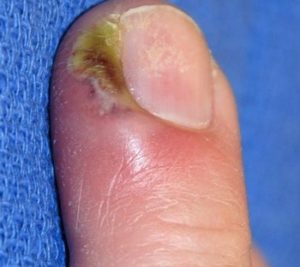
Острая паронихия возникает внезапно, ей свойственна сильная болезненность в области нагноения. Обычно этот вид паронихии вызывает бактериальная инфекция – золотистый стафилококк после травмирования верхней фаланги (повреждения кутикулы).
Хроническая форма проявляется постепенно: сначала краснеет кожа около ногтя, палец отекает, возникает болезненность этого участка.
2. Паронихия поверхностная (субэпидермальная) и глубокая, поражающая толщу ногтевого валика около основания ногтя.
Эти разновидности различаются локализацией и клиническим течением. При субэпидермальной паронихии гной скапливается под эпидермисом рядом с краевой частью ногтевого валика.
Панариций возникает, когда паронихию лечат неправильно.
Различают следующие его разновидности:
| Вид панариция | описание |
| Кожный панариций | Возникает на тыльной стороне пальца. При таком заболевании происходит скопление гноя под эпидермисом, вследствие чего образуется пузырёк с мутной жидкостью, нередко с примесью крови. Кожный покров краснеет, болевой синдром маловыраженный, иногда ощущается жжение. Увеличение пузырька указывает на то, что воспалительный процесс развивается в более глубоких тканях, происходит прогрессирование заболевания. |
| Околоногтевой панариций (паронихия). | описана выше |
| Подногтевой панариций | Воспалительный процесс в тканях под ногтевой пластиной. Развивается, когда гной проникает под ноготь. Причиной развития такого заболевания может быть попадание занозы под ногтевую пластину или укол. |
| Локализация подкожного панариция | Ладонная поверхность пальца. Воспаление возникает под кожным покровом. Образуемый там гной не может прорвать достаточно плотную кожу в этой части пальца и выйти наружу, поэтому воспалительный процесс уходить вглубь – поражаются сухожилия, суставы и костная ткань. |
| Костный панариций возникает при поражении кости пальца. | Это происходит, когда инфекция напрямую проникает в костную ткань (открытые переломы с инфицированием) или, когда гнойный процесс переходит на кость с окружающих её тканей. |
| Суставной панариций называют гнойным артритом межфалангового сустава | Возникает это заболевание при прямом проникновении инфекционных агентов в суставную полость, а также из-за продолжительного течения подкожного панариция. Этот вид панариция проявляется резким ограничением двигательных функций сустава, боль при пальпации и движении пальца. |
| Сухожильный панариций ещё называют тендовагинитом. | Это довольно тяжёлое заболевание, приводящее к продолжительному ограничению функционирования кисти. При таком панариции возникает отёк, палец принимает согнутое положение, движения ограничиваются. Сухожильный панариций отличается от других его разновидностей сильным болевым синдромом. |
Одной из самых частых причин воспалительного процесса пальца в области ногтя является неверное выполнение педикюра и маникюра.
Неосторожные действия могут повредить кутикулу и спровоцировать воспалительный процесс с дальнейшим скоплением гноя вокруг ногтя.
Обычно такое воспаление вызывают стрептококковые и стафилококковые микроорганизмы, которые живут на кожном покрове каждого человека.
На развитие воспалительного процесса влияют определённые условия, такие как:
- снижение иммунных сил организма
- наличие тяжёлых сопутствующих заболеваний крови
- нарушений метаболизма.
- грибок на ступнях или ногтях.
Большинство случаев развития панариция происходит после травмирования кожи на пальцах. Причем воспалительный процесс может возникнуть даже из-за небольших травм – ссадин, царапин или заноз, трещин из-за слишком сухой и подвергающейся шелушению кожи. В кожу проникает инфекция, что даёт начало гнойному воспалению. По этой причине даже незначительные ранки сразу должны подвергаться обработке спиртосодержащими растворами или йодом.
Заусенцы тоже могут стать причиной воспаления и образования гноя в тканях пальца около ногтя.
Они возникают из-за недостатка витаминов в организме или травм кожного покрова и являются открытыми ранками. В них также может проникнуть инфекция, после чего образуется нарыв.
Вросший ноготь на ноге тоже часто бывает причиной развития воспаления и нагноения области около ногтевой пластины.
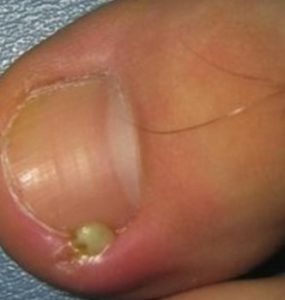
Есть люди, склонные к этой проблеме. Наиболее подвержен врастанию ноготь большого пальца на ноге. На это влияет особое расположение и размер околоногтевого валика, а также рост самого ногтя.
Также неправильно сделанный педикюр на ногах может способствовать врастанию: если углам ногтевой пластины с обеих сторон мешает расти околоногтевой валик, они врастают в мягкие ткани.
Поэтому необходимо правильно обрабатывать ногтевые пластины во время педикюра:
- контролировать длину ногтей и не отращивать их;
- не придавать ногтям квадратную форму, спиливать углы;
- регулярно проводить ножные ванночки, способствующие размягчению кожного покрова и ногтей;
- убирать омертвевшие частички кожи в зонах возможного врастания ногтей.
Первым признаком врастающего ногтя является болевой синдром в околоногтевом валике возле края ногтевой пластины. Затем боль распространяется на всю фалангу. В связи с тем, что такие ощущения терпимы, большинство людей не обращает на эту проблему особого внимания. Но потом замечают, что кожный покров вокруг ногтя воспалился. Если не принять меры, ситуация станет более серьёзной, начнётся нагноение около ногтевой пластины.
При образовании нарыва лучше обратиться к врачу, чтобы избежать осложнений.
Заноза может послужить причиной нарыва под ногтем, если попадёт в эту область.
На этом участке мелкие занозы заметить трудно. Механическому воздействию они не подвергаются, поэтому в таких ситуациях развивается сильный воспалительный процесс.
Если возможно самостоятельное удаление занозы, после её извлечения следует использовать средства для купирования воспаления. Так ситуация быстро придёт в норму. В отдельных случаях при устранении занозы может потребоваться помощь врача.
В большинстве случаев паронихии и панарицию подвергается большой палец на ноге, на руках воспалится может любой палец.
По поражению одновременно нескольких ногтей можно судить о работе иммунных сил организма – её снижении. Также воспалительный процесс более чем на двух пальцах ноги может свидетельствовать о наличии грибка стопы или ногтей.
Но чем бы ни был вызван панариций, характерными симптомами будут:
При обнаружении у себя этих признаков лучше обратиться к хирургу для назначения правильного лечения и недопущения осложнений.
Нарыв в запущенной форме очень опасен : гнойный воспалительный процесс может распространиться вглубь: к сухожилиям, костной ткани, суставу пальца. Палец частично ли в полной мере может лишиться своей функции.
Более того, воспаление может затронуть кисть, предплечье.
Тяжёлая форма панариция при сопутствующих заболеваниях, таких как сахарный диабет, может привести к таким осложнениям:
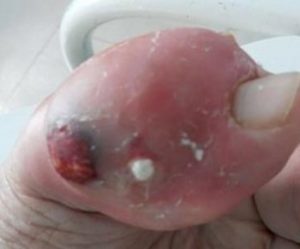
- сепсису (заражению крови) – довольно грозному состоянию, которое без квалифицированной помощи может привести к летальному исходу;
- флегмоне кисти – острому гнойному воспалению клетчаточной ткани кисти;
- тендовагиниту – гнойному воспалительному процессу в сухожильных влагалищах, наиболее тяжёлому состоянию, при котором происходит длительная потеря двигательности поражённого пальца;
- остеомиелиту – тяжелому гнойному процессу костной ткани, требующему незамедлительного хирургического вмешательства, иногда полной ампутации пальца.
Чтобы при появлении первых симптомов нарыва на пальце ноги или руки нормализовать ситуацию, следует знать правила первой помощи, а также предостережения.
Чего нельзя делать ни в коем случае, так это прокалывать пузырь с гноем, для того, чтобы избавиться от него, потому что в большей доле вероятности, полностью удалить всю гнойную жидкость не получится, и от такого воздействия не будет никакого эффекта.
Это довольно опасно – если ввести иглу слишком глубоко, можно спровоцировать заражение крови и инфекция разнесётся по всему организму, а это чревато серьёзными последствиями.
Что делать можно: тёплую ванночку с веществами, обладающими противовоспалительными свойствами: солью, мылом или отваром ромашки. Стопу следует опускать в такую жидкость несколько раз в сутки, что значительно снизит проявление неприятных симптомов. После процедуры следует промакнуть конечность полотенцем, затем разрешается сделать луковый компресс или использовать вместо него листья алоэ.
После трёх суток без улучшения состояния или ухудшении ситуации самолечение отменяется. Это говорит о том, что гнойное воспаление перешло на более глубокие ткани. В таких случаях проблему без врачебной помощи решить не удастся.
При нарыве пальца на ноге и на руке более эффективны медицинские препараты, нежели народные способы лечения.
- Одним из таких лекарств является «Димексид». Его назначают, когда больному нельзя применять тёплые ванночки. Этот препарат отличается мощными антисептическими свойствами, хорошим проникновением через кожу. Часто «Димексид» применяется врачами при гнойных перевязках.
Раствор наносится на ватный тампон и накладывается на воспалённую область пальца. При возникновении побочных реакций препарат отменяется.
- При умеренно тяжёлом воспалении врач может выписать антибиотики, принимаемые внутрь.
- При накоплении гноя около ногтевой пластины хирург обезболит этот участок и устранит жидкость.
- При хронической паронихии, вызванной грибковой инфекции, врач назначит местные препараты против этого вида грибка. К таким средствам относят «Клотримазол», «Кетоназол» и другие.
Лечение может быть довольно длительным – от нескольких недель до нескольких месяцев. В осложнённых случаях потребуется прием внутрь противогрибковых препаратов или стероидов.
При лечении нагноения, вызванного стрептококками или стафилококками, всегда назначаются антибактериальные препараты.
- При подкожном панариции антибиотики применяются при продвижении воспалительного процесса вглубь, но при отсутствии гнойного разложения тканей.
Наибольший эффект наблюдается от препаратов цефалоспоринового или пенициллинового ряда.
- В начале развития суставного панариция применяют внутрисуставные уколы с антибактериальными препаратами широкого спектра действия. Но при тяжёлой форме этого заболевания и при отсутствии эффекта от инъекций единственным методом лечения будет оперативное вмешательство, при котором тоже применяют антибиотики.
Эта группа препаратов назначается и при флегмоне кисти или пальца, если после операции присутствуют очаги воспаления и гноя. В таких случаях антибиотики применяются для недопущения инфицирования соседних тканей.
Препараты широкого спектра действия при таком состоянии назначаются в довольно высокой дозе.
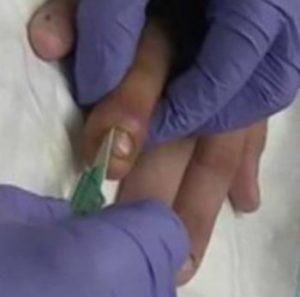
Это такие антибиотики как «Ампициллин», «Оксациллин», «Клоксациллин», «Эритромицин», «Метициллин», «Хлорамфеникол». Для локального воздействия поражённый участок прокалывают пенициллиновым раствором на новокаине. Дозировка определяется врачом индивидуально.
Если консервативное лечение было начато поздно и не принесло результата, появляются осложнения, устранить которые возможно только при помощи оперативного вмешательства.
Для этого выполняется дренаж гнойной жидкости под местной анестезией. В случае, если кожный покров в области нарыва приобрёл белый или жёлтый цвет, местная анестезия не проводится, так как этот признак свидетельствует о повреждении нервных волокон.
Варианты выполнения хирургического вмешательства:
| 1. Оперативное вмешательство при поверхностной паронихии проводится методом подрезания без использования местного обезболивания отслоенного кожного покрова с последующим его иссечением и удалением гнойной массы. Затем накладывается антисептическая повязка на 5 дней. Это время необходимо для эпителизации раневой области. |
| 2. При глубокой паронихии у краевой части основания ногтя делают разрез 10 мм в направлении к ладони. Кожа, покрывающая основание ногтевой пластины не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина на основании отслаивается из-за гнойной массы, её аккуратно иссекают. При случайном повреждении этого участка, растущий ноготь будет деформироваться. |
| 3. При повреждении всего ногтевого ложа или его средней части проводят два разреза 10-15 мм. Участок кожного покрова в форме трапеции отворачивают от основания. Отслоенную из-за гноя часть ногтя удаляют, устраняют гной. Под кожный лоскут кладётся специальная полоска из резины, на которую нанесён вазелин, кожа возвращается на своё место. На палец накладывается антисептическая повязка. По прошествии суток после операции палец опускают в тёплый раствор с добавлением перманганата калия, резиновая прокладка меняется и оставляется ещё на сутки. В случае прекращения гнойного воспалительного процесса резиновая полоска уже не используется, а на раневую поверхность накладывается повязка с мазью. |
Для более быстрого заживления разрезов и для профилактики вторичного инфицирования назначается курс антибиотиков и антисептиков.
Лечение ногтевого и подкожного панариция дома возможно только в начале заболевания и под пристальным наблюдением врача. При отсутствии эффекта от мазей, ванночек и усилении признаков заболевания, единственным способом избавления от гнойного воспаления будет оперативное вмешательство.
Лечение в поликлинике может проводиться при таких видах панариция как подкожный, кожный и ногтевой. При переходе гнойного воспаления на суставы, сухожилия и костную ткань пациент направляется
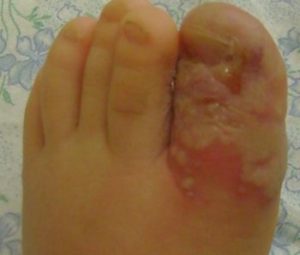
в хирургическое отделение больницы.
При наличии на воспалённом пальце руки или ноги пузырьков, наполненных прозрачной жидкостью или с примесью гноя и крови, с большей долей вероятности причиной панариция являются возбудители герпеса.
Наиболее часто герпесная инфекция на пальцах встречается у детей, при наличии таких пузырьков и на других частях тела – в ротовой полости, на губах.
При подозрении на герпесное воспаление пальца лечение нужно проводить следующим образом:
1. На протяжении недели на воспалённую область наносить мазь «Ацикловир». После такого лечения кожный покров придёт в норму через 1 или 2 недели.
2. На место воспаления можно накладывать повязку, для того, чтобы уменьшить риск распространения герпесной инфекции на здоровые части тела, особенно слизистые оболочки.
Если применение мази не принесло результата и воспалительный процесс лишь усиливается, необходимо записаться на приём к врачу для выбора дальнейшей тактики лечения.
Народные способы эффективны только на начальной стадии воспаления и нарыва на пальце ног и рук.
- Для этого используются примочки с настоем трав, обладающих антисептическими свойствами: ромашки, календулы.
Для получения средства понадобится 200 мл кипятка и 1 ложка сухого сырья. Трава засыпается в ёмкость с жидкостью и оставляется на некоторое время. В охлаждённом настое пропитывается ватный тампон и накладывается на поражённое место, фиксируется.
- Не менее эффективны тёплые ванночки с добавлением марганцовки или соды и соли.

Количество марганцовки должно быть таким, чтобы жидкость приобрела бледно-розовый цвет. В этот раствор опускается палец с нарывом, через некоторое время его вынимают, промакивают полотенцем и на поражённый участок наносят мазь с последующим накладыванием повязки.
- Для получения соле-содовой ванночки необходимо в 200 мл воды растворить по ложке соды и соли. Такие ванночки разрешено выполнять поочерёдно.
- Луковый компресс
Компресс с луком – достаточно эффективное средство в лечении панариция. Для того, чтобы его приготовить, нужно взять ¼ часть луковицы, натереть на крупной тёрке и выложить на марлю так, чтобы получился слой толщиной 1 см.
Компресс накладывается на палец, накрывается плёнкой, после чего фиксируется повязкой. Держать такой компресс на поражённом участке следует в течение 2 часов, затем проводится ванночка с содой и солью и луковая масса заменяется свежей.
Такое чередование нужно проводить 2 раза в сутки. При отсутствии эффекта в течение 3 дней, необходима консультация врача.
За пальцами ребёнка нужно следить особо тщательно, так как именно дети чаще, чем взрослые, имеют привычку грызть ногти и отрывать заусенцы, что может привести к возникновению воспалительного процесса на руках.
При появлении красного пятнышка возле ногтя на пальце у ребёнка, следует сразу же намазать его раствором йода. Также можно приложить ватный диск, смоченный в настойке календулы. Хорошо помогут и примочки. Это необходимо для купирования воспалительного процесса в самом начале его развития.
При появлении нарыва ни в коем случае нельзя самостоятельно пытаться лечить его или протыкать иглой. Лучшим решением будет обращение к врачу, он проведёт необходимые манипуляции. Так как у детей воспалительный процесс и образование гноя происходит очень быстро, обычно применяют хирургическое лечение.
Главной профилактической мерой для таких состояний является избегание повреждений и травмирования кожи на пальцах: ушибов, порезов.
Важно также соблюдать ежедневную гигиену ног. Подробнее про паронихий можно ознакомиться в видео.
Пользование услугами профессионального мастера по педикюру убережёт от неправильной обработки ногтевых пластин, и её последствий: возникновения повреждений кожного покрова, врастания ногтя и воспаления.
Ношение удобной обуви тоже исключит эти неприятные ситуации.
Лечение хронических заболеваний, которые могут спровоцировать воспаление пальцев ног, также немаловажно. При сахарном диабете необходим постоянный контроль уровня сахара в крови. Повышение иммунитета позволит укрепить организм, активизировать силы для борьбы с инфекциями.
источник
Боль, покраснение околоногтевых валиков, выделение гноя говорит о таком заболевании, как паронихий. Недуг очень часто беспокоит женщин после неправильно сделанного маникюра или педикюра, но возникнуть недуг может и по другим причинам. Запущенная форма болезни вызывает изменения оттенка ногтя, а также его разрушение и деформацию. Возможно самостоятельно справиться с данной проблемой, однако лучше проконсультироваться со специалистом.
Паронихий – это воспалительный процесс, затрагивающий пальцы на руке или ноге. Основными причинами является занесение инфекции в открытую ранку и воздействие на дерму агрессивными веществами. Заболевание имеет следующий код по МКБ-10 – L03.0. Недуг на ногах появляется после ношения неудобной узкой обуви из некачественного материала. В начале болезни ощущается легкий дискомфорт, однако при прогрессировании неприятные ощущения усиливаются. Есть несколько типов патологии:
- Простая форма. Наблюдается покраснение, но гноя и сильных болей нет. Возникает обычно на пальце руки после легкой травмы мягких тканей. Зачастую проходит самостоятельно, редко прогрессирует.
- Турниоль. Одинаково часто поражает руки и ноги, причина – поражение грибком рода Кандида. Отмечается небольшая отечность и покраснение, через некоторое время симптомы усиливаются. При отсутствии правильного лечения грибковая инфекция поражает кожу и ногтевые пластины. Они становятся желтого цвета, начинают крошиться и отслаиваться от ложа.
- Пиококковая. Наблюдается заражение стрептококками или стафилококками, которые проникают через небольшие ранки. В ближайшее время после инфицирования кожа на кончиках пальцев приобретет красный оттенок, образовывается нагноение около пластин и сильная отечность. Человека беспокоит пульсирующая боль, особенно в ночное время. Вылечить самостоятельно невозможно, требуется помощь хирурга.
- Язвенная. Развивается паронихий пальца на руке после контакта с ядовитыми веществами или попадания болезнетворных бактерий. Валик краснеет, покрывается небольшими язвами и зудит. В ранки нередко проникает инфекция, что вызывает нагноение и воспалительный процесс.
- Роговая. Кутикула становится очень грубой, трескается и воспаляется. Боковые валики краснеют, затем покрываются небольшими высыпаниями.
- Псориатическая форма. Диагностируется у больных псориазом людей, отмечается появление сыпи возле ногтя и отхождение гнойной жидкости. Пузырьки на поверхности пальцев со временем прорываются и подсыхают, образовывая корочки.
Болезнь развивается в несколько этапов. Сначала околоногтевые валики приобретают красноватый цвет, далее немного отекают, внутри появляется межклеточная жидкость. В медицине первый этап называют инфильтративным. На следующем (это гнойный этап) происходит отслойка ногтевого валика и появляется гной. Пузырь может самостоятельно прорваться и ранка заживет, а может произойти воспаление. В таком случае будут затронуты более глубокие слои: мышечная ткань, сухожилие, кости.
Начинается недуг с покраснения околоногтевых валиков, потом появляется небольшой отек. Болевые ощущения постепенно нарастают, еще через несколько дней можно заметить гной. Нередко при надавливании жидкость выходит, засыхает и превращается в корочки. Иногда патологические изменения затрагивают ногтевую пластину. Она приобретает желтый или серый оттенок, образуются бугорки или отслойки. Попадание гноя под ноготь называется подногтевым панарицием.
Покраснения околоногтевых валиков
Некоторые формы болезни сопровождаются образованием трещин и язв на коже пальцев. Со временем многие пациенты замечают расщепление или отхождение пластины от ложа. Заболевание похоже на грибковую инфекцию, трудно определить самостоятельно что это такое, поэтому лучше обратиться к доктору.
Заметив признаки патологии, необходимо обратиться за помощью к хирургу. Наиболее часто никаких дополнительных исследований не требуется, опытный врач способен определить заболевание при осмотре. Иногда выписывается направление на сдачу соскоба, чтобы исключить грибковую инфекцию. Кроме того, рекомендуется сдать общий анализ крови и мочи для выявления воспалительного процесса в организме.
Главное правило при хронической или острой форме – держать пальцы сухими. Во время уборки следует надевать резиновые перчатки, тем более, если используется бытовая химия. Терапия подбирается после выявления причины, поэтому заниматься самолечением не стоит. В домашних условиях рекомендуется делать ванночки, которые помогут снять боль и отечность до похода к врачу. Для них используют антибактериальное мыло, соду, календулу, марганцовку или морскую соль. Держат кисти или стопы в теплой жидкости примерно 15 минут, повторяют 2–4 раза в сутки. Курс лечения длится 3–5 дней, пока отечность не спадет.
Обнаружив панариций и паронихий, хирург вскрывает и дренирует пораженную область для предотвращения заражения. Дальше накладывается повязка с антибактериальным или антисептическим средством. Иногда требуется удалить пластину, если болезнь затронула ее или есть такая проблема, как вросший ноготь. Последующие двое суток после операции необходимо делать ванночки и обрабатывать антисептиком ранку, чтобы отек спал и не было воспаления. Подойдет Хлоргексидин, которым промывают фаланги пальцев 2–3 раза в сутки.
Легкая форма заболевания, не сопровождающаяся сильными болями и отечностью, не требует приема медицинских препаратов. Достаточно делать ванночки с лечебными травами, солью и прикладывать ихтиоловую мазь или мазь Вишневского. Постоянный дискомфорт, нагноение и пульсирующая боль являются показаниями для приема антибиотиков. В некоторых случаях доктора назначают антибактериальные средства. Паронихий пальца ноги или руки, появившийся на фоне грибкового заболевания, устраняется с помощью комплексной терапии. Она состоит из антимикотических (назначают препараты для внутреннего или наружного применения) и антибактериальных средств.
Паронихий хорошо поддается лечению в домашних условиях, поэтому необходимости в госпитализации нет. Она требуется в тех случаях, когда недуг поразил обширные зоны и затронул глубокие ткани.
источник
Дифференциальная диагностика паронихии:
• Слизистая киста представлена безболезненной припухлостью латеральное и проксимальнее ногтевой пластинки и может вызывать изменение морфологии ногтя.
• Гломусная опухоль проявляется постоянной сильной болью, элевацией и голубовато-синеватым оттенком ногтевой пластинки, и «размытой» лунулой.
• Проксимальный онихомикоз поражает ногтевую пластинку, но не ногтевой валик.
• Для герпетического панариция, вызванного вирусом простого герпеса, характерно острое начало с обра зованием везикул или пустул, выраженным отеком, эритемой и болезненностью. При окраске клеток по Тцанку выявляются гигантские многоядерные клетки, а при культуральном анализе — вирус простого герпеса.
• Паронихию следует дифференцировать от панариция, являющегося инфекцией мягких тканей пальца, которая характеризуется сильной болью, отеком и эритемой подушечки пальца.
• Если при хронической паронихии традиционная терапия неэффективна, следует исключить доброкачевственные и злокачественные опухоли, которые на ранних стадиях нередко проявляются покраснением и отеком.
• Принципы лечения острой паронихии:
— Невыраженные случаи острой паронихии без формирования абсцесса можно лечить теплыми примочками по 20 минут 3-5 раз в день.
— При тяжелых или резистентных случаях дополнительно можно назначить пероральные антистафилококковые препараты (диклоксациллин в дозе 500 мг три раза в день, цефалексин в дозе 500 мг два или три раза в день в течение 7-10 дней, эритромицин в дозе 333-500 мг три раза в день или азитромицин в дозе 500 мг в первый день, затем в последующие дни по 250 мг в день в течение четырех дней). Дети, сосущие пальцы и пациенты, грызущие ногти, должны получать препараты против анаэробной инфекции. Клиндамицин и амоксициллина-клавуланат калия эффективны против большинства возбудителей инфекций, которые находятся в полости рта.
— При наличии абсцесса или флюктуации необходимо дренирование, которое проводится под местной анестезией.
Пораженный ногтевой валик надрезается лезвием скальпеля параллельно краю ногтевой пластинки, после чего гнойная полость опорожняется. На место разреза четыре раза в день накладываются теплые примочки до полного удаления гноя. Защитить ногтевую пластинку между примочками поможет адгезивный бандаж. Антибиотикотерапия обычно не назначается, за исключением случаев сопутствующего целлюлита.
• Принципы лечения хронической паронихии:
— Долгосрочная терапия первичной хронической паронихии в первую очередь направлена на устранение провоцирующих факторов, таких как продолжительный контакт с водой, травма ногтя и сосание пальцев. Успешной является комбинированная терапия местными стероидами и противогрибковыми препаратами. Пероральная противогрибковая терапия обычно не требуется.
Для профилактики или улучшения паронихии пациенту рекомендуется:
• Как можно дольше содержать руки в сухости.
• Избегать работы, связанной с постоянной необходимостью мочить руки, или высушивать их как можно скорее.
• Надевать хлопчатобумажные перчатки под резиновые для предотвращения выраженного потения рук .
• Содержать ногти в чистоте.
• После грязной работы мыть руки водой с мылом, ополаскивать и тщательно высушивать.
• Увлажнять кожу, не натирать ее, не допускать растрескивания.
Клинический пример паронихии. 41-летняя женщина обратилась к врачу с жалобами на трехдневную боль, покраснение и чувствительность в области латерального ногтевого валика указательного пальца. В последние 24 часа по краю ногтя сформировался небольшой абсцесс. После получения информированного согласия и проведения блокады пальца абсцесс был вскрыт и дренирован, при этом выделилось значительное количество гноя. Два дня спустя воспалительная реакция в пальце значительно уменьшилась, за это время была получена культура Staphylococcus aureus. Дренирование абсцесса оказалось достаточным для окончательного излечения.
источник
Паронихия – это инфицирование кожи вокруг ногтей на пальцах рук и ног. Обычно инфекция поражает основание ногтя (кутикулу) или его верхние углы.
Паронихия – это инфицирование кожи вокруг ногтей на пальцах рук и ног. Обычно инфекция поражает основание ногтя (кутикулу) или его верхние углы. Существует два типа паронихии: острая и хроническая. Острая паронихия часто развивается лишь на одном ногте, тогда как хроническая может поражать как лишь один, так и сразу несколько ногтей. Хроническая паронихия либо не проходит, либо постоянно рецидивирует.
Как правило, паронихия начинается с отека, покраснения и ощущения боли у основания или по бокам от ногтя. Острый тип инфекции может также сопровождаться образованием гнойных скоплений (абсцессов) в тех же местах.
Хроническая паронихия может повредить кутикулу, в конце концов, приводя к тому, что ноготь отсоединяется от кожи, утолщается, затвердевает и деформируется.
Бактериальная паронихия развивается быстрее, в то время как грибковая инфекция прогрессирует гораздо более медленно и постепенно.
Привычка грызть ногти, облизывать пальцы и обдирать заусеницы существенно повышает риск инфицирования. Также к паронихии может привести вросший ноготь на ноге.
Хроническая паронихия может развиться при длительном воздействии на ноготь воды или едких химических веществ. Влага способствует ускоренному росту некоторых видов грибков и бактерий, поэтому люди, чьи руки на протяжении длительных периодов времени подвергаются контакту с водой, рискуют столкнуться с паронихией. В первую очередь это касается барменов/официантов, посудомоек, работников кухни и уборщиков. Причиной хронической паронихии может стать раздражительный дерматит, вызывающий покраснение кожи и зуд. Как только происходит раздражение кожи, это способствует росту микроорганизмов и итоговому инфицированию.
Чаще всего паронихия встречается у взрослых женщин, людей, страдающих диабетом, а также у лиц со слабой иммунной системой. К последней категории могут относиться люди, принимающие специальные препараты после перенесенной трансплантации органа или болеющие ВИЧ.
Зачастую для диагностирования паронихии врачу достаточно провести обычный осмотр. Как правило, никаких дополнительных анализов не требуется, но в некоторых случаях врач может направить образец жидкости или гноя в лабораторию для определения того, что является причиной паронихии: грибок или бактерия.
При острой паронихии прикладывание теплых влажных компрессов 3-4 раза в день поможет снизить боль и отек. Кроме того, врач назначит курс антибиотиков при бактериальной паронихии или противогрибковых препаратов – при грибковой.
При наличии гнойных абсцессов врач может посчитать нужным провести их дренаж, при котором пораженный участок пальца обезболивается, кутикула полностью отделяется от ногтя, после чего извлекается гной.
При хронической паронихии очень важно поддерживать сухость ногтей и защищать их от воздействия химических веществ. Для этого может потребоваться надевать перчатки или использовать специальный влагозащитный крем. Также в зависимости от источника инфицирования может быть назначен курс антибиотиков или противогрибковых препаратов. Иногда в качестве лечения назначается стероидный крем или средство на основе этанола (спирт) и тимола (фунгицид).
От грибковой паронихии избавиться сложнее, поэтому во время лечения нужно строго соблюдать врачебные рекомендации. Если вы видите, что инфекция не проходит, обязательно сообщите об этом врачу.
В редких случаях паронихия способна нанести ногтю необратимый ущерб. При диабете есть риск распространения инфекции вглубь тканей, на кости и даже в кровоток с последующим заражением других органов. В крайне тяжелых случаях при запущенной инфекции результатом паронихии может стать ампутация пальца или целой конечности.
Обязательно свяжитесь с врачом, если:
- Лечение не облегчает симптомы.
- У вас наблюдается чередование озноба и лихорадки.
- На коже появляются красные полосы, простирающиеся от пораженного участка к телу (к примеру, от пальца ноги вверх по голеностопу).
- Вас беспокоит суставная или мышечная боль.
Лучший способ профилактики паронихии – это тщательная гигиена и регулярный уход за ногтями.
- Старайтесь не повреждать ногти и кончики пальцев.
- Не кусайте и не надламывайте ногти.
- Регулярно стригите и подпиливайте ногти.
- Во время маникюра не обрезайте ногти слишком глубоко и не трогайте кутикулы, поскольку это может повредить кожу.
- Всегда используйте только чистые кусачки и ножницы.
Избежать хронической паронихии можно путем поддержания сухости рук и отсутствия прямого контакта с едкими веществами. При необходимости надевайте перчатки. Ежедневно меняйте носки и не надевайте одну и ту же пару обуви два дня подряд, обеспечивая их полное высыхание.
источник
 Паронихий характеризуется нарывом кутикулы, образованием возле ногтя четко ограниченного участка воспаления. На коже появляется пузырек, наполненный мутной жидкостью белого или желтоватого цвета. Кожа вокруг пузырька красная, при прикосновении болезненная. Характерен так называемый симптом первой бессонной ночи, когда из-за пульсирующей боли невозможно заснуть.
Паронихий характеризуется нарывом кутикулы, образованием возле ногтя четко ограниченного участка воспаления. На коже появляется пузырек, наполненный мутной жидкостью белого или желтоватого цвета. Кожа вокруг пузырька красная, при прикосновении болезненная. Характерен так называемый симптом первой бессонной ночи, когда из-за пульсирующей боли невозможно заснуть.
