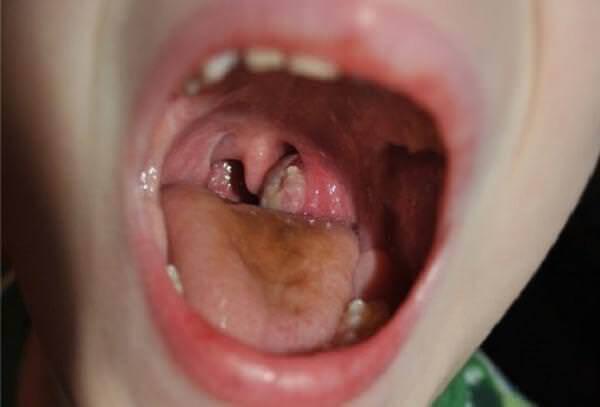
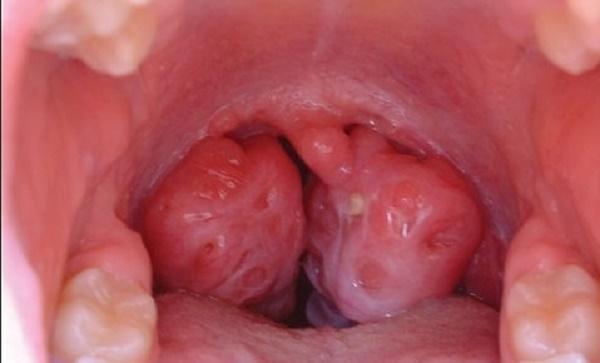
Распространенными заболеваниями у детей являются ангина и фарингит. Вовремя выявленные и правильно леченые, они не представляют большой опасности. Но бывает, что они приводят к осложнениям. Одно из них называется паратонзиллярный абсцесс, представляющий угрозу здоровью ребенка.
Наиболее частой причиной развития этого заболевания, как уже было сказано, являются воспалительные заболевания глотки – ангина и фарингит. Однако возможно и самостоятельное его развития без преморбидного фона. Ученые связывают это со снижением общей реактивности организма. Одной из причин, так же можно считать гингивит – воспалительное заболевание десны.
Окологлоточная клетчатка у детей более рыхлая, если сравнивать ее с аналогичной тканью взрослых. Это обуславливает более легкое проникновение патогенных микроорганизмов из разветвленных криптминдалин через поврежденную воспалением капсулу.
Попадание микроорганизмов в соединительную ткань приводит к формированию воспалительного ответа, но, так как теперь очаг окружен капсулой, отток гноя невозможен, и это определяет всю последующую клиническую картину.
Проявления паратонзиллярного абсцесса носят общий и локальный характер. Общие признаки обусловлены формированием синдрома системного воспалительного ответа, который выглядит следующим образом:
- температура тела более 38 градусов;
- увеличение числа сердечных сокращении до 90 ударов в минуту и более;
- тахипноэ частота дыхания > 20 раз в минуту;
- увеличение количества лейкоцитов более 12×109/л. При этом отмечается сдвиг лейкоцитарной формулы влево.
У детей так же выражены симптомы общего недомогания: озноб, головокружение или головная боль, может возникать тошнота и рвота.
Местные признаки обусловлены тем, что абсцесс вызывает деформацию нормальной анатомии глотки и ротовой полости, и зависят от его локализации.
Передневерхний паратонзиллярный — проявляется краснотой и отеком слизистой у верхнего полюса миндалины. А так же мягкого неба и десны на стороне поражения. Сопровождается это чувством удушья и болью иррадиирующей в ухо.
Предминдальный — сопровождается инфильтрацией передней дужки. Иногда сквозь слизистую можно заметить скопление гноя.
Задний и задненижний паратонзиллярный — сопровождается инфильтратом и гиперемией задней дужки, которые довольно часто распространяются на боковую стенку глотки. Выражены боли при глотании. Можно отметить отек надгортанника.
Нижний паратонзиллярный — болезненность при надавливании на корень языка со стороны поражения. Наиболее информативна прямая ларингоскопия – видно, что в процесс вовлечены корень языка и вход в гортань.
Боковой паратонзиллярный абсцесс. Клиническое значение имеет формирование кривошеи. Определяется припухлость боковой поверхности шеи. Эта локализация абсцесса затрудняет его самопроизвольное вскрытие и часто приводит к более серьезным осложнениям.
В большинстве случаев установление диагноза не составляет затруднений: характерные признаки выявляются при прямой ларингофарингоскопии. При этом видно гиперемированное выпячивание слизистой, округлой или овальной формы, расположенное асимметрично. При пальпации его отмечается флюктуация. В дифференциальный ряд обязательно следует включить заглоточный абсцесс у детей. В ряде случаев, при возникновении разногласий у врачей, может потребоваться компьютерная томография для уточнения локализации и распространения абсцесса.
Обязательным условием для лечения паратонзиллярного заболевания является госпитализация в хирургический стационар. Наиболее эффективен хирургический метод лечения. У взрослого и ребенка школьного возраста под местной анестезией производится вскрытие и дренирование полости абсцесса. В сложных случаях и у маленьких детей оперативное вмешательство осуществляется под общей анестезией.
В предоперационный и послеоперационный период в обязательном порядке назначается массивная антибактериальная терапия, с учетом чувствительности микроорганизмов.
Консервативная терапия только с помощью антибиотиков возможна лишь на начальной стадии формирования абсцесса и часто бывает безуспешной.
Из немедикаментозных способов лечения можно порекомендовать назначение детям старшего возраста теплых полосканий дезрастворами (мирамистином или фурациллином). Маленький ребенок просто не в состоянии самостоятельно проводить полоскания глотки. На заключительной стадии лечения назначают УВЧ или прогревание.
Лечение ребенка народными способами и самолечение паратонзиллярных и заглоточных абсцессов антибиотиками просто недопустимо – оно может стать причиной смертельных осложнений.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Какими симптомами характеризуется паратонзиллярный абсцесс у детей?
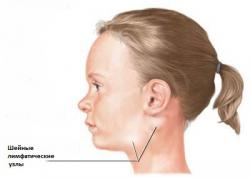
Паратонзиллярный абсцесс чаще всего является осложнением ангины (острого тонзиллита) или длительного вяло текущего воспаления миндалин (хронического тонзиллита). Его симптоматика на первых порах не сильно отличается от обычных проявлений ангины. Разница заключается в интенсивности проявлений болезни. Однако при абсцессах значительных размеров могут появляться и новые симптомы.
Все проявления паратонзиллярного абсцесса можно разделить на местные и общие. Местные симптомы играют более важную роль, так как именно по ним можно поставить предварительный диагноз. Часть из этих симптомов дети и их родители часто замечают сами. Другие обнаруживает врач при обследовании. Из-за высокой специфичности проявлений абсцессов в области глотки, ошибки в предварительном диагнозе встречаются довольно редко.
Типичными местными симптомами паратонзиллярного абсцесса у детей являются:
1. боль в горле;
2. увеличение лимфатических узлов;
3. запах изо рта;
4. гиперсаливация;
5. тризм;
6. вынужденное положение головы;
7. изменения при визуальном осмотре горла.
Боль в горле является ведущим и наиболее выраженным симптомом при паратонзиллярном абсцессе. Она гораздо сильнее, чем боли при ангине. Это объясняется более глубокой локализацией воспалительного очага в тканях, а также близостью залегания нервов и мышц.
Отличительными признаками боли при паратонзиллярном абсцессе являются:
- Иррадиация (распространение) боли. Иррадиация боли может происходить в область уха, шеи или зубов. Чаще всего это сопряжено с движениями головы.
- Периодическое усиление боли. Периодическое усиление боли происходит при резких движениях головы, кивании, кашле или зевках. Особенно сильная боль отмечается во время глотания. Вследствие этого у детей чаще всего отмечают потеря аппетита. Твердую пищу исключают полностью, однако и прохождение жидкостей через глотку сопряжено с болевыми ощущениями.
- Распирающий характер. При абсцессе дети часто указывают на распирающий характер боли. Это объясняется тем, что паратонзиллярный абсцесс ограничен фасциальными листками шеи. Таким образом, происходит постепенное скопление большого количества гноя в ограниченном пространстве.
Лимфатические узлы являются своеобразными барьерами, которые не дают гною распространиться по организму через лимфатические сосуды. При попадании патогенных микробов из очага воспаления в лимфатический узел происходит значительное увеличение последнего. На первых этапах формирования абсцесса такие увеличенные узлы можно прощупать при пальпации. При сформировавшейся полости с гноем узлы можно заметить невооруженным глазом. Они имеют вид выбуханий под кожей.
При паратонзиллярном абсцессе в зависимости от его точной локализации и глубины залегания могут поражаться следующие группы лимфоузлов:
- подбородочные;
- околоушные;
- передние шейные;
- латеральные (боковые) шейные;
- поднижнечелюстные узлы.
При гнойном процессе в клетчатке около миндалины нередко наблюдается гнойный налет и на поверхности слизистой оболочки. Гной представляет собой распадающиеся лейкоциты, продукты жизнедеятельности микробов, расплавленные ткани клетчатки и погибшие микроорганизмы. Все эти компоненты содержат белок, который распадается с неприятным запахом. Изменение запаха изо рта у детей может быть замечено как ими самими, так и родителями.
Гиперсаливация – это повышенное образование слюны железами и ее выделение в ротовую полость. При паратонзиллярном абсцессе обильное слюнотечение имеет сразу две причины. Во-первых, в толще клетчатки проходят ветви лицевого нерва, который частично регулирует работу слюнных желез. Воспалительный процесс приводит к раздражению нерва, и слюнные железы рефлекторно начинают работать интенсивнее.
Второй причиной слюнотечения являются боли при глотании. Из-за них пациент часто не проглатывает выделяющуюся слюну. У детей младшего возраста это может выглядеть как подтекание слюны из уголков рта. При осмотре ротовой полости можно отметить, что слюна более темная и вязкая, нежели у здоровых людей. Это также объясняется усиленной работой слюнных желез.
Тризм – это спазм жевательной мускулатуры, который чаще всего наблюдается при столбняке. При абсцессах значительных размеров тризм возникает вследствие рефлекторного спазма жевательной мышцы, которая находится в непосредственной близости от гнойной полости. Внешне тризм проявляется невозможностью разомкнуть челюсть.
Вынужденное положение головы у детей с паратонзиллярным абсцессом объясняется сильными болями в пораженной области. Дети стараются нагибать голову в ту сторону, с которой располагается абсцесс. При этом мышцы расслабляются, и между фасциями становится больше места, что немного облегчает боль. При необходимости повернуться такие дети поворачиваются всем туловищем, стараясь не двигать головой.
При заднем, переднем или верхнем паратонзиллярном абсцессе заметить его могут даже родители при внимательном осмотре ротовой полости. Миндалина с соответствующей стороны становится сильно увеличенной. Судить об этом можно по сравнению со второй миндалиной. Кроме того, ее увеличение не равномерное, как это бывает при ангине из-за отека слизистой оболочки. Она как бы смещается в сторону, оттесненная патологической полостью с гноем.
Латеральные абсцессы заметить при осмотре горла может только ЛОР-врач (оториноларинголог). Дело в том, что при таком расположении полости она практически не приводит к смещению миндалины, а залегает глубоко между фасциальными листками.
Помимо локальных симптомов, которые, безусловно, играют ведущую роль при паратонзиллярном абсцессе, наблюдается и ряд системных проявлений болезни. Эти общие симптомы объясняются высоким уровнем интоксикации. Любой гнойный процесс сопровождается активным распадом тканей с образованием таких токсичных веществ как путресцин и кадаверин. Определенную роль играет и присутствие микробных токсинов.
Следствием общей интоксикации являются следующие симптомы:
- повышение температуры (до 40 градусов);
- выраженная апатия;
- сильные головные боли;
- нарушение сна;
- боли в мышцах и боли в суставах;
- тошнота.
Все вышеперечисленные симптомы сразу наблюдается крайне редко. Ориентироваться при постановке предварительного диагноза надо на локальные проявления заболевания, так они являются более специфичными. При появлении таких симптомов необходимо срочно обратиться к врачу, так как паратонзиллярные абсцессы чаще всего требуют оперативного хирургического вмешательства.
источник
Это – редкая болезнь. Но названий у нее много. Как только это воспаление ни называют: и флегмонозная ангина, паратонзиллярный абсцесс, и перитонзиллит, и острый паратонзиллит, и просто абсцесс миндалин.
Суть патологи заключается в остром воспалении, локализующимся в окружающих миндалины мягких тканях. На пораженном участке возникает гнойная полость – абсцесс.
В подавляющем большинстве случаев паратонзиллярный абсцесс бывает лево-или правосторонним, то есть поражает только одну гланду. Лишь иногда воспаление настолько сильное, что распространяется на обе стороны горла.
Флегмозной ангиной чаще всего заболевают молодые люди в возрасте 20-35 лет, с равной вероятность лица мужского и женского пола. После 40 лет данная патология практически не встречается.
Паратонзиллярное пространство может быть поражено в разных областях. Локализация воспаления послужило основанием для следующей классификации абсцессов. Выделяют:
- передневерхний – скопления гноя находятся за передней дужкой и мягким небом в районе верхнего полюса миндалины (данная форма заболевания самая распространенная);
- наружный, или боковой, – гнойное содержимое находится за глоточной фасцией и капсулой миндалины;
- задний– гной образуется в районе задней дужки;
- нижний – инфильтрация нижнего отдела вызывает смещение небной дужки вниз.
Флегмонозная ангина может быть классифицирована и по форме отека.
- Отечный паратонзиллит – это отек мягких тканей неба, небных дужек, маленького язычка. Слизистая оболочка изменяет цвет на бледный или прозрачный. Эта форма заболевания редкая, встречается частотой 1:10.
- Инфильтративный абсцесс миндалин характеризуется наличием инфильтрата, вокруг которого развивается отек через 4–5 суток от начала болезни. Осмотр показывает несимметричную форму мягкого неба.
- Абсцедирующий перитонзиллярный абсцесс характеризуется тем, что вместо инфильтрата образуется углубление, заполненное гноем. По сути именно это и есть самый настоящий абсцесс. Слизистая оболочка сильно натянута с просвечивающимся под ней гноем, который перемещается при нажатии.
В подавляющем большинстве случаев ангину с абсцессом вызывает неконтролируемое размножение стрептококка или стафилококка. Иногда заболевания могут вызвать такие патогенные микроорганизмы, как грибки, пневмококки, E.coli.
В редких случаях паратонзиллит бывает первичным. Но чаще является последствием не долеченной фолликулярной или лакунарной ангины. Если абсцесс возникает как осложнение, его развитие проходит очень быстро — буквально за пару дней после того, как исчезли симптомы предыдущей болезни.
Факторы, увеличивающие вероятность возникновения паратонзиллярного абсцесса, таковы:
- хронические воспалительные процессы в носовых пазухах;
- сахарный диабет;
- очень низкий иммунитет;
- курение;
- избыточный прием алкоголя;
- неправильный рацион питания, недостаток полезных соединяй, витаминов и минералов;
- негативные условия жизни, например, плохие социальные условия существования или тяжелый климат;
- наличие воспалительного процесса в железах Вебера (это слизистые образования рядом с гландами).
Для паратонзиллярного абсцесса характерны следующие симптомы.
- Сильнейшая боль в горле со стороны локализации патологического процесса, а также боль в ухе на пораженной стороне.
- Температура тела высокая, доходит до 40 °С.
- Признаки общей интоксикации — мигрень, бессонница, ломота в суставах и боли в мышцах.
- Заложенность голоса.
- Гнилостный запах изо рта, усиленное слюноотделение.
- Увеличение лимфоузлов под челюстью и за ушами.
Часто пациент не может двигать нижней челюстью. Держит голову в определенном положении, чтобы уменьшить дискомфорт.
Болевой синдром разный при обычной ангине и абсцессе гланды. Отличия заключаются в следующем:
- боль при глотании при паратонзиллите выражена значительно сильнее;
- усиливается даже при слабых движениях головой и присутствует в неподвижном состоянии;
- отдает в зубы, уши.
Паратонзиллярный абсцесс у детей протекает так же, как у взрослых. Но, как это часто бывает и с ангинами других видов, в более тяжелой форме.
Яркая клиническая картина облегчает диагностику паратонзиллярного абсцесса. Для точной идентификации заболевания делают пункцию, которая дает возможность установить, можно ли провести вскрытие паратонзиллярного абсцесса, и каков тип возбудителя болезни.
Пункцию проводят при помощи специальной иглы, движение которой контролируют рентгеном или аппаратом УЗИ. Определяют содержимое гнойника и, если присутствует гной, то абсцесс «созрел». В противном случае в шприц попадает лимфа с небольшим количеством крови. Тогда можно начать усиленно применять антибиотики и, возможно, оперативное вмешательство не понадобится.
Для более точного установления диагноза иногда приходится применять и другие методы исследования:
- рентгенографию, при помощи которой определяют расположение и уровень гноя в полости;
- МРТ — применяют для установления того, перешел ли воспалительный процесс на соседние ткани;
- УЗИ — используют при отсутствии возможности проведения вышеуказанных процедур.
Паратонзиллярный абсцесс нужно отличать от таких заболеваний, как дифтерия, остеомиелит позвонков шеи, внутриминдальный абсцесс, гемангиома, аневризма сонной артерии, сифилис, рожистое воспаление и злокачественное новообразование.
Из антибактериальных средств обычно используют защищенные или незащищенные препараты пенициллиновой группы. Иногда назначают цефалоспорины второго или третьего поколения, или макролиды.
Вскрытие паратонзиллярного абсцесса делают двумя способами:
- при помощи иглы, через которую отсасывают гной;
- методом «тупого» и «острого» вскрытия при помощи носового корнцанга или скальпеля, под местной анестезией.
После операции снова назначают антибиотики, обезболивающее и антигистаминные средства.
В подавляющем большинстве случаев после удаления всего гноя самочувствие пациента становится лучше, наступает полное выздоровление.
Лечение паратонзиллярного абсцесса у ребенка проводят точно так же.
Флегмонозная ангина – серьёзный недуг и при неправильном лечении существует риск возникновения осложнений. Могут развиться:
- медиастинит – воспалительный процесс в области между грудиной и позвоночником – средостении;
- внутричерепные осложнения, например, менингит, абсцесс головного мозга;
- общий сепсис, т.е заражение крови болезнетворными микроорганизмами;
- тромбоз яремной вены;
- аррозивные кровотечения – различные поражения, разрушающие клеточную стенку кровеносных сосудов;
- окологлоточный абсцесс — ограниченный гнойный воспалительный процесс, затрагивающий клетчатку в данной области.
Если лечение паратонзиллита проводя корректно, прогноз благоприятный. Излечение наступает достаточно быстро без риска осложнений.
Но существует вероятность возникновения рецидива болезни, причем вне зависимости от того, какой метод лечения использовался. Такое происходит примерно у 10% пациентов.
Основные методы предупреждения заболевания:
- соблюдение правил ухода за ротовой полостью, своевременное посещение стоматолога, как минимум, 2 раза в год;
- правильное лечение ангин любых видов, хронического тонзиллита, патологий носовой полости.
источник
Паратонзиллярный абсцесс является гнойной полостью. Он находится в тканях, которые окружают нёбную миндалину. Воспалительный очаг появляется в результате их воспаления. Инкубационный период в среднем составляет три-пять дней. У пациентов со слабым иммунитетом абсцесс формируется значительно быстрее – за сутки. Зачастую он характеризируется односторонним расположением.
Заболевание носит инфекционный характер и появляется в результате воздействия разных бактерий. Зачастую такой тип абсцесса начинает развиваться после перенесенной ангины, которая была не долечена. Провоцировать его может и переохлаждение.
Абсцесс может появляться у пациентов, у которых удалили миндалины. В данном случае воспалительный процесс начинается в результате того, что при резекции остались маленькие участки ткани. Заболевание выступает в качестве осложнения после тяжёлой формы хронического тонзиллита. Очень редко инфекция поступает из зубов, которые поражены кариесом.
Причинами появления болезни могут стать состояния, которые сопровождаются сбоями в иммунной системе.
- Хронические заболевания, имеющие воспалительный характер.
- Сахарный диабет.
- Иммунодефицит.
- Неправильное питание.
- Плохие условия жизни при неблагоприятном климате.
Первым проявлениям развития болезни являются болевые ощущения в горле с определённой стороны, которые отдают в ухо, зубы. У ребёнка наступают затруднения с открытием рта. Также существуют и такие симптомы, как:
- чувство кома в горле;
- затруднённое глотание;
- лимфатические узлы, расположенные под челюстью, увеличиваются;
- температура тела повышается;
- головные боли;
- чувство слабости и разбитости;
- неприятный запах из ротовой полости;
- болевые ощущения при движении шеей, головой;
- отдышка (если абсцесс имеет большой размер).
Обследование включает сбор и рассмотрение жалоб и анамнеза болезни. Предварительный диагноз может ставиться на основе общего осмотра. О развитии болезни говорят увеличенные лимфоузлы в области поражения, расположенные под челюстью. Если абсцесс имеет тяжёлое течение, то наблюдается отёчность, мягкие ткани шеи краснеют.
В процессе диагностики определяется место, где присутствует воспалительный очаг. Абсцесс может иметь переднюю, заднюю, нижнюю, боковую локализацию. Врачом также используются такие методы, как:
- фарингоскопия (осматривается горло);
- ларингоскопия (осмотр гортани);
- УЗИ;
- КТ шеи.
Несвоевременное и неадекватное лечение приводит к появлению всевозможных неприятных последствий. Существует ряд осложнений, который характерен для этого инфекционного заболевания.
- Мягкие ткани шеи могут воспалиться, накапливая гной.
- Развитие воспаления пространства в средних отделах грудной клетки, которое находится возле сердца, лёгких (медиастинит).
- Инфекция распространяется через кровь в здоровые органы (сепсис).
- Развивается острый стеноз гортани: у пациента возникают трудности с дыханием, появляется отдышка. В некоторых случаях у ребёнка возникает удушье.
Наибольшее количество осложнений появляется в том случае, если паратонзиллярный абсцесс имеет боковое расположение. Такая локализация встречается довольно-таки редко. Именно при такой форме возрастает риск прорыва воспалённого очага в мягкие ткани шеи, что и приводит к вышеперечисленным последствиям. Летальный исход возможен только в том случае, если заболевание не было диагностировано и вылечено. Процент смертности достаточно низкий.
Родителям следует внимательно следить за здоровьем ребёнка. При наличии каких-либо симптомов, которые не характерны для нормального состояния, следует обратиться за помощью к медицинскому специалисту. Использовать средства народной медицины, препараты, которые не были назначены доктором, категорически запрещено.
После назначения лечебного курса родителям нужно следить за тем, чтобы ребёнок соблюдал все предписания и рекомендации врача. Им лучше обеспечить пациенту максимально комфортные условия в период болезни.
Абсцесс в месте наибольшего проявления вскрывается хирургом под местной анестезией. Его полость промывается лекарственными препаратами для дезинфекции. Такая процедура осуществляется на протяжении нескольких дней до тех пор, пока заражённый участок полностью не очистится.
Очень редко паратонзиллярный абсцесс может удаляться вместе с миндалиной. Для такой операции существуют определённые показания.
- Гнойник имеет боковую локализацию, что затрудняет его вскрытие.
- После вскрытия абсцесса у пациента не изменяется или ухудшается состояние.
- Развиваются осложнения: воспаление переходит на здоровые ткани и органы.
- Паратонзиллярные абсцессы и ангины регулярно заново появляются на протяжении нескольких лет.
Также врач назначает пациенту терапию, которая направлена на борьбу с бактериями, отёчностью. В данном случае могут использоваться жаропонижающие, обезболивающие лекарственные препараты. Для местного лечения применяются полоскания горла антисептическими растворами. Для того чтобы заживление ускорилось, в период стихания болезни приписывают физиотерапию.
У ребёнка должен быть укреплен иммунитет (закаливание организма). Отличным вариантом являются регулярные спортивные занятия. Также эффективны водные процедуры (занятия в бассейне). Ребёнок должен получат необходимую дозу ультрафиолетового облучения, находясь под солнцем.
Профилактические меры направлены на общее укрепления организма. Лечение всех хронических заболеваний носа и носоглотки, полости рта и горла, ангины должно осуществляется своевременно. Регулярно проводится корректировка иммунодефицита, сахарного диабета.
источник
Ребенок заболел ангиной, его начали лечить, он вроде бы пошел на поправку и вдруг – вторая волна болезни: температура, боль в горле вплоть до невозможности глотать. Не исключено, что вы столкнулись с достаточно грозным осложнением – паратонзиллярным абсцессом.
Паратонзиллярный абсцесс – это, грубо говоря, гнойник, образовавшийся в тканях вокруг нёбной миндалины. Встречается чаще всего у молодежи, может быть как одно- так и двухсторонним. Вызывать его могут как те же бактерии, что стали причиной ангины (стрептококки, стафилококки, гемофильная палочка), так и другие микробы, в том числе те, которым для роста и размножения не требуется кислород (анаэробы).
В большинстве случаев абсцесс связан именно с ангиной, однако возникать он может и на фоне хронического тонзиллита, и на фоне инфекционного мононуклеоза, и на фоне образования кальциевых отложений в миндалинах, и при стоматологической патологии (периодонтиты, гингивиты).
Первый и самый явный симптом паратонзиллярного абсцесса – нарастающая боль в горле. С ней не справляются ни леденцы, ни полоскания, ни самые проверенные «бабушкины» средства. Постепенно доходит до того, что ребенок не в состоянии проглотить даже слюну, она может вытекать из уголка рта. Мало того, могут даже начаться проблемы с дыханием — у самых юных пациентов.
Второй характерный признак – изменение голоса. Он звучит так, будто ребенок вынужден разговаривать, одновременно держа во рту кусок горячей картошки.
Кроме того, можно заметить вторую волну температуры (до 39-40°С), спазмы мышц шеи и нижней челюсти, ребенок может жаловаться на боль в ухе на стороне абсцесса.
Если маленького пациента попросить открыть рот, он сделает это с большим трудом. При осмотре в глаза бросится отечный язычок (который свисает с мягкого нёба), а также заметное выпячивание одной (при одностороннем процессе) или обеих (при двухстороннем) миндалин.
В домашних условиях это состояние не лечится! «Где гной – там разрежь», — говорили античные медики, а сделать это можно только в условиях стационара. Если после того, как врач на дому поставил вам диагноз ангины и назначил лечение, наблюдаются перечисленные выше симптомы – вызывайте доктора еще раз.
Абсцесс, будучи осложнением ангины, опасен уже собственными осложнениями, вплоть до очень и очень серьезных. Гнойное воспаление может пойти ниже, перемещаясь по жировой клетчатке, и добраться, например, до средостения. Если процесс запустить, дело может дойти и до сепсиса.
В ЛОР-отделении стационара абсцесс будет вскрыт, гной удален. В обязательном порядке будут назначены антибиотики – от них ни в коем случае нельзя отказываться! Это тот самый случай, когда применение антибактериальных препаратов оправдано на все 100 процентов.
Паратонзиллярный абсцесс имеет нехорошую склонность рецидивировать, примерно в 10-15% случаев он вернется, причем в 90% из этих случаев это произойдет в течение 1 года после выписки из стационара. Часто повторяющиеся абсцессы – серьезное показание для удаления миндалин (тонзилэктомии). Если доктор предложит подобный метод лечения – не отказывайтесь от него сразу, взвесьте все за и против.
Серьезность заболевания подтверждается примерами из истории. Так, в 1200 году от этого осложнения ангины скончался Ала ад-Дин Текеш, шах Хорезма, при котором это государства достигло максимального могущества. По одной из версий паратонзиллярный абсцесс стал причиной гибели в 1838 году Оцеолы, легендарного вождя индейцев-семинолов, воспетого Майном Ридом в одноименном романе.
Болезнь не пощадила ни Мишеля де Монтеня (в 1592 г), выдающегося французского писателя и философа эпохи Возрождения, ни папу римского Адриана IV (в 1159 г), ни шотландского теолога Иена Макларена (в 1907 г), ни Джеймса Грегори, басиста английской инди-рок группы «The Ordinary Boys», чья песня звучала в 5-м фильме о Гарри Поттере.
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
Паратонзиллярный абсцесс — это гнойная аккумуляция в околоминдальной области горла, это последняя стадия воспалительного процесса. Эта болезнь развивается после попадания в клетчатку инфекций (напр., стрептококков). Нередко перитонзиллярный абсцесс является следствием осложнений ангины или тонзиллита в хронической форме.
Встречается паратонзиллярный абсцесс у детей и у взрослых, но средний возраст от 15 до 35 лет (независимо от пола). Часто им заболевают в весеннее и в осеннее время года. При легком течении болезни пациент чувствует боль, а в тканях образоваться отечность. При тяжелом течении — абсцесс блокирует горло, у пациента затруднено дыхание, глотание, он испытывает трудности с речью. В 10 процентах случаев наблюдается рецидив.
Главными инфекционными возбудителями абсцесса являются стрептококк и стафилококк, имеют воздействие и анаэробные бактерии. Также причиной паратонзиллярного абсцесса может быть сразу несколько микробов.
Не часто паратонзиллит диагностируют как самостоятельное заболевание. Среди причин его могут быть:
- Последствие травм. Инфекционное заражение ран слизистой оболочки.
- Стоматологические заболевания. У некоторых заболевание имеет стоматологический генезис. Его причинами являются кариес, гингивит (в хронической форме), периостит и так далее.
- Бактерии. Является следствием обострения ангины в хронической стадии или осложнением тронзиллита.
В редких случаях возбудителями абсцесса являются грибы, пневмококки. Из факторов развития заболевания выделяют пониженный иммунитет, курение, заболевания миндалин.
Есть несколько видов паратонзиллярного абсцесса, у каждого свои характерные особенности:
- Передне-верхний — очень распространен, встречается от 75 до 90 процентов случаев. При передне-верхней разновидности поражаются над миндальные ткани, в результате гной скапливается и распространяется на клетчатку.
- Задний — встречается у каждого 10-го. Задняя разновидность абсцесса имеет риск осложнение отеком гортани, а значит и затруднением дыхания у пациента.
- Нижний — встречается у 5 процентов больных. Развитие связано с поражением нижней области миндалины и латеральной стенки глотки.
- Правосторонний паратонзиллярный абсцесс — обнаруживается между стенкой глотки и боковой стороной небной миндалины. Считается самой редкой разновидностью абсцесса и одной из самых тяжелых.
Виды и локализация паратонзиллярного абсцесса
- Абсцедирующая — образовывается на 4 — 7 день инфильтрации. У пациента происходит искажение зева из-за большого флюктурирующего выпячивания.
- Отечная — специфична отеком около миндальных тканей, но признаки воспаления отсутствуют, как и клинические симптомы. Данную форму очень редко идентифицируют.
- Инфильтрационная — характеризуется проявлением болевых ощущений, гиперимией и локальным повышением температуры.
Признаки паратонзиллярного абсцесса схожи с ходом ангины. В начале ощущается ужасная боль в горле. Когда пациент открывает рот, можно увидеть подобие язвочек в опухшем горле. Симптомы перитонзиллярного абсцесса происходят по такой хронологии:
- повышение температуры до 38 градусов;
- наблюдаются сложности с глотанием;
- в горле ощущается боль, зачастую односторонняя (бывают случаи и двухстороннего течения);
- во время глотания боль отдается в затылочную область, зубы или ухо;
- когда пациент пытается открыть рот, боль может внезапно усиливаться;
- ощущение мышечной слабости и боли;
- быстрое ухудшение состояние больного при несвоевременной терапии, появляется головная боль;
- пациент испытывает тошноту, у него кружится голова, может проявиться диарея;
- увеличение лимфоузлов на затылке или под нижней челюстью.
Как выглядит паратонзиллярный абсцесс
Учитывая, что клиническая картина заболевания выражена ярко, то определить врачу предварительный диагноз не сложно. Чтобы подтвердить предположение ЛОР-врачу может хватить анамнеза и результатов визуального исследования слизистой горла (процедура называется фаронгоскопия). Полноценное диагностирование выглядит следующим образом:
- Сбор сведений об истории болезни и прошлых заболеваний (анамнез) и жалоб. В основном образование абсцесса происходит на 3 или 5 сутки после выздоровления ангиной. Также доктор исследует ротоглотку на наличие травм и инфекций.
- Общий осмотр — некоторые больные обращаются ко врачу из-за болевых ощущений в области шеи, в частности с затруднением поворота головы в какую-либо сторону. Врач определяет причины затрудения подвижности шеи, увеличение лимфаузлов, а также присутствует ли запах изо рта и общую температуру тела.
- Исследование слизистой горла — эта методика является самой информативной. Врач определяет наличие выпячивание клетчатки в области миндалин. Обычно на их поверхности присутствует желтоватая область, зона возможного гнойного прорыва. В результате происходит смещение язычка, оттесняется небная миндалина.
- Лабораторные тесты — у пациента берут общий анализ крови, где определяют изменения, связанные с воспалительным процессом — увеличение скорости оседания эритроцитов (СОЭ), уровень нейтрофильного лейкоцитоза. Чтобы выявить возбудителя и узнать чувствительность к антибиотикам проводится бактериальный посев.
- Аппаратная диагностика — для исключения неподходящих по симптомам болезни и сведения диагноза к одному заболеванию специалист проводит компьютерную томографию шеи, УЗИ, рентгенографию шеи и мягких тканей.
Диагностика помогает выявить возможное онкологическое заболевание (характерно незначительное изменение или же нормальная температура тела, отсутствие боли, постепенное развитие симптомов), дифтерию (находят налет сероватого цвета на слизистой, а из данных бактериологического посева — наличие палочек Леффлера), аневризмы (прощупыванием или визуально определяют пульс). При скарлатине находят высыпания на коже, а в сборе сведений об истории болезни наличествует контакт с больным.
Лечение в домашних условиях паратонзиллярного абсцесса или его самопроизвольное вскрытие строго противопоказано. Бесполезно использовать и препараты для лечения ангины. Иногда может казаться, что произошло созревание нарыва и оттек гноя. Однако основная часть болезнетворного гноя остается глубоко в тканях. Через какой-то период болезнетворная микрофлора приведет к появлению гнойных масс. Происходит аккумуляция гнойного содержимого до достижения критической массы.
Исходя из симптоматики, лечение разделяется на несколько методов:
- Комплексное лечение, куда входит сочетание различных лечебных методик. На 4-5 день после образования нарыва врач проводит вскрытие паратонзиллярного абсцесса.
- Консервативное лечение — с использованием лечебных средств общего и локального действия, а также физиотерапии. Подобный метод хорош при раннем обнаружении паратонзиллярного абсцесса миндалин.
- Оперативное вмешательство, во время которого поврежденные ткани удаляют. Применяется в экстренных случаях.
Вид после вскрытия паратонзиллярного абсцесса в Москве
Широко распространены методы народного лечения паратонзиллярного абсцесса. Необходимо прополоскать миндалины отваром эвкалипта и ромашки, а также провести процедуру паровых ингаляций.
Больному необходимо придерживаться диеты: желательно потребление жидкой и теплой пищи.
При отсутствии лечебной терапии течение паратонзиллярного абсцесса приводит к серьезным неприятностям и последствиям: пациенту становится трудно дышать, происходит заражение соседних органов, а также пневмония. При обнаружении признаков абсцесса, необходимо экстренно вызвать врача.
Обычно паратонзиллярный абсцесс удается успешно вылечить, но при ослабленном иммунитете и высокой способности болезнетворной флоры заражать организм, есть риск возникновения тяжелых осложнений, например, флегмона парафарингеального пространства.
В этой ситуации происходит:
- нарушение нормальной деятельности организма;
- повышенное слюноотделение;
- трудности с открыванием рта;
- повышенная температура;
- трудности с дыханием и глотанием.
Еще опаснее перетекание болезни в гнойный медиастинит, что характеризуется такими последствиями:
- тромбоз с воспалительным процессом стенки вен;
- кровотечение сосудов в шейной области;
- процессы гниения;
- шоковое состояние;
- гибель тканей.
Чем раньше начать терапию паратонзиллярного абсцесса, тем лучше прогноз по выздоровлению. Если лечение началось поздно, велик риск получить серьезные осложнения паратонзиллярного абсцесса.
Самая главная профилактика — это вовремя вызвать доктора при проявлении признаков заболевания, терапия инфекционного очагов (в хронической стадии), промывание рта и носа, укрепление иммунитета, правильное питание, активные физические нагрузки. Чем раньше будет проведена диагностика и лечение, тем велик шанс на быстрое и полноценное выздоровление.
источник
Ангина – привычное для многих с детства заболевание. При ненадлежащем лечении на фоне воспалительного процесса развиваются различные сопутствующие патологии. Паратонзиллярный абсцесс, фото помогут лучше разобраться, как проявляется болезнь.
Паратонзиллярный абсцесс (флегмонозная ангина, паратонзиллит) – заболевание при котором воспалительный процесс локализуется в клетках тканей вокруг миндалин. Развивается болезнь на фоне хронической ангины и тонзиллита, может быть односторонней или двусторонней.
Как выглядит паратонзиллярный абсцесс? Внешние проявления заболевания зависят от формы флегмонозной ангины:
- Начальная стадия – воспалительный процесс затрагивает верхние отсеки миндалин и небно-язычную дужку. Наиболее распространенный подвид заболевания, поскольку миндалины в верхней части плохо дренируются. Воспаленное небо выдвигается вперед, через 5 дней на дужке появляется желтоватый налет. Такой абсцесс часто вскрывается без оперативного вмешательства.
- При задней форме очаг воспаления находится между миндалиной и небно-глоточной дужкой. Главная особенность – патология не препятствует нормальному открыванию рта. По мере развития заболевания абсцесс распространяется на гортань, сужается просвет, дыхание затруднено.
- При нижней форме очаги воспаления перемещаются в нижние отсеки миндалин. Патология развивается на фоне стоматологических проблем, может возникнуть при прорезывании зубов.
- Наружная форма флегмонозной ангины встречается редко. Для нее характерно наличие воспалительного процесса с внешней стороны миндалин.
Правосторонний паратонзиллярный абсцесс встречается чаще, все признаки воспаления проявляются с правой стороны. Код по МКБ 10 – J 36 – перитонзиллярный абсцесс.
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Важно! Часто флегмонозная ангина возникает после удаления миндалин, если после операции оставляют кусочки лимфоидной ткани.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Во время ангины на миндалинах образуются рубцы, которые препятствуют оттоку гноя. При этом патогенные микроорганизмы скапливаются в околоминдальных тканях, образуются очаги воспаления, капилляры переполняются кровью, что проявляется в виде сильной отечности слизистой.
Важно! Флегмонозная ангина в равной степени диагностируется у детей и взрослых.
Основные признаки заболевания начинают проявляться за 2–8 дней до образования абсцесса. При этом отмечается постепенное ухудшение самочувствия человека.
Как проявляется острый паратонзиллярный абсцесс:
- появляется болевой синдром, который локализуется с одной стороны горла;
- во время глотания и разговора возникает дискомфорт;
- повышение температуры, постоянная головная боль, озноб;
- ухудшение качества сна;
- начинает болеть ухо со стороны воспаления, увеличиваются лимфоузлы.
Скопления гноя приводит к появлению гнилостного запаха изо рта, возникает отечность языка, спазм жевательных мышц. Боль при абсцессе более резкая и мучительная, нежели при обычной ангине, она не утихает в спокойном состоянии. Болевой синдром усиливается при каждом незначительном движении, отдается в челюсти или ухе.
Все проявления заболевания чаще затрагивают правую сторону, при левостороннем паратонзиллярном абсцессе признаки проявляются с левой стороны.
Паратонзиллярный абсцесс у грудничка и детей до 2 лет связан с накоплением гноя в околомндальных тканях. У детей старшего возраста болезнь развивается на фоне хронической или недолеченной ангины.
Основные симптомы – высокая температура на протяжении 6 и более дней, затрудненное глотание, учащенное дыхание. Больной ребенок начинает разговаривать «в нос», грудничкам сложно сосать грудь. Дети начинают запрокидывать головы, наклоняют ее в ту сторону, где находится очаг воспаления. При пальпации можно обнаружить опухоль по бокам глотки, увеличенные лимфоузлы.
Больной ребенок нуждается в срочной госпитализации, глее будет проведено антибактериальное медикаментозное лечение, при необходимости врач произведет вскрытие абсцесса.
Важно! Для лечения флегмонозной ангины у детей используют Цефотаксим, Амоксициллин, Ампициллин.
Паратонзиллярный абсцесс нуждается в длительном медикаментозном лечении, основу которого составляют антибиотики. К консервативному лечению прибегают только на начальной стадии заболевания.
Можно ли лечить паратонзиллярный абсцесс бисептолом? Бисептол – противомикробный препарат, который не относится к группе антибиотиков. Это лекарственное средство используют уже несколько десятков лет, поэтому многие бактерии не реагируют на него. Бисептол менее токсичен, но и менее эффективен в лечении абсцессов. Принимать решение о целесообразности использования препарата в лечении флегмонозной ангины может только врач.
Читайте! В нашей статье вы можете узнать о причинах и симптомах заглоточного абсцесса: эффективные методы лечения.
Без квалифицированной медицинской помощи возможны следующие осложнения:
- Флегмона шеи – заболевание характеризуется быстрым распространением некроза, поражением нервных пучков и сосудов в шее. Гной начинает спускаться в пространство за грудиной, что может привести к нарушению в работе легких и сердца.
- Ангина Людвига – характеризуется широким распространением гнойных выделений. Заболевание развивается на фоне проникновения анаэробных микробов, которые отличаются повышенной агрессивностью. При патологии происходит увеличение шеи в размерах на фоне скопления газа в отмерших тканях.
- Сепсис – с кровотоком патогенные микробы разносятся по всему организму.
- Инфекционно-токсический шок – сильная интоксикация на фоне отравления организма продуктами распада мертвых тканей. Без своевременной медицинской помощи, возможно, наступление коматозного состояния.
Важно! Смертность от ангины Людвига составляет более 10%, даже при условии использования самых современных и сильных антибиотиков.
Для эффективного лечения используют антибактериальные средства на основе амоксициллина, макролиды, цефалоспорины последних поколений – Цефазолин, Цефураксим, Амиксацин.
Дополнительно назначают обезболивающие средства, иммуномодуляторы, витаминные комплексы. Обязательно необходимо полоскать горло растворами, которые содержат антисептические и антибактериальные вещества – фурацилин, мирамистин.
Биопарокс – наиболее эффективный препарат для лечения флегмонозной ангины. С его помощью удается приостановить активный рост патогенных микроорганизмов, уменьшить очаги воспалений. Лекарство имеет ярко выраженное антибактериальное и противовоспалительное действие.
Важно! Любой виды прогревания при флегмонозной ангине запрещены.
При отсутствии положительных результатов после использования консервативных методов врач назначает хирургическое лечение.
- отсасывание гноя – для этого проводят пункцию абсцесса, дренирование занимает 2–5 дней;
- вскрытие паратонзиллярного абсцесса – для этого в нем делают небольшой надрез.
Техника вскрытия не всегда дает положительные результаты, поскольку может не произойти отток гноя. Часто возникают осложнения в виде склеивания отверстия, что требует повторного вмешательства для расширения раны.
Радикальное лечение проводят путем двусторонней тонзиллэктомии. Такое вмешательство позволяет удалить очаги воспаления, которые стали причиной развития патологии.
Важно! Узнайте о симптомах и лечении абсцесса бартолиновой железы в нашей статье.
Лечение после вскрытия основано на консервативной терапии, которую используют для лечения заболевания на ранней стадии. Дополнительно врач может назначить Интраконазол для профилактики грибковых осложнений. В качестве обезболивающего средства используют парацетамол внутривенно.
Время госпитализации – 3–14 дней, в зависимости от степени тяжести заболевания, наличия осложнений после операции.
Паратонзиллярный абсцесс – сложное заболевание, которое может стать причиной многих серьезных патологий. Поэтому лечение в домашних условиях неприемлемо, необходима госпитализация. Методы нетрадиционной медицины можно использовать только как поддерживающее и профилактическое средство, когда миндалины уже без гноя.
источник