Когда мы заболеваем ангиной, но всегда есть вероятность осложнений. Даже если это банальный тонзиллит, который беспокоит нас после переохлаждения или чрезмерного поедания мороженного. Одной из самых распространенных сопутствующих патологий является паратонзиллярный абсцесс. Симптомы паратонзиллярного абсцесса – это отек шеи, высокая температура и чувство инородного тела. Все они встречаются и при обычной ангине, поэтому распознать сразу дополнительное заболевание сложно. Пациенты до последнего пытаются лечиться дома, но после подъема температуры до 40 градусов все-таки обращаются за помощью к врачу.
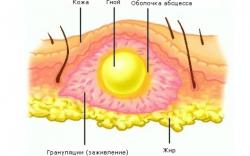
Абсцессом в медицине называют воспаление мягких тканей, сопровождающееся образованием гноя. По сути это скопление гнойного детрита под кожей, слизистыми или внутри фасциальных футляров. Если процесс распространяется на большие участки, то его уже классифицируют как флегмону. Провоцирует появление данной патологии размножение бактерий или грибов.
Несмотря на то, что симптомы паратонзиллярного абсцесса довольно легко переносятся человеком, это заболевание, которое может закончиться летальным исходом. Инфицированная жидкость расплавляет ткани, с которыми соприкасается, и может попасть в головной мозг, затечь на шею и даже в грудную полость. Это вызовет распространение инфекции по всему организму, шок и быструю смерть.
Чтобы полностью осознать всю серьезность данной патологии, можно воспользоваться примерами из истории. Начать лучше с глубокой древности. В двенадцатом веке до нашей эры от этой патологии погиб шах Хорезма, Ала ад-Дин Текеш. Упрекнуть этого человека в невежестве и пренебрежении симптомами сложно, так как именно в период его правления государство достигло наибольшего культурного и политического расцвета.
Есть версия, что именно от паратонзиллярного абсцесса умер знаменитый вождь индейцев-семинолов – Оцеола. Это случилось в 1838 году, когда испанцы завоевывали Южную Америку. Опять же медицина у этих народов была на высоком уровне, о многих лекарствах европейцы даже не слышали. Поэтому говорить о халатности не приходится.
Писатель и философ из Франции, Мишель Монтень, римский папа Адриан четвертый и шотландский профессор религиоведения Йен Макларен и некоторые другие знаменитости скончались от простой, на первый взгляд, болезни.
Так как симптомы паратонзиллярного абсцесса всегда типичны, то классифицируется он среди оториноларингологов исключительно по расположению. Различают четыре формы заболевания.
- Верхняя. Является самой распространенной формой гнойного процесса. Это связано с анатомическими особенностями миндалин. Верхняя поверхность органа испытывает сильную бактериальную нагрузку, так как первой принимает на себя удар при контаминации воспалительного агента. Забоелвание начинается с появления нежного желтоватого налета на небных дужках.
- Задняя форма, когда очаг располагается между небной дужкой и миндалиной. Это наиболее простой для диагностики вариант, так как место воспаления хорошо видно. Болезнь доставляет значительный дискомфорт пациенту, мешает говорить, глотать и открывать рот. В сложных случаях могут быть нарушения дыхания.
- Нижняя форма. Абсцесс захватывает только нижнюю часть миндалины. Причиной этого осложнения, как правило, являются заболевания зубов и десен.
- Наружная форма. Является крайне редким явлением. В некоторой литературе можно встретить название боковой паратонзиллярный абсцесс. Именно при этой локализации самая высокая вероятность распространения инфекции в соседние области.
Заболевание начинается остро, хронические случаи являются казуистическими и встречаются только у социально неблагополучных граждан, которые не обращаются за медицинской помощью сразу.
Симптомы паратонзиллярного абсцесса появляются, когда на миндалине в соседних тканях развивается гнойное воспаление, вызванное размножением и жизнедеятельностью бактерий. Чаще всего в качестве инфекционного агента выступают стафилококки и стрептококки, но это могут быть грибы, условно-патогенные бактерии, а иногда даже вирусы.
Паратонзиллярный абсцесс – это не самостоятельное заболевание. Как правило, это результат неправильного или кустарного лечения ангины. Пациенты считают, что воспаление в горле слишком простой и незатейливый диагноз, чтобы с такими пустяками беспокоить врача. Но на самом деле не стоит пренебрегать собственным здоровьем, и лучше обратиться за помощью в самом начале, чем потом исправлять последствия своих неумелых действий.
Вторая причина абсцессов данной локализации – хронический тонзиллит. В организме постоянно развивается вялотекущий инфекционный процесс, который отравляет человека, делает его иммунитет слабым. Все это приводит к осложнениям даже самой банальной простуды.
Иногда паратонзиллит появляется после удаления лимфоидной ткани с небных дужек. Это может быть результатом некачественной операции, когда часть миндалин все-таки осталась и они восстановились до прежнего размера. Либо же когда врач инструментами повредил нежную слизистую гортани.
На четвертом месте в рейтинге причин, вызывающих абсцесс, располагается кариес. Это тоже постоянный очаг инфекции, который обязательно нужно санировать, чтобы не ослаблять защитные силы организма и не провоцировать бактерии «в наступление».
Как же развивается паратонзиллярный абсцесс? Симптомы появляются не сразу, а только спустя три-четыре дня после инвазии возбудителя в миндалины. Наиболее ярко клиника начинает проявляться с пятого дня болезни.
Самым первым симптомом является боль. Сначала она вызывает легкий дискомфорт, но в процессе нарастании отека и накапливания гноя, терпеть ее становится все сложнее. Болевые ощущения локализуются с той же стороны, что и абсцесс, но могут распространяться на ухо, верхнюю челюсть, шею, гайморовы пазухи.
Типичный симптом паратонзиллярного абсцесса – отек гортани и наличие выбухания слизистой на стороне поражения. Ткани в этом месте красные, сильно натянуты, горячие. Из-за этого «комка» нарушается глотание, дыхание, а со временем развивается поражение жевательной мускулатуры – тризм. Больному становится трудно открывать рот.
Из-за циркулирования инфекции в организме у человека увеличиваются подчелюстные, затылочные и шейные лимфоузлы. Иногда это даже заметно невооруженным глазом. Пациент с трудом поворачивает голову, сгибает шею, плохо спит. Гнойные процессы порождают неприятный запах изо рта, а распространение воспаления на клетчатку шеи может стать причиной осиплости голоса. Из общих симптомов особенно выделяются резкое повышение температуры, слабость, нарушение сна.
Не только у взрослых может наблюдаться в качестве осложнения паратонзиллярный абсцесс. Симптомы у детей часто не соответствует тяжести интоксикации, так как их иммунная система несовершенна и не всегда адекватно реагирует на инфекцию.
Боль в горле не удается снять никакими полосканиями и компрессами, ребенок не в состоянии даже проглотить слюну, не то что принимать лекарства или есть. У детей грудного возраста отек горла вызывает проблемы с дыханием вплоть до его остановки. Вторым настораживающим для родителей признаком должно стать изменение голоса. Он становится хриплым и булькающим, как будто их чадо держит во рту горячую картошку.
У некоторых детей наблюдаются спазмы мышц лица и шеи, тризм, иррадиация боли в ухо или затылок. При объективном осмотре покраснение наблюдается не только на стороне поражения, а по всему зеву.
Как же поставить диагноз «паратонзиллярный абсцесс»? Симптомы его достаточно яркие, чтобы это можно было сделать исходя из одной клинической картины. Врач собирает анамнез, затем просит пациента широко открыть рот и осматривает слизистую ротоглотки и гортани. Шпателем обязательно дотрагивается до места отека, снимает пленки с миндалин.
Затем направляет пациента на лабораторную диагностику:
— клинический анализ крови;
— клинический анализ мочи;
— бактериальное исследование отделяемого из зева;
— посев мокроты на дифтерийную палочку.
При необходимости больной должен сделать рентгенографию или томографию шеи, чтобы визуализировать область патологического процесса.
Если вам поставили диагноз «паратонзиллярный абсцесс», лечение в домашних условиях категорически противопоказано. Если уж пациенту так не хочется ложиться в больницу, то он обязан находиться на дневном стационаре под присмотром персонала. Лечение абсцесса может быть консервативным, хирургическим или комплексным.
Можно ли таблетками избавиться от паратонзиллярного абсцесса. Лечение антибиотиками эффективно только в начале болезни, когда бактерии еще не успели достигнуть критической массы и распространиться по всему организму. Но даже в запущенных случаях врачи обязательно назначают антибактериальные средства для профилактики сепсиса и уменьшения явлений интоксикации.
Местно прописывают полоскания с антисептиками («Хлорофиллипт», «Фурацилин», теплые гипертонические растворы) и мази, снимающие боль и воспаление.
Возможно ли лечение паратонзиллярного абсцесса без операции? Традиционная медицина отвечает категорическим отказом. Терапия в домашних условиях, исключительно кустарными методами может стать опасной для жизни и здоровья. Но другой стороны, бабушкины рецепты будут как раз кстати как вспомогательное средство против отека и боли в горле.
Что требуется, чтобы успокоить паратонзиллярный абсцесс? Лечение народными средствами предполагает использование меда и продуктов пчеловодства. В первую очередь это относится к прополису, в котором объединяются свойства антисептика и стимулятора иммунитета. Для полосканий хорошо подходит настойка их еловых шишек с добавлением хвойных эфирных масел.
Нельзя диагностировать паратонзиллярный абсцесс по фото. Симптомы, конечно, очень колоритные, но врачи любят «смотреть руками», поэтому при признаках этого недуга рекомендуется бежать за консультацией к хирургу.
Врач осматривает пациента, выносит вердикт и направляет для вскрытия абсцесса. Весь процесс происходит в поликлинике и занимает от силы 20 минут. Обезболив воспаленную область, хирург делает несколько надрезов и собирает в лоток появившийся гной. Затем вставляет дренаж (трубочку или резиновую полоску), чтобы улучшить отток жидкости. Иногда вместе со вскрытием абсцесса удаляются и гланды.
Чем же может закончиться паратонзиллярный абсцесс? Симптомы и лечение его не вызывают у обывателей дополнительных вопросов, так как все логично и понятно. Но если уклониться от терапии, то патологический процесс может расшириться и привести к серьезным последствиям:
- Флегмона шеи. Гной расплавляет жировую клетчатку и затекает под кожу шеи, воспаление нарастает, может даже появится язва и некроз.
- Медиастинит. Если при флегмоне шеи пациент не обращается в больницу и ждет, то гной продвигается дальше и попадает в грудную клетку, вовлекая в воспалительный процесс органы средостенья, плевру, легкие и сердце.
- Сепсис. Инфицирование всего организма из-за распространения бактерий с током крови.
Важно помнить об этих опасностях и вовремя лечить гнойные воспалительные процессы, где бы они ни были.
Лучше предупредить, чем лечить. Расхожая истина всегда верна. Поэтому врачи рекомендуют своим пациентам поддерживать иммунитет на высоком уровне, закаливаться и вовремя обращаться за помощью.
Важную роль играет также устранение хронических очагов инфекции, таких как воспаленные миндалины или аденоиды и кариозные зубы. Необходимо регулярно посещать стоматолога и терапевта, чтобы контролировать данный процесс.
источник
Воспалительный процесс, возникающий в тканях вокруг миндалин, получил название паратонзиллярного абсцесса. Чаще всего он является осложнением после стрептококкового фарингита или ангины и имеет второе название – флегмонозная ангина.
Причинами паратонзиллярного абсцесса могут стать некоторые стоматологические заболевания (кариес, травмы и воспаления ротовой полости и глотки). Наиболее предрасположены к заболеванию курильщики и те, чей иммунитет ослаблен, обмен веществ нарушен.
Многие очень неохотно обращаются в больницу, особенно если кажется, что с проблемой можно запросто справиться и в домашних условиях. К сожалению, данное заболевание не позволяет подобной халатности.
В случае подозрения паратонзиллярного абсцесса горла нельзя затягивать с лечением, так как гнойные массы могут проникнуть в шейные ткани, провоцируя их воспаление (флегмона), а после поражая и ткани грудной полости (медиастинит). Заражение может распространиться и на кровь (сепсис), а также вызвать удушье (острый стеноз гортани).
При этом нельзя исключить риск потерять больного, в связи с чем своевременное лечение не только обязательно, но и жизненно необходимо.
Задний. В этом случае болезнь локализуется в месте, где небно-глоточная дужка переходит в миндалины.
Передний. Паратонзиллярный абсцесс этого вида встречается наиболее часто. Располагается он, как следует из названия, спереди миндалины, в верхней ее части, и чаще всего вскрывается самостоятельно.
Нижний. Его причинами становятся по большей части проблемы с деснами или зубами, место локализации – нижний полюс миндалины.
Боковой. Распложен снаружи миндалины и проявляет себя мышечной болью и невозможностью полностью открыть рот на ранних стадиях.
В среднем паратонзиллярному абсцессу требуется не менее трех суток для проявления первых симптомов. Инкубационный период может затянуться и на пять дней. В отдельный случаях, когда иммунитет больного сильно ослаблен, болезнь может вступить в силу в рекордные сроки – один день.
Проявляется заболевание, в первую очередь, болью в горле при том, что неприятные ощущения затрагивают только одну сторону (могут охватить также зубы и ухо). Может болеть и все горло целиком, но с одной стороны боль все равно будет чувствоваться значительно сильнее.
Тризм мышц не дает нормально жевать и открывать рот. Также наблюдаются осложнения при проглатывании и ощущение застрявшего в горле кома. Лимфоузлы под челюстью увеличиваются с одной или обеих сторон. Воспаление сопровождается повышением температуры, которое может дойти до 40°С. Ощущения сходны со свойственными таким болезням, как ОРЗ, ОРВИ, грипп: слабость, гнусавость, головные боли и пр.
Иногда абсцесс может прорваться самостоятельно, тогда все перечисленные выше симптомы быстро проходят, и лечения не требуют. В неопасной форме бывает достаточно антибактериального и противоотечного воздействия в сопровождении жаропонижающих лекарств и средств обезболивания. Однако так происходит далеко не всегда и зачастую требуется врачебное вмешательство.
После осмотра горла больного производится вскрытие вскрытие паратонзиллярного абсцесса. Местное обезболивание обеспечивает отсутствие неприятных впечатлений. Чтобы полностью очистить абсцесс, его промывают сразу после удаления гноя и регулярно в течение нескольких последующих дней. Паратонзиллярный абсцесс после вскрытия требует ухода и наблюдения врача.
В случаях, когда простое вскрытие неэффективно или расположение и состояние гнойника несет угрозу здоровью и жизни пациента, врач удаляет его вместе с миндалиной (абсцесстонзиллэктомия).
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Может ли паратонзиллярный абсцесс возникнуть повторно?
Паратонзиллярный абсцесс и другие гнойные воспалительные процессы в области глотки (парафарингеальный абсцесс, флегмонозная ангина, заглоточный абсцесс) являются острыми процессами и могут встречаться несколько раз в течение жизни. Согласно статистике, у людей с паратонзиллярным абсцессом вероятность повторения заболевания составляет от 5 до 15%. Вероятность повышается при наличии различных предрасполагающих факторов.
Факторами, которые повышают риск паратонзиллярного абсцесса, являются:
1. курение;
2. алкоголизм;
3. ослабленный общий иммунитет;
4. отсутствие квалифицированной медицинской помощи;
5. индивидуальные анатомические особенности;
6. медицинские манипуляции.
У курящих пациентов риск образования паратонзиллярного абсцесса возрастает из-за морфологических (структурных) изменений слизистой оболочки и лимфатической ткани миндалин. При регулярном воздействии сигаретного дыма происходит постепенное уплощение и дегенерация эпителия. Из-за этого снижается локальный иммунитет, и создаются более благоприятные условия для развития патогенной микрофлоры. Острые и хронические воспалительные процессы приобретают тенденцию к распространению.
Алкоголизм также снижает локальный иммунитет посредством химического воздействия на эпителий. Кроме того, регулярное употребление спиртного отражается на работе печени и других внутренних органов, ослабляя и общий иммунитет. В результате этого любой воспалительный процесс в горле становится потенциально опаснее.
Паратонзиллярный абсцесс является в большинстве случаев следствием ангины (острого тонзиллита). Однако далеко не у всех пациентов с ангиной наблюдается образование гнойной полости. Это объясняется тем, что нормальный здоровый организм способен эффективно бороться с распространением инфекции. Проникновение патогенных бактерий в клетчатку и гнойное расплавление тканей наблюдается почти всегда у пациентов со сниженным общим иммунитетом. В этих же случаях повышен и риск повторного образования абсцесса.
Возможными причинами ослабления общего иммунитета являются:
- прием кортикостероидных препаратов;
- хронические инфекции;
- длительный курс антибиотикотерапии в прошлом;
- недостаточность витаминов в рационе;
- химиотерапия;
- радиотерапия;
- СПИД.
Если организм не борется с инфекцией, то ни антибиотикотерапия, ни хирургическое опорожнение полости с гноем не уничтожит патогенные микробы полностью. В результате произойдет повторное образование абсцесса в первые недели после операции. Для достижения стабильного результата лечения и профилактики раннего рецидива (повторного образования гноя) рекомендуется назначить препараты для укрепления иммунитета.
По статистике паратонзиллярные абсцессы регистрируют чаще в областях с дефицитом медицинского персонала. Если обычную ангину длительное время не лечить, а потом заняться самолечением, риск возникновения абсцесса сильно возрастает. Примерно та же картина наблюдается с повторными образованиями абсцессов. Если после удаления гноя пациент не приходит на контрольное обследование к врачу, гной может образоваться снова в течение нескольких дней. Лечением затянувшихся ангин и хронических тонзиллитов должен заниматься квалифицированный специалист, который может заметить первые признаки повторного абсцесса. Под его наблюдением проводится полноценное лечение, которое сводит к минимуму риск ранних рецидивов.
Некоторые люди предрасположены к частым ангинам из-за особенностей строения лимфатической ткани миндалин. Гланды чаще и сильнее воспаляются, что повышает и риск образования паратонзиллярных абсцессов. Кроме того, у некоторых пациентов отмечают наличие дополнительных небольших островков лимфатической ткани неподалеку от небных миндалин. После удаления гланд эти островки могут замуровываться рубцами. Таким образом, они оказываются как бы в стенке глотки. Однако из-за высокой иммунной активности лимфоцитов эти островки быстро воспаляются. В толще стенки без доступа кислорода это приводит к быстрому образованию абсцессов. То есть, индивидуальные особенности в строении глоточного лимфатического кольца могут привести к паратонзиллярному абсцессу даже после удаления гланд.
В редких случаях к образованию паратонзиллярного абсцесса приводят ошибки, допущенные врачами во время различных манипуляций в глотке. Если инструменты плохо стерилизованы, то в ходе процедур или операций в клетчатку вокруг миндалин может быть занесена инфекция. При микротравме стенок вокруг гланды образуется паратонзиллярный абсцесс, а при травме задней стенки глотки – заглоточный абсцесс.
Вышеперечисленные факторы наглядно демонстрируют, что причин образования паратонзиллярного абсцесса достаточно много. Даже если абсцесс был успешно излечен, и после этого не наблюдалось ранних рецидивов, это не исключает повторного образования гноя через несколько месяцев или лет. Попросту это будут два различных, не связанных между собой эпизода. При наличии вышеуказанных факторов вероятность их появления возрастает, но даже полностью здоровые люди, ответственно относящиеся к своему здоровью, не застрахованы от повторного образования абсцесса.
источник
Паратонзиллярный абсцесс – диагноз не очень приятный.
Обратимся к Гуглу: Паратонзиллярный абсцесс – это полость, заполненная гноем, расположенная в тканях, окружающих небную миндалину.
В марте месяце я ощутила, что одна гланда (левая) у меня больше другой. Сначала не придавала этому никакого значения – боли же не было. Брызгала мирамистином, когда было не лень. И жила себе спокойно.
То ли из-за созревания абсцесса, то ли поедание холодного мороженого в непостоянную «весеннюю» мартовскую погоду гланда заболела.
С каждым днём глотать было всё больнее и больнее. Горло разболелось так, что начала пить антибиотики без рекомендации врача. Принимала Амоксиклав 500+125 с 14 или 15 марта.
16.03 – запомню надолго. Терпеть не было сил, я плакала. Не могла не то, что есть, я не могла даже сделать глоток воды. Рот не открывался, максимум на 2 пальца. И от этого похудела еще на пару кг (при своих 39-40 кг…). Записалась в этот же день к терапевту после работы.
До этого начиталась в интернете статей и говорила себе: «Эля, это абсцесс».
Но терапевт решила иначе. При односторонней боли в гландах, она мне дала заключение: ангина. И прописала антибиотики, лизобакт и полоскание.
Антибиотики я уже принимала, а вот остальное докупила и начала «полноценное» лечение, только впустую лечилась. Ведь была вовсе не ангина.
2 суток полоскала, 3-4 день антибиотиков. Мне не легче. Одно было странным — температуры нет.
В пятницу 17 марта я звоню в больницу со слезами и прошу приехать, они дали отказ (ведь я без температуры) и совет дали: «Деточка, полоскай чаще».
Знаете, что меня спасло от осложнений, которые между прочим не шутки?
Я додумалась за 2 недели до этого записаться к лору. 18 марта я и попала на прием. Лор, сквозь мою боль, открыла рот и дала вердикт: «Милая, да у тебя паратонзиллярный абсцесс. Его срочно вскрывать надо».
Первая моя мысль: «Я так и знала».
Она дала мне направление на госпитализацию в больницу. Сказала на выбор ехать либо в 50 больницу на Вучетича, либо в Пироговку. Я поехала в 50 (была ближе).
Вся в слезах и в панике. Было страшно.
Там меня еще раз осмотрели и оформили. Впервые в своей жизни в сознательном возрасте я оказалась в больнице. Разревелась еще сильнее, потому что рядом не было поддержки.
Через полтора часа, после оформления, замечательная врач лор-отделения Прасковья стала вскрывать мой абсцесс.
Процесс вскрытия:
1. вкололи обезболивающее (вроде Кетанов)
2. попшикали обезболивающим
3. сделали скальпелем надрез, в длину размером около 7-8 мм.
4. На этом моменте Прасковья сказала мне: «А теперь будет самое неприятное». Вскрытие абсцесса. В сделанный разрез она засунула непонятную штуку (похоже на бельевые цапки (а может они и есть) – гугл в помощь). И как раздвинула их внутри. У меня был такой шок. Начал выходить гной вместе с кровью. (К слову, гноя было не так много). Боль чувствовала.
5. Выполаскивание всего, что накопилось.
6. Уколы антибиотика 2 р/д и витамины.
После первого же раза боль утихла и я уже могла спокойно пить. Есть было больновато, потому что еда попадала в надрез и было очень неприятно.
В воскресенье 18 числа Прасковьи не было, но была другая девушка (интерн). И с утра она опять вскрыла мне абсцесс.. Да вскрывала прибором не по-размеру. Разорвала надрез так, что он стал вдвое больше. Честно говоря, было на столько больно, что слезы потекли рекой.
А перед этим сказала: «Ну сегодня будет не больно». Очешуеть.
Я пошла выполаскивать всё, вышел огромный сгусток крови. К вечеру боль стихла, и единственное о чем я молилась, чтобы завтра мне его НЕ вскрывали.
Наступил понедельник. Вскрывать больше не стали. Смотрел заведующий отделением и сказал, что паратонзиллярный абсцесс – показание к удалению гланд, а с моими и так рыхлыми гландами их надо было уже удалить давно.
Дали рекомендацию через месяц начать собирать документы на удаление. Я отложила этот вопрос до следующего раза, т.к. на носу свадьба, а летом удалять нельзя.
Но я решила: если я и решу удалять гланды, то точно в 50 больнице. Даже врачей уже выбрала. Но пока это в дальнем ящике.
Выписали меня на 4 день во вторник. Дали больничный до 22 марта. В рекомендациях было указано:
- Продолжение лечения амоксиклавом,
- Полоскание,
- Тонзилгон Н
- удаление гланд.
- Так же не переохлаждаться.
В такую непостоянную погоду мне было очень страшно заболеть опять, у меня уже пошла паранойя, потому что опять-таки свадьба и вдруг на самой свадьбе не дай Бог что…
В середине апреля, перед самой свадьбой, я пропила еще один курс антибиотиков (амоксиклав 800+125).
Рецидива не было, и, надеюсь, что уже не будет никогда.
p.S. самое интересное, когда я пришла в поликлинику, где меня лечили от «ангины», терапевт сказала: не может быть такого, ты ко мне приходила не в таком состоянии, это за эти дни так ухудшилось. Дааа, конечно..
Вывод: паратонзиллярный абсцесс не вылечишь одними антибиотиками и лекарствами, особенно если он начал созревать. Вскрытие паратонзиллярного абсцесса – обязательная операция при лечении.
После вскрытия необходимо соблюдать меры, чтобы не подцепить заразу опять.
Причина возникновения абсцесса: в основном, не долеченный тонзиллит, ангина и пр. В моем случае, скорее всего, не долеченный тонзиллит. Т.к. за пару месяцев до этого болели и опухли гланды, но я лечилась мирамистином и всё, вроде как, прошло. Самолечение – злая штука.
Так же было мною замечено, что перестали образоваться пробки в лакунах миндалин, хотя до этого в одном и том же месте они возникали.
Для наглядности ФОТО ДО И ПОСЛЕ
Операцию рекомендую, т.к. без неё никак.
источник
Паратонзиллярный абсцесс представляет собой воспаление клетчатки, приводящее к образованию гнойной полости в области глоточных миндалин. Наиболее частыми возбудителями такого состояния являются стафилококки, стрептококки и другие патогенные бактерии. Часто паратонзиллярный абсцесс является осложнением ангины или хронического тонзиллита и требует немедленного обращения к врачу.
Подавляющее большинство паратонзиллярных абсцессов вызывается одним видом стрептококков, среди которых доминирует Streptococcus pyogenes. В некоторых случаях установлена этиологическая роль Staphylococcus aureus, Staph. epidermidis, Neisseria, а также ассоциации различных видов стрептококка со Staph. epidermidis. Для объективизации этиологически значимой микробной флоры считаем необходимым взятие материала (гнойного содержимого абсцесса) путем пункции и изучение количественного содержания микробов во избежание помех со стороны заносной микробной флоры из полости рта и глотки [3, 5, 8, 9].
Паратонзиллит сопровождается общими и местными симптомами [14, 15, 17, 23]:
— сильная боль в горле при глотании;
— тонический спазм жевательных мышц;
— увеличение и болезненность регионарных лимфатических узлов, обильное слюноотделение;
— повышение температуры тела;
— общевоспалительные изменения со стороны крови;
Длительность лечения антибиотиками составляет в среднем 7-10 дней.
Лечение антибиотиками необходимо всем детям с перитонзиллярными абсцессами. Это связано с тем, что у детей нарывы в горле часто бывают связаны с бета-гемолитическим стрептококком из группы А, который в некоторых случаях может вызвать опасные осложнения на почки и сердце. Лечение антибиотиками в значительной степени снижает вероятность развития этих осложнений.
Паратонзиллярный абсцесс сопровождается нагноением рыхлой клетчатки и развитием нарыва в районе миндалины.
Как правило, ангина приводит к появлению рубцов на лимфоидной ткани, которые нарушают отток гнойного содержимого.
После этого инфекция попадает в ткани, расположенные возле миндалин. В результате происходит воспаление рыхлой клетчатки, после чего развивается существенный отек слизистой оболочки.
Симптомы появляются за 2-8 суток до того, как начал развиваться паратонзиллярный абсцесс.
Для этого процесса характерно нарушение общего состояния здоровья. С одной стороны горла возникают выраженные болевые ощущения, человек испытывает сильный дискомфорт при глотании. Эти симптомы считаются первыми проявлениями болезни.
Большое значение имеет и диета в постоперационный период. Больному рекомендована теплая, мягкая или даже полужидкая пища, обогащенная витаминами и микроэлементами. Для скорейшей детоксикации организма пациентам назначается частое и обильное питье. При благоприятном прогнозе срок продолжительности нетрудоспособности больного исчисляется в среднем десятью-четырнадцатью днями.
Существует расхожее мнение, что удаление паратонзиллярного гнойника должно проводиться исключительно под местной или общей анестезией. Но, как показывает практика, хорошее и результативное местное обезболивание при ПТА фактически невозможно. Еще более бесполезно поверхностное обезболивание (сбрызгивание или смазывание) места разреза.
Введение анестетиков инъекционно (паракапсулярно) также не приводит к требуемому результату, так как вызывает еще больший болевой синдром от компрессии нарыва под действием вводимой жидкости. Другими словами, вскрытие паратонзиллярного абсцесса осуществляется хирургом либо без обезболивания, либо под общим наркозом.
«В случае если у пациента наблюдается тризм (спазм) и добиться полного открытия рта не представляется возможны, проводится внутрикожная новокаиновая блокада в области угла нижней челюсти с той стороны, на которой диагностирован нарыв».
паратонзиллярный абсцесс невозможно лечить в домашних условиях. Следовательно, при первых же симптомах данного заболевания следует немедленно навестить врача.
Если же вашей жизни не угрожает опасность, врач сделает все, что в его силах, чтобы сделать процедуру как можно менее болезненной. При проведении манипуляций, под поверхность абсцесса введут местное обезболивающее (как на приеме у дантиста) или, при необходимости, будет поставлена капельница с обезболивающим в комбинации с седативным препаратом. Также может быть использован отсос для избежание проглатывания вами гноя и крови.
Для проведения лечения возможны следующие варианты:
- Игольная аспирация, при которой игла медленно вводится в абсцесс и производится откачивание гноя в шприц;
- Дренаж абсцесса, произведенный через небольшой абсцесс, сделанный скальпелем;
- Радикальная тонзилэктомия (удаление миндалин) может понадобиться, если дренажные процедуры не могут быть проведены, либо у вас в анамнезе имеется часто повторяющийся тонзиллит;
- Назначение антибиотиков, первая доза которых может быть введена внутривенно. Лучшим выбором препарата для лечения такого типа инфекций является пенициллин, но обязательно сообщите доктору, если вы страдаете аллергией, чтобы подобрать альтернативные варианты (к примеру, эритромицин либо клиндомицин);
- Если в целом вы здоровы и дренаж прошел успешно, вас могут отправить домой. Если ваше состояние вызывает опасения, вы не можете глотать, либо имеете сопутствующие медицинские проблемы (к примеру, диабет), вам потребуется госпитализация. Маленьким детям, у которых дренаж обычно проводится под общим наркозом, может потребоваться стационарное наблюдение в течение нескольких дней.
- рецидивирующие в течение ряда лет ангины, что свидетельствует о наличии у больного хронического тонзиллита: указание больного с паратонзиллитом на диагностированный у него ранее хронический тонзиллит;
- повторные пиратонзиллиты и анамнезе;
- неблагоприятная локализация абсцесса, например боковая, когда его не удается эффективно вскрыть и дренировать;
- отсутствие изменений состояния больного (тяжёлое или тяжесть нарастает) даже после вскрытия абсцесса и получения гноя;
- появление признаков осложнения паратонзиллита — сепсиса, парафарингита, флегмоны шеи, медиастинита.
Вопрос о том, несколько оправдано удаление при абсцесстонзиллэктомии второй миндалины, на противоположной абсцессу стороне, решается индивидуально. Однако проведённые в последние гады исследования свидетельствуют о значительных патологических изменениях в ткани интактной миндалины, аналогичных изменениям при выраженном (токсико-аллергическая форма II степени) хроническом воспалительном процессе. Это свидетельствует о целесообразности одномоментного удаления обеих миндалин. Начинать операцию следует с больной миндалины, так как это облегчает проведение вмешательства на другой стороне.
Флегмона может перейти в гнойный медиастинит или стать причиной других осложнений:
- кровотечения из крупных шейных сосудов;
- ангины Людвига;
- тромбофлебита;
- некроза тканей;
- тромбоза яремной (внутренней) вены;
- появления септических явлений;
- инфекционно-токсического шока.
1. Основной профилактической мерой является корректное лечение основной патологии.
2. Индивидуальная профилактика заключается в мерах по укреплению защитных сил организма и повышению сопротивляемости по отношению и воздействиям инфекционного характера. Прекрасно помогают:
Не знаете что делать при абсцессе?
Запишитесь на консультацию к врачу отоларингологу
Звоните прямо сейчас: +7 (499) 519-32-35
Понравилась статья? Подписывайтесь на обновления сайта по RSS, или следите за обновлениямиВ Контакте, Одноклассниках, Facebook, Twitter или Google Plus.
источник
Паратонзиллярный абсцесс – это воспалительное заболевание, при котором патологический процесс локализуется в околоминдалинной клетчатке. Чаще всего заболевание диагностируется у детей, а также у подростков и у лиц молодого возраста.
Паратонзиллярный абсцесс возникает на фоне воспалительного процесса в ротоглотке (часто является осложнением ангины, реже развивается на фоне стоматологических и прочих заболеваний).
К факторам риска развития паратонзиллярного абсцесса относятся:
Инфекционными агентами при паратонзиллярном абсцессе часто являются стафилококки, стрептококки группы А (также возможно участие непатогенных и/или условно-патогенных штаммов), несколько реже – гемофильная и кишечная палочки, дрожжеподобные грибы рода Candida и пр.
Заболевание может быть односторонним (чаще) или двусторонним.
В зависимости от локализации патологического процесса паратонзиллярный абсцесс подразделяют следующим образом:
- задний (поражается область между небно-глоточной дужкой и гландой, существует высокая вероятность перехода воспаления на гортань);
- передний (наиболее распространенная форма, воспалительный процесс локализуется между верхним полюсом гланды и небно-язычной дужкой, часто вскрывается самостоятельно);
- нижний (локализуется у нижнего полюса гланды);
- наружный (наиболее редкая форма, воспалительный процесс локализуется снаружи гланды, существует вероятность прорыва гноя в мягкие ткани шеи с последующим развитием серьезных осложнений).
Чаще всего паратонзиллярный абсцесс диагностируется у детей, а также у подростков и у лиц молодого возраста.
Симптомы паратонзиллярного абсцесса, как правило, появляются через 3–5 дней после перенесенного инфекционного заболевания, в первую очередь, ангины.
Обычно пациенты предъявляют жалобы на выраженную боль в горле, которая обычно локализуется с одной стороны и может иррадиировать в зубы или ухо. Одним из характерных признаков заболевания является тризм жевательных мышц, т. е. ограничение движений в височно-нижнечелюстном суставе – затруднение или невозможность широко открыть рот. Кроме того, больные могут ощущать наличие в горле инородного предмета, что приводит к затруднению глотания, принятия пищи. Лимфатические узлы под челюстью увеличиваются, по причине чего движения головой становятся болезненными. Указанные симптомы у больных паратонзиллярным абсцессом сопровождаются общей слабостью, головными болями, повышением температуры тела до фебрильных значений (39-40 ˚С). С прогрессированием патологического процесса дыхание затрудняется, возникает одышка, появляется неприятный запах изо рта, нередко меняется голос (становится гнусавым). Миндалины больного на стороне поражения гиперемированы, отечны.
В случае самостоятельного вскрытия абсцесса происходит спонтанное улучшение общего самочувствия, общие и местные симптомы обычно исчезают на протяжении 5-6 дней. Однако заболевание склонно к рецидивированию.
Диагностика паратонзиллярного абсцесса базируется на данных, полученных в результате проведения сбора жалоб и анамнеза, а также фарингоскопии и лабораторных исследований. При осмотре глотки наблюдаются гиперемия, выпячивание и инфильтрация над гландой или на других участках небных дужек. Задняя дужка миндалины смещена к средней линии, подвижность мягкого неба обычно ограничена. Проведение фарингоскопии (особенно у детей) может быть затруднено из-за тризма жевательных мышц.
Назначается бактериологический посев патологического отделяемого с определением чувствительности инфекционного агента к антибиотикам.
В общем анализе крови у пациентов с паратонзиллярным абсцессом отмечается лейкоцитоз (около 10–15×10 9 /л) со сдвигом лейкоцитарной формулы влево, значительное повышение показателя скорости оседания эритроцитов.
С целью подтверждения диагноза могут быть применены ультразвуковое исследование и магниторезонансная томография.
В зависимости от тяжести течения заболевания лечение проводится в амбулаторных условиях или же в условиях оториноларингологического стационара.
На начальных этапах лечение паратонзиллярного абсцесса обычно консервативное. Назначаются антибактериальные препараты группы цефалоспоринов или макролидов.
При прогрессировании патологического процесса консервативные методы оказываются недостаточными. В таком случае наиболее эффективным методом лечения является хирургическое вскрытие паратонзиллярного абсцесса. Оперативное вмешательство, как правило, проводится под местной анестезией (анестетик наносится путем смазывания или пульверизации), общий наркоз применяется у детей или у тревожных больных. Хирургическая операция может проводиться следующими методами:
- пункция паратонзиллярного абсцесса с изъятием гнойного инфильтрата;
- вскрытие абсцесса скальпелем с последующим дренированием;
- абсцесстонзиллэктомия – удаление вскрытие паратонзиллярного абсцесса путем удаления пораженной миндалины.
При вскрытии паратонзиллярного абсцесса разрез делается в участке наибольшего выбухания. Если такой ориентир отсутствует, разрез обычно производится в участке, где отмечается частое самопроизвольное вскрытие паратонзиллярного абсцесса – в месте пересечения линии, которая идет по нижнему краю мягкого неба со здоровой стороны через основание язычка, и вертикальной линии, которая идет вверх от нижнего конца передней дужки пораженной стороны. Далее через разрез вводятся щипцы Гартмана для лучшего дренирования полости абсцесса.
При паратонзиллярном абсцессе наружной локализации вскрытие его может быть затруднено, самопроизвольного вскрытия такого абсцесса обычно не происходит, поэтому в таком случае показана абсцесстонзиллэктомия. Кроме того, показаниями к проведению абсцесстонзиллэктомии могут быть рецидивы паратонзиллярного абсцесса в анамнезе, отсутствие улучшения состояния больного после вскрытия абсцесса и выведения гнойного содержимого, развитие осложнений.
Рецидивы паратонзиллярного абсцесса отмечаются примерно у 10–15% пациентов, 90% рецидивов возникает на протяжении года.
Помимо хирургического лечения паратонзиллярного абсцесса пациенту назначаются антибактериальные препараты, анальгетические, жаропонижающие и противоотечные средства.
Основное лечение дополняется полосканиями горла антисептическими растворами и отварами лекарственных трав. В некоторых случаях при паратонзиллярном абсцессе может применяться физиотерапия, в первую очередь, УВЧ-терапия.
После выписки из стационара пациентам с паратонзиллярным абсцессом показано диспансерное наблюдение.
При развитии паратонзиллярного абсцесса существует вероятность попадания гноя в более глубокие ткани шеи с последующим развитием заглоточного абсцесса, разлитого гнойного воспаления мягких тканей шеи (флегмона окологлоточного пространства), воспаления средостения (медиастинит), значительного уменьшения или полного закрытия просвета гортани (острый стеноз гортани), некроза близлежащих тканей, сепсиса. Все эти состояния несут угрозу жизни.
При своевременной диагностике и адекватном лечении прогноз благоприятный. Рецидивы отмечаются примерно у 10–15% пациентов, 90% рецидивов возникает на протяжении года.
С целью профилактики паратонзиллярного абсцесса рекомендуется:
- своевременное и адекватное лечение заболеваний, которые способны приводить к развитию паратонзиллярного абсцесса, отказ от самолечения;
- укрепление иммунитета;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
источник
При воспалении в околоминдалинной клетчатке (миндалинах) развивается паратонзиллярный абсцесс. Это опасная болезнь, которая имеет инфекционную или паразитирующую природу, сопровождается формированием гнойных масс, развивается на фоне снижения иммунитета, под воздействием других провоцирующих факторов. Лечение необходимо срочное: если произойдет патологическое вскрытие паратонзиллярного абсцесса, среди опасных осложнений врачи не исключают летальный исход из-за заражения крови.
Это патологический процесс инфекционного характера, в который вовлечены ткани миндалин с формированием гнойных масс, препятствующих дыхательной функции. Другие названия недуга – флегмонозная ангина, паратонзиллит, вызванные повышенной активностью болезнетворной инфекции. Патология носит односторонний или двусторонний характер, чревата опасным вскрытием болезненного гнойника. Такое осложнение ангины и хронического тонзиллита опасно, первым симптомом его будет хронические боли в горле и полости рта.
Абсцесс миндалин начинается с острого тонзиллита, который при отсутствии своевременной терапии становится хроническим, чреват потенциальными осложнениями. Воспаление сопровождается болью при глотании, формированием гноя на миндалинах. Это уже отдельное заболевание, которое называют тонзиллярный абсцесс. Согласно международной классификации болезней, диагнозу абсцесс паратонзиллярный соответствует код МКБ 10 — 38. Распространение недуга происходит от больного пациента к здоровому, поэтому важно своевременно позаботиться об элементарных мерах профилактики.
Если развивается абсцесс после ангины, в патологический процесс вовлечены лимфатические узлы, заполненные гноем. Поражены дыхательные пути, система лимфотока, но главный признак паратонзиллярного абсцесса – сильная боль в горле, которая при глотании усиливается. Больной испытывает слабость и сильное недомогание, однако клиническая картина может включать и другие, не менее опасные симптомы. При абсцессе паратонзиллярном не исключены следующие аномалии:
- односторонний болевой синдром горла;
- присутствие так называемого кома в горле;
- неприятный запах из полости рта;
- нарушенный режим температуры;
- болезненность шеи, сложности при повороте головы;
- сильная гнусавость голоса;
- увеличение подчелюстных лимфоузлов;
- нарушенный процесс глотания;
- участившиеся приступы одышки, мигрени;
- гнойные выделения, ощутимые при глотании.
Прежде чем лечить гнойный тонзиллит, важно определить основную причину воспаления, своевременно ее устранить медикаментозными или альтернативными методами. Паратонзиллярный абсцесс имеет инфекционную природу, вызван повышенной активностью стафилококков, стрептококков, пневмококков, грибов рода Кандида, других патогенных микроорганизмов на фоне дисфункции иммунной системы. Болезнь встречается не часто, но при ее развитии врачи не исключают воздействие следующих провоцирующих факторов:
- длительное переохлаждение организма;
- хроническое воспаление небных миндалин;
- некачественно проведенная операция по удалению миндалин;
- кариес или другие заболевания зубов тяжелой формы;
- сахарный диабет одной из разновидностей;
- анатомические особенности глотки;
- неправильное питание;
- иммунодефицитные заболевания;
- вредные привычки;
- неблагоприятные климатические условия;
- хронические болезни ЛОР-практики.
Основной причиной характерного недуга в детском возрасте становится не вылеченная вовремя ангина, дополнительные инфекции. Кроме того, паратонзиллярный абсцесс возникает после удаления миндалин из-за образования очага патологии, снижения защитных сил детского организма. Важно клиническими методами определить, где может располагаться область поражения, ее гнойное содержимое. При абсцессе паратонзиллярном привычное дыхание ребенка нарушено, поэтому важно вовремя выяснить потенциальные провоцирующие факторы:
- неправильное питание;
- иммунодефицит;
- хронические болезни дыхательной системы;
- ослабленный иммунитет;
- сахарный диабет.
Воспалительный процесс имеет несколько разновидностей, которые определяются локализацией очага патологии в полости рта, размером абсцесса. Если правильно поставить диагноз, обеспечена положительная динамика при консервативной терапии. Ниже описаны существующие виды:
- Паратонзиллярный абсцесс между небно-язычной дужкой и верхним полюсом миндалины является самым распространенным диагнозом. Причина – недостаточное дренирование верхней части миндалины, выступ отечного неба вперед.
- При задней форме между небно-глоточной дужкой и миндалиной в патологический процесс дополнительно вовлекается гортань с дальнейшим сужением просвета и затрудненным дыханием пациента.
- При нижней форме паратонзиллярного абсцесса характерное воспаление происходит у нижнего полюса миндалины, а развивается на фоне стоматологических заболеваний осложненной формы, например, кариеса.
- Еще одна область поражения – снаружи от миндалины, причем само заболевание считается редким. Паратонзиллярный абсцесс затрагивает обширное пространство ротовой полости, требует проведения антибактериальной терапии.
По особенностям патологического процесса и выраженности тревожной симптоматики паратонзиллярный абсцесс бывает:
- отечной формы, при которой симптомы представлены легкой степенью, а болезненные ощущения носят умеренный характер;
- инфильтративной формы, при которой наблюдается боль при глотании, нарушается дыхание;
- абсцедирующей формы, которая характеризуется острым течением патологического процесса, чревата осложнениями.
Прогрессирующий абсцесс при ангине можно определить клиническим путем. Пациент при появлении боли в горле и возникновении чувства инородного тела должен немедленно обратиться к врачу. Сбора данных анамнеза не хватает, чтобы поставить окончательный диагноз. Необходимы следующие информативные методы диагностики:
- фарингоскопия, предусматривающая осмотр больного горла;
- ларингоскопия – визуальный осмотр гортани;
- УЗИ мягких тканей шеи, если есть подозрение на серьезные осложнения, вовлечение в патологический процесс лимфатических узлов;
- КТ шеи;
- исследование желез внутренней секреции;
- общий анализ крови, мочи.
Эффективная терапия паратонзиллярного абсцесса заключается в подавлении патогенной флоры, устранении гнойных масс на миндалинах, нормализации дыхания и глотательного рефлекса. Начинать эффективное лечение требуется с визита к отоларингологу, подробной диагностики в условиях стационара. Пациента требуется госпитализировать, чтобы определить характер нарушений, этиологию и потенциальные осложнения. Подход к проблеме со здоровьем комплексный, включает следующие мероприятия:
- вскрытие образования под местной анестезией;
- промывание полости антисептическим раствором;
- проведение антибактериальной, противоотечной терапии при внутривенном, внутримышечном введении;
- назначение обезболивающих, жаропонижающих препаратов по показаниям;
- использование антисептических средств от больного горла;
- физиотерапевтическое лечение в зависимости от стадии патологического процесса.
- хирургическое вмешательство при формировании флегмоны.
При перитонзиллярном абсцессе эффективная терапия возможна в домашней обстановке, но только после предварительной чистки от гноя. Применение антисептических растворов обязательно, чтобы вывести общее состояние на удовлетворительный уровень, предотвратить повторное инфицирование. Чтобы ускорить желаемый результат, врач дополнительно назначает антигистаминные препараты, противовоспалительные средства, иммуностимуляторы, поливитаминные комплексы.
При возникновении паратонзиллярного абсцесса необходимо срочное хирургическое вмешательство, особенно при угрозе вскрытия гнойника, заражения крови. Операция должна проводиться под местной анестезией, поскольку при помощи скальпеля выполняется вскрытие гнойника и установка дренажа. На вторые сутки рану вновь открывают, и гнойные массы выходят наружу. Если такие оперативные действия оказались неэффективными, лечащий врач назначает удаление абсцесса вместе с миндалиной. После этого необходим длительный реабилитационный период.
Паратонзиллярный абсцесс быстро прогрессирует, и пациенту грозит летальный исход от заражения крови после вскрытия гнойника на миндалине. Это не единственное осложнение, которое может привести пациента любого возраста в реанимацию. Потенциальная угроза здоровью при паратонзиллярном абсцессе может быть такой:
- сепсис с масштабным распространением гноя по системному кровотоку во всем пораженном организме;
- флегмона шеи, которая провоцирует воспалительный процесс преимущественно мягких тканей характерной зоны;
- медиастинит, при котором в патологический процесс вовлечена не столько дыхательная система, сколько легкие, миокард;
- острый стеноз гортани, при котором пациент может скоропостижно скончаться от приступа асфиксии.
- синдром внезапной смерти, который чаще возникает в ночное время суток.
При паратонзиллярном абсцессе исход для пациента самый непредсказуемый, причем в большинстве клинических картин наблюдаются серьезные осложнения. Заболевание важно предотвратить, а для этого надо своевременно лечить ангину, предотвращать развитие хронического тонзиллита. Если такое заболевание ЛОР-практики заметно затянулось, не исключено, что на миндалинах появляются гнойники, склонные к стремительному росту. Их уже приходится удалять вместе с миндалинами, это осложненное течение недуга, которое может приводить к серьезным последствиям.
Если пациент попадает в группу риска, его основная задача – укрепить иммунитет, предотвратить заражение вредоносными микроорганизмами, своевременно лечить воспалительные процессы гортани. Специально для этих целей предусмотрены следующие профилактические мероприятия, которые можно реализовать в домашней обстановке от паратонзиллярного абсцесса:
- своевременное лечение стоматологических заболеваний;
- коррекция иммунодефицитных состояний и сахарного диабета;
- окончательный отказ от вредных привычек;
- адекватное лечение болезней носа и ротовой полости;
- исключение спиртных напитков из суточного рациона;
- укрепление иммунодефицитных состояний;
- предотвращение длительного переохлаждения организма.
источник
Паратонзиллярный абсцесс – диагноз не очень приятный.
Обратимся к Гуглу: Паратонзиллярный абсцесс – это полость, заполненная гноем, расположенная в тканях, окружающих небную миндалину.
В марте месяце я ощутила, что одна гланда (левая) у меня больше другой. Сначала не придавала этому никакого значения – боли же не было. Брызгала мирамистином, когда было не лень. И жила себе спокойно.
То ли из-за созревания абсцесса, то ли поедание холодного мороженого в непостоянную «весеннюю» мартовскую погоду гланда заболела.
С каждым днём глотать было всё больнее и больнее. Горло разболелось так, что начала пить антибиотики без рекомендации врача. Принимала Амоксиклав 500+125 с 14 или 15 марта.
16.03 – запомню надолго. Терпеть не было сил, я плакала. Не могла не то, что есть, я не могла даже сделать глоток воды. Рот не открывался, максимум на 2 пальца. И от этого похудела еще на пару кг (при своих 39-40 кг…). Записалась в этот же день к терапевту после работы.
До этого начиталась в интернете статей и говорила себе: «Эля, это абсцесс».
Но терапевт решила иначе. При односторонней боли в гландах, она мне дала заключение: ангина. И прописала антибиотики, лизобакт и полоскание.
Антибиотики я уже принимала, а вот остальное докупила и начала «полноценное» лечение, только впустую лечилась. Ведь была вовсе не ангина.
2 суток полоскала, 3-4 день антибиотиков. Мне не легче. Одно было странным — температуры нет.
В пятницу 17 марта я звоню в больницу со слезами и прошу приехать, они дали отказ (ведь я без температуры) и совет дали: «Деточка, полоскай чаще».
Знаете, что меня спасло от осложнений, которые между прочим не шутки?
Я додумалась за 2 недели до этого записаться к лору. 18 марта я и попала на прием. Лор, сквозь мою боль, открыла рот и дала вердикт: «Милая, да у тебя паратонзиллярный абсцесс. Его срочно вскрывать надо».
Первая моя мысль: «Я так и знала».
Она дала мне направление на госпитализацию в больницу. Сказала на выбор ехать либо в 50 больницу на Вучетича, либо в Пироговку. Я поехала в 50 (была ближе).
Вся в слезах и в панике. Было страшно.
Там меня еще раз осмотрели и оформили. Впервые в своей жизни в сознательном возрасте я оказалась в больнице. Разревелась еще сильнее, потому что рядом не было поддержки.
Через полтора часа, после оформления, замечательная врач лор-отделения Прасковья стала вскрывать мой абсцесс.
Процесс вскрытия:
1. вкололи обезболивающее (вроде Кетанов)
2. попшикали обезболивающим
3. сделали скальпелем надрез, в длину размером около 7-8 мм.
4. На этом моменте Прасковья сказала мне: «А теперь будет самое неприятное». Вскрытие абсцесса. В сделанный разрез она засунула непонятную штуку (похоже на бельевые цапки (а может они и есть) – гугл в помощь). И как раздвинула их внутри. У меня был такой шок. Начал выходить гной вместе с кровью. (К слову, гноя было не так много). Боль чувствовала.
5. Выполаскивание всего, что накопилось.
6. Уколы антибиотика 2 р/д и витамины.
После первого же раза боль утихла и я уже могла спокойно пить. Есть было больновато, потому что еда попадала в надрез и было очень неприятно.
В воскресенье 18 числа Прасковьи не было, но была другая девушка (интерн). И с утра она опять вскрыла мне абсцесс.. Да вскрывала прибором не по-размеру. Разорвала надрез так, что он стал вдвое больше. Честно говоря, было на столько больно, что слезы потекли рекой.
А перед этим сказала: «Ну сегодня будет не больно». Очешуеть.
Я пошла выполаскивать всё, вышел огромный сгусток крови. К вечеру боль стихла, и единственное о чем я молилась, чтобы завтра мне его НЕ вскрывали.
Наступил понедельник. Вскрывать больше не стали. Смотрел заведующий отделением и сказал, что паратонзиллярный абсцесс – показание к удалению гланд, а с моими и так рыхлыми гландами их надо было уже удалить давно.
Дали рекомендацию через месяц начать собирать документы на удаление. Я отложила этот вопрос до следующего раза, т.к. на носу свадьба, а летом удалять нельзя.
Но я решила: если я и решу удалять гланды, то точно в 50 больнице. Даже врачей уже выбрала. Но пока это в дальнем ящике.
Выписали меня на 4 день во вторник. Дали больничный до 22 марта. В рекомендациях было указано:
- Продолжение лечения амоксиклавом,
- Полоскание,
- Тонзилгон Н
- удаление гланд.
- Так же не переохлаждаться.
В такую непостоянную погоду мне было очень страшно заболеть опять, у меня уже пошла паранойя, потому что опять-таки свадьба и вдруг на самой свадьбе не дай Бог что…
В середине апреля, перед самой свадьбой, я пропила еще один курс антибиотиков (амоксиклав 800+125).
Рецидива не было, и, надеюсь, что уже не будет никогда.
p.S. самое интересное, когда я пришла в поликлинику, где меня лечили от «ангины», терапевт сказала: не может быть такого, ты ко мне приходила не в таком состоянии, это за эти дни так ухудшилось. Дааа, конечно..
Вывод: паратонзиллярный абсцесс не вылечишь одними антибиотиками и лекарствами, особенно если он начал созревать. Вскрытие паратонзиллярного абсцесса – обязательная операция при лечении.
После вскрытия необходимо соблюдать меры, чтобы не подцепить заразу опять.
Причина возникновения абсцесса: в основном, не долеченный тонзиллит, ангина и пр. В моем случае, скорее всего, не долеченный тонзиллит. Т.к. за пару месяцев до этого болели и опухли гланды, но я лечилась мирамистином и всё, вроде как, прошло. Самолечение – злая штука.
Так же было мною замечено, что перестали образоваться пробки в лакунах миндалин, хотя до этого в одном и том же месте они возникали.
Для наглядности ФОТО ДО И ПОСЛЕ
Операцию рекомендую, т.к. без неё никак.
источник