Параканкрозная пневмония (МКБ 10) – заболевание, которому подвержены люди, больные раком легкого. Данный недуг появляется только в очаге злокачественного новообразования и является основным виновником быстрой смерти человека, если своевременно не было начато лечение.
Вторая причина данного заболевания лежит в проявлениях простуды. Как правило, большинство людей игнорирует визит к врачу, предпочитая лечиться на дому. Именно эти причины и являются виновниками появления пневмонии. А если полностью не вылечить данный недуг, то шансы развития рака легких становятся достаточно высокими. Как результат, на фоне ослабленного злокачественным новообразованием иммунитета развивается параканкрозная пневмония. Причины появления данного недуга нами рассмотрены.
Помимо этого, параканкрозная пневмония дает толчок для развития еще нескольких опаснейших заболеваний, а именно:
- плеврита;
- сепсиса;
- дыхательной и сердечной недостаточности;
- дисфункции внутренних органов.
Опасность данного заболевания в том, что при появлении параканкрозной пневмонии сил для борьбы с этим недугом у организма нет. Причина заключается в том, что рак уничтожает иммунитет. Поэтому человек может попросту умереть, если своевременно не было начато лечение.
- болезнь прогрессирует постепенно;
- температура тела не увеличивается больше 38 градусов, при этом антибиотики эффекта не дают;
- рентгеновский снимок указывает на наличие опухоли.
Признаки параканкрозной пневмонии:
- начало болезни протекает остро и быстро;
- симптомы заболевания ярко выражены;
- температура тела достигает 39 градусов;
- антибиотики помогают сбить повышенную температуру;
- на рентгеновском снимке видны новые тени;
- у человека появляются отдышка, сильная потливость и астенический синдром.
Помимо этих признаков, могут проявиться приступы сильного кашля, не приносящего облегчения. Иногда такой симптом может усиливаться до состояния удушья, при этом выделяемая мокрота будет с примесью гноя, а в тяжелых случаях появляется кровь.
Мы поговорили о таком заболевании, как параканкрозная пневмония. Что это такое, стало понятнее.
К сожалению, определить наличие пневмонии очень сложно. Поскольку достаточно трудно увидеть сравнительно небольшой очаг поражения, который скрывается за раковой опухолью. А что касается симптомов, то их часто списывают на влияние злокачественного новообразования, или же они практически не заметны на фоне прогрессирующего рака.
Выявить данное заболевание с помощью рентгена не представляется возможным по той причине, что дополнительные пятна могут принять за новые очаги злокачественного новообразования.
На сегодняшний день основная диагностика проводится с помощью анализов крови, мочи и мокроты. Стоит отметить, что на данный момент абсолютно все люди, страдающие от этого тяжелого недуга, должны в обязательном порядке проходить такой способ обследования.
Лечение параканкрозной пневмонии включает в себя целый комплекс определенных мероприятий, а именно:
- лекарственные препараты;
- физиотерапию;
- при осложнениях — хирургическое вмешательство.
При выявлении данной патологии проводить лечение одновременно двух недугов не рекомендовано, поскольку иммунная система больного человека очень ослаблена и он попросту может не выдержать такой терапии. Поэтому в первую очередь приступают к уничтожению инфекции, дабы она не осложняла опухолевую болезнь.
Параканкрозная пневмония лечится антибиотиками. А для предупреждения интоксикации организма человек дополнительно употребляет осмотические препараты. Стоит отметить, что антибиотики принимают не более четырех недель. Такого промежутка времени достаточно, чтобы победить инфекцию.
Немаловажную роль в лечении играет и физиотерапия. Для больного будет очень полезна лечебная физкультура, дыхательная гимнастика и магнитная терапия.
Комплекс лечения дополняют приемом витаминных препаратов. Это одно из обязательных условий успешного лечения, поскольку у больного сильно снижена иммунная защита. А для того чтобы исключить проявление дисбактериоза, к приему витаминных средств добавляют еще и пробиотики.
Параканкрозная пневмония лечится достаточно легко. Причина возможного летального исхода человека заключается только в том, что болезнь крайне сложно выявить. В некоторых случаях диагноз устанавливается, когда уже слишком поздно.
Из-за параканкрозной пневмонии могут развиваться некоторые осложнения, которые приводят человека к смерти в случае несвоевременного оказания помощи, а именно:
- Сепсис. Если в кровь попадает большое количество раздражителей, они провоцируют воспаление практически во всех органах человека.
- Дыхательная недостаточность. Происходит сбой в работе органов дыхательной системы. Или проявляется неспособность легких усваивать кислород.
- Плеврит. Происходит воспаление плевральных оболочек из-за появления жидкости в плевральной области.
- Полиорганная недостаточность. Такой вид дефекта характеризуется сбоем работы большинства человеческих органов.
- Ателектаз. Участок легкого спаивается, а способность наполняться кислородом исчезает. Это, в свою очередь, приводит к сбоям работы всего человеческого организма.
Параканкрозная пневмония при несвоевременном лечении приводит к летальному исходу. И об этом необходимо помнить всегда. Поэтому если человек решил лечиться в домашних условиях без консультации врача, это может стать для него очень опасным делом. Правильнее будет обратиться в медицинское учреждение за помощью.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Релапаротомия, вскрытие и дренирование параканкрозного абсцесса, ушивание дефектов толстой кишки, аппендэктомия, санация и денирование брюшной полости
Работа сделанна в 2003 году
Релапаротомия, вскрытие и дренирование параканкрозного абсцесса, ушивание дефектов толстой кишки, аппендэктомия, санация и денирование брюшной полости — раздел Медицина, — 2003 год — 11 Марта 2003 Года 14-30 16-30 Часоперация Релапаротомия,вскрытие И Дрениров.
11 марта 2003 года 14-30 16-30 часОперация Релапаротомия,вскрытие и дренирование параканкрозного абсцесса, ушивание дефектов толстойкишки, аппендэктомия, санация и денирование брюшной полости.Операционноеполе обработано С4, иодопирроном дважды спирт. Релапаротомия путем снятияшвов. В малом тазу мутный выпот до 100 мл. Петли тонкой кишки умеренно раздутыдо 2,5-3 см в диаметре, перистальтика очень вялая. Органических препятствийпрохождению кишечного содержимого до трансверзостомы не выявлено.В правой половинетолстой кишки плотные глинистые каловые массы.
В области малого таза имеетсяплотный инфильтрат, образованный стенкой сигмовидной кишки, сальником, стенкоймочевого пузыря, маткой, справа куполом слепой кишки. Удается определитьтолько основание червеобразного отростка, остальная его часть замурована винфильтрате. Задняя брюшина в области слепой кишки серого цвета.При попыткевыделения червеобразного отростка вскрылся абсцесс до 50 мл в пространствемежду маткой и сигмовидной кишкой, содержащий некротические ткани и каловыемассы.
В этой же зоне выделен червеобразный отросток длиной до 4 см, резкоутолщен, брыжеечка некротически изменена. Произведена санация полости абсцесса.Сигмовидная кишка на уровне мыса и ниже представлена плотной неподвижнойраспадающейся опухолью с прорастанием матки, в этой зоне в полость абсцессаоткрываются три перфорационных отверстия от 1 до 2 см в диаметре. Выполненабиопсия опухоли.Признаков наличия отдаленных и региональных mts не выявлено.
Дальнейшая тактикаопределена совместно с проктологом Баглаем В.Г. учитывая уже наличиедвуствольной трансверзостомы, признаки распадающейся местнораспространеннойопухоли ректосигмоидного отдела с параканкрозным воспалением, перфорацией иформированием абсцесса, тяжелое состояние больной — решено операцию завершитьушиванием перфорационных отверстий и дренированием брюшной полости. Перфорационныеотверстия ушиты отдельными швами с фиксацией подвесков.Изменения вчервеобразном отростке расценены как вторичные, выполнена аппендэктомия спогружением культи отростка в отдельные узловатые швы.Выполнена санация брюшнойполости. Малый таз широко дренирован четырьмя трубками, выведенными черезотдельные разрезы в подвздошных областях.
Послойный шов раны. Спирт. Повязка.Дивульсия.Оператор А.А. РудикАсситенты Г.В.СтепановВ.А. ХохринОперационная сестра А.ПлатоваОперационноеполе обработано С4, иодопирроном дважды спирт. Релапаротомия путем снятияшвов.В малом тазу мутный выпот до 100 мл. Петли тонкой кишки умеренно раздутыдо 2,5-3 см в диаметре.
Органических препятствий прохождению кишечногосодержимого до трансверзостомы не выявлено. В правой половине толстой кишкиплотные глинистые каловые массы. В области малого таза имеется плотныйинфильтрат, образованный стенкой сигмовидной кишки, сальником, стенкой мочевогопузыря, маткой, справа куполом слепой кишки. Удается определить толькооснование червеобразного отростка, остальная его часть замурована винфильтрате.Задняя брюшина в области слепой кишки серого цвета.
При попыткевыделения червеобразного отростка вскрылся абсцесс до 50 мл в пространствемежду маткой и сигмовидной кишкой, содержащий некротические ткани и каловыемассы. В этой же зоне выделен червеобразный отросток длиной до 4 см, резкоутолщен, брыжеечка некротически изменена.Произведена санация полости абсцесса.Сигмовидная кишка на уровне мыса и ниже представлена плотной неподвижнойраспадающейся опухолью с прорастанием матки, в этой зоне в полость абсцессаоткрываются три перфорационных отверстия от 1 до 2 см в диаметре.
Выполненабиопсия опухоли. Признаков наличия отдаленных и региональных mts не выявлено.Изменения вчервеобразном отростке расценены как вторичные, выполнена аппендэктомия спогружением культи отростка в отдельные узловатые швы. Дальнейшая тактикаопределена совместно с проктологом Баглаем В.Г. учитывая уже наличиедвуствольной трансверзостомы, признаки распадающейся местнораспространеннойопухоли ректосигмоидного отдела с параканкрозным воспалением, перфорацией иформированием абсцесса, тяжелое состояние больной решено операцию завершитьушиванием перфорационных отверстий и дренированием брюшной полости.Перфорационные отверстия ушиты отдельными швами с фиксацией подвесков.
Выполнена санация брюшной полости. Малый таз широко дренирован четырьмятрубками, выведенными через отдельные разрезы в подвздошных областях. Послойныйшов раны. Спирт. Повязка. Дивульсия.
источник
Раковые опухоли толстой кишки большей частью оказываются в той или иной степени инфицированными, что должно приниматься во внимание клиницистами. В клиническом отношении весьма важное значение имеет развитие воспалительного процесса в опухолевом очаге, окружающих тканях, лимфатической и венозной системах.
Развитие воспалительных осложнений создает определенный фон в клинической картине и значительно затрудняет диагностику и выбор соответствующих методов оперативного вмешательства. В ряде случаев в клинической картине рака толстой кишки развитие воспалительного процесса в виде абсцесса или флегмоны выступает на первый план, и именно эти осложнения оказываются решающими в распознавании основного заболевания. Формирование абсцессов в опухолевом очаге, окружающих тканях, лимфатических узлах или обширной флегмоны в окружающих тканях, в брюшной стенке, ограниченных абсцессов брюшной полости осложняет рак толстой кишки по данным различных авторов в 2㪧% случаев.
Наиболее часто воспалительные осложнения наблюдаются при раке правой половины и реже левой половины. Раки слепой, восходящей и сигмовидной кишок чаще опухолей других локализаций осложняются воспалительным процессом.
В механизме развития инфекции большую роль играет, с одной стороны, вирулентность микрофлоры толстой кишки, а с другой распространенность ракового процесса в глубину кишечной стенки и нарушение проницаемости патологически измененных тканей. Кроме того, наблюдается проникновение микрофлоры по лимфатическим и венозным путям и периневральным пространствам. Распространение инфекции в опухолевом очаге встречается в виде воспалительной инфильтрации и образования мелких абсцессов в центре и периферических участках опухоли, что может привести к некрозу участков опухоли с последующим отторжением и образованием изъязвления. Хронический воспалительный процесс по периферии опухоли нередко приводит к соединительнотканным неспецифическим разрастаниям и ложному увеличению размеров опухоли за счет соединительной ткани. В тех случаях, когда воспалительный процесс выходит за пределы опухолевого очага на забрюшинную клетчатку, брюшную стенку и окружающие органы, могут развиться воспалительные инфильтраты с образованием мелких и более обширных абсцессов и флегмон со всеми проявлениями острого и хронического течения. Распространение воспалительной инфильтрации может идти по кишечной стенке. Так, например, при раке слепой кишки воспалительный процесс по внутристеночным лимфатическим путям иногда переходит на червеобразный отросток и терминальный отдел тонкой кишки. В значительном числе случаев распространение инфекции идет по лимфатическим путям в регионарные лимфатические узлы.
Очень часто во время операции по поводу рака толстой кишки хирург обнаруживает увеличение регионарных лимфатических узлов, которые принимаются за раковые метастазы. При гистологическом исследовании этих увеличенных лимфатических узлов метастазы не выявляются, а изменения в фолликулах носят характер воспалительной гиперплазии. Наблюдается распространение инфекции и по венам, что проявляется развитием тромбофлебита. К редким путям распространения инфекции относится проникновение ее по периневральным пространствам в нервные ганглии забрюшинного пространства.
Наличие воспалительного процесса в опухолевом очаге обычно недооценивается клиницистами и морфологами, хотя в большинстве случаев раковые опухоли толстой кишки оказываются инфицированными. Распространение воспалительной инфильтрации из опухоли на смежные участки стенки кишечника и окружающие ткани нередко клинически протекает под видом острого воспалительного процесса неспецифического
характера. Так, рак слепой и восходящей кишки может протекать под видом острого аппендицита. Рак печеночного угла острого холецистита, панкреатита или пиелита. Между тем, вся клиническая картина острого приступа в этих случаях объясняется наличием воспалительного процесса в опухолевом очаге и окружающих тканях.
Клинические проявления рака слепой и восходящей кишок, осложненного воспалительным процессом, довольно часто могут протекать под видом острого аппендицита в стадии аппендикулярного инфильтрата.
Воспалительный процесс при раке толстой кишки в большинстве протекает хронически с периодическими обострениями и мало чем проявляется клинически. Если воспалительный процесс ограничен пределами опухолевого очага и кишечной стенки, а также при распространении инфекции в лимфатические узлы и вены клиническая картина мало чем отличается от неослож-ненпых форм рака толстой кишки и обычно эти осложнения остаются не распознанными. Обострение воспалительного процесса в опухолевом очаге и кишечной стенке, развитие тромбофлебита или гнойного лимфаденита клинически могут проявляться острым приступом болей в животе, напряжением мышц брюшной стенки, повышением температуры и лейкоцитоза, расстройством перистальтики и вздутием кишечника. Острый воспалительный процесс при раке толстой кишки нередко симулирует острый аппендицит, острый холецистит, панкреатит, язвенную болезнь двенадцатиперстной кишки и желудка, острый воспалительный процесс со стороны почек и мочевыводящих путей, а также непроходимость кишечника.
Распространение воспалительного процесса за пределы опухолевого очага в забрюшинную клетчатку, на брыжейку, окружающие ткани и органы всегда характеризует клиническую картину рака толстой кишки определенным симптомокомплек-сом острого воспаления. При обострении воспалительного процесса с образованием ограниченных или обширных абсцессов и флегмон клиническая картина рака толстой кишки как бы смазывается, и на первый план выступает воспалительный процесс в брюшной стенке, забрюшинном пространстве или в брюшной полости. В этих случаях рак толстой кишки может клинически протекать под видом флегмоны брюшной стенки, гнойного псоита, паранефрита, воспалительного процесса в женских половых органах, ограниченного перитонита (аппендикулярный и поддиафрагмальный абсцессы, пельвиоперитонит, абсцесс в малом тазу и т.п.), а также разлитого перитонита..
Развитие гнойного процесса в забрюшинном пространстве, брюшной стенке, окружающих тканях и в брюшной полости во многом определяется локализацией, направлением роста и распространенностью раковой опухоли, путями распространения инфекции, вирулентностью микрофлоры и индивидуальной сопротивляемостью больного.
Большинство раковых опухолей толстой кишки, как мы подчеркивали выше, являются инфицированными. Однако воспалительный процесс в большей части случаев ограничивается опухолевым очагом, который мало чем проявляется и обычно не учитывается клиницистами и морфологами.
Проникновение инфекции в лимфатическую систему обычно приводит к воспалительной гиперплазии лимфоидной ткани лимфатических узлов и лишь редко заканчивается развитием гнойного лимфаденита и лимфангита. Распространение инфекции по венам иногда приводит к развитию тромбофлебита. Микрофлора может проникнуть через измененную стенку кишки в забрюшинную клетчатку и вызвать воспалительный процесс, который характеризуется развитием мелкоочагового гнойного целлюлита, абсцесса или флегмоны. Распространение воспалительного процесса в сторону брюшины большей частью приводит к слипчивому перитониту и спаянию органов, прилежащих к опухоли. Реже воспалительный процесс может повести к образованию абсцесса в брюшной полости (межкишечные гнойники, абсцессы в поддиафрагмальном пространстве, в подвздошных областях или в полости малого таза). В редких случаях развивается разлитой перитонит, почти всегда связанный с перфорацией стенки кишки в свободную брюшную полость.
источник
© С.А. Шинкарёв, С.А. Ратнов, А.В. Черных, 2013
УДК 616.24-006.6-06
С.А. Шинкарёв, С.А. Ратнов, А.В. Черных
Областной онкологический диспансер, Липецк, Россия
Реферат. У 25—30% больных, оперированных по поводу рака легкого, имеются в разной степени выраженные параканкрозные (гнойно-деструктивные) изменения в легком, плевральной полости или средостении. Эти изменения оказывают существенное влияние на диагностику заболевания, выбор лечебной тактики, ирургическую технику и послеоперационную интенсивную терапию. Выполнение больным раком легкого с параканкрозом оперативных вмешательств, сочетающих требования онкологического радикализма с повышенными мерами асептики и антисептики, обеспечивает продление их жизни в зависимости от стадии заболевания на срок более пяти лет в 20—45% случаев.
Ключевые слова: рак легкого, диагностика, лечение.
Параканкрозом у больных раком легкого обозначают в разной степени выраженные гнойно-деструктивные изменения, появляющиеся в зоне роста и развития злокачественной опухоли.
Нередкое обнаружение параканкрозных изменений в виде абсцессов легкого привлекало внимание исследователей уже с середины 50-х годов. R. Brock (1952) указывал на их появление в связи с раком легкого у 83 (17,5%) из 477 больных; D. Waterman et al. (1957) — у 187 (40,5%) из 464 больных. И.С. Колесников и соавт. (1983) выделяли проявления параканкроза как в форме абсцедирования, так и гангрены пораженного опухолью легкого.
По нашим данным, обобщившим более 300 наблюдений за больными, оперированными по поводу рака легкого более чем за 10-летний период, подобные своеобразные, в разной степени выраженные осложнения опухолевого поражения удалось отметить в 25—33% наблюдений.
Использование традиционных критериев «функциональной операбельности» у больных с осложненными формами рака легкого может стать причиной как недооценки, так и преувеличения возможного риска хирургического лечения с далеко зашедшими стадиями заболевания. Это предопределяет большой процент расширенных и комбинированных оперативных вмешательств. Непосредственные результаты хирургического лечения больных с осложненными формами рака легкого во многом зависят от предоперационной подготовки, принципы проведения которой детально не разработаны.
Изучение морфологических изменений, наблюдаемых у больных раком легкого с параканкрозом, позволило выявить ряд своеобразных черт такого осложнения. Наиболее частыми и характерными из них явились различные проявления и особая выраженность тяжелых гнойно-деструктивных изменений в легком, несколько реже — в грудной полости, средостении. Они существенно отличаются от достаточно закономерных и типичных воспалительных изменений (ателектазов, сниженной пневмотизации), обычно наблюдаемых у больных с неосложненными формами рака легкого.
Как правило, распространенность параканкрозных воспалительных изменений оказывается более обширной, чем это представлялось на основании данных клинического обследования таких больных. Они простираются не только на отделы легкого, расположенные в непосредственной близости к растущей опухоли, но и часто достигают соседних анатомических структур, не вовлеченных непосредственно в бластоматозный процесс: париетальной плевры, средостения, перикарда. Выраженность параканкроза разнообразна и различается на его протяжении — от продуктивного воспаления до формирования гнойных полостей в легком, эмпиемы плевры, медиастинита,
перикардита. Своеобразно протекает нагноение в полости крупной распадающейся периферической опухоли в связи с колликвационным некрозом центральной части ее структуры, приводя к образованию здесь очага деструкции, внешне сходного с абсцессом легкого.
В зависимости от локализации наиболее выраженных клинико-анатомических проявлений параканкроза удается выделить несколько основных его форм: легочную, плевральную, медиастинальную.
Патогенетическая особенность структурных изменений у таких больных (параканкроза и рака легкого) представляет сложные взаимоотношения двух тяжелых и многообразных патологических процессов — бластоматозного и воспалительного. Границу между ними установить крайне сложно. Если они простираются на париетальную плевру, вовлекают внутригрудную фасцию, то образуют с ними либо различной плотности сращения, либо осумкованные и более обширные скопления воспалительного экссудата, плеврита, который при инфицировании становится гнойным.
В пределах средостения параканкрозные воспалительные изменения с медиастинальной плевры распространяются на клетчатку, перикард. В его полости появляется выпот, присущий перикардиту, который при инфицировании может становиться гнойным, а в случае резорбции — приводить к формированию спаечного процесса.
Своеобразные изменения претерпевают внутригрудные лимфатические коллекторы на всем их протяжении — от внутрилегочных до медиастинальных. Они включают как ответную реакцию на параканкроз — воспаление, так и лимфогенное метастазирование рака легкого. Кроме того, при опухолевом поражении легких в лимфатических узлах отмечена также особая, неспецифическая реакция в виде гиперплазии ретикулярных клеток и их синусов, обозначаемая «синусным гистиоцитозом» [4, 6, 8, 10]. Подобные изменения свидетельствуют о возможности организма определенным образом сдерживать рост как самой опухоли, так и ее лимфогенных метастазов.
Следует отметить, что и специфическая ответная реакция регионарного лимфатического аппарата легких, блокада лимфатических узлов, вызванная воспалительными изменениями в очаге параканкроза, на некоторое время блокирует, ограничивает лимфогенное распространение рака легкого. В этих случаях значительно увеличенные, часто слитые в конгломерат отдельные группы прикорневых и медиастинальных лимфатических узлов, создавая внешнее впечатление о далеко зашедшей стадии рака легкого, фактически остаются свободными от метастазов, что подтверждают результаты гистологического исследования с использованием серий ступенчатых срезов.
На патогенез рака легкого, осложненного параканкрозом, влияют многообразные проявления опухолевого и гнойно-деструктивного процессов, которые не могут рассматриваться как их простое сочетание, суммирование. Отмечено, что общие расстройства у таких больных обычно наступают в более ранние сроки и бывают особенно выраженными. Это обусловлено воздействием на организм продуктов опухолевого метаболизма, паранеопластических изменений и гнойной интоксикации. В короткий срок происходит нарушение общих обменных процессов, угнетение иммуногенеза.
Местные изменения, обусловленные параканкрозом в легком, плевральной полости или средостении, чаще всего с самого начала развиваются как хронически протекающий воспалительный процесс. У таких больных клинические проявления заболевания наиболее сходны с хроническим абсцессом легкого, эмпиемой плевры, медиастинитом, перикардитом. При этом предшествующий переходу в хроническую фазу развития острый период заболевания, обычно наблюдаемый в ситуациях, когда эти патологические расстройства возникают по другим причинам, при параканкрозе не наблюдается. Другой отличительной чертой параканкрозных гнойно-деструктивных изменений в легких и органах грудной полости является их полная спонтанная необратимость, неуклонное прогрессирование даже при использовании современных средств и способов лечения. В отдельных наблюдениях клинические проявления параканкроза могут опережать, полностью затушевывать нарушения, свойственные росту и развитию раковой опухоли в легком. Все это видоизменяет клиническую картину рака легкого, заметно отличает ее от неосложненных форм развития опухоли и заметно затрудняет диагностику заболевания.
Все еще значительное число больных раком легкого ошибочно поступают для лечения не в онкологические, а общехирургические или специализирующиеся в направлении гнойной легочной хирургии лечебные учреждения и клиники.
В результате анализа этого положения нами установлено, что подобный путь проходит большинство больных, особенно с центральными формами рака легкого в связи с полной уверенностью обследовавших их врачей поликлинической сети в отсутствии опухолевого заболевания. При этом почти в половине случаев (78%) клиническая картина воспалительного или нагноительного процесса представлялась настолько очевидной, что наличие рака невозможно было даже подозревать. Среди первоначальных диагнозов указывались абсцедирующая пневмония (в 40% наблюдений), плеврит (в 30,3%), «медиастинальный » плеврит (в 1,2%), абсцессы легких (в 10,3%), различные «метатуберкулезные» воспалительные процессы (в 6,7%).
С другой стороны, когда после проведения специальных диагностических исследований (бронхоскопии, рентгенографии с томографией и др.) в онкологическом лечебном учреждении или клинике установлен рак легкого как причина параканкрозных изменений, их трактовке, детальному исследованию чаще всего не уделяют целенаправленного внимания. Это связано с тем, что большинство больных раком легкого с параканкрозными гнойно-деструктивными изменениями все еще относят к категории инкурабельных. Проведение им лучевого или химиотерапевтического лечения признается противопоказанным, а к успешности выполнения радикального хирургического вмешательства отношение остается весьма сдержанным, трудновыполнимым, малоперспективным. К этому побуждает представление о том, что появление параканкроза сопутствует далеко зашедшему местно-распространенному бластоматозному процессу в легком.
Результаты и их обсуждение
Между тем отдельные немногочисленные сообщения об удачном хирургическом лечении больных раком легкого, осложненного параканкрозом, опыт, накопленный в нашей клинике, дают основание для пересмотра сложившегося положения. При этом следует признать, что появление и развитие параканкрозных гнойно-деструктивных изменений в легком и грудной полости всегда оказывают весьма существенное влияние на все этапы хирургического лечения таких больных, являются основанием для выделения их в особую группу.
Так, особое внимание и тактическое решение получает оценка их функциональных и резервных возможностей, определяющая допустимость выполнения
хирургического вмешательства. В отличие от больных с неосложненными формами рака легкого, первоначальные данные результатов изучения функциональных
и резервных возможностей дыхания, кровообращения и других жизненно важных систем организма, полученные в первые дни пребывания в клинике больных раком легкого с параканкрозом, как правило, оказываются значительно сниженными, вплоть до свидетельствующих о недопустимости или крайнем риске выполнения операции. Во многом это является проявлением неблагоприятного влияния на их организм раковой и гнойной интоксикации.
Как убеждает наш опыт, в подобных случаях результаты функциональной оценки операбельности больных раком легкого с параканкрозом не следует расценивать как окончательные, определяющие их судьбу. Проведение целенаправленных лечебных мероприятий, включающих воздействие на местный воспалительный процесс в грудной полости и пораженном опухолью легком (санация, дренирование), курс интенсивной терапии с привлечением специалистов отделения реаниматологии и интенсивной терапии (детоксикация, гемотрансфузия, гипербарическая оксигенация, коррекция местных и общих иммунных расстройств и т.д.) могут существенно повысить функциональные показатели при повторном обследовании, изменить представление об операбельности больных. Весьма важным при этом является показатель сроков, в течение которых организм больных способен восстановить, улучшить функционирование основных жизненно важных систем. Это во многом определяет содержание лечебных мероприятий, которые следует планировать в последующем для обеспечения безопасности операционного и ближайшего послеоперационного периодов.
Анестезиологическое пособие как составная часть интенсивной терапии операционного периода при выполнении хирургических вмешательств по поводу рака легкого, осложненного параканкрозом, также имеет особенности у этой категории больных. Основной задачей лечения в это время являются мероприятия, предотвращающие срыв восстановленных компенсаторных процессов саморегуляции, обеспечивающие сохранность функциональных систем срочной компенсации и долговременной адаптации организма больных [9, 12]. Следует иметь в виду, что у таких больных особенно высок риск нарушения газообмена, развития гипоксии. Они возникают при одномоментном массивном поступлении патологического содержимого из очага параканкрозной гнойной деструкции в просвет дыхательных путей в ходе ревизии и резекции легкого. Достаточно надежным способом защиты является выполнение эндобронхиальной окклюзии с использованием поролоновой пломбы до начала торакотомии, а также бронхоскопические санации трахеобронхиального дерева [1, 11]. В послеоперационном периоде этот прием также используется в качестве непременного компонента в системе интенсивной терапии.
Оперативные вмешательства, предпринимаемые по поводу рака легкого, осложненного параканкрозом, также имеют своеобразные черты, отличающие их от выполняемых в случаях неосложненных форм заболевания. Они включают как мероприятия, обеспечивающие выполнение требований онкологического радикализма и абляции, так и повышенные меры асептики и антисептики, разработанные для операций, предпринимаемых по поводу гнойных заболеваний легких и плевры.
На особенности, объем хирургических вмешательств, выполняемых больным раком легкого с параканкрозом, в отличие от неосложненных форм заболевания, значительно влияет то обстоятельство, что в условиях роста и метастазирования злокачественной опухоли и разнообразных проявлений гнойно-деструктивного процесса не всегда просто определить границы бластоматозных изменений. Чаще всего для этого выполняют визуальную и пальпаторную оценку. Метод срочной биопсии, морфологического изучения подозрительных на злокачественный рост участков тканей, лимфатических узлов ограничен главным образом из-за сложности в течение короткого времени исследовать большое количество полученного из разных мест материала. Кроме того, не всегда безопасно получить достаточный по объему кусочек ткани без риска кровотечения, вскрытия гнойной полости.
В отличие от неосложненных форм рака легкого травматичность оперативных вмешательств при развитии параканкроза чаще всего бывает значительной, так как на объем резекции влияют, с одной стороны, трудность определения истинных границ распространения опухоли, с другой — анатомические условия ее выполнения, обусловленные собственно воспалительными изменениями в легком, средостении, грудной полости. По этой причине приходится вынужденно расширять объем операции даже в ситуациях, непосредственно не диктуемых соображениями онкологического радикализма. При этом нередко более безопасной и оправданной является внутриперикардиальная обработка сосудов легкого, формирование культи бронха на уровне бифуркации трахеи.
Совокупность этих причин у части больных приводит к отказу от радикальной операции, завершению ее пробной торакотомией ввиду кажущегося значительного распространения опухоли. В 70-е годы В.И. Лященко, изучая основания для отказа от радикальных резекций легких по поводу рака у больных, скончавшихся после пробных торакотомий, показал, что в 15% наблюдений причиной, побудившей хирургов к принятию такого решения, явились параканкрозные воспалительные изменения, ошибочно принятые за прорастание опухоли.
По нашим данным, крупномасштабные комбинированные и расширенные резекции легких у больных с параканкрозом ввиду невозможности четко разграничить воспалительные и бластоматозные изменения в 56% случаев были выполнены у больных с IIIA стадией [2, 11] и, что особенно важно, в 44% — при II стадии развития заболевания. Точную стадию и истинную распространенность опухолевого поражения удалось установить в каждом случае только после детального гистологического изучения операционного препарата.
Таким образом, в отличие от больных, имеющих неосложненные формы рака легкого, при параканкрозе, даже в случаях относительно ограниченного распространения опухоли, при II стадии заболевания вынужденно предпринимаются крупномасштабные расширенные и комбинированные резекции.
Для предупреждения инфекционных осложнений в послеоперационном периоде при выполнении оперативных вмешательств по поводу рака легкого с параканкрозом наряду с повышенным соблюдением требований асептики и антисептики используют неоднократное промывание плевральной полости антисептическими растворами. С первых часов пребывания больных в отделении реаниматологии и интенсивной терапии осуществляются в повышенном режиме лечебные мероприятия, направленные на подавление в плевральной полости патогенной микрофлоры, профилактику эмпиемы плевры. При этом используют антибиотики, чувствительность микрофлоры к которым была определена еще в предоперационном периоде при исследовании микрофлоры очагов параканкроза. Микробиологический контроль плеврального экссудата и соответствующие коррективы антибактериальной терапии выполняются в течение всего послеоперационного периода лечения этой категории больных. Для удобства пролонгированного введения в плевральную полость антибиотиков и антисептических растворов в конце операции перед ушиванием раны грудной стенки в ней устанавливали на двух уровнях дренажи. В случае вскрытия перикарда для предупреждения развития перикардита в нем по задней стенке формировали окно 2×2 см [6, 7, 8].
Одной из отличительных особенностей местного лечения, направленного на предупреждение инфекционных осложнений в плевральной полости после резекции легкого по поводу рака с параканкрозом, является обязательное ее промывание растворами антисептиков и антибиотиков через широкопросветный дренаж. Для этой цели такой дренаж сохраняется более длительное время, чем в случаях резекций легкого по поводу неосложненных форм рака, — 3—4 сут.
Общие лечебные мероприятия интенсивной терапии, направленные на коррекцию и стабилизацию функций важнейших систем жизнеобеспечения организма оперированных больных, выполняются в сочетании с местным лечением. Постоянное усовершенствование всей системы послеоперационной интенсивной терапии этой категории больных, ее патогенетическая направленность позволили снизить частоту осложнений и летальность до 11%, что несколько выше, чем у больных, оперированных по поводу неосложненных форм рака легкого (3—6%), но еще имеет ресурс для дальнейшего улучшения.
Изучение отдаленных результатов хирургического лечения больных раком легкого, осложненного параканкрозом, показало, что после выполнения им расширенных и комбинированных резекций более 5 лет живут более 46% из имевших II стадию развития заболевания и более 22% — с III стадией болезни.
Таким образом, параканкрозные гнойно-воспалительные изменения, возникающие в виде осложнений рака легкого, хотя и отягощают прогноз хирургического лечения этой категории больных, но не являются основанием для отказа от него.
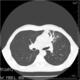
1. Наиболее информативным методом диагностики внутригрудных параканкрозных изменений является рентгеновская компьютерная томография.
2. Оценка функциональной операбельности больных с осложненными формами рака легкого должна проводиться после целенаправленной предоперационной подготовки.
3. Параканкрозные изменения не являются поводом для отказа от выполнения расширенных и комбинированных операций.
4. Непосредственные результаты лечения осложненных форм рака легкого существенно зависят от целенаправленной предоперационной подготовки, которая позволяет уменьшить количество осложнений и послеоперационную летальность до 30 и 11% соответственно.
1. Барчук, А.С. Стандарты лечения немелкоклеточного рака легкого / А.С. Барчук // Вестник РОНЦ им. Н.Н. Блохина. — 2003. — № 1. —С.3—7.
2. Бисенков, Л.Н. Рак легкого, осложненный параканкрозом / Л.Н. Бисенков, С.А. Шалаев // Вестник хирургии. — 2002. — № 4. — С.67—71.
3. Бисенков, Л.Н. Хирургия далеко зашедших и осложненных форм рака легкого / Л.Н. Бисенков. — СПб.: Деан, 2006. — 424 с.
4. Бисенков, Л.Н. Одномоментные оперативные вмешательства на легких и других органах при первично-множественном и метастатическом раке / Л.Н. Бисенков, С.А. Шалаев, О.В. Оржешковский [и др.] // Хирургия. — 2005. — № 4. — С.33—37.
5. Волкова, З.В. Причины развития инфекций у онкологических больных / З.В. Волкова // Материалы IX Российского онкологического конгресса (22—24 ноября 2005 г.). — М., 2005. — С.36—38.
6. Давыдов, М.И. Заболеваемость и смертность от злокачественных новообразований населения России и стран СНГ / М.И. Давыдов, Е.М. Аксель. — Баку, 2006. — С.48—50
7. Моисеенко, В.М. Лекарственное лечение распространенного немелкоклеточного рака легкого / В.М. Моисеенко // Практическая онкология. — 2006. — Т. 7, № 3. — С.171—178.
8. Торакальная хирургия: руководство для врачей / под ред. 8. проф. Л.Н. Бисенкова. — СПб.: ЭЛБИ, 2004. —927 c.
9. Трахтенберг, А.Х. Комбинированные операции при немелкоклеточном раке легкого III стадии / А.Х. Трахтенберг, Г.А. Франк, К.И. Колбанов, М.А. Стукалов // Вестник РОНЦ. — 2003. — № 1. — С.50—54.
10. Трахтенберг, А.Х. Клиническая онкопульмонология / А.Х. Трахтенберг, В.И. Чиссов. — М.: Медицина, 2000. — 598 с.
11. Deslauriers, J. Clinical and surgical stagingof non-small cell lung cancer / J. Deslauriers, J. Gregoire // Chest. — 2000. — Vol. 117, № 4 (suppl. 1). — P. 96—103.
12. Nacata, M. Surgical treatments for multiple primary adenocarcinoma of the lung / M. Nacata, S. Sawada, M. Yamashita [et al.] // Ann. Thorac. Surg. — 2004. — Vol. 78, № 4. — P.1194—1199.
источник
При онкологическом процессе в легких в тканях, окружающих опухоль, снижается местный иммунитет, что создает все условия для размножения различных видов инфекций. В результате чего в этой зоне нередко развивается воспалительный процесс и возникает параканкрозная пневмония.
Параканкрозная пневмония – это воспаление легочной ткани вокруг опухоли. То есть, без онкологического процесса в легких это заболевание не встречается. И соответственно, не является заразным.
По своим симптомам эта болезнь похожа на обычную пневмонию и проявляется преимущественно одышкой и кашлем. Лечению поддается с трудом, так как у таких больных иммунитет снижен в результате онкологии, которая усугубляет течение параканкроза.
В развитии этого заболевания основную роль играют два фактора.
- Первый из них – снижение местного иммунитета вокруг опухоли.
- Второй – нарушение проходимости дыхательных путей из-за распада новообразования или его прорастания в ткани легких. Это приводит к тому, что в альвеолах и бронхах скапливается слизь и становится отличной питательной средой для бактерий.
Чаще всего параканкрозную пневмонию вызывают клебсиеллы и пневмококки, но выступить в роли основных возбудителей могут и другие бактерии, а также вирусы или грибы. В результате их жизнедеятельности стенки всех легочных структур отекают, а количество мокроты увеличивается.
Из-за закупорки просвета опухолью дыхательные пути не могут очиститься при кашле. Порочный круг замыкается.
Помимо этого, нарастают симптомы интоксикации, так как все токсичные вещества продолжают оставаться в составе мокроты в легких. Это приводит к возникновению сердечной недостаточности, а без лечения – к полиорганной.
Основная причина развития патологии – злокачественный процесс в легких. Но не у всех больных раком возникает эта патология.
К этому заболеванию предрасполагают следующие факторы:
- курение;
- частое употребление алкоголя;
- недостаточное питание;
- хронические болезни внутренних органов (особенно, органов дыхания);
- работа в сложных условиях (на сквозняке, на морозе, в помещениях с загрязненным воздухом и др.);
- снижение иммунитета в результате хронических стрессов, переутомления, частых простудных заболеваний и т.п.
Эти факторы приводят к нарушению микроциркуляции в легких и уменьшению просвета дыхательных путей, что способствует развитию пневмонии.
Симптомы параканкрозной пневмонии практически не отличаются от проявлений других видов воспаления легких. Начинается заболевание с высокой лихорадки до 39 градусов и общих проявлений, обусловленных интоксикацией.
Параллельно появляется одышка. Так проявляется начинающаяся дыхательная недостаточность. В течение нескольких дней к ней добавляется кашель.
Он носит мучительный, упорный характер и не приносит облегчения. Мокрота отходит с трудом из-за нарушения проходимости дыхательных путей. Нередко больные замечают в ней примеси крови (мокрота имеет ржавый вид).
Помимо кашля пациентов беспокоят боли в грудной клетке, усиливающиеся при вдохе. Несознательно такие пациенты переходят на поверхностное дыхание, чтобы уменьшить болезненность в груди.
Из проявлений, не свойственных обычной пневмонии, на себя обращает внимание заметное похудение больных в последнее время. Этот симптом дает врачу повод заподозрить онкологический процесс в легких, если он еще не был диагностирован.
В тех случаях, когда диагноз карциномы уже был поставлен, диагностика параканкрозной пневмонии вопросов не вызывает. Но если об опухоли еще не известно ни больному, не врачу, выявить причину воспаления в легких бывает нелегко из-за схожести клинической картины с обычной пневмонией.
Общие и биохимические анализы крови ситуацию не проясняют, так как в них выявляются неспецифические изменения, просто подтверждающие воспалительный процесс.
Рентгенологическая картина также может носить не значимый с точки зрения диагностики характер. На снимке будет видно затемнение, которое может обусловлено как воспалительным инфильтратом в легких при пневмонии, так и новообразованием. Без причин для онкологической настороженности врач примет такие данные за воспаление. Пример такого снимка представлен на фото ниже.
На правильный диагноз доктора могут натолкнуть особенности клиники – ржавая мокрота с прожилками крови с первых дней болезни, упорный кашель, не приносящий облегчение, и боли в груди, появляющиеся одновременно с кашлем. Также настороженность вызовет потеря веса у больного за некоторое время до пневмонии.
Диагностическое значение будет иметь исследование мокроты или смывных вод с бронхов. В них могут быть обнаружены раковые клетки и частицы легочной ткани вследствие разрушения опухолью.
Еще одним важным признаком для диагностики является неэффективность антибактериальной терапии в лечении пневмонии.
Общая инструкция по лечению воспаления легких не подходит для терапии параканкроза. Традиционная антибактериальная терапия при пневмониях при этом виде заболевания оказывается практически бессильной. Хотя и применяется с целью не допущения распространения процесса.
Основная схема лечения должна разрабатываться совместно пульмонологами и онкологами, так как без борьбы с раком избавиться от пневмонии не удастся.
Поэтому для лечения параканкроза наряду с антибиотиками применяется дезинтоксикационная терапия, мероприятия для улучшения дренажной функции бронхов, хирургическое удаление опухоли при наличии такой возможности.
Антибиотики назначаются с целью ограничения воспалительного процесса в легких и предотвращения его распространения. Для этого применяются антибактериальные средства широкого спектра действия, а после получения результатов бактериологического исследования мокроты их меняют на препарат, к которому бактерии оказались чувствительнее всего.
Таблица 1. Антибиотики выбора:
| Пенициллины | Фторхинолоны | Макролиды |
|
|
|
С целью уменьшения интоксикации организма больным с параканкрозной пневмонией назначают массивную инфузионную терапию совместно с диуретиками (мочегонными средствами). При необходимости дополнительно проводят плазмоферез, гемосорбцию и другие процедуры.
Для того, чтобы улучшить дренажную функцию бронхов и ускорить их очищение от мокроты, применяют бронхолитические, муколитические и отхаркивающие препараты. Они способствуют разжижению мокроты, улучшению ее отхождения и расширению дыхательных путей.
Это делает кашель более продуктивным и позволяет бронхам очиститься от бактерий и продуктов их жизнедеятельности.
С целью уменьшения опухоли и предотвращения ее роста применяют лучевую и химиотерапию. Но их проведение на фоне пневмонии чревато усилением воспаления легких за счет еще большего угнетения иммунитета. Поэтому сначала нужно снять острые проявления параканкрозного процесса, а затем проводить противоопухолевое лечение.
К операции прибегают при наличии возможности ее проведения – при отсутствии метастазирования и распада опухоли. В такой ситуации выполняют удаление легкого вместе с опухолью. Это радикальная операция, но она позволяет сохранить или хотя бы значительно продлить жизнь больного. Подробнее о хирургических возможностях в лечении параканкрозной пневмонии на фоне рака легкого можно узнать из видео в этой статье.
Параканкрозная пневмония – плохой прогностический признак при раке легкого. Но при небольших размерах опухоли, отсутствии метастазирования и своевременном обращении к врачу шансы на выздоровление есть. Поэтому нужно внимательно относиться к своему здоровью и при появлении изменений в самочувствии без отлагательств обращаться в больницу. Цена легкомысленного отношения в этом вопросе может оказаться очень высока, и стоить человеку не только здоровья, но и жизни.
источник
«Мятеж не может кончиться удачей, В противном случае его зовут иначе.» Дж. Харингтон (1561-1612). Пер. С.Маршака. 1946 г.
Параканкрозные пневмонии есть. Но о них вспоминают тогда, когда диагноз рака легкого ставят с запозданием http://www.zhuravlev.info/modules.php?name=Image_Archive&op=article& >
В качестве иллюстрации — исследования ОГК пациента 47 лет с жалобами на гипертермию. Все стандартно: рентген в поликлинике — пневмония, рентген при поступлении в терапию — пневмония, рентген в динамике — обратное развитие пневмонии. Рентген перед выпиской — постпневмонический пневмофиброз. Первые снимки 20 октября, последний — 10 ноября. Последний снимок описывал, замещая рентгенолога во время отпуска, заключение: велика вероятность центрального рака верхней доли левого легкого. Подтверждено на КТ. Вот если бы пациент выписался без КТ, тогда, при ретроспективном анализе, все бы говорили о параканкрозной пневмонии, которая скрыла раковый процесс, и не дала во-время воставить диагноз. А так — хватило и рака легкого
И еще, повторю свою просьбу об»обструктивном раковом пневмоните». Поделитесь, откуда взялся этот термин, каков его патологанатомический/патоморфологический/гистологический субстрат, и если это западный медицинский термин, как пишется оригинал на английском?
Интересную проблему Вы поднимаете уважаемый Андрей Юрьевич!
Но, с «этим» надо переспать, да и побродить.
о которых великий русский поэт А.С.Грибоедов писал
Теперь пускай из Вас один,
Из молодых людей, найдется — человек исканий,
Не требуя ни мест, ни повышенья в чин,
В науки он вперит ум, алчущий познаний;
Или в душе его сам Бог возбудит жар
К искусствам творческим, высоким и прекрасным
Термин «обструктивный пневмо нит» при стенозах бронхов различной природы (опухоли брон хов, инородные тела, рубцовые бронхиальные стенозы, броно холитаз) привнесли в отечественную литературу М. Г. Виннер, В. И. Коробов. Год Вам придется поискать самому. За рубежом им стали пользоваться, когда J.McDonald и соавт.(1949) обозначили им воспалительные поражения легкого, обусловленные обструкцией бронха. В отечественной литературе я встречал его в 70-80 и 90 гг. Особенно широко его используют онкологи-пульмонологи, реже пульмонологи (мое впечатление), совсем редко фтизитры. Сейчас , как я писал, он в ходу у рентгенологов. Свое мнение я подробно изложил в
Я рад, что мне удалось зажечь сердца и не оставить равнодушными врачей сайта. Одна просьба, Андрей Юрьевич, в присутствии всего бомонда сайта, после проработки этой темы поделитесь с нами. Иначе. Вам удачи не видать! С уважением Nikolas
Но, ведь «парапроцесс» (неспецифический), не вдаваясь в суть, всегда имеется вокруг патологического очага?
T2
Tumor > 3 cm but 2 cm distal to carina
We investigated the clinical characteristics separating pneumonia as a complication in elderly lung cancer patients into obstructive and non-obstructive pneumonia.
Associated atelectasis or obstructive pneumonitis of the entire lung or separate tumor nodule(s) in the same lobe. (таблица № 5)
«Предоставляя весь смысл и совершенство в распоряжение одного только Бога, вы избавляете себя от бездны хлопот.» Джон Уитборн.
о «парапроцессах» в легочной патологии больше, чем название. С уважением Nik
Я понимаю, что «это» несколько не «ТО», но, по всей видимости «это» в векторе.
Паранеопластические синдромы— это нарушения, вызванные опухолевым процессом и проявившиеся на расстоянии от опухоли и ее метастазов, т.е. в органах-мишенях.
В настоящее время выделяют следующие основные этиологические факторы и патогенетические механизмы развития паранеопластических синдромов:
1. Воздействие секретированных опухолью биологически активных белков или полипептидов, факторов роста, интерлейкинов, цитокинов, простагландинов, эмбриональных (раково-эмбрионального антигена, или альфа-фетопротеина) и других протеинов, таких как иммуноглобулины, а так же энзимов.
2. Образование аутоиммунных и иммунных комплексов, наличие иммунной супрессии.
3. Образование эктопических рецепторов или конкурентное блокирование действия нормальных гормонов биологически неактивными гормонами, продуцированными опухолью.
4. «Запрещенный контакт», при котором освобождаются энзимы или другие продукты, в норме отсутствующие в кровяном русле, но циркулирующие в условиях патологической васкуляризации опухоли или при разрушении базальных мембран, что ведет к развитию антигенных реакций, не соответствующих нормальным физиологическим функциям.
5. Другие причины, в том числе генетически обусловленная восприимчивость к развитию аутоиммунных процессов.
источник