Пальпация грудной клетки играет, важную роль при диагностике некоторых хирургических заболеваний грудной стенки (флюктуация при абсцессах грудной стенки, определение перелома ребер, уплотнений и бугристости при воспалительных или опухолевых процессах в ребрах и т. п.).
Пальпация дает возможность определить и точно локализовать болезненные места при миозитах, заболеваниях межреберных нервов и костного скелета грудной клетки.
В некоторых случаях можно, приложив к грудной клетке руку, ощущать грубые хрипы и громкий шум трения плевры. При накоплении в плевральной полости большого количества жидкости или газа при пальпации обнаруживается напряжение мягких тканей межреберных промежутков, которое может быть результатом как давления содержимого плевральной полости, так и рефлекторного сокращения межреберных мышц.
Голосовое дрожание (fremitus pectoralis). Наиболее важное применение в диагностике заболеваний органов дыхания пальпация грудной клетки находит при определении так называемого голосового дрожания.
Если приложить ладонь к грудной клетке, когда больной произносит какие-либо слова, то ощущаются сотрясения грудной стенки. Еще лучше эти сотрясения воспринимаются локтевым краем кисти или мякотью концевых фаланг пальцев, так как осязательная чувствительность в этих местах выше, чем в ладони.
Причиной голосового дрожания является передача на грудную стенку колебаний голосовых связок. Средой, передающей эти колебания, является воздух, находящийся в трахее, бронхах и альвеолах. Для лучшего восприятия голосового дрожания необходимо, чтобы больной говорил громко.
Кроме громкого голоса, для формирования голосового дрожания необходимы еще три условия:
- проходимость бронхов,
- прилежание легкого к грудной стенке,
- сохранение эластических свойств легочной ткани.
Нормальное легкое лучше всего проводит к грудной стенке мужской голос, в котором преобладают низкие тоны. У женщин, в голосе которых преобладают высокие тоны, голосовое дрожание в норме с трудом или вовсе не определяется.
Так как звук при произношении буквы «р» образован наиболее низкими тонами, для лучшего ощущения голосового дрожания лучше всего попросить больного произносить слова, содержащие букву «р», например, «раз, два, три» или «тридцать три».
В патологических условиях можно отметить либо усиление голосового дрожания, либо ослабление его вплоть до полного исчезновения.
Толстая грудная стенка (при ожирении, сильно развитой мускулатуре, при отечности и т. п.) препятствует восприятию голосового дрожания, так как колебания поглощаются мягкими тканями. Поэтому усиление или ослабление голосового дрожания на том или другом участке грудной стенки может быть установлено лишь путем сравнительной пальпации, т. е. при сравнении силы голосового дрожания на симметричных местах обеих половин грудной клетки.
Голосовое дрожание тем сильнее, чем громче исследуемый произносит слова; для правильного сравнения необходимо, чтобы больной все время произносил слова одинаково громко. Так как у рслабленных больных голос может постепенно ослабевать, во избежание ошибок необходимо либо прикладывать одновременно ладони к симметричным местам обеих половин грудной клетки, либо многократно прощупывать, прикладывая одну и ту же ладонь сначала на правую, потом на левую сторону грудной клетки, а затем в обратном порядке. Последний способ вернее, так как осязательная чувствительность кожи обеих ладоней может быть неодинакова.
Усиление голосового дрожания наблюдается над уплотненной легочной тканью. Причиной этого является лучшее проведение звуковых колебаний в уплотненном легком.
Усиление голосового дрожания отмечают над кавернами и абсцессами, поскольку они окружены уплотненной легочной тканью, над ателектазами легкого.
Ослабление голосового дрожания вплоть до полного исчезновения, кроме упоминавшегося раньше утолщения грудной стенки, наблюдается, если между легким и грудной стенкой есть массы, поглощающие звуковые колебания (экссудативный плеврит, гидроторакс, пневмоторакс, гемоторакс, опухоли плевры).
Ослабление голосового дрожания отмечается также при потере эластичности легочной ткани, например, при эмфиземе, при закупорке приводящего бронха инородным телом. Если бронх закупорен комком слизи, то после отхаркивания голосовое дрожание определяется снова достаточно четко. Проходимость бронхов является необходимым условием для определения усиленного голосового дрожания и при уплотнении легочной ткани.
Поскольку у женщин голосовое дрожание плохо или вовсе не определяется и в норме (вследствие преобладания в голосе высоких тонов), ослабление голосового дрожания у них редко может быть использовано с диагностической целью.
Голосовое дрожание хорошо воспринимается лишь при громкой речи, на что нередко слабые больные неспособны. Поэтому бронхофония, выслушиваемая даже при произношении слов шепотом, имеет более важное значение для диагностики уплотнений легочной ткани. Преимущество бронхофонии заключается еще в том, что она хорошо выслушивается и у женщин.
Исследование органов дыхания:
источник
Учебное время: 2 часа.
Цель занятия: знать: последовательность, методику и значение проведения осмотра, пальпации грудной клетки в норме и в патологии и перкуссию грудной клетки в норме и в патологии; уметь: провести осмотр, пальпацию и перкуссию грудной клетки и оценить полученные данные с целью правильной постановки диагноза; быть ознакомленным: со значимостью осмотра, пальпации и топографической перкуссии грудной клетки в патологии органов дыхания.
Вопросы для теоретической подготовки:
Назвать конституциональные формы грудной клетки и перечислить их особенности (нормостеническая, астеническая, гиперстеническая). Назвать патологические формы грудной клетки, связанные с изменением легких и плевры, и охарактеризовать их (паралитическая, эмфизематозная, асимметричная). Охарактеризовать патологические формы грудной клетки, связанные с изменениями костного скелета (рахитическая, воронкообразная, ладьевидная). Назвать патологические формы грудной клетки, обусловленные изменениями конфигурации позвоночника (лордотическая, кифотическая, сколиотическая, кифосколи-тотическая). Характеристика дыхания (тип дыхания, частота, глубина, ритм). Патологические типы дыхания: Куссмауля, Биота. Пальпация грудной клетки: определение болезненности, резистентности, голосового дрожания. Усиление и ослабление голосового дрожания. Диагностическая ценность. Физические основы перкуссии, основоположники метода. Варианты перкуторного звука и их характеристика. Методы и правила перкуссии. Топографическая перкуссия легких (определение высоты стояния верхушек легких, полей Кренига, определение нижних границ легких, экскурсия легких).
В зависимости от конституционального типа у здоровых людей различают нормостеническую, астеническую и гиперстеническую формы грудной клетки.
Нормостеническая (коническая) грудная клетка по своей форме напоминает усеченный конус с основанием, обращенным вверх (область плечевого пояса). Переднезадний размер её меньше бокового (поперечного), над- и подключичные ямки выражены незначительно, ребра в боковых отделах имеют умеренно косое направление, межреберные промежутки выражены не резко, лопатки плотно прилегают к грудной клетке и расположены на одном уровне, плечи располагаются под прямым углом к шее. Мышцы плечевого пояса хорошо развиты. Отчетливо виден угол, образованный телом грудины и её рукояткой, эпигастральный угол приближается к 90°. Обе половины грудной клетки симметричны.
Астеническая грудная клетка плоская, узкая, удлинённая. Над- и подключичные ямки хорошо выражены. Ребра в боковых отделах приобретают более вертикальное направление, межреберные промежутки расширены, лопатки крыловидно отступают от грудной клетки. Эпигастральный угол меньше 90°.
У гиперстенической грудной клетки переднезадний размер приближается к боковому, над- и подключичные ямки сглажены. Направление ребер горизонтальное, межреберные промежутки узкие, лопатки плотно прилегают к грудной клетке. Эпигастральный угол больше 90°.
Эмфизематозная (бочкообразная) грудная клетка характеризуется выбуханием грудной стенки особенно в заднебоковых отделах, увеличением межреберных промежутков. Над- и подключичные ямки не выражены, лопатки плотно прилежат к спине. Эпигастральный угол тупой. Такая грудная клетка свойственна больным эмфиземой легких.
Паралитическая грудная клетка характеризуется резко выраженными над- и подключичными ямками, асимметричным расположением ключиц и лопаток, атрофией мышц грудной клетки.
Уменьшение объема одной половины грудной клетки происходит вследствие развития плевральных спаек, разрастания соединительной ткани (пневмосклероз) после острых или хронических воспалительных процессов (инфаркт легкого, абсцесс, туберкулез), после оперативного удаления части или целого легкого, в случаях ателектаза (спадение лёгкого или его доли).
Рахитическая (килевидная, куриная) грудная клетка характеризуется выраженным увеличением переднезаднего размера за счет выступающей вперед в виде киля грудины. Переднебоковые поверхности грудной клетки представляются как бы сдавленными с двух сторон и вследствие этого соединяются с грудиной под острым углом, а реберные хрящи на месте перехода в кость четкообразно утолщаются (“рахитические четки”). Такая грудная клетка встречается у лиц, перенесших в детстве рахит.
Воронкообразная грудная клетка (грудь сапожника) характеризуется воронкообразным вдавленная в области мечевидного отростка в нижней части грудины. Данную деформацию рассматривают как результат аномалии развития грудины или длительно действующей на неё компрессии.
Ладьевидная грудная клетка характеризуется углублением в верхней и средней части грудины. Такая аномалия встречается при заболевании спинного мозга — сирингомиелии.
Деформация грудной клетки наблюдается при искривлении позвоночника, возникающем после травмы, туберкулеза, при анкилозирующем спондилоартрите и др. Различают четыре варианта искривления позвоночника:
1) искривление в боковых направлениях — сколиоз;
2) искривление назад с образованием горба — кифоз;
3) искривление вперед — лордоз;
4) сочетание искривления позвоночника в сторону и кзади-кифосколиоз.
Во время осмотра определяют частоту, глубину и ритм дыхания. Тип дыхания может быть грудным, брюшным и смешанным.
Подсчет числа дыханий производят по движению грудной или брюшной стенки. У здорового человека дыхательные движения симметричны и составляют 16-20 в минуту. Патологическое учащение дыхания (tachipnoe) может быть вызвано следующими причинами:
- сужение просвета мелких бронхов в результате спазма или диффузного воспаления их слизистой оболочки;
- уменьшение дыхательной поверхности легких при пневмонии и туберкулезе, при обтурационном ателектазе, при резко выраженной эмфиземе легких;
- частое поверхностное дыхание при возникновении резких болей при сухом плеврите, остром миозите, переломе ребер.
Патологическое урежение дыхания (bradipnoe) возникает при угнетении дыхательного центра и понижении его возбудимости. В зависимости от изменения глубины дыхание может быть поверхностным и глубоким. Поверхностное дыхание бывает при патологическом учащении дыхания. Глубокое дыхание, наоборот, чаще сочетается c патологическим урежением дыхания. Глубокое редкое дыхание с большими дыхательными движениями и дыхательной паузой называется дыханием Куссмауля и появляется при ацидотической коме.
Дыхание с кратковременной задержкой дыхания (апноэ) называют периодическим. Известны два вида такого дыхания:
- дыхание Биота, характеризующееся ритмичными, но поверхностными дыхательными движениями, которые чередуются примерно через равные промежутки времени с продолжительными (от нескольких секунд до полминуты) дыхательными паузами. Его можно наблюдать у больных менингитом, в агональном состоянии при расстройстве мозгового кровообращения;
- дыхание Чейн-Стокса: после продолжительной (от нескольких секунд до одной минуты) дыхательной паузы (апноэ) сначала появляется бесшумное поверхностное дыхание, которое быстро нарастает по своей глубине, становится шумным и достигает максимума на 5-7 вдохе, а затем с той же последовательностью убывает и заканчивается дыхательной паузой. Такое дыхание встречается при заболеваниях, вызывающих острую или хроническую недостаточность мозгового кровообращения.
Пальпацию грудной клетки производят с целью выявить болезненные точки, проверить ее резистентность и определить голосовое дрожание. Резистентность грудной клетки определяют путем надавливания на грудную клетку в подмышечных областях. В норме грудная клетка эластична. Ригидность грудной клетки наблюдается у лиц пожилого возраста, при эмфиземе легких, при заполнении обеих плевральных полостей жидкостью или газом.
Голосовое дрожание — это сотрясение грудной клетки, которое возникает при произношении слов богатых звуком «Р». При этом ладони рук исследователя накладываются в строго симметричных участках грудной клетки. Усиление голосового дрожания происходит при инфильтрации легочной ткани (крупозная пневмония в стадии опеченения, рак лёгкого в стадии инфильтрации, туберкулез легких в стадии инфильтрации); при уплотнении легочной ткани (при выраженном компрессионном ателектазе), над полостью, заполненной воздухом. Ослабление голосового дрожания происходит при обтурационном ателектазе, при наличии жидкости или газа в плевральной полости, при снижении эластичности легочной ткани (эмфизема легких, умеренно выраженный компрессионный ателектаз), при наличии жидкости и газа в альвеолах (крупозная пневмония в стадии прилива и разрешения, отек легких в начальной стадии и стадии разрешения).
Перкуссия, или выстукивание грудной клетки — это метод, основанный на изменении свойств звука, позволяющего судить о физических свойствах органов и их топографии. Метод основан и введен в практику венским врачом Ауэнбруггером в 1761 году.
Различают два вида перкуссии: непосредственную и посредственную. В первом случае постукивание пальцами производится непосредственно по телу больного, а во втором — по какому-нибудь предмету (плессиметру), приложенному к тепу.
При проведении перкуссии нужно соблюдать следующие основные правила:
- направление перкуссии при определении границ легких проводят от ясного легочного звука к тупому;
- положение плессиметра должно быть параллельно границе ожидаемой тупости;
- отметку границы производят по стороне плессиметра, обращенного к ясному перкуторному звуку.
Перкуторный звук характеризуется: амплитудой (громкий, тихий), частотой колебаний (высокий, низкий), периодом затухания (короткий, продолжительный). Различают 3 вида перкуторного звука.
Тупой перкуторный звук определяется при перкуссии над органами, прилежащими к грудной или брюшной стенке, не содержащими воздуха (печень, сердце). Характеристика звука: тихий, высокий, короткий, шум.
Тимпанический звук определяется над органами и полостями более 5 см. в диаметре, с напряженными эластическими стенками, содержащими воздух (желудок, кишечник). Характеристика звука: громкий, продолжительный, высокий или низкий, тон.
Ясный легочной звук определяется над поверхностью легких. Характеристика звука: громкий, продолжительный, низкий, тон.
Топографическую перкуссию применяют для определения высоты стояния верхушек легких, полей Кренига, нижних границ легких.
| Высота стояния верхушек | Справа | Слева |
| Спереди | 3.5 см. выше ключицы | 3.5 см. выше ключицы |
| Сзади | На уровне остистого отростка VII шейного позвонка | На уровне остистого отростка VII шейного позвонка |
| Поля Кренига | 5.5 см. | 5.0 см. |
| Нижние границы легких | ||
| Парастернальная линия | Верхний край VI ребра | IV ребро |
| Среднеключичная линия | Нижний край VI ребра | Нижний край VI ребра |
| Передня аксиллярная линия | Нижний край VII ребра | Нижний край VII ребра |
| Средняя аксиллярная линия | Верхний край VIII ребра | Верхний край VIII ребра |
| Задняя аксиллярная линия | Нижний край VIII ребра | Нижний край VIII ребра |
| Лопаточная линия | IХ ребро | IХ ребро |
| Околопозвоночная линия | Остистый отросток ХI грудного позвонка | Остистый отросток ХI грудного позвонка |
| Подвижность нижнего легочного края | 6 см. | 6 см. |
Смещение верхней границы легких вниз и уменьшение полей Кренига наблюдается при сморщивании верхушек легких. Наиболее часто это бывает при туберкулезном их поражении.
Смещение верхней границы легких вверх и увеличение полей Кренига отмечается при эмфиземе легких, приступе бронхиальной астмы.
Положение нижней границы легких может изменяться в зависимости от конституциональных особенностей организма. У лиц астенического телосложения она находится несколько ниже, чем у лиц нормостенического телосложения, а у лиц гиперетенического телосложения – несколько выше. Нижняя граница легких временно смещается вверх у женщин в последние месяцы беременности. Положение нижней границы легких может меняться и при патологических состояниях, развивающихся как в легких, так и в плевре, диафрагме, органах брюшной полости. Смещение нижней границы легких вниз наблюдается при остром (приступ бронхиальной астмы) или хроническом (эмфизема легких) расширении легких, а также при резком ослаблении тонуса брюшных мышц и опущении органов брюшной полости (спланхноптоз). Одностороннее опущение нижней границы легкого может быть обусловлено викарной эмфиземой одного легкого при выключении другого из акта дыханий (экссудативный плеврит, гидроторакс, пневмоторакс).
Смещение нижней границы вверх чаще бывает односторонним и зависит от следующих причин:
- от сморщивания легкого в результате разрастания в нем соединительной ткани (пневмосклероз, фиброз легкого) или при полной закупорке нижнедолевого бронха опухолью, что ведет к постепенному спадению легкого – ателектазу;
- от скопления в плевральной полости жидкости или воздуха, которые постепенно оттесняют легкое вверх и медиально к его корню;
- от резкого увеличения печени (рак, саркома, эхинококк) или увеличения селезенки, например при хроническом миелолейкозе.
Двухстороннее смещение нижней границы вверх может быть при скоплении в брюшной полости большого количества жидкости (асцит) или воздуха (метеоризм).
Уменьшение активной подвижности легочного края наблюдается при воспалительной инфильтрации или застойном полнокровии легких, понижении эластичных свойств легочной ткани (эмфизема), массивном выпоте жидкости в плевральную полость и при сращении или облитерации плевральных листков, а также при болевом синдроме (перелом ребер, миозит, сухой плеврит, межреберная невралгия), высокого стояния диафрагмы при повышении внутрибрюшного давления (асцит, метеоризм, ожирение, значительное увеличение органов брюшной полости).
Оснащение, средства наглядности:
План самостоятельной работы:
- Под контролем преподавателя определить форму и симметричность грудной клетки, дать характеристику дыхания (тип дыхания, глубина, ритм, частота). Определить голосовое дрожание над всей поверхностью грудной клетки в симметричных местах.
- Под контролем преподавателя провести топографическую перкуссию легких: определить высоту стояния верхушек спереди и сзади с обеих сторон, ширину полей Кренига, определить нижние границы правого и левого легкого по топографическим линиям, определить подвижность нижнего легочного края по передней или средней аксиллярной линии.
- Соотношение переднезаднего и бокового размера грудной клетки равно 0,9. Как называется такая форма грудной клетки?
- Как изменяется высота стояния верхушек легких и положение нижних границ при эмфиземе легких?
- Какие заболевания легких приводят к уменьшению их экскурсии?
А.Л. Гребенев. Пропедевтика внутренних болезней. Москва, «Медицина», 1995.
Пропедевтика внутренних болезней / под ред. В.Х.Василенко и др./ Москва, «Медицина», 1989
Руководства к практическим занятиям по пропедевтике внутренних болезней /под ред. О.Д. Довгелло и др./ Минск, «Вышейшая школа», 1986.
В.С. Шкляр. Диагностика внутренних болезней. Киев, «Вища школа», 1972.
источник
При пальпации грудной клетки:
1) уточняют форму грудной клетки, размеры, объем дыхательных движений;
2) выявляют локальную и разлитую болезненность в области грудной клетки;
3) определяют резистентность (эластичность) грудной клетки.
4) определяют голосовое дрожание (Fremitus pectoralis).
Определение резистентности (эластичности) грудной клетки:
Это исследование проводят следующим образом: ладони правой и левой руки прикладывают на нижне-боковые поверхности грудной клетки справа и слева и сдавливают ее; затем — одна рука накладывается на нижнюю часть грудины, а вторая — на позвоночник напротив первой и также производится сдавление в передне-заднем направлении.
В норме грудная клетка эластична и поддается сдавлению.
Повышенная резистентность всей грудной клетки наблюдается у больных в пожилом возрасте, при окостенении ребер; при эмфиземе легких. При наличии жидкости в плевральной полости грудная клетка становится ригидной со стороны поражения.
Выявление болевых точекпроводится надавливанием концевыми фалангами полусогнутых I-III пальцев рук на симметричные участки грудной клетки. Пальпация болезненна при миозитах, трещинах и переломах ребер (в месте повреждения), при межреберных невралгиях (по ходу межреберных промежутков).
Определение голосового дрожания:
Исследование проводится следующим образом: ладони кладут на симметричные участки грудной клетки и просят произнести слова, содержащие букву «р» (тридцать три) громко и, по возможности, низким голосом, так как возникающие при этом низкочастотные колебания вызывают вибрацию воздуха в дыхательных путях, которая передается на грудную клетку и ощущается руками исследующего.
Определение голосового дрожания спереди: ладони плотно прикладывают вдоль среднеключичных линий симметрично в надключичных, а затем в подключичных областях.
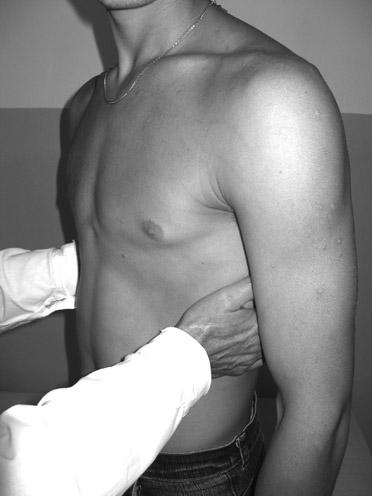
Определение голосового дрожания сбоку: больного просят завести руки за голову, руки исследующего располагаются по среднеподмышечным линиям горизонтально глубоко в подмышечных впадинах, затем постепенно спускаются вниз до уровня 7 ребра.
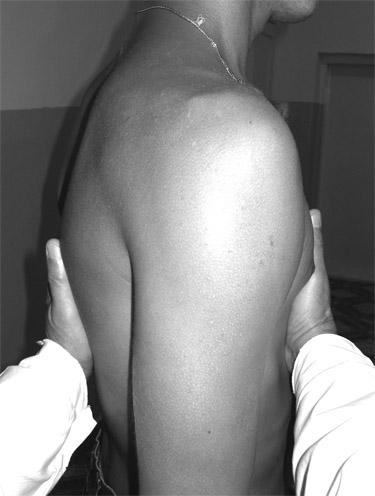
Определение голосового дрожания сзади: больного просят свести локти спереди, руки исследующего располагаются вертикально над лопатками, затем в межлопаточном пространстве вдоль лопаток, затем горизонтально под лопатками.
Усиление голосового дрожания наблюдается при уплотнении легочной ткани (крупозная пневмония в стадии опеченения, пневмосклероз, инфаркт легкого, компрессионный ателектаз) и при наличии полости в легком, содержащей воздух и соединенной с бронхом (каверна, абсцесс).
Ослабление голосового дрожаниянаблюдается при эмфиземе.
Резкое ослабление или полное отсутствие голосового дрожания происходит при гидротораксе, пневмотораксе, закупорке бронха.
Определение величины эпигастрального угла: врач стоит лицом к пациенту, ребра ладоней или большие пальцы прикладываются вдоль реберных дуг, соприкасаясь в области мечевидного отростка, оценивается величина образующегося угла. Угол между ладонями может быть прямой у нормостеников, тупой — у гиперстеников, острый — у астеников.
Заключение:Грудная клетка эластичная. При пальпации грудной клетки болезненности не отмечается. Голосовое дрожание над симметричными участками грудной клетки ощущается одинаково.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: «Что-то тут концом пахнет». 8139 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Цели пальпации: 1) уточнить данные осмотра, касающиеся формы грудной клетки и характера дыхания, 2) установить место и степень выраженности болезненности, 3) определить резистентность и эластичность грудной клетки, 4) определить «голосовое дрожание», 5) выявить трение плевры и шум плеска жидкости.
Пальпацию грудной клетки с целью выявления болевых точек производят кончиками пальцев на симметричных участках, надавливая на грудную клетку в определенной последовательности. Спереди начинают с надключичных и подключичных областей, затем области больших грудных мышц, нижнелатеральных отделов грудной клетки, по аксиллярным линиям сверху вниз; сзади начинают с надостных областей, переходят на межлопаточную область лопатки, подлопаточные зоны, заднелатеральные отделы грудной клетки.
Резистентность или эластичность грудной клетки определяется пальпацией — сдавлением ее руками и спереди, и сзади, и с боков в нижних отделах (рис.17). Пальпация грудной клетки и межреберных промежутков у здорового человека дает ощущение эластичности, податливости их. При наличии выпотного (экссудативного) плеврита или опухоли плевры межреберные промежутки становятся ригидными, уплотненными. В таких случаях ригидность бывает односторонней. Повышение резистентности всей грудной клетки наблюдается у лиц пожилого возраста вследствие окостенения реберных хрящей, при развитии эмфиземы легких и пневмосклероза, а также при заполнении обеих плевральных полостей жидкостью (транссудатом или экссудатом). В таких случаях при сдавлении грудной клетки как в переднезаднем, так и в боковых направлениях, вследствие ригидности ее ощущается повышенное сопротивление.
Рис. 17. Определение эластичности грудной клетки в различных плоскостях
Голосовое дрожание – это мелкое механическое дрожание грудной клетки, возникающее в результате проведения звука голоса через воздухоносные пути на ее поверхность. Фактически голосовое дрожание – это трансформация звуковых волн в механические колебания грудной клетки. Для его проведения необходимы два условия: нормальная проходимость бронхов и состояние легочной ткани. Для выявления феномена голосового дрожания врач кладет ладони плашмя на симметричные участки грудной клетки и просит больного произнести слова, содержащие низкие звуки – букву «Р» («тридцать три» или «триста тридцать три»). При этом врач ладонями ощущает дрожание грудной клетки. В норме оно выражено умеренно и одинаковой силы на симметричных участках.
О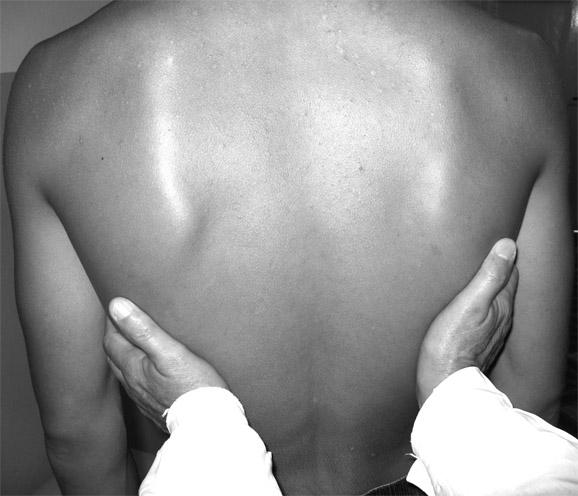
Рис. 18. Методика определения голосового дрожания
Ослабление голосового дрожания возникает при закупорке (обтурации) бронхов и возникновении обтурационного ателектаза, повышении воздушности легочной ткани (эмфизема легких), скоплении воздуха (пневмоторакс) или любой жидкости в плевральной полости (экссудат, транссудат, гематоракс, пиопневмоторакс). Обусловлено это тем, что воздух и жидкость плохо проводят звуки.
Усиление голосового дрожания закономерно происходит при возникновении синдрома уплотнения легочной ткани, так как плотные участки хорошо проводят звуки. При этом обязательным условием является сохранение бронхиальной проводимости. Уплотнение легочной ткани бывает обусловлено воспалительными процессами (очаговая и крупозная пневмонии, абсцесс легкого в стадию инфильтрации, туберкулез легких, инфаркт легкого с развитием инфаркт – пневмонии), диффузным или очаговым разрастанием соединительной ткани (пневмосклероз, карнификация легкого), ростом опухоли, механическим сдавлением легочной ткани с развитием компрессионного ателектаза (при экссудативном плеврите, пневмотораксе).
источник
ЛУГАНСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Диагноз: абсцесс области грудной клетки справа
Е) Температура при поступлении: 36,7º С
Ж) Диагноз, указанный при поступлении: абсцесс области грудной клетки справа
З) Диагноз, указанный при первичном осмотре врача: абсцесс области грудной клетки справа
И) Диагноз клинический: абсцесс области грудной клетки справа
Л) Дата производства операции и назначение операции: 31.08.05 г.11 40
Н) Количество проведённых дней в клинике: 5 дней.
На момент поступления больной предъявлял жалобы на наличие на передней поверхности грудной клетки справа болезненного образования округлой формы; кроме того отмечались жалобы на возникновение боли в области правого плеча при попытке движения рукой.
По словам больного, около 7 дней назад впервые на передней поверхности грудной клетки справа появился участок ограниченной припухлости, округлой формы, до 1 см в диаметре, болезненный на ощупь. Каких-либо изменений со стороны других органов и систем не отмечалось.
Впоследствии данное образование увеличивалось в размерах, присоединилась гиперемия кожных покровов в данной области и местное повышение температуры.
В связи с этим больной обратился за медицинской помощью в 3 ДГБ, где был осмотрен хирургом. С диагнозом абсцесс области грудной клетки справа направлен в отделение гнойно-септической хирургии ЛОДКБ для проведения дальнейшего лечения.
Сам больной возникновение данной патологии связывает с предшествующим термическим ожогом (около 1 месяца назад) на коже передней поверхности грудной клетки в области правой груди.
Родился от первой беременности, роды первые, срочные, без особенностей. Масса при рождении 4300 г. На грудном вскармливании не находился. Прививался по возрасту согласно календарю прививок. Рос и развивался в соответствии с возрастными нормами. Материально-бытовые условия в детском возрасте удовлетворительные.
Операции отрицает. Из перенесенных заболеваний отмечает: ОРВИ (1 раз в два года).
Болезнь Боткина, детские инфекции, туберкулёз, вирусный гепатит, малярию, брюшной тиф, кожные и венерические заболевания — отрицает.
Материально-бытовые условия в семье — удовлетворительные.
Семейный анамнез: отец — слесарь; мать — экономист. По словам больного, хронических заболеваний не имеют.
Наследственный анамнез: не отягощён.
Аллергологический анамнез: не отягощён.
Объективное обследование больного
Общее состояние больного средней степени тяжести. Положение в постели — активное. Сознание полное. Вид больного соответствует возрасту. Поведение адекватное. Выражение лица нормальное, спокойное. Телосложение правильное, нормостеническое. Рост — 173 см., вес — 55,5 кг.
Кожные покровы нормальной окраски, умеренно влажные, эластичность и тургор сохранены, рубцовых изменений, пятен и опрелостей нет. На коже грудной клетки в области правой груди отмечается след от ожога белесовато-красного цвета.
Видимые слизистые оболочки розового цвета, патологических изменений не обнаружено.
Подкожно — жировая клетчатка развита умеренно и распределена равномерно. Толщина складки в области пупка — 2 см., углов лопатки — 1 см.
Лимфатические узлы: пальпируются подчелюстные лимфатические узлы: единичные, 3 степени (6-8 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена. Также пальпируются подмышечные лимфатические узлы: слева — единичные, третьей степени (5-6 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена; справа — множественные (5 лимфатических узлов), третьей (7-8 мм в диаметре) и четвертой (10-12 мм в диаметре) степени, эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные при пальпации, кожа над ними не изменена. Кроме того, пальпируются паховые лимфатические узлы: единичные, 3 степени (6-7 мм в диаметре), эластичной консистенции, подвижные, не спаянные друг с другом и с окружающими тканями, безболезненные, кожа над ними не изменена.
Мышечная система развита нормально, сила и тонус мышц сохранены, при пальпации безболезненны.
Костно-суставной аппарат без изменений. Болезненности нет. Объём активных и пассивных движений в суставах сохранён. Кожа над суставами не изменена, местной гипертермии не отмечается.
Артериальное давление — 110/70 мм рт. ст.
Нервная система: в контакт вступает хорошо, спокоен. Внимание и память не нарушены. Сон сохранён. Сухожильные рефлексы в норме. Реакция зрачков на свет содружественная. Дрожания рук нет. Патологических рефлексов, парезов, параличей, обмороков не выявлено.
Органы шеи: состояние надключичных областей не изменено.
Дыхательная система: носовое дыхание свободное. Форма грудной клетки нормостеническая. Деформаций, асимметрий не выявлено. Над — и подключичные ямки выражены умеренно, симметричные. Межрёберные промежутки не изменены. Лопатки прилежат к грудной клетке и находятся на одном уровне. Обе половины грудной клетки симметрично участвуют в акте дыхания. Тип дыхания — смешанный. Дыхание умеренной глубины, ритм правильный. Частота дыхательных движений составляет 18/мин.
При пальпации грудная клетка безболезненная, эластичная, голосовое дрожание не изменено. При сравнительной перкуссии над симметричными участками грудной клетки определяется ясный легочной звук.
При аускультации лёгких выслушивается везикулярное дыхание. Патологических шумов не обнаружено. Бронхофония не изменена.
Органы кровообращения: грудная клетка в области сердца не изменена. Верхушечный толчок визуально не определяется. Видимой пульсации крупных сосудов нет.
При пальпации верхушечный толчок определяется в 5 межреберье на 0.5 см кнутри от левой среднеключичной линии, ограниченный, площадью около 2 см 2 , средней высоты и силы, умеренной резистентности.
Пульс на лучевых артериях синхронный, ритмичный, ЧП = 70/мин., умеренного напряжения, среднего наполнения, обычной формы. Дефицита пульса нет. Сосуды нижних конечностей не расширены. Артериальное давление 110/70 мм. рт. ст. При перкуссии сердца определено следующее:
Границы относительной сердечной тупости:
| Граница | Локализация |
| Правая | по правому краю грудины |
| Левая | на 0.5 см кнутри от левой среднеключичной линии |
| Верхняя | на уровне 3 ребра слева |
Границы абсолютной сердечной тупости:
| Граница | Локализация |
| Правая | по левому краю грудины |
| Левая | на 1,5 см кнутри от левой среднеключичной линии |
| Верхняя | на уровне 4 ребра слева |
При аускультации сердца в вертикальном и горизонтальном положении тоны сердца ясные, ритмичные, ЧСС = 70 уд. /мин. Соотношение звучности тонов в пяти точках аускультации правильное.
Органы пищеварения: слизистая оболочка ротовой полости розового цвета. Дёсны без изъязвлений, кровоточивости нет, не разрыхлённые.
Язык розового цвета, влажный, без налёта.
Слизистая зева бледно-розового цвета, патологические изменения не отмечаются. Глотание свободное. Миндалины не выступают за нёбные дужки, без налёта и пробок.
Органы брюшной полости: живот округлой формы, симметричный, участвует в акте дыхания.
При поверхностной пальпации живот мягкий, безболезненный, расхождения прямых мышц живота не обнаружено, пупочное кольцо закрыто, объёмные образования в брюшной полости не пальпируются. При глубокой методической пальпации живота по Образцову:
в левой подвздошной области сигмовидная кишка в виде гладкого, плотного цилиндра диаметром около 2 см., не урчащего, легко смещаемого и безболезненного;
в правой подвздошной области пальпируется слепая кишка в виде гладкого, умеренно — упругого цилиндра до 4 см. в диаметре, урчащего, умеренно — подвижного и безболезненного;
в правом и левом флангах пальпируются восходящий и нисходящий отделы толстого кишечника, соответственно в виде цилиндров мягко — эластичной консистенции, диаметром около 2 см., не урчащих, подвижных и безболезненных;
поперечно — ободочная кишка пальпируется на уровне пупка в виде мягко — эластичного цилиндра около 3,5 см. в диаметре, подвижного, без урчания и безболезненного;
нижний край печени пальпируется у края рёберной дуги справа, мягкий, эластичный, гладкий, ровный, заострённый, безболезненный.
Размеры печени по Курлову:
| Линии | Размер (см) |
| Lin. medioclavicularis dextra | 10 |
| Lin. media | 9 |
| Lin. obliqua sinistra | 8 |
Размер селезёнки ≈ 6х8 см. Перкуторно наличие свободной жидкости в брюшной полости не определяется. При аускультации брюшной полости — перистальтические движения ритмичные, умеренной интенсивности.
Прямая кишка: мягкие ткани вокруг заднепроходного отверстия не изменены, трещин заднего прохода и выпадений прямой кишки нет.
Мочевыделительная система: при осмотре области проекции мочевого пузыря и почек патологических изменений не выявлено. Почки не пальпируются. Мочеточниковые точки при пальпации безболезненные.
Симптом Пастернацкого отрицателен с обеих сторон. При осмотре и пальпации яичек и семенного канатика изменений не выявлено.
Мочеиспускание свободное, безболезненное, в среднем 3-4 раз в сутки.
Эндокринная система: область щитовидной железы не изменена. Железа не пальпируется. Патологических изменений со стороны других желез внутренней секреции и симптомов их поражения не обнаружено.
На передней поверхности грудной клетки, в области правой груди, отмечается опухолевидное болезненное образование овальной формы, размером 6 х 4 см, с гиперемией кожи, отёком окружающих тканей; пальпаторно определяется местное повышение температуры и положительный симптом флюктуации.
Обоснование предварительного диагноза
Учитывая жалобы больного на наличие на передней поверхности грудной клетки справа болезненного образования округлой формы, данные анамнеза заболевания (предшествующий термический ожог на коже передней поверхности грудной клетки в области правой груди), а также данные объективного обследования (опухолевидное болезненное образование овальной формы, размером 6 х 4 см, с гиперемией кожи, отёком окружающих тканей; пальпаторно определяется местное повышение температуры и положительный симптом флюктуации) можем выставить предварительный диагноз:
Абсцесс области грудной клетки справа.
Перианальный соскоб на энтеробиоз.
Результаты лабораторных исследований
Анализ крови клинический.01.09.05
| ПОКАЗАТЕЛЬ | ПОЛУЧЕННЫЕ ДАННЫЕ | НОРМА |
| Гемоглобин | 135г/л | 130-160 г/л |
| Эритроциты | ||
| СОЭ | 14мм/ч | 2-15мм/ч |
| Гематокрит | 0,55 | |
| Палочкоядерные | 8% | 1,0-6,0% |
| Сегментоядерные | 51% | 47-72% |
| Эозинофилы | 1% | 0,5-5,0% |
| Моноциты | 5% | 3,0-11,0% |
| Лимфоциты | 35% | 19,0-37,1% |
Анализ крови клинический.04.09.05
| ПОКАЗАТЕЛЬ | ПОЛУЧЕННЫЕ ДАННЫЕ | НОРМА |
| Гемоглобин | 135г/л | 130-160 г/л |
| Эритроциты | ||
| СОЭ | 10мм/ч | 2-15мм/ч |
| Гематокрит | 0,55 | |
| Палочкоядерные | 8% | 1,0-6,0% |
| Сегментоядерные | 51% | 47-72% |
| Эозинофилы | 1% | 0,5-5,0% |
| Моноциты | 5% | 3,0-11,0% |
| Лимфоциты | 35% | 19,0-37,1% |
2. Анализ крови на сахар (01.09.05) — 4,0 ммоль/л (3,3-5,5ммоль/л)
источник
Врожденные хирургические заболевания грудной клетки и ее органов.
Классификация пороков развития грудной клетки и ее органов.
I Пороки развития грудной клетки.
1. воронкообразная грудная клетка – напоминает варианты нормальной грудной клетки, но в нижней части грудины имеет воронкообразное углубление,
2. ладьевидная грудная клетка –отличается от воронкообразной тем, что углубление, по форме схожее с углублением лодки, располагается в верхней и средней части передней поверхности грудины.
II Пороки развития органов грудной клетки
1. пороки развития легких: поликистоз легких, врожденная бронхоэктатическая болезнь,
дефекты межпредсердной и межжелудочковой перегородок, различные аномалии расположения магистральных сосудов, их сужение, открытый артериальный проток, открытое овальное отверстие, дефекты клапанов/.
Подробно со всеми этими пороками развития Вы познакомитесь в курсе педиатрии и терапии.
С фурункулами, карбункулами и абсцессами мы с Вами подробно познакомились при изучении темы хирургическая инфекция. Их клиническое течение при локализации на грудной стенке не имеет каких – либо особенностей, чего не скажешь о флегмонах.
Локализуется под грудными мышцами, они могут возникнуть как первичное заболевание /при ранениях/ и как осложнение других гнойных заболеваний грудной клетки. Клинически они проявляются в виде припухлости большой грудной мышцы, болезненной при пальпации, краснота и флюктуация отсутствуют из-за большой толщины мышечного слоя. Плечо приведено к грудной клетке, попытка отвести его вызывает усиление боли. Выражены симптомы общей интоксикации. Тактика фельдшера заключается в оказании неотложной помощи по общим принципам и госпитализации больного в отделение хирургической инфекции.
Причинами его развития являются распространение гнойного процесса с шеи, травмы пищевода, ранения средостения. Медиастенит протекает на фоне крайне тяжелого состояния больного, обусловленного тем, что в средостении располагается
ряд важнейших образований, обеспечивающих жизнедеятельность организма. для него характерны боли в грудине, усиливающиеся при постукивании по ней, при откидывании головы назад, появление отечности в области яремной ямки, боль при глотании, появляются признаки сдавления трахеи и бронхов /затруднение дыхания/, характерно положение больного – полусидит, опустив голову. Лечение этого заболевания хирургическое. Тактика фельдшера заключается в оказании неотложной помощи, направленной на снижение температуры, проведении симптоматической терапии, и госпитализации санитарным транспортом в положении полусидя.
Абсцесс легкого представляет собой ограниченную капсулой гнойную полость. Причиной его развития является затекание в бронхи рвотных масс, попадание инородных тел и гематогенный занос инфекции. Абсцессы могут быть единичными и множественными.
Заболевание начинается с подъема температуры постоянного или интермитирующего типа, болей в грудной клетке, кашля с умеренным количеством кровянистой мокроты на фоне выраженной общей интоксикации организма. При прорыве абсцесса резко увеличивается количество мокроты, у нее появляется зловонный запах, мокрота разделяется на три слоя: нижний – густой гной, средний –мутная жидкость, верхний –слизисто-пенистая масса. После прорыва гнойника состояние улучшается. Абсцесс легкого может носить и хронический характер.
Гангрена легкого – это некроз легочной ткани под воздействием токсинов и нарушения питания, который не имеет четких границ. Гангрена легкого может быть как стадия абсцесса легкого, или осложнением пневмонии, или развиться при эмболии легочных сосудов при других гнойных заболеваниях. Клиническая картина мало чем отличается от таковой при абсцессе легкого. Характерен для гангрены характерный запах при дыхании и выделение двуслойной мокроты: нижний слой гнойно-некротические массы, верхний пенистая чаще геморрагическая жидкость. Тактика фельдшера такая же, как при абсцессе легкого.
Гнойное воспаление плевры возникает в результате прорыва абсцесса в плевральную полость, инфицирования серозного выпота при воспалении легких или ранении грудной клетки, при нагноении гемоторакса. эмпиемы плевры могут быть осумкованными и разлитыми.
Отмечаются признаки выраженной интоксикации, на фоне которой появляются боли в грудной клетке, цианоз. при осмотре соответствующая половина грудной клетки отстает в акте дыхания, при перкуссии определяется притупление перкуторного звука по линии Демуазо, при аускультации – ослабление дыхания и голосовое дрожание. Диагноз подтверждается рентгенологически. Тактика фельдшера аналогична.
Острый мастит – воспаление молочной железы. железы. Заболевание встречается у женщин любого возраста, но чаще в период лактации.
Основной причиной заболевания является занос микробов в железу либо гематогенно, либо через протоки, либо через трещины сосков. Предрасполагающим фактором является застой молока в железе.
В клинической картине мастита различают следующие формы:
1. серозный мастит – начинается остро на фоне застоя молока в железе с подъема температуры, озноба, резких болей в молочной железе; последняя плотная, горячая, резко болезненная, молоко выделяется по каплям;
а/ абсцедирующий – в железе образуются полости, заполненные гноем, они могут располагаться ретромаммарно /между молочной железой и передней грудной стенкой/, интрамаммарно / в толще долек железы/, в протоках и в области ареолы; при этой форме мастита температура высокая постоянного типа, железа болезненна, в ее толще пальпируется уплотнение, молоко выделяется по каплям;
б/ флегмонозный – железа пропитана гноем, температура гектического типа, пальпация железы болезненна, от пальцев остаются следы;
3. деструктивный/гангренозный мастит/ — железа дряблая серого цвета, на ее поверхности имеются пузыри, заполненные геморрагической жидкостью со зловонным запахом; температура тела либо гектическая, либо пониженная, выражены симптомы интоксикации, может быть нарушение сознания в виде бреда; молоко не выделяется.
Лечение серозного мастита консервативное – назначение антибиотиков, сцеживание молока, физиотерапия; при гнойном мастите производится вскрытие и дренирование полости абсцесса, при деструктивном мастите производится ампутация молочной железы. В процессе лечения возникает вопрос о возможности кормления ребенка грудью. Для его решения необходимо исследовать молоко на стерильность. В перевязочной, до начала работы в ней, железа обрабатывается по одному из способов обработки операционного поля, затем стерильными руками сцеживается несколько капель молока в лоток, оставшееся в железе молоко сцеживается в стерильную банку до последней капли, затем молоко перемешивается стерильной палочкой и берется 2-3 мл в стерильную пробирку, которая и отправляется в бактериологическую лабораторию. При получении отрицательного ответа женщине разрешается кормить ребенка больной грудью, в противном случае молок можно только сцеживать и утилизировать. Второй важный вопрос, который решается при хирургическом лечении – это раннее протезирование молочной железы для профилактики ротации позвоночника. До заживления раны «протезирование» проводится с помощью перевязочного материала, после его заживления – путем вкладывания мешочка с крупой в чашечку бюстгалтера, а затем с помощью вкладыша или создания молочной железы оперативным путем.
Учитывая относительно большую заболеваемость маститом, огромное значение имеет его профилактика. Профилактика мастита должна начинаться при первом обращении беременной в женскую консультацию: должны быть осмотрены железы и соски. Форма соска может быть цилиндрической
— это самая благоприятная форма соска, которая нуждается в проведении мероприятий по огрублению кожи соска/ его растирание, ношение грубой прокладки в лифчике/.
Вторая форма соска коническая
— при этой форме соска затруднено удержание соска во рту ребенка, что приводит к возникновению трещин и затрудняет процесс сосания.
Следующая разновидность формы соска — распластанный сосок.
— эта форма соска делает невозможным захват его и удержание во
рту ребенка, что делает грудное вскармливание невозможным.
Следующая форма соска – втянутый сосок.
— эта форма соска делает кормление ребенка грудью невозможной.
Для подготовки к кормлению трех последних форм соска необходимо попробовать исправить их форму, что делается с помощью молокоотсоса – сосок вытягивается, возникающие при этом трещины лечатся и процесс повторяется до тех пор пока ни исправится форма соска.
После родов профилактика мастита заключается в соблюдении личной гигиены женщиной, сцеживании избытка молока, остающегося после кормления ребенка, в предохранении от простуды.
при серозном мастите – сцедить молоко, назначить жаропонижающие, слабительные и антибактериальные препараты, согревающие компрессы на молочную железу, УВЧ, ультразвук – если симптомы мастита не проходят в течение 3х дней, то госпитализация; при остальных формах введение жаропонижающих средств и госпитализация.
Дата добавления: 2014-01-20 ; Просмотров: 2849 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
РАССПРОС БОЛЬНЫХ С ЗАБОЛЕВАНИЯМИ ОРГАНОВ ДЫХАНИЯ.
ОСМОТР, ПАЛЬПАЦИЯ И ПЕРКУССИЯ ГРУДНОЙ КЛЕТКИ
В систему органов дыхания входят верхние дыхательные пути (полость носа, носоглотка, гортань), трахея и бронхи, лёгкие с покрывающей их плеврой и сосудистой системой, грудная клетка.
Верхние дыхательные пути исследуются по правилам, изучаемым в курсе болезней уха, горла и носа, но для направления больного к оториноларингологу терапевт должен иметь основания. Такими основаниями могут быть жалобы больного или данные неспециализированного обследования. Некоторые же изменения верхних дыхательных путей должны быть хорошо знакомы врачам любой специальности.
Например, каждый врач должен знать, что седловидная форма носа в результате разрушения костей переносицы может быть следствием сифилиса или травмы.
Больной может жаловаться на понижение или отсутствие обоняния, запах из носа (определяемый врачом помимо жалоб больного), носовые кровотечения. Носовое дыхание может быть свободным или затруднённым (заложенность носа). Больного могут беспокоить болевые ощущения в области носа, сухость в носу при атрофии слизистой. И, наоборот, у пациента могут отмечаться выделения из носа самого различного характера от слизистых до гнойных. Кроме того, больной может предъявлять жалобы на боли в области придаточных пазух носа.
При пальпации, или ощупывании, носа можно определить деформацию его костей, а при перкуссии, или поколачивании, — выявить болезненность в области придаточных пазух носа, например при синуситах.
При патологии глотки и гортани могут предъявляться жалобы на осиплость, охриплость, гнусавость голоса и даже афонию. В то время как нормой считается чистый голос. Пациент может жаловаться на боли в горле, возникающие при глотании, разговоре, сухость в глотке.
При наружной пальпации областигортаниможно обнаружить опухоли. При осмотре нёбных миндалин и при наличии прощупываемого лимфангоита (валик Корицкого) выявляется хроническая инфекция миндалин – тонзиллит. При внутреннем осмотре глотки обращают внимание на цвет слизистой оболочки (гиперемия, бледность, налёты). Миндалины могут быть увеличены (выходят из-за дужек нёба). Они могут выглядеть разрыхлёнными, в лакунах могут иметься гнойные пробки, а на поверхности миндалин – налёты. Асимметрия полости глотки может свидетельствовать о наличии парафарингеальной опухоли или воспалительного инфильтрата.
При заболеваниях лёгких и плевры жалобы бывают общие (слабость, похудание, жар, потливость и другие), а также специальные (боль в области грудной клетки, одышка, кашель, выделение мокроты, кровохарканье, лёгочное кровотечение).
Лёгкие не имеют чувствительных нервов, поэтому боли, возникающие в связи с тем или иным заболеванием лёгких или плевры, исходят только из листков плевры. Возникают они в ситуациях, когда патологические изменения в плевре делают её поверхность шероховатой. Поэтому при трении листков висцеральной и париетальной плевры возникает боль. Следовательно, хотя плевральная боль и может носить постоянный, стойкий характер, для неё характерно усиление при глубоком вдохе, кашлевом толчке. Если острый патологический процесс локализуется в нижних отделах грудной клетки, то рефлекторно из-за боли происходит переключение дыхания или верхнереберный тип дыхания, больной начинает дышать поверхностно, учащенно. При таком дыхании нижние отделы лёгких почти не участвуют в акте дыхания. Нередко можно увидеть, что больные занимают вынужденную позу, при которой ограничивается подвижность поражённого отдела грудной клетки. Больной может лечь на поражённый бок, сильно придавливать его руками во время дыхания или кашля. При хронических поражениях плевры боль ослабевает или вообще исчезает.
Необходимо помнить, что боль в области грудной клетки может появиться не только при патологии плевральных листков, но и при поражениях кожи, подкожной клетчатки, мышц, межреберных нервов, костей.
Одышка или dispnoë может быть как объективная, внешне выраженная, так и субъективная, то есть только по ощущениям больного. Субъективная одышка проявляется только субъективно, чувством затруднения дыхания, чувством нехватки воздуха.
Объективная одышка проявляется расстройством дыхания в отношении числа, глубины, а иногда и ритма дыхания. Она обязательно связана с изменениями характера внешней вентиляции.
По фазе дыхания одышка может быть инспираторная – затруднение дыхания на вдохе, экспираторная – затруднение дыхания на выдохе и смешанная – затруднение на обеих фазах дыхания.
Инспираторная одышка чаще бывает при сужении просвета верхних дыхательных путей (дифтеритический круп, опухоль гортани, сужение трахеи).
Экспираторная одышка чаще связана с сужением мелких бронхов и бронхиол, например во время приступа бронхиальной астмы.
Смешанная одышка встречается при заболеваниях лёгких, сопровождающихся уменьшением дыхательной поверхности лёгких, например при крупозной пневмонии.
Одышка может быть в покое, усиливаться или возникать при физической нагрузке.
Одышка может быть постоянной или появляться в виде приступов в отдельные периоды. Усиленная мышечная работа ведёт к учащению дыхания, которое правильнее называть не одышкой, а учащением дыхания (tachypnоё). Термин же «одышка» следует использовать только в тех случаях, когда речь идёт о изменениях в организме, имеющих характер полома. Следовательно, одышка связана со страданием не одного какого-то либо органа, а с различными патологическими состояниями, приводящими к кислородному голоданию. Это может быть и при расстройстве общего кровообращения, и при малокровии, и при ожирении, затрудняющем подвижность диафрагмы. Одышка может возникнуть и у больных эмфиземой лёгких при увеличении содержания углекислоты в крови и в альвеолярном воздухе.
Кашель (tussis) является защитной реакцией организма в случае раздражения слизистой оболочки верхних дыхательных путей, например попавшим в них инородным телом. Он может быть сухим и влажным, т.е. может сопровождаться выделением мокроты. Он может быть постоянным или приступообразным, интенсивным или слабым. Постоянный кашель наблюдается редко, например при воспалениях гортани, бронхов, бронхоэктазах, бронхогенном раке лёгких, некоторых формах туберкулёза лёгких. Чаще встречается приступообразный кашель, например при коклюше, гриппе, пневмониях, бронхитах, туберкулёзе лёгких. Во время, чаще в конце, сильного и продолжительного приступа кашля вследствие перехода возбуждения с кашлевого центра на близко расположенный рвотный центр может возникать рвота.
При расспросе следует выяснить время появления кашля. Он может возникать утром (при хроническом бронхите, бронхоэктатической болезни, абсцессе лёгкого, кавернозном туберкулёзе), быть постоянным, усиливающимся к вечеру (при бронихитах, пневмонии), ночью (при туберкулёзе лёгких, лимфогранулематозе, опухоли средостения).
По громкости и тембру различают громкий, «лающий» кашель, например при коклюше, сдавлении трахеи опухолью или зобом, при поражениях гортани, набухании ложных голосовых связок, истерии, и тихий, короткий кашель или покашливание на первой стадии крупозной пневмонии, туберкулёза лёгких, при сухом плеврите, неврозах. При воспалении голосовых связок кашель будет тихим, а при изъязвлении их – беззвучным.
Выясняют ритм выделения мокроты.Она может выделяться в течение дня равномерно, или только по утрам (утренний лаваж (очистка) бронхов у больных хроническим бронхитом), ночью. Определяют количество выделяемой мокроты – однократно или в течение суток, полным ртом или в малом объёме. Выясняют зависимость выделения мокроты от положения тела, например, при расположении бронхоэктазов только в одном лёгком. Оценивают характер выделяемой мокроты – слизистая, гнойная, гнилостная, с примесью крови, с запахом.
Кровохарканье(haematoptoe) является нередкой жалобой больных с патологией лёгких. Оно наблюдается при бронхоэктазах, крупозной пневмонии, инфаркте лёгкого, туберкулёзе лёгких, раке лёгких. Большое диагностическое значение имеет окраска мокроты при наличии в ней крови – алая, тёмная, ржавая, типа малинового желе. Чаще кровь примешивается к мокроте в виде прожилок, но может и равномерно окрашивать весь плевок мокроты. При крупозной пневмонии мокрота приобретает ржавый цвет за счёт распада эритроцитов и образования пигмента гемосидерина, а при распадающейся раковой опухоли — вид малинового желе. При инфаркте лёгкого в первые дни мокрота окрашивается алой кровью, а в последующие 7 – 10 дней – изменённой.
Анамнез. При сборе анамнеза выясняют давность начала заболевания, его первые признаки, предшествующие заболеванию факторы и особенности развития заболевания. Уточняют данные проведенных ранее обследований. Выясняют виды применявшегося ранее лечения и его эффективность. Собирают информацию о перенесенных ранее заболеваниях, которые могут быть причиной хронического лёгочного процесса. Важное значение имеет информация о перенесенных в детском возрасте кори, коклюше. Частые заболевания «гриппом» могут на самом деле быть маской хронической пневмонии. Выясняют, не было ли контактов с больными туберкулёзом лёгких. Расспрашивают об особенностях работы и вредных привычках, могущих способствовать лёгочной патологии.
Общий осмотр. При общем осмотре больного оценивают его состояние, которое может быть удовлетворительным, например, у больного очаговой пневмонией или бронхитом. Состояние больного может быть средней тяжести или тяжёлым, например у больного крупозной пневмонией, абсцессом лёгкого.
Положение больного с патологией органов дыхания обычно активное, но во время приступа бронхиальной астмы больной занимает вынужденное положение, приносящее облегчение – сидит опираясь руками о край койки. Называется такое положение ортопноэ.
Затем оценивают сознание больного, его конституцию. При осмотре кожи оценивают её окраску (цианоз общий, цианоз губ, высыпания на коже (герпетические высыпания на губах и на крыльях носа при крупозной пневмонии). При осмотре конечностей обращают внимание на форму ногтей («часовые стёкла») и пальцев рук и ног («барабанные палочки»).
Осматривая область шеи, обращают внимание на состояние вен шеи. У больных с лёгочной гипертонией (повышением кровяного давления в малом круге кровообращения) возможно их набухание. В это же время можно увидеть участие вспомогательной мускулатуры в акте дыхания. У больных с декомпенсированным лёгочным сердцем часто выявляются периферические отёки ног, асцит.
Местный осмотр. Осматривая грудную клетку, определяют конституциональный тип. Форма грудной клетки у здорового человека и у многих больных с острой патологией органов дыхания нормостеническая (отношение передне-заднего размера к поперечному = 0,65 – 0,75). У больных с астенической формой грудной клетки отношение передне-заднего размера её к поперечному меньше 0,65. У больных с гиперстенической формой грудной клетки отношение её передне-заднего размера к поперечному больше 0,75.
При осмотре грудной клетки возможно обнаружение патологических форм её. Для эмфизематозной (бочкообразной) грудной клетки характерно увеличение передне-заднего размера. Грудная клетка находится как бы в фазе максимального вдоха. Над- и подключичные ямки сглажены или выбухают. Отмечается почти горизонтальное положение рёбер, расширенные межреберные промежутки.
Для паралитической формы грудной клетки характерна асимметрия и атрофия мышц.
Рахитическая (куриная, килевидная) грудная клетка сужена в боковых направлениях, грудина несколько выступает вперёд.
Воронкообразная грудная клетка несколько уплощена спереди назад. Нижняя треть грудины вогнута внутрь. За такую форму её часто называли ранее «грудь сапожника», поскольку такую деформацию часто наблюдали у подростков-сапожников и объясняли ежедневным длительным давлением сапожной колодки.
Ладьевидная грудная клетка похожа на воронкообразуную, но для неё характерна вогнутость грудины в верхней и средней трети. По форме такая грудная клетка напоминала ладью.
Деформации грудной клетки (кифосколиотическаягрудная клетка) часто возникают и у больных с искривлениями позвоночника. Различают 4 варианта искривления позвоночника: кифоз – искривление назад, лордоз – искривление вперёд, сколиоз – искривление в боковом направлении, кифосколиоз – сочетанное искривление в передне-заднем и в боковом направлениях.
При осмотре можно выявить и асимметрию грудной клетки – выбухание либо западение одной половины её, например при гидротораксе (скоплении жидкости в одной из плевральных полостей отмечается выбухание поражённой половины грудной клетки.
Обязательно оценивают положение рёбер и их форму. У больных, страдавших в детстве рахитом можно увидеть чёткообразное расширение передних концов рёбер и наличие Гаррисоновой борозды. Для Гаррисоновой борозды характерна вдавленность нижних рёбер и развёрнутость реберной дуги. Считают, что она формируется у детей, которых туго пеленали в раннем детстве, как след плотно привязанны ручек и пелёнки.
Осматривая больного, оценивают синхронность движений половин грудной клетки в акте дыхания, поскольку при многих заболеваниях лёгких, когда происходит одностороннее снижение эластической тяги лёгких, отмечается отставание поражённой половины трудной клетки в акте дыхания.
Оценивают и положение лопаток. Возможно плотное прилегание, либо отставание одной их них (асимметрия движения) при дыхании.
Во время осмотра грудной клетки обязательно оценивают и состояние межреберных промежутков – втяжение их или выбухание. При осмотре худощавого пациента можно увидеть как во время вдоха происходит втяжение межреберных промежутков, а в нижних отделах грудной клетки, на уровне диафрагмы это втяжение исчезает (волна движения диафрагмы). Это явление называется феноменом Литтена.
Объём дыхательной экскурсии грудной клетки измеряется с помощью сантиметровой ленты, накладываемой на грудную клетку на уровне лопаток сзади и сосков (у мужчин) спереди. Измерение окружности грудной клетки проводится при спокойном дыхании, на высоте максимального вдоха и при максимальном выдохе. Разница окружностей во время вдоха и выдоха называется максимальной дыхательной экскурсией (МДЭ). У здорового человека МДЭ = 7, — 8,5 см.
Подсчёт частоты дыхательных движений проводится с помощью секундомера за 1 минуту. У здорового человека в состоянии покоя ЧДД = 12- 18 в 1 минуту. Обычно подсчёт проводят, накладывая ладонь в эпигастрии у лежащего больного.
Определяя ритм дыхательных движений (ритм дыхания), различают 2 формы периодического дыхания – Чейна — Стокса (нарастающе-убывающее по амплитуде с перерывами от секунд до минуты) и дыхание Биота (с перерывами в фазу минимальной амплитуды от нескольких секунд до полуминуты). Кроме того, выделяют диссоциированное дыхание Грокко (волнообразное, но без перерывов, без апноэ) и большое шумное дыхание Куссмауля (громкое медленное дыхание с ЧДД 6-10 в 1 минуту).
Различают типы дыхания – грудной (реберный) у женщин, брюшной (диафрагмальный) у мужчин, смешанный (чаще в норме у детей).
Пальпация грудной клетки включает в себя ориентировочную пальпацию, определение резистентности или ригидности грудной клетки и определение голосового дрожания.
Проводя ориентировочную пальпацию, выявляют, прежде всего болезненность грудной клетки. Затем оценивают состояние кожи и подкожной клетчатки (выявление подкожной эмфиземы), мышц (болезененость, уплотнения), костей (переломы, костные мозоли). При миеломной болезни определяется болезненность при поколачивании по грудине.
Иногда при пальпации грудной клетки можно ощутить вибрацию из-за шума трения плевры.
Определение резистентности или ригидности грудной клетки проводится лёгкими нажатиями (сдавливаниями) на грудную клетку у расслабившегося больного в 2 направлениях – спереди назад (на уровне нижнего края грудины) и с боков (на уровне нижних рёбер). В норме свободно удаётся вызвать смещение грудной клетки на 2 – 3 см. У больных с эмфиземой лёгких ригидность грудной клетки будет повышена и такое смещение не удаётся.
При определении голосового дрожания (fremitus vocalis или fremitus pectoralis) пальпаторно оценивают прохождение вибрации от голосовой щели к поверхности грудной клетки. В норме эта вибрация ощущается только в верхних отделах грудной клетки, а над нижними её отделами постепенно гасится воздушной массой лёгких. При уплотнении лёгочной ткани звуковая вибрация чётко ощущается над областью безвоздушного лёгкого, а при эмфиземе лёгких, когда воздушность лёгочной ткани резко повышена, звуковая вибрациярезко ослабляется.
Перкуссия была предложена в 1761 г. венским врачом Ауэнбруггером. В 1808 г. французский врач Корвизар перевёл труд Ауэнбруггера на французский язык, и с того времени перкуссия стала применяться всеми врачами. В 1827 г. Пиорри ввёл в практику плессиметр. В дополнение к плессиметру в 1841 г. Винтрих предложил перкуссионный молоточек. В 1835 г. русским врачом Г.И. Сокольским была предложена перкуссия пальцем по пальцу.
В настоящее время повсеместно используется перкуссия пальцем, без плессиметра и молоточка.
Различают 4 вида перкуторных приёмов: 1) непосредственная перкуссиия: а) по Яновскому, б) по Образцову; 2) опосредованная перкуссия а) по Сокольскому, б) по Гольдшейдеру (Гольдшайдеру) с постановкой пальца по Плешу.
Наиболее употребительной в практике врача является перкуссия по Сокольскому. При этом левая рука (у правши!) накладывается на перкутируемую поверхность (пальцы её слегка раздвинуты) и кончиком 3 пальца правой руки (у правши!) наносится короткий удар по средней фаланге 3 пальца левой руки.
Перкутируя по методике Яновского удар наносят кончиком 3 пальца правой руки непосредственно по перкутируемой поверхности.
При перкуссии по методике Образцова перкуторный удар наносится подушечкой указательного пальца правой руки, с силой соскальзывающего со среднего пальца, непосредственно по перкутируемой поверхности.
Перкуссия по Гольдшейдеру с постановкой пальца по Плешу, или тишайшая, пороговая перкуссия, наиболее сложна технически. Она требует высокого овладения техникой перкуссии. По этой методике 3 палец левой руки согнут во 2 фаланге под углом около 120 о . Он плотно ставится на перкутируемую поверхность. Лёгкий, проскальзывающий удар наносится 3 пальцем по согнутой фаланге пальца левой руки. Сила удара должна быть небольшой. Характер звуковой вибрации воспринимается не столько на слух, сколько тактильно. Это тонкая перкуторная методика, позволяющая определять топографию патологических очагов в лёгких (очаги уплотнения диаметром от 2 см), размеры сердца и т.п. почти с той же точностью, что и рентгеноскопия.
Перкуторные звуки различаются: по громкости или по силе, по продолжительности и высоте, по тимпаничности (барабан – тимпанон). Громкость, продолжительность и высота звука зависят от массы тела, его длины, плотности (напряжения) и от силы наносимого удара. Чем больше плотность, тем слабее громкость (сила) звука и выше его тембр.
Высота звука находится в прямой зависимости от плотности (напряжения) тканей. Чем плотнее ткань, тем звук выше.
Продолжительность звука находится в обратной зависимости от плотности (напряжения) ткани.
Различают виды перкуторного звука: ясный лёгочный, тупой или тихий (и притупленный), коробочный, тимпанический.
При перкуссии лёгких используют следующие виды перкуссии: сравнительная и топографическая.
Сравнительную перкуссию проводят в симметричных точках грудной клетки, по передней (начиная от надключичной области до нижнего края лёгких), боковой (начиная от подмышечной ямки) и задней (начиная от надлопаточной области) поверхностям грудной клетки, обычно используя методику Сокольского.
Топографическая перкуссия выполняется по топографическим линиям на грудной клетке:
Справа – по окологрудинной, среднеключичной, передней подмышечной, средней подмышечной, задней подмышечной, лопаточной и околопозвоночной.
Слева – перкуссия проводится по тем же линиям, кроме окологрудинной и среднеключичной, поскольку в этой зоне определяется тупость сердца.
При топографической перкуссии определяют положение нижнего лёгочного края, высоту стояния лёгких спереди (над ключицей) и сзади (над лопаткой), ширину полей Кренига проекция верхушек лёгких на передний край трапецевидной мышцы). Отметку найденных границ всегда делают по краю пальца в сторону ясного лёгочного звука.
Затем перкуторно определяют подвижность нижнего лёгочного края. Справа она определяется по среднеключичной линии, по средней подмышечно линии и по лопаточной линии. Слева – по средней подмышечной и по лопаточной линиям. Вначале перкуторно находят положение нижнего края лёгких, затем просят больного сделать максимально глубокий вдох (при этом диафрагма опускается вниз), задержать дыхание и определяют положение нижнего лёгочного края на вдохе. Затем тоже выполняют при максимальном выдохе больного (диафрагма при этом поднимается вверх). Измеряют смещение нижних краёв лёгких по каждой линии вниз (на вдохе), вверх (на выдохе) и суммарные размеры по каждой из названных линий (дыхательная экскурсия нижнего лёгочного края). Следует обратить внимание, что обычно подвижность нижних лёгочных краёв максимальна по подмышечным линиям.
Дата добавления: 2016-09-06 ; просмотров: 2005 | Нарушение авторских прав
источник