Отогенный абсцесс мозга— гнойник вещества мозга, имеющий отогенное происхождение.
Абсцесс мозга в большинстве случаев развивается на стороне пораженного уха и становится продолжением воспалительного процесса в нем.
Изредка наблюдаются и контралатеральные абсцессы, в этих случаях процесс распространяется по сосудистым путям.
Сначала развивается энцефалит и лишь через 10-14 дней обычно наступает абсцедирование, сопровождающееся общемозговыми и очаговыми симптомами. Общемозговые симптомы связаны с воспалением мозговой ткани, интоксикацией и повышением внутричерепного давления.
В обычном течении среднего отита наступают изменения. Общее состояние ребенка постепенно ухудшается, он становится вялым, безразличным к окружающему, перестает играть, у него ухудшается аппетит, появляется некоторая заторможенность, кожные покровы становятся бледными, черты лица как бы заостряются.
Высокой температуры обычно нет, беспокоит головная боль, иногда односторонняя, чаще по ночам, в связи с чем наступает бессонница. Вследствие внутричерепной гипертензии наблюдаются тошнота и рвота, не связанные с приемом пищи.
Наполнение и ритм пульса не меняются, но появляется брадикардия, иногда до 40 в минуту при обычном артериальном давлении.
Картина крови нехарактерная, чаще непрофильный лейкоцитоз, некоторая гипохромная анемия.
К сожалению, очаговые симптомы выявляются редко. Наиболее яркий и патогномоничный симптом возникает у правшей при локализации абсцесса в левой височной доле мозга. Это так называемая амнестическая афазия — ребенок называет функцию предмета или как-то его характеризует, а назвать не может. Например, авторучка — это «предмет, которым пишут», часы «показывают время, тикают».
Реже встречается сенсорная афазия, когда у больного затруднено понимание обращенной к нему речи. Обычно в этих случаях абсцесс располагается в верхнезадних отделах височной доли. Однако при локализации абсцесса в правой височной доле мозга у правшей, т.е. у большинства детей, такой патогномоничный симптом отсутствует. В связи с этим правое ухо является как бы немым и диагностика в этой ситуации всегда вызывает большие затруднения.
При расположении абсцесса ближе к лобно-теменной области или перифокальном отеке возможны явления моторной афазии, скандированная речь.
Другим очень важным симптомом абсцесса височной доли является гемианопсия. Она связана с вовлечением в процесс зрительного пути, проходящего через височную долю к затылочной.
В отдельных случаях у детей появляются и локальные симптомы — судорожные припадки, парезы конечностей, нарушения чувствительности, двигательные нарушения на стороне, противоположной абсцессу.
Диагностика отогенного абсцесса очень трудна. Необходимо детальное клиническое обследование больного.
Спинномозговая пункция показана, но анализ спинномозговой жидкости дает мало информации для диагностики абсцесса. Особое внимание при спинномозговой пункции обращают на повышение внутричерепного давления. В спинномозговой жидкости обнаруживается некоторое повышение количества белка и иногда лейкоцитов.
Жидкость обычно прозрачна, но выделяется частыми каплями, иногда даже струей. Вследствие этого проводить пункцию детям с подозрением на абсцесс мозга нужно очень острожно, так как описаны случаи, когда при быстром истечении жидкости происходило ущемление продолговатого мозга.
Большое количество лейкоцитов, отсутствие прозрачности (мутная спинномозговая жидкость) могут свидетельствовать о периодическом опорожнении абсцесса в желудочек мозга. В этих случаях пункция опасна, так как возможны прорыв абсцесса в желудочек и мгновенная смерть.
В последние годы для окончательного уточнения диагноза проводится компьютерная томография, хотя она еще далеко не везде доступна. Этот метод позволяет точно определить локализацию абсцесса, его размеры, глубину расположения, перифокальный отек мозговой ткани, перивентрикулярный отек.
Не теряют значения эхография, реография мозга, ангиография, исследование глазного дна и полей зрения, УЗИ.
Эхоэнцефалография основана на использовании эффекта высокочастотных звуковых колебаний, отражающихся от поверхности раздела образований с разным акустическим сопротивлением. Смещение срединных структур у больного с абсцессом височной доли достигает 10-13 мм.
Определенную информацию, позволяющую определить расположение абсцесса в полушариях по характерному рисунку сосудов, дает контрастная ангиография, хотя этот метод довольно опасен и у детей используется только по витальным показаниям.
Используют современные радионуклидные методы (в зоне гнойника происходит интенсивное накопление радионуклидов).
При установлении диагноза отогенного абсцесса мозга больному производится срочная радикальная (общеполостная) операция на ухе с широким обнажением мозговой оболочки средней черепной ямки.
После этого через обработанную спиртовым раствором йода твердую мозговую оболочку выполняют диагностическую пункцию мозга на глубину 2-3 см, иногда в различных направлениях.
Найденный абсцесс вскрывают по игле, в его полость вводят резиновый дренаж. Если абсцесс найден, состояние больного обычно быстро улучшается. Если поиск сразу не увенчался успехом, диагностические пункции продолжают.
В некоторых случаях даже если абсцесс не найден, состояние ребенка после радикальной операции на ухе вследствие некоторой декомпрессии улучшается, но поиски абсцесса необходимо продолжать.
Контралатеральные абсцессы мозга оперируют в нейрохирургических отделениях, используя иные подходы, хотя элиминацию воспалительного очага в ухе осуществляют также оториноларингологи.
источник
Основной путь инфицирования — контактный; гнойный процесс в среднем ухе разрушает стенку черепа и проходит в непосредственное соприкосновение с его содержимым.
При контактном пути распространения инфекции на поверхности мозга образуется ограниченный участок энцефалита (например, при субдуральном абсцессе), что проявляется отеком мозговой ткани и воспалительными изменениями в сосудах, до образования тромбов включительно. По сосудам и лимфатическим путям энцефалит распространяется и на белое вещество. Такой локальный энцефалит сопровождается гипертензионными симптомами, а иногда наблюдаются даже гнездные признаки, и поэтому ограниченный энцефалит легко смешать с абсцессом (ложный абсцесс). При невирулентной инфекции и своевременной ликвидации очагов в ухе может наступить обратное развитие процесса. При дальнейшем прогрессировании болезни локальный энцефалит переходит в гнойную стадию, причем распад мозгового вещества начинается обычно с белого вещества, в котором и образуется скопление гноя (абсцесс), хотя иногда захватывается и серое вещество. Таким образом, возникают абсцесс с ножкой (более поверхностные) или без ножки. При инфицировании мозга из среднего уха по сосудистым путям абсцесс, как правило, формируется в белом веществе, и такие абсцессы могут располагаться на относительно большой глубине (3—4 см от поверхности мозга). Величина абсцессов сильно варьирует — от размеров боба и лесного ореха до яблока включительно. Чаще образуется одиночный абсцесс, но иногда наблюдается несколько нарывов, которые в дальнейшем могут сливаться. В височной доле нарывы чаще бывают округлой формы,
Симптомы. Они соответствуют четырем периодам болезни, которые выражены то более, то менее четко. Различают начальную, латентную, явную и терминальную стадии заболевания. Начальная стадия длится обычно 1—2 недели и сопровождается легкими менингеальными симптомами: головными болями, подъемом температуры (37,5° и выше), рвотой, тошнотой и плохим самочувствием, запорами и т. д. Иногда это совпадает с послеоперационным периодом после произведенной по поводу отита операции. Больной более вялый, чем обычно, несмотря на достаточный срок, прошедший со дня операции, продолжает лежать в постели. Часто эта группа симптомов приписывается либо отиту, либо послеоперационному состоянию.
На самом же деле это есть проявление реакции оболочек мозга на внедрившуюся инфекцию. При достаточной барьеризации процесс не распространяется по оболочкам, а наступает латентный период болезни, в течение которого инфекция медленно проникает в вещество мозга.
В этот период температура обычно нормальная (формула крови без существенных отклонений от нормы). Бледность больного, отсутствие аппетита, головные боли, отсутствие бодрости и т. д. обычно приписывают отиту. Нередко в латентной стадии отсутствуют даже и эти признаки.
Явные симптомы абсцесса мозга могут развиваться постепенно, но иногда они проявляются внезапно, как будто среди полного здоровья. В этой явной стадии налицо картина тяжелого заболевания, причем с неуклонным ухудшением динамики болезни. Больной жалуется на головную боль, общую разбитость, отсутствие аппетита, запоры, он бледен, кожа лица иногда имеет землистый цвет, падает вес.
Симптомы при явной стадии болезни могут быть разделены на 4 группы.
1. Первая группа симптомов свойственна нагноительным процессам вообще. Такие признаки, как слабость, истощение, отсутствие аппетита, обложенность языка, запоры, factor ex ore скорее указывают на трофические расстройства, нередко наблюдаемые и при других заболеваниях. Из изменений крови наибольшее значение имеет ускоренная СОЭ.
2. Вторая группа — общие мозговые симптомы, развивающиеся в результате гипертензии, вызванной отеком мозговой ткани. Эта группа симптомов чаще бывает выражена отчетливо: головная боль, например, носит нестерпимый характер, нередко она соответствует локализации абсцесса и обычно усиливается при постукивании пальцем по покровам черепа, соответствующим локализации нарыва.
Очень характерным является замедление пульса (до 45—60 ударов), изменения глазного дна, рвота (наступающая внезапно, очень бурно и не связанная с приемом пищи). Ригидность затылочных мышц и симптом Кернига являются ранними симптомами абсцесса большого мозга и особенно мозжечка (В. О. Калина). При сильной гипертензии развивается коматозное состояние. Типичны изменения психики: недостаточная концентрация внимания, депрессивное настроение, слезливость, вялость мышления. В спинномозговой жидкости обычно обнаруживаются небольшой плеоцитоз и некоторое повышение содержания белка. Ликвор вытекает при пункции под повышенным давлением.
3. В третью группу входят симптомы, зависящие от нарушения деятельности проводниковых систем и подкорковых ядер и вызванные отдаленным действием на них абсцесса: наблюдаются пирамидные симптомы (симптом Бабинского, Оппенгейма), контрлатеральные гемипарезы и параличи, судороги, анестезии от давления на внутреннюю капсулу. Иногда наблюдаются поражения черепномозговых нервов — неврит зрительного нерва, паралич n. oculomotorius (расширение зрачка и птоз век), а также одноименного n. hypoglossus, невралгии тройничного нерва (давление на gangl. Gasseri). Отводящий нерв относительно редко вовлекается в процесс — иногда он поражается при абсцессе мозжечка.
4. Четвертая группа — гнездные симптомы — являются наиболее ценными для локализации процесса. Они зависят от прямого повреждающего действия энцефалита и распада ткани в области абсцесса.
Для локализации нарыва в левой височной доле характерным является амнестическая афазия (у праворуких), при которой больной не может правильно назвать показываемый ему предмет, назначение которого он знает. При сенсорной афазии больной не понимает сказанного, хотя слух у него не нарушен. Наблюдается также парафазия — искажение слов, неправильный выбор слов (т. е. вместо нужного слова употребляется другое). У левшей эти явления наблюдаются при правосторонних абсцессах височной доли.
Лечение. Лечение абсцессов мозга хирургическое. Применение только одних антибиотиков показывает, что обратного развития абсцесса при этом не происходит, а наблюдается лишь задержка темпов его развития. Часто это имеет ту отрицательную сторону, что маскирует и те не ярко выраженные симптомы абсцесса, которые имелись налицо, и вводит врача в заблуждение.
Положительную роль играют антибиотики, примененные в процессе операции и в послеоперационном периоде. Благодаря их действию сильно уменьшилось число послеоперационных менингитов и энцефалитов.
Хорошие результаты наблюдались при даче пенициллина (600 000 ЕД) и стрептомицина (500 000 ЕД) в сутки. Рекомендуется внутривенное вливание глюкозы с витаминами, а также малых доз одногруппной крови (например, 50—70 мл).
Хирургическое лечение состоит из вмешательства на височной кости для удаления причинного очага, а затем уже на самом мозгу. Применяют как мастоидотомию (при острых отитах), так и радикальную операцию (при хронических отитах) и лабиринтотомию (при лабиринтогенных абсцессах мозжечка), после которых обнажаются черепные ямки. Затем производят пробную пункцию иглой. Чтобы избежать попадания иглы в желудочки, ее вводят обычно на глубину не более 4 см. Если пользоваться достаточно толстой иглой, то чаще не возникает неооходимости в насасывании гноя шприцем, а он, благодаря давлению в абсцессе, свободно выливается из отверстия иглы.
Оперативное вмешательство на самом мозгу может быть произведено по одному из трех способов:
1 удаление абсцесса вместе с капсулой;
3) вскрытие абсцесса (разрез).
В отношении операционного подхода к абсцессу существует два взгляда: одни рекомендуют подход через трепанационное отверстие в сосцевидном отростке, сделанное для элиминации гнойного очага в ухе; другие — через новое трепанационное отверстие в черепе в области здоровых тканей.
источник
Возбудителями заболевания ранее являлись чаще всего грамположительные стрептококки и стафилококки. В настоящее время преобладают грамотрицательные штаммы — протей, синегнойная и кишечная палочки и другие анаэробы — преимущественно как смешанная инфекция [Ganz Н., 1980]. Флора гноя из уха не всегда совпадает с флорой абсцесса мозга. Нередко посев стерилен.
Абсолютное большинство отогенных абсцессов мозга локализуется в височной доле и мозжечке (рис. 4.3). Намного реже встречаются абсцессы, возникшие метастатическим путем в затылочной, теменной, лобной долях полушарий большого мозга, мосту и ножках мозга, продолговатом мозге. Возможно контралатеральное развитие метастатических абсцессов.
Различают следующие стадии развития абсцесса. Начальная стадия проявляется энцефалитом, без размягчения мозга вследствие инвазии в него микробов. Наблюдаются лихорадка, чаще умеренная, познабливание, нерезкая головная боль, тошнота, реже рвота; очень редки эпилептиформные судороги.
Возможны застойные соски зрительного нерва, очаговые симптомы иногда общая слабость, сонливость, апатия, реже возбуждение. В крови умеренные лейкоцитоз и увеличение СОЭ. Эта стадия обычно протекает на фоне отита, поэтому ее часто просматривают. Она может перейти в диффузный энцефалит, который быстро приводит к летальному исходу, либо во вторую, латентную, стадию.
Латентная стадия характеризуется расплавлением мозга, отграничением, образованием капсулы. Отек мозга и местный менингит регрессируют, как и повышенное внутричерепное давление и интоксикация. Эта стадия бессимптомна. Отмечаются умеренная головная боль, нормальная или слегка субфебриальная температура тела, возможны застойные соски зрительного нерва, апатия, замедление мышления. Кровь и цереброспинальная жидкость в пределах нормы. Эта стадия может длиться от нескольких недель до нескольких месяцев и даже лет.
Под влиянием тех или иных неблагоприятных факторов (инфекция, обострение среднего отита, перенапряжение и т. д.) развивается явная стадия, проявляющаяся прогрессирующим энцефалитом, ростом абсцессов по направлению к коре и желудочкам мозга, отеком и набуханием мозга. Клинически возникают очаговые симптомы и признаки повышения внутричерепного давления.
В том случае, если своевременно не произведено хирургическое вмешательство, наступает терминальная стадия. Она может развиться вследствие отека мозга, приводящего к прогрессирующему повышению внутричерепного давления и ущемлению ствола головного мозга с параличом дыхательного центра, прорыва абсцесса в желудочки мозга либо подпаутинное пространство с развитием гнойного менингита, а также вследствие септического состояния (токсическая кома). Иногда можно спасти жизнь больного и в этой стадии.
Следует отличать прорыв абсцессов височной доли мозга в боковые желудочки или абсцесса мозжечка в IV желудочек от прорыва желудочков в полость абсцесса. Прорыву абсцесса в желудочки мозга предшествует защитный опендимит. При прорыве развивается массивный желудочковый менингит. Вентрикулит может возникнуть и без прорыва гноя вследствие инфицирования желудочка из окружающего его энцефалитического очага.
При прорыве желудочков в дренированную полость абсцесса инфицирования ликворного пространства не происходит. При прорыве цереброспинальной жидкости, находящейся под давлением измененной стенки желудочков, происходит вымывание гноя из полости абсцесса, что приводит к благоприятному исходу.
Менингеальные симптомы (вследствие повышения внутричерепного давления) отмечаются при абсцессе как височной доли, так и мозжечка, значительно чаще при повышенном плеоцитозе и содержании белка в стерильном ликворе. Изменения цереброспинальной жидкости варьируют в зависимости от фазы развития абсцесса, участия мозговых оболочек, влияния антибиотиков. Давление и количество белка чаще всего повышены. Для неосложненного менингитом абсцесса характерна прозрачная жидкость без клеток или с незначительным их количеством (до 200/3), преимущественно лимфоцитов.
В острой стадии могут преобладать нейтрофилы. На наличие сопутствующего менингита, протекающего бессимптомно, подозрительны: 1) значительные колебания цитоза в течение короткого времени — между пункциями — от умеренного до высокого, тогда как при «чистом» менингите отмечается либо нарастание цитоза (при ухудшении), либо прогрессирующее снижение; 2) уменьшение цитоза при стабильных менингеальных симптомах; 3) стабильный цитоз при уменьшении внутричерепного давления.
Нарушения дыхания вследствие сдавления мозгового ствола возникают в конечной стадии абсцесса. Паралич дыхания чаще наблюдается при абсцессах мозжечка.
Очаговые симптомы абсцесса височной доли возникают при поражении левой височной доли у правшей. При поражении заднего ее отдела наблюдаются, но непостоянно, амнестическая (ранний симптом), сенсорная афазия, оптически-акустическая афазия. Афазия может быть замаскирована спутанным сознанием. Выпадение полей зрения (гомонимная двусторонняя гемианопсия) отмечается лишь при очень большом и глубоком абсцессе височной доли, распространяющемся на затылочную долю.
При локализации абсцесса в правой височно-теменной и височно-теменно-затылочной долях диагностическую ценность имеют более частые, чем при расположении абсцесса слева, вестибулярные расстройства (обусловленные нарушением корковой регуляции вестибулярной функции) и нарушение ориентации в отношении собственного тела и в пространстве [Талышинский А. М., 1985].
К отдаленным симптомам, или «симптомам по соседству», относятся эпилептиформные, преимущественно клонические, судороги. Они нередки, особенно при сочетании абсцесса с менингитом, и во многих случаях предшествуют парезам и параличам, преимущественно контралатеральным, чаще в виде моноплегии. Из поражений черепных нервов чаще встречаются парезы глазодвигательного, лицевого и тройничного. Они могут возникать на стороне абсцесса и контралатеральной. Спонтанный нистагм наблюдается редко и является следствием повышения внутричерепного давления.
Основными очаговыми симптомами абсцесса мозжечка являются спонтанный нистагм в сторону очага, гомола-теральная атаксия конечностей и адиадохокинез. Абсцессы мозжечка, как и опухоли, склонны к сдавлению мозгового ствола. Спонтанный нистагм, являющийся ранним симптомом, по существу служит признаком поражения ядер мозгового ствола. Он обычно горизонтальный, реже ротаторный, чаще крупноразмашистый, в большинстве случаев направлен в сторону очага.
Это направление нистагма приобретает особую диагностическую ценность при выключении лабиринта больного уха. Такой нистагм в сочетании с парезом взора в сторону поражения позволяет отличить абсцесс мозжечка от опухоли. Он становится интенсивнее при прогрессировании процесса. При приближении гноя ко дну IV желудочка или прорыве в него он становится вертикальным. Появление нистагма положения указывает на поражение мозжечка в области червячка.
Симптомами выпадения функций мозжечка являются атаковал, с тремором конечностей, дисметрия (промахивание при указательной и пальце носовой пробах), адиадохокинез, статокинетические нарушения (тенденция к падению в сторону очага поражения независимо от положения головы, шатающаяся походка), или атония на стороне очага поражения.
Все указанные симптомы часто отсутствуют. Редко встречается дизартрия (замедленная, смазанная, скандированная речь). «Симптомами по соседству» являются гомолатеральные параличи черепных нервов, чаще при осложненных абсцессах. Наблюдаются гомолатеральные параличи III—VII нервов. Паралич лицевого нерва возникает чаще, чем при абсцессе височной доли. Парезы конечностей (гомолатеральные) развиваются редко.
источник
Отогенными абсцессами мозга и мозжечка называют полости в непосредственно в самом мозге или мозжечке, которые заполнены гноем, и отграничены от окружающей мозговой ткани соединительнотканной капсулой или воспалительно-размягченным веществом мозга.
В зависимости от срока возникновения, отогенные абсцессы делят на ранние и поздние, которые формируются позднее чем через 3 месяца. Ранние абсцессы последовательно проходят следующие стадии:
- Гнойно-некротический энцефалит;
- Формирование пиогенной капсулы;
- Манифестация абсцесса;
- Терминальная стадия абсцесса мозга.
Поздние абсцессы подразделяются на быстро и медленно развивающиеся, а также бессимптомные формы.
Причины возникновения и течение болезни. Местом локализации отогенных абсцессов являются височная доля мозга и мозжечок, расположенные в непосредственной близости от очага инфекции. На стадии энцефалита (1-3 дня) вокруг кровеносных сосудов развивается местная воспалительная реакция, которая сопровождается отёком тканей мозга и образованием некротической зоны. На поздней стадии энцефалита (4-9 день) в мозговой ткани наблюдается максимальный отёк, размеры некроза увеличиваются, и происходит формирование гноя. Вокруг зоны воспаления из фибробластов формируется ретикулярная сеть, являющаяся предшественником коллагеновой капсулы, т.е. той капсулы которая будет окаймлять абсцесс мозга.
На ранней стадии формирования капсулы (1-13 день) происходит уплотнение коллагенновой сети, а некротический центр изолируется от окружающего его мозгового вещества. На поздней стадии формирования капсулы, происходящей на 14 день или позже, абсцесс имеет следующие 5 слоёв:
- некротический центр;
- периферическую зону воспалительных клеток и фибробластов;
- коллагеновую капсулу;
- область вновь образованных сосудов;
- область реактивного глиоза с его отёком.
Для того чтобы капсула хорошо сформировалась нужно две недели. На её формирование оказывают влияние множество факторов: источник инфекции, вид возбудителя, состояние иммунитета пациента, применение антибиотиков и глюкокортикостероидов.
Клиническая картина. Клиническая картина зависит от места локализации абсцесса и его размера, стадии развития патологического процесса, реакции окружающих тканей. В течение заболевания имеется 4 стадии: начальная, латентная, явная и терминальная.
Начальная стадия продолжается от одной до двух недель и называется энцефалической стадией абсцесса мозга. Для неё характерны такие симптомы, как вялость, высокая температура тела, головная боль, тошнота и рвота.
Продолжительность латентной стадии в среднем 2 недели. Она характеризуется 4-мя группами симптомов.
К первой группе относится проявления, которые характерны для нагноительных процессов: отсутствие аппетита, вялость, задержка стула, неприятный запах изо рта, истощение, «обложенность» языка, изменения в составе крови, характерные для воспалительного процесса.
Ко второй группе относятся общемозговые симптомы: головная боль, брадикардия (снижение частоты сердечных сокращений ниже 60 ударов), ригидность затылочных мышц, положительные симптомы Кернига и Брудзинского.
В третьей группе представлены симптомы нарушения деятельности проводниковых систем и подкорковых ядер: гемипарезы (парез одной половины тела) и гемипараличи, парез лицевого нерва по центральному типу, судорожные припадки, парез глазодвигательного нерва, пирамидные симптомы (Бабинского, Оппегейма и т.д.).
Четвертая группа симптомов очень важна для определения локализации процесса и отражает гнёздную симптоматику. Если у праворуких пациентов появляется амнестическая и сенсорная афазия (расстройство речи), то это свидетельствует о том, что абсцесс локализуется в области левой височной доли мозга. Если у больных отмечается атаксия (нарушение координации движений) и головокружения, то вероятнее всего абсцесс располагается в правой височной доле и распространяется на проводящий путь, который связывает правую височную долю и левый мозжечок. Также могут отмечаться психические расстройства эмоционального и личностного характера, которые проявляются эйфорией или депрессивным состоянием, отсутствием критического отношения к своей болезни, психомоторным возбуждением, негативизмом (противостояние и противоречие другим людям). При поражении правой височной доли важным признаком является нарушение полей зрения – гемианосмия, с выпадением одноименных половин зрения каждого глаза.
При абсцессе мозжечка наблюдается снижение тонуса мышц с пораженной стороны. Основным признаком является атаксия, которую обычно обнаруживают при ходьбе и выполнении координационных проб (пальце-пальцевая, пальценосовая, адиадохокинез (неспособность выполнять быстрые, чередующиеся движения), исследование в позе Ромберга). Характерными являются падения и промахивания со стороны пораженного мозжечка. Очень показательным является нистагм (непроизвольное движение глазных яблок), направленный вверх и в обе стороны, нередко множественный.
При исследовании крови выявляется умеренный нейтрофильный лейкоцитоз, увеличенное СОЭ. При неосложненном абсцессе цереброспинальная жидкость вытекает под большим давлением. Чаще всего она бывает светлой и имеет умеренный сдвиг: незначительный плеоцитоз (увеличение числа клеток) до уровня 100-200 клеток в 1 мкл. и умеренное повышение белка. В случае прорыва абсцесса в субарахноидальное пространство спинномозговая жидкость становится гнойной. При абсцессе мозжечка при взятии спинномозговой пункции жидкость нужно выпускать медленно и небольшими порциями, чтобы избежать вклинивания ствола мозга в затылочное отверстие.
На терминальной стадии развития заболевания проявляют себя дислокационные симптомы: анизокория (неравные размеры зрачков), ограничение взора, нарушение ритмичности дыхания, потеря сознания. Продолжительность этой стадии абсцесса мозга и мозжечка составляет несколько дней и заканчивается смертью пациента. При этом наблюдается нарастающий отёк мозга, паралич центров, имеющих жизненно важное значение, или прорыв абсцесса в желудочки мозга. Довольно редко прорыв абсцесса в желудочки мозга и гнойный вентрикулит (воспаление желудочков мозга) заканчиваются благоприятным исходом.
Диагностика. Для того чтобы провести точную диагностику места расположения абсцесса мозга и мозжечка, проводят компьютерную и магнитно-резонансную томографию головного мозга. При проведении компьютерной томографии выявляется тонкая, гладкая стенка абсцесса, которая имеет правильные контуры. Магнитно-резонансная томография позволяет также определить капсулу абсцесса. Если нет возможности провести вышеперечисленные виды исследования, можно провести пневмоэнцефалографию или радиоизотопную сцинтиграфию головного мозга.
Абсцесс мозга и мозжечка следует отличать от гнойного менингита, негнойного локальногоэнцефалита, серозного лептоменингита (арахноидита), гнойного лабиринтита. При менингите наблюдается высокая температура и тахикардия (увеличение частоты сердечных сокращений), а при абсцессе температура тела субфебрильная и отмечается выраженная брадикардия. Больные менингитом возбуждены, а при абсцессе сонливы и заторможены, на глазном дне имеется характерный «застойный сосок». Различить менингит и абсцесс можно при исследовании спинномозговой жидкости: при менингите будет высокий плеоцитоз, а при абсцессе наблюдается умеренный плеоцитоз и увеличение количества белка. При арахноидите отсутствуют изменения в спинномозговой жидкости. В отличие от энцефалита при абсцессе мозга симптомы интоксикации отсутствуют.
Лечение. При этом заболевании необходима срочная госпитализация в лор-стационар, где пациенту в обязательном порядке проведут хирургическую санацию уха с дренированием абсцесса мозга и мозжечка.
Прогноз на выздоровление зависит от своевременности диагностики, правильности применения комплекса антибиотиков широкого спектра действия, а также других необходимых лекарственных средств.
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Абсцесс — полость, заполненная гноем и отграниченная от окружающих тканей и органов пиогенной мембраной.
Классификация отогенных абсцессов головного мозга
По срокам возникновения отогенные абсцессы принято делить на ранние и поздние. К поздним относят абсцессы, формирующиеся позже 3 мес.
Ранние абсцессы в своём развитии проходят ряд последовательных стадий:
- гнойно-некротического энцефалита:
- формирования пиогенной капсулы;
- манифестации абсцесса;
- терминальную стадию.
Поздние абсцессы по клиническому течению подразделяются на быстро развивающиеся, медленно развивающиеся и бессимптомные.
Патогенез отогенных абсцессов головного мозга
Отогенные абсцессы головного мозга возникают в непосредственной близости от очага инфекции и чаще всего локализуются в височной доле и мозжечке.
В ранней стадии энцефалита (первые 1 3 дня) возникает местная воспалительная реакция вокруг кровеносных сосудов. Развитие энцефалита связано с отёком ткани мозга и формированием области некроза. В поздней стадии энцефалита (4-9-й день) наблюдаются такие важные гистологические изменения, как максимальный отёк ткани мозга, увеличение размеров некроза и формирование гноя. Фибробласты формируют вокруг зоны воспаления ретикулярную сеть, которая служит предшественником коллагеновой капсулы.
В ранней стадии (10-13-й день) формирования капсулы уплотняется коллагеновая сеть и некротический центр изолируется от окружающего вещества мозга. Очевидно, этот процесс является решающим в защите окружающей ткани от повреждения. В поздней стадии формирования капсулы (14-й день и позже) абсцесс имеет пять различных слоев:
- некротический центр;
- периферическая зона воспалительных клеток и фибробластов;
- коллагеновая капсула:
- область вновь образованных сосудов;
- область реактивного глиоза с отёком.
Для развития хорошо сформированной капсулы требуется 2 нед.
К факторам, влияющим на формирование капсулы, относятся вид возбудителя, источник инфекции, состояние иммунной системы организма, использование антибиотиков и глюкокортикоидов.
Симптомы отогенных абсцессов головного мозга
Клинические проявления абсцесса зависят от его локализации и объёма, вирулентности возбудителя, иммунного статуса больного, наличия отёка головного мозга и выраженности внутричерепной гипертензии. Абсцесс — это острый воспалительный процесс, обычно быстро развивающийся, что является главным отличием от других внутричерепных объёмных образований. Симптоматика абсцесса развивается не более двух недель, а часто — менее одной недели.
Характерной особенностью позднего абсцесса считается наличие хорошо выраженной капсулы. Клинические проявления поздних абсцессов весьма разнообразны и определяются локализацией патологического очага, его размерами. Ведущими симптомами поздних абсцессов могут считаться проявлением внутричерепной гипертензии с появлением офтальмологических и рентгенологических признаков патологического объёмного образования в полости черепа.
Наиболее грозным осложнением абсцесса мозга является прорыв гнойной полости в пути тока спинномозговой жидкости и особенно в желудочки головного мозга.
Выделяют начальную, латентную и явную стадии развития абсцесса.
В начальной стадии основным симптомом является головная боль. Она может носить характер гемикрании, но наиболее часто бывает диффузной, постоянной резистентной к лечению. Если существует значительное повышение внутричерепного давления, то головная боль сопровождается тошнотой и рвотой. Повышение внутричерепного давления вместе с масс-эффектом, вызванным абсцессом, может приводить к нарушению уровня сознания: от умеренного оглушения до развития комы. Состояние сознания является единственным наиболее важным фактором прогноза. Продолжительность данной стадии 1-2 нед.
Далее в течение 2-6 нед развития латентной стадии явных симптомов поражения мозга не наблюдается, но самочувствие пациента чаще изменено. Ухудшается настроение, развивается апатия, отмечается общая слабость, повышенная утомляемость.
Явная стадия длится в среднем 2 нед. При невнимательном наблюдении за больным начальная стадия проходит незамеченной, а явная стадия распознается с опозданием.
Диагностика отогенных абсцессов головного мозга
При физикальном исследовании больного в явной стадии заболевания можно выделить четыре группы симптомов: общеинфекционные, общемозговые, проводниковые и очаговые.
К первой группе относятся общая слабость, отсутствие аппетита, задержка стула, уменьшение массы тела. Температура тела обычно нормальная или субферильная, СОЭ увеличена, лейкоцитоз умеренный без значительного изменения лейкоцитарной формулы крови. У половины пациентов может отмечаться эпизодическое нерегулярное повышение температуры тела до 39 °С и выше.
Общемозговые симптомы обусловлены повышением внутричерепного давления. К ним относятся головная боль, рвота без предшествующей тошноты, ригидность затылочных мышц, симптом Кернига. В отличие от менингита наблюдается брадикардия вследствие давления на продолговатый мозг. Чаще, чем при менингите, при исследовании глазного дна выявляются застойные диски зрительных нервов. Менингизм присутствует у 20% больных. Отёк сосков зрительных нервов связан с внутричерепной гипертензией и выявляется у 23-50% пациентов
Сдавление проводниковых систем и подкорковых ядер возникает в результате дислокации тканей мозга. Отмечаются контралатеральные гемипарезы и параличи. Могут страдать черепно-мозговые нервы. Развиваются парезы глазодвигательного и лицевого нерва по центральному типу. Центральная иннервация верхней труппы мимических мышц двусторонняя, поэтому при парезе нижней группы мышц лицевая функция мышц лба сохраняется. Отмечаются пирамидные симптомы.
Наибольшее диагностическое значение имеют очаговые неврологические симптомы. Очаговый неврологический дефицит отмечен у 50-80% больных, его проявления связаны с локализацией абсцесса.
Поражение доминирующей височной доли головного мозга (левой у правшей и правой у левшей) характеризуется сенсорной и амнестической афазией. При сенсорной афазии и сохранном слухе больной не понимает то, что ему говорят. Речь его становится бессмысленным набором слон. Это происходит вследствие поражения центра Вернике в заднем отделе верхней височной извилины коры доминантного полушария головного мозга. Больной не может также читать (алексии) и писать (аграфии). Амнестическая афазия проявляется тем, что пациент вместо названия предмета описывает их назначение, что связано со зрительно-слуховой диссоциацией в результате поражения нижних и задних отделов височной и теменной долей.
Абсцесс в «неведущей» височной доле может манифестироваться психическими расстройствами: эйфорией или депрессией, снижением критики, которые часто остаются незамеченными. Поэтому такую долю называют «немой».
Патология любой из височных долей головного мозга сопровождается выпадением одноимённых полей зрения обоих глаз (гомонимная гемнанопсия). Вовлечение коркового вестибулярного представительства сопровождается головокружением и атаксией с отклонением тела в противоположную очагу поражения сторону.
Абсцесс мозжечка характеризуется нарушением тонуса конечностей, атаксией, спонтанным нистагмом и мозжечковыми симптомами. Отмечается отклонение и опускание руки на стороне поражения при пальце-пальцевой пробе. При указательной и пальце-носовой пробах наблюдается промахивание в поражённую сторону. Пяточно-коленную пробу больной неуверенно выполняет ногой на стороне поражения, занося её дальше, чем требуется. Мозжечковая атаксия проявляется отклонением тела в позе Ромберга в поражённую Сторону и походкой «пьяного» с отклонением в эту же сторону. Отклонения тела и конечностей совпадают с направлением быстрого компонента нистагма в отличие от вестибулярной атаксии, при которой отклонения тела и конечностей совпадают с направлением медленного компонента нистагма. Спонтанный нистагм крупноразмашистый, при обширном поражении мозжечка может быть множественным. Вертикальный нистагм является неблагоприятным прогностическим признаком. К мозжечковым симптомам относятся невозможность выполнения фланговой походки в сторону поражённого полушария мозжечка, адиадохокинез, интенционное дрожание при пальценосовой пробе.
При абсцессе головного мозга возможно внезапное ухудшение состояния больного. Последнее связано либо с дислокацией мозга, либо с прорывом содержимого абсцесса в субарахноидальное пространство или в желудочки головного мозга. При неблагоприятном течении заболевания в терминальной стадии вследствие выраженного дислокационного синдрома наблюдаются анизокория, ограничение взора вверх, потеря сознания и нарушение ритма дыхания. Смерть наступает либо на фоне нарастающего отёка мозга от остановки дыхания и сердечной деятельности, либо на фоне гнойного вентрикулита при прорыве гноя в желудочки мозга.
При абсцессах мозга отмечается умеренный нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 20 мм/ч и выше.
Спинномозговая пункция при церебральном абсцессе опасна и быстро приводит к клиническому ухудшению. Изменения спинномозговой жидкости носят неспецифический характер. Спинномозговая жидкость прозрачная, вытекает под давлением, в ней незначительно повышено содержание белка и слабо выражен плеоцитоз (до 100-200 кл/мкл). При прорыве гноя в субарахноидальное пространство развивается вторичный менингит, характеризующийся соответствующими изменениями спинномозговой жидкости.
Лучевая диагностика имеет большое значение в диагностике абсцессов головного мозга. Абсолютными рентгенологическими признаками абсцесса являются контурирование обызвествленных стенок абсцесса с наличием уровня жидкости или газа в нем.
При проведении эхоэнцефалографии и каротидной ангиографии могут быть установлены признаки внутричерепного объёмного процесса, смещающие срединные структуры головного мозга.
Широкое использование КТ и МРТ необходимы для точной диагностики локализации церебральных абсцессов. При КТ выявляется гладкая, тонкая, имеющая правильные контуры и накапливающая контрастирующее вещество стенка абсцесса, а также центральная область абсцесса пониженной плотности. При МРТ на Т1-взвешенных изображениях центральный некроз представлен зоной гипоинтенсивности, капсула окружает зону некроза и выглядит как тонкий изо- или гиперинтенсивный слой. Снаружи абсцесса находится зона гипоинтенсивности. представляющая собой отек. На Т2-взвешенных изображениях эти же самые данные нвоспроизводятся как гиперинтенсивный центр, хорошо дифференцируемая гипоинтенсивная капсула и окружающий её гиперинтенсивный отёк. На основании данных КТ п МРТ может быть определён оптимальный доступ к патологическому очагу.
В височной доле головного мозга абсцесс чаще имеет округлую форму, а в мозжечке — щелевидную. Наиболее благоприятно протекают гладкостениный абсцессы с хорошо выраженной капсулой. Однако нередко капсула отсутствует, и абсцесс окружен воспалённым и размягченным веществом мозга.
При отсутствии возможности выполнения КТ и МРТ для диагностики можно проводить пневмоэнцефалографию, а также радиоизотопную сцинтиграфию.
Отогенный абсцесс головного мозга следует отличать от абсцедирующего энцефалита. Формирование отграниченной гнойной полости в веществе мозга чаще всего является следствием энцефалита, представляя собой один из вариантов его исхода. Дифференциальную диагностику позднего абсцесса необходимо проводить также с опухолью головного мозга.

источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
Отогенный абсцесс мозга – это сформировавшаяся в веществе большого мозга на фоне хронического или острого воспаления органа слуха заполненная гноем патологическая полость.
В подавляющем большинстве случаев отогенные абсцессы головного мозга возникают вследствие заболевания пограничной кости. Последняя может оказаться либо совершенно разрушенной, либо секвестрированной, либо пронизанной фистулезным ходом. В других случаях разделяющая кость сохраняется, но изменяется в цвете и консистенции. В более редких случаях переход процесса из полостей среднего уха на мозг совершается через существующие дегисценции в tegmen tympani et antri. Сюда же относится распространение процесса через существующие щели и отростки твердой мозговой оболочки: через каменисто-чешуйчатую щель и поддуговую ямку .
Переход нагноения на мозг может совершаться контактным путем, т. е. постепенно с барабанной полости или клеток сосцевидного отростка нагноение переходит на кость, оттуда на твердую мозговую оболочку, с последней на мягкие мозговые оболочки и вещество мозга, причем слипчивое сращение мозговых оболочек с веществом мозга предупреждает генерализацию процесса. Однако при патологоанатомическом исследовании не всегда находят при отогенном абсцессе мозга твердую мозговую оболочку измененной, а лишь примерно в половине всех случаев. Точно так же и слой мозгового вещества, остающийся на границе между полостью абсцесса и прилежащим участком твердой мозговой оболочки, не всегда представляется измененным. Отсюда следует, что переход процесса на мозговое вещество совершается не всегда контактно, а иногда по узким преформированным путям, не останавливаясь в твердой мозговой оболочке и коре мозга. Такими преформированными путями являются кровеносные сосуды и окружающие их лимфатические пространства. Так как кора головного мозга имеет самостоятельное кровоснабжение, а сосуды белого мозга связаны с сосудами мозговых оболочек, то при тромбозе последних возможно ретроградное распространение тромбов до белого вещества, в то время как кора мозга остается незатронутой.
Иногда посредствующим звеном между процессом в среднем ухе и веществом мозга при образовании мозгового абсцесса является синус-тромбоз; при этом возможно также контактное инфицирование, т. е. переход с заболевшей стенки синуса на вещество мозга. Этот способ перехода представляется, однако, редким и наблюдается главным образом при абсцессах мозжечка.
Иногда возможно возникновение отогенного абсцесса мозга при синус-тромбозах и метастатическим путем.
То же значение имеют и гнойные заболевания лабиринта. И они в большинстве случаев ведут к возникновению абсцессов в задней черепной яме, т. е. в мозжечке. Только при прорыве гноя через переднее бедро верхнего вертикального канала возможно возникновение абсцесса в средней черепной яме – височной деле мозга.
Симптомы и течение отогенного абсцесса мозга крайне разнообразны, и это делает понятным, почему абсцессы иногда представляют совершенно случайную находку при вскрытии.
Различают четыре стадии в течении абсцесса мозга, а именно:
1) начальную или инициальную;
4) конечную или терминальную.
Однако не всегда наблюдается постепенное развитие отдельных стадий отогенного абсцесса мозга в приведенном порядке, а нередко начальная стадия, минуя скрытую, переходит непосредственно в явную, точно также не всегда возможно провести резкую грань между явной и терминальной стадиями, а начальная стадия, ввиду малой выраженности симптомов и не характерности их, вообще может быть просмотрена. Затруднение может еще возникнуть и от того, что скрытая стадия может длиться очень долго и подать ложный повод к постановке диагноза полного выздоровления.
Все симптомы, наблюдаемые при отогенном абсцессе головного мозга, могут быть подразделены на три большие группы:
1) Общие симптомы, зависящие от наступившего в мозгу нагноения.
2) Общие мозговые симптомы и общие симптомы повышенного в мозгу давления, вызывающиеся воспалительными процессами в мозгу, ведущими к повышению внутричерепного давления.
3) Гнездные мозговые симптомы, обусловленные повреждениями определенных участков мозга, либо отдаленным действием отогенного абсцесса на определенные участки мозга, либо параличом черепно-мозговых нервов.
Перечисленные выше группы симптомов наблюдаются не во всех стадиях абсцесса. Их полное развитие относится только к явной и терминальной стадиям, тогда как первым двум стадиям присущи преимущественно симптомы общего характера и в меньшей мере общемозговые симптомы.
Ниже мы рассмотрим каждую стадию отогенного абсцесса мозга более подробно.
Эта стадия отогенного абсцесса мозга всегда сопровождается некоторыми общими симптомами, которые не настолько характерны, чтобы на основании только их одних поставить диагноз начинающегося абсцесса.
Сюда относятся прежде всего повышение температуры. Однако часто трудно бывает решить вопрос, относится ли имеющееся повышение температуры к основному процессу в полостях среднего уха или кости, или же к начинающемуся воспалению мозговой ткани. Кроме того нужно иметь ввиду, что повышение температуры может обусловливаться и сопутствующим серозным или ограниченным гнойным менингитом.
В начальной стадии наблюдаются еще головные боли, тошнота и рвота.
Головные боли могут носить различный характер. Они то постоянны, то появляются периодически. Их локализация отнюдь не всегда соответствует местонахождению абсцесса даже на стороне, на которой он находится. Поэтому иногда при абсцессах в височной доле мозга наблюдают головные боли в области затылка или наоборот. Иногда головные боли появляются только при напряжениях, например: натуживании, нагибании, поднятии тяжести и т. д.
Тошнота и рвота зависят от раздражения мозговых оболочек и обычно в дальнейшем течении прекращаются.
Как видно, ни один из перечисленных симптомов не заключает в себе ничего характерного для отогенного абсцесса головного мозга.
Начальная стадия отогенного абсцесса мозга длится обычно недолго, всего несколько дней, после чего она может перейти, как это наблюдается нередко, в скрытую стадию или же, минуя последнюю, непосредственно в явную.
Скрытая стадия болезни характеризуется отсутствием явно выраженных симптомов. Однако при более внимательном исследовании почти всегда и в этом периоде болезни обнаруживаются определенные отклонения от нормы.
Температура обычно бывает нормальной, иногда даже наблюдают длительные субнормальные температуры, однако и легкие повышения температуры по вечерам не представляют в этой стадии особенно большой редкости.
Головные боли могут совершенно отсутствовать, но могут периодически появляться, причем обычно бывают слабо выражены. При более внимательном исследовании оказывается, что больные страдают плохим аппетитом, запорами, также у них наблюдается землистый цвет лица, плохой сон, легкая утомляемость и неохота как к физическому, так и к умственному труду.
После большей или меньшей продолжительности латентного периода – от нескольких недель до нескольких месяцев, а иногда года и более – наступает явная стадия отогенного абсцесса головного мозга, для которой и характерны в особенности описанные выше три группы симптомов. Из симптомов общего характера, следовательно — головная боль, тошнота, рвота, запоры, и тяжкое общее состояние.
К мозговым симптомам, помимо спонтанных головных болей относятся еще боли при постукивании головы, очень часто на месте нахождения абсцесса, однако это последнее необязательно. Прежняя неохота ко всякого рода труду сменяется расстройствами психики. Последние сказываются в том, что больные на вопросы отвечают неохотно, вяло, медленно, иногда после более или менее продолжительного раздумья. Подавленное состояние больного может перейти в постоянную спячку.
В других случаях наблюдается чрезмерная болтливость больных, неспокойное состояние, которое заключается в том, что они мечутся в постели, вскрикивают временами, громко стонут, срывают с себя повязку, делают попытки встать с постели и уйти из своей комнаты и т. д.
К симптомам повышенного черепного давления относится изменение глазного дна.
От повышения внутричерепного давления зависит (наблюдающееся часто) замедление пульса, которое очень характерно для отогенного абсцесса мозга. Оно наблюдается и при повышении температуры. Несоответствие между этой последней и частотой пульса говорит в пользу абсцесса. После опорожнения абсцесса пульс обычно становится частым. Иногда наблюдается головокружение (при абсцессах височной доли), ригидность затылка (преимущественно при абсцессах в задней черепной яме) и даже симптом Кернига.
Сюда же надо отнести наблюдаемое иногда вынужденное положение головы (поворот подбородка в сторону, противоположную абсцессу).
Особенно разнообразны очаговые мозговые симптомы, причем для абсцессов большого мозга и мозжечка наблюдаются отдельные характерные признаки.
При заболеваниях височной доли мозга на первом месте нужно поставить различные формы афазии. Вследствие возможности повреждения самого центра речи в коре мозга и проводящих путей виды афазии могут быть различны. Чаще всего наблюдается амнестическая афазия. Она вызывается повреждением проводящих путей и выражается в том, что больные не могут вспомнить названия предъявляемых им предметов, назначение и свойства которых им хорошо известны. Если подсказать им название этих предметов, они правильно повторяют сказанное.
В других случаях больные неправильно называют предъявляемые им предметы, что объясняется повреждением ассоциационных путей. Иногда больные не могут назвать предмет до тех пор, пока его не ощупают или не получат соответственного звукового раздражения, если дело идет о звучащем предмете. Такая афазия называется оптической. Наблюдается иногда парафазия – больные извращают слова или произносят их не целиком, а наполовину или вообще частично. Двигательная афазия, т. е. неспособность произносить слова при сохранении памяти на них, наблюдается при отогенных абсцессах очень редко. Кроме того наблюдают аграфию – неправильное письмо и алексию – неправильное чтение слов. Реже наблюдается словесная глухота, обусловленная поражением центра речи в коре височной доли мозга.
Описанные расстройства наступают при заболевании левой височной доли у правшей, у левшей – наоборот. В очень редких случаях и у правшей наблюдаются явления афазии при заболеваниях правой височной доли, что, вероятно зависит от отдаленного действия абсцесса на центр речи левой стороны.
Так как слуховые центры стоят в связи с периферическими органами обеих сторон, то повреждение слухового центра на одной стороне должно вести к перекрестному снижению слуха на другой стороне.
Помимо этих расстройств, вызванных гнездным поражением, наблюдаются еще явления, вызванные отдаленным действием абсцесса. В эту категорию явлений относятся симптомы, вызванные со стороны внутренней капсулы головного мозга: перекрестные парезы или параличи конечностей, перекрестные парезы или параличи лицевого нерва, иногда перекрестные спазмы или судороги, перекрестные гемианестезии или гипестезии, гомонимная двусторонняя гемиопия и перекрестная аносмия.
При заболеваниях мозжечка гнездные поражения выражаются другими симптомами. Прежде всего наблюдается, соответственно функции мозжечка, как органа координирующего движения, атаксия. Последняя выражается в неуверенности походки и в неравномерности движений. Так как мозжечковые абсцессы часто индуцируются со стороны лабиринта, который может вызывать те же расстройства равновесия, то относить наблюдаемую атаксию за счет мозжечка можно лишь в том случае, если исследованием лабиринта установлено отсутствие заболевания последнего. Иногда можно обнаружить гемиатаксию и гемипарезы на больной стороне.
Наблюдается симптом Ромберга – шатание при стоянии с сомкнутыми ногами, а также склонность к падению или отклонение походки в сторону, особенно при закрытых глазах. И то, и другое происходит в больную сторону.
При хождении вбок (фланговая походка) также происходит уклонение в сторону.
При пальценосовой пробе наблюдается невозможность попадания пальцем на собственный кончик носа, появляется адиадохокинез, который выражается в невозможности производства быстрой смены пронаций и супинаций, особенно на больной стороне, при согнутых в локтевых суставах руках.
При испытании указательной пробы получается спонтанный промах, либо промах отсутствует после раздражения сохранившего свою возбудимость вестибулярного аппарата. Так как абсцессы мозжечка располагаются в его полушариях, то направление падения с изменением положения головы во время вращения меняется, так как средняя доля мозжечка при этом остается незатронутой.
Особое значение имеет нистагм. Мозжечковый нистагм направлен в больную сторону, т. е. в сторону находящегося абсцесса. Так как мозжечковые абсцессы большей частью возникают со стороны лабиринта, а заболевания последнего сопровождаются появлением нистагма в здоровую сторону, то при диагностике мозжечковых абсцессов особенное значение приобретает наступившая перемена направления нистагма, а именно появление нистагма в больную сторону, так как это ни в каком случае не может зависеть от потерявшего свою функцию лабиринта, следовательно, должно иметь центральное происхождение.
Причину появления мозжечкового нистагма нужно видеть не столько в поражении соответственных центров, сколько в отдаленном действии на них.
К симптомам абсцесса мозжечка, вызываемым отдаленным действием, относятся: парезы или параличи взора или вынужденное отклонение глаз. И то, и другое объясняется влиянием на Варолиев мост. От той же причины могут возникать парезы или параличи конечностей, расстройства чувствительности и судороги. Вследствие отдаленного действия на продолговатый мозг могут появиться бульбарные симптомы: расстройства речи или глотания и расстройства дыхания.
Таким образом, отдаленное действие мозжечковых абсцессов сказывается только на тех частях головного мозга, которые лежат в задней черепной яме, так как вследствие тугого натяжения листка твёрдой мозговой оболочки распространение отдаленного действия за его пределы становится невозможным. Поэтому при абсцессах височной доли мозга не наблюдают распространения отдаленного действия на участки мозга, лежащие в задней черепной яме и наоборот.
Со стороны черепно-мозговых нервов при абсцессах мозжечка наблюдается следующее: парезы или параличи глазодвигательного нерва, сопровождающиеся поражением зрачковых волокон и чаще всего парезом верхнего века на той же стороне, параличи отводящего нерва, блокового и лицевого. В отношении последнего следует отметить, что при абсцессах височной доли мозга параличи лицевого нерва бывают перекрестными, тогда как при абсцессах мозжечка одноименными, так как в первом случае параличи обусловливаются отдаленным действием абсцесса, а во втором поражением нерва у места входа его во внутренний слуховой проход. Наблюдаются также невралгии тройничного нерва.
Конечная стадия длится недолго. Она вызывается прорывом абсцесса в мозговые желудочки или же в сторону мозговых оболочек. В том и другом случае наступает картина менингита (вентрикулярный или лемптоменингит), быстро ведущего к летальному исходу. Иногда смерть наступает от увеличивающегося внутричерепного давления, отека мозга, энцефалита или интоксикации.
Повышение внутричерепного давления может повести к ущемлению продолговатого мозга в большой затылочной дыре и смерти от паралича дыхательного центра, поэтому указанный исход наблюдается при абсцессах мозжечка. Прогрессирующий энцефалит, напротив, чаще наблюдается при абсцессах височной доли мозга. Прорыв в боковые желудочки мозга наступает при абсцессах височной доли; абсцессы мозжечка вскрываются в четвертый желудочек. Таким образом, смерть наступает либо при явлениях менингита, либо коллапса, либо паралича дыхания, либо глубокой комы (интоксикация).
Отогенные абсцессы мозга в большинстве случаев возникают либо в височной доле мозга, либо в мозжечке. Существует следующая закономерность: абсцессы мозга всегда возникают в ближайшем соседстве с гнойными очагами в височной кости. Так как такими очагами являются барабанная полость и клетки сосцевидного отростка, то это делает понятным локализацию мозговых абсцессов либо в средней, либо в задней черепной яме.
Абсцессы височной доли мозга наблюдаются приблизительно в 2,5 раза чаще, чем абсцессы мозжечка.
Абсцессы обычно находятся на стороне больного уха. В редких случаях возможна локализация абсцесса на стороне, противоположной больному уху, или же в других долях и участках мозга. В еще более редких случаях абсцесс возникает и в Варолиевом мосту или ножках мозжечка к Варолиевому мосту.
Обыкновенно образуется только один абсцесс, реже больше. Возникновение большего числа абсцессов возможно вследствие индуцирующего влияния одного абсцесса на другой, однако возможно уже с самого начала возникновение двух самостоятельных гнойников. При своем росте и близком расположении отдельные абсцессы могут сливаться между собой. Иногда наблюдают одновременное образование абсцессов в одном из больших полушарий мозга и мозжечке.
Раз образовавшись, отогенный абсцесс мозга непрерывно растет. Рост его совершается эксцентрическим путем. Если бы абсцесс увеличивался равномерно во все стороны, т. е. концентрически, то он вскоре вскрылся бы через кору мозга, чего на деле не бывает.
При своем росте абсцесс может достигать различной величины. Абсцессы мозжечка имеют меньшую величину, чем абсцессы большого мозга и уже при значительно меньших размерах ведут к летальному исходу. Исключения из сказанного все же возможны.
Не всегда отогенный абсцесс мозга представляется более или менее резко отграниченным от окружающих частей при помощи капсулы. В тех случаях, где капсула имеется, толщина ее бывает различной, от 1 до 8 мм. Строение капсулы таково: она имеет под микроскопом три слоя, из которых внутренний состоит из гнойных элементов, средний – из слоя некротической ткани, бедной содержанием ядер и наружный – из соединительной ткани, расположенной параллельными тяжами. Однако и кругом капсулы мозговая ткань размягчена на большем или меньшем протяжении. Поэтому образование капсулы в абсцессе ни в каком случае не указывает на стационарность процесса. Абсцесс может одинаково расти при капсуле и без нее.
Процесс образования капсулы нужно поставить в зависимость от двух факторов: от характера воспаления и реакции окружающих частей. При пролиферативных формах воспаления и энергичной реакции окружающих тканей возникает ограничительная капсула, при некротических формах капсула возникнуть не может.
Содержимое абсцесса состоит из гноя, который может быть окрашен в разные цвета: желтый, зеленый, коричневый, кровянистый и пр. Кроме того, и консистенция его также может быть различной и помимо гнойных телец в нем может находиться еще и большее или меньшее количество обрывков мозговой ткани. Иногда же в абсцессе содержатся гнилостные массы с отвратительным запахом.
Кроме перечисленных составных частей в абсцессе обычно находят те или иные виды бактерий. В острых случаях обнаруживаются бактерии одного какого-нибудь вида, тогда как в хронических находят большей частью одновременно несколько видов бактерий. Чаще всего встречаются стрептококки, затем диплококки и стафилококки.
В хронических случаях часто присоединяются различные виды протея, кишечная палочка, синегнойная палочка, фузоспириллярный симбиоз, гнилостные бактерии и различные анаэробы, которые здесь становятся патогенными. Поэтому необходимо при бактериологическом исследовании гноя из абсцессов каждый раз культивировать также и анаэробные бактерии. Дурной запах гноя в абсцессах чаще всего зависит от анаэробов.
То полушарие мозга, в котором содержится абсцесс, обычно увеличивается в объеме, вследствие чего происходит уплощение его извилин. Противоположное полушарие может оказаться также сдавленным. В редких случаях может получиться изменение конфигурации костей черепа, как при мозговых опухолях.
Будучи предоставлен самому себе, абсцесс в итоге прорывается либо в сторону желудочка мозга, либо в сторону мозговых оболочек. В том и другом случае возникает смертельно протекающий менингит. В редких случаях абсцесс может опорожниться в полости среднего уха или же через кости черепа наружу.
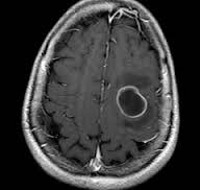
При постановке диагноза учитывается информация, полученная в анамнезе, и результаты компьютерной томографии – после 4-5 дней воспаления абсцесс дает изображение кольца, окружающего более темную область. Анализ крови показывает повышенный уровень лейкоцитов и С-реактивного белка (СРБ).
Тестирование спинномозговой жидкости не позволяет выявить изменения, типичные для абсцесса головного мозга, кроме того, сбор спинномозговой жидкости (сужение позвоночника) не рекомендуется, поскольку снижение внутричерепного давления может привести к осложнениям.
Микробиологическая культура крови и жидкости обычно отрицательна – возбудитель, ответственный за возникновение изменений в мозге, может быть выращен только из материала, взятого непосредственно из абсцесса.
Лечение отогенного абсцесса мозга как правило заключается в применении антибиотиков. Если абсцесс небольшой (менее 3 см в диаметре), иногда предпринимается только фармакологическое лечение – антибиотики вводятся в течение длительного времени, при этом абсцесс подвергается регулярным визуальным исследованиям. Выполнение бактериологического исследования содержимого абсцесса позволяет более точно подобрать антибиотик.
В неподдающихся консервативной терапии случаях показана операция, направленная на удаление абсцесса.
источник