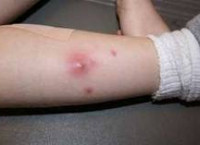
Абсцесс в переводе с латинского означает «гнойник». В медицине под этим термином понимают ограниченное скопление гнойного экссудата в тканях и органах. Гнойное воспаление может возникнуть в любом месте. Абсцесс мягких тканей – это пространство, заполненное гнойным экссудатом и расположенное под кожей в жировой клетчатке или мышцах. Заболевание характеризуется отеком, покраснением и болезненностью кожи.
Абсцесс, или нарыв – гнойно-воспалительное заболевание, характеризующееся биологической деструкцией ткани и образованием в ней гнойной полости. Гнойно-воспалительное заболевание может возникать как самостоятельное или быть осложнением каких-либо патологий.
Нарыв может возникнуть в мышцах, подкожной клетчатки, костях, органах или между ними. В зависимости от локализации выделяют паратонзиллярный, заглоточный, аппендикулярный, абсцесс мягких тканей и пр. Чаще инфекция является экзогенной (возбудитель проникает извне), но бывают случаи эндогенной инфекции. Возбудитель может попасть как из близлежащих, так и отдаленных органов.
Заболевание является довольно распространенным. По некоторым данным ежегодно с подобной проблемой обращаются за медицинской помощью около 14 миллионов пациентов.
Основное отличие абсцесса мягких тканей (фото представлено ниже) – наличие капсулы (пиогенной мембраны). Такие капсулы присущи гнойникам любой локализации даже для тех, которые появляются во внутренних органах. Пиогенная мембрана нарывов мягких тканей выполняет очень важную роль – препятствует распространению гнойно-воспалительного процесса на близлежащие анатомические структуры. Однако избыточное количество экссудата может привести к истончению капсулы с последующим ее разрывом и выходом гнойного содержимого в окружающие пространства.
Еще одним плюсом гнойников мягких тканей является их локализация. Нарывы находятся на поверхности, что способствует наиболее точному диагностированию с назначением адекватной терапии.
По МКБ-10 абсцесс мягких тканей имеет код L02. Туда также включены фурункулы и фурункулезы. Международные стандарты относят заболевание к инфекциям мягких тканей и кожи.
При травмировании кожного покрова вследствие хирургических операций или при воспалительных патологиях возникают осложнения. В организм проникает инфекция и образуется абсцесс и инфильтрат. Последний – это скопление в ткани клеточных элементов с примесью крови и лимфы.
Несмотря на общую этиологию и патологическую анатомию – это два разных патологических процесса. Абсцесс мягких тканей от инфильтрата отличается следующим:
- Наличие жидкости в замкнутой полости. При абсцессе жидкость – гнойный экссудат, при инфильтрате вообще нет полости, ткань пропитана продуктами распада воспалительного процесса.
- Инфильтрат может возникнуть из опухолевых клеток, а абсцесс вызывается только патогенными микроорганизмами.
- Инфильтрат может привести к образованию абсцесса, а вот наоборот не бывает.
Гнойники мягких тканей классифицируют по-разному. Основной считается этиотропная систематизация:
- Простые – мономикробные с локализованными клиническими данными. Основные возбудители – стафилококк (чаще золотистый) и бета-гемолитический стрептококк. Чаще всего они небольших размеров, расположены на поверхности и легко поддаются лечению
- Сложные – могут быть моно- или полимикробными. Возбудителем выступает стафилококк в ассоциации с кишечной палочкой, протеем и прочими микроорганизмами, в основном анаэробными. Сложные проникают глубоко в ткани, фолликулы. По МКБ-10 абсцесс мягких тканей и фурункулы объединены в одну категорию и имеют общий код.
Классификация по характеру течения:
- Острый, характеризуется небольшим очагом воспаления и однослойной капсулой. На ранних стадиях воспаления стенки капсулы покрыты гнойно-фиброзными наложениями и частицами расплавленной ткани.
- Хронический абсцесс отличается тяжелым течением с обширной общетоксической симптоматикой. Образуется двухслойная пиогенная мембрана. Внутренний слой состоит из грануляций и обращен в полость, наружный состоит из зрелой соединительной ткани.
В отдельные группы выделяют следующие абсцессы:
- Холодный – скопление гноя в небольшой ограниченной полости, без каких-либо проявлений воспалительного процесса (покраснение, болезненность, повышение температуры). Такая инфекция является эндогенной и наблюдается при туберкулезе или актиномикозе.
- Натечный абсцесс протекает практически бессимптомно. Развиваться может в течение нескольких месяцев без признаков, характерных для воспалительного процесса. Опасность заключается в том, что люди не придают такому гнойнику значения и не занимаются терапией. А тем временем он переходит в хроническую форму.
Главная причина формирования абсцесса – попадание в организм патогенной микрофлоры. Чаще всего возбудителем инфекции является стафилококк, но посевы определяют наличие и других микроорганизмов:
- Эпидермальный, гемолитический, золотистый стафилококк.
- Стафилококки, чаще всего определяется бета-гемолитические, встречаются и пневмококковые. Последние характерны при осложненных эндогенных абсцессах.
- Грамотрицательные бактерии: кишечная палочка.
- Протей. Среда обитания данного вида энтеробактерий – почва и вода. В организм патоген попадает, как правило, через грязный водоем.
- Синегнойная палочка отличается высокой антибиотикорезистентностью. Является возбудителем нозокомиальных (внутрибольничных) инфекций.
- Клебсиеллы встречаются на коже, слизистых. Толчок к их биологической активности дает ослабленная иммунная система.
- Шигелы. Бактерионоситель и источник инфекции – больной человек.
- Палочка Коха.
Можно определить возбудителя абсцесса мягких тканей по гнойному содержимому, точнее по его характеру (запах, цвет). Опытные врачи по таким характеристикам ставят предварительный диагноз.
- Для гнилостной микрофлоры (кишечная палочка) характерны серый цвет и зловонный запах.
- Если возбудитель стафилококк – желто-зеленый гнойный экссудат.
- Сладковатый запах и сине-зеленый цвет экссудата характерен для синегнойной палочки.
Гноеродные микробы чаще всего попадают в организм при нарушении целостности кожи (раны, царапины). Гнойный процесс может возникнуть при распространении бактерий лимфогенным или гематогенным путем из уже имеющихся очагов воспаления.
Часто гнойно-воспалительное заболевание формируется на фоне других затяжных инфекций. Способствует развитию абсцесса мягких тканей хронический тонзиллит, синусит. Особую роль в развитии гнойников играет сахарный диабет.
Абсцесс возникает либо в омертвевших тканях, где происходят процессы аутолиза (саморастворение клеток под воздействием ферментов), либо в живых тканях, подверженных агрессивному воздействию патогенных микроорганизмов.
При попадании инфекции в организм активизируется иммунитет. Основными «защитниками» являются лейкоциты (нейрофильные, базофильные). Через 6-8 часов после внедрения инфекционного агента нейрофилы из сосудистого русла переходят в слизистые. При помощи хемоаттрактантов нейрофильные лейкоциты проникают к воспаленному очагу.
В начальной стадии гнойного процесса пораженное место инфильтруется (пропитывается) воспалительной жидкостью и лейкоцитами. Со временем под воздействием ферментов нейтрофилов ткань подвергается расплавлению, образуется внутреннее пространство, заполненное экссудатом. Гной в полости – это лизосомные ферменты остатков нейрофилов. Стенки абсцесса мягких тканей со временем образуют двуслойную пиогенную мембрану. Она не дает экссудату распространяться на соседние анатомические структуры.
Общие симптомы абсцессов такие же, как и при любых воспалительных процессах, сопровождающихся образованием гноя. Выраженность клинических проявлений определяется нескольким факторами:
- Состоянием человека. Люди имеют неоднородную восприимчивость к различным патогенным агентам, реакция может проявляться по-разному.
- Токсичностью инфекционного агента. Некоторые виды бактерий даже в очень маленьком количестве способны вызывать тяжелые воспалительные процессы.
- Обширность воспаления.
- Распространенность некротических изменений.
При абсцессах наблюдаются как местные, так и общесоматические симптомы.
- Гиперемия в месте воспаления.
- Небольшая припухлость.
- Повышение температуры в области абсцесса.
- Болезненные ощущения.
- При глубоких некротических изменениях наблюдается общее недомогание, повышение температуры тела до 40 °С с ознобом.
При туберкулезной этиологии гнойно-воспалительный процесс распространяется далеко от места возникновения. Например, может возникнуть натечный абсцесс мягких тканей бедра (в основном на медиальной поверхности).
Большие гнойники, возникшие на поверхности кожи конечностей, влияют на их функциональность. При ходьбе или движении руками возникает боль, что резко ограничивает двигательную активность.
Абсцесс мягких тканей ягодицы, возникший в результате внутримышечного введения лекарственных препаратов, обычно сопровождается сильными болевыми ощущениями. Воспаленная область может приобретать бордовый или даже синий оттенок. Образование гематомы препятствует прорыву капсулы наружу и создает риск формирования сепсиса.
При тяжелом течении гнойно-воспалительного процесса с преобладающей интоксикацией возникают проблемы в выяснении причин тяжелого состояния больного. Причин такого состояния может быть несколько:
- Гнойно-резорбтивная лихорадка – всасывание токсических продуктов распада в кровь из очага воспаления. При значительном скоплении гноя он проникает через мембрану. Всасывание происходит лимфогенным и гематогенным путями.
- Генерализация инфекции или сепсис – общая гнойная инфекция, вызванная попаданием в циркулирующую кровь возбудителей и их токсинов. Для инфекции характерны интоксикационный, тромбогеморрагический синдромы, метастатическое поражение тканей.
- Еще одно осложнение абсцесса мягких тканей – флегмона. Гнойный процесс имеет тенденцию к распространению. Флегмона отличается общим недомоганием, высокой температурой, болезненностью пораженной области при движении или ощупывании.
- Неврит может возникнуть вследствие гнойного расплавления стенки крупного сосуда и находящегося в нем нервного ствола.
- Остеомиелит. При распространении гнойного процесса на кости может развиться воспаление костного мозга.
Физикальным осмотром, сбором анамнеза, а также назначением диагностических мероприятий занимается гнойный хирург. При проведении опроса врач обращает внимание на наличие перенесенных инфекций, появление воспалений после травм, хирургических операций, инъекций.
В ходе физикального осмотра врач определяет следующее:
- Во время осмотра наблюдается отечность тканей и покраснение кожи в области абсцесса. Температура в месте воспаления гораздо выше. Кожа на поверхности гнойного образования сильно истончена, через нее просматривается экссудат.
- При пальпации ощущается возвышенность в месте воспаления, пациент при прощупывании испытывает боль. При нажатии на гнойный очаг отмечаются характерные волны – флюктуация.
В диагностические мероприятия включены лабораторные анализы:
- Микроскопический метод исследования позволяет изучить морфологические и тинкториальные свойства микробов.
- Бактериальный посев. С его помощью определяют возбудителя и его резистентность к антибактериальным препаратам.
- Клинический анализ крови.
- При подозрении на туберкулез делают пробу Манту.
Инструментальные методы диагностики:
- УЗИ абсцесса мягких тканей позволяет изучить глубокие и некротические гнойники.
- Диагностическая пункция проводится с той же целью, что и сонография.
- Рентгенологическое обследование назначают при подозрении на туберкулез.
Клинические проявления абсцессов имеют много общего с некоторыми патологическими состояниями. Дифференциальная диагностика позволяет не только подтвердить диагноз, но и определить характер воспаления, глубину пиогенной мембраны, выявить наличие некротических тканей. Диагностика включает сонографию, лабораторные анализы и другие методы исследования гнойник необходимо дифференцировать от:
- Инфильтрата.
- Распадающейся опухоли. Под воздействием продуктов распада возникает сильная интоксикации с характерными симптомами, также свойственными абсцессу.
- Инородного тела. Абсцесс мягких тканей на УЗИ выглядит как темное скопление жидкости с серым содержимым внутри, тогда как инородное тело имеет характерный вид, небольшие кусочки стекла могут вообще не просматриваться.
Терапия определяется в зависимости от течения гнойного процесса, самочувствия пациента. На начальных стадиях назначается консервативная терапия. Основная ее задача – вызвать самопроизвольный наружный прорыв капсулы. Применяют тепловые компрессы, прикладывают грелку. Назначают противовоспалительные препараты («Демиксид», мазь «Биопин») и УВЧ-терапию.
В большинстве случаев пациенты обращаются на более поздних стадиях гнойно-воспалительного заболевания, когда консервативное лечение абсцесса мягких тканей неэффективно. Такие гнойники подлежат хирургическому лечению. Вскрытие и дренирование очага воспаления обычно проводят хирург с медсестрой в амбулаторной операционной. Манипуляция выполняется с применением местной анестезии путем пропитывания тканей новокаином 0,5 % или внутривенным наркозом («Эпонтол», «Тиопентал натрия»). Рассечение проводят по всей длине гнойника, чтобы был обеспечен свободный отток экссудата. Вскрытую полость промывают антисептическим раствором до абсолютного очищения и устранения наркотизированной ткани. Для послеоперационной инцизии в полость абсцесса вставляют полихлорвиниловую трубку, турунды с солевым раствором.
При глубоких абсцессах через небольшой разрез проводят очищение внутренней стенки с отсасыванием содержимого, дренирование полости с промыванием и активной аспирацией.
Применение антибиотиков при абсцессах мягких тканей назначается, если после хирургического лечения интоксикационная симптоматика не ослабевает. Применение антибактериальных препаратов целесообразно при подозрении на генерализацию инфекции или гнойно-резорбтивную лихорадку.
Абсцессы – довольно опасное заболевание. Прорыв пиогенной мембраны с выходом гнойного экссудата во внутренние пространства грозит сильнейшей интоксикацией. Этиология заболевания хорошо изучена, что позволяет принимать меры по ее профилактике. Предупредительные мероприятия не являются специфическими и мало чем отличаются от правил антисептики.
- Своевременная и полная обработка ран.
- При ожогах, обморожениях терапию должен осуществлять врач и контролировать процесс до полного выздоровления.
- Соблюдение правил антисептики при инъекциях и других медицинских процедурах.
- Адекватная терапия любых заболеваний инфекционного генезиса.
- При подозрительных нарывах немедленно обращаться к врачу.
При своевременном обращении и назначении адекватной терапии прогноз на выздоровление благоприятный. По мере выздоровления устраняется неприятная симптоматика, пациенты возвращаются к привычной жизни. Применение антибиотиков при абсцессах мягких тканей может вызвать нарушения микрофлоры кишечника. Для восстановления следует пройти курс пробиотиков. В противном случае патогенные микроорганизмы могут вновь вызвать инфекцию.
источник
Абсцесс мягких тканей представляет собой патологический процесс, при котором в мышечных структурах или в подкожно-жировой клетчатке формируется полость, содержащая в себе гнойные массы и имеющая четкие границы. Такое заболевание встречается довольно часто. Оно может развиваться у любого человека, независимо от его возраста и пола.
Абсцесс может возникать не только в мягких тканях, но и во многих других органах человеческого организма. В качестве примера можно привести гнойное поражение легких, головного мозга, предстательной железы и так далее. Однако мягкие ткани все же страдают от этой болезни в несколько раз чаще.
Основной причиной развития абсцесса является гноеродная флора, проникнувшая в мягкие ткани. Согласно статистике, наиболее часто в качестве провоцирующего фактора выступают стафилококки. Однако стрептококки, клостридии, протеи и другие бактериальные микроорганизмы также нередко провоцируют возникновение такого патологического процесса.
В подавляющем большинстве случаев при абсцессе бактериальная флора проникает в мягкие ткани за счет нарушения целостности кожного покрова. В этом случае свою роль могут играть как самые незначительные ссадины, так и крупные раневые поверхности. Существует большая вероятность развития такого заболевания даже после ожога или обморожения. Кроме этого, в некоторых случаях могут реализовываться гематогенный и лимфогенный пути распространения. В этом случае в группе риска находятся те люди, у которых имеются какие-либо очаги гнойного воспаления, например, при ангине или фурункулах.
Существует такое понятие, как асептический абсцесс. Он подразумевает под собой возникновение симптомов вследствие введения в мягкие ткани веществ, не предназначенных для этого. В этом случае такие вещества приводят к некрозу и гнойному расплавлению окружающих структур.
Если подвести итог, то предрасполагающими факторами для формирования данной болезни являются:
- Имеющиеся очаги гнойного воспаления в организме;
- Различные воспалительные патологии со стороны желудочно-кишечного тракта;
- Обменные и эндокринные нарушения;
- Заболевание, сопровождающиеся нарушением периферического кровообращения;
- Частое травмирование поверхности кожного покрова.
Как было сказано выше, абсцесс подразумевает под собой формирование полости, внутри которой находятся гнойные массы. По своей сути такой патологический процесс выполняет защитную роль, препятствуя дальнейшему распространению патогенной флоры за счет образовавшейся капсулы. Однако его опасность заключается в том, что без необходимой медицинской помощи он может приводить к распространению бактерий в кровь с развитием сепсиса, к флегмоне, к поражению рядом расположенных нервных и сосудистых структур, а также к остеомиелиту.
Симптомы данного заболевания складываются из местных и общесоматических проявлений. К местным проявлениям относятся локальная болезненность и припухлость в месте поражения. Кожный покров над патологическим очагом становится гиперемированным, отмечается местное повышение температуры тела. Характерным признаком является усиление болезненности при пальпации пораженной области. Степень выраженности местных проявлений напрямую зависит от глубины залегания гнойного очага. Чем ближе к поверхности кожи он расположен, тем более выраженными будут местные симптомы. Кроме этого, в случае поверхностного расположения абсцесса с течением времени появляется флуктуация, говорящая о скоплении в полости гноя.
Общесоматические признаки такой болезни не являются специфичными. Они характеризуются повышением температуры тела, общей слабостью, недомоганием и головными болями. Лихорадка в некоторых случаях может достигать фебрильных значений. Степень выраженности интоксикационного синдрома напрямую зависит от площади патологического очага. Здесь стоит заметить, что в некоторых случаях усиление интоксикации может свидетельствовать о распространении болезнетворной флоры в кровеносную систему.
Диагностикой и лечением абсцесса, как правило, занимается врач-хирург. В первую очередь необходимо тщательно собрать анамнез, и сделать вывод о наличии предрасполагающих факторов к данному патологическому процессу. Заподозрить эту патологию можно уже на основании общего осмотра. Однако в некоторых случаях требуется инструментальное подтверждение данного диагноза. Это наиболее актуально для глубоко расположенных гнойных очагов. С этой целью используются ультразвуковой метод и диагностическая пункция. Проведение диагностической пункции подразумевает под собой дальнейшее выявление бактериальной флоры в полученном материале.
Основным способом лечения данного заболевания является хирургическое вскрытие и дренирование патологического очага. Однако на ранних стадиях его развития могут использоваться физиотерапевтические методы лечения и противовоспалительная терапия. Большинству пациентов показано назначение антибактериальных препаратов. В некоторых случаях это способствует рассасыванию гноя без оперативного вмешательства.
В зависимости от размера абсцесса и степени его нагнаивания могут прибегать как к маленькому разрезу, так и к его полному рассечению. И в том, и в другом случае опорожненная полость обязательно промывается антисептическими растворами.
Первоочередным методом профилактики такого патологического процесса является избегание травматизации кожного покрова. Однако, в связи с тем, что сделать это практически невозможно, следует уделять особое внимание первичной обработке раневых поверхностей. Кроме этого, необходимо повышать уровень своей иммунной защиты и своевременно лечить возникающие инфекционные заболевания. Рекомендуется следить за правильной техникой выполнения инъекционных процедур.
источник
Абсцесс (нарыв, гнойник) – это гнойное воспаление, сопровождающееся расплавлением тканей и образованием заполненной гноем полости. Он может образовываться в мышцах, подкожной клетчатке, костях, во внутренних органах или в окружающей их клетчатке.
Причиной абсцесса является гноеродная микрофлора, которая проникает в организм пациента через повреждения слизистых оболочек или кожных покровов, или же заносится с током крови из другого первичного очага воспаления (гематогенный путь).
Возбудителем в большинстве случаев становится смешанная микробная флора, в которой преобладают стафилококки и стрептококки в сочетании с различными видами палочек, например, кишечной палочкой. В последние годы значительно возросла роль анаэробов (клостридий и бактероидов), а также ассоциации анаэробных и аэробных микроорганизмов в развитии абсцессов.
Иногда бывают ситуации, когда полученный при вскрытии абсцесса гной при посеве на традиционные питательные среды не дает роста микрофлоры. Это свидетельствует о том, что в данных случаях заболевание вызывается нехарактерными возбудителями, обнаружить которые обычными диагностическими приемами невозможно. В определенной мере это объясняет случаи абсцессов с атипичным течением.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
При развитии гнойного воспаления защитная система организма стремится локализовать его, что и приводит к образованию ограничивающей капсулы.
В зависимости от места расположения:
- поддиафрагмальный абсцесс;
- заглоточный;
- паратонзиллярный;
- окологлоточный;
- мягких тканей;
- легкого;
- головного мозга;
- предстательной железы;
- пародонтальный;
- кишечника;
- поджелудочной железы;
- мошонки;
- дугласова пространства;
- аппендикулярный;
- печени и подпеченочный; и др.
Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением.
По особенностям клинического течения выделяют следующие формы абсцесса:
- Горячий, или острый. Сопровождается выраженной местной воспалительной реакцией, а также нарушением общего состояния.
- Холодный. Отличается от обычного абсцесса отсутствием общих и местных признаков воспалительного процесса (повышение температуры тела, покраснение кожи, боль). Данная форма заболевания характерна для определенных стадий актиномикоза и костно-суставного туберкулеза.
- Натечный. Образование участка скопления гноя не приводит к развитию острой воспалительной реакции. Образование абсцесса происходит на протяжении длительного времени (до нескольких месяцев). Развивается на фоне костно-суставной формы туберкулеза.
Клиническая картина заболевания определяется многими факторами и, прежде всего, местом локализации гнойного процесса, причиной абсцесса, его размерами, стадией формирования.
Симптомами абсцесса, локализованного в поверхностных мягких тканях, являются:
- отечность;
- покраснение;
- резкая болезненность;
- повышение местной, а в некоторых случаях и общей температуры;
- нарушение функции;
- флюктуация.
Абсцессы брюшной полости проявляются следующими признаками:
- перемежающаяся (интермиттирующая) лихорадка с гектическим типом температурной кривой, т. е. подверженной значительным колебаниям в течение суток;
- сильные ознобы;
- тахикардия;
- головная боль, мышечно-суставные боли;
- отсутствие аппетита;
- резкая слабость;
- тошнота и рвота;
- задержка отхождения газов и стула;
- напряжение мышц брюшной стенки.
При локализации абсцесса в поддиафрагмальной области пациентов могут беспокоить одышка, кашель, боль в верхней половине живота, усиливающаяся в момент вдоха и иррадиирующая в лопатку и плечо.
При тазовых абсцессах происходит рефлекторное раздражение прямой кишки и мочевого пузыря, что сопровождается появлением тенезмов (ложных позывов на дефекацию), поноса, учащенного мочеиспускания.
Забрюшинные абсцессы сопровождаются болью в нижних отделах спины, интенсивность которых усиливается при сгибании ног в тазобедренных суставах.
Симптомы абсцесса головного мозга схожи с симптомами любого другого объемного образования (кисты, опухоли, гематомы) и могут варьировать в очень широком пределе, начиная от незначительной головной боли и заканчивая тяжелой общемозговой симптоматикой.
Для абсцесса легкого характерно значительное повышение температуры тела, сопровождаемое выраженным ознобом. Пациенты жалуются на боли в области грудной клетки, усиливающиеся при попытке глубокого вдоха, одышку и сухой кашель. После вскрытия абсцесса в бронх возникает сильный кашель с обильным отхождением мокроты, после чего состояние больного начинает быстро улучшаться.
Абсцессы в области ротоглотки (заглоточный, паратонзиллярный, окологлоточный) в большинстве случаях развиваются как осложнение гнойной ангины. Для них характерны следующие симптомы:
- сильная боль, отдающая в зубы или ухо;
- ощущение инородного тела в горле;
- спазм мышц, препятствующий открыванию рта;
- болезненность и припухлость регионарных лимфатических узлов;
- повышение температуры тела;
- бессонница;
- слабость;
- гнусавость голоса;
- появление изо рта неприятного гнилостного запаха.
Поверхностно расположенные абсцессы мягких тканей затруднений в диагностике не вызывают. При более глубоком расположении может возникнуть необходимость в выполнении УЗИ и/или диагностической пункции. Полученный во время пункции материал отправляют на бактериологическое исследование, позволяющее выявить возбудителя заболевания и определить его чувствительность к антибиотикам.
Абсцессы ротоглотки выявляют во время проведения отоларингологического осмотра.
Абсцессы могут возникать как самостоятельное заболевание, но чаще являются осложнением какой-либо другой патологии. Например, пневмония может осложниться абсцессом легкого, а гнойная ангина – паратонзиллярным абсцессом.
Значительно сложнее диагностика абсцессов головного мозга, брюшной полости, легких. В этом случае проводится инструментальное обследование, которое может включать:
- УЗИ органов брюшной полости и малого таза;
- магниторезонансную или компьютерную томографию;
- рентгенографию.
В общем анализе крови при любой локализации абсцесса определяют признаки, характерные для острого воспалительного процесса (повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение СОЭ).
В начальной стадии развития абсцесса поверхностных мягких тканей назначается противовоспалительная терапия. После созревания гнойника производится его вскрытие, обычно в амбулаторных условиях. Госпитализация показана только при тяжелом общем состоянии пациента, анаэробном характере инфекционного процесса.
В качестве вспомогательного средства при лечении, а так же для профилактики осложнений абсцессов подкожно-жировой клетчатки, рекомендуется использовать мазь Илон. Мазь следует наносить на пораженный участок под стерильную марлевую повязку или пластырь. В зависимости от степени нагноения, менять повязку необходимо один или два раза в день. Срок лечения зависит от тяжести воспалительного процесса, но, в среднем, для получения удовлетворительного результата нужно применять мазь не менее пяти дней. Мазь Илон К продается в аптеках.
Лечение абсцесса легкого начинается с назначения антибиотиков широкого спектра действия. После получения антибиотикограммы проводят коррекцию антибиотикотерапии с учетом чувствительности возбудителя. При наличии показаний с целью улучшения оттока гнойного содержимого выполняют бронхоальвеолярный лаваж. Неэффективность консервативного лечения абсцесса является показанием к хирургическому вмешательству – резекции (удалению) пораженного участка легкого.
Лечение абсцессов головного мозга в большинстве случаев хирургическое, так как они могут привести к дислокации мозга и стать причиной летального исхода. Противопоказанием к удалению абсцессов является их локализация в глубинных и жизненно важных структурах (подкорковые ядра, ствол мозга, зрительный бугор). В таком случае прибегают к пункции полости абсцесса, удалению гнойного содержимого аспирационным способом с последующим промыванием полости раствором антисептика. Если требуется многократное промывание, катетер, через который оно проводится, оставляют в полости на некоторое время.
При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Абсцессы брюшной полости удаляют хирургическим путем.
Абсцессы при несвоевременном лечении могут приводить к тяжелым осложнениям:
- неврит;
- остеомиелит;
- флегмона;
- гнойное расплавление стенки кровеносного сосуда с возникновением угрожающего жизни кровотечения;
- гнойный менингит;
- эмпиема плевры;
- перитонит;
- сепсис.
Прогноз зависит от локализации абсцесса, своевременности и адекватности проводимого лечения. Абсцессы подкожной клетчатки обычно заканчиваются полным выздоровлением. При абсцессах головного мозга прогноз всегда очень серьезный, летальный исход наблюдается в 10% случаев, а у 50% пациентов развивается стойкая утрата трудоспособности.
Профилактика развития абсцессов направлена на предупреждение попадания патогенной гноеродной микрофлоры в организм пациента и включает следующие мероприятия:
- тщательное соблюдение асептики и антисептики при проведении медицинских вмешательств, сопровождающихся повреждением кожных покровов;
- своевременное проведение первичной хирургической обработки ран;
- активная санация очагов хронической инфекции;
- повышение защитных сил организма.
Видео с YouTube по теме статьи:
Образование: окончила Ташкентский государственный медицинский институт по специальности лечебное дело в 1991 году. Неоднократно проходила курсы повышения квалификации.
Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
источник
Абсцесс – воспалительный процесс в тканях любой локации с образованием гнойной полости. Ему свойственно формироваться в костных тканях, мышцах, подкожной клетчатке. Новообразование диагностируют на органах и между ними.
Патологии свойственно развиваться самостоятельно либо формироваться на фоне травм, воспаления легких либо быть осложнением при ангине.
Чрезмерное скопление экссудата, последовательно приводит к нагнетанию на стенки капсулы, разрыву и выходу гноя наружу.
Гноеродные микроорганизмы, через очаг заносят возбудителя в лимфатическое и кровеносное русло, что в дальнейшем вполне может стать причиной сепсиса, расплавления кровеносного сосуда, под действием гноя.
Развитие процесса зависит от состояния барьерных функций организма. Чтобы выстроить защиту и не допустить распространение гноя, в очаге формируется капсула, купирующая возможности патогенной микрофлоры интенсивно проникать в здоровые ткани.
Для того, чтобы заболевание стало прогрессировать, необходимо иметь врата инфекции – рану, через которую в организм попадают гноеродные патогенные бактерии. Активная жизнедеятельность микроорганизмов в благоприятной среде, приводит к расплавлению эпидермиса и образованию капсулы, заполненной гноем. Стоит заметить, что процесс настолько стремительный, что в него втягивается полезная микрофлора и при ускоренном размножении, она увеличивает объемы выделяемого гноя.
Излюбленные места локализации микроорганизмов – слизистые ткани ротовой полости, носа, кишечника, глаз и половых органов, но стоит заметить, что выявить и идентифицировать патогенного агента сложно.
Лишь точно определив бактерию, спровоцировавшую гнойное образование, может быть назначено адекватное лечение абсцесса с положительным результатом.
Из многообразия существующих микроорганизмов, стоит рассмотреть наиболее популярные виды в практике хирургов:
- Staphylococcus aureus – золотистый стафилококк, определяют в 30% случаев при возникновении нагноений. При бактериальном посеве, наблюдают чистую культуру, без примесей сопутствующей микрофлоры.
Подобрать губительные для золотистого стафилококка антибиотики при абсцессе мягких тканей достаточно сложно, так как штаммы не всегда реагируют на медикамент.
При формировании патологического очага, ограниченный участок наполняется гноем и сопровождается воспалительным процессом рыхлой клетчатки. Такое явление можно наблюдать в следующих случаях:
- в раневых полостях герметично закрытых швами;
- в колотых ранах;
- в углублении от огнестрельного ранения;
- в месте образования гематом, лимфоэкстравазатов;
- в участках размозжения тканей;
- как следствие образования метастаз из других очагов инфекции;
- после подкожной инъекции скипидара, керосина, хлоралгидрата.
Терапевтические схемы могут быть эффективными при определении точной причины, спровоцировавшей признаки абсцесса.
Для патологии в остром течении, которая подлежат визуализации, свойственны классические проявления болезни:
- гиперемия очагов;
- местная болезненность;
- гипертермия на месте новообразования;
- отек, припухлость тканей;
- нарушение процессов и дисфункция органа;
- упадок сил;
- отсутствие аппетита;
- повышение температуры тела.
Симптоматика острого абсцесса может отличаться, так как место локации влияет на клиническую картину.
| МЕСТО ЛОКАЦИИ | ПРИЗНАКИ АБСЦЕССА |
|---|---|
| Абсцесс легкого | Кашель с выделением гнойных мокрот, боль в грудной клетке, нарушение дыхания |
| Абсцесс горла | Вызывает боль при глотании, может спровоцировать удушье; при паратонзиллярном, заглоточном абсцессе, осложнение требует срочного вмешательства врача, так как исход может быть летальным |
| Абсцесс ноги | Поверхностный абсцесс мягких тканей, легко диагностировать по внешним признакам (боль, покраснение, местная температура, симптом флюктуации); при глубоком очаге – пациент жалуется на слабость, разбитость, головную боль, озноб и высокую температуру 39+ |
| Абсцесс печени | Гипертермия до 38+; боль под ребрами с правой стороны; гепатомегалия; мышечная дрожь, асцит; отсутствие аппетита, желтуха; «гусиная кожа» |
| Абсцесс ягодицы | Если в области ягодицы развивается абсцесс после укола:
|
| Абсцесс зуба | Интенсивная ноющая, пульсирующая боль; чувствительность зуба к температурам; зловонный, гнилостный запах; гипертермия, увеличение лимфатических узлов; раны, язвы на деснах |
| Абсцесс бартолиновой железы | Характерный признак – объемное новообразование на половых губах; увеличение паховых лимфатических узлов, боль; гиперплазия слизистых тканей, отек |
| Абсцесс головного мозга | Сильные головные боли; высокое внутричерепное давление, приступы тошноты, рвота; на поздних сроках возможно развитие бреда и галлюцинаций |
| Абсцесс почки | Гипертермия до +40, озноб; болевые ощущения в пояснице; упадок сил; тошнота; болезненное мочеиспускание; потеря веса; профузная потливость |
| Абсцесс брюшной полости | В начале болезни у пациента наблюдают общие симптомы, далее проявляются признаки отравления, тошнота, рвота; паралитическая непроходимость; боль в очаге; плотность, напряженность брюшины |
| Абсцесс миндалин | Резкая односторонняя боль при глотании; иррадиация болезненности в ухо; лихорадка до 38+, упадок сил; нарушение сна; увеличение лимфатических узлов; гиперсаливация; гнилостный запах изо рта |
| Абсцесс бедра | Гной может скапливаться без локальных и общих проявлений и свойственно такое явление при определенных фазах костно-суставного туберкулеза, актиномикоза; могут образовываться свищи с крошкообразным выделением гноя |

Гнойные новообразования бывают доброкачественными — содержат густой гной. При лабораторных исследованиях в структуре содержимого выявляют большие объемы лимфоцитов.
В содержимом капсулы почти отсутствуют микроорганизмы. При диагностировании злокачественного очага, гной включает в себя большое количество микроорганизмов.
Перед назначением лечения, врач определяет место расположения пораженного участка. По локации гнойные образования классифицируют следующие абсцессы:
- мягких тканей — охватывает мышцы и жировую клетчатку;
- Бецольда — глубоко расположенный гнойник в мышцах шеи;
- мозга головы;
- легочной;
- малого таза;
- бактериальный, амебный либо печеночный;
- осложнение аппендицита в острой форме либо аппендикулярный нарыв;
- заглоточный;
- гнойный очаг между петлями кишечника и брюшиной;
- осложнение ангины — паратонзиллярный;
- поражение клетчатки, вокруг оболочки спинного мозга — спинальный эпидуральный абсцесс.
Патологию принято классифицировать по продолжительности течения на хроническую и острую.
Острая — развивается молниеносно и имеет явно выраженную, докучающую симптоматику.
Хронический абсцесс — сложно поддается лечению, создает дискомфорт и сопровождается частыми рецидивами.
Клиническое течение болезни не однозначно, так как на него влияет причина, место локации, индивидуальные особенности пациента и наличие сопутствующих патологий. Соответственно наблюдают следующие отличия:
- Холодные абсцессы — проявляются при занесении палочки Коха либо грибка актиномикоза. Особенностью течения считается медленное развитие и полное отсутствие признаков воспаления.
- Поддиафрагмальный — гнойная капсула под диафрагмой, как следствие хирургического вмешательства (послеоперационный абсцесс), травм.
- Натечный абсцесс — скопление гноя в ограниченном количестве. При таком течении не наблюдается острое воспаление.
- Горячие — дают высокую местную температуру из-за жизнедеятельности гноеродных бактерий в коже, крови, лимфе. После вскрытия абсцесса, боль устраняется, и температура приходит в норму.
Устанавливать диагноз и назначать терапевтические схемы, может только врач.
Преимущественно, проблема такого рода устраняется оперативным вмешательством.
Врач устанавливает окончательный вердикт после осмотра пациента, выслушивания жалоб. Диагностика острого абсцесса, расположенного на поверхности, не представляет сложности. Скрытые в глубоких слоях очаги обнаружить труднее. Для выявления патологии применяют:
- рентгенографию;
- ультразвук;
- КТ;
- МРТ;
- общий анализ крови;
- биохимическое исследование.
Основанием для установки точного диагноза являются результаты анализов и инструментальных исследований.
Появление подкожного абсцесса либо других видимых гнойных новообразований, сигнал требующий вмешательства хирурга.
Самостоятельно вскрывать очаги недопустимо, так как это чревато усугублением проблемы.
Медикаментозная терапия предусматривает назначение антибиотиков, введение ферментных препаратов в полость вскрытого очага.
Сформировавшийся гнойник требует оперативного вмешательства.
В зависимости от сложности случая, удалить абсцесс можно открытым и закрытым способами:
- Открытый — удаляют экссудат из очага, предварительно выполнив широкое рассечение. Для оттока жидкости устанавливают дренирующую трубку и проводят смену повязок ежедневно.
- Закрытая операция — маленькая надсечка, для удаления гноя. После устранения новообразования, в образовавшееся отверстие вставляют трубочку для дренирования. Место операции промывают дезинфицирующими препаратами, накладывают повязку.
Вскрытый абсцесс после операции требует соблюдения стерильности, периодических обработок медикаментами бактерицидного действия.
Для скорейшего созревания абсцессов народный опыт рекомендует следующие средства:
- Луковый пластырь.
Взять 2 части печеного лука и 1 часть натертого мыла. Компоненты хорошо смешать. Приготовить из смеси пластырь и приложить на больное место. Пластырь менять несколько раз в сутки. Помогает быстрому созреванию и очищению нарывов.
- Прополисная мазь.
Кусочек прополиса величиной с грецкий орех помещают в морозильную камеру холодильника, а когда застынет, измельчают.
Затем растапливают 200 г топленого сливочного масла и добавляют туда прополис. Перемешивая, греют на водяной бане минут 30 — до полного растворения прополиса. Смесь охлаждают и процеживают.
Полученную таким образом мазь намазывают на бинт и накладывают на пораженное нарывом место, забинтовывают. Повязку меняют 2-3 раза в сутки. Через несколько часов боль утихает.
Лечатся до выздоровления. Иногда достаточно 2-3 дня лечения, если болезнь не запущена.
- Солевые компрессы.
Повязка из льняной или х/б ткани (в крайнем случае из марли), смоченная в солевом прокипяченном растворе (на 1 л. воды 100 г поваренной соли) и сложенная в 4 слоя (а марля в 8 слоев) накладывается на больные места на ночь, до полного излечения.
Этот метод эффективен при лечении абсцессов, панарициев, не вскрывшихся фурункулов.
Несвоевременное обращение за помощью в медицинское учреждение при гнойном нарыве, несоблюдение рекомендаций врача, нарушение дозировок, могут спровоцировать развитие осложнений. Инфицирование при бездействии прогрессирует, распространяется, сопровождается бактериемией.
Следует понимать, что объемная гнойная капсула, может самопроизвольно разорваться как наружу, так и в соседние полости и ткани, вызвать аррозивные кровотечения.
Если дренирование проведено неадекватно либо упущено время, инфекция переходит в генерализированную форму, а воспаление преобразовывается в хроническое течение патологии.
Запущенная болезнь, приводит к дисфункции жизненно важных органов, анорексии, истощению, распаду тканей.
Не допустить развитие гнойного очага можно выполняя правила асептики и антисептики. Инъекции, обработку ран, должны осуществлять медицинские специалисты с соблюдением техник выполнения манипуляций. Травмы, раны, повреждения, следует своевременно обследовать и если необходимо, прибегнуть к помощи хирурга.
Если проблему своевременно купировать, определить и устранить причину развития патологии, после удаления абсцесса, прогноз на выздоровление — благоприятный. Запущенные формы, могут стать причиной достаточно серьезных осложнений, привести к интоксикации, сепсису и даже летальному исходу.
Гнойные абсцессы – опасное состояние, которое нельзя игнорировать, так как результат жизнедеятельности гноеродных микробов, бывает необратимым. В случае если, иммунитет ослаблен и не помогла операция, симптоматика проявляется более агрессивно, врач назначает антибиотики, симптоматическую терапию, лечение, направленное на дезинтоксикацию.
источник
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
источник
Абсцесс мягких тканей конечностей – это образовавшаяся в них полость с гноем. Чаще всего такая патология развивается в мышцах или подкожной жировой клетчатке. Благодаря сформировавшейся капсуле полость отграничена от окружающих тканей, что уберегает от распространения гноя в них. Но при прогрессировании абсцесса он самопроизвольно вскрывается, его инфицированное содержимое попадает в соседние ткани, что может быть чревато развитием тяжелых осложнений.
В отличие от гнойников внутренних органов, абсцесс мягких тканей конечностей находится практически поверхностно, и его диагностика не осложнена. Но в некоторых спорных случаях приходится прибегать к дополнительным инструментальным методам диагностики.
Лечение абсцесса мягких тканей конечностей – хирургическое: абсцесс вскрывают, гной удаляют. Консервативная терапия также привлекается, но это дополнительный метод лечения.
Абсцесс мягких тканей конечностей – их наиболее часто встречающаяся гнойная патология. По частоте возникновения она может конкурировать, пожалуй, только с флегмоной мягких тканей этой же локации – разлитым гнойным поражением, которое не имеет границ из-за отсутствия капсулы. Довольно часто эти два заболевания «дополняют» друг друга – абсцесс может осложниться развитием флегмоны, а на фоне флегмоны могут формироваться ограниченные гнойники.
Зачастую такой гнойник формируется в толстых массивах мягких тканей – в области предплечья, надплечья, бедра, голени.
Абсцесс мягких тканей конечностей может возникнуть в любом возрасте – начиная от раннего периода после рождения и заканчивая глубокой старостью. В последнем случае заболеваемость снижается, так как в силу возрастных изменений реактивность тканей снижается.
Непосредственной причиной формирования абсцесса мягких тканей конечностей является болезнетворная микрофлора. Это могут быть возбудители:
- неспецифические – они провоцируют развитие ряда различных гнойно-воспалительных инфекционных патологий;
- специфические – такие инфекционные агенты вызывают только определенные инфекционные патологии, которые не могут быть вызваны другими возбудителями.
Абсцесс мягких тканей конечностей развивается, как правило, при попадании в них гноеродных микроорганизмов – но и негноеродная патогенная микрофлора также может спровоцировать его развитие. Как показывают результаты посевов, практически любой инфекционный агент, попав в подкожную жировую клетчатку или мышцы, способен запустить в них процесс нагноения. Чаще всего это такие возбудители, как:
- стафилококки – золотистый, эпидермальный, сапрофитный, гемолитический;
- стрептококки. В основном это так называемые факультативные анаэробы (те, которые для размножения и развития требуют бескислородной среды), хотя формирование абсцесса могут спровоцировать и аэробы (они способны развиваться в кислородосодержащей среде);
- представители кишечных инфекций – в первую очередь, это кишечная палочка;
- протей;
- синегнойная палочка;
- клебсиеллы;
- менингококки;
- гонококки;
- пневмококки;
- шигеллы;
- сальмонеллы;
- микобактерии туберкулеза.
Но, как демонстрируют результаты посевов, роль в формировании абсцесса мягких тканей конечностей зачастую играет микс инфекционных возбудителей – двух или больше. Приблизительно в 25% всех случаев этой патологии в гное обнаруживается стафилококковая инфекция.
Абсцесс мягких тканей конечностей может быть:
В первом случае патогенная микрофлора попадает изначально в мягкие ткани и провоцирует их нагноение. Во втором случае инфекционный агент распространяется на подкожную жировую клетчатку и мышечные массивы конечностей из инфекционных очагов, которые до этого уже существовали в организме.
Если развилась костно-суставная форма туберкулеза, может возникнуть так называемый «холодный» абсцесс мягких тканей конечностей. Гной затекает в них из первичного очага, организм ограничивает его от здоровых тканей при помощи пиогенной мембраны, таким путем формируется абсцесс.
Как правило, проникновение гноеродных микроорганизмов в мягкие ткани конечностей происходит в случае повреждения их кожных покровов при:
- ранениях – резаных, рубленых, колотых, укушенных, огнестрельных, раздробленных;
- микротравмах – ссадинах, царапинах;
- ожогах – термических (возникают при воздействии на мягкие ткани открытого огня или горячей жидкости) и химических (образуются при воздействии на них агрессивных химических соединений);
- обморожениях;
- открытых переломах;
- медицинских манипуляциях.
Инфицирование мягких тканей конечностей с образованием абсцесса, которое наблюдается при проведении медицинских манипуляций, возникает, если такие манипуляции были проведены с нарушением правил асептики. Чаще всего это наблюдается при нарушении правил стерилизации инструментария. Такие медицинские процедуры могут быть как диагностические, так и лечебные.
Инфицирование мягких тканей конечностей с последующим возникновением абсцесса чаще всего происходит при таких диагностических процедурах, как:
- диагностическая пункция тканей;
- биопсия – забор фрагментов тканей с целью диагностики.
Аналогичное инфицирование может произойти и при лечебных манипуляциях на тканях – зачастую это:
- удаление новообразований;
- пластические операции.
Вторичный абсцесс мягких тканей конечностей образуется в случае, если в организме уже развились такие острые гнойно-воспалительные патологии, как:
- фурункул – гнойное воспаление волосяного мешочка;
- карбункул – гнойно-воспалительное поражение волосяного мешочка с вовлечением соседних мягких тканей;
- фурункулез – образование нескольких фурункулов;
- карбункулез – формирование нескольких карбункулов;
- абсцесс другой локации;
- флегмона любой локализации;
- пиодермия – поражение поверхностных слоев кожи в виде маленьких множественных гнойных очагов;
- гнойная рана;
- гнойная ангина – образование гноя в лакунах небных миндалин;
- плеврит – воспалительное поражение плевры;
- перикардит – воспаление перикарда (сердечной сумки);
- перитонит – воспалительный процесс в листках брюшины. Он нередко гнойный, но банальный катаральный перитонит без нагноения также может быть причиной попадания микроорганизмов в кровь, а с ними – миграции в мягкие ткани конечностей с последующим формированием абсцесса.
Причиной формирования абсцесса мягких тканей конечностей могут стать и хронические очаги инфекции – чаще всего это:
- фронтит – воспаление лобных пазух;
- гайморит – воспалительное поражение гайморовых пазух;
- этмоидит – патологический процесс воспалительной природы в пазухах решетчатой кости;
- сфеноидит – воспаление ячеек клиновидной кости;
- фарингит – воспаление слизистой, выстилающей глотку
Теоретически любой инфекционный очаг в организме может стать «поставщиком» микроорганизмов для последующего формирования абсцесса мягких тканей конечностей.
Отдельный случай – формирование абсцесса мягких тканей конечностей при нагноении гематомы (скопления крови). Кровь – одна из лучших сред для роста и размножения микроорганизмов. Изначально гематома сама по себе стерильна, но патогенные бактерии, попав к ней гематогенным, лимфогенным или контактным путем, инфицируют ее.
Выделен ряд факторов, которые непосредственной причиной описываемой патологии не являются, но способствуют ее возникновению. Это такие группы факторов, как:
- сосудистые;
- обменные;
- эндокринные
- соматические;
- иммунные.
Расстройство периферического кровообращения из-за сосудистых проблем ведет к ухудшению кровоснабжения тканей, они хуже восстанавливаются, также из-за этого страдает местный иммунитет – шансы возникновения гнойника возрастают.
Сбои любых обменных процессов чреваты формированием абсцесса мягких тканей конечностей по тем же причинам – из-за нарушения тканевого метаболизма.
Из эндокринных нарушений наибольшее значение для формирования абсцесса мягких тканей конечностей имеет сахарный диабет – нарушение углеводного обмена из-за нехватки инсулина. Больные с сахарным диабетом особенно тяжело переносят гнойно-воспалительные процессы, так как регенерация тканей у них ухудшается в несколько раз.
Несколько меньшее значение имеют такие эндокринные нарушения, как:
- гипотиреоз – снижение выработки гормонов щитовидной железы;
- гипертиреоз – усиленный синтез тиреоидных гормонов.
Соматические заболевания играют опосредованную роль в возникновении гнойно-воспалительных патологий в целом и абсцесса мягких тканей конечностей в частности. На их фоне ослабевает резистентность организма к пагубному влиянию инфекционного агента. Такими способствующими патологиями могут быть заболевания любых органов:
- ишемическая болезнь сердца (ИБС) – кислородное голодание сердечной мышцы из-за нарушения сердечного кровотока;
- бронхиальная астма – поражение дыхательных путей, проявляющееся приступами одышки и удушья;
- язвенная болезнь желудка и 12-перстной кишки – глубокий дефект их стенки;
- гепатит – воспалительное поражение паренхимы печени
Риск развития абсцесса мягких тканей конечностей увеличивается при снижении резистентности организма (местного и общего иммунитета).
Инфекционный агент может попасть в мягкие ткани конечностей несколькими путями:
- гематогенным – с током крови;
- лимфогенным – с током лимфы;
- контактным – непосредственно мигрируя из соседних тканей.
Период адаптации возбудителей в тканях довольно короткий – в среднем от нескольких часов до 1-1,5 дня. После этого инфекционный агент активизируется, начинает размножаться и выделять продукты своей жизнедеятельности в ткани.
Они, а также продукты распада погибших микробных тел провоцируют раздражение подкожной жировой клетчатки и мышечных тканей конечностей. Срабатывает местный иммунитет, к очагу инфекции в тканях поступают клетки иммунной системы – в основном лейкоциты и макрофаги (клетки-пожиратели, поглощающие микробные тела). Гной, который образуется при формировании абсцесса – это тела лейкоцитов. Его количество накапливается, одновременно организм пытается отграничить гнойное содержимое от здоровых тканей – в результате этого формируется пиогенная мембрана, возникает полость гнойника.
Разница между абсцессом мягких тканей конечностей и другими гнойно-воспалительными патологиями заключается в наличии так называемой инфильтративной капсулы, которая образует полость гнойника (ее другое название – пиогенная мембрана). Капсула абсцесса мягких тканей конечностей образуется вследствие инфильтративных процессов в тканях, которые непосредственно граничат с гноем. Если бы такая капсула отсутствовала, количество осложнений, связанных с распространением гноя из абсцесса на здоровые ткани, увеличилось бы в 3-5 раз.
Пиогенная мембрана обладает небольшим запасом прочности – она довольно тонкая и легко прорывается, гнойное содержимое проникает в окружающие ткани.
Причины разрушения капсулы следующие:
- накопление значительного количества гнойного экссудата – ему становится «тесно» в ограниченном пространстве абсцесса;
- увеличение давления гноя в гнойнике;
- истончение капсулы – ее ткани подвергаются атаке элементов иммунной системы организмы.
При прорыве абсцесса гной проникает в окружающую клетчатку или межмышечные пространства пораженной конечности по принципу наименьшего сопротивления, хотя в ряде случаев он «прокладывает» себе дорогу в виде свища (патологического хода), разъедая мягкие ткани.
Абсцесс мягких тканей конечностей это типичный гнойно-воспалительный процесс. Он характеризуется местными и общими проявлениями.
Местные симптомы описываемого заболевания это:
- припухлость;
- покраснение кожи над абсцессом;
- повышение местной температуры тела;
- болевой синдром;
- нарушение функций конечности.
Характеристики болей:
- по локализации – в области гнойника;
- по распространению – сперва локальные, затем могут охватывать соседние ткани;
- по характеру – дергающие;
- по интенсивности – сперва слабые, по мере накопления гноя усиливаются;
- по возникновению – развиваются практически сразу с формированием абсцесса.
Небольшой гнойник существенно не влияет на функциональность верхних и нижних конечностей. Но при его большом размере движения в суставах могут сопровождаться выраженной болью, из-за чего пациент щадит их, поэтому ограничивает активность со стороны пораженной конечности.
Если абсцесс расположен в мягких тканях поверхностно, то описанные симптомы проявляются отчетливо. При выраженной жировой клетчатке, а также при формировании абсцесса в глубине мышечных массивов местная симптоматика может сглаживаться, более выраженными будут общие симптомы, что вносит путаницу в диагностику.
Признаки нарушения общего состояния организма наблюдаются из-за интоксикационного синдрома – по причине попадания токсических продуктов жизнедеятельности микроорганизмов в кровь, а с ней – в другие органы и ткани. Симптоматика следующая:
- повышение температуры тела – в среднем до 37,8-38,5 градусов по Цельсию. Иногда температура тела способна подниматься до 40 градусов и сопровождаться ознобом. Это может наблюдаться при больших размерах гнойника или высокой патогенности микроорганизмов (способности спровоцировать инфекционный процесс);
- общая слабость;
- недомогание;
- ухудшение трудоспособности – в одинаковой мере физической и умственной;
- ухудшение аппетита.
Диагноз ставят на основании жалоб пациента, данных анамнеза (перенесенного инфекционного заболевания, медицинской манипуляции, травмирования и так далее), а также дополнительных методов исследования.
При физикальном исследовании определяется следующее:
- при осмотре – область абсцесса опухшая, отечность тканей конечности может быть несоизмеримо больше, чем сам гнойник. Кожа в месте поражения горячая на ощупь. При поверхностном расположении абсцесса и переполнении полости гнойника патологическими массами кожа над абсцессом утончается, под ней виден гной;
- при пальпации (прощупывании) – отечность мягких тканей пальпаторно подтверждается, определяются повышение местной температуры тела и выраженная болезненность. Также отмечается флюктуация – характерные «волны» под пальцами при нажимании на место расположения гнойного очага.
При просьбе врача сделать движения рукой или ногой пациент щадит пораженную конечность.
Инструментальные методы, которые могут пригодиться в диагностике абсцесса мягких тканей конечностей, это:
- диагностическая пункция – выполняется, когда имеются симптомы интоксикации, но местные признаки гнойника весьма сомнительны. Это может наблюдаться при глубоком расположении абсцесса в мягких тканях конечностей. В этом случае после обработки кожи над абсцессом проводят прокол мягких тканей стерильной иглой на шприце, гной при его наличии отсасывают, отправляют в лабораторию для изучения;
- ультразвуковое исследование (УЗИ) – выполняется с той же целю;
- рентгенологическое исследование – проводится при подозрении на формирование «холодного» абсцесса.
Лабораторные методы исследования, применяемые в диагностике абсцессаза мягких тканей конечностей, следующие:
- общий анализ крови – существенное повышение количества лейкоцитов указывает на возможность возникновения гнойного процесса в организме. Также отмечается увеличение СОЭ;
- ПЦР-диагностика туберкулеза – проводится при подозрении на туберкулезное происхождение гнойника;
- бактериоскопическое исследование – пунктат изучают под микроскопом, в нем идентифицируют инфекционный агент, спровоцировавший формирование абсцесса;
- бактериологическое исследование – делают посев пунктата на питательные среды, по выросшим колониям делают вывод про вид возбудителя. Также при помощи этого метода определяют чувствительность возбудителя к антибактериальным препаратам, что имеет значение для последующих врачебных назначений.
Дифференциальную диагностику абсцесса мягких тканей конечностей проводят с такими заболеваниями и патологическими состояниями, как:
Чаще всего развиваются следующие осложнения абсцесса мягких тканей:
- флегмона;
- аррозивное кровотечение – возникает из-за того, что гнойный процесс разъедает стенку кровеносного сосуда;
- неврит – воспаление нерва, которое наблюдается в случае, если в патологический процесс вовлекается нервный ствол;
- лимфаденит – воспаление лимфоузлов;
- лимфангит – воспаление лимфатических сосудов;
- остеомиелит – гнойное расплавление подлежащей кости;
- артрит – воспалительное поражение сустава, который находится недалеко от абсцесса мягких тканей конечностей.
Абсцесс мягких тканей конечностей ликвидируют при помощи хирургического вмешательства. Если абсцесс небольшой, то его вскрывают в гнойной перевязочной хирургического стационара или поликлинического отделения. Большие абсцессы и те, которые находятся глубоко в мышечных массивах конечностей, вскрывают в условиях гнойной операционной, так как может понадобиться анестезиологическое обеспечение.
Схема операции следующая:
- делают разрез тканей над абсцессом;
- удаляют гной;
- проводят ревизию полости на предмет дополнительных «карманов»;
- соединительнотканные перемычки при этом разрушают;
- проводят санацию полости гнойника с помощью асептических растворов;
- полость абсцесса дренируют – в него вводят полихлорвиниловые трубки, свободные концы которых выводит наружу для оттока остаточной жидкости;
- рану не ушивают, иногда несколько швов накладывают для сведения ее краев, чтобы она не зияла;
- накладывают асептическую повязку.
Назначения в послеоперационном периоде следующие:
- покой конечности;
- перевязки;
- антибактериальные препараты с учетом чувствительности возбудителя к антибиотикам;
- обезболивающие;
- иммуностимуляторы;
- витаминотерапия;
- инфузионная терапия – ее проводят при выраженном интоксикационном синдроме. Внутривенно капельно вводят солевые растворы, электролиты, плазму крови, свежезамороженную сыворотку.
Методами профилактики возникновения описываемой патологии являются:
- своевременная обработка ран;
- своевременное адекватное лечение ожогов, обморожений, открытых переломов;
- неукоснительное соблюдение правил асептики при проведении медицинских манипуляций;
- профилактика, своевременное выявление и ликвидация очагов инфекции в организме;
- лечение сосудистых, обменных, эндокринных, соматических болезней, которые могут способствовать развитию абсцесса;
- укрепление иммунитета.
Прогноз при абсцессе мягких тканей конечностей в целом благоприятный. Осложнения развиваются только при позднем обращении и осложнениях патологии, а также при самолечении – в частности, при «выгревании» абсцесса.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
5,892 просмотров всего, 1 просмотров сегодня
источник