Межкишечные абсцессы развиваются в результате деструктивного аппендицита, прободной язвы желудка и двенадцатиперстной кишки, после перенесенного общего гнойного перитонита. Клиническая картина и диагностика. Больных беспокоят тупые боли умеренной интенсивности без четкой локализации, периодическое вздутие живота. По вечерам температура тела повышается до 38 °С и выше. Живот остается мягким, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анализах крови выявляют умеренный лейкоцитоз, ускорение СОЭ. В случае достаточно больших размеров абсцесса при рентгенологическом исследовании выявляют очаг затемнения, значительно реже с уровнем жидкости и газа. Компьютерная томография и ультразвуковое исследование являются основными способами диагностики.
Лечение. Полость абсцесса вскрывают и дренируют. Возможны также пункция и дренирование абсцесса под контролем ультразвукового исследования или компьютерной томографии.
53. Травма живота. Классификация. Клиника и диагностика травмы печени. Принципы лечения. Роль биологического тампона в хир лечении «слепых» и «сквозных» ран печени.
По соотношению раны с брюш полостью: 1) проникающие, 2) непроникающие.
Повреждения паренхиматозных органов: 1) поверхностные раны капсулы органа, 2) раны капсул и паренхимы, не достиг области сос-секреторной ножки, 3) с повреждение сос-секреторной ножки, 4)разможение или отсечение части органа.
Повреждения полых органов: 1) ранение сероз об-ки, 2) проникающие в просвет органа, 3) сквозные ранения, 4)разможение или пересечение органа.
Локализация повреждения: бр стенка, орг бр пол, забрюш пр-во и его органы.
Поврежд-е внутренних органов: внутрибрюшинное, забрюшинное.
Вид повреждённого органа: паренхиматозный, полый, кров сос, забрюшин гематома.
Клиника и диагностика: откр поврежд-я – наличие раны на перед бр стенке. Абсолютный и прямой признак проникающего ранения – выпадение из раны вн органов, истечение из раны киш содержимого, желчи, мочи. Косвенный признак – наличие патологич содержимого в бр полости. Присутствие большого кол-ва крови в бр полости сочет-ся с признаками общей кровопотери, а содержимого ЖКТ и мочи – с симптомами интоксикации и перитонита.
Закрытые повреждения – самочувствие не соответствует истиной тяжести повреждения. Боль в животе разной лок-ции, инт-ти и ирр. Сухость языка, тош,рв, задержка газов, нет стула, затрудненеие мочеиспускания. Признаки анемии. При сомотре живота – ссадины, кровоизлияния. Вздутие живота – нет экскурсии бр стенки. Напряжение мышц передненй бр стенки. Укорочение перкуторного звука. Отсутствие перистальтических шумов. Симптом перитонизма.
Рентгенография – стоя, лёжа на спине, на боку. Наличие свободного газа под куполом диафрагмы. Появление пристеночных лентовидных теней (жидкость в бр полости).расширение межпетлевых промежутков.
УЗИ – свободная жид-ть в бр полости – разобщение париетального и висцерального листков брюшины в отлогих местах живота.
КТ – выявляет хар-ер повреждения паренхиматозных органов.
Ангиография – для уточнения диагноза при подозрении на повреждение внутренних органов.
Лапароцентез – обнаружение примеси крови, киш содержимого, мочи или экссудата.
Лапароскопия – виз-но обследовать бр полость, оц-ть степень повреждения и решить вопрос о необходимости лапаротомии.
Рентгеноконтрастая цистография – при подозрении на разрыв моч пузыря.
Принципы лечения: раны более 24 инф – не делаем ПХО. Их необходимо обрабатывать р-ом антисептика. Укрыть повязкой и наблюдать за состоянием пострадавшего 48 ч. Консервативное лечение – пок-я: ушиб бр стенки, внутриорган гематома паренх органов, не им тенденции к увеличению, небольшие и стабильные субкапсульные гематомы.
Создание покоя, дых аналептики+терапия, напр на проф-ку и лечение органной нед-ти. Восполнение кровопотери. п/шоковые мероприятия. Вв гемостатиков. Кардиотропные препараты. Лечение пареза жкт (декомпрессия и эвак киш содержимого). Дезинтоксикация.
Хир лечение – пок-я – наличие явных признаков внутрибрюш кровотечения при закр травме живота, наличие симпт разрыва полого органа. Предоперационная подготовка не более 2-3ч. Срединная лапаротомия. ПХО – удаление нежизнеспособных тк, гемостаз, наложение швов, уст-ть тип ранения.
54. Клиника и диагностика травм селезёнки. Принципы лечения. Органосберегательные операции.
Симптоматика открытых повреждений зависит от самого ранения и повреждения соседних органов. На первый план выступают симптом внутреннего кровотечения и шока (бледность кожи и слизистых, повыш-е чсс и чд, сниж-е ад, Hb и Ht, ОЦК). Симптом раздражения брюшины, а при трансторакальных повреждениях – с-м гемоторакса. С-м ваньки-встаньки – при скоплении крови в поддиафрагмальном пр-ве (больной лежит на животе с приведёнными к животу ногами. При попытке его перевернуть он занимает прежнее положение). Наличие перкут признаков жид-ти в бр полости. + с-м Щёткина-Блюмберга.
Диагностика: нарастающая анемизация при 2х ч исследавнии крови по оц-ке эр-ов, Hb, Ht.
Узи – жидкость в бр полости, с-м плавающих петель.
Рентгенологич иссед – увеличение тени селезёнки, смещение желудка («зубчатая тень»), смещ-е толстой кишки и почки вниз. С-м плавающих петель.
Пункция бр полости- кр в игле. Лапароцентез. Лапароскопия.
С-м Мак-Кракена – кратковременное обморочное сост-е после трвмы, обусл формированием субкапсульной гематомой.
Локальные боли – постоянные или постепенно усиливающиеся в область левого подреберья или лев половины живота. Ирр в левое надплечье: с-м Зегессера – раздраж левый диафрагмальный нерв, с-м Кера – ирр в лев лопатку, с-м Элекера – ирр в лев ключицу. Эти с-мы усиливаются в положении теренделенбурга. С-м Хедри – ирр боли в область лев подреберья при толчкообразном надавливании на мечевидный отросток. Признак Вейнерта – ригидность бок области живота слева при охватывании кистями рук. Признак Питса иБелленса – опред-е несмещаемого притупления в лев бок канале. С-м ваньки-встаньки. С-м Куленкапфа – несоотв-е напряж-я и болезненности бр стенки.
Позывы на «низ» — бол-ть в области заднего прохода.
Органосохр опреации: клеевая пластика, пластика в виде заплаты, пластика методом бинтования, пострезекционная пластика «колпачком».
Дата добавления: 2014-01-04 ; Просмотров: 887 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Межкишечный абсцесс локализуется между кишечными петлями, сальником, брыжейкой, и брюшной стенкой.
Причинами возникновения межкишечных абсцессов являются острый прободной аппендицит, перфоративная язва желудка и двенадцатиперстной кишки и др. Чаще всего межкишечные гнойники развиваются как остаточные явления после перенесенного разлитого перитонита.
Клиническая картина. Тупые боли в животе нечёткой локализации, вздутие живота, недомогание, гектическая температурная кривая. Лишь при абсцессах, близко расположенных к передней брюшной стенке, появляется местная симптоматика — напряжение мышц передней брюшной стенки, в ряде случаев — асимметрия живота, выраженная болезненность. При пальпации может определяться патологическое образование, умеренно болезненное и неподвижное.
Диагностика затруднена • Подозревать развитие межкишечного абсцесса можно у больного, перенёсшего перитонит или операции на органах брюшной полости, страдающего дивертикулярной болезнью, болезнью Крона, неспецифическим язвенным колитом, при рецидивирующем интоксикационном синдроме • Наиболее информативными являются УЗИ и КТ • Рентгенологическое исследование органов брюшной полости — уровень жидкости, явления пареза кишечника, оттеснение петель кишки при контрастном исследовании.
Особенности выполнения операций при межкишечных абсцессах:
а) Консервативное лечение: антибиотикотерапия, тепло (грелки) на область воспалительного очага, диета, борьба с гнойной интоксикацией, регуляция функции желудочно-кишечного тракта.
б) Оперативное лечение показано после четкого отграничения гнойника и спаяния его с передней брюшной стенкой. Производится вскрытие абсцесса после предварительной пункции. При подозрении на прорыв абсцесса в брюшную полость или при развитии непроходимости кишечника показана экстренная операция.
Целесообразно продление разреза передней брюшной стенки.
Сращения между петлями тонкой кишки необходимо разделять только острым путем, при этом происходит опорожнение абсцессов. Требуется тщательная ревизия стенок полости абсцесса, т.е. определение степени деструктивных изменений стенки кишки и ее брыжейки.
Небольшие дефекты серозного и мышечного слоев кишки ликвидируют, накладывая сближающие серо-серозные или серозно-мышечные швы в поперечном направлении викрилом № 000 на атравматичной кишечной игле. При наличии обширного дефекта или полной деструкции стенки кишки, включая слизистую оболочку, показана резекция кишки в пределах здоровых участков с наложением анастомоза «бок в бок» или «конец в бок».
Для профилактики кишечной непроходимости, улучшения условий эвакуации и репарации, а также при обширном спаечном процессе между петлями тонкого кишечника в конце операции следует осуществить трансназальную интубацию тонкого кишечника зондом. В случае резекции кишки данная процедура с проведением зонда за область анастомоза является обязательной.
Дополнительно к трансвагинальным трансабдоминально через контрапертуры в мезогастральных областях вводят дополнительные дренажи диаметром 8 мм для проведения АПД.
С целью регулирования моторной функции кишечника в послеоперационном периоде применяют длительную эпи-дуральную анестезию. в) Послеоперационное лечение: обеспечение оттока гноя из полости абсцесса (тампоны, дренажи), внутрибрюшинное и парентеральное введение антибиотиков, общеукрепляющее лечение (борьба с обезвоживанием, гнойной интоксикацией, гипопротеинемией, витаминотерапия и т. д.).
источник
Межкишечные ограниченные скопления гноя располагаются, как правило, в нижнем этаже брюшной полости, между петлями тонкой и толстой кишок, сальником и брюшиной. Послеоперационные межкишечные абсцессы (МА) обычно формируются на 15-17-е сут послеоперационного периода и чаще бывают резидуальными.
МА обычно возникают после оперативных вмешательств по поводу острых заболеваний, осложненных распространенным перитонитом. Причинами образования МА в послеоперационном периоде нередко становятся несостоятельность швов анастомоза и культей полых органов, нагноение гематом, травматичность операций, оставленные в брюшной полости ИТ и др. МА могут быть одиночными, однако чаще они множественны.
Резидуальные абсцессы встречаются у 10 % больных, перенесших операции по поводу различных форм гнойного перитонита, развившегося вследствие острых хирургических заболеваний органов брюшной полости [Н.Н. Малиновский, БД. Савчук, 1986]. Например, частота резидуальных абсцессов брюшной полости при остром аппендиците составляет от 1,8 до 5,7 % [Д.П. Чухриенко, Я.С. Березницкий, 1977], поданным же других авторов [Ю.М. Портной, 1984; Д.И. Кривицкий и соавт., 1990], достигает даже 31 %. После холицистэктомии она составляет 13 %, ушивания прободной язвы желудка или ДПК — 8,3 %. Наиболее частой локализацией этих абсцессов является правая подвздошная область, что зависит от места оперативного вмешательства. Они чаше бывают множественными.
По данным многих авторов [М.Э. Комахидзе и соавт., 1984; К.И. Мышкин и соавт., 1986 и др.], в последние годы количество послеоперационных МА по сравнению с количеством абсцессов брюшной полости другой локализации увеличилось и составляет 20-30 %.
Ранние МА возникают через 1-2 нед. после первичной операции и часто бывают множественными или сочетаются с абсцессами другой локализации. Поздние МА образуются спустя 3-4 нед., а то и более после операции и обычно бывают одиночными, хорошо изолированными. Развиваются они чаще в результате нагноений послеоперационных инфильтратов. Ранние МА появляются в результате остаточного скопления гноя между петлями кишечника при разлитом перитоните. Эти абсцессы, особенно после аппендэктомии, встречаются в 2-3 раза чаше, нежели поздние [А.П. Подоненко-Богданова, 1980; Ю.М. Портной, 1984].
Развитию М А способствуют недостаточная санация брюшной полости или ее неадекватное дренирование, технические погрешности при наложении кишечных швов. Некоторые хирурги [БД. Савчук, 1979; B.C. Савельев, 1986) обращают внимание на возможность образования МА после проведения перитонеального диализа. Эти абсцессы часто образуются в илеоцекальной области, в правом боковом канале и правом брыжеечном синусе. Однако они могут возникать и в других отделах брюшной полости, часто сочетаясь с поддиафрагмальным абсцессом и гнойниками полости малого таза.
Механизм образования МА типичен. В результате быстро возникающего слилчивого, адгезивного процесса скопление экссудата отграничивается от свободной брюшной полости. Наиболее частыми возбудителями МА являются кишечная палочка, золотистый стафилококк, стрептококки, протей, анаэробы [О.Б. Милонов и соавт., 1990; A. Altemeier, 1973]; «стерильные» МА встречаются очень редко.
Клиническая картина. Клинические проявления МА во многом зависят от первоначальной причины их развития, распространенности перитонита, характера сопутствующих заболеваний, иммунореактивности организма и других факторов.
Клиника резидуальных МА, несмотря на их различную локализацию и множественность, однотипна. Обычно 5-7 сут послеоперационного периода протекают нормально — «светлый промежуток», затем к концу первой и особенно второй недели после операции общее состояние больных постепенно начинает ухудшаться. Появляется субъективная симптоматика: слабость, вялость, отсутствие аппетита, жажда, боль в животе. Они постепенно усиливаются, нарастают явления пареза кишечника. Этому состоянию могут предшествовать усиления перистальтики, проявляющиеся тенезмами и поносами в результате раздражения петель кишечника воспалительным инфильтратом.
Межпетельные формы в начальных «разах развития, особенно если воспалительный очаг не предлежит к передней брюшной стенке, чаще проявляются небольшими схваткообразными болями в животе. Диагноз ставится тогда, когда к симптомам острого гнойного заболевания присоединяются явления частичной НК, а у некоторых больных начинает прощупываться инфильтрат
Боли в животе могут быть различными — от давящих постоянных до острых приступообразных. Частый симптом МА — НК, которая может быть как динамической, так и механической, возникающей в результате сдавления кишки в инфильтрате, перегиба и нарушения ее проходимости из-за спаечного процесса.
При множественных гнойниках клиническое течение заболевания тяжелее. Отмечаются бледность кожных покровов, вечерние подъемы температуры тела, ознобы. В начальной стадии субфебрильная температура сменяется гектической. Наблюдается повышенная потливость.
В брюшной полости начинают определяться инфильтрат с нечеткими границами в области локализации абсцесса, выраженная болезненность при ощупывании и умеренное напряжение мышц по сравнению с другими отделами брюшной полости. Если абсцесс подходит близко к париетальной брюшине, определяется положительный симптом Блюмберга—Щеткина. Если же процесс развивается в глубине брюшной полости между петлями кишечника, то четких симптомов при пальпации установить не удается.
Обычно у таких больных зона болезненности не имеет выраженных границ; с течением времени границы инфильтрата и болезненность очерчиваются, отмечается асимметрия живота за счет выбухания брюшной стенки в области гнойника. Симптом Блюмберга—Щеткина обычно бывает положительным над абсцессом в тех случаях, когда одной из его стенок является париетальная брюшина. В запущенных случаях наблюдаются притупление над абсцессом при перкуссии, гиперемия кожи, пастозность мягких тканей, флюктуация.
В диагностике множественных абсцессов большое значение имеют РИ. Рентгеноскопию и рентгенографию брюшной полости производят в различных положениях больного, что позволяет выявить участки затемнения различной интенсивности, а иногда и уровень газа и жидкости в абсцессах. При контрастном исследовании бариевой взвесью выявляются смешение петель абсцессом, замедление пассажа, а также чаши Клойбера в результате выраженного сдавления кишечника инфильтратом или парезом кишечника [Н.Н. Малиновский, БД. Савчук, 1986].
Для диагностики перикультийных абсцессов 40, возникающих после аппендэктомии, используют ирригоскопию [В.Н. Буценко, 1985]. Из специальных методов исследования наиболее информативными являются KT, в особенности при множественных глубоколежащих гнойных полостях, и УЗИ [А.И. Кишковский и соавт, 1987; Ю.Н. Нестеренко и соавт, 1987; К. Taylor, 1979; Ferrucci и соавт., 1981].
Эхографическая картина зависит от локализации и причины возникновения МА. При нагноении инфильтрата брюшной полости в центре появляется скопление гноя в виде эхонегативной зоны. Плотные включения в полости абсцесса определяются на эхограмме в виде эхопозитивных образований различной формы и размера, которые смещаются при изменении положения тела больного. Полость абсцесса обнаруживается, если ее диаметр достигает 5-6 см.
При увеличении диаметра абсцесса на эхограмме отчетливо увеличиваются контуры эхонегативной зоны. Абсцедирование гематом дает менее четкие контуры эхонегативной зоны в связи с наличием в полости, помимо гноя, лизированной крови. МА часто имеют эхонегативную зону неправильной формы (в результате сдавления прилегающими петлями кишок). Абсцессы, расположенные между париетальной брюшиной и петлями кишок, определяются по наличию плотной капсулы и эхонегативной зоны, фиксированных к брюшине и стенкам ТК.
Определенное диагностическое значение в выявлении МА имеет термография брюшной полости. Более информативными методами исследования, по сравнению с рентгенологическим и ультразвуковым, являются КТ и изотопное сканирование. КТ позволяет отличать бессосудистые участки некроза (гнойника) от зоны воспаления. Изотопное сканирование производится при помощи 67 Ja и 111 Jn.
Для диагностики МА используют и лапароскопию. Более ценные данные дает контрольно-динамическая лапароскопия. Многократный визуальный осмотр органов и тканей брюшной полости помогает в краткие сроки выявлять послеоперационные осложнения, контролировать их развитие в динамике и эффективность проводимого лечения [В.М. Буянов, 1984].
Для абсцессов любой локализации, особенно для межкишечных, характерны выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, снижение количества гемоглобина и эритроцитов, гипопротеинемия, диспротеинемия (увеличение количества грубодисперсных фракций).
Состояние больных, у которых МА осложняются НК, становится тяжелым. Быстро нарастают явления интоксикации. Таким больным показаны интенсивная непродолжительная предоперационная подготовка и срочная РЛ.
Весьма тяжелое осложнение МА — их вскрытие в свободную брюшную полость. Абсцесс может вскрыться и в просвет полого органа. Из других осложнений МА следует отметить кишечные свищи, НК, эвентрации, пилефлебит, абсцессы печени и др.
В первой фазе воспалительного процесса (стадия воспалительного инфильтрата) МА протекает без симптомов раздражения брюшины и при удовлетворительном состоянии больного. В этой фазе проводят консервативное лечение (покой, назначение антибактериальных средств, детоксикация, общеукрепляющая терапия, проведение физиотерапевтических процедур), холод на область воспалительной «опухоли» (при формировании МА) или высокое положение головного конца кровати, теплые ромашковые клизмы (при тазовом инфильтрате). Часто такое лечение дает эффект: абсцессы рассасываются. Хорошие результаты иногда дает рентгенотерапия, способствуя быстрому рассасыванию, даже исчезновению послеоперационного инфильтрата.
При формировании абсцесса, появлении локальных признаков абсцедирования (прогрессирующая интоксикация, гектическая температура, размягчение инфильтрата) показано срочное оперативное вмешательство. Больным, находящимся в тяжелом состоянии (прорыв абсцесса в свободную брюшную полость), следует обязательно провести непродолжительную интенсивную предоперационную подготовку.
Оперативное вмешательство следует выполнять под эндотрахеальным наркозом. Хорошее анестезиологическое обеспечение позволяет провести детальную ревизию зоны вмешательства в условиях воспаленных тканей, мероприятия по санации и дренированию брюшной полости. Наиболее трудный момент операции — оптимальный доступ к МА. Только внебрюшинное вскрытие абсцессов предотвращает загрязнение свободной брюшной полости гноем. Однако такое вскрытие возможно, если абсцессы непосредственно прилежат к париетальной брюшине и спаяны с ней. Чаще же абсцессы располагаются между петлями кишок, и последние своей стенкой прилежат к париетальной брюшине. В этих случаях вскрытие абсцессов без входа в свободную брюшную полость практически невозможно.
При МА брюшную стенку послойно рассекают наикратчайшим доступом к зоне патологического процесса, что позволяет произвести полноценную санацию.
Через центр выбухания пальпируемого образования после отграничения кожного разреза тупым путем разъединяют кишечные петли, гной аспирируют отсосом. Производят санацию полости гнойника и ее дренирование двухпросветной трубкой по H.H. Каншину. При необходимости вводят отграничивающие тампоны. В послеоперационном периоде применяют проточное промывание абсцессов растворами антисептиков (фурацилина, хлоргексидина, диоксидина).
Более трудным является вскрытие без инфицирования свободной брюшной полости МА, расположенных в глубине между петлями кишок и не граничащих с париетальной брюшиной.
Манипуляции, связанные с рассечением брюшины, и в дальнейшем должны быть максимально щадящими и осторожными, так как велика опасность вскрытия просвета полого органа. После рассечения брюшины сразу виден гной. В этом случае под контролем пальца тупо расширяют вход в полость гнойника до необходимых размеров. Если гнойник расположен глубже, то тупо пальцем разделяют инфильтрированные петли и сальник, достигая полости.
Следует позаботиться о тщательной изоляции операционной раны, с тем чтобы избежать попадания гнойного содержимого в свободную брюшную полость. Опорожнив гнойник, полость дренируют перчаточно-марлевым тампоном. Жесткие резиновые дренажные трубки применять не следует, так как это может привести к образованию пролежня и кишечного свища. Применение сигаровидных дренажей, марлевых тампонов и перчаточной резины обосновано при неустранении источника перитонита, неуверенности в надежности гемостаза, необходимости ограничения свободной брюшной полости. Тампоны удаляют на 3-5-е, а резиновые выпускники — на 7-10-е сут после операции.
МА, располагающиеся в боковых каналах брюшной полости, предпочтительнее вскрывать внебрюшинно. Производят косой разрез в непосредственной близости от передневерхней подвздошной кости, соответствующей средней длине разреза. Рассекают кожу, подкожную клетчатку и апоневроз наружной косой мышцы живота. Держась ближе к кости таза, тупо продвигаются вглубь и затем медиально в сторону абсцедировавшего инфильтрата сквозь инфильтрированную заброшенную клетчатку вскрывают гнойник, опорожняя и дренируя его. Дренажи меняют на 5-6-й день после операции.
В случаях глубокого межпетлевого расположения гнойника вначале приходится прибегать к вскрытию брюшной полости. При множественных МА всегда показано широкое срединное повторное чревосечение.
Из-за выраженного спаечного процесса вскрытие таких абсцессов представляет большие трудности. В этом случае манипуляции в брюшной полости должны быть крайне осторожными. При появлении гноя его аспирируют, затем вскрывают абсцесс более широко и полностью аспирируют его содержимое электроотсосом. Полость абсцесса временно тампонируют салфетками, смоченными хлоргексидином, после чего продолжают дальнейшее разъединение спаек и вскрытие других МА. После вскрытия всех абсцессов обильно промывают брюшную полость 6-8 л антисептических растворов. Если абсцессы расположены преимущественно в 1-2 областях брюшной полости, то вначале производят тщательный лаваж этих областей, затем — обильное промывание других [Д.И. Кривицкий и соавт, 1990].
Дренирование брюшной полости при широкой лапаротомии осуществляется способом из 4 отдельных разрезов. В нижние контрапертуры вводятся перчаточно-трубчатые дренажи, в верхние — полихлорвиниловые трубки. После вскрытия больших абсцессов к этому месту дополнительно подводят дренажные двухпросветные трубки.
Лапаротомная рана независимо от ее размеров не ушивается. Петли кишок укрываются марлевыми тампонами или поролоном с винилином. В последующем производится ежедневная ревизия полостей абсцессов сменой тампонов с растворами антисептиков. В послеоперационном периоде назначают антибиотики и антибактериальные препараты, антшистаминные препараты, коррекцию волемических и электролитных нарушений путем активной инфузионной терапии, иммуностимуляцню и иммунокоррекцию.
Антибиотики назначают с учетом чувствительности к ним микрофлоры содержимого абсцессов. Для стимуляции иммунореактивности применяют декарис, переливание гипериммунной плазмы и антистафилококкового γ-глобулина.
Таким образом, МА — это одно из самых тяжелых осложнений после оперативных вмешательств на органах брюшной полости. Для их диагностики и адекватной санации необходим только широкий внутрибрюшной доступ. Профилактика МА — это своевременное удаление очагов инфекции из брюшной полости: тщательная санация и ее адекватное дренирование, надежный гемостаз, осторожное обращение с тканями при выполнении оперативных вмешательств.
источник
Брыжейка поперечно-ободочной кишки служит анатомическим барьером, препятствующим распространению гнойника на верхние этажи брюшной полости. Межкишечный абсцесс нередко сочетается с абсцессом дугласова пространства, аппендикулярным абсцессом. По количеству сформировавшихся гнойных полостей межкишечные абсцессы часто бывают множественными.Межкишечные абсцессы возникают при распространенном перитоните, при острых хирургических, гинекологических заболеваниях органов брюшной полости.
Клиника и диагностика. тупые боли в животе умеренной интенсивности, без четкой локализации, периодическое вздутие живота. температура повышается до 38 гр и выше. Живот мягкий, признаков раздражения брюшины нет, и лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В анаизах крови умеренный лейкоцитоз,ускорение соэ. При больших абсцессах на R снимках выявляется очаг затемнения, иногда с уровнем жидкости и газа.,КТ и УЗИ.
Лечение.Полость абсцесса пунктируют и друнируют под контролем УЗИ,КТ или лапароскопии. При невозможности использования этого способа абсцесс вскрывают хирургическим путем через лапаротомный разрез.
Проофилактика. заключается в своевременном лечении заболеваний органов ЖКТ, тщательной ревизии брюшной полости при оперативных вмешательствах, внимательном послеоперационном ведении пациентов, перенесших перитонит.
24 Врожденная непроходимость кишечника. Клиника. Диагностика и лечение..Острая врожденная непроходимость кишечника
часто связана пороком развития самой кишечной трубки (атрезии и стенозы кишки). обусловлена сдавлением нормально сформированной кишечной трубки (наружный тип непроходимости). Сдавление вызвано различными причинами(опухоли,спайки),мекониальная непроходимость, раннее и тяжелое проявление врожденного кистофиброзного перерождения поджелудочной железы. В отличие от остальных видов непроходимости просвет кишечной трубки при мекониальном илеусе сохранен. Явления непроходимости возникают в связи с закупоркой терминального отдела подвздошной кишки измененным меконием. Расширенная ее часть может внутриутробно перфорироваться,ведет к возникновению спаечного процесса. Перфорация, возникшая после рождения, сопровождается развитием перитонита.Непроходимость бывает высокая, препятствие расположено в двенадцатиперстной или начальном отделе тощей кишки, и низкую,нарушение возникло в более дистальных отделах тонкой и толстой кишок.
Клиника высокойранним симптомом рвота. При непрох 12пк выше p. Vateri рвота после рождения, количество рвотны обильное, в составе нет желчи, которая целиком поступает в кишечник. При непрох 12пк нижеp. Vateri,а также при препятствия в начальном отделе тощей кишки рвота окрашены желчью. У детей с высокой врожденной непроход, бывает отхождение мекония. Если непроходимость расположена вышеp. Vateri,количество и цвет мекония почти обычные и отхождение его наблюдается до 3–4–го дня. При более низкой непроход количество мекония невелико, консистенция более вязкая,а цвет сероватый. Это связано с невозможностью пассажа желчи и амниотической жидкости в дистальные отделы киш-ка. У новорож-х с множественной атрезией отхождение мекония нет. При врожденных заворотах меконий отходит, но в скудном количестве .Поведение с высокой непроход ухудш. потеря массы (0,2–0,25 кг в сутки) явления обезвоживания.Живот вздут в верхних отделах.живот мягкий, безболезненный. В крови больных с высокой непроход гипохлоремия, изменяется соотнош и уменьш кол-во ионов К — и Na+. На фоне эксикоза отмечается сгущение крови: повышение гематокрита, гемоглобина, увеличение количества эритроцитов и лейкоцитов.
Диагностика. Rграмма/Дифф диагнозПилороспазм проявляется в первые дни после рождения рвотой, носит непостоянный характер,по количеству менее обильна, чем при врожденной непроход кишечника в рвотных массах при пилороспазме нет желчи. в случаях непроход 12пк вышеp. Vateriжелчи в рвотных массах также не бывает Обзорные R уточняют диагноз для высок непрох по симптому 2 чаш и отсутствию газа в кишечнике. R с контр вещ-вом при непроход показывает частичную задержку йодолипола в желудке и свободное прохождение его в12пк.Подозрение на пилоростеноз. Постоянная рвота, обезвоживание и истощение, мало кала и вздутие эпигастральной области с видимой перистальтикой желудка делают эти заболевания сходными. постоянное окрашивание желчью рвотных масс исключает пилоростеноз. Диагноз подтверждают R: при пилоростенозе имеется один большой газовый пузырь, соответствующий расширенному желудку, в остальных отделах кишечника видно равномерное распределение газа.Врожденная диафрагмальная грыжа иногда сопровождается рвотой, что дает повод к дифф диа-ке с высокой врожденной непроход. В отличие от непроходимости при врожденной диафрагмальной грыже у новор-ного на первый план выступают нарушения функции дых и ccc. При Rвыявляют смещение кишечника в грудную полость.
Клиника низкой непроходосновной симптом отсутствие мекония. Рвота появляется сравнительно поздно, и с приемом пищи обычно не связана. Количество рвотных масс различное но всегда имеется окрашивание желчью. Вскоре рвота принимает мекониальный характер и приобретает неприятный запах.Общее состояние быстро ухудшается, явления интоксикации, вялым, адинамичным, кожные сероземлистую окраску, темпер тела (37,5—38 C).Размеры живота после рвоты не уменьшаются. Через переднюю брюшную стенку контурируются растянутые меконием и газом кишечные петли. Перкуторно тимпанит во всех отделах живота. При аускультации редкие глухие шумы.Живот болезненный, сопровождается беспокойством ребенкаАтрезия подвздошной, а также толстой кишки может осложняться мекониальным перитонитом,возникающий вследствие перфорации перерастянутого слепого конца кишки. Общее состояние резко ухудшается, рвота становится непрерывной, повышается темпер-ра тела. Передняя брюшная стенка пастозная, видны расширенные венозные сосуды. В паховых областях и промежности появляется отек (особенно мошонки). Брюшная стенка напряжена.
R обзорных снимков брюшной полости. определяются раздутые петли кишечника с множественными неравномерными горизонтальными уровнями (непроход дистальных отделов подвздошной и толстой кишок) или несколькими крупными газовыми пузырями с широкими уровнями (непроход тощей или подвздошной кишки, мекониальная непроход). При подозрении на низкую непроход проводится исследование водорастворимым контрастным веществом, вводимым в прямую кишку шприцем через катетер
ДиффдиагнозПри низкой непроход сходные симптомы с динамической непроходимостью (парезом кишечника) и болезнью Гиршпрунга. Паралитическая непроходимость (в отличие от врожденной) возникает постепенно на фоне тяжелого общего заболевания (перитонит, пневмония, сепсис, энтероколитит), Rс введением через прямую кишку контрастного вещества для диагностики.. При паралитической непроходимости выявляются хорошо сформированные прямая и сигмовидная кишки с нормальным просветом. Болезнь Гиршпрунга (острая форма) с первых дней жизни проявляется отсутствием самостоятельного стула. В отличие от врожденной механической низкой непроход можно сравнительно легко добиться отхождения газов и каловых масс консервативными методами (массаж живота, введение газоотводной трубки, клизма). Решающим в постановке диагноза является контрастное R, при котором выявляют характерное для болезни Гиршпрунга расширение просвета толстой кишки с наличием суженной зоны аганглиоза.
ЛечениеДегидратационная терапия. Антибиотико терапия.обязательное постоянное отсасывание содержимого из желудка (каждые 3–4 ч) до тех пор, пока не прекратится отхождение жидкости зеленого цвета у детей.. создания кишечных анастомозов (из—за недостаточной функции образованного соустья).У детей после образования «разгрузочного» Y – образного анастомоза введение жидкости через дренаж начинают со следующего дня после операции (по 3–5 мл каждые 2 ч), а с 3–4–го дня назначают дозированное кормление через рот. Введенный в проксимальный (расширенный) отдел кишки дренаж служит для периодического (каждые 2–4 ч) отсасывания застойного содержимого уменьшение которого указывает на нормальную функцию анастомоза. Это обычно отмечается на 6–8–й день. Тогда дренажи удаляют.Ведение с мекониальной непроходимостью после операции создания энтеростомы по Микуличу имеет некоторые особенности. Ребенку два раза в сутки в течение 5–7 дней вливают в приводящий и отводящий концы выведенной кишки 5 %-ный раствор панкреатина (4–5 мл), что способствует размягчению мекония и его механическому удалению.
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Межкишечный абсцесс – это гнойное образование происходит в брюшной полости и развивается между брыжейкой, сальником и петлями кишечника.
- язвы двенадцатиперстной кишки и прободная язва;
- холецистит и прободный аппендицит;
- онкологические болезни толстой кишки;
- воспаления тонкого кишечника;
- воспаление серозного покрова брюшной полости;
- «болезнь Крона»;
- оперативные вмешательства в брюшной полости;
- патологические изменения кишечника и его отдельных швов.
Различают три основных стадии заболевания:
- начальная – период начала образования гнойника;
- инфильтрационная – период роста и увеличения размеров, возможно образование нескольких гнойников;
- стадия разрыва – период прорыва гнойных образований в брюшную полость.
В зависимости от наличия возможных осложнений, выделяют несколько форм заболевания:
- легкая;
- подострая;
- острая;
- тяжелая (при отсутствии надлежащего лечения и необходимого вмешательства после прорыва гнойника).
Исходя из количества гнойных образований, данный недуг подразделяют на:
- множественные абсцессы;
- одиночные абсцессы.
Наиболее характерными симптомами являются:
- тупые боли в области брюшины, интенсивность которых зависит от глубины залегания гнойника;
- общее недомогание;
- интоксикация организма;
- рвота;
- запор;
- метеоризм;
- боли в подреберной области, отдающие в надплечье и(или) лопатку;
- кишечная непроходимость (динамическая или механическая);
- возможны ощутимые перепады температуры на протяжении суток, длительного, изнуряющего характера.
Болезнь склонна прорываться в свободные зоны брюшной полости, в результате чего происходит формирование новых гнойников или развитие разлитого перитонита. Возможен прорыв абсцесса в просвет кишки.
Необходимо своевременное выявление и лечение данного недуга. Множественная форма имеет более неблагоприятный прогноз по сравнению с одиночными гнойными образованиями. Осложнениями этой болезни могут быть сепсис, прорыв гнойников в полость брюшины. При появлении симптоматики необходимо записаться на прием к врачу-гастроэнтерологу. При прорывах, подозрениях на них или больших размерах образований необходима консультация хирурга и оперативное вмешательство.
Для выявления данного вида абсцесса могут применяться следующие диагностические методы:
- составление анамнеза при первичном осмотре специалистом;
- пальпация живота для обнаружения границ гнойника;
- анализ крови;
- обзорная рентгенография брюшной полости;
- рентгенография пассажа бария;
- ультразвуковое исследование органов брюшной полости;
- мультиспиральная компьютерная томография (МСКТ).
Для лечения могут применяться следующие терапевтические меры:
- регуляция функции желудочно-кишечного тракта;
- прием антибактериальных медикаментов;
- терапия, направленная на купирование интоксикационных проявлений;
- хирургическая операция (лапаротомия) проводится после окончания отграничения абсцесса – вскрытие и дренирование гнойников;
- удаление части кишки (в некоторых случаях).
После операции проводятся следующие действия:
- смена тампонов;
- отсасывание гноя;
- промывка дренажей;
- введение антибиотиков внутрь брюшины;
- противомикробные препараты;
- меры, направленные на повышение уровня белка в крови.
К профилактическим мерам относят:
- своевременное и тщательное лечение болезней органов ЖКТ;
- четкое следование рекомендациям хирурга после операций, перенесенных на брюшной полости;
- своевременное прохождение профилактических обследований.
источник
В пособии приводятся методы исследования и семиологии при хирургических заболеваниях отдельных органов и систем, а также дается описание основных заболеваний и их лечение. Для студентов высших медицинских учебных заведений, хирургов.
Приведённый ознакомительный фрагмент книги Факультетская хирургия: конспект лекций (В. Ф. Гладенин) предоставлен нашим книжным партнёром — компанией ЛитРес.
Лекция 7. Абсцессы брюшной полости. Этиология. Клиника. Диагностика. Лечение
В связи с высокими пластическими свойствами брюшины воспалительный процесс, исходящий из первичного очага инфекции, нередко принимает ограниченный характер. Развитию отграничения способствуют сращения, возникающие между органами, сальником и париетальной брюшиной. Формируется своеобразная пиогенная капсула, препятствующая распространению процесса. Эта форма воспаления брюшины обозначается как отграниченный перитонит или абсцесс брюшной полости. Локализация такого очага может быть различной. Она зависит от месторасположения первичного очага инфекции (червеобразный отросток, желчный пузырь, женские половые органы), а также от перемещения гнойного экссудата под действием силы тяжести или распространения инфекции по лимфатическому и венозному пути.
К абсцессам брюшной полости относят поддиафрагмальный абсцесс, абсцесс малого таза, периаппендикулярный абсцесс и межкишечные абсцессы (одиночные и множественные).
Поддиафрагмальный абсцесс локализуется в правом или левом поддиафрагмальном пространстве и является осложнением различных острых хирургических заболеваний органов брюшной полости: аппендицита, острого холецистита, перфоративной язвы желудка и двенадцатиперстной кишки, острого панкреатита и различных операций на органах брюшной полости, а также травм и огнестрельных ранений брюшной полости.
Клиника и диагностика. Основная жалоба – постоянные боли, локализующиеся в правом или левом подреберье, которые могут иррадиировать в спину, лопатку, надплечье за счет раздражения окончаний диафрагмального нерва. Кроме того, больных беспокоят тошнота, икота. Типичным является наличие затянувшейся лихорадки, ремиттирующий характер ее, ознобы. Пульс учащен до 100—110 ударов в минуту. Характерно появление одышки.
При осмотре отмечается вынужденное положение больного на спине или на боку, иногда полусидя. Язык суховат, обложен налетом грязно–серого цвета. Живот несколько вздут, болезненен при пальпации в подреберье, в межреберных промежутках соответственно локализации гнойника. При значительных размерах поддиафрагмального абсцесса определяется асимметрия грудной клетки за счет выпячивания нижних ребер и межреберий. Поколачивание по реберной дуге резко болезненно. Может быть болезненным «френикус–симптом». При перкуссии определяется увеличение верхней границы печени; становится доступной пальпации и нижний край печени, что может создать ложное представление об увеличении размеров самой печени.
В общем анализе крови выявляют лейкоцитоз со сдвигом влево, нейтрофилию и ускорение СОЭ.
Решающую роль при поддиафрагмальном абсцессе играет рентгенологическое исследование. Отмечаются высокое стояние правого купола диафрагмы, утрата его куполообразной формы, уплощение и резкое ограничение подвижности. Прозрачность легочного поля понижается за счет ателектаза нижней доли правого легкого или развития «содружественного» экссудативного плеврита. Прямым рентгенологическим симптомом поддиафрагмального абсцесса является наличие уровня жидкости с газовым пузырем над ним.
Лечение – хирургическое вскрытие и дренирование гнойника. Оперативное лечение представляет значительные трудности в связи с опасностью вскрытия свободной полости плевры или брюшины и инфицированию их. В связи с этим путь к поддиафрагмальному гнойнику должен быть наиболее коротким и без вскрытия серозных полостей. Известны 2 доступа к поддиафрагмальному пространству: чрезбрюшинный; внебрюшинный доступ по А. В. Мельникову или со стороны спины с резекцией ребер. Последний предпочтительнее, так как удается избежать массивного бактериального обсеменения брюшной полости. При использовании этого метода разрез производится по ходу 11–12 ребра от паравертебральной до средне–подмышечной линии. Рассекается задний листок надкостницы, отыскивается переходная складка плевры, которая тупым путем отслаивается от диафрагмы кверху, после чего вскрывается диафрагма и опорожняется гнойник.
Следует помнить о возможности рецидива поддиафрагмального абсцесса при неполном его опорожнении или образовании гнойника в новом месте.
Межкишечные абсцессы развиваются на ограниченном участке брюшины, замкнутом петлями кишечника (чаще тонкой кишки), его брыжейкой, иногда сальником. Они развиваются в результате деструктивного аппендицита, прободной язвы желудка и двенадцатиперстной кишки, после перенесенного разлитого гнойного перитонита.
Клиника и диагностика: тупые боли в животе умеренной интенсивности, периодическое вздутие живота. По вечерам возникает повышение температуры тела до 38 ?С и выше. Живот остается мягким, признаков раздражения брюшины нет, лишь при близкой локализации гнойника к передней брюшной стенке и при его больших размерах определяется защитное напряжение мышц передней брюшной стенки. В крови определяют умеренный лейкоцитоз, увеличение СОЭ. При достаточно больших размерах абсцесса рентгенологически выявляют очаг затемнения, значительно реже с уровнем жидкости и газа. Диагностика межкишечных абсцессов достаточно трудна. Определенную помощь может оказать ультразвуковое исследование.
Лечение хирургическое: вскрытие и дренирование полости гнойника. Доступ осуществляют строго в месте проекции абсцесса на брюшную стенку.
источник
Межкишечный абсцесс – отграниченный гнойник брюшной полости, формирующийся между кишечными петлями, брюшной стенкой, брыжейкой и сальником. Клиника межкишечного абсцесса характеризуется температурой гектического характера, интоксикацией, болью в брюшной полости, иногда отеком и гиперемией передней брюшной стенки. С целью диагностики межкишечного абсцесса используют обзорную рентгенографию брюшной полости, УЗИ и КТ. Лечение межкишечного абсцесса – оперативное: лапаротомия, вскрытие и дренирование полости гнойника; обязательно проведение антибактериальной терапии.
Межкишечный абсцесс рассматривается в гастроэнтерологии как частный вариант абсцесса брюшной полости. Брыжейка поперечно-ободочной кишки служит анатомическим барьером, препятствующим распространению гнойника на верхние этажи брюшной полости. Межкишечный абсцесс нередко сочетается с абсцессом дугласова пространства, аппендикулярным абсцессом. По количеству сформировавшихся гнойных полостей межкишечные абсцессы часто бывают множественными.
Чаще всего развитие межкишечных абсцессов связано с перфоративной язвой желудка или 12-перстной кишки, острым прободным аппендицитом, осложненным дивертикулитом кишечника, холециститом, раком толстого кишечника, болезнью Крона. Иногда причиной образования межкишечного абсцесса служит несостоятельность швов кишки и анастомозов. Осумкованные гнойники в межкишечном пространстве формируются как остаточные явления, сопровождающие перенесенный диффузный перитонит.
Отграничение гнойной полости образуется при склеивании брюшины с последующими сращениями между отдельными петлями тонкого или толстого кишечника, их брыжейками и сальником.
Началу клинических проявлений межкишечного абсцесса, как правило, предшествует разлитой перитонит, вызванный осложненным течением первичного заболевания. Обычно на фоне кажущегося выздоровления у пациентов вновь появляются тупые абдоминальные боли, недомогание, метеоризм, рвота, запоры. Проекция болей в животе соответствует локализации межкишечного абсцесса. При межкишечных абсцессах, расположенных близко к поверхности передней брюшной стенки, наблюдается асимметрия живота, отек и гиперемия кожи, напряжение мышц.
Вначале гнойник может не определяться, позднее он пальпируется в виде мягкого, эластического опухолевидного образования, неподвижного и болезненного, иногда с флюктуацией (зыблением) в центре. Температурная кривая приобретает гектический характер со значительными суточными колебаниями температуры тела; на этом фоне ярко выражены симптомы интоксикации. Межкишечные абсцессы могут сопровождаться явлениями механической или динамической кишечной непроходимости.
При прорыве межкишечного абсцесса в просвет кишки может наступить самоизлечение или образоваться свищ. Чаще, однако, межкишечный абсцесс прорывается в свободную брюшную полость, что приводит к образованию новых осумкованных гнойников или развитию разлитого перитонита.
Ввиду неспецифичности проявлений межкишечного абсцесса диагностика представляет определенные трудности, особенно в тех случаях, когда не удается установить причинно-следственную связь с первичным заболеванием. Основаниями для подозрения на межкишечный абсцесс должны служить недавно перенесенный перитонит или операции на брюшной полости, наличие в анамнезе неспецифического язвенного колита, дивертикулита, язвы, болезни Крона и т. д.
Изменения в периферической крови характеризуются лейкоцитозом, сдвигом формулы влево, ускорением СОЭ. При пальпации живота определяется локальное напряжение мышц живота, резкая болезненность, неподвижный патологический тугоэластический инфильтрат с размягчением в центре.
При обзорной рентгенографии брюшной полости выявляется затемнение в проекции гнойника, уровень жидкости и признаки пареза кишечника; при рентгенографии пассажа бария видна деформация петель кишечника. Окончательно вопросы диагностики межкишечного абсцесса позволяют решить УЗИ органов брюшной полости, МСКТ брюшной полости.
В инфильтративной стадии проводится консервативное лечение: назначаются антибактериальные препараты, дезинтоксикационная терапия, регуляция функции ЖКТ.
После отграничения межкишечного абсцесса производится оперативное вмешательство: лапаротомия, вскрытие и дренирование гнойной полости. Послеоперационная тактика включает смену тампонов, аспирацию гноя, промывание дренажей, внутрибрюшинное введение антибиотиков. Также продолжается системная противомикробная терапия, борьба с интоксикацией, обезвоживанием, гипопротеинемией.
В случае прорыва гнойника в брюшную полость или развития кишечной непроходимости, операция проводится в экстренном порядке. В некоторых случаях может потребоваться резекция части кишки.
При своевременном обнаружении и адекватной лечебной тактике прогноз чаще благоприятный. Множественные межкишечные абсцессы всегда являются неблагоприятным прогностическим фактором. Осложнениями межкишечных абсцессов может стать их прорыв в брюшную полость, перитонит, сепсис.
Профилактика формирования межкишечных абсцессов заключается в своевременном лечении заболеваний органов ЖКТ, тщательной ревизии брюшной полости при оперативных вмешательствах, внимательном послеоперационном ведении пациентов, перенесших перитонит.
источник
Абсцесс брюшной полости – это неспецифический воспалительный процесс, при котором между внутренними органами формируется полость, заполненная гнойным содержимым. Стенками образования могут выступать анатомические углубления, «карманы», листки сальника или связок. Заболевание обычно сопровождается интоксикацией организма и выраженным болевым синдромом.
Клиническая картина болезни зависит от локализации, вида и давности абсцесса. Характер и интенсивность жалоб также напрямую связаны с общим состоянием организма человека, болевым порогом. Встречаются случаи, когда пациента беспокоят лишь незначительные боли в животе и субфебрильная лихорадка.
-
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
- учащенное сердцебиение (тахикардия) на фоне гипертермии;
- общая интоксикация (головная боль, тошнота, ухудшение аппетита, слабость);
- бледность или мраморность кожных покровов;
- боли в животе различной интенсивности и локализации, которые могут распространяться на грудную клетку, поясничную область;
- локальное напряжение мышц передней брюшной стенки.
Возможно присоединение признаков пареза кишечника: запоры, сильное вздутие живота, рвота. В клиническом анализе крови обнаруживаются изменения, характерные для острого воспалительного процесса: повышенные значения СОЭ, лейкоцитоз с нейтрофилезом.
Особенность клинической картины абсцесса также зависит от его локализации:
- Поддиафрагмальный абсцесс. Чаще всего образуется после оперативных вмешательств на брюшной полости, в результате травм. Типичная локализация – справа, в области печени. При таком расположении боли возникают в правом подреберье и могут иррадиировать в грудную клетку, правое надплечье, усиливаться во время ходьбы, при кашле.
-
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
- Аппендикулярный абсцесс. Появляется на фоне воспалительного инфильтрата вокруг измененного аппендикса. На первых стадиях характерно уменьшение болей в подвздошной области, снижение температуры тела. Спустя 6-7 суток симптомы возвращаются с новой силой, и пальпируется болезненное неплотное образование.
- Абсцесс Дугласова кармана. Характеризуется скоплением гноя в позадиматочном пространстве в результате воспалительных заболеваний матки, яичников, маточных труб или аппендикулярного отростка. Кроме сильных болей внизу живота женщину могут беспокоить частые позывы на мочеиспускание, акт дефекации, чувство распирания в этой области, диарея.
-
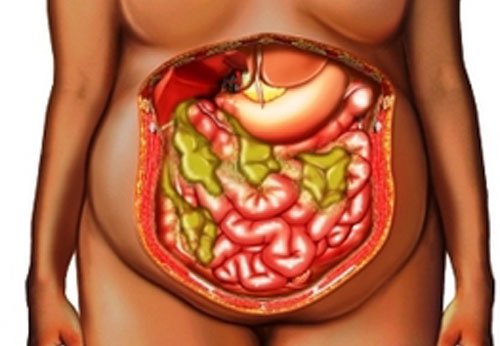
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Полости с гноем в области поджелудочной железы, селезенки встречаются реже и имеют сходные признаки с острым воспалением этих органов (деструктивный панкреатит, спленит).
К формированию абсцессов в брюшной полости может привести:
- хирургическое вмешательство с несоблюдением правил антисептики, «забытый» инструментарий, салфетки;
- ножевые, тупые травмы живота, огнестрельные ранения;
- острый холецистит, деструктивный панкреатит, перфоративная язва 12-перстной кишки или желудка;
- острый флегмонозный аппендицит, воспаление придатков матки;
- разлитой перитонит.
В формировании гнойных полостей большую роль играет микробная инфекция, некрозы тканей, несколько меньшую – паразитарные инвазии.
При появлении характерных для гнойного воспаления жалоб следует обратиться к терапевту, который после осмотра и опроса должен перенаправить пациента к соответствующему специалисту. Это может быть врач- хирург или врач-гинеколог. В случае острого развития симптомов или резкого ухудшения состояния, рекомендуется вызвать бригаду скорой медицинской помощи, которая доставит больного в специализированное отделение.
Для подтверждения диагноза, а также для поиска его причины могут быть назначены такие исследования:
-
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
- Компьютерная томография. Исследование назначается в случае малоинформативности УЗИ, для обследования труднодоступных зон. КТ позволяет выявить не только локализацию образования, но и количество абсцессов, их размеры.
- Обзорная рентгенография брюшной полости. Методика позволяет отличить поддиафрагмальный абсцесс от печеночного или межкишечного. Полости с гноем выявляются в виде округлых образований с уровнем жидкости.
-
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
- Диагностическая лапароскопия. Исследование брюшной полости выполняется через прокол в стенке живота с помощью специальной аппаратуры – эндоскопа. При необходимости такая диагностика может закончиться полноценной операцией.
Основной метод лечения сформировавшихся в брюшной полости абсцессов – хирургический. В обязательном порядке назначается один или несколько антибактериальных препаратов с широким спектром воздействия. При необходимости используют антипаразитарные средства, ингибиторы протеолитических ферментов, человеческие иммуноглобулины.
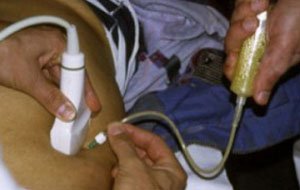
При поддиафрагмальных, подпеченочных и при межкишечных абсцессах дренирование осуществляется через переднюю брюшную стенку под контролем УЗИ. Если гной скопился в малом тазу, то доступ происходит через прямую кишку или позадиматочное пространство.
При неэффективности предыдущего метода, в случае труднодоступного расположения абсцесса выполняется общий доступ путем срединного разреза. В обязательном порядке в брюшной полости оставляют дренажи для дальнейшего оттока гноя, регулярного промывания растворами антисептика.
Ингибиторы протеолиза («Гордокс», «Контрикал») помогают остановить процессы распада ткани, а также улучшают проникновение антибактериальных препаратов в место воспаления. При недостаточном ответе пациента на системную противомикробную терапию к лечению добавляют иммуноглобулины, которые содержат антитела против большого количества микроорганизмов.
При отсутствии должного лечения возрастает риск развития таких осложнений:
- Разлитой перитонит вследствие разрыва капсулы абсцесса. Проявляется острой болью, ухудшением состояния, появлением сильного напряжения мышц брюшного пресса, тахикардией, лихорадкой.
- Сепсис – системная ответная реакция организма на гнойное воспаление. Характеризуется выраженной интоксикацией, образованием некрозов во внутренних органах и полиорганной недостаточностью.
В случае проведения оперативного вмешательства, аспирации гноя и назначения адекватной антибактериальной терапии, прогноз заболевания является благоприятным — возможно полное излечение.
источник
это гнойник, образующийся в брюшной полости при остром аппендиците.
Патогенез. Частое осложнение при остром воспалении червеобразного отростка.
Образованию гнойника предшествует развитие аппендикулярного инфильтрата, которым организм больного отгораживает воспаленный отросток от остальной части брюшной полости.
Инфильтрат образуется в результате фибринозного выпота и спаяния больного сальника, петель кишечника, брюшной стенки и самого отростка.
При затухании воспалительного процесса в червеобразном отростке инфильтрат рассасывается. Однако при распространении гноеродной инфекции за пределы отростка, развивается нагноение инфильтрата.
Симптомы — общее недомогание, озноб, пот. Высокая вечерняя температура. Локализованные боли в животе.
Больной боится повернуться в постели. Брюшная стенка напряжена соответственно месту локализации гнойника. Пальпируется отграниченный неподвижный инфильтрат. Нередко определяется флюктуация. Высокий лейкоцитоз (свыше 15000) со сдвигом формулы крови влево.
При межкишечном расположении абсцесса живот умеренно вздут, характер болей схваткообразный, отмечаются явления частичной непроходимости кишечника
Течение. Аппендикулярные абсцессы обычно формируются на 2 – 3 неделе от начала острого приступа аппендицита.
Наличие абсцесса ведет к расплавлению тканей и прорыву гнойника или в свободную брюшную полость, или в просвет кишки, иногда в мочевой пузырь
Лечение. В стадии инфильтрата строгий постельный режим под наблюдением хирурга в стационарных условиях. Лед на живот.
Пенициллин внутримышечно в дозе от 400000 до 1000000 ЕД ежедневно. Щадящая диэта – овощные протертые супы, жидкая каша, вареные овощи, компот. Противопоказаны слабительные.
Это полостное образование округлой формы с однородным гипо- или анэхогенным содержимым и плотной пиогенной капсулой от 5 до 8 мм толщиной. Абсцессы брюшной полости, связанные с острым аппендицитом, чаще всего являются следствием аномального расположения червеобразного отростка и гораздо реже — внутрибрюшинных гематом, осумкования инфицированного выпота и несостоятельности швов в области культи червеобразного отростка. Так же не следует забывать и о абсцедировании аппендикулярного инфильтрата.
Проводится лучевая диагностика абсцессов брюшной полости, включая не только классическую рентгенографию, но и УЗИ, а также рентгеновскую КТ. Последняя позволяет не только установить наличие внутрибрюшного абсцесса, но и определить его точную локализацию и взаимоотношения с прилежащими органами. При этом в случаях близкого прилежания к наружной поверхности тела появилась возможность пункционного дренирования подобных гнойников под контролем УЗИ или КТ. В настоящее время в клиниках, располагающих соответствующим оборудованием, до 50% внутрибрюшных гнойников лечат чрескожным пункционным дренированием.
Абсцедирование аппендикулярного инфильтрата.
Появляются боли в правой подвздошной области, развивается системная воспалительная реакция (нарастает лейкоцитоз, а температурная кривая принимает гектический характер), увеличиваются размеры инфильтрата и появляется флюктуация. Этот диагноз можно подтвердить с помощью УЗИ.
Вскрытие абсцесса производят под общей анестезией. Желательно сделать это, не вскрывая свободную брюшную полость. Брюшину следует рассекать в зоне пальпаторно определяемого размягчения и флюктуации, нужно не повредить подлежащие инфильтрированные петли кишок. Эти петли и прилежащий к ним сальник разделяют, соблюдая максимальную осторожность, исключительно тупым путём до появления гноя. После этого также тупым путём расширяют образовавшееся отверстие в полость гнойника, эвакуируют гной, промывают полость раствором антисептика, устанавливают в ней трубчатый дренаж и перчаточно-марлевый тампон. Операционную рану ушивают до тампона. При латеральной локализации нагноившегося аппендикулярного инфильтрата целесообразно опорожнить гнойник внебрюшинным доступом. После вскрытия апоневроза и тупого разведения мышц также тупым путём отодвигают брюшину кнутри вместе с пальпируемым инфильтратом. При появлении под пальцами участка флюктуации в этом месте осторожно вскрывают гнойник.
Необходимо помнить, что при вскрытии периаппендикулярного абсцесса ни в коем случае не следует стремиться к одновременной аппендэктомии. Поиски отростка в гнойной ране среди инфильтрированных и легкоранимых кишечных петель не только разрушают тканевый барьер, отграничивающий гнойник, но и могут привести к непоправимым осложнениям: массивному кровотечению, ранению кишки с последующим образованием
кишечного свища. Червеобразный отросток удаляют только в том случае, если это не
сопровождается техническими трудностями (отросток свободно лежит в полости абсцесса). В послеоперационном периоде больным назначают дезинтоксикационную терапию и антибиотики широкого спектра действия.
В пространстве малого таза — самом нижнем отделе брюшной полости — наиболее часто скапливается воспалительный экссудат. В этой зоне существуют лучшие условия для раннего осумкования выпота, а диагностировать и вскрыть абсцесс малого таза гораздо легче, чем абсцесс брюшной полости любой другой локализации.
Жалобы больных на тупые боли в нижних отделах живота и промежности, дизурические расстройства и учащённые ложные болезненные позывы к стулу (тенезмы). Обычно перечисленные жалобы возникают на 5-7-й день после операции на фоне вполне благополучного течения. К этому же времени вновь начинает повышаться температура тела и возрастает лейкоцитоз с характерным нейтрофильным сдвигом. Общее состояние
больных в этот период страдает мало, но иногда наблюдают симптомы интоксикации: бледность кожного покрова, тахикардию. При объективном исследовании живота нередко удаётся выявить умеренный парез кишечника, болезненность и инфильтрат над лобком без симптомов раздражения брюшины.
Наиболее ценный диагностический приём в таких случаях — пальцевое ректальное исследование. У женщин помимо этого проводят вагинальное исследование. В начальных стадиях формирования тазового абсцесса в области заднего свода влагалища или передней стенки прямой кишки обнаруживают малоподвижный болезненный инфильтрат. При дальнейшем динамическом наблюдении удаётся заметить размягчение инфильтрата, а в случае абсцедирования — определить участок флюктуации.
Обнаружив плотный тазовый инфильтрат, больному сохраняют возвышенное положение головного конца кровати, назначают антибиотики широкого спектра действия и тёплые клизмы из ромашки. Если, несмотря на проводимое лечение, у больного нарастают симптомы системной воспалительной реакции, сохраняется парез кишечника, температурная кривая принимает гектический характер, выявляют флюктуацию, то это прямое показание к вскрытию гнойника.
Вскрытие абсцесса малого таза у женщин обычно производят через задний свод влагалища, а у мужчин — через переднюю стенку прямой кишки. Больного укладывают как для операции по поводу геморроя (старое название — «положение для камнесечения») и под общей анестезией специальными прямокишечными зеркалами широко раскрывают задний проход. Обычно при этом хорошо удаётся увидеть выбухающую переднюю стенку прямой кишки. Это образование пальпируют пальцем, отыскивая участок явной флюктуации, где производят пункцию с помощью шприца с толстой иглой. Появление гноя в шприце свидетельствует о попадании в полость абсцесса. Вслед за этим строго по средней линии по игле делают разрез скальпелем длиной около 1 см в продольном направлении по отношению к прямой кишке. Через разрез проводят толстую резиновую трубку и тщательно промывают полость гнойника раствором антисептика. Дренаж оставляют в полости абсцесса на 4-5 дней. Во избежание самопроизвольного выпадения трубку фиксируют одним швом к слизистой оболочке прямой кишки. В послеоперационном периоде больному назначают антибиотики и регулярно производят промывание полости абсцесса гидроксиметилхиноксилиндиоксидом (диоксидином).
Обычно в формировании такого абсцесса участвуют петли тонкой кишки, располагающиеся в нижней половине живота, а непосредственной причиной его возникновения служит соответствующая (медиальная) локализация деструктивно-изменённого червеобразного отростка, а также осумкованный инфицированный выпот.
Светлый промежуток, продолжающийся 5-7 дней с момента аппендэктомии до первых его симптомов: вялости, потери аппетита, гектической лихорадки, нейтрофильного сдвига в лейкоцитарной формуле. При объективном исследовании живота можно выявить плотное, без чётких контуров опухолевидное образование, аналогичное аппендикулярному инфильтрату, но располагающееся не в правой подвздошной области, а несколько медиальнее. Симптомы раздражения брюшины при этом отсутствуют, можно выявить умеренный парез кишечника. В начальных стадиях, когда абсцесса ещё как такового нет, а есть лишь воспалительный инфильтрат, допустима консервативно-выжидательная тактика: покой, холод на область инфильтрата, антибиотики, динамическое наблюдение за
картиной крови и температурой. Ведется наблюдение УЗИ.
При появлении выраженных признаков системной воспалительной реакции показано вскрытие абсцесса. Это вмешательство проводят под общей анестезией. В проекции пальпируемого инфильтрата делают разрез длиной 6-8 см. Войдя в брюшную полость, тщательно изолируют рану влажными марлевыми салфетками. Далее исключительно тупым путём, осторожно раздвигая слипшиеся между собой петли кишок, вскрывают гнойник и эвакуируют гной отсосом. Полость абсцесса промывают раствором антисептика и оставляют в ней перчаточно-марлевый тампон и дренаж для введения антисептиков. Помимо этого в брюшную полость (если она была вскрыта) вводят отграничивающие тампоны. Операционную рану зашивают лишь частично, до дренажей и тампонов, следя за тем, чтобы не произошло их ущемление. В том случае, если гнойник удалось вскрыть без попадания в свободную брюшную полость, допустим отказ от введения тампонов, установив в полости абсцесса промывную систему. Рану ушивают. Промывание полости абсцесса антисептиками и\активную аспирацию из него осуществляют до полного прекращения гнойной экссудации (обычно не менее 5 сут). После этого введение жидкости прекращают, а дренаж оставляют ещё на несколько дней. Подобная тактика способствует быстрейшему стиханию воспалительного процесса, ускоряет реабилитацию больных и уменьшает срок госпитализации.
Причиной его возникновения служит обычно высокое расположение червеобразного отростка, что создаёт известные трудности в диагностике, а это, в свою очередь, ведёт к запоздалой операции при выраженном деструктивном процессе. Более редкая причина — затекание под диафрагму инфицированного выпота в послеоперационном периоде вследствие неправильного положения больного.
Формирование гнойника начинается спустя 5-7 дней после операции. Нередко локальные симптомы поддиафрагмального абсцесса стёртые, несмотря на то что у больного наблюдается клиническая картина выраженной гнойной интоксикации. характерны тупые боли в нижних отделах грудной клетки справа, усиливающиеся при глубоком вдохе. Иногда к болям присоединяется сухой кашель, вызванный раздражением диафрагмы.
При осмотре грудной клетки нередко выявляют отставание при дыхании её правой половины, а в поздних стадиях поддиафрагмального абсцесса — выбухание нижних межреберий. В этой же области вследствие наличия реактивного выпота в плевральной полости выявляют притупление перкуторного звука, а при аускультации — ослабление дыхания. Указанные симптомы дают основание для установления диагноза правосторонней нижнедолевой плевропневмонии, но она носит содружественный характер и не служит главной причиной ухудшения состояния больного.
В диагностике поддиафрагмального абсцесса исключительная роль принадлежит рентгенологическому исследованию, ультразвуковому сканированию, КТ.
В настоящее время при наличии соответствующих условий предпочтительнее пункционное чрескожное вскрытие и дренирование абсцесса под контролем УЗИ или КТ. Если это невозможно, прибегают к прямой операции после предварительной подготовки больного в течение 1-2 дней. С этой целью проводят интенсивное инфузионное и антибактериальное лечение.
Для вскрытия поддиафрагмального абсцесса ранее были предложены 2 категории доступов: чресплевральные и внеплевральные.
источник
 волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью;
волнообразная лихорадка от 37,5 °C до 39-40 °C с ознобом и потливостью; Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром.
Печеночные абсцессы. Зачастую имеют множественный характер, развиваются на фоне ранений, инфекций желчевыводящих путей. Болезненные ощущения локализуются в области правого подреберья, реже – в эпигастральной области, характерна постоянная тошнота. Быстрая ходьба, резкие наклоны вперед могут усиливать болевой синдром. Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота.
Межкишечные абсцессы. Появляются за счет скопления гноя между петлями тонкой, толстой кишки; чаще всего множественные. Пациента беспокоят постоянные ноющие или острые боли в животе без точной локализации, тошнота, рвота. Парез кишечника сопровождается метеоризмом, запорами, асимметрией живота. Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.).
Ультразвуковая диагностика органов брюшной полости. Методика отлично подходит для поиска осумкованного гноя в области печени, селезенки, под диафрагмой, в Дугласовом пространстве. УЗИ также может помочь определить причину болезни (острый аппендицит или панкреатит, гнойный сальпингоофорит и т.д.). Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.
Клинический, биохимический анализы крови, исследование крови на стерильность. В пользу воспалительного процесса говорит высокий лейкоцитоз с нейтрофильным сдвигом формулы, высокие значения СОЭ, повышение печеночных ферментов, появление С-реактивного белка, прокальцитонина.