Абсцесс – гнойное образование воспалительного характера, вызванное патогенными бактериями или вирусами. Оно относится к хирургическим заболеваниям. Можно ли вылечить абсцесс консервативным путем? Где кроется причина этого заболевания и как происходит вскрытие абсцесса?
Причиной любого гнойного заболевания является попадание в поврежденный или ослабленный орган патогенного микроба, который в благоприятных условиях начинает размножаться быстрым делением клеток. В это время организм усиленно борется с воспалением и ограничивает воспаленный участок. Появляется гнойная капсула.
Микроорганизмы находятся в каждом здоровом человеке и не опасны, пока не превышена их норма или не появились благоприятные условия для развития воспаления. Чаще всего они скапливаются на слизистых оболочках носа, глаз, рта, половых органов. Бывают скопления внутри кишечника.
Самые распространенные возбудители:
- Золотистый стафилококк. Является причиной абсцесса в более чем 25%. Для его выявления применяют высевание. В 60% случаев, вызванных золотистым стафилококком, воспаления образуются в верхней части тела.
- Proteus mirabilis. Обитает внутри толстого кишечника. Выявляется при помощи микроскопического анализа кала. Чаще всего абсцессы, вызванные этим возбудителем, распространяются в нижней части тела.
- Кишечная палочка. Также располагается в кишечнике и является составляющим его флоры. Начинает активно действовать в период ослабления иммунитета и может стать причиной тяжелых заболеваний. Возможен даже летальный исход.
- Иногда причиной возникновения абсцесса могут быть предшествующие заболевания: вросший ноготь, фарингит, пневмония, ангина, остеомиелит.
- Зачастую формирование абсцесса связано с медицинскими процедурами (уколы, системы, хирургические вмешательства), если не соблюдалась стерильность.
Возможные исходы абсцессов:
- Прорыв наружу
- Прорыв внутрь (в брюшную полость или полость сустава)
- Прорыв в органы (желудок, кишку, бронхи или мочевой пузырь)
После прорыва размер гнойной капсулы уменьшается, и язва начинает рубцеваться. Но если гнойные образования вышли не полностью, то воспалительный процесс может возникнуть повторно или даже стать хроническим.
Диагностика наружного абсцесса не составляет труда и уже при осмотре врач делает предположение, отправляет на анализ крови. При внутреннем абсцессе, кроме анализа крови может потребоваться УЗИ, рентгеновское обследование или компьютерная томография. Также для диагностики скрытого абсцесса может применяться метод пункции, который иногда контролируют с применением УЗИ.
Всего абсцессов более 50 видов. Они отличаются между собой местом локализации, причиной возникновения, характером гнойных выделений и тяжестью воспаления.
Самые распространенные виды:
- Аноректальный. Локализуется в анальной части прямой кишки или непосредственно на заднем проходе. Чаще всего причиной является парапроктит.
- Апикальный. Образуется в зоне корней зубов, чаще всего причиной является периодонтит.
- Абсцесс головного мозга. Локализуется в тканях мозга, причиной могут быть травмы головы и непосредственно мозга.
- Горячий (острый). Может возникнуть на любом участке тела, отличается высокой скоростью развития, сильными воспалениями и резким ухудшением самочувствия.
- Абсцесс легкого. Развивается в легком, чаще всего является осложнением пневмонии.
- Абсцесс печени. Локализуется возле органа или непосредственно в нем и на нем. Может быть вызван как инфекцией, так и являться осложнением печеночных заболеваний.
- Аппендикулярный. Чаще всего причина кроится в воспалении аппендикса.
- Холодный абсцесс. Локализуется на любых участках тела, обычно захватывает небольшую площадь. Холодный абсцесс опасен тем, что развивается очень медленно. Достаточно сложно диагностировать на ранней стадии.
- Гангренозный или гангренозный газовый. Гной имеет ярко выраженный гнилостный характер, с запахом и может содержать микробы, образующие газ.
Под диафрагменный. Гной скапливается в районе диафрагмы, чаще всего причиной является осложнение панкреатита, холецистита, язва или травмы брюшной полости.
Это далеко не все виды абсцесса, а только наиболее распространенные. Но наиболее часто встречаются кожные абсцессы, которые локализуются на разных участках тела.
Симптомы кожного абсцесса:
Покраснение, болезненность и отек небольшого участка кожи. Боль увеличивается при физической активности и кашле. Длиться этот период около 5 дней. Через 5 дней начинает появляться гнойная головка капсулы, болезненные ощущения увеличиваются. Капсула может расти очень долго, до 15 дней.
Может подняться температура.
Иногда проявляются симптомы интоксикации: тошнота, слабость, боль в мышцах и ухудшение общего самочувствия.
Особо опасны скрытые абсцессы, так как опорожнение капсулы происходит внутрь, что может повести за собой очень тяжелые последствия. А также особо неприятно появление гнойного образования на лице, в таком случае нельзя допустить самопроизвольного прорыва и необходимо сделать вскрытие.
Пи любом виде абсцесса необходимо хирургическое вмешательство. Если абсцессу более 4 дней и головка капсулы уже созрела, то вскрытие просто необходимо.
- Обработка области воспаления антисептическим раствором.
- Обезболивание. Чаще всего применяется обработка Лидокаином, при сильных болезненных ощущениях возможно использование инъекциями местного назначения.
- Разрез ткани скальпелем в участке наибольшего воспаления или гнойной головки.
- Если припухлость не имеет видимую выпуклость, то разрез производят на
- предположительном пересечении диагоналей опухоли или на пересечении вертикали с горизонтальной линией. Также иногда для определения места капсулы могут использовать иглу.
- Разрез делают длиной не более 2 см.
- При помощи шприца Гартмана расширяют разрез до 4-5 см и одновременно разрывают связующие перемычки абсцесса.
- Производится опорожнение абсцесса. В современных клиниках для этого применяют электрический отсос. Но возможно ручное очищение.
- После удаления гноя пальцем обследуют полость для удаления оставшихся перемычек и тканей.
- Полость промывается антисептиком.
- Для дренажа в полость абсцесса вводят резиновую трубку или тампоны, пропитанные антисептиками и ферментами.
- После вскрытия и очищение полости производится лечение, аналогичное гнойным ранам.
- Обработка раствором Хлорида Натрия или любыми другими гипертоническими растворами, например, Борной кислоты.
- Применение заживляющих мазей, например, Вишневского, Тетрациклиновой, Неомициновой. Важно чтобы мази имели жировую или вазелиновую основу. В противном случае будет впитываться влага.
Хорошо сказывается применение мазей, содержащих антибиотики. К таким относятся Левомиколь, Левосин, Мафенид. Антибиотик переходит на ранку, и ускоряют процесс заживления. Перевязывать рану с использованием этих мазей достаточно один раз в день.
Процесс вскрытия абсцесса и лечение раны может изменяться, в зависимости от места локализации воспаления, сложности и запущенности заболевания. Также имеют значения имеющиеся заболевания, возраст и состояние здоровья пациента. Сама операция длится не более 10 минут, при внешних абсцессах проводится амбулаторно. Но лечение полости и рубцевание может длиться до месяца. В тяжелых случаях потребуется оформление в стационар.
При ранней диагностике и легкой степени заболевания иногда практикуется лечение абсцесса без хирургического вмешательства. Для этого нужно своевременно обратиться за помощью к специалисту, который назначит комплексное лечение. Хорошо, если будет возможность сделать полное обследование и доскональную диагностику. Чаще всего такая возможность есть в клиниках и центрах, имеющих многопрофильную лабораторию.
Для лечения абсцесса без хирургической операции применяется метод дренирования под контролем УЗИ. Он отлично зарекомендовал себя при лечении абсцессов на молочных железах и некоторых скрытых на внутренних органах. Вопрос о применении данного метода решается индивидуально и подходит не во всех случаях. После такого лечения требуется пройти курс приема антибиотиков. Иногда может потребоваться прием средств, укрепляющих иммунитет.
Если абсцесс внешний самопроизвольно вскрылся, то необходимо удалить гнойные образования, очистить рану и обработать растворами Марганцовки или Борной кислоты. В последующие дни потребуется регулярная промывка раны и наложение лечебных повязок. Лучше, если это будут делать специалисты. При повышении температуры следует принять жаропонижающее.
Если самопроизвольно вскрылся фурункул, нарыв или прыщ небольшого размера, то можно выдавить содержимое пальцами и обработать ранку по приведенной выше схеме, обязательно использовать ранозаживляющие средства. Но ни в коем случае нельзя массировать глубокий абсцесс или пытаться самостоятельно вскрыть капсулу. Такие действия могут привести к осложнениям.
Кроме вскрытия и лечения полости абсцесса, возможно, потребуется переливание крови или плазмы. Его назначают больным, которые имеют внутренние крупные воспаления. Либо при переходе заболевания в тяжелую форму.
Лечение абсцесса достаточно сложное, кроме вскрытия требуется правильная обработка и соблюдение правил санитарии. В качестве дополнительной терапии можно использовать средства из народной медицины.
Не стоит целиком и полностью полагаться на средства из народной медицины. Но они вполне могут быть дополнением к хирургическому лечению внешних абсцессов. Есть много растений и продуктов, обладающих бактерицидными, заживляющими и иммуностимулирующими действиями, которые использовались на протяжении многих лет и являются вполне безопасными.
- Зверобой. Используют водный настой, спиртовую настойку или масляную вытяжку. Обладает хорошими антисептическим и бактерицидным действием, недаром в народе зверобой называют природным антибиотиком. При лечении абсцессов делают компрессы, примочки или просто протирают пораженный участок.
- Прополис. Для лечения внешних абсцессов можно приготовить целебную мазь. Также она хорошо заживляет порезы, ожоги, ссадины и другие кожные повреждения. Для этого берут 100 гр. перетопленного и профильтрованного нутряного жира любого животного, нагревают до 70 градусов, добавляют 10 гр. прополиса и, непрерывно помешивая, охлаждают. Хранится мазь в холодильнике.
- Эхинацея. При абсцессе потребуется восстановление иммунитета. Хорошо с этой задачей справляется настойка эхинацеи. Можно купить готовую в аптеке, приготовить самостоятельно или применить аналоги, например, Иммунал. Для приготовления настойки 1 часть сырья заливают 10 частями водки. Настаивают 2 недели. Принимают по 30 капель внутрь до еды.
- Алоэ. Для лечения используется чистый сок растения. Хорошо, если его возраст более 3 лет и листья полежали несколько дней в холодильнике. Пораженное место смазывают соком или делают примочки. Хорошо действует сок, смешанный в равных частях с медом. Важно, чтобы не было аллергии.
- Лук. Помогает вылечить абсцесс не хуже алоэ и присутствует в каждом доме. Рецептов с луком очень много, этот овощ достаточно популярен при лечении гнойных образований. Луковицу проваривают в коровьем молоке, разрезают и прикладывают к больному месту. Можно использовать печеную в духовке луковицу. Хорошо действует следующий компресс: печеный лук измельчить, смешать с медом и прибинтовать к нарыву.
- Картофель. Он знаменит своим вытягивающим действием. Тертый картофель привязывают к гнойному образованию. Часто можно почувствовать толчки – это целебный овощ очищает полость абсцесса. Привязывают картофельную массу на ночь.
- В народной медицине огромное количество рецептов от абсцесса. Не стоит применять средства из малоизвестных трав или сложных сборов. Любое растение может вызвать аллергическую реакцию, которая усложнит ситуацию. Также следует быть осторожным при приеме средств внутрь. И ни в коем случае не пытаться вылечить абсцессы самостоятельно.
Если лечение запущено или производилось неправильно, то абсцесс может дать осложнение. Чаще всего это распространение инфекции на соседние ткани или приобретение заболеванием хронической формы.
Инфицирование соседних органов и тканей зависит от вида абсцесса. Чтобы этого избежать, нужно вовремя обратиться за помощью и провести вскрытие. Важно после него довести дело до полного выздоровления.
Хроническим абсцесс становится, если острое заболевание не вылечена до конца. При такой форме образуется глубокий свищ, который не поддается заживлению. Прорыв, произошедший внутрь закрытой полости, может стать причиной менингита, перитонита, перикардита или артрита.
Факторы, влияющие на переход острого абсцесса в хроническую форму:
- Отсутствие дренажа полости или его некачественное выполнение.
- Слишком большие по размеру (более 4 см) или многочисленные полости на внутренних органах и тканях.
- Результат консервативного лечения. Чаще всего возникает, если пациент отказывается от хирургического вмешательства или занимался самолечением.
- Ослабление иммунитета.
В 20% случаев причиной перехода абсцесса в хроническую форму являются остаточные гнойные вещества. Причиной 30% осложнений является самолечение и позднее обращение к специалистам. В отличие от острого, хронический абсцесс плохо поддается лечению, негативно сказывается на близлежащих тканях и ухудшает общее состояние.
Для профилактики абсцессов в первую очередь нужно соблюдать гигиену и своевременно обрабатывать повреждения тканей специальными средствами, например, хорошо зарекомендовал себя Мирамистин. Также не менее важен правильный уход за ротовой и носовой полостью, именно они часто являются путями проникновения инфекций внутрь. И, конечно, любое заболевание, от ангины до кариеса должно быть вылечено и не являться носителем болезнетворных микроорганизмов.
В приложенном видео Вы можете узнать об абцессе.
Вскрытие абсцесса в 98% случаев процедура обязательная. Лучше, если она будет проводиться специалистами и с соблюдением санитарных норм. Своевременное лечение поможет избежать тяжелых последствий.
источник
Введение лекарств в виде инъекций назначается врачами довольно часто. Это удобно тогда, когда лекарство необходимо быстро доставить в кровеносное русло. Этот метод введения лекарств имеет много преимуществ, так как лекарство быстро попадает в кровь, терапевтический эффект наступает быстрее и при этом не идет нагрузка на пищеварительный тракт. Нередко развивается осложнение абсцесс после укола в ягодицу (постинъекционный абсцесс). Это происходит в результате несоблюдения правил асептики при введении лекарства. Но есть и другие причины. Тема сегодняшнего разговора – постинъекционный абсцесс, почему он образуется, что делать если он вдруг образовался?
Это гнойное расплавление тканей в мягких подкожных тканях в результате воспалительного процесса. Представляет собой полость, наполненную гноем. Чаще возникает в ягодичной области, куда внутримышечно вводят лекарства, чуть реже в области бедра, на руке или под лопаткой. Образуется больше у тучных людей, причем чаще у женщин.
Основной причиной возникновения является нарушение стерильности в момент введения лекарства. Согласно статистике (и по моим наблюдениям во время работы) абсцессы чаще возникают, когда пациенты делают инъекции на дому, где нет условий для соблюдения стерильности. На втором месте – инъекции, сделанные скорой помощью, это и понятно, так как работникам службы 03 часто приходится делать инъекции в «полевых» условиях.
Причинами возникновения абсцессов может быть:
- Введение препаратов, обладающих раздражающим действием, которые не способны быстро рассосаться в подкожной клетчатке. К ним можно отнести сернокислую магнезию, нестероидные противовоспалительные препараты (диклофенак, ортофен и т.д.), ненаркотические анальгетики, биостимуляторы, витамины, масляные растворы. Следует заметить, что после введения антибиотиков такой проблемы не возникает.
- Несоблюдение правил асептики, антисептики, гигиены рук при проведении инъекций.
- Несоблюдение техники введения: при проведении инъекции короткой иглой лекарство вместо мышцы попадает в подкожно-жировой слой. Сюда можно отнести и недостаточное погружение иглы.
- При попадании в кровеносный сосуд возникает тромб, который впоследствии воспаляется и нагнаивается.
- Неправильно выбранная область для введения лекарства. Так, у полных женщин не всегда удается точно выделить верхне-наружный квадрант ягодицы, поэтому укол бывает сделан в нижнюю область поясницы, где мало мышечной ткани.
- При неоднократном введении лекарства в одно и то же место нарушается питание тканей и возникают благоприятные условия для размножения патогенной микрофлоры.
Абсцесс после укола может возникнуть, если у пациента слабый иммунитет, он болен сахарным диабетом или больной длительное время прикован к постели.
Нагноение может произойти, если после процедуры была занесена инфекция в место прокола в результате несоблюдения личной гигиены или при расчесывании.
В 90% случаев постинъекционные осложнения вызываются золотистым стафилококком (St. aureus), реже синегнойной палочкой, эшерихией коли или протеем.
Если в рану занесена инфекция, то буквально сразу начинается воспалительный процесс и образуется небольшое уплотнение – инфильтрат. При благоприятном течении и вовремя начатом лечении инфильтрат рассасывается.
Неблагоприятный вариант развивается следующим образом. В воспаленном участке скапливается эксудат, он образует полость, в котором накапливаются лейкоциты, как ответная реакция на воспаление. Через 2-3 дня на этом месте уже может развиться некроз.
Что чувствует больной, когда развивается абсцесс?
- Боль при прикосновении или надавливании на месте введения лекарства;
- сильная болезненность может быть и без прикосновений, что характерно при развившемся большом гнойнике;
- отмечается припухлость;
- область укола горячая на ощупь;
- на месте укола ограниченная гиперемия;
- флюктуация (отмечается подвижность капсулы).
В целом организм тоже реагирует на интоксикацию: повышается температура тела, порой до высоких цифр. Больной чувствует себя разбитым, отмечается слабость, разбитость, снижение трудоспособности, потливость, потеря аппетита.
Диагностика не вызывает затруднений, если гнойник расположен в поверхностных тканях. Поставить верный диагноз поможет сбор анамнеза, в котором имеет место проведение инъекций. Если же гнойник расположен глубоко в тканях, то придется сделать дополнительно УЗИ или пункцию гнойника.
В общем анализе крови отмечается повышенное СОЭ и количество лейкоцитов, что говорит о серьезном воспалительном процессе. Также врач обязан взять мазок гнойного содержимого для идентифицирования возбудителя – это необходимо для правильного подбора антибактериальных препаратов.
Обычно гной находится в изолированной полости за счет пиогенной оболочки, которая не дает распространиться гною дальше.
Если абсцесс не лечить или лечить неправильно, то эта оболочка повреждается, может лопнуть. Инфекция попадает в рядом расположенные ткани, в данном случае развивается обширная флегмона, которая со временем осложняется образованием свищей.
При попадании инфекции в кровяное русло, может развиться сепсис (заражению крови), остеомиелит в рядом расположенных костях или некроз мягких тканей.
В зависимости от размера постинъкционного абсцесса лечение проводится в амбулаторных или стационарных условиях. Но однозначно, гнойник необходимо вскрывать и это может сделать только хирург в соответствующих условиях.
После вскрытия гнойника обязательно назначаются антибиотики. Если был сделан бак. посев гноя на чувствительность к антибиотикам, то врач сразу назначает соответствующий антибиотик. Кроме этого назначается общеукрепляющая терапия и проведение перевязок послеоперационной раны.
При отсутствии противопоказаний (склонность к образованию тромбов, кровотечению, беременность, туберкулез, сифилис, повышенная температура) рекомендовано проведение физиопроцедур, которые направлены на уменьшение боли, отечности, воспалительного инфильтрата. Врач назначает соответствующее физиолечение в зависимости от стадии развития абсцесса.
Если вы после укола заметили, что что-то пошло не так и образовался инфильтрат, то не тяните, начинайте действовать сразу. Народная медицина рекомендует следующее:
- Йодная сетка. На месте инъекции нарисуйте решетку – несколько перпендикулярных линий. Для этого ватную палочку смочите в пузырьке с йодом, а затем нарисуйте йодную сетку. Подобную процедуру проводите дважды в день, второй раз – на ночь.
- Капустный лист. Возьмите свежий капустный лист, срежьте толстые прожилки, а лист слегка отбейте кухонным молоточком, а затем приложите лист на место инфильтрата, закрепите и оставьте на 5-6 часов. В течение дня меняйте лист 3-4 раза. Эффект от лечения усилится, если капустный лист смазать медом.
- Листья лопуха. 5 листьев лопуха или корневище размолоть и прикладывать к абсцессу на полчаса.
- Листья подорожника. Возьмите свежие листья подорожника, помните их руками и приложите к абсцессу.
- Спиртовый компресс. Смочите спиртом или водкой кусок ваты и приложите к проблемному месту, сверху прикройте пленкой и закрепите, чтобы компресс не спал. Можно делать несколько раз в день, после того, как вата высохнет. Подобные компрессы можно делать из настойки коровяка или прополиса, которые можно купить в аптеке. Можно использовать домашние настойки, приготовленные из березовых почек, софоры японской.
Чтобы абсцесс быстрее созрел и вышел гной применяйте любой из этих методов:
- Лепешка из черного хлеба и меда. Возьмите мякиш черного хлеба, раскрошите его, добавьте ложку меда, тщательно перемешайте и приложите лепешку к инфильтрату, сверху прикройте пленкой и завяжите.
- Репчатый лук. Очищенную луковицу отварите в молоке или запеките в духовке. Разрежьте ее напополам и приложите к абсцессу. Можно поступить по-другому. Молодую свежую луковицу хорошо измельчите на терке или блендером и кашицу приложите к больному месту на 5 часов, сверху прикройте пленкой и зафиксируйте. Повторите несколько раз. Вместо луковой кашицы можно использовать чесночную или картофельную кашицу, но только на 3 часа.
- Листья алоэ. Лист алоэ промойте, обрежьте боковые колючие места, разрежьте напополам и приложите внутренней стороной к абсцессу. Закрепите, чтобы лист держался хорошо. Оставьте на несколько часов.
- Порошок семян льна или пажитника сенного. В 100 мл теплой воды растворите 1 ст. л. порошка. Сделайте примочку на полчаса.
Следуйте этим советам, если вы часто или долго проводите курс инъекций препаратов, которые могут вызвать подобное гнойное осложнение.
- Всегда проводите курс инъекций в медицинском учреждении, где соблюдаются все требования ОСТа 42-21-2-85 и техники введения лекарства.
- Для проведения инъекций используются только одноразовые стерильные шприцы.
- При проведении инъекций меняйте место инъекций каждый раз, например, сегодня вы делаете укол в правую ягодицу, значит в следующий раз его делаете в левую.
- Нельзя делать укол в одну и ту же точку, всегда следует отступать от прежнего места хотя бы несколько сантиметров.
- После инъекции делайте легкий массаж в месте введения препарата для лучшего рассасывания.
- После проведения укола не садитесь на холодные поверхности.
Более подробно, как проводить внутримышечные инъекции при необходимости в домашних условиях. И это видео вам в помощь.
И если вы заметили какие-то неприятные симптомы, не тяните – идите сразу же в больницу.
Я очень надеюсь, что мы с вами еще долго будем общаться, на блоге будет еще много интересных статей. Чтобы их не пропустить, подпишитесь на новости блога.
источник
Чирей на попе – это воспаление волосяного фолликула гнойного характера, которое переходит на окружающие ткани. Вызывают его золотистые или белые стафилококки – патогенные микроорганизмы, продукты жизнедеятельности которых губительны для человеческого организма. Когда чирей возникает на попе – это очень болезненное состояние, приносящее владельцу массу неудобств.
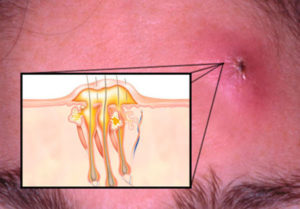
Спустя некоторое время фурункул на попе увеличивается в размерах, становится болезненным и плотным, принимает форму конуса. Приблизительно на четвертый день отек становится периферическим, а покраснение распространяется все больше. В центре чирья уже легко разглядеть стержень, а воспаленные ткани вокруг меняют окрас на зеленый. Весь воспалительный процесс сопровождается местными болями и повышенной температурой.
Если фурункул на попе лечить, то уже через пару-тройку дней он может вскрыться самостоятельно, а на его месте возникнет кровоточащая рана. Заживление чирья сопровождается образованием рубца. Если одновременно фурункулы возникают в нескольких местах (ягодица, голова, руки, живот), то в результате возникает фурункулез. В домашних условиях чирей лечить нельзя, так как это сигнализирует о том, что с организм не в норме. Терапия фурункулеза на попе должна проходить под наблюдением врача.
Характеризуется сепсис (заражение крови) воспалением уже не в отдельном органе, а во всем организме. Проявляется заболевание выраженной разбитостью, дискомфортом, усугублением общего состояния, понижением температуры тела, поэтому без лечения чирей может привести человека к гибели.
От чего появляются фурункулы на попе, когда общее состояние организма вроде бы стабильно? Золотистый стафилококк – это бактерия злостная. Стоит ей обнаружить малейшую царапину или микротрещину, как патология сразу попадает в организм. Именно поэтому чирьи возникают на склонной к раздражению или чувствительной коже. Спровоцировать фурункул могут следующие состояния:
- Инфекционные или тяжелые хронические болезни.
- Авитаминоз.
- Гормональные перестройки.
- Перегрев или переохлаждение.
- Интоксикация.
- Нарушение обмена веществ.
- Стрессы и переутомления.
- Несбалансированное питание.
- Несоблюдение гигиены.
Чирей на попе развивается в несколько фаз, каждая из которых длится определенное количество времени:
- Стадия инфильтрации. Образование онемения, покалывания и кожного зуда в месте локализации чирья. Такое состояние длится несколько дней.
- Стадия нагноения. Возникает красный бугорок – это начался воспалительный гнойный процесс. Уже через сутки твердый, болезненный, отечный чирей достигает размеров грецкого ореха.
- Стадия абсцедирования. Происходит образование гнойника – белой головки у чирья, который при прикосновении болит. В этот период отечность уменьшается, стихает боль выходит гной. Омертвевшая ткань становится заметной (некротический стержень). Если в этот период нет осложнения чирья, то кожа порывается и после ухода гноя полностью восстанавливается дней через десять без следа.
Лечение в домашних условиях фурункула нежелательно, так как диагностируется чирей не только по внешний симптомам, но и по данным клинических исследований: окраска мазка по Грамму, посев. Стафилококк последовательно развивается. Первая стадия инфекции – фолликулит, потом чирей проявляется, а после – карбункул. Для своевременной диагностики и лечения фурункула очень важно максимально раннее определение стафилококковой инфекции, ведь быстро устранив ее зарождение, легко от рецидива обезопасить человека.
Ни в коем случае нельзя чирей на попе самостоятельно протыкать, прокалывать или выдавливать, если он вылез. Вскрывать фурункул и убирать гной из него может только профессионал специально обработанными медицинскими инструментами. Если выскочил чирей, вы можете только ускорить процесс его заживления, придерживаясь следующих советов:
- Следует ежедневно обрабатывать фурункул антисептическими растворами.
- Уменьшить болезненные ощущения легко, если греть чирей сухим теплом.
- Ежедневный теплый душ и мыло нужны для того, чтобы инфекция с чирья не перешла на остальные участки тела.
- Компрессы и ванны с народными средствами, описанными ниже, помогут быстрее избавиться от чирья.
- Заклейте фурункул пластырем, во избежание трения об одежду.
Если вы не знаете, к какому врачу обратиться, то вылечить чирей на попе у взрослого или у ребенка помогут мази, которые продаются в аптеках без предъявления рецепта.
- Мазь Вишневского. Эффективное антисептическое средство, в составе которого содержится деготь, касторовое масло, ксероформ. Лечебные свойства мази Вишневского обусловлены способностью снимать воспаления при фурункулах и нарывах, подсушивать и восстанавливать кожу. Чтобы вывести чирей, следует наложить марлевую повязку с мазью на проблемную зону и держать несколько часов. Процедуру желательно повторять в неделю 2-3 раза до полного выздоровления. Мазь имеет противопоказание: непереносимость компонентов.
- Ихтиловая. Дезинфицирующее и антисептическое средство, которое эффективно устраняет с кожной поверхности инфекцию, оказывая противовоспалительное действие. В состав мази входит активное вещество ихтиол и вспомогательные: вазелин, эмульгатор. Используют препарат, как в чистом виде, так и форме примочки вместе с глицерином. Мазью следует равномерно мазать воспаленную поверхность чирья, втирая до ощущения тепла. Место аппликации укрывают под повязку пергаментной бумагой, меняя каждые 8-10 часов. Среди побочных действий замечены аллергические кожные реакции на препарат, а противопоказание к применению – повышенная чувствительность на компоненты.
- Левомеколь. Является одновременно репарантом и антибиотиком, который помогает быстрому заживлению чирья, очищая его. В составе мази Левомеколь содержится хлоамфеникол, метилурацил, полиэтилноксид. Для лечения фурункулов препарат наносится на пораженный участок и накрывается чистой тканью. Обрабатываются инфицированные поверхности чирьев 2 раза/сутки от 5 до 10 дней. Иногда при применении мази возникает аллергия в виде крапивницы, сыпи или зуда.
Для лечения чирья антибиотики подбирают, исходя из данных посева болезнетворной флоры. В современной медицине это считается самым действенным способом борьбы с фурункулезом, назначая препараты местного действия или их пероральный прием. Но не принимайте антибиотики самостоятельно, руководствуясь советами других людей – прием таблеток должен прописывать специалист.
- Оксациллин. Эффективен в отношении множества различных микроорганизмов, в частности золотистого стафилококка. Согласно инструкции при нарывах и чирьях таблетки пьют за 1 час до еды по 3 грамма в сутки. Срок терапии составляет 7-10 дней.
- Эритромицин. Останавливает рост бактерий, поэтому препарат назначается при повышении температуры и при созревании фурункула на попе. Прием эритромицина дает противовоспалительный эффект и усиливает иммунную защиту организма. Таблетки назначают взрослым на протяжении 10 дней в суточном количестве 20-50 мг на 1 кг веса.
Наши предки, не имея лекарственных препаратов и УВЧ-процедур, знали что делать, когда возникал чирей на попе. Конечно, заговор на нарыв вряд ли поможет, поэтому мы предлагаем более эффективное народное лечение:
- Лук. Возьмите среднюю луковицу, поместите в духовку (30 минут), запеките при t 150 С. Затем натрите 1 часть хозяйственного мыла, смешайте с 2 частями печеного лука (измельченного в кашицу). Смажьте мазью фурункул, завяжите бинтом. Держите компресс на чирье сутки, после при необходимости процедуру повторите.
- Алоэ. Тщательно вымойте лист алоэ, обрежьте колючки, изрубите до выделения сока. Пропитайте марлевую повязку соком алоэ, привяжите к чирью, меняйте через каждые 4 часа. Если провести процедуру до нарыва фурункула, то нарыв пройдет быстро.
- Лопух. Свежий лист лопуха опустите в кипящую воду на одну минуту. Остудите до теплого состояния, после чего приложите к фурункулу на ночь, обвязав марлевой повязкой. Прикладывайте компресс до исчезновения проблемы.
Лечение фурункула на попе должно проходить комплексными методами. Но лучше, чтобы такая проблема никогда не коснулась вас. Для этого достаточно соблюдать несложные меры профилактики:
- Обращайте внимание на состояние организма, чтобы вовремя выявить инфекцию.
- Не доводите заболевания до хронической стадии.
- Регулярно принимайте душ, носите натуральную одежду, не допускайте потливости.
- Принимайте витаминно-минеральные комплексы в межсезонье.
- Искореняйте вредные привычки.
- Поддерживайте иммунитет.
- Правильно питайтесь.
- Занимайтесь физкультурой.
Если отнестись к чирью на ягодице небрежно, считая его простым заболеванием, то один небольшой нарыв может привести к серьезному осложнению. Если на попе возникнет несколько фурункулов, и они сливаются в один участок, то это будет способствовать возникновению карбункула, потом некроза, а закончится проблема в итоге кровотечением или сепсисом. Иногда инфекция с чирья перекидывается на лимфоузлы или соседние с фурункулом вены, провоцируя такие патологии, как лимфаденит и лимфангит. Если стафилококк из чирья попадет в артериальные сосуды, то могут поражаться внутренние органы.
источник
Абсцесс является патологией мягких тканей, когда в них образуется полость, заполненная гноем. Могут поражаться различные участки тела, но очень частой локализацией процесса становится ягодичная область. Почему там появляется абсцесс, какими симптомами характеризуется и чем лечится – с этими аспектами стоит разобраться подробнее.
Гнойное воспаление возникает под влиянием патогенных микробов: стафило — и стрептококков, кишечной или синегнойной палочки и пр. Но они должны каким-то образом проникнуть в мягкие ткани ягодицы. А происходит это по нескольким причинам:
- Медицинские манипуляции (внутримышечные и подкожные инъекции).
- Ранения острыми предметами.
- Осложнение другой патологии (фурункул, пролежни).
Постинъекционные абсцессы случаются при нарушении правил асептики и техники введения лекарств. Недостаточная обработка кожных покровов, использование короткой иглы, случайное повреждение сосуда (с последующей гематомой), длительные и частые уколы раздражающих веществ (например, магния сульфата) – все это становится факторами, способствующими появлению абсцесса на попе.
Воспалительная реакция мягких тканей сначала имеет инфильтративный характер, но вскоре наблюдается образование экссудата. Он скапливается в полости, которая отграничена от здоровых участков грануляционным валом и тонкой фиброзной капсулой. Гнойный процесс гораздо легче развивается у лиц со сниженным иммунитетом, склонностью к аллергическим реакциям, сопутствующими заболеваниями (гематологическими, обменными, аутоиммунными).
Абсцесс ягодицы развивается при занесении в мягкие ткани инфекции извне или как осложнение уже существующего воспалительного процесса.
Клиническая картина абсцесса достаточно характерна. Она складывается из местных и общих признаков воспалительного процесса. К первым относят:
- Покраснение кожных покровов.
- Болезненная припухлость.
- Повышение локальной температуры.
Сначала в ягодичной зоне образуется плотный инфильтрат, а по мере гнойного расплавления тканей появляется симптом флюктуации – при поколачивании пальцами в центре припухлости ощущается колебание скопившегося в полости экссудата. Болевые ощущения сначала беспокоят при надавливании на пораженную область, а потом и в покое (пульсирующие, тянущие, распирающие). Кроме того, воспаление сопровождается общими проявлениями: высокой лихорадкой (до 40 градусов), недомоганием, ломотой в теле и потерей аппетита.
Если вовремя не проведено лечение, то абсцесс на ягодице прорывает наружу с образованием свищей.
Однако гной может распространиться по межфасциальным промежуткам в другие зоны, например, на бедро, или положить начало серьезным осложнениям: флегмоне, остеомиелиту, сепсису.
Нарыв на попе диагностируется по клиническим признакам во время врачебного осмотра. Но в ряде случаев требуются дополнительные исследования, уточняющие характер патологического процесса и состояние организма. Чаще всего пациенту назначают:
- Общий анализ крови (лейкоцитарная формула, СОЭ ).
- Общий анализ мочи (форменные элементы, белок, цилиндры).
- Биохимические показатели крови ( протеинограмма , коагулограмма ).
- Анализ отделяемого (микроскопия, посев).
- УЗИ мягких тканей.
Обязательна консультация хирурга, а в сложных случаях даже проводят магнитно-резонансную томографию. И лишь после подтверждения диагноза переходят к лечебным мероприятиям.
Большое значение отводится ранней диагностике воспалительного процесса в ягодичной зоне, чтобы не допустить дальнейшего развития абсцесса и появления осложнений.
Абсцесс ягодичной области необходимо лечить комплексно. Основным направлением считается хирургическое вскрытие гнойника. Разрез делают в месте наибольшего выбухания кожи, эвакуируют гной и иссекают некротизированные ткани вместе с капсулой. Операционная рана промывается антисептическими растворами, а затем ушивается первичными швами. В процессе лечения осуществляют проточно-промывное дренирование с протеолитическими ферментами (трипсин, химопсин ) и натрия гипохлоритом.
Помимо местной коррекции, необходима системная терапия, объем которой определяется тяжестью состояния пациента. Необходимо введение антибиотиков (с
Если абсцесс еще только формируется, т. е. находится на стадии инфильтрации, то хирургическое лечение проводить нет смысла. В этом случае на фоне системной медикаментозной коррекции рекомендуют физиопроцедуры: электрофорез с протеолитическими ферментами, диадинамические токи, УВЧ .
Чтобы не появился абсцесс на попе, следует соблюдать технику инъекций и правила введения лекарств:
Некоторые медикаменты, предназначенные для внутривенного введения, ни в коем случае нельзя вводить внутримышечно (например, кальция хлорид), поскольку они могут вызвать некроз тканей. Об этом также следует помнить, выполняя внутримышечные инъекции. Кроме того, к профилактическим мерам относят своевременное лечение фурункулов или ранений, которые могут осложниться абсцессом.
Если воспалительный процесс в ягодичной области сопровождается гнойным расплавлением и образованием полости, то речь идет об абсцессе. Подобная ситуация не терпит отлагательства , ведь гной может распространиться на другие участки с развитием опасных состояний. Поэтому при появлении первых симптомов, внушающих тревогу, следует обращаться к врачу.
источник
Фурункул на любом участке тела – штука довольно неприятная и болезненная. Особые неудобства доставляет чирей на ягодицах.
Нарыв в таком месте легко повредить, что чревато распространением воспаления на соседние области. К тому же пациент лишается возможности сидеть, лежать, испытывает боли при ходьбе.
В Международной классификации болезней МКБ-10 заболевание отнесено к блоку инфекций кожи и подкожной клетчатки. Оно имеет код L02.3 (кроме фурункула ягодицы, сюда входят карбункул этой части тела и абсцесс кожи).

Реже болезнь вызывают другие патогенные бактерии – стрептококки, синегнойная палочка, протей вульгарный.
Эти микроорганизмы обитают на коже человека, но не могут причинить вреда, пока им противостоят защитные силы организма. Препятствует проникновению патогенов целостность кожных покровов и обитающая на них полезная микрофлора.
Но при определенных условиях вредные бактерии способны активизироваться и спровоцировать развитие гнойничковых заболеваний.
Ослабление иммунитета – главный фактор риска.
Иммунная система дает сбой в результате:
- физического переутомления, эмоционального или умственного перенапряжения;
- длительного приема антибактериальных и гормональных препаратов;
- чрезмерного увлечения диетами;
- хронических стрессов.
Патоген проникает в волосяную луковицу и начинает активно размножаться. Поражаются соседние сальные железы, ткани подкожной жировой клетчатки. В нарывах на ягодицах всегда образуется гной – это результат жизнедеятельности бактерий.
Частые места локализации чирьев – на лице, бедрах, копчике, между ягодицами, возле заднего прохода.
Фурункулы чаще возникают у мужчин, одним из предрасполагающих к болезни факторов является наличие большего количества волосяных фолликулов, чем у женщин и у девушек.
Причинами образования фурункулов на ягодице могут стать:
- перенесенные инфекционные заболевания;
- болезни пищеварительного тракта;
- патологии эндокринной системы;
- интоксикации организма;
- гормональные изменения;
- авитаминоз;
- температурные перепады;
- несоблюдение личной гигиены – смесь пота с грязью создает благоприятные условия для деятельности бактерий;
- раздражение кожных покровов, в том числе около анального отверстия, из-за ношения тесной одежды и белья из синтетических тканей;
- повреждения кожи – порезы, ссадины, царапины, трещины;
- чувствительность кожи и склонность к раздражениям;
- с точки зрения психосоматики, развитие заболевания провоцируют отрицательные эмоции, стрессы и депрессивные состояния.
Образование фурункулов на попе сопровождается характерными симптомами :
- в области поражения появляется зуд и локальное покраснение. Пятно плотное, достаточно болезненное, особенно при надавливании;
- очаг воспаления быстро увеличивается в размерах, ткани в этом месте горячие, уплотненные, отечные. Общее состояние заболевшего ухудшается – беспокоит слабость, головная боль, высокая температура. Болевые ощущения усиливаются;
- в центре очага поражения образуется гнойный стержень, который может достигать в диаметре до 2 см. Гнойник дает о себе знать пульсирующими и стреляющими болями;
- в течение нескольких дней чирей созревает и вскрывается. Из полости выходит гной, затем стержень отторгается. Отечность уменьшается, снижаются болевые ощущения, температура достигает нормы;
- на месте фурункула формируется довольно глубокая язва, которая заживает в течение 5 – 7 дней. Но шрам в виде углубления может оставаться в течение длительного времени.
Какой выбор шампуня от себорейного дерматита предлагают производители? Обзор эффективных средств представлен в этом материале.
Если вас интересует, как начинается ветрянка у детей, прочтите эту статью.
Процесс развития чирья в среднем длится порядка 10 дней, иногда – до 2 недель. Созревание фурункула происходит в несколько этапов или стадий:
- На стадии инфильтрации вокруг волосяного фолликула образуется пятно красного цвета, болезненное при надавливании. Границы пятна увеличиваются, отекают соседние ткани. Отеки наиболее выражены, если чирей вскочил на губах, веках, щеке.
- С момента образования чирья до начала стадии нагноения и некроза проходит от 3 до 5 дней. Диаметр фурункула может достигать 3 см, в центре появляется стержень с белой головкой на конце. Кожа вокруг нарыва гладкая, блестящая, плотная. Клиническую картину заболевания дополняют симптомы общей интоксикации – недомогание, ощущение разбитости, температура, отсутствие аппетита. Когда происходит вскрытие фурункула, из него вытекает гнойное содержимое и отделяется стержень. Самочувствие больного начинает быстро улучшаться.
- Заживление – завершающая стадия в развитии фурункула на ягодицах. На месте чирья образуется своеобразный кратер, который за 3 – 4 дня затягивается. После этого там формируется заметный рубец (цвет его сине-красный), но постепенно он становится более бледным и сливается с кожей.
Лечить фурункул на ягодицах лучше всего под наблюдением врача, чтобы ускорить процесс и избежать нежелательных осложнений. Особенно это актуально, когда образуется внутренний чирей.

Это средство обладает дезинфицирующим свойством и способно проникать вглубь тканей, борясь с воспалительными процессами.
На ранней стадии очаг воспаления можно обрабатывать тампоном, смоченным в медицинском спирте, перекиси водорода, борном спирте .
После нанесения антисептика чирей накрывают стерильным бинтом и фиксируют повязку лейкопластырем.
Бывает, что при своевременной тщательной обработке кожных покровов удается предотвратить развитие фурункулеза.
Для ускорения созревания нарыва на больное место накладывают повязки:
- с мазью Вишневского, которая помогает гнойникам быстрее созревать и выходить наружу;
- ихтиоловую мазь, способствующую выходу гноя;
- Левомеколь – применяют и на стадии созревания чирьев, и на этапе их заживления.
Повязки с лечебными мазями меняют несколько раз в день. Перед их наложением кожу обрабатывают салициловым спиртом, хлоргексидином, перекисью водорода .
Более основательно о вытягивающих мазях мы писали здесь.
По поводу прикладывания сухого тепла к фурункулу на ранней стадии его формирования – делать это следует с большой осторожностью.
Тепло может спровоцировать распространение патологического процесса в глубокие подкожные слои и жировую ткань.
Пока фурункул созревает, запрещено принимать душ и горячие ванны. Ранки после вскрытия чирьев нельзя мочить.
Антибиотики назначают, если фурункулы крупные и плохо поддаются лечению. Используют такие препараты (их принимают в таблетках, а также вводят внутримышечно и внутривенно):
-
Оксициллин;
- Эритромицин;
- Линкомицин;
- Цефалексин;
- Фуцидин;
- Амоксиклав.
Когда гной уже начал отходить, помочь очищению раны может применение гипертонического раствора соли поваренной.
2 чайных ложки нужно растворить в стакане теплой воды, смочить в растворе салфетку и приложить ее к воспаленному месту.
Заживлению ранок после вскрытия чирьев и выхода гноя способствуют средства, содержащие антибиотики. Об антибиотиках подробно мы писали здесь.
Помазать больное место можно такими мазями:
- Тетрациклиновой;
- Эритромициновой;
- Левомеколем;
- Банеоцином;
- Офлокаином;
- Бактробаном;
- Бондермом.
Чирьи у взрослого лечатся ультрафиолетовым излучением , нескольких процедур достаточно, чтобы вывести эту патологию.
У больных нередко возникает желание выдавить фурункул, но делать этого нельзя. В домашних условиях трудно обеспечить полную стерильность, а вот занести дополнительную инфекцию очень легко.
Хирургическое лечение фурункулов применяют, если консервативная терапия не дала результатов. Крупные нарывы глубоко в тканях лечат путем вскрытия гнойника, удаления его содержимого и накладывания повязки. Об этом мы более детально писали здесь.
Для размягчения и рассасывания рубцов применяют Контрактубекс. Этот препарат содержит компоненты, которые способствуют заживлению дефектов кожи.
В каких случаях самолечение недопустимо:
- если гнойники обнаружены на ягодицах у ребенка. Это чревато серьезными осложнениями, так как развитие патологических процессов у детей происходит очень быстро;
- в случае образования фурункулов в перианальной области или в прямой кишке;
- при ухудшении общего состояния и усилении болей в пораженной области.
Убрать фурункулы только народными средствами проблематично, но в комплексной терапии заболевании их применение вполне допустимо.
Чиряк в домашних условиях лечат с помощью лука, чеснока, меда, столетника, черного хлеба. Они способствуют вытягиванию гноя, лечению воспаления, снятию боли, заживлению ран.
Вот некоторые из часто применяемых народных рецептов:
-
На всю ночь к ране прикладывают компресс из меда, смешанного с мукой до густоты теста, и животного жира (подойдет утиный, гусиный, свиной).
- Приложить к больному месту смесь из меда, сливочного масла и стружки хозяйственного мыла. Все ингредиенты берут в равных пропорциях. Прикрыть сверху пленкой, утеплить и оставить на несколько часов.
- Измельчить чеснок, завернуть массу в тканевую салфетку, пропитанную подсолнечным маслом, зафиксировать на ране. Меняют компресс 2 раза в сутки. Это средство помогает вытягиванию гноя из фурункула, не сжигая кожу.
- Измельченный лист алоэ завернуть в стерильную повязку, приложить к чирью и оставить на 5 – 6 часов.
- Чтобы ускорить выход гнойного содержимого, к чирью прикладывают половинку запеченной луковицы, такие аппликации повторяют каждые 3 часа.
- Для промывания уже вскрывшихся нарывов используют солевые растворы (на стакан воды берут полную чайную ложку соли – лучше морской, но можно и обычной поваренной).
Вопрос домашнего лечения фурункулов мы детально рассматривали в данной публикации.
В этом материале представлена инструкция по применению эмульсии для тела Эмолиум.
Инструкция по применению мази Синафлан подробно рассмотрена в данной публикации.
Нельзя недооценивать опасность такой патологии, как чирей . При травмировании болячки может разрушиться гнойная капсула и инфекция распространится на внутренние ткани.
Токсические вещества, которые вырабатывают возбудители фурункулов (в основном стафилококки) отравляют организм, провоцируют аллергические реакции и могут способствовать развитию аутоиммунных заболеваний.
Какие еще опасные последствия способен вызвать чирей на ягодицах:
- если нагноение сильное, то инфекция грозит проникновением в расположенные рядом лимфатические узлы, провоцируя лимфаденит. Также есть риск развития лимфангита – воспаления лимфатических сосудов;
- фурункул на анусе чреват проктитом (воспалением стенок прямой кишки) или свищом заднего прохода;
- несвоевременное лечение чирья может привести к его трансформации, когда на месте поражения образуется флегмона или абсцесс;
- возможно и развитие сепсиса, с поражением жизненно важных органов. Такое заболевание может привести к летальному исходу.
Появление фурункулов – это своеобразный «звоночек» – сигнал организма о проблемах с иммунной системой.
Чтобы восстановить защитные силы, необходимо:
-
соблюдать режим труда и отдыха, хорошо высыпаться;
- придерживаться рационального питания, употреблять витамины и пищу, богатую необходимыми микроэлементами;
- больше двигаться, заниматься физкультурой, чаще бывать на свежем воздухе;
- по возможности избегать стрессов и нервного перенапряжения;
- заняться лечением хронических заболеваний.
К важным мерам профилактики фурункулов относятся:
- соблюдение личной гигиены;
- тщательный уход за кожей, склонной к гипергидрозу;
- своевременная обработка любых кожных повреждений антисептиками.
Но даже, если выскочил одиночный чирей на попе, нельзя пускать болезнь на самотек. Лечение нужно начинать незамедлительно, лучше под наблюдением врача.
источник
Постинъекционный абсцесс – одно из распространенных осложнений внутривенной или внутримышечной инъекции лекарственных препаратов. Он занимает отдельную группу в классификации абсцессов, имеет характерные особенности течения, профилактики и лечения. При постинъекционном абсцессе возникает образование воспалительного гнойного очага в месте введения инъекции с поражением тканей. Часто люди путают понятие абсцесса и флегмоны. При флегмоне гнойно-воспалительный процесс обширный, в то время когда при абсцессе он локализован и ограничен от окружающих тканей, не пораженных инфекцией.
Главная причина абсцесса на месте укола – это несоблюдение правил антисептики и асептики. Можно насчитать три пути, через которые инфекционный агент проникает в ткани человека:
Через необработанные руки медицинских работников.
Через расходные медицинские материалы (лекарство, шприц, вата).
С кожи больного, которая не была должным образом обработана до или после проведения инъекции.
Вследствие нарушения правил безопасности на любой стадии введения инъекционного препарата могут возникнуть серьезные последствия, среди которых абсцесс и инфильтрат далеко не самые серьезные.
Другие этиологические факторы:
- Ошибки при введении лекарств.
Введение лекарственного препарата, которое предназначено для подкожного или внутривенного использования в ягодичную мышцу (хлористого кальция, рибоксина и др.). При таком ошибочном введении лекарства просто не успевают полностью рассосаться или вообще не рассасываются. Таким образом, они сначала формируют асептический инфильтрат, а вследствие застоя в тканях жидкости – инфекционный инфильтрат.
- Нарушение техники выполнения инъекции.
Сюда относят применение короткой иглы (например, когда для внутримышечного введения используют инсулиновые шприцы), недостаточное проникновение иглы при инъекции (наполовину или на треть), когда игла попросту не достает до мышечной ткани.
Введение большого количества инъекций в одну область часто наблюдается при длительном лечении пациента.
Продолжительное введение лекарственных препаратов, раздражающих ткани (сульфат магния, антибиотики и др.).
При большом слое подкожных жировых клеток у людей, склонных к ожирению.
Попадание иглой в кровеносный сосуд, вследствие чего формируется значительная гематома.
Занесение инфекции через руки самим пациентом, расчесывание места укола.
Снижение иммунитета у пожилых пациентов и лиц с иммунодефицитом.
При общем лечении учитывается тяжесть абсцесса и этиологический возбудитель, высеянный из отделяемой раны. Для заживления применяются различные антибактериальные препараты с параллельной обезболивающей и антибактериальной терапией. Однако использование общего лечения не всегда гарантирует положительный результат и может привести к образованию обширных областей некротического поражения тканей, что в свою очередь угрожает сепсисом. С давних времен говорили, что гной необходимо выпускать наружу. Это правило справедливо и для настоящего времени и способствует успешному лечению постинъекционного абсцесса.
Лечение на этапе образования инфильтрата
При формировании инфильтрата необходимо прекратить введение инъекционных лекарств в эту область и начать лечение возникающего воспаления.
Рекомендовано использование физиотерапевтического лечения динамическими токами, проведение электрофореза гамма-глобулина и введение в область воспаления протеолитических ферментов.
Необходимо наблюдать за динамикой развития инфильтрата: если спустя 3-4 сеанса не видно уменьшения припухлости, остаются болезненные ощущения, а на УЗИ обнаруживают жидкостное образование, пациента переводят на хирургическое лечение, особенности которого описаны выше.
Постинъекционный абсцесс в области ягодиц – самое распространенное осложнение после уколов, поскольку именно в это место делают большую часть внутримышечных инъекций. Данная область особенна тем, что в ней хорошо развита жировая клетчатка, которая является идеальной средой для размножения микроорганизмов, попавших в нее.
Второе место, где распространены постинъекционные абсцессы, – область бедра. Часто пациенты, которые предпочитают сами вводить себе лекарство, выбирают местом для инъекции боковую или переднюю поверхность бедра.
При постинъекционном абсцессе выраженность симптоматики зависит от глубины протекания воспалительного процесса: чем она больше, тем менее видны снаружи симптомы, однако при надавливании пациент ощущает сильную боль. Поэтому определить визуально воспалительный процесс в мышечных тканях можно не всегда.
В классическом течении постинъекционный абсцесс имеет все характерные симптомы гнойного воспалительного процесса, который протекает внутри организма.
Местные признаки абсцесса
Общие симптомы
Покраснение кожного покрова в месте инъекции.
Болезненность при надавливании и даже прикосновении к припухлости. В дальнейшем болезненность развивается независимо от прикосновений к коже.
Повышенная температура кожи, пораженной инфекцией (кожа становится горячей на ощупь).
Наблюдается симптом флюктации: при накладывании пальцев на пораженную область кожи и надавливании пальцами одной руки вследствие скопления в тканях жидкости приподнимаются пальцы другой руки.
При запущенном гнойном воспалительном процессе возникают осложнения с образованием наружных и внутренних свищей, которые распространяют инфекцию.
Повышенная температура тела (до 40°C).
Даже при занесении инфекции абсцесс после укола образуется не сразу – перед гнойным расплавлением протекает инфильтративная стадия. Если заняться своевременным лечением инфильтрата, можно предотвратить формирование гнойного очага.
Выраженность симптомов зависит от распространенности и тяжести гнойного процесса: чем сильнее общесоматические проявления – тем большее число токсических компонентов попало в систему кровообращения.
Абсцесс после укола, по аналогии с другими разновидностями абсцессов, отличается от иных гнойно-воспалительных заболеваний наличием инфильтративной капсулы или пиогенной мембраны. Из названия становится понятно, что воспалительный процесс локализован в этой капсуле и ограничен от окружающих тканей, благодаря чему инфекция не распространяется далее. Но при запущенном гнойно-воспалительном процессе скапливается большое количество гноя, что приводит к прорыву капсулы. При этом наблюдается проникновение гноя в межмышечные пространства и ткани мышц с формированием обширной флегмоны и свищевых ходов.
Наиболее распространенной формой осложнений является образование обширной флегмоны. В более тяжелых случаях возможно возникновение сепсиса и остеомиелита.
Обычно врач ставит диагноз на основании жалоб пациента на первом медицинском осмотре. Чтобы определить степень выраженности абсцесса, проводят ряд исследований: общие анализы крови и мочи, посев на микрофлору инфильтрата, биохимическое исследование мочи.
При хроническом протекании патологии пациенту назначается прохождение УЗИ, с помощью чего можно легко определить масштабы и локализацию воспалительного процесса. В тяжелых случаях с поражением гнойным процессом внутренних органов проводят компьютерную или магнитно-резонансную томографию тканей.
Что нужно делать, чтобы вылечить абсцесс после инъекции? Нужно отметить, что самолечение не вариант, необходимо незамедлительно обратиться к врачу. Мягкие ткани под воздействием некротических масс быстро расплавляются, из-за чего увеличивается область распространения гнойной инфекции.
Самый эффективный метод лечения постинъекционного абсцесса – это хирургическая некрэтомия с формированием первичного шва, ферментативным некролизом, вакуумной аспирацией гнойной массы через дренажи с последующим использованием проточно-промывного дренирования. Заживление ран будет протекать в 3 раза быстрее, чем при открытом ведении лечения.
При проточно-промывном дренировании используют протеолитические ферменты и гипохлорит натрия. Кроме непосредственного вымывания из раны гнойных масс, этот способ является профилактическим и препятствует присоединению вторичной инфекции.
Ранее используемая открытая техника обработки раны без образования первичного шва приводила к повторному инфицированию каждого третьего пациента. В отделяемом слое раны превалировали синегнойные палочки.
Лечение абсцесса после укола на ягодицах можно проводить путем пункции очага, но данный способ на сегодняшний день теряет актуальность ввиду влечения за собой частых осложнений в форме гнойных затеков и флегмон, а также перехода в хроническую стадию.
В случае быстрого и успешного лечения абсцесса после укола на коже человека остается некрасивый рубец, под которым деформируется подкожный жировой слой и образуется ямка. Поэтому важнейшую роль играет профилактика постинъекционных осложнений:
Соблюдение строгих правил введения лекарственных препаратов. Это касается скорости введения, дозы, совместимости лекарств и их кратности в одном шприце.
Соблюдение техники проведения укола: игла должна полностью проникнуть в мягкие ткани и достичь мышцы.
После инъекции нужно делать легкий расслабляющий массаж для лучшего рассасывания лекарства.
Нельзя вводить лекарства в одну и ту же точку.
Необходимо соблюдать правила антисептики и асептики: медицинский персонал должен обрабатывать руки обеззараживающими составами, также следует обрабатывать кожу антисептическим средством до и после укола, использовать одноразовые и стерильные расходные материалы.
Верное определение топографических точек для проведения инъекции. Это тяжело сделать при работе с пациентами, склонными к ожирению, у которых в верхнем наружном квадранте большой слой подкожного жира. В таком случае нужно искать другое место для введения укола.
При хирургическом лечении пациент нуждается в наблюдении врача в течение двух недель. Во многом прогноз выздоровления зависит от протекания сопутствующих заболеваний.
Мероприятия по реабилитации направлены на восстановление мышечной активности, кожных покровов и общей работоспособности.
В чем причина осложнения и можно ли его избежать? Так как укол – это проникновение через природные барьеры человека, он, как и любые другие вмешательства в мягкие ткани, может стать причиной возникновения абсцесса ягодицы. Самая распространенная причина – несоблюдение норм стерильности:
Также существуют и другие факторы:
- Неправильное использование препарата. Так, если лекарственное средство должно использоваться для внутривенных или подкожных инъекций, но ошибочно было введено в ягодицу, то лекарство полностью не рассасывается. На месте укола образуется инфильтрат.
- Неправильная техника выполнения манипуляции. В основном сюда относится выбор слишком маленькой иглы или неполное введение в мышцу.
- Длительное лечение пациента, в результате чего в мышцу вводится слишком много лишней жидкости.
- Абсцесс ягодицы возникает и в результате введения раздражающих препаратов, таких как антибиотики или сульфат магния.
Для того чтобы определиться с методом лечения, нужно установить тяжесть осложнения, а также выявить возбудителя, который высеивают из содержимого, отделяемого из раны. Для более эффективного лечения подбирают антибиотик, который лучше всего справляется с возбудителем. Также прописывают антибактериальные средства и обезболивающие. Но только терапии медицинскими препаратами для лечения абсцесса ягодицы будет недостаточно. Хирург посоветует вскрыть гнойник и очистить рану от гноя. Иначе возможно обширное поражение тканей с последующим некрозом тканей и слизистых. Только комплексное лечение даст желаемый результат.
Лечение на разных этапах отличается друг от друга. Их лучше рассматривать отдельно. Этап образования инфильтрата:
- Первое, что нужно сделать, – прекратить лечение препаратом и сразу приступить к лечению воспаленной области.
- Очень эффективными являются физиопроцедуры и введение в место воспаления протеолитических ферментов.
- Обязательно нужно следить за динамикой развития гнойника. Если через 4 часа не видно улучшения, то больного оформляют в стационар для хирургического лечения.
Глубина поражения может быть разной, поэтому визуально определить наличие воспаления иногда невозможно. При надавливании на область скопления гноя больной чувствует сильную боль. Различают местные симптомы и общие.
- Покраснение ягодицы в месте укола.
- Припухлость.
- Ощущение боли при надавливании, в дальнейшем и без надавливания.
- В месте воспаления кожа горячая.
- Если положить пальцы на воспаленную область и легонько нажать одной их частью, то другая из-за наличия жидкости в ягодице приподнимется.
- На более запущенных стадиях наблюдается образование свищей, инфекция захватывает все большие территории.
- Плохой аппетит.
- Повышенная потливость.
- Повышение общей температуры тела.
- Быстрая утомляемость.
- Слабость в организме.
Абсцесс после укола на ягодице, лечение которого может затянуться, возникает не сразу. А это значит, что время протекания осложнений можно значительно уменьшить. Для этого важно распознать проблему на стадии инфильтрации. Общее состояние больного во многом зависит от степени и размера области поражения. Чем сильнее – тем токсинов в крови больше.
Абсцесс ягодицы, фото которого не вызывает приятных ощущений, может привести к серьезным проблемам. Отличительная его черта – наличие инфильтрационной капсулы. Поэтому воспалительный процесс не распространяется, а находится приблизительно в одном месте. Но если абсцесс от укола на ягодице не лечить, то капсула под напором большого количества гноя прорывается, и содержимое распространяется по тканям. На фоне этого может развиться флегмона или свищевой ход. Они, в свою очередь, могут спровоцировать сепсис и остеомиелит.
Как правило, врачу достаточно одного осмотра пациента, чтобы поставить правильный диагноз. Для уточнения масштабов поражения организма назначаются ОАК, ОАМ, биохимический анализ мочи и посев на микрофлору. При хронических проявлениях назначают УЗИ, смотрят локализацию и степень поражения тканей.
Не стоит заниматься самостоятельным врачеванием, оно может сильно навредить, и тогда лечение абсцесса ягодицы может затянуться надолго и иметь плачевные последствия. Наилучшим методом лечения является хирургический, при котором абсцесс вскрывается, и содержимое капсулы отсасывается вакуумным аспиратором.
При наложении шва обязательно оставляют дренажи для лучшего промывания пораженной области. Для этой процедуры используют протеолитические ферменты. Это позволяет не только вымывать гной, но и предотвратить возможные новые очаги воспаления.
Покажут всю серьезность абсцесса после укола в ягодицу фото, которые находятся в свободном доступе. Поэтому не стоит запускать и доводить до такого состояния, ведь болезнь можно предотвратить, нужно лишь придерживаться простых правил. Также одним из неприятных моментов, который появляется после лечения абсцесса ягодицы, считается косметический дефект. После прорывания остается некрасивый рубец. В результате деформации жирового слоя на коже видна впадина. А значит, не стоит затягивать с походом к врачу, и нужно сделать это как можно быстрее.
- Очень важно соблюдать правила введения медицинских препаратов. Всегда стоит учитывать скорость введения лекарственного средства, совместимость и соотношение в шприце.
- Обязательное соблюдение техники ввода инъекции. Иголку нужно вводить полностью, чтобы она проникла в мышцу.
- После укола медсестра должна сделать легкий массаж места проникновения, чтобы лекарство лучше рассосалось.
- Никогда не стоит вводить препарат в одно место несколько раз подряд. Лучше чередовать одну сторону с другой.
- Не стоит забывать о таких важных понятиях, как антисептика и асептика. Весь медицинский персонал обязан обеззараживать руки необходимыми для этого составами. Кожу больного также нужно обрабатывать до и после введения укола. Для инъекции используется только стерильный и одноразовый расходный материал.
- Правильный выбор места укола. Если пациенту по каким-либо причинам невозможно сделать правильный укол в ягодицу, то лучше искать другое, подходящее для этого место. Это касается и людей с ожирением, у которых не так-то и просто найти подходящий участок.
Если проводится хирургическое лечение, то пациент должен находиться под присмотром врача не меньше двух недель. Прогноз выздоровления чаще всего зависит от наличия осложнений и общего протекания болезни. Стоит учитывать возраст больного и состояние его иммунной системы. Реабилитационные мероприятия направлены на возобновление нормальной мышечной активности. Отдельное внимание стоит уделить восстановлению кожных покровов. Обязательно нужно посвятить время мероприятиям, которые направлены на возобновление привычной работоспособности и нормального самочувствия.
» data-medium-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy.jpg?fit=225%2C300&ssl=1″ data-large-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy.jpg?fit=768%2C1024&ssl=1″ data-flat-attr=»yes» />Абсцесс ягодицы чаще всего является результатом разных причин:
- нестерильные иглы в шприце, используемом при инъекции, немытые руки медперсонала и необработанный участок кожи, куда делается укол;
- появление асептического некроза, который вызывают некоторые лекарственные препараты, например, анальгин или сульфат магния;
- короткая игла шприца, вводимая в подкожную клетчатку;
- повреждение кровеносного сосуда, по которому инфекция попадает в организм во время инъекций;
- сниженный иммунитет человека, которому делают уколы.
Любая причина вызывает появление в подкожном слое абсцесса ягодицы, который потенциально опасен тяжелыми осложнениями и летальным исходом при отсутствии должного лечения.
Абсцесс ягодицы проявляется покраснением в месте укола и воспалением, которое начинает вызывать болезненные ощущения. На месте укола возникает уплотнение. Если своевременно начать лечение, то уплотнение может рассосаться и не перейти в гнойник. Проще вылечить абсцесс на начальных стадиях, не дожидаясь появления гнойника.
У больного при появлении гнойного воспаления повышается температура до 40 градусов, ощущается общая слабость, возникает острая боль в месте укола. Все эти симптомы вызывает гной, скопившийся в месте проведения инъекции. Также могут наблюдаться на гнойной стадии заболевания:
- тошнота;
- головокружение;
- отсутствие аппетита;
- жажда;
- лихорадка.
На гнойной стадии воспаления симптомы обостряются.
Следует обращаться к врачам, которые подберут наиболее эффективную схему лечения и удалят гной, вызывающий повышение температуры и интоксикацию организма. Диагностика проводится по анализу крови, в котором обращают внимание на уровень лейкоцитов.
Для каждого пациента медики индивидуально подбирают схему лечения, включающую в себя на гнойной стадии оперативное вмешательство. Важно всегда обращаться к квалифицированным специалистам, если абсцесс возникает у ребенка. Лечение гнойных воспалений у детей должны проводить только квалифицированные медики, это позволит избежать тяжелых осложнений и сепсиса.
» data-medium-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy-lechenie.jpg?fit=225%2C300&ssl=1″ data-large-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy-lechenie.jpg?fit=621%2C828&ssl=1″ data-flat-attr=»yes» />Обычно начальная стадия гнойного воспаления проходит не очень тяжело, и больные не обращаются к врачам. Чаще всего медицинская помощь требуется, когда инфильтрат превращается в гнойник. В этом случае могут возникнуть тяжелые последствия при абсцессе, чреватые общим заражением крови и гнойным воспалением внутренних органов.
Чем раньше обратится больной за квалифицированной помощью, тем быстрее удастся вылечить воспаление, избежав появления нагноения.
При гнойном воспалении врачи проводят очищение пораженного участка операционным способом, удаляя гнойник и ставя дренаж. Пациенту назначают курс антибиотиков, проводят курс физиотерапии.
Обычно удаление гнойника проводится при местной анестезии, но если возник большой очаг, то делают общий наркоз. После операции через систему дренажа отводят появляющийся инфильтрат, не давая ему превращаться в гной. При медицинском удалении очага воспаления проводится полное очищение капсульной сумки от гноя, что позволяет избежать выхода гнойника внутрь.
Следует помнить, что лечение гнойных абсцессов на любых участках тела требует использования антибиотиков. Эти препараты врачи всегда подбирают индивидуально, исходя из результатов анализа крови пациента и типа обнаруженного возбудителя. Без антибиотиков невозможно полностью вылечить воспаление, а самостоятельно приобрести такие препараты в аптеках сегодня нельзя. Их продают только по рецептам врача.
Поэтому не стоит заниматься самолечением при воспалении места укола, тем более если там появился гнойник. Это чревато не только тяжелыми осложнениями, но и летальным исходом. Современная медицина может подобрать для каждого типа абсцесса на ягодицах эффективную методику лечения, которая поможет избежать осложнений.
Только начальная стадия заболевания может лечиться самостоятельно народными и аптечными наружными средствами. Вскрывать самостоятельно гнойник нельзя ни в коем случае, так как это нужно делать в стерильных условиях.
Для лечения на начальных этапах воспаления можно использовать:
- аптечные мази, которые убивают микробы, снимают воспаление и не дают образовываться гнойнику;
- отвары для примочек из лекарственных трав;
- составы из свежих лекарственных растений, приготовленные самостоятельно.
Следует придерживаться комплексного подхода в лечении. Кроме наружных средств на раннем этапе абсцесса следует проводить общее лечение в домашних условиях с помощью природных антибиотиков, горячего чая с медом, приема витаминных комплексов и прогревания назревающего гнойника.
Мазь должна накладываться на очищенный участок воспаленной кожи несколько раз в день на протяжении недели. Следует избегать повреждения кожи в месте воспаления на этапе его уплотнения. Для этого нужно регулярно накладывать марлевые повязки с лечебными составами и своевременно очищать больное место от болезнетворных микробов антисептическими средствами.
В аптеках продается много мазей и наружных составов, помогающих уменьшить воспаление, эффективно борющихся с инфекцией и болезнетворными организмами, от продуктов жизнедеятельности которых образуется гной.
Традиционно используются мази — ихтиоловая, Вишневского. В их состав входят ихтиол и деготь. Эти вещества оказывают благотворное воздействие на воспаление. Эти средства назначают и врачи при лечении абсцессов в амбулаторных условиях. Обычно мази накладывают на больной участок два раза в сутки до момента полного исчезновения уплотнения и воспаления.
При лечении абсцесса в домашних условиях можно использовать запеченный лук, который поможет рассосаться уплотнению. Кашицу, полученную после запекания луковицы в духовке, наносят на место воспаления и накладывают марлевую повязку. Лечебный состав следует наносить два раза в день на протяжении недели.
Можно использовать свежий сок из листа алоэ, который измельчают и смешивают с медом, обладающим бактерицидными свойствами. Такую маску наносят на больной участок и накрывают марлевой повязкой.
Полезно использовать сок подорожника и отвар лопуха. Сделанную из листьев подорожника кашицу накладывают на место укола и закрывают повязкой. Из отвара, приготовленного из свежего листа лопуха, делают специальные примочки. Марлевую повязку, смоченную в отваре, накладывают на абсцесс.
Все эти средства хороши только на начальной стадии и в тех случаях, когда к врачам невозможно обратиться.
Следует помнить, что народные средства можно использовать лишь на начальной стадии заболевания и лишь в тех случаях, когда невозможно обратиться к врачам по объективным обстоятельствам. При появлении гнойника нельзя его вскрывать самостоятельно.
В обязательном порядке следует обращаться в больницу за квалифицированной помощью. Лечить гнойный абсцесс народными средствами опасно для жизни, так как может возникнуть сепсис при попадании гноя с кровью в различные органы.
Абсцесс ягодицы профилактика
» data-medium-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy-profilaktika.jpeg?fit=300%2C169&ssl=1″ data-large-file=»https://i0.wp.com/lechenie-nog.ru/wp-content/uploads/2017/08/Abscess-yagodicy-profilaktika.jpeg?fit=860%2C484&ssl=1″ data-flat-attr=»yes» />Для того чтобы после уколов не возникало абсцессов, нужно проводить инъекции в условиях амбулатории или одноразовыми шприцами с помощью подготовленных медработников.
Соблюдение правил проведения инъекций поможет избежать появления уплотнений и воспалений подкожной ткани.
Также следует соблюдать рекомендации, которые дают медработники после проведения инъекций. Главной причиной появления абсцессов являются отсутствие стерильности и неправильно подобранные иглы. Опытные медсестры никогда не допускают ошибок при проведении инъекций, что обеспечивает безопасность пациентов в ходе такой процедуры.
Проводя курс инъекций в условиях медицинского стационара или при помощи квалифицированных медработников в домашних условиях, можно будет свести к минимуму вероятность появления такого заболевания. Даже если оно появится, в условиях больницы проще будет устранить его симптомы на ранней стадии, не довести до появления гнойника.
Чтобы инъекции не провоцировали воспалительные процессы в подкожных тканях, следует соблюдать рекомендации медиков после проведения уколов: не стоит сразу же мочить место, куда вводилось иглой лекарство, посещать бани, бассейны и открытые водоемы.
Также следует отказаться от самостоятельных бесконтрольных инъекций в домашних условиях или иной нестерильной обстановке. Важно чтобы уколы детям делали только квалифицированные медсестры, которые не будут допускать врачебных ошибок и нарушать стерильность при введении иглы в кожу.
Также следует вести здоровый образ жизни и регулярно принимать витамины. Это позволит укрепить иммунитет, который сможет более эффективно бороться с болезнетворными микроорганизмами.
источник


 Какой выбор шампуня от себорейного дерматита предлагают производители? Обзор эффективных средств представлен в этом материале.
Какой выбор шампуня от себорейного дерматита предлагают производители? Обзор эффективных средств представлен в этом материале.





 Оксициллин;
Оксициллин; На всю ночь к ране прикладывают компресс из меда, смешанного с мукой до густоты теста, и животного жира (подойдет утиный, гусиный, свиной).
На всю ночь к ране прикладывают компресс из меда, смешанного с мукой до густоты теста, и животного жира (подойдет утиный, гусиный, свиной). В этом материале представлена инструкция по применению эмульсии для тела Эмолиум.
В этом материале представлена инструкция по применению эмульсии для тела Эмолиум. соблюдать режим труда и отдыха, хорошо высыпаться;
соблюдать режим труда и отдыха, хорошо высыпаться;




