Знаете ли вы, какие функции выполняют подчелюстные лимфатические узлы в нашем организме? Что делать, если болит лимфоузел под челюстью? Какое лечение будет наиболее эффективным? Можно ли лечить воспаление лимфоузлов под челюстью в домашних условиях? Почему может воспалиться лимфоузел под подбородком? Мы ответим на эти и другие важные вопросы, выясним причины такого воспаления, разберемся, как его распознать.
Мы редко задумываемся о том, для чего вообще нужны лимфоузлы. И лишь тогда, когда они начинают причинять боль, дискомфорт и увеличиваться, мы задумываемся, в чем же дело. Часто к такому воспалению может привести банальное переутомление или заболевание. Мы рассмотрим более подробно, почему воспаляются и болят лимфоузлы под челюстью.
Часто, если воспалились лимфоузлы под челюстью, это становится сигналом о проблемах с ЛОР-органами или зубами. В таком случае следует лечить не сами лимфоузлы, а устранять основную причину. Для начала следует обратиться к стоматологу. Ведь очень часто лимфоузлы под челюстью реагируют за различные стоматологические неполадки. После того, как проблема будет устранена, лимфоузлы чаще всего возвращаются в свое нормальное состояние. Но случается и так, что все проблемы вроде устранены, а воспаление лимфоузла продолжается. В таком случае потребуется более тщательная диагностика. Лишь после того, как будет выявлена точная причина, можно будет приступать к процессу лечения. Конечно же, выполнять диагностику и назначать лечение должен врач. Полагаться на случай или заниматься самолечением в таких случаях недопустимо. Если воспалился лимфоузел под челюстью, это говорит о возможном заболевании близлежащих органов.

Поражает тот факт, что количество лимфы в организме взрослого человека достигает 1-2 литров. Но человек имеет не самую совершенную лимфатическую систему. Например, у рептилий она еще более развита. У них даже есть так называемые лимфатические сердца, которые перекачивают лимфу. А вот человеку природа подарила лишь одно сердце, которое перекачивает исключительно кровь. Зато в человеческом организме насчитывается около 400 различных лимфоузлов. Их больше всего в паху, под мышками, на шее и голове. А вот под челюстью у нас может варьироваться количество лимфоузлов. Все индивидуально. У разных людей их количество отличается – от 3-х до 6-ти.
Лимфоузел – это отличный фильтр, который подарила нам природа. В процессе эволюции они появились в самых важных точках нашего тела. Можно сказать, что это своего рода посты. Они выполняют важнейшую функцию – защищают близлежащие к ним ткани и органы от проникновения всевозможных инфекций. В них собирается лимфа с тех органов и тканей, которые возле них расположены. Через лимфу и передается информация о текущем состоянии организма.
Как только в ткань либо орган проникла инфекция, о ее появлении сигнализируют чужеродные белки, а клетки самого организма начинают видоизменяться. Через лимфу сигнал об этом сразу передается в иммунную систему. Она начинает реагировать на это опасное вторжение. Первые солдаты, которых иммунитет бросает на борьбу с инфекцией – лимфоциты. Их увеличение в организме – верный признак воспалительного процесса. В лимфоцитах скрыты особые клетки. Они содержат антитела. Эти патогенные клетки и уничтожают инфекцию.
Подчелюстные лимфоузлы выполняют важнейшую задачу – защищают наши зубы, уши, горло и нос.
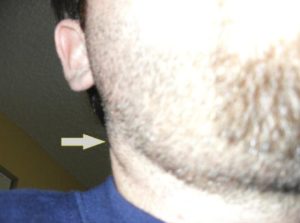
Легче всего нащупать именно лимфоузлы на шее, под подбородком и челюстью. А вот у младенцев это сделать достаточно сложно. Ведь у самых маленьких еще не было столь тесного контакта с большим количеством опасных инфекций. А значит, лимфоузлы еще не реагировали на их проникновение и не увеличивались. А вот по мере того, как организм будут одолевать заболевания носа, горла, зубов, лимфоузлы будут периодически реагировать на них. Такая реакция будет проходить в виде их воспаления, болезненности и увеличения.
Вот почему обнаружить лимфоузлы под челюстью у взрослого легче, чем у ребенка. Ведь взрослый человек уже успел перенести немало заболеваний, что сказывается на состоянии его лимфатической системы. Во время многих заболеваний наблюдается увеличение и болезненность лимфоузлов. Но после выздоровления они остаются чуть более плотными, чем до нее. Потому у людей, которые часто болеют, например, простудными заболеваниями, узлы прощупать гораздо легче, чем у тех, кто болел реже.
Вам интересно, от чего же происходит увеличение лимфоузлов? Это бывает в том случае, когда справиться с проникшей инфекцией или патологическими клетками им становится проблематично. При этом измененные клетки или болезнетворные микроорганизмы проникают в ткани и клетки, вызывая в них воспалительные процессы. Тогда воспаляются и близлежащие к этим органам лимфоузлы. Это своего рода маячки, которые сигнализируют о развитии опасной патологии в организме. Очень важно скорее определить, в каком органе развивается воспалительный процесс, и сразу приступить к качественному его лечению. Ну а в том случае, если лечение не было предпринято, воспаление развивается, очаг инфекции захватывает и другие органы и ткани. По мере того, как будет прогрессировать заболевание, вскоре может развиться нагноение и в самом лимфоузле.
Есть целый список причин, из-за которых развивается воспаление подчелюстных лимфоузлов:
- Всевозможные заболевания инфекционного происхождения. Чаще всего это стафилококковая или стрептококковая инфекция, ангина, ларингит, тонзиллит, отит, альвеолит, абсцесс зуба (гнойный), ветряная оспа, гайморит, корь, свинка, инфицированная рана возле челюсти и др.
- Новообразования: доброкачественные или злокачественные. Это могут быть киста зуба, липома, атерома, всевозможные опухоли.
- Опасные заболевания иммунной системы: лимфома, ВИЧ, СПИД, системная волчанка, лейкемия, ревматоидный артрит и др.
- Инфекции, причиной которых стали паразитирующие формы: лимфоретикулез, токсоплазмоз. Часто они случаются из-за безобидной царапины животного. А также опасные паразиты могут находиться в неправильно приготовленном мясе. Так они проникают в организм и приступают к его разрушению.
Но следует помнить, что далеко не всегда при тех заболеваниях, которые мы перечислили выше, увеличиваются лимфоузлы. Все зависит от индивидуальных особенностей организма, характера инфекции и состояния иммунитета. Например, у одних ангина проходит достаточно быстро и практически бесследно, а у других лечение затягивается, а само заболевание сопровождается сильным увеличением и болезненностью лимфоузлов на шее. Чаще всего воспаляются лимфоузлы при абсцессе зуба или ангине. А вот при волчанке или СПИДе их увеличение встречается значительно реже.
Часто подобное воспаление вызывают абсцесс зуба, тонзиллит, ангина. Также его часто могут спровоцировать опасные заболевания полости рта: альвеолит, абсцесс. Также спровоцировать подобное заметное увеличение может операция по удалению зуба.
Именно увеличенный лимфоузел становится индикатором заболевания. Хотя опытный врач диагностирует заболевания по целому ряду симптомов. Боль в лимфоузле – симптом вторичный. Главное внимание медики обращают на первичные симптомы. Например, если речь идет о проблемах стоматологических, то о них сигнализирует, прежде всего, зубная боль.
При абсцессе происходит воспаление корня зуба. При этом возле очага инфекции накапливается немало гноя, человек чувствует резкую пульсирующую боль. К такому опасному осложнению часто приводит обычный кариес. Если его вовремя не лечить, инфекция проникает вглубь зуба, поражая его корень. К абсцессу может привести и ангина, особенно если ее лечили неправильно.
Как же быстро вылечить абсцесс? Для того чтобы от него поскорее избавиться и не терпеть мучительную боль, следует скорее идти к стоматологу. Он назначит комплексное лечение. При этом обязателен прием антибиотиков. Если лечение было эффективным и своевременным, то зуб можно будет спасти. Помните, что абсцесс может закончиться потерей зуба! В тяжелых случаях абсцесса, когда сильно воспаляются лимфоузлы, а инфекция поразила обширные зоны, зуб приходится удалять. Как только зуб будет удален, лимфатические узлы под челюстью должны самостоятельно прийти в норму.
Альвеолит возникает как осложнение после удаления зуба. Часто он случается после сложных операций, когда, например, зуб удалялся частями. В этих случаях заживление лунки может быть проблематичным. В десне могут остаться частички корня зуба. Может образоваться так называемая сухая лунка. Очень важно, чтобы после операции больной не удалял из лунки образовавшийся там сгусток крови. Это надежная защита ранки от инфекции. Алвеолит опасен тем, что не сразу дает знать о себе. Поначалу воспаление можно не замечать. А вот на 2-3 день после операции у больного появится сильная боль в лунке, могут увеличиться подчелюстные лимфоузлы. Если вам удалили зуб, не старайтесь сразу полоскать рот, не удаляйте из лунки сгусток. Следите за тем, чтобы он и далее оставался там. Если вы обнаружили, что сгустка в лунке нет или увеличились подчелюстные лимфоузлы – значит, у вас появился повод для беспокойства. Скорее всего, туда проникла инфекция из ротовой полости. Следует повторно обратиться к врачу.
Опасное гнойное стоматологическое заболевание – периостит (в народе его называют флюс). Заключается оно в том, что в тканях надкостницы, в ее наружном слое, происходит воспаление и накопление гноя. При отсутствии лечения воспаление вскоре переходит на те ткани, которые прилегают к очагу инфекции. Естественно, на такой крупный очаг воспаления начинают реагировать близлежащие лимфоузлы, а именно – подчелюстные. Они увеличиваются, становятся болезненными.
Важно приступить к лечению периостита сразу после того, как он дал знать о себе. Само лечение несложное – врач должен просто выкачать образовавшийся гной. Если нагноение выкачано правильно и тщательно, то заболевание сразу отступает и больной чувствует значительное облегчение. В более сложных случаях может потребоваться удаление нерва, а в самых запущенных – даже зуба.
Всевозможные стоматиты, кисты, которые сопровождаются нагноением, пародонтоз очень часто провоцируют увеличение подчелюстных лимфоузлов. Это связано с тем, что они очень близко расположены возле зубов.
Как же узнать, что узлы под челюстью воспалились? Если началось воспаление подчелюстных лимфоузлов, то вскоре вы это ощутите. Сам процесс воспаления лимфоузлов в медицине носит термин лимфаденит.
Симптомы лимфаденита в начальной стадии таковы:
- Узлы стали больше, а на ощупь – плотнее.
- Если на этот плотный бугорок надавить, вы почувствуете, что он подвижен.
- Во время пальпации человек с лимфаденитом ощущает боль в месте воспаленного лимфоузла. Она может отдавать в другие зоны, например, в ухо. Также ощущается боль во время того, когда человек поворачивает шею.
- Наблюдается сильная слабость.
- Повышается температура, из-за чего человек чувствует общее недомогание, «разбитость».
- Значительно ухудшается сон.
Симптомы осложненного лимфаденита (на этой стадии развивается гнойный воспалительный процесс):
- Увеличивается и опухает лимфоузел. Появляется боль, даже если на узел не надавливать.
- Во время движений челюстью появляется сильная боль. Это приводит к тому, что больному трудно принимать пищу и даже разговаривать.
- При осмотре врача больной будет чувствовать сильную боль и дискомфорт.
- Там, где накопилось много гноя, кожа значительно краснеет.
- Значительно повышается температура. Она может достаточно долго держаться и продолжать расти.
Симптомы лимфаденита, который переходит в гнойную флегмону (самый сложный случай):
- Сильно опухает лимфоузел.
- Воспаление распространяется на шею и далее – на ключицы, а потом опускается ниже. При этом увеличиваются и опухают лимфоузлы, которые расположены в зоне воспаления.
- Кожа в месте воспаления меняет свой оттенок с красного на синий.
- Боль становится настолько сильной, что человек не может повернуть шею или двигать челюстью.
- Температура тела сильно возрастает. Она может достичь 40 градусов.
Что делать в том случае, если болит лимфоузел на шее слева под челюстью? Этот симптом появляется в таких случаях:
- Ткани вокруг него воспалились. В очаге инфекции размножаются бактерии, начался распад тканей.
- В лимфатических узлах полным ходом развивается какой-либо патологический процесс. Такое состояние – это следствие того, что узел не может справиться с инфекцией. Случается так, что микроорганизм размножаются слишком быстро. Тогда лимфоциты просто не могут самостоятельно победить проникшую инфекцию. На самых ранних стадиях они мигрируют к месту поражения. Но со временем резервы организма иссякнут. Если при этом воспаление не было устранено, начинается развитие хронической формы лимфаденита.
- Возможно опухолевое поражение. При этом появляется конгломерат групп разных лимфоузлов. Они между собой буквально сливаются.
Когда врач будет проводить первичный осмотр лимфоузлов пациента, он обнаружит их увеличение слева или справа под челюстью. Если воспаление носит более обширный характер, могут воспаляться узлы с обеих сторон.
Изменение структуры лимфоузла будет зависеть от причины, которая его спровоцировала. Во время воспаления по причине попадания инфекции лимфоузлы могут увеличиться не более чем на 2 см. При этом они остаются эластичными, не сливаются вместе. Воспаление лимфоидной ткани подтверждается тем, что также воспаляются ткани, которые окружают узел. А вот при поражении вирусом мягкие ткани воспаляются нечасто.
Иная ситуация будет в том случае, если присоединилась гнойная инфекция и начала формироваться флегмона. Щека при этом увеличится, лимфоузлы станут мягкими. Их будет окружать воспалительный инфильтрат. При вирусной инфекции лимфоузлы не увеличатся больше, чем на 2 см.
Иная картина будет наблюдаться при бактериальном поражении. Лимфоузлы в этом случае увеличены сильнее, кожа вокруг них краснеет, появляется гнойное расплавления тканей и воспалительный инфильтрат. Образования при этом увеличиваются неравномерно.
В случае поражения грибками лимфатические узлы увеличиваются медленно. Они становятся теплыми и уплотняются.
Лимфомы провоцируют лимфаденит, при котором лимфоузлы под челюстью четко выделяются. Это состояние сопровождает ранние стадии развития этого заболевания. Со временем у образований теряется их подвижность, они резко ограничиваются от тканей, которые их окружают. Скопления лимфоузлов становятся твердыми, будто камень. Из-за этого их подвижность теряется.
Когда воспаляются подчелюстные лимфоузлы, важно выяснить, что именно спровоцировало их увеличение. В некоторых случаях следует просто изменить стиль жизни, лучше питаться и больше отдыхать. Но есть ряд заболеваний, которые сигнализируют о своем развитии именно воспалением лимфоузлов. Тогда следует предпринять максимум усилий, чтобы избавиться от первопричины, то есть следует вылечить основное заболевание.
Как именно лечить лимфоузлы решает только врач. Он проведет полноценный осмотр пациента, выслушает его жалобы, выяснит общее состояние, назначит необходимые анализы. Лишь после этого он может назначить адекватную терапию. Есть три варианта развития лимфаденита.
Легкая форма лимфаденита чаще всего является симптомом определенного заболевания. При этом лечить сам лимфаденит не нужно. Врач должен сосредоточиться на заболевании, которое привело к воспалению узлов. Когда оно пройдет, узлы вернутся в нормальное состояние.
Если при этом ощущается болезненность в месте воспаления, поможет имбирный чай. Также следует посоветоваться с врачом, можно ли наложить на горло согревающий компресс. Это допускается не во всех случаях, но если компресс не противопоказан, то он хорошо снимает боль. Также помогает лекарство Лимфомиазот. Оно принимается для того, чтобы укрепить иммунитет. Но есть и другие средства с подобным эффектом. Какое лучше именно для вас, определит врач.
При усложнении заболевания назначается курс терапии антибиотиками.
Если случай слишком запущенный, то приходится прибегнуть к оперативному вмешательству. Хирург аккуратно вскроет лимфатический узел и тщательно откачает из него весь гной, который там накопился.
Помните, что именно подчелюстные лимфоузлы сигнализируют нам о возможных заболеваниях ЛОР-органов и зубов. Не закрывайте глаза на их увеличение или болезненность. При первых тревожных симптомах, сразу отправляйтесь за квалифицированным советом врача.
источник
Абсцесс зуба можно назвать инфекционным процессом, который заключается в концентрации гноя в области корней зубов. Гной скапливается в, чаще всего мертвой, пульпе зуба.
Основными причинами появления абсцесса зуба можно считать:
- различные не долеченные заболевания рта (например, киста, пульпит, кариес и другие);
- травмы челюсти или рта, которые привели к отламыванию, а также к перелому какого-то зуба;
- инфекция (занесенная кровью);
- повреждение кожи около рта или слизистой;
- возникновение фурункулов (на кожных покровах) около челюсти;
- появление инфекции с помощью заноса при инъекциях;
- плохая гигиена рта.
Абсцессу подвержен любой зуб в полости рта, но больше всего подвержены те зубы, которые участвуют в пережевывании пищи, а также зубы мудрости. Абсцесс часто сопровождается инфекциями в дыхательных путях.
Специалисты называют такие симптомы, которые сопровождают абсцесс:
- острая боль (может быть ноющая, а также пульсирующей);
- зубные боли при пережевывании;
- большая чувствительность зуба при воздействии температуры;
- горький привкус во рту;
- изменение аппетита;
- общее недомогание;
- сопровождающий человека дискомфорт;
- увеличенные шейные лимфоузлы;
- повышенная температура;
- десна становится красного цвета;
- возникновение на десне открытых язв с гноем;
- отек лица у челюсти.
После того как корень зуба умер, симптомы (не все) могут пропасть, но это временный эффект, так как инфекция все равно будет развиваться.
Возможно, что гнойник может открыться самостоятельно. Это означает переход острого в хронический абсцесс, после этого симптомы стихают. Хронический абсцесс чреват другими обострениями с осложнениями.
Хронический абсцесс является самым безобидным осложнением. Возникает с различной периодичностью. Хронический абсцесс трудно поддается лечению и может привести к осложнениям.
Гнойный абсцесс зуба опасен осложнениями, при отсутствии лечения могут возникнуть:
- Флегмона — опухоль, которая не имеет четких границ. Флегмона опасна тем, что способна привести к летальному исходу. Требует оперативного лечения.
- Сепсис — заражение крови. На фоне инфекционного процесса в организме больного может развиться септический шок.
- Киста — доброкачественная опухоль, которая склонна к росту. Лечить ее медикаментозным способом бесполезно, требуется оперативное вмешательство.
- Менингит — воспаление оболочек мозга, влияет на умственное состояние человека, приводит к слепоте, глухоте и другим тяжелым последствиям.
- Абсцесс мозга — возникает по причине того, что болезнетворные микроорганизмы проникают в головной мозг, вызывая воспаление. Осложнение трудно лечится и способно привести к смерти пациента.
Специалист легко может диагностировать абсцесс зубов. Для этого ему нужно осмотреть пациента. Также врач может назначить рентгенографию, для того, чтобы исключить врачебную ошибку при постановке диагноза.
Главная цель лечения абсцесса — устранение специалистами инфекции, вместе с этим нужно суметь сохранить зубы и исключить осложнения.
Врачи часто используют дренирование абсцесса. Для этого проводится такая процедура, как прохождение каналов корня зуба. Также удаляют отмершие части корня поврежденного зуба. Дальше зуб пломбируется и, если есть необходимость, ставится коронка. Дренирование может проводиться с помощью надреза опухшей десны, если зуб удален.
Если инфекция смогла развиться и сохранить зуб проблематично, то врач удаляет его.
Иногда используют современный метод лечения, а именно: низкоинтенсивный лазер. Такой лазер позволяет вскрывать абсцесс, проводить его дренирование с меньшей болью.
Также специалистами может назначаться курс антибиотиком и полоскание для снижения боли и дискомфорта.
Методы профилактики абсцесса несложны. Они включают в себя поддержание гигиены ротовой полости, своевременного лечения заболеваний, периодическое посещение стоматолога, исключение каких-либо травм рта.
Не стоит оставлять без внимания такое заболевание, как абсцесс зуба.
При возникновении малейшего подозрения на абсцесс нельзя затягивать и нужно сразу обращаться в стоматологическую клинику.
источник
Может ли воспалиться лимфоузел из-за зуба? Подобный процесс встречается достаточно часто и связан с тем, что организм самостоятельно не справляется с патогенными микроорганизмами и дефектными клетками. При этом в капсулах-фильтрах происходит чрезмерный синтез лимфоцитов, которые помогают уничтожить бактерии, вирусы и метастазы. Если лечение не будет начато своевременно, то существуют большие риски развития нагноений. Важно знать первичную симптоматику развития воспалительного процесса в области лимфатической системы. Своевременно принятые меры помогают быстрее избавиться от проблемы.
Подчелюстная форма лимфаденита развивается при появлении воспалительного процесса в области зубов. Часто это происходит из-за удаления зубов мудрости. Причины могут заключаться и в следующем:
- Воспаление миндалин.
- Фарингит и тонзиллит.
- Стоматит и отит.
- Пародонтит и пародонтоз.
- Гнойная ангина и гайморит.
- Воспаление под коронками.
Лимфатический воспалительный процесс может появиться в ответ на инфекцию, которая проникает в кровь. Возможно развитие патологического процесса в ответ на травмирование мягких тканей и капсул-фильтров.
Огромную роль в развитии воспаления под подбородком играет снижение защитных функций организма. Нарушиться иммунная защита в ответ на такие заболевания, как красная волчанка, ревматоидный артрит, сывороточная болезнь и т. д. достаточно часто воспалительный процесс провоцирует возбудитель туберкулеза Коха, стрептококк, стафилококк и сифилис. Лимфатические узлы могут увеличиваться в детском возрасте, во время прорезывания молочных зубов.
Воспаление лимфатических узлов при стоматологических патологиях возникает постепенно. Воспалительный процесс вызывает следующие симптомы:
- Уплотнение и увеличение лимфатических капсул.
- Появление плотного бугорка, который при надавливании подвижен.
- Болезненность при пальпации, которая может отдавать в ухо и шею.
- Появляется общее недомогание и ухудшается сон.
- Повышается температура тела.
Далее клиническая картина прогрессирует. Происходит увеличение лимфатического узла в размерах, кожа над ним гиперемируется. При движениях болевые ощущения усиливаются. Жевать и проглатывать пищу становится невозможно. Во время пальпации возникает выраженная боль и дискомфорт. Температурные показатели увеличиваются, и на месте воспалительного процесса появляется сильный отек. В крови происходит увеличение уровня лейкоцитов.
От начала патологического процесса до перехода заболевания в острую форму проходит всего трое суток. Изменение клинической картины происходит достаточно резко. Отек может быстро распространиться по всей шее. Человек становится раздражительным и вялым, перестает нормально спать и есть.
Если воспаляются лимфоузлы и лечение отсутствует, то существуют большие риски развития следующих осложнений:
- Флегмона. Сопровождается сильным опуханием лимфатического узла. Воспалительный процесс при этом распространяется по всей шее и переходит на находящиеся рядом лимфатические структуры. Кожа приобретает синеватый оттенок, болевой синдром обостряется, и больной утрачивает способность совершать двигательные движения челюстью. Температура тела может увеличиваться до 40 градусов.
- Воспаление окружающих тканей. При активном размножении бактерий происходит распространение инфекционного процесса. Это постепенно приводит к распаду мягких тканей.
- Опухолевое перерождение. Внутри лимфатической структуры происходит формирование конгломератов, которые постепенно сливаются между собой.
Что делать при появлении воспаления в области лимфатических узлов после лечения зубов? Прежде чем лечить воспалительный процесс на шее и под челюстью нужно выяснить, почему воспаляется узел или узлы. Только после устранения причины можно полностью избавиться от появившихся последствий.
Если после удаления зуба мудрости произошло воспаление лимфоузла под челюстью, то следует пройти полное обследование в стоматологии. Часто этого бывает достаточно для назначения квалифицированного лечения. Опытные специалисты могут поставить верный диагноз уже после проведения визуального осмотра.
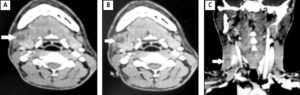
Для того чтобы определить сопутствующие заболевания следует сдать ряд дополнительных анализов: общий анализ крови и мочи, УЗИ, пункция для исследования жидкости. Это позволяет определить типа патогенных бактерий, степень прогрессирования заболевания и подобрать наиболее эффективный препарат для лечения.
Если лезет зуб мудрости и воспалился лимфоузел или после удаления зубов начался воспалительный процесс, то в обязательном порядке нужно принять комплексные меры. Чем раньше будет начато лечение, тем больше шансов, что осложнений не возникнет.
При увеличении шейных и подчелюстных лимфоузлов, специалист может назначить следующие лечебные меры:
- Зубной врач проводит санирование ротовой полости с целью устранения воспалительного процесса в дёснах.
- При наличии абсцессов проводится их вскрытие.
- Для полоскания назначается раствор Бурова, при необходимости прикладываются примочки.
- Проводится антибактериальная терапия. Препарат подбирается индивидуально.
- Назначается витаминотерапия и физиопроцедуры (УВЧ).
В зависимости от того, сколько лимфатических капсул воспалено, принимается решение по поводу хирургического вмешательства. При воспалении одного лимфатического узла проводится щадящая коррекция – на коже делается надрез, через который вводится дренаж, после чего рана обрабатывается антисептиками. Несколько узлов требуют принятия более серьезных мер: вскрытие осуществляется под челюстью. Для оттока гнойного содержимого дренаж вводится в область жировой клетчатки. В обязательном порядке назначается длительное антибактериальное лечение.
Для того чтобы не мучиться с воспалившимися деснами, можно использовать народные средства. Если воспалился лимфоузел, то могут помочь полоскания слабым раствором марганцовки или соли. Можно готовить настои на лекарственных травах и принимать их внутрь, для полоскания и примочек.
Ни в коем случае нельзя прогревать шейные и подчелюстные лимфоузлы, даже если они будут сильно болеть. От этого капсулы-фильтры только будут больше расти и накапливать в себе гной. Спустя некоторое время при отсутствии адекватного медикаментозного лечения возможен их прорыв. Это чревато распространением внутреннего содержимого по внутренним тканям организма. В данном случае процесс осложняется и требуется проведение более серьезных лечебных мер.
Для того чтобы лимфатические узлы не воспалялись необходимо выявить истинную причину недомогания. В первую очередь нужно разобраться с зубной проблемой, как правило, это остановит воспалительные процессы в узле. Именно поэтому если сильно болит десна или появился дискомфорт в области зубов мудрости, то не следует тянуть время. Чем раньше будут приняты меры, тем больше шансов, что развития осложнений не произойдет.
источник
Нагноение на десне, сопровождающееся пульсирующей или ноющей болью, является симптомом серьезной инфекции – абсцесса зуба. Очаг заболевания чаще всего локализуется в области корня зуба, но при отсутствии правильного лечения воспаление распространится на соседние участки, может затронуть костную ткань нижней челюсти.
Поскольку заболевание носит инфекционный характер, его осложнение представляет угрозу не только для здоровья зубов, но и для жизни человека.
Если на десне образовался гнойник (припухлость с белёсым или красноватым оттенком), а от прикосновения зубной щётки ощущается боль, нужно срочно обратиться к врачу.
Нарушение сна и аппетита, повышение температуры, изменение психоэмоционального состояния являются общими признаками абсцесса, на которые тоже нужно реагировать максимально оперативно.
Распознать воспаление можно по ряду симптомов, которые проявляются как частично, так и комплексно. Появление таких симптомов как:
- острая пульсирующая боль;
- повышение температуры, чувствительности зубных коронок;
- воспаление десны (флюс), лимфоузлов под челюстью;
- неприятный запах изо рта;
- ощущение горечи;
- образование открытой язвы;
- отёчность мягких тканей лица;
свидетельствует о том, что инфекция вызвала воспалительный процесс.
Абсцесс может возникнуть как при нарушении правил личной гигиены (пользование чужой зубной щёткой, нерегулярная чистка зубов), так и после посещения стоматологического кабинета, например, после лечения или удаления зуба мудрости.
Причиной появления гнойника являются бактерии, которые находятся на поверхности зубов и в полости рта. Они могут появиться в организме пациента во время стоматологической операции при нарушении правил асептики (использование нестерильных медицинских материалов) и антисептики (недостаточная противоинфекционная обработка).
В зоне риска находятся не только пациенты с патологически ослабленной иммунной системой (больные сахарным диабетом и онкологическими заболеваниями), но и люди, у которых имеются стоматологические проблемы:
- кариозные повреждения, сколы, трещины;
- пародонтоз;
- гингивит.
При хроническом тонзиллите также велика опасность развития абсцесса, поскольку в организме постоянно присутствуют очаги инфекции.
При классификации заболевания учитываются место локализации очага инфекции и характер протекания воспалительного процесса:
- периодонтальный абсцесс локализуется между десной и зубной коронкой;
- периапикальный – внутри зуба.
Периодонтальный абсцесс может протекать в острой или в хронической форме. В первом случае больной ощущает боль при смыкании зубных коронок, а нагноение появляется на оральной поверхности десны.
Хроническая форма проявляется образованием свища, при этом ярких симптомов, характерных для острого абсцесса, не наблюдается.
Периапикальный абсцесс в некоторых случаях является запущенной формой периодонтального. Гной накапливается вокруг корня (его верхней части) и, не находя отверстия для выхода, начинает разрушать костную ткань, распространяться под кожей или под слизистой.
После операции по удалению зуба на травмированных участках тканей полости рта, дёсен и щёк может начаться гнойный абсцесс. Незажившая рана является благоприятной средой для развития бактерий, поэтому на её месте или в глубине зубного кармана быстро образуется нагноение, которое, при отсутствии соответствующего лечения, может «разлиться» в мягкие ткани.
Причиной абсцесса после удаления зуба чаще всего является халатное отношение пациента к рекомендациям доктора. Назначенные им процедуры должны строго выполняться, в противном случае повторного оперативного вмешательства не избежать.
Если запустить процесс, то не помогут даже сильнодействующие антибиотики. Лечебные мероприятия, направленные на удаление гнойных образований, состоят из вскрытия и очищения полости абсцесса с последующей противовоспалительной терапией.
Процесс диагностирования абсцесса достаточно прост. Доктор проводит осмотр, в ходе которого проверятся прочность твёрдых тканей, устойчивость зубной коронки, наличие стоматологических болезней. Одновременно обращается внимание на реакцию пациента, место и размер нагноения.
Для получения более точного представления о течении воспалительного процесса назначается рентгенография. Этот метод диагностики позволяет исключить ошибки при постановке диагноза, установить глубину и протяжённость абсцесса.
Если не брать во внимание ежедневную гигиену, то к профилактическим мерам можно отнести регулярное посещение врача.
Иногда нарыв вскрывается самостоятельно, и на время болевые ощущения исчезают. Однако даже после этого посещение врачебного кабинета откладывать нельзя. Болезнь будет прогрессировать, если не пройти полный курс лечения.
Околозубной абсцесс должен лечиться под наблюдением квалифицированного врача, только так можно будет сохранить зуб и устранить очаг инфекции, предотвратив возникновение осложнений.
источник
Развитие воспалительных процессов в ротовой полости причиняет человеку сильную боль и дискомфорт, значительно снижает качество жизни, а иногда грозит летальным исходом. Почему развивается абсцесс зуба, какие симптомы свидетельствуют о заболевании, как его лечить и предотвращать – ответы на все эти вопросы можно найти в данной статье.

- страдающие от тонзиллита в хронической форме – очаги инфекции присутствуют в организме постоянно;
- при пародонтозе;
- при гингивите;
- при механических повреждениях, наличии трещин, сколов;
- при кариесе.
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно !
Диагностировать патологию несложно. В большинстве случаев врачу достаточно осмотра и опроса больного. При обследовании стоматолог обращает внимание на факт наличия или отсутствия стоматологических проблем, проверяет, насколько устойчива зубная коронка, уточняет уровень прочности тканей зуба. Для подтверждения диагноза, а также выявления стадии и глубины зубного абсцесса назначается проведение рентгенографического исследования.

- потеря природной пигментации зуба (если случай запущенный);
- горьковатый привкус во рту;
- запах гнили из ротовой полости;
- увеличение шейных лимфатических узлов;
- отек, покраснение, припухлость десны около пораженного зуба;
- нарушения сна и аппетита;
- жар, лихорадочные состояния, озноб;
- повышенная чувствительность больного зуба к горячему и холодному;
- острая боль при пережевывании пищи;
- в пораженной области чувствуется постоянная ноющая боль.
Когда выявлен нарыв, то стоматолог будет разрабатывать стратегию лечения, исходя из формы заболевания, степени его развития и спровоцировавших патологию причин. Сам по себе воспалительный процесс не проходит, даже если гнойник вскрылся без постороннего вмешательства – очаг болезни сохраняется. Ограничиваться симптоматическим лечением нельзя. Требуется установить очаг воспаления и удалить его. Следует помнить о том, что при запущенной и тяжелой форме приходится прибегать к хирургическому вмешательству.
Стоматолог проведет процедуру дренирования, после чего запломбирует поврежденный зуб и установит коронку. Врач рассверливает больной зуб, после чего очищает полость от гноя и обрабатывает антисептиком. Если случай запущенный, то проводится удаление зуба, а процедуру дренирования осуществляют через альвеолу. Также доктор может назначить лечение лазером, промывания и физиотерапию.
Он учтет возраст пациента, форму и степень развития абсцесса, а также индивидуальные особенности организма. Антибиотики могут назначаться в таблетках или инъекциях. Наибольшую эффективность показывают следующие препараты:
| Препарат | Форма выпуска | Ограничения по возрасту |
| Цефодокс | Таблетки, суспензия | До 12 лет. До 5 месяцев. |
| Линкомицин | Капсулы, раствор для инъекций в ампулах | До 6 лет. |
| Ампиокс | Капсулы, раствор для инъекций Порошок | До 14 лет. |
| Амоксициллин | Таблетки, капсулы, гранулы для приготовления суспензии | До 18 лет. Амоксициллин детский в форме суспензии можно применять при лечении детей с рождения под контролем и наблюдением врача. |

Еще один вид хирургического вмешательства, показанный при абсцессе зуба – удаление пораженного элемента. Экстракцию проводят после комплексного обследования, если диагностика показала невозможность сохранения зуба – к примеру, пульпа сильно инфицирована. Также при абсцессе нередко проводится вскрытие гнойника с последующим очищение полости от гноя.
Прием обезболивающих средств сам по себе не является частью лечения воспалительного процесса, однако он помогает облегчить состояние пациента и снять наиболее неприятный симптом – боль. Показаны такие препараты и после оперативного вмешательства. Нужно помнить о том, что в послеоперационный период нельзя принимать Аспирин. Кроме того, недопустим прием анальгетиков перед посещением врача– препарат исказит клиническую картину. Стоматологи рекомендуют:
-
Ибупрофен. Суточная доза составляет 3 – 4 таблетки в сутки. В таблетированной форме нельзя принимать детям, не достигшим шестилетнего возраста, свечи и суспензию – грудничкам до 3-х месяцев.
- Анальгин. По 0,5 – 2 таблетки единовременно, но не более 8 штук в течение суток. Давать ребенку можно по рекомендации врача – раствор применяется на первом году жизни, свечи – с 12 месяцев, таблетки – детям от 10 лет и старше.
- Парацетамол. Взрослому или подростку с 12-летнего возраста можно принимать до 8 таблеток (500 мг) или 20 штук (200 мг) в течение суток. Для лечения детей выпускается Парацетамол детский, его можно давать с 2-х лет.
Средства народной медицины не могут заменить медикаментозное лечение или хирургическое вмешательство. Домашними рецептами можно пользоваться для облечения симптомов и ускорения процесса выздоровления. Прикладывать тепло к пораженной стороне лица нельзя – это усугубит течение болезни. Снять отеки и боль поможет холод. Также показаны полоскания рта раствором соды с солью, отварами лекарственных трав, прополисом. Хорошо помогают компрессы из тертого лука или картофеля, также можно прикладывать листы алоэ.
После экстракции третьих моляров гнойный абсцесс может развиться из-за неправильного проведения процедуры, обусловленного халатностью или неопытностью специалиста.
Если развился абсцесс после экстракции зуба, лечение состоит из вскрытия гнойника и вычищения полости, после чего назначается прием противовоспалительных средств.
Самым распространенным осложнением абсцесса считается отмирание корня, ведущее к неизбежной потере зуба. В таком случае острая симптоматика отсутствует, но прогрессирование болезни продолжается – воспаление распространяется на расположенные рядом ткани, кости челюсти. Также может разорваться гнойник – выраженных признаков также не будет, но с течением времени процесс перейдет в хроническую форму. Если не остановить развитие абсцесса, патология может угрожать жизни пациента.
Профилактические мероприятия для предупреждения зубного абсцесса аналогичны превентивным мерам, направленным на предотвращение любых стоматологических заболеваний. Нужно сбалансированно и полноценно питаться, правильно проводить гигиену ротовой полости, регулярно посещать профилактические осмотры у стоматолога, своевременно и качественно лечить кариозные поражения, принимать меры при возникновении трещин и сколов зуба.

Самая главная задача для лимфоузлов — фильтрация и защита организма от болезнетворных микробов, попадающих в организм с окружающей среды. В то время, когда в организм попадает вирус, иммунная система начинает бороться с ним. При этом активизируется выработка лимфы, а это, в свою очередь, является причиной изменения размера лимфоузлов. Вследствие этого они начинают болеть и увеличиваться, что служит сигналом о вирусе, причину которого нужно немедленно искать и устранять. Если же запустить и вовремя не выявить причину, то можно в дальнейшем получить неприятные последствия, от которых будет избавиться гораздо сложнее.
Визуально их рассмотреть в здоровом состоянии невозможно, так как по своим размерам они не больше горошины.
Воспаление лимфоузлов — по своей сути напоминает шарик под челюстью, при нажатии на который начинает болеть. От изменений его размера будет и зависеть лечение.
Итак, причинами могут являться:
- Новообразования и опухоли;
- периодонтит, пульпит и некоторые другие инфекционные заболевания, связанные с зубами;
- заболевания верхних дыхательных путей и горла, связанные с инфекцией;
- дисфункция в иммунной системе;
- вирусные заболевания (ветрянка, корь, паротит, коклюш);
- токсоплазмоз.
На начальной стадии болезни можно и не выявить ее, но чуть позже начинают проявляться такие симптомы, как:
-
ухудшение сна;
- отечность в месте воспаления;
- небольшое покраснение в месте воспаления, которое затем начинает синеть;
- стремительное увеличение лимфоузлов под нижней челюстью, боль при ощупывании и затвердевание;
- во время глотания ощущение дискомфорта;
- повышенная температура;
- слабость;
- слизистая рта воспаляется;
- повышение в крови уровня лейкоцитов.

В отдельных случаях увеличение лимфоузлов может спровоцировать именно удаление зуба. Это возможно, если в лунку, где был зуб, попала инфекция, пародонтоз, киста зуба, периостит, все виды стоматитов.
Воспаление подчелюстных лимфоузлов способствует и возникновению лимфоузлов в области шеи. Такое воспаление в медицине называют шейным лимфаденитом. Шейные лимфоузлы могут воспаляться при инфекционных заболеваниях тех участков кожного покрова, которые расположены очень близко.
Если возник шейный лимфаденит, то увеличение шейных и подчелюстных лимфатических узлов может сопровождать и боль. Самочувствие ухудшается и имеет следующие симптомы:
Если на этом этапе не остановить развитие заболевания, то боль становится стреляющей под челюстью в области шеи. Кожа в этом случае принимает бордовый оттенок и синеет. Температура повышается до 39 градусов. Такие симптомы подтверждают то, что выходит гной из лимфоузлов.

Возникает множество случаев, когда лимфатический узел увеличен только с одной стороны — справа. Что же нужно делать в таком случае?
Поскольку причину увеличения может установить только специалист, то при любых болях или увеличениях вблизи лимфоузлов стоит незамедлительно идти к нему на осмотр. Если вдруг у вас на данный момент нет возможности для обращения к врачу и боль нужно снять незамедлительно, то в таком случае используйте тепловой компресс (смочите в теплой воде кусочек ткани). Вода и ткань в свою очередь должны быть чистыми во избежание нежелательного попадания инфекции. Используйте также жаропонижающие препараты, если у вас увеличилась температура тела.
Лечение при одностороннем воспалении подчелюстного лимфатического узла не отличается от лечения обычного воспаления в такой области.
Если болит подчелюстной лимфатический узел слева на шее, то причин этому может быть 3:
- образование конгломерата (скопления) групп лимфоузлов при опухолевом поражении. Они могут не терять свою форму или же сливаться друг с другом;
- воспаление ткани, которая окружает, с ее распадом или же при наличии бактерии;
- в лимфатических узлах обнаружилась патология. Такое бывает, когда образование не может справиться с бактериальной инфекцией. При интенсивном размножении микроорганизмов лимфоциты не могут их нейтрализовать. Может развиться и хронический лимфаденит.
Чтобы избежать воспаления лимфоузлов, нужно придерживаться следующих советов:
источник
Абсцесс зуба – острое гнойное воспалительное заболевание, которое локализировано в корневой части зуба. В простонародье это заболевание еще называют флюсом. Нагноение происходит при попадании болезнетворных микроорганизмов в пульпу зуба – мягкую часть, пронизанную нервными окончаниями и кровеносными сосудами. Микроорганизмы легко проникают в пульпу через имеющиеся трещины или кариозные образования на поверхности зуба, а их активное размножение в мягкой части зуба приводит к распуханию десны и скоплению гноя. Абсцесс зуба встречается в современной стоматологии достаточно часто, так как многие пациенты не спешат с визитом к врачу при появлении проблем с зубами да и вообще стараются обходить стоматологические кабинеты стороной.
Основной причиной развития зубного абсцесса является попадание внутрь зуба болезнетворных бактерий через имеющиеся на его поверхности повреждения. Предрасполагающими факторами к появлению данного заболевания являются:
-
стоматологические заболевания;
- нарушение целостности зуба (трещины, сколы, кариозные повреждения);
- нарушение правил асептики и антисептики в стоматологическом кабинете;
- травмирование слизистых оболочек рта;
- нарушение правил личной гигиены или недостаточно тщательная чистка зубов;
- использование чужих зубных щеток, на поверхности которых могут быть болезнетворные микроорганизмы;
- гингивит;
- парадонтоз – в результате прогрессирования заболевания образуются так называемые десневые карманы, через которые инфекция может легко проникать в пульпу;
- сопутствующие заболевания ротовой полости;
- хронические очаги инфекции в организме (например, хронический тонзиллит).
В группе риска по образованию абсцесса зуба находятся пациенты с тяжелым течением сахарного диабета или онкологических заболеваний. В последнем случае применение для лечения рака химиотерапии и лучевой терапии ослабляет и истощает иммунную систему пациента, в результате чего организм не в состоянии сопротивляться инфекции.
В зависимости от места поражения и особенностей протекания воспалительного выделяют два основных вида зубного абсцесса:
- Периодонтальный – воспаление, очаг которого находится между зубом и десной.
- Периапикальный – воспаление внутренней части зуба, пульпы.
Как правило, абсцесс развивается только в одном зубе, но вполне вероятно вовлечение в инфекционный процесс соседних зубов, если заболевание пустить на самотек или заниматься самолечением. О развитии абсцесса сигнализируют следующие симптомы:
- пульсирующая боль в области пораженного зуба с иррадиацией в десну – болевые ощущения могут стихать на время, затем возвращаться с большей интенсивностью;
- появление горького привкуса во рту;
- боль в десне при жевании и прикусывании зубов;
- боль в зубе при надавливании;
- неприятный запах изо рта;
- припухлость и гиперемия десны в месте поражения (при отсутствии лечения на этом этапе и дальнейшем развитии абсцесса через несколько часов в месте припухлости появляется возвышенность с белой верхушкой гнойника);
- головная боль;
- возможно повышение температуры тела;
- припухлость и болезненность шейных и подчелюстных лимфатических узлов.
Зуб настолько болит и беспокоит, что человек готов сразу же его удалять. Иногда пульсирующая боль сопровождается появлением отека на лице и нарушением психоэмоционального состояния больного. Часто пациенты жалуются на отсутствие полноценного сна, дискомфорт при употреблении холодной или горячей пищи.
Иногда болезнетворные микроорганизмы могут убить нерв, а флюс самостоятельно прорывает. В этом случае больной больше не чувствует пульсирующей боли, однако это не означает, что все обошлось благополучно, без применения лекарственных средств и помощи стоматолога. Как правило, патологический процесс продолжает прогрессировать и начинает поражать глубокие слои, вплоть до кости нижней челюсти. По мере углубления и прогрессирования патологического процесса нарастают симптомы интоксикации организма продуктами жизнедеятельности бактерий, и тогда пациент начинает испытывать тошноту, общее недомогание, озноб.
Серьезным осложнением зубного абсцесса является образование свища и распространение гнойной инфекции на костную ткань нижней челюсти. Последнее осложнение представляет угрозу для жизни пациента, так как инфекция, пробившая кость, может легко проникать сквозь мозговые оболочки к головному мозгу, от чего быстро наступает летальных исход!
Другими распространенными осложнениями абсцесса зуба являются:
- остеомиелит;
- сепсис;
- гнойный перикардит;
- нарушения дыхательной функции;
- размягчение и деформация лицевого скелета.
Важно понимать, что абсцесс зуба не проходит самостоятельно без квалифицированной стоматологической помощи! Даже если гнойник вскрывается самостоятельно и все болезненные ощущения проходят, прогрессирование патологического процесса возможно в более глубоких слоях, от чего развиваются тяжелые осложнения и общая интоксикация организма. Стоматологи применяют для лечения абсцесса зуба современные эффективные методы:
- Антибиотикотерапия – препараты этой группы воздействуют непосредственно на возбудителя инфекционного процесса, снимают отек десны и предотвращают развитие осложнений. Как правило, для лечения гнойных процессов стоматологи назначают пациенту препараты пенициллиновой группы, которые обладают широким спектром воздействия на различную бактериальную флору.
-
Местные полоскания ротовой полости – для предотвращения распространения инфекции на соседние зубы и скорейшего вскрытия гнойника пациенту назначают полоскание ротовой полости антисептическими растворами (фурациллином, йодно-содовым раствором, солевыми растворами, отваром ромашки, коры дуба, шалфея). Раствор для полоскания должен быть комнатной температуры и не в коем случае не горячий, так как высокие температуры антисептика снижают его эффективность и способствуют распространению гнойной инфекции на близлежащие ткани.
- Комплексное симптоматическое лечение – для облегчения боли и снятия отека воспаленной десны перорально назначают препараты нестероидных средств (ибупрофен, парацетамол и их аналоги).
- Лечение открытых инфицированных каналов зуба – эта процедура проводится в кабинете стоматолога, который при помощи бормашины очищает каналы зуба от скопившихся частиц пищи, служащей отличной питательной средой для болезнетворных бактерий. После санирования зубных каналов и очищения пульпы от гноя стоматолог пломбирует зуб.
- Удаление зуба – если инфицированный зуб не подлежит консервативному лечению или в патологический процесс уже вовлечена кость, то для устранения очага инфекции приходится удалять зуб. Современные стоматологические методики позволяют установить на место удаленного зуба качественный протез.
- Оперативное вмешательство – если абсцесс зуба распространяется на дно ротовой полости и мягкие ткани близлежащих органов, то для устранения очага инфекции прибегают к операции под общим наркозом.
После вскрытия гнойного очага, врач рекомендует выполнять частые полоскания ротовой полости антисептическими растворами, а также дренирование для оттока лишнего гноя.
При появлении первых симптомов, обязательно обратитесь за медицинской помощью к стоматологу. Чем раньше вскроют гнойный очаг, тем быстрее наступит выздоровление.
Чтобы предупредить это заболевание, стоматологи рекомендуют выполнять ежедневно несколько несложных правил:
- дважды в сутки очищать зубы от налёта с помощью зубной пасты и щетки;
- регулярно применять ополаскиватели на настое трав;
- сбалансированно питаться, обращая внимание на наличие в пище необходимого количества витаминов, микроэлементов;
- при появлении первых симптомов стоматологических заболеваний обращаться за помощью к врачу,
- каждые 6 месяцев проходить плановый осмотр у стоматолога.
источник
 ухудшение сна;
ухудшение сна; стоматологические заболевания;
стоматологические заболевания; Местные полоскания ротовой полости – для предотвращения распространения инфекции на соседние зубы и скорейшего вскрытия гнойника пациенту назначают полоскание ротовой полости антисептическими растворами (фурациллином, йодно-содовым раствором, солевыми растворами, отваром ромашки, коры дуба, шалфея). Раствор для полоскания должен быть комнатной температуры и не в коем случае не горячий, так как высокие температуры антисептика снижают его эффективность и способствуют распространению гнойной инфекции на близлежащие ткани.
Местные полоскания ротовой полости – для предотвращения распространения инфекции на соседние зубы и скорейшего вскрытия гнойника пациенту назначают полоскание ротовой полости антисептическими растворами (фурациллином, йодно-содовым раствором, солевыми растворами, отваром ромашки, коры дуба, шалфея). Раствор для полоскания должен быть комнатной температуры и не в коем случае не горячий, так как высокие температуры антисептика снижают его эффективность и способствуют распространению гнойной инфекции на близлежащие ткани.