Об изменениях спинномозговой жидкости в различных стадиях заболевания в литературе имеются лишь скудные указания. Это объясняется тем, что редко приходится наблюдать изменения спинномозговой жидкости в течении абсцесса от начала его появления вплоть до конечной стадии. На основании ряда наблюдений следует считать, что максимальный цитоз в спинномозговой жидкости отмечается в начальном периоде болезни, причем в этом периоде чаще преобладают полинуклеары. В ряде случаев в явном периоде цитоз меньше, чем в начальном, и, наконец, наименьший цитоз наблюдается в период ремиссии, либо в латентном периоде.
Спинномозговая жидкость при неосложненных абсцессах мозга стерильна. Имеющиеся в литературе указания на наличие флоры, невидимому, объясняются сопутствующим абсцессу гнойным менингитом.
В отношении количества белка в спинномозговой жидкости при отогенных абсцессах мозга литературные данные противоречивы. В то время как одни авторы считают характерным значительное повышение количества белка в спинномозговой жидкости, другие, наоборот, отмечают лишь умеренное его повышение. Наши данные указывают, что при неосложненных абсцессах наблюдается умеренное повышение (в % случаев количество белка ие выше 0,6%). Белково-клеточную диссоциацию, отмечаемую некоторыми авторами, мы наблюдали редко.
Заканчивая характеристику плеоцитоза в спинномозговой жидкости, мы еще раз подчеркиваем, что основным дефектом характеристики последнего является суммарный анализ спинномозговой жидкости как при неосложненных, так и при осложненных гнойным менингитом и прорывом в желудочки абсцессах мозга. Мы можем констатировать, что при неосложненных другими гнойными процессами абсцесса мозга спинномозговая жидкость характеризуется прозрачностью, умеренным повышением белка и умеренным, чаще лимфоци-тарным, плеоцитозом.
Давление спинномозговой жидкости обычно повышено.
В отношении патогенеза плеоцитоза при абсцессах головного мозга существует несколько точек зрения, а именно:
Плеоцитоз в спинномозговой жидкости объясняется приближением абсцесса к мягкой мозговой оболочке, проникновением клеточных элементов из энцефалитического слоя абсцесса в субарахноидальное пространство, а также воспалительными изменениями в мягких мозговых оболочках. Для выяснения патогенеза плеоцитоза спинномозговой жидкости мы гистологически исследовали мягкую мозговую оболочку не только вблизи абсцесса, но и в отдаленных местах (кора, ствол, а также и ряде случаев и спинной мозг).
При микроскопии мягких мозговых оболочек, прилежащих к стволу и спинному мозгу, мы обнаружили следующие особенности:
1. Отсутствие каких-либо изменений в мягких мозговых оболочках наблюдается исключительно редко. Иногда отмечаются лишь небольшие изменения, выражающиеся в пролиферации гистиоцитов и утолщении оболочек.
2. Значительно чаще наблюдаются более или менее выраженные, преимущественно лимфоидные, инфильтраты, которые являются следствием реактивных изменений оболочек.
3. В некоторых случаях при макроскопически неизмененных мягких мозговых оболочках микроскопически обнаруживается гнойный воспалительный процесс.
4. В случаях, осложненных гнойным менингитом, впоследствии излеченном, в мягких мозговых оболочках наблюдается значительное развитие соединительной ткани с инфильтратами, состоящими преимущественно из лимфоцитов и плазматических клеток.
При микроскопии же мягких мозговых оболочек, прилежащих к коре головного мозга, в местах, отдаленных от абсцесса, мы чаще всего обнаруживали лишь пролиферативные изменения.
Сопоставляя отмеченные нами изменения мягких мозговых оболочек, прилежащих к стволу головного либо спинного мозга, с изменениями спинномозговой жидкости, исследованной за несколько дней до смерти, мы можем отметить определенную зависимость между ними. Шамбуров и Синегубко в экспериментальной работе также отметили этот параллелизм.
Высказанная Игльтоном зависимость между цитозом и приближением абсцесса к мягкой мозговой оболочке не подтверждается нашими исследованиями.
Что же касается мнения, что плеоцитоз обусловлен проникновением в спинномозговую жидкость клеточных элементов из энцефалитического слоя вокруг абсцесса мы считаем неприемлемым, хотя бы потому, что инфильтраты энцефалитического слоя в ряде случаев состоят преимущественно из плазматических клеток, что не соответствует морфологическому составу плеоцитоза.
Следовательно, плеоцитоз при неосложненных абсцессах мозга зависит от диффузного воспалительного процесса в мягких мозговых оболочках, являющегося следствием реактивных изменений, возникших в результате воздействия токсинов, поступивших из гнойного очага.
— Вернуться в оглавление раздела «неврология»
источник
Резюмируя литературные данные, следует считать, что в отношении изменений спинномозговой жидкости при абсцессах мозга нет единого мнения. Указания же отдельных авторов диаметрально противоположны: от умеренного цитоза до мутной жидкости с большим цитозом.
Противоречия, существующие в литературе по поводу цитоза в спинномозговой жидкости, объясняются тем, что большинство авторов пользуется суммарным материалом, т. е. как неосложненными, так и осложненными абсцессами мозга (менингиты, прорывы в желудочки и т. д.).
Характерным для неосложненных абсцессов мозга является цитоз ниже 50, наблюдающийся почти в половине случаев; нормальный же цитоз встречается почти в 1/4 случаев. Жидкость обычно прозрачна, причем лимфоцитарная формула, судя по нашим данным, встречается вдвое чаще, чем полину-клеарная. При увеличении плеоцитоза чаще наблюдается преобладание полииуклеаров.
Борисе, на основании своих и литературных данных, отмечает, что наблюдающаяся при неосложненных гнойным менингитом абсцессах мозга мутная, с большим количеством полинуклеаров, стерильная спинномозговая жидкость при повторных пункциях становится прозрачной, причем цитоз в ней падает, в то время как состояние больного ухудшается. Такое течение автор считает характерным для абсцессов мозга.
С тех пор как Бориес опубликовал указанный синдром, многие авторы подтвердили его данные. Все эти наблюдения относятся к тому периоду, когда не было еще сульфамидных препаратов и пенициллина.
Анализируя свои и литературные данные о постепенном исчезновении патологических изменений «мутной» спинномозговой жидкости при абсцессах мозга, последние можно разделить по характеру течения на 2 группы.
Случаи, в которых «мутная» спинномозговая жидкость появляется: 1) в начальном периоде болезни и 2) в течении заболевания.
Мы наблюдали абсцесс мозжечка, который в начальном периоде проявился клинической картиной гнойного менингита. Больной поступил в клинику через 8 дней после начала общемозговых симптомов (головная боль, рвота). При поступлении обнаружен менингеальный синдром и высокая тем, пература. Спинномозговая жидкость мутна, цитоз 1 066 с преобладанием полииуклеаров. Через 2 дня после трепанации по поводу хронического отита температура падает до субфебрильной.
При повторных спинномозговых пункциях цитоз колеблется между 1 066—1 570, количество лимфоцитов повышается до 51% и лишь на 66 день цитоз падает до 310. Состояние больного улучшается. Наступает ремиссия, создающая впечатление выздоровления после гнойного менингита, и только на 80 день появляется отчетливый мозжечковый синдром. Смерть на 85 день. На секции обнаружен абсцесс мозжечка. Лечение сульфамидами и пенициллином не проводилось.
Гнойный эксудат макроскопически отсутствовал, оболочки были утолщены. При микроскопическом же исследовании мягких мозговых оболочек обнаружены резкие склеротические изменения с лимфоидным и плазматическим инфильтратом.
При микроскопическом исследовании абсцессов мозга, протекающих с аналогичным течением, в мягких мозговых оболочках, прилежащих к стволу и спинному мозгу, также обнаружены продуктивные изменения с инфильтратами лимфоидного и плазматического характера. Это дает нам основание считать, что эти абсцессы мозга были осложнены гнойным менингитом, что выражалось наличием менингеального синдрома и мутной спинномозговой жидкости с большим плеоцитозом.
В настоящее время, в связи с эффективным применением сульфамидо-пенициллинотерапии, быстрое исчезновение патологических изменений в спинномозговой жидкости при гнойных менингитах является обычным.
По нашим наблюдениям, иногда при абсцессах мозга, осложненных гнойным менингитом, несмотря на наступающее под влиянием сульфамидо-пенициллинотерапии улучшение состава спинномозговой жидкости, состояние больного ухудшается.
Однако в некоторых случаях улучшение состава спинномозговой жидкости при абсцессах мозга, осложненных гнойным менингитом, сочетается с улучшением состояния больного.
В других же случаях абсцессов мозга, осложненных гнойным менингитом и подвергавшихся сульфамидо-и пенициллинотерапии, наблюдалось ремитирующее течение гнойного менингита.
Однако следует учесть, что аналогичное течение, в связи с сульфамидо- и пенициллинотерапией, наблюдается при менингитах, не являющихся следствием абсцесса мозга, что затрудняет диагностику. Облегчить правильный диагноз при излечении менингита, либо ремитирующем течении, может появление очагового синдрома, характерного для абсцесса мозга.
— Вернуться в оглавление раздела «неврология»
источник
В обзоре представлены изменения лабораторных показателей ликвора при основных тяжелых заболеваниях цетральной нервной системы.
Исследование спинномозговой жидкости является единственным методом, позволяющим быстро диагностировать менингит. Отсутствие воспалительных изменений в ликворе всегда позволяет исключить диагноз менингита. Этиологический диагноз менингита устанавливают с помощью бактериоскопических и бактериологических методов, вирусологических и серологических исследований.
Плеоцитоз — характернейшая черта изменений СМЖ. По числу клеток различают серозный и гнойный менингиты. При серозном менингите цитоз составляет 500-600 в 1 мкл, при гнойном – более 600 в 1 мкл. Исследование должно быть проведено не позже чем через 1 час после ее получения.
По этиологической структуре 80-90% бактериологически подтвержденных случаев приходится на Neisseria meningitides, Streptococcus pneumoniae и Haemophilus. Бактериоскопия СМЖ благодаря характерной морфологии менингококков и пневмококков дает при первой люмбальной пункции положительный результат в 1, 5 раза чаще, чем рост культуры.
СМЖ при гнойном менингите от слегка мутноватой, как бы забеленной молоком, до густо зеленой, гнойной, иногда ксантохромной. В начальной стадии развития менингококкового менингита имеет место повышение внутричерепного давления, затем в ликворе отмечается нейтрофильный маловыраженный цитоз, а у 24, 7% больных СМЖ нормальная в первые часы болезни. Затем у многих больных уже в первые сутки заболевания цитоз достигает 12000-30000 в 1 мкл, преобладают нейтрофилы. Благоприятное течение заболевания сопровождается уменьшением относительного числа нейтрофилов и увеличение лимфоцитов. Встречающиеся случаи гнойного менингита с типичной клинической картиной и сравнительно небольшим цитозом могут быть объяснены, вероятно, частичной блокадой субарахноидального пространства. Отчетливой корреляции между выраженностью плеоцитоза и тяжестью заболевания может не наблюдаться.
Содержание белка в СМЖ при гнойном менингите обычно повышено до 0, 6-10 г/л и уменьшается по мере санации ликвора. Количество белка и цитоз обычно параллельны, но в отдельных случаях при высоком цитозе уровень белка остается нормальным. Большое содержание белка в СМЖ чаще встречается при тяжелых формах с синдромом эпендидимита, а наличие его в высоких концентрациях в период выздоровления указывает на внутричерепное осложнение (блок ликворных путей, дуральный выпот, абсцесс мозга). Сочетание низкого плеоцитоза с высоким содержанием белка — особенно неблагоприятный прогностический признак.
У большинства больных гнойным менингитом с первых дней болезни отмечается понижение уровня глюкозы (ниже 3 ммоль/л), при летальных исходах содержание глюкозы было в виде следов. У 60% больных содержание глюкозы ниже 2, 2 ммоль/л, а отношение уровня глюкозы к таковому в крови у 70% составляет менее 0, 31. Увеличение содержания глюкозы – почти всегда прогностически благоприятный признак.
При туберкулезном менингите бактериоскопическое исследование СМЖ часто дает отрицательный результат. Микобактерии чаще обнаруживают в свежих случаях заболевания (у 80% больных туберкулезном менингитом). Нередко отмечается отсутствие микобактерий в люмбальном пунктате при обнаружении их в цистернальной СМЖ. В случае отрицательного или сомнительного бактериоскопического исследования туберкулез диагностируют методом посева или биологической пробой. При туберкулезном менингите СМЖ прозрачна, бесцветна или слегка опалесцирует. Плеоцитоз колеблется от 50 до 3000 в 1 мкл, в зависимости от стадии заболевания, составляя к 5-7 дню болезни 100-300 в 1 мкл. При отсутствии этиотропного лечения число клеток нарастает от начал до конца заболевания. Может быть внезапное падение цитоза при повторной люмбальной пункции, проведенной через 24 часа после первой. Клетки преимущественно лимфоциты, однако нередко в начале болезни встречается смешанный лимфоцитарно-нейтрофильный плеоцитоз, что считается типичным для миллиарного туберкулеза с обсеменением мозговых оболочек. Характерным для туберкулезного менингита является пестрота клеточного состава, когда наряду с преобладанием лимфоцитов встречаются нейтрофилы, моноциты, макрофаги и гигантские лимфоциты. Позднее – плеоцитоз приобретает лимфоплазмоцитарный или фагоцитарный характер. Большое количество моноцитов и макрофагов свидетельствует о неблагоприятном течении заболевания.
Общий белок при туберкулезном менингите всегда повышен до 2-3 г/л, причем ранее исследователи отмечали, что белок увеличивается до появления плеоцитоза и исчезает после значительного его уменьшения, т. е. в первые дни заболевания имеет место белковоклеточная диссоциация. Для современных атипичных форм туберкулезного менингита характерно отсутствие типичной белковоклеточной диссоциации.
При туберкулезном менингите рано отмечается снижение концентрации глюкозы до 0, 83-1, 67 ммоль/л и ниже. У части больных выявляется снижение содержания хлоридов. При вирусном менингите около 2/3 случаев возбудителями являются вирус эпидемического паротита и группа энтеровирусов.
При серозных менингитах вирусной этиологии СМЖ прозрачна или слегка опалесцирует. Плеоцитоз небольшой (редко до 1000) с преобладанием лимфоцитов. У части больных в начале заболевания могут преобладать нейтрофилы, что характерно для более тяжелого течения и менее благоприятного прогноза. Общий белок в пределах 0, 6-1, 6 г/л или нормальный. У части больных выявляется снижение концентрации белка, обусловленное гиперпродукцией ликвора.
ЗАКРЫТАЯ ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
Проницаемость мозговых сосудов в остром периоде черепно-мозговой травмы в несколько раз превышает проницаемость периферических сосудов и находится в прямой зависимости от степени тяжести травмы. Для определения тяжести поражения в остром периоде можно использовать ряд ликворологических и гематологических тестов. Сюда относятся: степень выраженности и длительность наличия гиперпротеинорахии как теста, характеризующего глубину дисгемических расстройств в мозге и проницаемости гематоликворного барьера; наличие и выраженность эритроархии как теста, достоверно характеризующего продолжающееся внутримозговое кровотечение; наличие в течение 9-12 дней после травмы выраженного нейтрофильного плеоцитоза, что служит указанием на ареактивность тканей, ограничивающих ликворные пространства и угнетение санирующих свойств клеток паутинной оболочки или присоединения инфекции.
— Сотрясение головного мозга: СМЖ обычно бесцветна, прозрачна, не содержит эритроцитов или их количество незначительно. В 1-2 день после травмы цитоз нормальный, на 3-4 день появляется умеренно выраженный плеоцитоз (до 100 в 1 мкл), который снижается до нормальных цифр на 5-7 день. В ликворограмме лимфоциты с наличием незначительного количества нейтрофилов и моноцитов, макрофаги, как правило, отсутствуют. Уровень белка в 1-2 день после травмы нормальный, на 3-4 день он повышается до 0, 36-0, 8 г/л и к 5-7 дню возвращается к норме.
— Ушиб головного мозга: количество эритроцитов колеблется от 100 до 35000 а при массивном субарахноидальном кровоизлиянии достигает 1-3 млн. В зависимости от этого цвет СМЖ может быть от сероватого до красного. Из-за раздражения мозговых оболочек развивается реактивный плеоцитоз. При ушибах легкой и средней степени тяжести плеоцитоз на 1-2 день в среднем равен 160 в 1 мкл, а при тяжелой степени достигает несколько тысяч. На 5-10 сутки плеоцитоз достоверно снижается, но не достигает нормы и в последующие 11-20 сутки. В ликворогамме лимфоциты, часто макрофаги с гемосидерином. Если характер плеоцитоза меняется на нейтрофильный (70-100% нейтрофилов) – развился гнойный менингит как осложнение. Содержание белка при легкой и средней тяжести в среднем 1 г/л и не приходит к норме к 11-20 суткам. При тяжелых повреждениях головного мозга уровень белка может достигать 3-10 г/л (часто заканчивается летальным исходом).
При черепно-мозговой травме энергетический обмен мозга переключается на путь анаэробного гликолиза, что ведет к накоплению в нем молочной кислоты, и, в конечном итоге, к ацидозу мозга.
Исследование параметров, отражающих состояние энергетического обмена мозга, позволяет судить о тяжести течения патологического процесса. Снижение артериовенозной разницы по рО2 и рСО2, увеличение потребления мозгом глюкозы, нарастание веноартериальной разницы по молочной кислоте и увеличение ее в ликворе. Наблюдаемые изменения являются результатом нарушения деятельности ряда ферментных систем и не могут быть компенсированы кровоснабжением. Необходимо стимулировать нервную деятельность больных.
Цвет ликвора зависит от примеси крови. У 80-95% больных на протяжении первых 24-36 ч СМЖ содержит явную примесь крови, а в более поздний срок она либо кровянистая, либо ксантохромная. Однако у 20-25% пациентов при небольших очагах, расположенных в глубинных отделах полушарий, или в случае блокады ликворопроводящих путей вследствие быстро развивающегося отека мозга эритроциты в СМЖ не определяются. Кроме того, эритроциты могут отсутствовать при проведении люмбальной пункции в самые первые часы после начала кровоизлияния, пока кровь достигает спинального уровня. Такие ситуации являются поводом к диагностическим ошибкам – постановке диагноза «ишемический инсульт». Наибольшее количество крови обнаруживается при прорывах крови в желудочковую систему. Выведение крови из ликворных путей начинается с первых же суток заболевания и продолжается в течение 14-20 дней при черепно-мозговых травмах и инсультах, а при аневризмах сосудов головного мозга до 1-1, 5 месяцев и не зависит от массивности кровоизлияния, а от этиологии процесса.
Вторым важным признаком изменения СМЖ при геморрагическом инсульте является ксантохромия, выявляемая у 70-75% больных. Она появляется на 2-е сутки и исчезает через 2 недели после инсульта. При очень большом количестве эритроцитов ксантохромия может появиться уже через 2-7 часов.
Увеличение концентрации белка наблюдается у 93, 9% больных и количество его колеблется от 0, 34 до 10 г/л и выше. Гипрепротеинорахия и повышенное содержание билирубина могут сохраняться длительное время и, наряду с ликвородинамическими нарушениями, могут быть причиной менингеальных симптомов, в частности головных болей, даже спустя 0, 5 – 1 год после субарахноидального кровоизлияния.
Плеоцитоз выявляют почти у 2/3 пациентов, он носит нарастающий в течение 4-6 дней характер, количество клеток колеблется от 13 до 3000 в 1 мкл. Плеоцитоз связан не только с прорывом крови в ликворные пути, но и с реакцией оболочек мозга на излившуюся кровь. Представляется важным определять в таких случаях истинный цитоз ликвора. Иногда при кровоизлияниях в мозг цитоз остается нормальным, что связано с ограниченными гематомами без прорыва в ликворное пространство, либо с ареактивностью оболочек мозга.
При субарахноидальных кровоизлияниях примесь крови может быть настолько велика, что ликвор визуально почти не отличим от чистой крови. В 1-й день количество эритроцитов, как правило, не превышает 200-500 х 109/л, в дальнейшем их количество увеличивается до 700-2000х109/л. В самые первые часы после развития небольших по объему субарахноидальных кровоизлияний при люмбальной пункции может быть получен прозрачный ликвор, однако к концу 1-х суток в нем появляется примесь крови. Причины отсутствия примеси крови в СМЖ могут быть те же, что при геморрагическом инсульте. Плеоцитоз, в основном нейтрофильный, свыше 400-800х109/л, к пятым суткам сменяется лимфоцитарным. Уже через несколько часов после кровоизлияния могут появиться макрофаги, которые можно считать маркерами субарахноидального кровоизлияния. Повышение общего белка обычно соответствует степени кровоизлияния и может достигать 7-11 г/л и выше.
СМЖ бесцветна, прозрачна, у 66% цитоз остается в пределах нормы, у остальных повышается до 15-50х109/л, в этих случаях вы- являются характерные инфаркты мозга, близко расположенные к ликворным путям. Плеоцитоз, преимущественно лимфоидно-нейтрофильный, обусловлен реактивными изменениями вокруг обширных ишемических очагов. У половины больных содержание белка определяется в пределах 0, 34-0, 82 г/л, реже до 1 г/л. Повышение концентрации белка обусловлено некрозом мозговой ткани, повышением проницаемости гематоэнцефалического барьера. Содержание белка может увеличиваться к концу первой недели после инсульта и держатся свыше 1, 5 мес. Довольно характерным для ишемического инсульта является белково-клеточная (увеличение содержания белка при нормальном цитозе) или клеточно-белковая диссоциация.
Для начальной фазы формирования абсцесса характерны нейтрофильный плеоцитоз и небольшое повышения белка. По мере развития капсулы, плеоцитоз уменьшается и нейтрофильный его характер сменяется лимфоидным, причем, чем больше развитие капсулы, тем менее выражен плеоцитоз. На этом фоне внезапное появление резко выраженного нейтрофильного плеоцитоза свидетельствует о прорыве абсцесса. Если же абсцесс располагался вблизи желудочковой системы или поверхности мозга цитоз составит от 100 до 400 в 3 мкл. Незначительный плеоцитоз или нормальный цитоз может быть тогда, когда абсцесс был отграничен от окружающей мозговой ткани плотной фиброзной или гиалинизированной капсулой. Зона воспалительной инфильтрации вокруг абсцесса в этом случае отсутствует или слабо выражена.
Наряду с белково-клеточной диссоциацией, считающейся характерной для опухолей, может иметь место плеоцитоз при нормальном содержанни белка в ликворе. При глиомах больших полушарий, независимо от их гистологии и локализации, повышение белка в ликворе наблюдается в 70, 3% случаев, причем при незрелых формах – в 88%. Нормальный или даже гидроцефальный состав желудочковой и спинальной жидкости может иметь место как при глубинных, так и при врастающих в желудочки глиомах. Это, в основном, наблюдается при зрелых диффузнорастущих опухолях (астроцитомы, олигодендроглиомы), без явных очагов некроза и кистообразования и без грубого смещения желудочковой системы. В то же время те же опухоли, но с грубым смещением желудочков, обычно сопровождаются повышением количества белка в ликворе. Гиперпротеинорахия (от 1 г\л и выше) наблюдается при опухолях, расположенных на основании мозга. При опухолях гипофиза содержание белка колеблется от 0, 33 до 2, 0 г\л. Степень сдвига протеинограммы находится в прямой зависимости от гистологической природы опухоли: чем злокачественнее опухоль, тем грубее изменения в белковой формуле ликвора. Появляются бета-липопротеиды, не обнаруживаемые в норме, снижается содержание альфа-липопротеидв.
У больных с опухолями мозга, независимо от их гистологической природы и локализации, довольно часто имеет место полиморфный плеоцитоз. Клеточная реакция обусловлена особенностями биологических процессов, протекающих в опухоли на определенных этапах ее развития (некрозы, геморрагии), обусловливающих реакцию. Окружающих опухоль тканей мозга и оболочек. Клетки опухоли больших полушарий мозга в жидкости из желудочков могут быть обнаружены в 34, 4%, а в спинальном ликворе – от 5, 8 до 15 % всех наблюдений. Основным фактором, обусловливающим попадание клеток опухоли в ликвор, является характер строения ткани опухоли (бедность связующей стромы), отсутствие капсулы, а также расположение новообразования вблизи ликворных пространств.
ХРОНИЧЕСКИЕВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ (арахноидиты, арахноэнцефалиты, перивентрикулярные энцефалиты)
Содержание белка в спинномозговой жидкости у большинства больных остается в пределах нормы или незначительно повышено (до 0, 5 г/л). Увеличение белка до 1 г/л наблюдается крайне редко и чаще при менингоэнцефалитах, нежели при арахноидитах.
Источник: «МЕТОДЫ ЛАБОРАТОРНОГО ИССЛЕДОВАНИЯ ЦЕРЕБРОСПИНАЛЬНОЙ ЖИДКОСТИ», УЧЕБНОЕ ПОСОБИЕ, Москва 2008г. МОНИКИ. Авторы: к. м. н. Н. В. Инюткина, д. м. н. , проф. С. Н. Шатохина, к. м. н. М. Ф. Фейзулла, м. н. с. В. С. Кузнецова
источник
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые, субдуральные и эпидуральные. Симптомы абсцесса головного мозга зависят от его месторасположения и размеров. Они не являются специфичными и могут составлять клинику любого объемного образования. Диагностируется абсцесс головного мозга по данным КТ или МРТ головного мозга. При абсцессах небольшого размера подлежат консервативному лечению. Абсцессы, расположенные вблизи желудочков головного мозга, а также вызывающие резкий подъем внутричерепного давления, требуют хирургического вмешательства, при невозможности его проведения — стереотаксической пункции абсцесса.
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причиной образования гематогенных абсцессов головного мозга чаще всего являются воспалительные процессы в легких (бронхоэктатическая болезнь, эмпиема плевры, хроническая пневмония, абсцесс легкого). В таких случаях бактериальным эмболом становится фрагмент инфицированного тромба (из сосуда на периферии воспалительного очага), который попадет в большой круг кровообращения и потоком крови разносится в сосуды мозга, где и фиксируется в мелких сосудах (прекапилляре, капилляре или артериоле). Незначительную роль в патогенезе абсцессов могут играть хронический (или острый) бактериальный эндокардит, инфекции ЖКТ и сепсис.
В случае открытой проникающей черепно-мозговой травмы абсцесс мозга развивается вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов составляет 15-20%. В условиях боевых действий она возрастает в разы (минно-взрывные ранения, огнестрельные ранения).
При гнойно-воспалительных процессах в придаточных пазухах носа (синусит), среднем и внутреннем ухе возможны два пути распространения инфекции: ретроградный — по синусам твердой мозговой оболочки и мозговым венам; и непосредственное проникновение инфекции через твердую оболочку мозга. Во втором случае отграниченный очаг воспаления первоначально формируется в мозговых оболочках, а затем — в прилежащем отделе мозга.
Абсцессы мозга, формирующиеся на фоне интракраниальных инфекционных осложнений после нейрохирургических вмешательств (вентрикулиты, менингиты), возникают, как правило, у тяжелых, ослабленных больных.
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae. При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными.
Формирование абсцесса мозга проходит в несколько этапов.
- 1-3 сутки. Развивается ограниченное воспаление мозговой ткани — энцефалит (ранний церебрит). На данном этапе воспалительный процесс обратим. Возможно как спонтанное его разрешение, так и под влиянием антибактериальной терапии.
- 4-9 сутки. В результате недостаточных защитных механизмов или в случае неверного лечения воспалительный процесс прогрессирует, в его центре полость, заполненная гноем, способная к увеличению.
- 10-13 сутки. На этой стадии вокруг гнойного очага формируется защитная капсула из соединительной ткани, которая препятствует распространению гнойного процесса.
- Третья неделя. Капсула окончательно уплотняется, вокруг нее формируется зона глиоза. В дальнейшем развитие ситуации зависит от вирулентности флоры, реактивности организма и адекватности лечебно-диагностических мероприятий. Возможно обратное развитие абсцесса мозга, но чаще увеличение его внутреннего объема или образование новых очагов воспаления по периферии капсулы.
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга. В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре. На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза. На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
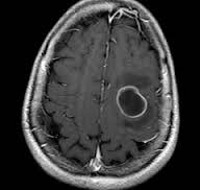
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Противопоказанием к хирургическому лечению являются абсцессы мозга, расположенные в жизненно важных и глубинных структурах (зрительный бугор, ствол мозга, подкорковые ядра). В таких случаях возможно проведение стереотаксического метода лечения: пункция абсцесса мозга и его опорожнение с последующим промыванием полости и введением антибактериальных препаратов. Возможно как однократное, так и многократное (через установленный на несколько суток катетер) промывание полости.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. В случае абсцесса головного мозга без черепно-мозговой травмы или нейрохирургического вмешательства в анамнезе показан следующий алгоритм лечения: ванкомицин; цефалоспорины III поколения (цефотаксим, цефтриаксон, цефиксим); метронидазол. В случае посттравматического абсцесса головного мозга метронидазол заменяют на рифампицин.
Возбудителем абсцесса головного мозга у пациентов с иммунодефицитными состояниями (кроме ВИЧ) чаще всего является Cryptococcus neoformans, реже Сandida spp или Aspergillius spp. Поэтому в данных случаях назначают амфоретицин В или липосомальный амфоретицин В. В случае исчезновение абсцесса (по данным нейровиуализационных исследований) назначают флуконазол в течение 10 недель, впоследствии дозу уменьшают вдвое и оставляют в качестве поддерживающей. У пациентов с ВИЧ возбудителем абсцесса головного мозга чаще всего является Toxoplasma gondii, поэтому эмпирическое лечение таких пациентов должно включать в себя сульфадиазин с пириметамином.
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу. Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.
источник
Абсцесс мозга — локальное инфекционно-воспалительное поражение мозговой ткани с ее последующим расплавлением и образованием полости, заполненной гнойным содержимым. Специфических признаков данное заболевание не имеет. Оно проявляется интоксикационным синдромом, общемозговыми симптомами и очаговым поражением мозгового вещества.
Абсцесс головного мозга представляет собой вторичную патологию, осложняющую течение основного заболевания. Первичный очаг инфекции обычно располагается за пределами ЦНС. Патогенные микроорганизмы проникают в головной мозг различными путями: контактным, гематогенным, прямым. Заболевание нередко становится результатом травматического или органического поражения мозга.
Абсцесс мозга – серьезная болезнь, которая в настоящее время регистрируется довольно редко. Обычно болеют дети из бедных семей, ВИЧ-инфицированные лица, а также больные, длительно получающие лучевую или химиотерапию. Абсцесс головного мозга встречается преимущественно у мужчин в возрасте 30-45 лет.

- Риногенный — осложнение гнойного ринита или синусита,
- Отогенный — осложнение гнойного воспаления среднего и внутреннего уха, барабанной трубы, сосцевидного отростка,
- Одонтогенный — осложнение парадонтита, стоматита, гингивита,
- Травматический – следствие открытой или закрытой ЧМТ,
- Ятрогенный — результат оперативного вмешательства,
- Гематогенный — проникновение микробов в мозг с током крови,
- Метастатический — осложнение гнойного воспаления внутренних органов, например, легких, эндокарда.
Абсцесс мозга бывает субдуральным, эпидуральным и внутримозговым. Эта классификация основана на расположении абсцесса в черепной коробке относительно твердой мозговой оболочки.
По структуре выделяют 2 типа абсцесса:
- Интерстициальный – отличается наличием капсулы, отделяющей гнойное воспаление от здоровой ткани мозга. Эти абсцессы формируются у лиц с высокой резистентностью, хорошо поддаются терапии и имеют благоприятный прогноз.
- Паренхиматозные – не имеют капсулы, являются неблагоприятными в отношении прогноза, формируются при резком снижении иммунной защиты. Такие абсцессы считаются особо опасными для жизни больных. Это обусловлено свободным нахождением гнойного содержимого в веществе мозга и его взаимодействием со здоровыми тканями. При паренхиматозных абсцессах невозможно провести эффективное хирургическое вмешательство.
Основной причиной абсцесса мозга является бактериальная инфекция:
- Стрептококковая,
- Стафилококковая,
- Эшерихиозная,
- Протейная,
- Пневмококковая,
- Менингококковая,
- Грибковая,
- Токсоплазмозная,
- Микст-инфекция.
Поскольку абсцесс мозга являются вторичным заболеванием, проникновение инфекции из первичного очага осуществляется различными механизмами и путями.
- Метастатический механизм реализуется гематогенным путем. Он имеет место при наличии у больного гнойно-воспалительных процессов в легких, эндокарде, органах пищеварительной системы. При хронической пневмонии или абсцессе легкого в системный кровоток проникает бактериальный эмбол. Он с кровью попадает в мозговые сосуды и провоцирует развитие заболевания.
- Контактный механизм реализуется отогенным, риногенным и одонтогенным путями. Отогенный путь приводит к формированию абсцессов у больных с гнойным воспалением среднего или внутреннего уха, а также сосцевидного отростка. Риногенным путем происходит инфицирование вещества мозга у лиц, страдающих хроническим ринитом или синуситом. При этом сначала развивается ограниченный менингит, а затем гнойный энцефалит. Одонтогенный путь характерен для лиц, имеющих воспалительные изменения во рту: кариес, пульпит, гингивит, стоматит.
- Прямой путь проникновения инфекции в мозг происходит при открытой ЧМТ. Этот путь инфицирования наиболее актуален в военное время: после взрывных и огнестрельных ранений.
- Аутоинфицирование происходит в случае закрытой ЧМТ. Возбудителем заболевания при этом становится собственная микрофлора организма человека, приобретающая патогенные свойства.
Для того, чтобы сформировался абсцесс, необходимо соблюдение двух условий: наличие патогенного микроба и снижение общей резистентности организма человека.
Формирование абсцесса – длительный процесс, состоящий из последовательных стадий, сменяющих друг друга.
Стадии развития заболевания:
стадии развития заболевания
Ранний церебрит – инфекционное воспаление мозговой ткани, которое разрешается спонтанно или под влиянием антибиотиков. Эта стадия длится трое суток и характеризуется отсутствием границы между здоровыми тканями мозга и пораженными, наличием периваскулярных инфильтратов и токсического поражения нейронов.
Заболевание начинается остро и проявляется признаками интоксикационного синдрома, очаговых и общемозговых симптомов.
У больных повышается температура тела, возникает головная боль, озноб, гипергидроз, бледность кожи, слабость, отсутствие аппетита, сухость во рту, в крови – лейкоцитоз, увеличение СОЭ. Это признаки выраженной интоксикации.
К общемозговым относятся следующие симптомы:
- нестерпимая головная боль,
- тошнота и рвота, не приносящая облегчения,
- брадикардия,
- слезотечение и светобоязнь,
- напряжение и спазм затылочных мышц,
- психозы,
- вялость и апатия,
- сонливость,
- головокружение,
- потеря сознания,
- беспричинные перепады настроения,
- эпиприпадки,
- кома.
Очаговая неврологическая симптоматика позволяет диагностировать патологию, основываясь на ее клинических признаках.
Клиника абсцесса мозга определяется местом его расположения:
- Локализация очага в правом полушарии проявляется парезом и параличом левой половины туловища.
- Симптомами абсцесса височной доли мозга являются зрительные дисфункции, дисфония или афония, судороги всего тела и конечностей. У больных возникает сенсорная афазия, речь становится бессмысленной, он не может читать и писать, не понимает, что говорят окружающие. Психические расстройства проявляются эйфорией или депрессией, снижением критики.
- Абсцесс лобной доли – дурашливое и приподнятое настроение, эйфория, неразборчивость речи, повышенная болтливость, снижение интеллекта, бред, перепады настроения от веселья к грусти.
- Поражение мозжечка проявляется нистагмом, дискоординацией движений, атаксией, гипертензионным синдромом, мышечной гипотонией. Движения больных становятся размашистыми и нечеткими, походка шаткой с падениями, их глаза «бегают» из стороны в сторону.
- Абсцесс основания мозга – дисфункция глазодвигательного аппарата, развитие косоглазия, потеря зрения, судороги, паралич конечностей.
Возможно появление клинических признаков, связанных с инсультом и отеком мозга. Близкое расположение абсцесса к мозговым оболочкам проявляется менингеальными симптомами и знаками — ригидностью затылочных мышц, позой легавой собаки, повышенной чувствительностью к прикосновениям.
Осложнениями абсцесса головного мозга являются: вклинение гнойника, его прорыв в желудочки мозга, рецидивы, вторичное инфицирование послеоперационной раны, воспаление костей черепа — остеомиелит, возникновение повторяющихся эпилептических припадков. Клинически эти процессы проявляются параличами и парезами, потерей зрения и слуха, нарушением памяти, снижением интеллекта и прочими дисфункциями центральной нервной системы.
Диагностика абсцесса мозга начинается с осмотра и выслушивания жалоб больного. На основании данных анамнеза и определенных симптомов заболевания специалисты могут поставить предварительный диагноз. Важное значение имеют очаговые неврологические и общемозговые признаки, острое начало патологии, развитие внутричерепной гипертензии, наличие в организме очагов хронической инфекции.
Дополнительные диагностические методы, подтверждающие или опровергающие предполагаемый диагноз:
КТ головного мозга — доступный и высокочувствительный метод. Без контрастирования он определяет лишь зону пониженной плотности. Структура патологического очага становится четкой только под воздействием рентгеноконтрастного вещества.
Лечение абсцесса мозга направлено на уничтожение инфекционных агентов и признаков воспаления, на улучшение микроциркуляции в зоне поражения, на устранение основных клинических признаков и укрепление организма в целом. Лечение проводится в нейрохирургическом стационаре.
В зависимости от стадии болезни, места локализации гнойника и его размера проводят консервативную или хирургическую терапию.
Консервативную терапию проводят на начальной стадии патологии, а также когда размер гнойника не превышает трех сантиметров в диаметре.
-
Антибактериальная терапия — использование антибиотиков широкого спектра действия из группы цефалоспоринов, макролидов, фторхинолонов, защищенных пенициллинов, противогрибковых препаратов. Больным назначают «Цефтриаксон», «Метронидазол», «Ванкомицин», «Левомицетин», «Амфотерицин», «Флуконазол». После получения результатов анализа на чувствительность выделенного микроба к антибиотикам лечение необходимо подкорректировать.
- Глюкокортикоиды назначают в тех случаях, когда лечение антибиотиками не дает положительных результатов. Глюкокортикостероиды уменьшают выраженность воспаления и подвергают обратному развитию капсулу абсцесса. Обычно назначают «Преднизолон», «Дексаметазон».
- Препараты, улучшающие мозговое кровообращение – «Винпоцетин», «Церебролизин», «Пирацетам», «Актовегин».
- Лекарства, предупреждающие судороги – «Дифенин», «Алепсин», «Содантон».
- Мочегонные и противоотечные средства – «Маннитол», «Фуросемид», «Лизикс».
- Противовоспалительные и жаропонижающие средства – «Парацетамол», «Ибупрофен».
- Общеукрепляющая терапия — витамины группы В, адаптогены, антигипоксанты.
После стабилизации общего состояния больного гнойник вскрывают и дренируют. Гнойную полость орошают антибактериальным раствором. После операции больной некоторое время находится в реанимационном отделении, а затем его переводят в палату на неврологическую койку. После подобного оперативного вмешательства требуется длительный реабилитационный период.
Показания к операции:
- Локализация гнойника в вентрикулярной зоне мозга,
- Абсцесс, ставший причиной гипертензионного синдрома,
- Абсцесс, возникший в результате травматического повреждения головного мозга,
- Абсцесс грибкового происхождения.
- Начальная стадия патологии — энцефалит,
- Расположение абсцесса в непосредственной близости жизненно важных центров,
- Множественные неоперабельные гнойниковые поражения мозга,
- Коматозное состояние больных.
Прогноз заболевания очень серьезный, но в большинстве случаев всё же благоприятный. Летальность при абсцессе мозга составляет до 30%, а инвалидизация – до 50%. Даже после выздоровления практически у половины больных остаются неврологические симптомы – судорожные припадки. У некоторых выпадают различные функции организма.
Мероприятия, позволяющие предотвратить формирование абсцесса в головном мозге:
- Обеззараживание раны при ЧМТ,
- Своевременное выявление и санация очагов хронической инфекции,
- Стимуляция иммунитета и повышение сопротивляемости организма к инфекциям,
- Сбалансированное и правильное питание,
- Прием поливитаминов и минеральных комплексов.
Абсцесс головного мозга – серьезная патология, возникающая на фоне имеющихся в организме заболеваний. Чтобы своевременно обнаружить недуг и незамедлительно начать лечение, необходимо знать первые клинические симптомы и уметь применять дополнительные методы исследования. Ранняя и адекватная терапия способна снизить риск развития опасных для жизни осложнений и сделать отрицательные последствия для организма минимальными.
источник
Абсцесс головного мозга – это ограниченное скопление гноя в веществе мозга. Наиболее часто абсцессы бывают внутримозговыми, реже — эпи-субдуральными. Причиной абсцесса мозга являются стрептококки, стафилококки, пневмококки, менингококки, кишечная палочка и др. Наиболее часто в клинике встречаются контактные абсцессы (связанные с близко расположенным гнойным очагом) — гнойными процессами в костях черепа, придаточных полостях носа, глазнице, мозговых оболочках, гнойных воспалениях ушей. Метастатические абсцессы чаще всего связаны с заболеваниями легких — пневмонией, абсцессом и др. Они глубинные и множественные. Травматические абсцессы обязаны своим происхождением открытым травмам черепа.
КЛИНИКА. Выделяют симптомы:
общеинфекционные — повышение температуры, озноб, лейкоцитоз крови, увеличение СОЭ, признаки хронического инфекционного заболевания (бледность, слабость, похудание);
общемозговые, появляющиеся вследствие повышения внутричерепного давления: головная боль, рвота, застойные диски зрительных нервов, брадикардия, психические расстройства. Обращает на себя внимание вялость больного, замедленность мышления. Постепенно могут развиваться оглушенность, сонливость и кома. Могут быть эпиприпадки;
очаговые, зависящие от локализации абсцесса в лобных, височных долях, мозжечке.
В ликворе отмечаются плеоцитоз лимфоцитарный, повышение уровня белка и давления. При подозрении на абсцесс мозга показаны компъютерная, магнитно-резонансная томография или радиоизотопная сцинтиграфия. На ранней стадии формирования абсцесса компъютерная томография выявляет гомогенную зону пониженной плотности, которая в последующем окружается кольцом контрастного усиления, а по ее периферии располагается зона пониженной плотности, соответствующая перифокальному отеку. С помощью ЭХО-ЭГ можно обнаружить смещение срединных структур, но ее данные не всегда надежны. Для установления первичного очага прибегают к рентгенографии грудной клетки, эхокардиографии, ультразвуковому исследованию органов брюшной полости. Рентгенография черепа и компъютерная томография помогает выявлять остеомиелит костей черепа, синусит, отит, мастоидит.
ПРОГНОЗ. Смертность держится на высоком уровне (40 — 60%). Самый плохой прогноз у больных с множественными метастатическими абсцессами.
ЛЕЧЕНИЕ проводят оперативное. В ранней фазе, когда еще не сформировалась капсула, при небольших множественных или недоступных для оперативного вмешательства абсцессах возможна консервативная терапия (под контролем компъютерной томографии). Используют комбинацию антибактериальных средств (метронидазол, цефалоспорины III поколения, оксациллин). Необходимо санировать первичный очаг. При наличии признаков внутричерепной гипертензии назначают осмотические диуретики и кортикостероиды.
Возникает при попадании в желудочно-кишечный тракт человека яиц свиного солитера. Частая локализация цистицерка — головной мозг, глаза, мышцы. Продолжительность жизни паразита в мозге от 5 до 30 лет.
Цистицерк представляет собой наполненный прозрачной жидкостью пузырь размером от горошины до грецкого ореха. Локализуются в мягких мозговых оболочках на основании мозга, в поверхностных отделах коры, в полости желудочков, где они могут свободно плавать. Погибая, паразит обызвествляется, однако, оставаясь в мозге, поддерживает хронический воспалительный процесс.
КЛИНИКА. Наблюдаются в основном симптомы раздражения, а признаки выпадения отсутствуют или выражены очень слабо. Симптомы раздражения проявляются приступами, протекающими по типу локальных джексоновских и общих судорожных эпилептических припадков. В тяжелых случаях возможно возникновение эпилептического статуса.
Для цистицеркоза типичны разнообразные изменения психики. Они выражаются в невротическом синдроме, а также в более тяжелых состояниях: возбуждении, депрессии, галлюцинаторно-бредовых явлениях, корсаковском синдроме.
Внутричерепная гипертензия и отек мозга обусловливает приступообразную, интенсивную головную боль, головокружение, рвоту, застойные диски зрительных нервов.
ДИАГНОСТИКА. При исследовании цереброспинальной жидкости обнаруживаются лимфоцитарный и эозинофильный цитоз, иногда повышение уровня белка, в некоторых случаях — сколекс и обрывки капсулы цистицерка. В крови часто отмечается эозинофилия. Диагностическую ценность имеет РСК крови и особенно цереброспинальной жидкости с использованием цистицеркозного антигена. На рентгенограмме черепа иногда обнаруживаются рассеянные мелкие образования с плотными контурами — обызвествленные цистицерки, которые могут находиться также в мышцах конечностей, шеи, груди. Иногда цистицерк выявляется на глазном дне. На глазном дне отмечаются застойные диски зрительных нервов.
ЛЕЧЕНИЕ. Показания к удалению цистицерков возникают в тех случаях, когда они располагаются в желудочках мозга и могут быть причиной острой окклюзии ликворных путей. При локализации в других отделах мозга показания к операции возникают реже в связи с диссеминацией процесса и выраженностью воспалительных изменений.
ПРОФИЛАКТИКА. Необходимы соблюдение правил личной гигиены, соответсвующая обработка пищевых продуктов, овощей, фруктов. Санитарный надзор на бойнях за свиными тушами.
ПРОГНОЗ. При множественном цистицеркозе и цистицеркозе IY желудочка прогноз всегда серьезный.
источник







 Антибактериальная терапия — использование антибиотиков широкого спектра действия из группы цефалоспоринов, макролидов, фторхинолонов, защищенных пенициллинов, противогрибковых препаратов. Больным назначают «Цефтриаксон», «Метронидазол», «Ванкомицин», «Левомицетин», «Амфотерицин», «Флуконазол». После получения результатов анализа на чувствительность выделенного микроба к антибиотикам лечение необходимо подкорректировать.
Антибактериальная терапия — использование антибиотиков широкого спектра действия из группы цефалоспоринов, макролидов, фторхинолонов, защищенных пенициллинов, противогрибковых препаратов. Больным назначают «Цефтриаксон», «Метронидазол», «Ванкомицин», «Левомицетин», «Амфотерицин», «Флуконазол». После получения результатов анализа на чувствительность выделенного микроба к антибиотикам лечение необходимо подкорректировать.