Клиника.. В развитии абсцесса легкого различают два периода: а) первый — период формирования гнойника, пневмонический
В развитии абсцесса легкого различают два периода: а) первый — период формирования гнойника, пневмонический, до вскрытия полости, б) второй — после дренирования полости.
Первый период — длится в среднем 7 — 10 дней. Начало болезни острое, напоминает крупозную пневмонию, т.е. начинается с озноба, высокой лихорадки (при анаэробной легочной инфекции ознобы редки), которая может быть умеренная, а затем гектическая, с потрясающими ознобами и проливными потоми.
Боль в грудной клетке на стороне поражения, усиливающаяся при дыхании. Кашель сухой, надсадный, иногда с малым количеством мокроты, часто с неприятным запахом. При анаэробной инфекции гнилостный запах может ощущаться на некотором расстоянии от больного.
Одышка при минимальной нагрузке.
Общие признаки связаны с интоксикацией: слабость, адинамия, отсутствие аппетита, сердцебиение.
· при осмотре – состояние больного тяжелое. Пораженная сторона грудной клетки отстает в акте дыхания,
· при пальпации — голосовое дрожание ослабленное;
· при перкуссии — притупление или укорочение перкуторного звука;
· при аускультации — дыхание ослабленное, над пораженным участком выслушиваются мелко — и средне-пузырчатые влажные хрипы. Нередко выслушивается шум трения плевры. ССС — тахикардия, АД может снижаться вплоть до коллапса. Отмечается поражение почек — снижается диурез. ЦНС — бред, галлюцинации.
Дополнительные исследования в этот период.
В анализах крови — лейкоцитоз до 15 . 10 9 /л со сдвигом формулы влево, СОЭ ускорено, более 40 мм/час, анемия.
В анализах мочи — умеренная протеинурия.
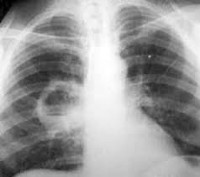
На рентгенограммах — массивное гомогенное затемнение пораженного отдела легкого.
Второй период — наступает на второй неделе от начала болезни, после прорыва гнойника в бронх. После приступа кашля внезапно больной откашливает большое количество гнойной с неприятным, зловонным запахом мокроты, «полным ртом», до 100 — 500 мл, иногда с примесью небольшого количества крови. Иногда опорожнению гнойника предшествует неприятный запах изо рта. Мокрота по цвету серо-зеленого или зеленого цвета, при стоянии образует три слоя: верхний — пенистый, второй — желтого цвета, серозный, нижний — состоящий из гнойного детрита и обрывков распавшейся легочной ткани. Может быть и двухслойной — серозная жидкость + гной. За сутки мокроты может отходить от 50 мл до 1000 мл. После прорыва гнойника самочувствие больного улучшается: температура тела снижается, уменьшаются боли, одышка, появляется аппетит, уменьшается адинамия.
Объективные данные в этот период. Внешний вид больного — сохраняется вид лихорадящего больного.
· При осмотре грудной клетки — умеренное отставание пораженной стороны;
· при пальпации — над пораженным участком определяется болезненность (симптом Крюкова), голосовое дрожание зависит от локализации процесса — или усилено при периферическом расположении процесса, или не изменено — при глубоком расположении гнойника.
· При перкуссии — над полостью тимпанит при неглубокой локализации.
· При аускультации — дыхание может быть бронховезикулярным, а при крупных полостях (до 6см и более в диаметре) — с амфорическим оттенком при сообщении полости абсцесса с бронхом. На ограниченном участке вокруг полости (или очага воспаления) выслушиваются звонкие влажные хрипы.
ССС — тахикардия уменьшается, АД нормализуется. Нет угрозы анурии.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Как то на паре, один преподаватель сказал, когда лекция заканчивалась — это был конец пары: «Что-то тут концом пахнет». 8139 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Нагноительные процессы в лёгких бывают острыми и хроническими. Абсцесс лёгкого (abscessuspulmonum) – это гнойное воспаление лёгочной ткани с расплавлением её в виде ограниченного очага, окружённого воспалительным валиком. Вызывается оно гноеродной флорой, главным образом, кокковой. Развивается абсцесс либо как исход пневмонии, либо при бронхоэктазах в условиях образования обтурационного или компрессионного ателектаза участка лёгких. Кроме того, абсцесс лёгкого может развиться при распространении инфекции лимфогенным путём с других органов при наличии в них гнойного воспаления, или при гематогенном заносе инфекции при септическом состоянии. Возможно образование абсцесс лёгкого при паразитарных заболеваниях (эхинококк, актиномикоз), при травматических поражениях лёгкого, а также при аспирации инородных тел. Расплавление лёгочной ткани может быть без и участия гноеродной флоры, например, при инфаркте лёгкого, при распадающейся раковой опухоли. Гнойный процесс при этих состояниях присоединяется, обычно, позднее. С.И. Спасокукоцкий разделил лёгочные нагноения на 6 групп: эмболические, обтурационные, аспирационные, метапневмонические, паразитарные и травматические.
Клинические признаки абсцесса зависят от стадии его развития (инфильтрат, полость, рубец), локализации (верхушечный, краевой, прикорневой) и размеров (маленький и большой). В своём развитии острый абсцесс лёгкого проходит 2 клинические стадии – до вскрытия абсцесса и после его вскрытия.
Первый период развития абсцесса имеет различную длительность, в среднем – 10 – 12 дней. При этом больные жалуются на озноб, высокую лихорадку, в начале ремиттирующую, а затем и гектическую, проливные поты, быстро нарастающую слабость. Даже при небольших абсцессах появляется смешанная одышка. Часто больных беспокоит сухой кашель. Даже до вскрытия абсцесса может появиться тяжёлый гнилостный запах изо рта.
При осмотре больного выявляется отставание поражённой половины грудной клетки в акте дыхания.
Пальпаторно над поверхностно расположенным абсцессом определяется усиление голосового дрожания. Иногда пальпируя по ходу рёбер или межреберных промежутков можно выявить болезненность в зоне абсцесса. При глубоко расположенным небольшим абсцессом голосовое дрожание может быть и не изменено.
При перкуссии над областью поверхностно расположенного абсцесса определяется притупленный или даже тупой звук. Аускультативно над поверхностно расположенным абсцессом выслушивается бронхиальное дыхание, которое по мере развития некроза становится ослабленным, мелкопузырчатые влажные звонкие хрипы. При глубоком расположении абсцесса аускультативная картина может быть не изменена или определяется ослабленное везикулярное дыхание и бронхиальным оттенком. У некоторых больных определяются жёсткое дыхание и сухие рассеянные хрипы.
Важным диагностическим критерием на этой стадии развития болезни является высокий нейтрофильный лейкоцитоз со сдвигом влево, иногда да миелоцитов, значительно ускоренная СОЭ. В моче появляется небольшое количество белка. В анализах мокроты до вскрытия абсцесса специфических изменений нет. Рентгенологическая картина на этом этапе развития заболевания выявляет крупноочаговое уплотнение лёгочной ткани с неровными краями и нечёткими контурами. Перед развитием второго периода заболевания вся клиническая картина может резко усиливаться, ещё больше повышается температура тела.
Второй период развития абсцесса начинается со вскрытия абсцесса. При прорыве абсцесса в бронх кашель становится очень сильным. При этом начинает выделяться гнойная зелёная мокрота. Она быстро становится жидкой, буро – грязного цвета, чрезвычайно зловонной и может выделяться в огромных количествах – до 0,5 – 1 литра в сутки. Характерно отхождение мокроты «полным ртом». При стоянии эта мокрота разделяется на 2 – 3 слоя – слизистый, серозный и гнойный. При лабораторном исследовании этой мокроты обнаруживают огромное количество лейкоцитов, эритроцитов, кристаллы холестерина и жирных кислот, эластические волокна и так называемые жировые шары Дитриха, или пробки Дитриха. Они представляют собой жироперерождённый лёгочный эпителий. О прекращении распада лёгочной ткани судят по исчезновению в мокроте эластических волокон.
В зависимости от локализации абсцесса, а точнее бронхиального свища по отношению к полости, мокрота легче выделяется в каком-то определённом положении тела больного (положение по Квинке).
Температура тела постепенно начинает снижаться, но ещё долго сохраняется на субфебрильных цифрах. Если по каким-то причинам отхождение гноя из полости задерживается, температура тела вновь может повыситься.
При образовании полости в лёгочной ткани заметно меняется физикальная картина заболевания. При вовлечении в процесс плевры отчётливо выявляется отставание поражённой половины грудной клетки в акте дыхания. При перкуссии над большими поверхностно расположенными полостями появляется тимпанит. Если полость абсцесса большая и соединена с крупным бронхом, то во время перкуссии больного перкуторный тон будет меняться, если перкутировать при открытом рте больного. При этом появляется более высокий тимпанит. Называется это явление симптомом Винтриха. Аускультативно дыхание может быть жёстким, бронхо – везикулярным или бронхиальным. Над крупными полостями с наличием отводящего бронха выслушивается очень характерное амфорическое дыхание. Над ограниченными участками лёгкого при этом появляются средне – и крупнопузырчатые влажные звонкие хрипы.
Рентгенологически после опорожнения полости определяется полость в лёгочной ткани с характерным уровнем жидкости, меняющемся в зависимости от положения тела больного. Если дренажный бронх располагается в нижней части абсцесса, то уровень жидкости не определяется.
Течение заболевания длительное – два – три месяца. Обычно абсцесс завершается формированием рубца. Если рубцевание задерживается и полость в лёгочной ткани сохраняется более 3 месяцев, то речь идёт о хроническом абсцессе. Затяжному течению заболевания способствуют хронические заболевания бронхолёгочной системы, ослабленность организма, например у больных алкоголизмом.
Заболевание может сопровождаться развитием различных осложнений: прорыв абсцесса в плевральную полость с развитием пневмоторакса, лёгочное кровотечение, возникновение новых абсцессов, метастазы абсцессов в головной мозг, в печень, в селезёнку и другие органы. Длительное существование гнойного процесса может приводить к развитию амилоидоза. В тех случаях, когда наступает выход гноеродной флоры за пределы капсулы абсцесса у больных со сниженным иммунитетом и распространение её на лёгочную ткань, может развиться чрезвычайно грозное осложнение – гангрена лёгкого. Это осложнение может развиться у больных сахарным диабетом, алкоголизмом.
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Особенности сестринского ухода.
— Рекомендации по питанию и контроль соблюдения диеты.
— Обработка полости рта пациента антисептиками
— Помочь пациенту придать дренажное положение, и обучить пациента и его родственников правилам применения постурального дренажа.
— Проветривание помещения, в котором находится пациент, а при необходимости дать кислород
— Систематическая влажная уборка помещения, в котором находится пациент
— Контроль за температурой тела, ЧДД, частотой пульса, А/Д
— Помощь при лихорадке по стадиям
— Обеспечить пациента плевательницей и научить ею пользоваться.
— Обучить пациента и его родственников обрабатывать плевательницу
— Наблюдать за количеством и характером выделяемой мокроты
— Обучить пациента сбору мокроты на исследования
— Подготовить пациента к врачебно-диагностическим исследованиям:
— Выполнять назначения врача по введению лекарственных веществ
— Обеспечить инфекционную безопасность пациенту.
Абсцесс лёгкого — гнойное расплавление легочной ткани с образованием одной или нескольких отграниченных полостей, заполненных гноем и окруженных воспалительным валиком (инфильтратом).
Заболевание может протекать в острой или хронической форме
— пневмонии (аспирационная, бактериальная)
Способствующие факторы:
Клинические проявления:
В клиническом течении абсцесса лёгкого различают 2 фазы.
1 фаза – Формирование абсцесса – в этот период наблюдаются следующие симптомы:
— кашель со скудной мокротой
При клиническом исследовании крови пациента в этой фазе определяется
нейтрофильный лейкоцитоз 15-20·109/л
При рентгенологическом исследовании легких – крупноочаговое затемнение с неровными краями
2 фаза – Прорыв гнойника в бронх.
У пациента отмечается улучшение самочувствия, снижение температуры тела.
Появление обильного отделения гнойной мокроты (трехслойной) от 200-300 мл до 1-2 литров
В клиническом анализе крови – динамическое улучшение показателей (лейкоцитов, СОЭ)
На рентгенограмме легких – просветление с уровнем жидкости
При хронизации процесса у пациентов отмечается:
— пальцы приобретают вид барабанных палочек, а ногти — в виде часовых стекол
Осложнения абсцесса легкого:
— прорыв гнойника в плевральную полость – эмпиема плевры
— метастазы абсцессов в мозг, печень, селезенку и другие органы
Обязательная госпитализация пациентов при тяжёлом течении в ОРИТ
Питание с достаточным количеством белком и витаминов
— антибактериальные препараты: парентеральное и эндобронхиальное введение антибиотиков (пенициллин, гентамицин) в больших дозах.
— эндобронхиальное введение протеолитических ферментов
— дезинтоксикационная терапия: внутривенное введение инфузионных сред (гемодез, полидез и т.д.)
Дренажное положение, в зависимости от локализации абсцесса.
Санаторно-курортное лечение в при стихании процесса
Хирургическое лечение- резекция части легкого при отсутствии эффекта от консервативного лечения в течение 1-2-х месяцев или при осложнениях: эмпиема плевры, легочное кровотечение.
Возможные проблемы пациента, связанные с нарушением удовлетворения основных потребностей дышать, поддерживать температуру, избегать опасности:
— выделение большого количества мокроты
— озноб или чувство жара (повышение температуры тела),
— страх перед исследованием и т.д.
— Контроль соблюдения режима, рекомендованного врачом
— Рекомендации по питьевому режиму: обильное питье: клюквенный морс, соки, чай.
— Проветривание и влажная уборка помещения, где находится пациент
— Контроль температуры тела (при лихорадке каждые два часа), артериального давления, частоты пульса, дыхательных движений, кашля, характера мокроты, цвета кожи и слизистых.
— Следить за водным балансом.
— Смена нательного, постельного белья.
— При выраженном сухом кашле увлажнение воздуха помещения, где находится пациент
— Придать пациенту дренажное положение в зависимости от локализации абсцесса:
— Выполнять назначения врача по антибиотикотерапии,
— Подготовка пациента к сбору мокроты
— Подготовка пациента к инструментальным методам исследования и лечения
— Осуществлять инфекционную безопасность пациента
Дата добавления: 2013-12-14 ; Просмотров: 3371 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
Абсцесс легкого — это неспецифическое воспаление легочной ткани, сопровождающееся ее расплавлением в виде ограниченного очага, окруженного воспалительным валиком, и образованием одной или нескольких гнойно-некротических полостей. Протекает с выраженной интоксикацией и лихорадкой.
Абсцессы легкого могут быть острыми и хроническими. Болеют преимущественно мужчины среднего возраста.
Абсцесс легкого, содержащий секвестры, называется гангренозным, так как в секвестрах, как правило, развивается гнилостная микрофлора. У некоторых больных некротический процесс приводит к обширному омертвению легочной ткани — гангрене легкого.
В клиническом развитии абсцесса легкого выделяются два периода:
- формирование абсцесса (до его вскрытия);
- после прорыва гнойника в бронх.
Первый период продолжается в среднем 10-12 дн и по симптомам напоминает крупозную пневмонию: острое начало, тяжелое состояние больного, лихорадка (сначала умеренная, а затем гектическая) с ознобами и проливным потом, сухой надсадный кашель, сильные боли в груди при дыхании, одышка, выраженный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Физикальные данные зависят от фазы, размеров и характера осложнений абсцесса легкого, а также от его давности. При ограниченном поражении легкого (субсегмента или сегмента) стетоакустические изменения скудные. Небольшие абсцессы, расположенные в толще легочной ткани и прикорневой зоне, могут не обнаруживаться при осмотре («немые абсцессы»). При поражении большего объема легкого выявляются ограничения дыхательных экскурсий грудной клетки, приглушение перкуторного звука, выслушивается жесткое, бронховезикулярное, а иногда бронхиальное дыхание на ограниченном участке грудной клетки. В некоторых случаях определяются влажные и сухие хрипы.
Рентгенологически картина абсцесса легкого в первом периоде заболевания характеризуется крупноочаговым затемнением с неровными краями и нечеткими контурами.
Клиника второго периода абсцесса легкого начинается с прорыва гнойника в бронх и является наиболее типичной: приступ кашля с выделением большого количества (100-500 мл) гнойной, часто зловонной мокроты, в которой определяется множество лейкоцитов, эритроцитов, бактерий и эластических волокон. При стоянии мокрота разделяется на 2-3 слоя. Возможно кровохарканье. Суточное количество мокроты различно — от 50 до 1500 мл.
При больших или гигантских абсцессах легкого, соединяющихся с просветом бронха, прослушиваются амфорическое дыхание и влажные крупнопузырчатые хрипы, в случаях наличия большого количества гноя в полости абсцесса дыхание ослабленное.
Типичным рентгенологическим симптомом абсцесса легкого является наличие полости с уровнем жидкости. Полость абсцесса со всех сторон окружена каймой воспалительной ткани с размытым наружным контуром.
Дальнейшая симптоматика и течение абсцесса легкого определяются главным образом состоянием бронхиального дренажа. Если гнойник опорожнился хорошо и проводилось адекватное лечение, через 6-8 недель на месте полости абсцесса образуется рубец и наступает выздоровление. При плохом бронхиальном дренаже высокая лихорадка сохраняется, количество мокроты колеблется в пределах 100-150 мл, запах мокроты неприятный, длительно держатся изменения со стороны крови, нарастает анемия, нарушается выделительная функция почек с последующим появлением симптомов амилоидоза почек. Особенно тяжелая клиническая картина отмечается у больных с блокированными абсцессами. Такое течение абсцесса легкого наиболее неблагоприятно с точки зрения возможности развития осложнений и перехода процесса в хроническую стадию.
«Абсцесс легкого: симптомы формирования, прорыва гнойника» — статья из раздела Пульмонология
Справки и запись на приём. Телефоны и WhatsApp:
источник
Абсцесс легкого – воспаление участка ткани самого органа, образованное из-за гнойного расплавления. В нем образуется заполненная этой жидкостью полость. При появлении первых признаков заболевания требуется срочный вызов терапевта на дом.
В роли возбудителя заболевания обычно выступают болезнетворные бактерии, особо часто — золотистый стафилококк. Заболевание может развиться на фоне общего снижения иммунитета и слабости организма в результате попадания в дыхательные пути и легкие различных инородных тел. В состоянии сильного опьянения или без сознания рвотные массы, слизь и другие вещества могут проникнуть в легкие, провоцируя развитие абсцесса. На фоне хронических заболеваний и инфекций, при длительном курсе приема антидепрессантов или глюкокортикоидов, при нарушении дренажа бронхов абсцесс легких развивается достаточно часто. Еще один способ заражения – гематогенный. В этом случае инфекция проникает в легкие при сепсисе. Такой путь заражения крайне редок. Вторичное инфицирование может произойти на фоне инфаркта легкого. Еще одна довольно часто встречающаяся причина заболевания – ранение в область груди.
Первый этап абсцесса отличается инфильтрацией ткани легкого на ограниченном участке. Потом гнойник расплавляется, постепенно образуя полость. На следующем этапе болезни инфильтрация по краям полости пропадает. Полость в это время покрывается грануляционной тканью. Если болезнь проходит в легкой форме, полость закрывается, а на ней образуется участок пневмосклероза. Если полость имеет фиброзные стенки, то внутри процессы образования гноя склонны к самоподдерживанию. В этом случае развивается хронический абсцесс легкого. Такой этап болезни более свойственен мужчинам, чем женщинам. При этом почти половина заболевших употребляли алкоголь в больших дозах.
2. Попадание какого-либо инородного тела в легкие или бронхи.
3. Инфекция миндалин и придаточных пазух.
4. Многочисленные абсцессы в анамнезе, возникающие на фоне септикопиемии.
5. Эмболы, проникающие в легкие из различных очагов заболеваний: простатита, онита; а при лимфогенном способе – из инфицированной полости рта, фурункулов с губ.
6. Распад раковой опухоли в легком или осложнение инфаркта легкого.
Признаки абсцесса легкого, как правило, не заставляют себя долго ждать. Заболевание развивается стремительно – больной чувствует боль в грудине, у него повышена температура, появляется озноб. Мокрота при абсцессе легкого выделяется через ротовую полость после прорыва бронха. Мокрота неприятно пахнет, могут быть вкрапления крови. При прослушивании ясно, что дыхание ослаблено, после прорыва оно становится бронхиальным с сопутствующими влажными хрипами. Образование тонкостенной кисты или пневмосклероза – подход к благоприятному завершению болезни. Его следует ждать примерно через 2 месяца после инфицирования. Может возникнуть хронический абсцесс легкого, причины этого кроются в неправильном лечении или его отсутствии.
Первый этап болезни длится около недели. Начало болезни может затянуться и до трех недель. Бывает, что гнойной полости на развитие нужно только 2 дня, такое начало заболевания считают стремительно быстрым.
Второй этап абсцесса характеризуется разрывом полости и ее гнойного содержимого. Развивается лихорадка, сухой кашель уступает место влажному отхаркивающему. Больной постоянно кашляет и отхаркивает гной в больших количествах. Количество гноя варьируется в зависимости от объема полости и может достигать 1 и более литра.
Завершающий этап заболевания характеризуется снижением симптомов интоксикации и лихорадки. Больной чувствует себя значительно лучше. Анализы крови, взятые на этом этапе, указывают на отступление инфекции.
Сложность состоит в том, что этапы заболевания четко разграничить возможно не всегда. В случае маленького размера дренирующего бронха мокрота не будет отходить большими объемами, как это должно быть. Хотя если собранная мокрота будет стоять какое-то время в стеклянной емкости, она расслоится. Верхний слой станет пенистым, средний – жидким, а нижний – густым и серым.
При привлечении плевры либо ее области к течению болезни могут возникнуть осложнения абсцесса. Осложнения болезни протекают на фоне гнойного плеврита. Легочное кровотечение может возникнуть в случае гнойного расплавления сосудистых стенок. Инфекция может беспроблемно распространиться на здоровые участки легкого, образуя многочисленные гнойные очаги. Возможен переход инфекции и на соседнее здоровое легкое. Если распространение инфекции происходит гематогенным способом, очаги абсцесса могут возникнуть на других органах, что может вызвать бактериемический шок и распространение болезни по всему организму. Абсцесс легкого приводит к летальному исходу в пяти процентах случаев из ста.
При первых признаках такого заболевания, как абсцесс легкого, диагностика проводится в полном объеме, необходимо сдать все анализы: кровь, мочу. В анализе крови врач увидит выраженный лейкоцитоз, повышение допустимого уровня СОЭ, токсичную зернистость нейтрофилов. Анализируемая кровь улучшается к началу второго этапа абсцесса. Когда болезнь переходит к хронической форме, заметно понижается уровень гемоглобина в крови. Изменяется биохимия крови: количество серомукоида, гаптоглобинов, фибрина растет, а количество альбумина в крови падает.
Анализ мочи покажет, как изменяются показатели альбуминурия и микрогематурия.
Для правильной постановки диагноза обязательно проводят анализ отделяемой мокроты. Ее проверяют на наличие жирных кислот, атипичных клеток, эластичных волокон, а также на наличие туберкулезных бактерий.
Возбудитель заболевания выявляется с помощью бактериоскопии мокроты. Затем выявляется чувствительность и реакция на антибиотики.
Самый верный и быстрый способ постановки данного диагноза – проведение рентгеноскопии легких. При затруднении диагностики выполняют МРТ легких, КТ легких, бронхоскопию и другие процедуры, предписанные врачом. При подозрении на плеврит обязательна пункция плевры.
Если по результатам анализов подтвердился абсцесс легкого, лечение производится незамедлительно. В зависимости от степени тяжести абсцесса врач назначает целесообразную терапию. Возможен консервативный либо хирургический путь лечения. Оба способа терапии ведутся в стационаре под наблюдением специалистов-пульмонологов.
Чтобы победить абсцесс легкого, лечение заболевания проводят консервативно, что подразумевает обязательный дренаж мокроты, т.е. больной несколько раз в сутки должен принимать положение, удобное для отхода мокроты. Соблюдение постельного режима необходимо для благоприятного исхода болезни. Как только лаборантом определена чувствительность микроорганизмов, врач назначает лечение антибиотиками. Назначается переливание необходимых компонентов донорской крови. В отдельных случаях пациенту переливается его собственная кровь, взятая заблаговременно. Данные процедуры назначаются с целью восстановления функций иммунной системы. Также лечащий врач принимает решение о целесообразности назначения больному глобулинов.
В отдельных случаях, когда естественный дренаж незначительно улучшает состояние больного и отход мокроты, ему назначается бронхоскопия с аспирацией полостей. Во время данной процедуры полость промывается и антисептически обрабатывается. В трудных случаях антибиотик вводится непосредственно в гнойную полость. Гнойный абсцесс легкого в 75-80 процентах случаев бывает одиночным и локализуется в сегментах правого легкого.
При отсутствии результатов консервативного лечения или возникновении опасных для жизни осложнений прибегают к хирургическому пути решения проблемы: врач удаляет часть больного легкого под наркозом.
Абсцесс и гангрена легкого являются наиболее частыми острыми нагноительными заболеваниями легких.
Профилактические меры в случае данного заболевания не всегда эффективны. Но следует знать о некоторых правилах:
— нужно вовремя лечить пневмонию, бронхит и другие заболевания органов дыхания;
— предупреждение попадания инородных тел в легкие и бронхи;
-своевременное лечение гнойных заболеваний, фурункулов на теле и особенно абсцессов в полости рта;
— не злоупотреблять алкогольными напитками.
Прогноз этого заболевания при правильном и своевременном лечении благоприятный. Часто абсцесс легкого со времен проходит: инфильтрация вокруг полости истончается. Со временем полость уже не определяется. В течение 8 недель заболевание проходит (если не затягивается или не переходит в хроническую форму).
В случае отсутствия должного лечения острый абсцесс легкого станет хроническим с соответствующими обострениями и ремиссиями. Данная нозологическая форма отличается формированием в пораженном органе некой полости, а вокруг нее происходит необратимый процесс изменения паренхимы и бронхиального дерева. Данные метаморфозы приобретают форму деформирующего бронхита, пролиферации соединительной ткани, а в будущем они могут перетечь в бронхоэктазы. Переход острой формы абсцесса легкого в хроническую наблюдается в 2,5–8% случаев.
Если подтверждается хронический абсцесс легкого, история болезни пациента начинается еще задолго до него. Хронические абсцессы возникают из-за тех же возбудителей, которые провоцируют острые нагноения в легких. К ним можно причислить стафилококк с преобладанием штаммов, имеющих устойчивость к большинству антибиотиков, самых современных в том числе. Есть также подобные, в плане устойчивости к медицинскому воздействию, микроорганизмы со значительной ролью в этиологии хронических абсцессов легких. Это такие грамотрицательные палочки, как протея, эшерихий, псевдомонад и пр. Микологическое исследование, имеющее четкую направленность, выявляет у большей доли больных наличие возбудителей глубоких микозов, которые выделяются из мокроты. Причем только выявив серологические маркеры активной грибковой инфекции, получается доказать их этиологическое значение. Данные условия делают этиотропную терапию хронических абсцессов нелегкой задачей.
Переход от острой формы легочного абсцесса к хронической обусловлен следующими основными факторами:
- в легком находится либо слишком большая деструкция (больше 5 см), либо их слишком много;
- процесс дренирования полости деструкции был неэффективен или прошел неадекватно, в связи с чем в окружающей паренхиме развилась соединительная ткань, а также сформировалась фиброзная капсула, которая впоследствии будет препятствовать уменьшению размеров полости;
- в полости абсцесса есть секвестры, которые загораживают устья дренирующих бронхов, а также постоянно поддерживают нагноение внутри полости и воспаление вокруг нее;
- консервативное лечение острого абсцесса легкого спровоцировало образование сухой остаточной полости, а также ее эпителизацию из устьев дренирующих легких;
- неспецифический характер резистентности организма и скомпрометированный иммунитет;
- в пораженных абсцессом сегментах легких образовались плевральные сращения, из-за чего не происходит ранний спад и облитерация полости.
Из-за хронической гипоксии и гнойной интоксикации, из-за дефицита негазообменных легочных функций и из-за сбоя в работе эндокринной, нервной и других регуляционных систем организма длительному хроническому нагноительному процессу сопутствуют разнообразные нарушения:
- компенсаторные и резервные возможности кровообращения снижаются;
- наблюдается легочная гипертензия;
- микроциркуляция в органах и тканях нарушается;
- приобретается вторичный иммунодефицит;
- происходят изменения в энергетическом и белковом обмене.
Хронический абсцесс легкого симптомы имеет следующие:
- постоянный кашель;
- боли в грудной клетке;
- длительное ощущение нехватки воздуха;
- хроническая гнойная интоксикация;
- возможны осложнения со стороны других органов и систем организма.
Сложно точно определить хронический абсцесс легкого, симптомы могут быть выражены в любой степени, это зависит от тяжести или стадии заболевания, фазы его течения (ремиссия или обострение), характера изменений легочной ткани, степени нарушения бронхиальной дренирующей функции. Примечательно, что за последние 20 лет методы лечения острых легочных нагноений усовершенствовались настолько, что частота переходов в хроническую форму существенно снизилась, к тому же их клинические проявления стали гораздо слабее.
Чаще всего хронический абсцесс легкого сопровождаются следующими осложнениями:
- легочное кровотечение;
- вторичные бронхоэктазии;
- сепсис.
Они в большинстве случаев проявляются при обострении болезни или ее длительном лечении. За последнее время амилоидоз паренхиматозных органов стал встречаться значительно реже.
Если диагностирован хронический абсцесс легкого, лечение происходит только путем хирургического вмешательства.
Консервативный метод лечения львиной доли больных состоит в предоперационной подготовке. Эти мероприятия могут стать даже единственным возможным путем лечения, если оперативное вмешательство невозможно по каким-либо причинам. Этому методу характерны следующие мероприятия:
- санация трахеобронхиального дерева и полости деструкции;
- купирование обострения гнойной деструкции;
- коррекция нарушенных функций организма для повышения его резервных возможностей, которые помогут противостоять хирургической агрессии.
Очень сложным и трудоемким является послеоперационное лечение людей, которые перенесли хронический абсцесс легкого. Такие больные требуют особого внимания, так как может возникнуть целая цепь взаимообусловленных осложнений после оперативного вмешательства. Послеоперационные осложнения у данной категории больных могут быть всевозможными:
- Общими: декомпенсация кровообращения, осложнения тромбоэмболического характера.
- Легочными и бронхоплевральными, такими как пневмония, плевральная эмпиема, бронхиальные свищи, несостоятельность культи бронха.
- Общехирургического характера: инфицирование послеоперационной раны, послеоперационное кровотечение.
В послеоперационный период, длящийся сутки–двое, главным образом необходимо обеспечить все условия для восстановления и поддержания главных жизнеобеспечивающих систем организма, ослабленных перенесенной болезнью и оперативным вмешательством. К ним относятся дыхательная система и система кровообращения. Когда дыхательный процесс стабилизировался, наладилась гемодинамика, пора переключать интенсивную терапию на профилактику инфекционных осложнений. Она должна сопровождаться терапией корригирующего и поддерживающего характера. Ранняя стадия послеоперационного периода считается удачно завершенной, если оперированное легкое расправилось, показатели крови нормализовались, а больной уже легко встает и ходит. Через большее время после операции, после проведения симптоматической терапии приступают к местному лечению и устранению осложнений, которые не удалось ликвидировать ранее. Вместе с этим дыхательная и кровеносная системы стабилизируются, а обменные процессы приходят в норму.
Хирургическое вмешательство у пациентов с хроническими абсцессами легких за последние несколько десятков лет стало показывать гораздо лучшие результаты. Но даже успешное хирургическое лечение легких не исключает летальных исходов. К сожалению, процент смертности пациентов данной категории по-прежнему высок и достигает 15%. Чаще всего больные гибнут из-за кровотечений, сердечной и дыхательной недостаточности, а также в связи с эмпиемой плевры. Анализируя статистику летальных исходов пациентов с хроническими абсцессами легких после резекций, можно сделать вывод о методах улучшения результатов лечения. Для этого нужно максимально тщательно готовить пациентов к операции, сделать технику оперативного вмешательства более совершенной, а также своевременно предупреждать и лечить развивающиеся послеоперационные осложнения.
источник
Абсцесс легкого (лат. Abscessus pulmonum) представляет собой гнойное расплавление легочной ткани в виде ограниченного очага, окруженного воспалительным валиком.

Пути проникновения инфекции в легкие различны. Профессор С. И. Спасокукоцкий разделил легочные нагноения на 6 групп:
- эмболические;
- обтурационные;
- аспирационные;
- матапневмонические, возникающие как исход пневмонии;
- паразитарные (эхинококк, актиномикоз);
- травматические.

Первичный абсцесс легкого обычно возникает остро при ранениях грудной клетки, аспирации инородных тел, после операции на верхних дыхательных путях (удаление миндалин и т. д.). Возможно также развитие абсцесса гематогенным или лимфогенным путем, когда инфекция заносится в легкие из отдаленного гнойного очага в организме.
Расплавление легочной ткани (абсцесс легкого) может произойти и без участия микробов. Например, при распадающихся опухолях или инфарктах легкого может образоваться полость в результате нарушения кровообращения в определенном участке. В таких случаях омертвение легочной ткани предшествует нагноению.
Абсцесс легкого характеризуется наличием или множественных гнойников, расположенных в одном или обоих легких. Посла опорожнения абсцесса образуется полость. Вокруг полостей имеются воспалительные инфильтраты. При расплавлении легочной ткани, острые абсцессы окружены тонким воспалительным валиком, хронические – фиброзной капсулой. При длительном течении заболевания развивается склероз окружающей легочной ткани.
В клинической картине абсцесса легких различают два периода:
- до вскрытия абсцесса;
- после вскрытия абсцесса.
Первый период, когда происходит формирование абсцесса, имеет в разных случаях различную длительность, но в среднем продолжается 10-12 дней. В начале заболевания больные жалуются на общее недомогание, слабость, озноб, кашель со скудной мокротой, боль в грудной клетке. При расплавлении легочной ткани, наблюдается лихорадка, сначала умеренно высокая, потом постепенно становится ремитирующей, а затем гектической. Даже при небольших абсцессах отмечается одышка.
При пальпации грудной клетки в некоторых случаях определяется болезненность по межреберьям на больной стороне. Этот симптом связан с вовлечением в процесс костальной плевры. Может быть, отставание в акте дыхания одной половины грудной клетки, соответствующей воспалению. Голосовое дрожание зависит от локализации очага воспаления. При периферическом расположении голосовое дрожание нередко усилено, а при глубоком – не изменено.
При перкуссии можно определить притупление перкуторного звука на больной стороне, особенно при метапневмонических абсцессах. Выслушивание в начальных стадиях и при глубоко расположенных абсцессах отклонений от нормы не обнаруживает. При более поверхностно расположенном абсцессе дыхание над зоной поражения везикулярное ослабленное, иногда с бронхиальным оттенком. В некоторых случаях определяются жесткое дыхание и рассеянные сухие хрипы.
Важным объективным критерием в диагностике абсцесса легкого является картина крови. Характерным считается нейтрофильный лейкоцитоз (15000-20000 в 1 мм 3 ) со сдвигом влево, а иногда вплоть до миелоцитов, и значительное ускорение РОЭ. В моче может быть обнаружено небольшое количество белка (до 0,33%).
При расплавлении легочной ткани, исследование мокроты до вскрытия абсцесса ничего характерного не дает.
Рентгенологическая картина абсцесса в первом периоде заболевания почти ничем не отличается от обычной пневмонии или туберкулезного инфильтрата: определяется крупноочаговое затемнение с неровными краями и нечеткими контурами.

При абсцессе легкого, при осмотре обращает на себя внимание лихорадочный вид больного. При вовлечении в процесс плевры наблюдается отставание больной половины грудной клетки при дыхании. После опорожнения полости от гноя в зависимости от ее локализации и величины физикальные данные могут быть различными. При перкуссии при больших и поверхностно расположенных абсцессах определяется тимпанит. Дыхание может быть жестким (как при не вскрывшемся абсцессе), бронховезикулярным или бронхиальным, а при крупных содержащих воздух полостях с наличием отводящего бронха – амфорическим. Обычно на ограниченном участке выслушиваются звонкие влажные средне- и крупнопузырчатые хрипы. Если одновременно обнаруживается диффузный бронхит с большим количеством хрипов, это затрудняет определенно локализации гнойника.
При абсцессе легкого, в крови отмечается лейкоцитоз с нейтрофилией и сдвигом влево и ускорение РОЭ. В тяжелых, длительно текущих случаях развивается железодефицитная анемия.
Ценные сведения дает исследование мокроты. При стоянии она делится на три слоя: верхний – пенистый, слизистый, средний – большой, жидкий, серозный и нижний – гнойный. При микроскопическом исследовании мокроты, кроме большого количества лейкоцитов и эритроцитов, находят эластические волокна, а также кристаллы холестерина и жирных кислот. О прекращении распада легочной ткани судят по отсутствию в мокроте эластических волокон. Бактериальная флора обильная, чаще кокковая; при лечении антибиотиками становится скудной.
Рентгенологическое исследование после опорожнения полости дает характерное просветление с уровнем жидкости, который меняется в зависимости от положения больного. Если дренажный бронх располагается у дна полости, что бывает при абсцессах верхушек легких, то уровень жидкости не определяется. Это связано с тем, что все содержимое полости стекает и выводится через отводящий бронх. При расплавлении легочной ткани, полость абсцесса со всех сторон окружена каймой воспалительной ткани с размытым наружным контуром. При множественных абсцессах отмечается несколько уровней.
Клиническое течение абсцесса легкого и его заживление зависят от локализации полости, возможности ее опорожнения и сопутствующих осложнений. Большая часть абсцессов излечивается с образованием очагового пневмосклероза на месте бывшей полости, но в 30-40% случаев излечение не наступает, и они становятся хроническими. Затяжному течению нагноения способствуют хронические заболевания легких (бронхоэктатическая болезнь, пневмосклероз, рак легких и т. д.). Различают следующие осложнения абсцесса легких:
- прорыв гнойника в плевральную полость с развитием пиопневмоторакса;
- легочное кровотечение;
- возникновение новых абсцессов легких;
- метастазы абсцессов в мозг, печень, селезенку и другие органы.
- Возникающие осложнения утяжеляют клиническое течение легочных нагноений и ухудшают прогноз заболевания.


При отсутствии улучшения под влиянием консервативной терапии через 1-2 месяца нужно ставить вопрос о хирургическом вмешательстве. Если процесс быстро прогрессирует, особенно при наличии большого распада, то оперируют через 2-3 недели. Операция состоит в удалении доли, а при множественных абсцессах – иногда и целого легкого.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмонии и бронхита, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом и курением.
источник
Под понятием абсцесс легкого подразумевается ограниченная полость, которая образуется при гнойном расплавлении легочной ткани. Основными возбудителями являются микроорганизмы, среди которых золотистый стафилококк, встречается чаще всего.
В связи с проникновением в легкие и бронхи посторонних тел, рвотных масс, слизи происходит в организме существенное снижение защитных функций: и общих, и местных. Подобное может случиться в бессознательном состоянии, после судорожного припадка и при алкогольном опьянении.
Абсцессу легкого способствуют инфекции, хронические заболевания, длительный прием цитостатиков, глюкокортикоидов и иммунодепрессантов, сбой работы дренажной функции бронхов.
Болезнь характеризуется двумя периодами:
- первый, при котором происходит формирование абсцесса;
- второй — непосредственно вскрытие самой гнойной полости.
При образовании гнойной полости в области грудной клетки фиксируются характерные боли, которые при дыхании и кашле имеют свойство усиливаться. Также отмечается сухой кашель, повышение температуры, одышка, лихорадка, иногда гектического типа.
Случается, что клинические проявления слабо выражены. Например, болей при алкоголизме, почти не отмечается, а температура довольно редко поднимается до субфебрильной.
С прогрессированием болезни возникают соответственно и симптомы интоксикации: общая слабость, потеря аппетита, головная боль, тошнота. Во время дыхания часть грудной клетки, которая имеет пораженное легкое — отстает, это выявляется при визуальном осмотре. Движение грудной клетки ассиметрично, если абсцесс легких имеет двусторонний характер.
В среднем первый этап абсцесса легкого длится от 7 до 10 дней, но встречается и затяжное течение, которое продолжается до 2-3 недель. Но, бывает, что развитие гнойной полости приобретает стремительный характер и уже спустя 2-3 дня происходит второй период болезни.
Второй период абсцесса легкого характеризуется вскрытием полости, а далее оттоком через бронх гнойного содержимого. На фоне лихорадки, совсем неожиданно, кашель становится влажным и происходит откашливание мокроты «полным ртом». За одни лишь сутки отходит гнойной мокроты до 1 литра и более, количество напрямую зависит от объема полости.
Признаки интоксикации и лихорадки после отхождения мокроты снижаются, улучшается самочувствие пациента, это подтверждают и анализы крови.
Не всегда можно определить четкие границы между периодами. В случае, если дренирующий бронх малого диаметра, то отхождение мокроты вполне может быть умеренным. Случается, основанием для возникновения абсцесса легкого может оказаться гнилостная микрофлора, тогда пребывание пациента в палате, из-за зловонного запаха мокроты, становится невозможным.
Напоминающие пневмонию симптомы и результаты осмотра не могут быть основанием для диагностирования врачом абсцесса легкого. Но, если эти симптомы наблюдаются у людей с заболеваниями нервной системы, прибывавшие по какой-либо причине в бессознательном состоянии, злоупотребляющие применением лекарств либо алкоголем, то это косвенные признаки абсцесса легкого.
Часто проявляется абсцесс легкого при рентгенологическом анализе грудной клетки. Правда, для уточнения диагноза, лучше воспользоваться компьютерной томографией (КТ) грудной клетки. При рентгенографии лёгких в начальной стадии выявляется массивное затемнение– в случае прорыва абсцесса.
Определить микроорганизм, который вызвал абсцесс, поможет анализ мокроты из легких.
Абсцесс можно заподозрить на основании физикального обследования, анамнеза и рентгена грудной клетки.
Анализы на анаэробную флору, как обычно, во многих лабораториях не делают. Анаэробная инфекция является причиной патологии, если мокрота гнилостная.
Для исключения злокачественного новообразования иногда назначают бронхоскопию.
Когда признаки анаэробной инфекции сводятся к минимуму, в этом случае подозреваются аэробная, микобактериальная или грибковая инфекции, и предпринимаются попытки распознать болезнетворный организм. Для этих целей помимо исследования мокроты, применяются бронхоскопические аспираты либо же оба образца.
Применяют общий анализ крови, при котором выявляют палочкоядерный сдвиг, лейкоцитоз, значительное увеличение СОЭ, оксическая зернистость нейтрофилов.
При течении абсцесса хронического характера наблюдаются признаки анемии, рост СОЭ.
Общий анализ мочи: цилиндрурия, умеренная альбуминурия, микрогематурия.
При биохимическом анализе крови выявляется рост содержания сиаловых кислот, фибрина, серомукоида, гаптоглобина, а2- и у-глобулинов. Уменьшение уровня альбуминов — при хроническом течении абсцесса.
Применяется также общеклинический анализ мокроты, спирография, фибробронхоскопия.
Особой профилактики абсцесса легкого нет. В основном профилактика заключается в своевременном лечении инфекции дыхательных путей, пневмонии, а также предупреждение аспираций, преимущественно после операций и травм. Борьба с алкоголизмом также является важным звеном в снижении уровня заболеваемости.
При лечении абсцесса легкого невозможно обойтись без антибиотиков. Данные препараты вводят внутримышечно, внутривенно либо же в продолжение нескольких недель, а то и месяцев, принимаются внутрь.
Лечение продолжается вплоть до полного исчезновения симптомов и до тех пор, пока не покажет рентгенологическое исследование грудной клетки, что пациент выздоровел.
Пациент должен заниматься дыхательной гимнастикой и постоянно откашливаться, дабы облегчить отток содержимого абсцесса. Бронхоскопию назначают в случаях, если причина абсцесса — закупорка дыхательных путей. Данная процедура устранит сбой непроходимости.
Как правило, у 5% с данным недугом, абсцесс продолжает сохраняться. Тогда применяется дренирование с использованием трубки, которую вводят сквозь стенку грудной клетки.
В особо тяжелых случаях вынуждены прибегнуть к оперативному вмешательству. В этом случае удаляют доли, а порою и всего легкого. Смертность составляет — около 5%. Риск повышается с общей ослабленностью человека. Иммунная система нарушается, наблюдается злокачественная опухоль легких либо же сам абсцесс приобретает большие размеры.
Довольно редкое явление — гангрена лёгких. Выражается тяжелым течением, интоксикацией и откашливанием мокроты шоколадного цвета со зловонным запахом.
Антибиотики широкого действия назначают парантерально.
При выздоровлении пациента внутривенные антибиотики рекомендуется заменить пероральными.
Постуральный дренаж и физиотерапию на грудную клетку, как правило, не рекомендуют. Данные процедуры могут способствовать прорыву инфекции в другие бронхи, тем самым, провоцируя острую обструкцию или инфекцию.
В случае, если пациент парализован, либо очень слаб, имеет дыхательную недостаточность, вполне возможно, что придется прибегнуть к отсасыванию секрета и трахеостомии.
В пульмонэктомии возникает необходимость при множественных абсцессах либо же известной своей устойчивостью к лекарственной терапии- гангрене легкого.
источник