Абсцесс легкого определяется, как некроз легочной ткани с образованием полостей, содержащих некротические остатки тканей и жидкость – продукты жизнедеятельности микробной инфекции. Формирование многочисленных мелких (менее 2 см) абсцессов иногда называют некротической пневмонией или гангреной легких.
Обе этих патологии имеют весьма сходное проявление и патогенетическую картину. Отсутствие своевременного диагноза и лечения абсцесса легких связано с неблагоприятным клиническим исходом, чаще всего – смертью пациента.
Что это такое? Основной причиной абсцесс легкого является ситуация, при которой легочная ткань полностью теряет кислород. Больные очаговой пневмонией находятся в группе риска. Гнойно-некротические процессы в легочных тканях могут возникнуть по причине попадания в полости верхних дыхательных путей инородных тел, рвотных масс. Посторонние предметы, попадая в легкие, полностью закрывают бронх, препятствуя поступлению к нему воздуха в должном количестве. Именно в таком пространстве быстро развиваются гнойники.
Абсцесс легкого может стать последствием перенесенной бронхоэктатической болезни, сниженного иммунитета. Эти причины достаточно существенные для развития заболевания и возникновения последующих рецидивов. Гнойный воспалительный процесс может возникнуть, когда в кровеносную систему попадают определенные микробы из уже существующих очагов воспаления.
Абсцесс легкого может быть вызван болезненной микрофлорой у людей, страдающих воспалением десен. Болезнетворные бактерии из полости рта попадают в дыхательные пути, что провоцирует скоротечное развитие инфекции и воспаление легочных тканей. В дальнейшем без надлежащего осмотра врача и приема лекарств некроз прогрессирует и приводит к образованию абсцесса.
Абсцесс лёгкого в острой форме по статистике чаще поражает сильный пол в возрасте 20-50 лет. Правое лёгкое, из-за его больших параметров, воспаляется чаще. При этом абсцессы возникают в разных частях органа, хотя верхняя доля лёгких подвержена болезни сильнее.
Симптомы заболевания выявляемые в 1 период:
- Боль со стороны пораженного легкого, усиливающаяся в момент глубокого вдоха и при кашле.
- Сухой кашель.
- Увеличение частоты дыхания до 30 дыхательных движений в минуту и более.
- Повышение температуры до 39 °C и выше.
- Головная боль.
- Резкое снижение аппетита.
- Тошнота.
- Общая слабость.
Симптоматика, появляющиеся во 2 период:
- Влажный кашель.
- Выделение мокроты при кашле «полным ртом».
- Зловонный запах отделяемого (если инфекционным агентом выступила гнилостная микрофлора).
- От 1000 мл и более гнойного отделяемого в сутки (чем больше полостной процесс, тем выше объем отделяемого).
- Уменьшение температуры тела и общей интоксикации.
В зависимости от хода развития болезни и возможностей рецидива принято делить абсцесс на хронический и острый.
В случае когда гной прорвало в бронхи, но при этом инфекционный процесс получилось остановить, то у человека наступает стадия выздоровления. Если же больной не обратился за медицинской помощью, то его состояние значительно ухудшается и наступают осложнения абсцесса. Они выражены в виде:
- болевого шока;
- сепсиса;
- эмпиемы плевры;
- воспалительно-некротического очага;
- пиопневмотораксе;
- легочном кровотечении.
Как правило, именно легочное кровотечение является наиболее распространенным осложнением абсцесса легкого.
Возникает в том случае, если острый процесс не завершается за 2 месяца. Этому способствуют особенности самого абсцесса – большие размеры (больше 6 см в диаметре), плохой дренаж мокроты, локализация очага в нижней части легкого; ослабление организма – нарушение в работе иммунитета, хронические заболевания и так далее; ошибки при лечении острого абсцесса – неправильно подобранный антибиотик или слишком маленькие дозы, поздно начатое или недостаточное лечение.
При хроническом абсцессе больного мучают одышка, кашель с отделением зловонной мокроты, чередование ухудшения и нормализации состояния, повышенная утомляемость, слабость, истощение, потливость. Постепенно, из-за нехватки кислорода и постоянной интоксикации организма, развивается бронхоэктазия, пневмосклероз, эмфизема легких, дыхательная недостаточность и другие осложнения. Меняется внешний вид больного – грудная клетка увеличивается в размерах, кожные покровы бледные, цианотичные, конечные фаланги пальцев утолщаются, приобретают вид «барабанных палочек».
Диагноз ставится по результатам обследования пациента. Существует несколько методов проведения обследования больного. Одним из них является пальпация больного участка. При этом обнаруживается болезненность.
- При проведении рентгена и на КТ можно увидеть образование воспалительного инфильтрата, который характеризуется гомогенным затемнением. Если абсцесс прорывается в область бронхиального дерева, то обнаруживается гнойная мокрота в большом количестве, которая имеет неприятный запах, иногда имеется примесь крови.
- Чаще всего при прорыве абсцесса наблюдается облегчение состояния пациента, температура начинает понижаться. При этом на рентгене можно увидеть, что в легких образуется просветление. Большое значение имеет состояние пациента, развитие заболевания, а также данные, которые были получены в результате лабораторных, функциональных, иммунологических и рентгенологических исследований.
- Хронический абсцесс легкого очень часто имеет схожие симптомы с гангреной легких, поэтому различить их бывает достаточно сложно. Поэтому чаще всего диагноз ставится после проведения рентгенологического обследования. Большое значение имеет проведение КТ, которая позволяет определить степень поражения легочной ткани. Кроме того, при подозрении на полостные формы онкологии, необходимо пройти пункционную биопсию.
Абсцесс правого легкого нередко напоминает туберкулез.
В таком случае для уточнения необходимо сдать мокроту на посев палочки, а также иммунологическое обследование. Существуют похожие симптомы с эмфиземой и пневмотораксом, нагноившимися легочными кистами.
При возникновении абсцесса легкого начало лечения зависит от его причины, характера течения (острый, хронический), микроорганизма-возбудителя и его чувствительности к антибиотикам, наличия сопутствующих легочных заболеваний.
- Стандартно лечение начинают с назначения пенициллина по 500000—1000000 ЕД лучше внутривенно 6—8 раз в день (до 8000000—10000000 ЕД в сутки). При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики.
- Весьма эффективной бывает бронхоскопия с отсасыванием гнойного содержимого абсцесса и последующим введением в полость антибиотика, подобранного согласно антибиотикограмме. При этом пенициллин вводят по 300 000—800 000 ЕД каждые 2—3 дня (всего 15 введений), стрептомицин — по 500000 ЕД.
- Нередко бывает высокоэффективной комбинация антибиотиков с сульфаниламидами (сульфадиметоксин по 1 г в день, норсульфазол или сульфадимезин — по 1 г 6—8 раз в день). Назначают отхаркивающие средства. Большое значение имеет обеспечение дренажа, для чего больному (в зависимости от локализации абсцесса) придают определенное положение.
- При множественных двусторонних или центрально расположенных абсцессах, а также абсцессах, осложненных кровотечением, наряду с другими методами лечения применяют инфузию антибиотиков в легочную артерию. В качестве основы для приготовления смеси лекарственных препаратов обычно используют раствор хлорида натрия (1 л), в котором растворяют суточную дозу одного из антибиотиков, 5000—10000 ЕД гепарина, 1000 мг витамина С, 25— 30 мг гидрокортизона. Раствор вводят капельно непрерывно со скоростью 12—15 капель в минуту.
- Необходима общеукрепляющая терапия: повторные переливания крови (по 100—200 мл каждые 4—5 дней), витамины А, С, О и группы В, высококалорийная диета (3000—4000 калорий) с высоким содержанием белка.
Если в течение 1 1/2 — 2 мес консервативная терапия не дает эффекта, больного направляют на операцию.
Хирургическое лечение абсцесса легкого осуществляется несколькими методами:
- Путем дренирования абсцесса (торакоцентез, торакотомия и пневмотомия).
- С помощью резекции легкого.
Оно направлено на быстрое и максимально полное удаление гноя и омертвевших участков ткани легкого.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей.
Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Абсцесс легкого — ограниченный гнойно-деструктивный процесс в легочной ткани. Острые абсцессы легкого в своей основе могут иметь различные этиологические факторы. Чаще всего абсцессы возникают на фоне неразрешившейся острой пневмонии, особенно если последняя сочетается с нарушением проходимости дренирующего данный сегмент бронха. Нарушение бронхиальной проходимости является одним из важнейших компонентов в патогенезе острых абсцессов легкого. Закупорка бронха патологическим детритом или инородным телом, отек слизистой дренажных бронхов приводит к развитию ателектазов того или иного отдела легкого. В ателектазированной зоне создаются наиболее благоприятные условия для развития инфекции и гнойного расплавления легочной ткани. Такие абсцессы легкого протекают особенно тяжело.
При остром абсцессе легкого воспалительный участок легкого подвергается гнойной инфильтрации, легочная паренхима, бронхи погибают, расплавляются. Вокруг очага поражения развивается активная воспалительная перифокальная реакция, которая приводит к отграничению гнойника от непораженной легочной ткани. Стенки образовавшейся полости неровные, пропитаны гноем и покрыты грануляциями. При сообщении с просветом бронха часть гноя выкашливается и в полость попадает воздух, который скапливается над уровнем гноя.
Исходы абсцесса легкого: возможна ликвидация абсцесса легкого с развитием на его месте рубца, образование хронического абсцесса легкого, окруженного соединительнотканной капсулой, или прогрессирование процесса и развитие гангрены легкого.
Различают следующие заболевания, которые приводят к развитию острого абсцесса легкого:
- При крупозной или гриппозной пневмонии, аспирированных инородных телах, опухолях или рубцах, суживающих бронх, микроорганизмы проникают через бронхи, а нарушение дренажной функции бронхов создает оптимальные условия для их развития.
- При септикопиемии, тромбофлебите, различных гнойных заболеваниях возможно поражение легких гематогенным путем, а при близко протекающих процессах-лимфогенно.
- Травматические повреждения (открытые или закрытые) легочной ткани с первичным занесением в рану легкого чужеродных микроорганизмов с ранящим снарядом или развитием инфекции в области закрытой травмы легкого.
Чаще всего ведущее значение имеет первая группа факторов.
В возникновении острого абсцесса легкого большую роль играют следующие моменты:
- нарушение проходимости бронха с развитием ателектаза, нарушением питания, кровообращения и сопротивляемости легочной ткани в этой зоне;
- создание замкнутого пространства в зоне ателектаза и нарушение или прекращение естественной санации бронхов от инфекции при кашле, то есть создание оптимальных условий для развития имеющейся инфекции;
- занесение» значительных доз особо вирулентных микробов в легочную ткань из внешней среды при пневмонии, аспирации, инородным телом;
- воздействие большого количества токсинов развивающейся инфекции на ткань легкого в зоне ателектаза, сопротивляемость которой понижена в связи с нарушением питания.
По данным многих авторов острый абсцесс легкого и гангрена легкого поражают главным образом мужчин (80-85%) в возрасте от 20 до 50 лет (80-90%). Чаще поражается правое легкое, что объясняется большим его размером. Абсцессы легкого могут локализоваться в различных отделах легкого, но чаще поражается верхняя доля правого легкого с локализацией в I, II и IV сегментах.
Клинические симптомы при остром абсцессе определяются фазой его развития. Период формирования абсцесса характеризуется гнойной инфильтрацией и расплавлением легочной ткани, но сообщение с бронхом еще отсутствует.
В первой фазе клинические симптомы абсцесса легкого сходны с тяжелой пневмонией, что характеризуется тяжелым состоянием больного, высокой температурой, кашлем, притуплением перкуторного звука и бронхиальным, а иногда ослабленным дыханием над местом абсцесса. При дыхании появляются сильные боли с пораженной стороны. При рентгенологическом исследовании видна отграниченная тень различной интенсивности и величины.
Все описанные явления нарастают в течение 4-10 дней, потом обычно гнойник прорывается в бронх, после чего начинается вторая фаза течения острого абсцесса легкого, характеризующаяся кашлем с выделением значительного количества (200-800 мл) зловонной гнилостной мокроты с большим количеством лейкоцитов, эритроцитов, детрита, бактерий и эластических волокон. При преобладании в полости абсцесса процессов некроза, гангрены мокрота бывает особенно зловонной, нередко с примесью крови и при стоянии делится на три слоя: внизу — гной и продукты распада, средний слой состоит из желтоватой прозрачной жидкости, верхний — пенистый. После прорыва гнойника через бронх течение острого абсцесса может принять различный характер в зависимости от степени опорожнения его, защитных сил организма и полноценности лечебных мероприятий. В таких случаях возможно или постепенное излечение (третья фаза), или развитие хронического абсцесса с образованием вторичных бронхоэктазов.
Здесь следует особо остановиться на одном организационном вопросе: кому из специалистов заниматься лечением острого абсцесса легкого — терапевтам или хирургам? Практика показывает, что ответ может быть только один: как только установлен диагноз острого абсцесса легкого, больной должен быть госпитализирован в отделение легочной хирургии.
У некоторых больных процесс заживления абсцесса происходит медленно. Полость опорожняется от гноя недостаточно, спадается плохо, процессы регенерации замедленны. В таких случаях абсцесс из острого становится хроническим, с особой клиникой и другими методами лечения. Следует однако иметь ввиду, что острый абсцесс легкого вскрывается не только в бронх. Он может прорваться и в плевральную полость и привести к острому пневмотораксу, симптомы которого будут маскировать истинную природу заболевания.
У ослабленных больных, при особо вирулентной инфекции и плохом опорожнении гнойника через бронх процесс может прогрессировать. Гнойная инфильтрация распространяется на новые участки легочной паренхимы, увеличиваются зоны некроза, образуются новые гнойники. Параллельно с этим продолжает ухудшаться клиническая картина: к отмеченным ранее симптомам присоединяются озноб, проливные поты, ухудшается общее состояние, сердечная деятельность, нарушаются функции почек, печени. Такое нарастающее ухудшение нередко приводит к смерти больного.
Острый абсцесс легкого по клиническим симптомам и течению подразделяют на легкие, средние и тяжелые степени.
В первую группу с легкой степенью течения относят абсцесс с одиночной полостью и слабо выраженной перифокальной реакцией и наличием типичной рентгенологической картины с уровнем жидкости. Такие абсцессы развиваются у крепких людей и формируются в течение 8-10 дней. После их опорожнения через бронх или после пневмонии обычно быстро наступает выздоровление.
Течение средней тяжести отмечается при абсцессе с одиночной полостью, но окруженной значительной зоной перифокальной реакции. Такие абсцессы чаще медленно формируются на фоне затянувшейся пневмонии. Как образование очага некроза полости, так и момент прорыва в бронх выражены неясно. Реакция организма вялая. При прорыве в бронх опорожнение гнойника плохое, температура снижается нестойко, отмечаются обострения. Рентгенологическая картина меняется медленно. Полностью выздоровление наступает редко, чаще развивается хронический абсцесс легкого.
Третья группа — больные с тяжелым течением — характеризуется глубокой интоксикацией, нарушением функции сердечно-сосудистой системы, печени, почек. Обширная инфильтрация легочной ткани у этих больных длительно не приводит к образованию полости; температура остается высокой. Количество мокроты постепенно увеличивается. У этих больных с самого начала обширная гнойная инфильтрация легочной ткани сопровождается образованием множественных мелких абсцессов. Консервативная терапия дает только временное улучшение и для спасения больных необходимо радикальное хирургическое лечение.
Диагноз абсцесса легкого в ранней фазе его развития, до вскрытия в бронх, представляет большие трудности и нередко его смешивают с очаговой пневмонией. Наиболее постоянные симптомы: кашель с мокротой, боли в груди, усиливающиеся по мере вовлечения в процесс плевры, высокая температура, дающая большие колебания утром и вечером и сопровождающаяся проливными потами; гиперлейкоцитоз с нейтрофилезом, ускоренная СОЭ. Данные перкуссии, аускультации и рентгенологические данные позволяют поставить диагноз, в ряде случаев, до вскрытия абсцесса в бронхах.
После вскрытия абсцесса в бронх диагноз облегчается. Его ставят на основании появления обильного количества мокроты, которому предшествовал тяжелый воспалительный процесс в легком.
Физикальные данные обычно подтверждают клиническую картину, наряду с рентгенологической картиной: наличие полости в легком с газом и уровнем жидкости.
Рентгенологическое исследование имеет большое значение для топической диагностики. В то же время большинство хирургов предостерегает от применения для уточнения диагноза пункции полости абсцесса. Риск получения гнойного плеврита значительно превышает ее диагностическую ценность.
Острые абсцессы легкого и гангрену надо дифференцировать от кавернозного туберкулеза, актиномикоза, эхинококка, нагноения кисты легкого, от меж-долевого и осумкованного плеврита, очаговой пневмонии, а также от вторичных абсцессов и первичных бронхоэктазов в фазе абсцедирования.
Лечение острого абсцесса легкого в зависимости от фазы его развития может быть консервативным или хирургическим.
В настоящее время при использовании антибиотиков широкого спектра действия и при начале лечения в ранней фазе (инфильтраты, абсцессы до 4-5 недель от момента образования) удается достигнуть успеха у 65-70% больных острыми абсцессами легкого.
Консервативное лечение абсцесса легкого включает следующие мероприятия:
- обеспечение хорошего ухода и высококалорийного рационального питания, богатого белками и витаминами;
- введение антибиотиков (пенициллин, стрептомицин, биомицин, тетрамицин), которые применяют отдельно или в комбинациях. Обычно вводят по 200 000 ЕД антибиотика 4-5 раз в сутки;
- при сообщении абсцесса с бронхом — обеспечение регулярного удаления гноя из полости абсцесса через бронхоскоп или методом положения (постуральный дренаж), после опорожнения гнойника в него интратрахеально вводят антибиотики;
- повторные переливания небольших (100-150 мл) доз крови для усиления защитных сил организма;
- назначение анаболических стероидов;
- применение иммунотерапии (стафилококковый анатоксин, аутовакцина);
- парентеральное введение белковых препаратов(альбумин, протеин);
- назначение пиримидиновых производных (метилурацил, оротат калия), внутривенные вливания 1% хлорида кальция (400-800 мл).
Результаты консервативного лечения характеризуются следующими цифрами:- выздоровление — 70%, переход в хронический абсцесс — 20%, смерть — 5%, а у 5% больных в процессе лечения возникают показания к операции. Необходимость в больших хирургических вмешательствах по поводу острых абсцессов легких бывает редко — при обильных легочных кровотечениях, прогрессирования гнойного процесса на фоне интенсивного лечения. Во всех других случаях лечение надо продолжать до достижения положительного результата. Фактор времени не имеет решающего значения, и показания к операции определяются не столько продолжительностью заболевания, сколько результативностью лечения.
Осложнения при абсцессе легкого: прорыв абсцесса в плевральную полость при расположении его ближе к периферии легкого, что сопровождается развитием эмпиемы плевры. Прорыв гнойника в плевру, сообщающегося с бронхом, сопровождается развитием пиопневмоторакса. При этом возможно возникновение плевро-пульмонального шока. Кроме того, смещение средостения вызывает нарушение кровообращения и гипоксию. Эти нарушения могут при непринятии соответствующих мер привести к смерти больного.
Кровотечение из разрушенных сосудов в зависимости от калибра разрушенного сосуда может ограничиться небольшим кровохарканьем или же принять характер профузного кровотечения.
Воспалительный процесс может прогрессировать и перейти в гангрену, или сопровождаться образованием множественных абсцессов легкого. Возможно появление метастатических абсцессов в различных органах (мозг, печень, почки), то есть развитие септикоциемии. Аспирация гноя в здоровое легкое приводит к развитию пневмонии в нем.
Хирургические вмешательства по поводу кровотечений и прогрессирования гнойного процесса у больных с острым абсцессом легкого приходится выполнять в неблагоприятных условиях со значительным риском осложнений. Наиболее приемлемыми операциями являются лобэктомия и реже пневмонэктомия. При наличии больших секвестров легочной ткани сохраняет свое значение пневмотомия, хотя после нее образуются стойкие остаточные полости и бронхоторакальные свищи, для ликвидации которых требуются повторные вмешательства в виде частичной торакопластики и мышечной пластики.
Излечение хронического абсцесса легкого может быть достигнуто только путем радикальной операции. Всегда желательно оперировать во время ремиссии. Чаще выполняется лобэктомия, реже приходится удалять все легкое. При абсцессе легкого с бронхоплевральным свищом и эмпиемой полости плевры одномоментной радикальной операцией является плевропневмонэктомия или лобэктомия с плеврэктомией и декортикацией остающейся части легкого. При наличии противопоказаний к хирургическому лечению проводится периодическая санация полости абсцесса. Такая санация в сочетании с дыхательной гимнастикой, постуральным дренажем и общеукрепляющим лечением часто позволяют поддерживать относительно удовлетворительное состояние больных многие годы.
источник
Абсцесс легкого — неспецифическое воспаление легочной ткани, сопровождающееся ее расплавлением в виде ограниченного очага и образованием одной или нескольких гнойно-некротических полостей.
Абсцесс легкого представляет собой некротизирующую инфекцию, характеризующуюся локализованным скоплением гноя. Абсцесс почти всегда вызывается аспирацией секрета полости рта пациентами с нарушенным сознанием. Симптомы абсцесса легкого — персистирующий кашель, лихорадка, потливость и потеря массы тела. Диагностика абсцесса легкого основана на анамнезе, физикальном обследовании и рентгенографии грудной клетки. Лечение абсцесса легкого обычно проводится клиндамицином или комбинацией бета-лактамных антибиотиков с ингибиторами бета-лактамаз.
У 10-15 % больных возможен переход процесса в хронический абсцесс, о чем можно говорить не ранее 2 мес. от начала заболевания.

Большинство абсцессов легкого развивается после аспирации секрета полости рта пациентами с гингивитом или плохой гигиеной полости рта, которые находятся в бессознательном состоянии или в состоянии притуплённого сознания в результате приема алкоголя, запрещенных препаратов, наркоза, седативных средств или опиоидов. Пациенты преклонного возраста и пациенты, не способные обеспечивать удаление секрета полости рта, часто из-за поражения нервной системы, находятся в группе риска. Абсцесс легкого реже осложняет некротизирующую пневмонию, которая может развиться вследствие гематогенного обсеменения легких септическими эмболами при внутривенном применении наркотиков или гнойной тромбоэмболии. В отличие от аспирации, эти состояния обычно вызывают множественные, а не единичные абсцессы легкого.
Наиболее частыми возбудителями являются анаэробные бактерии, но около половины всех случаев вызываются смесью анаэробных и аэробных микроорганизмов. Наиболее частыми аэробными болезнетворными микроорганизмами являются стрептококки. Иммунодефицитные пациенты с абсцессом легкого с большей вероятностью будут иметь инфекцию, вызванную Nocardia, микобактериями или грибами. Жители развивающихся стран подвергаются риску абсцесса вследствие микобактерии туберкулеза, амебной инвазии (Entamoeba histolytica), парагонимиаза или Burkholderia pseudomallei.
Внедрение этих болезнетворных организмов в легкие первоначально приводит к развитию воспаления, которое приводит к некрозу ткани и затем к формированию абсцесса. Наиболее часто абсцессы прорываются в бронх, и их содержимое откашливается, оставляя заполненную воздухом и жидкостью полость. Приблизительно в трети случаев прямое или непрямое распространение (через бронхоплевральную фистулу) в плевральную полость приводит к эмпиеме. Легочные полостные поражения не всегда являются абсцессами.
- Грамотрицательные бациллы
- Fusobacterium sp.
- Prevotella sp.
- Bactero >Аэробные бактерии
- Грамположительные кокки
- Streptococcus milleri и другие стрептококки
- Staphylococcus aureus
- Грамотрицательные бациллы
- Klebsiella pneumoniae
- Pseudomonas aeruginosa
- Burkholderia pseudomallei
- Грамположительные бациллы
- Nocardia
- Микобактерии
- Mycobacterium tuberculosis
- Mycobacterium avium-cellulare
- Mycobacterium kansasii
- Грибы
- Гистоплазмоз
- Аспергиллез
- Бластомикоз
- Кокцидиомикоз
- Криптококковая инфекция
- Мукормикоз
- Споротрихоз
- Инфекция Pneumocystis jiroveci (прежде P. carinii)
- Паразиты
- Парагонимиаз
- Эхинококкоз
- Амебиаз
- Бронхоэктазы
- Рак легкого
- Булла с уровнем жидкости
- Легочная секвестрация
- Легочная эмболия
- Гранулематоз Вегенера
- Узелок узлового силикоза с центральным некрозом
[8], [9], [10], [11], [12], [13]
До прорыва гноя в бронх характерны: высокая температура тела, ознобы, проливные поты, сухой кашель с болями в груди на стороне поражения, затрудненное дыхание или одышка в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью. При перкуссии легких — интенсивное укорочение звука над очагом поражения, аускультативно — дыхание ослабленное с жестким оттенком, иногда бронхиальное. Характерные симптомы абсцесса легкого обнаруживаются в типичных случаях при осмотре. Отмечаются бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения. Больной занимает вынужденное положение (чаще на «больной» стороне). Пульс учащенный, иногда аритмичный. Артериальное давление часто имеет тенденцию к снижению, при крайне тяжелом течении возможно развитие бактериемического шока с резким падением артериального давления. Тоны сердца приглушены.
После прорыва в бронх: приступ кашля с выделением большого количества мокроты (100-500 мл), гнойной, часто зловонной. При хорошем дренировании абсцесса самочувствие улучшается, температура тела снижается, при перкуссии легких — над очагом поражения звук укорочен, реже — тимпанический оттенок за счет наличия воздуха в полости, аускультативно — мелкопузырчатые хрипы; в течение 6-8 нед. симптомы абсцесса легкого исчезают. При плохом дренировании температура тела остается высокой, ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, симптомы интоксикации, потеря аппетита, утолщение концевых фаланг в виде «барабанных палочек» и ногтей в виде «часовых стекол».
При благоприятном варианте течения после спонтанного прорыва гнойника в бронх инфекционный процесс быстро купируется, и наступает выздоровление. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром (симптоматика описана в соответствующих главах), бактериемический (инфекционно-токсический) шок, сепсис, легочное кровотечение.
Кровотечение является частым осложнением абсцесса легкого. Оно является артериальным и обусловлено повреждением (аррозией) бронхиальных артерий. Легочное кровотечение — это выделение при кашле более 50 мл крови в сутки (выделение крови в количестве до 50 мл считается кровохарканьем). Кровопотеря в количестве от 50 до 100 мл в сутки расценивается как малая; от 100 до 500 мл — как средняя и свыше 500 мл — как обильная или тяжелая.
Клинически легочное кровотечение проявляется откашливанием мокроты с примесью пенистой алой крови. В некоторых случаях кровь может выделяться изо рта почти без кашлевых толчков. При значительной кровопотере развивается характерная симптоматика: бледность, частый пульс слабого наполнения, артериальная гипотензия. Аспирация крови может привести к тяжелой дыхательной недостаточности. Тяжелое легочное кровотечение может стать причиной летального исхода.
Абсцесс легкого подозревается на основании анамнеза, физикального обследования и рентгена грудной клетки. При анаэробной инфекции вследствие аспирации рентгенография грудной клетки классически выявляет консолидацию с единичной полостью, содержащей воздушный пузырь, и уровень жидкости в отделах легкого, поражаемых в положении пациента лежа (например, задний сегмент верхней доли или верхний сегмент нижней доли). Эта признаки помогают отличить анаэробный абсцесс от других причин полостных поражений легких, например, диффузных или эмболических поражений легких, которые могут вызвать множественные полости, или туберкулезного процесса в верхушках легких. КТ обычно не требуется, но может быть полезной, когда рентгенография предполагает кавитационное поражение или когда подозревается наличие объемного образования в легких, сдавливающего дренирующий сегментарный бронх. Анаэробные бактерии редко распознаются в культуре, так как трудно получить неконтаминированные образцы, а также потому, что в большинстве лабораторий не проводятся анализы на анаэробную флору на постоянной основе. Если мокрота гнилостная, причиной патологии, скорее всего, является анаэробная инфекция. Иногда назначается бронхоскопия для исключения злокачественного новообразования.
Когда анаэробная инфекция менее вероятна, подозревается аэробная, грибковая или микобактериальная инфекция и осуществляются попытки идентифицировать болезнетворный организм. Для этого исследуют мокроту, бронхоскопические аспираты или оба образца.
[14], [15], [16]
- Oбщий анализ крови: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ. После прорыва в бронх при хорошем дренировании — постепенное уменьшение изменений. При хроническом течении абсцесса — признаки анемии, увеличение СОЭ.
- Общий анализ мочи: умеренная альбуминурия, цилиндрурия, микрогематурия.
- Биохимический анализ крови: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, а2- и у-глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
- Общеклинический анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Рентгенологическое исследование: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
- Общий анализ крови, мочи, кала.
- Общеклиническое исследование мокроты на эластические волокна, атипичные клетки, БК, гематоидин, жирные кислоты.
- Бактериоскопия и посев мокроты на элективные среды для получения культуры возбудителя.
- Биохимический анализ крови: общий белок, белковые фракции, сиаловые кислоты, серомукоид, фибрин, гаптоглобин, аминотрансферазы.
- ЭКГ.
- Рентгеноскопия и рентгенография легких.
- Спирография.
- Фибробронхоскопия.
- Постпневмонический абсцесс средней доли правого легкого, средней степени тяжести, осложненный легочным кровотечением.
- Аспирационный абсцесс нижней доли левого легкого (тяжелое течение, осложненный ограниченной эмпиемой плевры; острая дыхательная недостаточность III степени.
- Острый стафилококковый абсцесс правого легкого с поражением нижней доли, тяжелое течение, эмпиема плевры.
[17], [18], [19], [20], [21], [22], [23], [24], [25], [26], [27], [28], [29], [30]
Лечение абсцесса легкого проводится антибиотиками. Клиндамицин 600 мг внутривенно каждые 6-8 ч является препаратом выбора, с учетом его превосходной антианаэробной и антистрептококковой активности. Возможная альтернатива — комбинация бета-лактамных антибиотиков с ингибиторами бета-лактамаз (например, ампициллин-сульбактам по 1-2 г внутривенно каждые 6 ч, тикарциллин-клавуланат 3-6 г внутривенно каждые 6 ч, пиперациллинтазобактам 3 г внутривенно каждые 6 ч). Можно применять метронидазол по 500 мг каждые 8 ч, но он должен сочетаться с пенициллином (ампициллином) по 2 млн ЕД каждые 6 ч внутривенно либо внутривенно цефалоспоринами 3-й генерации (цефтриаксон 2,0 г 2 раза в сутки или цефотаксим 1,0-2,0 г 3 раза в сутки). При менее тяжелом течении заболевания пациенту можно дать пероральные антибиотики типа клиндамицина по 300 мг каждые 6 ч или амоксициллин-клавуланат 875 мг/125 мг перорально каждые 12 ч. Внутривенные антибиотики могут быть заменены пероральными, когда пациент начинает выздоравливать.
Оптимальная продолжительность лечения неизвестна, но стандартная практика требует применения препаратов в течение 3-6 нед, если рентгенография грудной клетки не выявляет полного излечения ранее. В целом, чем больше абсцесс легкого, тем дольше будет он сохраняться на рентгене. Большие абсцессы поэтому обычно требуют нескольких недель или месяцев лечения.
Большинство авторов не рекомендуют физиотерапию на грудную клетку и постуральный дренаж, поскольку они могуг вызвать прорыв инфекции в другие бронхи с распространением инфекции или развитием острой обструкции. Если пациент слаб или парализован или имеет дыхательную недостаточность, может потребоваться трахеостомия и отсасывание секрета. В редких случаях бронхоскопическая санация помогает осуществить дренаж. Сопутствующая эмпиема должна дренироваться; жидкость является хорошей средой для анаэробной инфекции. Чрескожный или хирургический дренаж абсцессов легкого необходим примерно у 10 % пациентов, у которых заболевание не отвечает на антибиотики. Устойчивость к антибиотикотерапии встречается при больших полостях и при инфекциях, которые осложняют обструкции.
При необходимости хирургического лечения чаще всего выполняется лобэктомия; если абсцесс легкого небольшой может быть достаточно сегментарной резекции. Пульмонэктомия может быть необходима при множественных абсцессах или гангрене легкого, устойчивой к лекарственной терапии.
источник
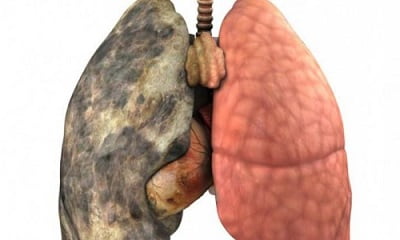
Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких.
Одним из наиболее опасных воспалений является абсцесс легкого, имеющий яркую клиническую картину и быстро ухудшающий общее состояние пациента.
Абсцесс легкого характеризуется гнойно-деструктивными проявлениями. В ходе воспалительного процесса образуется один или несколько внутренних нарывов (полостей) в легких (в паренхиме) с гноем. Воспаление сопровождается интоксикацией и лихорадкой.
По статистике чаще всего патология диагностируется у мужчин работоспособного возраста. Причем большинство (2/3) заболевших злоупотребляли алкоголем. Это информация к размышлению.
С точки зрения медицины, принято говорить, что тот самый нарыв образуется путем расплавления ткани. Образуется полость, ограниченная как бы пленкой (пиогенная мембрана). И внутри этой полости собирается гной.
Абсцессы могут встречаться во всех паренхиматозных органах, а также в коже, подкожной клетчатке и других мягких тканях. Возникают они вследствие проникновения в ткани гноеродных микроорганизмов и только при условии сохранного иммунитета.
Абсцесс легкого – это ситуация, при которой бактерии проникают в паренхиму органа.
Происходит это тремя путями – через бронхи, с током крови или с током лимфы. Оказываясь в ткани легкого, микроорганизмы провоцируют возникновение воспаления и разрушают паренхиму.
Абсцесс легкого – это воспаление, при котором образуется полость, заполненная гноем, которая может опорожняться (дренироваться) самостоятельно через рядом лежащий бронх.
Для некоторых абсцессов характерно рецидивирующее заполнение гноем после опорожнения.
Этиологическими факторами абсцесса могут быть гноеродные бактерии, грибы или, реже, простейшие. К числу последних относится
амебный абсцесс.
Причины возникновения абсцесса легкого могут быть следующими:
- пневмонии и пневмониты;
- бронхоэктатическая болезнь;
- туберкулезный процесс ;
- инфаркт и гангрена легкого;
- гнойные заболевания зубочелюстного аппарата, например, кариес;
- аспирация содержимого желудка во время рвоты;
- сепсис в стадии септикопиемии.
Очень редко возникают первичные абсцессы, когда микроорганизмы попадают в легкие из окружающей среды и воспаление сразу идет по пути образования абсцесса.
Попасть в паренхиму легкого микроорганизмы могут тремя путями:
- Бронхогенный. В этом случае возбудитель либо изначально проникает в организм через бронхи, либо находится в ротовой полости, откуда вместе с воздухом проникает в легкое.
- Лимфогенный. Этот путь осуществляется в том случае, если очаг инфекции находится в легких или близлежащих тканях и микроорганизмы перемещаются оком лимфы.
- Гематогенный. Процесс распространения возбудителя током кровью получил название сепсис. В случае, если возникают гнойные очаги в разных органах из-за перемещения микроорганизмов по кровеносным сосудам, говорят о септикопиемии.
Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.
Респираторный синдром проявляется кашлем с отделением мокроты. Продуктивный кашель – свидетельство того, что абсцесс дренируется через бронх. Количество мокроты зависит от величины абсцесса и диаметра бронха, с которым он связан.
Возможно развитие и других симптомов, но встречаются они реже и только в том случае, если выполняются определенные условия. Боль в грудной клетке выраженной интенсивности, связанная с актом дыхания, возникает в том случае, если абсцесс расположен близко к плевре.
Сухой кашель еще до прорыва содержимого в бронх может возникнуть, если крупный абсцесс сдавливает бронхиальное дерево.
Стоит учитывать, что общеинфекционный синдром хорошо выражен в первую фазу заболевания, когда абсцесс закрыт. Во вторую фазу, когда происходит отток гноя, интоксикация значительно уменьшается, температура тела постепенно нормализуется.
Абсцесс в своем развитии проходит несколько фаз – от формирования воспаления до его разрешения, от заполнения полости, до ее опорожнения и заживления.
Под действием этиологического фактора постепенно воспаление распространяется от центра к периферии. Погибшие нейтрофильные лейкоциты вместе с фрагментами некротизированного легкого и погибшими бактериями образуют гной.
Таким образом образуется полость, стенками которой являются несколько рядов плотно расположенных друг к другу иммунных клеток, а содержимым – гнойный экссудат.
Со временем абсцесс может прорвать стенку бронха, вследствие чего содержимое его полости выйдет наружу. Дренированные абсцессы постепенно опорожняются, а затем либо заживают, либо переходят в хроническую форму.
Фибробласты – это клетки, синтезирующие коллаген – основной элемент соединительной ткани, они в стенке абсцесса легкого есть всегда. Если полость опорожняется и в ней больше нет воспаления, она заживает.
В случае, если абсцесс легкого полностью не санирован и пиогенная мембрана продолжает вырабатывать гной, соединительная ткань начинает разрастаться по периферии абсцесса. Таким образом в стенке полости возникает самый наружный ее слой – фиброзный. Так возникает хронический абсцесс.
По течению абсцессы разделяются на два вида:
- Острый – возникший менее двух месяцев назад, имеющий тонкую пиогенную мембрану, вскрывшийся или не вскрывшийся в бронх;
- Хронический – существующий более двух месяцев, имеющий толстую капсулу с разрастанием соединительной ткани по периферии, как правило периодически дренируется бронхом.
Пиогенная мембрана постепенно рассасывается, на месте абсцесса формируется участок соединительной ткани. Если полость была небольшого диаметра, после ее заживления, никакие остаточные явления могут быть не видны. Если полость была большой, остается участок фиброза.
Хронический абсцесс легкого более опасен, он имеет затяжное течение и может существовать десятилетиями.
Каждое обострение сопровождается теми же симптомами, что характерны для острого абсцесса. При этом вокруг патологического очага постепенно разрастается соединительная ткань, образуя грубые фиброзные тяжи.
Длительно существующий патологический очаг в легком приводит к нарушению функционирования бронхо-легочной системы. Развиваются такие симптомы, как: постоянная одышка, непереносимость физической нагрузки, синюшность кожных покровов. Со временем начинает страдать и сердечно-сосудистая система, что может привести к сердечной недостаточности.
Наличие длительное время существующей полости в легком создает опасность повреждения плевры. Любая травма грудной клетки может привести к разрыву стенки абсцесса и образованию пневмоторакса, лечить который придется оперативным путем.
Диагноз абсцесс легкого можно поставить с помощью следующих методов исследования:
- Физикальные. В том случае, если абсцесс имеет маленький диаметр и находится достаточно глубоко в легком, обнаружить его с помощью физикальных методов исследования невозможно. Большие и поверхностные абсцессы можно выявить с помощью аускультации и перкуссии. Аускультативно над не дренированным абсцессом выслушивается ослабленное бронхиальное дыхание, над дренированным – амфорическое дыхание. Перкуторно над заполненным абсцессом определяется притупление звука, над опустошенным – коробочный его оттенок.
- Лабораторные. Общий анализ крови не позволяет подтвердить или опровергнуть наличие абсцесса, но позволяет увидеть воспалительные изменения в крови. При этом наблюдается повышение нейтрофильных лейкоцитов и сдвиг лейкоцитарной формулы до юных форм. В тяжелых случаях возможно развитие анемии.
- Обзорная рентгенография органов грудной клетки. Рентгенографическая картина зависит от стадии патологического процесса. Не дренированный абсцесс выглядит как округлое затемнение с четкими ровными контурами. Дренированный абсцесс выглядит как полость с горизонтальным уровнем жидкости. Если полость тонкостенная – абсцесс острый, если ее стенки толстые – хронический. По мере развития заболевания, вокруг или внутри абсцесса появляются признаки фиброзных изменений.
- Компьютерная или магнитно-резонансная томография. Являются такими же методами визуализации легких, как и рентген. Однако КТ и МРТ позволяют послойно рассмотреть ткань легких и создать их трехмерную проекцию. Это необходимо для определения точной локализации и размеров абсцесса.
- Анализ мокроты. Проводится в специальной лаборатории после сбора мокроты в стерильный контейнер. С помощью микроскопии удается обнаружить в мокроте большое количество нейтрофильных лейкоцитов и бактерии. Кроме того, проводят бактериологическое исследование для выявления вида возбудителя и его чувствительности к антибиотикам.
- Бронхоскопия. Этот вид исследования выполняют очень редко. Он необходим в тех случаях, когда необходимо ускорить процесс дренирования абсцесса или провести дифференциальную диагностику с заболеваниями бронхов.
Абсцесс легкого лечат консервативно или с помощью хирургических методов.
Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.
Острый дренированный абсцесс легкого можно лечить консервативно. Прежде всего используют этиотропную терапию, воздействуя на возбудителя инфекции. Для этого применяют антибиотики сначала широкого спектра действия, а затем – по результатам антибиотикограммы.
Дополнительно назначают нестероидные противовоспалительные препараты, например, ибупрофен. Они позволяют снизить температуру и ускорить процесс заживления.
Важным условием выздоровления является полный покой пациента и калорийное питание, богатое белковыми продуктами и витаминами.
Дренировать абсцесс можно через бронхиальное дерево. Для этого дренаж проводят с помощью бронхоскопа и отсасывают содержимое полости. Затем ее можно санировать путем введения в полость антибактериальных препаратов.
Хронические абсцессы необходимо удалять. Как правило, вычленить их самостоятельно не представляется возможным. Для этого проводят сегментэктомию – удаление сегмента легкого или лобэктомию – удаление доли.
В случае, если в патологический процесс вовлекается больше одной доли, проводится пульмонэктомия – удаление легкого. Последняя из перечисленных операций при абсцессе проводится крайне редко.
Возможно полное выздоровление или возникновение незначительных остаточных явлений. При хроническом абсцессе прогноз сомнительный, поскольку лечить его достаточно сложно, и он представляет опасность для здоровья. Если развились необратимые осложнения заболевания, прогноз неблагоприятный.
Профилактикой абсцесса легкого, прежде всего, является лечение первичных очагов эндогенной инфекции. Для этого важное значение имеет своевременное обращение к врачу при ухудшении самочувствия и возникновении общеинфекционных проявлений.
источник
Абсцесс легкого является инфекционным процессом и вызывается бактериями или грибами. Наиболее часто причиной абсцесса легкого служат бактероиды, золотистый стафилококк, стрептококк, клебсиелла, синегнойная палочка, пневмококк, грибы, а также смешанная флора.
Микроорганизмы попадают в легкое через бронх или с током крови из имеющихся в организме очагов инфекции.Обычно абсцессы развиваются:
- как осложнение пневмонии (воспаление легких);
- при закупорке бронха (опухолью, инородным телом) и нарушении проходимости по нему, что ведет к застаиванию слизи в нижних отделах и присоединению инфекции;
- при попадании в дыхательные пути желудочного содержимого;
- на фоне сепсиса (тяжелое инфекционное заболевание, обусловленное попаданием микроорганизмов в кровь и характеризующееся развитием гнойных воспалительных очагов в различных органах).
Предрасполагающие факторы:
- курение;
- употребление алкоголя;
- переохлаждение;
- нарушения со стороны иммунной системы (снижение защитных сил организма);
- наличие хронических заболеваний дыхательной системы (например, хронический бронхит – воспаление бронхов);
- грипп.
Врач пульмонолог поможет при лечении заболевания
- Сбор жалоб (повышение температуры тела, ознобы, одышка, кашель, сначала сухой, потом с большим количеством мокроты с неприятным запахом, общая слабость).
- Сбор анамнеза (истории развития) заболевания – выяснение обстоятельств возникновения болезни (например, ухудшение на фоне пневмонии (воспаление легких), после переохлаждения).
- Общий осмотр (осмотр кожных покровов, грудной клетки, выслушивание легких с помощью фонендоскопа).
- Общий анализ крови – обнаруживает признаки воспаления (увеличение количества лейкоцитов, ускорение СОЭ (скорость оседания эритроцитов)).
- Биохимический анализ крови – обнаруживает признаки воспаления (снижение уровня общего белка и альбуминов, увеличение гамма-глобулинов, фибриногена, С-реактивного белка).
- Анализ мокроты на предмет выявления возбудителей и их чувствительности к антибиотикам.
- Рентгенография органов грудной клетки – позволяет обнаружить абсцесс.
- Компьютерная томография (КТ) – позволяет более детально определить характер изменений в легких при недостаточно ясных данных рентгенографии.
- Фибробронхоскопия – метод, позволяющий осмотреть дыхательные пути и имеющиеся в них патологические образования изнутри с помощью специального аппарата (бронхоскоп), вводимого в бронхи.
- Гигиена дыхательных путей – направлена на удаление гнойной мокроты:
- постуральный дренаж — использование определенного положения тела для лучшего отхождения мокроты (как правило, мокрота лучше отходит в положении на противоположном расположению абсцесса боку);
- вибрационный массаж грудной клетки;
- дыхательная гимнастика;
- санационная бронхоскопия – удаление мокроты с помощью специального аппарата, вводимого в бронхиальное дерево, с введением в полость абсцесса муколитиков (средств, разжижающих вязкую мокроту), антибиотиков и антисептиков.
- Медикаментозная терапия:
- антибиотики – основные препараты для лечения абсцесса. Вводятся внутривенно для обеспечения лучшего попадания внутрь абсцесса;
- антисептики;
- муколитики — средства, разжижающие вязкую мокроту;
- отхаркивающие средства – улучшают отхождение мокроты;
- дезинтоксикационные средства – направлены на устранение интоксикации организма и нормализацию работы всех органов и систем;
- иммуномодуляторы (средства, стимулирующие иммунную систему организма) – в период ремиссии;
- кислородотерапия – ингаляции кислорода с помощью специального аппарата.
- Хирургическое лечение:
- пункция — прокол абсцесса специальной иглой, удаление гноя, промывание полости абсцесса антисептиками с последующим введением в полость антибиотиков. Применяется при малых размерах (менее 5 см в диаметре) абсцесса, его расположении в краевых участках легкого и плохом отхождении гнойных масс через бронх;
- торакоцентез и дренирование полости абсцесса – процедура, представляющая собой введение в полость абсцесса через разрез грудной стенки специальной трубки, которая подсоединяется к аппарату, способствующему « отсасыванию» гноя. Показано при большом размере абсцесса (более 5 см в диаметре) и тяжелом состоянии пациента;
- удаление части (доли) или целого легкого – основной метод лечения хронических абсцессов.
- Переход в хроническую форму.
- Дыхательная недостаточность – дефицит кислорода в организме.
- Пиопневмоторакс – прорыв абсцесса в плевральную полость (полость, образованная внешней оболочкой легких) со скоплением в ней гноя и воздуха.
- Эмпиема плевры – гнойное воспаление плевры (внешняя оболочка легких).
- Легочное кровотечение.
- Распространение гнойного процесса на здоровое легкое.
- Образование вторичных бронхоэктазов – деформации бронхов с развитием в них хронического гнойного воспаления.
- Септикопиемия – проникновение микроорганизмов в кровь с развитием гнойных очагов в различных органах (например, в печени, головном мозге).
- Своевременное и адекватное лечение заболеваний легких (например, пневмонии – воспаления легких).
- Отказ от курения и употребления алкоголя.
- Избегание переохлаждений.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача пульмонолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
источник
Абсцесс легкого — ограниченный гнойно-деструктивный процесс в легочной ткани. Острые абсцессы легкого в своей основе могут иметь различные этиологические факторы. Чаще всего абсцессы возникают на фоне неразрешившейся острой пневмонии, особенно если последняя сочетается с нарушением проходимости дренирующего данный сегмент бронха. Нарушение бронхиальной проходимости является одним из важнейших компонентов в патогенезе острых абсцессов легкого. Закупорка бронха патологическим детритом или инородным телом, отек слизистой дренажных бронхов приводит к развитию ателектазов того или иного отдела легкого. В ателектазированной зоне создаются наиболее благоприятные условия для развития инфекции и гнойного расплавления легочной ткани. Такие абсцессы легкого протекают особенно тяжело.
При остром абсцессе легкого воспалительный участок легкого подвергается гнойной инфильтрации, легочная паренхима, бронхи погибают, расплавляются. Вокруг очага поражения развивается активная воспалительная перифокальная реакция, которая приводит к отграничению гнойника от непораженной легочной ткани. Стенки образовавшейся полости неровные, пропитаны гноем и покрыты грануляциями. При сообщении с просветом бронха часть гноя выкашливается и в полость попадает воздух, который скапливается над уровнем гноя.
Исходы абсцесса легкого: возможна ликвидация абсцесса легкого с развитием на его месте рубца, образование хронического абсцесса легкого, окруженного соединительнотканной капсулой, или прогрессирование процесса и развитие гангрены легкого.
Различают следующие заболевания, которые приводят к развитию острого абсцесса легкого:
- При крупозной или гриппозной пневмонии, аспирированных инородных телах, опухолях или рубцах, суживающих бронх, микроорганизмы проникают через бронхи, а нарушение дренажной функции бронхов создает оптимальные условия для их развития.
- При септикопиемии, тромбофлебите, различных гнойных заболеваниях возможно поражение легких гематогенным путем, а при близко протекающих процессах-лимфогенно.
- Травматические повреждения (открытые или закрытые) легочной ткани с первичным занесением в рану легкого чужеродных микроорганизмов с ранящим снарядом или развитием инфекции в области закрытой травмы легкого.
Чаще всего ведущее значение имеет первая группа факторов.
В возникновении острого абсцесса легкого большую роль играют следующие моменты:
- нарушение проходимости бронха с развитием ателектаза, нарушением питания, кровообращения и сопротивляемости легочной ткани в этой зоне;
- создание замкнутого пространства в зоне ателектаза и нарушение или прекращение естественной санации бронхов от инфекции при кашле, то есть создание оптимальных условий для развития имеющейся инфекции;
- занесение» значительных доз особо вирулентных микробов в легочную ткань из внешней среды при пневмонии, аспирации, инородным телом;
- воздействие большого количества токсинов развивающейся инфекции на ткань легкого в зоне ателектаза, сопротивляемость которой понижена в связи с нарушением питания.
По данным многих авторов острый абсцесс легкого и гангрена легкого поражают главным образом мужчин (80-85%) в возрасте от 20 до 50 лет (80-90%). Чаще поражается правое легкое, что объясняется большим его размером. Абсцессы легкого могут локализоваться в различных отделах легкого, но чаще поражается верхняя доля правого легкого с локализацией в I, II и IV сегментах.
Клинические симптомы при остром абсцессе определяются фазой его развития. Период формирования абсцесса характеризуется гнойной инфильтрацией и расплавлением легочной ткани, но сообщение с бронхом еще отсутствует.
В первой фазе клинические симптомы абсцесса легкого сходны с тяжелой пневмонией, что характеризуется тяжелым состоянием больного, высокой температурой, кашлем, притуплением перкуторного звука и бронхиальным, а иногда ослабленным дыханием над местом абсцесса. При дыхании появляются сильные боли с пораженной стороны. При рентгенологическом исследовании видна отграниченная тень различной интенсивности и величины.
Все описанные явления нарастают в течение 4-10 дней, потом обычно гнойник прорывается в бронх, после чего начинается вторая фаза течения острого абсцесса легкого, характеризующаяся кашлем с выделением значительного количества (200-800 мл) зловонной гнилостной мокроты с большим количеством лейкоцитов, эритроцитов, детрита, бактерий и эластических волокон. При преобладании в полости абсцесса процессов некроза, гангрены мокрота бывает особенно зловонной, нередко с примесью крови и при стоянии делится на три слоя: внизу — гной и продукты распада, средний слой состоит из желтоватой прозрачной жидкости, верхний — пенистый. После прорыва гнойника через бронх течение острого абсцесса может принять различный характер в зависимости от степени опорожнения его, защитных сил организма и полноценности лечебных мероприятий. В таких случаях возможно или постепенное излечение (третья фаза), или развитие хронического абсцесса с образованием вторичных бронхоэктазов.
Здесь следует особо остановиться на одном организационном вопросе: кому из специалистов заниматься лечением острого абсцесса легкого — терапевтам или хирургам? Практика показывает, что ответ может быть только один: как только установлен диагноз острого абсцесса легкого, больной должен быть госпитализирован в отделение легочной хирургии.
У некоторых больных процесс заживления абсцесса происходит медленно. Полость опорожняется от гноя недостаточно, спадается плохо, процессы регенерации замедленны. В таких случаях абсцесс из острого становится хроническим, с особой клиникой и другими методами лечения. Следует однако иметь ввиду, что острый абсцесс легкого вскрывается не только в бронх. Он может прорваться и в плевральную полость и привести к острому пневмотораксу, симптомы которого будут маскировать истинную природу заболевания.
У ослабленных больных, при особо вирулентной инфекции и плохом опорожнении гнойника через бронх процесс может прогрессировать. Гнойная инфильтрация распространяется на новые участки легочной паренхимы, увеличиваются зоны некроза, образуются новые гнойники. Параллельно с этим продолжает ухудшаться клиническая картина: к отмеченным ранее симптомам присоединяются озноб, проливные поты, ухудшается общее состояние, сердечная деятельность, нарушаются функции почек, печени. Такое нарастающее ухудшение нередко приводит к смерти больного.
Острый абсцесс легкого по клиническим симптомам и течению подразделяют на легкие, средние и тяжелые степени.
В первую группу с легкой степенью течения относят абсцесс с одиночной полостью и слабо выраженной перифокальной реакцией и наличием типичной рентгенологической картины с уровнем жидкости. Такие абсцессы развиваются у крепких людей и формируются в течение 8-10 дней. После их опорожнения через бронх или после пневмонии обычно быстро наступает выздоровление.
Течение средней тяжести отмечается при абсцессе с одиночной полостью, но окруженной значительной зоной перифокальной реакции. Такие абсцессы чаще медленно формируются на фоне затянувшейся пневмонии. Как образование очага некроза полости, так и момент прорыва в бронх выражены неясно. Реакция организма вялая. При прорыве в бронх опорожнение гнойника плохое, температура снижается нестойко, отмечаются обострения. Рентгенологическая картина меняется медленно. Полностью выздоровление наступает редко, чаще развивается хронический абсцесс легкого.
Третья группа — больные с тяжелым течением — характеризуется глубокой интоксикацией, нарушением функции сердечно-сосудистой системы, печени, почек. Обширная инфильтрация легочной ткани у этих больных длительно не приводит к образованию полости; температура остается высокой. Количество мокроты постепенно увеличивается. У этих больных с самого начала обширная гнойная инфильтрация легочной ткани сопровождается образованием множественных мелких абсцессов. Консервативная терапия дает только временное улучшение и для спасения больных необходимо радикальное хирургическое лечение.
Диагноз абсцесса легкого в ранней фазе его развития, до вскрытия в бронх, представляет большие трудности и нередко его смешивают с очаговой пневмонией. Наиболее постоянные симптомы: кашель с мокротой, боли в груди, усиливающиеся по мере вовлечения в процесс плевры, высокая температура, дающая большие колебания утром и вечером и сопровождающаяся проливными потами; гиперлейкоцитоз с нейтрофилезом, ускоренная СОЭ. Данные перкуссии, аускультации и рентгенологические данные позволяют поставить диагноз, в ряде случаев, до вскрытия абсцесса в бронхах.
После вскрытия абсцесса в бронх диагноз облегчается. Его ставят на основании появления обильного количества мокроты, которому предшествовал тяжелый воспалительный процесс в легком.
Физикальные данные обычно подтверждают клиническую картину, наряду с рентгенологической картиной: наличие полости в легком с газом и уровнем жидкости.
Рентгенологическое исследование имеет большое значение для топической диагностики. В то же время большинство хирургов предостерегает от применения для уточнения диагноза пункции полости абсцесса. Риск получения гнойного плеврита значительно превышает ее диагностическую ценность.
Острые абсцессы легкого и гангрену надо дифференцировать от кавернозного туберкулеза, актиномикоза, эхинококка, нагноения кисты легкого, от меж-долевого и осумкованного плеврита, очаговой пневмонии, а также от вторичных абсцессов и первичных бронхоэктазов в фазе абсцедирования.
Лечение острого абсцесса легкого в зависимости от фазы его развития может быть консервативным или хирургическим.
В настоящее время при использовании антибиотиков широкого спектра действия и при начале лечения в ранней фазе (инфильтраты, абсцессы до 4-5 недель от момента образования) удается достигнуть успеха у 65-70% больных острыми абсцессами легкого.
Консервативное лечение абсцесса легкого включает следующие мероприятия:
- обеспечение хорошего ухода и высококалорийного рационального питания, богатого белками и витаминами;
- введение антибиотиков (пенициллин, стрептомицин, биомицин, тетрамицин), которые применяют отдельно или в комбинациях. Обычно вводят по 200 000 ЕД антибиотика 4-5 раз в сутки;
- при сообщении абсцесса с бронхом — обеспечение регулярного удаления гноя из полости абсцесса через бронхоскоп или методом положения (постуральный дренаж), после опорожнения гнойника в него интратрахеально вводят антибиотики;
- повторные переливания небольших (100-150 мл) доз крови для усиления защитных сил организма;
- назначение анаболических стероидов;
- применение иммунотерапии (стафилококковый анатоксин, аутовакцина);
- парентеральное введение белковых препаратов(альбумин, протеин);
- назначение пиримидиновых производных (метилурацил, оротат калия), внутривенные вливания 1% хлорида кальция (400-800 мл).
Результаты консервативного лечения характеризуются следующими цифрами:- выздоровление — 70%, переход в хронический абсцесс — 20%, смерть — 5%, а у 5% больных в процессе лечения возникают показания к операции. Необходимость в больших хирургических вмешательствах по поводу острых абсцессов легких бывает редко — при обильных легочных кровотечениях, прогрессирования гнойного процесса на фоне интенсивного лечения. Во всех других случаях лечение надо продолжать до достижения положительного результата. Фактор времени не имеет решающего значения, и показания к операции определяются не столько продолжительностью заболевания, сколько результативностью лечения.
Осложнения при абсцессе легкого: прорыв абсцесса в плевральную полость при расположении его ближе к периферии легкого, что сопровождается развитием эмпиемы плевры. Прорыв гнойника в плевру, сообщающегося с бронхом, сопровождается развитием пиопневмоторакса. При этом возможно возникновение плевро-пульмонального шока. Кроме того, смещение средостения вызывает нарушение кровообращения и гипоксию. Эти нарушения могут при непринятии соответствующих мер привести к смерти больного.
Кровотечение из разрушенных сосудов в зависимости от калибра разрушенного сосуда может ограничиться небольшим кровохарканьем или же принять характер профузного кровотечения.
Воспалительный процесс может прогрессировать и перейти в гангрену, или сопровождаться образованием множественных абсцессов легкого. Возможно появление метастатических абсцессов в различных органах (мозг, печень, почки), то есть развитие септикоциемии. Аспирация гноя в здоровое легкое приводит к развитию пневмонии в нем.
Хирургические вмешательства по поводу кровотечений и прогрессирования гнойного процесса у больных с острым абсцессом легкого приходится выполнять в неблагоприятных условиях со значительным риском осложнений. Наиболее приемлемыми операциями являются лобэктомия и реже пневмонэктомия. При наличии больших секвестров легочной ткани сохраняет свое значение пневмотомия, хотя после нее образуются стойкие остаточные полости и бронхоторакальные свищи, для ликвидации которых требуются повторные вмешательства в виде частичной торакопластики и мышечной пластики.
Излечение хронического абсцесса легкого может быть достигнуто только путем радикальной операции. Всегда желательно оперировать во время ремиссии. Чаще выполняется лобэктомия, реже приходится удалять все легкое. При абсцессе легкого с бронхоплевральным свищом и эмпиемой полости плевры одномоментной радикальной операцией является плевропневмонэктомия или лобэктомия с плеврэктомией и декортикацией остающейся части легкого. При наличии противопоказаний к хирургическому лечению проводится периодическая санация полости абсцесса. Такая санация в сочетании с дыхательной гимнастикой, постуральным дренажем и общеукрепляющим лечением часто позволяют поддерживать относительно удовлетворительное состояние больных многие годы.
источник


 Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких.
Абсцесс легкого – это воспалительное заболевание, иначе называемое абсцедирующая пневмония. Инфекционные заболевания легких – одна из самых распространенных причин обращения пациентов к врачу. Чаще всего инфекция проявляется именно воспалением легких. амебный абсцесс.
амебный абсцесс. Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.
Первый возникает как только начинается заболевание. Проявляется он лихорадкой, слабостью, ломотой в мышцах и суставах, быстрой утомляемостью. Для абсцесса, особенного бактериального генеза, характерна выраженная интоксикация с высокими цифрами температуры.

 Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.
Как правило, при любой гнойной инфекции хирурги вынуждены приступать к оперативному вмешательству для того, чтобы обеспечить отток гноя. Абсцесс же может опорожняться самостоятельно.