Многие годы безуспешно боретесь с БОЛЯМИ в ПЕЧЕНИ?
Глава Института заболеваний печени: «Вы будете поражены, насколько просто можно вылечить печень просто принимая каждый день.
Симптомы воспаления желчного пузыря довольно характерные и поэтому спутать их с признаками другого заболевания, в принципе, достаточно сложно. Если говорить о первопричинах, приводящих к заболеванию, то первым, что необходимо будет назвать это возникновение условно-патогенной микрофлоры, приводящей к ослаблению иммунитета, инфекции внутри органа, а также образование камней в пузыре и его протоках. На медицинском сленге воспалительный процесс в желчном пузыре называют холециститом.
По утверждению специалистов, таким заболеванием чаще болеют женщины, достигшие зрелого возраста (в основном после 40 лет), у мужчин в два раза реже возникает холецистит.
Болезнь может протекать в различной форме, но в основном это калькулезный холецистит с образованием камней и заболевание, протекающее без образования конгломератов – бескаменный холецистит.
В зависимости от формы и степени недуга врач подбирает эффективное лечение, которое в большинстве случаев помогает устранять основные симптомы и излечивать пациента.
Ранее уже было отмечено, что симптомы будут зависеть от формы заболевания и поэтому целесообразно разделить перечень основных признаков по группам.
Холецистит в острой форме будет проявляться следующим образом:
- боли под правым ребром по типу приступов (резкая боль обусловлена закупоркой — обструкцией желчных протоков камнем или плотным сгустком желчи);
- потеря аппетита, человек худеет;
- кожные покровы окрашиваются в лимонный цвет;
- во время проведения диагностики доктор констатирует расширение желчных путей;
- озноб;
- температура повышается до отметки 38°-39°;
- человека тошнить;
- периодически случается рвота с примесью желчи и без нее;
- стул нестабилен (в основном возникает длительный запор);
- повышенное газообразование;
- в тяжелых случаях может пожелтеть кожа и слизистые оболочки глаз.
Калькулезный холецистит в обостренной форме почти всегда протекает тяжело. Осложнения такой болезни всегда небезобидны.
К примеру, может развиться абсцесс в печени (в печени развивается очаг воспаления с гнойной капсулой), перитонит, панкреатит — воспаление поджелудочной железы на фоне инфекции и холангит.
Для тех, кто не знает, что такое холангит поясняем, что это воспаление желчных протоков. Все описанные формы осложнений требуют безотлагательного обращения в медицинское учреждение и при необходимости размещения пациента в больницу.
- жжение или тянущие боли под реберной дугой справа (в области печени);
- иногда может болеть живот, в основном его верхняя часть;
- болевой синдром может отдавать в область крестца в поясничном отделе;
- болеть может и левая сторона, там, где расположена сердечная мышца (в медицине есть термин «холецистокардиальный синдром»), при этом ритмы сердца становятся нестабильными. Нарушения со стороны сердечной системы возникают по вине длительного токсичного воздействия в результате инфекции, развивающейся в желчном пузыре.
Болевые спазмы при таком течении заболевания возникают и усиливаются после приема пищи, во время тяжелого физического труда, в стрессовых ситуациях, при злоупотреблении крепкими алкогольными напитками.
Острый холецистит всегда имеет признаки отравления (интоксикации) – температура резко поднимается, начинает болеть голова, появляется ломота в суставах, человек становится вялым, чувствует разбитость во всем теле, при этом отмечается резкое похудание.
Воспаление желчного пузыря симптомы, характерные для всех больных холециститом:
- часто возникающая отрыжка воздухом;
- привкус горечи во рту;
- вздутие живота;
- нарушается пищеварение (диспепсический синдром — поносы, запоры, тошнота, рвота);
- подкожный зуд (это явление возникает из-за воздействия на рецепторы кожи желчных кислот, которые накапливаются в крови при воспалительных процессах в желчном пузыре);
- рефлекторная рвота, которая чаще всего возникает при погрешностях в питании и при приеме алкоголя.
Также для многих пациентов, страдающих воспалением желчного пузыря, характерно ярко выраженное проявление вегето-сосудистой дистонии – повышенная потливость, сильное сердцебиение (тахикардия), частые головные боли, сон беспокойный и нарушенный.
А людей, которые страдают аллергией, может развиться самая опасная реакция, из всех имеющихся у аллергиков, – отек Квинке.
Следует также отметить, что хронический холецистит нередко зарождается в молодом возрасте. Особенно часто это заболевание возникает в подростковом периоде и при этом долгое время никак себя не проявляет, пока в печени и в желчном не разовьется серьезный воспалительный процесс.
Признаки воспаления желчного пузыря, характерные для женщин:
- нередко развивается так называемый синдром предменструального напряжения;
- до менструации, примерно за неделю или чуть больше, появляются головные боли;
- настроение становится переменчивым;
- нередко возникает пастозность нижних конечностей – небольшой отек кожи, сопровождающийся почти неразличимой припухлостью, при этом кожные покровы становятся бледными и похожими на тесто, отсюда и термин.
Хронический холецистит может проявляться по-разному, поэтому точно поставить диагноз может только врач и он же должен назначить адекватное лечение.
Так как желчный пузырь напрямую связан с печенью желчными протоками, то все, что было перечислено выше может означать, что у больного, кроме воспаления пузыря, существует и воспалительный процесс в печени.
Клиническая картина проявления симптомов и лабораторные показатели являются показанием для проведения антибактериальной терапии. Подбором антибиотиков всегда должен заниматься врач. Самолечение может привести к нежелательным и весьма серьезным осложнениям и возникновению побочных эффектов. Лечить воспаление всегда нужно правильно и тогда риска осложнений можно будет избежать.
Для устранения болевого синдрома и для стимуляции оттока желчи назначают спазмолитики («Но-шпу», «Дротаверин», «Папаверин», «Мебеверин»,«Дюспаталин», «Спазган» и другие). Могут быть назначены анальгетики – анальгин, баралгин. В качестве антихолинэргического средства могут прописать «Риабал».
Если у пациента отсутствуют признаки гипотонии печени и желчного пузыря, то назначают препараты, обладающие желчегонным характером – «Аллохол», «Холензим»,«Холагол».
Когда у больного обнаруживают микролиты в желчи и диагностируют признаки гипотонии желчного, то лечить его будут средствами, в основе которых будут желчные кислоты — урсодезоксихолевая кислота («Хенофальк», «Урсофальк»). Курс лечения такими препаратами всегда длительный, проводится строго под наблюдением врача. Правда, при наличии больших конгломератов в пузыре этот метод не всегда имеет положительные результаты.
Чтобы нормализовать работу печени выписывают препараты, которые называются гепатопротекторы. Они обладают хорошим желчегонным свойством. «Хофитол» — лекарство растительного происхождения (содержит водный экстракт артишока), «Гепабене» — комбинированное растительное средство, состоящее из вытяжки дымянки лекарственной и расторопши пятнистой.
Для женщин, во время предменструального синдрома и пациентов, у которых налицо признаки вегето-сосудистой дистонии, врач порекомендует дополнительные лекарственные препараты – валериану, пустырник или «Адаптол».
Вспомогательное лечение такими препаратами составляет 1-2 месяца.
Для нормализации пищеварения целесообразно принимать «Панкреатин», «Мезим», «Креон» и прочие препараты.
Кроме этого, доктор порекомендует больному пройти курс фитотерапии – лечение растительными препаратами и отварами, приготовленными из целебных трав. Какие травы можно использовать при воспалении желчного пузыря и печени будет описано далее.
Воспалительные процессы в желчном пузыре снять без соблюдения правил диетического питания почти невозможно. Поэтому очень важно не пренебрегать прописными истинами, которые гласят, что все жареное, копченое, жирное и прочее должно уйти со стола больного, а вместо «неполезных» продуктов стоит питаться здоровой пищей и пить минеральную воду и отвары из лекарственных растений.
Успешно лечить воспаление пузыря и печени можно способами и методами,которые называются народными. Важно помнить, что все средства, которые решит принимать пациент (речь идет о фитотерапии) для устранения очага воспаления и для того, чтобы снять болевые ощущения и дискомфорт, необходимо согласовать с лечащим врачом.
Травяные отвары и настои, которыми можно лечить воспаление желчного пузыря и эффективно бороться с проявлением основных симптомов заболевания:
- Отвар из сбора трав – цветы бессмертника (15 г), листовая часть зверобоя (10 г). Смесь сухого растительного сырья заливают сильно горячей водой (500 мл), настаивают, процеживают и пьют до основных приемов еды по 100 мл.
- Чай из кукурузных рылец готовят так: на стакан кипятка требуется положить 10 г сухого растительного сырья. Перед завтраком, обедом и ужином выпивают по 50 мл травяного чая.
- По тому же принципу и в той же дозировке готовят отвар из цветков пижмы.
- Настой из перечной мяты нужно готовить на водяной бане в течение четверти часа, а пить, как и предыдущие отвары нужно до еды три раза в день. Для женщин такой отвар особенно рекомендован, потому что он хорошо действует на перепады настроения во время месячных – женщины становятся менее раздраженными.
- В период ремиссии, когда процесс обострения миновал, пациенту рекомендовано принимать настой из плодов шиповника. Способ приготовления: 2 больших ложки измельченных плодов заливают 500 мл воды, ставят на огонь, затем в течение четверти часа томят на водяной бане. Принимают по 100 мл ежедневно перед тем, как сесть кушать. Курс месяц.
В период ремиссии нередко назначают физиотерапевтические процедуры – УВЧ-терапию, диатермию, индуктотермию, воздействие ультразвуком, аппликации на основе парафина, лечебных грязей, которые накладываются на область расположения желчного пузыря.
Хорошее действие на организм в целом и в частности, на процесс воспаления, отмечено после принятия больными оздоровительных радоновых и сероводородных ванн.
Прекрасно справляется с функциями опорожнения желчного пузыря лечебная гимнастика, которую также назначить может доктор в период заболевания в стадии ремиссии.
В том случае, когда длительное лечение не приносит желаемый эффект, а заболевание переходит в тяжелую стадию, то возможно, придется прибегнуть к кардинальному способу устранению причины воспаления – удалению желчного пузыря (лапароскопии).
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
источник
Абсцесс печени – это гнойно-деструктивное образование, которое ограничивается от окружающих тканей посредством капсулы. Болезнь может возникать по разным причинам: нарушение проходимости желчных протоков, заболевания кишечника, гнойные процессы другой локализации, травма печени. Мужчины болеют чаще, чем женщины, средний возраст возникновения патологии – 40 лет. Лечение должно проводиться в условиях стационара, назначаются антибиотики и малоинвазивные процедуры.
Абсцесс – это заболевание, которое характеризуется образованием ограниченной полости, заполненной гнойным содержимым. Гнойный очаг может сформироваться в любом месте – как в правой, так и в левой доли печени. Абсцессы могут быть единичными или множественными, размеры также могут быть разными – от 1 мм до 10 см и более.
Возникновение абсцесса связано с попаданием в печень микроорганизмов – бактерий и паразитов. Чаще всего возбудителями болезни являются:
- кишечная палочка;
- клебсиелла;
- стрептококки;
- золотистый стафилококк;
- амебы;
- бактероиды;
- протеи.
Как правило, гнойник развивается как осложнение других заболеваний. Микроорганизмы могут попадать в печень разными путями: через желчные протоки, с током крови и лимфы, также возможно прямое распространение инфекции из рядом расположенных органов.
В зависимости от способа распространения инфекции различают несколько видов заболевания – холангиогенный, гематогенный, кишечный, травматический, криптогенный.
Наиболее частая разновидность патологии. Инфекция распространяется по желчным путям. Гнойник формируется на фоне следующих заболеваний:
· холецистит (воспаление желчного пузыря);
· холангит (воспаление желчных проток);
· желчнокаменная болезнь (ЖКБ);
· нарушение проходимости желчных протоков – рубцовые стриктуры, стеноз, атрезия;
· злокачественные и доброкачественные новообразования.
Инфекция распространяется с током крови через воротную или печеночную вену. Причиной являются септические состояния (общее заражение крови).
Причиной формирования гнойного очага в печени являются воспалительные заболевания кишечника:
· деструктивные формы аппендицита;
Заболевание может развиваться после перенесенной тупой травмы живота. В результате образуется зона некроза, которая вначале заполняется кровью и желчью, а при присоединении бактериальной флоры – гноем.
В случае, когда причина формирования гнойника неизвестна, речь идет о криптогенном абсцессе. Причина может заключаться в латентно протекающем заболевании.
В большинстве случаев симптомы развиваются постепенно. Выраженность проявлений зависит от размера абсцесса и первичного заболевания. Может развиваться тяжесть или боль в подреберье, диспепсия, желтушность кожи, лихорадка и другие симптомы интоксикации.
Тяжесть или боль в правом подреберье часто появляется при поверхностных образованиях, которые давят на капсулу печени. Для болевого синдрома характерны следующие признаки:
· боль усиливается в положении лежа на левом боку;
· носит тупой, сдавливающий характер;
· присутствует постоянно, мало зависит от приема пищи.
Заболевание нередко сопровождается развитием диспептических явлений:
На фоне этого может значительно снижаться масса тела.
Желтушность появляется на поздней стадии болезни из-за компрессии желчных протоков. Сначала желтеют слизистые оболочки, а затем кожа.
Повышение температуры тела
Повышение температуры тела указывает на активный воспалительный процесс в организме. Характерна лихорадка (повышение температуры тела выше 38 °С).
Наличие очага гнойного воспаления приводит к интоксикации организма, что сопровождается следующими симптомами:
· общая слабость, вялость, повышенная утомляемость;
· нарушение сознания, дневная сонливость.
На что обращают внимание при диагностике:
- симптомы, указывающие на поражение печени;
- признаки интоксикации;
- наличие основного заболевания, которое привело к формированию абсцесса;
- данные физикального исследования: увеличение размеров печени, локальная болезненность;
- данные дополнительных методов исследования – лабораторных и инструментальных.
Поставить диагноз только по клинической картине трудно, обязательно назначаются дополнительные анализы.
Результаты, особенности исследования
В ОАК выявляются признаки воспаления: повышение уровня лейкоцитов за счет нейтрофилов, появление юных форм лейкоцитов, ускорение СОЭ.
Биохимический анализ крови
В биохимическом анализе крови выявляются признаки, указывающие на поражение печени: повышение уровня ферментов печени (АЛТ, АСТ), повышение уровня билирубина (преимущественно прямого).
Бактериологическое исследование содержимого
Для определения возбудителя и его чувствительности к антибиотикам проводят бактериологический посев содержимого абсцесса.
Ультразвуковое исследование (УЗИ)
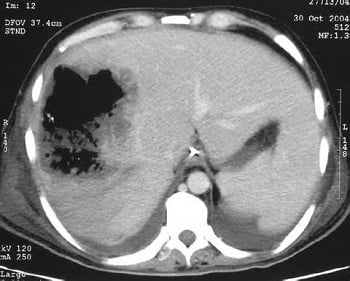
Один из основных методов диагностики. С его помощью можно обнаружить в печени полость, которая заполнена жидким содержимым. Определяется размер абсцесса и его локализация. Для визуализации доступны абсцессы более 1 см.
Обзорная рентгенография органов брюшной полости
На рентгеновском снимке можно увидеть очаг просветления в печени с горизонтальным уровнем жидкости.
Компьютерная томография (КТ)
Более информативный и специфический метод исследования, проводится в тех случаях, когда данных УЗИ недостаточно. Определяется точный размер образования, его локализация и расположение относительно паренхимы (поверхностный, глубокий), характер содержимого, толщина капсулы.
Тактика терапии в основном зависит от размера и количества абсцессов. При единичном образовании или небольших множественных используется консервативное лечение. Если размер полости больше 3 см (при множественных больше 1,5 см), проводятся хирургические процедуры.
Консервативное лечение заключается в применении антибактериальных средств. В начале лечения антибиотики подбираются эмпирически, после получения результатов бакпосева препарат могут поменять.
При выборе препарата ориентируются не только на чувствительность микрофлоры, но и на то, насколько хорошо антибиотик проникает в желчь.
Какие антибиотики могут назначаться для лечения патологии:
- Метронидазол – антибактериальный и антипротозойный препарат. Назначается при подозрении на анаэробную или амебную этиологию.
- Цефалоспорины 3 поколения (Цефтриаксон) – препараты широкого спектра действия, могут назначаться для лечения как анаэробной, так и аэробной инфекции.
- Пенициллины и аминогликозиды – применяются для лечения аэробной инфекции.
Антибиотики применяются длительно, от 3 недель и более.
При неэффективности консервативного лечения или большом размере гнойника применяются хирургические методы лечения. Все они заключаются в эвакуации гноя из полости, ее промывании или дренировании.
Какие варианты оперативного лечения могут применяться:
- Чрескожная пункция и дренирование – наименее инвазивный способ. Эвакуация гноя при помощи прокола гнойника через кожу или установку дренажа. Процедура проводится под УЗИ-контролем. Используется при небольшом размере абсцесса.
- Лапаратомия – радикальный и наиболее инвазивный метод лечения. Используется при труднодоступном расположении гнойника и при большом его размере.
- При холангиогенном абсцессе печени нередко требуется проведение дополнительной операции, которая направлена на восстановление проходимости желчных путей.
Дополнительное лечение включает в себя постельный режим в активной фазе болезни, обильное питье и соблюдение диеты. Показано дробное питание 5–6 раз в сутки маленькими порциями. В рационе должно быть достаточное количество витаминов и белков, для этого нужно есть больше овощей и фруктов, рыбы и морепродуктов, мяса, творога.
При своевременном начале лечения прогноз благоприятный, заболевание заканчивается полным выздоровлением. Позднее начало лечения и наличие сопутствующей патологии часто приводят к развитию осложнений:
- генерализация инфекции (сепсис);
- прорыв гноя в брюшную полость или соседние органы;
- кровотечение.
При развитии осложнений, большом размере гнойника или множественном поражении болезнь может закончиться летально.
Предлагаем к просмотру видеоролик по теме статьи.
Образование: Ростовский государственный медицинский университет, специальность «Лечебное дело».
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Согласно мнению многих ученых, витаминные комплексы практически бесполезны для человека.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
Стоматологи появились относительно недавно. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Человеческие кости крепче бетона в четыре раза.
Первая волна цветения подходит к концу, но на смену распустившимся деревьям уже с начала июня придут злаковые травы, которые будут тревожить страдающих аллергие.
источник
При наличии одного абсцесса или нескольких крупных абсцессов лечение заключается в применении антибиотиков и адекватном дренировании.
Дренирование абсцессов, по возможности, выполняют чрескожно.
К хирургическому дренированию прибегают лишь в тех случаях, когда более консервативные методы не приводят к полной ликвидации абсцесса или когда оно необходимо для лечения первичного внутрибрюшного очага инфекции.
Больным с множественными абсцессами печени показана антибиотикотерапия и лечение основного заболевания желчных путей.
При этом назначаются антибиотики, воздействующие на анаэробы, грамотрицательные аэробы и энтерококки.
Обычно используется следующее сочетание: аминогликозиды или цефалоспорины (против грамотрицательных аэробов), клиндамицин или метронидазол (против анаэробов) и пенициллин или ампициллин (против энтерококков).
В процессе лечения антибиотики можно менять с учетом результатов бактериального исследования и изменений клинической картины. Антибиотики вводятся внутривенно в течение 10-14 дней.
Если у пациента в полости абсцесса сохраняется дренажная трубка, курс антибиотикотерапии следует продлить.
По окончании дренирования переходят на пероральный прием антибиотиков (приблизительно в течение 2 недель).
Единственным препаратом, эффективным при внекишечных формах амебиаза, является метронидазол.
Для лечения амебных абсцессов печени препарат назначается в дозе 750 мг 3 раза в день в течение 10 дней.
Однако даже в такой дозе метронидазол может оказаться недостаточно эффективным.
В этом случае пациенту назначают аме-боцидный препарат, действующий в просвете кишки, например йодохинол (дийодо-гидроксихин), по 650 мг 3 раза в день в течение 20 дней, что позволит излечить кишечную инфекцию и предотвратить рецидив заболевания.
Смертность при нелеченых пиогенных абсцессах печени составляет 100 %.
Возможны прорыв абсцесса в брюшную полость, формирование поддиафрагмального, околопеченочного или подпеченочного абсцесса и перитонит.
Прорыв абсцесса в плевральную полость может привести к развитию эмпиемы плевры, в полость перикарда — к возникновению перикардита или тампонады сердца.
Возможно также метастатическое поражение легких, мозга и глаз при образовании септических эмболов.
Осложнения амебных абсцессов печени аналогичны таковым у пиогенных.
Прорыв абсцесса в плевральную полость приводит к развитию амебной эмпиемы плевры, в ткань легкого — к формированию абсцесса легкого или бронхоплеврального свища.
Поражение перикарда встречается у 1-2 % пациентов и связано с амебными абсцессами, расположенными в левой доле печени.
Серозный выпот в полости перикарда может указывать на угрожающий прорывабсцесса.
Следствием гнойного амебного перикардита часто становится сдавливающий перикардит.
Имеются также сообщения о развитии у больного с амебными абсцессами печени абсцессов головного мозга в результате гематогенной диссеминации возбудителя.
Прогноз зависит от оперативности установления правильного диагноза и от основного заболевания.
Пациенты с амебными абсцессами печени, как правило, быстро выздоравливают при назначении соответствующей терапии.
Рассасывание абсцесса приводит к формированию рубца и подкапсульной ретракции ткани печени.
В некоторых случаях у пациентов с большими абсцессами печени остаточная полость, окруженная соединительной тканью, можетсохраняться в течение длительного времени.
Ранняя диагностика и адекватная антибиотикотерапия позволяют сократить смертность при пиогенных абсцессах печени до 5-10 %.
На уровень смертности в значительной степени влияет основное заболевание, приведшее к формированию абсцесса печени.
Процесс выздоровления длится долго, в основном из-за сложности лечения и необходимости длительного дренирования абсцесса.
источник
Абсцессы печени опасны тем, что могут привести к тяжелым последствиям, иногда вплоть до сепсиса и смерти. К слову, такое заболевание может быть как первичным, так и вторичным. Согласно статистике, абсцесс проявляется на фоне других болезней печени не чаще, чем в 3-5% случаев.
Тем не менее многие люди интересуются вопросами о протекании подобной патологии, ведь чем раньше будут замечены нарушения, тем быстрее человек получит соответствующее лечение. Так где печень у человека расположена и каковы основные причины ее поражения? Как определить первые признаки абсцесса? К каким осложнениям может привести заболевание? Необходима ли хирургическая операция или недуг можно лечить средствами консервативной медицины? Ответы на эти вопросы интересуют многих читателей.
Естественно, многие люди для начала хотят разобраться с основными анатомическими терминами и объяснениями. Где печень у человека расположена? Это большой орган, который находится в правом верхнем квадрате живота (правом подреберье).
Стоит отметить, что, в связи с отсутствием болевых рецепторов в органе, те или иные повреждения печени могут и вовсе не сопровождаться физическим дискомфортом или болями. Поэтому стоит внимательно следить за работой всего организма. Этот жизненно важный орган очищает кровь человека от токсинов и вредных веществ, принимает участие в обмене веществ, является депо гликогена (энергетические запасы), продуцирует желчные кислоты и регулирует процессы пищеварения.
К сожалению, некоторые люди сталкиваются со столь сложным диагнозом, как абсцесс. Что это такое? Это гнойное воспаление тканей, которое сопровождается их так называемым расплавлением. В результате такого процесса внутри абсцесса образуется полость, где начинают накапливаться гнойные массы. По мере развития образование увеличивается в размерах, а иногда может и разрываться, освобождая гнойное содержимое.
Согласно статистическим исследованиям, абсцессы печени, как правило, являются результатом других заболеваний этого органа. Мужчины страдают от подобной патологии немного чаще, чем представительницы женского пола. Заболевание наиболее распространено в регионах с низким уровнем санитарно-бытовых условий и загрязненной водой. К этой группе можно отнести Чили, Бразилию, Перу, Индию, Тибет, Непал, Пакистан, Ирак, Иран, страны Южной Африки.
На сегодняшний день существует множество схем классификации данной патологии. Например, абсцессы печени могут быть первичными (гнойный процесс образуется в паренхиме здоровой печени) и вторичными (появляется на фоне другого воспалительного заболевания). В зависимости от природы инфекции, болезни разделяют на паразитарные и бактериальные.
Если брать за критерий путь распространения инфекции, то выделяют:
- гематогенные абсцессы (инфекция попадает с током крови);
- холангиогенные формы болезни (возбудитель попадает из желчных путей);
- контактные (воспаление распространяется из близлежащих органов);
- посттравматические (речь идет об осложнении после ранения или операции);
- криптогенные (причины таких форм патологии до конца не изучены).
Абсцессы печени могут быть одиночными или множественными, иметь крупные или мелкие размеры. Выделяют осложненные и неосложненные формы заболевания.
Наиболее часто причиной развития гнойного воспалительного процесса является проникновение в ткани инфекции. Как правило, роль возбудителя играют бактериальные микроорганизмы, включая кишечную палочку, стафилококков, стрептококков и некоторые другие.
Помимо этого, возможно и паразитарное поражение тканей. Например, широко известным является амебный абсцесс печени (тропическая форма заболевания). Также гнойное воспаление может развиваться на фоне инвазии аскаридами, эхинококками, альвеококками.
Итак, абсцесс и, как следствие его, нарушение функции печени могут развиваться при:
- Проникновении болезнетворных микроорганизмов в печень через желчевыводящие пути. Подобное наблюдается при таких болезнях, как холангит, желчекаменная болезнь, холецистит, раковое поражение желчных проток.
- Инфекция может проникать вместе с током крови через воротную или печеночные вены. Абсцесс может быть осложнением при септических поражениях сердца, кишечника, селезенки, желудка, поджелудочной железы.
- Иногда болезнетворные организмы проникают в ткани и клетки печени при наличии инфекционного воспаления близлежащих органов. Поэтому к факторам риска относят аппендицит, дивертикулез (воспаление соединительнотканных перегородок толстого кишечника), неспецифический язвенный колит, воспаление брюшины, гнойный перитонит.
- Абсцесс может быть результатом травмы печени, что случается, например, при проникающем ранении в брюшную полость.
- Инфицирование тканей может произойти во время оперативного вмешательства на органах брюшной полости.
Как проявляется абсцесс печени? Симптомы можно разделить на две группы. В ранний период развития заболевания проявляются в основном признаки интоксикации организма. Сначала, как правило, появляется лихорадка, общая слабость, озноб, ломота в теле. Пациент жалуется на постоянную усталость и сонливость, головокружения, шум в ушах, головные боли. Аппетит резко снижается.
В последующем симптомы становятся более выраженными. Например, можно наблюдать выделение большого количества липкого пота. Также возможна нечеткость зрения, галлюцинации, нарушения внимания и памяти. Пациенты жалуются на постоянную тошноту. Время от времени появляется рвота, причем содержимым кишечника.
По мере развития заболевания к симптомам интоксикации присоединяются и другие расстройства. Как правило, они свидетельствуют о том, что серьезное нарушение функции печени уже имеется.
Пациенты начинают жаловаться на боли в области правого подреберья. Сначала это лишь дискомфорт, который по мере роста абсцесса становится все более выраженным. Болевой синдром может обостряться в зависимости от приема пищи, физической активности, медикаментозной терапии других заболеваний и т. д.
В связи со снижением аппетита, тошнотой и рвотой наблюдается постепенное снижение массы тела. Во время медицинского осмотра врач может определить наличие гепатомегалии (увеличения печени в размерах) и спленомегалии (увеличения размеров селезенки).
С другой стороны, некоторые пациенты отмечают быстрый набор веса, что связано с развитием асцита. Свободная жидкость начинает накапливаться в брюшной полости, поэтому у больных увеличивается, даже выпячивается живот.
К признакам абсцесса можно отнести и желтизну кожных покровов, что связано с развитием желтухи. Нередко на фоне данной патологии наблюдается появление или обострение геморроя. Если воспаление тканей печени сопровождается повышением давления в печеночных сосудах, то возможно кровотечение из вен желудочно-кишечного тракта. Такое осложнение может проявляться, например, рвотой, по консистенции напоминающей кофейную гущу, или же образованием черного дегтеобразного стула.
При наличии симптомов срочно нужно обратиться к врачу. Гнойный абсцесс невероятно опасен. Чем скорее пациенту будет предоставлена квалифицированная помощь, тем выше шансы на успешное выздоровление.
Для начала специалист ознакомится с жалобами человека, проведет общий осмотр. В процессе диагностики крайне важным моментом являются анализы. Например, во время общего анализа крови можно отметить снижение уровня гемоглобина, уменьшение количества эритроцитов и тромбоцитов. Наряду с этим повышается уровень СОЭ, значительно увеличивается количество лейкоцитов, что само по себе свидетельствует о наличии воспаления.
При абсцессе нередко наблюдается потемнение мочи. Во время лабораторных анализов можно заметить ненормальное количество эритроцитов и лейкоцитов. Также проводятся печеночные пробы, во время которых можно опередить повышение уровня щелочной фосфатазы, прямого и общего билирубина. Иногда дополнительно проводится коагулограмма, которая при абсцессе печени показывает снижение показателей свертываемости крови. Для данного заболевания характерно обесцвечивание кала. При анализе каловых масс можно выявить наличие крови.
Важным этапом диагностики являются и инструментальные исследования. Наиболее популярным и доступным является рентген органов брюшной полости, который может показать наличие округлой полости с четкими краями, размещенной в паренхиме печени — это и есть абсцесс. С помощью ультразвукового оборудования можно подтвердить диагноз и определить размеры гнойного образования.
Довольно точными, но и дорогостоящими являются такие исследования, как компьютерная и магнитно-резонансная томография. Такие процедуры помогают точно поставить диагноз, определить точную локализацию, количество и размеры абсцессов, а иногда даже установить причину развития воспалительного процесса. Иногда пациентам назначают и биопсию — во время процедуры проводится забор внутреннего содержимого выявленного новообразования с последующим анализом в лаборатории.
Гораздо реже проводится диагностическая лапароскопия, во время которой врач осматривает внутренние органы (в данном случае печень) с помощью специальных камер, введенных внутрь сквозь прокол брюшной стенки. Процедура довольно опасна, так как высок риск повреждения абсцесса с мгновенным излитием гнойных масс.
Абсцессы печени — серьезные нарушения, которые ни в коем случае нельзя игнорировать. При отсутствии лечения образование может разрываться, выделяя наружу гнойное содержимое. Последствием подобного разрыва может быть гнойный гастрит (гнойное содержимое попадает на ткани желудка), перитонит (после разрыва гнойные массы распространяются по брюшной полости), плеврит (содержимое абсцесса попадает в плевральную полость), перикардит (гной в полости перикарда, что крайне опасно для сердечной мышцы), энтерит (прорыв образование происходит в кишечник).
Есть и другие, не менее серьезные осложнения. Например, на фоне разрыва может развиваться поддиафрагмальный абсцесс, при котором большое количество гнойный масс накапливается непосредственно под диафрагмой. К последствиям можно отнести тяжелую кровопотерю в результате кровотечений из печени. Иногда у пациентов развивается асцит, который сопровождается скоплением большого количества жидкости в брюшной полости. В результате увеличения абсцесса возможна портальная гипертензия — состояние, которое связано с повышением кровяного давления в портальное вене, что, в свою очередь, сопровождается кровотечениями из вен пищеварительного тракта.
Как можно увидеть, больная печень — это не то, к чему можно относиться легкомысленно. При появлении малейших симптомов нужно обращаться к врачу.
Что предлагают врачи пациентам, которым поставили диагноз «абсцесс печени»? Лечение на начальных этапах может быть медикаментозным, особенно если воспалительный процесс прогрессирует медленно, новообразование не растет, нет риска его разрыва.
В первую очередь терапия направлена на удаление причины воспаления, т. е. на устранение инфекции. Во время диагностики врачам удается выяснить, под воздействием какого именно микроорганизма появился абсцесс. Если речь идет о бактериальной форме заболевания, то назначается прием антибиотиков. Наиболее эффективными на сегодня считаются цефалоспорины третьего поколения («Цефоперазол», «Цефтриаксон»), защищенные пенициллины («Амоксиклав», «Аугментин»), фторхинолоны третьего или четвертого поколения («Ципрофлоксацин», «Левофлоксацин», «Норфлоксацин»).
Если абсцесс связан с активностью паразитов, то пациенту назначают курс противопротозойной терапии, в частности, прием метронидазола или его аналогов. Сразу же стоит отметить, что лечение осуществляется в условиях стационара. Схема приема лекарств и дозы могут быть определены только лечащим врачом.
Кроме того, в зависимости от состояния пациента, назначают симптоматическую терапию:
- детоксикация включает в себя введение раствора Рингера или же 5% глюкозы;
- при наличии сильных болей назначают такие препараты, как «Но-шпа» (снимает спазм) и «Ибупрофен» (снимает болевой синдром и лихорадку, тормозит развитие воспалительного процесса);
- также необходим прием энтеросорбентов, например, «Смекты» между приемами пищи;
- при наличии внутренних кровотечений назначают этамзилат натрия, который останавливает потерю крови;
- если пациент страдает от постоянной рвоты, возможно назначение противорвотных препаратов, например, «Метоклопромида» или «Церукала».
В некоторых случаях медикаментозное лечение не способно устранить абсцесс печени. Операция в таких случаях необходима. Кроме того, хирургическое вмешательство является обязательным при неотложных состояниях (например, разрыве абсцесса).
На сегодняшний день существует несколько способов хирургического лечения. Наиболее простым считается дренирование абсцесса. Суть процедуры такова: через небольшие надрезы в полость абсцесса вводятся две специальные трубки. Через одну из них постоянно подается раствор с антибактериальным препаратом, а через другую наружу выводиться содержимое гнойного образования. Как правило, такое лечение длится около 3-4 дней.
К сожалению, подобная методика не дает эффекта при разрыве абсцесса или же при наличии множественных поражений. В таких случаях проводится лапаротомия. Доступ к печени хирург получает через разрез брюшной полости. Во время операции каждый абсцесс вскрывается, затем, с помощью аспиратора, удаляют гнойное содержимое. Пустые капсулы промывают антисептическим раствором, после чего удаляют, одновременно ушивая здоровые ткани печени. Естественно, такая операция более опасная (есть риск инфицирования) и трудоемкая, да и реабилитационный период длится довольно долго. Тем не менее в некоторых случаях только так можно спасти жизнь пациента.
К слову, наряду с оперативным вмешательством довольно часто проводится и медикаментозная терапия. Стоит также отметить, что самолечение при данном заболевании категорически запрещено, так как любое непроверенное средство, будь то даже травяной отвар, может усугубить ситуацию. Только лечащий врач имеет право назначать лекарства.
Поскольку печень — орган, который напрямую связан с пищеварительным трактом и системой кроветворения, то питание имеет огромное значение для пациента, страдающего от тех или иных нарушений. Правильный рацион ускорит процесс терапии, поможет организму восстановиться после хирургического вмешательства, предупредит появление рецидивов.
Пациентам во время и после лечения абсцесса рекомендуют перейти на дробное питание — есть нужно часто (до 6-7 раз в день), а вот порции должны быть маленькими. Это облегчит процесс пищеварения и поможет предотвратить развитие процессов гниения и брожения в кишечнике.
Из рациона нужно исключить твердую и грубую пищу. Специалисты рекомендуют есть крупы и некоторые каши, овощные супы, нежирное мясо и некоторые сорта рыбы. Овощи и фрукты должны присутствовать в рационе, но ни в коем случае не свежие — их нужно варить, запекать, тушить. Также в меню можно включить кисломолочные продукты, но с низким процентом жирности. Пить рекомендуют чаи, отвар шиповника, компоты и морсы.
Есть продукты, с которыми на время лечения и реабилитации стоит попрощаться. К их перечню относят жирные, жареные, копченые кушанья, различные соленья, консервы и маринады, соусы, жирные сорта птицы и мяса, специи. Также пациентам стоит отказаться от сладостей и выпечки, яиц, цельного молока и газировки. Категорически противопоказан алкоголь.
Правильная и, главное, вовремя проведенная терапия дает хорошие результаты. Довольно часто удается достичь полного выздоровления.
источник
Что это такое? Абсцесс печени — это ограниченная полость в органе разных размеров и наполненная гноем. У большинства пациентов абсцесс диагностируется как вторичное заболевание, то есть возникает в результате негативного влияния других патологий. Патология чаще выявляется у лиц от 30 до 45 лет, у детей бывает в очень редких случаях. Прогноз течения болезни всегда очень серьезный и полное выздоровление пациента зависит от ряда сопутствующих патологии факторов.
Абсцесс печени является опасным заболеванием. При единичном гнойном поражении положительный эффект от лечения наблюдается почти у всех больных, но конечно если терапия производилась своевременно. А множественные гнойные образования печени часто имеют летальный исход.
Что это такое? Абсцессу печени больше подвержены люди пожилого возраста, длительное время страдающие воспалительными заболеваниями пищевой и гепатобиллиарной системы. Причиной абсцесса печени могут быть бактерии и паразиты (амебы).
В зависимости от пути проникновения инфекции различают такие формы абсцессов печени:
- холангиогенные – инфекция попадает в клетки печени с желчевыводящих путей;
- гематогенные – инфекция распространяется с током крови по сосудам организма;
- контактные и посттравматические – возникают после открытых и закрытых травм живота;
- криптогенные – источник инфекции не установлен.
Бактериальная микрофлора является причиной развития недуга в 50% всех случаев. Стрептококк, стафилококк и смесь микроорганизмов обнаруживаются при бактериальном посеве.
Согласно кодировке МКБ-10 (международной кодировке болезней десятого пересмотра), абсцесс печени зашифрован под пунктом К75.
Абсцессы печени подразделяются на следующие группы видов.
- Первичные и вторичные.
- Осложненные нагноительным процессом или не осложненные.
- Одиночные и множественные.
- Пиогенные и амебные.
К осложнениям относят различные нетипичные явления, происходящие с нагноившимися участками: прежде всего, это сепсис, гнойный перикардит, эмпиема плевры. Так же заболевание может иметь осложнения в виде поддиафрагмального абсцесса, и прорыва последнего в плевральную или брюшную полости.
При абсцессе печени основные симптомы могут проявляться следующим образом: высокая температура тела;
- постоянные, ноющие, тупые, отдающие в правое плечо, лопатку;
- гепатомегалия, озноб, «гусиная кожа» 2-3 раза в сутки;
- снижение аппетита, тошнота, возможна рвота;
- значительное учащение пульса;
- болезненность в проекции печени,
- быстрая потеря веса, обусловленная явлениями интоксикации и диспептическими расстройствами;
- желтушность кожи, склер, потемнение мочи землистый цвет лица.
Симптомы столь серьезной патологии могут сопровождаться заражением крови и судорогами. У пациента в большинстве случаев происходит скопление жидкости в брюшной полости, в результате чего живот значительно увеличивается в размерах (особенно это заметно на фоне сильной худобы, обусловленной потерей веса на фоне интоксикации).
Заболевания, вызванные Entamoeba histolytica (дизентерийная амеба) в основном распространены в странах с жарким и тропическим климатом: Азии, Африки и Южной Америки, где амебные абсцессы составляют 80—90% гнойных поражений печени.
Возбудитель существует в трех формах:
| Просветная форма. | Находится в просвете кишечника. Является переходной между зрелой формой и цистой. Питается бактериями. Может выявляться и у больного, и у носителя инфекции. |
| Вегетативная или зрелая форма. | Обладает большими размерами, встречается только у больных людей. Размножается в толстом кишечнике, образуя язвы, а также поражает эритроциты больного. |
| Циста. | Временная форма существования паразита в неблагоприятных условиях внешней среды. Эта форма не обладает патогенными свойствами, может быть обнаружена и у больного, и у носителя. Выводится с калом наружу. |
При амебном заболевании кишечника поражение печени встречается, по разным данным, в 1–25% случаях. Однако, явных кишечных проявлений при амебиазе может и не быть.
Первым этапом диагностики абсцесса печени является тщательное обследование, проведенное врачом. Он может выявить увеличение печени (при пальпации), желтуху (например, в виде желтизны кожи или глаз), учащенное сердцебиение и потливость кожи. Для выявления абсцесса печени врач назначает анализы крови. В результатах обычно наблюдается значительное повышение концентрации лейкоцитов в крови из-за сопутствующей бактериальной инфекции, также увеличены показатели воспаления, такие как белок острой фазы СРБ.
Доктор может назначить другие исследования:
- Выращивание бактерий из образца крови позволяет в 50% случаев обнаружить микроб, ответственный за появление абсцесса печени. Материал для исследования берется с помощью прокола стенки брюшной полости и извлечения жидкости из пораженного места печени. Затем образец отправляется на микробиологические исследования на наличие колоний бактерий, аэробных и анаэробных бактерий. Не рекомендуется забор проб содержимого абсцесса с ранее заложенного дренажа.
- При проведении рентгенографии в проекции печени выявляется полость с уровнем жидкости (гной) и газовым пузырем над ним. Также при этом можно определить некоторые реактивные изменения со стороны органов правой части грудной полости – высокое стояние и ограничение подвижности купола диафрагмы, жидкость в плевральной полости, признаки пневмонии в правом легком. Эти рентгенологические симптомы не характерны именно для печеночного абсцесса, но их присутствие позволяет заподозрить патологический процесс в печени.
- Компьютерная томография или УЗИ позволяют визуализировать пространство с гнойной жидкостью в печени вместе с сопутствующим отеком. Опытный специалист должен отличить абсцесс печени от возможных опухолей или кист.
Прочие лабораторные исследования могут выявить повышение концентрации билирубина и ферментов в печени. При таком заболевании повреждаются гепатоциты, которые выпускают в этом случае в кровь вещества, являющиеся показателями их повреждения.
В случае неосложненного процесса, лечение даёт хорошие шансы на выздоровление. Если же развиваются осложнения – прогноз становится неблагоприятным, и возрастает вероятность летального исхода.
В случаях пиогенных бактериальных абсцессов в состав комплексного лечения входит антибактериальная терапия. Как правило, она дополняет хирургические методы дренирования гнойника.
Изолированное использование консервативного лечения проводится редко, лишь в случаях, когда пациент не перенесет операции или когда у него множественные абсцессы, которые невозможно раздренировать. В этих случаях больным требуется много месяцев антибактериальной терапии с постоянным и тщательным наблюдением на предмет развития осложнений. Чаще всего антибиотики назначают в дополнение к хирургическому лечению.
До получения результатов посева крови или содержимого полости гнойника и определения вида возбудителя врачи назначают антибиотики широкого спектра действия – карбапенемы, цефалоспорины третьего поколения и метронидазол. После получения результатов микробиологического обследования лечение меняют, назначая препараты на основании определения чувствительности к ним. Длительность антибактериальной терапии может составлять от 6 недель (при одиночном и хорошо дренированном абсцессе) до 3 месяцев (при множественных абсцессах печени).
- В случае амебного абсцесса печени у 90-95% пациентов удается добиться выздоровления без хирургического вмешательства. Им назначают метронидазол. У большинства пациентов улучшение наступает в течение 72-96 часов. В случае неэффективности метронидазола применяют хлорохин, к которому иногда добавляют эметин или дигидроэметин. После успешного лечения амебного абсцесса врачи назначают дилоксанида фуроат, который уничтожает амебы в кишечнике.
- В случае грибковых абсцессов проводится системная противогрибковая терапия. Это лечение является дополнением к хирургическому дренированию полости гнойника. Врачи чаще всего назначают Амфотерицин В или Флуконазол.
Кроме антибактериальной или противогрибковой терапии, пациентам с печеночным абсцессом может понадобиться инфузионная терапия (для коррекции водно-электролитного баланса), обезболивающие препараты и устранение дефицита питательных веществ.
Операция проводится в случае неэффективности медикаментозного в течение 4 – 6 месяцев или при наличии осложнений по острым медицинским показаниям.
- Чрезкожное дренирование абсцесса печени – в полость абсцесса вводится две резиновые трубки, в одну подается жидкость, содержащая антибиотики, из другой выходи содержимое. Процедура длительная и занимает 3 – 4 дня;
- Лапаротомия – средины разрез брюшной полости. Выполняется при наличии множественных абсцессов печени или при развитии осложнений. В операционную рану выводится печень, полости всех абсцессов вскрываются, содержимое из них аспирируется специальным прибором аспиратором. Пустая, высушенная полость иссекается до здоровой ткани органа и затем ушивается.
Помните, что при данном заболевании народными методами лечения пользоваться запрещено.
При установленном диагнозе питание должно быть щадящим, с исключением жирных блюд.
Пища не должна оказывать нагрузки на сам орган, желчные протоки и систему ЖКТ. Необходимо выбирать блюда, содержащие в большом количестве витамины. В послеоперационный период пища должна быть протертой, питаться нужно небольшими порциями.
Абсцесс печени страшен именно своими осложнениями. Так, в случаях, когда несвоевременно начато лечение, возможен прорыв абсцесса, кровотечение, что также может спровоцировать заражение крови.
В результате прорыва может образоваться перитонит (воспалительный процесс проходящий в оболочке брюшной полости), эпинема плевры (когда гной скапливается в плевральной области грудины), а также оболочка абсцесса печени может вскрыться и гной имеет вероятность попасть в область следующих органов:
- в брюшную полость;
- кишечник;
- околосердечную сумку;
- бронхи.
Первичная профилактика по предупреждению абсцессов печени заключается в предупреждении и своевременном, грамотном лечении болезней, которые влияют на возникновение гнойника. Паразитарные формы предупреждаются соблюдением личной гигиены, санитарных правил на предприятиях питания.
источник
При гнойниках печени микробного происхождения лечение хирургическое, которое включает как мероприятия по укреплению защитных сил организма, так и местное воздействие на патологический очаг. Последнее возможно в разных вариантах в зависимости от количества, размеров и топографии гнойников. При одиночных абсцессах целесообразно начинать лечение с пункции абсцесса [Patel J., Leger L., 1975].
Как уже говорилось в разделе диагностики, пункцию возможно осуществить через неповрежденную кожу соответственно расположению гнойника под контролем ультразвука или при лапароскопии. При получении гноя его отправляют на посев с целью выяснения характера микрофлоры и ее чувствительности к антибиотикам.
Полость опорожняют и после промывания антисептическими жидкостями дренируют. Абсцессы содержат густой гной и участки секвестров печеночной ткани, поэтому просто пункции обычно бывает недостаточно, и прибегают к пункции абсцесса после вскрытия брюшной полости небольшим разрезом с дренированием достаточного диаметра дренажом.
По вскрытии брюшной полости визуально и пальпаторно определяют расположение гнойника, который виден на поверхности печени в виде белесоватого пятна округлой формы, в его зоне ткань печени уплотнена, что достаточно легко определяется пальпацией. После пункции хирург решает, ограничиться ли дренированием гнойника трубчатым дренажом или прибегнуть к его вскрытию. Если содержимое абсцесса представляет собой густой гной и секвестры, то лучше прибегнуть к вскрытию гнойника небольшим разрезом после отграничения области пункции и разреза от остальной брюшной полости.
Если брюшная полость вскрыта по Мельникову, то края разреза диафрагмы следует подшить к краям раны, чтобы отграничить поддиафрагмальное пространство от остальной брюшной полости.
Гнойник на диафрагмальной поверхности печени возможно вскрыть из разреза под двенадцатым ребром по М.М. Соловьеву.
При вскрытии абсцессов печени следует учитывать, что в непосредственной близости от полости гнойника имеется обширная сеть кровеносных сосудов, переполненных кровью из-за наличия воспалительного процесса. Отсюда вероятность массивного кровотечения из стенок полости, как во время вскрытия гнойника, так и в послеоперационном периоде. Во время операции кровоточащие сосуды, как в стенках полости, так и внутри нее, должны быть тщательно обшиты, а в послеоперационном периоде следует учитывать возможность аррозионного кровотечении.
При мелких множественных гнойниках возможно начинать лечение с трансумбиликальной инфузии антибиотиков широкого спектра действия и прибегать к оперативному вмешательству в случаях безрезультатности инфузионного лечения.
При больших гнойниках с выраженной пиогенной капсулой и при множественных абсцессах операцией выбора является резекция печени.
Первым удалил левую долю печени по поводу абсцесса Caprio (1931) (по Т. Tung, 1962). А.В. Мельников (1956) сообщил о 11 операциях, сделанных советскими хирургами. Т. Tung (1962) осуществил 132 резекции печени по поводу холангитических абсцессов и гнойников, вызванных внедрением аскарид в печень. Активную тактику при абсцессах печени защищают J. Patel, L. Leger (1975). Б.И. Альперович при гнойниках печени произвел 6 резекций печени без летальных исходов.
При паразитарных абсцессах тактика хирурга несколько иная. При описторхозных абсцессах из 21 пациента, лечившихся в клинике, пункционное лечение, вскрытие и дренирование произведены 11 пациентам (55%). У 7 больных успешно осуществлены резекции печени. Трое больных получали лечение в виде инфузий через пупочную вену, которое было успешным.
Лечение амебных абсцессов печени предусматривает общее лечение амебиаза эметином в сочетании с пункциями гнойника или гнойников. При этом производят отсасывание содержимого абсцесса и введение в его полость 5 мл 0,5% метронидазола или 5 мл 5% хлорохина (делагила) с антибиотиками. В полость абсцесса можно вводить раствор эметина 1:1 000. О.Г. Бабаев (1972) применил для лечения амебных абсцессов хлорохин, который, по его мнению, дает лучшие результаты.
Все хирурги, занимавшиеся лечением амебных абсцессов печени оперативным путем, отмечают высокую летальность при использовании хирургических методов лечения. В то же время лечение амебных абсцессов пункциями с введением хлорохина дает лучшие результаты. В случае сочетания микробной флоры с амебами следует прибегать к хирургическому вмешательству — вскрытию гнойников в печени. Прорывы амебных абсцессов также требуют хирургического вмешательства.
Исходы лечения абсцессов печени достаточно скромны. По данным большинства исследователей, летальность при микробных абсцессах высока и составляет от 20 до 30%. При амебных абсцессах комплексное лечение также дает 26% летальности [Бабаев О.Г., 1972].
Прогноз при абсцессах печени благоприятный при своевременном хирургическом вмешательстве. Если больной поправляется после дренирования гнойника в печени или резекции органа по поводу абсцесса, наступает выздоровление с сохранением трудоспособности. Выздоровление после вмешательств и лечения паразитарных абсцессов требует длительного диспансерного наблюдения за больными в течение 1-2 лет.
источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2016
Абсцесс печени – это солитарные, либо множественные гнойные полости, ограниченные фиброзной тканью [1].
NB! Абсцессы печени развиваются либо как осложнения гнойных заболеваний органов брюшной полости, либо вследствие нагноения внутрипеченочных гематом после травм, либо как осложнения паразитарных поражений органа (амебиаз, аскаридоз, описторхоз и др.). Гнойно-деструктивное образование печени, то есть возникающее в результате гнойного воспаления тканей, их гибели и образования гнойной полости. В основном, абсцесс печени бывает вторичным (то есть развивается в результате другого заболевания).
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| K75.0 | Абсцесс печени | 50.00 | Гепатотомия |
| 50.22 | Частичная резекция печени | ||
| 50.291 | Дренирование абсцесса печени | ||
| 50.30 | Лобэктомия печени | ||
| 51.39 | Другой вид анастомоза желчного протока | ||
| 51.43 | Введение холедогепатической трубки в целях декомпрессии | ||
| 51.87 | Эндоскопическое введение стента (трубки) в желчный проток | ||
| 50.91 | *Дренирование абсцесса печени и/или Чрезкожная аспирация печени | ||
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: ВОП, терапевты, гастроэнтерологи, инфекционисты, хирурги, анестезиологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Уровни доказательности и степени рекомендаций на основании руководства Оксфордского центра доказательной медицины [1].
Уровни доказательности
| Уровень | Исследования методов диагностики | Исследования методов лечения |
| 1а | Систематический обзор гомогенных диагностических исследований 1 уровня | Систематический обзор гомогенных РКИ |
| 1b | Валидизирующее когортное исследование с качественным «золотым» стандартом | Отдельное РКИ (с узким ДИ) |
| 1c | Специфичность или чувствительность толь высоки, что положительный или отрицательный результат позволяет исключить/установить диагноз | Исследовании «Все или ничего» |
| 2a | Систематический обзор гомогенных диагностических исследований > 2 уровня | Систематический обзор (гомогенных) когортных исследований |
| 2b | Разведочное когортное исследование с качественны «золотым» стандартом | Отдельное когортное исследование (включая РКИ низкого качества; т.е. с |
| 2c | нет | Исследование «исходов»; экологическое исследование |
| 3a | Систематический обзор гомогенных исследований уровня 3b и выше | Систематический обзор гомогенных исследований «случай-контроль» |
| 3b | Исследование с непоследовательным набором или без проведения исследования «золотого» стандарта у всех испытуемых | Отдельное исследование «случай-контроль» |
| 4 | Исследование случай-контроль или исследование с некачественным или независимым «золотым» стандартом | Серия случаев (и когортные исследования или исследования «случай-контроль» низкого качества) |
| 5 | Мнение экспертов без тщательной критической оценки или основанное на физиологии, лабораторных исследованиях на животных или разработка «первых принципов» | Мнение экспертов без тщательной критической оценки, лабораторные исследования на животных или разработка «первых принципов» |
Классификация по этиологическому фактору
| По этиологическому фактору | По локализация | По морфологической характеристике | Отношение к билиарному тракту | Осложнения |
| Бактериальные (пиогенные) | ||||
| · билиарные (холангиогенные); · посттравматические; · послеоперационные; · абдоминальные (болезнь Крона, дивертикулёз, абсцессы брюшной полости и забрюшинного пространства). | Левая доля печени | Солитарные | Связанные с жёлчными протоками. | Септический шок. |
| Паразитарные | ||||
| · амёбные; · описторхозные. | Правая доля печени | Множественные | Изолирован-ные от жёлчных протоков. | Полиорган-ная недостаточ-ность |
| Специфические | ||||
| · туберкулёзные; · актиномикотические. | Обе доли печени | Милиарные | — | — |
Классификация О.Б. Милонов и О.Г. Бабаев (1972).
| Первичные абсцессы печени | Вторичные нагноения печени |
| Бактериальные: · кокковые; · бациллярные; · смешанные | Нагноения патологических новообразований печени: · нагноение непаразитарной кисты печени; · нагноение распадающегося рака, сифилитической или туберкулезной гранулемы. |
| Паразитарные: · амебные; · аскаридные; · эхинококковые; · редкие формы (при описторхозе, лямблиозе и др.). | Посттравматические нагноения печени: · нагноения раны или гематомы печени; · нагноение вокруг инородного тела печени. |
| Эта классификация наиболее приемлема, хотя в ней не отражено число и локализация печеночных гнойников, часто определяющие тактику врача | |
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии.
Жалобы:
· повышение температуры тела выше 38˚С;
· боли в правом подреберье (длительные, тупые, ноющие, иррадиирующие (отдающие) в правое надплечье, сопровождаются чувством тяжести и распирания в правом подреберье);
· чувство тяжести в правом боку, озноб, снижение аппетита;
· снижение массы тела (в некоторых случаях является единственной жалобой).
Анамнез жизни:
· наличие хронических очагов инфекции, тяжелых инфекционных заболеваний, опухолей, операций, травм.
NB! Следует выяснить, с чем сам пациент связывает возникновение жалоб, когда они появились и как изменился их характер с момента возникновения.
Физикальное обследование:
Общий осмотр:
· иктеричность склер;
· желтушность кожных покровов;
· кожный зуд (при сдавлении или прорыве абсцесса в желчные протоки).
· асцит и спленомегалия (возникают в редких случаях вследствие портальной гипертензии на фоне ее острого тромбофлебита).
При пальпации:
· болезненность в области печени, иногда пальпируется опухолевидное образование в верхних отделах брюшной полости;
· раздражения брюшины на фоне выраженного болевого синдрома, (симптомы раздражения брюшины);
· При перкуссии:
· обнаруживается увеличение границы печени — гепатомегалия и зона максимальной болезненности, соответствующая расположению абсцесса;
Лабораторные исследования:
· ОАК — анемия, высокий нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ;
· БАК — умеренное увеличение билирубина, повышение активности щелочной фосфатазы, умеренное увеличение сывороточных трансаминаз, гипоальбуминемии;
· коагулограмма — увеличение протромбинового времени.
Инструментальные исследования:
· рентгенологическое исследование брюшной полости: выявляет приподнятость и ограничение подвижности правого купола диафрагмы, возможен выпот в правой плевральной полости, нечеткость правого реберно-диафрагмального угла, ателектаз легкого.
NB! Иногда обнаруживается прямой признак абсцесса печени – полость в печени с уровнем жидкости и газом над ним;
· УЗИ органов брюшной полости (печени): визуализация расположение очага (округлой, овальной/эллипсовидной формы) с неровными краями и гипоэхогенной неоднородной структурой, размером более 1 см., выявляются одиночные или множественные эхогенные кситозно-узловые образования неоднородным содержимым.
Диагностический алгоритм:
Алгоритм диагностики абсцесса печени
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы:
· озноб, лихорадка (до 40ºС), ночной потливость;
· боли в животе тупого характера;
· тошнота и рвота;
· боли в правом плече колющего характера;
· диспноэ/одышка, кашель;
· общая слабость и недомогание;
· жидкий стул;
· потеря массы тела (1-3 кг).
Анамнез:
· наличие хронических очагов инфекции, тяжелых инфекционных заболеваний, опухолей, операций, травм.
Физикальное обследование
Общий осмотр:
· иктеричность склер, при сдавлении/прорыве абсцесса в желчные протоки и желтушность кожных покровов;
· кожный зуд;
· боль в правом верхнем углу живота, усиливающаяся при дыхании и движениях;
· повышение температуры тела, озноб и симптомы интоксикации;
При пальпации:
· опухолевидное образование в верхних отделах брюшной полости;
· поднятие купола диафрагмы справа;
· болезненность в области печени (края печени);
· увеличение печени (гепатомегалия);
· раздражения брюшины на фоне выраженного болевого синдрома, (симптомы раздражения брюшины).
Аускультация:
· хрипы в нижних отделах легких.
Лабораторные исследования
ОАК — снижения концентрации гемоглобина, высокий нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ.
Биохимический анализ крови:
· умеренное увеличение билирубина, повышение активности щелочной фосфатазы (более чем в половине случаев), умеренное увеличение сывороточных трансаминаз (встречается менее чем в половине случаев, значительное длительное повышение встречается только в крайне тяжелых случаях);
· увеличение протромбинового времени;
· снижение концентрации уровня альбумина в крови (гипоальбуминемии);
Микробиологическое исследование
Посевы крови нужно брать до начала антибиотикотерапии (положительные результаты посева крови получают в 50-100% случаев). При наличии множества этиологических факторов не все возбудители могут быть высеяны из крови. Высокой информативностью обладает бактериологическое исследование содержимого абсцесса.
Инструментальные исследования:
· рентгенография органов брюшной полости – выявляет приподнятость правого купола диафрагмы, нечеткость правого реберно-диафрагмального угла, ателектаз легкого. Ниже диафрагмы могут выявляться уровни жидкости и газа, когда возбудителями абсцесса выступают газообразующие микроорганизмы, деформация верхнего купола диафрагмы;
· УЗИ органов брюшной полости (печени) – выявляет очаг округлой, овальной или эллипсовидной формы с неровными краями и гипоэхогенной неоднородной структурой, размером более 1 см.; · компьютерная томография и МРТ органов брюшной полости (печени) позволяет обнаружить гомогенный участок низкой плотности с четко очерченными краями;
· МРХПГ визуализации очагов абсцесса с желчными протоками, меньших по размеру очагов;
· диагностическая лапароскопия — обнаруживаются очаговые и кистозные образования с перивезикулярным воспалением в печени, а также брюшной полости могут отмечаться наличие жидкости и картина перитонита;
· пункционная аспирация содержимого абсцесса — содержимое абсцесса печени берется на бактериологический посев на чувствительность к антибактериальной терапии.
Диагностический алгоритм:
Перечень основных диагностических мероприятий:
· ОАК;
· БАК;
· Коагулограмма;
· УЗИ органов брюшной полости (печени).
Перечень дополнительных диагностических мероприятий:
· КТ органов брюшной полости с болюсным контрастированием (ангиография) — для оценки взаиморасположения очагов абсцесса в долях и сегментах печени;
· МРХПГ — для оценки взаиморасположения структур абсцесса с билиарной системой;
· диагностическая лапароскопия с посевом и гистологическим исследованием биологического материала;
· интраоперационное УЗИ – для определения проекции внутрипаренхиматозных мелких очагов;
· интраоперационная холангиография — для определения уровня сдавления и прорыва в желчные протоки.
Дифференциальный диагноз и обоснование дополнительных исследований*
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Абсцесс печени | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Наличие кистозного образования с тонкой капсулой, а также васкуляризация образования при УЗ-доплерографии и КТА. Обычно имеют неровные границы, отсутствуют стенки. Края неровные, часто нечеткие. Могут содержать эхо-сигналы низкой интенсивности. Часто содержат неровные газовые пузырьки, дающие неполную акустическую тень или реверберации. Часто имеется эхогенная пиогенная мембрана. |
| Амёбный абсцесс печени | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Увеличение размеров печени. Обычно одиночные, но могут быть множественными и иметь различные размеры. Округлое гипо-, изо-, эхогенное объёмное образование в печени неоднородной структуры (определяется осадки), обычно имеют нечеткие контуры, усиление задней стенки и внутреннюю эхоструктуру. |
| Холангит | Жалобы (характерная триада симптомов в виде лихорадки, болезненности в правом подреберье и желтухи), эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Увеличение размеров печени, расширение желчных протоков и признаков закупорки желчевыводящих путей, билиарной гипертензии, признаки поражения поджелудочной железы, ставшего причиной развития холангита. Эхографически при холангитах протоки неравномерно линейно расширены, стенки гомогенно утолщены, слабоэхогенны (отечны). |
| Альвеококкоз печени | Диагноз основывается на анализе эпидемиологического анамнеза, данных клинических, лабораторных и инструментальных исследований. образований. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Наличие кистозного образования с тонкой капсулой, а также васкуляризация образования при УЗ-доплерографии и КТА. Цирроз печени в виде «булыжной мостовой». Очаги имеют вид плотных, инфильтрируюших опухолевидных |
| Гепатоцеллюлярная карцинома, метастазы в печень | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Гипо-, изо-, гипер- или неоднородное округлое образование, обычно на фоне цирроза печени. Дольчатые контуры печени, не имеет периферического ореола, часто выявляется дегенеративные изменения (кровоизлияние внутрь опухоли, отложение солей кальция). Выраженная васкуляризация артериальными сосудами при отсутствии типичного хаотического сосудистого рисунка. |
| Эхинококкоз печени | Жалобы, эпидемиологический анамнез, профессия. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Солитарное или множественные анеэхогенное округлое образования с эхогенными стенками (хитиновой оболочкой) и кальцинатами. |
| Непаразитарные кисты | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Округлые слабоэхогенные образования овальной формы с ровными границами, иногда обнаруживаются перегородки. |
| Геморрагическая киста, гематома | Жалобы, анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Гладкие края, округлая форма, мелкие плавающие эхо-сигналы, вихрящиеся при постукивании, эхогенные сгустки. Островки с неровными границами. Обычно сочетается с другими кистами. |
| Поддиафрагмальный и подпеченочный абсцессы брюшной полости. | Жалобы, эпидемиологический анамнез, лабораторно-инструментальные исследования. | ОАК; БАК; УЗИ органов брюшной полости; КТ органов брюшной полости; МРТ органов брюшной полости. | Полностью анэхогенное, четко очерченное, треугольной формы образование между печенью и правым куполом диафрагмы. Могут иметь разные размеры и часто бывают двусторонними. Контуры абсцесса становятся нечеткими: могут визуализироваться перегородки и внутренний осадок. |
Получить консультацию по медтуризму
Получить консультацию по медтуризму
| Азитромицин (Azithromycin) |
| Альбумин человека (Albumin human) |
| Амброксол (Ambroxol) |
| Амикацин (Amikacin) |
| Атропин (Atropine) |
| Ванкомицин (Vancomycin) |
| Гидроксиметилхиноксалиндиоксид (Диоксидин) (Hydroxymethylquinoxalindioxide) |
| Дексаметазон (Dexamethasone) |
| Декстроза (Dextrose) |
| Дорипенем (Doripenem) |
| Дротаверин (Drotaverinum) |
| Имипенем (Imipenem) |
| Калия хлорид (Potassium chloride) |
| Калия, магния аспарагинат (Potassium, magnesium aspartate) |
| Каспофунгин (Caspofungin) |
| Кетопрофен (Ketoprofen) |
| Левофлоксацин (Levofloxacin) |
| Меропенем (Meropenem) |
| Метамизол натрия (Metamizole) |
| Метоклопрамид (Metoclopramide) |
| Метронидазол (Metronidazole) |
| Микафунгин (Micafungin) |
| Моксифлоксацин (Moxifloxacin) |
| Натрия хлорид (Sodium chloride) |
| Пантопразол (Pantoprazole) |
| Повидон — йод (Povidone — iodine) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Урсодезоксихолевая кислота (Ursodeoxycholic acid) |
| Флуконазол (Fluconazole) |
| Хлоргексидин (Chlorhexidine) |
| Цефазолин (Cefazolin) |
| Цефепим (Cefepime) |
| Цефотаксим (Cefotaxime) |
| Цефтазидим (Ceftazidime) |
| Цефтриаксон (Ceftriaxone) |
| Циластатин (Cilastatin) |
| Ципрофлоксацин (Ciprofloxacin) |
| Этамзилат (Etamsylate) |
| Этанол (Ethanol) |
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
При неосложненном течении лечение консервативное, цель лечения заключается в подборе эффективных лекарственных препаратов или иных терапевтических методов, позволяющих добиться исчезновения симптомов. При динамическом наблюдение и контрольном обследовании если отсутствует положительная динамика и эффект лечения, то дальнейшая тактика должна быть определена в пользу оперативного лечения.
Немедикаментозное лечение: Диета №5:
Медикаментозное лечение:
Консервативное лечение больных с абсцессом печени и брюшной полости (размером менее 3,0 см) в зависимости от вида возбудителя должно включать в себя комплексное специфическое медикаментозного лечения.
При бактериальных абсцессах применяется назначение антибиотиков, а при амебных абсцессах назначаются противоамебные препараты в зависимости от вида возбудителя.
Перечень основных лекарственных средств:
| название МНН | доза | кратность (амп, фл и т.д.) | способ введения | продолжительность лечения | примечание | УД | ||
| Опиоидный анальгетик | ||||||||
| трамадол | 100 мг — 2 мл | 10 | в/м | в течение 2-3 дней | Анальгетик смешанного типа действия — в послеоперационном периоде | А | ||
| Ненаркотические анальгетики | ||||||||
| кетопрофен | 200мг | 10 | в/м, в/в, | в/м или в/в в течение не более 5 дней. | Дозу подбирают индивидуально | А | ||
| Антибактериальная терапия по показаниям | ||||||||
| амикацин таб или | 250мг-500мг | 2 раза в день | внутрь | от 5–7 дней | аминогликозиды | А | ||
| ципрофлоксацин таб | 250мг-500мг | 2 раза в день | per os, в/в | от 5-7 дней | Фторхинолоны | |||
| цефазолин натриевая соль или | 1-2 мг каждые 8 часов | 15 | в/м | 7 дней | цефалоспориновый антибиотик II поколения | В | ||
| цефтазидим или | 1-2 мг каждые 8 часов | 15 | в/м, в/в | 7 дней и более | цефалоспориновый антибиотик III поколения | А | ||
| цефтриаксон или | средняя суточная доза составляет 1-2 г. 1 раз в сутки или 0,5-1 г каждые 12 ч. | 15 | в/м, в/в | 7 дней и более | цефалоспориновый антибиотик III поколения | А | ||
| метронидазол | разовая доза составляет 500 мг, скорость в/в непрерывного (струйного) или капельного введения — 5 мл/мин. | 15 | в/в | 5 дней | В | |||
| Альтернативный режим по показаниям | ||||||||
| цефепим или | 0,5-1 г (при тяжелых инфекциях до 2 гр | 7 | в/м, в/в | 7 дней и более | цефалоспоринов IV поколения | А | ||
| ципрофлоксацин или | 250мг-500мг | 15 | в/в, в/м | 7 дней и более | фторхинолон II поколения | А | ||
| левофлоксацин или | в/в: капельно медленно 250 мг каждые 24 ч | 7 | в/в | 7 дней и более | фторхинолон | А | ||
| меропенем или | 1-2 г каждые 8 часов | 7 | в/в | 7 дней и более | из группы карбапенемов | А | ||
| имипенем (не зарегистрирован) или | 0,5-1,0 г каждые 6-8 ч (но не более 4,0 г/сут) | 7 | в/в | 7 дней и более | из группы карбапенемов | А | ||
| Противогрибковые препараты по показаниям | ||||||||
| флуконазол | 150 мг | 3 | однократно | противогрибковые средства | А | |||
| Спазмолитик миотропного действия | ||||||||
| дротаверин | 0,04-0,08 внутрь п/к 2-4 мл | 15 | по показаниям | спазмолитик | С | |||
| Растворы для инфузий | ||||||||
| натрия хлорид или | 0,9% — 400мл | 10 | в/в капельно | в зависимости от показания | А | |||
| глюкоза или | 5%, — 400 мл, | 10 | в/в капельно | В | ||||
| аланин, аргинин, глицин, аспарагиновая кислота или | 500 мл | 7 | в/в капельно | при гипопротеинемия | С | |||
| Антисептики | ||||||||
| хлоргексидин или | 0,0005 | для обработки операционного поля, рук хирурга | наружно | по показаниям | для обработки кожных покровов и дренажных систем | В | ||
| повидон – йод | ||||||||
или
или
местно
Перечень дополнительных лекарственных средств:
· ванкомицин 5-20 мг/кг в/в каждые 8-12 часов + гентамицин 5-7 мг/кг/сут. в/в с корректировкой дозы в зависимости от показателей функции почек + метронидазол 500 мг, в/в, каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + левофлоксацин 500-750 мг в/в каждые 24 часа + метронидазол 500 мг в/в каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + ципрофлоксацин 400 мг внутривенно каждые 12 часов + метронидазол 500 мг в/в каждые 8 часов;
· ванкомицин 15-20 мг/кг в/в каждые 8-12 часов + моксифлоксацин 400 мг внутривенно каждые 24 часа + метронидазол 500 мг в/в каждые 8 часов.
· каспофунгин 70 мг в/в один раз в сутки первый день, затем по 50 мг один раз в день;
· микафунгин 100 мг в/в один раз в день;
· флуконазол 800 мг в/в / перорально один раз в сутки в первый день, затем по 400 мг один раз в день.
Алгоритм действий при неотложных ситуациях:
· сбор жалоб и анамнеза;
· физикальное обследование;
· термометрия;
· анальгетическая терапия;
· борьба и профилактика анафилактического шока;
· транспортировка в стационар.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на онкологический процесс органов брюшной полости (печени);
· консультация кардиолога, гастроэнтеролога, невропатолога и других узких специалистов – по показаниям
Профилактические мероприятия
Первичная профилактика
Профилактика амебиаза:
· соблюдение принципов личной гигиены (обязательное мытье рук перед едой, употребление в пищу только вымытых овощей и фруктов);
· выявление и лечение носителей амеб (людей, в организме которых находятся амебы, но заболевание не развивается);
· ранее выявление и лечение больных амебиазом (заболеванием, вызываемым амебами – одноклеточными организмами).
Вторичная профилактика:
· своевременное лечение заболеваний, способных привести к появлению абсцессов печени (желчнокаменной болезни, аппендицита и др).
Мониторинг состояния пациента: по месту жительства, согласно медицинской документации форма 067\у МЗ РК;
Индикаторы эффективности лечения:
· устранение очага поражения печени (абсцесса);
· нормализация лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма;
· нормализация данных инструментальных методов исследования органов брюшной полости (печени).
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: см. амбулаторный уровень, с последующей транспортировкой в профильный стационар.
Медикаментозное лечение:
Жаропонижающие препараты, обезболивающие препараты – см. амбулаторный уровень.
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Пациенты госпитализируются в стационар на оперативное лечение. При неэффективности консервативного лечения проводится минимальная предоперационная подготовка и выполняется чрескожное дренирование абсцесса под контролем КТ или УЗИ с аспирацией гнойного содержимого.
Немедикаментозное лечение:
Режим:
· в первые сутки после операции – строгий постельный режим;
· на 2-3-е сутки после операции – режим II;
· при гладком течении послеоперационного периода – свободный режим.
Диета:
· в первые сутки после операции – голод;
· далее – при гладком течении послеоперационного периода – стол №15.
Медикаментозное лечение (в зависимости от степени тяжести заболевания):
Антибиотикотерапия в соответствии с чувствительностью микрофлоры;
• до получения результатов исследования – цефокситин (2 г в/в каждые 4-6 ч); или цефотетан, можно всочетании с клиндамицином (600 мг в/в каждые 6 ч) и тобрамицином или гентамицина сульфатом (2-5 мг/кг/сут. в 2-3 приёма);
• для создания большей концентрации антибиотика в печени в некоторых случаях показана катетеризация печёночной артерии (по Сельдингеру) или пупочной вены;
• чрескожное дренирование абсцесса под контролем КТ или УЗИ с аспирацией гнойного содержимого;
| №п/п | название МНН | доза | кратность | способ введения | продолжительность лечения | УД | |
| Антибактериальные препараты по показаниям | |||||||
| 2 | имипенем/циластатин | 500 мг | каждые 6 часов | в/в | от 7-10 суток | А | |
| 3 | меропенем | 1-2 г | каждые 8 часов | в/в; | от 7-10 суток | А | |
| 5 | цефепим | 2 г | каждые 8-12 часов | в/в, | от 7-10 суток | А | |
| 6 | левофлоксацин | 500-750 мг | каждые 24 часа | в/в | от 7-10 суток | А | |
| 7 | ципрофлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 8 | моксифлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 9 | ванкомицин + 500 мг в/в каждые 8 часов; | 15-20 мг/кг | каждые 8-12 часов | в/в | от 7-10 суток | А | |
| 10 | ципрофлоксацин | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 11 | моксифлоксацин + | 400 мг | каждые 12 часов | в/в | от 7-10 суток | А | |
| 12 | цефотаксим | 1-2 г | каждые 6-8 часов | в/в | от 7-10 суток | А | |
| 13 | цефтриаксон | 1-2 г | каждые 12-24 часов | в/в | от 7-10 суток | А | |
| Противогрибковые препараты по показаниям | |||||||
| 2 | микафунгин | 100 мг | один раз в день | в/в | один раз в день | А | |
| 3 | флуконазол | 800 мг | перорально один раз в сутки в первый день, затем по 400 мг один раз в день. | в/в | один раз в сутки в первый день, затем по 400 мг один раз в день. | А | |
| №п/п | Название МНН | Доза | Кратность | Способ введения | Продолжительность лечения | УД |
| 1. | метамизол натрия | 1-2 ml – 25-50% | 2-3 раза в день | внутрь, в/в, в/м | по мере купирования боли | С |
| 2. | кетопрофен | 300 мг; 50-100 мг; 100 мг; | 2-3 раза | внутрь, в/в, в/м | в течение 2-3 дней | А |
| 3. | цефазолин | 4-5 мл | 2-3 раза в сутки | в/в, в/м | от | В |
| 4. | цефтазидим | 0,5-2,0 мл | 2-3 раза в день | в/в, в/м | от 7-14 дней | А |
| 5. | цефепим | 0,5–1 г | 2-3 раза | в/м, в/в | от 7-10 дней | А |
| 6. | азитромицин | 500 мл | 1 раз в день | в/в | 3 дня | А |
| 7. | имипенем | 0,5-1,0 г | 2-3 раза в сутки | в/в, в/м | от 7-10 дней | А |
| 8. | цефтриаксон | 1–2 г | 1-2 раза | в/в, в/м | от 7-14 дней | А |
| 9. | пантопрозол | 40-80 мг | 1-2 раза | внутрь | 2-4 недели | А |
| 10. | калия хлорид | 40-50 мл | 1 раз | в/в, для капельного введения | в зависимости от показателей электролитов крови | В |
| 11. | метоклопрамид | 5–10 мг, 10-20 мг | 3 раза в сутки | внутрь, в/м, в/в | по показаниям | В |
| 12. | тримеперидин | 0,01 -0,04 г | через каждые 4-6 часов | в/в, в/м | от 1-2 дней | В |
| 13. | урсодеоксихолевая кислота | 250-500 мг | 1 раз | внутрь | длительно | С |
| 14. | калия и магния аспарагинат | 500 мл | 1-2 раза в сутки | в/в | длительность зависит от уровня электролитов в крови | С иск из ЛФ |
| 15. | атропина сульфат | 0,00025-0,001 мг | перед операцией | п/к, в/в, в/м | для премедикации | В |
| 16. | дексаметазон | 4-20 мг | 1-4 раза в сутки | в/м | при аллергических реакциях | В |
| 17. | дротаверин | 20-40мг | 1-3 раза в день | в/м, п/к | По мере купирования спазма | С |
| 18. | амброксол | 30 мг | 2-3 раза в день | внутрь | от 7-10 дней | В |
| 19. | этамзилат | 4,0 мл -12,5% | 2 раза в день | в/в, в/м | до операции и в послеоперационном периоде | В |
| 20. | альбумин | 100-200 мл – 5-10% | ежедневно или через день | в/в капельно или струйно | в зависимости от состояния больного | А |
| 21. | эритроцитная взвесь лейкофильтрованная | 350 мл | 1-2 раза | в/в капельно | по показаниям | А |
| 22. | концентрат тромбоцитов аферезный лейкофильтрованный вирусинакти-вированный | 360 мл | 1-2 раза | в/в капельно | по показаниям | А |
| 23. | свежезамороженная плазма | 220 мл | 1-2 раза | в/в капельно | по показаниям | А |
Перечень основных лекарственных средств:
Антибактериальные препараты
· имипенем;
· циластатин;
· меропенем;
· дорипенем;
· цефепим;
· левофлоксацин;
· метронидазол;
· ципрофлоксацин;
· моксифлоксацин;
· ванкомицин;
· цефотаксим;
· цефтриаксон.
Противогрибковые препараты:
· каспофунгин;
· микафунгин;
· флуконазол.
Перечень дополнительных лекарственных средств:
· кетопрофен;
· цефазолин;
· цефтазидим;
· цефепим;
· азитромицин;
· цефтриаксон;
· калия хлорид;
· метоклопрамид;
· калия и магния аспарагинат;
· атропина сульфат;
· дексаметазон;
· дротаверин;
· амброксол;
· этамзилат;
· альбумин;
· эритроцитная взвесь лейкофильтрованная;
· концентрат тромбоцитов аферезный лейкофильтрованный вирусинакти-вированный;
· свежезамороженная плазма.
Хирургическое вмешательство:
· чрезкожное дренирование абсцесса печени;
· лапароскопическое вскрытие и дренирование абсцесса печени;
· лапаротомия со вскрытием и дренированием абсцесса печени.
Показаниями к хирургическому лечению:
· наличие других внутрибрюшных процессов, включая признаки перитонита;
· наличие осложненного, многополостного, толстостенного абсцесса с вязким гноем.
Противопоказаниям к хирургическому вмешательству:
· шок и полиорганная недостаточность.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация онколога – при подозрении на онкологический процесс органов брюшной полости (печени);
· консультация анестезиолога – для определения вида анестезии и планирования анестезиологического обеспечения во время операции, при необходимости катетеризации центральной вены, проведения предоперационной подготовки и согласование тактики ведения предоперационного периода;
· консультация других узких специалистов – по показаниям.
Показания для перевода в отделение интенсивной терапии и реанимации:
• тяжелое общее состояние пациента, интоксикация, нарушение электролитного состояния и баланса требующее постоянного мониторинга и ухода;
• в послеоперационном периоде наблюдение врача анестезиолога до полного пробуждения и стабилизации состояния.
Индикаторы эффективности лечения:
· устранение очага поражения печени (абсцесса) и/или органов брюшной полости с нормализацией самочувствия и лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма;
· достижение удовлетворительных характеристик по данным инструментальных методов исследования органов брюшной полости (печени).
Дальнейшее ведение:
· ограничение физических нагрузок в течении 3 месяцев;
· контроль ОАК, БАК (общий билирубин, прямой и непрямой билирубин, АЛТ, АСТ), С-реактивный белок — по показаниям;
· флюорография через 6-9 месяца после операции;
· контроль УЗИ в динамике, через 3, 6, 9 и 12 месяцев после операции;
· КТ органов брюшной полости через 6-12 месяцев;
· диспансерное наблюдение в течении 2-х лет.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации:
· прорыв абсцесса печени в свободную брюшную полость/в желчевыводящие пути, с развитием механической желтухи и/или холангита, признаки интоксикации.
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Guyatt G, Gutermen D, Baumann MH, et al. Grading strength of recommendations and quality of evidence in clinical guidelines: report from an American College of Chest Physicians Task Force. Chest. – 2006. –129. –P.174–181. 2) Osler W. On the Amoeba coli in dysentry and in dysenteric liver abscess // Johns Hopkins Hosp Bull. 1890. V. 1. P. 53. 3) Dieulafoy: Le foie appendiculaire: Abces du foie conscutifs a l’appendicite // Semin Med (Paris). 1898. V. 18. P. 449. 4) Fitz H.R. Perforating inflammation of the vermiform appendix // Am. J. Med. Sci. 1886. V. 92. P. 321. 5) Kramer S.E., Robinson W. Acquired suppurative diverticulitis with pylephlebitis and metastatic suppuration in the liver // Surg. Gynecol. Obstet. 1926. V. 42. P. 540–542. 6) Ochsner A., DeBakey M., Murray S. Pyogenic abscess of the liver. An analysis of 47 cases with review of the literature // Am. J. Surg. 1938. V. 40. P. 292–319. 7) Ochsner A., DeBakey M. Diagnosis and treatment of amoebic abscess of the liver: A study based on 4,484 collected and per¬ sonal cases // Am. J. Dig. Dis. 1935. V. 2. P. 47. 8) Pitt H.A. Surgical Management of Piogenic Liver Abscesses // World J. Surg. 1990. V. 14. P. 498–504. 9) Борисов А.Е. Руководство по хирургии печени и желчевы¬ водящих путей. С-Петербург: Скифия, 2003. Т. 1. С. 293, Т. 2. С. 524–529. 10) Alvarez Pérez J.A., González J.J., Baldonedo R.F. et al. Clinical course, treatment, and multivariate analysis of risk factors for pyogenic liver abscess // Am. J. of Surg. 2001. V. 181. N 2. P. 177–186. 11) Bowers D.E., Robinson D.J., Doberneck R.C. Pyogenic liver abscess // World J. Surg. 1990. V. 14. P. 128–132. 12) Branum G.D., Tyson G.S., Branum M.A. et al. Hepatic abscess: Changes in etiology, diagnosis, and management // Ann. Surg. 1990. V. 212. P. 655–662. 13) Ch/Yu S., HG/LO R., Kan P.S., Metreveli C. Pyogenic liver abscess: Treatment with needle aspiration // Clinical Radiology. 1997. V. 52. P. 912–916. 14) Huang C./J., Pitt H.A., Lipsett P.A. et al. Pyogenic hepatic abscess. Changing trends over 42 years // Ann. Surg. 1996. V. 223. P. 600–609. 15) Johannsen E.C., Sifri C.S., Lawrence C.M. Pyogenic liver abscesses // Infect. Disease Clinics of North America. 2000. V. 14. P. 47–56. 16) Meyers W.C., Kim R.D. Pyogenic and amebic liver abscess ¬ Sabiston Textbook of Surgery, 16th ed. 2001. P. 1043–1055. 17) Ogawa T., Shimizu Sh., Morisaki T., Sugitani A. The role of per¬ cutaneous transhepatic abscess dranage for liver abscess // J. Hepatobiliary Pancreat. Surg. 1999. V. 6. P. 263–266. 18) Гальперин Э.И., Ахаладзе Г.Г. Билиарный сепсипс: некото¬ рые особенности патогенеза // Хирургия. 1999. № 10. С. 24–28. 19) Nordbach I.H., Pitt H.A., Coleman J. et al. Unresectable hilar cholangiocarcinoma: percutaneous versus operative palliation // Surgery. 1994. V. 115. P. 597– 603. 20) Kubo S. Risk factors for and clinical findings of liver abscess after biliary¬intestinal anastomosis // Hepatogastroenterology. 1999. V. 46. N 25. P. 116–120. 21) Lee K.T., Sheen P.C., Chen J.S., Ker C.G. Pyogenic liver abscess: Multivariate analysis of risk factors // World J. Surg. 1991. V. 15. P. 372–377. 22) McDonald M.I., Corey R.G., Gallis H.A. Single and multiple pyo¬ genic liver abscesses: Natural history, diagnosis and treatment with emphasis on percutaneous drainage // Medicine. 1984. V. 63. P. 291–302. 23) Seeto R.K., Rockey D.C. Pyogenic liver abscess changes in etiol¬ ogy, management, and outcome // Medicine. 1996. V. 75. P. 99–113. 24) Caroli/Bosc Fr./X., Demarquay J./F., Peten E.P. et al. Endoscopic management of sump syndrome after choledo¬ choduodenostomy: retrospective analysis of 30 cases // Gastrointestinal Endoscopy. 2000. V. 51. P. 152–156. 25) Pennington L., Kaufman S., Cameron J.L. Intrahepatic abscess as a complication of long¬term percutaneous internal biliary drainage // Surgery. 1982. V. 91. P. 642–648. 26) Pitt H.A., Nakeeb A., Abrams R.A. et al. Perihilar cholangiocarci¬ noma: postoperative radiotherapy does not improve survival // Ann. Surg. 1995. V. 221. P. 788–798. 27) Liebert C.W. Jr. Hepatic abscess resulting from asymptomatic diverticulitis of the sigmoid colon // South Med. J. 1981. V. 74. P. 71–73. 28) Miedema B.W., Dinnen P. The diagnosis and treatment of pyo¬ genic liver abscesses // Ann. Surg. 1984. V. 200. N 3. P. 28–35. 29) Шалимов А.А., Шалимов С.А., Ничитайло М.Е., Доман/ ский Б.В. Хирургия печени и желчевыводящих путей. Киiв: Здоровiе, 1993. С. 512–513. 30) Annunziata G.M., Blackstone M., Hart J. et al. Candida (Torulopsis glabrata) liver abscesses eight years after orthotopic liver trans¬ plantation // J. Clin. Gastroenterology. 1997. V. 24. P. 176. 30. MacDonald G.A., Greenspan J.K., DelBuono E.A. et al. Mini¬ microabscess syndrome in liver transplant recipients // Hepatology. 1997. V. 26. P. 192. 31) Chou F.F., Shenn/Chen S.M., Chen Y.S., Chen M.C. Single and multiple pyogenic liver abscesses clinical course, etiology, and results of treatment // World J. Surg. 1997. V. 21. P. 384–389. 32) Гальперин Э.И., Бурлаченко В.П. Особенности хирургичес¬ кой тактики при остром гнойном холангите // Сов. меди¬ цина. 1977. N 2. С. 74–78. 33) Buchman T.G., Zuidema G.D. The role of computerised tomo¬ graphic scanning in the surgical management of pyogenic hepat¬ ic abscess // Surg. Gynecol. Obstet. 1981. V. 153. P. 1–9. 34) Cohen J.L., Martin M.F., Rossi R.L., Schoetz D.J. Liver Abscess: The need for complete gastrointestinal evaluation // Arch. Surg. 1989. V. 124. P. 561–564. 35) Davidson J.S. Solitary pyogenic liver abscess // Br. Med. J. 1964. V. 2. P. 613–615. 36) Saxena R., Adolph M., Ziegler J. R. et al. Pylephlebitis: A case report and review of outcome in the antibiotic era // Am. J. Gastroenterology. 1996. V. 96. N 6. P. 1251–1253. 37) Ralls P.W. Focal inflammatory disease of the liver // Radiologic Clinics of North America. 1998. V. 36. P. 377–389. 38) Dull J.S., Topa L., Balga V., Pap A. Non¬surgical treatment of biliary liver abscesses: efficacy of endoscopic drainage and local antibiotic lavage with nasobiliary catheter // Gastrointestinal Endoscopy. 2000. V. 51. P. 126–132. 39) Wallack M.K., Brown A.S., Austrian R., Fitts W.T. Jr. Pyogenic liver abscess secondary to asymptomatic sigmoid diverticulitis // Ann. Surg. 1976. V. 184. P. 241–243. 40) Pitt H.A., Zuidema G.D. Factors influencing mortality in the treatment of pyogenic hepatic abscess // Surg. Gynecol. Obstet. 1975. V. 140. P. 228–234. 41) Киркин Б.В., Икрамов Р.З., Гаврилин А.В., Вишнев/ ский В.А., Стрекаловский В.П. Абсцесс печени манифести¬ рующий болезнь Крона // Клинич. медицина. 1999. № 10. С. 55–56. 42) Haight D.O., Toney J.F., Greene J.N. et al. Liver abscess following blunt trauma: A case report and review of the literature // South. Med. J. 1994. V. 7. P. 811. 43) Halvorsen R.A., Korobkin M., Foster W.L. Jr. et al. The variable CT appearance of hepatic abscesses // Am. J. Roentgenology. 1984. V. 42. P. 941–946. 44) Berger D.H., Carrasco C.H., Hohn D.C., Curley S.A. Hepatic artery chemoembolization or embolization for primary and metastatic liver tumors: Post¬treatment management and com¬ plications // J. Surg. Oncol. 1995. V. 60. P. 116. 45) Chen C., Chen P.J., Yang P.M. et al. Clinical and microbiological features of liver abscess after transarterial embolization for hepa¬ tocellular carcinoma // Am. J. Gastroenterology. 1997. V. 92. P. 2257. 46) De Baere T., Roche A., Amenabar J.M. et al. Liver abscess forma¬ tion after local treatment of liver tumors // Hepatology. 1996. V. 23. P. 1436. 47) Song S.Y. Liver abscess after transcatheter oily chemoemboliza¬ tion for hepatic tumors: incidence, predisposing factors, and clinical outcome // J. Vasc. Interv. Radiol. 2001. V. 12. N 3. P. 313–320. 48) Wong E., Khardori N., Carrasco C.H. et al. Infectious complica¬ tions of hepatic artery catheterization procedures in patients with cancer // Rev. Infect. Dis. 1991. V. 13. P. 583. 49) Brown R.K., Memsic L.D., Pusey E.J. et al. Hepatic abscess in liver transplantation. Accurate diagnosis and treatment // Clin. Nucl. Med. 1986. V. 11. P. 233. 50) Imigawa D.K., Busuttil R.W. Technical problems: Vascular. In Busuttil R.W., Klintmalm G.B.: Transplantation of the Liver. Philadelphia, WB Saunders. 1999. Р. 626 51) Rabkin J.M., Orloff S.L., Corless C.L. et al. Hepatic allograft abscess with hepatic arterial thrombosis // Am. J. Surg. 1998. V. 175. P. 354. 52) Greenstein A.J., Lowental D., Hammer G.S. et al. Continuing changing patterns of disease in pyogenic liver abscess: A study of 38 patients // Am. J. Gastroenterology. 1984. V. 79. P. 217. 53. Adams E.B., MacLeod I.N. Invasive amebiasis: II. Amebic liver abscess and its complications // Medicine. 1977. V. 56. P. 325. 53) Cheng D.L., Liu Y.C., Yen M.Y. et al. Causal bacteria of pyogenic liver abscess // Taiwan I Hsueh Hui Tsa Chih. 1989. V. 88. P. 1008. 54) Кармазановский Г.Г., Вилявин М.Ю., Никитаев Н.С. Ком¬ пьютерная томография печени и желчных путей. М.: Пага¬ нель¬Бук, 1997. С. 129–140. 55) Subramanyam B.R., Balthazar E.J., Raghavendra B.N. et al. Ultrasound analysis of solid appearing abscesses // Radiology. 1983. V. 146. P. 487–491. 56) Крестин Г.П., Чойке П.Л. Острый живот: Визуализацион¬ ные методы диагностики: Пер. с англ. / Под общ. ред. И.Н. Денисова. Москва: ГЭОТАР-Медицина, 2000. С. 36–37. 58. Гальперин Э.И., Волкова Н.В. Заболевания желчных путей после холецистэктомии. Москва: Медицина, 1988. C. 244–261. 57) Sugiama M., Atomi Y. Pyogenic hepatic abscess with biliary com¬ munication // Am. J. Surg. 2002. V. 183. P. 2. 58) McFadzean A./J.S., Chang K./P.S., Wong C.C. Solitary pyogenic abscess of the liver treated by close aspiration and antibiotics // Br. J. Surg. 1953. V. 41. P. 141. 59) Bergamini T.M., Larson G.M., Malangoni M.A. et al. Liver abscess: Review of a 12-year experience // Am. Surg. 1987. V. 53. P. 596–599. 60) Herman A.D. Clinical aspects of grave pyogenic abscesses of liver. // Surg. Gynecol. Obstet. 1986. V. 149. P. 209–213. 61) Гринев М.В., Громов М.И., Кормакова В.Е. Хирургический сепсис // Санкт-Петербург – Москва. 2001. С. 199–209. 62) Reed R.A., Teitelbaum G.P., Daniels J.R., et al. Prevalence of infection following hepatic chemoembolization with cross¬ linked collagen with administration of prophylactic antibiotics // J. Vasc. Interv. Radiol. 1994. V. 5. P. 367. 63) Tazawa J., Sakai Y., Maekawa Sh. et al. Solitary and multiple pyogenic liver abscesses: Characteristics of the patients and effi¬ cacy of percutaneous drainage // Am. J. Gastroenterology. 1997. V. 92. P. 271–274. 64) Кузин Н.М., Лотов А.Н., Авакян В.Н. и др. Чрескожные вме¬ шательства под контролем УЗИ при кистах и абсцессах пе¬ чени. Современные проблемы хирургической гепатологии: Материалы четвертой конф. хирургов¬гепатологов, 1996. С. 232–233. 65) Пархисенко Ю.А., Глухов А.А., Новомлинский В.В., Мошу/ ров И.П. Диагностика и лечение абсцессов печени // Хи¬ рургия. 2000. № 8. С. 35–37. 66) Чикин А.Н., Федоров И.В. Лечение абсцессов печени с по¬ мощью чрескожных чреспеченочных манипуляции под ультразвуковым контролем // Вестн. Иван. мед. акад. 1997. № 3. С. 116. 67) Giorgio A., Tarantino L., Mariniello N. et al. Pyogenic liver abscesses: 13 years of experience in percutaneous needle aspira¬ tion with US guidance // Radiology. 1995. V. 195. P. 122–124. 68) Reynolds T.B. Medical treatment of pyogenic liver abscess // Ann. Intern. Med. 1982. V. 96. P. 373. 69) Herbert D.A., Rothman J., Simmons F. Pyogenic liver abscesses: Successful non-surgical therapy // Lancet. 1982. V. 1. P. 134. 70) Гельфанд В.Р. Гологорский В.А., Бурневич С.З. и др. Антибак¬ териальная терапия абдоминальной хирургической инфек¬ ции. М.: Зеркало М, 2000. С. 15–20.
| АЛТ | аланинаминотрансфераза |
| АСТ | аспартатаминотрансфераза |
| АЧТВ | активированное частичное тромбопластиновое время |
| БАК | биохимический анализ крови в/в – внутривенно в/м – внутримышечно |
| ВИЧ | вирус иммунодефицита человека |
| ЖКТ | желудочно-кишечный тракт |
| ИФА | иммуноферментный анализ |
| КТ | компьютерная томография |
| КТА | компьютерная томография с ангиографией |
| МНО | международное нормализованное отношение |
| МРТ | магнитно-резонансная томография |
| МРХПГ | магнитно-резонансная холангиопанкреатография |
| ОАК | общий анализ крови |
| ОАМ | общий анализ мочи |
| ПВ | протромбиновое время п/к – подкожно |
| ПТИ | протромбиновый индекс |
| РНГА | реакция непрямой гемагглютинации |
| СОЭ | скорость оседания эритроцитов |
| УЗИ | ультразвуковое исследование |
| УД | Уровень доказательности |
| ФЭГДС | фиброэзофагогастродуоденоскопия |
| ЭКГ | электрокардиограмма |
| ЭхоКГ | эхокардиография |
Список разработчиков протокола с указанием квалификационных данных:
1) Баймаханов Болатбек Бимендеевич – доктор медицинских наук, профессор, Председателя правления АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
2) Сейсембаев Манас Ахметжарович – доктор медицинских наук, профессор, руководитель учебно-методического совета, АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
3) Тургунов Ермек Мейрамович – доктор медицинских наук, профессор, заведующий кафедрой хирургических болезней №2 Карагандинского государственного медицинского университета.
4) Токсанбаев Данияр Сапарович – кандидат медицинских наук, ассоциированный профессор, заведующий отделением гепатопанкреатобилиарной хирургии и трансплантации печени АО «ННЦХ им. А.Н. Сызганова» МЗСР РК.
5) Медеубеков Улугбек Шалхарович – доктор медицинских наук, профессор, зам. директора НЦХ им. Сызганова по научно-клинической работе.
6) Калиева Мира Маратовна — кандидат медицинских наук, доцент кафедры клинической фармакологии и фармакотерапии КазНМУ им. С. Асфендиярова.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов:
Бигалиев Мади Ходжаев – доктор медицинских наук, профессор, главный врач ГККП «Шымкентская городская больница скорой помощи».
Пересмотр протокола: через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Метод оперативного и диагностического вмешательства
Хирургическое лечение абсцесса печени
(чрескожно-чреспеченочная пункция и дренирование под УЗ-контролем, лапароскопическое вскрытие и дренирование, лапаротомия со вскрытием и дренированием абсцесса печени)
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Цель проведения процедуры/вмешательства:
· устранение абсцесса (гнойного очага) печени;
· достижение удовлетворительного состояния самочувствия и характеристик по данным инструментальных методов исследования.
Показания и противопоказания для проведения процедуры/ вмешательства
Показаниями к хирургическому лечению абсцесса печени являются:
· наличие других внутрибрюшных процессов, включая признаки перитонита;
· наличие осложненного, многополостного, толстостенного абсцесса с вязким гноем.
Противопоказаниями к хирургическому вмешательству служат шок и полиорганная недостаточность.
«Выжидательная тактика«: при решении вопроса о проведении хирургического вмешательства необходим гибкий подход. Хирургическое лечение показано больным, недостаточно быстро отвечающим на консервативное лечение.
«Немедленное вмешательство«: тактика требует немедленного дренирования абсцесса сразу после его обнаружения. Проведение обязательного дренирования не следует откладывать, поскольку только внутривенное введение антибиотиков редко оказывается эффективным.
Перечень основных и дополнительных диагностических мероприятий (отдельно перечислить основные/обязательные и дополнительные обследования, консультации специалистов с указанием цели и показаний): см. амбулаторный уровень.
Методика проведения процедуры/вмешательства
Хирургическое лечение проводится в случае неэффективности медикаментозного лечения или при наличии осложнений по показаниям.
При абсцессах печени выполняются как, малоинвазивные (чрескожно-чреспеченочные, лапароскопические), так и традиционные (лапаротомии) вмешательства в зависимости от локализации и размеров абсцесса печени.
При отсутствии экстренных показаний к лапаротомии применяли малоинвазивные методы. При мелких и средних размерах абсцессов печени использовали пункционное лечение (однократное или серию пункций), при крупных и гигантских гнойниках выполняли дренирование под контролем ультразвука. При эвакуации содержимого абсцессов — материал отправляли на цитологическое и бактериологическое исследование, после чего осуществляли чрез игольную или чрез дренажную санацию полости гнойника.
Чрезкожное дренирование абсцесса печени – в полость абсцесса вводится две резиновые трубки, в одну подается жидкость, содержащая антибиотики, из другой выходи содержимое. Процедура длительная и занимает 3 – 4 дня.
В некоторых случаях широко используется и лапароскопический подход. Этот минимально инвазивный подход позволяет обследовать всю брюшную полость.
Для проведения лапароскопического вскрытия или удаления абсцесса из печени являются солитарные, поверхностно расположенные абсцессы, диаметром не более 5,0-7,0см. Операция должна обязательно заканчиваться дренированием остаточной полости.
Традиционные операции (лапаротомия) выполняется под эндотрахеальным наркозом и при наличии множественных абсцессов печени или при развитии осложнений. При абсцессах печени (особенно многократных, множественном поражении) для определения плана операций и ее проведения необходимо участие опытного хирурга.
Выбор адекватного хирургического доступа:
· при локализациях абсцесса в печени – правоподрёберный и/или верхнесрединная лапаротомия.
· при диссеминированном абсцессе печени правой или левой доли наиболее приемлем (широкий) разрез Федорова или Рио-Бранко.
Операция по поводу органов брюшной полости (печени) состоит из нескольких этапов:
· адекватный доступ (лапаротомии, лапароскопия);
· осмотр и ревизия органов брюшной полости;
· обнаружение абсцессов, определение ее размеров, локализации, количества поражения;
· вскрытие абсцесса;
· строгое соблюдение известных принципов антисептики и антисептических средств для обработки полости;
· ревизия остаточной полости, устранение желчных свищей;
· дренирование полости абсцесса и брюшной полости.
Способы:
· закрытая – без вскрытия кисты (резекция органа с абсцессом);
· открытая – с пункцией или вскрытием абсцесса и удалением ее содержимого;
· сочетанная – при множественном абсцессе печени — сочетание закрытого удаления одних и открытого удаления других абсцессов.
Методы ликвидации остаточной полости
Атипичные резекции должны выполняться при небольших краевых или поверхностно расположенных абсцессах печени, вне их связи с портальными или кавальными воротами печени.
Во время операции по поводу абсцесса печени в случаях множественного поражения органов брюшной полости (печени) целесообразно проведение интраоперационного УЗИ для уточнения объема хирургического вмешательства и выявления дополнительных абсцессов.
Индикаторы эффективности:
· устранение очага поражения печени (абсцесса);
· нормализация самочувствия;
· нормализация лабораторных показателей;
· регресс симптомов болезни;
· нормализация физикальных показателей организма.
· нормализация данных инструментальных методов исследования органов брюшной полости (печени).
источник