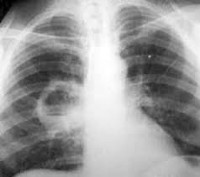
— это гнойный или гнилостный распад некротических участков лёгочной ткани, чаще в пределах сегмента, с наличием одной или нескольких полостей деструкции, как правило, отграниченных от непоражённых участков лёгкого пиогенной капсулой.
Гангрена лёгкого— это гнойно-гнилостный некроз значительного участка лёгочной ткани, чаще доли, двух долей или всего лёгкого, без чётких признаков отграничения процесса, имеющего тенденцию к дальнейшему распространению и проявляющийся крайне тяжёлым общим состоянием больного.
1. Острые гнойные абсцессы лёгких:
а) по течению: острые и хронические; (в стадии ремиссии, в стадии обострения);
б) по локализации: центральные и периферические; одиночные и множественные (с указанием сегмента и доли);
в) по наличию осложнений: без осложнений, осложнённые эмпиемой плевры, пиопневмотораксом, легочным кровотечением, метастатическими абсцессами в другие органы, бронхиальными свищами, сепсисом, аспирацией гноя в здоровое лёгкое.
2. Острые гангренозные абсцессы лёгкого (ограниченная гангрена) – распределение по течению, локализации и осложнениям как при остром гнойном абсцессе.
3. Распространённая гангрена лёгкого.
1. Бронхогенные абсцессы и гангрена лёгких.
2) Некроз и распад некротической лёгочной ткани;
3) Секвестрация некротических участков и образование пиогенной капсулы;
4) Гнойное расплавление некротических участков с образованием абсцесса или при отсутствии отграничения – гангрены.
Для возникновения острого абсцесса или гангрены лёгкого необходимо сочетание нескольких патологических факторов:
а) острого инфекционного воспалительного процесса в лёгких;
б) нарушения бронхиальной проходимости;
в) нарушения кровообращения в легочной ткани.
Однако, при наличии всех этих изменений главную роль в развитии деструкции и некроза легочной ткани играет реактивность организма. Снижение иммунитета значительно повышает риск развития нагноительного процесса в лёгких.
Бактериальная флора в очаге поражения неспецифична и в большинстве случаев полиморфна. Чаще здесь обнаруживают гемолитический стафилококк и стрептококк, кишечную палочку, анаэробы. Существенное значение в возникновении абсцесса и гангрены лёгкого в настоящее время придаётся вирусам и микоплазмам. В целом, бактериальная флора таким образом является микробно-вирусной и чаще представлена разнообразными ассоциациями микроорганизмов.
Образование полости происходит вследствие протеолиза некротизированного участка лёгкого. При разрушении стенки бронха содержимое абсцесса попадает в бронхиальное дерево и эвакуируется из лёгких. При прорыве гнойника в плевральную полость развивается пиопневмоторакс и эмпиема плевры.
В одних случаях, при одиночных абсцессах небольших размеров полость быстро очищается и на месте абсцесса формируется рубец. В других, при плохом дренировании полость очищается медленно, происходит образование выраженной фиброзной капсулы и формирование хронической гнойной полости, трудно поддающейся консервативной терапии.
У больных с гангреной лёгкого гнойно-некротический процесс не имеет чёткого отграничения от здоровой ткани.
Острый абсцесс и гангрена лёгких в 50-80% случаев является осложнениями пневмонии. Такие абсцессы называются постпневмоническими. У 18-20% больных причиной абсцесса является аспирация секрета верхних дыхательных путей, желудочного содержимого, различных инородных тел. Эти абсцессы являются аспирационными. Несколько реже воспалительный процесс лёгких может развиваться вследствие гематогенного или лимфогенного заноса инфекции, обтурации опухолью бронха или травмы.
В развитии острых абсцессов различают 2 фазы:
1) Фаза острого воспаления и гнойно-некротической деструкции с формированием гнойника до его прорыва в бронхиальное дерево;
2) Фаза открытого лёгочного гнойника после прорыва его в бронх.
Проявления заболевания в 1-й фазе характеризуются сухим кашлем, иногда с небольшим отделяемым слизистой мокроты, болью в груди, общей слабостью, недомоганием, снижением аппетита, жаждой. Температура поднимается до высоких цифр, часто носит интермиттирующий характер. Помимо лихорадки и озноба, с ранних сроков заболевания отмечается одышка и тахикардия.
Данные перкуссии и аускультации при острых абсцессах лёгких зависят от локализации и распространённости процесса. Обычно выявляется ограничение дыхательной экскурсии грудной клетки на стороне поражения, особенно при значительном объёме гнойника, или его субплевральной локализации. При наличии выпота в плевральной полости дыхание резко ослаблено или вообще может отсутствовать. Над зоной абсцесса отмечается укорочение перкуторного звука, дыхание приобретает жёсткий оттенок, часто прослушиваются крепитирующие хрипы, иногда шум трения плевры. Нередко над другими отделами лёгких выслушиваются разнокалиберных сухие и влажные хрипы. Характерна выраженная болезненность при надавливании и постукивании по грудной клетке в проекции формирующегося гнойника (симптом Крюкова).
При рентгенологическом исследовании в этой фазе заболевания в зоне поражённых сегментов имеется воспалительная инфильтрация без чётких границ с распространением на соседние отделы лёгких.
В крови выражены лейкоцитоз со сдвигом лейкоцитарной формулы влево и токсическая зернистость нейтрофилов. Нередко наблюдается анемия и лимфопения, гипопротеинемия с диспротеинемией и со снижением альбуминовых фракций белка до критического уровня.
В целом, клиническая и рентгенологическая симптоматика первой фазы острого абсцесса лёгкого типична для крупозной или очаговой пневмонии.
При прорыве гнойника в бронхиальное дерево, что обычно происходит на второй-третьей неделе от начала заболевания, начинается вторая фаза с признаками острого лёгочного нагноения. Содержимое гнойника попадает в просвет бронха с обильным отделением мокроты. Больные отмечают, что мокрота отходит “полным ртом”. Она носит гнойный характер, часто с примесью крови и зловонным запахом. Выделение мокроты наблюдается в утренние часы, после накопления её в лёгких за ночь и сопровождается приступами мучительного и болезненного кашля. При отстаивании такая мокрота делится на три слоя. Нижний состоит из крошковидного осадка, представленного мелкими фрагментами некротизированной лёгочной ткани и пробок Дитриха. Средний слой — мутный и жидкий и верхний — пенисто-гнойный. Реже мокрота может не иметь запаха, она более густой консистенции, обычно белесовато-серого цвета.
На фоне обильного отделения мокроты снижается температура, улучшается общее состояние больного, постепенно уменьшаются и другие проявления интоксикации. Аускультативно над абсцессом выслушиваются крупнопузырчатые хрипы, дыхание с амфорическим оттенком. При рентгенологическом исследовании на месте воспалительной инфильтрации уже обнаруживается полость с горизонтальным уровнем жидкости.
Дальнейшее течение заболевания зависит от сроков восстановления проходимости бронхов и возможности добиться полного освобождения гнойников от содержимого.
Основным методом лечения острых воспалительных заболеваний лёгких является консервативная терапия: АБ терапия.
Методы хирургического лечения гнойников лёгкого делятся на две группы: дренирующие операции и резекции лёгкого(лобэктомия или пневмонэктомия.). Помимо установления дренажной трубки с помощью торакоцентеза дренирование гнойника осуществляется также путём торакотомии и пневмотомии. Дренирующие операции менее продолжительны и намного менее травматичны, чем резекции, однако их эффект выражен далеко не всегда.
источник
Абсцесс легкого – ограниченный гнойно-деструктивный процесс, сопровождающийся образованием одиночных или множественных гнойных полостей в легочной ткани.
Гангрена легкого – распространенный гнойно-некротический процесс в легочной ткани, не имеющий четких границ.
Классификация абсцессов легких:
I. Гнойные абсцессы
а) по патогенезу: аэрогенно-аспирационные, гематогенно-эмболические, травматические, септические
б) по течению: острые, хронические
в) по локализации: центральные; периферические (одиночные, множественные с указанием доли и сегмента)
г) по наличию осложнений: неосложненные и осложненные (эмпиемой, пиопневмотораксом, кровотечением, острым респираторным дистресс-синдромом легких, сепсисом, флегмоной грудной клетки и др.)
II. Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как гнойные абсцессы) – промежуточная форма инфекционной деструкции легких, отличающаяся от гангрены менее обширным и более склонным к отграничению омертвением легочной ткани.
III. Распространенная гангрена.
Этиология абсцессов легких.
1. Бактерии (в 60-65% — неспорообразующие облигатные анаэробы: бактероиды, фузобактерии, анаэробные кокки, в 30-40% — золотистый стафилококк, стрептококк, клебсиелла, синегнойная палочка и др.)
2. Грибы, простейшие и др. инфекционные агенты (в очень редких случаях).
Предрасполагающие факторы: курение, хронический бронхит, бронхиальная астма, сахарный диабет, эпидемический грипп, алкоголизм, травма челюстно-лицевой области, длительное пребывание на холоде и др.
Патогенез абсцессов легких:
Проникновение возбудителя в легочную паренхиму трансбронхиально, реже гематогенно, лимфогенно, путем распространения с соседних органов и тканей, непосредственно из внешней среды при проникающих ранениях грудной клетки с развитием:
а) абсцесса — ограниченной воспалительной инфильтрации с гнойным расплавлением легочной ткани и образованием полости распада, окруженной грануляционным валом; через 2-3 нед гнойный очаг прорывается в бронх (дренируется), а стенки полости спадаются с образованием рубца или участка пневмосклероза
б) гангрены – на фоне воспалительном инфильтрации паренхимы легких, воздействия продуктов жизнедеятельности микроорганизмов и тромбоза сосудов развивается обширный некроз без четких границ; в некротизированной ткани формируется множество очагов распада, которые частично дренируются через бронх
Клинические проявления абсцесса легкого.
а) до прорыва гноя в бронх:
— выраженный синдром токсикации: высокая температура тела, ознобы, проливные поты
— сухой кашель с болями в груди на стороне поражения
— затрудненное дыхание или одышка (в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью)
— бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения
— вынужденное положение (чаще на больной стороне)
— пульс учащен, иногда аритмичен; тоны сердца приглушены; АД с тенденцией к гипотензии
— перкуторно — интенсивное укорочение звука над очагом поражения
— аускультативно – везикулярное дыхание ослабленное с жестким оттенком, иногда бронхиальное дыхание
б) после прорыва в бронх:
— приступ кашля с выделением большого количества гнойной, часто зловонной, мокроты (100-500 мл)
— при хорошем дренировании абсцесса самочувствие улучшается, температура и другие признаки интоксикации уменьшаются; при плохом дренировании — температура тела остается высокой, характерны ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, потеря аппетита и др.
— перкуторно – укорочение легочного звука над очагом поражения, реже тимпанический оттенок (за счет наличия воздуха в полости)
— аускультативно — мелкопузырчатые хрипы
После прорыва бронх симптоматика абсцесса редуцируется в течение 6-8 нед. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром, инфекционно-токсический шок, сепсис,
Диагностика абсцесса легкого.
1. Рентгенография легких: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
а) OAK: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ
б) ОАМ: умеренная альбуминурия, цилиндрурия, микрогематурия.
в) БАК: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, a2— и g-глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
г) общий анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Клинические проявления гангрены легких.
а) до прорыва в бронх:
— тяжелое общее состояние больного: гектическая температура тела, ознобы, похудание, отсутствие аппетита, тахикардия, одышка
— боли в груди на стороне поражения, усиливающиеся при кашле
— перкуторно над зоной поражения тупой звук и болезненность (симптом Крюкова-Зауэрбруха), при надавливании стетоскопом на межреберье в этой области появляется кашель (симптом Кисслинга); при быстром распаде некротизированной ткани зона притупления увеличивается, на ее фоне появляются участки более высокого звука
— аускультативно дыхание над зоной поражения ослабленное везикулярное или бронхиальное.
б) после прорыва в бронх:
— симптомы интоксикации остаются достаточно выраженными
— появляется кашель с отхождением зловонной мокроты грязно-серого цвета в большом количестве (до 1 л
— аускультативно над очагом поражения – влажные хрипы
Диагностика гангрены легких.
1. Рентгенография легких: до прорыва в бронх — массивная инфильтрация без четких границ, занимающая одну-две доли, а иногда и все легкое; после прорыва в бронх — на фоне массивного затемнения определяются множественные, чаще мелкие, просветления неправильной формы, иногда с уровнями жидкости.
а) ОАК: признаки анемии, лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, выраженное повышение СОЭ.
б) ОАМ: протеинурия, цилиндрурия.
в) БАК: увеличение содержания сиаловых кислот, фибрина, серомукоида, гаптоглобина, a2— и g-глобулинов, трансаминаз, снижение содержания альбуминов.
г) общий анализ мокроты: цвет — грязно-серый, при отстаивании образуются три слоя: верхний — жидкий, пенистый, беловатого цвета, средний — серозный, нижний – гнойный детрит и обрывки расплавляющейся легочной ткани; в мокроте определяются эластические волокна, множество нейтрофилов.
1. Рациональная диета (энергетическая ценность до 3000 ккал/сут, повышенное содержание белка: 110-120 г/сут, умеренное ограничение жиров: 80-90 г/сут, продукты, богатые витаминами).
2. Рациональная противомикробная терапия (в полость гнойника, внутрибронхиально, парентерально): цефепим 1-2 г 2 раза/сут в/в в сочетании с амоксиклавом 625 мг 2 раза/сут внутрь или левофлоксацином 0,5 г 1 раз/сут в/в до клинико-рентгенологического выздоровления (6-8 недель).
3. Улучшение условий дренирования гнойной полости и бронхиального дерева: отхаркивающие, протеолитические ферменты, бронхоскопия, пункция с аспирацией гноя, наружное дренирование тонким дренажом, пневмотомия, позиционный дренаж, дыхательная гимнастика
4. Иммунотерапия (антистафилококковая плазма, стафилококковый анатоксин и др.)
5. Симптоматическое лечение — как при пневмонии.
6. При неэффективности консервативного лечения – хирургическое лечение (всегда показано в следующих случаях: множественные абсцессы; тканевые секвестры; абсцессы нижнедолевой локализации; образования с диаметром полости более 5 см): резекция легкого, лобэктомия, пульмонэктомия, плевропульмонэктомия.
16. Плеврит: этиология, патогенез, основные клинические проявления, варианты течения, диагностика, дифференциация от других плевральных выпотов, принципы лечения.
Синдром плеврального выпота – клинический симптомокомплекс, характеризующийся накоплением жидкости в плевральной полости, имеющей различные происхождения и свойства. Таким должен быть диагноз при скоплении жидкости в плевральной полости до проведения плевральной пункции. После плевральной пункции можно сказать, что это: плеврит, эмпиема плевры, транссудат, гемоторакс, хилоторакс, пневмоторакс, пиопневмоторакс.
Плеврит – воспаление листков плевры с образованием на их поверхности фибрина и/или скоплением в плевральной полости экссудата различного характера.
1. Инфекционные агенты: а) микобактерии туберкулеза (до 20% всех плевритов); б) бактерии (пневмококк, стрептококк, стафилококк, гемофильная палочка, клебсиелла и др.); в) риккетсии; г) микоплазмы; д) грибы е) простейшие (амебы) ж) вирусы и др.
2. Неинфекционные причины: а) опухоли (острые лейкозы, лимфогранулематоз, лимфосаркомы); ревматические заболевания (СКВ, дерматомиозит, склеродермия); закрытые травмы грудной клетки; инфаркты на почве ТЭЛА; синдром Дресслера при инфаркте миокарда; острый панкреатит; уремия и др.
Патогенез инфекционных плевритов.
1. Проникновение возбудителя в плевральную полость одним из следующих путей:
а) непосредственно из инфекционных очагов в легочной ткани (пневмония, абсцесс, нагноившиеся кисты, туберкулезное поражение легких и прикорневых лимфоузлов)
д) непосредственно из внешней среды при ранениях грудной клетки и операциях
2. Возбудитель вызывает развитие воспалительного процесса в плевре, который сопровождается расширением лимфатических капилляров, повышением проницаемости сосудов, отеком плевры, клеточной инфильтрацией субплеврального слоя, умеренным выпотом в плевральную полость.
3. При небольшом количестве выпота и хорошо функционирующих лимфатических «люках» жидкая часть выпота всасывается и на поверхности плевральных листков остается выпавший из экссудата фибрин (фибринозный плеврит).
4. При высокой интенсивности воспалительного процесса происходит развитие экссудативного плеврита:
а) резкое повышение проницаемости кровеносных капилляров висцерального и париетального листков плевры и образование большого количества воспалительного экссудата (серозно-фибринозного, гнойного, гнилостного и др.)
б) увеличение онкотического давления в полости плевры в связи с наличием белка в воспалительном экссудате
в) сдавление лимфатических капилляров обоих плевральных листков и лимфатических «люков» париетальной плевры и закрытие их пленкой выпавшего фибрина
г) превышение скорости экссудации над скоростью всасывания выпота.
5. При обратном развитии патологического процесса скорость резорбции начинает постепенно преобладать над скоростью экссудации и жидкая часть экссудата рассасывается. Фибринозные наложения на плевре подвергаются рубцеванию,
формируются шварты, которые могут вызывать более или менее значительную облитерацию плевральной полости.
Патогенез некоторых неинфекционных плевритов.
а) карциноматозный плеврит: нарушение циркуляции лимфы из-за блокады ее отттока новообразованием или метастазами Þ плевральный выпот
б) асептический травматический плеврит: реакция плевры на излившуюся кровь, а также непосредственное ее повреждение при травме Þ плевральный выпот
в) уремический плеврит: раздражение плевры выделяющимися уремическими токсинами Þ плевральный выпот
г) ферментативный плеврит: повреждающее действие на плевру панкреатических ферментов, поступающих в плевральную полость по лимфатическим сосудам через диафрагму Þ плевральный выпот и др.
1. По этиологии: инфекционный и неинфекционный
2. По характеру патологического процесса: сухой (фибринозный) плеврит и экссудативный плеврит
3. По характеру выпота при экссудативном плеврите: а) серозный б) серозно-фибринозный в) гнойный г) гнилостный д) геморрагический и др.
4. По течению: острый, подострый, хронический
5. По распространению и локализации: диффузный и осумкованный (верхушечный, паракостальный, костнодиафрагмальный, диафрагмальный, парамедиастинальный, междолевой).
Основные клинические проявления сухого плеврита.
а) боль в грудной клетке на стороне поражения, которая чаще локализуется в передних и нижнебоковых отделах, появляется при глубоком вдохе, резко усиливается при кашле, при наклоне туловища в здоровую сторону (симптом Шепельмана-Дегио), смехе, чихании.
б) на повышение температуры тела, общую слабость, преходящие малоинтенсивные боли в мышцах, суставах, головную боль (интоксикационный синдром).
а) вынужденное положение: больной лежит на больном боку (иммобилизация грудной клетки уменьшает раздражение париетальном плевры), реже на здоровом
б) учащенное поверхностное дыхание (при таком дыхании боли выражены меньше)
в) пораженная половина грудной клетки отстает в дыхании в связи с болевыми ощущениями
г) пальпаторно в месте локализации воспаления под рукой при дыхании как бы ощущается хруст снега (шум трения плевры)
д) перкуторно — ясный легочной звук
е) аускультативно в проекции локализации воспаления — шум трения плевры, который выслушивается при вдохе и выдохе и напоминает хруст снега под ногами, скрип новой кожи или шелест бумаги, шелка.
Диагностика сухого плеврита:
1. Рентгенография легких: высокое стояние купола диафрагмы с пораженной стороны и оставание его при глубоком дыхании; ограничение подвижности нижнего легочного края; легкое помутнение части легочного поля.
2. Ультразвуковое исследование: утолщение плевры с неровным, волнистым контуром, повышенной эхогенности, однородной структуры.
3. Лабораторные данные: воспалительные изменения в ОАК, БАК.
Основные клинические проявления экссудативного плеврита.
а) боли, острые, интенсивные при фибринозном плеврите, по мере развития экссудативного плеврита ослабевают или совсем исчезают
б) чувство тяжести в грудной клетки, одышку (при значительном количестве экссудата)
в) сухой кашель рефлекторного генеза
д) повышение температуры тела, потливость, головная боль, анорексия и др. (синдром интоксикации)
а) вынужденное положение – больные лежат на больном боку, что ограничивает смещение средостения в здоровую сторону, и позволяет здоровому легкому более активно участвовать в дыхании, при очень больших выпотах больные занимают полусидячее положение
б) цианоз и набухание шейных вен (большое количество жидкости в плевральной полости затрудняет отток крови из шейных вен)
в) одышка (дыхание учащенное и поверхностное)
г) увеличение объема грудной клетки на стороне поражения, сглаженность или выбухание межреберных промежутков
д) ограничение дыхательных экскурсий грудной клетки на стороне поражения
е) отечность и более толстая складка кожи в нижних отделах грудной клетки на стороне поражения по сравнению со здоровой стороной (симптом Винтриха)
ж) перкуторно симптомы наличия жидкости в плевральной полости:
1. тупой перкуторный звук над зоной выпота (повышение уровня притупления на одно ребро соответствует увеличению количества жидкости на 500 мл).
Верхняя граница тупости (линия Соколова-Эллиса-Дамуазо) проходит от позвоночника кверху кнаружи до лопаточной или задней подмышечной линии и далее кпереди косо вниз.
2. притупление перкуторного звука на здоровой стороне в виде прямоугольного треугольника Рауфуса. Гипотенузу этого треугольника составляет продолжение линии Соколова-Эллиса-Дамуазо на здоровой половине грудной клетки, один катет — позвоночник, другой — нижний край здорового легкого (притупление обусловлено смещением в здоровую сторону грудной аорты)
3. ясный легочный звук в зоне прямоугольного треугольника Гарланда на больной стороне. Гипотенузу этого треугольника составляет начинающаяся от позвоночника часть линии Соколова-Эллиса-Дамуазо, один катет — позвоночник, а другой — прямая, соединяющая вершину линии Соколова-Эллиса-Дамуазо с позвоночником
4. зона тимпанического звука (зона Шкода) — располагается над верхней границей экссудата, имеет высоту 4-5 см. В этой зоне легкое подвергается некоторому сдавлению, стенки альвеол спадаются и расслабляются, их эластичность и способность к колебаниям уменьшается, вследствие этого при перкуссии легких в этой зоне колебания воздуха в альвеолах начинают преобладать над колебаниями их стенок и перкуторный звук приобретает тимпанический оттенок;
5. при левостороннем экссудативном плеврите исчезает пространство Траубе (зона тимпанита в нижних отделах левой половины грудной клетки, обусловленного газовым пузырем желудка)
6. смещение границ сердца в здоровую сторону
з) голосовое дрожание над областью выпота резко ослаблено
и) аускультативно везикулярное дыхание над областью экссудата резко ослаблено или не прослушивается; при большом выпоте и сильном сдавлении легкого начинает выслушиваться приглушенное бронхиальное дыхание.
Диагностика экссудативного плеврита.
1) Рентгенография легких выявляет количество жидкости не менее 300-400 мл, а при латероскопии (рентгенографии, выполненной в горизонтальном положении на больном боку) – не менее 100 мл; характерно интенсивное гомогенное затемнение с косой верхней границей, идущей книзу и кнутри; смещение средостения в здоровую сторону.
2) Ультразвуковое исследование: небольшой объем выпота выглядит в виде клиновидных эхонегативных участков; при увеличении количества жидкости эхонегативное пространство расширяется, сохраняя клиновидную форму, плевральные листки раздвигаются скопившейся жидкостью, легочная ткань (однородное эхогенное образование) смещается к корню.
3) Плевральная пункция: оценивают физические, химические свойства полученной жидкости, выполняют ее цитологическое, биохимическое, бактериологическое исследование.
4) Лабораторные данные: воспалительные изменения в ОАК, БАК
1. Этиологическое лечение (воздействие на основное заболевание): при плеврите, осложняющем течение пневмоний, абсцессов, — АБ с учетом чувствительности инфекционных агентов; при туберкулезном плеврите – длительно противотуберкулезные ЛС (изониазид, пиразинамид, рифампицин, стрептомицин, этамбутол); при аллергической этиологии или при наличии системных заболеваний – преднизолон внутрь 20-30 мг/сут с последующим снижением суточной дозы и отменой препарата.
2. Патогенетическая терапия: НПВС, десенсибилизирующие ЛС (10% хлорид кальция по 1 столовой ложке 4-5 раз/день).
3. При экссудативном плеврите — эвакуация экссудата по показаниям (большое количество выпота, вызывающее одышку; смещение органов средостения; притупление перкуторного звука до 2-го ребра по передней грудной стенке). Одномоментно эвакуируют не более 1,5 л во избежание коллапса. После эвакуации экссудата в плевральную полость вводят АБ, ГКС, протеолитические ферменты.
4. Диетотерапия (богатое витаминами и белками питание, ограничение приема соли и воды), общеукрепляющее лечение, после стихания острых явлений – массаж грудной клетки, дыхательная гимнастика.
Дифференциация воспалительного экссудата при плевритах от других выпотов – см. вопрос 111.
Рак легкого: предопухолевые заболевания, клинико-рентгенологическая классификация, диагностика, основные клинические проявления, метастазирование, врачебная тактика. Симптоматическая терапия в амбулаторных условиях.
Эпидемиология: заболеваемость раком легкого в РБ на протяжении 15 лет остается стабильно высокой за счет лиц мужского пола, проживающих в сельских регионах (на 2005 год 42,7:100000). Смертность на 2005 год составила 33,5 :100000.
1. Определяющие: оказывают постоянное воздействие на организм человека:
— пожилой возраст (пик заболеваемости отмечается в возрасте 60-75 лет)
— мужской пол (мужчины болеют в 3-9 раз чаще)
— наследственная предрасположенность (по наследству передаются мутации генов-супрессоров)
2. Модифицирующие (внешние): зависят от образа жизни, условий труда и быта:
а) курение: 90% больных раком лёгкого — курильщики.
б) бытовые и химические канцерогены: асбест, мышьяк, полиароматические углеводороды, винилхлорид и др.
в) радиация: высокая заболеваемость шахтёров, занятых в добыче урана, радон – 222, лучевая терапия в анамнезе, наружное облучение при радиационных авариях.
г) инфекции: частые респираторные вирусные инфекции, туберкулез (неактивный), ВИЧ-инфекция
д) хронические заболевания легких: хронический обструктивный бронхит, бронхоэктазы, бронхиальная астма.
Особенности патогенеза: раку лёгкого предшествует продолжительный латентный период, хотя начальные изменения в бронхах возникают практически сразу после контакта с канцерогеном.
Морфологическая классификация рака легкого:
I. Немелкоклеточный рак:
1) плоскоклеточный рак (эпидермоидный)
4) железисто-плоскоклеточный рак
5) рак с полиморфными, саркоматозными элементами
II. Мелкоклеточный рак.
Процентное соотношение различных гистологических типов рака: плоскоклеточный рак – 60-65%, мелкоклеточный рак – 20-25%, аденокарцинома – 5-7%, крупноклеточный рак – 2-5%
Клинико-рентгенологическая классификация рака легкого:
1. Центральный (прикорневой) рак:
а) эндобронхиальный — опухоль растет в просвет бронха, вызывает его сужение и нарушает вентиляцию. R: эмфизема, сегментарные и долевые ателектазы треугольной формы с основанием, обращенным к периферии; при ателектазе всего легкого — смещение средостения в сторону поражения.
б) перибронхиальный — рост происходит кнаружи от стенки бронха. Нарушение вентиляции возникает за счет сдавления бронхиальной стенки извне. R: выявляется тень опухолевого узла.
в) разветвленный — опухоль развивается как со стороны слизистой бронха, так и кнаружи от его стенки. R: тень узла + нарушение вентиляции.
2. Периферический рак:
а) круглая опухоль — наиболее частая форма периферического рака. Имеет вид узла, овальной или округлой формы, без капсулы. Структура чаще однородная, но иногда возникают участки распада и кровоизлияний. R: образование округлой формы с неровным контуром; по периметру могут располагаться лучистые контуры, как следствие сдавления лимфатических сосудов и инвазии опухоли в паренхиму; появление «дорожки» — направлена в сторону корня.
б) пневмониеподобный рак — характерен для бронхиолоальвеолярной аденокарциномы. Развивается из альвеолярного эпителия и макроскопически выглядит как участок инфильтрации легочной паренхимы, часто с очагами распада. R: симптом «перстня», стенки неравномерной величины, при деструкции — горизонтальный уровень.
в) полостной рак — очаг деструкции, стенками которого является опухоль
3. Атипические формы:
а) рак верхушки легкого (Пенкоста) — распространяется на I-II ребра, позвонки, нервы шейного и плечевого сплетения, симпатический ствол, подключичные сосуды.
б) медиастинальный — характеризуется метастазированием в л.у. средостения с развитием синдрома верхней полой вены. Первичный очаг в легком выявить не удается.в л.у. изуется метастазированием плечевого сплетения, симпатический ствол, инфильтрации легочной паренхимы, часто с очагами ра
в) милиарный канцероматоз — рак с мультифокальным, чаще двусторонним поражением. R: синдром легочной диссеминации.
Клинические проявления рака легкого.
I. Первичные симптомы:
— кашель — связан с раздражением слизистой бронхиального дерева опухолью или сопутствующим эндобронхитом; вначале сухой, затем с выделением слизистой или слизисто-гнойной мокроты.
— кровохарканье — связано с распадом опухоли, изъязвлением слизистой, деструктивными изменениями в ателектазе; может быть в виде прожилок крови или густого окрашивания кровью мокроты
— боль в грудной клетке — возникает из-за ателектаза, смещения средостения, раздражения париетальной плевры; часто иррадиирует
— одышка – связана с ателектазом, смещением средостения, нарушением кровообращения, плевритом, перикардитом
— повышение температуры тела от субфебриллитета до высоких цифр
II. Симптомы (синдромы) местно распространенного рака:
— синдром верхней полой вены — вследствие сдавления опухолью или метастазами
— синдром Пенкоста — проявляется интенсивными болями в плечевом поясе, парестезиями, атрофией мышц верхней конечности, синдромом Горнера.
— дисфагия — обусловлена метастазами в заднее средостение либо распространением опухоли на пищевод, развиваются бронхо- и трахеопищеводные свищи.
— осиплость голоса (афония) — поражение метастазами возвратного нерва.
III. Симптомы отдаленных метастазов:поражение ЦНС, метастазы в печени, л.у. отдаленных групп, костные метастазы, метастазы в надпочечники и др.
IV. Паранеопластические синдромы:
источник
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной. С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости. Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам. Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж). Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
источник
Абсцесс легкого (лат. Abscessus pulmonum) представляет собой гнойное расплавление легочной ткани в виде ограниченного очага, окруженного воспалительным валиком.

Пути проникновения инфекции в легкие различны. Профессор С. И. Спасокукоцкий разделил легочные нагноения на 6 групп:
- эмболические;
- обтурационные;
- аспирационные;
- матапневмонические, возникающие как исход пневмонии;
- паразитарные (эхинококк, актиномикоз);
- травматические.

Первичный абсцесс легкого обычно возникает остро при ранениях грудной клетки, аспирации инородных тел, после операции на верхних дыхательных путях (удаление миндалин и т. д.). Возможно также развитие абсцесса гематогенным или лимфогенным путем, когда инфекция заносится в легкие из отдаленного гнойного очага в организме.
Расплавление легочной ткани (абсцесс легкого) может произойти и без участия микробов. Например, при распадающихся опухолях или инфарктах легкого может образоваться полость в результате нарушения кровообращения в определенном участке. В таких случаях омертвение легочной ткани предшествует нагноению.
Абсцесс легкого характеризуется наличием или множественных гнойников, расположенных в одном или обоих легких. Посла опорожнения абсцесса образуется полость. Вокруг полостей имеются воспалительные инфильтраты. При расплавлении легочной ткани, острые абсцессы окружены тонким воспалительным валиком, хронические – фиброзной капсулой. При длительном течении заболевания развивается склероз окружающей легочной ткани.
В клинической картине абсцесса легких различают два периода:
- до вскрытия абсцесса;
- после вскрытия абсцесса.
Первый период, когда происходит формирование абсцесса, имеет в разных случаях различную длительность, но в среднем продолжается 10-12 дней. В начале заболевания больные жалуются на общее недомогание, слабость, озноб, кашель со скудной мокротой, боль в грудной клетке. При расплавлении легочной ткани, наблюдается лихорадка, сначала умеренно высокая, потом постепенно становится ремитирующей, а затем гектической. Даже при небольших абсцессах отмечается одышка.
При пальпации грудной клетки в некоторых случаях определяется болезненность по межреберьям на больной стороне. Этот симптом связан с вовлечением в процесс костальной плевры. Может быть, отставание в акте дыхания одной половины грудной клетки, соответствующей воспалению. Голосовое дрожание зависит от локализации очага воспаления. При периферическом расположении голосовое дрожание нередко усилено, а при глубоком – не изменено.
При перкуссии можно определить притупление перкуторного звука на больной стороне, особенно при метапневмонических абсцессах. Выслушивание в начальных стадиях и при глубоко расположенных абсцессах отклонений от нормы не обнаруживает. При более поверхностно расположенном абсцессе дыхание над зоной поражения везикулярное ослабленное, иногда с бронхиальным оттенком. В некоторых случаях определяются жесткое дыхание и рассеянные сухие хрипы.
Важным объективным критерием в диагностике абсцесса легкого является картина крови. Характерным считается нейтрофильный лейкоцитоз (15000-20000 в 1 мм 3 ) со сдвигом влево, а иногда вплоть до миелоцитов, и значительное ускорение РОЭ. В моче может быть обнаружено небольшое количество белка (до 0,33%).
При расплавлении легочной ткани, исследование мокроты до вскрытия абсцесса ничего характерного не дает.
Рентгенологическая картина абсцесса в первом периоде заболевания почти ничем не отличается от обычной пневмонии или туберкулезного инфильтрата: определяется крупноочаговое затемнение с неровными краями и нечеткими контурами.

При абсцессе легкого, при осмотре обращает на себя внимание лихорадочный вид больного. При вовлечении в процесс плевры наблюдается отставание больной половины грудной клетки при дыхании. После опорожнения полости от гноя в зависимости от ее локализации и величины физикальные данные могут быть различными. При перкуссии при больших и поверхностно расположенных абсцессах определяется тимпанит. Дыхание может быть жестким (как при не вскрывшемся абсцессе), бронховезикулярным или бронхиальным, а при крупных содержащих воздух полостях с наличием отводящего бронха – амфорическим. Обычно на ограниченном участке выслушиваются звонкие влажные средне- и крупнопузырчатые хрипы. Если одновременно обнаруживается диффузный бронхит с большим количеством хрипов, это затрудняет определенно локализации гнойника.
При абсцессе легкого, в крови отмечается лейкоцитоз с нейтрофилией и сдвигом влево и ускорение РОЭ. В тяжелых, длительно текущих случаях развивается железодефицитная анемия.
Ценные сведения дает исследование мокроты. При стоянии она делится на три слоя: верхний – пенистый, слизистый, средний – большой, жидкий, серозный и нижний – гнойный. При микроскопическом исследовании мокроты, кроме большого количества лейкоцитов и эритроцитов, находят эластические волокна, а также кристаллы холестерина и жирных кислот. О прекращении распада легочной ткани судят по отсутствию в мокроте эластических волокон. Бактериальная флора обильная, чаще кокковая; при лечении антибиотиками становится скудной.
Рентгенологическое исследование после опорожнения полости дает характерное просветление с уровнем жидкости, который меняется в зависимости от положения больного. Если дренажный бронх располагается у дна полости, что бывает при абсцессах верхушек легких, то уровень жидкости не определяется. Это связано с тем, что все содержимое полости стекает и выводится через отводящий бронх. При расплавлении легочной ткани, полость абсцесса со всех сторон окружена каймой воспалительной ткани с размытым наружным контуром. При множественных абсцессах отмечается несколько уровней.
Клиническое течение абсцесса легкого и его заживление зависят от локализации полости, возможности ее опорожнения и сопутствующих осложнений. Большая часть абсцессов излечивается с образованием очагового пневмосклероза на месте бывшей полости, но в 30-40% случаев излечение не наступает, и они становятся хроническими. Затяжному течению нагноения способствуют хронические заболевания легких (бронхоэктатическая болезнь, пневмосклероз, рак легких и т. д.). Различают следующие осложнения абсцесса легких:
- прорыв гнойника в плевральную полость с развитием пиопневмоторакса;
- легочное кровотечение;
- возникновение новых абсцессов легких;
- метастазы абсцессов в мозг, печень, селезенку и другие органы.
- Возникающие осложнения утяжеляют клиническое течение легочных нагноений и ухудшают прогноз заболевания.


При отсутствии улучшения под влиянием консервативной терапии через 1-2 месяца нужно ставить вопрос о хирургическом вмешательстве. Если процесс быстро прогрессирует, особенно при наличии большого распада, то оперируют через 2-3 недели. Операция состоит в удалении доли, а при множественных абсцессах – иногда и целого легкого.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмонии и бронхита, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом и курением.
источник
Абсцесс легкого – ограниченный гнойно-деструктивный процесс, сопровождающийся образованием одиночных или множественных гнойных полостей в легочной ткани.
Гангрена легкого – распространенный гнойно-некротический процесс в легочной ткани, не имеющий четких границ.
Классификация абсцессов легких:
а) по патогенезу: аэрогенно-аспирационные, гематогенно-эмболические, травматические, септические
б) по течению: острые, хронические
в) по локализации: центральные; периферические (одиночные, множественные с указанием доли и сегмента)
г) по наличию осложнений: неосложненные и осложненные (эмпиемой, пиопневмотораксом, кровотечением, острым респираторным дистресс-синдромом легких, сепсисом, флегмоной грудной клетки и др.)
II. Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как гнойные абсцессы) – промежуточная форма инфекционной деструкции легких, отличающаяся от гангрены менее обширным и более склонным к отграничению омертвением легочной ткани.
III. Распространенная гангрена.
Этиология абсцессов легких.
1. Бактерии (в 60-65% — неспорообразующие облигатные анаэробы: бактероиды, фузобактерии, анаэробные кокки, в 30-40% — золотистый стафилококк, стрептококк, клебсиелла, синегнойная палочка и др.)
2. Грибы, простейшие и др. инфекционные агенты (в очень редких случаях).
Предрасполагающие факторы: курение, хронический бронхит, бронхиальная астма, сахарный диабет, эпидемический грипп, алкоголизм, травма челюстно-лицевой области, длительное пребывание на холоде и др.
Патогенез абсцессов легких:
Проникновение возбудителя в легочную паренхиму трансбронхиально, реже гематогенно, лимфогенно, путем распространения с соседних органов и тканей, непосредственно из внешней среды при проникающих ранениях грудной клетки с развитием:
а) абсцесса — ограниченной воспалительной инфильтрации с гнойным расплавлением легочной ткани и образованием полости распада, окруженной грануляционным валом; через 2-3 нед гнойный очаг прорывается в бронх (дренируется), а стенки полости спадаются с образованием рубца или участка пневмосклероза
б) гангрены – на фоне воспалительном инфильтрации паренхимы легких, воздействия продуктов жизнедеятельности микроорганизмов и тромбоза сосудов развивается обширный некроз без четких границ; в некротизированной ткани формируется множество очагов распада, которые частично дренируются через бронх
Клинические проявления абсцесса легкого.
а) до прорыва гноя в бронх:
— выраженный синдром токсикации: высокая температура тела, ознобы, проливные поты
— сухой кашель с болями в груди на стороне поражения
— затрудненное дыхание или одышка (в связи с невозможностью глубокого вдоха или рано возникающей дыхательной недостаточностью)
— бледность кожи, иногда цианотичный румянец на лице, больше выраженный на стороне поражения
— вынужденное положение (чаще на больной стороне)
— пульс учащен, иногда аритмичен; тоны сердца приглушены; АД с тенденцией к гипотензии
— перкуторно — интенсивное укорочение звука над очагом поражения
— аускультативно – везикулярное дыхание ослабленное с жестким оттенком, иногда бронхиальное дыхание
— приступ кашля с выделением большого количества гнойной, часто зловонной, мокроты (100-500 мл)
— при хорошем дренировании абсцесса самочувствие улучшается, температура и другие признаки интоксикации уменьшаются; при плохом дренировании — температура тела остается высокой, характерны ознобы, поты, кашель с плохим отделением зловонной мокроты, одышка, потеря аппетита и др.
— перкуторно – укорочение легочного звука над очагом поражения, реже тимпанический оттенок (за счет наличия воздуха в полости)
— аускультативно — мелкопузырчатые хрипы
После прорыва бронх симптоматика абсцесса редуцируется в течение 6-8 нед. При неблагоприятном течении отсутствует тенденция к очищению воспалительно-некротического очага, и появляются различные осложнения: пиопневмоторакс, эмпиема плевры, респираторный дистресс-синдром, инфекционно-токсический шок, сепсис,
Диагностика абсцесса легкого.
1. Рентгенография легких: до прорыва абсцесса в бронх — инфильтрация легочной ткани, чаще в сегментах II, VI, X правого легкого, после прорыва в бронх — просветление с горизонтальным уровнем жидкости.
а) OAK: лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, значительное увеличение СОЭ
б) ОАМ: умеренная альбуминурия, цилиндрурия, микрогематурия.
в) БАК: увеличение содержания сиаловых кислот, серомукоида, фибрина, гаптоглобина, 2— и -глобулинов, при хроническом течении абсцесса — снижение уровня альбуминов.
г) общий анализ мокроты: гнойная мокрота с неприятным запахом, при стоянии разделяется на два слоя, при микроскопии — лейкоциты в большом количестве, эластические волокна, кристаллы гематоидина, жирных кислот.
Клинические проявления гангрены легких.
— тяжелое общее состояние больного: гектическая температура тела, ознобы, похудание, отсутствие аппетита, тахикардия, одышка
— боли в груди на стороне поражения, усиливающиеся при кашле
— перкуторно над зоной поражения тупой звук и болезненность (симптом Крюкова-Зауэрбруха), при надавливании стетоскопом на межреберье в этой области появляется кашель (симптом Кисслинга); при быстром распаде некротизированной ткани зона притупления увеличивается, на ее фоне появляются участки более высокого звука
— аускультативно дыхание над зоной поражения ослабленное везикулярное или бронхиальное.
— симптомы интоксикации остаются достаточно выраженными
— появляется кашель с отхождением зловонной мокроты грязно-серого цвета в большом количестве (до 1 л
— аускультативно над очагом поражения – влажные хрипы
Диагностика гангрены легких.
1. Рентгенография легких: до прорыва в бронх — массивная инфильтрация без четких границ, занимающая одну-две доли, а иногда и все легкое; после прорыва в бронх — на фоне массивного затемнения определяются множественные, чаще мелкие, просветления неправильной формы, иногда с уровнями жидкости.
а) ОАК: признаки анемии, лейкоцитоз, палочкоядерный сдвиг, токсическая зернистость нейтрофилов, выраженное повышение СОЭ.
б) ОАМ: протеинурия, цилиндрурия.
в) БАК: увеличение содержания сиаловых кислот, фибрина, серомукоида, гаптоглобина, 2— и -глобулинов, трансаминаз, снижение содержания альбуминов.
г) общий анализ мокроты: цвет — грязно-серый, при отстаивании образуются три слоя: верхний — жидкий, пенистый, беловатого цвета, средний — серозный, нижний – гнойный детрит и обрывки расплавляющейся легочной ткани; в мокроте определяются эластические волокна, множество нейтрофилов.
1. Рациональная диета (энергетическая ценность до 3000 ккал/сут, повышенное содержание белка: 110-120 г/сут, умеренное ограничение жиров: 80-90 г/сут, продукты, богатые витаминами).
2. Рациональная противомикробная терапия (в полость гнойника, внутрибронхиально, парентерально): цефепим 1-2 г 2 раза/сут в/в в сочетании с амоксиклавом 625 мг 2 раза/сут внутрь или левофлоксацином 0,5 г 1 раз/сут в/в до клинико-рентгенологического выздоровления (6-8 недель).
3. Улучшение условий дренирования гнойной полости и бронхиального дерева: отхаркивающие, протеолитические ферменты, бронхоскопия, пункция с аспирацией гноя, наружное дренирование тонким дренажом, пневмотомия, позиционный дренаж, дыхательная гимнастика
4. Иммунотерапия (антистафилококковая плазма, стафилококковый анатоксин и др.)
5. Симптоматическое лечение — как при пневмонии.
6. При неэффективности консервативного лечения – хирургическое лечение (всегда показано в следующих случаях: множественные абсцессы; тканевые секвестры; абсцессы нижнедолевой локализации; образования с диаметром полости более 5 см): резекция легкого, лобэктомия, пульмонэктомия, плевропульмонэктомия.
источник