Классификация флегмон шеи по В.И. Стручкову ( 1984 г.) в зависимости от локализации гнойного процесса и глубины поражения.
По локализации гнойного процесса (скопления гноя): 1) в подбородочной области;
2) в подчелюстной области; 3) поверхностно по переднему и заднему краям грудино-ключично-сосцевидной мышцы; 4) по длине этой мышцы в ее окружности в пространстве между поверхностной и глубокой пластинами второй шейной фасции; 5) у внутреннего края грудино-ключично-сосцевидной мышцы; 6) поверхностно без определенной локализации в области передней и боковой поверхности шеи под поверхностной мышцей шеи; 7) над рукояткой грудины – в виде треугольника; 8) впереди трахеи (возможно распространение гнойника в переднее средостение); 9) позади трахеи и пищевода (возможно распространение гнойника вниз – в заднее средостение и вверх – в заглоточное пространство; 10) в боковом шейном треугольнике, ограниченном краями грудино-ключично-сосцевидной и трапециевидной мышц и ключицей, эти скопления являются обычно затеками из глубоких аденофлегмон, расположенных под нижним концом грудино-ключично-сосцевидной мыщцы; 11) в области передней поверхности шеи соответственно расположению щитовидной железы при тиреоидитах, струмитах; 12) в области боковой поверхности шеи – при нагноении бронхогенных кист; 13) глубокие флегмоны между затылочными мышцами в области задней поверхности шеи (возникают как следствие остеомиелита шейных позвонков или затылочной кости).
Классификация абсцессов и флегмон челюстно-лицевой области и шеи в зависимости от источника инфекции ( Ю.И. Бернадский, 1985):
1) одонтогенные – причиной возникновения являются гангренозные зубы и их корни;
2) интраоссальные – возникают вследствие периоститов, остеомиелитов, затрудненного прорезывания зубов мудрости, гаймориотов, кист и др.;
3) гингивальные – возникают вследствие пародонтитов, гингивитов;
4) муко—стоматогенные – возникают вследствие стоматитов, глосситов;
5) саливаторные – возникают вследствие сиалодохитов, сиалоаденитов;
Топографо-анатомическая классификация одонтогенных абсцессов и флегмон челюстно-лицевой области и шеи ( Г.А. Васильев, Т.П. Робустова, 1981):
1) околочелюстные абсцессы и флегмоны:
— в тканях, прилежащих к нижней челюсти, — поверхностные ( поднижнечелюстная, подбородочная, околоушно-жевательная области) и глубокие ( крыловидно-нижнечелюстное и окологлоточное пространства, подъязычная область, дно полости рта);
— в тканях, прилегающих к верхней челюсти – поверхностные ( подглазничная и щечная области) и глубокие ( подвисочная и крылонебная ямки);
2) абсцессы и флегмоны соседних с околочелюстными тканями областей, куда гнойный процесс распространяется по протяжению (скуловая и височная области, глазница, позадичелюстная область, шея), абсцессы и флегмоны языка.
Классификация флегмон челюстно-лицевой области и шеи по тяжести течения и распространенности процесса:
1. 1-я группа (легкая степень тяжести) – флегмоны локализуются в одной анатомической области;
2. 2-я группа (средняя степень тяжести) – флегмоны локализуются в двух и более анатомических областях;
3. 3-я группа (тяжелое течение) – флегмоны локализуются в мягких тканях дна полости рта, шеи, половины лица, а также сочетание флегмон височной области, подвисочной и крылонебной ямок.
Клиническая симптоматика и диагноз. Клиническая симптоматика и диагноз флегмон шеи зависят от локализации и распространения процесса. Клинические проявления подразделяются на местные и общие. К местным проявлениям при поверхностной флегмоне относятся : припухлость мягких тканей, гиперемия кожных покровов; разлитой, плотный и болезненный инфильтрат; в дальнейшем развивается флюктуация.
При глубокой подчелюстной флегмоне ( флегмона дна полости рта, ангина Людвига) заболевание начинается бурно, с выраженным диффузным отеком дна полости рта и подчелюстной области, выраженными признаками общего воспаления, резкой болезненностью, усиливающейся при жевании и глотании, отмечается слюнотечение, тризм мускулатуры, затрудненное дыхание. Глубокие флегмоны шеи с небольшим количеством мутного экссудата опасны в отличие от обширных осумкованных поверхностных гнойников. Поэтому большую роль в постановке диагноза глубокой флегмоны играют следующие косвенные симптомы: коллатеральный отек, болезненное ограничение движений мышц, вынужденное положение шеи и др. Припухания и покраснения при глубоких флегмонах не следует ожидать. Иррадиирующие боли носят неврологический характер. Важным симптомом при глубоких флегмонах шеи является болезненная спастическая кривошея.
При аденофлегмоне развитие воспалительного процесса происходит медленнее и характеризуется нарастанием инфильтрации тканей и образованием гнойного экссудата. Если возникновению воспалительного процесса предшествует предварительная микробная сенсибилизация организма к стафилококку, стрептококку, кишечной палочке и другим микроорганизмам, то развитие аденофлегмоны происходит в более сжатые сроки и характеризуется агрессивностью течения, что усложняет проведение дифференциальной диагностики аденофлегмоны с одонтогенной флегмоной.
К общим проявлениям флегмоны шеи относятся: выраженная интоксикация организма; в анализах крови – лейкоцитоз, нейтрофильный сдвиг влево, эозинопения (анэозинофилия), высокие показатели СОЭ (до 55 мм\ч), анемия, которая не связана с дефицитом железа сыворотки крови ( снижение количества эритроцитов и концентрации гемоглобина обусловлено угнетением скорости эритропоэза в условиях интоксикации) и др.
При флегмонах шеи, расположенных под мышцей вдоль сосудисто-нервного пучка, характерно, что больные избегают малейших движений головой и держат ее слегка повернутой и наклоненной в больную сторону. В результате этого уменьшается давление на расположенный под мышцей воспалительный инфильтрат.
Клинические проявления заболеваний, вызванных анаэробной инфекцией, отличаются тяжелым течением и отсутствием положительной динамики процесса даже при достаточном дренировании воспалительного очага. Симптомы интоксикации быстро нарастают, у больных появляется тахикардия, развиваются расстройства микроциркуляции. К общим проявлениям инфекции, вызванной аспорогенными анаэробами, относятся: субъиктеричность склер, желтушность кожных покровов, анемия, значительный лейкоцитоз, высокая СОЭ. Признаками участия в инфекционном процессе анаэробов можно считать неприятный запах экссудата, обилие некротизированных тканей в гнойных очагах, грязно-серый цвет гнойного содержимого с наличием в нем капелек жира. Размножение бактериоидов сопровождается выделением газов, которые способствуют более легкому проникновению бактерий за пределы воспалительного очага. Увеличение давления в тканях патологического очага еще больше нарушает кровообращение, способствуя гипоксии и размножению анаэробных микроорганизмов. После проведения операции из раны отделяется небольшое количество зловонного ихорозного гноя. Мышцы имеют вид вареного мяса. При участии в гнойно-воспалительном процессе бактериоидов вида меланиногеникус отделяемое из ран темного или бурого оттенка. Применение антибактериальных препаратов малоэффективно.
Гнойное расплавление, наступающее при дальнейшем прогрессировании процесса, сопровождается изменением конфигурации воспалительного инфильтрата, то контуры его сглаживаются и становятся более расплывчатыми. С выходом гнойника за пределы лимфатических узлов дальнейшее распространение определяется границами соответствующего вместилища клетчатки, а также соседними вместилищами, с которыми оно сообщается. Если гнойник располагается в клетчатке, окружающей влагалище сонной артерии и яремной вены, он сравнительно быстро распространяется вдоль сосудов, особенно при наличии вирулентной инфекции. Примером этого может служить острогнойный процесс, источником которого являются кариозные зубы. В этих случаях первоначально также поражается верхняя группа шейных лимфатических узлов, расположенных под верхним концом грудино-ключично-сосцевидной мышцы на яремной вене. Отсюда после расплавления лимфатических сосудов гнойник распространяется в клетчатку сосудистого влагалища и далее в подключичную и подмышечную ямки.
При септическом характере процесса характерны: очень большой размер воспалительной опухоли, занимающий всю половину шеи и выходящий внизу далеко за пределы грудино-ключично- сосцевидной мышцы; и более быстрое развитие воспалительного процесса.
Опасным осложнением анаэробной инфекции является септический шок, который обуславливает крайне высокую (50- 70%) летальность ( Ю.Г. Шапошников, 1984 ) и характеризуется развитием септических флеботромбозов не только вблизи очага инфекции, но и в отдаленных местах – легких, мозге, печени, суставах и других областях.
Особенности течения флегмон у детей. У детей чаще развиваются аденофлегмоны и реже – одонтогенные флегмоны. В некоторых случаях флегмоны развиваются на фоне простудных заболеваний и острых отитов. Клиническое течение флегмон у детей обусловлено особенностями формирования зубочелюстной системы. Несовершенство иммунной системы у детей раннего возраста способствует более агрессивному течению воспалительного процесса.
При ретрофарингеальных абсцессах (особенно у детей) появляются затруднения дыхания и иногда наступает асфиксия.
Особенности течения флегмон у лиц пожилого и старческого возраста схожи с таковыми у лиц молодого возраста, но у стариков флегмоны развиваются значительно позже начала предшествующего заболевания, а расплавление воспалительных инфильтратов происходит медленнее. Возможность их самостоятельного рассасывания практически исключена, поэтому выжидательная тактика не оправдана. Аденофлегмоны у стариков – редкое осоложнение. Как правило, они схожи с осумкованными абсцессами. При вскрытии таких флегмон необходимо удалить гнойно-расплавленную лимфоидную ткань узла.
Флегмоны шеи сопровождаются общими септическими явлениями. Но опасность возможна не только при осложнениях общего характера. Существует и опасность проникания острого гнойного процесса и в глубину, особенно после некротического процесса расплавления фасциальной ткани и проникновение инфекции в грудную полость (в переднее или заднее средостения).
Дата добавления: 2015-12-08 ; просмотров: 2575 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
источник
Частота развития абсцессов и флегмон челюстно-лицевой области головы обусловлена высокой распространенностью хронической очаговой одонтогенной и тонзиллогенной инфекции, а также инфекционно-воспалительных поражений кожи и слизистой оболочки полости рта. На основании данных о локализации инфекционно-воспалительного процесса в различных анатомических отделах, зонах, областях, а также пространствах головы и шеи строится их систематизация.
Из описания топографо-анатомического строения областей лица, околочелюстных и прилегающих к ним областей шеи можно видеть всю сложность их анатомии. Здесь находятся многие клетчаточные пространства, многочисленные лимфатические узлы и сосуды, рассеянные по всем областях» лица, обильная сеть артерий и вен с богатой иннервацией этих областей.
Для облегчения распознавания и лечения разнообразных по локализации лимфаденитов, флегмон и абсцессов лица следует иметь представление о классификации воспалительных процессов в основу которой могут быть положены, как топографо-анатомические, так и клинические признаки заболевания (Жаков М.Н., 1969).
А. Флегмоны и абсцессы боковой поверхности головы и шеи.
I. Флегмоны и абсцессы височной области.
И. Флегмоны и абсцессы боковой поверхностной лица:
— щечной области;
— поджевательной области;
— околоушно-жевательной области.
III. Флегмоны и абсцессы надполъязычной области:
— подчелюстной области;
— подподбородочной области.
Б. Флегмоны и абсцессы глубокой боковой области лица, полости рта, зева и глотки.
I. Флегмоны и абсцессы глубокой боковой области лица:
— крыловидно-челюстного пространства;
— межкрыловидного пространства;
— височно-крыловидного пространства.
II. Флегмоны и абсцессы полости рта, зева, глотки:
— подъязычной области;
— языка;
— околоминдаликовой клетчатки;
— окологлоточного пространства;
— дна полости рта.
В. Разлитые флегмоны, захватывающие два или более клетчаточных пространств.
I. Флегмоны дна полости рта.
II. Флегмоны подчелюстные и клетчатки сосудистого ложа шеи.
III. Флегмоны межкрыловидной, височной и подвисочной областей. Флегмоны орбиты.
IV. Флегмоны дна полости рта и окологлоточных пространств.
V. Флегмоны при большом числе вовлеченных в воспалительный процесс клетчаточных пространств.
С патоморфологичсских позиций в основе деления гнойных воспалительных процессов на абсцессы и флегмоны лежит признак отграниченности гнойного очага от окружающих тканевых структур вначале грануляционным валом инфильтрационной ткани, а позднее — соединительнотканной капсулой. Однако на ранней стадии острого гнойного воспаления, когда механизмы отграничения гнойного очага еще не включились в полной мере, клиницисты основывают дифференциальную диагностику абсцессов и флегмон на признаке распространенности воспалительного процесса (по протяженности, площади, объему). Так, при остром гнойном воспалении небольшого по объему клетчаточного пространства (например, области собачьей ямки) или поражения лишь части клетчатки анатомической области (например, поднижнечелюстной области) ставят диагноз абсцесс. Когда же выявляются клинические признаки поражения всей клетчатки анатомической области или распространения воспалительного процесса на соседние анатомические области и пространства, ставят диагноз флегмона.
Таким образом, можно говорить, что абсцесс — ограниченное скопление гноя в различных тканях и органах с образованием полости (напр. абсцесс ягодичной области, абсцесс головного мозга), а флегмона — острое разлитое гнойное воспаление жировой клетчатки, не склонное к ограничению. На лице чаще всего возникают одонтогенные флегмоны, которые первоначально локализуются в поджевательном клетчаточном пространстве, в клетчатке области клыковой ямы или в клетчатке дна полости рта.
От своевременности поступления больного в стационар, от локализации флегмоны, выбора правильных способов лечения и операции, от реактивности организма зависит судьба больного: или последует гладкое течение болезни и выздоровление, или возникнут осложнения, иногда очень тяжелые, надолго затягивающие выздоровление.
При абсцессах, флегмонах лица и шеи могут возникнуть следующие осложнения:
1. Тромбофлебит вен крыловидного сплетения и вен орбиты.
2. Тромбоз пещеристой пазухи черепа, менингит, энцефалит.
3. Сепсис, септикопиемия, медистенит.
Данная классификация осложнений при абсцессах и флегмонах лица и шеи основывается на топографо-анатомическом принципе локализации процесса.
В данную классификацию были включены элементы функционального порядка, например, нарушения функций органов начального отдела пищеварительной системы, которые возникают при различной локализации абсцессов, флегмон лица и шеи. Так, например, нарушение жевания возникает вследствие воспалительной контрактуры жевательной мускулатуры (обычно временного характера), а нарушение глотания — вследствие болезненности или затруднения прохождения пищи по воспаленным тканям зева и глотки.
Такая классификация, в которой учитываются нарушения функций жевания и глотания, может оказать помощь в постановке правильного топического диагноза и выборе правильного лечения (Жаков М.Н., 1969).
I. Абсцессы и флегмоны лица, не сопровождающиеся тризмом жевательных мышц и болезненным глотанием.
II. Абсцессы и флегмоны лица, сопровождающиеся болезненным и затрудненным глотанием.
III. Абсцессы и флегмоны лица, сопровождающиеся тризмом жевательных мышц временного характера.
IV. Абсцессы и флегмоны лица, сочетающиеся с временным тризмом жевательных мышц и болезненным, затрудненным глотанием.
Указанные симптомы следует устанавливать при первичном осмотре больного. С течением болезни симптомы функциональных нарушений могут изменяться, и эти изменения становятся показателем улучшения или ухудшения болезни.
Разумеется, полного соответствия вида абсцесса, флегмоны и характера нарушения функции, как это представлено выше, быть не может, так как степень функциональных нарушений подвержена значительным колебаниям, а, кроме того, она меняется по мере течения болезни. Однако правильный анализ причин нарушения функций облегчает распознавание локализации флегмоны, и способствует установлению точного диагноза, а, следовательно, и правильного лечения.
Эффективность оперативного вмешательства у больных с абсцессами и флегмонами лица во многом зависит от точности топической диагностики гнойного очага. При абсцессе и флегмоне анатомических областей, имеющих послойную структуру, топическая диагностика заключается в уточнении слоя, в котором локализуется очаг гнойного воспаления. При этом принципиально важным является решение вопроса, уровня локализации у больного воспалительного процесса: поверхностное или глубокое.
Варианты локализации абсцессов (флегмой) височной области:
I — в подкожной клетчатке; II — в межапоневротическом (межфасциальпом) пространстве; III — в подфасциальном клетчаточном пространстве; IV в подмышечном клетчаточном пространстве.
Воспалительные процессы клетчаточных пространств лица и шеи проявляются субъективными и объективными симптомами.
Субъективными симптомами являются боль (dolor) и нарушение функции (functio lacsa), а объективными — опухоль (tumor), краснота (rubor), повышение местной температуры (calor).
В зависимости от локализации процесса в различных областях лица эти главные симптомы бывают выражены не всегда в одинаковой степени.
Наиболее характерные симптомы при абсцессе и флегмоне лица различной локализации.
Ограничение открывания рта:1 — височная область (подмышечное пространство); 2 — подвисочная ямка; 3 — жевательная область (поджевательное пространство); 4 — межкрыловидное и крыловидно-челюстное пространства.
Нарушение глотания из-за боли:5 — окологлоточное пространство; 6 — мягкое небо; 7 — подъязычная область; 8 — область подчелюстного треугольника;
9 — тело и корень языка.
Припухлость, гиперемия кожи: 10 -лобная область; 11 — височная область (подкожная клетчатка); 12 — область век; 13 — скуловая область; 14 — подглазничная область; 15 — верхняя губа; 16 — щечная область; 17 — нижняя губа; 18 — подбородочная область.
Боли являются спутником воспаления любой локализации. Они чаще бывают самопроизвольными, усиливающимися при ощупывании воспаленного места, глотательных движениях или при попытке раскрыть рот, отвести челюсть. Иногда же болезненность появляется только при исследовании и давлении на воспаленный участок тканей. Часто возникает иррадиация болей по ветвям тройничного нерва и симпатических сплетений. В связи с болезненностью и нарастанием воспаления появляются симптомы нарушения функций жевания, глотания, речи, а иногда и дыхания.
При некоторых локализациях процесса существенно нарушается глотание, а, следовательно, и питание больного. При других локализациях возникают более или менее значительные ограничения движений челюсти. Сочетание этих симптомов часто может явиться дифференциально-диагностическим признаком при некоторых локализациях флегмон, облегчающим их топическую диагностику.
Воспалительная гиперемия, появляющаяся на коже или слизистой оболочке, не всегда возникает в начале заболевания, чаще это признак более поздних стадий воспаления, начинающегося нагноения. Раньше и чаще она появляется при поверхностных локализациях флегмон в подчелюстном треугольнике, в подподбородочной области, на щеке.
При глубоких флегмонах (крыловидно-челюстном, парафарингеальном пространстве) в начальных стадиях воспалительная гиперемия на коже не появляется, а если и появляется, то в далеко зашедших стадиях болезни. При этих локализациях флегмон следует искать на слизистой оболочке полости рта или зева.
При наружном осмотре лица опухоль также не определяется при всех локализациях флегмон. Так, при глубоких флегмонах боковой области лица опухоль и даже отек на наружных поверхностях лица могут долго не появляться. Этот признак скорее можно заметить при осмотре полости рта, зева, а иногда только путем исследования пальнем, сравнивая данные пальпации со здоровой стороной.
Образование гнойника, скопление экссудата в замкнутой полости проявляются еще одним симптомом — флюктуацией жидкости. Следует отличать ложную флюктуацию, которая возникает при отеке тканей, от истинной, появляющейся при скоплении гнойного экссудата в замкнутой полости. Симптом истинной флюктуации определяют таким образом: указательный палец одной руки ставят неподвижно на край инфильтрата, пальцем другой руки производят толчкообразное давление на противоположной стороне инфильтрата. При наличии жидкости и тканях неподвижный палец ощущает толчки, передающиеся через жил кость; но это ощущение может быть ложным. То же следует повторить н другом направлении, перпендикулярном первому. Ощущение толчков и при новом положении пальцев будет указывать на присутствие жидкости (гноя) в замкнутой полости. Симптом истинной флюктуации свидетельствует о необходимости разреза. При глубоких локализациях флег-мон отсутствие симптома флюктуации не является противопоказанием к разрезу.
При возникновении флегмоны в крыловидно-челюстном пространстве или в подвисочной ямке иногда появляется парестезия или анестезия кожи в области разветвления подбородочного нерва вследствие сдав ления нижнечелюстного нерва инфильтратом (симптом Венсана), который наиболее часто проявляется при переломах тела челюсти, вследствие повреждения нерва, при остеомиелитах (если воспалительный экссудат захватывает стенки челюстного канала).
Затруднение глотания — частый симптом при флегмонах языка, подъязычной области, дна полости рта, крыловидно-челюстного и парафарингеального пространства — может возникать из-за болезненности при попытках совершить глотательное движение, однако пища при некотором усилии может продвинуться через зев и глотку в пищевод. В других случаях вследствие отека или инфильтрата тканей зева и глотки возникает механическое препятствие прохождению пищи и даже жидкости в пищевод. Иногда жидкая пища может попадать в носоглотку и вытекать при глотании через нос. Это объясняется распространением отека и инфильтрата на мягкое небо, которое перестает исполнять роль клапана, разделяющего носоглотку и ротоглотку в момент продвижения пищи. Это явление следует отличать от пареза или паралича мышц мягкого неба, возникающего как осложнение дифтерии зева или других заболеваний нервной системы.
Контрактура жевательных мышц, ограничивающих подвижность нижней челюсти, возникает при вовлечении в воспалительный процесс жевательной, височной или медиальной крыловидной мышцы. В других случаях сведение возникает вследствие рефлекторного сокращения мыши в ответ на болевые ощущения, хотя сами мышцы еше не воспалены.
В редких случаях при распространенных флегмонах дна полости рта или языка больные жалуются на затруднение дыхания или ощущение недостатка воздуха. Такое состояние, вызванное механическими препятствиями поступлению воздуха в легкие и угрожающее асфиксией, наблюдается часто и обусловлено дислокацией и стенотической асфиксией. Оно возможно при тяжелейших флегмонах с обширным отеком и инфильтратом стенок зева, осложненных отеком слизистой надгортанника или гортани.
Таким образом, учитывая различную локализацию воспалительных процессов, можно использовать данную классификацию флегмон лица и шеи по топографо-анатомическому принципу с классификацией по признаку функциональных нарушений.
Для поверхностных абсцессов и флегмон челюстно-лицевой области наиболее характерны:
1 — припухлость тканей;
2 — покраснение кожи и слизистой оболочки над очагом воспаления;
3 — местное повышение температуры тканей.
В то же время, для глубоких абсцессов и флегмон челюстно-лицевой области наиболее характерны:
1 — боль;
2 — нарушение функции жевания, глотания и дыхания.
При флегмоне часто наблюдается поражение двух, трех и более анатомических областей, клетчаточных пространств, что делает клиническую картину заболевания более многообразной, а топическую диагностику — более сложной.
Основной принцип лечения воспалительных заболеваний лицевого отдела головы строится на основании общности биологических законов заживления ран — единства патогенеза раневого процесса (Н.Н. Бажанов, Д.И. Щербатюк, 1992).
Многовековая хирургическая практика выработала общее правило лечения любого гнойного процесса — вскрытие очага воспаления и его дренирование (Л.Е. Лундина, 1981; В.Г. Иващенко, В.А. Шевчук, 1990).
Полноценное дренирование уменьшает боль, способствует оттоку раневого отделяемого, улучшает местную микроциркуляцию, что, естественно благоприятно сказывается на процессах местного метаболизма, переходу раневого процесса в фазу регенерации, снижению интоксикации и внутритканевого давления, ограничению зоны некроза и созданию неблагоприятных условий для развития микрофлоры (Ю.И. Вернадский, 1983: А.Г. Шаргородский и др., 1985; Д.И. Щербатюк, 1986; Ш.Ю. Абдуллаев, 1988).
Таким образом, принцип «Ubi pus, ibi evacuo» при лечении больных с абсцессами и флегмонами лица реализуется:
I. Вскрытием гнойного очага путем послойного рассечения и расслоения тканей над ним.
II. Дренированием операционной раны с целью создания условий для эвакуации гнойного экссудата.
Инцизионно-дренажный способ лечения флегмон и абсцессов мягких тканей достаточно широко распространен до настоящего времени. Он предусматривает вскрытие гнойного очага и открытое ведение раны в послеоперационном периоде. Инцизионно-дренажный способ является классическим, в целом он определяет тактику в лечении острых гнойных заболеваний мягких тканей и гнойных ран.
Вскрытие гнойного очага осуществляется наружным доступом со стороны кожных покровов, либо внутриротовым доступом со стороны слизистой оболочки.
При выборе оперативного доступа необходимо соблюдать следующие требования:
1. Кратчайший путь к гнойному очагу.
2. Наименьшая вероятность повреждения органов и образований при рассечении тканей на пути к гнойному очагу.
3. Полноценное дренирование гнойного очага.
4. Получение оптимального косметического эффекта со стороны послеоперационной раны.
При операции вскрытия абсцесса (флегмоны) кожу, слизистую оболочку, фасциальные образования над гнойным очагом рассекают; мышцы отсекают, отслаивают от места прикрепления к кости височной, медиальной крыловидной и жевательной мышц (m. temporalis, т. pterygoideus mcdialis, т. masseter) или с помощью кровоостанавливающего зажима раздвигают мышечные волокна височной, челюстно-подъязычной и щечной мышц (m. temporalis, т. mylohyoideus, т. buccalis). Исключение составляет подкожная мышца шеи (m. platysma) и нередко челюстно-подъязычная мышца, волокна которых пересекают в поперечном направлении. что обеспечивает зияние раны и создает хорошие условия для оттока гнойного экссудата. Расположенную на пути к гнойному очагу рыхлую клетчатку, во избежание повреждения находящихся в ней сосудов, нервов, выводного потока слюнных желез, расслаивают и раздвигают кровоостанавливающим зажимом.
После вскрытия абсцесса и флегмоны струей раствора антисептика (натрия гипохлорита), вводимого в рану под давлением с помощью шприца, эвакуируют (вымывают) гнойный экссудат. Затем в рану вводят дренаж.
В клинической практике у больных с абсцессами и флегмонами лица чаще всего применяют дренирования гнойной раны:
— с помощью ленточных дренажей из перчаточной резины;
— с помощью углеродных адсорбентов, вводимых в рану в виде гранул. ваты, плетеных изделий из углеродного волокна;
— путем диализа раны;
— прерывистой или постоянной аспирацией экссудатов из раны с помощью электроотсоса, обеспечивающих создание постоянного вакуума в системе рана — дренаж.
При гнилостно-некротических флегмонах с целью снижения интоксикации организма производят некрэктомию — иссечение нежизнеспособных тканей. Для ускорения очищения раны от некротических тканей целесообразно местное применение левомиколя, натрия гипохлорита, а также воздействие на рану ультразвуком, магнитным полем, низкоэнергетического гелий неонового лазера.
Дренирование гнойной раны путем диализа, вакуумного отсасывания экссудата, применение натрия гипохлорита и др. показаны в первой стадии раневого процесса — в стадии гидратации и очищения раны. Появление в ране грануляционной ткани свидетельствует о наступлении второй стадии раневого процесса — стадии дегидратации. На этом этапе раневого процесса целесообразно использовать повязки (тампоны) с различными мазями, предупреждающими повреждение грануляционной ткани во время смены повязки, оказывающими положительное влияние на течение репаративного процесса. Для сокращения продолжительности реабилитационного периода и формирования более нежного рубца после очищения раны от нежизнеспособных тканей ее края могут быть сближены путем наложения так называемого вторичного шва.
Физиотерапия помогает ускорить ликвидацию остаточных явлений воспаления. снизить вероятность рецидива инфекционно-воспалительного процесса и возникновения такого осложнения, как актиномикоз.
Часто хирургам для сокращения сроков лечения послеоперационных ран больных с абсцессами и флегмонами челюстно-лицевых областей целесообразнее производить вторичную хирургическую обработку. Вторичная хирургическая обработка раны, в фазе воспаления, предусматривает в первую очередь ликвидацию всех нежизнеспособных тканей, устранение карманов, инородных тел, гематом. Она заканчивается вторичным ситуационным швом, создающим по возможности положение, при котором стенки раневого канала соприкасаются на всех уровнях. В более поздние сроки, в фазе регенерации, когда раневая поверхность очищена и выполнена грануляциями с образованием защитного грануляционного вала в околораневой зоне, вторичная хирургическая обработка может заключаться лишь в наложении вторичного ситуационного шва. Наконец, в третьей фазе раневого процесса при вторичной хирургической обработке раны иссекают рубцовую ткань и накладывают вторичный ситуационный шов, сближающий стенки и края раневого канала до соприкосновения. Таким образом, вторичная хирургическая обработка раны заканчивается наложением вторичного ситуационного шва. В дальнейшем при отсутствии осложнений и нового воспалительного процесса швы делают герметичными.
Исходя из данных анатомии ветвей лицевого нерва, разрезы на лице рекомендуется проводить, выбирая «нейтральные» пространства между ними.
Схема типичных разрезов на лице.
Различают два способа вскрытия флегмон челюстно-лицевой области: внеротовои и внутриротовой.
Вперотовой способ используется в тех случаях, когда операция со стороны полости рта не обеспечивает полноценного дренирования клетча-точного пространства или невозможна из-за сопутствующего тризма жевательной мускулатуры.
Внутриротовой способ используется редко.
Правила проведения типичных разрезов на лице.
1. Вначале рассекают кожу или слизистую оболочку, а затем фасциальные образования над гнойным очагом.
2. Отсекают мышцы от места прикрепления, за исключением подкожной мышцы шеи и челюстно-подъязычной мышцы, волокна которых пересекают в поперечном направлении, что обеспечивает получение эффекта зияния раны и создает хорошие условия для оттока гнойного содержимого.
3. Тупое продвижение к гнойному очагу (пальцевое или инструментальное).
При составлении статьи были использованы материалы книги: Сергиенко В.И. и др. «Оперативная хирургия абсцессов, флегмон головы и шеи», 2005г.
источник
Частое развитие абсцессов, флегмон в области головы и шеи обусловлено высокой распространенностью хронической очаговой одонтогенной, тонзиллогенной инфекции, а также инфекционно-воспалительных поражений кожи и слизистой оболочки полости рта. Систематизация таких абсцессов и флегмон основана на учете данных о локализации инфекционно-воспалительного процесса в тех или иных анатомических отделах, зонах, областях, пространствах головы и шеи. Так, на своде мозгового отдела головы выделяют срединную лобно-теменно-затылочную область (regio fronto-parietoroccipitalis) и боковые височные области (regio remporalis) (рис. 1).
Рис. 1. Топографоанатомическос деление головы и шеи.
I — область свода черепа: 1 — лобно-теменно-затылочная область (regio fronto-parietooccipitalis), 2 — височная область (regio temporalis);
II — область лица: 1 — передняя область (regio facialis anterior), 2 — боковая область (regio facialis lateralis);
III — надподъязычная часть шеи (regio suprahyoidea): 1 — подподбородочная область (regio submentalis), 2 — поднижнечелюстная область (regio submandibularis);
IV — подподъязычная часть шеи (regio infrahyoidea): I — передняя область, 2 — боковая область, 3 — задняя область

В каждом из перечисленных отделов головы и шеи выделяют анатомические, области, пространства, в клетчатке которых может возникать гнойное разлитое (флегмона) или гнойное ограниченное (абсцесс) воспаление (рис. 2).
Рис. 2. Тогюграфоанатомические области головы и шеи: 1 — regio frontalis, 2 — regio temporalis, 3 — regio parietalis, 4 — regio occipitalis, 5 — regio orbitalis, 6 — regio infraorbitalis, 7 — regio nasaiis, 8 — regio oralis, 9 — regio mentalis, 10 — regio zygonwtica, 11 — regio buccalis, 12 — regio parotideomasseterica, 13 — regio submentalis, 14 — regio submandibularis, 15 — trigonum omotracheate, 16 — trigonum caroticum, 17 -.regio m. sternocleidomastoidei, 18 — trigonum colli laterals (trigonum omoclaviculare et trigonum omotrapezoideum), 19 – regionuchae
Клиника, диагностика, прогноз и выбор оперативного доступа во многом зависят от глубины расположения гнойно-воспалительного очага. Поэтому в боковом отделе лицевой, части головы различают поверхностную и глубокую области (рис. 3). В поверхностную область переднего (срединного) отдела лица входят анатомические области и структурные образования, расположенные кнаружи (кпереди) от костей лицевого скелета с покрывающей их надкостницей (области век, наружного носа, губ, подбородка).
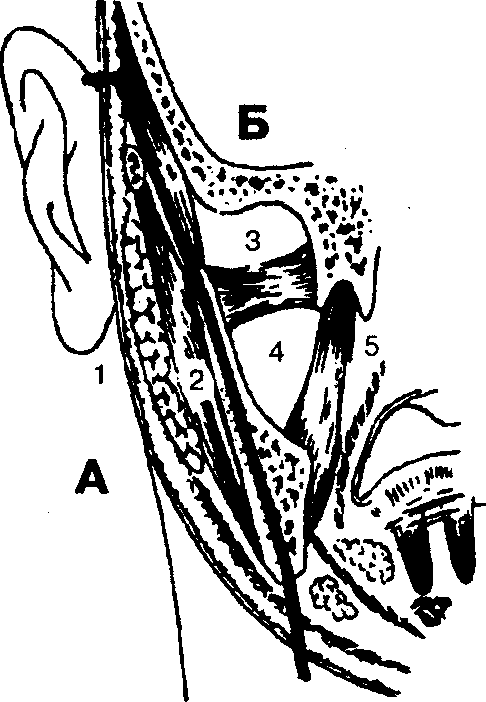
В поверхностную область бокового отдела лица входят анатомические области и пространства, расположенные кнаружи (латерально) от ветви нижней челюсти (ramus mandibulae), а в глубокую — анатомические области и пространства, расположенные кнутри (медиально) от ветви челюсти (рис. 3).
Рис. 3. Локализация абсцессов (флегмон) в боковой области головы: А — поверхностная область: 1 — regio parotidea, 2 — spatium submassetericum; Б — глубокая область: 3 — fossa infratemporalis, 4 — spatium pterygomandibulare, 5 — spatium parapharyngeum
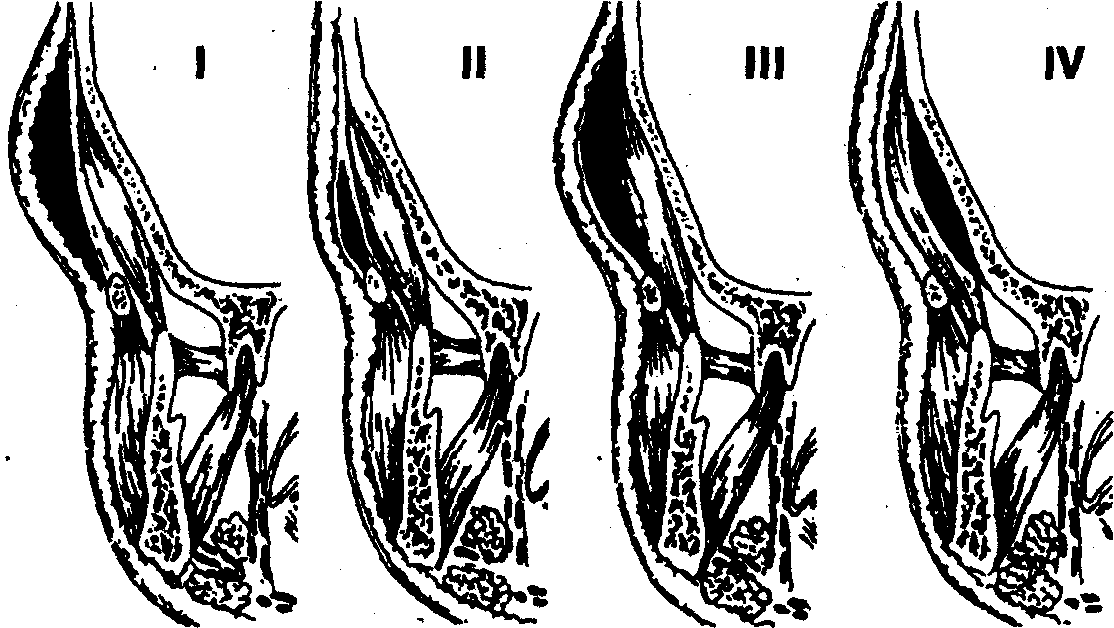
Рис. 4. Варианты локализации абсцессов (флегмон) височной области: I — в подкожной клетчатке, II — в межапоневротическом (межфасциальном) пространстве, III — в подфасциальном клетчаточном пространстве, IV — в подмышечном клетчаточном пространстве
Ниже приведена анатомическая классификация абсцессов, флегмон головы и шеи, основанная на изложенных принципах их систематизации.
С патоморфологических позиций в основе деления гнойных воспалительных процессов на абсцессы и флегмоны лежит признак отграниченности гнойного очага от окружающих тканевых структур вначале валом из грануляционной ткани, а позднее — соединительно-тканной капсулой. Однако на ранней стадии острого гнойного воспаления, когда механизмы отграничения гнойного очага еще не включились в полной мере, клиницисты основывают дифференциальную диагностику абсцессов и флегмон на признаке распространенности воспалительного процесса (по протяженности, площади, объему). Так, при остром гнойном воспалении небольшого по объему клетчаточного пространства (например, области собачьей ямки) или поражения лишь части клетчатки анатомической области (например, поднижнечелюстной области) ставят диагноз абсцесс. Когда же выявляются клинические признаки поражения всей клетчатки анатомической области или распространения воспалительного процесса на соседние анатомические области и пространства, ставят диагноз флегмона.
Классификация абсцессов, флегмон головы и шеи (анатомо-топографическая)
1. Лобная область (regiofrontalis)
2. Теменная область (regie parietalis)
3. Затылочная область (regio occipitalis)
1. Височная область (regio temporalis)
Передний (средний) отдел лица
1. Область век (regio palpebralis)
2. Подглазничная область (regio infraorbitalis)
3. Область носа (regio nasi)
4. Область губ рта (regio labii oris)
5. Область подбородка (regio mentalis)
1. Область глазницы (regio orbitalis)
2. Полость носа (cavum nasi)
4. Твердое небо (palatum durum)
5. Мягкое небо (palatum molle)
6. Надкостница челюстей (periostium maxillae et mandibulae)
1. Скуловая область (regio zygomatica)
2. Щечная область (regio buccalis)
3. Околоушно-жевательная область (regio parotideomasseterica):
а) жевательная область (regio masseterica)
б) околоушная область (regio parotidis)
в) позадичелюстная ямка (fossa retromandibularis)
1. Подвисочная ямка (fossa infratemporalis)
2. Крыловидно-челюстное пространство (spatium pteiygomandibulare)
3.Окологлоточное пространство (spatium parapharyngeum)
I. Надподъязычная часть шеи (дно полости рта)
1. Подподбородочная область (regio submentalis)
а) тело языка (corpus linguae)
б) корень языка (radix linguae)
3. Подъязычная область (regio sublingualis)
1. Поднижнечелюстная область (regio submandibularis)
II. Подподьязычная часть шеи
1. Лопаточно-трахеальный треугольник (trigonum omotracheale)
2. Сонный треугольник (trigonum caroticum)
1. Область грудино-ключично-сосцевидной мышцы (m. sterno-cleido-mastoideus)
2. Латеральная область шеи (regie colli lateralis)
1.Область трапециевидной мышцы (m. trapezius)
источник
КТ – Компьютерная томография
МКБ 10 – Международная классификация болезней 10 пересмотра
ЛИИ -лейкоцитарного индекса интоксикации
МРТ- магнитно-резонансная томография
ПТИ – Протромбиновый индекс
СОЭ – скорость оседания эритроцитов
УЗИ – Ультразвуковое исследование
HBS Ag – антиген гепатита В
ЧЛО – челюстно-лицевая область
- Абсцесс- это ограниченный, гнойно-некротический процесс в подкожной или подслизистой жировой клетчатке.
- Неодонтогенные воспалительные заболевания — инфекционно-воспалительные процессы лицевого отдела головы и шеи, при которых начало заболевания обусловлено механической травмой, инфицированием тканей во время анестезии, тонзиллитом, ринитом, пиогенными поражениями кожи и др.
- Одонтогенные воспалительные заболевания – инфекционно-воспалительные процессы лицевого отдела головы и шеи, при которых входными воротами для возбудителей заболевания служат твердые ткани зуба (эмали, дентина), дефекты зубодесневого прикрепления и эпителиального покрова десны над прорезывающимся или ретинированным зубом.
- Реабилитация — это система государственных, социальных, экономических, медицинских, профессиональных и других мероприятий, направленных на предупреждение заболеваний, ведущих к временной или стойкой утрате трудоспособности и на возвращение больных и инвалидов (взрослых и детей) в общество, к общественно-полезному труду.
- Флегмона— это разлитой гнойно-некротический процесс в подкожной, межмышечной, межфасциальной, периневральной и периваскулярной жировой клетчатке.
- Абсцесс- это ограниченный, гнойно-некротический процесс в подкожной или подслизистой жировой клетчатке.
- Флегмона— это разлитой гнойно-некротический процесс в подкожной, межмышечной, межфасциальной, периневральной и периваскулярной жировой клетчатке.
Воспалительные заболевания челюстно-лицевой области, как правило, имеют инфекционную природу. В зависимости от локализации «входных ворот» для микроорганизмов различают одонтогенные, стоматогенные, риногенные, тонзилогенные, отогенные, дерматогенные острые и хронические воспалительные процессы челюстно-лицевой области.
Возбудителями абсцесса и флегмоны являются разнообразные микробы и их ассоциации: аэробы, анаэробы, грамположительные и грамотрицательные, кишечная палочка, протей, энтеробактерии, но чаще всего — стафилококки, стрептококки и бактероиды. Согласно статистике, причиной развития патологического процесса в 65% являются анаэробно-аэробные ассоциации — у 65%, у 26% анаэробы и только у 6% больных аэробные возбудители. Внутри этих ассоциаций бактерии вступают в синергические и антагонистические взаимоотношения. Этим объясняется существенное ухудшение клинической картины при наличии анаэробно-аэробных ассоциаций.
Одонтогенная микрофлора полости зуба по корневому каналу распространяется в околоверхушечный периодонт, а зачем в окружающие зуб ткани. Именно такой — одонтогенный — путь инфицирования наблюдается в 98% случаев всех абсцессов и флегмон ЧЛО, и только у 2% причиной является неодонтогенная инфекция, когда распространение микрофлоры в ЧЛО происходит гематогенным, лимфогенным и контактным путем из других анатомических областей.
В развитии острого гнойно-воспалительного заболевания челюстно-лицевой области существует несколько теорий (инфекционно-эмболическая или сосудистая теория [Бобров А. А., 1889; Лексер, 1894], аллергическая теория [Дерижанов С. М., 1940; Снежко Я. М., 1951 и др.], нервно-рефлекторная теория [Семенченко Г. И., 1958] и др.).
В последние годы отмечено, что в механизме развития микробного воспаления важная роль принадлежит сенсибилизации организма, в основе которой лежит выработка специфических антител в ответ на постоянное поступление в ткани антигенов, какими являются условно-патогенные и непатогенные микробные клетки, а также продукты их жизнедеятельности. В большинстве случаев развитие острых воспалительных процессов происходит на фоне существования хронических очагов одонтогенной инфекции, при обострении хронического воспалительного процесса. Одним из важных факторов, способствующих началу обострения, является повышение суммарного повреждающего эффекта (вирулентности) микрофлоры. Это обусловлено повышением патогенных свойств бактерий в данной ассоциации или увеличением количества микробов. Это наблюдается в случае нарушения оттока экссудата из очага хронической инфекции, таким образом, увеличивается количество микробов и продуктов их жизнедеятельности в очаге, возрастает давление экссудата, что приводит к распространению инфекционного начала за пределы демаркационной зоны. Распространению инфекции за пределы демаркационной зоны могут способствовать повреждения соединительно-тканой капсулы при травме или оперативном вмешательстве. Как правило, развитие одонтогенных флегмон ЧЛО на фоне существующих очагов хронической инфекции происходит после физического или эмоционального переутомления, переохлаждения, перегревания, а также после перенесенных заболеваний, особенно инфекционных.
При нарушении микроциркуляции и окислительно-восстановительных процессов в зоне воспаления происходит снижение резистентности тканей к инфекции. Причина возникновения нарушения микроциркуляции – непосредственное повреждение эндотелия капилляров комплексами антиген-антитело, которые фиксируются на клеточных мембранах, а затем фагоцитируются нейтрофильными лейкоцитами. В результате повреждения клеток освобождаются лизосомальные ферменты, медиаторы воспаления и происходит активация кинин-калликреиновой системы. Образующиеся медиаторы влияют на тонус и проницаемость сосудов микроциркуляторного русла, реологические свойства крови, состояние свертывающей и фибринолитической систем. Повышается коагуляционный потенциал в виде гиперкоагуляции, гиперфибриногенемии с депрессией фибринолитической системы, нарастанием толерантности плазмы к гепарину. Ухудшение реологических свойств крови и замедление скорости объемного кровотока может быть причиной внутрисосудистого свертывания крови с полным или частичным нарушением микроциркуляции. Нарушение микроциркуляции может быть вызвано сдавлением сосудов воспалительным инфильтратом или экссудатом.
Формирование абсцесса начинается с серозной инфильтрации подкожной жировой клетчатки, которая быстро расплавляется с образованием гнойного экссудата. Развитие флегмоны лица начинается с нарушений микроциркуляции, отёка и образования серозного, а затем гнойного выпота в толще жировой клетчатки. При гнилостно-некротическом характере поражения происходит образование сливных зон некроза, расплавления фасциальной и мышечной ткани с выраженными некробиотическими изменениями. Таким образом, тяжесть воспалительного процесса и объем поражения зависят от вирулентности и токсичности микроорганизмов, их количества, реактивности организма и степени трофических расстройств.
Больные с воспалительной патологией составляют от 40 до 60% пациентов, обращающихся за стационарной стоматологической помощью. Среди них подавляющее большинство (60-80%) страдает флегмонами лица и шеи. В 3-28% случаев флегмоны ЧЛО и шеи имеют тенденцию к прогрессированию процесса, что нередко приводит к развитию таких грозных осложнений, как медиастинит, сепсис, менингит, менингоэнцефалит, тромбоз вен лица и синусов головного мозга, представляющих угрозу для жизни больного. Смертность при распространенных флегмонах лица и шеи составляет от 28 до 50%.
L 02.0 – Абсцесс кожи, фурункул и карбункул лица
К 12.2 – Флегмона и абсцесс полости рта
Топографо-анатомическая классификация
абсцессов и флегмон клетчаточных пространств
челюстно-лицевой области
I. Абсцессы и флегмоны клетчаточных пространств, прилежащих к верхней челюсти:
- Подглазничная область,
- Щечная область.
- Подвисочная ямка,
- Крылонебная ямка.
II. Абсцессы и флегмоны клетчаточных пространств, прилежащих к нижней челюсти:
- Подчелюстная,
- Подподбородочная,
- Околоушно-жевательная
- Подъязычная (челюстно-язычный желобок),
- Крыловидно-нижнечелюстная.
III. Абсцессы и флегмоны клетчаточных пространств, куда процесс распространяется по протяжению:
1) Позадичелюстная область.
К абсцессам относятся: — клыковой ямки, — челюстно-язычного желобка, — языка.
IV. Флегмона дна полости рта разделяют на флегмоны подъязычных областей, флегмоны собственно дна полости рта.
По тяжести течения болезни больных с флегмонами условно делят на 3 группы (А.А. Тимофеев 2007):
1-я (легкая) – больные с флегмонами локализованными в одной анатомической области;
2-я (средней тяжести)- больные с флегмонами, локализованными в двух и более анатомической областях;
3-я – тяжелобольные с флегмонами мягких тканей дна полости рта, шеи, половины лица, а также, сочетание флегмоны височной области с подвисочной и крылонёбной ямками.
Диагноз абсцесс или флегмона ЧЛО (челюстно-лицевой области) является клиническим и устанавливается на основании жалоб больного и анамнеза заболевания, визуального осмотра, клинических, лабораторных и инструментальных методов исследований.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: В первую очередь, необходимо выяснить, не предшествовало ли воспалительному процессу заболевание зубов или проводилось удаление зуба.
- Рекомендуется тщательный опрос пациента с выявлением характерных клинических жалоб и симптомов.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- Комментарии:Заболевание чаще всего начинается с острого или обострившегося хронического околоверхушечного или краевого периодонтита. В острый период основные жалобы на боль в зубе и отек. При распространении инфекции по питательным каналам и каналам остеонов в околочелюстные ткани появляются симптомы, свидетельствующие о наличии в них воспалительного процесса. При этом возникает отечность мягких тканей с выраженной гиперемией кожных покровов и инфильтратом в глубине. Регионарные лимфатические узлы увеличиваются и становятся болезненными. Иногда (в зависимости от локализации процесса) наблюдаются ограничение открывания рта и нарушение функции глотания. В последующем в области инфильтрата появляется очаг размягчения и флюктуации. Боли, которые были при возникновении и развитии абсцесса достаточно интенсивными, при гнойном расплавлении тканей уменьшаются, температура тела повышается.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Клинически диагностика флегмон проводится по выявлению основных признаков: 1) признак «причинного зуба», являющегося источником инфекции, характерной локализации; 2) признак выраженности воспалительного инфильтрата, наиболее чётко визуально определяется при флегмонах поверхностной локализации. Обычно определяется при пальпации и служит достоверным признаком поражения конкретного пространства; 3) признак нарушения двигательной функции нижней челюсти, выражен у большинства глубоких флегмон области рта; 4) признак нарушения функций глотания и дыхания. Характерен для флегмон крыловидно-челюстного пространства, окологлоточного пространства и дна полости рта; 5) признак изменения общего состояния и лабораторных показателей: повышение температуры тела носит фебрильный характер (38° и выше), пульс частый, нарушается внешнее дыхание, лейкоцитоз до 10-12*10 9 и более, сдвиг лейкоцитарной формулы влево, лимфоцитопения, повышение СОЭ. Повышается С-реактивный белок, в моче появляются альбумины. Развивается ацидоз, отмечаются нарушения антитоксической функции печени, нарастает остаточный азот.
- Рекомендуется выполнять основные клинические диагностические исследования.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- Сбор анамнеза;
- Внешний осмотр челюстно-лицевой области
- Определение степени открывания рта и ограничения подвижности нижней челюсти
- Пальпация лимфоузлов
- Пальпация структур челюстно-лицевой области
- Перкуссия зубов
- Определение степени патологической подвижности зубов
- Электроодонтодиагностика (по показаниям)
- Осмотр (консультация) специалистов узкого профиля (по показаниям, для уточнения соматического статуса)
- Измерение массы тела
- Измерение частоты дыхания
- Измерение частоты сердцебиения
- Измерение артериального давления на периферических артериях
- Термометрия общая
- Рекомендовано провести оценку общего состояния пациента.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: При остром воспалительном заболевании ЧЛО общее состояние страдает значительно, имеется слабость, повышение температуры, боли в челюстях, состояние быстро ухудшается при распространении воспалительных явлений.
- При осмотре рекомендовано обратить внимание на положение пациента.
Уровень убедительности рекомендации С (уровень достоверности доказательств 3)
Комментарии: Пациенты обычно находятся в сидячем положении или позе эмбриона (лежа на правом боку). Данные вынужденнные положения больного могут быть обусловлены распространением гнойного экссудата на шею и в средостение. При осмотре пациент не может лежать на спине из-за затрудненного дыхания и глотания. Данные клинические симптомы особенно характерны при гнилостно-некротических процессах ЧЛО.
- Рекомендуется выполнить топическую диагностику абсцессов и флегмон лица.
Уровень убедительности рекомендации D(уровень достоверности доказательств 4)
Комментарии: В процессе топической диагностики можно выделить два этапа. Первый этап — определение отдела, зоны в которой локализуется инфекционно-воспалительный процесс. Для абсцессов и флегмон, локализующихся в поверхностных областях, характерна выраженность классических местных признаков воспалительного процесса в виде припухлости тканей соответствующей области, покраснения кожи и слизистой оболочки над очагом воспаления за счет гиперемии, местное повышение температуры тканей, изменение тургора тканей. В то же время другие признаки воспаления в виде боли, нарушения функции выражены в меньшей степени. При локализации абсцессов и флегмон в глубокой области соотношение выраженности перечисленных выше симптомов меняется — на первое место выдвигаются жалобы на боль, соответствующую по локализации месту расположения гнойно-воспалительного очага, и нарушение функции глотания, жевания, речеобразования, дыхания из-за боли, воспалительной контрактуры жевательных мышц, сужения просвета ротоглотки. Остальные симптомы воспаления (припухлость, покраснение покровов, повышение температуры тканей над очагом воспаления) выявляются, в основном, при осмотре и обследовании полости рта.
- Рекомендуется выполнить пункцию из гнойного очага (по показаниям – для уточнения характера воспалительного процесса или дифференциальной диагностики).
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарии: Второй этапом топической диагностики — уточнение, в какой анатомической области (областях), клетчаточном пространстве локализуется гнойно-воспалительный очаг. Основана эта диагностика на выявлении места расположения воспалительного инфильтрата, зоны гиперемии кожного покрова или слизистой оболочки, а также на оценке локализации и выраженности болевого синдрома (боль в покое, при пальпации, зона иррадиации боли) и характера нарушения функции: глотания, жевания, дыхания, двигательной функции нижней челюсти. При топической диагностике абсцессов и флегмон головы и шеи необходимо пунктировать очаг воспаления (данный метод доступен любому врачу, технически не сложен, не требует дополнительной аппаратуры и достаточно информативен: позволяет уточнить не только локализацию очага, но и характер воспалительного процесса (серозный, гнойный), что имеет важное значение при решении вопроса о характере и объеме хирургического вмешательства).
- Рекомендуется при распространенных флегмонах и их осложнениях проведение контроля гемодинамики.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: При распространенных флегмонах и их осложнениях важно выполнять рутинные методы контроля гемодинамики определением показателей кровообращения — объема циркулирующей крови, минутного и ударного объемов сердца, времени кровотока, общего периферического сосудистого сопротивления (и обменных процессов), содержания общего циркулирующего белка, альбуминов, органоспецифических ферментов, системы гемокоагуляции, электролитного баланса и КОС крови.
- Рекомендуется осмотр терапевта.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4)
Комментарии: терапевт оценивает общесоматический статус больного, определяет показания к проведению дополнительных методов исследований (ЭКГ-, АД- мониторирование и т.д.).
- Рекомендуется осмотр офтальмолога
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 3)
Комментарии: осмотр глазного дна является неинвазивным способом, позволяющим выявить признаки внутричерепной гипертензии. Офтальмолог выявляет признаки атрофии зрительного нерва и отека диска зрительного нерва, зрительные нарушения, которые могут свидетельствовать о развитии внутричерепных осложнений.
- Рекомендуется осмотр невролога.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4)
Комментарии: невролог оценивает неврологический статус, определяет показания к проведению нейрофизиологических исследований, ЭЭГ при подозрении на осложнения.
- Рекомендуется осмотр оториноларинголога.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2)
Комментарии: оториноларинголог оценивает состояние и предупреждает развитие осложнений со стороны ЛОР органов, определяет показания к трахеостомии совместно с челюстно-лицевым хирургом.
- Рекомендуется осмотр анестезиолога
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 2)
Комментарии: перед любым оперативным вмешательством оценивается степень анестезиологического риска, определяется подготовка больного к наркозу.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4).
Комментарии: перед хирургическим вмешательством проводится:
- Общий анализ крови (включая тромбоциты)
- Время свертываемости и длительность кровотечения
- Определение группы крови по системе АВО
- Определение резус-фактора крови
- Определение антигена HBsAg
- Определение антител к вирусу гепатита С
- Определение антител к ВИЧ (по показаниям для детей)
- Проведение реакции Вассермана
- Коагулограмма (по показаниям)
- Исследование уровня фибриногена в крови (по показаниям для детей)
- Анализ крови биохимический (глюкоза, билирубин, АСАТ, АЛАТ, мочевина, креатинин (по показаниям для детей)
- Исследование уровня щелочной фосфатазы в крови (по показаниям)
- Определение концентрации С-реактивного белка в сыворотке крови (по показаниям)
- Исследование уровня общего белка в крови (по показаниям)
- Исследование уровня глобулиновых фракций в крови (по показаниям)
- Исследование уровня электролитов в крови (по показаниям)
- Исследование уровня липидов в крови (по показаниям)
- Анализ мочи общий
- Определение белка в моче (по показаниям)
- Бактериологическое исследование раневого отделяемого на аэробные и факультативно-анаэробные микроорганизмы
- Взятие образца биологического материала из очагов поражения на патологический грибок (по показаниям)
- Бактериологическое исследование крови на стерильность (по показаниям)
- Исследование отделяемого на чувствительность к антибактериальным препаратам
- Кал на яйца глист (дети от 3-х до 17 лет).
- Рекомендуется проведение посева из гнойной раны.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: Микробиологическая диагностика важна для определения видов микробных возбудителей, их свойств, уровня концентрации, а также чувствительности инфекционных агентов к антибактериальным лекарственным препаратам. Однако традиционные методы дают возможность получить результат на 2—7-е сутки. Более перспективны, особенно в специализированных клиниках, ускоренные методы — кассетный микрометод и в полужидкой среде, которые позволяют подтвердить микробиологический диагноз и получить антибиотикограмму через 6—12 ч для аэробов и факультативных анаэробов и через 1—3 суток для других анаэробов.
- Рекомендуется проведение исследований крови и мочи.
Уровень убедительности рекомендации В (уровень достоверности доказательств 1).
Комментарии: Большое значение для установления диагноза и прогноза заболевания имеют исследования крови и мочи. Их показатели отличаются большим многообразием, но из них наиболее значимы в гемограмме — количественный и качественный состав белой крови и скорость оседания эритроцитов; в анализе мочи — наличие белка, клеток крови, дегенеративных клеток почечного эпителия. Указанные изменения белой крови, СОЭ, мочи также в соответствии с общей и местной картиной болезни помогают диагностике воспалительного процесса. Особенно важны эти данные при несоответствии общей невыраженной и местной выраженной клинической картине флегмоны, а также в случаях распространения флегмон и развития их осложнений.
- Рекомендуется исследование уровня эндогенной интоксикации организма.
Уровень убедительности рекомендации А (уровень достоверности доказательств 1).
Комментарии: В диагностике гнойных воспалительных заболеваний околочелюстных мягких тканей большое значение имеют показатели реактивности организма. Среди них наиболее информативны данные лейкоцитарного индекса интоксикации (ЛИИ), иммунологические показатели, показатели биохимического исследования крови — белков, ферментов, электролитного обмена и др. Сопоставление этих данных с клинической картиной болезни позволяет правильно их толковать для оценки защитных реакций организма, степени интоксикации. Исследования крови и мочи необходимо сопоставлять с общей и местной картиной заболевания — для определения типа воспалительной реакции (нормергический, гиперергический, гипергический). Дополнить эти данные могут иммунологические показатели.
- Рекомендуется взятие крови на стерильность (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: при прогрессировании воспалительного процесса и отрицательной динамике несмотря на проводимое лечение (подозрение на сепсис), необходимо выполнить посевы крови.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4).
Комментарии: при обследовании и на этапах лечения рекомендуются исследования:
- Регистрация электрокардиограммы с расшифровкой (для детей по показаниям)
- Флюорография грудной клетки или флюорография легких цифровая (для детей старше 15 лет) или рентгенография легких.
- Рентгенография черепа в боковой проекции (по показаниям)
- Рентгенография черепа в прямой проекции (по показаниям)
- Рентгенография шеи (по показаниям)
- Ортопантомография (по показаниям)
- Рентгенография нижней челюсти в прямой и/или боковых проекциях (по показаниям)
- Внутриротовая рентгенография (по показаниям)
- Компьютерная томография головы (по показаниям)
- Спиральная компьютерная томография (по показаниям)
- Магнитно-резонансная томография (по показаниям)
- Ультразвуковое исследование мягких тканей челюстно-лицевой области (по показаниям, с указанием анатомической области)
- Описание и интерпретация рентгеновских изображений
- Рекомендуется проводить рентгенологическое исследование.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: В комплексном обследовании следует проводить рентгенологическое исследование, позволяющее уточнить одонтогенный источник инфекции, дифференцировать гнойный процесс мягких тканей от опухолей, а при длительности заболевания выявить развитие вторичного кортикального остеомиелита.
- Рекомендуется проведение компьютерной томографии или МРТ (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: В комплексном обследовании для более точной диагностики распространенных флегмон и их осложнений применяют компьютерную томографию (КТ), позволяющую установить изменения в костной ткани, неоднородность мышечных структур и жировой ткани, границы инфильтрата независимо от изменений на коже, включения воздуха в измененных клетчаточных пространствах. При МРТ можно увидеть ранние (развившиеся в течение 1-5 дней после начала болезни) воспалительные изменения в костном мозге и мягких тканях, МРТ позволяет оценить область распространения патологического процесса, благодаря тому, что визуализируется ч?ткая граница между краем кости и зоной от?ка или инфильтрации мягких тканей.
- Рекомендуется проведение ультразвуковой диагностики (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: УЗИ позволяет на ранней стадии заболевания выявить от?к и инфильтративные изменения в мышцах, а также скопления жидкости в тканях. В комплексном обследовании при распространенных гнойных заболеваниях лица используют ультразвуковую биолокацию в целях диагностики медиастенита.
Диагноз абсцесс или флегмона ЧЛО (челюстно-лицевой области) является клиническим и устанавливается на основании жалоб больного и анамнеза заболевания, визуального осмотра, клинических, лабораторных и инструментальных методов исследований.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: В первую очередь, необходимо выяснить, не предшествовало ли воспалительному процессу заболевание зубов или проводилось удаление зуба.
- Рекомендуется тщательный опрос пациента с выявлением характерных клинических жалоб и симптомов.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- Комментарии:Заболевание чаще всего начинается с острого или обострившегося хронического околоверхушечного или краевого периодонтита. В острый период основные жалобы на боль в зубе и отек. При распространении инфекции по питательным каналам и каналам остеонов в околочелюстные ткани появляются симптомы, свидетельствующие о наличии в них воспалительного процесса. При этом возникает отечность мягких тканей с выраженной гиперемией кожных покровов и инфильтратом в глубине. Регионарные лимфатические узлы увеличиваются и становятся болезненными. Иногда (в зависимости от локализации процесса) наблюдаются ограничение открывания рта и нарушение функции глотания. В последующем в области инфильтрата появляется очаг размягчения и флюктуации. Боли, которые были при возникновении и развитии абсцесса достаточно интенсивными, при гнойном расплавлении тканей уменьшаются, температура тела повышается.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Клинически диагностика флегмон проводится по выявлению основных признаков: 1) признак «причинного зуба», являющегося источником инфекции, характерной локализации; 2) признак выраженности воспалительного инфильтрата, наиболее чётко визуально определяется при флегмонах поверхностной локализации. Обычно определяется при пальпации и служит достоверным признаком поражения конкретного пространства; 3) признак нарушения двигательной функции нижней челюсти, выражен у большинства глубоких флегмон области рта; 4) признак нарушения функций глотания и дыхания. Характерен для флегмон крыловидно-челюстного пространства, окологлоточного пространства и дна полости рта; 5) признак изменения общего состояния и лабораторных показателей: повышение температуры тела носит фебрильный характер (38° и выше), пульс частый, нарушается внешнее дыхание, лейкоцитоз до 10-12*10 9 и более, сдвиг лейкоцитарной формулы влево, лимфоцитопения, повышение СОЭ. Повышается С-реактивный белок, в моче появляются альбумины. Развивается ацидоз, отмечаются нарушения антитоксической функции печени, нарастает остаточный азот.
- Рекомендуется выполнять основные клинические диагностические исследования.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- Сбор анамнеза;
- Внешний осмотр челюстно-лицевой области
- Определение степени открывания рта и ограничения подвижности нижней челюсти
- Пальпация лимфоузлов
- Пальпация структур челюстно-лицевой области
- Перкуссия зубов
- Определение степени патологической подвижности зубов
- Электроодонтодиагностика (по показаниям)
- Осмотр (консультация) специалистов узкого профиля (по показаниям, для уточнения соматического статуса)
- Измерение массы тела
- Измерение частоты дыхания
- Измерение частоты сердцебиения
- Измерение артериального давления на периферических артериях
- Термометрия общая
- Рекомендовано провести оценку общего состояния пациента.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: При остром воспалительном заболевании ЧЛО общее состояние страдает значительно, имеется слабость, повышение температуры, боли в челюстях, состояние быстро ухудшается при распространении воспалительных явлений.
- При осмотре рекомендовано обратить внимание на положение пациента.
Уровень убедительности рекомендации С (уровень достоверности доказательств 3)
Комментарии: Пациенты обычно находятся в сидячем положении или позе эмбриона (лежа на правом боку). Данные вынужденнные положения больного могут быть обусловлены распространением гнойного экссудата на шею и в средостение. При осмотре пациент не может лежать на спине из-за затрудненного дыхания и глотания. Данные клинические симптомы особенно характерны при гнилостно-некротических процессах ЧЛО.
- Рекомендуется выполнить топическую диагностику абсцессов и флегмон лица.
Уровень убедительности рекомендации D(уровень достоверности доказательств 4)
Комментарии: В процессе топической диагностики можно выделить два этапа. Первый этап — определение отдела, зоны в которой локализуется инфекционно-воспалительный процесс. Для абсцессов и флегмон, локализующихся в поверхностных областях, характерна выраженность классических местных признаков воспалительного процесса в виде припухлости тканей соответствующей области, покраснения кожи и слизистой оболочки над очагом воспаления за счет гиперемии, местное повышение температуры тканей, изменение тургора тканей. В то же время другие признаки воспаления в виде боли, нарушения функции выражены в меньшей степени. При локализации абсцессов и флегмон в глубокой области соотношение выраженности перечисленных выше симптомов меняется — на первое место выдвигаются жалобы на боль, соответствующую по локализации месту расположения гнойно-воспалительного очага, и нарушение функции глотания, жевания, речеобразования, дыхания из-за боли, воспалительной контрактуры жевательных мышц, сужения просвета ротоглотки. Остальные симптомы воспаления (припухлость, покраснение покровов, повышение температуры тканей над очагом воспаления) выявляются, в основном, при осмотре и обследовании полости рта.
- Рекомендуется выполнить пункцию из гнойного очага (по показаниям – для уточнения характера воспалительного процесса или дифференциальной диагностики).
Уровень убедительности рекомендации В (уровень достоверности доказательств 3)
Комментарии: Второй этапом топической диагностики — уточнение, в какой анатомической области (областях), клетчаточном пространстве локализуется гнойно-воспалительный очаг. Основана эта диагностика на выявлении места расположения воспалительного инфильтрата, зоны гиперемии кожного покрова или слизистой оболочки, а также на оценке локализации и выраженности болевого синдрома (боль в покое, при пальпации, зона иррадиации боли) и характера нарушения функции: глотания, жевания, дыхания, двигательной функции нижней челюсти. При топической диагностике абсцессов и флегмон головы и шеи необходимо пунктировать очаг воспаления (данный метод доступен любому врачу, технически не сложен, не требует дополнительной аппаратуры и достаточно информативен: позволяет уточнить не только локализацию очага, но и характер воспалительного процесса (серозный, гнойный), что имеет важное значение при решении вопроса о характере и объеме хирургического вмешательства).
- Рекомендуется при распространенных флегмонах и их осложнениях проведение контроля гемодинамики.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: При распространенных флегмонах и их осложнениях важно выполнять рутинные методы контроля гемодинамики определением показателей кровообращения — объема циркулирующей крови, минутного и ударного объемов сердца, времени кровотока, общего периферического сосудистого сопротивления (и обменных процессов), содержания общего циркулирующего белка, альбуминов, органоспецифических ферментов, системы гемокоагуляции, электролитного баланса и КОС крови.
- Рекомендуется осмотр терапевта.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4)
Комментарии: терапевт оценивает общесоматический статус больного, определяет показания к проведению дополнительных методов исследований (ЭКГ-, АД- мониторирование и т.д.).
- Рекомендуется осмотр офтальмолога
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 3)
Комментарии: осмотр глазного дна является неинвазивным способом, позволяющим выявить признаки внутричерепной гипертензии. Офтальмолог выявляет признаки атрофии зрительного нерва и отека диска зрительного нерва, зрительные нарушения, которые могут свидетельствовать о развитии внутричерепных осложнений.
- Рекомендуется осмотр невролога.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4)
Комментарии: невролог оценивает неврологический статус, определяет показания к проведению нейрофизиологических исследований, ЭЭГ при подозрении на осложнения.
- Рекомендуется осмотр оториноларинголога.
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2)
Комментарии: оториноларинголог оценивает состояние и предупреждает развитие осложнений со стороны ЛОР органов, определяет показания к трахеостомии совместно с челюстно-лицевым хирургом.
- Рекомендуется осмотр анестезиолога
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 2)
Комментарии: перед любым оперативным вмешательством оценивается степень анестезиологического риска, определяется подготовка больного к наркозу.
Уровень убедительности рекомендаций D (уровень достоверности доказательств — 4).
Комментарии: перед хирургическим вмешательством проводится:
- Общий анализ крови (включая тромбоциты)
- Время свертываемости и длительность кровотечения
- Определение группы крови по системе АВО
- Определение резус-фактора крови
- Определение антигена HBsAg
- Определение антител к вирусу гепатита С
- Определение антител к ВИЧ (по показаниям для детей)
- Проведение реакции Вассермана
- Коагулограмма (по показаниям)
- Исследование уровня фибриногена в крови (по показаниям для детей)
- Анализ крови биохимический (глюкоза, билирубин, АСАТ, АЛАТ, мочевина, креатинин (по показаниям для детей)
- Исследование уровня щелочной фосфатазы в крови (по показаниям)
- Определение концентрации С-реактивного белка в сыворотке крови (по показаниям)
- Исследование уровня общего белка в крови (по показаниям)
- Исследование уровня глобулиновых фракций в крови (по показаниям)
- Исследование уровня электролитов в крови (по показаниям)
- Исследование уровня липидов в крови (по показаниям)
- Анализ мочи общий
- Определение белка в моче (по показаниям)
- Бактериологическое исследование раневого отделяемого на аэробные и факультативно-анаэробные микроорганизмы
- Взятие образца биологического материала из очагов поражения на патологический грибок (по показаниям)
- Бактериологическое исследование крови на стерильность (по показаниям)
- Исследование отделяемого на чувствительность к антибактериальным препаратам
- Кал на яйца глист (дети от 3-х до 17 лет).
- Рекомендуется проведение посева из гнойной раны.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: Микробиологическая диагностика важна для определения видов микробных возбудителей, их свойств, уровня концентрации, а также чувствительности инфекционных агентов к антибактериальным лекарственным препаратам. Однако традиционные методы дают возможность получить результат на 2—7-е сутки. Более перспективны, особенно в специализированных клиниках, ускоренные методы — кассетный микрометод и в полужидкой среде, которые позволяют подтвердить микробиологический диагноз и получить антибиотикограмму через 6—12 ч для аэробов и факультативных анаэробов и через 1—3 суток для других анаэробов.
- Рекомендуется проведение исследований крови и мочи.
Уровень убедительности рекомендации В (уровень достоверности доказательств 1).
Комментарии: Большое значение для установления диагноза и прогноза заболевания имеют исследования крови и мочи. Их показатели отличаются большим многообразием, но из них наиболее значимы в гемограмме — количественный и качественный состав белой крови и скорость оседания эритроцитов; в анализе мочи — наличие белка, клеток крови, дегенеративных клеток почечного эпителия. Указанные изменения белой крови, СОЭ, мочи также в соответствии с общей и местной картиной болезни помогают диагностике воспалительного процесса. Особенно важны эти данные при несоответствии общей невыраженной и местной выраженной клинической картине флегмоны, а также в случаях распространения флегмон и развития их осложнений.
- Рекомендуется исследование уровня эндогенной интоксикации организма.
Уровень убедительности рекомендации А (уровень достоверности доказательств 1).
Комментарии: В диагностике гнойных воспалительных заболеваний околочелюстных мягких тканей большое значение имеют показатели реактивности организма. Среди них наиболее информативны данные лейкоцитарного индекса интоксикации (ЛИИ), иммунологические показатели, показатели биохимического исследования крови — белков, ферментов, электролитного обмена и др. Сопоставление этих данных с клинической картиной болезни позволяет правильно их толковать для оценки защитных реакций организма, степени интоксикации. Исследования крови и мочи необходимо сопоставлять с общей и местной картиной заболевания — для определения типа воспалительной реакции (нормергический, гиперергический, гипергический). Дополнить эти данные могут иммунологические показатели.
- Рекомендуется взятие крови на стерильность (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: при прогрессировании воспалительного процесса и отрицательной динамике несмотря на проводимое лечение (подозрение на сепсис), необходимо выполнить посевы крови.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4).
Комментарии: при обследовании и на этапах лечения рекомендуются исследования:
- Регистрация электрокардиограммы с расшифровкой (для детей по показаниям)
- Флюорография грудной клетки или флюорография легких цифровая (для детей старше 15 лет) или рентгенография легких.
- Рентгенография черепа в боковой проекции (по показаниям)
- Рентгенография черепа в прямой проекции (по показаниям)
- Рентгенография шеи (по показаниям)
- Ортопантомография (по показаниям)
- Рентгенография нижней челюсти в прямой и/или боковых проекциях (по показаниям)
- Внутриротовая рентгенография (по показаниям)
- Компьютерная томография головы (по показаниям)
- Спиральная компьютерная томография (по показаниям)
- Магнитно-резонансная томография (по показаниям)
- Ультразвуковое исследование мягких тканей челюстно-лицевой области (по показаниям, с указанием анатомической области)
- Описание и интерпретация рентгеновских изображений
- Рекомендуется проводить рентгенологическое исследование.
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: В комплексном обследовании следует проводить рентгенологическое исследование, позволяющее уточнить одонтогенный источник инфекции, дифференцировать гнойный процесс мягких тканей от опухолей, а при длительности заболевания выявить развитие вторичного кортикального остеомиелита.
- Рекомендуется проведение компьютерной томографии или МРТ (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: В комплексном обследовании для более точной диагностики распространенных флегмон и их осложнений применяют компьютерную томографию (КТ), позволяющую установить изменения в костной ткани, неоднородность мышечных структур и жировой ткани, границы инфильтрата независимо от изменений на коже, включения воздуха в измененных клетчаточных пространствах. При МРТ можно увидеть ранние (развившиеся в течение 1-5 дней после начала болезни) воспалительные изменения в костном мозге и мягких тканях, МРТ позволяет оценить область распространения патологического процесса, благодаря тому, что визуализируется ч?ткая граница между краем кости и зоной от?ка или инфильтрации мягких тканей.
- Рекомендуется проведение ультразвуковой диагностики (по показаниям).
Уровень убедительности рекомендации В (уровень достоверности доказательств 2).
Комментарии: УЗИ позволяет на ранней стадии заболевания выявить от?к и инфильтративные изменения в мышцах, а также скопления жидкости в тканях. В комплексном обследовании при распространенных гнойных заболеваниях лица используют ультразвуковую биолокацию в целях диагностики медиастенита.
Дифференциальная диагностика флегмон лица в зависимости от типа воспалительной реакции
Тип воспалительной реакции
Характеристика
Время, прошедшее с момента появления первых клинических симптомов до развития выраженного гнойного воспалительного процесса и обращения больного к врачу в среднем составляет 5-6 суток. Болевой синдром степень и характер нарушения функций выражены умеренно и соответствуют объему и локализации поражения, боль усиливается при функциональных нагрузках. Четко выражены местные симптомы воспаления, размеры воспалительного отека и инфильтрата практически соответствуют очагу поражения. Как правило, воспалительным процессом поражается 1-2 анатомические области. При хирургической ревизии гнойного инфильтрата – сформированный очаг в мягких тканях, такни раны Общее состояние больных оценивается как удовлетворительное или средней тяжести. Температурная реакция в пределах 37,5-38,5 С, Симптомы интоксикации (озноб, нарушение вегетативных функций, деятельности кишечника, состояния сознания) выражены умеренно, лейкограмма в пределах нормы или невыраженный лейкоцитоз, СОЭ увеличивается до 20 мм/ч. То есть нормергический вариант течения флегмон челюстно-лицевой области характеризуется нормальным и адекватным ответом организма на развитие воспалительного процесса.
Со стороны иммунологических и неспецифических показателей резистентности для нормергического воспаления характерно увеличение фагоцитарной активности лейкоцитов в 2-4 раза.
воспалительной реакции отмечается медленное развитие заболевания. Местные симптомы четко выражены нередко лишь на 7-9 день от появления первого болевого синдрома. Существует несоответствие между слабовыраженной клинической картиной заболевания и истинным объемом поражения. В анамнезе: позднее обращение за медицинской помощью и попытки самолечения. Отмечается слабая выраженность или отсутствие болевого синдрома, боль беспокоит при прикосновении к очагу или при функциональных нагрузках. Однако, сам объем поражения значительный, нередко неограниченный, реакция окружающих тканей практически отсутствует. Чаще воспалительным процессом поражаются две и более анатомических области. Функциональные нарушения выражены. При вскрытии гнойного очага на фоне обширной инфильтрации тканей получается небольшое количество экссудата.
Общее состояние оценивается часто как удовлетворительное. Температура тела — либо в пределах субфебрильных цифр, либо не повышается. Симптомы интоксикации не выражены. Возможно повышение СОЭ до 30 мм/ч.
Гипергический вариант воспалительной реакции у больных с флегмонами ЧЛО характеризуется самым низким уровнем реактивности организма как за счет неспецифической звена защиты снижение — фагоцитарная активность лейкоцитов соответствует значениям здоровых людей или отклоняется незначительно чаще в сторону снижения на фоне пика заболевания.
воспалительной реакции заболевание развивается быстро, порой молниеносно, в течение 0,5-1 суток, реже – 1,5 суток. Отмечается быстрое развитие местных и общих клинических симптомов. Болевой синдром, степень ограничения функций, симптомы интоксикации резко выражены. Воспаление распространяется на две и более анатомические области, объем поражения тканей значительный, неограниченный, отмечается тенденция к прогрессированию и развитию осложнений. При вскрытии гнойного очага получают обильное количество экссудата. Состояние больных оценивается как средней тяжести или тяжелое с выраженным синдромом эндогенной интоксикации. Такие клинические показатели состояния гнойной раны, как сроки гноетечения, экссудации и появления видимых грануляций увеличены при гиперергии и в еще большей степени при гипергии по сравнению с нормергией.
Для гиперергического воспаления характерно усиление фагоцитоза в 3-6 раз, практически полное отсутствие резервных возмо жностей полиморфноядерных лейкоцитов, что указывает на их предельный уровень напряжения. Для гиперергического варианта воспалительной реакции характерны высокая реактивность организма, дестабилизация системы свободно-радикального окисления в сторону интенсификации ПОЛ на фоне угнетения местных неспецифических и иммунологических факторов в полости рта. У больных этой группы отмечено снижение уровня антимикробной защиты по данным ЛКТ, самый высокий предельный уровень кислородзависимого метаболизма нейтрофилов (в 3-6 раз) и отсутствие резервного потенциала клеток к их дальнейшей стимуляции. Это обуславливает мнение о том, что при гиперергическом воспалительном процессе нельзя включать в комплекс лечебных мероприятий системные стимулирующие методы, такие как ГБО (Воложин А.И., 1996), методом выбора в данном случае должны быть нестероидные противовоспалительные препараты, гормональные и противоотечные лекарственные средства.
Дифференциальная диагностика флегмон лица в зависимости от этиологического фактора.
Характерные синдромы/симптомы
Дифференцирующий тест
Распространенность инфекционно-воспалительного процесса в челюсти ограничивается пределами пародонта причинного зуба. Распространение воспаления от первичного очага в окружающие ткани происходит тремя путями: лимфогенным, гематогенным и контактным (по протяжению).
Особенностью таких флегмон является уменьшение болевого синдрома в причинном зубе по мере развития гнойно-воспалительного процесса в клетчатке. Одновременно с этим зуб становится подвижным, однако реакции со стороны рядом расположенных зубов не отмечается, имеется реакция периоста челюсти с одной стороны. Общая реакция организма характеризуется повышением температуры тела 38-39 о С, суточные колебания температуры незначительные.
Источником чаще являются острые или обострившиеся околоверхушечные, либо краевые периодонтиты. Инфекция проникает в лимфатический узел с током лимфы.
Отсутствует реакции со стороны периоста челюстей, медленным развитием, относительно ограниченным характером гнойно-воспалительного процесса, с преимущественной локализацией лимфатических узлов в подподбородочной и подчелюстных областях.
Острый остеомиелит челюсти-Флегмона
Почти всегда сопутствует острому остеомиелиту и связана с его развитием. Очень быстро процесс выходит за пределы пародонта одного зуба, распространяется по кости, захватывая соседние зубы.
В область поражения помимо причинного зуба вовлекаются рядом расположенные зубы, появляется их подвижность, наблюдается реакция периоста челюстей с обеих сторон (муфтообразный инфильтрат). Общая реакция организма характеризуется выраженной интоксикацией, суточными колебаниями температурной кривой, более значительным сдвигом лейкоцитарной формулы влево.
Наиболее часто областями их локализации являются крыловидно-челюстное пространство (после мандибулярной анестезии) и крылонебное и подвисочное пространства (анестезия в области бугра верхней челюсти). Отличительные особенности – наличие длительного латентного периода, «беспричинная» воспалительная контрактура челюстей, дискомфорт в области инъекции. Воспалительный процесс развивается на 2-3 сутки после проведения анестезии.
При расположении в области верхней челюсти – сразу после выполнения анестезии припухлость позади верхней челюсти, резкая болезненность при сжатии моляров на 2-3 сутки, воспалительная контрактура нижней челюсти; а области нижней челюсти – появление болей при глотании, наличие инфильтрата в верхнем отделе крыловидно-челюстного пространства, рефлекторная контрактура нижней челюсти. При вскрытии флегмон получают гемолизированную кровь со смешанным гноем.
Дифференциальная диагностика одонтогенных
флегмон с другими заболеваниями.
- Флегмоны различных областей между собой.
- Флегмоны и абсцессы с фурункулами и карбункулами.
- Поверхностные формы флегмон с эритематозной формой рожистого воспаления
- Флегмоны с острыми сиалоаденитами соответствующих областей.
- Флегмоны и абсцессы с абсцедирующими лимфаденитами и аденофлегмонами соответствующих областей.
- Флегмоны со специфическими воспалительными процессами.
Основные компоненты лечения абсцессов и флегмон ЧЛО
• Хирургическое лечение (удаление причинного зуба, вскрытие и дренирование гнойного очага);
• Антибактериальная терапия (общее и местное лечение);
2. Патогенетическое лечение (воздействие на различные звенья патогенеза воспаления) — общее и местное лечение;
3. Симптоматическое лечение (устранение симптомов заболевания)
Консервативная терапия пациентов с гнойно-септическими заболеваниями челюстно-лицевой области в большей степени направлена на подавление этиологического фактора, снятие интоксикации и коррекцию иммунологической реактивности макроорганизма. Особое значение имеет восстановление нарушенного кровообращения, так как расстройство циркуляции крови влияет на состояние кислородо- и энергообеспечения, течение метаболических и иммунных реакций организма.
Цели лечения:
- устранение источника воспаления (удаление причины заболевания и вскрытие гнойного очага)
- профилактика и лечение осложнений.
Лечение воспалительных заболеваний челюстно-лицевой области и шеи должно быть комплексное и иметь патогенетически обоснованную базу, которая учитывает возраст пациента, длительность заболевания, наличие сопутствующей патологии, распространенность, тяжесть течения и фазу гнойно-воспалительного процесса, функциональное состояние всех органов и систем организма.
Показания для экстренной госпитализации:
- Рекомендовано проведение рациональной антибактериальной терапии в составе многокомпонентного комплексного лечения пациентов с одонтогенными воспалительными заболеваниями челюстно-лицевой области.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1)
Комментарии: один из важнейших принципов антибиотикотерапии – проведение её по строгим показаниям после установления точного диагноза и выявления этиологического фактора заболевания. Шаблонное, рутинное применение антибиотиков абсолютно недопустимо.
Рациональная антибиотикотерапия возможна только тогда, когда выбор препарата базируется на идентификации возбудителя и выяснении чувствительности к нему микрофлоры по данным антибиотикограммы и знании фармакодинамики и фармакокинетики препарата, а также клинической картины течения заболевания. До получения результатов антибиотикограммы эмпирически назначают антибиотики широкого спектра действия. Известно, что ранняя адекватная эмпирическая антибактериальная терапия приводит к снижению летальности и частоты осложнений. После определения вида и чувствительности данного штамма проводят окончательную коррекцию антибактериальной терапии. Необходимо также учитывать, что микробный пейзаж в процессе развития заболевания и вследствие проводимой эмпирической антибактериальной терапии может меняться, что определяет необходимость смены антибиотиков в соответствии с результатами бактериологических исследований в динамике лечения пациента. В последние годы получила распространение концепция целенаправленной замены одного вида препарата на другой или изменение формы его введения – так называемая ступенчатая антибактериальная терапия (Тимофеев А.А., 2010). Анаэробные микроорганизмы имеют клиническое значение в развитии большинства одонтогенных флегмон челюстно-лицевой области, поэтому оправданным является назначение антибактериальных препаратов с антианаэробной активностью – группы имидазолов. Таким образом, в связи с участием смешанной флоры в развитии одонтогенных воспалительных процессов челюстно-лицевой области является рациональным применение комбинированной антибиотикотерапии. Предпочтение необходимо отдавать внутривенному введению антибактериальных средств. Антибактериальную терапию необходимо проводить до достижения стойкой положительной динамики состояния пациента и исчезновения основных симптомов воспаления. Критериями достаточности антибактериальной терапии будут являться:
- исчезновение симптомов воспаления;
- отсутствие признаков системной воспалительной реакции организма;
- нормализация функции ЖКТ;
- нормализация количества лейкоцитов в крови и лейкоцитарной формулы;
- отрицательная гемокультура.
Сохранение одного из признаков инфекции не является основанием для продолжения антибиотикотерапии. Общепринятыми сроками антибактериальной терапии следует считать 5-10 дней. Более длительный курс лечения нежелателен из-за риска развития суперинфекции, возможных осложнений лечения, риска селекции резистентных штаммов.
У пожилых пациентов повышается риск развития нежелательных реакций, что определяет необходимость коррекции дозы антибактериальных препаратов и длительности курса терапии. Метронидазол рекомендуется назначать в меньшей дозе при нарушении функции печени. Повышается риск развития нежелательных реакций при длительном применении ко-тримоксазола. При понижении выделительной функции почек дозы имипенема, ко-тримоксазола, ?-лактамов, ципрофлоксацина корригируют с учетом клиренса креатинина. Антибактериальную терапию у пациентов с почечной недостаточностью также рекомендуется применять с учетом степени почечной недостаточности и расчетом клиренса креатинина сыворотки крови по формуле Кокрофта и Голта или используя метод его ориентировочной оценки.
В настоящее время в России используется более 30 различных групп антибактериальных препаратов.
Группа Бета-лактамных антибиотиков
К ним относятся пенициллины, цефалоспорины, карбапенемы и монобактамы.
В группу пенициллинов входят следующие препараты:
Природные – пероральные: феноксиметилпенициллин**, бензатин феноксиметилпенициллин.
парентеральные: бензилпенициллин** (пенициллин), бензилпенициллин прокаин, бензатин бензилпенициллин**,
- Антистафилококковые – оксациллин**
- Расширенного спектра – ампициллин**, амоксициллин**
- Ингибиторзащищенные – амоксициллин/клавуланат**, ампициллин/сульбактам.
- Комбинированные – ампициллин/оксациллин.
- Антистафилококковые – оксациллин**
- Расширенного спектра – ампициллин**
- Антисинегнойные – карбенициллин, тикарциллин, азлоциллин, пиперациллин.
- Ингибиторзащищенные – амоксициллин/клавуланат**, ампициллин/сульбактам, тикарциллин/клавуланат, пиперациллин/тазобактам.
- Комбинированные – ампициллин/оксациллин.
В группу цефалоспоринов входят следующие препараты:
1 поколение: пероральные – цефалексин**, цефадроксил
парентеральные – цефалотин, цефазолин**
2 поколение: пероральные – цефаклор, цефуроксим аксетил**
парентеральные – цефуроксим**, цефамандол, цефокситин, цефотетан
3 поколение: пероральные – цефиксим, цефтибутен
парентеральные – цефотаксим**, цефтриаксон**, цефтазидим**, цефоперазон, цефоперазон/сульбактам**.
4 поколение: пероральные – отсутствуют
парентеральные – цефепим**, цефпиром.
В группу карбапенемы входят следующие препараты:
парентеральные: Имипенем/циластатин** (тиенам) и меропенем** (меронем).
В группу монобактамов входят следующие препараты:
парентеральные: Азтреонам (азактам)
В группу аминогликозидов входят следующие препараты:
пероральные: стрептомицин**, неомицин, канамицин**
2 поколение: пероральные — отсутствуют
парентеральные: гентамицин**, тобрамицин**, нетилмецин
3 поколение: пероральные – отсутствуют
В группу хинолонов/фторхинолонов входят следующие препараты:
1 поколение (нефторированные):
пероральные: налидиксовая кислота, оксолиновая кислота, пипемидовая кислота
2 поколение фторированные (грамотрицательные):
пероральные: ципрофлоксацин**, норфлоксацин, офлоксацин**, пефлоксацин, ломефлоксацин**.
парентеральные: ципрофлоксацин**, офлоксацин**, пефлоксацин.
пероральные: спарфлоксацин**, левофлоксацин**
В группу тетрациклинов входят следующие препараты:
пероральные: доксициклин**, миноциклин.
В группу макролидов входят следующие препараты:
пероральные: эритромицин, олеандомицин, спирамицин, джозамицин**, мидекамицин.
парентеральные: эритромицин, спирамицин.
пероральные: рокситромицин, кларитромицин**, азитромицин**, мидекамицина ацетат.
В группу линкосамидов входят следующие препараты:
пероральные: Линкомицин, клиндамицин**.
парентеральные: Линкомицин, клиндамицин**.
В группу гликопептидов входят следующие препараты:
парентеральные: Ванкомицин**, тейкопланин.
По результатам исследований в некоторых случаях антибактериальная терапия является неэффективной, что может приводить к ухудшению результатов комплексного лечения больных с воспалительными заболеваниями челюстно-лицевой области, увеличению количества и тяжести осложнений.
Причинами неэффективности антибактериальной терапии могут быть:
- Проведение антибиотикотерапии при недренированном очаге гнойного воспаления или при наличии инородного тела в ране.
- В случае если инфекционный процесс вызван небактериальным возбудителем (вирусы, грибы).
- Неправильный выбор антибиотика (имеется природная устойчивость возбудителя, отсутствие возможности создания мкаксимально допустимой концентрации в очаге воспаления).
- Изменение чувствительности возбудителя во время курса лечения и отсутствие коррекции антибактериальной терапии в процессе лечения пациента.
- Занижение терапевтических доз препаратов, нарушение метода приема препарата, кратности введения или техники введения (нарушение инструкции по разведению и хранению).
- Суперинфекция госпитальной микрофлорой.
- Рекомендовано в лечении воспалительных заболеваний челюстно-лицевой области применять дезинтоксикационную терапию.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Активная дезинтоксикация организма чаще всего осуществляется в виде инфузионной терапии. Основными задачами инфузионной терапии у больных с одонтогенными воспалительными процессами являются: устранение гиповолемии, улучшение микроциркуляции, восстановление адекватной тканевой перфузии, нормализация клеточного метаболизма, коррекция расстройств гомеостаза, реологических свойств крови, снижение концентрации воспалительных медиаторов и эндотоксинов в крови.
Для инфузионной терапии в рамках целенаправленной интенсивной терапии воспалительных процессов челюстно-лицевой области применяют кристаллоидные и коллоидные инфузионные растворы. Состав инфузионной терапии должен определяться следующими факторами: возраст пациента, сопутствующая патология, распространенность процесса, тяжесть течения заболевания, степень выраженности эндогенной интоксикации. А также необходимо учитывать степень гиповолемии, наличие коагулопатии потребления, характер изменений биохимических показателей, кислотно-щелочного равновесия крови, характеризующих конкретную клиническую ситуацию, и сопоставимость с ней физико-химических свойств препарата. Компонентом дезинтоксикационной терапии должна являться контролируемая гемодилюция, которая включает регидратацию и стимуляцию естественной детоксикации – форсированный диурез.
Таким образом, индивидуальный подход зависит от тяжести основного заболевания, объема оперативного вмешательства, сопутствующей патологии и компенсаторных возможностей больного, степени дегидратации.
Программа инфузионной терапии должна строиться на рациональном сочетании двух типов растворов: кристаллоидных и коллоидных. Причем количество введенных кристаллоидов должен быть в 2-4 раза больше, чем коллоидов.
Использование сбалансированных растворов для коррекции потери жидкости и электролитов на сегодняшний день является обоснованным. К сбалансированным растворам относят: раствор Рингера лактат**, раствор Хартмана**, йоностерил**..
Коллоидные инфузионные растворы достаточно быстро и эффективно восполняют внутрисосудистый объем и в меньшей степени способствуют развитию отечного синдрома. Коллоиды весьма разнообразны по своей молекулярной массе, скорости гидролизации, продолжительности эффекта. Они значительно эффективнее в коррекции волемических расстройств и улучшении микроциркуляции, но необходимо обращать внимание на возможное развитие осложнений, связанное с аллергическими реакциями, повреждение структур нефрона. Более всего такие осложнения встречаются у декстранов. Эффективно применение препаратов среднемолекулярных крахмалов (ГЭК) и растворов среднемодифицированного жидкого желатина.
- Производные желатина: желатиноль**, гелофузин**.
- Производные декстрана: полиглюкин**, реополиглюкин**.
- Производные гидроксиэтилкрахмала: рефортан**, рефортан плюс**, стабизол**, ХАЭС-стерил**, волекам**.
- Производные полиэтиленгликоля: полиоксидин
Кровезаменители с функцией переноса кислорода – перфторан.
Дезинтоксикационные препараты: неогемодез, полидез.
Широко применяются инфузии препаратов аминокислот (аминосол, гепасол, инфезол), альбумина**, жировых эмульсий (липофундин, липомайз). Вводятся большие дозы аскорбиновой кислоты**, применяются витамины группы В**, жирорастворимые витамины, препараты железа**.
Контрольными тестами правильного проведения инфузионно-трансфузионной терапии являются показатели объема циркулирующей крови и ее компонентов, кислотно-щелочного состояния, суточного обмена азота, величина центрального венозного давления. При проведении инфузионно-трансфузионной терапии необходимо предусматривать не только коррекцию гомеостаза и дезинтоксикацию, но и дополнительное проведение парентерального питания, энергетическая ценность которого должна составлять 1500-2000 ккал, а вместе с энтеральным – не менее 3000-3500 ккал).
- Рекомендовано применение антиоксидантной терапии в лечении воспалительных заболеваний челюстно-лицевой области.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Применение антиоксидантных препаратов обосновано ввиду того, что последние нормализуют липидный, углеводный, белковый обмены, энергетический потенциал организма и таким образом повышают неспецифическую резистентность организма к неблагоприятным факторам (витамин С**, витамин Е, токоферола ацетат, адеметионин**, антраль, биметил, гепабене, глутаргин, эмоксипин, энерион, эрбисол, эсенциале, кавинтон (винпоцетин)**, картол, КоQ10 (убихинон, убинон, убинекс), лецитин, липин, мексидол**, милдронат**, мемоплант, ноокарб, полифитол, сермион, суфан, тиатриазолин, теком).
- Рекомендовано использовать в лечении воспалительных заболеваний челюстно-лицевой области методы экстракорпоральной детоксикации (по показаниям).
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При рефрактерности к традиционной активной инфузионной терапии у больных с тяжелым течением острых воспалительных заболеваний челюстно-лицевой области необходимо включать в лечение экстракорпоральные методы детоксикации: гемосорбция, гемофильтрация, мультифильтрация, плазмосорбция, внутривенное лазерное облучение крови, облучение крови ультрафиолетовыми лучами и др. Эфферентные методы лечения имеют строгие показания применения.
- Рекомендовано в лечении больных с воспалительными заболеваниями челюстно-лицевой области применять гипербарическую оксигенацию и озонотерапию (по показаниям).
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: эффективным методом лечения является гипербарическая оксигенация и внутривенная озонотерапия, однако они противопоказаны при гиперергическом варианте течения воспалительного процесса. Гипербарическая оксигенация оказывает антибактериальный, антиацидотический, репаративный эффекты на течение гнойно-воспалительного процесса мягких тканей челюстно-лицевой области. Медицинский озон обладает бактерицидным и иммуномодулирующим действием. В связи, с чем данные методы активно используются в лечении одонтогенных абсцессов и флегмон, особенно у больных с вялотекущим воспалительным процессом.
- Рекомендовано применение антикоагулянтной терапии в лечении пациентов с воспалительными заболеваниями челюстно-лицевой области (по показаниям).
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При абсцессах и флегмонах подглазничной, скуловой областей, глазницы, распространенных флегмонах челюстно-лицевой области возникает опасность тромбоза вен лица и синусов головного мозга. С целью профилактики развития тромбозов головного мозга и тромбофлебита вен лица, а также для медикаментозной профилактики ДВС — синдрома необходимо применять антикоагулянты. С этой целью могут быть использованы как нефракционированный гепарин**, так и препараты низкомолекулярного гепарина**. Введение препаратов необходимо проводить под контролем коагулограммы (1 раз в 2-3 дня).
- Рекомендовано применение гипосенсибилизирующей терапии при лечении пациентов с воспалительными заболеваниями челюстно-лицевой области и терапия, направленная на снижение гиперергического фона заболевания.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: рекомендовано применение антигистаминных препаратов с целью купирования нежелательных эффектов биологически активных веществ, образующихся вследствие катаболических процессов в очаге, особенно показано при гиперэргическом типе течения воспалительного процесса. Поэтому патогенетически обоснованным является использование в комплексном лечении воспалительных заболеваний ЧЛО антигистаминных препаратов – димедрол**, супрастин**, тавегил, кларитин**, кестин, зиртек**, эриус, кальция хлорида, кальция глюконата**.
Для снижения гиперергического фона назначают анальгетики-антипиретики (амидопирин, анальгин, парацетамол**), салицилаты (аспирин**), седативные препараты (бромиды, мепробамат), НПВС (ибупрофен**, индометацин, кетонал**), при необходимости – коротким курсом 1-2 дня кортикостероиды (преднизолон**, гидрокортизон**).
- Рекомендовано применение специфической иммунотерапии в лечении воспалительных заболеваний челюстно-лицевой области.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При идентификации стафилококковой, синегнойной или колибациллярной микрофлоры хороший эффект дает проведение курса пассивной иммунизации гипериммунной плазмой или гамма-глобулином, а затем активной – специфическим анатоксином по схемам.
При подозрении на анаэробную клостридиальную инфекцию рекомендовано применять противогангренозную сыворотку.
- Рекомендовано применение терапии, направленной на повышение протеолитической активности крови, в лечении воспалительных заболеваний челюстно-лицевой области.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: При одонтогенных флегмонах может увеличиваться протеолитическая активность крови, что обусловливает применение ингибиторов протеаз (контрикал**, гордокс**, трасилол**, амбен, памба, эпсилон-аминокапроновая кислота**).
- Рекомендовано повышение неспецифической резистентности в лечении воспалительных заболеваний челюстно-лицевой области (по показаниям).
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Для повышения неспецифической резистентности организма целесообразно применять продигиозан внутримышечно один раз в день в течение 4-х дней в дозах соответственно 25 — 50 — 50 – 50 мг. С целью стимуляции ретикулоэндотелиальной системы рекомендовано использовать метилурацил** по 0,5 три раза в сутки, пентоксил** по 0,6-1,2 г/сутки.
Хирургическое лечение при воспалительных заболеваниях челюстно-лицевой области является основным методом и осуществляется согласно важнейшим принципам лечения больных с гнойной инфекцией, включающих в реализацию многокомпонентной программы лечебных мероприятий хирургическую санацию гнойного очага, удаление одонтогенной причины заболевания (чаще всего — причинного зуба), общее и местное медикаментозное лечение.
При абсцессах и флегмонах лица показано стационарное лечение пациентов.
Необходимо учитывать стадию и характер клинического развития воспалительного процесса, протяженность и распространенность, индивидуальные особенности организма (возраст, наличие сопутствующей патологии, реактивность воспалительного процесса и др.).
При обращении пациентов с воспалительными заболеваниями челюстно-лицевой области оперативное вмешательство должно быть проведено экстренно.
Принципы лечения гнойно-воспалительных процессов включают:
- Хирургическую обработку гнойной раны. После вскрытия гнойного очага проводится тщательная инструментальная и пальцевая ревизия по ходу самой раны, со вскрытием всех карманов и затеков. Это самостоятельное оперативное вмешательство, которое выполняется бригадой хирургов с использованием обезболивания. Вопрос
- о выборе метода обезболивания решают совместно с анестезиологов и другими смежными специалистами (при необходимости) после тщательного обследования больного с учетом показаний и противопоказаний в отношении, как методики операции, так и вида анестезии.
Оперативный доступ выбирают в соответствии с локализацией гнойного очага. Вскрытие гнойного очага осуществляется наружным доступом со стороны кожных покровов, либо – внутриротовым. При выборе оперативного лечения предпочтение следует отдавать тому методу, при использовании которого:
- Путь к гнойному очагу будет наиболее кротким.
- При рассечении тканей на пути к гнойному очагу опасность повреждения органов и важных в функциональном отношении структур (сосудов, нервов) наименее вероятна.
- Обеспечиваются лучшие условия для оттока гнойного экссудата.
- Послеоперационный рубец на коже лица и шеи мало заметен.
- Рекомендуется проводить вскрытие абсцесса и флегмоны поднижнечелюстной области у больных путем проведения разреза со стороны кожи в поднижнечелюстном треугольнике по линии, соединяющей центр подбородка с точкой, расположенной на 2 см ниже вершины угла нижней челюсти.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Применение этого доступа целесообразно, так как обеспечивает наиболее кратчайший путь к гнойному очагу с учетом расположения жизненно важных анатомических образований (краевая ветвь лицевого нерва, поднижнечелюстная слюнная железа, лицевая артерия и вены). Отслаивают по верхнему краю раны кожу вместе с подкожно-жировой клетчаткой от поверхностной фасции шеи с помощью ножниц, кровоостанавливающего зажима и марлевого тампона до появления в ране края нижней челюсти. При этом вместе с подкожно-жировой клетчаткой отодвигается вверх краевая ветвь лицевого нерва. При локализации инфекционно-воспалительного процесса между поверхностной и собственной фасциями шеи этим достигается вскрытие гнойного очага. Пересекают подкожную мышцу шеи над разведенными браншами кровоостанавливающего зажима на всем протяжении кожной раны. Осуществляют гемостаз. При абсцессе собственно поднижнечелюстного клетчаточного пространства рассекают поверхностный листок собственной фасции шеи на протяжении 1,5-2 см, расслаивают с помощью кровоостанавливающего зажима клетчатку, окружающую поднижнечелюстную слюнную железу, вскрывают гнойно-воспалительный очаг, эвакуируют гной. Выполняют гемостаз. При флегмоне поднижнечелюстного клетчаточного пространства, особенно гнилостно-некротической, поверхностный листок собственной фасции шеи рассекают на всем протяжении кожной раны. Выделяют, перевязывают и пересекают лицевую артерию и лицевую вену в промежутке между поднижнечелюстной слюнной железой и краем нижней челюсти. Отводят крючком поднижнечелюстную слюнную железу книзу и осуществляют ревизию поднижнечелюстного клетчаточного пространства, расслаивая с помощью кровоостанавливающего зажима клетчатку, окружающую слюнную железу, особенно позади и выше железы. Вскрывают гнойно-воспалительный очаг, эвакуируют гной. Выполняют окончательный гемостаз. Вводят в зону вскрытого гнойно-воспалительного очага через операционную рану ленточные дренажи или дренажные трубки.
- Рекомендуется проводить вскрытие абсцесса или флегмоны подподбородочной области у больных со стороны кожи линейным вертикальным разрезом к подъязычной кости или дугообразным разрезом параллельно подбородочной части основания нижней челюсти, при этом дугообразный разрез предпочтительнее по косметическим соображениям.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно после рассечения кожи и подкожно-жировой клетчатки тупым или, реже, острым путем пройти до челюстно-подъязычной мышцы. Эвакуируют гной. Выполняют окончательный гемостаз. Вводят через операционную рану в подподбородочное клетчаточное пространство ленточный дренаж из перчаточной резины.
- Рекомендуется проводить вскрытие флегмоны области жевательной мышцы и флегмоны околоушно-жевательной области наружным доступом со стороны поднижнечелюстной или позадичелюстной области, окаймляющим угол нижней челюсти, длиной 5-6 см. При флегмоне околоушно-жевательной области эффективным является комбинированный оперативный доступ – поднижнечелюстной и подскуловой.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Целесообразность проведения разреза кожи и подкожной клетчатки, окаймляющего угол нижней челюсти, отступив на 1,5-2 см книзу и кзади от края челюсти позволяет предупредить повреждения краевой ветви лицевого нерва. Далее расслаивают подкожную клетчатку и смещают кожу верхнего края раны до появления в ней угла челюсти и нижнего отдела жевательной мышцы. Выполняют гемостаз.
При вскрытии абсцесса и флегмоны подапоневротического пространства рассекают скальпелем околоушную фасцию на протяжении 0,5-1,0 см и отслаивают ее с помощью кровоостанавливающего зажима через этот разрез от подлежащих тканей. Вскрывают гнойный очаг путем расслоения мягких тканей под околоушной фасцией с помощью кровоостанавливающего зажима, продвигаемого к центру воспалительного инфильтрата, эвакуируют гной. Проводят окончательный гемостаз и введение в рану дренажей.
При вскрытии абсцесса, флегмоны подмышечного клетчаточного пространства жевательной области целесообразно производить рассечение скальпелем жевательной фасции в месте прикрепления ее к углу челюсти и пересечение части сухожилия жевательной мышцы в месте его прикрепления к нижней челюсти. Отслаивают распатором сухожилия жевательной мышцы от нижней челюсти и вскрывают гнойный очаг. Выполняют эвакуацию гноя, окончательный гемостаз. Вводят через операционную рану в поджевательное пространство трубчатый или ленточный дренаж.
При флегмоне околоушно-жевательной области целесообразно использование комбинированного оперативного доступа — поднижнечелюстного и подскулового, при этом операционные раны в подскуловой и поднижнечелюстной областях соединяются между собой. Таким образом, достигается высокая эффективность хирургического лечения воспалительного процесса данного клетчаточного пространства и профилактика дальнейшего распространения гнойного экссудата и развтиия осложнений.
Отступив книзу на 1,5-2 см от края челюсти, в поднижнечелюстной области производят послойный разрез мягких тканей, окаймляющий угол челюсти. Выполняют гемостаз. Кровоостанавливающим зажимом вскрывают гнойную полость, расположенную над апоневрозом в подкожно-жировой клетчатке околоушно-жевательной области. Эвакуируют гной. Смещают кожу верхнего края раны вместе с краевой ветвью лицевого нерва вверх до появления в ней угла челюсти и нижнего отдела жевательной мышцы. Рассекают скальпелем околоушную фасцию на протяжении 0,5-0,6 см. С помощью кровоостанавливающего зажима через этот разрез фасцию отслаивают от подлежащих тканей, а затем рассекают над разведенными браншами зажима. Расслаивая клетчатку под околоушной фасцией зажимом, вскрывают гнойный очаг. Выполняют эвакуацию гноя и ревизию позадичелюстной ямки путем расслоения клетчатки, прилежащей к наружной и внутренней поверхностям околоушной слюнной железы. При выраженном ограничении открывания рта осуществляют ревизию подмышечного клетчаточного пространства жевательной области после пересечения сухожилия m. masseter и отслойки этой мышцы распатором от ветви нижней челюсти. Затем производят разрез кожи в околоушной области параллельно нижнему краю скуловой кости. Выполняют гемостаз. Расслаивают подкожно-жировую клетчатку околоушной области по направлению к операционной ране в поднижнечелюстной области. Формируют широкий туннель, соединяющий эти раны. Рассекают скальпелем околоушно-жевательную фасцию вдоль нижнего края скуловой кости. Расслаивают с помощью кровоостанавливающего зажима клетчатку, заполняющую пространство между околоушно-жевательной фасцией и околоушной слюнной железой и m. masseter, по направлению к операционной ране в поднижне-челюстной области, формируют широкий туннель, соединяющий эти две раны. Вводят в сформированные сквозные туннели в подкожно-жировой и подфасциальной клетчатке околоушно-жевательной области ленточные или трубчатые дренажи. Возможно введение дополнительных дренажей в позадичелюстную ямку и в подмышечное клетчаточное пространство жевательной области.
- Рекомендуется проводить вскрытие абсцесса и флегмоны крыловидно-нижнечелюстного пространства со стороны полости рта и со стороны кожных покровов, окаймляя угол нижней челюсти.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно при абсцессах крыловидно-нижнечелюстного пространства проводить хирургическое вмешательство со стороны полости рта, рассекая слизистую оболочку параллельно крыловидно-нижнечелюстной складке, несколько кнаружи от нее, проникая скальпелем на глубину 0,5-0,75 см и длиной 2 см. Этот метод не позволяет широко вскрывать крыловидно-нижнечелюстное пространство.
Флегмону крыловидно-нижнечелюстного пространства целесообразно вскрывать разрезом со стороны кожных покровов, окаймляющим угол нижней челюсти, отсекая нижний отдел медиальной крыловидной мышцы от основания нижней челюсти.
- Рекомендуется проводить вскрытие абсцесса и флегмоны подъязычной области внутриротовым доступом, обязательно учитывать при этом топографию расположения таких анатомических образований, как подъязычная слюнная железа, проток поднижнечелюстной слюнной железы, язычные вены, артерия, нерв, подъязычный нерв и характер распространения гнойно-воспалительного процесса.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно абсцесс переднего отдела подъязычной области вскрывать разрезом 1,5-2 см через слизистую оболочку подъязычной складки в месте наибольшего выбухания ближе к зубам, учитывая анатомическое расположение выводного отверстия и протока поднижнечелюстной слюнной железы.
При абсцессе челюстно-язычного желобка разрез слизистой оболочки рекомендуется проводить в месте наибольшего выбухания тканей, а острие скальпеля направлять в сторону альвеолярного отростка во избежание ранения язычных вен, артерии и нерва.
Флегмону подъязычной области рекомендуется вскрывать со стороны полости рта, рассекая слизистую оболочку альвеолярного отростка разрезом длиной 4-5 см, и далее тупым путем пройти к гнойному очагу.
- Рекомендуется проводить вскрытие абсцесса и флегмоны позадичелюстной области со стороны кожных покровов.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно проводить разрез кожи в позадичелюстной области параллельно переднему краю грудиноключично-сосцевидной мышцы и отступив от заднего края ветви нижней челюсти, разрез длиной 5-7 см. Тупым путем проходят мягкие ткани до основания позадичелюстной ямки. Следует учитывать анатомическое расположение в позадичелюстной области заднего полюса околоушной слюнной железы и ствола и ветвей лицевого нерва во избежание их повреждения.
- Рекомендуется вскрытие абсцесса и флегмоны окологлоточного пространства проводить внутри- и внеротовым доступом.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: вскрытие абсцесса окологлоточного пространства проводят путем рассечения слизистой оболочки медиальнее крыловидно-нижнечелюстной складки и параллельно её длине на 1,5-2 см и на глубину 0,2-0,3 см. Наиболее эффективным для создания оттока гнойного экссудата и профилактики распространения воспалительного процесса целесообразным является внеротовой оперативный доступ, окаймляющий угол нижней челюсти. При вскрытии флегмоны окологлоточного пространства применим только внеротовый метод.
- Рекомендуется при абсцессе и флегмоне подглазничной области применять вне- и внутриротовой оперативные доступы.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно хирургическое вмешательство, как при абсцессе, так и при флегмоне, проводить со стороны полости рта разрезом по верхнему своду преддверия рта слизистой оболочки и надкостницы соответственно расположению гнойного очага. Далее тупым путем проходят ткани до клыковой ямки. В случае недостаточного оттока гноя из раны или при подапоневротическом расположении гнойного экссудата производят разрез кожи параллельно подглазничному краю тела верхней челюсти или по носогубной борозде.
- Рекомендуется при флегмоне и абсцессе щечной области проводить вскрытие гнойного очага со стороны полости рта и внеротовым оперативным доступом, чаще применяя внутриротовой метод.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразнее проводить вскрытие абсцесса и флегмоны щечной области, проводя разрез в преддверии рта со стороны верхнего или нижнего свода, параллельно ходу протока околоушной слюнной железы, по косметическим соображениям. В случае недостаточного оттока из ткаой раны показан оперативный доступ со стороны кожи с учетом направления ветвей лицевого нерва и протока околоушной слюнной железы.
- Рекомендуется при абсцессе подвисочной ямки вскрытие гнойного очага проводить со стороны верхнего свода преддверия рта, рассекая слизистую оболочку разрезом длиной 2-3 см, отступив кнаружи на 0,5 см позади скуло-альвеолярного гребня. При флегмонах подвисочной и подвисочной и крыловидно-небной ямок рекомендуется проводить вскрытие гнойного очага как внутри, так и внеротовым методом, и их сочетанием.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
- Рекомендуется вскрытие абсцессов и флегмон височной области проводить со стороны кожных покровов.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: вскрытие абсцессов и флегмон височной области проводят со стороны кожи разрезом параллельно ходу ветвей поверхностной височной артерии , обеспечивая тем самым свободный отток гнойного экссудата, иногда проводят несколько веерообразных разрезов, располагая их параллельно ходу артериальных стволов. В случае глубокого скопления экссудата проводят широкий дугообразный разрез по ходу прикрепления височной мышцы, сочетая его с разрезом над скуловой дугой.
- Рекомендуется проводить вскрытие абсцесса и флегмоны скуловой области разрезом со стороны кожных покровов.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно проводить разрез кожи в месте наиболее выраженной флюктуации, проводя разрез кожи параллельно ходу ветвей лицевого нерва.
- Рекомендуется проводить вскрытие гнойного очага в области глазницы в области верхнего или нижнего века или через нижнюю стенку глазницы. Иногда сочетают два доступа.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно проводить оперативное вмешательство безотлагательно. Зависимости от локализации гнойного экссудате разрез кожи проводят в области верхнего или нижнего века на уровне входа в глазницу, далее тупым путем проходят ткани до жирового тела. Возможно проведение оперативного доступа через верхнечелюстную пазуху путем трепанации нижней стенки глазницы – этот доступ позволяет осуществить санацию полости орбиты при наличии гнойного экссудата в нижних, боковых и дистальных отделах глазницы и предпочтителен при первичном поражении верхнечелюстной пазухи. Иногда для лучшего оттока сочетают эти два доступа.
- Рекомендуется проводить вскрытие гнойного очага в области языка со стороны кожных покровов подподбородочной области или со стороны полости рта.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: вскрытие абсцесса спинки и тела языка целесообразнее проводить путем рассечения слизистой оболочки по краю или спинке языка в месте наибольшей флюктуации. Абсцесс или флегмону корня языка вскрывают разрезом кожи в подподбородочной области длиной 3-4 см, из косметических соображений оперативный доступ целесообразнее проводить дугообразный, параллельно основанию нижней челюсти.
- Рекомендуется проводить вскрытие флегмоны дна полости рта разрезами со стороны кожи.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: целесообразно проводить вскрытие флегмоны дна полости рта разрезами в поднижнечелюстных и подподбородочном треугольниках. При выборе оперативного доступа необходимо учитывать тип строения лица и непосредственно нижней челюсти. При узком типе лица проводят три линейных разреза, при широком – рекомендуется делать воротникообразный разрез. При развитии ангины Людвига необходимо широкое вскрытие всех пораженных областей путем проведения воротникообразного или дугообразного разреза ниже края нижней челюсти.
- Важнейшим элементом в местном лечении гнойно-воспалительных процессов является адекватное, рациональное дренирование.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Основная задача дренирования – это эвакуация гнойного экссудата, продуктов тканевого распада из гнойной полости. Оптимальное дренирование обеспечивает полноценный отток раневого экссудата, создает наилучшие условия для скорейшего отторжения погибших тканей и переход процесса фазы воспаления в фазу регенерации. В настоящее время существуют два вида дренирования: пассивное и активное. Пассивное дренирование осуществляется за счет двух механизмов: первое основано на действии силы земного притяжения, второе – на капиллярных свойствах материала дренажа, всасывающего раневой экссудат. Классический марлевый тампон, внедренный в практику в начале 19 века, в настоящий момент нельзя рассматривать как эффективное дренажное средство в лечении гнойных ран. В исключительных случаях и только по показаниям марлевые тампоны и турунды могут применяться, например, с целью раневого гемостаза и только в сочетании с другими видами дренажных систем в 1-е послеоперационные сутки. Основным средством в качестве пассивного дренажа являются перчаточные ленточные дренажи и трубчатые полихлорвиниловые дренажные трубки различной конфигурации. В настоящее время эффективно применение методов активного дренирования: проточно-промывное, проточно-аспирационное, аспирационно-программируемое. Особенно показано применение проточно-аспирационного дренирования в случае высокого уровня микробной обсемененности раневой полости, наличия в ране анаэробной инфекции, а также массивных участков гнойно-некротических тканей.
Местное лечение гнойно-воспалительных заболеваний челюстно-лицевой области проводится с учетом фаз течения раневого процесса.
1 фаза – фаза воспаления, подразделяется на 2 периода: сосудистых изменений и очищения раны от некротических тканей. В этой фазе большое значение имеет борьба с инфекцией, поэтому исходя из патогенеза раневого процесса лекарственные препараты, используемые в данной фазе, должны оказывать антимикробное, дегидратирующее, некролитическое и, по возможности, обезболивающее, т.е. способствовать подавлению микрофлоры и скорейшему очищению раны, создавая условия для репарации.
Традиционными препаратами при местном лечении гнойных ран являются растворы антисептиков, обладающих широким спектром действия, протеолитические ферменты, водорастворимые мази, осмотически активные вещества, дренирующие сорбенты и многокомпонентные раневые покрытия на текстильной сетчатой основе.
В эту фазу рекомендуется применять различные формы активного дренирования и орошения раны.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: проводят промывание гнойных полостей растворами антисептиков: хлоргексидин** 0,02-0,05% водный раствор, мирамистин 0,01% раствор, диоксидин 0,1-1% раствор, озонированными растворами, эктерицид. При гнилостно-некротическом процессе целесообразно использовать медикаментозную обработку раны раствором перманганата калия**, а затем 3% раствором перекиси водорода**.
- Рекомендуется в 1 фазу раневого процесса применять многокомпонентные мази на водорастворимой основе.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: В их состав входят антибактериальные препараты, кроме того они обладают малой токсичностью и выраженными осмотическими свойствами, что позволяет делать перевязки 1 раз в сутки. В настоящее время широкое применение получили мази: Левомеколь**, Левосин**, Диоксиколь, мазь мафенида 10%, 0,5% мазь хинифурила, фурагель.
Для скорейшего очищения раны от некротических тканей в 1 фазе целесообразно применение ферментных препаратов:
- протеолитические ферменты животного происхождения (трипсин, плазмин, химотрипсин, химопсин, рибонуклеаза);
- микробные ферменты (стрептокиназа, коллагеназа, гиалуронидаза);
- протеолитические ферменты растительного происхождения (бромелаин, папаин, дебрицин, террилитин).
Применение ферментных препаратов животного происхождения в условиях гнойной раны не настолько эффективно, в связи с тем, что они наиболее активны в нейтральной среде. Поэтому более обоснованным является применение ферментных препаратов растительного происхождения и препаратов, содержащих коллагеназу (ируксол). Ируксол в гнойной ране имеет достаточную активность. Применение ферментов заключается в ведении их в рану, орошении раны, в/м введении.
Целесообразно использование дренирующих сорбентов – полисорб, гелевин, целлосорб, дебризон, целлюлоза. Применяют углеродно-сорбционные тканевые повязки, анастафин, 0,1% раствор новоиманина.
2 фаза раневого процесса – фаза регенерации, образования и созревания грануляционной ткани. Этот период характеризуется появлением в ране островков грануляционной ткани, которая, развиваясь, покрывает полностью раневую поверхность. Здоровая грануляционная ткань всегда яркая, сочная, легко кровоточит. При малейшем ухудшении процессов биосинтеза в ране изменяется внешний вид грануляций: они теряют яркую окраску, становятся мелкими, покрываются слизистым налетом. Одной из причин такого осложнения считается суперинфекция. Всякое замедление развития грануляций ведет к задержке и остановке процесса эпителизации. В этот период раневого процесса необходимость в дренировании отсутствует.
- Рекомендуется применять повязки с жирорастворимыми антибактериальными мазями, стимулирующими веществами.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: В фазе регенерации повязка должна надежно защитить рану от механических повреждений и вторичной инфекции, не склеиваться с раной, поддерживать необходимую аэрацию и стимулировать репаративные процессы. К таким препаратам относят: поливинокс (винилин), вульнозан, метилурациловая мазь, актовегиновая мазь, солкосериловая мазь, каланхоэ, эктерицид, масло шиповника, облепиховое масло и др., аэрозоли (Олазоль), гидроколлоиды и гидрогели, препараты на основе природных полимеров (альгипор, альгимаф, комбутек и др.), современные атравматичные раневые покрытия «Гиаплюс», «Воскопран» и многие другие средства.
3 фаза – фаза реорганизации рубца и эпителизации. В этой фазе не имеется показаний к применению антисептических препаратов, кроме как обработки кожи вокруг раны с целью профилактики вторичного инфицирования.
- Рекомендуется продолжать использование мази с индифферентными и стимулирующими мазями.
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Основной задачей третьей фазы раневого процесса является ускорение роста эпителия и защита раны от механических повреждений. В связи с чем показано применение препаратов: поливинокс (винилин), вульнозан, метилурациловая мазь, актовегиновая мазь, солкосериловая мазь, каланхоэ, эктерицид, масло шиповника, облепиховое масло и др., аэрозоли (Олазоль), гидроколлоиды и гидрогели, препараты на основе природных полимеров (альгипор, альгимаф, комбутек и др.), современные атравматичные раневые покрытия «Гиаплюс», «Воскопран» и другие средства.
Для обеспечения полной реабилитации пациентов с флегмонами лица необходима скоординированная работа команды специалистов: челюстно-лицевого хирурга, невропатолога, терапевта, оториноларинголога, анестезиолога, стоматолога, физиотерапевта. Реабилитационные мероприятия проводятся исходя из конкретных клинических проявлений (неврологических, функциональных и т.д.) и подлежат рассмотрению в соответствующих клинических рекомендациях.
Комментарии: Пациенты, леченные по поводу флегмоны лица допускаются к трудовой деятельности только после полного выздоровления, однако, еще в течение 2-3 недель освобождаются от тяжелых физических нагрузок.
- Рекомендовано проведение физиотерапевтического лечения и ЛФК (по показаниям)
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: при лечении показано назначение низкочастотной магнитотерапии, воздействие электрическим полем ультравысокой частоты, электрофореза с лекарственными препаратами, лазерной физиотерапии, КВЧ-терапии, флюктуоризации, микроволновая терапия
- Рекомендовано в течении месяца после завершения лечения повышенное питание, употребление овощей и фруктов.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
- Рекомендовано ограничение физической активности в течении 3 недель после завершения хирургического лечения.
Уровень убедительности рекомендации D (уровень достоверности доказательств 4)
Комментарии: Назначение лечебно-оздоровительного режима способствует оптимальному восстановлению организма.
Профилактика абсцессов и флегмон лица заключается в своевременном и правильном лечении патологических одонтогенных очагов, гигиене полости рта и поддержании здорового образа жизни. При выявлении случаев одонтогенных заболеваний – обследование и лечение у специалиста стоматолога.
Уровень убедительности рекомендации B (уровень достоверности доказательств 2)
Комментарии: Основой профилактики острых одонтогенных воспалительных заболеваний челюстей является, санация полости рта, а именно, своевременное и правильное лечение патологических одонтогенных очагов и гигиена полости рта, поддержание здорового образа жизни.
Ключевые положения, позволяющие избежать осложнений и ускорить реабилитацию пациентов с абсцессом или флегмоной лица (Таблица 1).
Характеристика
Комплексность оказания медицинской помощи и обеспечения полной реабилитации пациентов с абсцессами и флегмонами челюстно-лицевой области возможна через скоординированную работу команды специалистов: челюстно-лицевого хирурга, анестезиолога-реаниматолога, при необходимости – общего хирурга, офтальмолога, оториноларинголога, невропатолога и терапевта.
Проведение максимально раннего хирургического лечения в полном объёме позволяет избежать распространения воспалительного процесса, появления осложнений и ускорить реабилитацию.
Соблюдение этапности диагностики и лечения снижает риск развития осложнений и сокращает сроки лечения пациентов
Применение современных хирургических методик лечения, обоснованных результатами морфо-функциональных исследований, использование новейших методов диагностики осложнений и оценки эффективности лечебных мероприятий, способствует повышению качества лечения.
Не рекомендовано
1. При установлении диагноза флегмона ЧЛО – нельзя откладывать хирургическое лечение и надеяться на консервативную терапию;
2. Нельзя оперировать пациента с некомпенсированной коагулопатией;
3. Нельзя выполнять хирургическое лечение флегмон и абсцессов лица без адекватного анестезиологического пособия;
4. Нельзя сохранять одонтогенный очаг длительное время;
5. Нельзя затруднять отток гнойного экссудата из раны из-за тампонирования гнойной раны марлевыми тампонами;
Необходимая квалификация специалистов.
- Наличие сертификата челюстно-лицевого хирурга или хирурга-стоматолога и опыт работы в профильном отделении не менее 5 лет.
- Регулярная хирургическая нагрузка.
- Участие в отечественных и международных научно-практических конференциях посвященных лечению профильных пациентов.
- Плановое непрерывное медицинское образование, прохождение курсов повышения квалификации.
- Способность работать в команде со специалистами и сотрудничество с другими службами (социальной службой, страховой компанией).
Таблица 3. Модель пациента
источник