Что такое абсцесс? Это заполненная гноем полость, которая расположена в мышцах или подкожной жировой клетчатке. Вызывают такое патологическое состояние патогенные вирусы или бактерии. В результате скопления большого количества гноя область поражения начинает увеличиваться, и возникает риск прорыва абсцесса с выходом гноя в находящуюся рядом здоровую клетчатку. Это приводит к развитию обширного воспаления, называемого флегмоной.
Кроме этого, запущенный абсцесс провоцирует неврит, что способствует возникновению остеомиелита. Лечится ли эта патология консервативным путем, как происходит вскрытие абсцесса? Рассмотрим это более подробно.
Гнойное заболевание возникает в результате попадания в ослабленный или поврежденный орган патогенной инфекции, которая начинает быстро размножаться. Организм в это время активно борется с воспалением и ограничивает воспаленное место. В результате этого возникает гнойная капсула.
Инфекция проникает в мягкие ткани в результате нарушения кожного покрова, которое случается из-за травм, порезов, ранений, отморожений, ожогов, открытых переломов. Возникновению абсцесса способствуют следующие возбудители:
Абсцесс может возникать из-за того, что под кожу вместе с лекарственным препаратом было введено инфицированное содержимое или произошло вливание медикаментов, которые предназначены только для внутримышечных инъекций. Это приводит к развитию асептического некроза клетчатки и гнойного воспаления мягких тканей.
Иногда абсцесс может возникнуть в результате предшествующих заболеваний: фарингита, ангины, пневмонии, остеомиелита, вросшего ногтя.
Что может произойти после того, как возникла эта гнойная полость? Исход такого недуга бывает следующим:
- прорыв наружу или внутрь (в брюшную или суставную полость);
- прорыв в органы (кишку, желудок, мочевой пузырь или бронхи).
Как только абсцесс прорвется, происходит уменьшение размера гнойной капсулы, после чего язва начинает рубцеваться. Но если гной вышел не полностью, то воспаление часто возникает повторно или может стать хроническим. Поэтому абсцесс необходимо вскрывать, чтобы удалить скопившийся гной.
Вскрытие абсцесса необходимо осуществлять как можно быстрее, если ему уже больше четырех дней и головка капсулы уже созрела. Осуществляется такой процесс следующим образом: сначала область воспаления обрабатывают антисептическим раствором и обезболивают лидокаином. С помощью скальпеля врач производит разрез ткани (не больше 2 см) в участке гнойной головки или в месте наибольшего воспаления.
С помощью шприца Гартмана разрез расширяют до 4-5 см и при этом осуществляют разрыв связующих перемычек абсцесса. Начинают удалять гной электрическим отсосом, после чего пальцем обследуют полость, чтобы удалить остатки тканей и перемычек. Полость промывают антисептиком и осуществляют дренаж, введя в нее резиновую трубку, что обеспечивает отток гнойного экссудата.
Лечение после вскрытия абсцесса осуществляется с помощью антибиотиков. В основном врач назначает препараты пенициллинового ряда («Амоксициллин», «Цефалексин»), которые следует принимать 4 раза в день по 200 или 500 мг. Курс лечения длится 10 дней. Если на пенициллин у пациента аллергия, то назначают макролиды («Эритромицин», «Кларитромицин»).
Антибиотики для наружного применения – это мази «Мафедин», «Левомеколь», «Левосин» и другие, преимущество которых заключается в том, что их действие распространяется только на область поражения, и они не всасываются в кровь.
Кроме того, рана после вскрытия абсцесса требует обработки. Чтобы ее края не слипались до тех пор, пока не произошла грануляция полости из глубины, в прооперированных тканях оставляют тампон с мазью Вишневского или вазелиновым маслом. Менять его следует каждые 2-3 дня при перевязках. По мере развития грануляции осуществляют удаление тампона из глубины. Производят прижигание излишков грануляции, при этом стараясь не задеть эпителий, растущий по краям раны. При медленном зарастании раны показано наложение шва.
Рассмотрим, как происходит вскрытие абсцесса бартолиновой железы и в области глотки.
Эта железа считается самой крупной из тех, которые располагаются в преддверии влагалища. Воспаляется она довольно редко, и если произошло образование гнойной капсулы, то ее необходимо вскрывать. Как проводится эта процедура?
Вскрытие абсцесса бартолиновой железы начинается с того, что врач делает аккуратные надрезы, вскрывая гнойную полость, и выпускает скопившуюся жидкость. Затем проводится промывка железы раствором перекиси водорода (3 %). В полость вставляют специальную трубку (дренаж), которая необходима для выведения остатков гноя. Удаляют ее через 5 или 6 дней. Лечение проводится с помощью антибиотиков и аппликаций с мазями.
Вскрытие паратонзиллярного абсцесса считается основным методом лечения заболеваний гнойного характера в области глотки. Такая операция считается несложной и редко вызывает осложнения. Проводится она под местным обезболиванием (раствор кокаина 5 % и дикаина 2 %). Разрез выполняется в области наибольшего выпячивания стенки глотки и его глубина не должна быть больше 1,5 см, иначе можно повредить расположенные рядом пучки нервов и сосудов. Выпустив гной, врач тупым инструментом проникает в полость, чтобы разрушить внутри нее перегородки.
После того, как было произведено вскрытие паратонзиллярного абсцесса, полость заполняют дезинфицирующим раствором. После ее ушивания обычно никаких мер по остановке кровотечения не предпринимают. Послеоперационное лечение подразумевает прием антибиотиков.
Таким образом, вскрытие абсцесса является обязательной процедурой, так как, если не лечить его, это может привести к различным осложнениям. Самостоятельно вскрывать его категорически запрещено, иначе это может способствовать распространению инфекции на органы и ткани, расположенные рядом.
источник
Когда в организм проникают вредоносные бактерии, тот отвечает универсальной защитной реакцией — воспалением. При определенных обстоятельствах воспаление способно приобрести гнойный характер. Образуется гной — густая жидкость, в которой содержится много белка, погибших лейкоцитов и микробные клетки. Если в одном месте скапливается достаточно много гноя, возникает абсцесс, или, выражаясь простыми словами, гнойник.
Абсцессы могут появляться в любой части тела, даже в костях. Чаще всего они образуются под кожей, в области подмышки, паха, половых органов, ануса, в других местах. Встречаются гнойники под слизистой оболочкой (например, на десне, если долго не лечить кариозный зуб, или заглоточный абсцесс — воспаление жировой клетчатки позади глотки), во внутренних органах: в печени, селезенке, почках, легких и др.
Чаще всего врачам-хирургам приходится сталкиваться с подкожными абсцессами. Об их лечении мы и поговорим ниже.
В принципе, если гнойник меньше 1 см в диаметре и не доставляет особого беспокойства, с ним можно попробовать справиться самостоятельно. Помогают согревающие компрессы по 30 минут 4 раза в день.
Ни в коем случае нельзя пытаться «выдавить» абсцесс. Надавливая на полость с гноем, вы создаете в ней повышенное напряжение, это способствует распространению инфекции. Нельзя протыкать гнойник иголкой. Острый кончик иглы может повредить находящуюся под гноем здоровую ткань или кровеносный сосуд. Зловредные микробы не преминут воспользоваться такой возможностью и бросятся на освоение новых «территорий».
Если у вас на коже появилось нечто напоминающее гнойник, с визитом к хирургу лучше не медлить. Особенно если:
- абсцесс очень большой или их несколько;
- вы плохо себя чувствуете, температура тела повысилась до 38°C и больше;
- на коже появилась язва;
- от абсцесса «пошла» красная линия по коже — это говорит о том, что инфекция распространилась на лимфатический сосуд, и развился лимфангит.
Еще древнегреческий врач Гиппократ любил говаривать: «где гнойник — там разрез». С тех пор в принципах лечения абсцессов мало что изменилось.
Почему гнойник нужно обязательно вскрывать? Организм человека устроен очень мудро, обычно он сам избавляется от всего лишнего. Если где-то скопился гной, это говорит о том, что естественные механизмы оказались неэффективны. Организм не знает, как вывести его наружу. При этом полость с гноем становится похожа на бомбу замедленного действия. Болезнетворные микробы могут распространиться за пределы абсцесса, иногда это приводит к тяжелым осложнениям, вплоть до сепсиса.
Лучшее решение в подобной ситуации — выпустить гной через разрез. Как правило, после этого быстро наступает улучшение, начинается процесс заживления.
После вскрытия абсцесса хирург может назначить антибиотики, но они бывают нужны не всем пациентам.
Операцию обычно проводят под местной анестезией. Вы практически не почувствуете боли. Врач сделает разрез и очистит рану от гноя — при помощи специального отсоса, или вручную, вооружившись марлевой салфеткой.
Когда рана будет очищена, хирург введет в нее палец или хирургический зажим, чтобы проверить, не остались ли еще карманы, заполненные гноем. Иногда внутри абсцесса есть перегородки, которые делят его на две, три или больше «комнат». Все перегородки нужно разрушить и выпустить весь гной.
Рану промывают антисептическим раствором. Но ушивать её не торопятся. Под швами может снова скопиться гной. Полость нужно оставить открытой, чтобы она лучше очистилась и быстрее зажила. Для оттока лишней жидкости в ней оставляют дренаж — полоску из латекса, один конец которой выпускают наружу. Впоследствии проводят перевязки с растворами антисептиков, заживляющими и антибактериальными мазями.
источник
IV. Инструменты для защиты тканей от повреждения
Оперативная хирургическая техника
Осуществление гемотрансфузии
- Согреть кровь: флакон с переливаемой трансфузионной средой должен находиться при комнатной температуре в течение 30-40 минут, в экстренных случаях его нагревают на водяной бане до 37 0 С. Контроль температуры нагрева осуществлять при помощи термометра.
- Зарядить систему (должна быть одноразовая система с капроновым фильтром;
- Произвести пункцию вены реципиента, взять 10 мл крови. Перепроверить группу крови донора и реципиента Холодовым способом без подогрева; результаты показать врачу.
- Провести пробу на индивидуальную совместимость групп крови донора и реципиента по системе АВО;
- Провести пробу на индивидуальную совместимость по резус – фактору;
- Результаты проб на индивидуальную совместимость показать врачу;
- Провести биологическую пробу, под контролем врача.
- Провести гемотрансфузию. Во время проведения гемотрансфузии продолжать наблюдение за пациентом.
- Оставить в контейнере 100 мл трансфузионной среды, поместить контейнер в холодильник на сутки.
Классификация хирургического инструментария
I. Инструменты для разъединения тканей:
II. Инструменты для зажима (захвата) тканей, а также фиксации:
1. кровоостанавливающие зажимы (типа Кохера, Бильрота и др.)
2. пинцеты (анатомические, хирургические, лапчатые)
3. зажим Микулича для брюшины
4. жом кишечный эластический изогнутый
5. зажим (жом) кишечный раздавливающий изогнутый
6. раздавливающий желудочный зажим Пайра
10. фиксационные костные щипцы Фарабефа
11. зажим печеночный Федорова
III. Инструменты для расширения раны и естественных отверстий:
1. крючок однозубый острый
2. крючки 2-, 3-, 4-зубчатые – тупые и острые
3. крючок пластинчатый Фарабефа
5. зеркало (крючок) печеночное
6. ранорасширитель Микулича
7. ранорасширитель (трахеорасширитель) Труссо
V. Инструменты для соединения тканей:
2. иглы хирургические (колющие, режущие)
Набор для первичной хирургической обработки раны.
- Скальпель.
- Ножницы.
- Иглодержатель, иглы кожные.
- Шовный материал шелк, кетгут.
- Пинцеты анатомический, хирургический.
- Кровеостанавливающие зажимы Бильрота, Кохера, типа «москит».
- Крючки Фарабефа, остроконечные (зубчатые) крючки..
- Зонды: желобоватый, пуговчатый.
- Шприц с иглами, раствор новокаина для местной анестезии.
- Спирт, бриллиантовая зелень, йодонат для обработки кожи вокруг раны.
- Раствор фурацилина, 3% раствор перекиси водорода, гипертонический раствор (10% раствор натрия хлорида).
- Стерильные шарики, тампоны, салфетки, пеленки.
- Цапки.
- Корнцанг.
Набор для вскрытия абсцесса.
Набор для трахеостомии.
- Скальпель (остроконечный, брюшистый).
- Ножницы.
- Кровеостанавливающие зажимы (Бильрота, Кохера, типа «Москит»).
- Пинцеты анатомический, хирургический, зубчато-лапчатый.
- Трахеорасширитель Труссо.
- Однозубый крючок.
- Трахеостомические трубки 1-2.
- Иглодержатель, иглы, шовный материал.
- Крючки 3-зубчатые острые.
- Цапки.
- Корнцанг.
- Йодонат, спирт.
- Стерильный перевязочный материал: шарики, салфетки.
Набор для лапароцентеза (пункции брюшной полости).
- Скальпель остроконечный.
- Пинцеты хирургический, анатомический.
- Кровеостанавливающие зажимы (Бильрота, Кохера).
- Ножницы.
- Троакар.
- Иглодержатель, иглы, шовный материал.
- Шприц, игла, 0,25% — 0,5% раствор новокаина.
- Цапки.
- Корнцанг.
- Йодонат, спирт.
- Стерильный перевязочный материал: шарики, салфетки.
- Лейкопластырь или клеол.
Набор для аппендэктомии.
- Скальпель – 2.
- Ножницы.
- Кровеостанавливающие зажимы (Бильрота, Кохера).
- Зажим Микулича.
- Крючки Фарабефа.
- Брюшные зеркала.
- Зеркало печеночное.
- Пинцеты анатомические, хирургические.
- Иглодержатель, иглы (колющие, режущие), шелк, кетгут.
- Цапки.
- Корнцанг.
- Стерильный перевязочный материал: шарики, тампоны, салфетки.
- Йодонат, хлоргексидин, спирт.
Набор для пункции суставов.
- Йодонат, спирт.
- Шприцы 10, 20 мл, игла.
- Пункционная игла диаметром не более 2 мм.
- Раствор новокаина 0,5%.
- Пинцеты.
- Корнцанг.
- Стерильная пробирка для бактериологического исследования.
- Стерильный перевязочный материал: шарики, салфетки.
- Бинты для наложения повязки.
- Пробирки
Набор для пункции мягких тканей.
- Шприц 10—20 мл.
- Набор игл различной длины и толщины.
- Пинцет.
- Корнцанг.
- 0,25 – 0,5% раствор новокаина,
- Йодонат, спирт.
- Стерильный перевязочный материал.
- Клеол, лейкопластырь.
- Бинт.
- Пробирки.
Набор для венесекции.
- Скальпель.
- Ножницы.
- Кровеостанавливающие зажимы.
- Пинцеты анатомический, хирургический.
- Иглодержатель, иглы, шелк, кетгут.
- Игла Дешана.
- Острозубые и пластинчатые крючки.
- Катетер для введения в вену.
- Корнцанг.
- Цапки
- Спирт, йодонат.
- Гепарин.
- Стерильный перевязочный материал: шарики, салфетки, пеленки.
- Капельная система для в/в введения.
Набор для постановки подключичного катетера.
- Йодонат, спирт.
- 0,5% раствор новокаина.
- Шприц, иглы.
- Игла с широким просветом со срезом под углом 45 0 длиной 10-15 см.
- Стерильный, длительного срока хранения набор для катетеризации подключичной вены: полиэтиленовый катетер, леска-проводник, 2-3 резиновые колпачки-заглушки.
- Иглодержатель, игла, шелк.
- Корнцанг.
- Цапки.
- Стерильный перевязочный материал: шарики, салфетки, пеленки.
Набор для трепанации черепа.
- Распаторы Фарабефа: прямой, изогнутый.
- Коловорот. Фрезы.
- Проводник.
- Пила Джигли.
- Кусачки Люэра.
- Костные ложечки.
- Кровоостанавливающие зажимы Москит, Кохера.
- Цапки.
- Скальпели (остроконечный и брюшистый).
- 2, 3, 4-х зубые крючки – по 1 паре.
- Крючок Фарабефа.
- Пинцеты (анатомический и хирургический) – по 2.
- Корнцанги прямые и изогнутые.
- Ножницы хирургические (прямые и изогнутые, тупоконечные и остроконечные).
- Иглодержатели.
- Иглы – хирургические, режущие, изогнутые.
- Шовный материал.
- Йодонат, спирт.
- Стерильный перевязочный материал.
- Электроотсос.
Набор для люмбальной пункции.
- Стерильные марлевые шарики и салфетки.
- Флаконы с 70% раствором спирта, 1% раствором йодоната, 0,25% раствор новокаина, клеол.
- Пинцет анатомический.
- Стерильные простыни.
- Бельевые цапки.
- Шприцы 5 мл с иглами.
- Иглы для спинномозговой пункции (Бира) – 2.
- Стерильные пробирки – 2.
- Стеклянная трубка – манометр.
Набор для скелетного вытяжения.
1. Стерильные марлевые шарики, салфетки.
2. Флаконы с 70% раствором спирта, 1% раствором йодоната, 0,5% раствор новокаина, клеол, фурацилин 0,04%.
9. Ключ для натягивания спиц.
10. Стерильные пробки от пенициллиновых флаконов – 6.
12. Толстая леска или шпагат.
13. Шина Белера или отводящая шина ЦИТО.
Набор для пункция мочевого пузыря (1 вариант).
- Стерильный лоток.
- Пункционная игла Бира или игла длиной 12 – 15 см.
- Дренажная трубка.
- Зажимы.
- Пинцеты.
- Корнцанг.
- Шприц с инъекционными иглами.
- Раствор новокаина 0,5%, спирт этиловый 70%, йодонат.
- Стерильный перевязочный материал, лейкопластырь.
Набор для пункция мочевого пузыря (2 вариант).
- Стерильный лоток.
- Троакар.
- Скальпель.
- Кровоостанавливающие зажимы.
- Иглодержатель, кожные иглы, шовный материал.
- Дренажная трубка.
- Пинцеты.
- Корнцанг.
- Цапки.
- Шприц с инъекционными иглами.
- Раствор новокаина 0,5%, спирт этиловый 70%, йодонат.
- Стерильный перевязочный материал, лейкопластырь. Стерильные пеленки.
Набор для эпицистостомии.
- Стерильный лоток.
- Скальпель.
- Кровоостанавливающие зажимы + длинный зажим.
- Иглодержатель, кожные иглы, шовный материал.
- Дренажная трубка (трубка Пецера).
- Пинцеты.
- Корнцанг.
- Цапки.
- Шприц Жанэ.
- Раствор фурацилина.
- Шприц с инъекционными иглами.
- Раствор новокаина 0,5%, спирт этиловый 70%, йодонат.
- Стерильный перевязочный материал, лейкопластырь. Стерильные пеленки.
- Мочеприемник с переходниками.
Набор для геморройдэктомии.
- Ректальное зеркало.
- Геморроидальный зажим Люэра.
- Цапки.
- Скальпели (остроконечный, брюшистый).
- 2, 3, 4-х зубчатые крючки.
- Кровоостанавливающие зажимы (Кохера, Бильрота).
- Пинцеты (анатомический, хирургический).
- Корнцанги.
- Ножницы.
- Иглодержатель, набор игл.
- Шовный материал.
- Йодонат, спирт.
- Стерильный перевязочный материал.
Набор для ампутации конечности.
- Цапки.
- Скальпели (остроконечный, брюшистый).
- 2, 3, 4-х зубчатые крючки.
- Кровоостанавливающие зажимы (Кохера, Бильрота).
- Пинцеты (анатомический, хирургический).
- Корнцанги.
- Ножницы.
- Иглодержатели, набор игл, шовный материал.
- Рамочная пила.
- Ампутационный нож.
- Кусачки Листона.
- Игла Дешана.
- Костный распатор Фарабефа (прямой, изогнутый).
- Ретрактор.
- Рашпиль.
- Однозубый крючок.
- Артериальный жгут.
- Йодонат, спирт.
- Стерильный перевязочный материал.
Набор для инструментальной перевязки раны.
- Стерильный перевязочный материал: салфетки, тампоны, шарики.
- Йодонат, 70% раствор спирта, 3% раствор перекиси водорода, 0,5% спиртовой раствор гибитана, фурацилин 0, 04%.
- Пинцеты (анатомические, хирургические) — 3.
- Ножницы.
- Шпатель.
- Зонд.
- Дренажи, турунды.
- Шприц для промывания раны.
- 4-5м мензурок (стаканов).
- Ранозаживляющие мази.
- Бинт, клеол.
Набор для плевральной пункции.
- Стерильный перевязочный материал: марлевые шарики и салфетки.
- Пинцет анатомический.
- Флаконы с 70% раствором спирта, раствор йодоната, 0,25% раствор новокаина, клеол.
- Шприц 20 мл с иглами – 2.
- Игла для пункции с резиновой трубкой и канюлей.
- Кровоостанавливающий зажим.
- Таз.
- Стерильные пробирки – 2.
- Плевроаспиратор (аппарат Боброва, шприц Жане).
- Лейкопластырь, перчатки.
Набор для наложения и снятия швов.
2. Иглодержатель, набор игл, шовный материал.
5. Стерильный перевязочный материал.
6. Шприц, иглы, раствор новокаина 0,5%.
3. Стерильный перевязочный материал.
Набор для дренирования плевральной полости.
- Скальпель остроконечный.
- Пинцеты хирургический, анатомический.
- Кровеостанавливающие зажимы (Бильрота, Кохера).
- Ножницы.
- Троакар.
- Дренажная трубка.
- Иглодержатель, иглы, шовный материал.
- Шприц, игла, 0,25% — 0,5% раствор новокаина.
- Цапки.
- Корнцанг.
- Йодонат, спирт.
- Стерильный перевязочный материал: шарики, салфетки.
- Лейкопластырь или клеол.
- Плевроаспиратор (аппарат Боброва).
Дата добавления: 2014-01-04 ; Просмотров: 9720 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
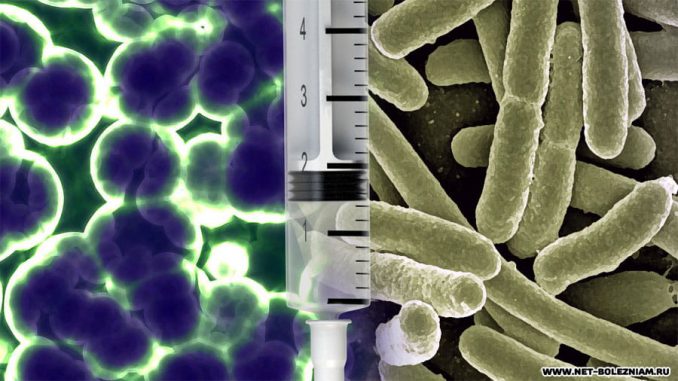
Постинъекционный абсцесс (гнойник) ягодицы — локализованное скопление гноя в этой области тела. Содержимое абсцесса является жидким гноем, возникающего в результате омертвения тканей тела.
Это расстройство — осложнение, появляющееся в результате неаккуратного введения инъекции в ягодицу. Чаще всего возбудителем данного вида абсцесса — стафилококк.
В этой статье описываются технические детали для операции по вскрытию постинъекционного абсцесса ягодицы.
Материал содержит указания по поводу:
- необходимых материалов и инструментов;
- хода операции.
Внимание! Этот материал представляет исключительно информативный характер и предназначен только врачам для лучшего понимания хода операции при этом расстройстве!
Внимание! В зависимости от комплектации больницы, познаний врача и состояния больного, ход этой операции может отличаться в практике от теоретической части. Эта статья не является инструкцией и представляется исключительно в информационных целях.
- шприцы —2—5 и 10 мл;
- 3 иглы для анестезии, одна из них длиной не менее 10 — 15 см;
- 0,25 % раствор новокаина не менее 250—500 мл;
- скальпель;
- ножницы Купера;
- 2 зажима Штилле;
- иглодержатель;
- режущая кругля игла;
- несколько нитей кетгута № 3—4;
- стерильные перчатки;
- раствор перекиси водорода;
- растворы антисептиков;
- спирт;
- йодонат;
- перевязочный материал;
- стерильное белье.
Перед операцией (за 30 мин) обязательно проведение премедикации.
Больной укладывается на здоровый бок. Промежность и половые органы защищаются от затекания гноя подкладной или полотенцем. Производится обработка операционного поля йодонатом. Перед выполнением обезболивания нужно наметить ватной кисточкой, смоченной бриллиантовым зеленым, линию предполагаемого разреза.
С помощью внутрикожной иглы вдали от зоны гиперемии начинают вводить раствор новокаина для образования «лимонной корочки», затем берут более длинную иглу и производят инъекции обезболивающего раствора в подкожную клетчатку и под инфильтрат. Обычно расходуется от 250 до 400 мл 0,25 % раствора новокаина.
Внимание! Основная ошибка при выполнении обезболивания — это анестезия только кожи без введения новокаина под инфильтрат и по бокам его.
Скальпелем производят вскрытие абсцесса на протяжении не менее 5 см. Потом, удалив гной, производят ревизию полости гнойника указательным пальцем, тупо, но без усилий разделяя перемычки и вскрывая имеющиеся карманы. Затем расширяют разрез в ту или иную сторону так, чтобы не было карманов.
Внимание! Нужно помнить, что, чем шире будет вскрыт гнойник, тем скорее наступит выздоровление. Постинъекционный абсцесс должен быть вскрыт так, чтобы разрез несколько заходил за границы инфильтрата.
Иногда одного разреза для полноценного дренирования полости абсцесса бывает недостаточно. Тогда над наиболее удаленным от основного разреза карманом производят дополнительный разрез — делают контрапертуру.
После вскрытия гнойника пальцем и салфетками, смоченными раствором перекиси водорода, удаляют гной и детрит, т. е. распавшиеся ткани. Останавливают имеющееся кровотечение, которое в большинстве случаев бывает незначительным. Венозное кровотечение останавливают прижатием марлевым шариком или тугой тампонадой полости гнойника. Тампоны при этом вводят в рану вертикально. Иногда из кожи или подкожной клетчатки может возникнуть артериальное кровотечение — его останавливают прошиванием кетгутом. Тампоны вводят обычно с гипертоническим раствором или сухие. Накладывается асептическая повязка.
Больной после операции вскрытия абсцесса подлежит наблюдению врача. Это необходимо потому, что в первые 12 ч после операции может внезапно возникнуть кровотечение из раны, которое изредка бывает весьма обильным. При возникновении кровотечения нужно выполнить ревизию раны. Для этого больному внутривенно проводят премедикацию:
- 1 мл 1—2 % раствора промедола или 5 мл баралгина;
- 2 мл 1 % раствора димедрола и 0,5 мл 0,1 % раствора атропина сульфата.
Лекарственные средства разводят в 20 мл изотонического раствора натрия хлорида и медленно вводят внутри венно. Через 2—3 мин можно приступать к ревизии раны.
Для ревизии раны могут потребоваться:
- пластинчатые крючки;
- кровоостанавливающие зажимы;
- иглодержатель;
- режущая игла;
- шовные материалы.
При ревизии осторожно удаляют тампоны из раны; первыми вынимают те из них, которые меньше всего промокли кровью. После удаления всех тампонов внимательно, помогая себе пластинчатыми крючками, осматривают рану. Выявив место кровотечения, его останавливают наложением зажима и прошиванием кетгутом кровоточащего сосуда. Ревизию заканчивают новой тампонадой.
Первая перевязка после вскрытия постинъекционного абсцесса ягодицы производится в первый день после операции. При этом обычно меняют лишь верхний промокший кровью слой повязки. На 2-й день с предварительной премедикацией (внутримышечной) производят смену тампонов с повторной санацией раны растворами перекиси водорода. На этой перевязке можно ввести в рану протеолитические ферменты с антибиотиками. В дальнейшем лечение обычное.
Материалы и инструменты те же, что при операции по поводу карбункула. Премедикация также обязательна. Ход…
Материалы и инструменты те же, что и при операции вскрытия абсцедирующего фурункула. К ним нужно…
Материалы и инструменты: шприц 2—5 мл, 2 иглы, раствор новокаина, 2 стаканчика для растворов, растворы…
Материалы и инструменты: шприцы —5 и 10 мл, 2 иглы для анестезии, одна из них…
Консервативное лечение артроза коленного сустава: медикаменты, ЛФК, диета, физиотерапия, массаж, народные средства. Особенности операции эндопротезирования.
Материалы и инструменты. Для операции по поводу гнойников пальцев стопы и кисти нужно приготовить скальпель,…
источник
Показания:подкожные панарации, абсцедирующие фурункулы, абсцессы и др.
Оснащение:шприц 2-5 мл, иглы инъекционные, 0,5% раствор новокаина, растворы антисептиков, скальпель. Ножницы, кровоостанавливающие зажимы, пинцеты, пуговчатый зонд, стерильное операционное белье, салфетки, шарики, турунды, дренажи, перчатки, спирт, йодонат.
1. Обработать операционное поле антисептиком и отгранить его стерильным бельем.
2. Провести местную анестезию.
3. Путем втыкания остроконечного скальпеля в наиболее истонченное место вскрыть гнойник, рассекая кожу на 1,5 – 2 см.
4. С помощью салфеток, шариков и турунд и путем промывания антисептиков удаляется гной.
5. Полость гнойника осушивается и дренируется (вставляется резиновый выпускник, турунда с 10% раствором натрия хлорида или резиновая полосочка).
6. Накладывается асептическая повязка и фиксируется лейкопластырем или бинтом.
Также инструменты и приборы применяются при взятии кожной биопсии.
Кожная биопсия предполагает взятие образца с определенного участка кожи для его дальнейшего микроскопического изучения. Подобная процедура проводится несколькими способами, после чего образец кожи отправляют на гистологию.
Методики биопсии кожи
Забор биообразцов осуществляется несколькими методами вроде пункционной, петлевой, бритвенной, панч биопсией. По сути, биопсия представляет собой иссечение небольшого кусочка кожи или получение образца с использованием местного обезболивания.
Сегодня чаще всего применяются такие методики:
1. Трепанобиопсия – из середины поражения берут столбик биоматериала вместе с эпидермальным слоем и подкожной клетчаткой. Сначала кожу в нужном месте растягивают, затем делают прокол иглой, вращая ее по кругу. Затем иглу вытаскивают, а получившийся столбик биоматериала вытягивают пинцетом и отрезают. Рану закрывают пластырем, а если она больше 3 мм, то зашивают.
2. Бритвенная – методика предполагает получение биоптата путем среза выступающей части поражения посредством лезвия либо скальпеля. Срез после процедуры обрабатывают, чтобы избежать кровотечения.
3. Панч биопсия – проводится специальным ножом трубчатой формы 2-8-миллиметрового диаметра. С виду это полая цилиндрическая трубка, имеющая режущие края. Ее продвигают вглубь пораженного места, вращая для удобства продвижения. Полученный образец представляет собой столбик ткани, состоящий из нескольких слоев вроде подкожной клетчатки, дермы и эпидермиса. Рану зашивают.
4. Эксцизионная или инцизионная биопсия – когда иссекается все образование целиком или его часть.
5. Петлевая биопсия – материал забирается специализированной петлей с помощью радиочастотного хирургического аппарата либо коагулятора.
6. Пункционная – предполагает получение биообразца с помощью специализированной иглы и биопсийного шприца или пистолета. Когда нужный образец втягивается внутрь иглы и вынимается из места прокола.
Полученный биообразец помещают в формалиновый раствор либо специальный контейнер и отправляют в лабораторию на гистологическое и цитологическое исследование.
Главное условие гистологического исследования – биоптат необходимо брать со слоем жировой подкожной клетчатки.
Обычно для этого используется эксцизионное иссечение кожи. Биоптат получают с использованием скальпеля либо биопсийной иглы. Затем ткани подвергаются микроскопическому исследованию и иммунофлюоресцентному окрашиванию.
Трихоскопия.
Кожные соскобы
Данное исследование должно проводиться во всех случаях! Для проведения кожных соскобов необходимо следующее оборудование и материалы: минеральное масло, предметные стёкла, лезвие скальпеля или шпатель (кюретка), микроскоп.
Предпочтительно сначала подстричь шерсть с выбранных участков кожи перед взятием соскоба. Для получения поверхностного соскоба достаточно поскоблить кожу лезвием скальпеля или шпателем, смоченным минеральным маслом. Для получения глубокого соскоба материал соскабливается до появления капель капиллярной крови. Материал наносится на предметное стекло с каплей минерального масла, накрывается покровным и исследуется под микроскопом (сначала под объективом 4х, затем 20х). Важно проводить соскоб с периферии максимально свежих очагов поражения. Необходимо тщательно исследовать все поля зрения препарата, причём успех обнаружения паразитов больше зависит от качества получения материала и выбора места для соскоба, чем от количества стёкол. Артефактами могут быть пузырьки воздуха в масле, чешуйки эпидермиса, их необходимо дифференцировать от клещей.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Сдача сессии и защита диплома — страшная бессонница, которая потом кажется страшным сном. 8493 — 

195.133.146.119 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
источник
Вскрытие абсцесса — это операция, которая выполняется с целью открытия, опорожнения, дренирования гнойной полости. Абсцесс – это гнойное воспаление тканей с образованием полости, отграниченной от окружающих тканей капсулой. Абсцесс обусловлен попаданием в ткани и органы гноеродных микроорганизмов. Абсцесс может возникнуть, как в мягких тканях кожи, подкожной клетчатки, мышцах, а также в любых других органах, тканях и полостях организма.
- появление болезненного твердого болезненного узла и покраснения вокруг него;
- далее появляется выраженный отек кожи, размягчение в центральной части, усиление болевого синдрома;
- возможное увеличение расположенных рядом лимфатических узлов.
Общие проявления абсцесса:
- слабость, недомогание, головная боль;
- повышение температуры тела, которая может достигать 39-40 °C и сопровождаться ознобом – данные симптомы могут быть связаны с всасыванием в кровоток токсических веществ, образующихся в результате распада тканей внутри абсцесса или свидетельствовать о распространении гнойного процесса.
- открытые раны, порезы – проникновение патогенных микроорганизмов, вызывающих абсцесс мягких тканей, чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений;
- неправильно выполненные инъекции, пункции и блокады – инфицирование с образованием абсцесса мягких тканей может произойти при проведении инъекции нестерильной иглой;
- наличие в организме гнойных и воспалительных процессов – абсцесс мягких тканей может возникать при распространении микроорганизмов через лимфатические или кровеносные сосуды из имеющихся в организме гнойных очагов (например – фурункула, карбункула, пиодермии, гнойной ангины, перитонита и т.д.);
- общее понижение сопротивляемости организма в результате хронических заболеваний, переохлаждения, снижения иммунитета.
NB! Развитию абсцесса способствует наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит и т.п.), обменные нарушения (ожирение, гипотиреоз, сахарный диабет, авитаминоз), а также нарушение кровоснабжения верхних и нижних конечностей.
- если вовремя не обратиться к хирургу и не провести вскрытие абсцесса, он может привести к развитию флегмоны (острое разлитое гнойное воспаление тканей, без четких границ, с тенденцией к вовлечению в гнойный процесс мышц, сухожилий, кровеносных сосудов), гнойного расплавления стенки расположенного рядом крупного сосуда;
- возможно вовлечение в процесс нервного ствола с развитием неврита, а также переход гнойного воспаления на подлежащую кость с возникновением остеомиелита;
- возможно спонтанное вскрытие абсцесса на поверхность кожи, однако возможен прорыв гнойника в соседние ткани, в полые органы или в полость самого тела, тем самым происходит распространение гноя по всему организму;
- в отдельном случае, при несвоевременном обращении или самолечении народными средствами (использование мазей, компрессов), абсцесс может инкапсулироваться. Из-за этого вокруг него увеличивается капсула, которая утолщается, и процесс переходит в хроническое течение, которое уже нельзя вылечить без объемного хирургического вмешательства и длительного медикаментозного лечения.
- отсутствие эффекта при консервативном лечении инфильтрата;
- уплотнение, покраснение, боль и отек тканей;
- появление жидкости или гноя в воспаленной полости;
- повышение температуры тела, снижение аппетита, общая слабость;
- изменения в лабораторных показателях крови (признаки острого воспаления).
Операция проводится после консультации хирурга, который проведет детальную и быструю диагностику, подтверждающую диагноз. Стандартная подготовка к вскрытию гнойника включает:
- осмотр хирурга;
- УЗИ;
- возможно понадобится диагностическая пункция для оценки содержимого полости абсцесса и его исследование для выявления возбудителя и установления его чувствительности к антибиотикам;
- лабораторные методы исследования (указывают на степень выраженности воспалительного процесса);
- компьютерная томография (показана при внутрибрюшных абсцессах).
Вскрытие гнойника осуществляется тремя этапами – вскрытие, опорожнение содержимого и дренирование полости. Суть этой методики в следующем:
- предварительно выполняется обезболивание (препарат подбирается индивидуально), при обширных абсцессах возможен общий наркоз;
- после удаления гноя, врач исследует полость абсцесса, устраняя возможные дополнительные полости и затеки;
- полость абсцесса промывается антисептиком;
- в полость абсцесса помещаются лекарственные растворы либо мази;
- проводится дренирование абсцесса, либо его тампонирование.
В хирургическом отделении GMS Hospital операции по вскрытию абсцесса выполняют опытные хирурги с помощью малотравматичных и щадящих техник малоинвазивной хирургии. Манипуляция проходит безболезненно в максимально комфортных условиях для пациентов.
Для выбора доступа и улучшения дренирования абсцесса учитывается анатомическое строение и топографическое расположение пораженного органа.
Преимущества миниинвазивных хирургических видов оперативного вмешательства в GMS Hospital в следующем:
- небольшой доступ;
- минимальное травмирование;
- быстрое заживление раны с отсутствием рецидивов;
- нет необходимости в госпитализации;
- быстрое возвращение к прежнему образу жизни;
- длительность вмешательства около 20 минут (зависит от размера и локализации гнойника).
В зависимости от размера и локализации гнойника полное восстановление наступает через 5-14 дней после оперативного вмешательства.
При необходимости назначаются курс медикаментозной терапии. Она может включать:
- обезболивающие и жаропонижающие препараты;
- антибиотикотерапия;
- иммуностимулирующая терапия.
После манипуляции необходимо:
- соблюдать правильную гигиену;
- регулярно выполнять перевязки;
- являться на контрольные осмотры по назначению хирурга.
Не затягивайте с обращением к специалисту. Любые процессы в организме, сопровождающиеся образованием гноя оказывают негативное влияние на работу всех органов и систем организма и могут быть опасны для жизни.
источник
Вмешательство следует производить при лежачем положении больного, при хорошем освещении, в стерильных асептических условиях, с помощью ассистентов. Достаточное вскрытие некротического очага, расширение раны крючками без ассистентов невозможно, и, таким образом, более глубокие процессы могут быть пропущены хирургом. Кроме того, при отсутствии ассистента более часты повреждения тонких сосудов и нервов, а также сухожильных влагалищ на ладони и на пальцах.
Применение антибиотиков не уменьшает значения хирургического вмешательства в лечении панарициев. Часто приходится видеть неправильно проведенные разрезы со всеми их последствиями. Это говорит о том, что применение правильных современных разрезов все еще не вошло в широкую практику хирургов. Мезон в своей статье «50 лет хирургии кисти» вспоминает о том, что в начале столетия при лечении гнойных заболеваний кисти хирурги стремились лишь к вскрытию гнойника при помощи разреза, проведенного по срединной линии пальца.
Однако быстро выяснилось, что после подобных разрезов остаются сморщенные рубцы или обширные келоиды, которые придают пальцу положение сгибания. Вир отвергал разрезы, проведенные по всей длине пальца, и вместо этого предлагал проводить их по отдельным фалангам, оставляя при этом неповрежденными сгибатель-ные борозды. Клапп усовершенствовал этот способ, проводя параллельные разрезы по краям отдельных фаланг. Лексер рекомендовал проводить по одному разрезу на фаланге, причем на одной по радиальному, а на другой по ульнарному краю. Гертель проводил мелкие разрезы на уровне межпальцевых суставов. Его способ не получил широкого распространения.
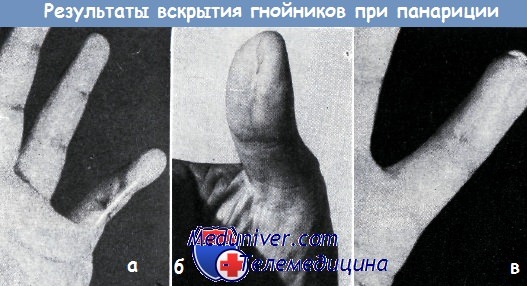
б — средне-продольный рубец после разреза по поводу подкожного панариция ограничивает функцию большого пальца. В рубце возникла неврома, вследствие чего при захвате появились боли. После удаления невромы и проведения пластики по Морестену жалобы больного исчезли
в — рубцовое изменение мякоти мизинца вследствие средне-продольного разреза. Рубцевание осложнилось атрофией мякоти пальца, отставанием роста ногтя и болями.
Мошковиц и Шисс рекомендовали поперечные разрезы по сгибательным бороздам ладонной поверхности пальцев. Изелен, Зегессер и Велькер дополнили способ Клаппа вскрытием проксимального конца сухожильного влагалища при наличии панариция сухожилия, так как он является местом наибольшего накопления гноя. В период между первой и второй мировыми войнами наиболее широкое распространение получил способ Клаппа. Способы Изелена и Зегессера, антеро-латеральные разрезы Коха и Мезона являются видоизменениями этого способа. Поль в своем руководстве о панарициях рекомендует такие же парные разрезы. Недостатком антеро-латеральных парных разрезов является то, что они проходят непосредственно над ладонными пальцевыми нервами и сосудами, и, таким образом, существует опасность повреждения этих элементов. Максимальное щажение кожи и остальных важных образований пальцев стало возможным только с применением среднелатеральных разрезов, рекомендованных Буннеллом, а позже Иоффе.
Из приведенного исторического обзора понятно, что ранее главнейшей задачей считалось воспрепятствовать любой ценой распространению гноя. При выборе направления разреза, очевидно, стремление хирургов направлено на щажение продольно расположенных глубоких образований. Действительно, при вмешательствах без обескровливания один длинный разрез в продольном направлении применялся с целью уменьшить риск повреждения нижележащих образований. Применение антибиотиков, обезболивание и обескровливание несколько изменили наши взгляды наэтот вопрос. В настоящее время вскрытие гнойника «любой ценой» и через «любые образования» не является единственной целью. Сегодня также считается важным и функциональный результат вмешательства. При вскрытии панариция, кроме обеспечения достаточного оттока гноя, важной задачей является сохранение иннервации, а также избежание образования рубца и контрактуры.
Вскрытие панариция разрезами неправильного направления в настоящее время наблюдается еще очень часто. Применение рациональных разрезов при лечении панарициев является чрезвычайно важным вопросом.
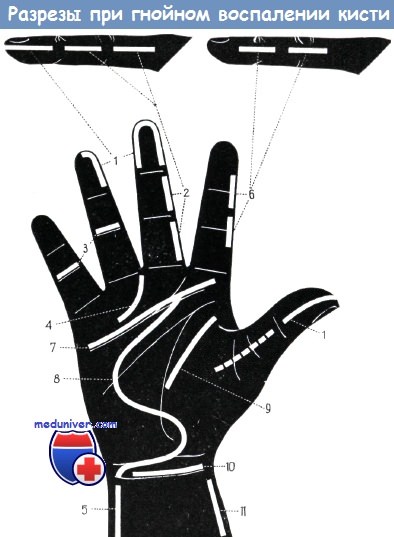
Правильные разрезы при различных видах панарициев:
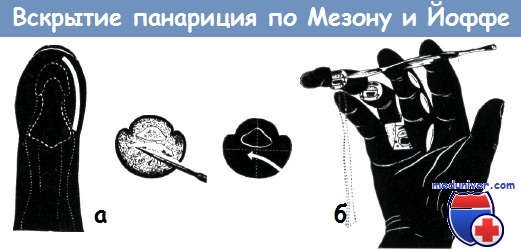
а) Подкожные панариции концевых фаланг вскрываются створчатыми разрезами, проведенными на 3 мм ниже ногтя с обеих или с одной стороны (рис. 1). Перпендикулярные соединительнотканные волокна разделяют гнойник на ячейки. Таким образом, передне-срединные разрезы не только приводят к серьезному нарушению осязательной функции, но и не дают возможности для достаточного вскрытия гнойника. Створчатый разрез нельзя вести слишком близко к ладонной поверхности, так как при этом повреждаются «toruli tactiles» кончика пальца и образующийся рубец нарушает функцию пальца. Вскрытие подкожного панариция кончика пальца поперечным разрезом, рекомендованное Васкотто, нашло немногочисленных сторонников. Подкожные панариции остальных фаланг вскрываются разрезом по среднелатеральной линии (рис. 2).
При вскрытии небольших кожных и подкожных панарициев основных и средних фаланг можно применять разрезы, параллельные межфаланговым складкам (рис. 3). Согласно Нигсту, панариции основной и средней фаланг вскрываются единственным боковым разрезом, щадящим сухожильное влагалище сгибателей.
б) Сухожильные панариции Буннелл вскрывает одно-, а Иоффе — двусторонним разрезом, проведенным по среднелатеральной линии. Иоффе доказал на экспериментальном материале, что при этом разрезе сухожилие не прилегает к ране и освобождение боковых углублений сухожильного влагалища от гноя является менее опасным, чем при передне-латеральных разрезах. Если над проксимальным отделом сухожильного влагалища имеется припухлость или жз эта область чувствительна при пальпации пуговчатым зондом, то мы рекомендуем одновременно с дугообразным разрезом (рис. 4) вскрывать и этот обычно наполненный гноем «cul de sac». Нигст производит опорожнение гнойника без вскрытия, путем пункции.
Введение антибиотиков производится также через инъекционную иглу. Однако наш опыт говорит о том, что вскрытие проксимального отдела сухожильного влагалища приводит к удивительно быстрому затиханию процесса. При применении вскрытия проксимального отдела сухожильного влагалища на пальцах достаточно применение разреза лишь с одной стороны.
в) Вскрытие V-образной флегмоны: отток гноя обеспечивается среднелатеральными разрезами, проведенными на большом пальце и на мизинце, а так же продольным разрезом по ульнарному краю запястья (рис. 1, 5, 11).
г) Суставной панариций вскрывается также среднелатеральным разрезом (рис. 4), так как именно на этом уровне расположен сустав наиболее поверхностно.
д) Глубокая флегмона ладони вскрывается разрезом, идущим параллельно дистальной ладонной борозде (разрез Мек Айндо, рис. 7), или же дугообразным разрезом Буннелла (рис. 8). Вскрытие фасциального пространства тенара и складки большого пальца осуществляется разрезом, направление которого совпадает с направлением продольной борозды возвышения большого пальца (рис. 9). При этом следует щадить двигательный нерв тенара (мышечная ветвь срединного нерва, иннервирующая короткую отводящую мышцу большого пальца, противопоставляющую мышцу большого пальца и лучевую головку короткого сгибателя большого пальца).
е) Операцию по поводу межпальцевой флегмоны лучше всего производить из разреза, описанного при вскрытии «cul de sac» (рис. 4). Перемещать отток гноя с ладонной стороны на тыльную ни в коем случае не допустимо.
ж) Флегмона предплечья, а также лучевое и локтевое сухожильные влагалища не могут быть полностью вскрыты поперечным разрезом (рис. 10), поэтому помимо разреза по проксимальной складке запястья проводятся и продольные разрезы над лучевой и локтевой костями (рис. 5, 11). При этом следует щадить поверхностную тыльную ветвь лучевого нерва и сам локтевой нерв.
з) Вскрытие очагов тыльной поверхности кисти производится из разреза, проходящего параллельно элементарным образованиям кожи. Более значительные поперечные разрезы тыла кисти, соответствующие ходу кожных складок, вследствие повреждения вен и лимфатических сосудов приводят к возникновению отека, стаза и нарушению функции.
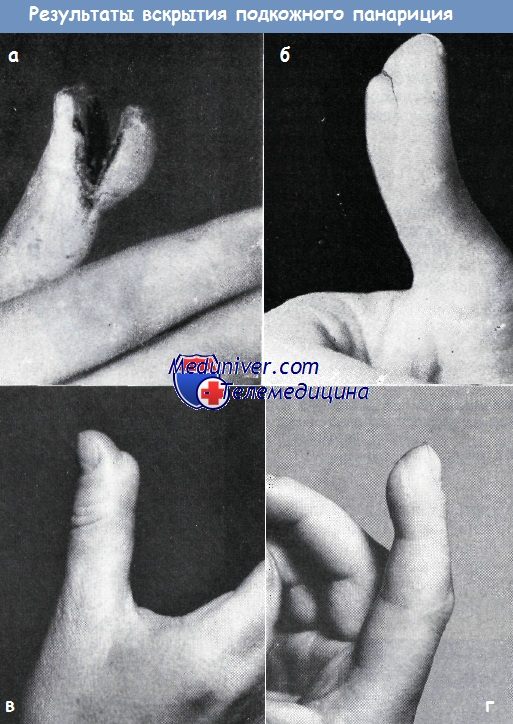
б-в — створчатый разрез кончика большого пальца, проведенный слишком близко к волярной поверхности, привел к образованию «языка», нарушающего осязательную функцию пальца
г- орригирование последствий неправильного разреза, показанного на предыдущих рисунках, путем операции
Следует отметить, что разрезы, проходящие параллельно поперечным бороздам пальцев и ладони, нельзя проводить непосредственно по сгибательным бороздам, так как они выполняют «фиксирующую» функцию, действуют как суставы кожи. Поэтому их сохранение чрезвычайно важно.
Как видно из вышеизложенного, направление разрезов при вмешательствах по поводу панарициев следует выбирать весьма продуманно и никоим образом нельзя производить разрез через область наибольшей припухлости по принципу «как попало». Поэтому следует серьезно относиться к словам Буди: «Палец кисти является сложной сетью сосудов, нервов и сухожилий и очень неблагодарной почвой для «смелого» хирурга».
Тем не менее слишком малые, поверхностные и не на соответствующем месте проведенные разрезы могут создавать условия для распространения инфекции. По Лексеру, разрез «должен быть настолько длинным, как это необходимо, и настолько коротким — насколько возможно». Вторая часть этого высказывания в настоящее время при применении «среднелатеральных» разрезов почти полностью потеряла свое значение. Вскрытие панариция, однако, далеко не так просто, как об этом обычно думают. Мы вполне согласны с высказыванием Буди: «Насколько малым является хирургическое вмешательство, настолько большое требуется умение и хирургическая опытность». Итак, практический врач, прежде чем вскрывать панариций, должен всесторонне обдумать последствия применяемого разреза.
Рубец, образующийся на его месте, нарушает осязательную функцию пальца
б — разрезы, предложенные И. Л. Иоффе, для вскрытия сухожильного панариция
Дренирование кисти после вскрытия панариция. Для предупреждения склеивания краев раны Верт предлагал производить овальную вырезку кожи. Овальная вырезка краев кожной раны не только не целесообразна, но и вредна, особенно в тех случаях, если все равно применяется дренирование. Для дренирования рапы применяются: полоски, вырезанные из резиновой перчатки, мягкие кусочки из дренажной трубки «Penrose» или ленточки из дренажной трубки «Wellen».
Цель дренирования — создать хороший отток из раны. Поэтому не следует заполнять рану марлевыми тампонами. Введение дренажа в сухожильное влагалище или в полость сустава также не рекомендуется. Толстые резиновые дренажные трубки вызывают некроз окружающих тканей, так как на пальцах и на ладони между тканями имеются чрезвычайно узкие пространства.
На ладони, на тыле кисти, а также на предплечье следует дренировать наиболее глубоко расположенные абсцессы; это особенно важно при наличии глубокой флегмоны ладони, прорвавшейся в различных направлениях.
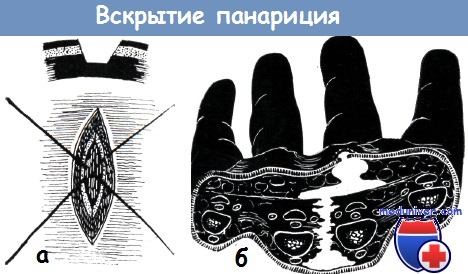
б — панариций в виде запонки на тыле и ладони, возникший при прорыве глубокой флегмоны ладони. Задача хирурга — вскрытие и дренирование глубокой флегмоны (по схеме Хомана)
источник
Основными признаками абсцесса дугласова пространства являются боли в низу живота, повышение температуры тела и лейкоцитоз, болезненный инфильтрат в малом тазу у выздоравливающих после острого аппендицита, перфоративной язвы желудка и других заболеваний. В связи с довольно частым развитием этого осложнения при остром аппендиците (особенно деструктивном) необходимо обследовать больных при вспышках затухающего воспалительного процесса.
Абсцессы чаще развиваются на 4—11-й день после операции, а также бывают одним из остаточных явлений при обратном развитии перитонита. Ректальное и вагинальное исследование позволяет своевременно определить главный симптом абсцесса — болезненный инфильтрат, который удается прощупать через задний свод влагалища и переднюю стенку прямой кишки. В центре инфильтрата нередко прощупывается участок размягчения.
Для диагностики абсцесса важное значение имеет УЗИ. У женщин трансвагинальное УЗИ при наполненном мочевом пузыре позволяет выявить кистозное образование в пузырно-маточном углублении. Возможности ультразвуковой диагностики абсцессов этой локализации увеличиваются при комбинированном трансвагинальном и трансректальном сканировании.
Последним этапом диагностики перед вскрытием абсцесса является пункция инфильтрата через стенку прямой кишки у мужчин или задний свод влагалища у женщин в проекции наибольшего размягчения инфильтрата.
Лечение абсцесса дугласова пространства на ранних стадиях состоит в борьбе с инфекцией, применении комбинации антибиотиков, в содействии ограничению процесса и приближению гнойника к стенке прямой кишки, влагалища (горячие клизмы с раствором ромашки, грелки).
Хирургическое лечение заключается в пункции гнойника через свод влагалища или через переднюю стенку прямой кишки, при получении гноя абсцесс вскрывают скальпелем по ходу иглы.
При вскрытии абсцесса больного укладывают в положение для промежностного камнесечения. Обезболивание общее или местная инфильтрационная анестезия (как при операции по поводу геморроя).
После обезболивания растягивают сфинктер заднего прохода на ширину 2-3 поперечных пальцев, кишку расширяют гинекологическими зеркалами, слизистую оболочку обрабатывают этиловым спиртом. По средней линии в проекции наибольшего размягчения и выпячивания нависающей передней стенки кишки (в ряде случаев слизистая оболочка кишки в этом месте тусклая, гиперемирована, легко кровоточит при прикосновении) пунктируют гнойник толстой иглой, надетой на пустой шприц. Получив гной, иглу не удаляют, оставляя в полости гнойника, помощник фиксирует ее вместе со шприцем. Если игла короткая, ее удерживают за павильон зажимом Бильрота. Шприц отсоединяют, чтобы он не мешал во время операции.
Гнойник вскрывают по игле перфоратором Роттера или остроконечным скальпелем, лезвие которого захватывают изогнутым зажимом Бильрота так, чтобы оставался свободным кончик длиной 1-1,5 см. Разрез проводят по средней линии по длиннику кишки. Перфоратор Роттера вводят по игле Роттера так, чтобы нижняя бранша желобком скользила по игле. Перфорировав стенку, проводят инструмент в полость гнойника, бранши раздвигают, расширяя отверстие. Если гнойник вскрывают скальпелем, то после рассечения стенки кишки на протяжении 1 см и вскрытия абсцесса отверстие расширяют корнцангом, чтобы опорожнить гнойник. Как только абсцесс вскрыт, иглу удаляют.
После вскрытия и опорожнения гнойника в него вводят дренажную трубку диаметром 1,5 см с плотными стенками, которую проводят инструментом между браншами перфоратора Роттера или корнцанга. Чтобы дренаж не проскользнул вверх, трубку фиксируют одним шелковым швом к коже промежности или прокалывают трубку в поперечном направлении большой английской булавкой на уровне заднего прохода. Дренаж отходит самостоятельно через 3-4 дня.
К этому моменту полость абсцесса спадается и надобность в повторном дренировании, как правило, отпадает. Если появляются признаки задержки гноя, нависание стенки кишки, флюктуация из-за преждевременного слипания краев раны, создают условия для оттока гноя разведением краев раны корнцангом или длинным зажимом Бильрота. Отверстие в стенке кишки заживает самостоятельно.
Лечение абсцесса дугласова пространства по Джексону и Элему представляет собой вскрытие гнойника через прямую кишку и дренирование дренажной трубкой с манжетой. После удаления гноя в полость абсцесса вводят трубку, манжету раздувают воздухом. Полость абсцесса промывают раствором антисептика. По мере спадения полости объем манжетки уменьшается. При полном спадении абсцесса трубку удаляют. Сроки дренирования 3—7 дней.
У женщин абсцесс дугласова пространства вскрывают через задний свод влагалища. Положение больной должно быть таким же, как при гинекологическом исследовании. Влагалище обрабатывают этиловым спиртом и 2 % спиртовым раствором йода. Влагалищным зеркалом обнажают шейку матки, которую фиксируют пулевыми щипцами и подтягивают книзу и кпереди, тем самым приближая и натягивая задний свод влагалища. Толстой иглой пунктируют дугласово пространство в центре заднего свода. Получив гной, вскрывают и дренируют гнойник.
Если абсцесс дугласова пространства развивается как осложнение острого аппендицита, гнойного сальпингоофорита или других воспалительных заболеваний органов брюшной полости, когда воспалительный экссудат стекает вниз, скапливается в дугласовом пространстве и нагнаивается, лапаротомным разрезом вскрывают брюшную полость, осушают, удаляют источник инфицирования. Затем удаляют гной из дугласова пространства и дренируют трубкой.
Общее лечение не отличается от применяемого при других гнойных процессах.
источник