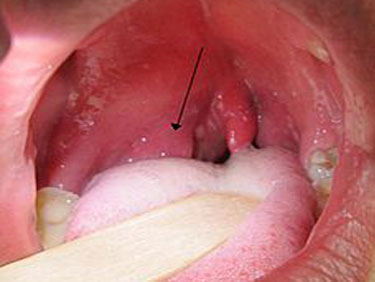
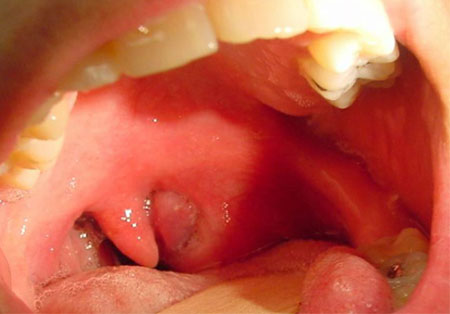
Гнойный тонзиллит (паратонзиллярный абсцесс) – это осложнение острого тонзиллита. При паратонзиллярном абсцессе возникает гнойный нарыв в околоминдальной области, в результате чего помимо основных симптомов тонзиллита у больного появляется также высокая температура (39-40°C), интоксикация, увеличение лимфатических узлов и другие симптомы, о которых мы поговорим ниже.
Гнойный тонзиллит, как правило, начинается с возникновения острого фолликулярного тонзиллита, прогрессирует до паратонзиллита и приводит к образованию паратонзиллярного абсцесса.
Альтернативная теория предполагает вовлечение желез Вебера, которые являются группой слюнных желез, расположенных непосредственно над тонзиллярной областью в мягком нёбе. Считается, что эти железы играют незначительную роль в очистке области миндалин от любого скопившегося там «мусора». Некроз ткани и образование гноя приводят к возникновению абсцесса между капсулой миндалины, боковой стенкой глотки и паратонзиллярным пространством. В результате рубцов и обструкции выводных протоков, возникает скопление гноя в тканях и образование гнойного абсцесса прогрессирует.
Тонзиллит преимущественно является болезнью детей. Паратонзиллярный абсцесс обычно поражает подростков и молодых людей, но может возникнуть и у детей младшего возраста. Эта картина, однако, может измениться. Одно израильское исследование показало, что отдельная группа людей старше 40 лет, страдающих от паратонзиллярного абсцесса, имели более серьезные симптомы заболевания и более длительный курс лечения. Тонзиллит не всегда предшествует этому состоянию и иногда возникает несмотря на предварительную адекватную антибактериальную терапию. Было выявлено, что курение является фактором риска развития гнойного тонзиллита.
Чаще всего паратонзиллярный абсцесс возникает в ноябре-декабре и апреле-мае, что совпадает с самой высокой заболеваемостью стрептококковым фарингитом и экссудативным тонзиллитом.
Наиболее часто паратонзиллярный абсцесс возникает в результате заражения следующими патогенами:
- Стрептококк пиогенный (Streptococcus pyogenes)
- Золотистый стафилококк (Staphylococcus aureus)
- Гемофильная палочка (Haemophilus influenzae)
- Анаэробные организмы: Превотеллы, Порфиромонас, Фузобактерии и Пептострептококки.
Паратонзиллярный абсцесс может также быть осложнением инфекционного мононуклеоза.
- сильная боль в горле (может стать односторонней)
- высокая температура тела — 39-40°C
- повышенное слюноотделение
- зловонный запах изо рта
- болезненное глотание
- тризм (проблемы при открытии рта)
- изменение голоса из-за отека глотки и тризма
- боль в ухе на стороне поражения
- ригидность затылочных мышц (скованность затылочных мышц)
- головная боль
- общее недомогание
В двух третях случаев диагностирование гнойного тонзиллита может быть затруднено тризмом, так как при этом пациенту сложно открыть рот. При осмотре, врач проверит следующие из возможных признаков паратонзиллярного абсцесса:
- зловонное дыхание
- повышенное слюноотделение
- измерит температуру тела
- чувствительность и увеличение ипсилатеральных шейных лимфатических узлов
- может присутствовать кривошея
- может присутствовать одностороннее выпячивание, обычно выше и сбоку одной из миндалин
- иногда выпячивание может наблюдаться книзу
- может наблюдаться медиальное смещение пораженной миндалины, а также ее сдвиг вперед
- миндалины могут быть эритематозными, увеличенными и покрытыми экссудатом
- в результате поражения язычок смещается
- могут наблюдаться признаки обезвоживания
- может наблюдаться обструкция дыхательных путей (редко)
- внезапный разрыв абсцесса в глотку может привести к аспирации (редко)
Пациента с подозрением на перитонзиллярный абсцесс следует направить к отоларингологу (ЛОР) в тот же день.
- Первичный осмотр пациента.
- Компьютерная томография (КТ) обычно не требуется, но может быть использована в атипичных случаях, таких как абсцесс нижнего полюса, или если высоки риски проведения вскрытия и дренирования абсцесса, например, при нарушении свертываемости крови. В сложных случаях КТ может быть необходима для координаций действий врача во время проведения дренирования абсцесса.
- В исследовании одного случая паратонзиллярного абсцесса с отеком язычка сообщалось, что ультразвук был полезным в диагностике.
- Доказательства, поддерживающие использование скрининга инфекционного мононуклеоза сомнительны. Одно исследование показало, что только у 4% пациентов с гнойной ангиной эта диагностическая процедура дала положительный результат на инфекционный мононуклеоз (все из этих людей в возрасте до 30 лет).
Гнойный тонзиллит лечат двумя способами:
- Медикаменты
- Хирургическая операция
источник
Если у человека долго не проходит боль в горле, его должно это сильно насторожить. Это может быть крайне серьезным заболеванием или даже осложнением. К примеру, абсцесс горла протекает очень сложно, доставляет человеку массу неприятностей. Воспаление обязательно нужно срочно лечить, сама по себе болезнь никогда не пройдет. Вы должны узнать о ней информацию во всех подробностях.
Заболевание происходит в результате загноения лимфатических узлов, клетчатки заглоточной зоны. Гнойный абсцесс в горле развивается при осложненном гриппе, ОРВИ, кори, скарлатине, отите, механических травмах слизистой, например, после гастроскопии, но в большинстве случаев это последствие ангины. Хронический тонзиллит заразен и способен спровоцировать абсцесс. Он выглядит, как белый гнойник. Без лечения больного горла может привести к удушению. Случается абсцесс как у взрослого, так и у ребенка. Гнойнички всегда очень хорошо заметны на фото.
По местоположению гнойника болезнь делят на такие формы по МКБ:
- Передняя. Самый распространенный тип абсцесса. Поражает верхние части миндалин.
- Задняя. Гной появляется между миндалиной и задней внутренней частью неба.
- Нижняя. Абсцесс поражает низ миндалины.
- Боковая. Самая редкая. При ней болит горло снаружи, поражение может перейти на грудную клетку, шею.
Выделяют три вида абсцесса с разными проявлениями:
- паратонзиллярный – воспаляется клетчатка около миндалин;
- заглоточный – нагноение заглоточной зоны;
- перитонзиллярный – поражает область около глотки.
Для этого типа абсцесса характерны такие проявления:
- не получается широко открыть рот;
- горло сильно болит, причем больше с одной стороны, слева или справа, отдает на уши;
- глотать очень трудно;
- ощущается, будто в горле стоит ком;
- лимфоузлы распухают и это очень хорошо заметно, больно шевелить шеей, вертеть головой;
- жар, хотя иногда появляются гнойники в горле без температуры;
- постоянная головная боль;
- неприятный запах изо рта;
- облегчение состояния при произвольном прорыве абсцесса.
Гнойник появляется на пятый день после инфекционного заболевания. Воспалительный процесс сопровождается такими симптомами:
- резкое повышение температуры тела, горло будет особенно горячим;
- усиленное потоотделение;
- слабость и сонливость;
- постоянные головные боли;
- ломота;
- больно открывать рот, шевелить шеей, голова держится неестественно прямо;
- глотать очень трудно;
- из-за болей больной практически полностью отказывается от еды;
- лимфоузлы увеличиваются.
Абсцесс ни в коем случае нельзя запускать, при обнаружении первых симптомов воспаления необходимо сразу же обратиться к врачу. Промедление чревато ухудшением состояния, особенно, если у человека есть хронические болезни. Кроме того, иногда абсцесс действительно способен привести к удушению. Доктор определит тяжесть воспаления, назначит эффективные антибиотики от боли в горле или посоветует другие методы лечения. В некоторых случаях абсцесс удаляют хирургическим путем.
Прием антибиотиков обязателен при абсцессе, иначе воспаление распространится на нижние участки носоглотки. Это пенициллиносодержащие препараты («Амоксиклав», «Ампициллин»). Если болезнь протекает слишком тяжело, то назначаются более сильные лекарства: «Ромавицин», «Джозамицин», «Цефтриаксон». Терапию надо начинать в первой стадии. Обязательно применять еще и ряд других медикаментов:
- для снятия боли и воспаления («Нурофен», новокаиновые блокады);
- антигистаминные средства для снятия отека («Зиртек», «Тавегил»);
- комплексы витаминов;
- иммуностимуляторы («Имудон»);
- антисептики для полоскания горла («Хлоргексидин», «Гексорал»).
Для облегчения состояния и профилактики вы можете попробовать несколько рецептов народной медицины. Они не вылечат абсцесс, но уберут симптомы:
- Возьмите 200 грамм меда, один большой лимон, 5 крупных зубочков чеснока и 150 г корня имбиря. Фрукт помойте и вместе с кожурой измельчите в блендере. Добавьте чеснок и перебейте снова. Имбирь натрите на терке. Все ингредиенты смешайте с медом. Есть такой состав разрешено в любом количестве.
- Заварите чайную ложку зеленого чая в полулитре воды. Процедите, поставьте на слабый огонь. Натрите на терке небольшой корень имбиря, добавьте в жидкость. Снимите ее с огня, когда закипит, добавьте столовую ложку меда, сок половинки лимона, специи. Порцию желательно выпить за день.
- Натрите крупную свеклу на терке, залейте 20-30 мл яблочного уксуса, оставьте ненадолго. Отожмите сок и полощите им горло раз в три часа.
- В пол-литра теплой воды добавьте по чайной ложке соды и соли, 5 капелек йода. Перемешайте до полного растворения. Используйте для полоскания горла каждые два часа.
- 250 мл кипятка залейте 30 грамм шалфея. Варите несколько минут. Остудите отвар, процедите, используйте для полоскания горла.
- Смешайте в равных пропорциях хрен, мед и молотую гвоздику. Столовую ложку состава залейте стаканом воды. Пейте мелкими глотками.
- Смешайте одну часть настойки прополиса с десятью воды. Используйте для полоскания.
Запущенное заболевание уже не имеет смысла лечить антибиотиками. Целесообразно будет только хирургическое вмешательство. Если абсцесс горла зреет уже несколько суток, его необходимо обязательно вскрыть. Если он прорвется, будет только хуже. Операция происходит под местным наркозом. Гнойник надрезают в том месте, где он сильно распухший. Если такого участка нет, то рассекают центр.
Глубина проникновения скальпеля и длина раны должны составлять не больше 2 см. Шприцом Гартмана рану расширяют, а потом дренируют. Облегчение состояния наступает практически сразу. Есть ситуации, когда абсцесс вскрывают без надреза. Для этого используют инструменты Шнейдера или вышеупомянутый шприц Гартмана. Сложнее всего удалять наружный абсцесс. Процесс этот называют абсцесстонзиллэктомией и показания к проведению такие:
- тонзиллит или другие хронические заболевания горла;
- частые паратонзиллиты;
- абсцессы, расположенные на участках гортани, доступ к которым затруднен;
- состояние пациента не улучшилось даже после вскрытия гнойника;
- есть симптомы острого паратонзиллита: сепсис, флегмона шеи, парафарингит.
источник
Паратонзиллярный абсцесс – острое гнойное воспаление околоминдаликовой клетчатки. Основные симптомы заболевания – односторонние болевые ощущения «рвущего» характера, усиливающиеся при глотании, повышенное слюноотделение, тризм, резкий запах изо рта, интоксикационный синдром. Диагностика основывается на сборе анамнестических сведений и жалоб больного, результатах фарингоскопии, лабораторных и инструментальных методах исследования. В терапевтическую программу входит антибактериальная терапия, промывание ротовой полости антисептическими средствами, хирургическое опорожнение абсцесса, при необходимости – абсцесстонзиллэктомия.
Термин «паратонзиллярный абсцесс» используется для обозначения финальной стадии воспаления – образования гнойной полости. Синонимические названия – «флегмонозная ангина» и «острый паратонзиллит». Заболевание считается одним из наиболее тяжелых гнойных поражений глотки. Более чем в 80% случаев патология возникает на фоне хронического тонзиллита. Чаще всего встречается у лиц в возрасте от 15 до 35 лет. Представители мужского и женского пола болеют с одинаковой частотой. Для данной патологии характерна сезонность – заболеваемость увеличивается в конце осени и в начале весны. В 10-15% паратонзиллит приобретает рецидивирующее течение, у 85-90% больных обострения наблюдаются чаще одного раза в год.
Основная причина развития – проникновение патогенной микрофлоры в ткани, окружающие небные миндалины. Паратонзиллярный абсцесс редко диагностируется в качестве самостоятельного заболевания. Пусковыми факторами являются:
- Бактериальные поражения глотки. Большинство абсцессов околоминдаликовых тканей возникает в виде осложнения острого тонзиллита или обострения хронической ангины, реже – острого фарингита.
- Стоматологические патологии. У некоторых пациентов болезнь имеет одонтогенное происхождение – причиной становится кариес верхних моляров, периостит альвеолярных отростков, хронический гингивит и пр.
- Травматические повреждения. В редких случаях формирование абсцесса в прилегающих к миндалине тканях происходит после инфицирования ран слизистой оболочки этой области.
В роли возбудителей обычно выступают Streptococcus pyogenes, Staphylococcus aureus, несколько реже – Escherichia coli, Haemophilus influenzae, различные пневмококки и клебсиеллы, грибы рода Candida. К факторам, увеличивающим риск развития патологии, относятся общее и местное переохлаждение, снижение общих защитных сил организма, аномалии развития миндалин и глотки, табакокурение.
Паратонзиллярный абсцесс в большинстве случаев осложняет течение одной из форм тонзиллита. Образованию гнойника верхней локализации способствует наличие более глубоких крипт в верхней части миндалины и существование желез Вебера, которые активно вовлекаются в процесс при хронической ангине. Частые обострения тонзиллита приводят к формированию рубцов в районе устьев крипт и небных дужек – происходит сращение с капсулой миндалины. В результате нарушается дренирование патологических масс, создаются условия для активного размножения микрофлоры и распространения инфекционного процесса внутрь клетчатки. При одонтогенном происхождении заболевания патогенная микрофлора проникает в околоминдаликовые ткани вместе с током лимфы. При этом поражение небных миндалин может отсутствовать. Травматический паратонзиллит является результатом нарушения целостности слизистой оболочки и проникновения инфекционных агентов из полости рта непосредственно вглубь тканей контактным путем.
В зависимости от морфологических изменений в полости ротоглотки выделяют три основные формы паратонзиллярного абсцесса, которые также являются последовательными стадиями его развития:
- Отечная. Характеризуется отечностью околоминдаликовых тканей без выраженных признаков воспаления. Клинические симптомы зачастую отсутствуют. На этом этапе развития заболевание идентифицируется редко.
- Инфильтрационная. Проявляется гиперемией, местным повышением температуры и болевым синдромом. Постановка диагноза при этой форме происходит в 15-25% случаев.
- Абсцедирующая. Формируется на 4-7 день развития инфильтрационных изменений. На этой стадии наблюдается выраженная деформация зева за счет массивного флюктуирующего выпячивания.
С учетом локализации гнойной полости принято выделять следующие формы патологии:
- Передняя или передневерхняя. Характеризуется поражением тканей, расположенных над миндалиной, между ее капсулой и верхней частью небно-язычной (передней) дужки. Наиболее распространенный вариант болезни, встречается в 75% случаев.
- Задняя. При этом варианте абсцесс формируется между небно-глоточной (задней) дужкой и краем миндалины, реже – непосредственно в дужке. Распространенность – 10-15% от общего числа больных.
- Нижняя. В этом случае пораженная область ограничена нижним полюсом миндалины и латеральной стенкой глотки. Наблюдается у 5-7% пациентов.
- Наружная или боковая. Проявляется образованием абсцесса между боковым краем небной миндалины и стенкой глотки. Наиболее редкая (до 5%) и тяжелая форма патологии.
Первый симптом поражения околоминдаликовой клетчатки – резкая односторонняя боль в горле при глотании. Только в 7-10% случаев отмечается двухстороннее поражение. Болевой синдром довольно быстро становится постоянным, резко усиливается даже при попытке глотнуть слюну, что является патогномоничным симптомом. Постепенно боль приобретает «рвущий» характер, возникает иррадиация в ухо и нижнюю челюсть. Одновременно развивается выраженный интоксикационный синдром – лихорадка до 38,0-38,5° C, общая слабость, ноющая головная боль, нарушение сна. Умеренно увеличиваются нижнечелюстные, передние и задние группы шейных лимфоузлов. Наблюдается стекание слюны с угла рта в результате рефлекторной гиперсаливации. У многих пациентов определяется гнилостный запах изо рта.
Дальнейшее прогрессирование приводит к ухудшению состояния больного и возникновению тонического спазма жевательной мускулатуры – тризму. Этот симптом является характерным для паратонзиллярного абсцесса. Наблюдаются изменения речи, гнусавость. При попытке проглатывания жидкая пища может попадать в полость носоглотки, гортань. Болевой синдром усиливается при повороте головы, вынуждая больного держать ее наклоненной в сторону поражения и поворачиваться всем телом. Большинство пациентов принимают полусидячее положение с наклоном головы вниз или лежа на больном боку.
У многих больных на 3-6 день происходит самопроизвольное вскрытие полости абсцесса. Клинически это проявляется внезапным улучшением общего состояния, снижением температуры тела, незначительным уменьшением выраженности тризма и появлением примеси гнойного содержимого в слюне. При затяжном или осложненном течении прорыв происходит на 14-18 день. При распространении гнойных масс в окологлоточное пространство вскрытие гнойника может не наступить вовсе, состояние больного продолжает прогрессивно ухудшаться.
К наиболее частым осложнениям относятся диффузная флегмона шеи и медиастинит. Они наблюдаются на фоне перфорации боковой стенки глотки и вовлечения в патологический процесс парафаренгиального пространства, откуда гнойные массы распространяются в средостение или к основанию черепа (редко). Реже встречается сепсис и тромбофлебит пещеристого синуса, возникающий при проникновении инфекции в мозговой кровоток через миндаликовые вены и крыловидное венозное сплетение. Аналогичным образом развиваются абсцессы головного мозга, менингит и энцефалит. Крайне опасное осложнение – аррозивное кровотечение вследствие гнойного расплавления кровеносных сосудов окологлоточного пространства.
Из-за наличия ярко выраженной патогномоничной клинической картины постановка предварительного диагноза не вызывает трудностей. Для подтверждения отоларингологу обычно достаточно данных анамнеза и результатов фарингоскопии. Полная диагностическая программа включает в себя:
- Сбор анамнеза и жалоб. Зачастую абсцесс образуется на 3-5 день после излечения острой спонтанной ангины или купирования симптомов хронической формы болезни. Врач также акцентирует внимание на возможных травмах области ротоглотки, наличии очагов инфекции в ротовой полости.
- Общий осмотр. Многие пациенты поступают в медицинское учреждение с вынужденным наклоном головы в больную сторону. Выявляется ограничение подвижности шеи, увеличение регионарных лимфатических узлов, гнилостный запах из ротовой полости и фебрильная температура тела.
- Фарингоскопия. Наиболее информативный метод диагностики. Позволяет визуально определить наличие флюктуирующего шаровидного выпячивания околоминдаликовой клетчатки, покрытого гиперемированной слизистой оболочкой. Часто на его поверхности имеется небольшой участок желтоватого цвета – зона будущего прорыва гнойных масс. Образование может вызывать асимметрию зева – смещение язычка в здоровую сторону, оттеснение небной миндалины. Локализация гнойника зависит от клинической формы патологии.
- Лабораторные тесты. В общем анализе крови отмечаются неспецифические воспалительные изменения – высокий нейтрофильный лейкоцитоз (15,0×10 9 /л и более), увеличение СОЭ. Выполняется бактериальный посев для идентификации возбудителя и определения его чувствительности к антибактериальным средствам.
- Аппаратные методы визуализации. УЗИ области шеи, КТ шеи, рентгенография мягких тканей головы и шеи назначаются с целью дифференциальной диагностики, исключения распространения патологического процесса в парафарингеальное пространство, средостение и т. д.
Патологию дифференцируют с дифтерией, скарлатиной, опухолевыми заболеваниями, аневризмой сонной артерии. В пользу дифтерии свидетельствует наличие грязно-серого налета на слизистых оболочках, отсутствие тризма и обнаружение палочек Леффлера по данным бак. посева. При скарлатине выявляются мелкоточечные кожные высыпания, в анамнезе присутствует контакт с больным человеком. Для онкологических поражений характерно сохранение нормальной температуры тела или незначительный субфебрилитет, отсутствие выраженного болевого синдрома, медленное развитие симптоматики. При наличии сосудистой аневризмы визуально и пальпаторно определяется пульсация, синхронизированная с ритмом сердца.
Основная цель лечения на стадии отека и инфильтрации – уменьшение воспалительных изменений, при образовании абсцесса – дренирование полости и санация очага инфекции. Из-за высокого риска развития осложнений все терапевтические мероприятия осуществляются только в условиях стационара. В план лечения входит:
- Медикаментозная терапия. Всем пациентам назначают антибиотики. Препаратами выбора являются цефалоспорины II-III поколения, аминопенициллины, линкозамиды. После получения ре зультатов бактериального посева схему лечения корректируют с учетом чувствительности возбудителя. В качестве симптоматической терапии применяют жаропонижающие, обезболивающие и противовоспалительные препараты, иногда проводят инфузионную терапию. Для полоскания ротовой полости используют растворы антисептиков.
- Оперативные вмешательства. При наличии сформировавшегося гнойника в обязательном порядке выполняют вскрытие паратонзиллярного абсцесса и дренирование полости под регионарной анестезией. При рецидивирующем течении хронической ангины, повторных паратонзиллитах или неэффективности предыдущей терапии осуществляют абсцесстонзиллэктомию – опорожнение гнойника одновременно с удалением пораженной небной миндалины.
Прогноз при паратонзиллярном абсцессе зависит от своевременности начала лечения и эффективности проводимой антибиотикотерапии. При адекватной терапии исход заболевания благоприятный – полное выздоровление наступает спустя 2-3 недели. При возникновении внутригрудных или внутричерепных осложнений прогноз сомнительный. Профилактика заключается в своевременной санации гнойных очагов: рациональном лечении ангины, кариозных зубов, хронического гингивита, воспаления аденоидных вегетаций и других патологий, прохождении полноценного курса антибактериальной терапии.
источник
Паратонзиллярный абсцесс — это гнойная аккумуляция в околоминдальной области горла, это последняя стадия воспалительного процесса. Эта болезнь развивается после попадания в клетчатку инфекций (напр., стрептококков). Нередко перитонзиллярный абсцесс является следствием осложнений ангины или тонзиллита в хронической форме.
Встречается паратонзиллярный абсцесс у детей и у взрослых, но средний возраст от 15 до 35 лет (независимо от пола). Часто им заболевают в весеннее и в осеннее время года. При легком течении болезни пациент чувствует боль, а в тканях образоваться отечность. При тяжелом течении — абсцесс блокирует горло, у пациента затруднено дыхание, глотание, он испытывает трудности с речью. В 10 процентах случаев наблюдается рецидив.
Главными инфекционными возбудителями абсцесса являются стрептококк и стафилококк, имеют воздействие и анаэробные бактерии. Также причиной паратонзиллярного абсцесса может быть сразу несколько микробов.
Не часто паратонзиллит диагностируют как самостоятельное заболевание. Среди причин его могут быть:
- Последствие травм. Инфекционное заражение ран слизистой оболочки.
- Стоматологические заболевания. У некоторых заболевание имеет стоматологический генезис. Его причинами являются кариес, гингивит (в хронической форме), периостит и так далее.
- Бактерии. Является следствием обострения ангины в хронической стадии или осложнением тронзиллита.
В редких случаях возбудителями абсцесса являются грибы, пневмококки. Из факторов развития заболевания выделяют пониженный иммунитет, курение, заболевания миндалин.
Есть несколько видов паратонзиллярного абсцесса, у каждого свои характерные особенности:
- Передне-верхний — очень распространен, встречается от 75 до 90 процентов случаев. При передне-верхней разновидности поражаются над миндальные ткани, в результате гной скапливается и распространяется на клетчатку.
- Задний — встречается у каждого 10-го. Задняя разновидность абсцесса имеет риск осложнение отеком гортани, а значит и затруднением дыхания у пациента.
- Нижний — встречается у 5 процентов больных. Развитие связано с поражением нижней области миндалины и латеральной стенки глотки.
- Правосторонний паратонзиллярный абсцесс — обнаруживается между стенкой глотки и боковой стороной небной миндалины. Считается самой редкой разновидностью абсцесса и одной из самых тяжелых.
Виды и локализация паратонзиллярного абсцесса
- Абсцедирующая — образовывается на 4 — 7 день инфильтрации. У пациента происходит искажение зева из-за большого флюктурирующего выпячивания.
- Отечная — специфична отеком около миндальных тканей, но признаки воспаления отсутствуют, как и клинические симптомы. Данную форму очень редко идентифицируют.
- Инфильтрационная — характеризуется проявлением болевых ощущений, гиперимией и локальным повышением температуры.
Признаки паратонзиллярного абсцесса схожи с ходом ангины. В начале ощущается ужасная боль в горле. Когда пациент открывает рот, можно увидеть подобие язвочек в опухшем горле. Симптомы перитонзиллярного абсцесса происходят по такой хронологии:
- повышение температуры до 38 градусов;
- наблюдаются сложности с глотанием;
- в горле ощущается боль, зачастую односторонняя (бывают случаи и двухстороннего течения);
- во время глотания боль отдается в затылочную область, зубы или ухо;
- когда пациент пытается открыть рот, боль может внезапно усиливаться;
- ощущение мышечной слабости и боли;
- быстрое ухудшение состояние больного при несвоевременной терапии, появляется головная боль;
- пациент испытывает тошноту, у него кружится голова, может проявиться диарея;
- увеличение лимфоузлов на затылке или под нижней челюстью.
Как выглядит паратонзиллярный абсцесс
Учитывая, что клиническая картина заболевания выражена ярко, то определить врачу предварительный диагноз не сложно. Чтобы подтвердить предположение ЛОР-врачу может хватить анамнеза и результатов визуального исследования слизистой горла (процедура называется фаронгоскопия). Полноценное диагностирование выглядит следующим образом:
- Сбор сведений об истории болезни и прошлых заболеваний (анамнез) и жалоб. В основном образование абсцесса происходит на 3 или 5 сутки после выздоровления ангиной. Также доктор исследует ротоглотку на наличие травм и инфекций.
- Общий осмотр — некоторые больные обращаются ко врачу из-за болевых ощущений в области шеи, в частности с затруднением поворота головы в какую-либо сторону. Врач определяет причины затрудения подвижности шеи, увеличение лимфаузлов, а также присутствует ли запах изо рта и общую температуру тела.
- Исследование слизистой горла — эта методика является самой информативной. Врач определяет наличие выпячивание клетчатки в области миндалин. Обычно на их поверхности присутствует желтоватая область, зона возможного гнойного прорыва. В результате происходит смещение язычка, оттесняется небная миндалина.
- Лабораторные тесты — у пациента берут общий анализ крови, где определяют изменения, связанные с воспалительным процессом — увеличение скорости оседания эритроцитов (СОЭ), уровень нейтрофильного лейкоцитоза. Чтобы выявить возбудителя и узнать чувствительность к антибиотикам проводится бактериальный посев.
- Аппаратная диагностика — для исключения неподходящих по симптомам болезни и сведения диагноза к одному заболеванию специалист проводит компьютерную томографию шеи, УЗИ, рентгенографию шеи и мягких тканей.
Диагностика помогает выявить возможное онкологическое заболевание (характерно незначительное изменение или же нормальная температура тела, отсутствие боли, постепенное развитие симптомов), дифтерию (находят налет сероватого цвета на слизистой, а из данных бактериологического посева — наличие палочек Леффлера), аневризмы (прощупыванием или визуально определяют пульс). При скарлатине находят высыпания на коже, а в сборе сведений об истории болезни наличествует контакт с больным.
Лечение в домашних условиях паратонзиллярного абсцесса или его самопроизвольное вскрытие строго противопоказано. Бесполезно использовать и препараты для лечения ангины. Иногда может казаться, что произошло созревание нарыва и оттек гноя. Однако основная часть болезнетворного гноя остается глубоко в тканях. Через какой-то период болезнетворная микрофлора приведет к появлению гнойных масс. Происходит аккумуляция гнойного содержимого до достижения критической массы.
Исходя из симптоматики, лечение разделяется на несколько методов:
- Комплексное лечение, куда входит сочетание различных лечебных методик. На 4-5 день после образования нарыва врач проводит вскрытие паратонзиллярного абсцесса.
- Консервативное лечение — с использованием лечебных средств общего и локального действия, а также физиотерапии. Подобный метод хорош при раннем обнаружении паратонзиллярного абсцесса миндалин.
- Оперативное вмешательство, во время которого поврежденные ткани удаляют. Применяется в экстренных случаях.
Вид после вскрытия паратонзиллярного абсцесса в Москве
Широко распространены методы народного лечения паратонзиллярного абсцесса. Необходимо прополоскать миндалины отваром эвкалипта и ромашки, а также провести процедуру паровых ингаляций.
Больному необходимо придерживаться диеты: желательно потребление жидкой и теплой пищи.
При отсутствии лечебной терапии течение паратонзиллярного абсцесса приводит к серьезным неприятностям и последствиям: пациенту становится трудно дышать, происходит заражение соседних органов, а также пневмония. При обнаружении признаков абсцесса, необходимо экстренно вызвать врача.
Обычно паратонзиллярный абсцесс удается успешно вылечить, но при ослабленном иммунитете и высокой способности болезнетворной флоры заражать организм, есть риск возникновения тяжелых осложнений, например, флегмона парафарингеального пространства.
В этой ситуации происходит:
- нарушение нормальной деятельности организма;
- повышенное слюноотделение;
- трудности с открыванием рта;
- повышенная температура;
- трудности с дыханием и глотанием.
Еще опаснее перетекание болезни в гнойный медиастинит, что характеризуется такими последствиями:
- тромбоз с воспалительным процессом стенки вен;
- кровотечение сосудов в шейной области;
- процессы гниения;
- шоковое состояние;
- гибель тканей.
Чем раньше начать терапию паратонзиллярного абсцесса, тем лучше прогноз по выздоровлению. Если лечение началось поздно, велик риск получить серьезные осложнения паратонзиллярного абсцесса.
Самая главная профилактика — это вовремя вызвать доктора при проявлении признаков заболевания, терапия инфекционного очагов (в хронической стадии), промывание рта и носа, укрепление иммунитета, правильное питание, активные физические нагрузки. Чем раньше будет проведена диагностика и лечение, тем велик шанс на быстрое и полноценное выздоровление.
источник
Нагноительные заболевания (абсцессы и флегмоны) – это грозные осложнения многих воспалительных процессов, происходящих в организме. Особенно опасны такие осложнения в области лица и головы, так как возможно распространение гноя из очага на головной мозг и развитие жизнеугрожающих осложнений.
Абсцессы и флегмоны при заболеваниях ЛОР органов по частоте находятся на втором месте после одонтогенных нагноительных осложнений.
Абсцесс – это гнойный воспалительный процесс ограниченного характера. При проникновении вирулентной инфекции вглубь тканей происходит гнойное воспаление с некрозом , образованием полости, наполненной гноем и ограниченим ее от окружающих тканей капсулой. Образование капсулы – это защитная реакция организма для предотвращения распространения нагноения.
Флегмона – это более грозное осложнение, которое характеризуется диффузным распространением гнойного воспаления, неограниченным от окружающих тканей.
Абсцессы и флегмоны могут сформироваться практически при всех воспалительных заболеваниях ЛОР-органов, а также в результате травмы. Четкой классификации нагноительных процессов ЛОР-органов нет. Можно перечислить наиболее часто встречаемые в практике формы:
Паратонзиллярный абсцесс;
Развитие абсцессов и флегмон происходит чаще всего в подкожной или межтканевой клетчатке, которая богата кровеносными и лимфатическими сосудами.
Нагноившийся фурункул также относится к абсцессам. Это воспаление начинается с волосяного фолликула, распространяется на сальную железу и окружающие ткани. В ЛОР – патологии фурункулы встречаются в полости носа и в наружном слуховом проходе, где присутствует кожа с волосяными луковицами. Проникновению в них инфекции способствуют микротравмы, а также общее снижение защитных сил, тяжелые соматические заболевания – сахарный диабет, гиповитаминоз. Провоцирующим моментом может быть также переохлаждение.

Лечение в инфильтративной стадии: антибиотики – аминопенициллины, цефалоспорины, макролиды, фторхинолоны. Местно применяют полуспиртовые компрессы, УВЧ. При абсцедировании фурункула на фоне массивной антибиотикотерапии проводят хирургическое вскрытие гнойника, промывание раны антисептиками и налаживание дренажа.
Паратонзиллярный абсцесс возникает в результате гнойного воспаления в паратонзиллярной клетчатке (она располагается между капсулой небной миндалины и фасцией глотки). Инфекция проникает сюда чаще всего непосредственно из небной миндалины по криптам – глубоким бороздкам, пронизывающим всю толщу миндалины. Возбудителями в основном являются стрептококки, стафилококки, синегнойная палочка, реже – анаэробная флора.
Паратонзиллярный абсцесс возникает обычно на исходе течения гнойной ангины или хронического тонзиллита. Воспаление до формирования абсцесса называется паратонзиллитом. Обычная локализация его (в 90% случаев) – это верхний полюс небной миндалины.
В течении паратонзиллита выделяют три стадии: отечную, инфильтративную и непосредственно абсцедирующую.
- На фоне течения тонзиллита после некоторого улучшения усиливается боль в горле с одной стороны.
-
Вновь повышается температура тела.
- Нарушается процесс глотания, часто пациенты вообще отказываются принимать пищу.
- В результате распространения воспаления на мышцы глотки и региональные лимфоузлы становятся болезненными движения головой, пациент держит голову наклоненной в больную сторону, при необходимости поворотов – поворачивается всем телом.
- При абсцедировании присоединяется тризм (болезненный спазм) жевательных мышц, становится трудно открыть рот.
Абсцедирование начинается обычно на 3-4 день от начала заболевания.
При осмотре определяется округлое выбухание в верхней части небной миндалины и небных дужек. При абсцедировании просвечивает гной. Мягкое небо смещается к средней линии. Отмечается отечность и болезненность мышц шеи и подкожной клетчатки.
Реже отмечается задняя или нижняя локализация абсцесса. Выбухание в таких случаях менее выражено, что может затруднять диагностику.
В общем анализе крови выявляются признаки бактериального воспаления – повышение количества лейкоцитов со сдвигом лейкоцитарной формулы до юных форм, повышение СОЭ.
Паратонзиллярный абсцесс может вскрыться самопроизвольно в полость глотки на 4-6 день развития, состояние при этом улучшается. Реже прорыв гноя происходит в окологлоточную клетчатку с развитием более тяжелых осложнений – парафарингита и медиастинита.

В стадии абсцедирования необходимо экстренное вскрытие тонзиллитного абсцесса, возможно с последующим удалением миндалины (абсцесстонзилэктомия). Операцию проводят под местной или аппликационной анестезией. Разрез проводится в месте наибольшего выпячивания. Края раны расширяют тупым инструментом для более полного опорожнения гнойника.
Это гнойное воспаление окологлоточной клетчатки. Возникает в результате осложненного течения ангины, хронического тонзиллита, прогрессирования паратонзиллита, гнойных синуситов (гайморита, этмоидита), одонтогенных воспалений.
- Резкая боль при глотании с одной стороны горла,
- Невозможность открыть рот,
- Болезненность по ходу боковой поверхности шеи,
- Припухание и уплотнение в этом месте,
- Боль при движениях головой,
- Увеличение лимфоузлов,
- Повышение температуры до 40.
Осложнениями парафарингеального нагноения могут быть тромбоз яремной вены, кровотечения из изъязвленных сосудов, а также распространение гноя в средостение.
При парафарингеальном абсцессе проводится срочная операция по вскрытию и опорожнению гнойной полости. Применяют при этом два подхода: наружный по боковой поверхности шеи и внутриротовой. После вскрытия и опорожнения абсцесса проводится дренирование его полости, назначаются антибиотики и дезинтоксикационная терапия.
Заглоточный абсцесс развивается в рыхлой клетчатке между фасциями задней стенки глотки и шейного отдела позвоночника. Встречается преимущественно у детей до 4-х лет, так как именно в этом возрасте данная клетчатка развита, далее она атрофируется.
Заглоточный абсцесс возникает в результате осложнений фарингита, ринофарингита, мелких травм глотки.
Заглоточный абсцесс может локализоваться как в носоглотке (тогда он бывает обычно односторонним в силу анатомических особенностей), так и в ротовой или гортанной частях глотки (тогда он занимает срединное положение).
Проявления заглоточного абсцесса:
- Боль в горле, ребенок не может глотать,
-
Отказывается от еды,
- Нарушается общее состояние,
- Резко повышается температура тела.
- При расположении абсцесса в носоглотке – нарушается носовое дыхание,
- Локализация в более нижних отделах может вызвать нарушения дыхания вплоть до удушья.
- При осмотре выявляется покраснение и выбухание задней стенки глотки, размягчение в центре выбухания.
- В крови выявляются воспалительные изменения.
Лечение заглоточного абсцесса заключается в немедленном его вскрытии. Перед разрезом проводят предварительное пунктирование с отсасыванием гноя в целях предупреждения его аспирации. В послеоперационном периоде назначаются антибиотики широкого спектра действия, полоскания горла растворами антисептиков.
Флегмона – это неограниченное диффузное гнойное воспаление тканей. При ЛОР-патологии флегмона может быть осложнением течения таких заболеваний, как фурункулы и абсцессы носа, гнойные ангины, хронический тонзиллит, абсцессы глотки, гнойный синусит, гнойный отит.
При флегмонах гнойное воспаление не ограничено капсулой, гной распространяется по клетчатке, переходя по сосудисто-нервным пучкам из одного фасциального кармана в другой, в процесс вовлекаются окружающие ткани-сосуды, мышцы, сухожилия, происходит гнойное расплавление тканей.
Возбудителями флегмоны обычно являются стрептококки и стафилококки, синегнойная палочка. В более тяжелых случаях флегмону вызывает анаэробная флора.
- Разлитой болезненностью,
- Покраснением,
- Выраженной отечностью окружающих тканей,
- Нарушением функции близлежащих органов.
-
Регионарным лимфаденитом.
- Общей интоксикацией организма – температура, слабость, головная боль, тошнота.
- Рразвитием осложнений:
- тромбоза сосудов,
- изъязвления сосудов с развитием кровотечения,
- прогрессированием тромбофлебита с тромбозом венозных синусов,
- распространением процесса на мозговые оболочки с развитием гнойного менингита.
- сепсиса.
При глубокорасположенных вялотекущих флегмонах шеи симптомы могут быть не так ярко выраженными, что затрудняет диагностику.
Флегмоны при ЛОР-патологии можно разделить на следующие группы:
При ЛОР-патологии флегмоны лица возникают как осложнение течения фурункулов носа, при попадании инфекции после операций на полости носа, а также при прогрессировании риноорбитальных осложнений.
Флегмоны лица чаще располагаются в области носа, в области нижней челюсти.
Этот вид флегмон является в основном осложнением гнойных синуситов (чаще всего воспаления клеток решетчатого лабиринта, реже – других придаточных пазух носа).
- С переходом на ретробульбарную клетчатку.
- Без перехода на ретробульбарную клетчатку.
- Подбородочная;
- Подчелюстная;
- Передней области шеи;
- Боковой области шеи.
- C переходом на околопищеводную клетчатку.
- Осложненная медиастенитом.
- С переходом на клетчаточные пространства спины.
Лечение флегмон лица и шеи проводится в сециализированном отделении гнойной хирургии. Необходима экстренная операция, цель которой:
- Вскрытие гнойной полости,
- Максимальное и щадящее удаление некротизированных тканей,
- Промывание раны растворами антисептиков и антибиотиков,
- Налаживание дренажа для оттока воспалительного экссудата.
- В послеоперационном периоде назначается массивная антибиотикотерапия, дезинтоксикационные мероприятия.

Клиническая картина всех орбитальных осложнений схожа. Отмечается :
- Отек век и окружающих глаз тканей,
- Выпячивание глазного яблока,
- Гиперемия коньюнктивы,
- Болезненность при переводе взгляда,
- Гнойные выделения,
- Быстропрогрессирующеее снижение зрения вплоть до слепоты.
- При парезе нервов и мышц глаз становится неподвижным, веко не закрывается, отмечается двоение в глазах.
- Выражены и общие симптомы: головная боль, слабость, рвота, повышение температуры.
Диагноз подтверждается проведением КТ орбиты. Лечение гнойных осложнений глазницы заключается в экстренной операции на пораженной пазухе носа – радикальный широкий доступ к пораженной пазухе, санация ее с удалением некротизированных тканей. Кроме этого, проводят декомпрессию и дренирование глазницы через наружные разрезы или эндоназальным эндоскопическим методом.
Иногда при распространении инфекции из полости носа или придаточных пазух по слезно-носовому каналу происходит нагноение слезного мешка и окружающей его клетчатки. В этом случае говорят о флегмоне слезного мешка. Чаще всего она является осложнением этмоидита или гайморита.
В области внутреннего угла нижнего века возникает покраснение, припухлость, боль, слезотечение. Отек быстро распространяется на оба века, щеку, нос. Повышается температура. Через несколько дней в центре уплотнения появляется размягчение, становится видно гнойное содержимое.
Абсцесс может вскрыться наружу, иногда как последствие этого может образоваться свищ. Прорыв гноя через носо-слезный канал в полость носа может осложниться внутренней фистулой. Наиболее тяжелым осложнением является флегмона глазницы.
Лечение – антибиотикотерапия, хирургическое вскрытие очага, дренаж.
К сожалению, довольно часто пациенты попадают в стационары с уже сформировавшимися запущенными формами нагноительных осложнений. Это свидетельствует о позднем обращении к врачу для лечения основного заболевания. Необходимо помнить:
-
Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
- Не следует затягивать с обращением за медицинской помощью при ангинах, затянувшемся насморке, фурункулах, травмах носа и горла.
- Выполнять строго все рекомендации, являться к врачу для наблюдения, особенно при гнойных ангинах.
- Не заниматься самолечением.
- Желательно провести радикальное лечение при хронических заболеваниях ЛОР-органов (тонзилэктомия при хроническом тонзиллите, санирующие операции на пазухах носа при хроническом синусите).
источник
Что это такое? Паратонзиллярный абсцесс — это наиболее тяжелая стадия паратонзиллита, представляющего собой воспаление клетчатки, окружающей нёбные миндалины.
Пик заболеваемости паратонзиллитом приходится на возраст от 15 до 30 лет, другие возрастные группы страдают им значительно реже. Патология встречается с одинаковой частотой у мужчин и женщин.
О болезни и причинах
Если миндалины, которые обычно называют гландами, подвержены частым воспалениям, (ангинам), то в результате в них формируется хронический процесс (хронический тонзиллит). В 80% именно хронический тонзиллит приводит к развитию паратонзиллита с его переходом в паратонзиллярной абсцесс.
Возникновение паратонзиллярного абсцесса связано с анатомическими особенностями строения небных миндалин и окружающих их тканей. В миндалинах есть углубления – крипты, которые при заболевании заполняются гнойным содержимым. Особенно глубокие крипты располагаются в верхней части миндалины, где и воспалительный процесс при тонзиллите наблюдается чаще всего.
Со временем на месте воспалительных очагов образуется рубцовая ткань, которая мешает нормальному оттоку воспалительной жидкости и гноя из углублений в миндалинах.
В случае возникновения нового воспаления, очищение измененных крипт замедляется, а инфекция из миндалин распространяется вглубь: через железы Вебера в клетчатку, расположенную вокруг миндалин, т.е. в паратонзиллярное пространство.
Область вокруг верхнего полюса миндалин, опять же, наиболее подвержена развитию в ней инфекции за счет выраженной рыхлости ее клетчатки, поэтому локализация абсцесса там самая частая.
Учитывая обстоятельство, что при хроническом тонзиллите происходит местное и общее ослабление защитных сил организма – развитие воспаления в паратонзиллярном пространстве при попадании инфекции может возникнуть очень легко.
Другими причинами паратонзиллярного абсцесса могут стать любые нагноительные процессы во рту: кариес «зубов мудрости» нижней челюсти, периостит, гнойное воспаление слюнных желез, а также травма глотки и шеи. Редко инфекция может попасть отогенным путем, т.е. через внутреннее ухо, и гематогенным – через кровь.
В группу риска по развитию паратонзиллярного абсцесса входят категории пациентов, страдающие следующими заболеваниями:
- Сахарный диабет;
- Анемия;
- Иммунодефицит;
- Онкологические процессы и т.д.
На фоне перечисленных выше патологических состояний наблюдается угнетение иммунитета. В первую очередь, страдает местный иммунитет. Поэтому проникновение патогенных микроорганизмов в миндалины происходит легко.
С такой же легкостью они преодолевают и другие защитные барьеры, и попадают в кровоток и пространство, окружающее миндалины. Со временем процесс из катарального переходит в гнойный, что и трактуется как паратонзиллярный абсцесс.
Паратонзилит может проявляться в виде трех клинико-морфологических форм, являющихся последовательными стадиями воспалительного процесса. Выявление и лечение ранних форм паратонзиллита может предотвратить развитие абсцесса. Но обычно они маскируются под признаки обычного воспаления горла при острой респираторной инфекции вирусного происхождения.
Формами паратонзиллита являются следующие:
1. Отечная. Эта форма редко диагностируется, так как проявляется небольшой болью в горле, что может быть объяснено другими причинами, например, переохлаждением. Поэтому заболевание с легкостью переходит в следующую более тяжелую стадию.
2. Инфильтративная. С этой формой к врачу попадают уже примерно 10-15 % всех больных паратонзиллитом. Она характеризуется появлением признаков интоксикации, таких как повышение температуры, головная боль, разбитость, и местных симптомов – боль и покраснение горла, болью при глотании. Как правило, лечение больным с паратонзиллитом назначается на данной стадии.
3. Абсцедирующая форма, которая и представляет собой собственно паратонзиллярный абсцесс. Развивается у 80-85% больных с паратонзиллитом, если не проведена своевременная диагностика и лечение. Паратонзилярный абсцесс может иметь различную локализацию. С учетом этого выделяют 4 вида абсцесса:
- Супратонзиллярный и передний – располагается над миндалиной, между ней и передней небной дужкой, наблюдается в 70% (самый частый вид);
- Задний – развивается между миндалиной и задней дужкой, второй по частоте — 16% случаев;
- Нижний – формируется между нижней частью миндалины и боковой частью глотки, наблюдается у 7% больных;
- Боковой или латеральный, располагается между средней частью миндалины и глоткой. Это самая редкая локализация, которая бывает в 4% случаев. Но наиболее тяжелая, так как при таком расположении самые плохие условия для самостоятельного прорыва и очищения полости абсцесса. В результате гнойный экссудат скапливается в данном пространстве и начинает разрушать окружающие ткани.
Сторона поражения при абсцессе не имеет прямой зависимости. Так, левосторонний паратонзиллярный абсцесс наблюдается с такой же частотой, как и правосторонний.
Каких-либо анатомических предпосылок для более частого развития абсцесса с той или иной стороны не существует. Поэтому в процессе диагностики следует ориентироваться на выраженность и характер клинической симптоматики.
При паратонзиллярном абсцессе симптомы первично появляются на стороне формирования гнойного очага. Со временем они могут перейти на противоположную сторону, что приведет к усугублению состояния пациента.
На развитие нагноения клетчатки будут указывать:
- Ухудшение общего самочувствия;
- Повышение температуры до высоких цифр – 38,5-39° С (однако у пациентов с резко сниженным иммунитетом температура может оставаться в пределах нормы или даже ниже – гипотермия);
- Нарастание боли в горле. Она становится «дергающей», распространяется в область уха, челюсти;
- Усиление боли при глотании, которое настолько выражено, что больной отказывается от еды и питья, чтобы не провоцировать это усиление. В итоге в организме развивается дефицит витаминов и других полезных веществ;
- Обильное слюноотделение. Возникает как рефлекс на раздражение слюнных желез. Слюна стекает изо рта, так как больной опасается лишний раз сделать глотательное движение из-за боли. Это приводит к мацерации кожи вокруг рта и образованию в его углах заедов;
- Гнилостный запах изо рта, связанный с жизнедеятельностью гноеродных бактерий, которые привели к развитию абсцесса;
- Тризм жевательной мускулатуры – спазм мышц, разной степени выраженности, который не позволяет широко открыть рот;
- Невнятность речи, гнусавость, обусловленные щажением для предупреждения боли;
- Боль в шее при поворотах головы наблюдается при распространении воспаления на мышцы и лимфоузлы шеи. Она всегда свидетельствует о запущенности патологического процесса;
- Поперхивание при попытке проглотить жидкую пищу.
Общее состояние больного усугубляет психологическая напряженность, связанная с постоянной сильной болью, которая выматывает эмоционально, нарушает нормальный сон, а также приводит к вынужденному голоданию.
Слюнотечение заставляет принимать вынужденную позу – либо лежа на боку, либо сидя, наклонив голову вперед, чтобы обеспечить стекание слюны без совершения глотательных движений.
На 4-5-й день развития заболевания может произойти самопроизвольное вскрытие «созревшего» абсцесса. Состояние больного при этом резко улучшается, падает температура, исчезает мучительная боль в горле. В таком случае искусственное хирургическое вскрытие абсцесса не производится.
Больному рекомендуются только полоскания и обработка вскрывшейся полости антисептиками.
Паратонзиллярный абсцесс при типичной верхней локализации можно самостоятельно выявить при осмотре горла. Он выгладит как шаровидное образование с напряженной поверхностью, выбухающей над миндалиной вверх и к средней части глотки.
Слизистая над образованием ярко-красная, иногда через нее просвечивает гнойное содержимое бело-желтого цвета. При пальпации может определяться зона флюктуации – гнойного размягчения. Чаще всего прорыв происходит в данной зоне из-за ферментативного расплавления покрывающей оболочки.
После диагностики паратонзиллярного абсцесса, лечение всегда проводят в стационаре, способы домашней терапии невозможны. В этом случае сразу производят хирургическое вскрытие паратонзиллярного абсцесса.
Предварительно выполняют местное обезболивание раствором дикаина, лидокаина или другого местного анестетика. После чего делают надрез скальпелем на наиболее выступающем участке с последующим расширением полости абсцесса глоточными щипцами и вычищением гнойной полости.
На заключительном этапе рану обрабатывают раствором антисептика. Для лучшего оттока гноя во вскрытой полости оставляют дренаж (резиновый выпускник), по которому патологический экссудат выходит наружу.
При «холодном» абсцессе для выбора наиболее рациональной тактики важно учесть частоту обострений. Если у больного при опросе выявляются частые ангины, сразу проводят удаление миндалин с обеих сторон с целью профилактики рецидивов абсцессов.
Если ангины не частые, то миндалины после вскрытия абсцесса не удаляют, а рекомендуют это сделать через 1-1, 5 месяца после текущего лечения. В этом случае риск воспалительных осложнений в послеоперационном периоде минимален.
После произведенной операции осуществляют консервативное лечение. Оно подразумевает прием медикаментов и обработки вскрытой полости.
Принципами консервативного лечения являются:
- Режим постельный, пища жидкая, обильное теплое питье. При выраженной боли и невозможности глотания до вскрытия абсцесса, производят кормление специальными смесями через зонд или назначают внутривенное капельное введение 5%р-ра глюкозы, декстрана, 0,9% раствора натрия хлорида;
- Прием антибактериальных препаратов внутрь и внутримышечно: цефазолин, цефураксим, цефтриаксон, гентамицин, амикацин, пенициллин, амоксициллин. Выбор антибиотика зависит от клинико-эпидемиологической характеристики заболевания, которая позволяет предположить наиболее вероятного возбудителя абсцесса;
- С целью детоксикации внутривенно капельно вводят гемодез и другие препараты (это направление показано при среднетяжелом и тяжелом состоянии пациента);
- Полоскания горла раствором фурациллина, мирамистин и другими препаратами антисептического ряда;
- Для профилактики грибковых осложнений при антибиотикотерапии назначают интраконазол;
- Для обезболивания используют анальгин внутримышечно, парацетамол внутрь;
- Антигистаминные препараты для предупреждения аллергизации организма;
- Противовоспалительные средства, которые помогают дополнительно купировать боль.
Следует учесть, что в остром периоде при наличии выраженных болей препараты назначаются парентерально – внутримышечно, внутривенно или ректально (в прямую кишку).
Введение через рот (перорально) недопустимо, т.к. усугубляет имеющиеся клинические проявления. Такой путь возможен при стихании воспалительных изменений.
При паратонзиллярном абсцессе горла осложнениями будут являться варианты дальнейшего развития гнойного процесса. При распространении инфекции в заглоточное пространство развиваются парафарингеальный абсцесс и флегмона.
Эти осложнения могут возникнуть при прорывах паратонзиллярного абсцесса и при случайном повреждении стенки глотки во время вскрытия абсцесса. Парафарингеальный абсцесс может быть ограниченным и быстро вылечиваться при своевременном выявлении и хирургическом лечении. Без лечения он опасен развитием сепсиса и флегмоны шеи, а также резким нарушением дыхания из-за сдавления глотки извне.
Флегмона шеи — опасное и угрожающее жизни состояние, связанное с анатомически возможным быстрым распространением инфекции по клетчатке шеи.
Требует хирургического лечения в кратчайшие сроки, так как не имеет возможности самостоятельно прорваться наружу в силу глубины расположения, а потому опасна развитием медиастенита и сепсиса. Медиастенит – это воспалительный процесс средостения, которое заключает в себе сердце, крупные сосуды (аорта, полые и легочные вены) и др.
Гнойный медиастенит – нагноение клетчатки средостения (участок за грудной клеткой). Одна из самых тяжелых форм гнойной инфекции мягких тканей.
Ее особенность — затрудненная диагностика на ранних стадиях. Лечение заключается в устранении первоначальной причины, хирургическом вычищении нагноившихся полостей. Успех лечебных мероприятий зависит от своевременности их начала. Промедление создает серьезную угрозу жизни.
Все гнойные осложнения подлежат интенсивному лечению антибактериальными препаратами. Доказанную эффективность имеют цефалоспорины 3 и 4-го поколения: цефоперазон, цефтриаксон, цефтазидим, цефепим. Дополняют лечение иммуномодулирующими препаратами.
При правильном подборе антибиотиков их эффективность удается оценить через 48 часов. Если состояние пациента не улучшается, то требуется смена антибактериальных препаратов.
источник
 Вновь повышается температура тела.
Вновь повышается температура тела. Отказывается от еды,
Отказывается от еды, Регионарным лимфаденитом.
Регионарным лимфаденитом. Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.
Все воспалительные, особенно гнойные процессы в области лица, носа и горла очень опасны.