Абсцесс является нарывом и местом скопления гноя. Гной может появиться из-за острой или хронической местной инфекции. При абсцессе происходит разрушение тканей в очаге, поражённом инфекцией. Возникнуть гнойник может не только на кожном покрове, но и внутри организма в каком-либо органе. При возникновении абсцесса происходит образование стенки-мембраны, которая закрывает гнойный участок от других здоровых тканей. Таким образом происходит защита здоровых тканей от возможного заражения. Различается несколько видов абсцессов в зависимости от их расположения. Но образование нарыва на любом органе или ткани сопровождается сильной болью, и при отсутствии своевременного лечения возможны осложнения.
Заболевание может появиться из-за попадания в организм пациентки бактерий, грибов, вирусов. Они проникают через повреждения кожных покровов, слизистые оболочки. Возбудителем болезни чаще всего выступает смешанная флора, в которой преобладают такие составляющие, как:
- стафилококк,
- стрептококк,
- кишечная и другие типы палочки.
Абсцесс развивается и на фоне хронических болезней.
Причиной появления заболевания может служить не соблюдение правил септики, гигиены, антисептики. В данном случае раны, царапины не обрабатываются должным образом, что приводит к заражению.
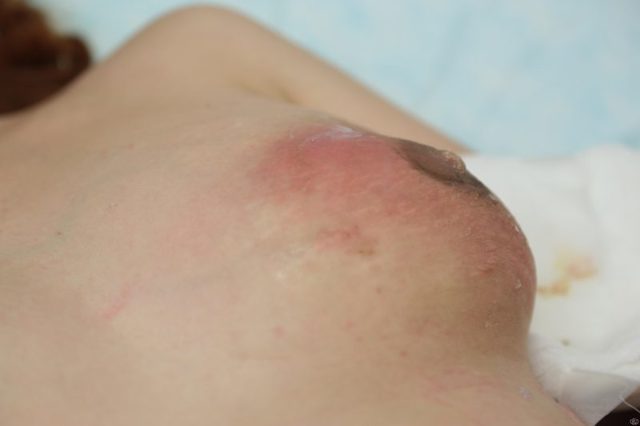
О наружных абсцессах говорит болезненный твердый узел с покраснениями по кругу. Через определённый промежуток времени (от двух дней до двух недель) на этом месте появляется капсула, заполненная гнойной массой. Подобный воспалительный очаг сразу можно распознать, так как он располагается в мышце, под кожей.
Также абсцесс может размещаться во внутренних органах. Существуют общие симптомы, которые говорят о развитии заболевания.
- Изменение цвета кожных покровов (в большинстве случаев – покраснение).
- В месте воспаления ощущается боль.
- Повышенная температура тела.
- Припухлость.
- Нарушение функционирования внутреннего органа.
- Головные боли.
- Общее недомогание, чувство слабости.
- Частичная потеря аппетита.
Внешний абсцесс гораздо проще распознать, чем воспалительные очаги, которые расположены во внутренних органах. Предварительный диагноз может ставиться на основе общего осмотра, изучения доктором истории заболевания. Врачом выясняются причины появления абсцесса.
Для определения внутренних воспалительных очагов используются такие методы, как:
- анализ крови, мочи, кала;
- УЗИ внутренних органов;
- рентген поражённого участка;
- МРТ.
Нередко в период лечения мамам приходится приостанавливать грудное кормление, так как терапия включает прием препаратов, которые могут негативно влиять на здоровье ребенка. Оно может длиться разное время в зависимости от продолжительности терапии. Врач может приписывать лекарства, которые запрещены к применению в период лактации. Кормящим мамам нужно будет подобрать продукты, заменяющие грудное молоко. Это несколько усложняется, так как выбрать наиболее оптимальные варианты, которые подойдут в конкретном случае, можно только, если пройти определенное обследование.
Несвоевременно обнаруженное заболевание, неадекватное его лечение может привести к ряду последствий. Осложнения характерны практически для всех типов абсцессов.
- Воспаленная полость может прорваться наружу или внутрь, в результате чего остаются рубцы, заражение распространяется.
- Попадание бактерий в кровь (сепсис).
- Кровотечения во внутренних органах.
- Частичное нарушение или прекращение функционирования органов или систем.
- Потеря аппетита приводит к истощению, развитию болезней на его фоне.
- Распространение заражения в здоровых органах.
Абсцесс входит в категорию инфекционных заболеваний, поэтому требует оперативного вмешательства доктором. Самостоятельное вскрытие недопустимо. Также кормящим мамам категорически запрещено принимать какие-либо медикаменты, использовать средства народной медицины без консультации специалиста. При первых проявлениях им следует в обязательном порядке обратиться за квалифицированной помощью к врачу.
Лечение абсцессов включает использование консервативных и хирургических методов. Чаще всего они используются параллельно. Медикаментозный курс состоит из приема таких медикаментов, как:
- антибиотики;
- муколитики, позволяющие разжижать вязкие массы;
- препараты для снятия боли, устранения интоксикации организма, понижения жара, отхаркивания и т.д.;
- общеукрепляющие средства для корректировки обмена вещества, восстановления функциональности органов;
- витамины.
Гнойные полости в большинстве случаев вскрываются. Устанавливается дренаж, который обеспечивает постоянный отток содержимого воспалительного очага. Внутренние абсцессы прокалываются специальной иглой (пункция) с аспирацией гнойных масс. В его полость вводятся лекарственные препараты.
После того, как абсцесс был вскрыт, врач может назначить пациентке ряд процедур, среди которых:
- специальная диета, правильное питание, богатое на витамины и микроэлементы;
- прием антибактериальных средств;
- перевязки, регулярный осмотр.
Лечение зачастую проводится в стационаре. В случае с незапущенными формами заболевания, незначительными хирургическими вмешательствами пациентка может находиться дома.
Нередко основным методом эффективного лечения может быть только проведение операции. В определённых ситуациях проводится частичное или полное удаление органа (резекция). Оно актуально при хроническом течении болезни.
Терапия абсцессов может проводиться народными средствами. Кормящие мамы могут использовать разные растения и травы, препараты на их основе. Смеси включают такие ингредиенты, как:
Все средства должны назначаться только врачом.
Кормящие мамы должны бережно относиться к своему здоровью. Все небольшие раны, порезы и царапины обрабатываются соответствующими дезинфицирующими средствами. При появлении даже незначительных симптомов, которые не характерны для послеродового периода, им необходимо сразу обратиться за консультацией к доктору.
Также профилактика включает соблюдения всех правил гигиены, септики и антисептики. Кормящим мамам следует правильно и сбалансировано питаться, больше проводить время на свежем воздухе. Для предупреждения абсцессов лучше проводить и профилактику иммунодефицита.
источник
Гнойный мастит: стадии развития воспалительного процесса, формы в зависимости от этиологического фактора возникновения заболевания, симптоматические признаки, консервативная и хирургическая методика лечения.
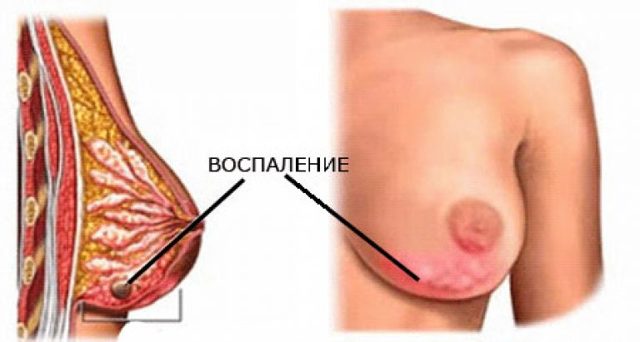
Гнойный мастит – это воспалительное заболевание, которое характеризуется гнойной инфильтрацией тканей молочной железы. Наиболее часто абсцесс развивается у женщин в период лактации при длительном или неправильном кормлении.
Острый гнойный мастит развивается вследствие инфицирования железистых протоков бактериальным возбудителем (наиболее распространенным является золотистый стафилококк). Заражение происходит при попадании стафилококка через трещины в ореоле и распространяется по устьям внутренних грудных протоков.
К провоцирующим факторам скопления гноя в молочной железе относятся:
- неправильное вскармливание ребенка грудью;
- скопление остатков молока в дольковых протоках молочной железы;
- неправильное проведение процесса сцеживания;
- образование трещин на сосках при кормлении или вследствие механической травмы;
- анатомические особенности строения молочной железы;
- длительный застой остатков молока в грудных протоках.
Помимо выше перечисленных этиологических факторов, также спровоцировать развитие заболевания могут оперативные вмешательства по поводу искусственной имплантации груди и доброкачественные онкологические процессы.
Воспалительный процесс со скоплением гноя в грудной железе прогрессирует постепенно, начинаясь с повышения общей температуры тела, локализованной болезненности в молочной железе.
В зависимости от стадии прогрессирования гнойный мастит подразделяется:
- Серозная стадия начинается с дискомфортных ощущений и повышения температуры тела. По истечении времени железа начинает увеличиваться с выраженной отечностью. Над местом локализации воспалительного очага формируется участок гиперемии. Во время проведения пальпации появляется болезненность слабой интенсивности разлитой локализации.
- Стадия инфильтрации. При инфильтрационном гнойном мастите симптомы такие же, как и при серозной форме, но при прощупывании определяется уплотнение железистой ткани, не имеющее четких границ.
- При развитии гнойной стадии присоединяются признаки общего интоксикационного синдрома в виде тошноты, рвоты, полного отсутствия аппетита и ухудшения общего самочувствия женщины. При проведении лабораторной диагностики изменяются показатели периферической крови, что свидетельствует о наличии воспалительного процесса. Изменяется характеристика болевого синдрома, боль приобретает разлитой характер с иррадиацией в область верхней конечности на стороне пораженной железы. При пальпации прощупывается четко ограниченное уплотнение, которое вызывает резкую боль при надавливании. На этой стадии заболевания гной в грудной железе продолжает накапливаться вследствие интенсивного размножения бактериального возбудителя.
- Флегмонозная стадия проявляется в виде нарастания симптомов интоксикации и повышения общей и местной температуры тела. Кожные покровы над участком абсцесса становятся синюшного оттенка с ярко выраженной отечностью. Отек мягких тканей настолько выраженный, что ореола втягивается внутрь железы.
- Гангренозная стадия – это крайне запущенное состояние, которое характеризуется появлением участка некроза железистых тканей с дальнейшим распространением патологического процесса.
В зависимости от локализации воспалительного очага гнойный мастит подразделяется на такие виды:
- субареолярный;
- интрамаммарный;
- ретромаммарный;
- тотальный.
Проведение лечебных и профилактических мероприятий полностью зависит от того в какой форме протекает инфекционно-гнойный процесс. Каждая женщина должна самостоятельно проводить осмотр грудной железы и при малейших подозрениях обращаться за квалифицированной помощью.
На сегодняшний день в зависимости от этиологического фактора, гнойный мастит принято подразделять на три большие формы: лактационный, нелактационный и гнойный.
Лактационный мастит является наиболее распространенной формой абсцедирования в ткани молочной железы. Большой процент заболеваемости наблюдается у женщин, которые впервые родили ребенка и не до конца ознакомились с процедурой вскармливания ребенка. Непосредственной причиной скопления гноя является застой остатков молока в грудных протоках после неполноценного сцеживания.
К основным симптомам лактационного гнойного мастита относятся:
- боль распирающего характера без четкой локализации;
- область гиперемии над пораженным участком;
- увеличение объёма грудной железы;
- лихорадочный синдром.
Отличием не лактационной формы заболевания является то, что симптомы проявляются с менее выраженной интенсивностью или их полным отсутствием.
К основным предрасполагающим факторам развития гнойного процесса относятся:
- травматическое воздействие на область грудной железы;
- мастопатия;
- онкологические заболевания;
- инфекционные процессы специфического происхождения – туберкулез, микозы.
Хроническое протекание заболевания развивается в связи неправильным проведением лечебных мероприятий при остром протекании воспалительного заболевания. В периоде ремиссии женщина чувствуется себя хорошо, симптомы воспаления полностью отсутствуют, но при рецидиве заболевания клиника характеризуется острым воспалительным процессом.
Гнойный мастит не представляет затруднений в проведении диагностики. Для того чтобы поставить окончательный диагноз проводится лабораторная и инструментальная диагностика заболевания.
По результатам лабораторного исследования периферической крови судят о наличии воспалительного процесса в организме, на это указывает повышение скорости оседания эритроцитов и увеличение количества лейкоцитарных клеток.
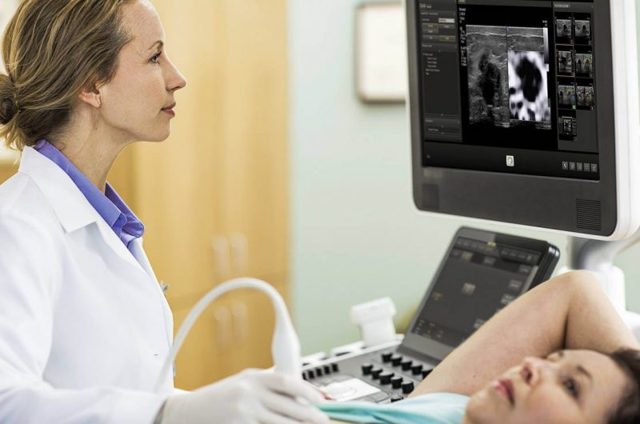
При проведении ультразвукового исследования молочной железы определяется количество скопившегося гноя и его точная локализация. Под контролем УЗИ проводится биопсия содержимого гнойника для определения видовой принадлежности бактериального возбудителя.
При гнойном мастите лечение должно быть своевременным и комплексным, включая хирургическую и консервативную терапию. Консервативная методика лечения без проведения оперативного вмешательства проводится только в том случае если заболевание находится в серозной стадии без скопления гноя в железистых протоках.
Консервативное лечение должно проводиться только в первые дни заболевания не позже пяти дней. Перед тем как начать лечение с помощью лекарственных препаратов необходимо обеспечить покой для грудной железы и регулярно проводить сцеживание молока.
К основным и широко используемым лекарственным препаратам относятся:
- окситоцин 0.5 мл в/в, для снижения выработки молока грудными железами;
- раствор платифилина 2% в/м или диклофенака 5 мл для купирования болевого синдрома;
- раствор трипсина или химотрипсина 10 мг в комбинации с новокаином 0.5% для ретроммамарной блокады;
- раствор цефтриаксона 1.0 на 10.0 натрия хлорида внутривенно струйно, с целью устранения бактериального возбудителя.
Для улучшения фармакокинетических свойств лекарственных препаратов и улучшения общей микроциркуляции в организме женщины используются физиотерапевтические процедуры, которые включают:
- воздействие ультразвукового излучения на место повреждения;
- фоноферез с добавлением ферментативных препаратов;
- воздействие рентгеновских лучей.
При полном отсутствии положительной динамики больной показано проведение оперативного вмешательства.
Хирургическая методика лечения гнойного заболевания считается наиболее быстрой и эффективной, это связано с массивным скоплением гноя в железистой ткани. При гнойном мастите операция может проводиться в виде пункционного прокола полости абсцесса с последующим отсасыванием гнойного содержимого.
При наличии множества гнойничков или абсцесса большого размера хирург производит несколько разрезов на протяжении воспалительного очага, выделяет гной из раны, промывает полость абсцесса антисептическими растворами и устанавливает пассивный дренаж для оттока остатков гноя.
Осложнения могут развиваться как в послеоперационный период, так и вследствие неправильного или неэффективного консервативного лечения.
К осложнениям гнойного мастита относятся:
- флегмона и гангрена железистых структур молочной железы;
- образование свища;
- повышенный риск рецидива заболевания вследствие послеоперационного рубцевания выводных протоков;
- анатомический дефект;
- общее заражение крови.
Профилактика воспалительных и гнойных заболеваний молочной железы подразумевает проведение таких мероприятий:
- Придерживаться правильного режима питания со специально подобранным суточным рационом.
- Проводить гигиенические мероприятия по уходу за молочной железой особенно в период лактации.
- Внимательно ознакомиться с правилами грудного вскармливания.
- Избегать травматического воздействия.
- После каждого кормления проводить механическое сцеживание молока.
Каждой женщине необходимо проводить самостоятельный осмотр молочных желез, проводить прощупывание молочных желез и региональных лимфатических узлов. Процедура самообследования проводится путем прощупывания грудных желез круговыми движениями. При обнаружении участка уплотнения или болезненности необходимо обратиться за медицинской помощью.
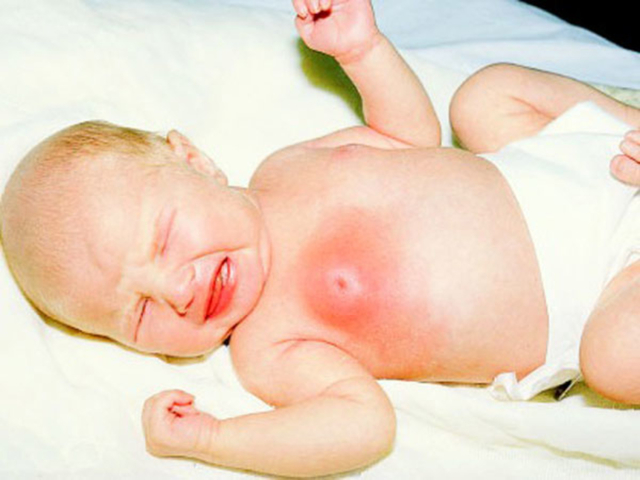
Мастит — это инфекционное воспаление молочной железы. Бывает серозным, инфильтративным, гнойным и абсцедирующим. В 95% случаев мастит протекает остро. В 90% случаев мастит встречается у женщин во время грудного вскармливания — лактационный мастит.
По статистике мастит развивается у 7% кормящих женщин; в 80% случаев заболевают первородящие из-за отсутствия опыта кормления и сцеживания. Мастит также встречается у новорожденных — грудница новорожденных.
Мастит груди вызывают бактерии, как правило, стафилококк, гораздо реже стрептококк и другие возбудители. Инфекция попадает в молочную железу через поврежденный сосок (чаще всего через трещину соска) и проникает внутрь железы через молочные ходы и лимфатические сосуды.
У кормящих матерей развитию мастита способствует продолжительное нарушение оттока молока (лактостаз) — при застое молока создаются благоприятные условия для размножения бактерий В месте скопления и размножения бактерий формируется инфильтрат, который может нагноиться.
Гнойный мастит в четверти случаев трансформируемся в абсцесс, флегмону и даже гангрену.
Грудницу новорожденных вызывают гормоны, стимулирующие выработку молока (лактогенные гормоны), которые попадают в организм младенца с молоком матери.
Симптомы мастита: болезненность, припухлость, уплотнение (нагрубание), молочной железы, чувство тяжести и распирания в месте болезни, местное повышение температуры, покраснение и уплотнение кожи над воспалением. При нагноении происходит размягчения воспалительного инфильтрата в молочной железе, появляются общие признаки интоксикации: повышение температуры тела, слабость, озноб.
Мастит диагностирует и лечит семейный врач, маммолог, хирург. В подавляющем большинстве случаев достаточно осмотра и ощупывания (пальпации) молочной железы. В сомнительных случаях назначают УЗИ и рентгенологическое исследование — маммографию.
Лечение мастита зависит от вызвавших его причин. У кормящих матерей на стадии формирования инфильтрата полезно прикладывать к груди холод между кормлениями.
При формировании инфильтрата и угрозе нагноения применяют антибиотики. При гнойном и абсцедирующем мастите требуется вскрытие очага.
Грудное вскармливание ребенка при гнойном мастите прекращают до полного очищения очага, чтобы исключить попадание гноя в организм ребенка.
Профилактика мастита сводится к правильному кормлению грудью. Следует помнить, что ребенка нужно кормить по его требованию, а не по часам. Нельзя искусственно ограничивать длительность кормлений, чтобы не провоцировать застой молока в груди.
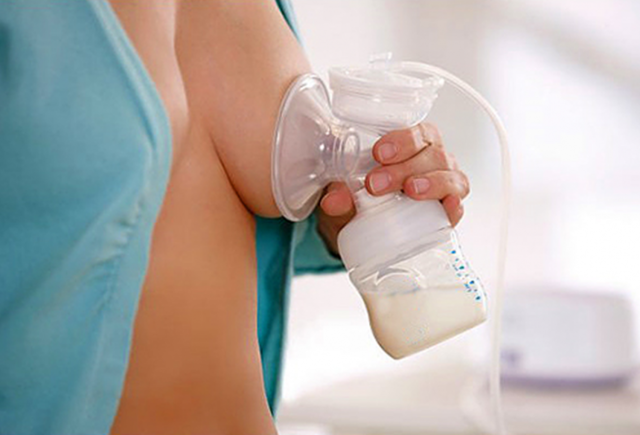
При формировании застоя необходимо сцеживать молоко с помощью молокоотсоса. Во избежание трещин сосков требуется правильное прикладывание ребенка к груди — важно следить, чтобы ротик ребенка полностью захватывал сосок вместе с ареолой.
От женщины требуется соблюдать личную гигиену и ежедневно мыть грудь и соски (мыть соски с мылом перед кормлением нельзя).
При грудном вскармливании мастит возникает из-за:
- застоя молока вследствие ограничения частоты и длительности кормления;
- избыточной лактации, если женщина не сцеживает остатки молока с помощью молокоотсоса;
- вялого сосания ребенка, ринита у малыша, пр.;
- трещины соска по причине неправильного прикладывания ребенка к груди (ротик ребенка не захватывает весь сосок);
- несоблюдения женщиной правил личной гигиены;
- ослабленный организм кормящей мамы в результате сниженного иммунитета и хронических заболеваний (ангина, бронхит, фарингит, синусит, пневмония, цистит, пиелонефрит, хламидиоз, гонорея, уреаплазма, сифилис, коли-инфекция, пр.).
Мастит новорожденного (грудница новорожденного) возникает вследствие попадания лактогенных гормонов в организм младенца с молоком матери.
По характеру воспаления мастит бывает:
- серозный — характеризуется скоплением воспалительной негнойной жидкости;
- инфильтративный — в месте воспаления формируется уплотнение. Инфильтративный мастит — развитие серозного мастита;
- гнойный — серозное воспаление сменяется гнойным; инфильтрат в молочной железе размягчается;
- абсцедирующий мастит, флегмонозный мастит, гангренозный мастит — следствие прогрессирования гнойного мастита.
При серозном мастите пациентки жалуется на неприятные ощущения и боли в молочной железе, чувство тяжести и распирания.
При инфильтративном мастите молочная железа уплотняется (нагрубает); инфильтрат можно обнаружить при пальпации железы. Кормление и сцеживание болезненно.
При гнойном мастите инфильтрат размягчается; теперь при легком толчке молочной железы ощущается колебание жидкости (флуктуация). Кожа над местом воспаления краснеет и уплотняется; отмечается местное повышение температуры. Кормление и сцеживание резко болезненно. В молоке определяются примеси гноя и крови.
При абсцедирующем, флегмонозном и гангренозном мастите помимо вышеперечисленных клинических признаков появляются симптомы общей интоксикации: резкая слабость, лихорадка до 39-40 градусов, озноб, потливость, пр.
Грудница новорожденного бывает у младенцев обоих полов. Проявляется в виде набухания молочных желез и выделений из соска при надавливании. Как правило, грудница новорожденного самостоятельно проходит за 3-5 дней. При нагноении требуется оперативное вмешательство.
Мастит диагностирует семейный врач, маммолог, хирург. Врач осматривает и пальпирует грудь, выявляет уплотнение или флуктуацию в месте болезни.
В сомнительных ситуациях врач назначает УЗИ молочной железы и маммографию; крайне редко прибегают к пункции молочной железы (тонкоигольная биопсия под контролем УЗИ).
В общем анализе крови определяют повышенное содержание лейкоцитов со сдвигом лейкоцитарной формулы влево, ускоренное СОЭ, пр.
В первую очередь нормализуют отток молока, чтобы ликвидировать его застой — сцеживают молоко с помощью молокоотсоса или вручную. При резко увеличенной лактации, а также при локализации мастита непосредственно под соском назначают препараты, подавляющие выработку молока.
При серозном мастите рекомендуют средства народной медицины, в частности, прикладывание холода к груди между кормлениями (лед, завернутый в салфтку или холодные примочки). Также применяют компрессы из морской и поваренной соли. Рецепт простой: кипяченую воду остужают до 50 градусов; в 1 стакан воды добавляют 1 столовую ложку соли.
При прогрессировании мастита (трансформации серозного мастита в инфильтративный) и угрозе гнойного мастита назначают антибиотики широкого спектра действия. Антибактериальная терапия особенно актуальна при гнойном мастите и абсцедирующем мастите.
При гнойном и, тем более, абсцедирующем мастите ребенка отлучают от груди, поскольку попадание в его организм гноя и антибиотиков вместе с молоком матери вызывает дисбактериоз. Однако на этот счет существуют разные мнения — некоторые врачи считают, что при гнойном мастите кормить ребенка грудью можно. Следует обсудить вопрос кормления с лечащим врачом.
При гнойном и абсцедирующем мастите проводят хирургическое вмешательство — вскрывают и дренируют гнойник. При нарастании общей интоксикации (лихорадка, озноб, слабость, потливость, пр.) проводят внутривенные инфузии солевых растворов.
Как правило, серозный мастит проходит за 3-4 дня; инфильтративный — за одну неделю. При гнойном мастите возврат к кормлению ребенка возможен после очищения операционной раны.
- организуйте правильное грудное вскармливание: ребенок должен питаться по его желанию, а не по часам. Также не следует ограничивать длительность кормления;
- при избытке молока или при вялом сосании сцеживайте излишки молока с помощью молокоотсоса;
- для предупреждения трещин соска следите, чтобы ребенок полностью захватывал сосок ротиком вместе с ареолой;
- тщательно соблюдайте правила личной гигиены: мойте руки перед кормлением; ежедневно принимайте душ, ежедневно меняйте бюстгальтер; при необходимости используйте впитывающие прокладки. Увлажняйте соски и кожу груди кремами, например, Пуреланом. Мыть грудь мылом перед кормлением не следует.
- Покраснение снизу левой груди и боль при претрагиванее, высокая температура и озноб был сутки. Потом не было, но появился комок и при ручном сцеживание вместе с молоком выходит чуть желтковая и густая жидкость. Врачи не работают из за праздников. Чем спасаться? Ребенок на грудном вскармливании.
- Здравствуйте, ребенку 1 месяц. Ареола на одной груди очень твердая, при кормлении не становится мягкой. Подмышкой увеличенный лимфоузел. Температура в локтевом сгибе 37,4.
Воспаление молочных желез чаще возникает в первые 3 месяца после рождения. Однако и в последующее время вероятность мастита, хоть и несколько снижается, но все-таки представляет постоянную угрозу.
Как не пропустить первые симптомы мастита у кормящей матери, что делать и какое лечение может назначить врач? На все эти вопросы должна знать ответ каждая ответственная мать, желающая сохранить собственное здоровье и обезопасить своего малыша от негативного воздействия.
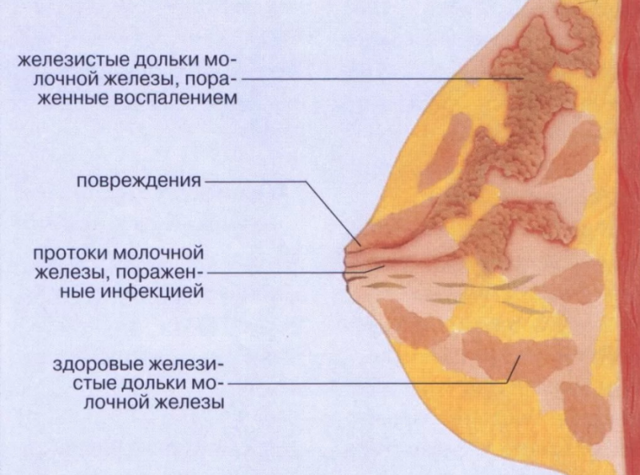
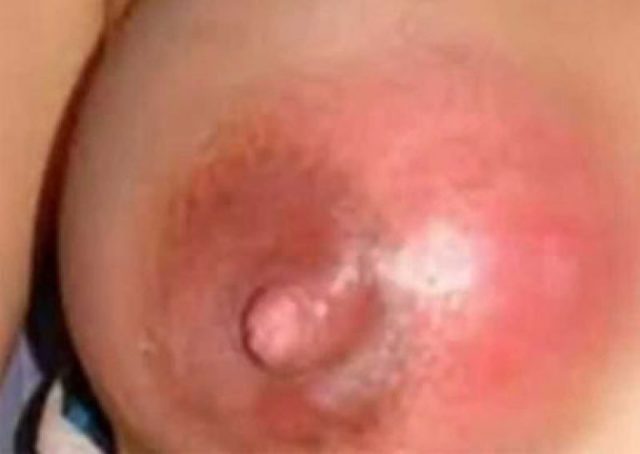
Заболевание мастит — это воспаление долек молочных желез вследствие попадания в млечные протоки инфекции (смотрите фото). Воспалительный процесс в груди кормящей женщины называется лактационным маститом. Процесс возникновения обусловлен двумя моментами: попаданием в железистые ткани инфекции и воздействие провоцирующего фактора.
Мастит при отсутствии своевременного лечения проходит несколько стадий со все более тяжелыми симптомами. Это заболевание — серьезная угроза здоровью женщины и может вызвать негативно отражается на ребенке, если его продолжают кормить больной грудью.
В 90% случаев воспалительную патологию вызывает золотистый стафилококк, Однако группа «виновных» в мастите микроорганизмов намного больше — в нее входят и стрептококки, и грибы, и даже кишечная палочка. Инфекция попадает в молочные железы из внешней среды, с током крови, по лимфатической системе.
Так как кровоснабжение груди достаточно развито у кормящей матери, нередко воспаление охватывает обширные участки молочной железы, захватывая сразу несколько ее долей. Причины возникновения мастита:
- Попадание инфекции через трещинки на сосках;
- Инфицирование бактериями, попавшими в железу с кровью или лимфой из очагов хронической инфекции — кариесных зубов, хронического тонзиллита, цистита и т. д.
Однако необходим и дополнительный стимул для развития инфекции в груди. И чаще всего, в 95% случаев, толчком к развитию лактационного мастита служит лактостаз, оставшийся без лечения на протяжении 3-4 дней.
К факторам, способствующим возникновению послеродового мастита, относят:
- первые роды — молочные железы и их млечные протоки недостаточно подготовлены к режиму грудного вскармливания;
- период отказа от грудного вскармливания;
- сниженный иммунитет — наблюдается практически у всех женщин в послеродовом периоде;
- переохлаждение;
- кистозные образования, опухоли груди;
- мастопатия в анамнезе;
- недостаточная гигиена молочных желез;
- все ситуации, провоцирующие лактостаз, — недостаточное опорожнение молочных долек, неправильная тактика грудного вскармливания, сдавление желез и т. д.
Стадии мастита
По своему развитию мастит — следующий этап нелеченного застоя молока в железах. При дальнейшем развитии воспаление проходит следующие стадии:
- серозная (неинфицированный мастит)— проявляется усугубившимися симптомами лактостаза, однако инфекция пока не размножается;
- инфильтративная — наступает спустя 1-2 дня, характеризуется формированием уплотнений, в диаметре достигающих 2-3 см;
- гнойная — бурное размножение инфекции, нагноение инфильтратов сопровождается сильнейшей интоксикацией и тяжелым состоянием женщины;
- абсцедирующая — формирование гнойных полостей.
Все фазы воспаления протекают стремительно с быстрым нарастанием тяжести симптомов.
- Снижение лактации — очень важный признак, разделяющий лактостаз и начинающийся мастит;
- Боль в груди, не исчезающая после сцеживания;
- Температура от 38ºС, причем в подмышечной впадине на пораженной стороне несколько выше;
- Покраснение кожи.
Симптомы, характерные для инфильтративного мастита:
- Гриппозное состояние — озноб, мышечные боли, скачки температуры от 37-39ºС;
- Болезненные увеличенные подмышечные лимфоузлы;
- тяжесть в груди, ноющие боли;
- Четкое прощупывание зон уплотнения;
- Недостаточное отхождение молока даже при попытке сцеживания.
Лактационный мастит в гнойной стадии имеет следующие признаки:
- Выраженный отек пораженных тканей, постоянная сильная болезненность;
- Гипертермия до 40ºС, тяжелое лихорадочное состояние;
- Изменение кожи над пораженным участком — багровый или синюшный цвет;
- Сцеживаемое молоко имеет примесь гноя.
При обращении ко врачу могут выявиться следующие признаки воспаления:
- анализ крови — лейкоцитоз, высокое СОЭ (начиная с серозной стадии);
- УЗИ — фиксация гнойных полостей.
Радикальность лечебной тактики напрямую зависит от сроков обращения к гинекологу/маммологу и стадии развития воспаления. Если женщина вовремя заподозрила у себя мастит и обратилась в клинику в первые 2 суток, вероятнее всего ее лечение ограничится консервативными мерами.
Терапия мастита
- Жаропонижающие средства — Парацетамол безвреден для малыша (кормление на серозной стадии не прекращается);
- Спазмолитики — Но-шпа, при отказе от грудного вскармливания можно принимать более сильные обезболивающие средства;
- Улучшение оттока молока — Окситоцин каплями внутрь или в/м инъекции;
- Обработка трещин сосков Бепантеном, Перуланом;
- Антибиотики — при затяжном течении, курс до 10 дней с одновременным угнетением лактации.
Хирургическое лечение
Если на протяжении 2 дней антибиотикотерапии не наблюдается динамики, прибегают к хирургическому вмешательству. Нагноившиеся очаги иссекают с сохранением здоровых тканей, нередко возникает необходимость установки дренажа.
Объем хирургического вмешательства тем масштабнее, чем большая площадь повреждения молочной железы.
Стоит понимать, что самостоятельное лечение мастита дома чревато дальнейшим развитием воспаления и представляет угрозу и для матери, и для малыша.
Часто применяемые без назначения врача Амоксициллин, Пенициллин абсолютно не действуют на золотистый стафилококк. Эффективными препаратами при маститах считаются Ципрофлоксацин, Цефалексин, Амоксиклав.
Правила лечения мастита в домашних условиях:
- Не надейтесь вылечить затянувшийся мастит (отсутствие улучшение в первые 2-3 дня) без антибиотиков. Препараты назначает только лечащий врач.
- Регулярно проводится бережный массаж груди без излишнего усердствования и сдавления. Режим проведения — каждые 2 часа, даже в ночное время.
- Никакие домашние средства — прикладывание капустных листьев, примочки с медом и каланхоэ, компрессы с маслом — не смогут уничтожить развивающуюся в железах инфекцию. Народные рецепты могут лишь облегчить боль.
- Никаких тепловых процедур — прогреваний, спиртовых компрессов и т. д. Тепло лишь увеличит отек, а усиление кровообращения за счет согревания спровоцирует дальнейшее распространение инфекции.
Кормление грудью при мастите (в том числе и на пораженной стороне) продолжается на начальной стадии воспаления. В этот период необходимо максимально опорожнять молочные железы. После каждого кормления проводится сцеживание остатков и прикладывание холода на 15 мин.
Назначение антибиотиков — повод временно отлучить малыша от груди и перевести на вскармливание детскими смесями. Практически все антибиотики, поступающие в кровь, оказываются и в грудном молоке. Их попадание в организм малыша может вызвать непредсказуемую реакцию — от аллергической сыпи и дисбактериоза до шокового состояния.
Когда можно снова вернуться к грудному вскармливанию — определяет лечащий врач с учетом прогресса лечения и периода вывода антибактериальных препаратов из организма матери во избежание попадания к ребенку с молоком.
Во избежание заболевания маститом и его лечения кормящим матерям в послеродовом периоде следует соблюдать:
- Гигиена груди — мытье перед каждым кормлением и обтирание холщовым полотенцем для профилактики образования трещин.
- Исключение или, как минимум, своевременное устранение лактостаза — соответствующий режим кормления, правильное прикладывание новорожденного к груди.
- Исключение сдавлений и травм — несжимающий грудь бюстгальтер, сон на спине или боку.
- Полноценный сон, богатое витаминами питание, рациональный питьевой режим.
- Поддержка иммунитета — лечение хронических очагов инфекций.
- Избегание эмоциональны реакций на стрессовые ситуации.
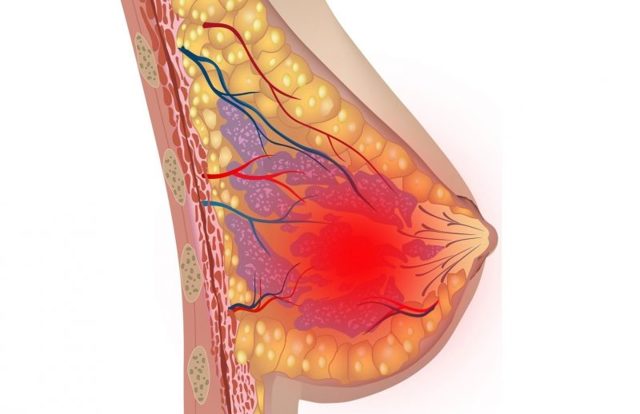
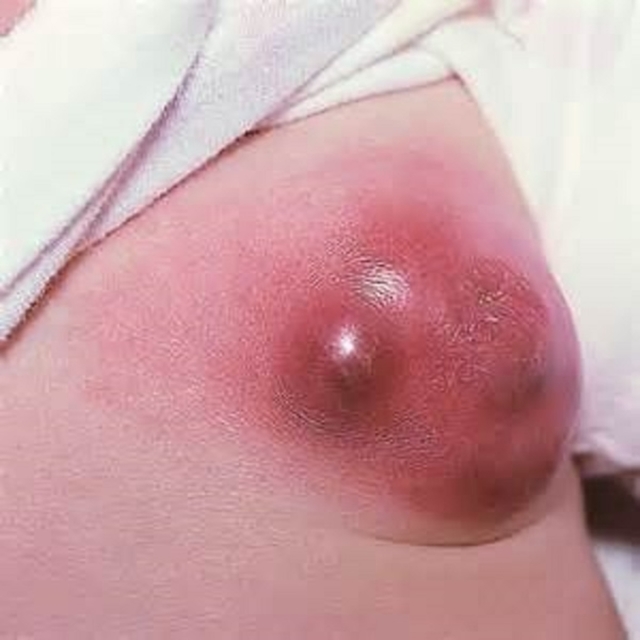
Локальное скопление гноя в тканях грудной железы называется абсцессом.
Любая женщина, которая заботится о своем здоровье, должна знать об этом заболевании больше подробностей, несмотря на то, что встречается оно не слишком часто. Причиной возникновения абсцесса являются воспалительные процессы, происходящие в молочной железе, то есть, он считается вторичным проявлением недуга.
Обычно заболеванию способствует микробная инфекция, попавшая в молочную железу через сосок.
Это возможно при трещинах на околососковой зоне или на самом соске, которые нередко имеют место у женщины, только начавшей грудное вскармливание.
Такая ситуация наблюдается у молодых матерей, не имеющих опыта в кормлении грудью и чей сосок еще не успел приспособиться к постоянным внешним раздражителям.
Второй причиной микробного заражения медики называют застой молока в груди, когда ребенок не полностью ее отсасывает. И, наконец, занести инфекцию через трещины может сама женщина, пренебрегающая правилами личной гигиены.
Вероятность возникновения абсцесса лежит еще через:
- Воспаления (мастит и другие), играющие роль провоцирующего фактора.
- Обструкцию млечных каналов, приводящую к появлению кист и инфицированию. Как результат – абсцесс молочной железы.
Среди возбудителей заболевания лидирующие позиции занимают стафилококки и стрептококки. Встречается комбинированная атака кишечной палочки со стафилококковой инфекцией.
Абсцесс молочной железы в большинстве случаев начинается с повышения температуры тела.
Такие симптомы, как лихорадка, болезненность пораженной железы, становятся настолько выраженными, что это служит причиной для прекращения кормления ребенка грудью.
Уплотнение и отек близлежащих участков переходит в воспалительный процесс, охватывающий практически всю молочную железу. Краснота кожных покровов становится очень заметной, и под ними формируется гнойник.
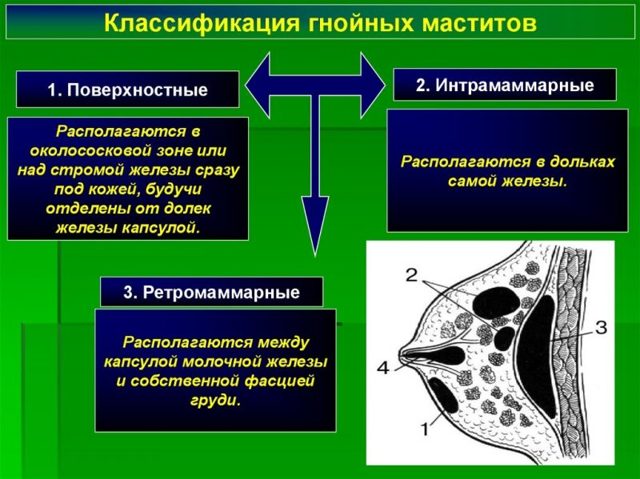
Заболеванию свойственно протекать в нескольких формах патологического характера:
- Субареолярная (поверхностная) форма абсцесса. Гнойник образовывается в подкожной клетчатке околососковой зоны.
- Интрамаммарная форма. Абсцессу предшествует застойный мастит. Патологический процесс характеризуется формированием участков некроза, при тяжелом течении болезни гнойники прорываются наружу с вытеканием содержимого.
- Ретромаммарная форма. Гнойник появляется на заднем участке железы. Подобная ситуация также может закончиться самостоятельным прорывом.
Все перечисленные формы заболевания проходят на фоне повышенной температуры, которая снижается после вскрытия гнойника.
Обширные поражения или разрезы иногда чреваты сморщиванием в области рубца, какой-то части или всей грудной железы. Существует вероятность образования труднозаживаемых свищей, из которых может выделяться молоко или гной.
Учитывая характерные симптомы заболевания, диагностика абсцесса не связана со сложностями. Специалист без труда распознает недуг и назначает комплекс лечебных мероприятий. Иногда встречаются длительно протекающие или неподдающиеся традиционному лечению гнойники. Они требуют проведения особых мероприятий, позволяющих отличить абсцесс от доброкачественных опухолей или онкологии.
- Для правильного диагноза врач использует данные гистологического анализа, симптомов заболевания и лабораторные исследования.
- В анализе крови выявляется повышенное содержание лейкоцитов и ускоренная СОЭ, что говорит о наличии в организме воспалительного процесса.
- Бактериологический посев выделений из соска свидетельствует о присутствии патогенной микрофлоры.
- В анализе мочи обнаружена лейкоцитурия и повышенное содержание белка.
Прощупывая пораженный участок молочной железы, доктор обнаруживает выпуклое образование округлой формы с явным жидким содержимым. Больная грудь несколько увеличена в объеме, при пальпации резко болезненна.
При УЗИ обследовании молочной железы определяется гипоэхогенный очаг – причина заболевания. Благодаря современной аппаратуре, устанавливается точное расположение и размер абсцесса. Специалист имеет возможность взять контрольную пункцию из гнойника и провести ее исследование на наличие возбудителя.
Лечение острой формы заболевания заключается в хирургической операции, причем проводить ее нужно в срочном порядке. При не затягивании процедуры, неотлагательном вскрытии, очистке и последующем промывании раны через дренаж, гарантируется сбережение полноценной работы органа в будущем.
Кроме того, лечение патологии предусматривает назначение антибиотиков цефалоспоринового и фторхинолонового ряда. Хорошо проявили себя аминогликозиды (амикацин, тобрамицин, канамицин).
Терапия направлена на предотвращение повторного воспалительного процесса и избавление от маститов, кист, трещин сосков. Назначаются иммуномодуляторы и внутривенное введение дезинтоксикаторов.
Болевой синдром помогают снять болеутоляющие средства, отпускаемые в аптеке без рецепта врача (анальгин, нурофен и другие).
При лечении больной железы у кормящей женщины ее предупреждают о невозможности прикладывания к груди ребенка. Это связано с накоплением лекарств в грудном молоке, которые вредны для здоровья младенца.
После затухания острого процесса и нормализации температуры переходят к физиопроцедурам и лечебному массажу.
Для недопущения развития абсцесса молочной железы специалисты рекомендуют не забывать о правилах личной гигиены и следовать им с особой тщательностью. К таковым относятся:
- Мытье рук под струей теплой проточной воды с применением специальных моющих средств. Процедура проводится перед каждым кормлением ребенка и сцеживанием.
- Грудные железы ежедневно омываются теплой водой, при этом используется детское мыло, которым намыливается вся область груди, исключая околососочные зоны.
- Бюстгальтер необходимо каждый день менять на свеже постиранный.
- Устраивать молочным железам воздушные ванны, для чего оставлять их открытыми на некоторое время.
- Появившиеся трещины смазывать персиковым или облепиховым маслом, масляным раствором витамина А, мазью Бепантен или другими, которые предложит фармацевт в аптеке.
- Прокладки для груди у кормящих женщин нужно своевременно заменять на новые.
- Во избежание травмы сосков грудь у ребенка не отнимать насильно, а ждать, пока он сам ее не выпустит изо рта. Можно слегка потянуть грудь на себя и осторожно, помогая себе пальцем, приоткрыть малышу ротик и вытянуть грудь.
- Чтобы молоко не застаивалось в молочных железах, его нужно систематически сцеживать в специально отведенную посуду. Руки при этом должны быть тщательно вымыты.
- Переохлаждения и травмы груди могут стать причиной возникновения абсцесса. Необходимо следить за своим здоровьем и стараться предотвращать подобные неприятности.
- Не допускать перехода воспалительных процессов, возникающих в молочной железе, в хроническую форму, а вовремя лечить их.
При кормлении грудью могут возникать сложности с образованием уплотнений в груди и застоев молока. При неверном прикладывании, редких кормлениях и проблемах со сцеживанием, подобные сложности могут грозить серьезным осложнением – может развиваться мастит у кормящей мамы.
Маститом называют воспаление тканей молочной железы, при грудном вскармливании он возникает в результате застоя в протоках молока с присоединением инфекции. Такой мастит принято называть лактационным маститом, и встречается он примерно у 3-5% кормящих женщин.
Как начинается мастит у кормящей мамы? Обычно он формируется на фоне имеющегося лактостаза (застой молока в груди с формированием уплотнения).
Изначально мастит начинается как неинфекционное, асептическое воспаление, но может быстро переходить в гнойный процесс из-за проникновения в ткани железы микробов с кожи соска.
Зачастую, маститы при грудном вскармливании возникают в результате следующих причин:
- Длительно существующие лактостазы, застои молока в протоках. Они формируются из-за редких кормлений, режимных кормлений, ослабленности ребенка, из-за чего он не может полноценно опорожнить грудь, а также кормлений в одной позе, когда опорожняются не все доли груди. Лактостаз может и не приводить к маститу, если он будет быстро устранен. Но, при присоединении к застою молока инфекции, будет развиваться гнойный мастит.
- Сниженный иммунитет, на фоне которого может развиваться любая из инфекций.
- Трещины сосков в результате неправильного прикладывания к груди. Через трещины легче и быстрее проникает инфекция внутрь молочной железы.
- Ношение тесного белья со сдавлением протоков и застоем молока.
- Травматизация груди, случайный ее ушиб или сдавление, гематома.
- Инфекции в организме матери с разносом микробных агентов, в том числе и в ткани груди. Это могут быть кариозные полости, гаймориты, тонзиллиты и т.д.
Мастит в своем развитии проходит несколько последовательных стадий. В первую, серозную (асептическую) стадию возникают такие симптомы, как повышение температуры в локтевом сгибе, ознобы, боли в груди с покраснением кожи в области застоя молока.
Данная стадия формируется в результате воспаления из-за растяжения и отека протоков застоявшимся молоком. Пока нет инфицирования микробами, необходимо прилагать все усилия по устранению воспаления.
Важно кормить ребенка грудью как можно чаще, чтобы малыш активно рассасывал участки уплотнений и помогал оттоку молока.
При инфильтративном мастите боли возникают во время кормления, при этом формируется слабость как при простудных заболеваниях, могут увеличиваться лимфоузлы со стороны подмышки больной железы, молоко оттекает плохо, и в месте поражения формируется выраженное, отечное уплотнение.
При отсутствии адекватного лечения или неправильном лечении этой стадии присоединяется микробный компонент воспаления и происходит переход мастита в гнойный. По протокам железы из области соска в область воспаления проникают микробы, что приводит к формированию гнойного очага, что резко утяжеляет течение болезни. При этой стадии возникают:
- сильная болезненность и отечность груди
- сильный озноб с повышением температуры до 40 градусов
- кожа груди приобретает ярко-красный цвет, иногда с синюшностью
- молоко выделяется вместе с гноем.
На фоне такого течения мастита в груди может сформироваться абсцесс – полость, заполненная гнойным содержимым, требующая хирургического вмешательства.
- На фоне мастита кормление грудью и регулярное опорожнение груди является одним из методов лечения и профилактики дальнейшего распространения инфекции.
- За счет опорожнения груди происходит снятие отека и давления внутри протоков. Даже при наличии гнойного мастита кормить грудью можно.
- Гной – это смесь убитых лейкоцитами микробов, он никак не повредит здоровью ребенка и не опасен для него. Только на фоне дренирования и лечения абсцесса груди временно могут быть прекращены кормления этой грудью, тогда молоко нужно будет сцеживать.
При развитии первых же признаков болезни, нужно обратиться к врачу или хотя бы к консультанту по грудному вскармливанию. Они по данным клиники определятся, как лечить мастит у кормящей мамы.
Прежде всего, нужно обеспечить полноценное опорожнение груди – при помощи частых кормлений, а если малыш не справляется, нужно дополнительно сцеживаться руками или молокоотсосом.
Это поможет в устранении застоев и сохранении лактации на будущее.
Что делать при мастите у кормящих мам в первую очередь? Соблюдать спокойствие, обеспечить себе щадящий режим и не мять железу, лишний раз не травмируя грудь.
- Если поднимается температура при мастите у кормящей мамы, необходимо применение обычных жаропонижающих, разрешенных при грудном вскармливании – парацетамола или ибупрофена.
- Они помогают снизить температуру и уменьшают воспаление. Помимо жаропонижающих, есть и другие методы, как сбить температуру при мастите кормящей маме.
- Это применение отбирания влажной губкой, легкая одежда, прохладный душ. Важно не ограничивать себя в жидкости, так как с питьем выводятся токсины и продукты воспаления.
- Ранее при простановке диагноза мастита назначались препараты для подавления лактации по типу парлодела и достинекса.
- На сегодня эти рекомендации себя не оправдали, лактацию при мастите нужно сохранять, обеспечивая кормление ребенка и полноценное опорожнение груди.
- С целью облегчения болевых ощущений можно применять мази с обезболивающими и противовоспалительными эффектами, прохладный компресс при мастите у кормящих мам.
Основными в лечении будут антибиотики при мастите для кормящей мамы.
Обычно назначаются антибиотики широкого спектра действия, совместимые с грудным вскармливанием.
Подбором антибиотиков должен заниматься врач, он же распишет курс лечения и его длительность.
Помимо антибиотиков и противовоспалительных средств будет назначаться курс физиотерапии. При наличии сформированного абсцесса необходимо будет хирургическое лечение с вскрытием абсцесса и удалением гноя с последующим дренированием раны.
Естественно, что при грудном вскармливании лучше избегать лактостазов и маститов, и правильно с самого начала организовать грудное вскармливание. Как избежать мастита при грудном вскармливании?
Важно следить за правильным прикладыванием к груди, чтобы не было трещин и застоев молока. Важно менять позы для кормления, чтобы ребенок полноценно опорожнял все доли груди. Необходимо беречь грудь от травмирования, носить удобное натуральное белье, отказаться от сна на животе, чтобы не передавливать протоки.
источник
Соловей Ксения Анатольевна — сертифицированный консультант по грудному вскармливанию, перинатальный психолог, организатор и руководитель Центра «Молочные реки» в Киеве.
Эта статья — предостережение всем кормящим женщинам от неверных шагов в период грудного вскармливания.
С Милой мы уже были знакомы, я приезжала к ней в первые дни после выписки из роддома, объясняла ей основные правила грудного вскармливания, учила, как правильно прикладывать малыша к груди, расцеживала небольшой лактостаз, который на 2-е сутки благополучно прошел.
Но вот буквально через 7 дней я снова услышала голос Милы по телефону.
— У меня 3-й день лактостаз, только теперь на другой груди. Я уже не знаю, как мне спасаться. Вы не могли бы приехать?
— Есть ли у Вас температура? И как Вы лечились эти три дня?
— Да, температура 38, второй день. Я ставила компресс водка плюс фурацилин, постоянно сцеживаюсь, вчера и сегодня моя мама вызвала массажистку. Она мне размассировала «камни», Вы не представляете как это больно! Я просто криком кричала, но все равно улучшений нет…
— Для того чтобы определить относится ли эта температура к груди, померяйте ее в нескольких местах, под обеими подмышками, во рту, в паху. Если температура в области подмышек самая высокая, то тогда это действительно температура лактостаза. Померяйте и перезвоните мне.
Мила перезвонила и подтвердила, что температура именно грудная.
— Мила, я боюсь, что у Вас уже не лактостаз, а надеюсь, пока еще неинфицированный мастит. Ведь температура держится второй день. Кстати, расскажите, как там Ваши трещины, они прошли?
— Это очень плохо, так как трещина – это прямой путь для проникновения инфекции в молочную железу.
Поэтому, Вам просто необходимо обратиться за помощью не только ко мне, но и к врачу, который назначит Вам антибиотик совместимый с грудным вскармливанием. Но кроме этого, продолжайте часто прикладывать к груди малыша, буквально каждый час, если получится. И важно, чтобы Вы сцеживали пострадавшую грудь не больше 3-х раз в день, чтобы не нагнать много молока в грудь. После такого полного сцеживания прикладывайте кроху, чтобы он высосал остатки молока.
— Да, но я не могу сама себя сцедить, мне больно. Я хотела бы, чтобы Вы мне помогли, приезжайте, пожалуйста.
— Хорошо, я приеду. Теперь несколько слов о том, что в будущем Вам делать не надо, если вновь возникнет такая ситуация.
Первое, что могло привести к усложнению лактостаза – это Ваш компресс водка + фурацилин. Так как водка блокирует выделение окситоцина, а, следовательно, молоко из груди не может хорошо удаляться. Ведь я Вам в прошлый раз рассказывала, что основная помощь в такой ситуации – это хорошее опорожнение груди, теплый компресс не поможет. А у Вас молоко еще больше застаиваться начало, возможно, поэтому поднялась температура. Что же Вы не позвонили мне, не проконсультировались – это же так просто?
Второе, Вы напрасно пригласили специалиста по массажу.
Кормящей женщине надо очень осторожно относиться к груди – ее нельзя сильно мять и делать профессиональный массаж. Массажист, разминая застоявшиеся участки, мог передавить молочные протоки. И лактостаз мог возникнуть на других участках молочной железы.
С Милой мы договорились, что я к вечеру приеду. Но через пару часов она перезвонила и отказалась от выезда, объяснив отказ тем, что она нашла врача, который ей поможет сцедиться и назначит лечение. Я согласилась с ее выбором – ей действительно нужна была медицинская помощь.
Но на следующее утро Мила снова мне звонила и просила меня приехать, поскольку ситуация не улучшилась.
Что ж делать – еду.
И вот я уже на месте, осматриваю пострадавшую грудь. Каково было мое удивление, когда я увидела сильно отекшую грудь с травмированной кожей вокруг соска! Было 2 области – на вид как два красных бугорка с содранной кожей, уже успевшей подсохнуть.
— Боже, это ссадины? Как это произошло?
— Это у меня после массажа образовалось, кожа нежная, и ее содрали, когда массировали.
— Вы знаете, если этого не знать, можно предположить, что у Вас уже абсцесс, то есть в этих бугорках формируются гнойные мешки. Думаю, что врач, который у Вас был, об этом уже сказал. Расскажите, что он Вам назначил?
— Это был не совсем врач, а психолог со вторым образованием гомеопата. Она меня сцедила, тоже было ужасно больно – она пыталась раздавить уплотнения. А потом научила моего мужа, как правильно «рассосать грудь».
— Ну, муж высасывал молоко, потому что я сцедить не могу сама, а ребенок еще не справляется, он маленький…
— У меня снова нет слов… Как же Вам так удается находить людей, совершенно не сведущих в области грудного вскармливания…
Большое заблуждение, что муж Вам, таким образом, может помочь. Объясню почему. Ни один взрослый человек не сможет высосать молоко тем способом, которым высасывает его ребенок, он утратил это умение.
Ведь вспомните, малыш не сосет грудь в прямом смысле этого слова. Он языком «снимает» молоко с области ареолы, крохе остается после этого только сглотнуть молочко. А Ваш муж так сделать не сможет, он может только тянуть молоко как коктейль через трубочку и тем самым травмирует и без него пострадавшие соски. Кроме того, во рту любого человека есть определенная микрофлора с различными бактериями, и в том числе болезнетворными (например, непролеченый кариес, о котором муж может просто не знать). И эти бактерии он передаст Вам, когда «отсасывает» молоко. А у Вас на соске есть трещина – прямой путь для попадания инфекции, как я уже говорила…
— Мила, послушайте меня, Вам просто необходимо обратиться за помощью к врачу-гинекологу, чтобы он назначил лечение.
Ситуация очень серьезная и у Вас просто нет времени на раздумье. Сегодня 5-й день, у Вас все еще держится температура, отек груди, ссадины, трещины на соске. Большая вероятность, что после осмотра гинеколога он Вам поставит уже абсцесс…
Кормить ребенка одной грудью вполне реально, ему даже не понадобится докорм, грудь будет вырабатывать нужное крохе количество молока
Не впадайте в панику. Вы сможете выкормить ребенка одной здоровой грудью. На время лечения абсцесса, Вам придется отлучить ребенка от пострадавшей груди. Кормить ребенка одной грудью вполне реально, ему даже не понадобится докорм, грудь будет вырабатывать нужное крохе количество молока.
На пострадавшую грудь поставят дренаж, чтобы удалить гной из гнойного мешка, плюс Вам назначат пропить курс антибиотиков и, возможно, какие-то мази. Попросите, чтобы лекарства были совместимы с грудным вскармливанием, объясните, что Вы будете продолжать кормить кроху здоровой грудью.
Кроме этого, сцеживания Вам нужно будет проводить уже не вручную, а молокоотсосом, удобнее электрическим, чтобы не затрагивать гнойный мешок. Сцеживания нужны для того, чтобы лактация в пострадавшей груди не угасла, и после окончания лечения Вы могли бы вернуться к кормлению малыша из обеих молочных желез.
На этом мы с Милой расстались. Позже мы еще созванивались несколько раз, ей действительно поставили диагноз абсцесс и поставили дренаж на пострадавшую грудь. Мила больше месяца кормила ребенка одной грудью, а вторую лечила. Малыш рос хорошо, за 1-й месяц набрал больше килограмма. Конечно, не легко ей пришлось, но она вышла из этой ситуации победителем.
источник
После родов прошло полтора месяца, а у меня с 10 дня начались с грудью проблема-температура, на 17-ый день прооперировали абсцесс.
С тех пор хожу на перевязки — сначала стояла трубка, теперь резинка — операция не через разрез была, а через маленькую дырочку. Сделали бакпосев. Оказалось, что через трещены в сосках зашли бактерии. Пролечились ребенка бактериофагом, меня антибиотиком, совместимым с грудным вскармливанием.
Хирурги в один голос говорят, чтоб прекращала ГВ, иначе никогда не сможет зажить этот надрез (сперва из него текло молоко, теперь сукровица идет). Хотят ставить абсцесс на вакуум, но для этого просят остановить лактацию. Я даже таблетки купила, но не решаюсь пить. Да, еще я нацедила 13 л своего грудного молока и мы проверили ребенка на хипповской гипоаллергенной смеси с пробиотиками. Даем правда не более 100-200 гр в день, но у ребенка все ок. Колик нет ттт.
На след недели еду в командировку на 3 дня. Как раз можно там просить таблетки и завершить ГВ. Если кормить моим сцеженным молоком пополам со смесью, то хватит до конца года — чуть больше 3 месяцев ребенок будет на ГВ.
Нужен совет — останавливать сейчас лактацию или нет?
Узнай мнение эксперта по твоей теме
Психолог. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, КПТ-терапевт. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Личная встреча Скайп. Специалист с сайта b17.ru
Психолог, Онлайн-психолог. Специалист с сайта b17.ru
Психолог, Супервизор, Системный семейный терапевт. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Супервизор, Медицинский психолог. Специалист с сайта b17.ru
Психолог, Дианалитик. Специалист с сайта b17.ru
ПроПить таблетки, извините, ошиблась
Ну если у Вас такие ужасы и врачи настаивают на прекращении ГВ ради Вашего здоровья, то лучше сейчас свернуть лактацию. Не корите себя, Вы ж не такая, которая отказывается от ГВ, просто потому, что не хочет.
Тут разве врачебный форум? ПОчему вы не хотите довериться рекомендациям ваших врачей?
лактация — это очень важно. и не врачам растить вашего ребенка. а тебе. вот и думай. хотя бы проконсультируйся с другими врачами. и не руби с плеча. ведь абсцесс они допустили, не предотвратили, почему не смогли на ранней стадии это контролировать? а бросить всегда можно. а гв как ни крути — это супер. может как нибудь посцеживаться? и не всегда нужно доверять врачам. нужно анализировать.
Кормить гноем ребенка? Зачем?
Если у вас склонность к абсцессам такая, однозначно сворачивайте. Либо молоко жирное и протоки узкие, либо ваша грудь просто неудачна для кормления грудным.
Мою подругу 4 раза оперировали, не через трубочки, от груди остались почиканные лоскутки:( 4 раза в больнице без ребенка была.
И кому это нужно?:(
Второго ребенка уже кормила только смесями, потому что история при рождении ребенка повторилась, 6 день и абсцесс.
лактация — это очень важно. и не врачам растить вашего ребенка. а тебе. вот и думай. хотя бы проконсультируйся с другими врачами. и не руби с плеча. ведь абсцесс они допустили, не предотвратили, почему не смогли на ранней стадии это контролировать? а бросить всегда можно. а гв как ни крути — это супер. может как нибудь посцеживаться? и не всегда нужно доверять врачам. нужно анализировать.
Зачем ценой своего здоровья кормить ребенка грудью ? Вы можете представить, что может быть с абсцессом и вашей грудью? Можете вообще без груди остаться, а в худшем случае — ребенок без матери.
У вас в груди постоянный источник бактерий и инфекции из этого незаживающего разреза, наверное гноится и да и самочувствие не очень, слабость.
Возможно, вам мозги промыл какой-то консультант по ГВ, типа кормить нужно в любом случае, даже под накрозом, любое молоко полезней, чем эта «дрянная» смесь.
Даже коровье молоко выливают, если у нее проблемы с выменем, воспаления и абсцессы.
а бросить всегда можно. а гв как ни крути — это супер. может как нибудь посцеживаться? и не всегда нужно доверять врачам. нужно анализировать.
Женщина не только самка,но и социальный объект. ГВ это важно,но нельзя продолжать кормить грудью ценой своего здоровья. Малыши растут прекрасно и на смесях, не делайте культа из ГВ
Представляю, как она сцеживается. Наверное, жутко больно, ведь там послеоперационный шов, который даже не зажил. Так и сукровица и выделения могут попасть в сцеженное.
Даже коровье молоко выливают, если у нее проблемы с выменем, воспаления и абсцессы.
лактация — это очень важно. и не врачам растить вашего ребенка. а тебе. вот и думай. хотя бы проконсультируйся с другими врачами. и не руби с плеча. ведь абсцесс они допустили, не предотвратили, почему не смогли на ранней стадии это контролировать? а бросить всегда можно. а гв как ни крути — это супер. может как нибудь посцеживаться? и не всегда нужно доверять врачам. нужно анализировать.
абсцесс контролировать никак нельзя, да и предотвратить тоже, он либо развивается, либо нет, и лечение только операционное.
абсцесс контролировать никак нельзя, да и предотвратить тоже, он либо развивается, либо нет, и лечение только операционное.
Ну из соска то гной не идет и сукровица тоже. Идет из надреза, который в 3 см выше ореолы соска. Когда шло молоко от-туда очень боялась за ребенка. Потому что во время кормления оно на него попадало. Правда хирурги сказали, что антибиотиками, которые они заливают в полость и которые мне прокололи, они стафилококк точно уже убрали.
Но действительно сцеживаться и даже просто ходить больно. Думаю это резинка, которая там стоит, доставляет боль. Но если ее сейчас убрать, — может нагноиться. Мы пытались сделать это на 3 дня. Температура поднялась. Опять поставили. В общем по словам этого хирургического консилиума нужно поставить на какое-то время вакуум, чтобы стянуть стенки абсцесса, а для этого нужно чтобы молоко точно не вытекало во внутрь абсцесса, а оно все еще просачивается.
Так что нужно полностью остановить лактацию. Потом стянуть стенки. И потом уже закрыть надрез.
И хирурги не виноваты. Я сперва попала к специалисту по ГВ. Она меня 2 дня сцеживала. Потом отправила к ним. Они делали физиопроцедуры и через 2 дня пришли к выводу что это абсцесс на месте старой маленькой кисты. Я проверила еще в другой клинике у маммолога, подтвердила диагноз и сразу прооперировали.
Просто невезение одновременно: через трещины зашел стафилококк, киста и резкое прибытие молока с невозможностью сцедиться в течении 6 часов.
Ну в общем я мнение большинства поняла, — останавливать.
Хотя до слез обидно.
Моей маме в такой же ситуации врач порекомендовал обрабатывать раствором марганцовки синего цвета (сказал шепотом и чтобы никому ни-ни). После этого все зажило и кормила до 1,8.
Я сперва попала к специалисту по ГВ. Она меня 2 дня сцеживала.
Автор, а по каким причинам вы так боитесь останавливать лактацию? Если вы думаете, что лишаете ребенка полезного, то ошибаетесь, дети на смесях ничуть не хуже. Глупо мучить себя, этой жертвы никто не оценит.
Автор, а по каким причинам вы так боитесь останавливать лактацию? Если вы думаете, что лишаете ребенка полезного, то ошибаетесь, дети на смесях ничуть не хуже. Глупо мучить себя, этой жертвы никто не оценит.
Думаю, нужна консультация у нестандартных людей, если вы хотите сохранить ГВ. Обратиться к фитотерапевту, гомеопату, и задать такой вопрос тут: http://vk.com/topic-907410_22798211?offset=5320. woman в большинстве не для мудрых людей.
Думаю, нужна консультация у нестандартных людей, если вы хотите сохранить ГВ. Обратиться к фитотерапевту, гомеопату, и задать такой вопрос тут: http://vk.com/topic-907410_22798211?offset=5320. woman в большинстве не для мудрых людей.
Думаю, нужна консультация у нестандартных людей, если вы хотите сохранить ГВ. Обратиться к фитотерапевту, гомеопату, и задать такой вопрос тут: http://vk.com/topic-907410_22798211?offset=5320. woman в большинстве не для мудрых людей.
15, все что находится в крови у матери поступает в молоко. Это замкнутая система. А у вас в крови воспаление в чистом виде. Вы больны, вам кормить нельзя.
Стафилоккок не может быть только в одном месте груди, он 100 % присутствует в молоке.
а может ей пока молоко не давать, потихоньку сцеживать, а потом вылечившись опять кормить? надо же разные варианты рассматривать, хотя конечно, если гной и боль — ***. это надо.
По тем самым причинам, что ЛЮБАЯ женщина может кормить своего ребенка грудью и она должна это делать до самотлучения. А если ребенку не давать грудного молока, то он вырастет больным, не общительным, тупым и с наплевательским отношением к матери.
***, ты наверно думаешь что перед асбцессом нет никаких признаков, нет никаких симптомов?
сразу, за полчаса начинается такое воспаление с гноем, которое только оперируется. а до этого че было?
а может ей пока молоко не давать, потихоньку сцеживать, а потом вылечившись опять кормить? надо же разные варианты рассматривать, хотя конечно, если гной и боль — ***. это надо.
источник