При этом образующиеся спайки отграничивают скопление гноя от свободных отделов брюшной полости. Вначале образуется воспалительный инфильтрат, в состав которого могут входить петли кишок, сальник, стенки мочевого пузыря, матки и прямой кишки. С затиханием воспалительной реакции образуется пиогенная капсула. При абсцессе всегда имеют место интоксикация и опасность вскрытия капсулы в брюшную полость, прямую кишку или во влагалище. Абсцессы формируются на 5—8-е сутки после операции и позже.
Клиническая картина характеризуется повышением температуры (постоянного или гектического типа) с 4—6-х суток послеоперационного периода, болями внизу живота, нарастающими изменениями в крови (повышение СОЭ, лейкоцитоз и др.). При вскрытии абсцесса и попадании гноя в брюшную полость возникают симптомы раздражения брюшины и другие симптомы перитонита.
С целью диагностики используются пункция брюшной полости через задний свод, УЗИ, компьютерная томография, лапароскопия.
Лечение оперативное. Если раньше предпочтение отдавалось вскрытию абсцессов через задний свод, то в настоящее время операции выполняются трансабдоминально. Дренирование брюшной полости осуществляется через дополнительные разрезы в подвздошных областях и через задний свод влагалища.
Послеоперационные абсцессы малого таза, брюшной полости и забрюшинных пространств в гинекологической практике в настоящее время встречаются редко. Чаще из них наблюдаются абсцессы полости малого таза. Возникают они у женщин в основном после операций по поводу гнойно-воспалительных процессов, реже — по другим причинам.
Основным условием развития послеоперационных абсцессов является снижение неспецифической резистентности организма и иммунных механизмов.
Чаще они возникают при невозможности радикального удаления очагов воспалительного процесса.
Межпетельные абсцессы — это ограниченное скопление гноя между петлями тонкой и толстой кишок. В гинекологической практике встречаются редко. Развиваются они при гинекологических операциях по поводу заболеваний, сопровождающихся общим или диффузным перитонитом.
Возникновению межпетельных абсцессов способствует недостаточная санация брюшной полости, неадекватное дренирование. Чаще они наблюдаются в илеоцекальной области, в правом или левом боковых каналах.
Клинически заболевание вначале проявляется парезом кишечника при субфебрильной температуре. В последующем симптомы становятся более выраженными: появляются сильные боли в животе, высокая (38—39°С) темперетура, типичные для воспалительного процесса изменения показателей крови. Возможно развитие кишечной непроходимости, как паралитической (из-за раздражения нервных окончаний кишки), так и механической (за счет сдавления кишки инфильтратом, образованием изгибов). При нескольких межпетельных абсцессах клиника напоминает разлитой перитонит. Выявлению межпетельных абсцессов помогают рентгенологические, ультразвуковые исследования и компьютерная томография.
Лечение в стадии инфильтратов может быть консервативным (холод, дезинтоксикационная, антибактериальная терапия), при образовании абсцессов — оперативное. Вскрытие абсцессов, опорожнение от гноя и дренирование производятся трансабдоминально или через разрезы, произведенные экстраперитонеально непосредственно над областью гнойника.
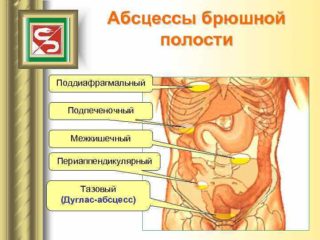
Реже в гинекологической практике встречаются послеоперационные поддиафрагмальные абсцессы (в верхнем этаже брюшной полости, ограниченные сверху диафрагмой), забрюшинные, абсцессы печени, селезенки и других локализаций.
источник
Локализуются у женщин в дугласовом, а у мужчин в прямокишечно-пузырном пространстве. Развитию их в значительной мере способствует анатомическая локализация указанных пространств, уровень которых в брюшной полости наиболее низок при любом положении тела больного.
Формирование абсцессов малого таза (AMT), как и межкишечных, начинается с 5-7-го дня после операции вследствие воспаления, затекания патологической жидкости в наиболее низкие пространства (прямокишечно-пузырное, прямокишечно-маточное углубления) при распространенном перитоните и других причинах. Это осложнение наблюдается у 0,06 % больных, перенесших операцию на органах брюшной полости [К.Д. Тоскин, В.В. Жебровский, 1986; М.Г. Сачек, 1987; Д.И. Кривицкий и соавт, 1990].
Относительно частому возникновению AMT способствует анатомическое строение брюшной полости. Оно способствует затеканию и скоплению воспалительного экссудата, гноя, образующихся при деструктивных процессах в 40, желчном пузыре и ПЖ, в других органах пищеварительного канала, а также содержимого желудка, тонкой и толстой кишок при их перфорации, изливающейся при травмах крови в полость малого таза.
При неадекватном дренировании полости малого таза или в том случае, если в конце операции не производится ее тщательный туалет, возникают предпосылки для образования абсцесса. Наиболее часто это происходит после операций, сопровождающихся общим или диффузным перитонитом при тазовом расположении деструктивно измененного 40, после гинекологических операций, операций на прямой и сигмовидной кишке [О.Б. Милонов и соавт, 1990].
В формировании AMT основную роль играют спайки, отграничивающие скопления гноя от свободных отделов брюшной полости. Вначале образуется инфильтрат, затем острая воспалительная реакция стихает, образуется пиогенная капсула абсцесса. При этом может произойти расплавление протеолитическими ферментами гноя и прорыв абсцесса в просвет прямой, сигмовидной или тонкой кишки, мочевого пузыря, матки. Опророжнение абсцесса в просвет кишечника может закончиться самоизлечением, а прорыв в просвет мочевого пузыря или матки ведет к развитию гнойного воспаления этих органов.
Доступность большинства AMT для пальцевого ректального (у женщин еще и вагинального) исследования, относительно несложные методы их дренирования через ПК (у женщин дополнительно и через задний свод влагалища) делают эти абсцессы относительно безопасными для здоровья и жизни больного по сравнению с поддиафрагмальными и особенно межкишечными абсцессами [Д.И. Кривицкий и соавт, 1990].
Частота образования AMT по отношению к общему числу послеоперационных внугрибрюшных абсцессов составляет от 10,8 до 24 % [Ю.М. Портной, 1984; АЛ. Быстрицкий, 1985; H.H. Малиновский, Б.Ю. Савчук, 1986].
К непосредственным причинам образования AMT относят недостаточное санирование и дренирование брюшной полости, недостаточный объем лечения в послеоперационном периоде, нерациональный выбор оперативного доступа, недостаточный гемостаз, частичная НША, неправильный выбор анестезии, необоснованно раннее удаление дренажей, соскальзывание лигатуры, оставление в ране ИТ, прокол кишки, нарушение правил асептики и техники выполнения операции в ситуациях, когда абсцессы возникают после пробных лапаротомий, и др. [Г.Л. Александрович, 1984; Б.К. Шуркалин и соавх, 1987; Д.И. Кривишсий исоавт., 1990 и др.].
АМТ часто образуются и после операций по поводу злокачественных опухолей прямой кишки, реже — сигмовидной ободочной, восходящей ободочной, поперечной ободочной, нисходящей ободочной и слепой кишок. Причина возникновения послеоперационных абсцессов у большинства больных —- ШЛА после резекции сигмовидной О К, левосторонней гемикоэктомии, резекции поперечной О К, правосторонней гемикоэктомии и паллиативной операции илеотрансаерзостомии.
Потенциально опасной в плане образования послеоперационных инфильтратов и абсцессов после радикальных резекций желудка, гастрэктомии по поводу РЖ является несостоятельность желудочно-кишечного и пищеводно-кишечного соустья в раннем послеоперационном периоде.
НШК ДПК после радикальных операций наблюдается нечасто в связи с крайне редкими случаями перехода злокачественного процесса на ДПК и возможностью тщательного ушивания культи кишки у подавляющего большинства больных.
Клинические признаки тазовых абсцессов достаточно характерны. При этом обычно на 5—6-е сут отмечаются жалобы больных на боли в нижней части живота, повышение температуры до 38-39 °С (постоянная или гектическая), дизурическое расстройство (частое болезненное мочеиспускание), учащенные позывы на стул, тенезмы. Температура тела больного зависит от выраженности воспалительных явлений. В стадии инфильтрата температура обычно постоянно повышена. Для сформировавшегося тазового абсцесса характерна гектическая температура, сопровождающаяся ознобами и обильным потоотделением.
Развитие тазового перитонита приводит к ухудшению общего самочувствия больного даже по сравнению с первыми сутками послеоперационного периода. Усиливаются боли внизу живота, сильная жажда, не проходящая даже при проведении адекватной инфузионной терапии. Отмечаются также тошнота, иногда рвота, не приносящая облегчения, задержка самостоятельного мочеиспускания. Учащается пульс, причем его частота не соответствует температуре.
Прогрессирующе нарастает метеоризм, временный эффект дают газоотводная трубка и микроклизма. Перистальтика кишечника либо вялая, либо отсутствует, она плохо корригируется стимулирующей терапией. Язык становится сухим, покрывается налетом. Отмечаются лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ, гипопротеинемия, уменьшение альбумино-глобулинового соотношения. В воспалительный процесс вовлекаются стенки мочевого пузыря, в моче появляются лейкоциты, эритроциты, белок.
Симптом раздражения брюшины обычно отсутствует. При нарушении капсулы, отграничивающей гнойник от свободной брюшной полости, появляется вздутие кишечника, а также симптом раздражения брюшины. При подозрении на тазовые инфильтраты и абсцессы обязательны ректальное и вагинальное исследования. При этом обнаруживают малоподвижный болезненный инфильтрат, который по мере «созревания» размягчается, нависание передней стенки ПК увеличивается, раздражение чувствительных рецепторов провоцирует появление ложных позывов к акту дефекации, сопровождающихся выделением белесоватой слизи, секрета кишечного эпителия [H.H. Малиновский, БД. Савчук, 1986].
Ректальное исследование (рисунок 22) определяет болезненный инфильтрат, выступающий в просвет кишки. СО над ним отечна, неподвижна. Аналогичные изменения в области заднего свода наблюдаются при влагалищном исследовании у женщин.
Рентгенологическая диагностика AMT затруднена ввиду того, что абсцесс окружен полыми органами, содержащими воздух и жидкость. Иногда в боковой проекции удается определять небольшую полость с горизонтальным уровнем жидкости на фоне диффузного затемнения.
Большое значение в диагностике абсцессов имеют специальные методы исследования (тепловидение, KT, УЗ И, радиосканирование). С помощью этих методов, а также пункции удается верифицировать диагноз.
При диагностировании AMT с наличием флюктуации показана его пункция через ПК или же через задний свод влагалища у женщин в зоне формирования гнойника (рисунок 23). При выявлении тазового инфильтрата без признаков размягчения лечебные мероприятия сводятся к детоксикационной и антибактериальной терапии (ампициллин, гентаминин, метронидазол). Хороший эффект дает инфузионная терапия с коррекцией энергетического, белкового, водно-солевого и других видов обмена, а также теплые клизмы из растворов ромашки, шалфея, физиотерапевтические процедуры (диатермия, УВЧ) [Д.И. Кривицкий и соавт, 1990].
В редких случаях происходит самопроизвольный прорыв содержимого тазового абсцесса в ПК, в свободную брюшную полость, в просвет кишки, в мочевой пузырь (рисунок 24). Прорыв абсцесса в ПК, влагалище или мочевой пузырь обычно сопровождается выздоровлением больного. При этом у больного внезапно появляется обильное истечение гноя при мочеиспускании или дефекации. Самочувствие резко улучшается, температура тела снижается. Появление флюктуации в области тазового инфильтрата или других характерных симптомов абс-цедирования — показание к срочному оперативному лечению. Перед операцией обязательны очистительная клизма и опорожнение мочевого пузыря.
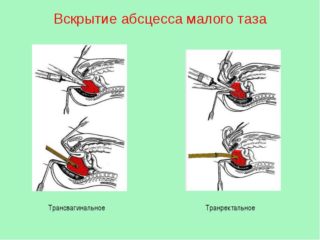
AMT чаще всего вскрывают через переднюю стенку ПК или задний свод влагалища у женщин (рисунок 25). В ПК вводят ректальное зеркало, СО тщательно очищают марлевыми тампонами, смоченными спиртом или фурацилином. С помощью пункции через ПК у мужчин и детей и задний свод влагалища у женщин по пальцу пунктируют полость абсцесса и толстой иглой в зоне наибольшего размягчения проникают в нее, аспирируют гной для идентификации микрофлоры, микроскопии мазка и определения чувствительности микрофлоры к антибиотикам.
Операцию проводят под наркозом. Абсцесс вскрывают скальпелем по ходу иглы разрезом 1-1,5 см, затем расширяют рану корнцангом. Полость обследуют пальцем. Полностью опорожняют полость абсцесса, санируют и дренируют ее толстой двухпросветной трубкой, которую фиксируют в слизистой оболочке ПК кетгутовым швом. Дренаж оставляют на 3-4 сут
Помимо ректального и вагинального доступа, возможно использование других доступов: промежностный (при скоплении гноя в околопузырной ямке) доступ или же абсцесс вскрывают и дренируют, делая поперечный разрез над лоном. При скоплении гноя в забрюшинном пространстве малого таза (ретроректальное пространство) используют промежностный и сакральный доступы. Дренирование абсцессов таза возможно и через седалищно-прямокишечную ямку.
Трансвагинальное дренирование не рекомендуется у девственниц и женщин преклонного возраста.
Эффективным методом лечения AMT считается аспирационно-промывной метод по H.H. Каншину (АЛ. Быстрицкий, 1985) (см. рисунок 18).
В послеоперационном периоде проводится фракционное промывание полости абсцесса растворами антисептиков и антибиотиков. Для временной задержки стула больным назначают бесшлаковую диету и соответствующие препараты. Дренаж удаляют после нормализации температуры и прекращения выделения гнойного экссудата.
В случаях, когда невозможно провести вскрытие абсцесса через ПК или влагалище, когда обнаружены признаки распространения воспалительного процесса в остальные отделы брюшной полости или абсцесс занимает более переднее положение, вскрытие производят разрезами в подвздошных областях с введением дренажей в малый таз.
Трансректальное или трансвагинальное дренировние AMT дает быстрый эффект [О.Б. Милонов и соавт., 1990].
Обобщая сказанное, следует отметить, что послеоперационные AMT легче диагностируются, более доступны оперативному лечению и адекватному дренированию, более благоприятны по своим исходам, нежели межкишечные и поддиафрагмальные абсцессы.
После операций по поводу перитонита и при развитии гнойно-септических осложнений после других операций больному следует придать фовлеровское (полусидячее) положение. Это способствует скоплению экссудата в прямокишечно-пузырном углублении у мужчин и в прямокишечно-влагалищном углублении у женщин. Регулярное ректальное и влагалищное исследование в послеоперационном периоде способствует своевременной диагностике AMT.
При наличии гноя в околопузырной ямке делают поперечный разрез над лоном или же используют промежностный доступ. Срединную лапаротомию выполняют только в случаях вскрытия абсцесса в свободную брюшную полость, отсутствия контакта абсцесса с ПК и влагалищем, при формировании абсцесса вокруг ИТ, при невозможности чрескожной пункции под контролем УЗИ или KT. Очень важна полноценная предоперационная подготовка этой категории больных. После операции проводится комплексная интенсивная терапия, включающая детоксикацию организма, переливание крови, адекватное парентеральное питание, форсированный диурез, целенаправленную антибиотикотерапию, сердечные средства, мероприятия, направленные на предупреждение осложнения со стороны дыхательной, сердечно-сосудистой и других систем организма.
Перейти к списку условных сокращений
источник
Тазовые абсцессы могут вскрываться через влагалище при наличии трех условий: 1) абсцесс должен быть флюктуирующим; 2) абсцесс должен отслаивать ректовагинальную перегородку; 3) абсцесс должен располагаться по средней линии. Если какое-либо из условий отсутствует, то значительно возрастает риск возможных осложнений. Если абсцесс не флюктуирует, его нельзя полностью дренировать. Если абсцесс не отслаивает ректовагинальную перегородку, то при разрезе влагалища можно ранить прямую кишку. Если абсцесс не располагается по средней линии, то при вскрытии и дренировании возможно затекание гноя в брюшную полость.
Подготовленная к операции пациентка лежит на спине в положении для камнесечения.
На сагиттальном разрезе показано одно из условий вскрытия абсцесса через влагалище, а именно — отслаивание гнойным очагом ректовагинальной перегородки. М.П. — мочевой пузырь; П.К. — прямая кишка; В — влагалище.
Задняя губа шейки матки захвачена зажимом и оттянута вперед и вверх. Скальпелем производят разрез слизистой влагалища.
Продолжают оттягивать заднюю губу шейки матки. В полость абсцесса через разрез вводят изогнутый зажим, бранши которого затем разводят в стороны для расширения отверстия и улучшения оттока гноя.
В полость абсцесса вводят палец для разъединения внутренних спаек и вскрытия дополнительных небольших осумкованных гнойных очагов.
Цель операции — опорожнить абсцесс и положить начало процессу выздоровления.
Физиологические последствия.Вскрытие любого абсцесса связано с его опорожнением от гнойного содержимого и улучшением состояния больной, отягощенного септическим процессом.
Предупреждение.В дополнение к вышеупомянутым условиям хорошего дренирования абсцесса его следует оставлять открытым на 4— 6 дней для полного опорожнения и формирования грануляций.
и 7 Наилучшим дренирующим уст-ройством для тазового абсцесса является Т-образная трубка. Мы предпочитаем 16-й калибр, с поперечным сегментом длиной около 6 см, на котором сделаны небольшие отверстия. Поперечные ветви трубки складывают вдоль основного ее стебля, захватывают изогнутым зажимом и вводят внутрь полости абсцесса. После извлечения зажима эти участки расправляются и занимают первоначальное положение, удерживая дренажную трубку в нужном месте.
На сагиттальном разрезе показана дренажная трубка, находящаяся внутри полости абсцесса. Принудительная аспирация по этой трубке не нужна и даже способна привести к ее выпадению. Нижний край трубки следует отрезать немного глубже уровня входа во влагалище, чтобы он не выступал в область гимена и малых половых губ.
КРЕСТЦОВАЯ КОЛЬПОПЕКСИЯ
Эту хирургическую операцию выполняют для коррекции выпадения влагалища. Это хороший способ лечения для женщин, ведущих активную половую жизнь. Выпадение влагалища может возникнуть после удаления матки или же при сохраненной матке. Если матка не удалена и женщина находится в менопаузе, то лучше до выполнения кольпопексии матку удалить (если только нет особых причин, чтобы ее оставить). Крестцовая кольпо-пексия является альтернативой операции подвешивания влагалища к крестцово-спиналь-ной связке (см. раздел 2, стр. 51). В некоторых клиниках крестцовая кольпопексия является резервной операцией для пациенток с рецидивом выпадения влагалища после операции подвешивания, так как она требует выполнения лапаротомии, а операция подвешивания может выполняться только через влагалище. Следует сказать, что не проводилось отдаленного, рандомизированного сравнения эффективности обеих операций. Каждая имеет свои достоинства.
Фиксирующий материал, используемый для кольпопексии, может быть различным. Некоторые предпочитают синтетический, сетчатый, нерассасывающийся материал Prolene (Marlex и Mersilene). Мы предпочитаем использовать собственную фасцию пациентки (прямую или широкую). Наше предпочтение основано на желании избежать возможных осложнений от внедрения инородного материала в близкое соседство с влагалищем, содержащим обильную микрофлору. Дополнительные усилия для получения участка фасции не идут ни в какое сравнение с долговременными последствиями инфицирования инородного материала.
Физиологические последствия.Выпадение влагалища создает женщине серьезные проблемы. Вывернутая слизистая влагалища может изъязвляться, инфицироваться, кровоточить.
Необходимо возвратить выпавшее влагалище обратно в малый таз, в его нормальное анатомическое положение. Нормальное влагалище по своей форме напоминает старинную хоккейную клюшку. Верхняя половина или треть влагалища должна отклоняться кзади, к прямой кишке. Если хирург расположит влагалище таким образом, чтоего верхушка окажется в центре малого таза, внутрибрюшное давление вызовет рецидив пролапса.
Предупреждение.Крестцовая кольпопексия не является трудной для исполнения операцией. Необходимо обратить внимание на некоторые моменты, которые важны для ее успешного выполнения.
Во-первых, после вхождения в брюшную полость необходимо найти правый мочеточник. Его следует мобилизовать и отвести латераль-но.Следует также мобилизовать и отвести ла-терально сигмовидную и прямую кишку.
Сосудистое сплетение на надкостнице крестцовой кости, если с ним грубо обращаться, может стать источником сильного кровотечения.
Материал, используемый в качестве фиксатора (собственная фасция или синтетическая сеточка), должен иметь достаточные длину и ширину, чтобы хорошо удерживать вершину влагалища. Эта фиксирующая полоса должна быть расположена ретроперитонеально. Нельзя, чтобы она пересекала малый таз как веревка для белья. Это создает условия для возникновения внутренних грыж, ущемления тонкой кишки с развитием ее непроходимости и некроза.
КРЕСТЦОВАЯ КОЛЬПОПЕКСИЯ
(ПРОДОЛЖЕНИЕ)
1 При взятии хирургом полоски широкой фасции пациентка должна лежать на боку, согнув тазобедренные и коленные суставы приблизительно на 60°. Между коленями следует положить подушку, чтобы отвести верхнее бедро до горизонтального уровня. Пациентку необходимо фиксировать к операционному столу. Поверхность бедра обрабатывают и укрывают. Толстой линией указано место первоначального разреза, а пунктирными линиями — направление введения фасциального распатора Массона.
Фасциальный распатор Массона состоит из двух полых металлических трубок, одна внутри другой. Внутренняя трубка имеет узкое отверстие, «глаз». Край наружной трубки остро заточен, чтобы им можно было вырезать полосу фасции на выбранном уровне.
Разрез открыт; начальный отрезок фасции выделяют скальпелем. Рукояткой скальпеля тупо отделяют полосу фасции от подлежащей ткани. Пальцем проделывают туннель в подкожном жировой клетчатке над фасцией. Ширина полосы фасции должна составлять 4 см. До применения распатора Массона следует выделить отрезок фасции длиной не менее 6 см с помощью скальпеля.
Распатор установлен в рабочую позицию. Полоса фасции, выделенная скальпелем, выведена через отверстие распатора. Поперек полосы наложены два прямых зажима Кохера, а рядом с ними наложен шов, для того чтобы удерживать фасцию, если она разорвется и попытается ускользнуть обратно под кожу.
Хирург натягивает зажимы Кохера в кау-дальном направлении, в то время как распатор продвигается краниально. Наконец он достигает точки, когда его дальнейшее продвижение становится невозможным. Тогда хирург откручивает рукоятку распатора и отрезает дальний край полосы фасции, которую извлекает через разрез на бедре.
Показана полоса фасции. Шов на краю полосы удаляют.
КРЕСТЦОВАЯ КОЛЬПОПЕКСИЯ
Пациентку переводят в положение для камнесечения на спине. Указано выпавшее влагалище. На вершину влагалища накладывают два зажима. Если ранее была выполнена гистерэктомия, в области вершины влагалища будут видны швы.
Выполняют лапаротомию (срединным разрезом или по Пфанненштилю).
После отведения кишечника с помощью влажных салфеток хирург находит правый мочеточник и ректосигмоидный отдел кишечника. Далее производят разрез париетальной брюшины от мыса крестца книзу, через дугласово пространство и верхушку влагалища. Влагалище возвращают в брюшную полость с помощью 4-х сантиметрового обтуратора или губчатого тампона на овариальном зажиме.
10 и 11 Полосу фасции подшивают к надкостнице крестца.
вают на надкостницу, затем проводят через фасцию (как показано на рисунке). Накладывают 3—4 шва. Дистальный конец полосы подшивают к верхушке влагалища. На переднюю стенку влагалища накладывают 3 узловых синтетических нерассасывающихся шва. Полоса фасции лежит на куполе влагалища и при необходимости может быть дополнительно к нему подшита. Дугласово пространство закрывают путем сшивания крестцово-маточных связок по средней линии.
Париетальную брюшину сшивают над полосой фасции, малый таз перито- низируют, что предотвращает эффект «бельевой веревки».
12 На сагиттальном разрезе показана подвешивающая структура, покры-тая брюшиной. Она подшита к надкостнице крестца и к своду влагалища. Влагалище должно быть отклонено кзади, к прямой кишке.
ОПЕРАЦИЯ LE FORT
Это превосходная операция для пациенток пожилого возраста, страдающих выпадением влагалища, при условии проведения с ними предварительных консультаций по вопросам половых отношений. Необходима полная уверенность в отсутствии в будущем каких-либо половых контактов. Неудача операции или рецидив выпадения после операции крайне редки. Если во время операции удалить очень большой участок передней стенки влагалища, то пу-зырно-уретральный угол может сместиться кзадней спайке и некоторые пациентки могут испытывать затруднения при мочеиспускании или, наоборот, страдать недержанием мочи. Для того чтобы предотвратить эту проблему, мы модифицировали операцию и не включаем в зону иссечения нижнюю треть влагалища. Хотя при этом может оставаться небольшое уретроцеле, это обычно не вызывает у пациенток диском-
Пациентку укладывают на спину в положение для камнесечения и осторожно исследуют с обезболиванием. Вульву и промежность обрабатывают и укрывают бельем.
Половые губы фиксируют по сторонам узловыми синтетическими швами рассасывающейся нитью 2/0.
Шейку матки захватывают зажимом и извлекают из влагалища. Раствором бриллиантовой зелени отмечают участок слизистой на передней стенке влагалища, который следует выделить и удалить.
Таким же образом маркируют участок на задней стенке влагалища.
Скальпелем производят разрез слизистой задней стенки влагалища в поперечном направлении, в месте соединения влагалища с шейкой матки.
форта и в то же время устраняет возможность появления послеоперационных нарушений мочеиспускания.
Физиологические последствия.Влагалище облитерируется, за исключением 2-х узких боковых каналов для оттока влагалищных выделений. Половая жизнь после этой операции становится невозможной.
Предупреждение.При выполнении операции можно столкнуться со следующими опасностями: 1) невозможность нормального отделения слизистой передней стенки влагалища от лонно-пузырной фасции и повреждение мочевого пузыря; 2) нарушение целости перирек-тальной фасции и повреждение прямой кишки. С осторожностью надо накладывать швы на лонно-пузырную фасцию спереди и перирек-тальную фасцию сзади, чтобы не перфорировать мочевой пузырь и прямую кишку.
Бранши изогнутых ножниц вводят в слой между слизистой задней стенки влагалища и периректальной фасцией, и отделяют слизистую в стороны до отмеченных боковых границ.
Участок слизистой задней стенки влагалища отсекают ножницами по намеченным ранее границам.
Аналогичные действия производят со слизистой передней стенки влагалища. Вся операция облегчается, если постоянно поддерживать натяжение влагалища зажимом, наложенным на шейку матки.
Участок слизистой передней стенки влагалища отделяют от подлежащей лонно-пузырной фасции.
ОПЕРАЦИЯ LE FORT
Хирург последовательно сближает лонно-пузырную фасцию спереди и периректальную фасцию сзади, накладывая вворачивающие швы по Лемберту.
Когда такой шов затягивают, то вдоль каждого края влагалища формируется туннель для оттока шеечной слизи. Таким образом предотвращается образование му-коцеле. На поперечном срезе под рисунком 11 показано, как формируется туннель.
Для полного формирования туннеля накладывают несколько швов.
Швы Лемберта рассасывающейся нитью 0 накладывают над шейкой матки от лонно-пузырной фасции впереди до периректальной фасции сзади.
После наложения нескольких таких швов шейка матки вворачивается внутрь.
Когда наложение швов полностью завершено, шейка матки оказывается полностью инвертированной, а лонно-пузырная и периректальная фасции соединенными.
Последние туры синтетических рассасывающихся швов нитью 0 накладывают между остающимися участками слизистой спереди и сзади. Обратите внимание на тонкий зонд, вводимый в сформированный канал с каждой стороны.
Завершено наложение швов на слизистую влагалища. Заметьте, что уретра и уретро-везикальный угол оказались невовлеченными в описанные манипуляции и остались неподшитыми к задней спайке. Такая операция, если она производится, нарушает уретро-везикальный угол и часто приводит к послеоперационным дизурическим расстройствам.
Хотя после окончания операции у пациентки остается небольшое урет-роцеле (небольшой бугорок), все же хирург не должен стремиться к полному закрытию влагалища.
Дата добавления: 2018-05-12 ; просмотров: 153 ; ЗАКАЗАТЬ РАБОТУ
источник
Абсцессы малого таза возникают в местах, где имеются благоприятные условия. К располагающим факторам относится застой воспалительного экссудата или выливание крови. Жидкость скапливается в самом низком месте брюшной полости — дугласовом пространстве. У женщин очаг болезни располагается между маткой и прямой кишкой, у мужчин в углублении между мочевым пузырем и прямой кишкой. Воспаление тканей с гнойной полостью возникает как осложнение хирургических вмешательств, аппендицита, гинекологических инфекций.
- травмы и операции на органах брюшной полости;
- острый аппендицит;
- несоблюдение правил асептики;
- недостаточное дренирование и санирование брюшной полости;
- гнойные гинекологические воспаления.
Предрасположенность к патологии наблюдается у пациентов с сахарным диабетом, болезнью Корна, а также беременных.
Патология характерна для любого пола и возраста, наблюдается у детей как форма осложнения после операции.

- ухудшение общего состояния;
- сильные боли внизу живота;
- проблемы с мочеиспусканием;
- позывы к дефекации;
- тенизмы;
- жажда;
- учащение пульса;
- тошнота;
- слизистые выделения из прямой кишки, влагалища.
Клиническая картина не одинакова для всех пациентов, патология может иметь минимальные проявления или совсем не проявляться до определенного момента. Симптоматика зависит от локализации очага нагноения. Пока капсула целая, брюшина не раздражается. Перфорация абсцесса в кишечник приводит к появлению свищей. Обычно они наблюдаются в толстой кишке.
В процессе сбора анамнеза врач учитывает недавние хирургические вмешательства и гинекологические проблемы. При подозрении на абсцесс проводится ректальное (для мужчин) и вагинальное (для женщин) обследование. Пальпаторно определяется плотный инфильтрат с размягченным участком в центре. Образование болезненное, при разрастании давит на прямую кишку. Возникают ложные позывы к дефекации.
Консистенция инфильтрата различается в зависимости от продолжительности формирования. Вначале образование плотное, с появлением гноя размягчается. У женщин шейка матки смещается в сторону. Более полную картину патологии дает инструментальное обследование и лабораторные анализы:
- УЗИ малого таза;
- КТ или МРТ для уточнения локализации очага нарыва;
- общий и биохимический анализ крови;
- анализ мочи — при вовлечении мочевого пузыря выявляются лейкоциты, белок.
Если при пальпации обнаружена флюктация (образование гноя), показана пункция. Она проводится через прямую кишку или задний свод влагалища. Для процедуры используется шприц с пункционной иглой. После извлечения жидкости проводится бактериологическое исследование.
Лечение абсцесса проводится оперативно, с госпитализацией пациента. На стадии плотного инфильтрата назначаются клизмы и спринцевание теплыми отварами лекарственных трав. Процедуры способствуют скорейшему образованию гноя и размягчению абсцесса. Также на этой стадии проводится консервативная терапия по снятию интоксикации. Пациенту прописываются антибиотики широкого спектра действия. Препараты подавляют аэробные и анаэробные бактерии.
В процессе консервативного лечения возможен произвольный прорыв абсцесса. Пациенты замечают вытекание гноя с мочой или калом. Их состояние улучшается. В большинстве случаев прибегают к дренированию очага нагноения. Перед операцией больному ставят очистительную клизму. Хирургическое лечение проходит под общим наркозом. Выбор метода зависит от пола пациента:
- У мужчин производится вскрытие стенки прямой кишки. Для проведения операции выполняется расширение ануса. В наиболее мягком месте происходит вскрытие по игле. Процесс контролируется с помощью аппарата УЗИ. Разрез увеличивают корнцангом. Происходит опорожнение и санирование полости нарыва. Вставляется трубка для дренажа.
- У женщин тазовые абсцессы вскрываются через задний свод влагалища. Слизистая разрезается скальпелем, полость нарыва расширяется зажимам для лучшего оттока содержимого. На 3-4 суток вставляется трубка дренажа.
При выборе места доступа хирург ориентируется по данным о локализации нарыва. Операционный разрез может выполняться в промежности или над лоном. Установка вагинального дренажа не рекомендуется девственницам. В отсутствии возможности сделать пункцию под контролем УЗИ, добраться до патологического образования трансректально и трансвагинально, проводится лапаротомия.
Продолжительность периода восстановления зависит от выбранного метода операции и возраста пациента. Дренажную трубку удаляют через 2-3 дня, после прекращения оттока гноя. Больного располагают в полусидящем положении для обеспечения оттока жидкости. Антибактериальная терапия продолжается. Температура и общее самочувствие быстро приходит в норму.
В первые дни рекомендуется питание бульонами и жидкой кашей. Дальше назначается бесшлаковая диета. В период реабилитации запрещен подъем тяжестей, продолжительная ходьба.
Среди медиков патология считается менее опасной, чем нагноение в других отделах брюшной полости – поддиафрагмальном и межкишечном. Степень угрозы зависит от размеров гнойника. В некоторых случаях он может быть объемом до 500 мл. Существует риск прорыва абсцесса, который приведет к перитониту. Расплавление тканей ближайших органов обернется попаданием гноя в кишечник, мочевой пузырь или матку. Дальнейшее развитие событий: прорыв в матку и мочевой пузырь ведет к их воспалению, вытекание в прямую кишку способствует улучшению состояния пациента.
Меры по предотвращению возникновения и развития абсцессов:
- качественное удаление экссудата, сгустков крови, гноя во время операций;
- правильный выбор наркоза, позволяющий выполнить хирургическое вмешательство в полном объеме;
- своевременное лечение гинекологических и проктологических болезней, связанных с гнойными образованиями;
- проведение ректального и влагалищного обследования пациентов после удаления аппендицита.
Профилактические мероприятия касаются медицинских работников. От их профессионализма и ответственности зависит здоровье пациентов.
Патология успешно лечится, прогноз благоприятный. Это касается одиночных очагов воспаления. Своевременность вмешательства играет значимую роль. Грамотное лечение нагноения предотвращает распространение патологии на ближайшие органы.
источник
Брюшина с прямой кишкой переходит на мочевой пузырь у мужчин и образует прямокишечно-пузырное углубление, ограниченное с боков прямокишечно-пузырными складками, которые и содержат одноименные мышцы. У женщин брюшина с прямой кишки переходит на верхнюю часть влагалища и матки и образует прямокишечно-маточное углубление (дугласово пространство), которое с боков ограничено прямокишечно-маточными складками брюшины.
Абсцесс дугласова пространства – заболевание вторичное, является следствием перехода воспалительного процесса с органов брюшной полости; при обратном развитии перитонита абсцесс является одним из остаточных явлений. Наиболее частыми причинами абсцесса являются острый аппендицит, воспалительные заболевания женских половых органов. Абсцессы чаще всего развиваются как осложнения раннего послеоперационного периода 4-11 день операции.
Абсцесс дугласова пространства можно вскрыть под местной анестезией. Внутрикожно вводят вокруг анального отверстия 0,25% раствор новокаина, затем инфильтрируют перианальную жировую клетчатку, сфинктер прямой кишки. Раствор новокаина нагнетается в седалищно-прямокишечные ямки с обеих сторон, в пресакральную клетчатку и в пространство кпереди от прямой кишки. Для введения раствора в клетчаточное пространство используется длинная игла, проведение которой контролируется пальцем левой руки, введенным в прямую кишку.
После обезболивания растягивают сфинктер прямой кишки на ширину 2-3 поперечных пальца. Кишку расширяют гинекологическими зеркалами, слизистую оболочку обрабатывают спиртом. По средней линии в месте наибольшего выпячивания и размягчения нависающей передней стенки кишки (в ряде случае слизистая оболочка кишки в этом месте тусклая, гиперемирована, легко кровоточит при прикосновении к ней) пунктируют гнойник толстой иглой и пустым шприцем.
Гнойник вскрывают по игле перфоратором Роттера или остроконечным скальпелем, лезвие которого захватывают изогнутым зажимом Бильрота так, чтобы оставался свободным кончик его длиной 1-1,5 см. разрез производят по средней линии по длиннику кишки. Перфоратор Роттера вводят по игле Роттера так, чтобы нижняя бранша своим желобком скользила по игле. Перфорировав стенку, проводят инструмент в полость гнойника, бранши раздвигают, расширяя отверстие. Если вскрытие гнойника проводится скальпелем, то после рассечения стенки кишки на протяжении 1 см и вскрытия абсцесса отверстие расширяют корнцангом, чтобы опорожнить гнойник. Как только абсцесс вскрыт, иглу удаляют. Дренажную трубку диаметром 1,5 см с плотными стенками проводят инструментом между браншами перфоратора Роттера или корнцанга, которыми разводят края разреза кишки. Чтобы дренаж не проскользнул вверх, трубку фиксируют одним шелковым швом к коже промежности или прокалывают трубку в поперечном направлении большой английской булавкой на уровне анального отверстия. Дренаж отходит самостоятельно через 3-4 дня. К этому времени надобность в повторном дренировании, как правило, отпадает. Но если появляются признаки задержки гноя, нависание стенки кишки, флюктуация, что обусловлено преждевременным слипанием краев раны, то разведением краев раны корнцангом или длинным зажимом Бильрота создают условия для оттока гноя.
Одним из возможных осложнений во время операции может быть кровотечение вследствие поврежденных сосудов. Для предупреждения его производят разрез кишки строго по средней линии. Чтобы предупредить повреждение петель кишки или стенки мочевого пузыря, вскрывают гнойник по игле, разрез проводят по вершине нависающей стенки кишки и в зоне размягчения стенки.
Дата добавления: 2015-07-02 ; Просмотров: 402 ; Нарушение авторских прав? ;
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
источник
в Гинекология Сен 22, 2018 280 Просмотров
В группе риска развития патологии находятся молодые женщины, имеющие инфекционные заболевания половых путей.
Причины образования тубоовариального абсцесса:
- осложнение острого или хронического сальпингоофорита, особенно на фоне снижения иммунитета;
- последствия неправильно выполненной операции при гнойном процессе в придатках;
- воспалительные заболевания кишечника с передачей возбудителя по кровеносным сосудам.
В некоторых случаях гнойное образование возникает первично, на фоне здоровых придатков. Воспаление преимущественно распространяется восходящим путем от матки к трубам. Яичники обычно хорошо защищены от поражения, но при выраженной патогенности микрофлоры и угнетении защитных сил в воспалительный процесс вовлекаются и они, а также окружающие ткани.
Обычно на фоне длительного хронического аднексита вокруг придатков образуются многочисленные спайки. В образовавшихся полостях затруднены процессы естественной иммунной защиты, создаются благоприятные условия для попадания микробов. В результате образуется ограниченное образование с гнойным содержимым – абсцесс. Патология склонна к хроническому течению, поэтому при неэффективности стартового лечения антибиотиками необходима хирургическое вмешательство.
Как правило, такое состояние вызывает сочетание микроорганизмов, как аэробов, так и анаэробов. Это является одной из причин трудностей в его лечении. Наиболее типичные возбудители – кишечная палочка, стрептококки, бактероиды, превотелла, актиномицеты. Нередко тубоовариальный абсцесс развивается на фоне гонореи и хламидиоза.
- беспорядочные половые связи, большое число сексуальных партнеров;
- наличие в анамнезе воспалительных заболеваний придатков или матки.
Типичные симптомы тубоовариального абсцесса:
- внезапное появление болей внизу живота;
- лихорадка и озноб;
- болезненное мочеиспускание;
- влагалищные выделения.
Реже наблюдаются тошнота, рвота и вагинальное кровотечение. Однако такие признаки могут быть и при других воспалительных процессах. Для тубоовариального абсцесса наиболее характерна приступообразная интенсивная односторонняя боль с тошнотой и рвотой. При разрыве гнойника появляются признаки «острого живота» и сепсиса.
Дифференциальная диагностика проводится с такими заболеваниями:
- пищеварительная система: аппендицит, холецистит, дивертикулит, гастроэнтерит, колит;
- гинекологические органы: сальпингоофорит, перекрут или разрыв кисты яичника, внематочная беременность, септический аборт;
- мочевыделительная система: цистит, пиелонефрит, уретрит.
При осмотре пациентки отмечаются такие объективные симптомы:
- слизисто-гнойные выделения из цервикального канала;
- острая болезненность при смещении шейки, матки или придатков;
- болезненное образование справа или слева в нижнем отделе живота.
Самое опасное осложнение тубоовариального абсцесса – его разрыв. Это осложнение следует заподозрить, если имеются признаки перитонита, «острого живота» и септического шока с резким снижением артериального давления и внезапным ухудшением общего состояния.
Разрыв возможен на фоне проводимой антибиотикотерапии, в этом случае необходима экстренная операция. Пораженную маточную трубу удаляют, брюшную полость дренируют.
При отсутствии своевременной операции возможно образование межкишечных абсцессов, а также сообщений – свищей – между органами половой системы, кишечником и мочевым пузырем.
В перспективе возможны такие осложнения:
- бесплодие;
- внематочная беременность;
- тромбоз яичниковой вены;
- тазовый тромбофлебит;
- синдром хронической тазовой боли.
После первоначальной оценки состояния пациентки назначаются анализы крови, мочи, трансвагинальное УЗИ и/или компьютерная томография брюшной полости и малого таза.
Обязательно проводится тест на беременность. Если он положительный, определяется уровень ХГЧ в крови.
В анализах крови выявляется лейкоцитоз со сдвигом формулы влево. Если у пациентки есть лихорадка или нестабильность показателей пульса и давления, берется анализ крови и мочи для выявления микробного возбудителя. Кроме того, назначаются исследования на хламидиоз и гонорею (обычно это мазки, которые берутся во время гинекологического осмотра).
Все женщины с тубоовариальным абсцессом должны быть обследованы для диагностики ВИЧ-инфекции.
При УЗИ определяются утолщение стенки трубы более 5 мм, округлое многокамерное образование в области придатков с признаками воспаления. УЗИ позволяет различить тубоовариальный абсцесс и пиосальпинкс: в первом случае гной скапливается в очаге за пределами трубы, а во втором – внутри нее.
Компьютерная томография предпочтительнее в случаях, когда надо исключить заболевания других органов. Рассматриваемая патология при этом исследовании выглядит как толстостенное образование рядом с придатком, часто многокамерное.
При нестабильном состоянии больной, признаках разрыва абсцесса — показана немедленная лапароскопия, а в некоторых случаях лапаротомия. Эти хирургические методы также необходимы, если данная клиническая картина возникает у женщин постменопаузального возраста. Чаще всего она связана не с воспалением, а со злокачественной опухолью.
Больной необходим покой, желателен постельный режим до стихания острых признаков, в течение 2-3 дней. Для облегчения боли можно использовать НПВС, причем довольно хорошие результаты достигаются при использовании этих препаратов в форме ректальных свечей:
- Кеторолак (с выраженным обезболивающим действием);
- Амелотекс;
- Вольтарен;
- Диклак;
- Дикловит;
- Диклофенак;
- Кетонал;
- Кетопрофен;
- Мелоксикам;
- Мовалис;
- Наклофен;
- Оки;
- Флексен.
При подозрении на это заболевание пациентку госпитализируют. Лечение тубоовариального абсцесса может быть консервативным с применением антибиотиков и других лекарств и хирургическим.
Медикаментозная терапия назначается в таких случаях:
- стабильность показателей давления и пульса;
- размер абсцесса менее 9 см;
- детородный возраст больной;
- хорошие результаты начатой антибактериальной терапии.
Обойтись без операции можно у 75% больных. Ключ к успешному лечению – правильный выбор антибиотика. Сейчас рекомендуется внутривенное введение:
- Цефокситина и Доксициклина;
- Ампициллина, Клиндамицина и Гентамицина;
- Ампициллина/Сульбактама и Доксициклина.
Если через 48-72 часа после начала применения антибиотиков состояние больной не улучшается, повышается температура, нарастает лейкоцитоз, рассматривается возможность дренирования абсцесса.
Операция при тубоовариальном абсцессе заключается в удалении гнойника, дренировании брюшной полости и промывании ее растворами антибиотиков. Она может быть выполнена путем лапароскопии, лапаротомии или чрескожно, путем прокола абсцесса под контролем рентгенологического или томографического исследования.
Чрескожное дренирование – малоинвазивная процедура, которая выполняется при стабильном состоянии пациентки. Прокол осуществляется через брюшную стенку, влагалище, прямую кишку или в ягодичной области. Содержимое гнойника отсасывается, а место его расположения хорошо промывается антимикробными растворами.
При тяжелом состоянии проводится операция. Гнойник удаляется, нередко приходится проводить и иссечение придатка с пораженной стороны. Удаление матки не требуется. Нередко применяется лапароскопическое вмешательство, преимуществами которого является отсутствие крупного разреза брюшной стенки, низкая вероятность формирования послеоперационных спаек, быстрый восстановительный период. Лапароскопия используется при давности болезни до 3 недель. Если же имеется осумкованный гнойник с толстыми стенками и длительным хроническим течением – необходима лапаротомия.
Экстирпация матки с придатками выполняется только в самых тяжелых случаях:
- множественные поражения, свищи, двухсторонний тубоовариальный абсцесс;
- сепсис, разлитой перитонит;
- эндометрит, а по показаниям – миома матки, эндометриоз, цервикальная интранеоплазия (предрак шейки), диагностированные ранее.
После операции продолжается использование антибиотиков. Назначается внутривенное введение растворов для дезинтоксикации, лекарства, улучшающие работу печени, моторику кишечника. Проводится коррекция постгеморрагической анемии, иммунодефицита.
При хорошем эффекте антибиотикотерапии длительность госпитализации составляет 4-5 дней. При необходимости хирургического вмешательства этот срок увеличивается до 10-14 дней. Пациентка готова к выписке, если у нее исчезли тазовые боли, уменьшилось количество лейкоцитов и размер абсцесса, и она способна самостоятельно принимать антибиотики в домашних условиях.
Общая длительность приема антибиотиков в стационаре и дома составляет 2 недели. Амбулаторно рекомендуются схемы, содержащие Амоксициллина клавуланат или комбинацию Офлоксацина и Метронидазола. Затем женщина посещает врача для контрольного осмотра. До завершения курса лечения ей рекомендуется отказаться от половых контактов или использовать презервативы. Повторный осмотр проводится через 3-6 месяцев после выздоровления.
При правильном и своевременном лечении заболевания у большинства женщин удается сохранить нормальную функцию яичников и матки. Способность к последующему деторождению возможна у 70-90% больных.
Для профилактики тубоовариального абсцесса необходимо учитывать основные причины и факторы риска его развития. Поэтому необходимо избегать незащищенных половых связей с разными партнерами. Имеет значение и повышение сопротивляемости организма инфекциям: отказ от курения и чрезмерного употребления алкоголя, физическая активность, богатая витаминами пища.
Кроме того, необходимо обследование и лечение всех половых партнеров, которые были у пациентки за последние 2 месяца до появления симптомов; если же в течение этого времени сексуальных контактов у нее не было, нужно обследовать последнего из них. Это необходимо для диагностики венерических инфекций для предотвращения повторного заражения.
Тубоовариальный абсцесс – тяжелое осложнение воспалительных процессов в малом тазу — всё о заболеваниях половой сферы, их диагностике, операциях, проблемах бесплодия и беременности на MedNews.info
Женский организм по праву можно назвать ещё одним чудом света. Это источник человеческой жизни, её носитель, а разве есть на Земле более высшая ценность? Поэтому так важно женщинам заботиться о своём здоровье, и прежде всего — о репродуктивной системе. Если она даст сбой, не будет ни полноценного зачатия ребёнка, ни спокойной беременности, ни благополучного родоразрешения. Чтобы генофонд нашей планеты улучшался, нужна гинекология — древнейшая отрасль медицины, которая изучает и лечит заболевания, характерные исключительно для женского организма.
К сожалению, не все регулярно и своевременно посещают «женского врача», даже если возникли какие-то проблемы. У одних нет времени, другие просто стесняются. Результат — серьёзные нарушения в работе половой системы, которые негативно сказываются на репродуктивной функции женского организма. Чем больше вы будете знать о том, что происходит с вашим организмом, тем спокойнее вы будете относиться к происходящим внутри вас процессам. Благодаря статьям, которые вы найдёте на сайте, вы сможете:
- по некоторым симптомам и признакам распознавать различные заболевания, касающиеся гинекологии, и вовремя обращаться за помощью к врачам;
- понимать терминологию, которую используют гинекологи, и не бояться этих страшных на первый взгляд слов;
- знать, как правильно подготовиться к тем или иным анализам, чтобы результаты были более достоверными;
- уметь читать результаты своих анализов.
А самое главное, чему научит этот проект всех женщин — не бояться своевременно и регулярно ходить к гинекологам. Это позволит забыть о проблемах, быть всегда жизнерадостной и красивой. Ведь женская молодость на 90% зависит от здоровья репродуктивной системы. Сайт MedNews.info готов помочь предоставить самую полезную информацию на эту тему:
- об анализах и диагностике;
- о различных женских заболеваниях;
- о зачатии и вынашивании ребёнка;
- о родах;
- о лекарственных препаратах.
Хотите быть молодой и красивой? В таком случае позаботьтесь о своём женском здоровье прямо сейчас. Здесь вы найдёте всю интересующую вас информацию — подробную, достоверную и доступную вашему пониманию. Не относитесь легкомысленно к тому, от чего зависит жизнь всего человечества, ведь каждая из вас прежде всего — Мать.
источник
Абсцесс дугласова пространства – инкапсулированный гнойный очаг, расположенный в маточно-прямокишечном (прямокишечно-пузырном) углублении малого таза. Клиника характеризуется неспецифическими проявлениями (интоксикацией, фебрильной температурой, ознобами) и местной симптоматикой (болью в нижних отделах живота, дизурическими явлениями, частыми позывами на дефекацию). Диагностика включает ректальное и вагинальное (у женщин) исследование, УЗИ малого таза, КТ, пункцию гнойника через прямую кишку или задний свод влагалища. Лечение абсцесса дугласова пространства заключается в его вскрытии через прямую кишку или влагалище, дренировании и санации, проведении антибиотикотерапии.
По данным специалистов в сфере гинекологии и общей хирургии абсцесс дугласова пространства встречается в 1-3% случаев (в 0,06-0,11% — после оперативных вмешательств). Абсцесс дугласова пространства является довольно частой разновидностью абсцессов брюшной полости. Инкапсулированный гнойник при данном виде абсцесса формируется в маточно-прямокишечном углублении у женщин и прямокишечно-пузырном – у мужчин.
В большинстве случаев абсцесс дугласова пространства развивается на фоне деструктивной формы острого аппендицита (флегмонозного, гангренозного, перфоративного) при тазовом расположении червеобразного отростка. У женщин к формированию абсцесса малого таза могут приводить гнойные заболевания придатков (аднексит, пиосальпинкс). Реже к возникновению абсцесса дугласова пространства предшествует перфорация дивертикула ободочной кишки, парапроктит, диффузные формы перитонита.
Гноеродная микрофлора представлена неспецифическими возбудителями (стафилококками, кишечной и паракишечной палочкой, стрептококками, синегнойной палочкой и др.). Образованию абсцесса дугласова пространства способствует снижение реактивности организма и повышение вирулентности патогенной микрофлоры.
Абсцесс дугласова пространства всегда формируется вторично. Затеканию крови, серозного или гнойного выпота в дугласово пространство способствуют анатомические особенности малого таза, куда открываются брыжеечные синусы и каналы. При недостаточно тщательной ревизии и туалете операционной раны, неадекватном дренировании и санации малого таза в наиболее глубоком месте брюшной полости – дугласовом пространстве создаются условия для формирования абсцесса.
Организация абсцесса дугласова пространства, как правило, происходит через 5-10 суток после операции по поводу первичного гнойного заболевания. В первую очередь появляются общие неспецифические симптомы, характеризующиеся внезапным развитием озноба, повышением температуры тела до фебрильных значений, тахикардией, тошнотой, головной болью. На этом фоне отмечаются ощущения распирания и резкие боли внизу живота, усиливающиеся при ходьбе, движениях, физиологических отправлениях. При абсцессе дугласова пространства пациентов могут беспокоить учащенные и болезненные мочеиспускания, тенезмы, жидкий стул с примесью слизи и крови, недержание газов и кала.
Обширные абсцессы дугласова пространства, окруженные массивным инфильтратом, иногда приводят к сдавлению прямой кишки, вызывая механическую кишечную непроходимость. Прогрессирование патологии может осложниться прорывом гнойника в свободную брюшную полость или полые органы — мочевой пузырь, матку, прямую кишку. Длительное течение тазового абсцесса приводит к развитию тромбофлебита тазовых вен и тромбоэмболической болезни.
В ходе консультации гастроэнтеролога осуществляется сбор анамнеза. Специалист обращает внимание на недавно перенесенные операции и заболевания, что позволяет заподозрить вероятность абсцесса дугласова пространства.
Пальпаторно определяется болезненность в области малого таза, локальное напряжение мышц, положительный симптом Щёткина — Блюмберга. При ректальном или влагалищном исследовании выявляется болезненный тугоэластический инфильтрат с размягчением и флюктуацией в центре. У женщин абсцесс дугласова пространства пальпируется выше шейки матки, определяется нависание заднего свода влагалища.
Для дифференциальной диагностики с тубоовариальным абсцессом у женщин проводится УЗИ малого таза; для исключения абсцесса предстательной железы у мужчин – УЗИ простаты.
В сложно дифференцируемых случаях может потребоваться выполнение компьютерной томографии, МРТ. Для окончательного распознавания абсцесса дугласова пространства прибегают к диагностической пункции гнойника под ультразвуковым наведением через прямую кишку либо задний свод влагалища. Полученное гнойное содержимое подвергается бактериологическому исследованию.
На инфильтративной стадии назначаются микроклизмы, антибиотики; после окончательного формирования абсцесса, о котором судят по размягчению инфильтрата и появлению флюктуации, производится вскрытие гнойника. Абсцессы дугласова пространства вскрывают через стенку прямой кишки или через задний свод влагалища. Вначале выполняется пункция гнойника толстой иглой.
После получения гноя, для обеспечения его свободного оттока из полости абсцесса, отверстие по ходу иглы рассекается, расширяется тупым путем, и в него устанавливается двухпросветный дренаж (или катетер с раздутой манжеткой). Проводится послеоперационная санация гнойной полости.
Для вскрытия абсцесса дугласова пространства у женщин может применяться задняя кольпотомия. При невозможности вскрытия абсцесса трансерктально или трансвагинально, используется оперативный доступ в подвздошной области с последующим введением дренажа в малый таз.
При одиночном абсцессе дугласова пространства и вовремя предпринятом вмешательстве исход заболевания благоприятный – наступает выздоровление. Осложнения абсцесса дугласова пространства могут развиться при прорыве гнойника в брюшную полость или прилежащие к нему органы.
Профилактика абсцесса дугласова пространства требует адекватной ревизии и санации брюшной полости при оперативных вмешательствах, тщательной остановки кровотечений, своевременного лечения гнойных тубоовариальных образований и парапроктита. После осложненной аппендэктомии в послеоперационном периоде необходимо систематическое влагалищное или ректальное исследование для своевременного распознавания абсцесса дугласова пространства.
источник